Чем лечат инсульт головного мозга в больнице ишемический
Препараты после инсульта
Ежегодно инсульт случается почти у полумиллиона человек. Более половины из них теряют бытовую независимость. Поэтому правильный подбор препаратов, борьба с последствиями и реабилитация становится важной задачей на многие годы.
Инсульт и реабилитация
Инсульт — острое заболевание, которое связано с нарушением кровообращения и проявляется такими симптомами со стороны нервной системы как:
Выделяют 2 основные формы инсульта:
Реабилитация после инсульта начинается как можно раньше. Комплексный подход в лечении сочетает в себе лекарственную терапию, физиопроцедуры, тренировки по восстановлению утраченных функций. В фармакотерапии выделяют 3 основных направления:
Профилактика повторного инсульта
Причины, приведшие к возникновению инсульта, чаще всего никуда не исчезают и продолжают действовать на человека. От их силы и сочетаний зависит риск повторного инсульта. Профилактика повторного инсульта называется вторичной. Список состояний, на которые обращают внимание в первую очередь:
Соответственно необходима коррекция этих состояний и приведение их в норму для снижения риска повторного инсульта. Лекарственная терапия только часть лечения. Важны диета, физкультура, отказ от вредных привычек.
Антигипертензивные препараты
Артериальное давление рекомендуется снижать, даже если оно повышено совсем незначительно или в пределах нормы: «верхнее» 120-139 мм.рт.ст, «нижнее» 80-89 мм.рт.ст. Так снижение на 5 мм.рт.ст. помогает снизить развитие инсульта на 30%.

Преимущество одних групп антигипертензивных препаратов над другими не доказано. Врачу при назначении приходится учитывать индивидуальные особенности пациента, сочетаемость с другими препаратами, минимизацию побочных эффектов. При этом для пациентов после инсульта важно не только снизить давление, но и максимально его стабилизировать, пусть даже чуть выше целевых значений. Для этого используют:
Препараты препятствующие тромбообразованию
При различных аритмиях повышается риск тромбообразования и возникновение инсультов до 4 раз. Для профилактики этих состояний могут использоваться антикоагулянты и антиагреганты:
Прием этой группы препаратов обычно длительный, можно сказать, что пожизненный.
Статины
Помогают не только бороться с атеросклерозом, высокими цифрами холестерина, но и стабилизируют поверхность уже сформировавшихся бляшек, снижают уровень воспаления в сосудистой стенке, что также уменьшит риск тромбоза:
Борьба с последствиями
Лечение гипертонуса мышц
Спастичность мышц проявляется при попытке пассивного движения в конечности. Цели полностью убрать спазм может и не быть, так как некоторые пациенты используют это мышечное напряжение как элемент стабильности при движении. Проблему это представляет у лежачих пациентов, когда спазмы вызывают боль, мешает реабилитации и уходу.

Для местного устранения спазма внутримышечно могут вводиться препараты нейротоксинов:
Прием начинается с минимальной дозы препарата и постепенно увеличивается до достижения эффекта или до первых побочных явлений. Лечение этих симптомов помогает в лечебной физкультуре и предотвращает развитие контрактур в суставах.
Коррекция мозговых функций
Слабоумие может развиваться у примерно половины перенесших инсульт. В течение первых 6 месяцев риск деменции самый высокий, также он может сохраняться в течение нескольких лет.
Используются ноотропные и нейропротекторные препараты:
Лечение постинсультной депрессии
С постинсультной депрессией разной степени выраженности сталкивается 2/3 пациентов. Требования к антидепрессантам сочетают в себе минимум побочных эффектов, так как обычно есть множество других сопутствующих заболеваний. Также нужен легкий стимулирующий эффект, так как у большинства пациентов развивается астения. Для этой цели могут подойти селективные ингибиторы обратного захвата серотонина:
Эффект обычно наступает через 2 недели. Отменять препараты необходимо постепенно.
Постинсультные боли
Ощущения по типу жжения от ледяной воды возникают после поражения участков мозга, отвечающих за болевую чувствительность. Для лечения используют комбинации перечисленных выше антидепрессантов с антиковульсантами:
В дополнение к лекарствам может использоваться метод транскраниальной электростимуляции.
Патогенетическое лечение
К препаратам, влияющим на механизмы развития неврологических проблем в постинсультном периоде, можно отнести нейропротекторы и антиоксиданты:
Вывод
Список препаратов, которые, как может показаться, могут быть показаны после инсульта огромен. Важны не сами препараты по отдельности, а комплекс мероприятий. Вводить новые препараты или отменять должен доктор, чтобы лечение было эффективным и безопасным. Также желательно узнать прогноз и ставить реалистичные цели по восстановлению, так как объем поражения мозга может накладывать значительные ограничения независимо от интенсивности реабилитации.
Инсульт: причины, признаки, диагностика, лечение
Инсульт – острое нарушение мозгового кровообращения (ОНМК), инфаркт мозга – это внезапно возникшее нарушение кровоснабжения участка головного мозга, повлекшее за собой снижение его функций. ОНМК входит в число цереброваскулярных заболеваний и в совокупности с прочими занимает 1-е место в структуре заболеваемости и смертности населения Земли [4].
Что такое инсульт
Имеется высокий риск смерти в первые несколько часов, а затем в период до 28 суток после сосудистой катастрофы. Ежегодная смертность от инсульта в РФ составляет 374 случая на 100000 [10]. В 2018 г. в остром периоде инсульта умерли 35% пациентов, к концу первого года этот показатель увеличивается на 15%, а в целом, в первые 5 лет летальность инсультов составляет 44% [11]. Смертность от инсультов составила 92,9 на 100000 населения, а больничная летальность – 19,1% [5].
Причины инсульта
Признаки начинающегося инсульта
Пациент подлежит госпитализации в неврологическое или нейрохирургическое отделение, где и будет осуществляться лечение инсульта. Чем быстрее пациент окажется в стационаре, тем более эффективна терапия.
Симптомы инсульта
Причинами смерти могут быть отек мозга, пневмония, сердечная недостаточность, повторный инсульт. В тяжелых случаях может развиться «синдром запертого человека»: пациент находится в сознании, но не может двигаться, глотать и говорить [3].
Последствия инсульта
Диагностика инсультов
Анализы при инсульте
Для подготовки к нейрохирургическому вмешательству дополнительно выполняют анализ крови на гепатиты В, С, сифилис, ВИЧ, определение группы крови и резус-фактора.
Лечение инсульта
Реабилитация при инсульте
Реабилитационный процесс продолжается в течение всего периода госпитализации. На втором этапе больных с серьезными нарушениями, не способных передвигаться самостоятельно, направляют в реабилитационные отделения или специализированные стационары. Тех, кто может ходить самостоятельно или с поддержкой, реабилитируют в амбулаторных центрах на базе поликлиник и санаториев.
Процесс реабилитации не должен прерываться, поэтому занятия необходимо продолжать и в домашних условиях. Конечно, на дому отсутствуют высокотехнологичные роботизированные комплексы, физиотерапевтическая аппаратура, но возможны занятия ЛФК, массаж, работа с психологом, логопедом и эрготерапевтом. Для этого используют телемедицинские технологии, организуют посещения специалистов реабилитационного профиля.
В индивидуальную программу реабилитации входят не только направление на восстановительное лечение, но и технические средства реабилитации. Однако обычно родственникам также приходится прилагать значительные физические и финансовые ресурсы для достижения наилучшего эффекта [7].
Ишемический инсульт: лечение и реабилитация
Инсульт — острое нарушение мозгового кровообращения, которое каждый год поражает 15 миллионов человек по всему миру и 450 тысяч в России. Несколько десятков лет назад наступление подобного состояния в большинстве случаев заканчивалось смертью. От инсульта скончались Екатерина II, Александр Дюма, Максимилиан Волошин и Иоганн Бах. Если бы эти известные люди были нашими современниками, то их шансы на спасение были бы значительно выше, ведь сегодня врачи спасают пациентов с закупоркой и разрывом сосудов, а после помогают им вернуться к активной жизни.
Что такое ишемический инсульт
Функционирование такого удивительного органа как головной мозг требует огромного количества топлива — энергии. Без кислорода нервные клетки погибают быстрее, чем любые другие в человеческом организме. Если вы остановите подачу крови в мышцах или костях, например, при травме, то ткани сохранят жизнеспособность еще в течение часа, нейронам головного мозга для гибели достаточно нескольких минут.
Наш центр предлагает медицинскую программу реабилитации после инсульта. Узнайте подробности по ссылке
Ишемией называют патологическое сужение просветов сосудов, от нее страдают ткани расположенные рядом с областью закупорки. Ишемический инсульт может закончится без врачебного вмешательства. По интенсивности приступы делят на:
Важно! Если ишемический инсульт не закончился серьезными последствиями, он должен стать важным сигналом о том, что с организмом не все в порядке. Выживаемость после первичного инсульта — 70%, но уже спустя 5 лет —50%, а через 10 лет — 20%.
Приступы также делят в зависимости от причины, вызвавшей нарушение кровообращения:
Отличие геморрагического инсульта от ишемического
Инсульты делят на два основных типа: ишемический (87% случаев) и геморрагический (20% случаев). Они отличаются типом повреждения, вызвавшим дефицит кислорода.
Причины ишемического инсульта
К приступу может привести комплекс внешних и внутренних факторов. В группу риска можно отнести человека, если у него отмечается:
Реабилитация после ишемического инсульта: основные принципы
Успешность восстановления пациента после приступа зависит от размеров и расположения очага поражения, возраста пациента и наличия у него других заболеваний.
Программы реабилитации после инсульта — это комплекс мероприятий, направленных на разработку парализованных рук и ног, обучение базовым функциям: ходьбе, приему пищи, гигиене. Специалисты назначают двигательные тренировки, речевые упражнения и задачи для активизации памяти, проводят физиотерапию, массаж и разрабатывают диету.
Реабилитация после инсульта
8500 рублей/сутки
Ишемический инсульт: лечение движением
Данный тип реабилитации можно применять уже на ранних этапах восстановления. Начинать можно со сгибания пальцев рук и ног здоровой стороны, разминания кистей и ступней. Эти простые движения помогут активизировать пораженные участки. Далее можно сгибать и плавно вращать суставы рук и ног. Упражнения отлично сочетаются с массажем.
Для восстановления двигательной функции рук и плеч можно использовать захват над кроватью, за который пациент может держаться, к которому может тянуться. Когда часть активности вернется захват можно разместить выше, чтобы усложнить задачу. Отлично работает тренажер-кольцо из мягкой резины, который необходимо растягивать руками и ногами.
Возвращение речи
Вернуть способность общаться сложнее, чем начать двигательную активность. Порой восстановление речи занимает до нескольких лет. Однако, работать со способностью говорить можно даже на ранних этапах, для этого надо общаться с человеком, даже если он не может ответить. Центр речи активизируется, когда пациент слышит, как к нему обращаются. Также важно восстанавливать мышцы челюсти, для этого существует целый ряд упражнений для губ и языка.
Для тренировок пострадавшему могут предлагать закончить слово (произнести последний звук), затем предложение. Можно петь вместе с пациентом, читать популярные стихи, скороговорки.
Тренировка памяти
Специалисты рекомендуют выбирать упражнения, соотносящие с прошлыми хобби пациента, чтобы тренировка больше напоминала развлечение и доставляла радость.
Особенности питания
Если человек потерял чувствительность одной стороны гортани, то ему приходится учиться принимать пищу заново, вырабатывая новые рефлексы. Для упрощения обучения используются специальные тренировки:
К приему пищи пациентов при восстановлении после ишемического инсульта, есть определенные требования:
Меню для пациентов после ишемического инсульта
Многие пациенты после перенесенного инсульта испытывают проблемы с памятью, поэтому могут забывать поесть. Очень важно контролировать регулярность приемов пищи на стадии восстановления.
Важно! Все блюда готовятся без добавления соли. Если необходимо можно немного подсолить их перед подачей.
Для разработки меню, особенно для пожилых и лежачих пациентов, лучше привлекать специалиста, который составит правильное соотношение калорийности, белков, жиров и углеводов. В любом случае, пища должна быть легкой, чтобы не перегружать пищеварительную систему, но содержать достаточно нутриентов.
Медикаментозная терапия
Лекарственные препараты при ишемическом инсульте назначает только врач. Многие средства можно принимать только при строгом контроле медиков, поскольку эти лекарства могут оказывать сильное влияние на ослабленный организм.
Сроки восстановления после ишемического инсульта
Куликова Анна Александровна, невролог
Ишемический инсульт
Ишемический инсульт — это внезапное нарушение тканей головного мозга, возникшее из-за нарушения мозгового кровообращения. Важно вовремя определить течение заболевания и получить лечение. Риск возникновения зависит от образа жизни, наследственности, пола и возраста пациента, а также наличия хронических заболеваний. Заранее следует знать, что такое ишемический инсульт, его симптомы, последствия и лечение. При первых же признаках болезни необходимо обратиться к врачу.
Что такое ишемический инсульт
Ишемическим инсультом считается нарушение мозгового кровообращения, которое возникает из-за закупорки сосудов тромбами, в результате чего поступление крови к тому или иному отделу головного мозга затрудняется или совсем прекращается. Паталогическое состояние сопровождается размягчением участков мозговых тканей — инфарктом мозга.
Классификация ишемического инсульта
Есть несколько классификаций ишемического повреждения головного мозга в зависимости от разных аспектов и локализации зоны инфаркта. Они различаются:
В соответствии с симптоматикой врачи быстро определяют тип заболевания:
Ишемический и геморрагический инсульт
Вид инсульта – острого нарушения кровообращения в той или иной зоне головного мозга, определяется непосредственной причиной, его вызвавшей – кровоизлиянием в мозговое вещество или закупоркой мозговой артерии тромбом либо эмболом. Существует два вида инсультов, и знать их отличия необходимо для выбора правильной лечебной стратегии.
В зависимости от причины, лежащей в основе возникновения острого нарушения мозгового кровообращения, выделяют следующие его виды:
Причины разных видов инфаркта мозга:
Причины геморрагического инсульта могут быть первичными (дефект развития стенок сосудов, снижение их эластичности и прочности) и вторичными.
Геморрагический инсульт случается внезапно. Отмечаются четкие общемозговые и очаговые симптомы:
Предвестники ишемии мозга — это легкие общемозговые симптомы:
Головная боль не всегда сопутствует ишемическому инфаркту.
Клиническая картина ишемического инсульта:
Геморрагический инсульт развивается очень быстро и первым предвестником предстоящей катастрофы мозга является головная боль, чувство распирания в голове, рвота, нарушение сознания.
Геморрагический и ишемический инсульт имеют разные симптомы. Проявления острого нарушения мозгового кровообращения зависят от его характера и локализации патологического очага.
Очаговые неврологические симптомы инсульта проявляются возникновением следующих расстройств:
Неврологи Юсуповской больницы у пациентов с инсультом определяют менингеальные симптомы:
Для геморрагического и ишемического инсультов не существует симптомов, присущих только этому виду нарушения кровообращения. Неврологи Юсуповской больницы для того чтобы поставить диагноз «геморрагический инсульт» учитывают следующее сочетание признаков:
В дебюте заболевания возможна однократная или повторная рвота, генерализованный судорожный припадок.
Для ишемического инсульта характерны следующие признаки:
Заболевание дебютирует на фоне нормальных или пониженных цифр артериального давления. Может ли ишемический инсульт перейти в геморрагический? Это возможно, если на фоне повышенного артериального давления у пациентов, страдающих ишемическим инсультом, произойдёт разрыв артерии головного мозга.
Стадии ишемического инсульта
Всего врачи выделяют четыре стадии завершенного ишемического инсульта:
Причины и факторы развития опасного для жизни состояния
Факторы риска для сердечных и сосудистых заболеваний во многом схожи. Условно их можно разделить на внутренние и внешние.
Внутренними факторами считаются:
К внешним факторам риска относятся:
Симптомы ишемического инсульта
Самым явным и первым предвестником ишемического инсульта является резкое увеличение артериального давления. Дальнейшие симптомы ишемического инсульта развиваются очень быстро. Самые типичные симптомы ишемического мозгового инсульта:
Нарушения в опорно-двигательной системе сигнализируют о поражении головного мозга, которое случилось из-за закупорки мозговой артерии. Кроме типичных симптомов, у больного могут наблюдаться:
Однако нарушения речи и координации возникают стремительно. Именно по ним зачастую и диагностируют заболевание, лечение которого должно начаться моментально. Обязательно стоит знать симптомы ишемического инсульта сердца, так как последствия могут быть плачевны.
Диагностика и дифференциальная диагностика
Для правильного подбора лечебной тактики большое значение имеет ранняя диагностика ишемического и геморрагического инсульта. Стоит учитывать, что точная клиническая диагностика характера заболевания возможна только в 70% случаев.
Чтобы выявить наличие очагов геморрагического повреждения, проводится сбор анамнеза пациента, полный осмотр, анализ крови, кардиограмма, УЗИ сердца и экстракраниальных артерий, магнитно-резонансная томография, компьютерная диагностика и транскраниальная допплерография.
Догоспитальная диагностика
Догоспитальная диагностика занимает первое место в определении состояния пациента. В первую очередь оценивается состояние сосудов и сердца, дыхательные функции. При неврологическом осмотре доктор уточняет уровень сознания, проводит типическую диагностику очаговых поражений головного мозга.
Инструментальная диагностика
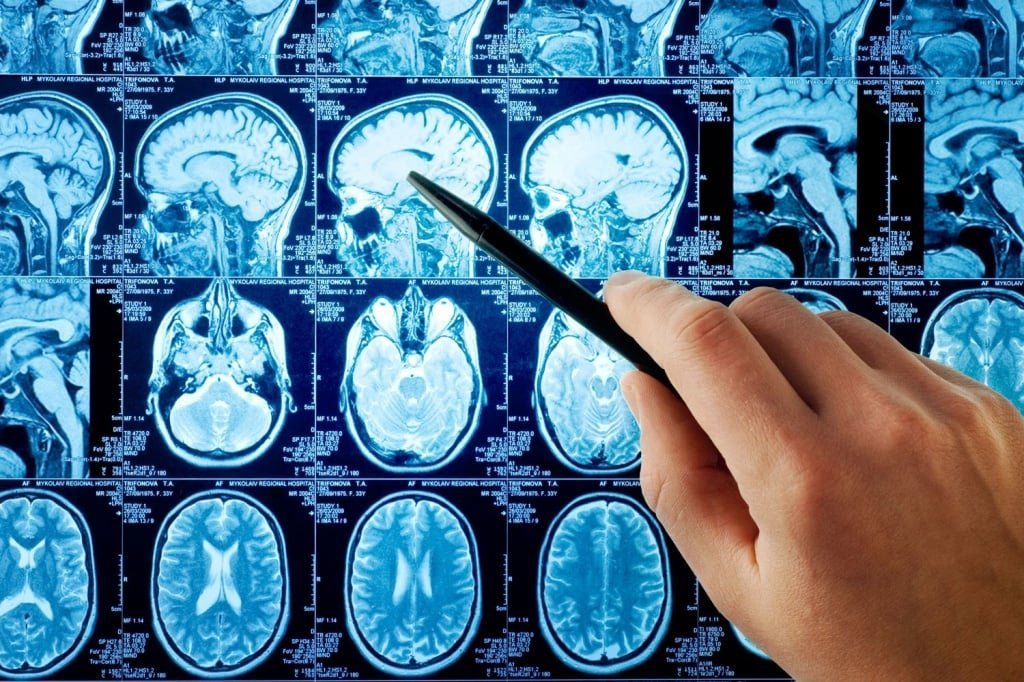
Во время острого периода ишемического инфаркта головного мозга проводится магнитно-резонансная томография, так как метод считается наиболее эффективным в плане ранней визуализации. На стандартной томограмме уже в первые сутки наблюдения становятся видимыми более 80% ишемических изменений.
При компьютерной томографии зону пониженной плотности можно обнаружить через 12-24 часа с момента развития заболевания. При меньшей давности болезнь обнаруживается менее чем в половине случаев. Лакунарные инфаркты и инфаркты в мозговом стволе часто не обнаруживаются на бесконтрастной компьютерной томографии даже на 3-5 сутки.
Дифференциальная диагностика различных видов инсульта
В медицине дифференциальная диагностика — это способ исключения заболевания, неподходящего по симптомам и факторам. При данном методе может потребоваться провести люмбальную пункцию. Проводится она только при отсутствии противопоказаний, таких как смещение срединных структур более чем на 5 мм. Их можно увидеть при помощи компьютерной томографии или магнитно-резонансной томографии. При ишемическом инсульте спинномозговая жидкость прозрачная, содержит нормальное количество белка и других клеточных элементов.
Лечение ишемического инсульта
При лечении ишемического инсульта необходимо действовать быстро и четко. При остром периоде заболевания пациента необходимо срочно госпитализировать.
Первая помощь больному
До прибытия специалистов скорой медицинской помощи необходимо:
Стоит запомнить, что при остром инсульте запрещается принимать любые сосудорасширяющие средства. Под их воздействием просветы сосудов в неповрежденных участках головного мозга становятся больше, в результате чего кровь стремится охватить все зоны, а в поврежденных начинается кислородное голодание.
Медикаментозное лечение острого ишемического инсульта включает базисную и специфическую терапию. Базисная терапия состоит из:
Основной целью интенсивной терапии является предупреждение кислородного голодания мозговой ткани и связанного с ним увеличения повреждения головного мозга. Для обеспечения адекватного водно-электролитного баланса и текучести крови врачи Юсуповской больницы проводят пациентам с ишемическим инсультом инфузионную терапию. Целью инфузионной терапии является:
Нормального уровня церебрального перфузионного давления у пациентов с ишемическим инсультом врачи Юсуповской больницы достигают путём повышения системного артериального и снижения внутричерепного давления. Для повышения артериального давления внутривенно капельно вводят кристаллоидные растворы и симпатомиметики.
Медикаментозная терапия
Лечение ишемического инсульта в первую очередь должно быть направлено на восстановление поврежденных участков головного мозга и защиту нервных клеток. Восстановление происходит при помощи такой группы препаратов, как нейропаранты. Здоровые нервные клетки защищаются нейропротекторами. Некоторые медикаменты объединяют в себе оба этих эффекта, поэтому их можно применять при комплексной терапии ишемического инсульта.
Еще до госпитализации от врачей скорой помощи пациент получает базовую терапию, которая продолжается в приемном покое. Она необходима для стабилизации состояния больного и поддержки работоспособности систем, органов. Терапия включает в себя:
Специфическим лечением после ишемического инсульта является антикоагулянтная и тромболитическая терапия.
Лечение ишемического инсульт головного мозга нейропротекторами
Одним из таких средств, обладающих максимально разносторонними механизмами действия в отношении оксидативного стресса (повреждения клеток мозга в результате окисления) и широкой доказательной базой при ишемическом инсульте, является ЭМГПС (этил-метил-гидроксипиридина сукцинат).
При этом на основании клинического опыта применения ЭМГПС используется следующая схема его назначения:
Одним из механизмов повреждающего действия ишемии является холинергическая недостаточность. При патологии мозговых сосудов уменьшается количество и размеры холинергических нейронов в структурах мозга. Неврологи Юсуповской больницы применяют следующую схему применения холина альфосцерата при остром ишемическом инсульте: первые 3-7 суток вводят 1000 мг/внутривенно 2 раза в день, а со второй недели переходят на приём 400 мг препарата в сутки 2 раза в день (курс лечения – 2 месяца).
Комбинация этил-метил-гидроксипиридина сукцината и холина альфосцерата в рамках ишемического инсульта позволяет врачам Юсуповской больницы максимально полно воздействовать на фундаментальные механизмы развития клинической симптоматики, связанные с ишемией и холинергической недостаточностью.
Препараты при ишемическом инсульте
Лечение заболевания основывается на препаратах, разжижающих кровь и растворяющих тромбы. Разжижение тромбов уменьшает уровень повреждения мозговой ткани при обширном инсульте, а также позволяет улучшить дальнейший прогноз относительно здоровья пациента. Проводить медикаментозную терапию имеет смысл в первые часы после приступа. Что принимать через год после ишемического инсульта, определяет лечащий врач.
Операции
В случае если ишемический инсульт сердца диагностирован, лечение может включать в себя даже оперативное вмешательство. Например:
Одним из самых распространенных способов уменьшить негативные последствия инсульта является тромболизис. При ангиографии медикамент вводится в место образования тромба. Таким образом закупорка исчезает, а нормальное кровообращение восстанавливается.
Реанимационные мероприятия при ишемическом инсульте
Если пациента удалось доставить в больницу в течение трех часов после ишемического нарушения мозгового кровообращения, есть возможность выполнить процедуру тромболизиса (разрушения тромба). Быстрое устранение кислородного голодания в участках мозга позволит спасти значительную часть поврежденных тканей.
Для определения объема поражения мозга назначается рентген, компьютерная или магнитно-резонансная томография.
Терапию ишемического инсульта можно разделить на несколько основных направлений:
В реанимационном отделении положено находиться каждому пациенту, который перенес ишемический инсульт. Срок лечения в Юсуповской больнице зависит от следующих критериев:
Интенсивная терапия инсультного состояния в Юсуповской больнице предусматривает устранение первичных дисфункций всех жизненно важных систем организма, а само лечение врачи разделяют на два этапа. Первым этапом является базисное лечение, которое состоит из следующих мероприятий:
Далее врачи приступают к этапу дифференцированной терапии, течение которого зависит от разновидности инсульта. На этом этапе рассматривается возможность проведения хирургического вмешательства. Его выполняют чаще всего после вторых суток, проведенных пациентом в реанимационном отделении.
Препараты после ишемического инсульта головного мозга
Для того чтобы не допустить повторного острого нарушения мозгового кровообращения. Врачи Юсуповской больницы назначают пациентам, перенесшим ишемический инсульт, антигипертензивные препараты. За время пребывания в клинике неврологии кардиологи индивидуально подбирают наиболее эффективное лекарственное средство и его дозу. В некоторых случаях рекомендуют принимать комбинированные гипотензивные препараты.
При наличии депрессивного состояния назначают антидепрессанты. Они не только устраняют чувство страха у пациента, но и ликвидируют негативные симптомы, которые развиваются вследствие нарушения мозгового кровообращения. Если у пациента не выявлены противопоказания, ему назначают антиагреганты. К ним относятся:
Антиагрегантным эффектом обладают также некоторые растения: конский каштан, черника, зелёный чай, имбирь, чеснок. К этой категории относят и витамин Е.
Особенности питания
Пациент, перенесший острый ишемический инсульт, очень слаб в первое время. Поэтому даже обычный прием пищи или питье требует огромных усилий. Примерно первые три недели пациента кормят в лежачем или полулежачем положении. Питание стоит начинать с протертых вязких каш или супов, овощных пюре. Затем рацион можно постепенно расширять.
Основные принципы питания пациента после инсульта:
Чтобы восстановление произошло быстрее, организм необходимо пополнять макро- и микроэлементами, витаминами. Рацион больного после перенесенной патологии должен состоять из:
Продукты, которые необходимо подвергать тепловой обработке, следует запекать или варить. Можно готовить на пару, но стоит отказаться от жареной пищи.
Запрещается употреблять супы, приготовленные на рыбном или мясном бульоне и содержащие бобовые продукты. Каши и овощи допускается заправлять растительным маслом.
Чтобы добавить блюду пикантности можно положить такие приправы, как:
Из сладостей допускается мармелад и галетное печенье. В рацион можно включить хлеб I и II сорта.
Реабилитация ишемического инсульта
Не все знают, что делать после ишемического инсульта. В период восстановления максимально важны первые три месяца после заболевания. Реабилитация обязательно должна быть комплексной. Она может включать в себя:
Сестринская помощь при ишемическом инсульте
Чаще всего предрасположенность к данному диагнозу имеют люди пожилого возраста, а также те, кто проживает в местности с загрязненной экологией. Большинство пострадавших умирают во время острого периода заболевания (первые 2-3 недели). Многие пациенты после инсульта в 75% случаев остаются полными или частичными инвалидами. Своевременное обращение за квалифицированной медицинской помощью в специализированную клинику поможет избежать развития тяжелых осложнений заболевания и свести к минимуму риск летального исхода.
Существуют правила приема «аварийных препаратов», которые препятствуют увеличению очага болезни и защищают вещество мозга от острых сосудистых нарушений. Одним из таких препаратов является «глицин», который разрешено и необходимо давать до приезда скорой помощи. Глицин – это аминокислота, способная нормализовать баланс возбуждающих и тормозных систем мозга. Противопоказания, как и побочные действия, у этого препарата отсутствуют, поэтому 5 таблеток следует положить больному под язык или за щеку и дождаться полного растворения.
В обязанности медсестры во время сестринского процесса при ишемическом инсульте входят:
Существует несколько этапов ведения больного:
Во время нахождения пациента в стационаре, сестринский уход при ишемическом инсульте состоит из следующих манипуляций:
В Юсуповской больнице работают внимательные и квалифицированные медицинские сестры, которые окажут больному наилучший уход. Принципы персонала клиники основываются на понимании, внимательности и честности по отношению к пациентам.
Осуществляя сестринский процесс при ишемическом инсульте, медицинская сестра собирает следующие данные:
Сестринский диагноз – это комплексная диагностика всех сфер жизнедеятельности пациента, основывающаяся на его физическом, психологическом, духовном и социальном состоянии. Существует несколько синдромов сестринского диагноза:
Опытные врачи и медсестры стараются предотвратить наличие таких осложнений в постинсультный период, как:
Сестринский уход при ишемическом инсульте важен не менее медицинских процедур. Внимательное и чуткое отношение персонала подбадривает пациента, упрощая процесс выздоровления. Юсуповская больница предоставляет услуги реабилитации после ишемического инсульта, опираясь на мировые стандарты медицины.
Массаж, мануальная терапия и пассивные нагрузки
Эти вспомогательные меры направлены преимущественно на восстановление опорно-двигательной системы и работы внутренних органов. Регулярные сеансы помогут купировать головные боли, головокружения и проблемы с желудочно-кишечным трактом.
Лечебно-оздоровительные упражнения
Лечебная физкультура эффективна при реабилитации больных и инвалидов, а также для профилактики повторного развития заболевания. Упражнения проводятся под контролем лечащего врача.
Физиотерапия
Физиотерапия подразумевает лечебное использование различных физических средств: движения, тепла, жидкости и т.д. Метод оказывает мягкое воздействие на организм, стимулируя восстановительные процессы. Благодаря совокупности приемов происходит расслабление зажатых мышц, восстановление подвижности позвонков и нормализация состояния межпозвоночных дисков.
Профилактика
Чтобы избежать повторных инсультов, следует вести здоровый образ жизни, ограничить содержание в рационе жирных и жареных продуктов. В целях профилактики рекомендуется применять антиаритмические препараты, а чтобы предупредить образование тромбов, назначается применение антикоагулянтов. Препараты может назначить только лечащий врач, самолечение в данном случае недопустимо. Профилактика поможет свести риск возникновения заболевания к минимуму.
Лучше заранее знать все про ишемический инсульт, чтобы избежать его. Также важно хорошо изучить симптомы ишемического инсульта, чтобы вовремя начать лечение.
Лечение острого ишемического инсульта
В России инсульт занимает 2-е место в структуре общей смертности населения и является основной причиной стойкой утраты трудоспособности: примерно 20% больных, перенесших инсульт, становятся тяжелыми инвалидами и нуждаются в посторонней помощи. Среди всех
В России инсульт занимает 2-е место в структуре общей смертности населения и является основной причиной стойкой утраты трудоспособности: примерно 20% больных, перенесших инсульт, становятся тяжелыми инвалидами и нуждаются в посторонней помощи. Среди всех видов инсульта преобладают ишемические поражения мозга.
Ишемический инсульт представляет собой гетерогенный клинический синдром. Согласно международным критериям TOAST, выделяют несколько патогенетических вариантов ишемического инсульта: инсульт, связанный с поражением артерий крупного калибра и развивающийся по типу атеротромбоза или артерио-артериальной эмболии; кардиоэмболический инсульт; микрососудистый (лакунарный) инсульт; редкие формы (синдром моя-моя, инсульт на фоне воспаления стенки сосуда (васкулит), расслоения (диссекция) стенки артерий и др.), а также недифференцированные формы. Лечение и вторичная профилактика ишемического инсульта должны проводиться с учетом его патогенетического варианта.
В начале 1990-х гг. было показано, что развитие инфаркта в первые минуты и часы заболевания происходит по быстрым механизмам некротической смерти клеток. Пусковым звеном является энергетический дефицит, который инициирует так называемый глутамат-кальциевый каскад, характеризующийся избыточным высвобождением возбуждающих аминацидергических нейротрансмиттеров — аспартата и глутамата — и чрезмерным внутриклеточным накоплением ионов Са2+ — основного триггера конечных механизмов каскада, приводящих к смерти клетки.
Формирование ядерной зоны («сердцевины» инфаркта) завершается через 5–8 мин с момента острого нарушения мозгового кровообращения. Данная область мозга окружена потенциально жизнеспособной зоной «ишемической полутени» (пенумбра), в которой снижен уровень кровотока, однако в целом сохранен энергетический метаболизм и присутствуют функциональные, но не структурные изменения.
Формирование 50% всего объема инфаркта происходит в течение первых 90 мин с момента развития инсульта, 70–80% — в течение 360 мин, в связи с чем первые 3–6 ч заболевания получили название «терапевтического окна», внутри которого лечебные мероприятия могут быть наиболее эффективными за счет спасения зоны пенумбры.
В то же время процессы, начавшиеся в первые часы заболевания, сохраняют свою значимость и в более поздние сроки, особенно при обширных размерах области ишемического поражения. Они индуцируют и поддерживают другие «отдаленные последствия ишемии»: реакцию генома с включением генетически запрограммированных молекулярных программ, дисфункцию астроцитарного и микроглиального клеточных пулов с развитием иммунных изменений и локального воспаления в очаге ишемии, нарушения микроциркуляции и гематоэнцефалического барьера. Время «доформирования» инфарктных изменений в каждом случае индивидуально и составляет от 3 до 7 сут с момента нарушения мозгового кровообращения.
Поэтому при инсульте очень важно оказание быстрой и патогенетически обоснованной медицинской помощи, желательно в течение первых 2–3 ч с момента его развития.
Современные представления о механизмах развития ишемического инсульта позволили выделить два основных направления патогенетической терапии: улучшение перфузии ткани мозга (ранняя реканализация сосуда и реперфузия) и нейропротективная терапия.
При восстановлении адекватной перфузии ткани головного мозга клинического улучшения у больных можно ожидать даже в случае отсутствия у них при МРТ визуализируемой зоны диффузионно-перфузионного несоответствия.
Проведение терапевтической реперфузии целесообразно в пределах 3–6 ч, затем при ее применении значительно нарастает риск не только реперфузионного повреждения, но и геморрагических осложнений. Таким образом, реперфузия должна быть ранней, по возможности активной и кратковременной.
Характер реперфузионной терапии определяется патогенетическим вариантом развития инсульта. При окклюзии артерий среднего и крупного калибра эффективность терапевтических мероприятий определяется достижением ранней реканализации сосуда. При частичном восстановлении кровотока подобное «драматическое» улучшение наступает почти у половины больных, тогда как у пациентов с отсутствием ранней реканализации пораженного сосуда значимого клинического улучшения в течение первых 24 ч не происходит. Более того, в отдаленном периоде, через 3 мес после перенесенного инсульта, достоверно более полное восстановление нарушенных неврологических функций наблюдается у больных с полной ранней реканализацией окклюзированной артерии и быстрым (в течение первых суток) регрессом очаговых симптомов.
Установлено, что выраженность положительной клинической динамики зависит от скорости лизиса тромба: наилучшее восстановление неврологических функций происходит при быстром (почти мгновенном) лизисе тромба. При этом скорость лизиса тромба варьирует при разных патогенетических вариантах инсульта. Наиболее быстрый и полный лизис происходит при кардиоэмболическом инсульте, что сопровождается достоверным улучшением исхода инсульта и более полным функциональным восстановлением больного. Медленная реканализация чаще наблюдается при атеротромботическом поражении артерии и может не сопровождаться значимым улучшением клинической динамики.
Спонтанная реканализация окклюзированной артерии наблюдается примерно у 10% больных с ишемическим инсультом. Проведение раннего ультразвукового исследования (транскраниальной ультразвуковой допплерографии — аппараты Angiodin 3, Companion III, Sonovit SV-30, Биомед-2, Сономед-500) повышает частоту возможной реканализации до 20%.
При большинстве окклюзий артерий среднего и крупного калибра терапией выбора является тромболизис, обеспечивающий раннюю реканализацию в 30-40% случаев. В настоящее время разработаны пять поколений тромболитиков:
I поколение — системные тромболитики: природные активаторы плазминогена (стрептокиназа, урокиназа);
II поколение — фибриноселективные тромболитики: рекомбинантный тканевый активатор плазминогена (rt-PA, альтеплаза, актилиза), рекомбинантная проурокиназа;
III поколение — усовершенствованные rt-PA и другие активаторы плазминогена: фибринспецифичная форма rt-PA — тенектеплаза, негликозилированная форма rt-PA — ретеплаза, rt-PA с длительным периодом полувыведения — ланотеплаза, ацилированный комплекс «стрептокиназа + плазминоген», обеспечивающий направленную доставку к тромбу, фибринактивированный человеческий плазминоген;
IV поколение — усовершенствованные активаторы плазминогена III поколения (биосинтетические);
V поколение — композиции тромболитиков (rt-PA + +конъюгат «урокиназа-плазминоген» и др.).
Тромболитики I поколения не применяются в клинических условиях из-за системного действия на гемостаз и высокой частоты геморрагических осложнений. Тромболитики III–V поколений проходят испытания пока еще в экспериментальных доклинических работах.
Основную роль в клинической практике играют тромболитики II поколения: rt-PA и рекомбинантная проурокиназа, обладающие малым системным тромболитическим эффектом, действующие преимущественно на свежий тромб и не активирующие факторы свертывания крови V и VII, что существенно снижает риск развития генерализованных геморрагических осложнений.
Рекомбинантный тканевый активатор плазминогена рекомендован к применению в первые 180 мин после развития ишемического инсульта, обусловленного окклюзией артерии среднего и крупного диаметра, при отсутствии геморрагического компонента в очаге ишемии и зоны обширной гиподенсивности на КТ/МРТ головного мозга, превышающей 1/3 области средней мозговой артерии, при значениях системного артериального давления не выше 180/110 мм рт. ст. Следует использовать дозу 0,9 мкг/кг, максимально — 90 мг/сут; 10 % дозы вводится внутривенно струйно, оставшиеся 90% — внутривенно капельно в течение 60 мин.
Применение рекомбинантной проурокиназы сопровождается реканализацией сосуда в 40% случаев, но вызывает геморрагические осложнения у 10,2% больных. Использование препарата целесообразно при ангиографически подтвержденной окклюзии крупной артерии (внутренняя сонная, средняя мозговая, основная). Рекомбинантную проурокиназу применяют интраартериально, в сопровождении низких доз внутривенно вводимого гепарина. Улучшение исхода заболевания регистрируется в течение 3 мес наблюдения, даже при отсроченном на 6 ч от начала острого ишемического инсульта введении препарата. Это свидетельствует о том, что тромболитическая терапия может быть эффективна за пределами «трехчасового диапазона» в случае тщательного отбора пациентов.
Одним из перспективных направлений реканализации является хирургическое удаление тромба — эндоваскулярная экстракция или иссечение. Результаты закончившегося исследования Merci Retriever Study, оценивающего эффективность эндоваскулярной экстракции тромба с помощью технологий Concentric Medical Inc., показали, что быстрая (мгновенная) реканализация окклюзированного сосуда наступает в 48% случаев, а реканализация в течение первых суток — в 81% случаев. Каких-либо осложнений, возникающих в результате манипуляции, не выявлено.
Противопоказаниями к проведению ранней реканализации окклюзированной артерии являются: позднее поступление в стационар (за пределами «терапевтического окна»); отсутствие подтвержденной при транскраниальной допплерографии окклюзии среднего и крупного диаметра (гемодинамический, лакунарный и другие патогенетические варианты инсульта); геморрагический синдром любой локализации и этиологии, наблюдавшийся у больного за последние 3 мес перед инсультом; опухоли, травмы; операции, перенесенные в последние 6 нед до инсульта; резистентная к терапии артериальная гипертензия с артериальным давлением выше 180/110 мм рт. ст.
Теоретические данные позволяли полагать, что антикоагулянты, в частности гепарин, должны быть эффективными при ишемическом инсульте. Однако международные исследования (International Stroke Trial Collaborative Group) показали, что при лечении гепарином больных с ишемическим инсультом высокий риск развития раннего кровоизлияния превышает положительный эффект терапии. Лишь субгрупповой анализ post-hoc доказал целесообразность применения антикоагулянтной терапии гепарином в первые дни прогредиентного атеротромботического инсульта, а также при подтвержденной кардиогенной эмболии и проведении хирургических вмешательств на сосудах мозга. Гепарин назначают в течение первых 3–5 дней заболевания в суточной дозе до 10–15 тыс. ед. под контролем лабораторных показателей, прежде всего АЧТВ (которое не должно увеличиваться более чем в 2 раза). За 1–2 дня до окончания курса лечения гепарином целесообразно постепенное снижение его дозы с назначением антикоагулянтов непрямого действия (аценокумарол, варфарин, этил бискумацетат), прием которых продолжается в последующие 2–3 нед. Наиболее эффективно применение варфарина в дозе 2–5 мг/сут, особенно при длительной предшествующей терапии гепарином, при наличии мерцательной аритмии, после протезирования клапанов сердца или сопутствующем инфаркте миокарда. В случае отсутствия сопутствующей кардиальной патологии возможно назначение фенилина в суточной дозе 0,03–0,06 г. Следует помнить, что лечение антикоагулянтами непрямого действия также необходимо проводить под строгим лабораторным контролем показателей коагулограммы. Биологическая активность гепарина зависит от плазменного ингибитора протеаз — антитромбина-3. Поэтому при дефиците антитромбина-3 больным с нарастающим тромбозом основной или внутренней сонной артерии рекомендуется одновременно с гепарином вводить плазму крови (альбумин, декстран — 100 мл 1–2 раза в день).
Среди негеморрагических осложнений гепаринотерапии следует отметить преходящую тромбоцитопению (у 25% пациентов, причем у 5% — тяжелую), а также парадоксальную тромбоэмболию (Reilly et al., 2001), вследствие вызванной гепарином агрегации тромбоцитов. Тромбоэмболические осложнения, вызванные применением гепарина, лечатся прекращением его введения и назначением непрямых антикоагулянтов.
Таким образом, назначение гепарина в первые дни ишемического инсульта может быть рекомендовано лишь ограниченному контингенту больных. Вместе с тем в настоящее время показано, что, в отличие от обычного гепарина, низкомолекулярные гепарины (НМГ) с молекулярной массой 4000–5000 дальтон (эноксапарин (клексан), фраксипарин, фрагмин, кливарин и др.) обладают преимущественно анти-Ха-факторной активностью, причем ингибируют даже те молекулы фактора Xа, которые успели связаться с поверхностью тромбоцитов. Преимуществами НМГ являются также: меньшее связывание их с эндотелием сосудов и плазменными белками, что ведет к лучшей усвояемости этих препаратов и быстрой их всасываемости из подкожных жировых депо (после подкожного введения «усваивается» 90% НМГ и лишь 15–30% обычного гепарина); более длинный период полувыведения (возможно их подкожное введение 1–2 раза в сутки и более редкий лабораторный контроль); меньшая афиннность к фактору Виллебранда, что способствует уменьшению влияния этих гепаринов на клеточное звено гемостаза (тромбоциты) и значительному уменьшению риска развития «гепариновых тромбоцитопении/тромбоза», а также позволяет лучше прогнозировать антикоагулянтные эффекты даже при использовании высоких доз препаратов. Геморрагические осложнения при использовании НМГ, как правило, более редки и менее выражены, чем при лечении обычным гепарином. Важно, что эти препараты предотвращают риск развития тромбоза глубоких вен и эмболии легочной артерии — одних из наиболее грозных осложнений острого периода инсульта.
Гемодилюция и антиагрегантная терапия, не оказывая радикального реперфузионного действия, несколько улучшают микроциркуляцию в ткани мозга, что служит основанием для традиционного их применения в первые дни ишемического инсульта под контролем гемореологических и сердечно-сосудистых показателей.
Гемодилюцию проводят низкомолекулярными декстранами (реополиглюкин, реомакродекс, лонгастерил, реохем — по 250—500 мл внутривенно капельно). Основным ориентиром эффективности гемодилюции является снижение уровня гематокрита до 30—35%.
Сравнительное сопоставление влияния различных антитромбоцитарных препаратов показало высокую эффективность ацетилсалициловой кислоты (тромбо АСС, аспирин кардио) в дозе 1 мг/кг/сут при отсутствии достаточного антиагрегационного эффекта меньших доз препарата, что связано с недостаточным их влиянием на цАМФ и концентрацию простациклина. Установлена также эффективность пентоксифиллина (трентала, флекситала, пентилина), оказывающего комплексное реологическое действие, направленное не только на уменьшение агрегационной способности тромбоцитов, но и на улучшение деформируемости мембран эритроцитов и нормализацию микроциркуляции в целом. У больных молодого возраста с гиперкинетическим типом кровообращения (выраженная тахикардия, стойкое повышение систолического артериального давления) предпочтителен выбор малых доз β-адреноблокаторов (обзидан, анаприлин, индерал), обладающих антиагрегационными свойствами. У пожилых больных целесообразно назначение ангиопротекторов (ангинин, продектин, пармидин), также оказывающих антитромбоцитарное действие.
Позитивное влияние на состояние церебральной гемодинамики оказывают препараты комплексного сосудисто-метаболического действия, ярким представителем которых является кавинтон (винпоцетин). Анализ 25-летнего опыта применения препарата показал, что кавинтон улучшает мозговой кровоток и микроциркуляцию, оказывая избирательное вазодилатирующее и антивазоконстрикторное действие на церебральные сосуды, ингибируя агрегацию и адгезию форменных элементов крови, нормализуя деформируемость мембран эритроцитов. Наряду с этим препарат способствует улучшению энергетического метаболизма, оптимизируя окислительно-восстановительные процессы, активизируя транспорт кислорода и глюкозы, а также их утилизацию в ткани головного мозга. Кавинтон обладает антиоксидантными и антиэксайтотоксическими свойствами, нормализует ионный градиент клеточных мембран. При ишемическом инсульте в острой фазе эффективно назначение препарата в дозе 10–20 мг/сут внутривенно капельно (в разведении на 500 мл физиологического раствора) в течение 7–10 дней (в некоторых случаях до 21 дня) с дальнейшим переводом больного на прием таблетированных форм препарата: кавинтона форте — по 10 мг 3 раза в сутки в течение 3–4 нед, затем — кавинтона — по 5 мг 3 раза в сутки в течение 1–3 мес.
Проведение активной реперфузионной терапии возможно лишь в стационаре после нейровизуализирующего исследования (КТ/МРТ головного мозга), позволяющего исключить геморрагический компонент поражения, оценить размеры ишемизированной территории и патогенетический вариант инсульта. Это оттеняет преимущества другого направления терапии — нейропротекции (цитопротекции, метаболической защиты мозга), которая может использоваться на догоспитальном этапе при появлении первых симптомов инсульта даже при возможном геморрагическом его характере.
Первичная нейропротекция направлена на прерывание быстрых механизмов некротической смерти клеток — реакций глутамат-кальциевого каскада. Применение этого вида нейропротекции следует начинать с первых минут ишемии и продолжать лечение на протяжении первых 3 дней инсульта, особенно активно в первые 12 ч. Вторичная нейропротекция направлена на уменьшение выраженности «отдаленных последствий ишемии», т. е. на блокаду провоспалительных цитокинов, молекул клеточной адгезии, торможение прооксидантных ферментов, усиление трофического обеспечения, временное торможение апоптоза. Она может быть начата спустя 3–6 ч после развития инсульта и должна продолжаться по меньшей мере 7 дней.
Следствием открытия феномена эксайтотоксичности явилось создание новых терапевтических стратегий — препаратов-антагонистов глутаматных NMDA- и AMPA-рецепторов и ингибиторов пресинаптического высвобождения глутамата. Несмотря на то что у препаратов этих групп в эксперименте были продемонстрированы выраженные нейропротективные эффекты, клинические испытания большинства из них были прекращены из-за широкого спектра серьезных побочных явлений (психических, локомоторных, общих токсических).
В настоящее время продолжаются исследования эффективности ремацемида — низкоаффинного неконкурентного антагониста NMDA-рецепторов, обладающего способностью ингибировать и потенциалзависимые кальциевые каналы. При клинических испытаниях внутривенных и оральных форм ремацемида в дозе до 400 мг каждые 12 ч значимых побочных эффектов не обнаружено.
Еще одним препаратом, блокирующим NMDA-зависимые каналы потенциалзависимым способом, является сульфат магния.
Внимание исследователей привлекает роль тормозного нейротрансмиттера глицина в механизмах острой церебральной ишемии. Была доказана роль глицина как тормозного нейротрансмиттера практически во всех отделах ЦНС. G. E. Fagg и A. C. Foster, F. Mayor и соавт. сделали вывод, что ГАМК и глицин являются равноценными нейротрансмиттерами, обеспечивающими защитное торможение в ЦНС, роль которого возрастает в условиях повышенного выброса глутамата. Ингибирующие свойства глицин проявляет посредством взаимодействия не только с собственными глициновыми рецепторами, но и с рецепторами ГАМК.
Вместе с тем J. W. Johnson и P. Ascher (1987) впервые экспериментально доказали, что глицин в субмикромолекулярных концентрациях необходим для нормального функционирования глутаматных NMDA-рецепторов. Потенцирующее действие глицина на NMDA-рецепторы проявляется в концентрациях ниже 0,1 мкмоль, а концентрации от 10 до 100 мкмоль полностью насыщают глициновый сайт. Введение высоких концентраций глицина (100 мкмоль и 1 млмоль) крысам в условиях недостатка кислорода не вызывало длительной модуляции активности NMDA-рецепторов в гиппокампе и не увеличивало эксайтотоксичность. Интересно, что введение животным высоких доз глицина или некоторых его агонистов (1-амино-1-карбоксициклопропана, являющегося почти полным агонистом, и D-циклосерина, обладающего 40–60% эффективности глицина) оказывает противосудорожное действие, а также усиливает эффекты противоэпилептических средств.
Наряду с нейротрансмиттерным глицин обладает также общеметаболическим действием, связывает низкомолекулярные токсичные продукты, в больших количествах образующиеся в процессе ишемии.
Являясь естественным метаболитом мозга, глицин не проявляет токсичности даже в дозах более 10 г/сут. Единственным побочным эффектом препарата может считаться легкая седация. Применение глицина в дозе 1–2 г/сут в течение 5 дней у пациентов с острым ишемическим инсультом (начиная с 6 ч после развития первых симптомов) позволяет обеспечить противоишемическую защиту мозга у больных с различной локализацией сосудистого поражения и разной тяжестью состояния — достоверно ускоряет регресс неврологической симптоматики (p 75; модифицированная шкала Рэнкина — 0–2) до 73,7 % от общего количества выживших больных.
Углубление знаний об ишемическом повреждении мозга и регенерации мозговой ткани позволяет нам все яснее представлять себе бесконечную сложность познания этих процессов. К счастью, работая в клинике, мы имеем возможность не отдаляться от реалий жизни и ежедневно оценивать применение научных гипотез на практике. Это помогает сохранять оптимизм и надежду.
В. И. Скворцова, доктор медицинских наук, профессор, член-корреспондент РАМН
РГМУ, Москва
Алгоритм ведения больного с ишемическим инсультом
А.П. СКОРОХОДОВ, заведующий нейрососудистым отделением ГКБ СМП №1, доктор медицинских наук, профессор кафедры неврологии с нейрохирургией ИПМО ВГМА им. Н.Н. Бурденко
Острый инсульт является одной из ведущих причин заболеваемости и смертности во всем мире. По данным ВОЗ, инсульт является второй по частоте причиной смерти. В Европе каждый год возникает около 1 млн острых ишемических инсультов (ИИ). В России ежегодно регистрируется более 400 тысяч инсультов, из них ишемические составляют 80—85%. До недавнего времени во взглядах на проблему неотложной помощи больным с инсультом доминировал «терапевтический нигилизм». Однако улучшение понимания патофизиологических процессов и новые лечебные технологии изменили ведение больных с инсультом.
Основными этапами медицинской помощи при остром нарушении мозгового кровообращения (ОНМК) являются следующие: догоспитальный, госпитальный, амбулаторно-поликлинический.
1. Догоспитальный этап
Он включает диагностику ОНМК, неотложные лечебные мероприятия, а также экстренную госпитализацию больного. Здесь необходим вызов врача скорой помощи, который должен прежде всего осмотреть больного, собрать анамнез, исключить другие причины ухудшения состояния (ими могут быть гипергликемия, гипогликемия, отравление, инфекция, черепно-мозговая травма, обмороки, мигрень, почечная или печеночная недостаточность), наконец, установить диагноз инсульта пока не уточненного характера.
Основную роль при этом играет анамнез, тщательно собранный со слов род-ственников, окружающих или самого больного, а также характеристика развития неврологических нарушений во времени. Внезапное и острое, в течение нескольких секунд или минут, развитие неврологического дефицита в виде слабости и/или онемения конечностей, лица и, нередко, нарушения речи у лиц, как правило, среднего или пожилого возраста на фоне значительного эмоционального, физического напряжения или сразу после сна, приема горячей ванны, при высоком или, наоборот, низком артериальном давлении позволяет достаточно точно поставить диагноз ОНМК.
Основные этапы медицинской помощи при остром нарушении мозгового кровообращения:
Наступление инсульта, как правило, сопровождается внезапным появлением у пациента следующих симптомов:
Однако надо помнить и о возможном развитии других симптомов и их комбинаций. Это, например, различные виды нарушений уровня бодрствования от оглушения до сопора и комы, глотания или координации движений; появление двоения в глазах, головокружения.
Неотложные лечебные мероприятия
Неотложные мероприятия бригады врачей скорой медицинской помощи по прибытии к больному инсультом должны включать в себя комплекс обязательных мер, которые проводятся сразу же после общего осмотра больного.
Оценка адекватности оксигенации и ее коррекция
О неадекватности оксигенации свидетельствуют:
увеличение частоты и аритмичность дыхательных движений;
цианоз видимых слизистых оболочек и ногтевых лож;
участие в акте дыхания вспомогательной мускулатуры;
набухание шейных вен.
Наиболее простым способом улучшения оксигенации является подача больному через носовые ходы кислорода со скоростью 2—4?л/мин. Обеспечение эффективной оксигенации при необходимости осуществляется постановкой воздуховода и очищением дыхательных путей. При нарушениях дыхания противопоказаны: лобелин гидрохлорид (угнетает дыхание, может спровоцировать тонико-клонические судороги, снижает артериальное давление (АД) и вызывает рвоту); цитизин (обладает очень кратковременным действием и не стабилизирует нормальное дыхание); камфора, прокаин с сульфокамфорной кислотой, никетамид (способствуют развитию судорожного синдрома и угнетают дыхание).
Коррекция нарушений кровообращения
Осуществляется путем стабилизации АД на уровне 180/100 мм рт. ст. у больных с артериальной гипертонией и на уровне 160/90?мм?рт.?ст. у нормотоников. Снижать АД в тех случаях, когда оно превышает указанные величины, не следует более чем на 15—20% от исходных. Наиболее часто применяют каптоприл 6,25—12,5 мг или эналаприл 5—10 мг. При недостаточной эффективности возможно введение в/в 1—2?мл 1%-ного раствора проксодолола в течение 1?минуты, повторно каждые 5 минут до достижения эффекта, но не более 10 мл 1%-ного раствора. Не рекомендуется назначать нифедипин из-за риска резкого снижения АД.
При артериальной гипотензии рекомендуется применение симпатомиметиков, препаратов, улучшающих сократимость миокарда (сердечные гликозиды), объемовосполняющих средств (низкомолекулярные декстраны, крахмалы и кристаллоидные растворы).
С этой целью используются бензодиазепины короткого действия, вводимые внутривенно: диазепам 0,2—0,4мг/кг, мидазолам 0,2—0,4 мг/кг. При неэффективности применяют вольпроат натрия (в/в 6 мг/кг в течение 3 минут с последующим переходом на 1—2 мг/кг/ч); тиопентал натрия (флакон растворяют 10 мл физиологического раствора натрия и вводят внутримышечно из расчета 1 мл на 10 кг веса больного).
Определение уровня глюкозы в крови
Определение уровня глюкозы в крови проводится с помощью стандартного экспресс-теста. Коррекция при высоких значениях глюкозы осуществляется простым инсулином, при низком содержании — с помощью в/в водимого 40%-ного раствора глюкозы. При отсутствии возможности провести определение глюкозы в крови, но подозрении на нарушение углеводного обмена следует руководствоваться правилом: гипогликемия более опасна для жизни, чем гипергликемия. Исходя из этого, рекомендуется внутривенное введение 50—60 мл 40%-ной глюкозы. При наличии гипогликемии этим можно спасти больного, в то же время при гипергликемии дополнительное введение данного количества глюкозы не приведет к трагическим последствиям.
Первостепенные задачи оказания медицинской помощи больным с острым тяжелым инсультом на догоспитальном этапе — это поддержание жизненно важных функций и немедленная доставка пациента в соответствующий стационар. Противопоказанием для госпитализации больного с ОНМК является только его агональное состояние.
2. Госпитальный этап
При поступлении больного в стационар все последующие мероприятия должны проводиться в максимально сжатые сроки. Это, прежде всего, касается пациентов, у которых инсульт развился менее 3-х часов назад и еще есть возможность определения характера инсульта и проведения тромболизиса при его ишемическом генезе.
Тромболитическая терапия при ИИ должна проводиться в стационарах скорой медицинской помощи, в условиях отделения нейрореанимации или блока интенсивной терапии, при условии обязательного наличия в структуре стационара круглосуточных служб нейровизуализации с использованием компьютерной или магнитно-резонансной томографии и лабораторной диагностики.
Тромболизис может проводиться только после исключения геморрагического характера поражения мозга. Желательным также является первичное проведение и мониторирование ультразвуковой транскраниальной допплерографии для уточнения факта окклюзии артерии, верификации локализации окклюзии и контроля за постепенным открыванием сосуда.
Важнейшие задачи оказания медицинской помощи больным с острым тяжелым инсультом на догоспитальном этапе — это поддержание жизненно важных функций и немедленная доставка пациента в стационар. Противопоказанием для госпитализации больного с ОНМК является только его агональное состояние.
Необходимо максимально стремиться к сокращению времени от момента поступления больного в стационар до начала внутривенного введения алтеплазы (время «от двери до иглы»).
Подчеркну, что введение алтеплазы должно быть начато как можно раньше от начала заболевания. Рекомендуемая доза — 0,9 мг/кг массы тела (максимальная доза 90 мг). 10% всей дозы для пациента вводится в виде болюса внутривенно струйно в течение 1 минуты. Оставшаяся доза вводится внутривенно капельно в течение 1 часа.
Комплекс мероприятий, обязательных для проведения в стационаре:
Наблюдение за больным
Наблюдение за больным необходимо для выработки адекватной тактики по его ведению и включает в себя ряд мероприятий: мониторинг неврологического статуса, оксигенации крови, АД, ЭКГ, внутричерепного давления и церебрального перфузионного давления, центрального венозного давления; контроль основных параметров гомеостаза.
Уход за больными в острой стадии инсульта, которые часто не только не могут самостоятельно повернуться в кровати, но и находятся в бессознательном состоянии, также является крайне ответственным мероприятием. Он должен включать в себя ежедневное выполнение следующих действий:
Лечение основных неврологических осложнений
К основным патогенетическим изменениям мозга в процессе развития инфаркта мозга, сопровождающимся характерными неврологическими нарушениями, относятся следующие: отек мозга и острая обструктивная гидроцефалия.
Для лечения отека мозга необходима гипервентиляция в условиях искусственной вентиляции легких, снижение РаСО2 до уровня 30 мм рт. ст. Из осмотических диуретиков чаще всего используется маннитол внутривенно капельно в первоначальной дозе 0,5—2,0 г/кг массы тела в течение 20—25 минут, а затем в дозе, составляющей половину от первоначальной, каждые 4—6?часов, не более 3—4 суток. В случае отсутствия маннитола или при невосполненной гиповолемии внутривенно каждые 3—6?часов вводится по 100—150 мл 3%-ного раствора натрия хлорида в течение того же периода.
Оптимальной является следующая модель
этапной реабилитации после инсульта:
1-й этап – реабилитация начинается в неврологическом отделении больницы, куда доставлен больной бригадой скорой помощи;
2-й этап – по окончании острого периода с полным восстановлением нарушенных функций больной выписывается на амбулаторное долечивание или переводится в санаторий, а больной с выраженным двигательным дефицитом переводится в реабилитационное отделение.
3-й этап – амбулаторная реабилитация, реабилитация на дому.
Основными методами лечения острой обструктивной гидроцефалии являются дренаж боковых желудочков, декомпрессия задней черепной ямы и/или удаление некротизированной ткани при инфаркте мозжечка.
Нейропротекция — комплекс универсальных методов защиты мозга от структурных повреждений. Она должна начинаться уже на догоспитальном этапе лечения и продолжаться в стационаре.
С целью метаболической защиты мозга при любом типе инсульта используют препараты, корригирующие энергетический обмен, антиоксиданты и средства, обладающие нейротрансмиттерным и нейромодуляторным действием:
Улучшение церебральной перфузии и улучшение реологических свойств крови
Антикоагулянты прямого действия — по показаниям
Антикоагулянты непрямого действия (оральные антикоагулянты)
3. Амбулаторно-поликлинический этап
Реабилитация — комплекс мероприятий (медикаментозных, физических, педагогических, психологических, правовых), направленных на восстановление нарушенных в результате заболевания функций, социальной адаптации, качества жизни, а тогда, когда это возможно, и трудоспособности. Реабилитация также должна включать профилактику постинсультных осложнений и профилактику повторных инсультов. Длительность реабилитации определяется сроками восстановления нарушенных функций. Следует помнить, что максимальное улучшение двигательных функций отмечается в первые 6 месяцев, бытовых навыков и трудоспособности — в течение 1 года, речевых функций — на протяжении 2—3?лет с момента развития инсульта.
Оптимальной является следующая модель этапной реабилитации после инсульта: