Чем лечат пневмонию в больнице у взрослых
Сколько лежат в больнице с пневмонией
Воспаление легких является достаточно распространенным инфекционным заболеванием, для которого характерен воспалительный процесс в легочных тканях. Пневмония, как правило, имеет острое течение. Возбудителями инфекции могут быть болезнетворные микроорганизмы различных групп.
Современная клиника терапии Юсуповской больницы в Москве предлагает качественную диагностику и эффективное лечение воспаления легких. Высококвалифицированные врачи клиники владеют опытом лечения различных видов пневмонии, в том числе самых тяжелых.
Лечение в больнице или амбулаторно
Воспаление легких может классифицироваться по степени тяжести, типу возбудителя, локализации воспалительного очага, бывает также вне- и внутрибольничной.
Зачастую дискомфорт вызывает не только само заболевание, но и необходимость лечения в стационарных условиях. При неизбежности госпитализации и больной, и его близкие хотят знать, сколько держат в больнице с воспалением легких. Большинство людей пугает перспектива оказаться на больничной койке, и даже при очень плохом самочувствии они стараются убедить лечащего врача в том, что им будет лучше лечиться в домашних условиях. Несмотря на то, что большая часть случаев пневмонии лечится амбулаторно, если врач назначает терапию в стационаре, значит у него на это имеются достаточно веские основания.
Увы, врачам нередко приходится сталкиваться с недоверием пациента и его близких, которым кажется, что сроки лечения затянулись. В таких случаях в разных источниках они пытаются найти ответ на вопрос: сколько лечат воспаление легких в больнице? Им необходимо понять, что одна и та же инфекция у разных людей может требовать разных терапевтических подходов и лечение может длиться так же по-разному.
Кому показано лечение в больнице
Прежде чем разбираться, сколько лежат с пневмонией в отделении стационара, нужно знать, что работа врачей основана на определенных стандартах, соответствующих международным нормам. Исходя из них амбулаторное лечение показано больным, имеющим легкую и среднетяжелую форму воспаления легких. Курс терапии в домашних условиях длится, как правило, 1-3 недели.
Длительность лечения зависит от нескольких факторов:
Тяжелая форма воспаления легких требует обязательного лечения в условиях стационара. Для определения потребности в госпитализации используется шкала CURB65 и данные клинической оценки.
Учитываются следующие факторы:
Каждый из факторов оценивается в один балл. Ноль баллов означает возможность лечения больного амбулаторно. От одного до трех баллов – ему необходима госпитализация.
В условиях стационара должны лечиться люди, имеющие тяжелые сопутствующие заболевания, сильное обезвоживание, острую дыхательную недостаточность, гнойную мокроту, высокую температуру и признаки сильной интоксикации, а также двусторонний воспалительный процесс.
Как лечат заболевание в больнице
В основе лечения пневмонии лежит антибактериальная терапия. В клинике терапии Юсуповской больницы используются препараты нового поколения, обладающие высокой эффективностью и минимальным количеством побочных действий.
Первые три-четыре дня после начала лечения считают наиболее опасным периодом. Интоксикация и лихорадка вынуждают больного соблюдать постельный режим. Для того чтобы предотвратить застой в легких и формирование пролежней, ему необходимо периодически вставать хотя бы на несколько минут. После того, как температура нормализуется, больному разрешают непродолжительные прогулки.
Длительность нахождения больного в условиях стационара при пневмонии зависит от того, насколько эффективна медикаментозная терапия и вспомогательные меры.
Пациенту рекомендуется употребление большого количества жидкости, особенно негазированной минеральной воды, травяных чаев, морсов, соков. Рацион питания больного в основном должен состоять из фруктов, овощей, легких супов, а также паровых блюд из рыбы и мяса.
Сроки полного излечения
О полном выздоровлении пациента можно говорить при отсутствии у него кашля, нормализации температуры тела, спокойном и свободном дыхании, а также отсутствии признаков воспаления на рентген-снимке. Сколько лежат в больнице с пневмонией до достижения вышеперечисленных результатов? Как правило, достаточно трех недель, однако наблюдение врача понадобится еще полгода после выздоровления.
Лечение затяжной пневмонии, связанной с тяжелыми хроническими заболеваниями, врожденными патологиями, вторичным иммунодефицитом, длится вдвое дольше вышеуказанного срока.
Больничный лист при легкой форме воспаления легких выдается на 17-20 дней, при пневмонии средней тяжести – на 20-24 дня, при тяжелой форме заболевания – на 40-48 дней.
Пневмония является довольно опасным заболеванием, а при отсутствии адекватной терапии грозит развитием тяжелых осложнений, в том числе непоправимых.
При первых тревожных симптомах не следует рассчитывать на свои силы и заниматься самолечением, только помощь профессионала может предупредить печальные последствия.
Высококвалифицированные специалисты клиники терапии Юсуповской больницы гарантируют эффективность лечения воспаления легких. Благодаря индивидуальному подходу, применению ультрасовременных лечебных методик и новейших лекарственных препаратов нашим врачам удается достичь высоких результатов в борьбе с любыми заболеваниями дыхательных путей, в том числе пневмонией. В отделении стационара имеется все необходимое для комфортного пребывания пациентов: уютные палаты, полноценное диетическое питание и круглосуточная поддержка медицинского персонала.
Записаться на консультацию врача и уточнить нюансы госпитализации можно на нашем сайте, а также связавшись с врачом-координатором по телефону Юсуповской больницы.
Лечение пневмонии
Пневмония — опасное заболевание, во время которого развивается воспаление легких. Лечение пневмонии требует немедленного обращения к врачу и зависит от того, какая инфекция послужила ее источником. Подробнее о лечении пневмонии, ее причинах и симптомах читайте в нашей статье.
Что такое пневмония?
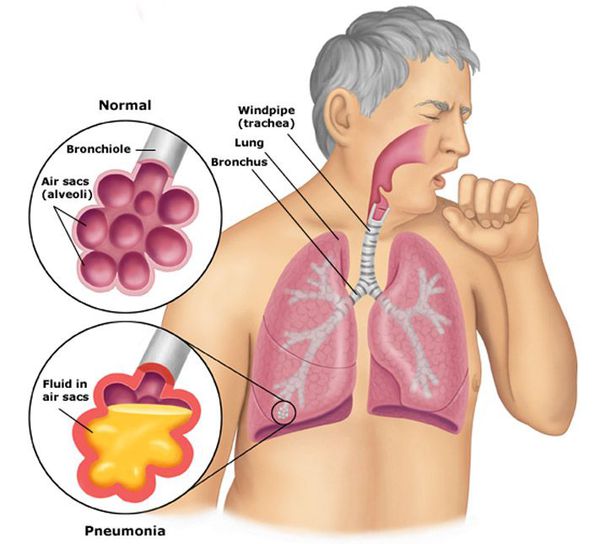
Пневмония — воспаление легких, вызванное бактериальной или вирусной инфекцией. В ходе пневмонии происходит поражение легочных альвеол. Они заполняются гноем или жидкостью, нарушается газообмен. Пневмонию часто сопровождает кашель, одышка, а также жар и озноб.
Пневмония может угрожать жизни. Риск особенно высок для маленьких детей, пожилых людей, для тех, у кого ослаблен иммунитет.
По данным Росстата, в России в 2019 году от пневмонии умерло 23,9 тыс. чел. По данным ВОЗ, пневмония в 15% наблюдений является причиной смертности у детей в возрасте до 5 лет во всем мире.
Причины пневмонии
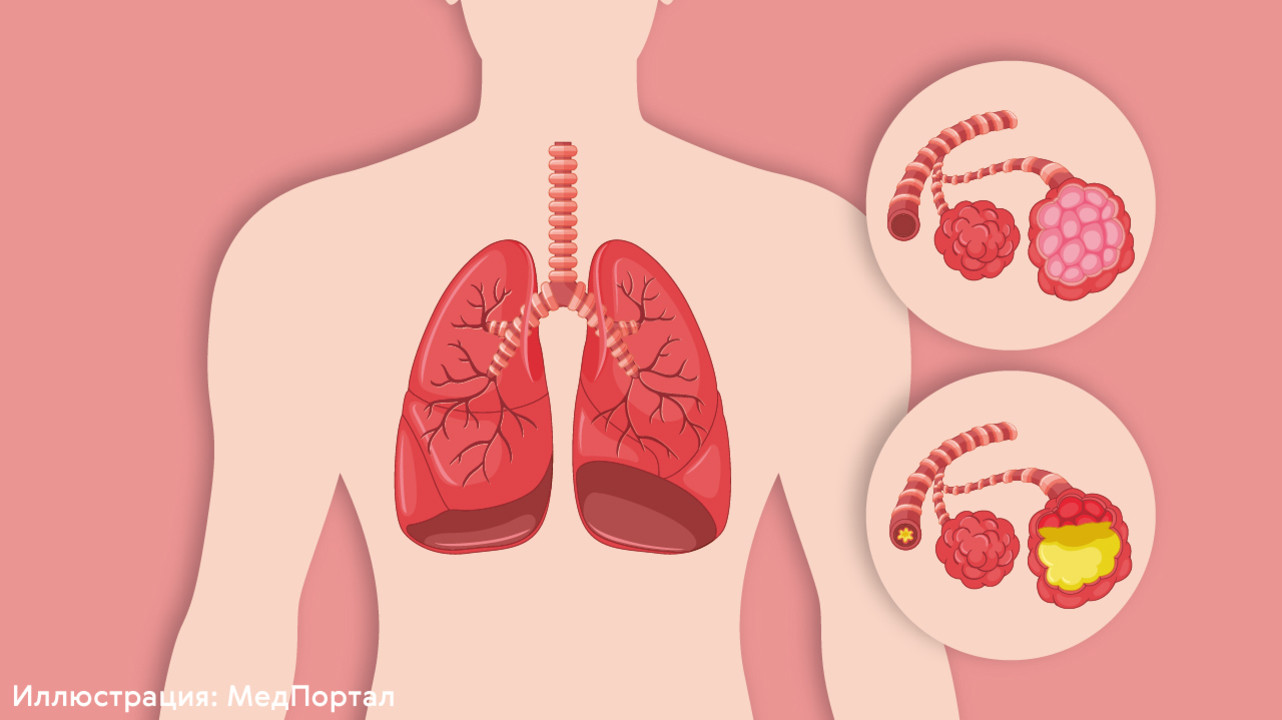
Воспаление легких почти всегда вызывают вирусы или бактерии (рис. 1). Риск заболеть увеличивается при снижении иммунитета, если человек дышит загрязненным воздухом или курит, если у него есть хронические болезни сердца, эндокринные или другие заболевания.
Пневмония чаще всего бывает внебольничной. Это значит, что человек заболевает ею за пределами медицинских учреждений из-за заражения бактериальной или вирусной инфекцией.
Главными возбудителями бактериальных пневмоний являются:
До 2020 года респираторные вирусы вызывали только 17% от общего числа пневмоний, лечение которых проводилось амбулаторно. После начала распространения новой коронавирусной инфекции доля вирусных пневмоний увеличилась.
Внебольничную пневмонию также могут вызывать бактериоподобные организмы, грибки. Внутрибольничная пневмония развивается, если человек заболевает во время госпитализации из-за другой болезни или медицинского вмешательства.
Кто в группе риска?
Риск заболеть воспалением легких или столкнуться с его тяжелыми осложнениями выше для следующих групп:
После переохлаждения, при переутомлении или стрессе, тяжелом течении респираторных заболеваний вероятность развития пневмонии увеличивается.
Когда обратиться к врачу?
При появлении симптомов пневмонии нужно обращаться к терапевту. Среди признаков воспаления легких могут быть (рис. 2):
Если состояние быстро ухудшается, температура долго остается повышенной или пониженной, а одышка, кашель и другие признаки воспаления легких нарастают, нужно вызывать скорую медицинскую помощь.
Диагностика
Врач начнет диагностику с опроса и осмотра. Нужно рассказать ему об имеющихся симптомах, а также об общем состоянии здоровья. При осмотре он измерит температуру тела и артериальное давление, обследует грудную клетку, прослушает легкие, чтобы выявить шумы, хрипы, особенности дыхания. За диагностикой нужно обращаться к терапевту. Он может направить пациента на консультацию к узкому специалисту — пульмонологу.
Для диагностики нужен клинический анализ крови, чтобы получить информацию об общих показателях здоровья. При тяжелой пневмонии дополнительно назначают биохимический анализ крови. Отклонения в его результатах могут указывать на нарушения в работе некоторых органов, на развитие осложнений. Результаты биохимического анализа учитывают при определении возможной причины пневмонии (прежде всего — вирусная или бактериальная), выборе лекарственных средств и определении их дозировок.
При осложнениях может проводиться исследование плевральной жидкости, анализ газов артериальной крови, коагулограмма. Чтобы установить возбудителя болезни, может проводиться микробиологическая диагностика (исследование мокроты или крови, ПЦР-диагностика, экспресс-тесты).
При пневмонии может использоваться несколько методов инструментальной диагностики.
Как и чем лечить пневмонию?
Лечение пневмонии должен назначать терапевт. Оно будет зависеть от причин воспаления легких, от его тяжести, наличия хронических заболеваний, общего состояния здоровья. При пневмонии лечат инфекцию, которая ее вызвала, проводят симптоматическую и поддерживающую терапию, предупреждают появление осложнений. Тем, кто находится в группе риска или тяжело переносит воспаление легких, может требоваться госпитализация. Если развивается дыхательная недостаточность, нужна респираторная поддержка.
Антибактериальная терапия
Назначается только при бактериальной пневмонии и в случаях, когда вирусная пневмония осложняется бактериальной инфекцией. Если воспаление легких вызвано вирусом и протекает без осложнений, антибактериальные препараты не используются, их применение может быть опасным.
Для лечения бактериальной пневмонии могут использоваться антибиотики нескольких видов: макролиды, цефалоспорины, фторхинолоны, аминопенициллины. Чтобы правильно подобрать препарат, врач должен определить возбудителя инфекции — то, какие именно бактерии вызвали воспаление легких.
Противовирусная терапия
Противовирусная терапия применяется, если пневмония вызвана вирусом гриппа, парагриппа, аденовирусом и другими. При развитии вирусной пневмонии на фоне заражения вирусом гриппа могут назначаться ингибиторы нейраминидазы (осельтамивир и занамивир). Антибиотики применяются только в случае присоединения бактериальной инфекции.
Поддерживающее и симптоматическое лечение
Чтобы снизить повышенную температуру и снять боль, терапевт может назначить парацетамол, ибупрофен или другие нестероидные противовоспалительные средства. Возможно назначение муколитических препаратов, которые разжижают мокроту и стимулируют ее выведение: амброксола, ацетилцистеина и др. В период лечения рекомендуют соблюдать постельный режим и пить больше жидкости.
При развитии острой дыхательной недостаточности нужна респираторная поддержка. Способ такой поддержки выбирают по тяжести состояния:
Можно ли вылечить пневмонию дома?
Лечение пневмонии почти всегда является амбулаторным — то есть проводится в домашних условиях, без госпитализации. При амбулаторном лечении важно, чтобы оно проходило под контролем медика. Нужно прийти на прием к врачу общей практики, терапевту или пульмонологу, чтобы он назначил лечение.
Воспаление легких можно лечить дома, если симптоматическое лечение (прием жаропонижающих, обезболивающих, муколитических препаратов) дает хороший эффект. Еще одно условие — у человека нет дыхательной недостаточности. Можно проверить, достаточно ли кислорода поступает с дыханием, с помощью пульсоксиметра, специального датчика. Также можно оценить частоту дыхания. Если человек делает 20 или больше вдохов в минуту в состоянии покоя, это тревожный признак. При острой дыхательной недостаточности человек делает больше 24 вдохов в минуту.
Важно! Если терапевт разрешает лечиться амбулаторно, нужно строго выполнять его рекомендации и назначения: вовремя принимать лекарства, следить за самочувствием, пить больше жидкости, соблюдать постельный режим.
Лечить пневмонию дома нежелательно людям, находящимся в группе риска. Госпитализация рекомендована:
Осложнения
Риск осложнений при воспалении легких зависит и от эффективности лечения, и от общего состояния здоровья. Он выше, если у человека есть хронические заболевания органов дыхания или сердечно-сосудистой системы, эндокринные болезни, если человек курит. Осложнения могут быть легочными (затрагивают органы дыхания) и внелегочными (затрагивают другие органы). К легочным осложнениям пневмонии относят:
К внелегочным осложнениям относят:
Лечение пневмонии должно предполагать оценку риска осложнений и их профилактику. Для этого может использоваться расширенная антибактериальная терапия, кардиопротекторные, противотромбозные и другие препараты.
Профилактика пневмонии
Есть несколько способов снизить риск воспаления легких:
Заключение
Лечение пневмонии может проводиться амбулаторно, дома, но важно, чтобы его назначал и контролировал терапевт. Если воспаление легких протекает в тяжелой форме, с осложнениями или если риск осложнений повышен, понадобится госпитализация. Пневмония может быть опасной, и поэтому при ее лечении необходимо соблюдать все рекомендации врачей.
Оглавление:
Пневмония, или воспаление легких – острое локальное воспаление легочной ткани инфекционного характера. Чаще поражаются респираторные отделы легких – альвеолы, бронхиолы. Воспаление может затрагивать интерстициальную ткань, однако в современной классификации его относят к альвеолитам.
В России ежегодно пневмонию диагностируют примерно у 1,5 млн человек. В группе болезней органов дыхания на воспаление легких приходится 50 % летальных исходов. В среднем смертность от заболевания составляет 21 случай на 100 тыс. жителей. Среди всех причин смертности воспаление легких находится на 5 месте после сердечно-сосудистых патологий, онкологических заболеваний, травм и отравлений.
Чаще других риску развития пневмонии подвержены дети до двух лет и люди старше 65 лет. Вероятность летального исхода выше у людей пожилого возраста, имеющих сопутствующие заболевания.
Возбудители болезни
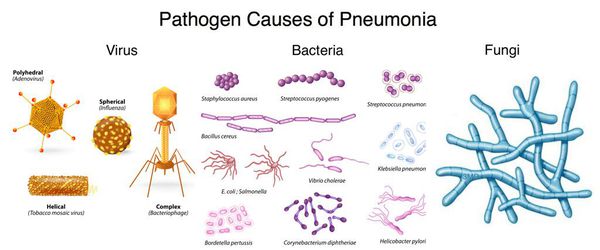
В большинстве случаев пневмония вызывается инфекционными агентами – бактериями, вирусами, грибками.
Бактериальная пневмония находится на первом месте по частоте случаев. Чаще всего ее вызывают грамположительные организмы: пневмококки (40-60 % случаев), стафилококки и стрептококки (от 2 до 5 %). К грамотрицательным бактериям, провоцирующим возникновение воспаления легких, относятся палочки (кишечная, гемофильная), протеи, легионеллы.
Неинфекционные причины
Воспаление легких может развиваться вследствие воздействия аллергенов, токсичных веществ, радиации (в основном, после лучевой терапии у больных с онкопатологией), на фоне травм и ожогов, попадания в дыхательные пути инородных частиц.
Сопутствующие факторы
Виды пневмонии
Классификация заболевания проводится по разным критериям.
По характеру течения выделяют острую пневмонию (до 3 недель) и затяжную (до 2 месяцев). Заболевание может иметь легкую, среднюю или тяжелую степень течения.
В зависимости от того, развилась ли болезнь самостоятельно, или на фоне другой патологии, ее делят на первичную и вторичную. Также выделяют аспирационные, посттравматические, постожоговые, постинфарктные воспаления легких.
Пневмония может быть односторонней и двухсторонней. По степени поражения ее разделяют на:
Пневмонии делят на внебольничные, внутрибольничные (госпитальные) и атипичные.
Внебольничные (амбулаторные, или домашние) – возникают вне лечебного учреждения. Они могут вызываться инфекционными возбудителями на фоне нормального или сниженного иммунитета либо развиваться вследствие аспирации дыхательных путей.
Госпитальные пневмонии делятся на ранние, которые развиваются в срок до 5 суток пребывания больного в стационаре, и поздние, развивающиеся не ранее шестых суток госпитализации. Они, как правило, имеют тяжелое течение и устойчивы к антибиотикотерапии. Подразделяются на аспирационные, вентиляционные (после длительного нахождения на ИВЛ), цитостатические (вследствие приема препаратов химиотерапии) и воспаления легочной ткани, развивающиеся после пересадки органов.
Атипичные пневмонии вызываются нетипичными возбудителями (простейшие, вирусы) и имеют отличную от традиционного воспаления легких клиническую картину.
Осложнения заболевания
Симптомы воспаления легких
Основные признаки типичной пневмонии, вызванной бактериями, – резкое повышение температуры, продуктивный кашель с обильным выделением мокроты, в которой часто появляется примесь гноя. Боль в грудной клетке присутствует при вовлечении в процесс одной или нескольких долей легких, при очаговом поражении болевого синдрома нет или он возникает очень редко. При массивной площади поражения присоединяется одышка.
Атипичный вариант заболевания характеризуется постепенным началом, кашель может быть сухим, без отделения мокроты. Присутствуют симптомы со стороны других органов: головная боль, боли в мышцах, боль и першение в горле, общая слабость. Начало атипичной пневмонии может протекать без температуры (часто такие случаи отмечаются при воспалении легких, вызванном covid-19), однако она, как правило, поднимается при развитии заболевания.
Обращаться к врачу следует при первых признаках заболевания – повышении температуры, кашле, ухудшении общего состояния. При обращении за медицинской помощью на первой стадии развития воспаления и правильном подборе терапии течение болезни будет легче, а риск развития осложнений – ниже.
Лечением пневмонии, если оно проходит в стационаре, занимается врач-пульмонолог. В поликлинике больные, как правило, обращаются к терапевту, который при необходимости направляет их к узким специалистам.
Заразность болезни
Теоретически можно говорить о том, что воспаление легких – заразное заболевание, так как оно вызывается бактериями и вирусами. Однако практически невозможно заболеть им просто находясь рядом с человеком, которому уже поставлен этот диагноз.
Во-первых, заболевание вызывается микроорганизмами, постоянно находящимися во внешней среде, и с которыми люди так или иначе контактируют в повседневной жизни. Для того чтобы при этом человек заболел, должны присутствовать и другие факторы – ослабленный иммунитет, нахождение в закрытых непроветриваемых помещениях, вредные привычки, плохое питание.
Во-вторых, микробы, вызвавшие воспаление легких у одного человека, не обязательно спровоцируют его же у другого. При контакте с больным можно заболеть другим респираторным заболеванием, например бронхитом или ОРВИ.
В-третьих, заразность микробов наиболее высока, когда они находятся в верхних дыхательных путях и выделяются при незначительном кашле, чихании. Воспалительный процесс в легких развивается при преодолении возбудителями первичной защиты и наличии сопутствующих факторов, вирулентность бактерий и вирусов при этом снижается.
Таким образом, больные с воспалением легких не представляют большей опасности для окружающих, чем пациенты с обычным респираторным заболеванием. Их не помещают в инфекционные стационары или отдельные боксы, за некоторыми исключениями, например, в случае с ковидной пневмонией. Однако во всех ситуациях не стоит пренебрегать соблюдением разумных мер безопасности и ограничением контактов здоровых людей с больным.
Лечение пневмонии
Диагноз заболевания ставится на основе жалоб пациента, общего осмотра, аускультации легких, данных рентгеновских снимков, компьютерной или магнитно-резонансной томографии. Пациенту назначают общий анализ крови и мочи, бакпосев мокроты.
Что такое пневмония? Причины возникновения, диагностику и методы лечения разберем в статье доктора Макарова Е. А., пульмонолога со стажем в 12 лет.
Определение болезни. Причины заболевания
Пневмония, или воспаление лёгких (Pneumonia) — вариант острой респираторной инфекции, поражающей лёгочную ткань. Лёгкие состоят из небольших мешотчатых образований (альвеол), которые в ходе акта дыхания здорового человека должны наполняться воздухом. При пневмонии альвеолы заполнены жидкостью (экссудатом) и гноем, которые ухудшают газообмен. [1]
Внебольничная пневмония (ВП) — это острое инфекционное заболевание, особенно часто встречающееся среди жителей городов. По статистике, предоставленной разными авторами, в России пневмонией ежегодно заболевает около 1 500 000 человек. В структуре смертности на долю пневмоний в России в 2015 году приходилось до 50% (в группе болезней органов дыхания), в 2016 году смертность от этого заболевания достигла 21 на каждые 100 тысяч жителей. [2]
Факторы риска
Наибольшему риску развитию пневмонии подвержены:
К другим факторам риска относятся:
Заразна ли пневмония
Пневмонию может вызывать множество различных микроорганизмов. Многие из них передаются от человека к человеку, однако не у всех при воздействии одних и тех же микробов развивается пневмония.
Как передаётся пневмония
Вирусы и бактерии, приводящие к развитию пневмонии, могут передаваться воздушно-капельным и контактно-бытовым путём. Грибковая пневмония обычно развивается, когда люди вдыхают микроскопические частицы грибка из окружающей среды.
Симптомы пневмонии
Переохлаждение организма нередко становится причиной, запускающей процесс развития воспаления лёгких у взрослых. Затем последовательно появляются симптомы заболевания.
Как распознать симптомы пневмонии:
Признаки пневмонии у взрослого:
Признаки пневмонии у ребёнка
У детей симптомы пневмонии обычно выражены сильнее — они болеют с более высокой температурой, при которой могут развиться фебрильные судороги. Кроме того, дети, особенно совсем маленькие, зачастую плохо умеют откашливать мокроту, поэтому не всегда удаётся заметить её гнойный характер — жёлтый или зелёный цвет и неприятный запах.
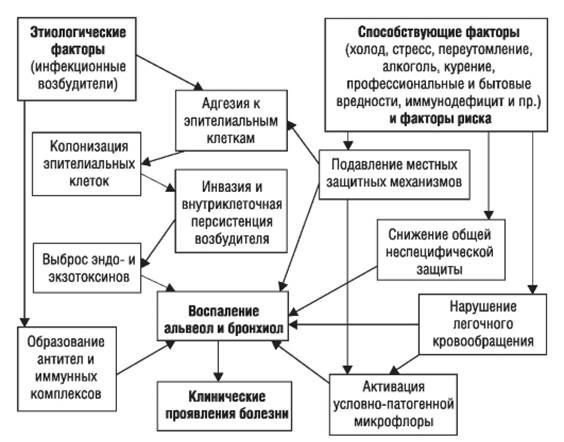
Патогенез пневмонии
Ведущие механизмы, которые приводят к развитию ВП:
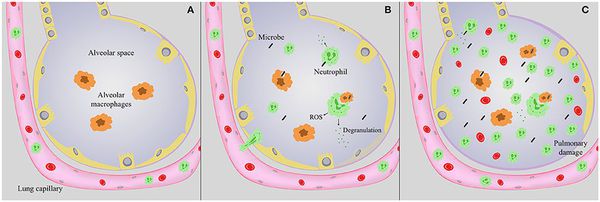
Стартовым импульсом развития пневмонии лёгких становится прикрепление (адгезия) микробных агентов к поверхностной мембране клеток эпителия бронхов, особенно при предшествующей дисфункции реснитчатого мерцательного эпителия и изменении мукоцилиарного клиренса.
Следующим шагом в образовании воспаления является размножение микробного агента в клетках бронхиального эпителия. Нарушение целостности мембраны этих клеток приводит к интенсивной продукции биологически активных веществ — цитокинов. Они вызывают направленное движение (хемотаксис) макрофагов, нейтрофилов и целого ряда иных клеток в область воспаления.
На следующих стадиях воспалительного процесса очень значимую роль играет последовательное проникновение (инвазия), жизнедеятельность микроорганизмов внутри клеток и продукция токсинов. Все эти процессы в итоге заканчиваются экссудативным воспалением внутри альвеол и бронхиол. Наступает фаза клинических проявлений болезни. [4]
Классификация и стадии развития пневмонии
В Международной классификации болезней 10-го пересмотра (МКБ-10) в разделе «Х. Болезни органов дыхания» выделяют следующие виды пневмонии:
Данная классификация построена по этиологическому принципу, то есть основывается на виде возбудителя, послужившего причиной воспаления лёгких. [5]
Также отдельно выделяют аспирационную пневмонию, которая возникает при вдыхании или пассивном попадании в лёгкие различных веществ в большом объёме, чаще всего — рвотных масс, которые вызывают воспалительную реакцию.
К аспирационной пневмонии приводят:
Особенности лечения аспирационной пневмонии — использование эндоскопических методов промывания и очищения дыхательных путей, антибактериальных и отхаркивающих препаратов.
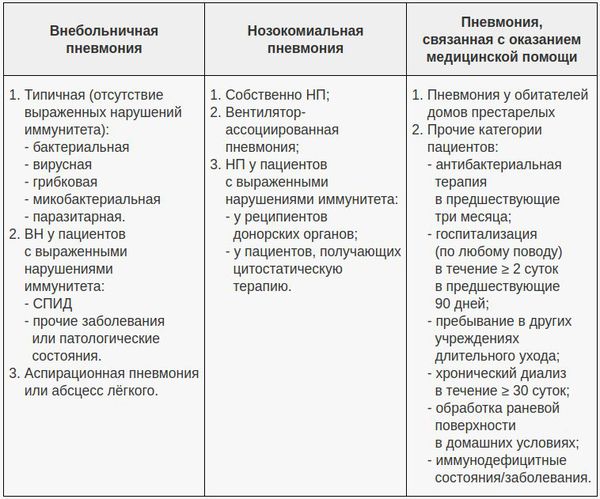
В современной клинической практике самой популярной является классификация, учитывающая три основных фактора: условия появления пневмонии, особенности инфицирования лёгочной ткани и статус иммунной системы пациента. В этом аспекте очень важно отличать внебольничную пневмонию (ВП) и внутрибольничную пневмонию (нозокомиальную, НП), поскольку концепции их лечения разнятся. Внебольничной считают пневмонию, развившуюся за пределами стационара либо выявленную в первые 48 часов после госпитализации в стационар. С 2005 года ряд авторов выделяет пневмонию, связанную с медицинским вмешательством. [6]
Признаки внебольничной, внутрибольничной (нозокомиальной) и связанной с оказанием медицинской помощью пневмонии
Осложнения пневмонии
Многие авторы выделяют две категории осложнений, развивающихся при пневмонии — «лёгочные» и «внелёгочные».
К «лёгочным» осложнениям относятся:
«Внелёгочными» осложнениями являются:
В настоящее время такое деление представляется весьма условным, поскольку интоксикационный синдром при пневмонии распространяется на весь организм.
Плеврит — воспалительное заболевание, при котором в плевральной полости скапливается избыточное количество жидкости. Наблюдается особенно часто при бактериальной и вирусной природе возбудителя.
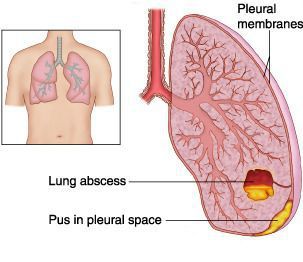
Абсцесс лёгкого — патологический инфекционный процесс, проявляющийся образованием в лёгочной ткани более или менее ограниченной полости (> 2 см в диаметре) из-за местного отмирания тканей и последующего гнойного распада. Очень часто к развитию абсцессов приводит инфицирование анаэробными микроорганизмами.
Эмпиема плевры — скопление гноя в плевральной полости, довольно часто становится крайне неблагоприятным исходом течения экссудативного плеврита.
Острая дыхательная недостаточность — резкое нарушение дыхания, при котором уменьшается транспорт кислорода в лёгкие, а обеспечение должного газового состава артериальной крови становится невозможным. В результате недостаточного поступления кислорода наступает «кислородное голодание» (гипоксия). Значительный дефицит кислорода угрожает жизни больного и может потребовать развёртывания мероприятий неотложной интенсивной терапии.
Сепсис — является самым грозным и тяжёлым осложнением пневмонии. Он развивается при проникновении инфекционного агента в кровь, и далее происходит его циркуляция по кровяному руслу. Особенность сепсиса заключается в образовании гнойных очагов во всём теле. Клинические проявления сепсиса очень яркие: температура тела повышается до фебрильных цифр, возникает тяжёлый синдром интоксикации, проявляющийся головной болью, тошнотой, рвотой, реже диареей, кожа становится «землистого» оттенка).
ДВС-синдром — патология со стороны системы гемостаза (свёртывающей и противосвёртывающей системы крови), приводящее к изменению нормальной микроциркуляции в сосудистом русле за счёт массивного кровотечения с одновременным образованием тромбов. [7]
Диагностика пневмонии
Диагностические исследования при ВП направлены на уточнение диагноза, определение возбудителя, оценку тяжести течения и прогноза заболевания, а также на обнаружение осложнений.
Алгоритм диагностики при подозрении на ВП включает:
Диагноз ВП является доказанным при выявлении у пациента очаговой инфильтрации лёгочной ткани, подтвержденной рентгенологически и, как минимум, двух из перечисленных ниже признаков:
Важно! При отсутствии или недоступности рентгенологического подтверждения очаговой инфильтрации в лёгких диагноз «ВП» считается неуточненным. При этом диагноз «Пневмония» может быть обоснован данными эпиданамнеза (истории болезни), наличием соответствующих жалоб и местных проявлений. [3]
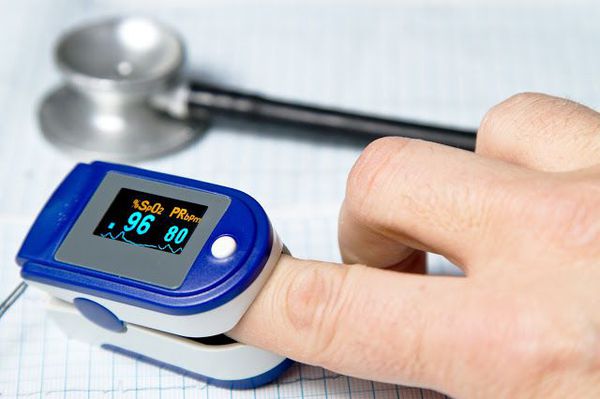
Очень важным моментом в диагностике пневмоний является использование метода пульсоксиметрии. Во всех клинических рекомендациях озвучена необходимость измерения сатурации у каждого пациента с воспалением лёгких. [9]
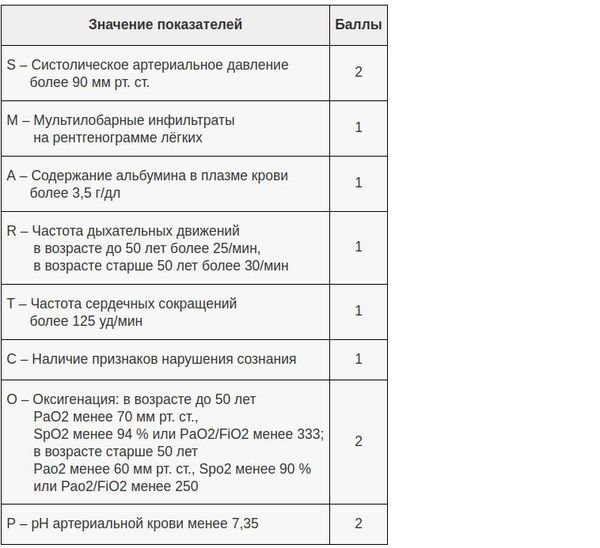
В настоящий момент существует целый ряд диагностических приёмов, позволяющих разделить все ВН на две категории — тяжёлые и нетяжёлые. Так, главной задачей шкал оценки тяжести (бальных систем) является выявление пациентов с неблагоприятным прогнозом и высоким риском осложнений. [8] Примеры таких шкал являются:
После определения степени тяжести лечащий врач принимает решение о месте лечения — амбулаторное наблюдение или госпитализация.
Как отличить воспаление лёгких от ОРВИ, гриппа и бронхита
Чтобы отличить воспаление лёгких от сезонных ОРВИ, гриппа и бронхита необходима визуализация лёгких — рентгенография органов грудной клетки, цифровая флюорография или компьютерная томография органов грудной клетки. Эти методы позволяют обнаружить инфильтраты в лёгочной ткани.
Лечение пневмонии
Какой врач лечит заболевание
Пневмонию лечит терапевт или пульмонолог.
Когда обратиться к врачу
К врачу следует обратиться при появлении проблем с дыханием, болях в груди, постоянной лихорадке (свыше 38 °C) и кашля, особенно с мокротой.
Показания при заболевании
Лечение пациентов с ВП является комплексным и основывается на нескольких базовых принципах:
Чрезвычайно важным является своевременное обнаружение и лечение декомпенсации или обострения сопутствующих заболеваний, так как их наличие/тяжесть может кардинальным образом влиять на течение пневмонии. [10]
Антимикробные препараты
Важно! Антибактериальная терапия (АБТ) может быть назначена только врачом, в противном случае резко возрастает риск лекарственной устойчивости (резистентности) микроорганизмов.
Основные группы антимикробных препаратов, используемых при лечении пневмонии:
В некоторых случаях при наличии особых показаний могут быть использованы препараты других групп (тетрациклины, аминогликозиды, линкозамиды, ванкомицин, линезолид).
При вирусных пневмониях (как правило, ассоциированных с вирусом гриппа) наибольшее значение имеют ингибиторы нейраминидазы (оселтамивир и занамивир), которые обладают высокой активностью в отношении вирусов гриппа А и Б.
При лечении амбулаторных пациентов предпочтение отдают пероральным антибиотикам (обычно в таблетированной форме). При лечении пациентов в стационаре используют ступенчатый подход: начинают с парентерального введения антибиотиков (предпочтителен внутривенный путь), в дальнейшем по мере клинической стабилизации пациента переводят на пероральный приём (таблетки).
Длительность антимикробной терапии нетяжёлой ВП определяется индивидуально, при тяжёлой ВП неуточнённой этиологии — продолжается как минимум 10 дней. Осуществление более длительных курсов АБТ (от 14 до 21 дней) рекомендовано только при развитии осложнений болезни, наличии очагов воспаления за пределами лёгочной ткани, инфицировании S.aureus, Legionella spp., неферментирующими микроорганизмами (P.aeruginosa).
В клинической практике очень важным является решение о возможности прекращения АМТ в нужный момент. Для этого разработаны критерии достаточности:
Респираторная поддержка
Острая дыхательная недостаточность (ОДН) является ведущей причиной смерти пациентов с ВП, поэтому адекватная респираторная поддержка — важнейший компонент лечения таких пациентов (конечно же, в совокупности с системной антибиотикотерапией). Респираторная поддержка показана всем пациентам с ВП при РаО2 [4]
Кислородотерапия проводится в случае умеренной нехватки кислорода в крови при помощи простой носовой маски или маски с расходным мешком.
Искусственная вентиляция лёгких (ИВЛ) используется в том случае, если даже при ингаляциях кислородом целевой уровень насыщения крови кислородом не достигается.
Показания к ИВЛ при ОДН на фоне ВП:
Неантибактериальная терапия
Представлена тремя основными классами препаратов:
Глюкокортикостероиды
Вопрос о назначении ГКС рассматривается в первую очередь при тяжёлой ВП, которая осложнена септическим шоком. ГКС способствуют ограничению разрушающего влияния системного воспаления с помощью различных геномных и негеномных эффектов.
Иммуноглобулины
Применение ИГ при терапии инфекций, осложнённых сепсисом, основано на разнообразных эффектах: от нейтрализации бактериальных токсинов до восстановления реактивности клеток при феномене «иммунного паралича».
В лечении сепсиса наиболее эффективны поликлональные ИГ, которые по сравнению с плацебо снижают относительный риск смерти. Рутинное применение внутривенных ИГ пациентами с тяжёлой ВП, осложнённой сепсисом нецелесообразно.
Иммуностимуляторы
Интерес к этим препаратам связан с их способностью усиливать фагоцитоз, образование и созревание нейтрофилов. Однако в связи с отсутствием убедительной доказательной базы на текущий момент они практически не используются в рутинной практике.
Противопоказания при заболевании
При пневмонии крайне не рекомендуется заниматься самолечением, особенно с использованием антибиотиков. В настоящий момент существует много групп антибактериальных препаратов, для подбора адекватной терапии врач задаст несколько вопросов об истории заболевания, лекарственной непереносимости, предыдущем использовании антибиотиков и о том, какие ещё препараты пациент принимает регулярно. В остром периоде заболевания рекомендовано воздержаться от активного использования физиотерапевтических методов лечения, особенно связанных с нагреванием тканей.
Прогноз. Профилактика
Благоприятный или неблагоприятный исход при ВП зависит от нескольких факторов:
Риск смерти минимален у пациентов молодого и среднего возраста с нетяжёлым течением ВП и не имеющих сопутствующие заболевания. У пациентов пожилого и старческого возраста существует риск летального исхода при наличии значимой сопутствующей патологии (ХОБЛ, злокачественные новообразования, алкоголизм, диабет, хроническая сердечная недостаточность), а также в ситуациях развития тяжёлой ВП.
Основная причина смерти больных с тяжёлой ВП — устойчивая нехватка кислорода, септический шок и недостаточность всех органов и систем. Согласно исследованиям, основными факторами, связанными с неблагоприятным прогнозом больных с тяжёлой ВП, являются:
Говоря о России, отдельно следует упомянуть позднее обращение пациентов за квалифицированной медицинской помощью. Это становится дополнительным фактором риска неблагоприятного исхода.
Как предотвратить пневмонию
В настоящий момент во всём мире доступны весьма эффективные средства, позволяющие защитить себя и своих близких от этого грозного заболевания — пневмококковые и гриппозные вакцины.
С целью специфической профилактики пневмококковых инфекций, в том числе пневмоний, у взрослых используются две вакцины:
Все пациенты с высоким риском пневмоний должны быть защищены такими вакцинами. [11]
Диагностика, лечение и профилактика пневмонии
Врач должен изучить историю болезни и провести медицинский осмотр, включая прослушивание легких.
При подозрении на пневмонию, доктор обычно проводит следующие анализы:
Анализы крови используются для подтверждения инфекции и определения типа микроорганизмов, вызывающих инфекцию. Однако точная идентификация не всегда возможна. Повышенные лейкоциты в общем анализе крови и С-реактивный белок в биохимическом анализе косвенно указывают на наличие бактериального воспаления в организме.
Рентгенограмма грудной клетки. Это позволяет врачу определить локализацию воспаления легких.
Пульсоксиметрия – измерение уровня кислорода в крови. Пневмония нарушает газообмен в легких.
Анализ мокроты. Образец отделяемого из легких (мокроты) берется после глубокого кашля и анализируется, чтобы помочь точно определить возбудителя инфекции.
Врач может назначить дополнительные анализы, если пациент старше 65 лет, находится в больнице или имеются серьезные симптомы или проблемы со здоровьем. Они могут включать в себя:
Компьютерная томография. Послойное исследование лёгочной ткани, чтобы получить более детальное изображение легких.
Пункция плевральной полости. Если в плевральной полости выявляется жидкость, ее извлекают, вставляя иглу между ребрами в плевральную полость, в полученной жидкости исследуют клеточный состав и сеят на специальные среды, пытаясь выявить возбудителя.
Лечение пневмонии
Лечение пневмонии направлено на подавление инфекции и предотвращение осложнений. Людей с внебольничной пневмонией обычно можно лечить в домашних условиях с помощью лекарств. Большинство симптомов пропадает через несколько дней или недель, чувство усталости может сохраняться в течение месяца или более.
Конкретные методы лечения зависят от типа возбудителя и тяжести пневмонии, возраста и общего состояния здоровья пациента. Варианты включают в себя:
Антибиотики. Эти лекарства используются для лечения бактериальной пневмонии. Обычно до получения результатов микробиологического обследования назначают антибиотик широкого спектра действия. Может потребоваться время, чтобы определить тип бактерий, вызывающих пневмонию, и выбрать подходящий антибиотик для лечения. Если состояние пациента не улучшается, обычно в течение 2-3 дней, производится смена антибиотика.
Лекарства от кашля. Поскольку кашель помогает выводить мокроту из легких, не стоит полностью избавляться от кашля. Кроме того, вы должны знать, что очень мало исследований посвящено эффективности отпускаемых без рецепта лекарств от кашля. Если вы решите принимать средство от кашля, то используйте минимально возможную дозу, которая поможет вам отдохнуть. Отдельно следует упомянуть отхаркивающее препараты, которые облегчают отхождение мокроты, не угнетают кашлевой рефлекс.
Жаропонижающие/Обезболивающие. Вы можете принимать их по мере необходимости для снижения высокой температуры и уменьшения дискомфорта в грудной клетке при плевральной боли. К ним относятся такие препараты, как парацетамол, аспирин, Ибупрофен и другие противовоспалительные препараты.
Госпитализация при пневмонии
Может потребоваться госпитализация, если:
Госпитализация осуществляется либо в терапевтические отделения, либо в отделения интенсивной терапии, если необходима коррекция жизненных функций.
Дети могут быть госпитализированы, если:
Образ жизни и домашние средства
Эти советы помогут вам быстрее восстановиться и снизить риск осложнений:
Уделите отдыху больше времени. Не возвращайтесь на учебу или на работу, пока температура не станет нормальной и не прекратится кашель с мокротой. Будьте осторожны, даже когда вы начинаете чувствовать себя лучше: поскольку пневмония может рецидивировать, лучше не возвращаться к повседневной работе, до полного восстановления. Во всех действиях советуйтесь с лечащим врачом.
Пейте много жидкости, особенно воды.
Принимайте препараты, как это предписано лечащим врачом. До полного выздоровления.
Подготовка к визиту врача
Следует начать с посещения терапевта или вызова врача скорой помощи. Эти специалисты могут направить к инфекционисту или пульмонологу при необходимости.
Вот некоторая информация, которая поможет вам подготовиться к встрече и узнать, чего ожидать.
Что ты можешь сделать:
Вот некоторые основные вопросы, которые следует задать врачу:
Будьте готовы ответить на вопросы, которые может задать ваш врач:
Для профилактики пневмонии:
Сколько лежат в больнице с пневмонией
Воспаление легких является достаточно распространенным инфекционным заболеванием, для которого характерен воспалительный процесс в легочных тканях. Пневмония, как правило, имеет острое течение. Возбудителями инфекции могут быть болезнетворные микроорганизмы различных групп.
Современная клиника терапии Юсуповской больницы в Москве предлагает качественную диагностику и эффективное лечение воспаления легких. Высококвалифицированные врачи клиники владеют опытом лечения различных видов пневмонии, в том числе самых тяжелых.
Лечение в больнице или амбулаторно
Воспаление легких может классифицироваться по степени тяжести, типу возбудителя, локализации воспалительного очага, бывает также вне- и внутрибольничной.
Зачастую дискомфорт вызывает не только само заболевание, но и необходимость лечения в стационарных условиях. При неизбежности госпитализации и больной, и его близкие хотят знать, сколько держат в больнице с воспалением легких. Большинство людей пугает перспектива оказаться на больничной койке, и даже при очень плохом самочувствии они стараются убедить лечащего врача в том, что им будет лучше лечиться в домашних условиях. Несмотря на то, что большая часть случаев пневмонии лечится амбулаторно, если врач назначает терапию в стационаре, значит у него на это имеются достаточно веские основания.
Увы, врачам нередко приходится сталкиваться с недоверием пациента и его близких, которым кажется, что сроки лечения затянулись. В таких случаях в разных источниках они пытаются найти ответ на вопрос: сколько лечат воспаление легких в больнице? Им необходимо понять, что одна и та же инфекция у разных людей может требовать разных терапевтических подходов и лечение может длиться так же по-разному.
Кому показано лечение в больнице
Прежде чем разбираться, сколько лежат с пневмонией в отделении стационара, нужно знать, что работа врачей основана на определенных стандартах, соответствующих международным нормам. Исходя из них амбулаторное лечение показано больным, имеющим легкую и среднетяжелую форму воспаления легких. Курс терапии в домашних условиях длится, как правило, 1-3 недели.
Длительность лечения зависит от нескольких факторов:
Тяжелая форма воспаления легких требует обязательного лечения в условиях стационара. Для определения потребности в госпитализации используется шкала CURB65 и данные клинической оценки.
Учитываются следующие факторы:
Каждый из факторов оценивается в один балл. Ноль баллов означает возможность лечения больного амбулаторно. От одного до трех баллов – ему необходима госпитализация.
В условиях стационара должны лечиться люди, имеющие тяжелые сопутствующие заболевания, сильное обезвоживание, острую дыхательную недостаточность, гнойную мокроту, высокую температуру и признаки сильной интоксикации, а также двусторонний воспалительный процесс.
Как лечат заболевание в больнице
В основе лечения пневмонии лежит антибактериальная терапия. В клинике терапии Юсуповской больницы используются препараты нового поколения, обладающие высокой эффективностью и минимальным количеством побочных действий.
Первые три-четыре дня после начала лечения считают наиболее опасным периодом. Интоксикация и лихорадка вынуждают больного соблюдать постельный режим. Для того чтобы предотвратить застой в легких и формирование пролежней, ему необходимо периодически вставать хотя бы на несколько минут. После того, как температура нормализуется, больному разрешают непродолжительные прогулки.
Длительность нахождения больного в условиях стационара при пневмонии зависит от того, насколько эффективна медикаментозная терапия и вспомогательные меры.
Пациенту рекомендуется употребление большого количества жидкости, особенно негазированной минеральной воды, травяных чаев, морсов, соков. Рацион питания больного в основном должен состоять из фруктов, овощей, легких супов, а также паровых блюд из рыбы и мяса.
Сроки полного излечения
О полном выздоровлении пациента можно говорить при отсутствии у него кашля, нормализации температуры тела, спокойном и свободном дыхании, а также отсутствии признаков воспаления на рентген-снимке. Сколько лежат в больнице с пневмонией до достижения вышеперечисленных результатов? Как правило, достаточно трех недель, однако наблюдение врача понадобится еще полгода после выздоровления.
Лечение затяжной пневмонии, связанной с тяжелыми хроническими заболеваниями, врожденными патологиями, вторичным иммунодефицитом, длится вдвое дольше вышеуказанного срока.
Больничный лист при легкой форме воспаления легких выдается на 17-20 дней, при пневмонии средней тяжести – на 20-24 дня, при тяжелой форме заболевания – на 40-48 дней.
Пневмония является довольно опасным заболеванием, а при отсутствии адекватной терапии грозит развитием тяжелых осложнений, в том числе непоправимых.
При первых тревожных симптомах не следует рассчитывать на свои силы и заниматься самолечением, только помощь профессионала может предупредить печальные последствия.
Высококвалифицированные специалисты клиники терапии Юсуповской больницы гарантируют эффективность лечения воспаления легких. Благодаря индивидуальному подходу, применению ультрасовременных лечебных методик и новейших лекарственных препаратов нашим врачам удается достичь высоких результатов в борьбе с любыми заболеваниями дыхательных путей, в том числе пневмонией. В отделении стационара имеется все необходимое для комфортного пребывания пациентов: уютные палаты, полноценное диетическое питание и круглосуточная поддержка медицинского персонала.
Записаться на консультацию врача и уточнить нюансы госпитализации можно на нашем сайте, а также связавшись с врачом-координатором по телефону Юсуповской больницы.
Лечение внебольничной пневмонии в стационаре
В зависимости от особенностей инфицирования различают следующие формы воспаления лёгких:
Внебольничная пневмония (развивается вне лечебного учреждения);
Внутригоспитальная пневмония (возникает спустя 48 часов после поступления в стационар при отсутствии инфекционного заболевания в инкубационном периоде на момент госпитализации);
Аспирационная пневмония (развивается у лиц с тяжёлыми нарушениями иммунитета).
В Юсуповской больнице созданы все условия для лечения пациентов с внебольничной пневмонией. Палаты в клинике терапии обеспечены необходимыми средствами гигиены. В них имеется вентиляция, кондиционеры, позволяющие создать комфортный температурный режим. Кандидаты и доктора медицинских наук, врачи высшей категории, являющиеся ведущими специалистами в области пульмонологии, применяют европейские протоколы лечения пневмонии у взрослых. Пульмонологи индивидуально составляют схему терапии воспаления лёгких. Врачи назначают пациентам наиболее эффективные зарегистрированные в РФ препараты, обладающие минимальным спектром побочных эффектов.
В зависимости от типа возбудителя, вызвавшего патологический процесс, различают следующие виды внебольничной пневмонии:
Бактериальную – воспаление дыхательных путей вызывает пневмококк (бактерия пневмонии), стафилококки, гемофильная палочка, хламидии, микоплазмы;
Вирусную – возникает под воздействием вируса гриппа, парагриппа, аденовирусов, риновирусов, респираторно-синцитиальные вирусов, возбудителей кори, коклюша, краснухи, вируса эпштейна-барр, цитомегаловирусной инфекции;
Грибковую – вызывают грибки рода кандида, аспергилл;
Пневмонию, вызванную простейшими микроорганизмами.
Смешанная пневмония является одним из сложных видов воспаления лёгких. Её вызывают ассоциации различных микроорганизмов.
Внегоспитальная пневмония появляется и развивается в домашних условиях. О госпитальной пневмонии говорят в том случае, когда воспаление лёгких развилось у пациента, который пребывает в стационаре не менее 48 часов. Аспирационная пневмония возникает вследствие вдыхания пациентом рвотных масс, самопроизвольного затекания в дыхательные пути содержимого желудка. Это чаще всего происходит во время потери сознания, при алкогольном опьянении, инсульте, черепно-мозговой травме, припадке эпилепсии, а также у младенцев. Вентиляционная пневмония является осложнением искусственной вентиляции лёгких.
По локализации бактериальная пневмония может быть правосторонней, левосторонней, или двухсторонней. При очаговом воспалении поражается небольшой участок лёгкого. Сливная бактериальная пневмония характеризуется объединением нескольких мелких очагов в крупные. Долевая пневмония характеризуется бактериальным воспалением одной доли лёгкого, при сегментарной пневмонии воспалительный процесс находится в пределах одного или нескольких сегментов. Воспалительный процесс может локализоваться в сегменте или доле легкого. Очаговая пневмония часто развивается на фоне болезней дыхательных путей. Она характеризуется незначительной субфебрильной температурой, сильным кашлем, очень скудным выделением мокроты. На рентгеновском исследовании определяется область уплотнения ткани легкого с различными размерами очагов поражения. Очаговая пневмония имеет схожие симптомы с туберкулезом легких и раком легких.
При сегментарной пневмонии происходит воспаление бронхолегочного сегмента. Этот вид пневмонии начинается выраженными клиническими проявлениями: высокой температурой тела, сильной лихорадкой, кашлем, выраженной интоксикацией организма, болью в области грудной клетки и живота. Сегментарной пневмонией чаще всего болеют дети. По частоте развития сегментарная пневмония уступает очаговому воспалению легких. Сегментарная пневмония склонна к осложненному течению заболевания.
Долевая пневмония может быть верхнедолевой, центральной и нижнедолевой. Наиболее тяжелое течение заболевания при верхнедолевой пневмонии. Долевая пневмония характеризуется острым началом заболевания, сильным ознобом, высокой температурой, лихорадкой, головной болью, потливостью, одышкой, сильным кашлем, болью в области груди со стороны пораженного органа дыхания. Боль в области груди усиливается во время глубокого вдоха, при наклоне тела в бок, противоположной области воспалительного процесса.
Кашель в начальной стадии заболевания сухой, с развитием воспалительного процесса усиливается выделение мокроты, которая приобретает вязкую слизистую консистенцию, может иметь примесь крови. При тяжелом течении заболевания развивается острая дыхательная недостаточность, интоксикация организма, цианоз носогубного треугольника. Интоксикация организма проявляется в виде желтизны кожных покровов, склер глаз, сильной боли в мышцах и суставах, тахикардии, понижения артериального давления, отсутствия аппетита, сердечно-сосудистой недостаточности. При тотальной пневмонии поражается все лёгкое.
Симптомы
Внебольничная (внегоспитальная) пневмония представляет собой острое инфекционное заболевание, возникающее во внебольничных условиях и характеризующееся симптомами инфекционных патологий нижних дыхательных путей. Для внебольничной пневмонии характерен высокий риск осложнений и рецидивов. Основная роль в заражении дыхательных путей при внебольничной пневмонии принадлежит бактериальным агентам. Чаще всего развитие заболевания обусловлено микоплазмами, хламидиями и клебсиеллой.
Внебольничная пневмония проявляется следующими основными симптомами:
Кашлевыми позывами и расслаблением дыхательных путей;
Повышением температуры тела;
Выделением мокроты различной интенсивности;
Болезненными ощущениями в области грудины;
Повышением потоотделения, преимущественно в ночные часы.
Внебольничная полисегментарная пневмония отличается более острым течением, чем очаговая, продолжительным инкубационным периодом. Данная форма заболевания требует незамедлительного лечения, так как осложняется развитием дыхательной недостаточности.
Как начинается заболевание
Воспаление легких на начальной стадии развития не проявляется выраженными признаками – больной чувствует слабость, недомогание. В течение одного-двух дней состояние ухудшается, появляется кашель, резко поднимается температура до 38-39С. У больных со сниженным иммунитетом пневмония может проходить без температуры, отсутствие температуры часто указывает на тяжелое течение заболевания.
Симптомы вирусной и атипичной микоплазменной пневмонии имеют признаки, схожие с гриппом. Они начинаются с боли и першения в горле, заложенности носа, кашля и боли в мышцах и суставах. В зависимости от типа возбудителя атипичная пневмония может начаться с высокой температуры, а может проходить с повышением температуры до 37,2 о С-37,5 о С или оставаться в пределах нормы.
Особенности клинического течения
Симптомы и лечение бактериальной пневмонии находятся в прямой зависимости от возбудителя воспаления лёгких. Клиническая картина пневмококковой пневмонии складывается из следующих синдромов:
Воспаление лёгких, обусловленное пневмококковой инфекцией, обычно протекает в виде крупозной или очаговой пневмонии. Крупозная бактериальная пневмония начинается остро, с внезапного повышения температуры тела до 38-40°С, потрясающего озноба, лихорадочного румянца на щеках. Выражены признаки интоксикации: слабость, боль в мышцах, головная боль, потеря аппетита. Учащается сердцебиение, появляется одышка.
Пациенты отмечают боль в груди на стороне поражения при кашле и дыхании. Кашель сначала сухой, а затем становится влажным, с отделением коричневатой мокроты. Крупозная пневмония характеризуется тяжёлым течением. Часто встречаются следующие осложнения:
Острая дыхательная недостаточность;
Реже развиваются внелегочные и генерализованные осложнения: эндокардит, менингит, нефрит, сепсис.
Началу очаговой пневмококковой пневмонии предшествует острое респираторное вирусное заболевание. Сохраняется высокая утомляемость, общая слабость, сильная потливость. Симптоматика выражена слабее, чем при крупозном воспалении лёгких. Лихорадка не высокая и менее продолжительная, кашель умеренный и не столь болезненный. Течение очаговой бактериальной пневмонии обычно среднетяжёлое, редко возникают осложнения.
Для стафилококковой пневмонии характерны деструктивные поражения лёгких с образованием отдельных полостей. Различают следующие формы стафилококкового воспаления лёгких:
Метастатическую деструкцию лёгких.
Заболевание начинается остро, с повышения температуры тела до высоких цифр. Пациентов беспокоит озноб, кашель с выделением гнойной или кровянистой мокроты, боль в грудной клетке. Появляется цианоз и одышка.
Кандидозная пневмония характеризуется медленным началом. У пациентов появляется общая слабость, снижается аппетит, повышается потливость. На протяжении длительного времени сохраняется субфебрильная температура. Во время перкуссии врачи определяют притупление, а при аускультации – звучные влажные хрипы или крепитацию.
Легионеллезная пневмония протекает тяжело, в виде тотального воспаления лёгких. У пациентов отмечаются признаки тяжёлой интоксикации, часто развивается инфекционно-токсический шок или интерстициальный отёк лёгких. Заболевание осложняется абсцессами, парапневмоническим плевритом, пиопневмотораксом.
У физически ослабленных лиц пожилого возраста и алкоголиков часто возникает пневмония, вызванная клебсиеллой. Она бывает острой, затяжной или «ползучей». Заболевание начинается с озноба, периодического или волнообразного повышения температуры тела, кашля с выделением тягучей мокроты. У пациентов отмечается притупление легочного звука, бронхиальное дыхание, влажные звучные хрипы.
Аспергиллезная пневмония имеет острое начало. Температура тела повышается до высоких цифр. Пациентов беспокоит боль в грудной клетке, кашель с выделением мокроты без запаха. У них быстро уменьшается масса тела, возникает анемия.
В зависимости от возраста пациента причиной воспаления легких могут быть различные возбудители:
У малышей до полугода наиболее частой причиной развития пневмонии становится заражение пневмококком, реже смешанные инфекции – пневмококки и гемофильная палочка. Очень редко развиваются атипичные пневмонии, вызываемые нетипичным возбудителем и отличающиеся течением заболевания;
У детей школьного возраста наиболее часто развивается атипичная пневмония, вызываемая хламидиями, микоплазмами. Реже встречается пневмония пневмококковая. Вирусная пневмония на фоне гриппа чаще диагностируется у детей;
У взрослых пациентов заболевание вызывается различными бактериальными возбудителями, реже встречается вирусная пневмония.
Предрасположенностью к заболеванию страдают люди с ослабленным иммунитетом, часто переутомляющиеся, подвергаемые стрессу, находящиеся в состоянии депрессии, болезненные, плохо питающиеся.
Клиническая картина пневмонии зависит от уровня поражения лёгкого и распространённости патологического процесса. Наиболее часто врачи сталкиваются с очаговыми пневмониями. Они начинаются постепенно, в течение 3-5 дней. Вначале появляются следующие симптомы:
Выраженная общая слабость;
Повышение температуры до субфебрильных цифр;
Боли в грудной клетке, связанные с дыханием.
При осмотре терапевты выявляют достаточно скудные физикальные данные. Кожа приобретает бледно-серый оттенок, становится влажной. При пальпации над очагом поражения может определяться усиление голосового дрожания, а при перкуссии – притупление легочного звука. Пульмонологи Юсуповской больницы проводят аускультацию тщательно, над всеми полями лёгкого. Врачи чаще всего выслушивают влажные звучные мелкопузырчатые хрипы на фоне ограниченного участка с бронхиальным дыханием. Слышен мелкий треск с самого начала вдоха (крепитация). При аускультации можно выслушать рассеянные сухие хрипы. Их звучность объясняется уплотнённой вокруг очага воспаления лёгочной тканью, которая обладает хорошей проводимостью звука.
Иная клиническая картина характерна для крупозной пневмонии. Она характеризуется острым началом болезни. Заболевание начинается с сильного озноба, повышения температуры тела до высоких цифр. На стороне поражения лёгких на высоте вдоха появляются сильные боли, связанные с актом дыхания. Боль локализованная, усиливается при надавливании на грудную клетку.
Кашель вначале непродуктивный, затем отходит «ржавая» мокрота. На коже лица заметно покраснение щёк на стороне поражения. На крыльях носа и губах могут появиться герпетические высыпания. Кожные покровы становятся серыми, влажными, может отмечаться цианоз (синий оттенок кожи).
В начальной стадии заболевания состояние пациента тяжёлое. Дыхание учащено, поражённая половина грудной клетки отстаёт в акте дыхания. Голосовое дрожание над пораженной долей несколько усилено. При сравнительной перкуссии определяется притупление перкуторного звука, иногда притупленно-тимпанический звук. Во время аускультации выслушивается ослабленное везикулярное дыхание, начальная крепитация, иногда шум трения плевры.
В стадии разгара крупозной пневмонии состояние пациента остаётся тяжёлым. Цианоз распространяется на все кожные покровы. Поражённая половина грудной клетки отстаёт в акте дыхания. Во время пальпации грудной клетки определяется усиленное голосовое дрожание, при перкуссии – тупой звук. Выслушивается аускультативно – бронхиальное дыхание, может быть шум трения плевры.
Состояние пациентов улучшается в стадии разрешения. Определяется менее выраженное усиление голосового дрожания на больной стороне. При перкуссии выявляется притупленно-тимпанический звук. Бронхиальное дыхание ослабевает, может появиться везикулярно-бронхиальное дыхание. Вновь слышна крепитация, могут появиться влажные мелкопузырчатые звучные хрипы.
Для интерстициальной пневмонии характерны следующие симптомы:
Цианоз, постепенно распространяющийся на кожных покровах по мере усугубления недостаточности насыщения крови кислородом;
Изменение концевых фаланг пальцев и ногтей в виде «часовых стёкол» и «барабанных палочек».
При интерстициальной пневмонии во время аускультации выявляется нежная крепитация.
Как развивается заболевание
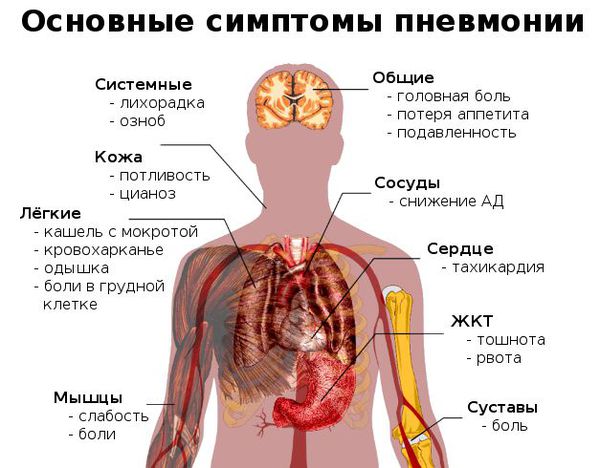
Для типичной пневмонии характерны следующие симптомы:
Лихорадка (от субфебрильных цифр до 39 градусов);
Озноб, боли в мышцах и суставах;
Бледность кожных покровов;
Сдавливающая боль в области груди;
Кашель (сухой, влажный, приступообразный, с отделением слизистой мокроты, прозрачного, зеленоватого или ржавого цвета);
Головокружения, головные боли;
Атипичная пневмония может не проявляться вовсе, а может начинаться с незначительных симптомов, схожих с началом ОРВИ. Через два или три дня от появления первичных симптомов начинают проявляться более серьезные клинические признаки, характеризующие атипичную пневмонию:
Подъем температуры тела до 40 о С и выше;
Кашель (по началу сухой, позже – с выделением слизисто-гнойной мокроты);
Иногда возникает кровохарканье;
Боли в мышцах и суставах;
Очень важно распознать, как развивается воспаление легких атипичного характера, поскольку в противном случае недуг может привести к серьезным осложнениям со стороны дыхательных органов, а иногда даже к летальному исходу. Адекватную терапию проводят опытные врачи-пульмонологи Юсуповской больницы, квалификация и высокий уровень профессионализма которых неоднократно подтверждены мировыми сертификатами.
Особенности иммунной системы при воспалении легких
Организм человека более устойчив к внешним раздражителям при условии нормально функционирующей иммунной системы. Иммунная система является защитным барьером между организмом и чужеродными агентами извне. Несмотря на то, что ежедневно человек сталкивается с тысячей инфекционных агентов, лишь некоторые люди, контактирующие с ними, подвержены развитию заболеваний. К ним относятся:
Люди пожилого возраста и дети до 3-х лет. У этих категорий людей развитие пневмонии обусловлено физиологическим снижением иммунитета;
Пациенты с врожденными заболеваниями (синдромом Ди Джорджи, болезнью Брутона, гипогаммаглобулинемией, пороками сердца);
Лица с вторичным иммунодефицитом (ВИЧ- инфекцией). Самые тяжелые атипичные виды пневмонии (микоплазменная, пневмоцистная) протекают у людей с этим диагнозом. Лечение может затянуться на месяц и более, а последствия могут быть неблагоприятными и абсолютно непредвиденными;
Неблагополучные слои населения. Люди этого класса предрасположены к болезни в связи с неудовлетворительными условиями проживания, отсутствием сбалансированного питания и средств на лечение недуга.
Диагностика
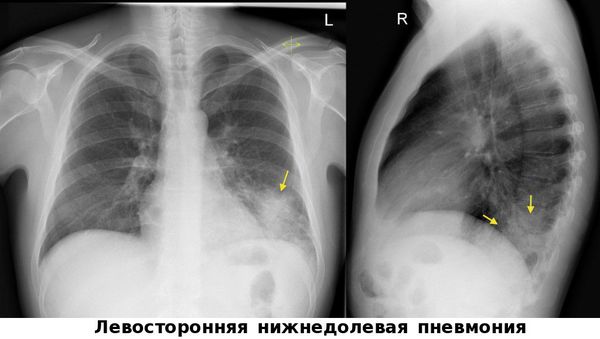
Стандарты или протоколы оказания помощи при пневмонии определяют перечень обязательных для исполнения рекомендаций относительно диагностики и тактики лечения пациентов. При поступлении пациента в Юсуповскую больницу пульмонологи эмпирически назначают антибактериальную терапию. Врач ориентируется на клиническую картину заболевания и составляет индивидуальную схему лечения антибиотиками, к которым чувствительно максимальное количество возбудителей инфекции. Наиболее важный метод, позволяющий уточнить наличие пневмонии и степень вовлечения в воспалительный процесс легочной ткани, – рентгенологическое исследование органов грудной клетки. Рентгенография в двух проекциях и крупнокадровая флюорография, производимая в динамике, помогают поставить диагноз пневмонии.
Иногда по характеру рентгенологических изменений врачи с определённой долей вероятности определяют, какой вид микроорганизмов вызвал воспаление лёгких. Стафилококковые пневмонии отличаются чёткой сегментарностью поражения лёгких с вовлечением в патологический процесс нескольких сегментов. В 60% случаев диагностируется двухстороннее поражение лёгких. При наличии стафилококковой пневмонии на 5-7-й день от начала болезни в лёгких образуются множественные полости типа пневмоцеле, а в дальнейшем – некротические полости с наличием жидкости. Конфигурация и количество полостей быстро меняются.
Долевое поражение лёгких чаще всего является проявлением крупозной пневмококковой пневмонии. Однородное затемнение всей доли или большей части, не соответствующее сегментарному делению лёгкого, встречается также при воспалении легочной ткани, вызванном клебсиеллой. Чаще поражается верхняя доля правого лёгкого. На рентгенограмме врачи определяют наличие выпота в плевральной полости, который иногда не определяется физикальными методами. Часто выпот встречается при стрептококковых пневмониях. Во время рентгенологического исследования врачи Юсуповской больницы в этом случае выявляют несовпадение клинических и рентгенологических данных. Если данных рентгенографии недостаточно, выполняют мультиспиральную компьютерную томографию.
Бактериологическое исследование мокроты или бронхиальных смывов проводят до назначения антибиотиков. Оно помогает обнаружить возбудитель и определить его чувствительность к антибиотикам. Уточняют вид возбудителя пневмонии с помощью иммунологических исследований, реакции связывания комплемента и реакции торможения гемагглютинации с бактериальными антигенами. Данные бактериоскопии (микроскопии мазков мокроты, окрашенных по Граму), позволяют судить о грамотрицательных или грамположительных микроорганизмах, которые обитают в бронхах, уже в течение первых суток пребывания больного в стационаре. Результаты анализа пульмонологи Юсуповской больницы учитывают при выборе антибиотиков.
Изменения показателей анализа крови зависят от вида возбудителя пневмонии. Для бактериальных пневмоний характерен нейтрофильный лейкоцитоз со сдвигом лейкоцитарной формулы влево, увеличенная скорость оседания эритроцитов (СОЭ). При микоплазменных и орнитозных пневмониях лейкопения сочетается с высокой СОЭ. При затяжном течении воспаления лёгких и развитии осложнений врачи Юсуповской больницы изучают иммунологическую реактивность организма. Тяжёлым пациентам производят забор венозной крови для посева гемокультур, ПЦР-исследование.
К дополнительным исследованиям относятся биохимический анализ (уровень мочевины, креатинина и электролитов крови), посев мокроты, анализ мокроты на микобактерию туберкулёза, антибиотикограмма. Пациентам, согласно протоколу, делают дополнительно рентгенографию в боковой проекции, спирометрию, определяют газовый состав крови. Их консультирует онколог и фтизиатр.
Протоколы и рекомендации по лечению
Клинические рекомендации по внебольничной пневмонии, накопленные к настоящему моменту, позволяют улучшить диагностику и качество лечения пациентов в амбулаторных и стационарных условиях. Разработанные рекомендации по лечению пневмонии представляют интерес прежде всего для врачей-терапевтов, пульмонологов стационаров и поликлиник, реаниматологов, клинических фармакологов, преподавателей медицинских вузов и других специалистов. Клинические рекомендации по внебольничной пневмонии касаются вопросов диагностики и антибиотикотерапии заболевания у пациентов взрослого возраста. Данных рекомендаций в своей практике придерживаются и врачи-пульмонологи клиники терапии Юсуповской больницы, специализирующейся на диагностике и лечении заболеваний дыхательных путей.
Амбулаторно врачи Юсуповской больницы лечат пациентов моложе 60 лет, которые болеют воспалением лёгких, но не имеют сопутствующей патологии. Согласно стандартам лечения пневмонии, им назначают макролиды (кларитромицин, азитромицин, спирамицин) или тетрациклины (доксициклин). Амбулаторному лечению подлежат пациенты с пневмонией любого возраста с сопутствующей патологией, если у них есть возможность лечиться дома. В зависимости от предполагаемого возбудителя, назначают макролиды в сочетании с цефалоспоринами ІІ–IV поколения, Ко-тримоксазол или β-лактамные антибиотики.
Согласно протоколу лечения пневмонии у взрослых, врач во время первого посещения пациента на основании клинических критериев ставит диагноз, определяет степени тяжести заболевания. При отсутствии показаний для госпитализации назначает антибиотик и объективные методы обследования (рентгенографию, клинический анализ крови, микробиологическое исследование мокроты). На третий день болезни проводится оценка анализа крови и рентгенографических данных, эффективности лечения. Если в течение 48-72 часов не наблюдается положительной динамики, пациента направляют в клинику терапии.
При наличии положительной динамики продолжают лечение дома. Третий раз врач посещает пациента на дому на шестой день болезни. Он оценивает эффективность терапии по клиническим критериям. Врач анализирует данные микроскопического исследования, назначает повторный анализ мокроты, крови и рентгенографию. При нормализации состояния пациента антибиотикотерапию продолжают в течение 3-5 дней от нормализации температуры. Если терапия неэффективна – направляют в клинику терапии. Во время четвёртого визита к пациенту врач даёт заключительную оценку рентгенограмм, исследований крови и мокроты, оценивает эффективность терапии по клиническим критериям.
Группы пациентов, страдающих внебольничной пневмонией
Выделяют 4 группы пациентов с пневмонией. К первой группе относятся больные с лёгким течением заболевания, не требующие госпитализации, не имеющие сопутствующих заболеваний, не принимавшие ранее антибиотики. У них возбудителями заболевания являются пневмококк, микоплазма, клостридии, гемофильная палочка и респираторные вирусы.
Ко второй группе относятся пациенты с легким течением воспаления лёгких, не требующие госпитализации, имеющие сопутствующую патологию (застойную сердечную недостаточность, хроническую обструктивную болезнь лёгких, сахарный диабет, диффузные заболевания печени или почек с нарушением функции, психические расстройства, хронический алкоголизм, опухоли) и принимающие антибиотики в течение последних трёх месяцев. У данной группы пациентов пневмонию преимущественно вызывают антибиотикоустойчивые штаммы пневмококков, гемофильная палочка, золотистый стафилококк.
Пациентов ІІІ группы с воспалением лёгких средней степени тяжести госпитализируют в клинику терапии. Пневмония у них обусловлена пневмококком, гемофильной палочкой, атипичными возбудителями или смешанной микрофлорой.
К четвёртой группе относятся больные тяжёлой пневмонией. Их госпитализируют в отделение реанимации и интенсивной терапии. Спектр микробной флоры у пациентов включает пневмококк, гемофильную палочку, золотистый стафилококк, микоплазму пневмонии.
Для лечения пневмонии, независимо от степени тяжести заболевания, врачи Юсуповской больницы используют антибиотики. Пневмония без лечения антибактериальными препаратами заканчивается осложнениями. Антибиотики назначают сразу же после установки диагноза, не дожидаясь результатов бактериологического исследования. Антибактериальный препарат выбирают эмпирическим путём, основываясь на данных физикального и рентгенологического обследования. Для пациентов І группы достаточным является приём антибиотиков через рот. Им проводят монотерапию аминопенициллинами или макролидами. При невозможности применения амоксициллина или макролидов назначают альтернативные антибиотики – фторхинолоны III–IV поколения. При неэффективности амоксициллина в качестве резервного препарата применяют макролид или доксициклин. В случае малой эффективности макролида в качестве стартовой терапии используют амоксициллин или фторхинолоны III–IV поколения. Если установлена микоплазменная или хламидийная природа заболевания препаратами выбора являются макролидные антибиотики (Сумамед).
Пациентам второй группы также назначают антибиотики для приёма внутрь:
Защищённый аминопенициллин (амоксициллин клавуланат);
Цефалоспорин II поколения (цефуроксим аксетил);
Фторхинолоны III–IV поколения.
Если у пациента нарушено всасывание препарата в желудочно-кишечном тракте, антибиотики вводят внутривенно или внутримышечно.
Оценку эффективности терапии антибиотиками первого ряда проводят через 48-72 часа. При позитивной динамике заболевания назначенную антибактериальную терапию продолжают. Наличие отрицательной динамики или отсутствие улучшения является основанием считать лечение неэффективным. В данном случае врачи Юсуповской больницы меняют схему лечения и проводят дополнительное обследование, позволяющее выяснить, не скрывается ли под маской пневмонии другое заболевание. Пациентов госпитализируют в клинику терапии и при подтверждении диагноза пневмонии назначают препараты второго ряда.
Лечение пациентов третьей группы проводят в клинике терапии. Им назначают комбинированную антибиотикотерапию, состоящую из парентерального введения, бета-лактамов в комбинации с макролидом. У большинства пациентов при отсутствии нарушения всасывания в пищеварительном тракте макролидный антибиотик применяют перорально. При отсутствии клинического эффекта бета-лактамный антибиотик заменяют фторхинолоном III–IV поколения или карбапенемом.
Лечение больных IV группы проводят в отделении реанимации и интенсивной терапии. Если у пациента отсутствуют факторы риска инфицирования синегнойной палочкой, назначают защищённые аминопенициллины или цефалоспорины III поколения в комбинации с макролидным препаратом. На первом этапе лечения антибиотики вводят внутримышечно или внутривенно. После стабилизации состояния пациентам эти же препараты назначают внутрь. Продолжительность терапии в этой группе составляет 7-14 дней.
Лечение пневмонии у взрослых антибиотиками
Протокол ведения пациентов с пневмонией, госпитализированных в стационар, определяет схему лечения в зависимости от тяжести состояния пациента и предполагаемого возбудителя. Врачи клиники терапии назначают пациентам парентеральные антибиотики. Через 3-4 дня при уменьшении интоксикации, нормализации температуры, положительной динамике других симптомов пневмонии переходят на приём антибиотиков внутрь.
Пациентам с нетяжёлой пневмонией, госпитализированным в клинику терапии, пульмонологи назначают следующие антибактериальные препараты:
Цефалоспорины II-III поколения.
При внебольничной пневмонии стандарты лечения предполагают применение в стартовом режиме терапии препарата, активного в отношении атипичных возбудителей заболевания. Врачи Юсуповской больницы используют β-лактамы в сочетании с макролидами. Они улучшают прогноз и способствуют более быстрому выздоровлению.
При тяжёлой внебольничной пневмонии пульмонологи проводят неотложную терапию антибиотиками. Лечение начинают не позже, чем через 4 часа с момента госпитализации пациента в клинику терапии. С этой целью используют внутривенные цефалоспорины III поколения или ингибиторозащищённые пенициллины в комбинации с макролидами. Их вводят внутривенно. Препараты воздействуют на все микроорганизмы, вызывающие пневмонию. Врачи Юсуповской больницы при назначении пациентам с пневмонией антибиотиков группы фторхинолонов отдают предпочтение респираторным фторхинолонам (моксифлоксацину, левофлоксацину).
Схема лечения воспаления легких в клинике терапии Юсуповской больницы состоит из нескольких этапов. В первую очередь с помощью антибиотиков устраняется возбудитель, как первопричина заболевания. Затем специалисты снимают симптомы интоксикации, назначают прием отхаркивающих препаратов, бронхолитиков, витаминных комплексов, проводят лечебную физкультуру и отпускают физиотерапевтические процедуры. При возникновении сердечной недостаточности назначают сердечные гликозиды, при сосудистой – аналептики.
Физиотерапия позволяет добиться уменьшения воспалительного процесса, восстановить нарушенные перфузионно-вентиляционные взаимоотношения в легких. Она помогает ускорить рассасывание воспалительных инфильтратов, уменьшить бронхиальную обструкцию, активировать альвеолярно-капиллярный транспорт и повысить уровень неспецифической резистенции организма.
Продолжительность антибиотикотерапии
Протокол лечения пневмонии у взрослых определяет критерии эффективности и продолжительность лечения антибиотиками. Лечение считается эффективным, если в течение 48-72 часов снижается температура тела, уменьшается интоксикация и дыхательная недостаточность. При нетяжёлом течении пневмонии в случае положительной динамики лечение антибиотиками завершают в течение 7-10 дней. Пациентам с тяжёлым течением воспаления лёгких антибактериальные препараты вводят не менее 10 дней. Если есть доказательства, что возбудителем пневмонии является микоплазма или хламидии, антибактериальную терапию проводят в течение 14 дней.
Согласно протоколам лечения пневмонии, у взрослых критериями эффективности антибиотикотерапии являются:
Температура тела ниже 37,5 о С;
Отсутствие гнойной мокроты;
Количество лейкоцитов в периферической крови меньше 10×10 9 /л;
Отсутствие отрицательной динамики на рентгенограммах.
При отсутствии положительной динамики врачи Юсуповской больницы корригируют лечение, меняют антибиотики, применяют препараты, стимулирующие иммунитет, улучшающие микроциркуляцию в лёгких. Состояние пациентов улучшается после плазмафереза. Эту процедуру выполняют в Юсуповской больнице при наличии выраженных признаков интоксикации.
Патогенетическая и симптоматическая терапия
Пневмония часто развивается на фоне выраженного иммунодефицита. Реактивность организма понижают некоторые антибиотики. Пациентам с тяжёлым и затяжным течением пневмонии пульмонологи Юсуповской больницы назначают препараты иммуномодулирующего действия:
Больным вирусной пневмонией вводят противогриппозный γ-глобулин, назначают противовирусные препараты. Пациенты могут делать ингаляции фитонцидов (сок чеснока или лука готовят непосредственно перед процедурой и разбавляют изотоническим раствором хлорида натрия). При стафилококковой пневмонии проводят пассивную иммунизацию стафилококковым антитоксином или внутривенно водят гипериммунную антистафилококковую плазму. Для восстановления неспецифической сопротивляемости организма назначают витамины А, Е, С, группы В, используют адаптогенные средства и биогенные стимуляторы.
Для восстановления бронхиальной проходимости применяют средства, разжижающие бронхиальный секрет (внутрь N-ацетилцистеин, амброксол, бромгексин) и бронхолитические препараты. Бронхолитики вводят с помощью ультразвуковых ингаляторов (небулайзеров). При затяжном течении воспаления лёгких восстанавливают бронхиальный дренаж с помощью бронхоскопической санации.
Симптоматическая терапия при пневмонии заключается в назначении следующих лекарственных средств:
Противокашлевых препаратов (кодеина, либексина, тусупрекс, стоптуссина);
Отхаркивающих средств (настоя травы термопсиса, корня алтея);
Муколитических препаратов (мукалтина, лазолвана, флуимуцила).
В случае плохой переносимости высокой температуры тела назначают жаропонижающие средства (анальгин, ацетилсалициловую кислоту, нестероидные противовоспалительные препараты). Больным с сопутствующей патологией сердечно-сосудистой системы делают инъекции сульфокамфокаина, кордиамина, а при сердечной недостаточности применяют сердечные гликозиды. При наличии одышки и цианоза пациентам в Юсуповской больнице проводят кислородную терапию.
В случае деструкции легочного инфильтрата и выраженной интоксикации проводят дезинтоксикационную терапию (внутривенно вводят реополиглюкин, гемодез и другие растворы). С целью детоксикации врачи Юсуповской больницы делают плазмаферез. При вялом рассасывании инфильтрата или сопутствующем аллергическом бронхоспазме назначают глюкокортикоиды.
Последствия
Пневмония может вызывать осложнения со стороны органов дыхания и внелегочной локализации. К легочным последствиям пневмонии относят:
Гангрена и абсцесс лёгкого;
К внелегочным последствиям пневмонии относятся патология сердечно-сосудистой системы, синдром диссеминированного внутрисосудистого свёртывания, инфекционно-токсический шок, менингит, энцефалит, отклонения в психическом здоровье. Наиболее тяжёлым осложнением пневмонии является сепсис.
Поскольку воспалительный очаг находится в лёгких, инфекция может распространиться на соседние ткани (перикард, плевру), вызывая их воспаление. Токсины, попадая в кровоток, могут поражать печень, почки, поджелудочную железу.
Причины неблагоприятных последствий
Неблагоприятные последствия пневмонии чаще развиваются у пациентов, которые поздно обратились в больницу или имеют сопутствующие заболевания. Наиболее часто осложнения воспаления лёгких развиваются у людей следующих категорий:
Лиц пожилого и преклонного возраста;
Пациентов с иммунодефицитными состояниями, в том числе ВИЧ-инфицированных;
Лиц без определённого места жительства;
Больных сахарным диабетом, бронхиальной астмой, пороками сердца;
Людей, которые не имеют возможности самостоятельно передвигаться.
Неблагоприятные последствия воспаления лёгких могут быть после тотальной пневмонии.
Лечение и профилактика последствий
Лечение пациентов с осложнениями пневмонии врачи Юсуповской больницы проводят, придерживаясь федеральных и европейских рекомендаций. Стартовую антибактериальную терапию пневмонии начинают сразу же после установки диагноза. Для лечения пациентов, которые входят в группу риска развития осложнений, применяют новейшие антибиотики, к которым чувствительны возбудители пневмонии. Если в течение 3-4 дней не наблюдается положительной динамики, схему лечения антибиотиками меняют. Антибактериальные препараты вводят внутримышечно и внутривенно капельно или струйно.
Дезинтоксикационную терапию проводят при наличии выраженных симптомов интоксикации. Внутривенно капельно вводят гемодез, реополиглюкин, 0,9% раствор натрия хлорида, 5% раствор глюкозы. Пациентам с осложнениями пневмонии в Юсуповской больнице делают плазмаферез.
При осложнениях пневмонии проводят гипербарическую оксигенацию, кислородную терапию, применяют специальные режимы искусственной вентиляции лёгких, позволяющие избежать неблагоприятных последствий. При выраженном иммунодефиците назначают иммуномодуляторы, вводят антистафилококковую плазму, переливают лейкоцитарную массу. При экссудативном плеврите делают плевральную пункцию и удаляют жидкость. Гангрену и абсцесс лёгкого лечат в торакальных отделениях клиник-партнёров.
Наряду с антибактериальной терапией для успешного лечения пневмонии врачи Юсуповской больницы проводят коррекцию осложняющих её состояний. Для профилактики и лечения дыхательной недостаточности восстанавливают проходимость бронхиального дерева. Пациентам назначают бронхолитические, муколитические и отхаркивающие средства. При сердечно-сосудистых нарушениях применяют кардиотропные препараты (коргликон, строфантин-К, дигоксин) и средства, восстанавливающие микроциркуляцию. Внутривенно вводят среднемолекулярные коллоидные растворы, сосудистые препараты, средства, улучшающие физико-химические параметры крови. Применение низкомолекулярных гепаринов при пневмонии позволяет врачам Юсуповской больницы предотвратить тромбоэмболические осложнения и улучшить прогноз.
При токсическом синдроме проводят дозированную инфузионную терапию и форсированный диурез. В тяжёлых случаях внутримышечно и внутривенно вводят глюкокортикоиды. Проводят коррекцию кислотно-основного состояния.
Профилактика
Для того чтобы уберечь себя от воспаления лёгких, следует выполнять ряд правил:
Не стоит в период эпидемии находиться в большой компании людей. Старайтесь избегать или минимизировать время пребывания в общественных местах или ходить в защитной маске;
Не переохлаждаться и не перегреваться;
При любой возникающей простуде следует сразу обращаться к врачу, а не лечиться самостоятельно;
Соблюдать диету, обогащенную необходимыми витаминами, микроэлементами, белками и углеводами;
Пить много жидкости (не менее двух литров чистой воды в течение суток);
Ежедневно выполнять несложную физическую нагрузку, например, зарядку, легкие физические упражнения или выходить на долгую прогулку на открытом воздухе;
Избавиться от вредных привычек, в особенности от курения, так как у курильщиков пневмония проходит сложнее и дольше;
Часто проветривать помещение (минимум один раз в час);
Не забывать о правилах личной гигиены: не есть грязными руками, не брать их в рот и не трогать руками лицо, предварительно их не помыв.
Внебольничная пневмония – это серьёзное заболевание, которое ежегодно уносит жизни тысяч людей, по большей части вследствие несвоевременного обращения к специалисту или несоблюдения прописанных врачом правил. Важно не пренебрегать своим здоровьем, а найти доктора, которому можно доверить его без страха за свою жизнь. Врачи Юсуповской больницы помогут пациенту побороть болезнь и приложат все силы, для того чтобы процесс выздоровления прошел в краткие сроки и без осложнений. Записаться на консультацию возможно онлайн или позвонив по номеру телефона контакт-центра.