Чем лечат радиационное облучение
Что такое лучевая терапия
Диагностика в любом районе Санкт-Петербурге
Показания к лучевой терапии
Лучевая терапия может использоваться как на ранних стадиях рака, так и после того, как он начал распространяться. Лучевую терапию назначают для того, чтобы:
Лучевая терапия обычно считается наиболее эффективным методом лечения рака после операции, но ее эффективность варьируется от человека к человеку.
Виды лучевой терапии
Лучевая терапия может проводиться несколькими способами, каждый из которых подбирается конкретному пациенту индивидуально. Наиболее распространены следующие типы:
Лучевая терапия обычно проводится в больнице. Большинство пациентов проходят 5 процедур каждую неделю (1 процедура в день с понедельника по пятницу с перерывом на выходные). Но иногда лечение может проводиться более одного раза в день или в выходные дни. Курс лучевой терапии представлен несколькими сеансами, которые обычно растягиваются на несколько недель.
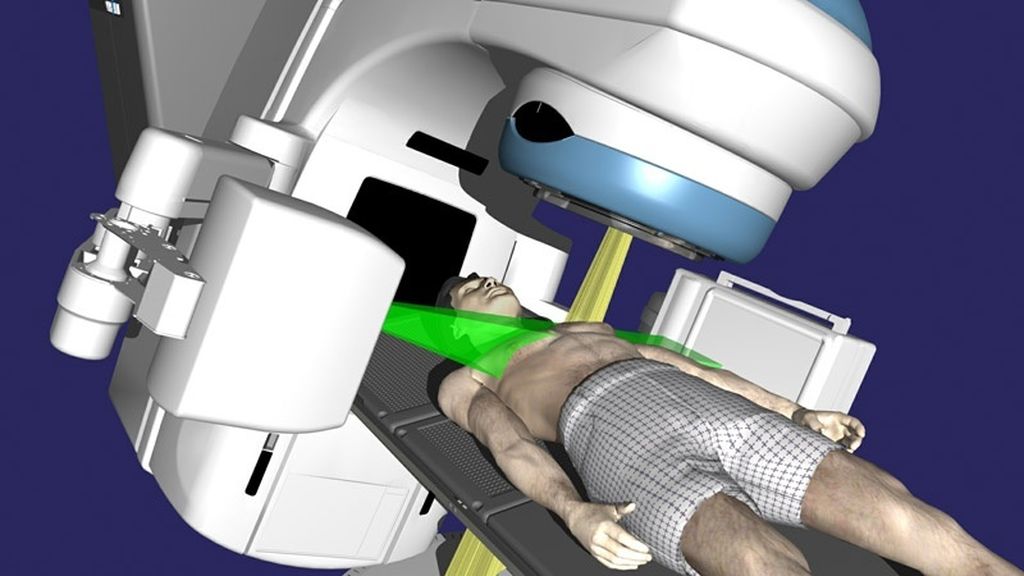
Внешняя лучевая терапия
Во время внешней лучевой терапии пациент лежит на столе, а аппарат направляет лучи радиации на опухоль. Важно сохранять неподвижность на протяжении всего лечения. Обычно процедура занимает всего несколько минут и совершенно безболезненна.
Имплантаты для лучевой терапии
Инъекции лучевой терапии, капсулы или напитки
Некоторые виды злокачественных новообразований, включая рак щитовидной железы и некоторые виды рака простаты, можно лечить с помощью радиоактивной жидкости, которую пациент проглотит или ее введут в кровоток. После лечения больной может быть радиоактивным в течение нескольких дней, поэтому он проведет их в стационаре, пока количество радиации не упадет до безопасного уровня.
Внутрилучевая лучевая терапия
В данном случае лучевая терапия направляется непосредственно на опухоль во время операции по поводу рака груди.
Побочные эффекты лучевой терапии
Радиотерапия не только убивает раковую опухоль, но и может повредить некоторые здоровые клетки в обрабатываемой области. Это может вызвать некоторые побочные эффекты, такие как:
Многие из этих побочных эффектов можно устранить или предотвратить, и большинство из них проходят после прекращения лечения.
Болезненная кожа
У некоторых больных лучевая терапия может вызвать проблемы с кожей: сделать ее болезненной и красной (подобно солнечному ожогу), более темной, чем обычно, или сухой и зудящей. Обычно эти изменения начинаются через 1-2 недели после начала лечения. Для облегчения симптомов врачи могут порекомендовать:
Проблемы с кожей обычно разрешаются в течение 2–4 недель после окончания лечения, но иногда кожа может оставаться немного темнее, чем была раньше.
Усталость
Многие пациенты, проходящие лучевую терапию, часто чувствуют усталость (утомляемость) или очень быстро устают от повседневных дел. Обычно это начинается во время лечения и может продолжаться в течение нескольких недель или месяцев после его окончания. Им может помочь:
Выпадение волос
Проблемы со слизистой ротовой полости
Лучевая терапия головы или области шеи может вызвать болезненность и раздражение, а иногда изъязвление слизистой оболочки рта. Это называется мукозитом. Симптомы, как правило, возникают в течение нескольких недель после начала лечения и могут включать:
При возникновении подобных проблем врачи могут порекомендовать обезболивающие или специальный ополаскиватель для рта, также может помочь отказ от горячей, соленой или острой пищи. Мукозит обычно проходит через несколько недель после окончания лечения, хотя иногда сухость во рту может быть долгосрочной проблемой.
Потеря аппетита
Чувство усталости и тошноты во время лучевой терапии может привести к потере аппетита, что в свою очередь может вызвать потерю веса. Поэтому пациенту посоветуют есть часто, но небольшими порциями вместо трех больших приемов пищи.
Дискомфорт при глотании
Лучевая терапия грудной клетки может вызвать раздражение пищевода, что временно затруднит глотание и потребует внести некоторые изменения в рацион питания, например, есть мягкую или жидкую пищу. Больному также могут назначить лекарство, чтобы уменьшить дискомфорт, а в некоторых случаях может потребоваться временная трубка для кормления. Проблемы с глотанием обычно улучшаются после прекращения лечения.
Диарея
Жесткие суставы и мышцы
Иногда в результате лучевой терапии суставы и мышцы в обрабатываемой области становятся жесткими, опухшими и вызывают дискомфорт у пациента. Регулярные упражнения и растяжка могут помочь предотвратить скованность.
Сексуальные и фертильные проблемы
Лучевая терапия может повлиять на сексуальную жизнь и фертильность больного, особенно если лечить нижнюю часть живота, тазовую и паховую области. У женщин существует риск того, что лучевая терапия может вызвать:
У мужчин существует риск того, что лучевая терапия может вызвать:
Лимфедема
Заболевание другим типом рака
Лучевая терапия может немного повысить риск развития другого типа рака через годы после лечения, но вероятность того, что это произойдет, невелика, и польза от лечения обычно перевешивает риск.
Беременность и лучевая терапия
Женщинам следует избегать беременности во время прохождения лучевой терапии, так как лечение может нанести вред ребенку. Мужчинам, проходящим лучевую терапию, иногда можно посоветовать использовать противозачаточные средства во время лечения и, возможно, в течение нескольких месяцев после него.
Лучевая терапия при лечении рака: виды лечения, последствия.
Показания к лечению
Лучевая терапия при лечении рака: виды лечения, последствия.
Известно, что основными методами лечения различных злокачественных новообразований являются хирургический, лекарственный, лучевой и их сочетание. При этом операция и облучение считаются методами локального воздействия на опухоль, а лекарственная терапия (химиотерапия, таргетная терапия, гормонотерапия, иммунотерапия) – системным. Ассоциация онкологов во всем мире проводит различные многоцентровые исследования, призванные ответить на вопрос: «Какому методу или их сочетанию следует отдать предпочтение в различных клинических ситуациях?» В целом, все эти исследования преследуют одну цель – увеличить продолжительность жизни больных с онкопатологией и улучшить ее качество.
Пациент должен быть проинформирован лечащим врачом о различных способах лечения, включая альтернативное воздействие. Например, больным ранним раком легкого с тяжелой сопутствующей патологией и абсолютными противопоказаниями к операции, вместо хирургического лечения можно предложить облучение новообразования (стереотаксическая лучевая терапия), так называемое, лечение рака без операции. Или, например, при определенных показаниях у больных раком печени, предстательной железы. Активно и успешно используется стереотаксическая лучевая терапия вместо операции при опухолях головного мозга, тем самым значительно снижая риск послеоперационных осложнений и ускоряя реабилитацию пациентов после лечения. В центре «ОнкоСтоп» решение о проведении лучевой терапии (ЛТ), как самостоятельного варианта, так и в составе комплексного лечения, принимается консилиумом специалистов.
Радиотерапия (radiotherapy) планируется с учетом ниже перечисленных факторов. Во-первых, это основной диагноз, т.е. локализация злокачественной опухоли и степень ее распространения в окружающие ткани и отдаленные органы. Во-вторых, это степень злокачественности, наличие лимфоваскулярной инвазии и других прогностических и предиктивных факторов, которые определяются при морфологическом, иммуногистохимическом и молекулярно-генетическом исследованиях. В-третьих, это наличие предшествующего лечения и его эффективность. И в четвертых, это, безусловно, общее состояние пациента, возраст, наличие и степень коррекции сопутствующей патологии и ожидаемая продолжительность жизни больного.
Действие лучевой терапии основано на ионизирующем облучении определенной зоны потоком частиц, которые способны повреждать генетический аппарат (ДНК) клетки. Особенно это выражено у активно делящихся клеток, так как они наиболее восприимчивы к повреждающим факторам. Происходит нарушение функций и жизнедеятельности раковых клеток, что в свою очередь останавливает их развитие, рост и деление. Таким образом, в результате радиотерапии злокачественная опухоль уменьшается в размерах вплоть до полного исчезновения. К сожалению, здоровые клетки, которые располагаются по периферии новообразования, также могут входить в зону облучения в разном объеме (в зависимости от вида используемой радиотерапии), что впоследствии отражается на степени их повреждения и развития побочных эффектов. После лечения или в перерывах между сеансами облучения здоровые клетки способны восстанавливать свои радиационные повреждения, в отличие от опухолевых. 
Виды лучевой терапии
Существуют несколько классификаций лучевой терапии. В зависимости от того, когда назначается радиотерапия, она подразделяется на: неоадъювантную (до операции), адъювантную (после операции) и интраоперационную. Целями неоадъювантного облучения являются уменьшение размеров опухоли, достижение операбельного состояния, снижение риска метастазирования по сосудам кровеносной и лимфатической системы в лимфатические узлы и отдаленные органы (например, при раке молочной железы, раке прямой кишки). Адъювантное облучение направлено на минимизацию риска возникновения местных рецидивов опухоли (например, при раке молочной железы, злокачественной опухоли головного мозга, кости). В каждом конкретном случае целесообразность назначения радиотерапии определяется индивидуально.
При выборе способа доставки дозы излучения радиотерапевт оценивает в первую очередь локализацию опухоли, ее размер, близость сосудов, нервов, критических органов. В связи с этим существуют 3 способа подведения дозы:
Рассмотрим каждый из этих видов радиотерапии более подробно.
1. ДИСТАНЦИОННАЯ ЛУЧЕВАЯ ТЕРАПИЯ
При дистанционной лучевой терапии на опухоль через кожу направляется один или несколько пучков ионизирующего излучения (генерируются линейным ускорителем), которые захватывают саму опухоль и рядом расположенные ткани, уничтожая клетки внутри основного опухолевого объема и клетки, рассеянные вблизи него. Облучение линейным ускорителем обычно проводится 5 раз в неделю, с понедельника по пятницу, на протяжении нескольких недель.
* Аппарат для проведения дистанционного лучевого лечения: линейный ускоритель Varian TrueBeam
Далее рассмотрим отдельные виды дистанционной лучевой терапии.
ТРЕХМЕРНАЯ КОНФОРМНАЯ ЛУЧЕВАЯ ТЕРАПИЯ (3D-CRT)
Как известно, организм каждого пациента уникален и опухоли также неодинаковы по форме, размеру и локализации. При трехмерной конформной лучевой терапии возможно учитывать все эти факторы. В результате использования этой методики наведение пучка становится точнее, а прилежащие к опухоли здоровые ткани получают меньше радиации и быстрее восстанавливаются.
ЛУЧЕВАЯ ТЕРАПИЯ С МОДУЛЯЦИЕЙ ИНТЕНСИВНОСТИ ПУЧКА
Лучевая терапия с модуляцией интенсивности пучка (IMRT) – это особый вид трехмерной конформной лучевой терапии, при котором можно еще больше снизить лучевую нагрузку на здоровые ткани рядом с опухолью при условии точной адаптации пучка излучения к форме новообразования. Облучение на линейном ускорителе с использованием IMRT позволяет разбить каждый пучок на множество отдельных сегментов, при этом интенсивность излучения в пределах каждого сегмента регулируется индивидуально.
ЛУЧЕВАЯ ТЕРАПИЯ ПОД КОНТРОЛЕМ ВИЗУАЛИЗАЦИИ
Лечение лучевой терапией под визуальным контролем (IGRT) – это тоже конформное облучение опухоли, при котором для наведения пучка ежедневно используются методы визуализации (например, компьютерная томография, ультразвуковое или рентгенологическое исследование), проводимые непосредственно в каньоне (специальное помещение, в котором происходит лечение) перед каждой процедурой. В связи с тем, что между сеансами облучения линейным ускорителем опухоль может смещаться (например, в зависимости от степени наполнения полого органа или в связи с дыхательными движениями), IGRT позволяет более точно «прицеливаться» в опухоль, сберегая окружающие здоровые ткани. В некоторых случаях врачи имплантируют в опухоль или близлежащие ткани маленький маркер, чтобы лучше визуализировать мишень облучения.
СТЕРЕОТАКСИЧЕСКАЯ ЛУЧЕВАЯ ТЕРАПИЯ
Стереотаксическая лучевая терапия – особый метод лечения, позволяющий подводить высокую дозу ионизирующего излучения с субмиллиметровой точностью, в отличие от классической лучевой терапии (вышеописанные методики). Это позволяет эффективно и безопасно облучать опухоли, различные по локализации и размерам (даже самые маленькие очаги), и сохранять от повреждающего действия радиации окружающие здоровые ткани. Кроме того, стереотаксическая лучевая терапия может использоваться для повторного облучения. Эффект от терапии оценивается через 2-3 месяца после ее завершения. Все это время доктор активно наблюдает за состоянием здоровья пациента.
Интересный факт: стереотаксическая лучевая терапия впервые была разработана для однократного облучения опухолей головного мозга, что называется стереотаксической радиохирургией (SRS). Кроме онкопатологий, радиохирургию можно применять в лечении доброкачественных опухолей (например, менингиома, невринома слухового нерва) и определенных неопухолевых неврологических состояний (например, невралгия тройничного нерва, не поддающаяся консервативным методам лечения). Эта методика облучения большинству людей известна под названием «Гамма Нож», «КиберНож».
* Установка для стереотаксической радиохирургии патологий головного мозга: Гамма-нож (Gamma Knife)
Лечение опухолей вне черепа (экстракраниальных локализаций) называется стереотаксической лучевой терапией тела (SBRT), обычно реализуется за несколько сеансов, используется при раке легкого, печени, поджелудочной железы, предстательной железы, почки, опухолях спинного мозга, скелета. В целом, применение стереотаксической лучевой терапии в лечении различных онкопатологий открывает новые возможности.
* Аппарат для проведения стереотаксической лучевой терапии новообразований любых локализаций: КиберНож (Accuray CiberKnife)
Лечение с помощью стереотаксической лучевой терапии на современном роботизированном аппарате «КиберНож» доступно в центре лучевой терапии «Онкостоп».
ПРОТОННАЯ ЛУЧЕВАЯ ТЕРАПИЯ.
Протонная терапия является особым видом дистанционной лучевой терапии, при которой используются протоны. Физические свойства пучка протонов позволяют радиотерапевту более эффективно снижать дозу радиации в близко расположенных к опухоли нормальных тканях. Имеет узкий спектр применения (например, при опухолях головного мозга у детей).
* Аппарат для проведения протонной лучевой терапии: Varian ProBeam
НЕЙТРОННАЯ ЛУЧЕВАЯ ТЕРАПИЯ.
Нейтронное облучение также является особым видом дистанционной лучевой терапии, при которой используется нейтронное излучение. В клинической практике широко не используется.
2. КОНТАКТНАЯ ЛУЧЕВАЯ ТЕРАПИЯ (БРАХИТЕРАПИЯ)
Контактная ЛТ подразумевает временное или постоянное размещение радиоактивных источников внутри опухоли или в непосредственной близости от нее. Существует две основные формы брахитерапии – внутриполостная и внутритканевая. При внутриполостной лучевой терапии радиоактивные источники размещаются в пространстве рядом с опухолью, например, в канале шейки матки, влагалище или трахее. При внутритканевом лечении (например, рака предстательной железы) радиоактивные источники устанавливаются непосредственно в ткани (в предстательную железу). Ещё один вариант брахитерапии – это аппликационная форма, когда источники размещаются на поверхности кожи в специальные индивидуально адаптированные аппликаторы (например, для лечения рака кожи). Брахитерапия может быть назначена как изолированно, так и в комбинации с наружным облучением.
В зависимости от методики контактной ЛТ, ионизирующее излучение может подводиться с высокой мощностью дозы (high dose rate, HDR) или низкой (low dose rate, LDR). При высокодозной брахитерапии источник излучения размещается в опухоль временно посредством (тонкой) трубки – катетера. Установка катетера – это хирургическая манипуляция, требующая анестезии. Курс лечения обычно реализуется за большое количество сеансов (фракций), в режиме 1-2 раза в день или 1-2 раза в неделю. При низкодозной брахитерапии радиоактивные источники могут устанавливаться в опухоль временно или постоянно, что также требует хирургического пособия, анестезии и кратковременного пребывания в стационаре. Пациенты, которым установлены постоянные источники, в первое время после облучения ограничены в своей повседневной жизни, однако со временем восстанавливаются и возвращаются к прежнему ритму.
“Зерно” с радиоактивным материалом, вживляемых в опухоль при брахитерапии
СИСТЕМНАЯ ЛУЧЕВАЯ ТЕРАПИЯ
В некоторых клинических случаях пациентам назначается системная лучевая терапия, при которой радиоактивные препараты вводятся в кровоток и затем распределяются по всему организму. Их можно вводить через рот (радиоактивные таблетки) или через вену (внутривенное введение). Например, капсулами радиоактивного йода (I-131) лечатся некоторые виды рака щитовидной железы. Внутривенное введения радиоактивных препаратов эффективно при лечении боли, обусловленной наличием костных метастазов, например, при раке молочной железы.
Различают несколько этапов ЛТ: подготовительный (предлучевой), лучевой и восстановительный (постлучевой). Рассмотрим более подробно каждый этап терапии.
Подготовительная стадия начинается с первичной консультации радиотерапевта, который определяет целесообразность проведения лучевой терапии и выбирает методику. Следующим шагом является разметка опухоли, расчет дозы радиоактивного облучения и его планирование, в котором участвует радиотерапевт, медицинский физик и рентгенолаборант. При планировании лучевой терапии определяются область облучения, разовая и суммарная дозы радиации, максимум ионизирующего излучения, который приходится на опухолевую ткань и окружающие ее структуры, оценивается риск побочных эффектов. При необходимости выполняется маркирование опухоли (т.е. в нее имплантируются специальные маркеры), помогающее в дальнейшем отслеживать ее при дыхании. В некоторых случаях разметка границ облучения осуществляется специальным маркером, который нельзя стирать с кожи до завершения лечения. Если разметка стерлась в результате неосторожного обращения или после гигиенических процедур, то ее следует обновить под контролем лечащего врача. Перед лечением необходимо защищать кожу от прямого попадания солнечных лучей, не использовать косметику, раздражающие вещества, антисептики (йод). При кожных заболеваниях, аллергических проявлениях целесообразна их коррекция. При планировании облучения опухолей головы и шеи необходимо вылечить больные зубы и заболевания полости рта (например, стоматит).
Непосредственно сам процесс облучения сложный, и проводится согласно индивидуальному плану лечения. Он состоит из фракций (сеансов) ЛТ. Длительность и расписание фракций облучения индивидуальна в каждом случае, и зависит только от плана, который был составлен специалистами. Например, при стереотаксической радиохирургии лечение составляет одну фракцию, а при дистанционной лучевой терапии курс длится от одной до нескольких недель и осуществляется в течение недели пять дней подряд. Затем следует два дня перерыва для восстановления кожных покровов после проведенного облучения. В некоторых случаях, суточную дозу радиотерапевт разделяет на 2 сеанса (утром и вечером). Облучение проходит безболезненно в специальном помещении – каньоне. Перед лечением проводится подробный инструктаж техники безопасности. Во время терапии пациент должен находится в каньоне в неподвижном состоянии, дышать ровно и спокойно, с больным поддерживается двусторонняя связь посредством громкоговорителя. Оборудование во время сеанса лечения может создавать специфический шум, что является нормальным и не должно пугать пациента.
*Каньон Центра лучевой терапии проекта «ОнкоСтоп»
На протяжении всего курса лечения необходимо придерживаться следующих рекомендаций.
Особенности лучевой терапии опухолей различных локализаций
При раке молочной железы лучевая терапия используется после органосохраняющего хирургического вмешательства или после мастэктомии по показаниям (наличие метастатических регионарных лимфатических узлов, опухолевые клетки в краях операционного материала и др.). Используемая дистанционная радиотерапия в этих случаях имеет цель элиминировать (уничтожить), возможно оставшиеся в ране опухолевые клетки, тем самым снижая риск локального рецидива. При местно-распространенном раке молочной железы облучение может быть назначено и до хирургического лечения с целью достижения операбельного состояния. Во время лечения женщин могут беспокоить такие жалобы, как утомляемость, отечность и изменение цвета кожи молочной железы (так называемое «бронзирование»). Однако, эти симптомы обычно исчезают сразу или в течение 6 месяцев после завершения лучевой терапии.
При лечении рака прямой кишки активно используют лучевую терапию до операции, поскольку она позволяет уменьшить объем операции и снизить риск метастазирования опухоли в дальнейшем (во время хирургического вмешательства и после него). Сочетание облучения и химиотерапии приводит к увеличению эффективности терапии этой категории пациентов.
При раке женских половых органов применяется как дистанционное облучение органов малого таза, так и брахитерапия. Если при I стадии рака шейки матки лучевая терапия может назначаться по определенным показаниям, то при II, III, IVA стадиях облучение совместно с химиотерапией является стандартом лечения этой когорты больных.
Восстановительный (постлучевой) период
Постлучевой период начинается сразу после окончания облучения. В большинстве случаев пациенты активно не предъявляют жалобы и чувствуют себя относительно удовлетворительно. Однако некоторых больных могут беспокоить побочные эффекты, которые различаются по степени своей выраженности в каждом конкретном случае. При появлении нежелательных реакций необходимо сразу обратиться к врачу.
Восстановительный период (реабилитация) заключается в соблюдении щадящего режима дня и полноценного питания. Важное значение имеет эмоциональный настрой больного, помощь и доброжелательное отношение к нему близких людей, правильное соблюдение предписанных рекомендаций (контрольное обследование).
Усталость при облучении обусловлена повышенным уровнем энергозатрат и сопровождается различными метаболическими изменениями. Поэтому, если пациент активно работает, то ему лучше перейти на легкий труд или уйти в отпуск для восстановления сил и здоровья.
После завершения курса лучевой терапии необходимо регулярно посещать врача для контроля за состоянием здоровья и оценки эффективности лечения. Динамическое наблюдение осуществляется онкологом в районной поликлинике, онкодиспансере, частной клинике по желанию больного. В случае ухудшения состояния здоровья, развития болевого синдрома, появлении каких-либо новых жалоб, связанных, например, с нарушением функции желудочно-кишечного тракта, мочеполовой системы, сердечно-сосудистых и дыхательных нарушений, повышением температуры тела, следует обращаться к врачу, не дожидаясь очередного запланированного визита.
Особую роль играет правильный уход за кожей, которая легко поддается повреждающему действию радиации (особенно при дистанционной лучевой терапии). Необходимо часто пользоваться питательным жирным кремом, даже в отсутствии признаков воспаления и ожога кожного покрова. В период облучения и после него нельзя посещать бани или ванны, пользоваться жесткими мочалками, скрабами. Лучше принимать душ и использовать мягкие питательные и увлажняющие косметические средства.
Многие считают, что пациенты, перенесшие лучевую терапию, могут сами излучать радиацию, поэтому им целесообразно минимизировать общение с окружающими людьми, особенно с беременными женщинами и детьми. Однако, это заблуждение. Облученные больные не представляют опасности для окружающих. Не стоит отказываться по этой причине и от интимных отношений. При изменении состояния слизистых оболочек половых путей и возникновении неприятных ощущений следует рассказать об этом врачу, он подскажет, как с этим бороться.
Некоторые больные испытывают стресс, в связи с чем необходимо правильно организовать свой досуг: кино, театр, музеи, выставки, концерты, встреча с друзьями, прогулки на свежем воздухе и различные общественные мероприятия на ваш выбор.
Лучевые повреждения кожи, такие как покраснение (со временем оно проходит, иногда оставляя после себя пигментацию), сухость, зуд, жжение, шелушение в зоне облучения. При правильном уходе кожные покровы восстанавливаются в течение 1-2 месяцев после лучевой терапии. В ряде случаев при выраженном лучевом повреждении развиваются ожоги разной степени выраженности, которые впоследствии могут инфицироваться.
Инфекционные осложнения, риск их возникновения повышается при сахарном диабете, наличии сопутствующей патологии кожи, при высокой дозе радиации, светлом типе кожи.
Чтобы избежать подобных осложнений, необходимо строго соблюдать предписанные рекомендации лечащего врача и правильно осуществлять уход за кожей.
Лучевые повреждения слизистой оболочки облучаемой области. Например, при облучении опухолей головы и шеи возможно повреждение слизистой полости рта, носа, гортани. В связи с этим, пациентам необходимо соблюдать некоторые правила:
При лучевом лечении опухолей прямой кишки может появиться склонность к запорам, примесь крови в кале, боль в области ануса и животе, поэтому важно соблюдать диету (исключить «закрепляющие» продукты).
При облучении органов малого таза больные могут предъявлять жалобы на расстройство мочеиспускания (болезненность, жжение, затруднение мочеиспускания).
Осложнения со стороны дыхательной системы: кашель, затрудненное дыхание, болезненность и отек кожи грудной стенки. Может наблюдаться при лучевой терапии опухолей грудной клетки, легкого, молочной железы.
О любом ухудшении самочувствия, появлении вышеперечисленных изменений, необходимо проинформировать об этом лечащего врача, который назначит соответствующее сопроводительное лечение согласно выявленным нарушениям.
В целом, лучевая терапия в большинстве случаев переносится пациентами хорошо, и после нее больные быстро восстанавливаются. Облучение является важным этапом в комплексном лечении злокачественных новообразований, позволяя с еще большей эффективностью воздействовать на опухоль, что в свою очередь приводит к увеличению продолжительности жизни больных и повышению ее качества.
Специалисты центра лучевой терапии проекта «ОнкоСтоп» успешно владеют всеми видами дистанционной лучевой терапии, включая стереотаксическую, и бережно заботятся о здоровье своих пациентов.
Что такое лучевая терапия? Словарь радиотерапевта
Елена Ивановна Тюряева, онколог и радиотерапевт НМИЦ онкологии им. Н.Н. Петрова, рассказала о возможностях современной лучевой терапии и ее значении в борьбе с онкологическими заболеваниями.
Когда появилась лучевая терапия?
В 1896 году в Вене доктор Фройнд впервые в мире применил рентгеновское излучение не для диагностики заболевания, а для лечения поверхностно расположенного доброкачественного образования. Несколькими годами позднее супруги Пьер и Мария Кюри открыли радиоактивный радий, который стал использоваться для контактной радионуклидной терапии.
За 125 лет лучевая терапия, проделав огромный путь совершенствования, получила широкое применение и вышла на качественно новый уровень. По мнению экспертного сообщества, в настоящее время не менее 60-70 % всех онкологических пациентов нуждается в лучевой терапии.
Что такое лучевая терапия?
Лучевая терапия – это процесс использования ионизирующего излучения для лечения различных заболеваний, прежде всего, онкологических. Это один из самых высокотехнологичных методов терапии, объединяющий инженерно-технические разработки, физико-математические модели и достижения информационных технологий. Лучевая терапия требует специалистов-радиотерапевтов знаний в области биологии, анатомии, радиобиологии, лучевой диагностики и общей онкологии.
Цели лучевой терапии
Задача лучевой терапии – достижение максимально возможного воздействия на опухоль и зоны ее клинического и субклинического распространения с высокой степенью точности и минимальными последствиями для окружающих тканей и органов. Цель лучевой терапии – разрушение опухолевой массы, в идеале приводящее к ее ликвидации или уменьшению размеров и метастатического потенциала, замедлению роста, что способствует продлению жизни и улучшению ее качества.
Лучевая терапия может использоваться на разных этапах лечения:
Предоперационная лучевая терапия
Задача предоперационной лучевой терапии — максимальное уменьшение объема опухоли, предотвращение попадания опухолевых клеток в лимфатическую или кровеносную систему, снижение риска развития отдаленных метастазов. При большинстве типов опухолей наиболее часто используется тандем лучевой и химиотерапии. Такое комбинированное воздействие позволяет в дальнейшем выполнить радикальное вмешательство с полным удалением новообразование. В ряде случаев предоперационная лучевая/химиолучевая терапия может приводить к полному регрессу опухоли, таким образом оказываясь самостоятельным методом лечения. Достижение полного клинического регресса, доказанное рентгенологическими методами (КТ, МРТ, ПЭТ-КТ) и подкрепленное данными биопсии, увеличивает возможность отсрочки или отказа от операции. Так, для опухолей прямой кишки, с полным клиническим ответом на химиолучевую терапию, получила признание концепция «waitandsee», т.е. «жди и наблюдай», закрепленная в международных и национальных стандартах лечения.
Интраоперационная лучевая терапия
Интраоперационная лучевая терапия – это облучение ложа опухоли сразу же после удаления ее хирургическим путем, непосредственно в операционном поле. Это действенный метод снижения риска развития местного рецидива. Интраоперационная лучевая терапия используется при опухолях молочной железы, при саркомах мягких тканей и даже при новообразованиях ЖКТ. Этот метод очень эффективен, но не лишен недостатков. Во-первых, для ее проведения необходимы специальные мобильные и компактные лучевые установки, которые могут располагаться в операционной. Во-вторых, однократная доза облучения может оказаться недостаточной, а объем интраоперационно облучаемых тканей достаточно ограничен. Интраоперационная лучевая терапия не позволяет воздействовать на пути лимфоотока. Трудно обеспечить точность дозиметрического планирования. Лучевая процедура увеличивает время пребывания пациента под наркозом и общую продолжительность вмешательства. Поэтому чаще интраоперационная лучевая терапия является составной частью сочетанного облучения, этапом комплексного лечения.
Послеоперационная лучевая терапия
Послеоперационная лучевая терапия – это воздействие на зону удаленной опухоли и пути лимфооттока для того, чтобы предотвратить возможность распространения отдельных опухолевых клеток в ходе хирургического вмешательства, т.е. снижения рисков развития местных и отдаленных метастазов. Послеоперационная лучевая терапия бывает необходима и после обширных операций, и после малоинвазивных вмешательств. В настоящее время наиболее часто применяется в лечении рака молочной железы, сарком мягких тканей, опухолей головы и шеи.
Самостоятельная или дефинитивная лучевая терапия
Самостоятельная лучевая/химиолучевая терапия показана в тех случаях, когда ее эффективность сравнима с радикальным оперативным лечением, т.е. при раннем раке, или, напротив, когда радикальное вмешательство невозможно – при наличии общих противопоказаний или из-за распространенности опухоли. В настоящее время рассматривается в качестве альтернативного метода лечения ранних опухолей голосового отдела гортани, ряда новообразований кожи. Наибольшее применение нашла в лечении рака предстательной железы. В сочетании с химиотерапией успешно используется при ранних опухолях пищевода, анального канала. Химиолучевое лечение является ведущим методом лечения рака шейки матки.
Наконец, лучевая терапия применяется для устранения симптомов опухолевого заболевания, таких, как боль, нарушение глотания и др. (симптоматическая лучевая терапия) или сдерживания опухолевого процесса (паллиативная лучевая терапия).
Технология лучевой терапии
Последовательность лечебных мероприятий для каждого больного принимается на онкологическом консилиуме в составе хирурга-онколога, химиотерапевта и радиотерапевта. Определив показания к лучевому лечению, врач-радиотерапевт формулирует общий план лечения: продолжительность курса, режим фракционирования дозы (доза за один сеанс облучения), суммарную дозу облучения, необходимость одновременного химиолучевого лечения, применения радиомодификаторов. Проведению сеансов облучения предшествуетэтап предлучевой подготовки.
Предлучевая подготовка включает:
Компьютерная топометрия
Создание индивидуальной дозиметрической карты облучения начинается с компьютерной топометрии, которую проводит врач-рентгенолог совместно с радиотерапевтом. На компьютерном томографе-симуляторе, с теми же фиксирующими приспособления и в том же положении, в котором будет проводиться лечение, сканируется область анатомического расположения опухоли (грудная клетка, брюшная полость, головной мозг и т.д.). Оцениваются структурные и анатомические особенности — локализация опухоли, протяженность объема, взаимоотношение со смежными органами, плотность внутренних тканей. Во время этой процедуры на кожу больного выносятся графические ориентиры –метки для центрации пучков излучения, которые в дальнейшем позволят ускорить навигацию в процессе проведения сеансов лечения. Последовательность компьютерных сканов передается на планирующую станцию для создания индивидуального плана облучения.
Контуринг мишени и смежных органов
Дальше наступает этап обработки полученных изображений. Сканы импортируются в планирующую систему, где врач-радиотерапевт с помощью врача-рентгенолога производит выделение очертаний (оконтуривание) опухолевой мишени, всех смежных органов в каждом полученном скане. На основании совокупности объемных изображений в дальнейшем производится расчет дозных нагрузок в ходе лечения на опухоль и соседние органы с учетом их толерантности к облучению.
Дозиметрическое планирование
После завершения оконтуривания, оценки расположения опухоли и смежных органов, наступает этап дозиметрического планированиякурса лучевого лечения, который выполняется медицинскими физиками.Дозиметрическое планирование – это подбор количества и условий формирования пучков излучения, их пространственного размещения для того, чтобы подвести к опухоли максимально возможную терапевтическую дозу с минимальными последствиями для соседних органов. Современные медицинские ускорители, обладающие многолепестковыми коллиматорами, позволяют формировать поля сложной конфигурации, максимально точно соответствующие объему и форме облучаемой мишени, производя т.н. конформное облучение. Исходя из поставленных задач, оптимальный охват мишени может быть спланирован с использованием 3D многопольного облучения с объемно-модулируемой интенсивностью (IMRT) или дуговой модулируемой интенсивностью пучка излучения (VMAT).
На изображении представлен пример 3D многопольного излучения. Видно, что для облучения опухоли используется 3 пучка.
Средства иммобилизации пациента
Для того, чтобы осуществлять точную подачу ионизирующего излучения к облучаемой мишени, необходимо четко воспроизводить то положение, в котором шел процессе подготовки к лучевому лечению, т.е. компьютерная топометрия и дозиметрическое планирование. Это обеспечивается разнообразными средствами для укладки, иммобилизации пациента. Они могут быть в виде разных штатных дек с подголовниками, креплениями, валикамии подставками для рук, ног, таза. Есть и индивидуальные средства. Например, вакуумные матрасы и термопластические маски, фиксирующие индивидуальные формы тела пациента в положении облучения. Эти приспособления позволяют избегать смещения облучаемой зоны из-за непроизвольных движений пациента.
Виды лучевой терапии
Дистанционная лучевая терапия
При дистанционном облучении источник ионизирующего излучения находится на расстоянии — вне тела пациента и вне опухолевой мишени. В зависимости от типа излучающего аппарата дистанционная лучевая терапия включает в себя рентгенотерапию, телегамматерапию, электронную и протонную терапию. Наиболее распространенным вариантом дистанционной лучевой терапии в настоящее время является облучение высокоэнергетическими фотонами и пучками электронов на медицинских ускорителях электронов. Современные модели ускорителей с помощью компьютерного управления параметрами и геометрией пучка излучения обеспечивают максимальное соответствие формы очага-мишени и распределения в нем дозы облучения. Возможность формирования пучков тормозного (фотонного) и корпускулярного (электронного) излучения с различной мощностью — от 6 МэВ до 18-20 МэВ — позволяет облучать как поверхностные, так и расположенные глубоко в тканях тела объекты.
Особое внимание в настоящее время приковано к протонной терапии. Первый в России клинический центр протонной терапии был построен в Санкт-Петербурге. Преимущество метода состоит в особенности тяжелых заряженных частиц (протонов). Протоны максимально высвобождают энергию торможения в конце пути своего пробега, причем спад дозы от 90% до 20% происходит на дистанции 2-5 мм. Такая возможность концентрации дозы в конце пробега частицы позволяет не только наилучшим образом сконцентрировать дозу, но и минимизировать лучевую нагрузку на ткани по ходу пучка и за патологическим очагом. Протонная терапия актуальна в онкоофтальмологии, радионейрохирургии, и особенно для пациентов детского возраста. В настоящее время сфера применения протонной терапии расширяется, однако пока использование метода существенно ограничивается его высокой стоимостью.
Современной технологией дистанционного облучения является стереотаксическая лучевая терапия – метод высокопрецизионного крупнофракционного облучения опухолей размером не более 5 см. В отличие от радиохирургии, разработанной для лечения опухолей головного мозга, использующей однократное облучение, общее число фракций при стереотаксическом облучении варьирует от 1 до 5-6. Разовая очаговая доза составляет от 8 Гр до 20 Гр, суммарная эквивалентная поглощенная доза от 50 Гр до 150 Гр, что существенно выше, чем при классическом варианте фракционирования лучевой терапии. Гамма-нож — один из видов лучевых установок для стереотаксического облучения новообразований головного мозга. Ускорители с микролепестковыми коллиматорами позволяют производить стереотаксическое облучение любых очагов (головной мозг, предстательная железа, легкое, кости, печень, поджелудочная железа, лимфоузлы, мягкие ткани). При стереотаксическом облучении обязательно учитываются смещения очага, возникающие при дыхании. Для этого запись КТ-изображений при КТ-симуляции производится с синхронизацией дыхательного цикла (4D лучевая терапия).
Контактная лучевая терапия
При контактной лучевой терапии или брахитерапии, источник излучения вводится внутрь пораженного органа. Преимущества такого вида терапии – это короткий курс, высокая точность и низкая нагрузка на смежные органы, что очень важно для дальнейшего качества жизни пациентов. Для брахитерапии используются различные радиоактивные источники – изотопы кобальта (Co⁶⁰), иридия (Ir¹⁹²), цезия (Cs¹³⁶).
Контактная лучевая терапия имеет разновидности: аппликационная, внутриполостная, внутритканевая и радионуклиднаялучевая терапия.
Аппликационная лучевая терапия
При аппликационной лучевой терапии источник располагается на поверхности облучаемого наружного объекта (кожа).
Внутриполостная лучевая терапия
При внутриполостной лучевой терапии источник подводят напрямую к опухоли в полости органа. Наиболее часто применяется при раке прямой кишки, анального канала, пищевода, при внутрибронхиальных образованиях. Внутриполостная или внутрипросветная брахитерапия чаще используется как этап сочетанной лучевой терапии, до или после дистанционного облучения. Однако нередко брахитерапия как самостоятельный метод достаточна после малоинвазивных операций при ранних стадиях рака. При паллиативном лечении рака пищевода брахитерапия — эффективный способ устранения дисфагии (расстройства акта глотания).
Внутритканевая лучевая терапия
При внутритканевой лучевой терапии источник вводят в ткани самой опухоли. Внутритканевая брахитерапия наиболее распространена при опухолях предстательной железы, широко используется при облучении молочной железы, при опухолях головы и шеи и при новообразованиях в печени.
Радионуклидная лучевая терапия
Перспективы лучевой терапии
Основными векторами дальнейшего развития лучевой терапии являются усовершенствование методик визуально ориентированного подведения дозы, влияние на радиочувствительность опухолевых клеток с помощью радиомодификаторов, применений комбинаций лучевого лечения с новыми химио- и иммунотерапевтическими агентами.
Беседовала
Анастасия Башкова
практикант отдела по связям с общественностью НМИЦ онкологии им. Н. Н. Петрова
Санкт-Петербургский государственный университет
Высшая школа журналистики и массовых коммуникаций
Заболевание, обусловленное воздействием ионизирующего излучения, называется лучевой болезнью. Как у людей, так и у животных она может поражать практически все органы и системы: кожу, костный мозг, нервную систему, органы пищеварения, эндокринные железы и так далее. Следствием лучевой болезни нередко бывают различные виды онкологии.
С мощными источниками ионизирующих излучений соприкасаются люди при рентгеновских обследованиях или при лечении с использованием радиоактивных препаратов, а также побывавшие в зонах повышенной радиоактивности (аварийные атомные электростанции, либо местность, где применяли или испытывали атомное оружие).
Ионизирующими являются потоки альфа-частиц, бета-частиц или нейтронов, а также электромагнитные излучения очень высокой частоты: рентгеновские лучи и гамма-лучи.
Особенности болезни
Вследствие лучевой болезни прекращается нормальное функционирование организма на клеточном и молекулярном уровнях. Нарушаются белковые структуры и клеточный метаболизм, происходят мутации генома, блокируются каталитические пути.
Болезнь приводит к быстрому накоплению во всех системах организма «мусорных», неработающих компонентов на внутриклеточном и межклеточном уровнях, что вызывает лучевую токсемию, то есть отравление. Начинается массовое отмирание групп клеток, органы плохо функционируют, нарушается работа лимфоузлов, всасывающего слоя кишечника, костномозговых клеток и так далее.
Неоднократно отмечалось, что ионизирующее излучение — это невидимый убийца. У человека нет органов чувств, воспринимающих такие излучения. Находясь под действием смертельно опасного радиационного фона, люди не чувствуют ни боли, ни жжения, вообще никаких особых ощущений.
Степени болезни
Кратковременное и не слишком сильное облучение, или лучевая травма, вызывает обратимые повреждения организма. Степени болезни подразделяются в соответствии с мощностью и продолжительностью облучения, иначе говоря, в зависимости от полученной дозы облучения.
При первой (лёгкой) степени возникают тошнота, рвота, дрожание рук и ног, сердцебиение. Всё проходит после восстановительного лечения.
При второй (средней) степени появляются кожные высыпания, нарушаются движения и рефлексы, выпадают волосы, снижается давление крови. При отсутствии лечения — переход в третью степень.
При третьей (тяжёлой) степени усиливаются симптомы характерные для второй степени, снижается иммунитет, обостряется течение хронических и инфекционных болезней, наступает тяжёлая интоксикация, сопровождаемая кровотечениями.
При четвёртой (крайне тяжёлой) степени повышается температура, сильно падает давление крови, появляются некротические язвы, развивается отёк головного мозга с наступлением смерти через два-три дня.
Лечение
Людей, пострадавших от лучевой болезни госпитализируют в стерильные условиях. Незамедлительно обрабатывают кожу с применением антисептиков, промывают желудок.
В первый же день вводят солевые растворы и плазмозамещающие для выведения токсинов. В дальнейшем лечат в зависимости от выявленных повреждений и инфекций. В тяжёлых случаях производят пересадку костного мозга, без которой риск наступления смерти очень высок.
После лучевой болезни пациент считается нетрудоспособным около полугода, в лёгких случаях этот срок может быть сокращён до трёх месяцев. В дальнейшем возможны обострения течения хронических и инфекционных заболеваний, развитие малокровия, лейкозов, различных дистрофических изменений, онкологических заболеваний, генетических изменений.
Профилактика
Лучевая болезнь незаразна, то есть не передаётся от человека к человеку, если не считать случаев, когда пациент стал источником ионизирующего излучения вследствие попадания в его организм радиоактивных веществ (пыль, осевшая на одежде, на коже и в лёгких, пища, содержащая радиоактивные компоненты и так далее).
При работе с радиоактивными веществами и предметами, а также в зонах с повышенным уровнем ионизирующих излучений следует использовать экранирующие приспособления, а также приборы, контролирующие полученную дозу облучения. Попадающим в зоны риска рекомендуют принимать витамины В6, С, Р, а также и гормональные средства анаболического типа.
В преддверии 34-й годовщины аварии на Чернобыльской АЭС хочется напомнить жителям Беларуси о последствиях случившихся в мире радиационных катастроф. Самыми крупными, максимального 7-го уровня, были две: 26 апреля 1986 года на упомянутой АЭС в Чернобыле (СССР, ныне – Украина) и 11 марта 2011 года на АЭС Фукусима-1 (Япония). Ещё одна, Кыштымская авария 6-го уровня и уступающая немногим первым двум, случилась 29 сентября 1957 года на химкомбинате «Маяк» в закрытом городе Челябинск-40 (СССР, ныне – Озёрск, Россия).
Вследствие нахождения в неблагоприятном радиационном фоне ликвидаторы первыми пострадали от лучевой болезни. Большинство из тех, кто был на передовой, скончались в первые 5-7 лет после произошедшего инцидента.
Что такое лучевая болезнь?
Под термином «лучевая болезнь» скрывается комплексное заражение организма вследствие воздействия высоких доз радиации. При этом любая из систем может оказаться под ударом. В равной степени от излучения страдают костный мозг, кожные покровы, нервные окончания и т. п. Лучевая болезнь провоцирует развитие раковых опухолей.
Радиация не возникла в ХХ веке – она сопровождала человечество всё время. Просто к дозам излучения, получаемым от Солнца и из внешней среды, наш организм уже адаптировался. Допустимые нормы составляют до 0,003 Зиверта (Грея) в год. Если же доза полученная за год составила 1,5 Зиверта или человек получил единоразово облучение свыше 0,5 Зиверта, то начинает развиваться лучевая болезнь. В зоне риска находятся пациенты часто подвергающиеся рентген-исследованиям и те, кому по роду работы приходится пребывать в зонах мощного радиационного облучения – ликвидаторы техногенных катастроф, спасатели МЧС и др.
Что провоцирует лучевую болезнь?
Лучевая болезнь возникает:
После попадания под высокочастотное излучение – рентгеновские лучи или гамма-лучи. При этом воздействие идёт на поверхность, проникает далее внутрь организма и действует накопительно.
Как умирают от радиации
Радиационное излучение нарушает в организме связи на клеточном уровне. Происходит нарушение клеточного метаболизма, свёртываемости белков, пути тока жидкостей блокируются. Внутри межклеточных мембран начинают скапливаться «мусорные» неработающие элементы. Поскольку обмен веществ нарушен, то часть клеток перестаёт получать нужное питание и отмирает. Внутренние органы не справляются с повышенной нагрузкой и перестают функционировать на полную силу, а после и вовсе отказывают. Одними из первых дают сбой лимфатическая система, всасывающий слой кишечника, клетки костного мозга.
Радиация – враг невидимый. При проникновении микробов или вирусов организм сразу начинает бороться, температура повышается, включаются защитные механизмы. Когда же человек получает повышенную дозу облучения, то он не испытывает поначалу никакого дискомфорта. Жизненные силы и системы начинают выходить из строя постепенно.
Стадии и степени лучевой болезни
Принята следующая классификация:
Лечение лучевой болезни
Получение высокой дозы радиации является первостепенной причиной для госпитализации и размещения человека в стерильные условия. В качестве превентивных мер используют обработку кожных покровов различного рода антисептиками, промывание желудка. Для выведения токсинов также используют капельницы с водно-солевыми и плазмозамещающими растворами. Показано обильное питьё, рвотные и слабительные средства.
По результатам проведённых анализов выясняют, какие внутренние органы были затронуты и проводят лечение согласуясь с полученными данными. Один из зарекомендовавших методов лечения – пересадка костного мозга. Ведь без формирования новых клеток собственным организмом всё лечение будет сведено на нет и приведёт к летальному исходу пациента.
Ликвидаторы Чернобыльской аварии
Общее количество людей, у которых заподозрили поражение радиацией при ликвидации последствий Чернобыльской аварии на первой стадии, составляло 237. Самыми первыми жертвами было 28 человек. Полученная ими доза была настолько высока, что все скончались в первые же дни, хотя на лечение они были отправлены в Москву. Ещё у 108 человек была обнаружена лучевая болезнь в той или иной стадии. Их разместили в соответствующих медицинских учреждениях согласно профилю заболевания. Остальных отправили в Клиническую больницу №6 города Киева, с которой тесно сотрудничал Институт биофизики при Министерстве здравоохранения. Проверке на полученную дозу облучения подвергались и те, кого в срочном порядке эвакуировали из Припяти.
Уровень радиации в Чернобыле сегодня
В зоне поражения – городе Припять и расположенном неподалёку посёлке городского типа Полесское – радиационный фон не превышает 100-200 микроРентген в час. Для сравнения:
На сегодняшний день путешествующим по данной территории бояться лучевой болезни не стоит. Конечно, не лишним будет принять душ и обработать одежду после экскурсии в Чернобыль. Ведь жить здесь до сих пор нельзя.
Столь низким уровнем радиации в районе Припяти в наши дни мы обязаны самоотверженным действиям первых ликвидаторов. Они буквально отмывали дома от радиоактивных частиц, проводили дезактивацию, перестилали дорожное покрытие. Кроме того, за прошедшее время большая часть осевших здесь краткоживущих изотопов подверглась распаду.
Острая лучевая болезнь
При воздействии на организм ионизирующего облучения развивается острая лучевая болезнь. Её клинические проявления зависят от периода и степени тяжести болезни. Радиологи индивидуально подходят к выбору тактики ведения каждого пациента.
Причины
Острая лучевая болезнь развивается при воздействии на организм различных видов излучения: нейтронного, рентгеновского, гамма, бета, альфа. Оно воздействует как от удалённых источников, так и частиц, попавших на кожу. Радиационные поражения возникают во время техногенных катастроф или боевых действий.
Симптомы
Радиологи различают костно-мозговую, кишечную, сосудисто-токсемическую и церебральную форму лучевой болезни. Клинические проявления зависят от дозы поражения.
Таблица №1. Зависимость форм лучевой болезни от дозы полученной радиации
| Форма | Доза облучения (Грей) |
| Костно-мозговая | 1 – 10 |
| Кишечная | 10 – 20 |
| Сосудисто — токсемическая | 20-80 |
| Церебральная | Больше 80 |
В течении острой лучевой болезни радиологи различают следующие периоды:
В начальном периоде заболевания пациентов беспокоит общая слабость, головная боль, головокружение, тяжесть в голове. Появляется тошнота, рвота, исчезает аппетит. Частота сердечных сокращений то увеличивается, то уменьшается. У некоторых пациентов снижается артериальное давление. Появляются признаки нарушения мозгового кровообращения. В крови повышается количество лейкоцитов за счёт увеличения числа нейтрофилов, снижается количество лимфоцитов.
Во втором периоде, который начинается со второго-пятого дня заболевания, пациенты чувствуют себя удовлетворительно. У них определяются лёгкие очаговые неврологические симптомы. Пульс и артериальное давление лабильное. Снижается количество лейкоцитов, лимфоцитов и тромбоцитов в периферической крови.
Для третьего периода заболевания характерны следующие симптомы:
Вследствие интоксикации, кислородного голодания и инфекции появляются неспецифические неврологические симптомы. В периферической крови стремительно уменьшается количество лейкоцитов. При тяжёлом течении заболевания в крови отсутствуют ретикулоциты и тромбоциты. Количество эритроцитов и гемоглобина не изменяется.
В четвёртом периоде болезни самочувствие пациентов улучшается, температура тела снижается. У больных нормализуется аппетит и сон, проходят геморрагические проявления, отторгаются омертвевшие ткани. Пульс остаётся лабильным, но артериальное давление нормализуется. Исчезают общемозговые симптомы, восстанавливается функция нервной системы. В периферической крови увеличивается количество лейкоцитов, ретикулоцитов. К концу третьего месяца нормализуется количество эритроцитов и гемоглобина.
Осложнения
При тяжёлом течении острой лучевой болезни неизбежен летальный исход.
Лечение
Радиологи индивидуально подходят к выбору тактики лечения каждого пациента с острой лучевой болезнью. Больным с выраженными диспептическими расстройствами в первом периоде болезни назначают противорвотные средства. При неукротимой рвоте внутривенно вводят 10% раствор натрия хлорида, физиологический раствор. Если у пациента понижается артериальное давление и возникает угроза коллапса, ему внутривенно вводят полиглюкин в сочетании с норадреналином и мезатоном.
Пациенты в скрытом периоде не нуждаются в интенсивной терапии. Им назначают седативные средства, витаминно-минеральные комплексы. При наличии показаний проводят трансплантацию костного мозга.
В период разгара болезни пациенту назначают постельный режим. Больного максимально изолируют. Ему обеспечивают режим максимальной стерильности. Если пациент не может самостоятельно глотать пищу, проводят полноценное зондовое питание. Полость рта обрабатывают растворами антисептиков. Пациентам проводят антибактериальную терапию. Для профилактики грибковой суперинфекции назначают нистатин.
Для восполнения дефицита тромбоцитов используют нативную или свежезаготовленную кровь. Пациентам проводят инфузии тромбоцитарной масы, сухой плазмы. Местно используют гемостатическую губку, сухой тромбин, фибриную плёнку. При развитии анемии проводят гемотрансфузию совместимой по группе и резус-фактору крови, её компонентов (эритроцитов, тромбоцитов).
Для борьбы с интоксикацией внутривенно капельно вводят физиологический раствор, 5% раствор глюкозы, гемодез, полиглюкин. Пациентам с тяжёлым лучевым поражением кишечника обеспечивают внутривенное введение жировых эмульсий и белковых гидролизатов, аминокислотных смесей.
Профилактика
Для предотвращения лучевой болезни при угрозе радиационного облучения следует использовать частичное экранирование участков тела и принимать средства, которые понижают радиационную чувствительность организма, замедляют течение радиохимических реакций.
Источники:
Материал размещен в ознакомительных целях, не является медицинским советом и не может служить заменой консультации у врача.
Эксперт
Палишена Елена Игоревна
Врач-терапевт
Специалист по функциональной диагностике,
сертификат №7523,
диплом о медицинском образовании №36726043