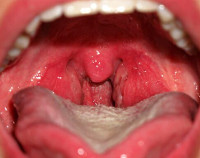
Чем лечить ангину у взрослого при беременности
Ангина в первом триместре беременности
Ангина – опасное заболевание, особенно для детей и беременных женщин в первые месяцы. Легче предотвратить заболевание, чем вылечить его. Профилактические воздействия и укрепление иммунитета – это первые важные этапы, которые нужно осуществить. Ангина в первом триместре беременности может стать причиной потери ребенка, поэтому необходимо предпринять все меры, которые помогут организму защититься от вируса.
Как избежать ангины:
Последствия заболевания ангиной в первом триместре беременности
Неправильное лечение способствует быстрому распространению инфекции по всем организму. Для женщины в положении она опасна тем, что становится причиной потери ребенка. Воздействие инфекции на развитие плода проявляется определенными осложнениями, например: кровотечение из матки, кислородное голодание, заражение плаценты.
Самой опасной болезнь является в первые три месяца беременности, когда осуществляется главный процесс формирования организма малыша. После срока, когда у ребенка сформировались все органы, инфекция уже не может сделать грубых пороков в развитии и вызвать преждевременных родов.
Как вылечить ангину во время беременности
Устранение ангины у будущей матери процесс достаточно сложный, поскольку исключает прием химических лекарств. Изначально необходимо обратиться к специалисту, который поможет лечиться наиболее щадящим способом. Возможно полоскание, которое поможет устранить покраснение горла и неприятную боль. Одних промываний не хватит, необходимо проводить терапию антибиотиками, которые беременной сможет назначить только опытный специалист.
Если же возможности посетить специалиста нет, необходимо предпринять следующее:
При беременности недопустимо использовать Аспирин, Йокс, а также Стопангин, настойки из календулы и прополиса для полоскания. Леденцы от боли в горле не оказывают эффекта и практически противопоказаны для применения при беременности.
К безопасным лекарствам относят:
В некоторых случаях можно воспользоваться средствами народной медицины, но только по показанию специалиста и с его разрешения. Главное при лечении ангины – соблюдать предписания врача и находится под постоянным его контролем.
Ангина при беременности
Ангина при беременности — это острое инфекционное воспаление небных, язычной миндалин, лимфоаденоидных тканей на задней стенке глотки и в гортани, возникшее в гестационном периоде. Проявляется гипертермией, выраженным интоксикационным синдромом, болями в горле, увеличением и болезненностью подчелюстных, реже шейных лимфоузлов. Диагностируется с помощью фарингоскопии, бакпосева мазка из ротоглотки. Для лечения применяют цефалоспорины, макролиды, β-лактамные пенициллины, НПВС, антисептические растворы. При тяжелом гнойно-деструктивном процессе возможно вскрытие абсцессов и проведение абсцесстонзиллэктомии.
МКБ-10
Общие сведения
Ангина (острый тонзиллит) — третье по распространенности инфекционное заболевание верхних дыхательных путей (после гриппа и ОРВИ), диагностируемое при беременности. Поскольку возбудитель поражает ткани не только миндалин, но и глотки, в последнее время для описания заболевания начали использовать термин острый тонзиллофарингит. Так как у 82% пациентов выделяется β-гемолитический стрептококк группы А, ранее ангиной называли только стрептококковый острый тонзиллит. В настоящее время понимание этиологии заболевания расширено. Ангина чаще наблюдается у беременных в возрасте до 30-35 лет во второй половине гестации. Более тяжелое течение воспаления отмечается в 3-м триместре беременности. Пик заболеваемости бактериальными формами острого тонзиллита приходится на раннюю весну, вирусными — на осенне-зимний период.
Причины
Острый тонзиллит у беременных принадлежит к категории антропонозных инфекций с преимущественно воздушно-капельным механизмом передачи. Развивается в результате инфицирования лимфоидных образований глоточного кольца патогенной и условно-патогенной микрофлорой. Быстрому возникновению воспалительного процесса и более глубокой деструкции тканей способствует естественное снижение иммунитета при гестации, которое предотвращает отторжение генетически чужеродного плода. Возбудителями ангины во время беременности являются те же инфекционные агенты, что и вне гестационного периода:
В спорадических случаях ангина возникает вследствие заражения хламидиями и микоплазмами. У части женщин из отделяемого миндалин высеиваются ассоциации кокков с кандидами. Предрасполагающими факторами к заболеванию острым тонзиллитом становятся переохлаждение, недостаточное питание, пребывание беременных в пыльных и загрязненных помещениях с большим числом сотрудников или посетителей, наличие кариеса и хронических заболеваний десен.
Патогенез
Источником заражения обычно являются бактерионосители, больные острым тонзиллофарингитом, иногда — реконвалесценты. Возбудитель заболевания чаще передается воздушно-капельным путем, реже — контактно-бытовым через загрязненную посуду или алиментарным с водой и продуктами питания. Пусковым моментом развития ангины при беременности является попадание микроорганизма на эпителий ротоглоточного лимфоидного кольца. Благодаря наличию М-протеина, подавляющего местный иммунитет, липотейхоевой кислоты, обладающей сродством к эпителию миндалин, и других факторов патогенности, инфекционные агенты фиксируются к слизистой и начинают активно размножаться, выделяя экзо- и эндотоксины.
В ответ на повреждающее действие бактерий, вирусов, грибов возникает локальная воспалительная реакция: за счет повышения проницаемости капилляров лимфоидная ткань отекает и инфильтрируется нейтрофилами. В последующем под действием протеаз макрофагов лимфоидные фолликулы расплавляются, образуется гной. В тяжелых случаях деструкции подвергается не только эпителиальный слой, но и строма миндалин. Отторжение некротизированных участков сопровождается формированием кровоточащих дефектов, которые впоследствии эпителизируются. В результате распространения инфекции по лимфатическим путям поражаются регионарные лимфоузлы, а попадание микроорганизмов из септического очага в системный кровоток способствует их распространению по организму, развитию общей интоксикации и полиорганной реакции.
Классификация
Систематизация клинических форм ангины при гестации основана на особенностях течения и характере морфологических изменений в лимфоидной ткани. В целом классификация отображает этапность развития инфекционно-воспалительного процесса, хотя частично учитывает и этиологический фактор. Специалисты в сфере оториноларингологии, акушерства и гинекологии различают следующие варианты острого тонзиллита, диагностируемого при беременности:
Относительно редко на этапе гестации возникают флегмонозная ангина с гнойным расплавлением части миндалины и язвенно-некротический фузоспирохетоз Симановского-Плаута-Венсана. С учетом специфичности клинической картины в качестве отдельного варианта заболевания выделяют острый тонзиллофарингит герпетического происхождения, при котором на слизистой миндалин и ротоглотки образуются пузырьки с красноватым содержимым.
Симптомы ангины при беременности
Обычно заболевание развивается остро на протяжении от нескольких часов до 2 суток с момента заражения. На начальных этапах тонзиллофарингита температура тела беременной повышается до 38-40 °С, возникают озноб, головная, мышечная и суставная боль, ломота в пояснице, при тяжелом течении — ухудшение аппетита, тошнота, рвота, боль в брюшной полости. Женщина ощущает выраженную слабость, разбитость. На фоне интоксикации появляется боль в горле, которая усиливается при глотании, разговоре, может иррадиировать в ухо. В дальнейшем подчелюстные лимфоузлы уплотняются, увеличиваются до 1-2 см в диаметре, становятся болезненными. Изо рта ощущается неприятный запах, голос звучит хрипло.
Осложнения
В остром периоде, как и вне гестации, ангина у беременной может осложняться острым ларингитом, острым шейным лимфаденитом, средним отитом, паратонзиллитом, образованием окологлоточного абсцесса. При контактном распространении возбудителя возможно возникновение медиастинита, менингита. Массивная диссеминация микроорганизмов на фоне сниженного иммунитета приводит к развитию сепсиса и инфекционно-токсического шока. Спустя 2-4 недели после стрептококковой ангины у женщины могут проявиться симптомы острого гломерулонефрита, острой ревматической лихорадки, ревмокардита, обусловленных аутоиммунной реакцией организма.
Специфическими осложнениями ранних сроков беременности являются усиление токсикоза, при выраженной интоксикации и гипертермии — самопроизвольный выкидыш. Во 2-3 триместрах возможны нарушение плацентарного кровотока и гипоксия плода, отслойка плаценты, преждевременные роды. Ряд инфекционных агентов, вызывающих ангину, способны проникать через фетоплацентарный барьер, вызывая внутриутробное инфицирование ребенка. Значительное поражение тканей плода может привести к аномалиям развития, замиранию беременности, повышению показателей перинатальной смертности. У пациенток, перенесших острый тонзиллит, чаще наблюдается слабость родовой деятельности.
Диагностика
В большинстве случаев постановка диагноза ангины при беременности не представляет особых трудностей. Об инфекционном поражении миндалин обычно свидетельствуют их гиперемия, отечность, выявление белых фолликулов диаметром 2-3 мм, желтовато-белого отделяемого. При некротической форме наблюдаются глубокие дефекты лимфоидной ткани размерами до 2 см с бугристым дном, образовавшиеся после отторжения темно-серых некротизированных участков. Для редко диагностируемой герпетической ангины характерно появление на слизистой оболочке ротоглотки красноватых пузырьков. Рекомендованными методами обследования являются:
Ангину при гестации дифференцируют с гриппом, ОРВИ, дифтерией, скарлатиной, поражением лимфоидных образований, слизистой глотки и лимфатических узлов при инфекционном мононуклеозе, листериозе, сифилисе, туберкулезе, туляремии, брюшном тифе, неоплазиях, гематологических заболеваниях. По показаниям беременную, кроме акушера-гинеколога и ЛОР-специалиста, консультируют инфекционист, венеролог, фтизиатр, гематолог, онколог, онкогематолог.
Лечение ангины при беременности
При катаральном, фолликулярном, лакунарном, фибринозном воспалении и отсутствии акушерских осложнений рекомендовано амбулаторное ведение пациентки. Госпитализация показана при тяжелом флегмонозном или атипичном течении острого тонзиллита, язвенно-некротической форме заболевания, признаках внутриутробного поражения плода, угрозе прерывания беременности. В период гипертермии и первые дни реконвалесценции женщине показаны постельный режим, употребление большого количества теплой жидкости (воды, некрепкого чая, отвара шиповника, компотов из свежих ягод и сухофруктов).
Основой медикаментозного лечения бактериальной ангины является этиотропная системная антибиотикотерапия с учетом чувствительности возбудителя и возможного влияния препарата на плод, дополненная симптоматическими средствами. Беременным с острым тонзиллитом могут назначаться следующие группы препаратов:
Для уменьшения боли в горле беременным показаны паровые и аппаратные ингаляции. Возможно выполнение специальных ЛОР-процедур — обработки задней стенки глотки и миндалин лекарственными препаратами, физиотерапевтического лечения на аппарате Тонзиллор. При гнойном расплавлении лимфоидной ткани и абсцедировании проводится вскрытие паратонзиллярного абсцесса, абсцесстонзиллэктомия.
Прогноз и профилактика
На фоне адекватной антибиотикотерапии симптоматика заболевания полностью купируется в течение 7-10 суток, катаральная ангина излечивается за 3-5 суток. Более серьезным является прогноз деструктивных форм ангины. Профилактические мероприятия при беременности направлены на ограничение контактов с возможными носителями возбудителя — ограничение времени пребывания в общественных местах, особенно в период межсезонья, ношение медицинской маски при контактах с людьми во время эпидемий ОРВИ, посещение стоматолога и оториноларинголога для своевременной санации очагов инфекции в полости рта.
Неспецифическую роль в предупреждении заболевания играет укрепление иммунитета, снижение уровня физических нагрузок и психологических стрессов. Для профилактики поздних осложнений ангины, способных ухудшить течение беременности, рекомендуется активное медицинское наблюдение в течение первого месяца после перенесенной инфекции с назначением общих анализов крови и мочи, проведением ЭКГ на 1 и 3 неделях.
Ангина при беременности
Добрый день, вчера резко заболело горло, сегодня утром вызвала врача скорой помощи (Больница по выходным закрыта). Врач посмотрел сказал красное горло воспалённое, в налёте. Лимфоузлы увеличины у меня всегда, не болезненные. Страдаю хроническим тонзиллитом, последние три года не обострялся. Только чищу гланды от гнойников иногда.
Сейчас поднялась температура до 37,5. Тест на ковид сдавала вчера, отрицательный.
Подскажите что можно предпринять, скорая не выписывает лечение, предлагает госпитализацию в другой регион (200км от моего города). Беременность 16 недель.
Есть ли смысл в госпитализации сейчас? Или можно полечиться дома?
Хронические болезни: Нет
На сервисе СпросиВрача доступна бесплатная консультация лора онлайн по любой волнующей Вас проблеме. Врачи-эксперты оказывают консультации круглосуточно. Задайте свой вопрос и получите ответ сразу же!
Гиперемия,отёк слизистой. Налетов не вижу. Рассасывайте Граммидин нео по 2 таб 3 раза в день, 5 дней
спрей Тантум ВЕрде 3 раза в день, 5 дней
выпейте обезболивающее если сильна боль (Найз,Нурафен)
следите за температурой,если будет подниматься начинайте Флемоксин Салютаб по 1000 2 раза в день. но желательно сдать кровь и убедиться что есть показания к антибиотикотерапии.
АЦЦ: обзор препарата
Кашель — реакция организма, направленная на освобождение дыхательных путей от инородных элементов. Таким образом кашель, проявляющийся в появлении заболеваний органов дыхания в последствии возникновения инфекционных и вирусных заболеваний возникает для освобождения бронхов и легких от вязкой слизи, которая образуется в них.
АЦЦ — муколитический лекарственный препарат, действие которого направлено на более быстрое разжижение слизи и ее легкое выведение. Именно поэтому препарат назначается как при так называемом сухом, так и влажном кашле. При этом следует помнить, что любое лекарственное средство принимается только после консультации со специалистом. Самостоятельно употребление АЦЦ может существенно снизить эффективность препарата и вызвать его побочные действия.
Состав АЦЦ
Главное действующее вещество лекарственного препарата — ацетилцистеин. В зависимости от формы выпуска АЦЦ могут присутствовать вспомогательные вещества.
Форма выпуска и дозировки
Выпускается АЦЦ в следующих формах:
Показания для АЦЦ
Перед приемом препарата обязательно необходимо проконсультироваться с лечащим врачом. Назначают АЦЦ при следующих заболеваниях:
Способы применения АЦЦ
Суточная доза препарата для взрослых и подростков от 14 лет не должна превышать 600 мг, детям от 6 до 14 лет рекомендуется не более 400 мг, детям до 5 лет — не более 300 мг АЦЦ в сутки. В отдельных случаях врач может увеличить суточную дозу лекарства.
В период простудных заболеваний, сопровождающихся кашлем с образованием мокроты прием АЦЦ осуществляется от 5 до 7 дней. При более тяжелых заболеваниях — муковисцидозоах и бронхитах продолжительность приема препарата может быть значительно дольше.
Раствор употребляют после еды. Рекомендуется также запивать лекарство, так как дополнительный прием жидкости способствует усилению действия препарата.
Противопоказания для АЦЦ
Ацц противопоказан в следующих случаях:
Особые рекомендации
При каком виде кашля применять АЦЦ
Кашель — один из главных симптомов, сопровождающих заболевания дыхательных путей инфекционного типа. В процессе воспаления дыхательных путей происходят изменения, провоцирующие образование вязкой слизи — мокроты.
АЦЦ при сухом кашле может применяться в самом начале заболевания, для ускорения перехода кашля из непродуктивного в продуктивный, или при малопродуктивном кашле для разжижения вязкой мокроты и ускорения ее отхождения.
Во время продуктивного кашля, благодаря АЦЦ отхождение мокроты происходит быстрее и легче, за счет чего очищаются бронхи и легкие. При этом мокрота становится более жидкой.
АЦЦ и заболевания почек
При заболеваниях почек в любой стадии АЦЦ принимают только после назначения врача и под его строгим контролем. Компоненты препарата могут конфликтовать с другими лекарственными препаратами, принимаемыми при почечной недостаточности и другими заболеваниями почек.
АЦЦ и алкоголь
Взаимодействие главного действующего компонента муколитического лекарственного препарата АЦЦ с этанолом не обнаружено. Вместе с тем это не значит, что препарат можно применять вместе с алкоголем.
Главное назначение любого лекарственного препарата — устранение инфекции, попавшей в организм и облегчение болезненного состояния организма, способствующее его дальнейшему выздоровлению. Алкоголь же наоборот — активно снижает защитные и восстановительные функции организма, усугубляя иммунодефицит организма. Соответственно эффективность лекарственного препарата также будет снижено алкоголем. К тому же употребление алкоголя может спровоцировать проявление побочных эффектов ацетилцистеина.
АЦЦ беременным и кормящим
АЦЦ детям
У детей при заболеваниях органов дыхания в результате вирусных или инфекционных заболеваний образование мокроты проходит иначе, чем у взрослых. Секрет, который выделяют бронхи, имеют более вязкую структуру. При этом грудная мускулатура ребенка значительно слабее, чем у взрослого. Именно поэтому откашливание мокроты у детей происходит намного тяжелее. К тому же мокрота, которая застаивается в детском организме может стать причиной более быстрого распространения инфекции так как является благоприятной средой для размножения вредоносных бактерий и вирусов.
Детский АЦЦ также назначается только врачом на основании предварительных исследований. Принимать препарат можно при первых проявлениях кашля. Это позволяет избежать застоя мокроты, так как препарат провоцирует ее разжижение облегчая тем самым ее откашливание.
Ангина
Причины ангины
Причиной болезни является инфекция, которая может быть внесена из окружающей среды или вызвана размножением внутренних (собственных) микроорганизмов, которые обитают в лакунах миндалин постоянно.
Обычно воспалительный процесс развивается на фоне раздражения слизистой в миндалинах или зеве вследствие повреждения (термического, химического или механического). Также предрасположены к развитию ангины люди с пониженной местной или общей сопротивляемостью организма. Наиболее часто ангина развивается после снижения местного иммунитета вследствие употребления холодных питьевых напитков.
Разновидности ангины (тонзиллита)
Рекомендации при ангине
Больному рекомендуется постельный режим, щадящая по механическим и температурным параметрам пища, обильное питье, применение местных препаратов и антибиотикотерапия.
Если медицинские меры были приняты вовремя, прогноз развития заболевания обычно благоприятен, но при неправильном или несвоевременном лечении ангины могут быть осложнения — острое воспаление среднего уха, перитонзиллярный абсцесс. Чтобы избежать их, нужно своевременно обращаться к врачу.
В медицинских центрах нашей группы в Ростове-на-Дону или Батайске вам окажут необходимую помощь опытные ЛОР-врачи.
Ангина в первом триместре беременности
Ангина – опасное заболевание, особенно для детей и беременных женщин в первые месяцы. Легче предотвратить заболевание, чем вылечить его. Профилактические воздействия и укрепление иммунитета – это первые важные этапы, которые нужно осуществить. Ангина в первом триместре беременности может стать причиной потери ребенка, поэтому необходимо предпринять все меры, которые помогут организму защититься от вируса.
Как избежать ангины:
Последствия заболевания ангиной в первом триместре беременности
Неправильное лечение способствует быстрому распространению инфекции по всем организму. Для женщины в положении она опасна тем, что становится причиной потери ребенка. Воздействие инфекции на развитие плода проявляется определенными осложнениями, например: кровотечение из матки, кислородное голодание, заражение плаценты.
Самой опасной болезнь является в первые три месяца беременности, когда осуществляется главный процесс формирования организма малыша. После срока, когда у ребенка сформировались все органы, инфекция уже не может сделать грубых пороков в развитии и вызвать преждевременных родов.
Как вылечить ангину во время беременности
Устранение ангины у будущей матери процесс достаточно сложный, поскольку исключает прием химических лекарств. Изначально необходимо обратиться к специалисту, который поможет лечиться наиболее щадящим способом. Возможно полоскание, которое поможет устранить покраснение горла и неприятную боль. Одних промываний не хватит, необходимо проводить терапию антибиотиками, которые беременной сможет назначить только опытный специалист.
Если же возможности посетить специалиста нет, необходимо предпринять следующее:
При беременности недопустимо использовать Аспирин, Йокс, а также Стопангин, настойки из календулы и прополиса для полоскания. Леденцы от боли в горле не оказывают эффекта и практически противопоказаны для применения при беременности.
К безопасным лекарствам относят:
В некоторых случаях можно воспользоваться средствами народной медицины, но только по показанию специалиста и с его разрешения. Главное при лечении ангины – соблюдать предписания врача и находится под постоянным его контролем.
Ангина во время беременности: профилактика и лечение (2020-12-17 14:47:20)
Ангина во время беременности: профилактика и лечение
Ангина во время беременности способна нанести непоправимый вред будущему ребенку. Именно поэтому важно не только правильно лечить ангину, но и направить все силы на профилактику этой болезни.
Врачи характеризуют ее как общее острое инфекционно-аллергическое заболевание, преимущественно проявляющееся воспалительным процессом в лимфаденоидной ткани глотки. Ангина передается воздушно-капельным путем при контакте с больным, а также через грязные руки, предметы обихода и продукты питания. Источником инфекции, способствующим развитию ангины, также могут быть гнойные заболевания носа, околоносовых пазух и кариес.
Ангина начинается обычно в острой форме, температура резко повышается до 39 – 40С, возникает общая слабость и недомогание, пропадает аппетит. Появляется гнусавость, лимфоузлы под нижней челюстью увеличиваются и болят. Но самые первые симптомы ангины, на которые чаще всего обращают внимание: сильная боль в горле, больно глотать, трудно говорить и даже дышать. Что делать, если вы обнаружили у себя эти симптомы?
Еще до визита к врачу нужно приступить к частому, то есть не 3-4 раза в день, а ежечасному, полосканию горла. Для полоскания лучше использовать не лекарственные препараты, а слабый теплый раствор соли.
Внимание! Ножные горячие ванны противопоказаны будущим мамам в первом триместре (угроза самопроизвольного выкидыша). Беременным с повышенным артериальным давлением и варикозным расширением вен на любых сроках не рекомендуются даже теплые ножные ванночки.
Подходящими продуктами для заболевшей будут бульоны, каши, и другие легкоусваиваемые продукты. Следите за тем, чтобы пища не была горячей. Острое и кислое в период болезни тоже противопоказано. Категорически нельзя делать согревающие компрессы, также не рекомендуется снимать самостоятельно налет с больного горла. Это может привести к ухудшению ситуации.
Заболевания сердца, суставов и почек возникают вследствие того, что человеческий организм слишком активно борется со стрептококком, который и является возбудителем ангины. И стремясь от него избавиться, воздействует не только на миндалины в горле, но и на другие части тела, вызывая тяжелейшие заболевания.
Во время беременности необходимо пройти профосмотры у ЛОРа и стоматолога. Этих врачей желательно посетить, начиная уже со второго триместра беременности, и удостовериться, что у вас отсутствуют такие возбудители, способствующие развитию ангины, как кариес или воспалительные заболевания верхних дыхательных путей. Или же залечить уже имеющиеся очаги. Это хорошая профилактика ангины при беременности.
Подробнее
Медицинский лекторий
Сахарный диабет и ожирение. Новый взгляд на проблему.
Вирус папилломы человека: профилактика, вакцинация, лечение.
Как правильно измерить температуру тела?
Диетолог Леонов: грамотное употребление соды очищает организм и снимает воспаление в горле
Как защитить себя от резистентности к инсулину: 7 важных принципов питания
Что будет, если постоянно есть яблоки, рассказала диетолог
Самые полезные продукты в нашем рационе
Сладость с изюминкой: что нужно знать о пользе горького шоколада
13 причин, почему закладывает уши
Симптомы, при которых мужчине следует сразу обращаться к доктору
Российские ученые выявили пользу черного перца при коронавирусе
Какие продукты вызывают зависимость? Выражение «шоколадный пьяница» появилось неспроста
Лишний вес у детей и подростков: 6 способов сохранить здоровье своего ребенка
Лечение перекисью водорода по методике Неумывакина
Смертельно ядовитый гриб-близнец опенка наводнил Подмосковье из-за потепления
Психосоматика заболеваний суставов и пути исцеления
Положительный и отрицательный баланс калорий
Названы характерные для каждой группы крови заболевания
Кофе будет работать эффективнее, если пить его правильно
Лечение ангины при беременности
Ангина, или острый тонзиллит — инфекционное заболевание, при котором воспаляются небные миндалины. Причиной болезни служат бактерии (стрептококки и стафилококки).
Лечение ангины при беременности необходимо начинать на ранней стадии, при появлении первых симптомов, так как иммунная система беременной женщины ослаблена и неспособна бороться с инфекцией.
Чем опасна болезнь
Если не лечить ангину при беременности, она может спровоцировать серьезные осложнения, представляющие опасность для будущей матери и ребенка.
У женщины возможно развитие абсцесса гортани, сердечной и почечной недостаточности, менингита, гломерулонефрита, пиелонефрита, миокардита, септической интоксикации организма, что совместно с высокой температурой может спровоцировать:
Особенно опасны инфекции в первом триместре, когда закладываются все органы, и в последнем.
Симптомы для обращения к терапевту
Первый симптом ангины — покраснение, першение и болезненность в горле.
Со временем у беременных проявляются и другие признаки:
Диагностирование ангины
Чтобы поставить диагноз, терапевт:
Чтобы определить возбудителя болезни, врач берет мазок с миндалин и направляет его в лабораторию на исследование. Определить степень распространенности инфекции поможет анализ крови.
Методы лечения ангины у беременных
Лечение ангины при беременности должен проводить врач. Ни в коем случае нельзя заниматься самолечением, что может нарушить внутриутробное развитие и нанести непоправимый вред ребенку. Лечится ангина антибактериальными препаратами, а они запрещены при беременности. Поэтому только специалист, учитывая срок беременности и результаты бактериологического анализа, сможет подобрать медикаменты, которые справятся с инфекцией и будут безопасными для плода.
Помимо препаратов, направленных на уничтожение патогенных микроорганизмов, терапевт назначит лекарства, которые избавят от неприятной симптоматики и облегчат общее состояние больной. При необходимости он посоветует местные средства (полоскания, спреи). Следует знать, что беременным женщинам противопоказано использование тепловых процедур (ингаляций, согревающих компрессов, горячих ножных ванночек), оказывающих тонизирующее действие на матку.
Больной необходимо соблюдать постельный режим, пить побольше жидкости, чтобы вымыть из организма токсины. В ее комнате нужно регулярно проводить влажную уборку и делать проветривание.
Преимущества лечения в клинике Ардэниум
В медицинском центре Ардэниум практикуют опытные высококвалифицированные специалисты. Они уделяют внимание каждому пациенту, но особенную заботу проявляют по отношению к беременным женщинам. Все процедуры, которые назначают врачи, проводятся в комфортных условиях.
Не игнорируйте первые признаки болезни, приходите в клинику, что поможет сохранить ваше здоровье и родить здорового малыша.
Записаться на прием к терапевту можно, позвонив по телефону, указанному на сайте, либо заполнив онлайн-форму. Наш администратор перезвонит, и подберет удобное для вас время посещения.
ТОП лекарств от кашля
Кашель – защитная рефлекторная реакция организма, направленная на очищение закупоренных или раздраженных дыхательных путей. Половая принадлежность, возраст и генетика в данном случае значения не имеют. Лающий, мучительный, с мокротой или без нее, возникающий в течение всего дня, только в определенное время суток или при употреблении определенных продуктов – существуют совершенно разные типы кашля. Он может быть разделен, во-первых, по продолжительности (острый и хронический кашель), а во-вторых, по отношению к выделяемому секрету (сухой, продуктивный и кровохарканье).
Чтобы подобрать лучшее средство от кашля, следует обратиться к врачу. Только специалист, после проведения обследования и постановки диагноза, может назначить эффективный препарат, который не только устраняет симптом, но и борется с причиной его возникновения.
Какие виды кашля бывают
Сухой (раздражающий)
Называется непродуктивным или кашлем без мокроты. Вызван раздражением дыхательных путей. Острый сухой кашель может возникать, например, в начале бронхита, при небольших легочных эмболиях (закупорка легочного кровеносного сосуда), плеврите, а также при вдыхании раздражающих газов, пыли и других инородных тел.
Хронический сухой кашель может быть вызван, например, хроническим насморком или хронической синусовой инфекцией, рефлюксной болезнью и астмой. Кроме того, хронический сухой кашель также может быть побочным эффектом ингибиторов АПФ (сердечно-сосудистых средств).
Продуктивный (кашель с мокротой)
Сопровождается большим количеством слизистого образования. Слизь в основном прозрачная. Желтоватая мокрота, отходящая из нижних дыхательных путей, связана с воспалительными клетками. Зеленоватый бронхиальный секрет указывает на бактериальную инфекцию.
Острый продуктивный кашель может возникать, например, в рамках пневмонии, а также на более поздней стадии острого бронхита. Хронический продуктивный кашель может быть признаком хронического бронхита или ХОБЛ (хронической обструктивной болезни легких).
Кровохарканье
Причины возникновения кашля
Существует много провоцирующих факторов. Перед назначением лекарственной терапии назначается комплексное обследование для уточнения причины. Самолечение в данном случае недопустимо, т. к. может привести к развитию необратимых последствий для здоровья.
Простуда
Поражение верхних дыхательных путей вирусами. Обычно сопровождается кашлем, насморком, заложенностью носа и общим ухудшением самочувствия. Если не начать лечить кашель на данном этапе, то происходит прогрессирование патологического процесса и развитие поражения верхних дыхательных путей или легких.
Грипп
Респираторная вирусная инфекция протекает тяжелее простой простуды. Болезнь начинается очень внезапно с высокой температурой, головной и мышечной болью. Также присоединяется боль в горле с затруднением глотания. При гриппе чаще всего возникает сухой кашель. Иногда пациенты также страдают от тошноты.
Хронический синусит
Сопровождается в основном сухим кашлем, который усиливается в положении лежа. Воспалительный процесс часто распространяется и на слизистую оболочку носовой полости, поэтому сопровождается хроническим насморком.
Бронхит
Воспаление респираторного тракта, которое часто сопровождается мучительным кашлем. При остром бронхите сначала возникает сухой, позже продуктивный кашель. Кроме того, у больных отмечается насморк и боль в горле. Диагноз хронический бронхит ставится тем, у кого был ежедневный кашель и мокрота в течение как минимум 3 месяцев подряд по 2-3 эпизода в год. Часто курение является причиной хронического бронхита.
Пневмония
Плеврит
Острое воспаление легких. Возможные причины включают инфекции, рак и легочную эмболию. Сухая форма плеврита сопровождается раздражающим кашлем, сильной, односторонней и болью в груди при вдохе.
Воздействие раздражающих факторов
При попадании жидкости или пищи в трахею, а не в пищевод, возникает сухой раздражающий кашель – организм пытается снова транспортировать инородные тела вверх к полости рта. То же самое происходит при вдыхании или проглатывании инородных тел.
Аллергия
Кашель, связанный с аллергией, может возникать, например, при аллергии на плесень, пищевой аллергии и аллергии на пылевые клещи. Люди с аллергией на пыльцу (сенная лихорадка) позже часто дополнительно заболевают астмой, для чего кашель и одышка являются первыми признаками.
Бронхиальная астма
Астма является широко распространенным хроническим заболеванием с воспалением и сужением дыхательных путей. Пациенты страдают преимущественно сухим кашлем (даже ночью) и судорожной одышкой.
Хроническая обструктивная болезнь легких (ХОБЛ)
Дыхательные пути в легких хронически воспалены и сужены. Возникающий дискомфорт – это в первую очередь хронический кашель с мокротой, а также одышка при нагрузке. Основной причиной ХОБЛ является курение.
Коллапс легких (пневмоторакс)
Приводит к болезненному накоплению воздуха между внутренней и внешней легочной оболочкой. Причиной этого является, например, разрыв легочных пузырьков или травма легких. При коллапсе внезапно появляется боль в области груди, которая может иррадиировать в спину. Также усиливается нехватка воздуха.
Легочная эмболия
Рак легких
Подразумевает наличие различных злокачественных наростов. Упорный кашель является относительно ранним симптомом карцином, но также может указывать на многие другие заболевания. У некоторых пациентов также возникает кровохарканье. Основной причиной рака легких является курение.
Редкие причины
Некоторые лекарства могут вызвать хронический сухой кашель в качестве побочного эффекта, который часто возникает приступами. Речь идет о ингибиторах АПФ и бета-блокаторах. Обе группы лекарственных средств служат сердечно-сосудистыми препаратами и назначаются при сердечной недостаточности и гипертонии. Кроме того, прием противовоспалительного кортизона также может вызвать кашель.
У детей хронический кашель часто возникает из-за повышенной чувствительности дыхательных путей после вирусной инфекции и при рефлюксе кислотного содержимого желудка в пищевод. Причиной может стать отток слизи из носовых ходов в горло. Редкими причинами кашля у детей являются вдыхание инородных тел и кистозный фиброз.
Классификация препаратов от кашля
Лекарства дают при кашле только в том случае, если это абсолютно необходимо, или дискомфорт сильно влияет на состояние пациента. Поскольку кашель – это не болезнь, а симптом, перед его лечением обязательно следует диагностировать основное заболевание. Особенно длительный кашель может быть симптомом серьезного нарушения в организме. По этой причине перед составлением диагноза обязательно следует избегать препаратов, угнетающих кашель.
Таблица – Классификация препаратов от кашля
Ангина при беременности
Ангина при беременности — это острое инфекционное воспаление небных, язычной миндалин, лимфоаденоидных тканей на задней стенке глотки и в гортани, возникшее в гестационном периоде. Проявляется гипертермией, выраженным интоксикационным синдромом, болями в горле, увеличением и болезненностью подчелюстных, реже шейных лимфоузлов. Диагностируется с помощью фарингоскопии, бакпосева мазка из ротоглотки. Для лечения применяют цефалоспорины, макролиды, β-лактамные пенициллины, НПВС, антисептические растворы. При тяжелом гнойно-деструктивном процессе возможно вскрытие абсцессов и проведение абсцесстонзиллэктомии.
МКБ-10
Общие сведения
Ангина (острый тонзиллит) — третье по распространенности инфекционное заболевание верхних дыхательных путей (после гриппа и ОРВИ), диагностируемое при беременности. Поскольку возбудитель поражает ткани не только миндалин, но и глотки, в последнее время для описания заболевания начали использовать термин острый тонзиллофарингит. Так как у 82% пациентов выделяется β-гемолитический стрептококк группы А, ранее ангиной называли только стрептококковый острый тонзиллит. В настоящее время понимание этиологии заболевания расширено. Ангина чаще наблюдается у беременных в возрасте до 30-35 лет во второй половине гестации. Более тяжелое течение воспаления отмечается в 3-м триместре беременности. Пик заболеваемости бактериальными формами острого тонзиллита приходится на раннюю весну, вирусными — на осенне-зимний период.
Причины
Острый тонзиллит у беременных принадлежит к категории антропонозных инфекций с преимущественно воздушно-капельным механизмом передачи. Развивается в результате инфицирования лимфоидных образований глоточного кольца патогенной и условно-патогенной микрофлорой. Быстрому возникновению воспалительного процесса и более глубокой деструкции тканей способствует естественное снижение иммунитета при гестации, которое предотвращает отторжение генетически чужеродного плода. Возбудителями ангины во время беременности являются те же инфекционные агенты, что и вне гестационного периода:
В спорадических случаях ангина возникает вследствие заражения хламидиями и микоплазмами. У части женщин из отделяемого миндалин высеиваются ассоциации кокков с кандидами. Предрасполагающими факторами к заболеванию острым тонзиллитом становятся переохлаждение, недостаточное питание, пребывание беременных в пыльных и загрязненных помещениях с большим числом сотрудников или посетителей, наличие кариеса и хронических заболеваний десен.
Патогенез
Источником заражения обычно являются бактерионосители, больные острым тонзиллофарингитом, иногда — реконвалесценты. Возбудитель заболевания чаще передается воздушно-капельным путем, реже — контактно-бытовым через загрязненную посуду или алиментарным с водой и продуктами питания. Пусковым моментом развития ангины при беременности является попадание микроорганизма на эпителий ротоглоточного лимфоидного кольца. Благодаря наличию М-протеина, подавляющего местный иммунитет, липотейхоевой кислоты, обладающей сродством к эпителию миндалин, и других факторов патогенности, инфекционные агенты фиксируются к слизистой и начинают активно размножаться, выделяя экзо- и эндотоксины.
В ответ на повреждающее действие бактерий, вирусов, грибов возникает локальная воспалительная реакция: за счет повышения проницаемости капилляров лимфоидная ткань отекает и инфильтрируется нейтрофилами. В последующем под действием протеаз макрофагов лимфоидные фолликулы расплавляются, образуется гной. В тяжелых случаях деструкции подвергается не только эпителиальный слой, но и строма миндалин. Отторжение некротизированных участков сопровождается формированием кровоточащих дефектов, которые впоследствии эпителизируются. В результате распространения инфекции по лимфатическим путям поражаются регионарные лимфоузлы, а попадание микроорганизмов из септического очага в системный кровоток способствует их распространению по организму, развитию общей интоксикации и полиорганной реакции.
Классификация
Систематизация клинических форм ангины при гестации основана на особенностях течения и характере морфологических изменений в лимфоидной ткани. В целом классификация отображает этапность развития инфекционно-воспалительного процесса, хотя частично учитывает и этиологический фактор. Специалисты в сфере оториноларингологии, акушерства и гинекологии различают следующие варианты острого тонзиллита, диагностируемого при беременности:
Относительно редко на этапе гестации возникают флегмонозная ангина с гнойным расплавлением части миндалины и язвенно-некротический фузоспирохетоз Симановского-Плаута-Венсана. С учетом специфичности клинической картины в качестве отдельного варианта заболевания выделяют острый тонзиллофарингит герпетического происхождения, при котором на слизистой миндалин и ротоглотки образуются пузырьки с красноватым содержимым.
Симптомы ангины при беременности
Обычно заболевание развивается остро на протяжении от нескольких часов до 2 суток с момента заражения. На начальных этапах тонзиллофарингита температура тела беременной повышается до 38-40 °С, возникают озноб, головная, мышечная и суставная боль, ломота в пояснице, при тяжелом течении — ухудшение аппетита, тошнота, рвота, боль в брюшной полости. Женщина ощущает выраженную слабость, разбитость. На фоне интоксикации появляется боль в горле, которая усиливается при глотании, разговоре, может иррадиировать в ухо. В дальнейшем подчелюстные лимфоузлы уплотняются, увеличиваются до 1-2 см в диаметре, становятся болезненными. Изо рта ощущается неприятный запах, голос звучит хрипло.
Осложнения
В остром периоде, как и вне гестации, ангина у беременной может осложняться острым ларингитом, острым шейным лимфаденитом, средним отитом, паратонзиллитом, образованием окологлоточного абсцесса. При контактном распространении возбудителя возможно возникновение медиастинита, менингита. Массивная диссеминация микроорганизмов на фоне сниженного иммунитета приводит к развитию сепсиса и инфекционно-токсического шока. Спустя 2-4 недели после стрептококковой ангины у женщины могут проявиться симптомы острого гломерулонефрита, острой ревматической лихорадки, ревмокардита, обусловленных аутоиммунной реакцией организма.
Специфическими осложнениями ранних сроков беременности являются усиление токсикоза, при выраженной интоксикации и гипертермии — самопроизвольный выкидыш. Во 2-3 триместрах возможны нарушение плацентарного кровотока и гипоксия плода, отслойка плаценты, преждевременные роды. Ряд инфекционных агентов, вызывающих ангину, способны проникать через фетоплацентарный барьер, вызывая внутриутробное инфицирование ребенка. Значительное поражение тканей плода может привести к аномалиям развития, замиранию беременности, повышению показателей перинатальной смертности. У пациенток, перенесших острый тонзиллит, чаще наблюдается слабость родовой деятельности.
Диагностика
В большинстве случаев постановка диагноза ангины при беременности не представляет особых трудностей. Об инфекционном поражении миндалин обычно свидетельствуют их гиперемия, отечность, выявление белых фолликулов диаметром 2-3 мм, желтовато-белого отделяемого. При некротической форме наблюдаются глубокие дефекты лимфоидной ткани размерами до 2 см с бугристым дном, образовавшиеся после отторжения темно-серых некротизированных участков. Для редко диагностируемой герпетической ангины характерно появление на слизистой оболочке ротоглотки красноватых пузырьков. Рекомендованными методами обследования являются:
Ангину при гестации дифференцируют с гриппом, ОРВИ, дифтерией, скарлатиной, поражением лимфоидных образований, слизистой глотки и лимфатических узлов при инфекционном мононуклеозе, листериозе, сифилисе, туберкулезе, туляремии, брюшном тифе, неоплазиях, гематологических заболеваниях. По показаниям беременную, кроме акушера-гинеколога и ЛОР-специалиста, консультируют инфекционист, венеролог, фтизиатр, гематолог, онколог, онкогематолог.
Лечение ангины при беременности
При катаральном, фолликулярном, лакунарном, фибринозном воспалении и отсутствии акушерских осложнений рекомендовано амбулаторное ведение пациентки. Госпитализация показана при тяжелом флегмонозном или атипичном течении острого тонзиллита, язвенно-некротической форме заболевания, признаках внутриутробного поражения плода, угрозе прерывания беременности. В период гипертермии и первые дни реконвалесценции женщине показаны постельный режим, употребление большого количества теплой жидкости (воды, некрепкого чая, отвара шиповника, компотов из свежих ягод и сухофруктов).
Основой медикаментозного лечения бактериальной ангины является этиотропная системная антибиотикотерапия с учетом чувствительности возбудителя и возможного влияния препарата на плод, дополненная симптоматическими средствами. Беременным с острым тонзиллитом могут назначаться следующие группы препаратов:
Для уменьшения боли в горле беременным показаны паровые и аппаратные ингаляции. Возможно выполнение специальных ЛОР-процедур — обработки задней стенки глотки и миндалин лекарственными препаратами, физиотерапевтического лечения на аппарате Тонзиллор. При гнойном расплавлении лимфоидной ткани и абсцедировании проводится вскрытие паратонзиллярного абсцесса, абсцесстонзиллэктомия.
Прогноз и профилактика
На фоне адекватной антибиотикотерапии симптоматика заболевания полностью купируется в течение 7-10 суток, катаральная ангина излечивается за 3-5 суток. Более серьезным является прогноз деструктивных форм ангины. Профилактические мероприятия при беременности направлены на ограничение контактов с возможными носителями возбудителя — ограничение времени пребывания в общественных местах, особенно в период межсезонья, ношение медицинской маски при контактах с людьми во время эпидемий ОРВИ, посещение стоматолога и оториноларинголога для своевременной санации очагов инфекции в полости рта.
Неспецифическую роль в предупреждении заболевания играет укрепление иммунитета, снижение уровня физических нагрузок и психологических стрессов. Для профилактики поздних осложнений ангины, способных ухудшить течение беременности, рекомендуется активное медицинское наблюдение в течение первого месяца после перенесенной инфекции с назначением общих анализов крови и мочи, проведением ЭКГ на 1 и 3 неделях.