Чем лечить атопический дерматит ребенку
Атопический дерматит у детей
Высокая распространенность атопического дерматита, особенно у детей первых лет жизни, представляет собой серьезный проблемы для современного здравоохранения. Существующие многочисленные методы лечения данного заболевания не всегда приводят к терапевтическому эффекту, в связи, с чем оно приобретает хроническое течение и может рецидивировать у взрослых, тяжелые формы заболевания наносят психологический, социальный и экономический ущерб семье больного ребенка.
Атопический дерматит относится к генетически детерминированным аллергическим заболеваниям и часто ассоциируется с пищевой аллергией, бронхиальной астмой, аллергическим ринитом, гастроинтестинальными проявлениями аллергии. Ранний дебют заболевания, его сочетание с другими аллергическими болезнями являются неблагоприятными прогностическими признаками. Существенный прогресс в понимании атопического дерматита, одного из сложнейших заболеваний детского возраста, внесли Национальные и Международные программы, посвященные этой проблеме. Благодаря ним практические врачи получили руководство для своевременной диагностики и назначения рационального и адекватного лечения.
ЭПИДЕМИОЛОГИЯ
Ежегодно во всех регионах страны возрастет число больных не только с впервые установленным диагнозом, но и более тяжелым течением заболевания, особенно в раннем детском возрасте. Дети с атопическим дерматитом склонны к последующему развитию бронхиальной астмы и аллергического ринита.
КЛАССИФИКАЦИЯ
В 2001 году Европейской ассоциацией аллергологов и клинических иммунологов (EACCI) для обозначения этого заболевания предложено название «Синдром атопической экземы/ дерматита» (САЭД). Он может быть аллергическим и неаллергическим. Аллергический САЭД в свою очередь подразделяется на IgE-опосредованный и IgE-неопосредованный. Однако данный термин не нашел широкого признания.
ЭТИОЛОГИЯ
Атопический дерматит имеет мультифакториальную природу возникновения (аллергены, микроорганизмы, стресс, ирританты). У детей раннего возраста ведущими аллергенами являются пищевые продукты животного и растительного происхождения: коровье и козье молоко, куриное яйцо, рыба и морепродукты, бобовые (арахис, соя, горошек, бобы, чечевица), зерновые (пшеница, рожь, ячмень, кукуруза), фрукты и овощи, в основном красной и оранжевой окраски (авокадо, дыня, виноград, клубника, земляника, персик, каштан, хурма, гранаты, цитрусовые, киви, свекла, морковь).
Один из первых аллергенов, вызывающих пищевую аллергию у детей первого года жизни является белок коровьего молока. В последние годы увеличилось число серьезных аллергических реакций (вплоть до анафилактического шока) на прием арахиса. Он часто применяется при изготовлении печеных изделий, конфет, в блюдах китайской и тайской кухни, причем его добавление в продукты не всегда бывает заметным.
У детей старшего возраста доминирующую роль в обострение атопического дерматита приобретают клещевые, пыльцевые и грибковые аллергены. Химические вещества, обладающие раздражающим действием, моющие средства, инфекции, эмоциональные перегрузки, ношение тесной одежды могут вызывать обострение атопического дерматита.
Особенности кожи детей, страдающих атопическим дерматитом
Кожа выполняет защитную, терморегуляторную, выделительную, дыхательную, газообменную и рецепторную функции. Она состоит из трех основных слоев: эпидермиса, дермы и подкожной жировой клетчатки.
Атопический дерматит у детей лечение и происхождение
Кератиноциты принимают участие в процессах аллергического иммунного воспаления, наблюдаемого при атопическом дерматите. На них можно выявить молекулы адгезии (ICAM-1), экспрессия которых почти всегда наблюдается в отсутствие HLA-DR. На кератиноцитах у больных атопическим дерматитом можно также выявить экспрессию CD36, CD1a и даже рецепторов к IgE, что свидетельствует о нарушенной продукции цитокинов.
Помимо кератиноцитов в эпидермисе присутствуют меланиноциты, клетки Лангерганса и клетки Меркеля. Меланиноциты располагаются в базальном слое эпидермиса и продуцируют пигмент меланин, защищающий кожу от ультрафиолетового облучения.
Клетки Лангерганса имеют костномозговое происхождение, обладают антигенпрезентирующей функцией и осуществляют иммунный надзор. При атопическом дерматите они несут на своей поверхности высокоаффинный рецептор к IgE, что является сугубо специфичным феноменом, характерным для этого заболевания. Клетки Лангерганса считаются основными клетками, ответственными за lgE-опосредованное накопление аллергенов в коже и их презентацию Т-клеткам. Их количество у больных с атопическим дерматитом выше, чем у здоровых. При этом эти клетки имеют одинаковый патологический фенотип и повышенную антигенпрезентирующую активность. В повышенной экспрессии рецепторов для IgE на клетках Лангерганса видят одну из главных причин поражения кожи при атопическом дерматите.
Клетки Меркеля контактируют с нервными окончаниями, однако, функция их до конца не выяснена.
Атопический дерматит
Среди основных функций дермы выделяют терморегуляторную (осуществляется за счет изменения величины кровотока в сосудах дермы и потоотделения); механическую (защита подлежащих структур, обусловленная коллагеновыми волокнами и гиалуроновой кислотой) и рецепторную (за счет нервных окончаний, присутствующих в дерме).
Подкожная жировая клетчатка состоит из жировых долек, разделенных фиброзными перегородками. В состав последних входит коллаген, кровеносные и лимфатические сосуды, нервы. В этом слое кожи сосредоточен энергетический резерв организма. Дерма также поглощает энергию механических воздействий.
ПАТОГЕНЕЗ
Патогенетическую основу заболевания составляет аллергическое воспаление и гиперреактивность кожи, а также нарушение барьерной функции эпидермиса за счет генетически детерминированного дефекта липидного метаболизма кератиноцитов.
К настоящему времени накоплено достаточно много данных о патогенезе иммунного воспаления кожи при атопическом дерматите. В его основе лежат Th2-зависимые механизмы. При этом, Т-хелперы 2-го типа посредством выработки интерлейкинов (IL)-4, 5 и 13 стимулируют синтез иммуноглобулинов Е, с которыми связаны основные проявления ранней фазы аллергических реакций немедленного типа. Активация тучных клеток и базофилов при экспозиции аллергенов ведет к выделению биологически активных веществ (гистамина, серотонина, триптазы и др.), вызывающих развитие ранней фазы аллергического ответа с возникновением острых проявлений атопического дерматита. IL-4, IL-13, IL-9 поддерживают пролиферацию тучных клеток.
Последующее развитие аллергического воспаления в коже при атопическом дерматите связано с развитием поздней фазы аллергического ответа, во время которой наблюдаются синтез и секреция противовоспалительных цитокинов IL-1, IL-6, IL-8, IL-5, гранулоцитарно-макрофагального колониестимулирующего фактора (GM-CSF), фактора некроза опухоли, а также гиперпродукция простагландинов, лейкотриенов, адгезивных молекул, эозинофильных белков. Воздействие указанных цитокинов, медиаторов и молекул адгезии приводит к инфильтрации кожи нейтрофилами, эозинофилами, тучными клетками.
Имеется ряд доказательств, указывающих на ведущую роль Т-лимфоцитов в развитии атопического дерматита.
Клиника и стадии атонического дерматита
Выделяют две стадии (фазы) развития атопического дерматита. Острая стадия характеризуется эритемой, шелушением, эрозиями, мокнутием. Для хронической стадии характерны лихенификация, шелушение, гипер- и гипопигментация. У грудных детей кожные поражения локализуются на лице, шее, туловище и разгибательных поверхностей конечностей. У детей старшего возраста высыпания отмечаются на сгибательных поверхностях (локтевых и коленных ямках) конечностях, шее, кистях и стопах.
Диагностика
Диагностика атопического дерматита основывается на клинических данных. Обследование включает тщательный сбор анамнеза, оценку клинических симптомов и оценку степени тяжести кожного процесса, а также оценку степени социальной и психологической дезадаптации ребенка и влияния заболевания на семью пациента.
ОБЩИЕ ПРИНЦИПЫ ЛЕЧЕНИЯ
Терапия атопического дерматита является комплексной
Элиминационные мероприятия и диета
Направлены на исключение или уменьшение воздействия факторов, провоцирующих обострение атопического дерматита. Диета подбирается индивидуально, в зависимости от данных анамнеза и результатов аллергологического обследования. Помимо причиннозначимых пищевых аллергенов из рациона питания исключаются мясные, рыбные, грибные бульоны, острые, жареные, консервированные блюда, а также орехи, шоколад, цитрусовые.
Антигистаминные препараты, стабилизаторы тучных клеток
Они применяются при обострении заболевания и в качестве противорецидивного лечения. Используются антигистаминные препараты «старого» и «нового» поколений. При этом антигистаминные препараты с седативным эффектом рекомендуются детям со значительными нарушениями сна, вызванном зудом. Длительность курсового лечения H1-блокаторов «старого» поколения составляет 10-14 дней, в то время как антигистаминные препараты «нового» поколения можно использовать в течение 2-3 месяцев.
Наружная терапия
Наружная терапия направлена на устранение воспалительного процесса в коже, восстановление поврежденного эпидермиса и улучшение его барьерной функции; улучшение микроциркуляции и метаболизма в очагах поражения, уменьшение сухости кожных покровов; профилактику и устранение вторичной бактериальной или грибковой инфекции.
Выбор средств наружной терапии осуществляется дифференцированно в зависимости от возраста ребенка, фазы болезни (острая или хроническая), степени тяжести заболевания (легкая, среднетяжелая и тяжелая), его периода (острый, подострый и ремиссия).
Топические стероиды являются препаратами первой линии для лечения атопического дерматита, особенно в период обострения заболевания.
Основными показаниями к их применению являются развитие тяжелых обострений атопического дерматита и неэффективность других видов наружной терапии. Местное применение кортикостероидных препаратов в течение 3-7 дней позволяет купировать воспалительный процесс в коже и улучшить общее состояние ребенка.
Основные требования, предъявляемые к топическим препаратам: высокая противовоспалительная активность, быстрое облегчение субъективных симптомов заболевания, удобство применения, не ограничивающее социальную и профессиональную активность, максимальная безопасность. В случае, когда традиционная наружная терапия не приносит должного эффекта, достойной альтернативой является назначение топических стероидов, при условии правильного выбора и технологии применения, особенно у маленьких детей. Так, при тяжелом течении атопического дерматита более целесообразно назначить топические глюкокортикостероиды, чем системные. Многообразие форм топических препаратов (крем, мазь, аэрозоль, лосьон, эмульсия) позволяет выбрать: наиболее эффективное наружное средство в каждом конкретном случае.
При длительном и нерациональном использовании ТГКС, особенно фторсодержащих препаратов, могут развиться побочные эффекты: атрофия кожи в виде диффузного истончения эпидермиса и дермы, стрий; сухость, шелушение; акне, фолликулиты, угри; периоральный дерматит; телеангиэктазии; пурпура; гипопигментация; гипертрихоз; замедление репаративных процессов кожи; присоединение или обострение инфекционных заболеваний кожи бактериальной, вирусной, грибковой; контактный дерматит аллергический или ирритантный.
ТГКС четвертого поколения, не содержащие в своей структуре атомов фтора, имеют незначительный процент всасывания, поэтому при кратковременном их использовании системные побочные эффекты отсутствуют.
Следует помнить, что у детей раннего возраста нежелательно использовать глюкокортикостероиды под окклюзионные повязки и назначать фторированные ТГКС!
Смягчающие вещества, применяемые в промежутках между лечением КС, способствуют увлажнению кожи, что повышает эффективность терапии.
Для преодоления «стероидофобии» большое значение имеет обучение пациентов и их родителей в аллергошколах.
Правильная тактика назначения местной глюкокортикостероидной терапии позволяет свести к минимуму нежелательные побочные эффекты и успешно контролировать симптомы болезни.
Средства ухода за кожей у детей с атопическим дерматитом
Нужно всегда помнить, что кожа больного атопическим дерматитом требует постоянного ухода. Очень важным элементом ухода за кожей таких пациентов является устранение или уменьшение ее сухости, причиняющей множество неудобств как, больному ребенку, так и его родителям. Для этого необходимо проводить следующие мероприятия:
— обеспечить оптимальную влажность в помещении, где находится больной ребенок (не менее 50%);
— не запрещать купание (для купания необходимо пользоваться нехлорированной прохладной водой, желательно прошедшей очистку с помощью специальных фильтров);
— в качестве очищающих средств использовать специально разработанные для сухой раздраженной кожи продукты, обогащенные растительными и/или животными жирными кислотами, аминокислотами (они восстанавливают физиологическое значение рН кожи и при этом не нарушают целостность липидного слоя эпидермиса).
В настоящее время разработаны программы ухода за кожей, склонной к атопическим проявлениям, а так же за очень сухой кожей средствами лечебной косметики.
Осложнения атопического дерматита: бактериальные (везикулопустулез, псевдофурункулез, стафилококковое импетиго, фолликулит, фурункулез, гидраденит, стрептококковое и щелевидное импетиго, эктима, рожистое воспаление, язвы, паронихии); вирусные (простой герпес, опоясывающий лишай, герпетиформная экзема Капоши); грибковые (интертригинозный кандидоз, кандидоз гладкой кожи, слизистых оболочек, углов рта, межпальцевых промежутков, кандидозные онихии и паронихии, вульвовагинит, баланопостит), а также смешанные.
В случае бактериальных осложнений атопического дерматита используют комбинированные препараты местного действия, в состав которых входят глюкокортикостероид и антибиотик или антисептик (таблица 1).
Комбинированные препараты для наружной терапии при бактериальных осложнениях атопического дерматита
Таблица 2. Комбинированные препараты для наружной терапии при грибковых осложнениях атопического дерматита
| Наименование препарата | Действующие компоненты |
| Лотридерм | Бетаметазон + клотримазол |
| Кандид Б | Беклометазон + клотримазол |
При распространенных формах грибковой инфекции и при торпидном течении следует использовать системные противогрибковые средства (флуконазол, итраконазол) и топические антимикотические средства.
Однако нужно учитывать, что большинство осложненных форм атопического дерматита не имеет единственной причины возникновения, а является результатом сочетания различных механизмов: бактериальной инфекции, аллергических процессов и, часто, скрытой грибковой инфекции.
В связи с этим в настоящее время оптимальным средством для купирования инфекционных осложнений при атопическом дерматите является использование комбинированных препаратов, в состав которых входят кортикостероиды, антибактериальные и антимикотические средства, что позволяет воздействовать на все звенья патологического процесса (таблица 3).
Комбинированные препараты для наружной терапии
при инфекционных осложнениях атопического дерматита
Препараты, содержащие кортикостероиды, противомикробные и противогрибковые средства
| Наименование препарата | Действующие компоненты |
| Тридерм | Бетаметазон + гентамицин + клотримазол |
| Пимафукорт | Гидрокортизон + неомицин + натамицин |
| Наименование препарата | Действующие компоненты |
| Тридерм | Бетаметазон + гентамицин + клотримазол |
| Пимафукорт | Гидрокортизон + неомицин + натамицин |
Оценка эффективности лечения
Об эффективности терапии судят на основании исчезновения или значительного уменьшения клинических симптомов заболевания, особенно зуда и сухости кожи, а также улучшения физической активности ребенка и его сна.
Осложнения и побочные эффекты лечения.
При несоблюдении правил назначения фармакологических препаратов для системного и наружного применения, длительности курсового лечения, без учета возрастных ограничений возникают нежелательные явления.
ЗАКЛЮЧЕНИЕ
НИИ педиатрии НЦЗД РАМН
Дата публикации: 30.05.2016
Оцените, пожалуйста, статью
Атопический дерматит у детей: уход и лечение
Атопический дерматит – хроническое заболевание кожи. Из-за нарушения биохимических процессов возникает излишняя сухость, шелушение, покраснение, развиваются воспалительные процессы, ощущается зуд. Развивается под воздействием аллергенов, и часто сочетается с бронхиальной астмой, пищевыми аллергиями, аллергическим ринитом. Проявляется в первые годы жизни, чаще до 12 месяцев или в возрасте 2-3 года, когда расширяется детский рацион и в него попадает много продуктов-аллергенов. При правильном лечении и уходе заболевание переходит в стадию стойкой, длительной ремиссии, но может проявляться у подростков, молодых и пожилых людей при контактах с аллергенами, ослаблении иммунной системы, после стрессов.
Симптомы
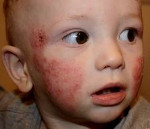
При атопическом дерматите у детей появляется стянутость кожных покровов, покраснения, кожа шелушится, на ощупь кажется более грубой, могут появляться утолщения. Образуются микроскопические пузырьки, вокруг которых выделяется влага. Ребенок беспокоится, расчесывает пораженные места. При попадании инфекции развивается местное воспаления, ранки плохо заживают. При значительном распространении у детей младшего возраста проявляется общая интоксикация организма: повышается температура, увеличиваются периферические лимфатические узлы. Из-за сильного зуда нарушается сон и аппетит, ребенок часто плачет. Дерматит чаще всего поражает лицо, шею, подмышечные впадины, волосистую часть головы, пах, области под мочками ушей, подколенные ямки, локти.
Профилактика
Атопия переводится с латыни как странность. Причины возникновения заболевания не всегда удается установить. Но длительное наблюдение за пациентами и членами их семей, позволило установить, что оно чаще развивается:
Грудное вскармливание до 6 месяцев и отказ от продуктов, провоцирующих аллергию, снижает вероятность развития атопического дерматита.
Чем кормить ребенка при атопическом дерматите
Чтобы не провоцировать обострение дерматита, снять зуд и покраснение кожи, нужно соблюдать диету. Из детского рациона исключаются продукты, нагружающие иммунную систему: цитрусовые, шоколад, яйца, мед, морепродукты. Опасны красные (клубника, вишня, смородина, яблоки) и экзотические (манго, кокосы, ананасы) фрукты.
Рекомендуется дробное питание: небольшие порции каждые 3-4 часа. Продукты лучше отваривать, тушить, запекать, но не жарить. Не используйте специи, черный перец. Рацион должен быть сбалансированным и содержать достаточно белка, витаминов, микроэлементов.
Как можно дольше не давайте ребенку сладкие газированные напитки, чипсы, сухарики и другие снеки. Если младенец получает грудное молоко, осторожно вводите новые блюда. Добавляйте продукты по одному раз в неделю, чтобы убедиться, что он не провоцирует высыпания. После еды и между приемами пищи предлагайте малышу чистую кипяченую воду.
Уход за кожей
Чтобы снять зуд, не допустить инфицирования пораженных кожных покровов, нужно правильно ухаживать за кожей:
Крем или гель убирают дискомфорт в период обострения и позволяют спокойно спать, есть, играть. Наносите препарат на очищенную кожу, обрабатывайте атопичные поражения и участки вокруг них. Не превышайте рекомендованную дозировку и частоту применения.
Рейтинг лучших средств при атопическом дерматите
Для лечения атопического дерматита используйте специальные детские средства, которые рекомендует дерматолог. В период обострений назначают препараты для перорального приема, нанесения на атопиные участки и общего ухода за телом:
Купание
После легкого душа, который очистит все тело, наносите на влажную кожу Atopic гель для купания с головы до пяток, слегка помассируйте и тщательно смойте. Вытирайте малыша мягким полотенцем, промокающими, но не растирающими движениями. После водных процедур нанесите средство для смягчения кожи Atopic крем для ежедневного ухода. Наносите его несколько раз в течение дня: после мытья рук и умывания.
При приеме ванны температура воды должна быть не выше 36 градусов. Посадите ребенка в воду, предложите ему игрушки или другие развлечения. Через 5-7 минут нанесите Atopic гель для купания с головы до пяток, хорошо смойте его. После купания используйте Atopic крем для ежедневного ухода, а если беспокоит зуд, дайте крему впитаться, а затем обработайте пораженные кожные покровы препаратом, снимающим зуд.
Как выбрать средства, которые подойдут вашему ребенку
Врач-дерматолог может порекомендовать не один, а несколько препаратов на выбор. Они имеют аналогичный механизм действия, но их цена может существенно отличаться. Она зависит от активного и вспомогательных веществ, производителя, формы выпуска. Выбирая крем для атопической кожи ребенка, нужно учитывать возможную индивидуальную непереносимость отдельных компонентов.
Приобретать нужно препараты известных производителей, имеющих хорошую репутацию: российских, европейских, американских. Не менее важно обращаться в крупные аптечные сети, которые напрямую работают с производителями и контролируют качество поступающих в продажу препаратов – это защитит вас от приобретения поддельных лекарств. Учитывайте возраст ребенка: выбирайте кремы и гели с приятным запахом, чтобы ребенок с удовольствием шел в душ.v
При выборе препаратов для перорального приема, предпочтительно покупать сиропы, порошки, капли, а не таблетки и капсулы, которые ребенку трудно глотать.
Атопический дерматит у детей
Атопический дерматит у детей – это воспалительное заболевание кожи хронического рецидивирующего течения, возникающее в раннем детском возрасте вследствие повышенной чувствительности к пищевым и контактным аллергенам. Атопический дерматит у детей проявляется высыпаниями на коже, сопровождающимися зудом, мокнутием, образованием эрозий, корок, участков шелушения и лихенизации. Диагноз атопического дерматита у детей основан на данных анамнеза, кожных проб, исследования уровня общего и специфических IgE. При атопическом дерматите у детей показаны диета, местная и системная медикаментозная терапия, физиолечение, психологическая помощь, санаторно-курортное лечение.
МКБ-10
Общие сведения
Атопический дерматит является самым ранним и наиболее частым проявлением реакции гиперчувствительности организма на действие аллергенов окружающей среды: на его долю приходится 80-85% случаев аллергии у детей раннего возраста. Как правило, атопический дерматит у ребенка проявляется уже в течение первого года жизни; может протекать с периодическими обострениями и временным стиханием кожных проявлений до пубертатного периода и даже сохраняться в зрелом возрасте.
Проблема атопического дерматита у детей, в виду своей актуальности, нуждается в пристальном внимании со стороны педиатрии, детской дерматологии, аллергологии-иммунологии, детской гастроэнтерологии, диетологии.
Причины
К более частому развитию атопического дерматита у детей приводит гипоксия плода, перенесенная во внутриутробном периоде или во время родов. В первые месяцы жизни ребенка симптомы атопического дерматита могут быть вызваны пищевой аллергией вследствие раннего перевода на искусственные смеси, неправильного введения прикорма, перекармливания, имеющихся нарушений процесса пищеварения и частых инфекционно-вирусных заболеваний. Атопический дерматит чаще возникает у детей с гастритом, энтероколитом, дисбактериозом, гельминтозами.
Нередко к развитию атопического дерматита у детей приводит чрезмерное потребление высокоаллергенных продуктов матерью в период беременности и лактации. Пищевая сенсибилизация, связанная с физиологической незрелостью пищеварительной системы и особенностями иммунного ответа новорожденного, оказывает значительное влияние на формирование и последующее развитие всех аллергических заболеваний у ребенка.
Причинно-значимыми аллергенами могут выступать пыльца, продукты жизнедеятельности домашних клещей, пылевой фактор, бытовая химия, лекарственные средства и др. Спровоцировать обострение атопического дерматита у детей могут психоэмоциональное перенапряжение, перевозбуждение, ухудшение экологической ситуации, пассивное курение, сезонные изменения погоды, снижение иммунной защиты.
Классификация
В развитии атопического дерматита у детей различают несколько стадий: начальную, стадию выраженных изменений, стадию ремиссии и стадию клинического выздоровления. В зависимости от возраста манифестации и клинико-морфологических особенностей кожных проявлений выделяют три формы атопического дерматита у детей:
Эти формы могут переходить в одна в другую или заканчиваться ремиссией с уменьшением симптомов. Различают легкое, средней степени и тяжелое течение атопического дерматита у детей. Клинико-этиологические варианты атопического дерматита по причинно-значимому аллергену включают кожную сенсибилизацию с преобладанием пищевой, клещевой, грибковой, пыльцевой и другой аллергии. По степени распространенности процесса атопический дерматит у детей может быть:
Симптомы
Клиническая картина атопического дерматита у детей достаточно многообразна, зависит от возраста ребенка, остроты и распространенности процесса, тяжести течения патологии.
Младенческая форма атопического дерматита характеризуется острым воспалительным процессом – отеком, гиперемией кожи, появлением на ней эритематозных пятен и узелковых высыпаний (серозных папул и микровезикул), сопровождающихся резко выраженной экссудацией, при вскрытии – мокнутием, образованием эрозий («серозных колодцев»), корочек, шелушением.
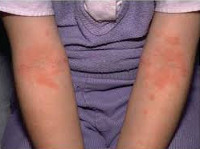
Для детской формы атопического дерматита свойственны эритематосквамозное и лихеноидное кожное поражение. У детей наблюдается гиперемия и выраженная сухость кожи с большим количеством отрубевидных чешуек; усиление кожного рисунка, гиперкератоз, обильно шелушение, болезненные трещины, упорный зуд с усилением в ночное время. Кожные изменения располагаются преимущественно на сгибательных поверхностях конечностей (локтевых сгибах, подколенных ямках), ладонно-подошвенной поверхности, паховых и ягодичных складках, тыльной поверхности шеи. Характерно «атопическое лицо» с гиперпигментацией и шелушением век, линией Денье-Моргана (складкой кожи под нижним веком), вычесываем бровей.
Проявления атопического дерматита у детей подросткового возраста характеризуются резко выраженной лихенизацией, наличием сухих шелушащихся папул и бляшек, локализующихся преимущественно на коже лица (вокруг глаз и рта), шеи, верхней части туловища, локтевых сгибах, вокруг запястий, на тыльной стороне кистей и ступней, пальцах рук и ног. Для этой формы атопического дерматита у детей характерно обострение симптомов в холодное время года.
Диагностика
Диагностика атопического дерматита у ребенка проводится детским дерматологом и детским аллергологом-иммунологом. Во время осмотра специалисты оценивают общее состояние ребенка; состояние кожных покровов (степень влажности, сухости, тургор, дермографизм); морфологию, характер и локализацию высыпаний; площадь поражения кожи, выраженность проявлений. Диагноз атопического дерматита подтверждается при наличии у детей 3-х и более обязательных и дополнительных диагностических критериев.
Вне обострения атопического дерматита у детей применяют постановку кожных проб с аллергенами методом скарификации или прик-теста для выявления IgE-опосредованных аллергических реакций. Определение содержания общего и специфических IgE в сыворотке крови методами ИФА, РИСТ, РАСТ предпочтительно при обострении, тяжелом течении и постоянных рецидивах атопического дерматита у детей.
Атопический дерматит у детей необходимо дифференцировать с себорейным дерматитом, чесоткой, микробной экземой, ихтиозом, псориазом, розовым лишаем, иммунодефицитными заболеваниями.
Лечение атопического дерматита у детей
Лечение направленно на уменьшение выраженности аллергического воспаления кожи, исключение провоцирующих факторов, десенсибилизацию организма, предотвращение и снижение частоты обострений и инфекционных осложнений. Комплексное лечение включает диету, гипоаллергенный режим, системную и местную фармакотерапию, физиотерапию, реабилитацию и психологическую помощь.
В лечении атопического дерматита у детей используют фототерапию (УФA и УФB облучение, ПУВА-терапию), рефлексотерапию, гипербарическую оксигенацию, курорто- и климатотерапию. Детям с атопическим дерматитом нередко требуется помощь детского психолога.
Прогноз и профилактика
Наиболее выраженные в раннем возрасте проявления атопического дерматита могут уменьшаться или полностью исчезать по мере роста и развития детей. У большинства пациентов симптомы атопического дерматита сохраняются и рецидивируют в течение всей жизни.
Неблагоприятными прогностическими факторами являются: ранний дебют заболевания в возрасте до 2-3 мес., отягощенная наследственность, тяжелое течение, сочетание атопического дерматита у детей с другой аллергической патологией и персистирующей инфекцией.
Цель первичной профилактики атопического дерматита – предотвращение сенсибилизации детей из групп риска путем максимального ограничения высоких антигенных нагрузок на организм беременной и кормящей матери и ее ребенка. Исключительно грудное вскармливание в первые 3 месяца жизни ребенка, обогащение рациона матери и ребенка лактобактериями снижает риск раннего развития атопического дерматита у предрасположенных к нему детей.
Вторичная профилактика заключается в предупреждении обострений атопического дерматита у детей за счет соблюдения диеты, исключения контакта с провоцирующими факторами, коррекции хронической патологии, десенсибилизирущей терапии, санаторно-курортного лечения.
При атопическом дерматите важен правильный ежедневный уход за кожей детей, включающий очищение (непродолжительные прохладные ванны, теплый душ), смягчение и увлажнение специальными средствами лечебной дерматологической косметики; выбор одежды и белья из натуральных материалов.
Профилактика и комплексное лечение атопического дерматита у детей

Рассмотрены подходы к комплексному лечению атопического дерматита у детей, включающие мероприятия по снижению экспозиции фактора аллергии, применение злакового прикорма с гипоаллергенными свойствами, коррекцию микробиоценоза кишечника с использованием пре
The article focuses on approaches to complex treatment of atopic dermatitis in children which comprise actions on reduction of allergy exposition factor, application of cereal feeding up with hypoallergic properties, correction of intestinal biocenosis using prebiotics as the feeding up components.
Чтобы устранить проблему, надо сначала устранить причину ее возникновения.
Аномалии конституции у детей, как предрасположенность к тому или иному хроническому патологическому процессу, в том числе и к атопическому дерматиту, требуют применения комплексного профилактического и лечебного подхода.
Конституцию в данном контексте следует понимать как совокупность относительно устойчивых морфологических и функциональных свойств человека, обусловленную наследственностью, возрастом и длительными интенсивными воздействиями окружающей среды, определяющую функциональные возможности и реактивность организма.
Атопия — это генетически детерминированная особенность организма, определяющая своеобразие его адаптивных реакций и предрасполагающая к определенной группе заболеваний. Атопия — не заболевание, а предрасположенность, которая при определенных условиях внешней среды может трансформироваться в болезнь и/или проявляться на первом году жизни в форме атопического дерматита (АтД), который имеет многообразие наименований в различных странах и даже в разных научных школах одной и той же страны: «атопический нейродермит», «диффузный нейродермит», «детская экзема», «эндогенная экзема», «аллергодерматоз».
Атопия — синдром, который может являться результатом множества генных нарушений, с генетической предрасположенностью к выработке избыточного количества IgЕ в ответ на контакт с аллергенами окружающей среды. Термин «атопия» происходит от греческого слова, означающего «чужеродный». Проявлениями атопии являются различные аллергические заболевания и их сочетания. Термин «аллергия» часто используется как синоним аллергических заболеваний, медиатором которых является IgЕ, но у части больных этими заболеваниями уровни этого иммуноглобулина оказываются нормальными, и тогда выделяется не опосредованный IgЕ вариант течения заболевания.
Дерматит — это воспалительное заболевание кожи. Различают несколько форм дерматитов: атопический, себорейный, пеленочный, контактный и др. Наиболее распространенная форма — АтД.
Аллергический диатез — аномалия конституции, характеризуется предрасположенностью организма к аллергическим реакциям и воспалительным заболеваниям. Аллергический диатез является распространенной аномалией конституции. Выявляется аллергический диатез в возрасте 3–6 месяцев, который сохраняется в течение 1–2 лет и у большей части детей в дальнейшем исчезает.
Выделяют следующие виды аллергического диатеза по И. М. Воронцову [1]: аутоиммунный, инфекционно-аллергический и атопический диатез.
Аллергический диатез — наиболее распространенные кожные проявления у младенцев и детей начинаются обычно в течение первых 6 месяцев жизни и нередко продолжаются и во взрослом возрасте. Чаще болеют дети в возрасте до 1 года, чаще в семьях, где прослеживаются случаи аллергических заболеваний.
АтД — хроническое аллергическое заболевание, развивающееся у лиц с генетической предрасположенностью к атопии, имеющее рецидивирующее течение с возрастными особенностями клинических проявлений и характеризующееся экссудативными или лихеноидными высыпаниями, повышением сывороточного IgЕ и гиперчувствительностью к специфическим (аллергенным) и неспецифическим раздражителям [2]. Заболеваемость АтД в Российской Федерации в 2014 году составила 234,4 случая на 100 000 населения, заболеваемость АтД детей в возрасте 0–14 лет в Российской Федерации 1025,9 на 100 000 населения, заболеваемость АтД детей в возрасте 15–17 лет в Российской Федерации 463,7 на 100 000 населения.
В реализации АтД важную роль играет наследственная детерминированность, приводящая к нарушению кожного барьера, дефектам иммунной системы (стимуляция Th2-клеток с последующей гиперпродукцией IgE), гиперчувствительности к аллергенам и неспецифическим раздражителям, колонизации патогенными микроорганизмами (Staphylococcus aureus, Malassezia furfur), а также дисбалансу вегетативной нервной системы с повышением продукции медиаторов воспаления (например, эозинофильных лейкоцитов) [3].
АтД часто связывают с аллергическими заболеваниями, такими как бронхиальная астма и аллергический ринит, рассматривая его как дебютную стадию, предшествующую их развитию и клинической манифестации.
Из других названий этого состояния самый распространенный в литературе — «экзема», предложен даже новый термин: «синдром атопической экземы/дерматита». Ранее широко применялись такие термины, как диффузный нейродермит Брока, почесуха Бенье, экзематоид, конституциональная экзема и др. В нашей стране почти все поражения кожи у детей ранее назывались диатезом.
Течение атопического дерматита
АтД обычно протекает с обострениями и ремиссиями до подросткового возраста. Однако у некоторых людей он остается дольше. АтД может приводить к развитию вирусных, грибковых и бактериальных инфекций.
Этиология и патогенез АтД окончательно не изучены, но особую роль играет наследственная предрасположенность, а также влияние факторов внешней среды.
Среди факторов, поддерживающих хроническое течение АтД, следует отметить патологию органов желудочно-кишечного тракта, выявляемую у 80–97% больных АтД, хронические очаги инфекции (50–60%), аллергические заболевания органов дыхания (30–40%).
В патогенезе АтД имеет значение нарушение трансэпидермального барьера. При АтД отмечается уменьшение количества и изменение соотношения различных фракций церамидов, снижается содержание длинноцепочечных свободных жирных кислот. Эти изменения приводят к увеличению трансэпидермальной потери воды и, как следствие, к повышенной сухости кожи и усилению кожного зуда.
С возрастом ведущая роль пищевой аллергии в возникновении АтД уменьшается (например, до 90% детей, не переносивших коровье молоко, приобретают способность его переносить (толерантность) к 3 годам), и на первый план выходят такие аллергены, как клещ домашней пыли, пыльца, споры плесневых грибов.
Определенную роль в качестве триггерных факторов играет микробная флора и грибковая флора — Staphilococcus aureus, Pitirosporum ovale, Candida albicans. Обычно эти факторы редко встречаются как самостоятельные этиологически значимые аллергены, чаще они выступают в ассоциации с другими аллергенами.
Примерно 10% всех случаев атопических дерматитов вызываются аллергией на определенные виды пищевых продуктов (например, на яйца, земляные орехи, молоко).
Атопический дерматит имеет тенденцию обостряться при усиленном потоотделении, нервно-психическом напряжении и экстремальных значениях температуры и влажности.
У некоторых детей обострение АтД может быть вызвано различными лекарственными средствами. Среди них ведущее место занимают антибиотики, особенно пенициллинового ряда, сульфаниламиды, витамины и др. У некоторых детей проведение вакцинации (особенно АКДС) без учета клинико-иммунологического статуса и соответствующей профилактики может явиться пусковым фактором для манифестации АтД.
В 80% случаев семейный анамнез при атопическом дерматите отягощен, причем чаще по линии матери, реже по линии отца, а часто — по обеим. Если атопические заболевания есть у обоих родителей, риск заболевания у ребенка составляет 60–80%, если у одного — 45–50%, если оба здоровы — 10–20%. Эндогенные факторы в сочетании с различными экзогенными факторами приводят к развитию симптомов АтД.
Следует учитывать и роль психосоматических расстройств, обусловленных врожденными и приобретенными нарушениями нервной системы. Неврологические нарушения выявляются у 55–70% детей, страдающих АтД.
В первые годы жизни АтД является обычно следствием пищевой аллергии. Частой причиной являются белки коровьего молока, яйца, злаки, рыба, а также соя.
Известны преимущества грудного вскармливания, но необходимо соблюдение гипоаллергенной диеты кормящей матерью.
В некоторых случаях, когда сама мать страдает тяжелой аллергией, приходится применять искусственное вскармливание молочными смесями на основе высокогидролизированных или частично гидролизированных молочных белков, реже соевые смеси.
Клинические метаморфозы АтД в зависимости от возраста. Течение АтД подразделяется на три последовательные стадии:
Младенческая стадия. Первые проявления на коже появляются с 3–4 месяцев. Характерна типичная локализация и симметричность очагов поражения. Высыпания обычно локализуются на лице в области щек, оставляя непораженной кожу носогубного треугольника; на разгибательных поверхностях конечностей, на туловище и ягодицах. Этой стадии АтД свойственны экссудативные изменения на коже, что в прошлом обозначалось термином «детская экзема» (от греческого «eczeo» — закипание). Вначале возникает эритема с нечеткими границами, на фоне которой появляются мелкие отечные папулы и микровезикулы (пузырьки размером с булавочную головку), которые легко вскрываются, образуя микроэрозии. Из эрозий на поверхность кожи просачивается экссудат (формируются «серозные колодцы»), образуя участки мокнутия. Клинические проявления характеризуются истинным и эволюционным полиморфизмом. На фоне острых воспалительных явлений появляются корочки, чешуйки, экскориации, пустулы. Период обострения сопровождается сильным зудом. По мере стихания обострения в очагах поражения появляется шелушение и участки дисхромии. Дермографизм обычно красный.
С возрастом меняется локализация и характер кожного процесса. Детская стадия АтД характеризуется высыпаниями, располагающимися преимущественно в локтевых сгибах, подколенных ямках, в области лучезапястных и голеностопных суставов. Экссудативные проявления уменьшаются, исчезает микровезикуляция. На фоне эритемы и умеренной отечности в очагах поражения возникают лихеноидные папулы, которые, сливаясь между собой, образуют участки папулезной инфильтрации, развивается лихенификация. Вокруг очагов лихенификации могут появляться свежие папулезные высыпания, возникновение которых сопровождается зудом различной интенсивности, что приводит к появлению биопсирующих расчесов, геморрагических корочек и трещин. Изменяется дермографизм: для детей этого возраста он становится смешанным или белым. Тяжесть заболевания определяется распространенностью кожного поражения и интенсивностью зуда. Выделяют локализованную, диссеминированную (распространенную) и диффузную (универсальную) формы АтД.
При локализованной форме высыпания располагаются исключительно в локтевых и подколенных сгибах, на тыле кистей и стоп, на лучезапястных и голеностопных суставах и на шее. За пределами этих очагов кожа не изменена. Зуд незначительный, контролируемый.
При распространенной форме АтД патологический процесс распространяется за пределы сгибов на прилегающие к ним участки кожного покрова — на предплечья, плечи, голени, бедра, туловище, где на фоне эритемы появляется большое количество лихеноидных папул с экскориациями и корочками. Границы очагов поражения нечеткие. Отмечается общая сухость кожных покровов с отрубевидным шелушением.
Диффузная форма АтД — наиболее тяжелая форма заболевания. Она характеризуется поражением большей части поверхности кожного покрова, за исключением ладоней и носогубного треугольника. Кожа гиперемирована, напряжена, уплотнена, покрыта многочисленными трещинами, особенно в складках. Пациентов беспокоит нестерпимый зуд, приводящий к биопсирующим расчесам, болезненность и парестезии, периодически возникающий озноб.
Взрослая стадия АтД возникает в подростковом периоде и у взрослых. Очаги поражения локализуются преимущественно на лице, шее и верхней трети туловища. Реже в процесс вовлекается кожа крупных складок и сгибов, внутренние и боковые поверхности конечностей. Характерно преобладание пролиферативных изменений в виде очагов папулезной инфильтрации с лихенизацией на фоне застойной эритемы. У пациентов выражен зуд, нарушен сон, вследствие чего возникают невротические реакции. Нередко к периоду полового созревания интенсивность заболевания становится менее выраженной, а во взрослом периоде и вовсе исчезает.
Ведущий клинический симптом атопического дерматита, встречающийся во всех возрастных группах, — кожный зуд.
АтД сопровождается также комплексом функциональных изменений со стороны нервной системы.
Комплексная профилактика и лечение атопического дерматита
Компонентами комплексного профессионального подхода к решению проблемы АтД у детей первого года жизни является вклад каждого из следующих специалистов.
Акушер-гинеколог, перинатолог
Профилактика АтД должна быть комплексной и начинаться в антенатальном периоде с исключения из рациона питания беременной женщины продуктов аллергической природы и минимизации лекарственной нагрузки.
При ведении беременности, опираясь на приобретенные знания, следует обратить внимание на такие сведения, которые выясняются при сборе анамнеза детей с АтД, как: высокий в динамике уровень общего IgE в крови или определяется избыточная секреция и выхождение гистамина из тучных клеток, а также недостаточная его инактивация, что и формирует склонность к аллергическим реакциям. Провоцирующими факторами могут явиться токсикозы в первой и второй половине беременности, употребление лекарств во время беременности, инфекционные заболевания на ранних сроках беременности, нарушение пищевого режима, особенно в последние месяцы беременности (однообразное, длительное употребление одного из облигатных аллергенов — яиц, меда, кондитерских изделий, молока, мандаринов), а также во время кормления грудью [4].
Необходимо рациональное питание при беременности и кормлении грудью, особенно если у женщины имеется аллергическая настроенность, с употреблением умеренных количеств разнообразной, хорошо обработанной пищи, необходимо исключить из питания яйца, ограничить употребление молока (до 1–2 стаканов в сутки), сахара, меда, шоколада, конфет, орехов, а также колбасных изделий и рыбных консервов.
Ребенок во внутриутробном периоде может диаплацентарно сенсибилизироваться к аллергенам, циркулирующим в организме матери. Потенциальным сенсибилизирующим агентом может являться пища, которая не прошла тепловую обработку (гоголь-моголь, взбитые с белком ягоды и пр.), а также такие продукты, как орехи, рыба, чипсы, шоколад, цитрусовые и многие другие, аллергизирующие свойства которых не снижаются при тепловой обработке.
Во внеутробном периоде аллергены передаются ребенку с грудным молоком и пищей через кишечную стенку, которая обладает повышенной проницаемостью, особенно у детей грудного возраста и особенно после заболеваний желудочно-кишечного тракта, а также в период реконвалесценции от различных заболеваний, при большой потере массы тела.
Пробиотики играют важную роль в первичной профилактике АтД. Пробиотики снижают риск развития АтД, когда они вводятся в последние недели беременности с последующим дополнением новорожденным в течение первых месяцев жизни. Защитный эффект пробиотиков сохраняется как среди подверженных риску аллергии, так и населения в целом. Lactobacillus spp. и различные комбинированные пробиотические бактериальные штаммы эффективны в первичной профилактике АтД [5].
Участковый педиатр
Важно, что проблема АтД междисциплинарная, но координирующая роль в ведении ребенка с таким состоянием должна принадлежать участковому врачу (педиатру, семейному врачу, врачу общей практики), который постоянно наблюдает за ребенком и ведет его, преодолевая с ним ответственные моменты его роста и развития. Не менее важной является при ведении таких детей роль медицинской сестры, которая осуществляет мониторинг состояния ребенка в рамках сестринского процесса.
Для участкового педиатра АтД — это своеобразное состояние реактивности детей, в первую очередь раннего возраста, характеризующееся склонностью к рецидивирующим инфильтративно-дескваматозным поражениям кожи и слизистых оболочек, развитием псевдоаллергических реакций и затяжному течению воспалительных процессов, лимфоидной гиперплазией, лабильностью водно-солевого обмена.
Диагноз устанавливается на основании анамнеза и клинических данных. Атопический дерматит дифференцируют со следующими заболеваниями: чесотка, себорейный дерматит, аллергический контактный дерматит, пеленочный дерматит, псориаз, ихтиоз, микробная экзема, дерматофитии, грибовидный микоз (ранние стадии), ограниченный нейродермит (лишай Видаля), энтеропатический акродерматит.
Профилактические прививки детям с АтД не противопоказаны и при совпадении очередной прививки с обострением она откладывается на один месяц, в течение которого проводится консервативная санация очагов инфекции. Таким образом, профилактические прививки детям проводят в обычные сроки (воздерживаются при генерализованных кожных проявлениях), предварительно назначают антигистаминные препараты за 5 дней до и 5 дней после вакцинации.
Диспансерное наблюдение проводится в поликлинике до 1 года ежемесячно, с 1–4 лет 1 раз в квартал, после 4 лет — 1 раз в год.
Участковая медицинская сестра
Нужен качественный, квалифицированный сестринский патронаж и ведение матерью пищевого дневника, по которому возможен мониторинг роста и развития ребенка, ухода за ним и его вскармливания.
Аллергизация ребенка с первого года жизни может быть вызвана даже обычными продуктами, если ребенок получает их в избыточном количестве (перекорм), особенно при однообразном наборе питательных продуктов.
Также легко может стать аллергенным продукт, который употребляют в тот или иной сезон, при использовании его в рационе в большом количестве (овощи, ягоды, орехи и др.), а также при введении в рацион не соответствующих по возрасту продуктов (икра, креветки, шоколад и др.).
Поскольку аллергены в подавляющем большинстве имеют пищевое происхождение, то лечение атопического дерматита следует начинать с налаживания питания. Задача родителей — обнаружить и убрать из рациона питания ребенка (и кормящей мамы) все продукты, вызывающие реакцию кожи.
В течении АтД имеет значение беспорядочное вскармливание, злоупотребление блюдами, не оптимальными по возрасту ребенка и для кормящей мамы (сладости, соления и острые приправы), введение в рацион ребенка большого количества новых продуктов за небольшой промежуток времени.
Лишение ребенка исключительно грудного/грудного вскармливания в течение первого полугодия жизни является важным фактором риска развития АтД. Существует тесная внутренняя связь между здоровьем и состоянием питания матери и ребенка.
Погрешности в питании кормящей мамы и во вскармливании ребенка приводят к тому, что ребенок с АтД быстро становится гиперчувствителен не только к пищевым веществам, но и к внешним аллергенам, таким как шерсть, домашняя пыль, и фактически становится кандидатом в больные аллергическим ринитом, бронхиальной астмой.
У детей с АтД обнаруживаются нарушения в корково-подкорковых взаимоотношениях, дистония вегетативной нервной системы или повышенная активность парасимпатической системы, а также функциональные изменения печени в виде нарушений жирового, углеводного, водного, солевого, белкового, витаминного обмена, кислотно-щелочного состояния, что неоднозначно сказывается на организме в процессе его приспособления к внешней среде и питанию.
Развитие аллергических реакций характеризуется повышением в крови биологически активных веществ, таких как серотонин, гистамин, лейкотриены и др.
На первом году жизни у детей повышена нервная возбудимость, раздражительность, появляется расстройство сна, снижен аппетит, дети становятся капризные и нервные.
Рекомендации медицинской сестры при патронаже ребенка с АтД:
Дерматолог
Следует учитывать, что к дерматологу ребенок с АтД попадает, как правило, не в самом начале заболевания, а на каком-либо витке «порочного круга»: зуд/расчесы/сыпь/зуд.
К обязательным критериям диагноза АтД относятся зуд, хроническое рецидивирующее течение, атопия у самого больного или родственников и типичные по виду и локализации высыпания.
Дополнительные диагностические критерии: сезонность обострений (ухудшение состояния в холодное время года и улучшение летом); обострение процесса под влиянием провоцирующих факторов (аллергены, ирританты (раздражающие вещества), пищевые продукты, эмоциональный стресс и т. д.); повышение содержания общего и специфических IgE в сыворотке крови; эозинофилия периферической крови; гиперлинеарность ладоней («складчатые») и подошв; фолликулярный гиперкератоз («роговые» папулы на боковых поверхностях плеч, предплечий, локтей); зуд при повышенном потоотделении; сухость кожи (ксероз); белый дермографизм; склонность к кожным инфекциям; локализация кожного процесса на кистях и стопах; экзема сосков; рецидивирующие конъюнктивиты; гиперпигментация кожи периорбитальной области; складки на передней поверхности шеи; симптом Денни–Моргана (дополнительная складка нижнего века); хейлит.
Для постановки диагноза необходимо сочетание трех главных и не менее трех дополнительных критериев.
Наружная терапия зависит от стадии процесса. Она должна нормализовать барьерные функции кожи и оказывать противовоспалительное действие. Наиболее часто используются кремы и пасты, содержащие противозудные и противовоспалительные вещества (деготь, нафталан, ихтиол). При наличии острой воспалительной реакции, мокнутия применяют примочки с вяжущими веществами (танин). При АтД показано применение кратковременных курсов топических глюкокортикостероидов (ТГКС). Топические стероиды, применяемые в педиатрической практике, наряду с выраженным противовоспалительным действием, должны обладать низкой системной биодоступностью, минимальными побочными эффектами. В зависимости от стадии заболевания, локализации процесса используют различные лекарственные формы (лосьон, эмульсия, крем, мазь).
Препараты всегда следует наносить на увлажненную кожу, особенно при использовании мазей. Крема с ТГКС наносят на кожу через 15 минут после увлажнения кожи эмолентом.
Мази с ТГКС наносим на кожу за 15 минут до использования эмоллиентов.
Пропиленгликоль раздражает кожу у детей в возрасте до двух лет. Использование мазей и кремов на основе пропиленгликоля не рекомендовано до достижения возраста двух лет (пропиленгликоль используют для оптимизации растворимости молекулы ТГКС и повышения перкутанной абсорбции). Глицерин в основе эмолентов лучше переносится (менее жгучий эффект), чем мочевина.
Базисная терапия ориентирована на увлажняющее местное лечение и предотвращение специфических и неспецифических факторов провокации.
Эмоленты следует назначать в адекватной дозе, не менее 150–200 г в неделю у детей раннего возраста и до 500 г у взрослых. В зимнее время назначаются эмоленты с большим количеством липидов. Рекомендуется использовать эмоленты сразу после купания, через 2–3 минуты.
Иммунолог
В основе развития АтД лежит генетически детерминированная особенность иммунного ответа организма. Характерной чертой такого генотипа является поляризация иммунного ответа в пользу преобладания и преимущественного активирования Th2-лимфоцитов, что сопровождается высоким уровнем ИЛ-4, ИЛ-5 и общего IgE. При этом отмечается снижение продукции γ-интерферона, который модулирует иммунный ответ и подавляет рост кератиноцитов. Он может тормозить синтез IgE и стимулировать синтез защитных антител. Однако воспалительные изменения на коже при АтД могут развиваться и без участия IgЕ, тем более, что, по данным литературы, приблизительно у 25% больных уровень IgЕ не превышает нормального. Иммунные нарушения объясняют две важные клинические черты АтД:
Инфекционист
Инфекционистам приходится иметь дело с инфекционно-аллергическим дерматитом, при котором имеются длительные периоды повышения СОЭ и субфебрильной температуры, после острых респираторно-вирусных инфекций и заболеваний носоглотки. В плане обследования необходимо взятие мазков с задней стенки рото- и носоглотки на микрофлору и Staphylococcus aureus с определением чувствительности к антибиотикам.
Вскармливание при атопическом дерматите
Ребенка с АтД желательно держать на грудном вскармливании, белки женского молока полностью лишены аллергических свойств и легко расщепляются ферментами малыша. Грудное молоко содержит много секреторного IgА, защищающего слизистую кишечника от крупных молекул аллергенов. И, наконец, это лучшая профилактика дисбактериоза.
Из диеты кормящей матери исключаются облигатные аллергены (цитрусовые, тропические фрукты, клубника, шоколад, икра, рыба, яйца, крепкий чай, кофе, острые сыры, пряности, копчености и т. д.), а также продукты, вызывающие аллергические реакции у конкретного ребенка.
Кроме того, кормящим мамам не следует перегружать свой рацион продуктами из свежего молока — лучше заменить их кисломолочными.
Детям, находящимся на смешанном и искусственном вскармливании, следует максимально сократить поступление белка коровьего молока.
Необходимо следить, чтобы используемые смеси были адаптированными, до 1/3–1/2 суточного рациона могут составлять кисломолочные смеси.
При выраженной кожной реакции на молоко применяются специальные смеси для детей с аллергией к белкам коровьего молока или смеси, рекомендованные при поливалентной аллергии (в частности, приготовленные на основе сои). К сожалению, аллергия на белок коровьего молока в 20–30% случаев сопровождается реакцией и на соевый белок. В таком случае назначают смеси на основе гидролизатов белка.
Этап введения ребенку прикорма
Не следует торопиться с введением прикорма, если ребенок страдает АтД. Чем позже будет введен прикорм, тем выше вероятность того, что пищеварительная система и ферменты «дозреют» и продукт будет нормально усваиваться. В любом случае, не следует вводить прикорм раньше 5–6-месячного возраста. Прикорм вводят с особой осторожностью, фиксируя реакцию на каждый новый продукт в специальном «пищевом» дневнике.
Подбор продуктов прикорма следует осуществлять с учетом степени морфологической и функциональной зрелости, секреторной способности слюнных желез и низкой активности амилазы слюны; количественных и качественных особенностей секреции желудочного сока, ее низкой протеолитической активности.
Каждый продукт вводят, начиная с минимального его количества (половина чайной ложечки), постепенно увеличивая (удваивая) дозу и в течение нескольких недель доводя до возрастной нормы. При появлении аллергической реакции продукт отменяют (попробовать ввести его вновь можно будет только через полгода).
С позиций сформировавшейся к настоящему времени «пребиотической концепции» действуют в направлении стимуляции бифидобактерий и лактобацилл в составе микробиоценоза кишечника ребенка, с учетом потенциальной полезности этих видов микроорганизмов.
Преследуя такую цель, как уменьшение численности условно (потенциально) патогенных микроорганизмов (клостридии и фузобактерии) и, вследствие этого, снижение нагрузки их метаболитами, можно рассчитывать на успешность гипотезы о снижении в результате этого интенсивности проявлений АтД. Такая цель описывается в современной литературе как достижение пребиотического эффекта. Научно доказанным на сегодняшний день является то, что пребиотическим эффектом обладают два представителя «фруктанов» — инулин и олигофруктоза.
Добавление пребиотиков в состав продуктов для детского питания ознаменовалось развитием нового направления в детском питании — поиск, обоснование, создание композиций для прикорма, имеющих заранее заданные функциональные свойства. Наряду с пребиотиками для создания функциональных продуктов питания в состав прикорма добавляются витамины и минералы. Как видно, все эти компоненты могут опосредовать свои эффекты, в частности, через иммунную систему: витамины A, D, E, B1, B2, B6, B12, PP, C, фолиевая кислота, биотин, пантотеновая кислота; минералы — Ca, Fe, Zn, I.
С учетом непрерывно меняющихся предпочтений и потребностей детей первого года жизни в продуктах питания, важно предугадывать эти потребности, а затем оперативно и комплексно реагировать на них, добиваясь не только предотвращения и/или решения проблем, но делая это комфортно как для ребенка, так и для семьи.
Именно с этой целью оптимальным считается комплексный подход к вопросу с решением всего круга проблем, по принципу «360°», позволяющему правильно подобрать продукты прикорма для питания ребенка с учетом всех его индивидуальных особенностей.
Клиническая эффективность пребиотиков доказывается на протяжении последних 20 лет, начиная с работ Gibson (1995) и далее, не менее чем несколькими десятками исследований с доказательным дизайном. Для объективизации клинической эффективности наряду с общепринятыми признаками (рвота, срыгивание, дискомфорт, метеоризм, запор) был использован такой показатель, как вес стула (г/день) в динамике клинических испытаний.
Разумным является введение нужных элементов из линейки продукции: кашек, пюре, печенья и др. в такой последовательности, чтобы минимизировать риск развития несостоятельного пищеварения, клинически проявляющегося признаками, характерными для АтД.
Введение прикорма (некоторые авторы считают с 4–5 месяцев) начинают с безмолочных каш, аллергенность которых низка, благодаря отсутствию в их составе коровьего молока, и только потом (с 6 месяцев), с целью повышения питательной ценности, включают в рацион молочные каши. С 9-месячного возраста вкусовую гамму продуктов обогащают кашами с различными фруктовыми добавками и с 12 месяцев начинают предлагать ребенку каши с хлопьями, злаком и кусочками фруктов, подготавливая ребенка к обогащению и увеличению разнообразия его рациона.
После овощей и каш вводятся фрукты (зеленое яблоко, груша, слива и т. д.), затем мясо (начиная с кролика, индейки, ягненка).
Неоднозначность рекомендаций по введению прикорма по срокам, составам и последовательности их введения следует воспринимать не строго, а с точки зрения их применимости к конкретным условиям и конкретному ребенку. Это позволяет участковому врачу сохранить право на творческое решение вопросов с учетом имеющегося опыта.
Рекомендации по старту с гипоаллергенного прикорма в виде каш основаны на таких преимуществах промышленных технологий, как использование натуральных продуктов, отсутствие молока, сахара, соли, консервантов, красителей, пестицидов, крахмала, ароматизаторов. Технологические процессы оптимизированы в максимальной степени и предусматривают все известные потребности растущего и развивающегося детского организма, например, использование «барабанных технологий» позволяет обеспечить воздушность продукта питания, что очень важно на этапе перехода к глотанию нежидкой пищи.
Низкую аллергенность злаковому прикорму придает использование при их изготовлении муки из кукурузы, гречи, риса.
Наша многолетняя работа с применением гипоаллергенного злакового прикорма сопровождалась изучением мнения родителей по качеству имеющихся на рынке продуктов детского питания. Предпочтения родителей были отданы линейке продуктов Heinz, в меньшей степени Nestle, Nutricia. Со слов опрошенных мам, их привлекали дизайн и доступность продукции Heinz и продуманность линейки для всех возрастных групп с учетом вкусовых предпочтений детей, способности продукта легко и без комочков разводиться в воде, продолжительности интервалов между кормлениями, когда ребенок не проявляет беспокойства ни в связи с тем, что быстро проголодался, ни в связи с расстройствами пищеварения.
Хорошая растворимость в воде, монозлаковый состав каш с включением пребиотиков создают хорошие условия для предотвращения аллергизации и развития АтД. Матери, успешно вскармливающие своего ребенка грудью, чаще получали информацию из объективных, профессионально-информированных источников, к числу которых перспективным представляется присоединение патронажных медицинских сестер после надлежащей их подготовки.
Элиминационная диета
Аллергические симптомы провоцирует аллерген, следовательно, все потенциальные аллергены из меню ребенка и из его окружения нужно исключить, так как аллергены еще и усиливают действие друг друга.
Жирные продукты не могут расщепиться и усвоиться полностью, а сахара усиливают процессы брожения в кишечнике, отравляя детский организм токсинами. Исключите из меню на время аллергических высыпаний все красные овощи и фрукты, ягоды и соки из них, зелень, злаки, содержащие глютен, особенно манную кашу. Питание, диета ребенка с АтД полностью распространяется и на маму, если она кормит грудью. В раннем возрасте основную роль играют диетические ограничения.
Диета, как правило, предусматривает исключение яиц и коровьего молока, а также экстрактивных веществ, пищевых добавок, консервантов, эмульгаторов, жареных блюд, копченостей, соусов, газированных напитков и продуктов с высокой аллергизирущей активностью (мед, шоколад, какао), независимо от того, были они причинным фактором или нет [6].
При этом примерно в 90% случаях пищевыми продуктами, вызывающими обострения АтД, являются молоко, яйца, арахис, соя, пшеница и рыба. Если пищевой аллерген является значимым, то его устранение из диеты приводит к значимому клиническому улучшению.
Подбор элиминационной диеты должен быть индивидуальным и основываться на доказанной непереносимости продукта. Помимо этого рекомендуется уменьшение количества соли в пище.
Купание ребенка с атопическим дерматитом
Запрет купания является ошибкой, но при этом необходимо соблюдать несколько простых правил.
Светолечение
У 74,4% пациентов, страдавших легкой и среднетяжелой формой АтД, было полное разрешение во время летних каникул, 16,3% имели улучшение и только 9,3% без динамики. Ультрафиолет оказывает противомикробное действие, уменьшая колонизацию Staphilococcus aureus и координируя регуляцию антимикробных пептидов, улучшает кожный барьер. Двухнедельный курс гелиотерапии значительно улучшает баланс витамина D за счет увеличения в сыворотке кальцидиола и вызывает заживление при АтД, происходит иммуномодуляция путем апоптоза воспалительных клеток, ингибирование клеток Лангерганса и изменения продукции цитокинов [6].
Организационные вопросы
Организация кормления ребенка должна соответствовать возрасту. Во время различных заболеваний и в период реконвалесценции рекомендуют давать ребенку хорошо обработанную пищу в небольших количествах, а также избегать введения новых продуктов. Необходимо соблюдать правила вакцинации, которую осуществляют только в период ремиссии и после соответственной подготовки. При гигиеническом уходе за новорожденным и ребенком грудного возраста лучше избегать использования новых шампуней, мыла, духов.
Прогноз при соблюдении всех мер профилактики и лечения благоприятный.
Заключение
АтД — клиническая реализация аномалии конституции, которая может манифестировать в любом возрасте при стечении неблагоприятных факторов. Для практического удобства целесообразно эту патологию рассматривать в возрастном аспекте, так как наблюдается непрерывная метаморфоза этого состояния.
Перспективным направлением в решении проблемы, в устранении клинических проявлений являются мероприятия по снижению экспозиции фактора аллергии за счет комплексного подхода к смягчению всех факторов, вносящих вклад в развитие этого патологического состояния, которое следует рассматривать как дебют атопического марша.
Злаковый прикорм с гипоаллергенными свойствами из линейки продуктов Heinz оптимально приспособлен к низкому кислотно-пептическому потенциалу желудка у детей, что позволяет элиминировать механизмы пищевой провокации атопического дерматита у детей первого года жизни.
Интерес представляет коррекция микробиоценоза кишечника, участники которого участвуют в элиминации антигенов, провоцирующих атопический дерматит. Пребиотические компоненты в составе злакового прикорма Heinz поддерживают защиту разнообразия микрофлоры, что профилактически воздействует на интестинальную экосистему.
Литература
* ГБОУ ВПО СпбГМПУ МЗ РФ, Санкт-Петербург
** ФГАОУ ВПО БФУ им. И. Канта, Калининград