Чем лечить дерматит у ребенка 5 лет
Средства от атопического дерматита
Атопический дерматит (АД) у детей является одним из наиболее распространенных заболеваний детей раннего возраста. Данное заболевание представляет собой аллергическое воспаление кожи, которое характеризуется зудом, а также частыми рецидивами и возрастными особенностями сыпи на коже. Как правило, дерматит появляется в раннем возрасте, при отсутствии лечения продолжает свое прогрессирование в более старшем возрасте, что значительно ухудшает качество жизни пациентов и их родных.
Распространенность атопического дерматита у детей
Исследования показывают значительный рост распространенности атопического дерматита у детей в РФ.
Также комитетом экспертов по астме и аллергии Европейского бюро ВОЗ была разработана и утверждена еще одна программа – GA2LEN. GA2LEN ( Global Allergy and Asthma European Network ) исследовало частоту встречаемости аллергической патологии среди подростков в возрасте от 15 до 18 лет. Согласно исследованию, наличие симптомов АД встречалось у 33 % подростков, распространенность АД по данным анкет – у 10%, подтвержденный диагноз – у 7% детей подросткового периода. У девочек в 1,5 раза больше, чем у мальчиков.
Причины и симптомы атопического дерматита у детей
Лечение атопического дерматита у детей
В данной статье мы уделим большое внимание именно лечению данного недуга, а также расскажем об основных особенностях применения лекарственных средств у малышей с атопическим дерматитом.
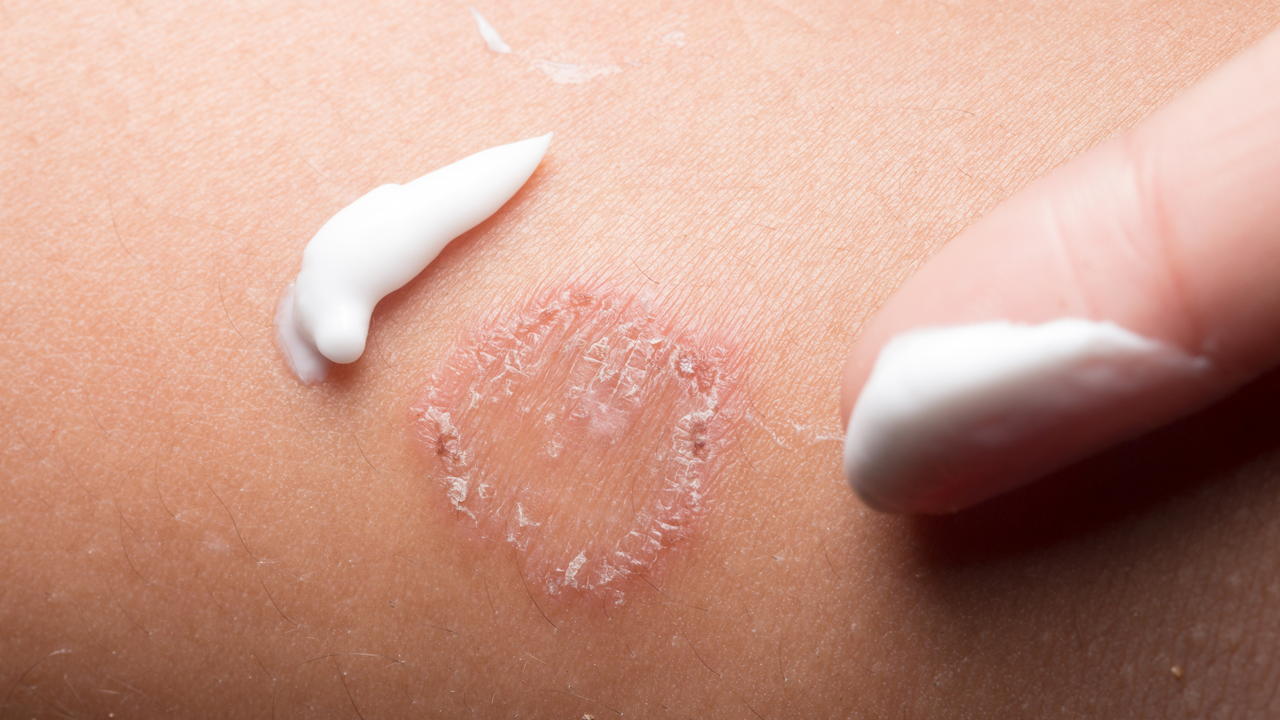
Основой лечения является наружная терапия с использованием различных лекарственных средств. Целью наружной (местной) терапии является полное устранение воспалительных изменений, зуда, а также восстановление водно-липидного слоя кожи. В качестве таких средств используются местные глюкокортикостероиды (гормоны), ингибиторы кальциневрина, эмоленты. Особое внимание уделим эмолентам. Эмоленты представляют собой средства лечебной косметики, которые ухаживают за кожей и предотвращают сухость кожи. В ряде случаев назначается и системная терапия. Под системной терапией подразумевается использование средств, которые применяют внутрь. Наиболее часто в качестве системной терапии используют антигистаминные средства.
Ниже рассмотрим наиболее распространенные средства для лечения АД у детей.
Целью местной терапии атопического дерматита является полное устранение воспалительных изменений и зуда.
Гормоны
В качестве гормонов используют местные глюкокортикостероиды (МГК). Они являются наиболее сильными препаратами в начале заболевания, что позволяет в кратчайшие сроки добиться устранения симптомов данного заболевания. Длительность использования данных препаратов не должна превышать двух недель. По возможности, использование МГК должно быть коротким.
Что должны помнить родители при использовании данных средств:
Местные гормоны существуют различных классов, что зависит от силы их действия. Наиболее распространенными МГК являются: целестодерм, элоком, локоид, дермовейт, кутивейт.
Ингибиторы кальциневрина (ИК)
Особенностью данных средств является отсутствие осложнений, свойственных гормонам. Они могут использоваться вместе с гормонами. После устранения симптомов, МГК можно заменить на ИК, что позволит избежать развития осложнений. Наиболее распространены два лекарства из этой группы: пимекролимус и такролимус. Пимекролимус используется при легкой степени тяжести заболевания, тогда как такролимус используется в тяжелых случаях.
Эмоленты
Как было сказано выше, эмоленты представляют собой средства, которые позволяют восстановить водно-липидный слой кожи. Тем самым они устраняют сухость и способствуют снижению зуда кожи. Используются как при обострении, так и в стадии ремиссии. Как правило, препараты используют несколько раз в сутки – утром и вечером. При отсутствии эффекта, возможно применение до 4-6 раз в день, иногда до 10 раз в сутки. Возможность более частого использования данных препаратов объясняется минимальностью побочных эффектов.
Эмоленты представляют собой средства, которые позволяют восстановить водно-липидный слой кожи.
Эмоленты выпускаются в виде лосьонов, термальной воды, кремов и мазей. Использование той или иной лекарственной формы зависит от стадии болезни. При остром процессе, если есть мокнутие, используют подсушивающие средства (термальная вода, лосьоны). Если нет мокнутия, то возможно использование масел для ванны. После купания нужно нанести крем-эмолент. Даже когда заболевание отступает, очень важно продолжать наносить эмоленты на кожу после купания. Если перестать следить за кожей, то заболевание может обостриться снова.
Ниже перечислим основные средства лечебной косметики, рекомендованные союзом педиатров России:
Помимо местного лечения, используются также и иные средства. Предпочтение отдается антигистаминным препаратам. Среди них используют: цетиризин, левоцетиризин, дезлоратадин, лоратадин, фексофенадин, рупатадин, эбастин.
Атопический дерматит является заболеванием, которое хорошо поддается лечению. В связи со значительным ростом данной патологии, у родителей должна быть повышенная настороженность в плане развития данного недуга у ребенка. Очень важно придерживаться рекомендаций лечащего врача, соблюдать диету и режим, использовать только те препараты, которые имеют доказательный характер. Не занимайтесь самолечением с применением народных средств, при возникновении симптомов заболевания обращайтесь к педиатру.
Дерматит у детей
Дерматит у детей – комплекс воспалительно-аллергических реакций кожи, возникающих в ответ на воздействие различных раздражителей. Дерматит у детей проявляется эритемой различных участков кожи, зудом, наличием сыпи или чешуек, изменением чувствительности воспаленных участков кожи, ухудшением общего самочувствия. Диагностика дерматита у детей и его формы основана на данных визуального осмотра, анализов соскоба с пораженной поверхности кожи, иммунологического и биохимического обследования. Лечение дерматита у детей предусматривает устранение контакта с вызвавшим реакцию раздражителем, обработку пораженных участков кожи, прием антигистаминных, иммуномодулирующих, седативных средств.
Общие сведения
Дерматит у детей – локальное или распространенное воспаление кожных покровов ребенка, развивающееся вследствие прямого или опосредованного воздействия факторов биологической, физической или химической природы. В детской дерматологии и педиатрии дерматиты составляют 25-57% случаев всех заболеваний кожи. У детей чаще всего встречаются атопический, себорейный, контактный и пеленочный дерматиты. Как правило, дерматиты у детей манифестируют на первом году жизни, а в дошкольном и школьном возрасте впервые развиваются относительно редко. Начавшись в раннем детстве, дерматит может приобрести рецидивирующее течение и привести к снижению социальной адаптации ребенка.
Причины дерматита
Атопический дерматит у детей является типичным аллергодерматозом, в основе развития которого лежит наследственная предрасположенность, аллергенные и неаллергенные причинные факторы. Для обозначения атопического дерматита у детей дерматологи и педиатры иногда используют термины «детская экзема», «экссудативный диатез», «аллергический диатез» и др.
У детей с атопическим дерматитом чаще всего имеется отягощенный семейный анамнез по аллергическим заболеваниям (бронхиальной астме, пищевой аллергии, поллинозу и др.). К атопическому дерматиту склонные дети, находящиеся на искусственном вскармливании, страдающие пищевой, лекарственной, пыльцевой или бытовой аллергией, частыми инфекционно-вирусными заболеваниями, патологией ЖКТ (гастродуоденитом, аскаридозом, дисбактериозом и др.), иммунодефицитом.
Пеленочный дерматит у детей связан с плохим или неправильным уходом за ребенком: недостаточно частой сменой подгузников и одежды, редкими купаниями и т. д. Пеленочный дерматит у детей может возникать при длительном контакте кожи с механическими (тканью пеленки или подгузника), физическими (влажностью и температурой), химическими (аммиаком, солями желчных кислот, пищеварительными ферментами) и микробными (условно-патогенными и патогенными бактериями, дрожжевыми грибками рода кандида) факторами.
К развитию пеленочного дерматита предрасполагает недостаточная морфофункциональная зрелость кожных покровов у детей грудного возраста, обусловленная слабостью соединительнотканного компонента дермы, хрупкостью базальных мембран, тонкостью и ранимостью эпидермиса, слабой увлажненностью кожи, несовершенством терморегуляторной и иммунной функции кожи. К группе риска по возникновению пеленочного дерматита относятся недоношенные дети, страдающие гипотрофией, рахитом, дисбактериозом кишечника, частыми поносами.
Этиологическим агентом себорейного дерматита у детей выступает грибок Malassezia furfu, являющийся представителем нормобиоты здоровой кожи человека. При хорошей иммунной реактивности грибок ведет себя спокойно, однако при различного рода нарушениях гомеостаза может вызывать перхоть, фолликулит и себорейный дерматит у детей.
Контактный дерматит у детей может возникать при чрезмерном воздействии на кожу низких или высоких температур, солнечных лучей, УФО, рентгеновских лучей; частой обработке кожи дезинфицирующими средствами (спиртом, эфиром, йодом); применении средств гигиены и косметики (стиральных порошков, кремов, присыпок), контакте с некоторыми видами растений (борщевик, молочай, лютик, примула, арника) и насекомых.
Усугубить течение различных видов дерматита у детей могут климато-географические и метеорологические факторы, бытовые условия, ОРВИ, анемии, ожирение, психологические стрессы, вакцинация.
Симптомы дерматита у детей
Симптомы атопического дерматита
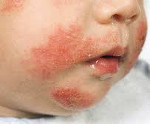
Обычно манифестирует в первом полугодии жизни; реже развивается в дошкольном, школьном или подростковом возрасте. Кожные высыпания при атопическом дерматите у детей могут быть представлены стойкой гиперемией или преходящей эритемой, сухостью и шелушением кожи либо мокнущей папулезно-везикулезной сыпью на эритематозном фоне. К характерным признакам атопического дерматита у детей относятся симметричность поражения кожи на лице, конечностях, сгибательных поверхностях суставов; зуд различной интенсивности. Довольно часто при атопическом дерматите у детей обнаруживается складчатость (гиперлинеарность) ладоней и подошв; фолликулярный гиперкератоз локтей, предплечий, плеч; белый дермографизм, расчесы кожи, пиодермии, гиперпигментация век («аллергическое сияние»), хейлит, крапивница, кератоконус, рецидивирующий конъюнктивит и др.
Естественным ходом прогрессирования атопического дерматита у детей при отсутствии надлежащего лечения может стать так называемый «атопический марш» или атопическая болезнь, характеризующаяся присоединением других аллергических заболеваний: аллергического конъюнктивита, аллергического ринита, бронхиальной астмы.
Симптомы себорейного дерматита
Данный вид дерматита встречается примерно у 10% детей первых 3 месяцев жизни и полностью прекращается к 2-4 годам. Первые проявления себорейного дерматита у ребенка могут появиться уже на 2-3 неделе жизни. При этом на волосистых участках головы образуются сероватые отрубевидные чешуйки (гнейс), которые, сливаясь, превращаются в сплошную сальную корку. Гнейс может распространяться на кожу лба, бровей, заушной области; иногда пятнисто-папулезные высыпания, покрытые чешуйками на периферии, обнаруживаются в естественных складках туловища и конечностей.
Отличительными особенностями себорейного дерматита у детей служит минимальная выраженность зуда, отсутствие экссудации (чешуйки сальные, но сухие). При насильственном снятии корочек обнажается ярко гиперемированная кожа; в этом случае она может мокнуть и легко инфицироваться.
Симптомы пеленочного дерматита
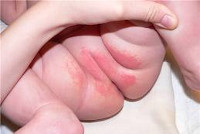
Пеленочный дерматит характеризуется раздражением кожных покровов ягодичной области, внутренней поверхности бедер, промежности, поясницы, живота, т. е. участков кожи, соприкасающихся с мокрыми и загрязненными подгузниками, пеленками, ползунками. Пеленочный дерматит встречается у 35-50% грудничков, чаще развивается у девочек в возрасте от 6 до 12 месяцев.
По степени выраженности клинических проявлений выделяют 3 степени пеленочного дерматита. При легких проявлениях дерматита у детей возникает умеренная гиперемия кожи, неярко выраженная сыпь и мацерация кожи в местах типичной локализации. Пеленочный дерматит средней степени тяжести характеризуется образованием папул, пустул и инфильтратов на раздраженных участках кожных покровов. Тяжелый пеленочный дерматит у детей протекает с вскрытием пузырьков, образованием участков мокнутия и эрозий, обширных сливных инфильтратов.
Развитие пеленочного дерматита влияет на общее самочувствие детей: они становятся беспокойными, часто плачут, плохо спят, поскольку воспаленные участки кожи сильно зудят, а прикосновения к ним причиняют дискомфорт и боль. У девочек пеленочный дерматит может приводить к развитию вульвита.
Симптомы контактного дерматита у детей
Проявления возникают непосредственно на том участке кожи, с которым соприкасался какой-либо раздражитель. Основные признаки контактного дерматита у детей включают отечную гиперемию кожи с резкими границами, сильный зуд, жжение, болезненность, образование волдырей, вскрытие которых приводит к формированию мокнущих эрозивных участков.
Контактный дерматит у детей может принимать острое или хроническое течение. Острая фаза наступает сразу после контакта с раздражителем и прекращается вскоре после завершения воздействия. Хроническое течение дерматит у детей приобретает после частого повторного воздействия агрессивного фактора.
Диагностика
Появление любых высыпаний на коже ребенка требует внимательной оценки со стороны педиатра, детского дерматолога, детского аллерголога-иммунолога, иногда – детского инфекциониста. При подозрении на дерматит у детей проводится тщательный сбор анамнеза, осмотр кожных покровов, клинико-лабораторное обследование.
В диагностике атопического дерматита у детей важную роль играет выявление в крови эозинофилии, повышенного уровня общего IgE, аллергенспецифических IgE и IgG методами ИФА, RAST, RIST, MAST; наличие положительных кожных или провокационных тестов с аллергенами.
При наличии вторичной инфекции проводится бактериологическое исследование мазков; для обнаружения патогенных грибков изучается соскоб с гладкой кожи. В рамках обследования детей с дерматитом важно исследование копрограммы, кала на дисбактериоз и яйца гельминтов, проведение УЗИ органов брюшной полости. Иногда с целью дифференциальной диагностики выполняется биопсия кожи.
В процессе обследования важно уточнить причины и форму дерматита у детей, а также исключить наличие иммунодефицитных заболеваний (синдрома Вискотта-Олдрича, гипериммуноглобулинемии Е), розового лишая, микробной экземы, чесотки, ихтиоза, псориаза, лимфомы кожи.
Лечение дерматита у детей
Реализация комплексного подхода к терапии атопического дерматита у детей включает снижение или исключение контакта с аллергеном, правильный подбор диеты, медикаментозную терапию, аллерген-специфическую иммунотерапию. Системная фармакотерапия предусматривает прием антигистаминных препаратов, НПВС, энтеросорбентов, ферментов, витаминных препаратов; при тяжелом течении дерматита у детей – глюкокортикоидов. Для купирования обострений атопического дерматита у детей используется плазмаферез или гемосорбция.
Топическая терапия направлена на устранение воспаления и сухости кожи, восстановление барьерных свойств кожи и профилактику вторичной инфекции. Она включает наружное применение кортикостероидных мазей, нестероидных гидролипидных кремов, дезинфицирующих жидкостей, примочек, влажно-высыхающих повязок. При атопическом дерматите у детей хорошо себя зарекомендовали нефармакологические методы лечения: рефлексотерапия, гипербарическая оксигенация, индуктотермия, магнитотерапия, светотерапия. При резистентных к традиционной терапии формах атопического дерматита у детей может применяться ПУВА-терапия.
Основу лечения себорейного дерматита составляет правильно организация ухода за пораженной кожей с помощью специальных противогрибковых шампуней и кремов. Детям назначается мытье головы дерматологическими шампунями с кетоконазолом циклопироксом, дегтем и др.), обладающими фунгистатическим, фунгицидным, кераторегулирующим и противовоспалительным и действием. После этого на кожу головы наносится минеральное или оливковое масло. Для очищения участков себореи на гладкой коже используются специальные гели, после чего кожа смазывается дерматологическим кремом. В среднем курс терапии себорейного дерматита у детей длится около 6 недель.
В лечении пеленочного дерматита у детей главная роль отводится организации правильного гигиенического ухода: частой смене пеленок и подгузников, подмыванию ребенка после каждого акта мочеиспускания и дефекации, принятию воздушных и травяных ванн. Пораженные участки кожи ребенка должны тщательно высушиваться, обрабатываться присыпками и лечебными средствами гигиены, содержащими пантенол, декспантенол, пироктона оламин и т. п.). Следует избегать назначения топических кортикостероидов при лечении пеленочного дерматита у детей. Терапия контактного дерматита предполагает исключение воздействия на кожу агрессивных веществ. Для снятия воспаления применяются пасты на основе цинка, мази на основе ланолина, присыпки, отвары трав.
Профилактика
При любых формах дерматита у детей важны общие мероприятия: закаливающие процедуры, правильный уход за детской кожей, использование высококачественной детской косметики и гипоаллергенных средств гигиены, ношение одежды из натуральных материалов и т. д. Необходима смена подгузников каждые 4 часа (или сразу после дефекации), недопущение длительного контакта кожи с выделениями. Важное значение имеет коррекция рациона питания, нормализация деятельности ЖКТ.
При атопическом дерматите у детей следует избегать контакта с бытовыми и пищевыми аллергенами. Продлению ремиссии способствуют длительные курсы климатотерапии.
Наиболее часто встречающиеся дерматиты у детей: особенности диагностики и терапии
По данным зарубежных исследователей, примерно 25% всех обращений к врачам составляют жалобы на патологию кожи [1]. Среди них у детей наиболее часто встречаются дерматиты: себорейный, контактный (пеленочный) и атопический.
По данным зарубежных исследователей, примерно 25% всех обращений к врачам составляют жалобы на патологию кожи [1]. Среди них у детей наиболее часто встречаются дерматиты: себорейный, контактный (пеленочный) и атопический. В последние годы ученые отмечают увеличение частоты этих кожных заболеваний в общей практике. Так, в Нидерландах за период 1987–2001 годы у детей в возрасте 0–17 лет врачи наиболее часто диагностировали грибковые (дерматофитозы), атопические, бактериальные (импетиго) и контактные дерматиты, которые составили 57% от всех случаев кожных заболеваний [2].
Себорейный дерматит. Возможным этиологическим фактором себорейного дерматита рассматривают гриб Malassezia furfur. Эти микроорганизмы обычно колонизируют здоровую кожу, однако им отводят важную роль также в этиологии и/или обострении фолликулита, себорейного и атопического дерматитов.
Различают две клинические формы болезни: себорейный дерматит грудных детей и себорейный дерматит взрослых.
Себорейным дерматитом страдают 10% мальчиков и 9,5% девочек; чаще — дети в возрасте первых 3 мес жизни, затем заболеваемость слегка снижается (к 2 годам она обычно проходит или сохраняется до 4-летнего возраста). У взрослых себорейный дерматит диагностируют в любом возрасте: сыпь представлена красными зудящими папулами, покрытыми чешуйками, на волосистой части она напоминает перхоть.
У младенцев, страдающих себорейным дерматитом, уже на 2–3-й неделе жизни на коже волосистой части головы (в меньшей степени лба, щек, в заушных складках) появляются скопления жирных, сальных чешуек (гнейс), а при поражении крупных складок кожи туловища и конечностей — пятнисто-папулезная сыпь, также покрытая чешуйками на периферии. Сыпь может локализоваться также в области наружного слухового прохода и грудины, на шее, в подмышечной и паховых областях. Зуд умеренный или отсутствует [3]. При локализации сыпи в пеленочной области возможно присоединение бактериальной инфекции, что иногда сильно затрудняет лечение. В отсутствие лечения сыпь может распространиться на другие участки туловища, приобретая генерализованный характер. На фоне себорейного дерматита или после его исчезновения у некоторых детей возникает другой дерматит — атопический, в этиопатогенезе которого (особенно тяжелой формы заболевания) также весьма существенную роль отводят Malassezia furfur.
Важными отличительными признаками себорейного дерматита является отсутствие зуда кожи, а также преимущественное поражение волосистой части головы и пеленочной области у детей, страдающих себорейным дерматитом. Для атопического дерматита характерна экссудация кожи, тогда как для себорейного — более раннее начало и отсутствие наследственной отягощенности атопией (табл. 1).
Лечение себорейного дерматита не представляет особых сложностей. Проявления заболевания в волосистой части головы у новорожденных (молочные корочки) могут самопроизвольно пройти к 6–8-й неделе жизни (или же таким детям достаточно назначить ежедневное мытье головы специальным шампунем с последующим нанесением минерального или оливкового масел). Также проводят очищение раздраженной кожи с участками гиперсебореи, особенно в проблемных зонах. С этой целью показано использование очищающего геля «Биодерма Сенсибио D. S.», «Cафорель», также рекомендован «Топикрем», гель-пенка для душа — для кожи, склонной к микозам, «Фридерм цинк» (при шелушении кожи головы).
После предварительного очищения кожу подсушивают и на проблемные места (у новорожденных и детей — кожа головы, лоб, ягодицы; у взрослых — крылья носа, брови, подбородок) наносят дерматологический крем (например, «Биодерма Сенсибио D. S.»).
Из дерматологических шампуней, специально разработанных для лечения себорейного дерматита у детей и взрослых, широко используют шампунь «Низорал», содержащий 2%-ный кетоконазол. Однако такое же клиническое улучшение при сравнительном исследовании отмечено при применении шампуня «Келюаль D. S.», который обладает фунгицидным, фунгистатическим, противовоспалительным и кераторегулирующим действиями благодаря содержанию в нем противогрибкового препарата неимидазолового ряда циклопироксоламина (D. Shuttleworth et al., 1998). Циклопироксоламин имеет высокий коэффициент фунгистатического действия (подавление пролиферации грибков Malassezia); кроме того, он обладает уникальным противовоспалительным действием, сравнимым даже с действием кортикостероида легкой активности (K. Gupta, 1998). В состав шампуня «Келюаль D. S.» входит также другой противогрибковый препарат — пиритион цинка 1%-ный, который обладает фунгистатическим и кераторедуцирующим действием. Сочетание двух противогрибковых активных компонентов оказывает синергичное действие по подавлению пролиферации грибков Malassezia, что выражается в высоком коэффициенте фунгистатического действия у шампуня «Келюаль D. S.», превосходящем, как показало исследование, ингибирующую активность кетоконазола. Дополнительно в состав шампуня «Келюаль D. S.» входит келюамид, оказывающий механическое дисперсионное действие, обеспечивающий быстрое устранение сквамов (кератолитический эффект).
При образовании себорейных корок на голове и выраженном шелушении кожи можно также использовать шампунь «Фридерм деготь», «Мустела Стелакер крем» (его наносят на себорейные корочки у детей, оставляют на ночь и затем смывают «Мустела Бебе Пенка-шампунем» для новорожденных).
Обычно лечебные шампуни применяют 2 раза в неделю, курс лечения составляет 6 нед.
Для детей старшего возраста и подростков могут быть полезны также другие нефармакологические подходы (например, ограничение использования спреев и гелей для волос, воздействия солнечных лучей).
При себорейном дерматите следует избегать применения топических кортикостероидов в качестве препаратов первой линии [4]. Недавно появилось сообщение о высокой терапевтической активности сочетанного применения противогрибкового шампуня (кетоконазол) и топического ингибитора кальциневрина такролимуса (в настоящее время в России этот ряд нестероидных противовоспалительных средств представлен только кремом Элидел (пимекролимус 1%)) [5].
В последние годы Malassezia furfur рассматривают не только как триггерный фактор атопического дерматита у детей и взрослых, но и как одну из причин тяжелого рецидивирующего течения заболевания, рефрактерного к традиционной терапии. Также эти микроорганизмы чаще выявляются при таком варианте атопического дерматита, когда кожный процесс локализован на голове, шее и в области грудной клетки (в англоязычной литературе так называемый head and neck dermatitis — «дерматит шеи и головы»).
Атопический дерматит. Spergel и Paller приводят следующие клинические критерии атопического дерматита [6].
Обязательные критерии:
Важные особенности в пользу данного диагноза (встречаются не у всех пациентов):
Диагноз атопического дерматита может ставиться после исключения таких заболеваний, как чесотка, аллергический контактный дерматит, себорейный дерматит, псориаз и ихтиоз.
Как показывает практика, для атопического дерматита характерен клинический полиморфизм. Достаточно сказать, что в литературе описано более 26 отдельных мест локализации кожного процесса на участках тела и девять типичных признаков заболевания, главными из которых в сочетании с сухостью кожи являются три: зуд, эритема, папулы. Вместе с тем локализация кожных повреждений часто зависит от возраста. Так, в младенческом возрасте (возникновение заболевания до 2 лет) поражаются щеки, лицо, шея, наружная поверхность конечностей. В возрастном периоде от 2 до 10 лет высыпания обычно локализуются в локтевых и подколенных складках, на спине, задней поверхности шеи, боковых поверхностях туловища. Для подростков и взрослых характерно поражение лица (в основном периорбитально или по типу атопического хейлита), тыльных поверхностей кистей, в области локтевых и коленных сгибов. Зудящие папулы располагаются на фоне лихенизированной и сухой кожи, нередко с выраженным шелушением.
На сегодняшний день наиболее важной, патогенетически обоснованной и абсолютно необходимой для каждого пациента с атопическим дерматитом признается наружная терапия, которая включает правильный уход за кожей (очищение/увлажнение/смягчение) с последующим нанесением на нее противовоспалительных препаратов. По мнению американского проф. D. Leung, «увлажнение и смягчение кожи являются ключевым в терапии атопического дерматита» [7]. Причем из-за нарушения барьерной функции и сухости кожи увлажняющие/смягчающие средства следует использовать даже в те периоды заболевания, когда его симптомы отсутствуют [7, 8]. Такой подход основан на научных данных: в частности, у больных атопическим дерматитом в непораженных участках кожи находят те же воспалительные клетки, которые инфильтрируют очаги поражения; кроме того, ничем не отличаются проявления гиперреактивности кожи и ксероза в различных местах кожи [7, 8]. Из-за своей гиперреактивности атопическая кожа обладает способностью изменяться в зависимости от колебаний температуры воздуха, стрессовых ситуаций, после принятия определенной пищи или по другим неизвестным причинам. Состояние кожи меняется также после нанесения наружных лекарственных средств; иногда такие симптомы, как жжение, усиление зуда, гиперемии сами пациенты или врачи могут связать с применяемым наружным средством, что нередко влечет за собой отмену препарата. На самом деле причиной могут быть вышеперечисленные экзогенные факторы. В случае необходимости врач проводит пациенту тест на переносимость препарата. Описаны редкие случаи развития аллергического контактного дерматита даже на основные противовоспалительные средства терапии атопического дерматита (топические кортикостероиды или топические ингибиторы кальциневрина). Еще одна особенность атопической кожи в том, что ее сухость, сопровождаемая трансэпидермальной потерей воды, способствует повышению системной абсорбции наружных гормональных средств и, следовательно, их побочных действий [9].
Соответственно, эффективное воздействие на сухость и зуд кожи может способствовать повышению результатов терапии при атопическом дерматите. Однако повлиять на такие причины возникновения сухости кожи, как изменения в роговом слое, нарушения кератинизиации, состава баланса и количества внутриклеточных липидов, метаболизм трансэпидермальной воды, изменения рН кожи и т. п., невозможно простым нанесением на кожу увлажняющих и/или смягчающих средств. Это очень сложные физико-химические, биохимические и патофизиологические процессы, которые по-разному протекают при кожных заболеваниях. В последнее время сухую кожу при атопии ученые рассматривают с точки зрения единой патофизиологической концепции «atopy, dry skin and the environment» [10, 11]. С признанием важности такого подхода созданы дерматокосметические линии «А-Дерма», «Дарди Липо Лайн», а также новый уникальный эмолиент, с большим успехом использующийся при лечении атопического дерматита за рубежом — «MAS063D» (Atopiclair) [12, 13]. Так, по данным Abramovits et al., у 94% больных с легкой и средней степенью тяжести атопического дерматита полностью исчезла потребность в топических кортикостероидах уже через 50 дней после применения нестероидного гидролипидного крема «MAS063D» (Atopiclair) [13].
В уникальной линии средств «А-Дерма» («Эгзомега») использованы исключительные качества экстракта овса сорта Реальба: входящие в состав «Эгзомега» амилоза, амилопектин и β-гликаны, вступая в контакт с водой, образуют на поверхности эпидермиса увлажняющую и защитную пленку. Кроме того, они способствуют удержанию липидов, полифенолов и протеинов, образуя мицеллу-«резервуар», который высвобождает действующие вещества по мере необходимости и обеспечивает пролонгированное действие; протеины обладают противовоспалительным действием; фосфолипиды и гликолипиды питают и увлажняют кожу; полифенолы обладают антирадикальным и противовоспалительным действием; магний, железо, медь, цинк, марганец являются кофакторами протеинов. В состав средств «Эгзомега» также входят основные жирные кислоты омега-6 и витамин B3, что обеспечивает восстановление структуры и барьерной функции кожи.
Для ухода за кожей больных атопическим дерматитом широко используют также другие средства лечебно-косметической серии типа «Авен», «Мустела Стелатопия», «Урьяж», «Виши» и т.п.
Прежде чем использовать смягчающие/увлажняющие средства, пациенту с атопическим дерматитом следует соблюсти определенные условия ухода за кожей (очищение с применением специальных моющих средств гигиены, использование дехлорированной воды и т.п.). Увлажняющие/смягчающие средства наносят после предварительного очищения кожи с применением лечебных средств ухода за кожей — обычно той же линии лечебной косметики («Топикрем Бодижель», «БиоЭколией»; «Мустела Стелатопия», крем для мытья; «Эгзомега» — очищающее масло для душа для атопичной кожи и т.п.).
При упорно рецидивирующем течении, а также средней и тяжелой формах атопического дерматита больным показано использование средств лечебной косметики, имеющих в своем составе дополнительно противовоспалительные (например, альфабисаболол, аллантоин, декспантенол и т.п.) или противогрибковые вещества (например, «Топикрем» гель-пенка для кожи тела, склонной к микозам, в состав которого входит пироктон оламин 1%).
В частности, рекомендуется применение косметической линии «Топикрем» (табл. 2).
В состав лечебных средств линии «Дардиа Липо Лайн» включены природные гидрофильные вещества — лактат, мочевина и глицерин, а цетеарилэтилгексаноат и смесь среднецепочечных триглицеридов поддерживают липидный баланс кожи. Сочетание этих компонентов приводит к достижению наилучшего результата при поддерживающей терапии аллергодерматозов, профилактическом уходе за кожей после применения топических кортикостероидов, химиотерапии и облучения, а также при ежедневном уходе за кожей. Водно-жировые и безводные формы продуктов этой линии идеально подходят для сухой и очень сухой кожи, легко впитываются и равномерно распределяются по коже (табл. 3).
Доказано, что эффективность увлажняющих/смягчающих средств зависит от дозы (их следует применять регулярно в достаточном количестве), рН кожи, а также от комплаентности больных [7, 8, 12, 13]. Особенно важно их применение перед нанесением на кожу противовоспалительных препаратов (топические кортикостероиды, топические ингибиторы кальциневрина). В литературе описаны даже случаи эквивалентной эффективности увлажняющих средств и топических кортикостероидов у пациентов с атопическим дерматитом. В целом гидратация кожи и увлажняющие средства значительно повышают эффективность комплексной терапии атопического дерматита и качество жизни таких больных. Кроме того, увлажняющие препараты оказывают своеобразный превентивный эффект еще до появления выраженных симптомов обострения заболевания и позволяют заметно сократить объем медикаментозной терапии. В то же время они не заменяют топические препараты, обладающие противовоспалительным действием.
Современная практика показывает, что значимость использования увлажняющих средств в терапии атопического дерматита существенно занижена во всем мире. Так, недавно проведенный опрос показал, что из 77% детей, страдающих атопическим дерматитом, которым специалисты назначили смягчающие мази, лишь 21% использовали их сразу после мытья [14].
Задача лечащего врача и медсестер — инструктировать пациентов с атопическим дерматитом и ухаживающих за ними лиц по регулярному очищению и гидратации кожи с последующим нанесением в случае необходимости противовоспалительного препарата.
Иногда у детей до года диагностика атопического дерматита представляет определенные трудности, особенно если кожные проявления локализуются в пеленочной области. Пеленочный дерматит практически всегда возникает в области ягодиц. Заболевание связывают с такими факторами, как незрелость защитных механизмов кожи ребенка, ее механическое повреждение (трение о подгузники) и химическое раздражение мочой и калом. В зависимости от степени тяжести клинические проявления пеленочного дерматита могут варьировать от незначительно выраженной эритемы кожи различной распространенности до появления папул, эрозий и инфильтратов в кожных складках. Тяжелая степень пеленочного дерматита характеризуется возникновением фликтен, затем эрозий и корочек на поверхности папул.
У некоторых детей, страдающих пеленочным или себорейным дерматитом, одновременно можно обнаружить также признаки атопического дерматита.
В лечении пеленочного дерматита обосновано применение лечебных средств гигиены («Бепантен», «Топикрем» ультраувлажняющая эмульсия, «Мустела Стелактив крем под подгузник» и т. п.), которые наносят лишь после предварительного очищения кожи специальными средствами гигиены. Важное значение придают воздушным ваннам. Необоснованным является назначение топических кортикостероидов в лечении пеленочного дерматита. Кроме того, назначая топический комбинированный препарат, врач должен быть уверен в его необходимости, т. е. правильно определить показания к его применению. Так, по данным американских исследователей, в случае наличия у ребенка пеленочного дерматита большинство врачей считало более целесообразным применение комбинированного препарата, состоящего из топического кортикостероида сильного класса (Бетаметазона валерат) и антифунгицида (клотримазол), объясняя это тем, что основу пеленочного дерматита составляют кандидозный и воспалительный механизмы [15]. При этом врачи забывали о том, что данный топический кортикостероид противопоказан для применения у детей в возрасте до 12 лет. Более того, как показало другое исследование, каждый второй педиатр (56%) назначал подобный препарат детям в возрасте от 0 до 4 лет [16].
Международная группа экспертов по атопическому дерматиту (2006) напоминает о том, что у взрослых больных атопическим дерматитом может наблюдаться сочетание атопического, контактного и ирритативного дерматитов, а атопический дерматит с поражением кистей и стоп следует дифференцировать от псориаза ладоней и подошв и грибкового поражения кожи [8]. Необходимо помнить и о таких редких патологиях у детей, как генодерматоз — синдром Нефертона; у взрослых и детей — дефицит витаминов, злокачественные опухоли кожи. Так, грибовидный микоз по характеру поражения кожи и наличию интенсивного зуда может иметь сходство с распространенной формой атопического дерматита, однако грибовидный микоз появляется в юношеском и взрослом возрасте [7, 8].
По вопросам литературы обращайтесь в редакцию.
Д. Ш. Мачарадзе, доктор медицинских наук, профессор
РУДН, Москва
Средства от атопического дерматита
Атопический дерматит (АД) у детей является одним из наиболее распространенных заболеваний детей раннего возраста. Данное заболевание представляет собой аллергическое воспаление кожи, которое характеризуется зудом, а также частыми рецидивами и возрастными особенностями сыпи на коже. Как правило, дерматит появляется в раннем возрасте, при отсутствии лечения продолжает свое прогрессирование в более старшем возрасте, что значительно ухудшает качество жизни пациентов и их родных.
Распространенность атопического дерматита у детей
Исследования показывают значительный рост распространенности атопического дерматита у детей в РФ.
Также комитетом экспертов по астме и аллергии Европейского бюро ВОЗ была разработана и утверждена еще одна программа – GA2LEN. GA2LEN ( Global Allergy and Asthma European Network ) исследовало частоту встречаемости аллергической патологии среди подростков в возрасте от 15 до 18 лет. Согласно исследованию, наличие симптомов АД встречалось у 33 % подростков, распространенность АД по данным анкет – у 10%, подтвержденный диагноз – у 7% детей подросткового периода. У девочек в 1,5 раза больше, чем у мальчиков.
Причины и симптомы атопического дерматита у детей
Лечение атопического дерматита у детей
В данной статье мы уделим большое внимание именно лечению данного недуга, а также расскажем об основных особенностях применения лекарственных средств у малышей с атопическим дерматитом.
Основой лечения является наружная терапия с использованием различных лекарственных средств. Целью наружной (местной) терапии является полное устранение воспалительных изменений, зуда, а также восстановление водно-липидного слоя кожи. В качестве таких средств используются местные глюкокортикостероиды (гормоны), ингибиторы кальциневрина, эмоленты. Особое внимание уделим эмолентам. Эмоленты представляют собой средства лечебной косметики, которые ухаживают за кожей и предотвращают сухость кожи. В ряде случаев назначается и системная терапия. Под системной терапией подразумевается использование средств, которые применяют внутрь. Наиболее часто в качестве системной терапии используют антигистаминные средства.
Ниже рассмотрим наиболее распространенные средства для лечения АД у детей.
Целью местной терапии атопического дерматита является полное устранение воспалительных изменений и зуда.
Гормоны
В качестве гормонов используют местные глюкокортикостероиды (МГК). Они являются наиболее сильными препаратами в начале заболевания, что позволяет в кратчайшие сроки добиться устранения симптомов данного заболевания. Длительность использования данных препаратов не должна превышать двух недель. По возможности, использование МГК должно быть коротким.
Что должны помнить родители при использовании данных средств:
Местные гормоны существуют различных классов, что зависит от силы их действия. Наиболее распространенными МГК являются: целестодерм, элоком, локоид, дермовейт, кутивейт.
Ингибиторы кальциневрина (ИК)
Особенностью данных средств является отсутствие осложнений, свойственных гормонам. Они могут использоваться вместе с гормонами. После устранения симптомов, МГК можно заменить на ИК, что позволит избежать развития осложнений. Наиболее распространены два лекарства из этой группы: пимекролимус и такролимус. Пимекролимус используется при легкой степени тяжести заболевания, тогда как такролимус используется в тяжелых случаях.
Эмоленты
Как было сказано выше, эмоленты представляют собой средства, которые позволяют восстановить водно-липидный слой кожи. Тем самым они устраняют сухость и способствуют снижению зуда кожи. Используются как при обострении, так и в стадии ремиссии. Как правило, препараты используют несколько раз в сутки – утром и вечером. При отсутствии эффекта, возможно применение до 4-6 раз в день, иногда до 10 раз в сутки. Возможность более частого использования данных препаратов объясняется минимальностью побочных эффектов.
Эмоленты представляют собой средства, которые позволяют восстановить водно-липидный слой кожи.
Эмоленты выпускаются в виде лосьонов, термальной воды, кремов и мазей. Использование той или иной лекарственной формы зависит от стадии болезни. При остром процессе, если есть мокнутие, используют подсушивающие средства (термальная вода, лосьоны). Если нет мокнутия, то возможно использование масел для ванны. После купания нужно нанести крем-эмолент. Даже когда заболевание отступает, очень важно продолжать наносить эмоленты на кожу после купания. Если перестать следить за кожей, то заболевание может обостриться снова.
Ниже перечислим основные средства лечебной косметики, рекомендованные союзом педиатров России:
Помимо местного лечения, используются также и иные средства. Предпочтение отдается антигистаминным препаратам. Среди них используют: цетиризин, левоцетиризин, дезлоратадин, лоратадин, фексофенадин, рупатадин, эбастин.
Атопический дерматит является заболеванием, которое хорошо поддается лечению. В связи со значительным ростом данной патологии, у родителей должна быть повышенная настороженность в плане развития данного недуга у ребенка. Очень важно придерживаться рекомендаций лечащего врача, соблюдать диету и режим, использовать только те препараты, которые имеют доказательный характер. Не занимайтесь самолечением с применением народных средств, при возникновении симптомов заболевания обращайтесь к педиатру.
Аллергический дерматит у детей
Авторы: врач, к. м. н., Юдинцева М. С., m.yudintseva@vidal.ru
врач, научный директор АО «Видаль Рус», Жучкова Т. В., t.zhutchkova@vidal.ru
Термин диатез родители используют обычно для описания кожных покраснений, пятен и других высыпаний на коже ребенка. В профессиональной среде такие изменения на коже называют аллергическим дерматитом (т.е. воспалением кожи аллергического характера).
А термином «диатез»обозначают предрасположенность к некоторым болезням или неадекватным реакциям на обычные раздражители.
Причины развития аллергического дерматита
Следует понимать, что кожные проявления детского диатеза не являются болезнью кожи. Это лишь кожное проявление аллергической реакции. В силу незрелости иммунной и пищеварительной системы, недостаточности детоксицирующей функции печени некоторые попадающие в организм вещества не усваиваются. Они не могут быть полностью переварены в кишечнике или не могут быть нейтрализованы печенью. Эти вещества, в результате определенных превращений, приобретают свойства антигенов и вызывают выработку антител. Комплексы антиген-антитело провоцируют появление сыпи.
Существует три пути попадания аллергена в организм ребенка:
Симптомы
Симптомы диатеза (аллергического дерматита) разнообразны — участки покраснения кожи, сыпь в виде красных точек, пятен и пятнышек, нередко зуд, шелушение и сухость кожи, трещинки, язвы и язвочки.
Осложнения
К осложнениям аллергического дерматита относят инфицирование кожи вследствие проникновения бактерий в ранки в местах расчесов кожи.
Что можете сделать Вы?
Прежде всего, следует убедиться, что причиной сыпи является аллергическое заболевание. Для этого необходимо вызвать педиатра, который исключит возможные инфекции и болезни кожи.
В случае пищевой аллергии, следует на длительный срок отказаться от приема в пищу аллергена (если он известен), а также от всех продуктов, являющихся высоковероятным источником аллергии (цитрусовые, как, впрочем, и любые другие экзотические овощи-фрукты, клубнику, шоколад). Если аллергия развилась во время введения прикорма, постарайтесь придерживаться следующих правил: следует вводить не более 1 нового продукта в 1-2 недели. Если ребенок негативно отреагировал на новый продукт, вы будете точно знать на какой, надо отменить вводимый продукт, недельку дать ребенку отдохнуть и начинать введение другого продукта. Прикорм, вызвавший негативную реакцию, можно попробовать снова месяца через два. Новую еду лучше предлагать ребенку в конце кормления, по возможности смешивая со старой (знакомой ребенку) пищей, начиная с четверти чайной ложки и постепенно увеличивая дозу.
Контактная аллергия может возникать на компоненты моющих средств, ткань, из которой сшита одежда, или материал, из которого произведены игрушки. Используйте только специальные детские порошки или детское мыло. После стирки последнее полоскание лучше осуществлять в воде, в которой нет хлора — или в фильтрованной, или в кипяченой. При купании даже детские мыло и шампунь используют не чаще одного, максимум двух раз в неделю, т. к. любые мыла нейтрализуют защитную жировую пленку, которой покрыта кожа.
Помните, что использование любых лекарственных препаратов у ребенка с детским диатезом требует особой осторожности. Старайтесь не применять никакие лекарственные средства без назначения врача. Помните также, что средства в форме сиропов содержат разнообразные добавки (красители, ароматизаторы), способные вызвать или усилить аллергию.
Лечение
Что может сделать врач
Профилактика аллергического дерматита
Профилактика диатеза включает длительное грудное вскармливание и соблюдение кормящей женщиной режима питания, правильное введение прикорма, грамотное кормление ребенка и своевременное выявление дисбактериоза кишечника. Аллергический дерматит, как правило, явление временное. По мере роста ребенка совершенствуются функции печени и кишечника, иммунная система. Существует даже такой термин «перерасти аллергию».
Наиболее часто встречающиеся дерматиты у детей: особенности диагностики и терапии
По данным зарубежных исследователей, примерно 25% всех обращений к врачам составляют жалобы на патологию кожи [1]. Среди них у детей наиболее часто встречаются дерматиты: себорейный, контактный (пеленочный) и атопический.
По данным зарубежных исследователей, примерно 25% всех обращений к врачам составляют жалобы на патологию кожи [1]. Среди них у детей наиболее часто встречаются дерматиты: себорейный, контактный (пеленочный) и атопический. В последние годы ученые отмечают увеличение частоты этих кожных заболеваний в общей практике. Так, в Нидерландах за период 1987–2001 годы у детей в возрасте 0–17 лет врачи наиболее часто диагностировали грибковые (дерматофитозы), атопические, бактериальные (импетиго) и контактные дерматиты, которые составили 57% от всех случаев кожных заболеваний [2].
Себорейный дерматит. Возможным этиологическим фактором себорейного дерматита рассматривают гриб Malassezia furfur. Эти микроорганизмы обычно колонизируют здоровую кожу, однако им отводят важную роль также в этиологии и/или обострении фолликулита, себорейного и атопического дерматитов.
Различают две клинические формы болезни: себорейный дерматит грудных детей и себорейный дерматит взрослых.
Себорейным дерматитом страдают 10% мальчиков и 9,5% девочек; чаще — дети в возрасте первых 3 мес жизни, затем заболеваемость слегка снижается (к 2 годам она обычно проходит или сохраняется до 4-летнего возраста). У взрослых себорейный дерматит диагностируют в любом возрасте: сыпь представлена красными зудящими папулами, покрытыми чешуйками, на волосистой части она напоминает перхоть.
У младенцев, страдающих себорейным дерматитом, уже на 2–3-й неделе жизни на коже волосистой части головы (в меньшей степени лба, щек, в заушных складках) появляются скопления жирных, сальных чешуек (гнейс), а при поражении крупных складок кожи туловища и конечностей — пятнисто-папулезная сыпь, также покрытая чешуйками на периферии. Сыпь может локализоваться также в области наружного слухового прохода и грудины, на шее, в подмышечной и паховых областях. Зуд умеренный или отсутствует [3]. При локализации сыпи в пеленочной области возможно присоединение бактериальной инфекции, что иногда сильно затрудняет лечение. В отсутствие лечения сыпь может распространиться на другие участки туловища, приобретая генерализованный характер. На фоне себорейного дерматита или после его исчезновения у некоторых детей возникает другой дерматит — атопический, в этиопатогенезе которого (особенно тяжелой формы заболевания) также весьма существенную роль отводят Malassezia furfur.
Важными отличительными признаками себорейного дерматита является отсутствие зуда кожи, а также преимущественное поражение волосистой части головы и пеленочной области у детей, страдающих себорейным дерматитом. Для атопического дерматита характерна экссудация кожи, тогда как для себорейного — более раннее начало и отсутствие наследственной отягощенности атопией (табл. 1).
Лечение себорейного дерматита не представляет особых сложностей. Проявления заболевания в волосистой части головы у новорожденных (молочные корочки) могут самопроизвольно пройти к 6–8-й неделе жизни (или же таким детям достаточно назначить ежедневное мытье головы специальным шампунем с последующим нанесением минерального или оливкового масел). Также проводят очищение раздраженной кожи с участками гиперсебореи, особенно в проблемных зонах. С этой целью показано использование очищающего геля «Биодерма Сенсибио D. S.», «Cафорель», также рекомендован «Топикрем», гель-пенка для душа — для кожи, склонной к микозам, «Фридерм цинк» (при шелушении кожи головы).
После предварительного очищения кожу подсушивают и на проблемные места (у новорожденных и детей — кожа головы, лоб, ягодицы; у взрослых — крылья носа, брови, подбородок) наносят дерматологический крем (например, «Биодерма Сенсибио D. S.»).
Из дерматологических шампуней, специально разработанных для лечения себорейного дерматита у детей и взрослых, широко используют шампунь «Низорал», содержащий 2%-ный кетоконазол. Однако такое же клиническое улучшение при сравнительном исследовании отмечено при применении шампуня «Келюаль D. S.», который обладает фунгицидным, фунгистатическим, противовоспалительным и кераторегулирующим действиями благодаря содержанию в нем противогрибкового препарата неимидазолового ряда циклопироксоламина (D. Shuttleworth et al., 1998). Циклопироксоламин имеет высокий коэффициент фунгистатического действия (подавление пролиферации грибков Malassezia); кроме того, он обладает уникальным противовоспалительным действием, сравнимым даже с действием кортикостероида легкой активности (K. Gupta, 1998). В состав шампуня «Келюаль D. S.» входит также другой противогрибковый препарат — пиритион цинка 1%-ный, который обладает фунгистатическим и кераторедуцирующим действием. Сочетание двух противогрибковых активных компонентов оказывает синергичное действие по подавлению пролиферации грибков Malassezia, что выражается в высоком коэффициенте фунгистатического действия у шампуня «Келюаль D. S.», превосходящем, как показало исследование, ингибирующую активность кетоконазола. Дополнительно в состав шампуня «Келюаль D. S.» входит келюамид, оказывающий механическое дисперсионное действие, обеспечивающий быстрое устранение сквамов (кератолитический эффект).
При образовании себорейных корок на голове и выраженном шелушении кожи можно также использовать шампунь «Фридерм деготь», «Мустела Стелакер крем» (его наносят на себорейные корочки у детей, оставляют на ночь и затем смывают «Мустела Бебе Пенка-шампунем» для новорожденных).
Обычно лечебные шампуни применяют 2 раза в неделю, курс лечения составляет 6 нед.
Для детей старшего возраста и подростков могут быть полезны также другие нефармакологические подходы (например, ограничение использования спреев и гелей для волос, воздействия солнечных лучей).
При себорейном дерматите следует избегать применения топических кортикостероидов в качестве препаратов первой линии [4]. Недавно появилось сообщение о высокой терапевтической активности сочетанного применения противогрибкового шампуня (кетоконазол) и топического ингибитора кальциневрина такролимуса (в настоящее время в России этот ряд нестероидных противовоспалительных средств представлен только кремом Элидел (пимекролимус 1%)) [5].
В последние годы Malassezia furfur рассматривают не только как триггерный фактор атопического дерматита у детей и взрослых, но и как одну из причин тяжелого рецидивирующего течения заболевания, рефрактерного к традиционной терапии. Также эти микроорганизмы чаще выявляются при таком варианте атопического дерматита, когда кожный процесс локализован на голове, шее и в области грудной клетки (в англоязычной литературе так называемый head and neck dermatitis — «дерматит шеи и головы»).
Атопический дерматит. Spergel и Paller приводят следующие клинические критерии атопического дерматита [6].
Обязательные критерии:
Важные особенности в пользу данного диагноза (встречаются не у всех пациентов):
Диагноз атопического дерматита может ставиться после исключения таких заболеваний, как чесотка, аллергический контактный дерматит, себорейный дерматит, псориаз и ихтиоз.
Как показывает практика, для атопического дерматита характерен клинический полиморфизм. Достаточно сказать, что в литературе описано более 26 отдельных мест локализации кожного процесса на участках тела и девять типичных признаков заболевания, главными из которых в сочетании с сухостью кожи являются три: зуд, эритема, папулы. Вместе с тем локализация кожных повреждений часто зависит от возраста. Так, в младенческом возрасте (возникновение заболевания до 2 лет) поражаются щеки, лицо, шея, наружная поверхность конечностей. В возрастном периоде от 2 до 10 лет высыпания обычно локализуются в локтевых и подколенных складках, на спине, задней поверхности шеи, боковых поверхностях туловища. Для подростков и взрослых характерно поражение лица (в основном периорбитально или по типу атопического хейлита), тыльных поверхностей кистей, в области локтевых и коленных сгибов. Зудящие папулы располагаются на фоне лихенизированной и сухой кожи, нередко с выраженным шелушением.
На сегодняшний день наиболее важной, патогенетически обоснованной и абсолютно необходимой для каждого пациента с атопическим дерматитом признается наружная терапия, которая включает правильный уход за кожей (очищение/увлажнение/смягчение) с последующим нанесением на нее противовоспалительных препаратов. По мнению американского проф. D. Leung, «увлажнение и смягчение кожи являются ключевым в терапии атопического дерматита» [7]. Причем из-за нарушения барьерной функции и сухости кожи увлажняющие/смягчающие средства следует использовать даже в те периоды заболевания, когда его симптомы отсутствуют [7, 8]. Такой подход основан на научных данных: в частности, у больных атопическим дерматитом в непораженных участках кожи находят те же воспалительные клетки, которые инфильтрируют очаги поражения; кроме того, ничем не отличаются проявления гиперреактивности кожи и ксероза в различных местах кожи [7, 8]. Из-за своей гиперреактивности атопическая кожа обладает способностью изменяться в зависимости от колебаний температуры воздуха, стрессовых ситуаций, после принятия определенной пищи или по другим неизвестным причинам. Состояние кожи меняется также после нанесения наружных лекарственных средств; иногда такие симптомы, как жжение, усиление зуда, гиперемии сами пациенты или врачи могут связать с применяемым наружным средством, что нередко влечет за собой отмену препарата. На самом деле причиной могут быть вышеперечисленные экзогенные факторы. В случае необходимости врач проводит пациенту тест на переносимость препарата. Описаны редкие случаи развития аллергического контактного дерматита даже на основные противовоспалительные средства терапии атопического дерматита (топические кортикостероиды или топические ингибиторы кальциневрина). Еще одна особенность атопической кожи в том, что ее сухость, сопровождаемая трансэпидермальной потерей воды, способствует повышению системной абсорбции наружных гормональных средств и, следовательно, их побочных действий [9].
Соответственно, эффективное воздействие на сухость и зуд кожи может способствовать повышению результатов терапии при атопическом дерматите. Однако повлиять на такие причины возникновения сухости кожи, как изменения в роговом слое, нарушения кератинизиации, состава баланса и количества внутриклеточных липидов, метаболизм трансэпидермальной воды, изменения рН кожи и т. п., невозможно простым нанесением на кожу увлажняющих и/или смягчающих средств. Это очень сложные физико-химические, биохимические и патофизиологические процессы, которые по-разному протекают при кожных заболеваниях. В последнее время сухую кожу при атопии ученые рассматривают с точки зрения единой патофизиологической концепции «atopy, dry skin and the environment» [10, 11]. С признанием важности такого подхода созданы дерматокосметические линии «А-Дерма», «Дарди Липо Лайн», а также новый уникальный эмолиент, с большим успехом использующийся при лечении атопического дерматита за рубежом — «MAS063D» (Atopiclair) [12, 13]. Так, по данным Abramovits et al., у 94% больных с легкой и средней степенью тяжести атопического дерматита полностью исчезла потребность в топических кортикостероидах уже через 50 дней после применения нестероидного гидролипидного крема «MAS063D» (Atopiclair) [13].
В уникальной линии средств «А-Дерма» («Эгзомега») использованы исключительные качества экстракта овса сорта Реальба: входящие в состав «Эгзомега» амилоза, амилопектин и β-гликаны, вступая в контакт с водой, образуют на поверхности эпидермиса увлажняющую и защитную пленку. Кроме того, они способствуют удержанию липидов, полифенолов и протеинов, образуя мицеллу-«резервуар», который высвобождает действующие вещества по мере необходимости и обеспечивает пролонгированное действие; протеины обладают противовоспалительным действием; фосфолипиды и гликолипиды питают и увлажняют кожу; полифенолы обладают антирадикальным и противовоспалительным действием; магний, железо, медь, цинк, марганец являются кофакторами протеинов. В состав средств «Эгзомега» также входят основные жирные кислоты омега-6 и витамин B3, что обеспечивает восстановление структуры и барьерной функции кожи.
Для ухода за кожей больных атопическим дерматитом широко используют также другие средства лечебно-косметической серии типа «Авен», «Мустела Стелатопия», «Урьяж», «Виши» и т.п.
Прежде чем использовать смягчающие/увлажняющие средства, пациенту с атопическим дерматитом следует соблюсти определенные условия ухода за кожей (очищение с применением специальных моющих средств гигиены, использование дехлорированной воды и т.п.). Увлажняющие/смягчающие средства наносят после предварительного очищения кожи с применением лечебных средств ухода за кожей — обычно той же линии лечебной косметики («Топикрем Бодижель», «БиоЭколией»; «Мустела Стелатопия», крем для мытья; «Эгзомега» — очищающее масло для душа для атопичной кожи и т.п.).
При упорно рецидивирующем течении, а также средней и тяжелой формах атопического дерматита больным показано использование средств лечебной косметики, имеющих в своем составе дополнительно противовоспалительные (например, альфабисаболол, аллантоин, декспантенол и т.п.) или противогрибковые вещества (например, «Топикрем» гель-пенка для кожи тела, склонной к микозам, в состав которого входит пироктон оламин 1%).
В частности, рекомендуется применение косметической линии «Топикрем» (табл. 2).
В состав лечебных средств линии «Дардиа Липо Лайн» включены природные гидрофильные вещества — лактат, мочевина и глицерин, а цетеарилэтилгексаноат и смесь среднецепочечных триглицеридов поддерживают липидный баланс кожи. Сочетание этих компонентов приводит к достижению наилучшего результата при поддерживающей терапии аллергодерматозов, профилактическом уходе за кожей после применения топических кортикостероидов, химиотерапии и облучения, а также при ежедневном уходе за кожей. Водно-жировые и безводные формы продуктов этой линии идеально подходят для сухой и очень сухой кожи, легко впитываются и равномерно распределяются по коже (табл. 3).
Доказано, что эффективность увлажняющих/смягчающих средств зависит от дозы (их следует применять регулярно в достаточном количестве), рН кожи, а также от комплаентности больных [7, 8, 12, 13]. Особенно важно их применение перед нанесением на кожу противовоспалительных препаратов (топические кортикостероиды, топические ингибиторы кальциневрина). В литературе описаны даже случаи эквивалентной эффективности увлажняющих средств и топических кортикостероидов у пациентов с атопическим дерматитом. В целом гидратация кожи и увлажняющие средства значительно повышают эффективность комплексной терапии атопического дерматита и качество жизни таких больных. Кроме того, увлажняющие препараты оказывают своеобразный превентивный эффект еще до появления выраженных симптомов обострения заболевания и позволяют заметно сократить объем медикаментозной терапии. В то же время они не заменяют топические препараты, обладающие противовоспалительным действием.
Современная практика показывает, что значимость использования увлажняющих средств в терапии атопического дерматита существенно занижена во всем мире. Так, недавно проведенный опрос показал, что из 77% детей, страдающих атопическим дерматитом, которым специалисты назначили смягчающие мази, лишь 21% использовали их сразу после мытья [14].
Задача лечащего врача и медсестер — инструктировать пациентов с атопическим дерматитом и ухаживающих за ними лиц по регулярному очищению и гидратации кожи с последующим нанесением в случае необходимости противовоспалительного препарата.
Иногда у детей до года диагностика атопического дерматита представляет определенные трудности, особенно если кожные проявления локализуются в пеленочной области. Пеленочный дерматит практически всегда возникает в области ягодиц. Заболевание связывают с такими факторами, как незрелость защитных механизмов кожи ребенка, ее механическое повреждение (трение о подгузники) и химическое раздражение мочой и калом. В зависимости от степени тяжести клинические проявления пеленочного дерматита могут варьировать от незначительно выраженной эритемы кожи различной распространенности до появления папул, эрозий и инфильтратов в кожных складках. Тяжелая степень пеленочного дерматита характеризуется возникновением фликтен, затем эрозий и корочек на поверхности папул.
У некоторых детей, страдающих пеленочным или себорейным дерматитом, одновременно можно обнаружить также признаки атопического дерматита.
В лечении пеленочного дерматита обосновано применение лечебных средств гигиены («Бепантен», «Топикрем» ультраувлажняющая эмульсия, «Мустела Стелактив крем под подгузник» и т. п.), которые наносят лишь после предварительного очищения кожи специальными средствами гигиены. Важное значение придают воздушным ваннам. Необоснованным является назначение топических кортикостероидов в лечении пеленочного дерматита. Кроме того, назначая топический комбинированный препарат, врач должен быть уверен в его необходимости, т. е. правильно определить показания к его применению. Так, по данным американских исследователей, в случае наличия у ребенка пеленочного дерматита большинство врачей считало более целесообразным применение комбинированного препарата, состоящего из топического кортикостероида сильного класса (Бетаметазона валерат) и антифунгицида (клотримазол), объясняя это тем, что основу пеленочного дерматита составляют кандидозный и воспалительный механизмы [15]. При этом врачи забывали о том, что данный топический кортикостероид противопоказан для применения у детей в возрасте до 12 лет. Более того, как показало другое исследование, каждый второй педиатр (56%) назначал подобный препарат детям в возрасте от 0 до 4 лет [16].
Международная группа экспертов по атопическому дерматиту (2006) напоминает о том, что у взрослых больных атопическим дерматитом может наблюдаться сочетание атопического, контактного и ирритативного дерматитов, а атопический дерматит с поражением кистей и стоп следует дифференцировать от псориаза ладоней и подошв и грибкового поражения кожи [8]. Необходимо помнить и о таких редких патологиях у детей, как генодерматоз — синдром Нефертона; у взрослых и детей — дефицит витаминов, злокачественные опухоли кожи. Так, грибовидный микоз по характеру поражения кожи и наличию интенсивного зуда может иметь сходство с распространенной формой атопического дерматита, однако грибовидный микоз появляется в юношеском и взрослом возрасте [7, 8].
По вопросам литературы обращайтесь в редакцию.
Д. Ш. Мачарадзе, доктор медицинских наук, профессор
РУДН, Москва