Чем лечить диабетическую нейропатию нижних конечностей сахарного диабета
Что такое полинейропатия диабетическая? Причины возникновения, диагностику и методы лечения разберем в статье доктора Коптенко Н. В., невролога со стажем в 6 лет.
Определение болезни. Причины заболевания
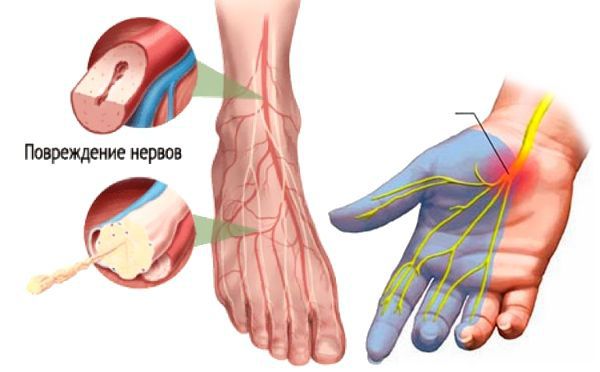
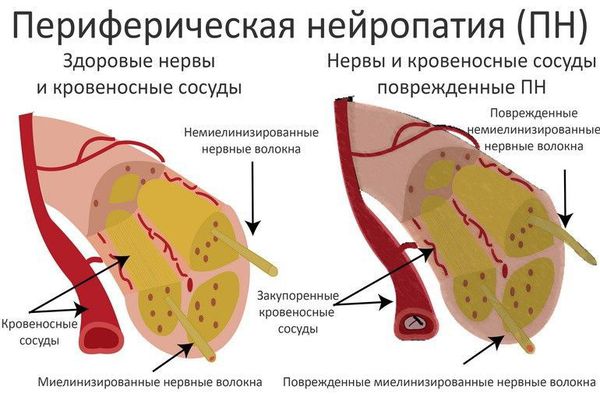
Повышенный уровень сахара в крови вызывает поражение периферической нервной системы, которое проявляется в виде развития диабетической нейропатии. Первоначальному повреждению подвергаются в основном длинные нервные волокна, обеспечивающие иннервацию (связь с центральной нервной системой) дистальных отделов нижних конечностей, т. к. они особенно чувствительные. Этим объясняется клиническая картина преимущественного поражения стоп. В дальнейшем в патологический процесс вовлекаются двигательные нервные волокна, нервные волокна, отвечающие за иннервацию внутренних органов, с чем связана мультисистемность поражения при СД.
В большинстве случаев сахарный диабет является непосредственной причиной развития диабетической полинейропатии. Однако существует ряд патологических состояний, которые повышают вероятность развития как СД, так и ДПН в последующем. К таким патологическим состояниям относятся:
Увеличивают вероятность развития осложнений в виде диабетической полинейропатии наличие у больных СД предрасполагающих факторов, таких как артериальная гипертензия, гиперхолестеринемия, повышенный индекс массы тела, курение, злоупотребление алкоголем.
Симптомы диабетической полинейропатии
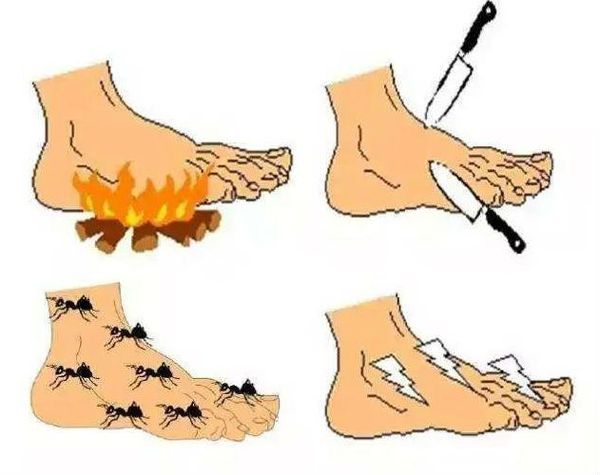
На ранних стадиях развития ДПН больные могут жаловаться на чувство онемения, покалывания, «ползания мурашек» (парестезии), жгучие, стреляющие, режущие боли в ногах, которые усиливаются во второй половине дня и часто являются причиной нарушения сна.
На более поздних стадиях болезни в патологический процесс вовлекаются тонкие нервные волокна, что проявляется возникновением гипералгезии или аллодинии. Гипералгезия характеризуется повышенной чувствительностью к боли от раздражителей, которые у здорового человека вызывают небольшую болевую реакцию (например, укол тупой иглой). Аллодиния — появление болевых ощущений в ответ на раздражение, которое в норме ими не сопровождается (прикосновение одеяла, кусочка ваты, кисточки).
Со временем при прогрессировании диабетической полинейропатии появляются двигательные нарушения, такие как слабость и атрофия мышц. У некоторых больных на поздних стадиях характерным симптомом является паралич разгибателей стоп, в результате чего они не могут встать на пятки, а во время ходьбы выявляется патологическая походка — степпаж (при степпаже больной высоко поднимает ногу, выбрасывает её вперед и резко опускает). Скорость и вероятность развития двигательных симптомов зависит от множества факторов: как от контроля гликемии, так и от сопутствующих патологий (упомянутые ранее артериальная гипертензия, гиперхолестеринемия, курение, злоупотребление алкоголем).
Если у больного отмечаются резкие колебания уровня гликемии, например, при декомпенсации сахарного диабета или при резкой нормализации уровня глюкозы крови в начале лечения, может развиваться острая сенсорная полинейропатия (проявляется нарушением чувствительности). Среди основных остро развивающихся симптомов характерно появление интенсивных жгучих болей в стопах, ощущений «прострелов», «удара ножом или током», которые распространяются до уровня голеней, реже — бёдер. На фоне выраженного болевого синдрома нарушение чувствительности и двигательные симптомы практически никогда не выявляются. Снижение сухожильных рефлексов и атрофия мышц не характерны.
Патогенез диабетической полинейропатии
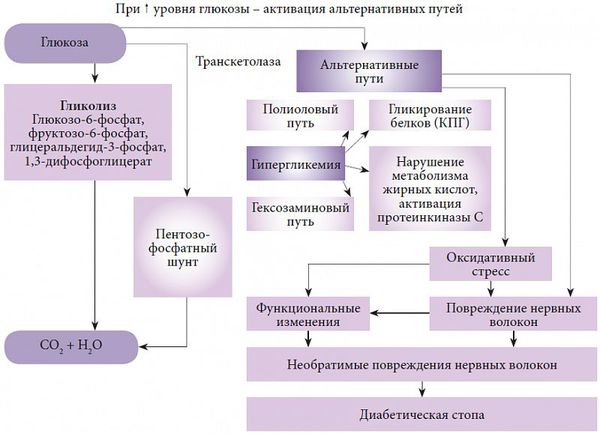
В развитии диабетической полинейропатии принято выделять несколько патогенетических механизмов. Основным фактором, запускающим каскад патологических реакций, является гипергликемия, которая, в свою очередь, провоцирует многообразные обменные нарушения.
Одной из основных теорий развития полинейропатии является метаболическая. Она основана на механизме недостатка инсулина, абсолютного или относительного, и развивающейся на фоне этого гипергликемии. Ферменты, участвующие в окислении глюкозы, истощаются, активность их снижается, в результате чего происходит активация альтернативных путей её метаболизма. Происходит накопление токсических продуктов, которые обладают высокой осмотической (всасывающей) активностью, вызывается чрезмерная клеточная гидратация (избыточное содержание воды в организме) и гибель клеток.
Другие важные патологические механизмы:
Все это приводит к разрушению структур биологических мембран, нарушению микроциркуляции и функций нервов.
Классификация и стадии развития диабетической полинейропатии
Как и другие патологии периферической нервной системы, все диабетические нейропатии могут быть условно разделены на следующие:
При сахарном диабете наиболее частой формой поражения периферической нервной системы является именно полинейропатия.
ДПН по топографическому принципу:
По клиническим проявлениям:
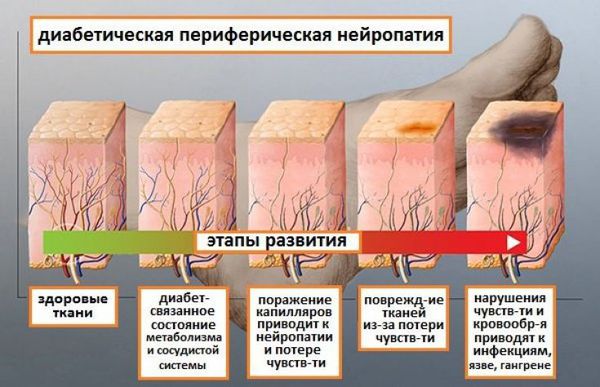
Выделяют стадии развития наиболее распространённой хронической дистальной сенсомоторной диабетической полинейропатии:
Осложнения диабетической полинейропатии
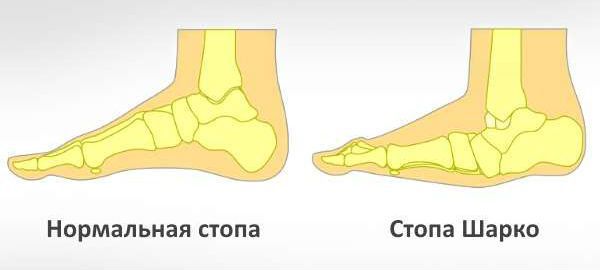
К осложнениям диабетической полинейропатии относят нейропатическую деформацию стоп с развитием нейроартропатической «стопы Шарко» и синдром диабетической стопы, осложнения которого могут привести к необходимости выполнения ампутации.
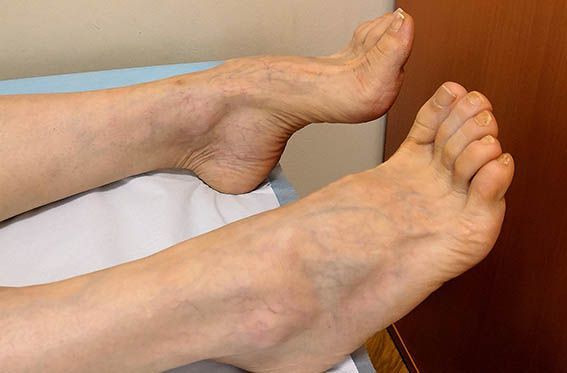
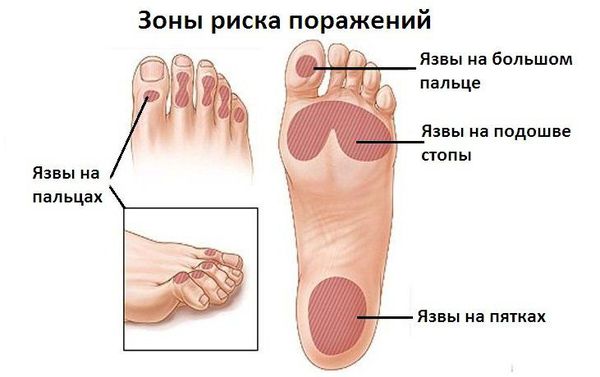
Диабетическая стопа характеризуется сухой кожей, участками гиперкератоза и развитием безболезненных язвенных дефектов в областях избыточного нагрузочного давления на подошве. Язвенные дефекты развиваются из-за нарушения болевой чувствительности: мелкие травмы (например нарушение целостности кожных покровов и формирование мозолей в результате неправильного подбора обуви) могут оставаться незамеченными, в случае инфицирования образуются язвы.
Диагностика диабетической полинейропатии
В диагностике диабетической полинейропатии важное значение имеет её выявление на ранней стадии. В дальнейшем это позволит улучшить качество жизни пациентов и предупредить раннюю инвалидизацию. Диагностика ДПН заключается в сборе анамнеза, качественном клиническом обследовании и использовании современных инструментальных методов обследования.
Несмотря на широкую возможность и доступность нейрофизиологических методов обследования, особое внимание уделяется клиническому обследованию. Не стоит забывать, что отсутствие симптомов не говорит об отсутствии нейропатии — часто ДПН может быть бессимптомной на ранних стадиях. Важную роль на доклинической или ранней клинической стадиях играют специфические, специальные скрининговые тесты, существующие для выявления ранних проявлений диабетической полинейропатии:
При диагностике самого распространённого варианта ДПН — диабетической дистальной симметричной сенсомоторной полинейропатии — проводится клиническая оценка существующих симптомов:
Существуют разные инструментальные методики для исследования функции нервов:
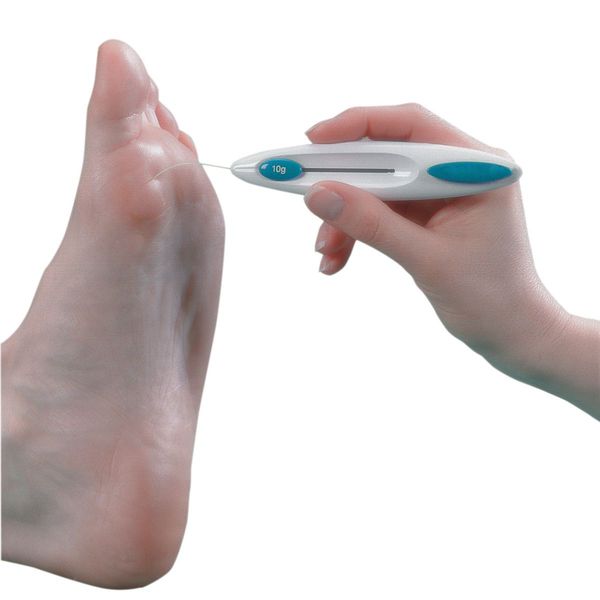
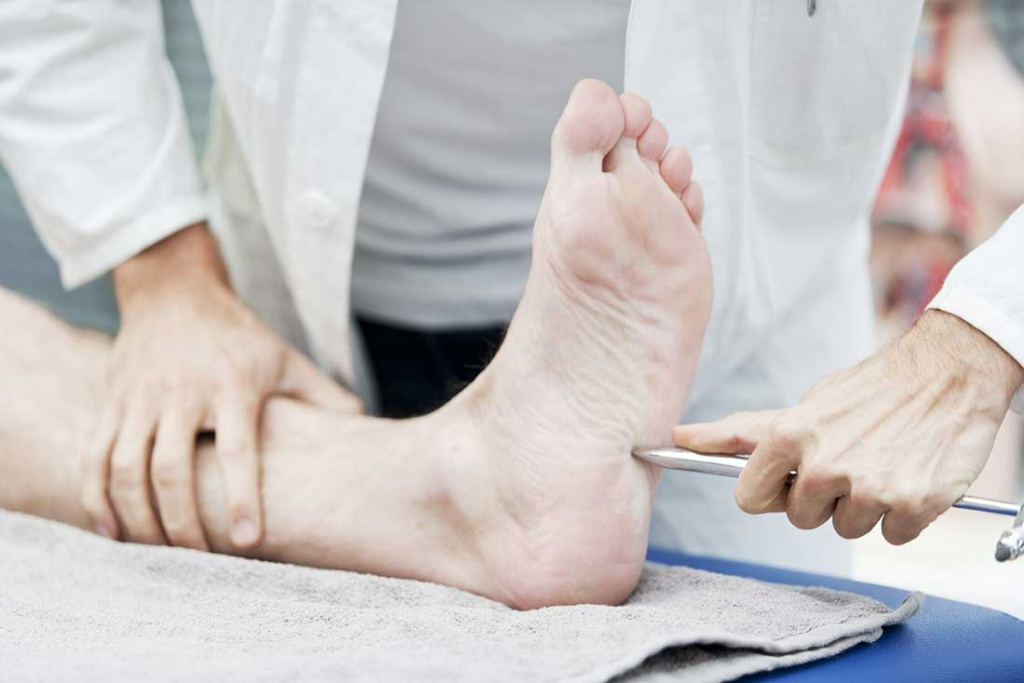
Все больные с сахарным диабетом должны быть обследованы на ДПН в рамках ежегодного скрининга вне зависимости от наличия и интенсивности жалоб. Обследование включает в себя исследование глубокой чувствительности с помощью камертона и оценку поверхностной, в частности болевой и тактильной, чувствительности с помощью монофиламента. Скрининговое обследование помогает диагностировать ДПН на ранних стадиях, что позволяет снизить вероятность развития осложнений и дальнейшей инвалидизации пациентов.
Следует проводить дифференциальную диагностику ДПН с другими полинейропатиями (ПНП), которые также могут быть симптомом других заболеваний:
Лечение диабетической полинейропатии
При сахарном диабете и развитии диабетической полинейропатии в первую очередь необходимо нормализовать уровень глюкозы в крови пациента. В настоящее время установлено, что предшествовать медикаментозной терапии ДПН должна нормализация уровня гликированного гемоглобина (HbAс1).
Немедикаментозная терапия включает: соблюдение диеты, лечебную гимнастику и поддержание физической активности. В комплексе немедикаментозных мер обязательными являются: коррекция сердечно-сосудистых факторов риска (артериальная гипертензия, гиперхолестеринемия, ожирение, курение), которые могут способствовать как более раннему развитию, так и более тяжёлому течению осложнений сахарного диабета.
Медикаментозная терапия включает в себя симптоматическую и патогенетическую виды терапии. Среди лекарственных препаратов для симптоматической терапии диабетической полинейропатии предпочтение отдаётся лекарственным препаратам, купирующим болевой синдром. Основными группами лекарственных средств являются:
Среди препаратов для патогенетического лечения наиболее эффективными, согласно большинству исследований, являются препараты альфа-липоевой кислоты. Для достижения максимально положительного эффекта следует использовать двухэтапное лечение:
Из местных анестетиков для лечения болевого синдрома ДПН используются трансдермальные терапевтические формы 5 % лидокаина.
Прогноз. Профилактика
Острая полинейропатия является обратимым состоянием, при раннем выявлении заболевания прогноз для жизни благоприятный. При хронической диабетической полинейропатии дегенеративные изменения не подлежат восстановлению. Цель лечения в этом случае — улучшение качества жизни и профилактика развития осложнений. В ходе развития заболевания пациент утрачивает трудоспособность.
Основой профилактики ДПН является раннее выявление и коррекция сахарного диабета с контролем уровня гликемии, особенно это касается инсулиннезависимого сахарного диабета 2 типа. Если у пациента уже имеются клинические проявления диабетической полинейропатии, необходимо принимать меры по профилактике осложнений и инвалидизации, которые подразумевают следующее:
Диабетическая нейропатия
Что такое диабетическая нейропатия
По статистическим данным, являясь одним из самых частых и серьезных осложнений диабета, различные формы диабетической нейропатии диагностируются практически у половины всех больных сахарным диабетом.
Причины и механизмы развития диабетической нейропатии
Выделяют ряд факторов, повышающих риск развития диабетической нейропатии:
— длительный стаж сахарного диабета;
— повышение артериального давления;
— избыточная масса тела и ожирение;
— курение, прием алкогольных напитков.
Нейропатия диабетическая классифицируется несколькими способами. Ряд авторов различают четыре основных вида диабетической нейропатии:
Существует классификация диабетической нейропатии, в которой за основу взят принцип выделения синдромов с характерными клиническими проявлениями и течением. Согласно ей, выделяют диффузную нейропатию (поражающую все нервные волокна) и фокальную нейропатию (поражающую отдельные зоны человеческого тела). Распространенность диффузной нейропатии значительно выше, она быстро прогрессирует и часто протекает бессимптомно. К ней относят автономную диабетическую нейропатию и дистальную симметричную сенсомоторную диабетическую полинейропатию.
Фокальная нейропатия встречается реже, возникает остро, утрачивая со временем клинические проявления. К ней относят краниальную нейропатию, радикулопатию, плексопатию, мононейропатии.
Периферическая нейропатия
Периферическая диабетическая нейропатия наблюдается преимущественно в нижних конечностях, характеризуется жжением и болезненными явлениями в ногах, возникающими часто по ночам, ощущением внезапного жара или холода, а также мурашек в ногах. Больные очень чувствительны к прикосновениям, порой они даже болезненны. Могут отмечаться деформации мышц конечностей. Любые повреждения. нарушающие целостность кожных покровов конечностей становятся ранами, не заживающими на протяжении длительного периода.
Автономная нейропатия
Автономная диабетическая нейропатия характеризуется поражением вегетативной части нервной системы, которая контролирует и координирует работу внутренних органов. При этом могут отмечаться нарушения со стороны большинства органов и систем.
При поражении нервных волокон, отвечающих за работу мочеполовой системы, может развиться парез мочевого пузыря, при этом моча не эвакуируется своевременно из мочевого пузыря из-за отсутствия позыва к мочеиспусканию, повышая тем самым риск присоединения инфекции мочеполовых путей. Больные предъявляют жалобы на частое, редкое или непроизвольное мочеиспускание.
Кроме того, из-за негативного влияния на нервы, отвечающие за возникновение и поддержание эрекции у мужчин при половом возбуждении, автономная нейропатия может приводить к эректильной дисфункции при сохранении сексуального желания у больного. Больные женского пола могут жаловаться на снижение возбуждения и чрезмерную сухость во влагалище, возникающую за счет снижения количества вагинального секрета в момент полового акта.
При автономной нейропатии вследствие поражения сердечно-сосудистой системы могут возникать такие симптомы как головокружение и беспричинная потеря сознания, учащение сердечных сокращений, безболезненная стенокардия и др.
Со стороны кожных покровов больные отмечают чрезмерную сухость конечностей, обильное потоотделение или полное его отсутствие.
Очаговая нейропатия
Эта разновидность нейропатии обычно возникает внезапно, поражая нервные волокна головы, туловища, конечностей. Характеризуется болевыми ощущениями различной силы и мышечной слабостью. Помимо этих признаков может возникнуть паралич Белла, поражающий одну половину лица, двоение в глазах, а также болевые ощущения в грудной клетке или животе, которые часто принимают за сердечный приступ или приступ аппендицита.
При выявлении одного или комплекса вышеуказанных симптомов, больным, страдающим сахарным диабетом, следует обратиться к специалисту для проведения дифференциальной диагностики диабетической нейропатии с другими заболеваниями со сходной симптоматикой, такими как алкогольная нейропатия, нейропатия, возникающая на фоне приема нейротоксических лекарственных средств или влияния токсичных химических веществ (растворителей, соединений тяжелых металлов и т.п.).
Набор методов для диагностики диабетической нейропатии
Перечень диагностических методов диабетической нейропатии напрямую связан с тем, с какой формой нейропатии обратился пациент. Поэтому на первичной консультации тщательно собирается анамнез и жалобы, опираясь на которые врач-эндокринолог или диабетолог подключает к исследованию других специалистов.
Всем пациентам необходимо определение уровня сахара, инсулина и гликолизированного гемоглобина в крови, обязателен осмотр ног для выявления ран, трофических язв, грибковых поражений, мозолей и пр.
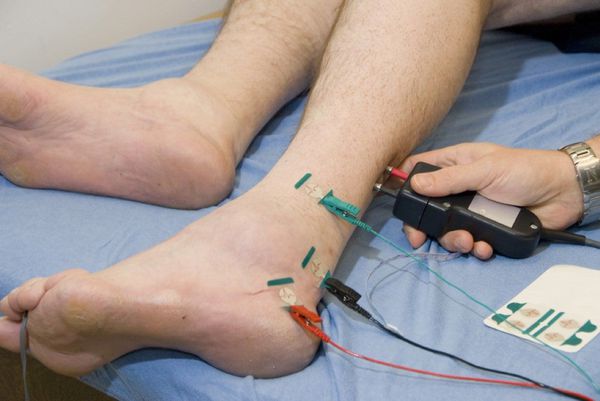
Неврологическое обследование больных с диабетической нейропатией включает электромиографию и электронейрографию, оценку рефлексов и уровня восприятия всех органов чувств.
При наличии симптомов поражения пищеварительного тракта не лишним будет сделать ультразвуковое исследование органов брюшной полости, рентгенографию желудка, эзофагогастродуоденоскопию. Если же больной предъявляет жалобы со стороны мочеполовой системы, необходимо провести общий анализ мочи, УЗИ почек и мочевого пузыря с определением остаточного объема мочи, цистоскопию и урографию.
Как лечить диабетическую нейропатию
Симптоматическое лечение зависит от вида диабетической нейропатии и складывается из приема витаминов группы В, обладающих нейротропным действием, антиоксидантов, препаратов магния и цинка. Когда диабетическая нейропатия сопровождается выраженными болевыми ощущениями, прибегают к назначению обезболивающих и противосудорожных средств.
Специалисты широко применяют в лечении диабетической нейропатии ног физиотерапевтические методы лечения, такие как электростимуляцию нервов, магнитотерапию, лазеротерапию, акупунктуру, лечебную физкультуру. Пациентам с преобладающим поражением ног рекомендован тщательный уход за стопами, их увлажнение и ношение удобной обуви, исключающей образование мозолей и натоптышей.
Профилактика и лечение – различия в эффективности
Вероятность развития и тяжесть осложнений сахарного диабета напрямую зависит от полноценности компенсации углеводного обмена, а также от проведения комплекса профилактических мероприятий. Каждый пациент с сахарным диабетом должен не реже 1 раза в 6 месяцев проходить курс сосудистой терапии, направленной на профилактику развития осложнений, в том числе и диабетической нейропатии.
К сожалению, нередко убедить пациентов с сахарным диабетом в необходимости проведения профилактических курсов лечения оказывается достаточно сложным делом, поскольку на начальных стадиях болезни пациентов ничего не беспокоит, а повышенный уровень глюкозы человек обычно вообще игнорирует. Вместе с тем, эффективность лечебных мероприятий напрямую зависит от того, насколько рано они начаты, и насколько регулярно проводятся.
После того, как осложнения становятся видны невооруженным глазом (в этот момент качество жизни пациентов начинает стремительно падать), практически все пациенты начинают активно лечиться. К сожалению, на поздних стадиях заболевания эффективность сосудистой терапии уже не так высока, как в начале болезни. Поэтому следует признать абсолютно доказанным тот факт, что профилактика развития нейропатии и других осложнений сахарного диабета должна начинаться сразу после выявления диабета и продолжаться в течение всего периода его лечения.
Лечение диабетической нейропатии в Северо-Западном центре эндокринологии
Специалисты Северо-Западного центра эндокринологии проводят полный комплекс профилактических и лечебных мероприятий при сахарном диабете, в том числе и сосудистую терапию, направленную на профилактику развития осложнений. В большинстве случаев для проведения курса лечения не требуется госпитализация – лечение может быть проведено амбулаторно.
Для записи на консультацию специалистов центра эндокринологии обращайтесь:
— Петроградский филиал, Кронверкский пр., д. 31, 200 метров от станции метро «Горьковская», тел. 498-10-30, с 7.30 до 20.00, без выходных;
— Приморский филиал, ул. Савушкина, д. 124, корп. 1, 250 метров направо от станции метро «Беговая», тел. 565-11-12, с 7.00 до 20.00, без выходных;
— Выборгский филиал, г. Выборг, пр. Победы, д. 27А, тел. (81378) 36-306, с 7.30 до 20.00, без выходных.
Осложнения сахарного диабета
Основной причиной развития осложнений сахарного диабета является поражение сосудов вследствие длительной декомпенсации сахарного диабета (длительной гипергликемии – высокого сахара крови). Прежде всего страдает микроциркуляция, то есть нарушается кровоснабжение по мельчайшим сосудам
Типы сахарного диабета
В настоящее время выделяется два основных типа сахарного диабета, различающиеся по причине и механизму появления, а также по принципам лечения
Сахарный диабет 1 типа
Сахарный диабет 2 типа
Гестационный сахарный диабет при беременности
Гестационный сахарный диабет может развиваться при беременности (примерно в 4% случаев). В его основе лежит снижение способности по усвоению глюкозы
Диабетическая офтальмопатия (поражение глаз при сахарном диабете)
Синдром диабетической стопы
О диабете
Сахарный диабет — термин, объединяющий эндокринные заболеваний, характерной чертой которых является недостаточность действия гормона инсулина. Главным симптомом сахарного диабета является развитие гипергликемии – увеличения концентрации глюкозы в крови, имеющее стойкий характер
Симптомы диабета
Эффективность лечения сахарного диабета напрямую зависит от времени выявления этого заболевания. При сахарном диабете 2 типа заболевание может длительное время вызывать лишь незначительно выраженные жалобы, на которые пациент может не обращать внимания. Симптомы диабета могут быть стертыми, что затрудняет диагностику. Чем раньше поставлен правильный диагноз и начато лечение, тем меньше риск развития осложнений сахарного диабета
Инсулин
Инсулином называется гормон, производимый бета-клетками островков Лангерганса поджелудочной железы. Название инсулина происходит от латинского insula – остров
Анализы в СПб
Одним из важнейших этапов диагностического процесса является выполнение лабораторных анализов. Чаще всего пациентам приходится выполнять анализ крови и анализ мочи, однако нередко объектом лабораторного исследования являются и другие биологические материалы.
Консультация эндокринолога
Специалисты Северо-Западного центра эндокринологии проводят диагностику и лечение заболеваний органов эндокринной системы. Эндокринологи центра в своей работе базируются на рекомендациях Европейской ассоциации эндокринологов и Американской ассоциации клинических эндокринологов. Современные диагностические и лечебные технологии обеспечивают оптимальный результат лечения.
Анализ на гликогемоглобин
Гликогемоглобин (гликированный гемоглобин, гликозилированный гемоглобин, гемоглобин А1с) – соединение гемоглобина с глюкозой, образующееся в эритроцитах
Отзывы
Истории пациентов
Видеоотзывы: опыт обращения в Северо-Западный центр эндокринологии
Диабетическая нейропатия и ангиопатия
Используйте навигацию по текущей странице
Диабетическая ангиопатия
Диабетическая ангиопатия делится на два основных типа: микроангиопатия (поражение мелких сосудов) и макроангиопатия (поражение крупных магистральных артерий), нередко бывает их сочетание.
Макроангиопатия развивается в сосудах сердца и нижних конечностей, являясь по сути злокачественным атеросклерозом их.
Диабетическая нейропатия
Диабетическая нейропатия является одним из видов повреждения нервов, которое может произойти, если поражаются сосуды нервных стволов. Диабетическая нейропатия чаще всего развивается в нервах ног и ступней.
В зависимости от пораженных нервов, симптомы диабетической нейропатии могут варьироваться от боли и онемения в конечностях до полной потери чувствительности стоп и кистей, с развитием повреждений и гнойных осложнений.
Диабетическая невропатия является очень распространенным осложнением сахарного диабета. Однако часто можно предотвратить диабетическую невропатию или замедлить ее прогрессирование с помощью строго контроля сахара в крови и здорового образа жизни.
Причины диабетической ангиопатии и нейропатии
Известно, что сахарный диабет вызывает гормональные и метаболитных нарушения, которые являются причиной отложения холестериновых бляшек и воспалительных измений в стенках сосудов, что приводит к развитию и клиническим проявлениям диабетической ангиопатии. Однако не все диабетики жалуются на проявления ангиопатии. Это осложнение диабета зависит не только от гормонального фона конкретного пациента, но и от его генетических особенностей.
У диабетиков с высоким артериальным давлением, курильщиков, злоупотребляющих алкоголем отмечаются более выраженные и злокачественные проявления диабетической ангиопатии.
Длительное воздействие высокого уровня сахара в крови может повредить тонкие нервные волокна, вызывая диабетическую нейропатию. Основной причиной поражения нервов при диабете считается микроангипатия сосудов, кровоснабжающих нервы. Их блокада при диабетической ангиопатии приводит дефициту кислорода и питальных веществ в нервной ткани и к гибели нервных волокон.
Виды диабетической ангиопатии
Диабетическая нефропатия развивается при поражении мелких артерий почек и приводит к нарушению их функции, вплоть до развития тяжелой почечной недостаточности. Диабетическая нефропатия проявляетя появлением белка в моче, тяжелой артериальной гипертензией, повышением уровня креатинина и мочевины в крови.
Диабетическая ретинопатия развивается при поражении артерий сетчатки глаз.Характеризуется изменением сосудов глазного дна, кровоизлияниями в сетчатку. Может привести к отслойке сетчатки и полной слепоте.
Ангиопатия нижних конечностей при сахарном диабете развивается через четыре стадии:
Виды диабетической нейропатии
Существует четыре основных вида диабетической нейропатии. Большинство развивается постепенно, поэтому можно не заметить это осложнение до появления серьезных проблем.
Периферическая полинейропатия
Периферическая нейропатия является наиболее распространенной формой диабетической нейропатии. Сначала развиваются проблемы с чувствительностью в ногах, затем признаки нейропатии могут проявиться и на руках. Симптомы периферической невропатии нередко усиливаются по ночам, и могут включать:
Вегетативная нейропатия
Вегетативная нервная система контролирует сердце, мочевой пузырь, легкие, желудок, кишечник, половые органы и глаза. Сахарный диабет может повлиять на нервы в любом из этих органов, что может вызвать:
Диабетическая амиотрофия
Диабетическая амиотрофия поражает крупные нервы конечностей, такие как бедренный и седалищный нерв. Другое название этого состояния проксимальная нейропатия, которая чаще развивается у пожилых людей с сахарным диабетом II типа.
Симптомы отмечаются, как правило, на одной стороне тела и включают в себя:
Мононейропатия
Мононейропатия подразумевает повреждение определенного нерва. Нерв может быть на лице, туловище или ноге. Мононейропатию, также называют очаговой нейропатией. Чаще всего встречаются у пожилых людей.
Хотя мононейропатия может вызвать сильную боль, но обычно не вызывает никаких долгосрочных проблем. Симптомы постепенно уменьшаются и исчезают самостоятельно через несколько недель или месяцев. Признаки и симптомы зависят от конкретного пораженного нерва и могут включать:
Диагностика нейропатии и ангиопатии
Диагноз диабетической нейропатии основывается на симптомах, анамнезе и клинических исследованиях. Во время осмотра врач может проверить вашу мышечную силу и тонус, сухожильные рефлексы и чувствительность к прикосновению, температуре и вибрации.
Дополнительные диагностические тесты:
Лечение диабетической ангиопатии
При выявлении объективных признаков поражения артерий (сужения, кальциноз) желательно постоянно принимать ангиопротекторы (Vessel Due F), антитромботические препараты (аспирин, плавикс), витамины.
Признаки выраженной ангиопатии, с нарушениями кровообращения в органах и конечностей должны стать поводом к активному хирургическому лечению. При поражении артерий голени, сердца и почек желательно восстановить кровообращение методами эндоваскулярной хирургии (ангиопластикой и стентированием). Это позволит предотвратить развитие тяжелых осложнений в виде гангрены, инфаркта миокарда, почечной недостаточности.
Диабетическая ангиопатия является очень опасной болезнью, которая может привести к летальному исходу. При появлении первых симптомов ангиопатии пациент с сахарным диабетом должен сразу же посетить опытного врача, специализирующегося на этой проблеме.
Полинейропатия
Полинейропатия – это нарушение, связанное с множественным поражением периферических нервов. Оно может развиваться на фоне интоксикаций или соматических заболеваний и проявляется расстройствами чувствительных и двигательных функций, а также формированием трофических язв. Только своевременное полноценное лечение помогает обратить процесс вспять и восстановить нормальную работу нервных волокон.
Информация о полинейропатии
Слово «полинейропатия» переводится с греческого языка как «поражение многих нервов». Этот термин очень точно описывает суть патологии. Все структуры организма опутаны сетью тонких нервных волокон, которые делятся на три группы:
Поражение тех или иных волокон неизбежно влечет за собой нарушение их функций. Наиболее распространена смешанная полинейропатия нижних конечностей, при которой проявляются симптомы дисфункции чувствительных и двигательных нервов.
Причины
Поражение периферических нервов может возникнуть на фоне следующих состояний:
Кроме того, выделяют наследственные формы заболевания, передающиеся от родственников, а также идиопатическую полинейропатию, причину которой не удается установить.
Полинейропатия делится на несколько видов в зависимости от типа пораженных волокон:
Значительные различия в симптоматике заметны лишь на начальных стадиях развития болезни. В дальнейшем в патологический процесс вовлекаются все нервные волокна, и проявления приобретают смешанный характер.
Существуют и другие виды классификации заболевания:
Симптомы
Симптомы полинейропатии зависят от ее причины и особенностей поражения волокон. К наиболее распространенным признакам патологии относят:
Алкогольная полинейропатия
Эта форма заболевания поражает чаще всего нижние конечности. Она развивается при длительном бесконтрольном употреблении спиртных напитках и проявляет себя, в первую очередь, жжением и ощущением покалывания в ногах. При дальнейшем развитии патологии пациент начинает ощущать онемение и судороги в мышцах, которые развиваются за счет сопутствующей нехватки витаминов группы В.
Диабетическая полинейропатия
Повышенный уровень сахара становится причиной поражения нервов стоп (дистальный вариант) и верхней части ног (проксимальный вариант). В первом случае человек ощущает характерный комплекс симптомов:
Сочетание полинейропатии с поражением мелких сосудов ведет к появлению трофических язв в нижней части голени. Проксимальный вариант поражения характеризуется резкими болями в ягодице и верхней части бедра, а также постепенной атрофией мышц в этой области.
Диагностика
Диагностика полинейропатии требует всестороннего обследования, которое включает:
Список обследований может быть скорректирован в зависимости от формы полинейропатии и сопутствующей патологии.
Лечение полинейропатии конечностей
Лечение направлено на устранение основной причины поражения нервных волокон, восстановление их нормальной работы, а также устранение неприятной для пациента симптоматики.
В зависимости от причины заболевания может назначаться:
Для восстановления нервных волокон используются:
Симптоматическая терапия включает:
Большое значение в лечении полинейропатии имеет немедикаментозная терапия. Она включает:
Для полноценного лечения требуется длительное комплексное воздействие на пораженную область. Только если пациент досконально выполняет все назначения врача, удается добиться успеха, но даже в этом случае полноценное восстановление функций нервных волокон не гарантировано.
Осложнения
Если вовремя не обратиться к врачу и не устранить причину, повлекшую поражение нервных волокон, нейропатия будет неуклонно прогрессировать. Осложнения заболевания включают:
Избежать осложнений можно, если своевременно обратиться к врачу за помощью, а также соблюдать меры профилактики.
Профилактика
Полинейропатия – это состояние, которое реально предупредить задолго до появления первых симптомов. Для этого необходимо:
Лечение в клинике «Энергия здоровья»
Неврологи клиники «Энергия здоровья» окажут помощь при любых формах полинейропатии. Специалисты проведут полноценную диагностику, чтобы точно выявить степень и локализацию поражения, а затем назначат лечение и реабилитацию в соответствии с индивидуальными особенностями организма. Мы используем комплексные методы, которые включают:
Преимущества нашей клиники
Полинейропатия – это опасное осложнение многих состояний и заболеваний. Не стоит надеяться, что симптомы ограничиваются простым покалыванием, со временем состояние будет ухудшаться. Не затягивайте с обращением к врачу, запишитесь на консультацию к неврологам клиники «Энергия здоровья».
Лечение болевой формы диабетической полинейропатии
Диабетическая дистальная симметричная сенсорно-моторная полинейропатия (ДПН) — самый частый вариант диабетической нейропатии, который выявляется более чем у 50% больных с сахарным диабетом (СД) 1-го и 2-го типа.
Диабетическая дистальная симметричная сенсорно-моторная полинейропатия (ДПН) — самый частый вариант диабетической нейропатии, который выявляется более чем у 50% больных с сахарным диабетом (СД) 1-го и 2-го типа [1]. ДПН является второй по частоте встречаемости причиной нейропатической боли (НБ). Распространенность ДПН варьирует в зависимости от используемых диагностических критериев. Частота нейропатии, диагностируемой на основании симптомов, составляет около 25%, а при проведении электронейромиографического исследования — 100% у больных СД [2].
Диагноз ДПН основывается на тщательно собранном анамнезе, неврологическом обследовании, электрофизиологическом исследовании. Типичными симптомами являются ощущение «бегания мурашек», жжения, боли в голенях и стопах, ночные судороги мышц. При неврологическом обследовании выявляются ослабление ахилловых рефлексов, нарушение чувствительности по типу «носков» и «перчаток», снижение проприоцептивной чувствительности. При несвоевременно начатом лечении и неэффективности терапии развиваются такие осложнения ДПН, как язвы стоп, которые могут приводить к некрозу, гангрене (диабетическая стопа) и часто к ампутациям. Пациенты с СД нуждаются в ежегодном неврологическом и клиническом обследовании стопы [3].
Общепризнано, что основной причиной развития ДПН является повышенный уровень глюкозы [4]. Соответственно, единственным подтвержденным методом лечения, способным замедлять и даже в некоторой степени обращать прогрессирование ДПН, является хороший контроль уровня гликемии у больных с инсулинзависимым СД. У пациентов с интенсивной терапией СД (3 или более инъекции инсулина в день либо выполнение непрерывной подкожной инфузии инсулина с помощью дозатора инсулина (уровень HbA1c в диапазоне 6,5–7,5)) наблюдалось достоверное снижение риска развития микрососудистых осложнений и нейропатии [5]. Интенсивное лечение сульфонилмочевинами пациентов с инсулинонезависимым типом СД также приводило к снижению частоты и прогрессирования нейропатии [6]. Однако только достижение нормогликемии не способно быстро ликвидировать клинические проявления ДПН. В связи с этим требуется дополнительное патогенетическое и симптоматическое лечение, особенно для купирования болевого синдрома.
К препаратам патогенетического действия относится альфа-липоевая (тиоктовая) кислота (Эспа-липон, Тиоктацид, Тиогамма, Тиолепта). Эти препараты являются золотым стандартом патогенетического лечения ДПН. Альфа-липоевая кислота является мощным липофильным антиоксидантом. Тиоктовая кислота, накапливаясь в нервных волокнах, снижает содержание свободных радикалов; увеличивает эндоневральный кровоток; нормализует содержание NO, регулятора расслабления сосудистой стенки (если его много, как при СД, то он начинает действовать как свободный радикал); улучшает эндотелиальную функцию; снижает уровень общего холестерина, увеличивает уровень антиатерогенной фракции липопротеинов высокой плотности. В ряде исследований показано, что применение альфа-липоевой кислоты в дозе 600 мг/день в/в или перорально в течение от трех недель до шести месяцев уменьшает в клинически значимой степени главные симптомы ДПН, включая боль, парестезии и онемение [7, 8]. Оптимальным считается назначение в начале лечения внутривенного капельного введения альфа-липоевой кислоты (600 мг на 200 мл физиологического раствора) в течение 3 недель (15 капельниц) с последующим приемом 600 мг препарата в виде таблеток (один раз в день за 30–40 минут до еды) в течение 1–2 месяцев.
К препаратам, которые улучшают метаболизм пораженных нервных структур, традиционно относятся витамины группы B, что обусловлено их нейротропными свойствами. Витамин B1 участвует в синтезе ацетилхолина, а В6 — в синтезе нейромедиаторов, передаче возбуждения. Витамин В12 улучшает трофику периферических нервов. Показана высокая эффективность препарата Мильгамма драже в комплексном лечении ДПН. В его состав входят 100 мг бенфотиамина и 100 мг пиридоксина. Препарат назначается по одному драже 2–3 раза в сутки в течение 3–5 недель. Важно, что Мильгамма содержит бенфотиамин, липидорастворимость которого является причиной достижения высокой концентрации тиамина в крови и тканях.
Данные об эффективности и профиле безопасности позволяют рассматривать альфа-липоевую кислоту и бенфотиамин как препараты первой линии патогенетически ориентированной терапии диабетической полинейропатии [9].
В двух мультицентровых плацебо-контролируемых исследованиях 1335 пациентов с ДПН показано, что прием ацетил-L-карнитина в дозе 1000 мг 3 раза в день в течение 6 и 12 месяцев значительно уменьшал симптоматику ДПН [10].
Направление патогенетической терапии является чрезвычайно важным и во многом предопределяет прогноз. Однако лечение проводится длительными курсами и не всегда сопровождается быстрым очевидным клиническим улучшением. В то же время даже при негрубой ДПН может иметь место выраженный болевой синдром, приводя к нарушениям сна, депрессии, тревоге и социальной дезадаптации. Именно поэтому параллельно с патогенетической терапией чрезвычайно важно проводить своевременную симптоматическую терапию НБ.
Хочется сразу подчеркнуть, что простые анальгетики и нестероидные противовоспалительные препараты в лечении болей при ДПН не рекомендуются из-за их неэффективности [11]. К сожалению, в мире более 60% больных с НБ по-прежнему получают эти препараты, что недопустимо и чрезвычайно опасно при длительном применении (осложнения со стороны желудочно-кишечного тракта (ЖКТ), печени и крови). Основными группами препаратов для лечения НБ при ДПН являются: антидепрессанты, антиконвульсанты, опиоиды, антиаритмические средства, средства местного действия.
Трициклические антидепрессанты (ТЦА) стали одними из первых препаратов, которые продемонстрировали свою эффективность в лечении пациентов с НБ [12]. Тем не менее в России зарегистрирован только один ТЦА — амитриптилин, который используется для лечения НБ (постгерпетическая невралгия, ДПН). Считается, что обезболивающее действие ТЦА связано с ингибированием ими обратного захвата серотонина и норадреналина, следствием чего является усиление нисходящей активности норадренергических и серотонинергических систем, оказывающих тормозящее влияние на проведение болевых импульсов по ноцицептивным путям в ЦНС.
Помимо блокирования обратного захвата серотонина и норадреналина ТЦА блокируют альфа1-адренергические, Н1-гистаминовые, М-холинергические рецепторы, что обусловливает целый ряд противопоказаний и побочных эффектов, ограничивающих их применение. Среди побочных эффектов наблюдаются нарушение зрения, сухость во рту, синусовая тахикардия, запор, задержка мочи, спутанность сознания и/или нарушение памяти (антихолинергические эффекты); седативный эффект, сонливость, увеличение веса (Н1-гистаминовые эффекты); ортостатическая гипотензия, головокружение, тахикардия (альфа1-адренергические эффекты) [13]. ТЦА противопоказаны больным с острым и подострым инфарктом миокарда, с нарушением внутрижелудочковой проводимости, с закрытоугольной глаукомой, принимающими ингибиторы моноаминоксидазы (ИМАО). Эти препараты следует применять с осторожностью пациентам с ишемической болезнью сердца (ИБС), аритмией, артериальной гипертонией, после инсульта, а также с задержкой мочи или вегетативной недостаточностью. Данное обстоятельство существенно ограничивает применение ТЦА в общемедицинской практике.
Эффективность применения ТЦА (амитриптилин, дезипрамин, кломипрамин, имипрамин) при лечении болевой формы ДПН показана в ряде рандомизированных плацебо-контролируемых исследований [14]. Наиболее распространенными препаратами этой группы, применяемыми для лечения болевых полинейропатий, являются амитриптилин и имипрамин [15]. Наиболее широко используется амитриптилин. Начальная доза препарата составляет 10–12,5 мг на ночь, затем дозу постепенно увеличивают на 10–25 мг каждые 7 дней до достижения эффекта (максимально до 150 мг/сут). Суточную дозу принимают однократно на ночь или дробят на 2–3 приема. При сопутствующей депрессии обычно требуется назначение более высоких доз препарата. При непереносимости амитриптилина возможно назначение других ТЦА, например имипрамина или кломипрамина. Пробное лечение антидепрессантами должно продолжаться как минимум 6–8 недель, при этом максимально переносимую дозу пациент должен принимать не менее 1–2 недель. Хотя амитриптилин эффективен примерно у 70% больных с НБ, выраженные побочные эффекты ограничивают его применение. Перед назначением любого ТЦА обязательно предварительное проведение ЭКГ, особенно у лиц старше 40 лет.
При плохой переносимости ТЦА возможно применение тетрациклических антидепрессантов (например, мапротилина, 25–100 мг/сут) или селективных ингибиторов обратного захвата серотонина и норадреналина (СИОЗСН) (венлафаксина, 150–225 мг/сут, или дулоксетина, 60–120 мг/сут) [16]. Эффективность венлафаксина неоднократно доказана в ходе исследований, включавших пациентов с ДПН [17, 18], при этом у него отсутствуют постсинаптические эффекты, свойственные для ТЦА (действие на М-холинорецепторы, альфа-адренергические и гистаминовые рецепторы). Это делает препарат более безопасным, чем ТЦА. Наступление противоболевого эффекта отмечено уже на второй неделе терапии [19].
Таким образом, венлафаксин является эффективным, безопасным, хорошо переносимым лекарственным средством при лечении ДПН. В трех мультицентровых рандомизированных двойных слепых плацебо-контролируемых исследованиях длительностью от 12 до 13 недель показана эффективность применения дулоксетина в дозе от 60 до 120 мг/сут у больных с болевой ДПН. В результате исследований обнаружено 50% снижение интенсивности боли при лечении дулоксетином (вне зависимости от применяемой дозы) у 41% больных, по сравнению с 24% пациентов, принимавших плацебо [20].
Селективные ингибиторы обратного захвата серотонина (СИОЗС) (флуоксетин, пароксетин, сертралин, циталопрам, эсциталопрам) вызывают меньше побочных действий, но оказывают менее отчетливый противоболевой эффект, что, возможно, объясняется отсутствием прямого влияния на норадренергическую передачу. Они показаны, главным образом, в тех случаях, когда боль связана с депрессией, а больной плохо переносит другие антидепрессанты [16].
Поскольку НБ часто сопровождается депрессией, актуальным является выбор препарата, эффективно воздействующего на это психопатологическое состояние и обладающего хорошим профилем безопасности. Одним из таких препаратов является пипофезин (Азафен) [21]. Механизм антидепрессивного действия основан на неизбирательном ингибировании обратного захвата серотонина и норадреналина, что приводит к увеличению их концентрации в ЦНС. Препарат не обладает кардиотоксическими свойствами. В связи с отсутствием холинолитического действия Азафен можно назначать больным глаукомой и другими заболеваниями, при которых противопоказано применение препаратов, обладающих холинолитической активностью, в том числе имипрамина и амитриптилина. Отсутствие выраженных побочных явлений позволяет назначать препарат больным с соматическими заболеваниями и лицам пожилого возраста, прежде всего, в амбулаторной практике.
Среди антиконвульсантов, применяемых при лечении болевой ДПН, наиболее эффективными являются габапентин (Нейронтин) и прегабалин (Лирика) [22, 23]. Механизм действия габапентина и прегабалина, по-видимому, основан на способности связываться с альфа-2-дельта-субъединицами потенциалзависимых кальциевых каналов периферических сенсорных нейронов. Это приводит к снижению входа кальция в пресинаптический нейрон, в результате чего уменьшается высвобождение главных медиаторов боли (глутамата, норадреналина и субстанции Р) перевозбужденными нейронами, что сопровождается редукцией болевого синдрома. Оба препарата обладают хорошей переносимостью и высокой эффективностью, наблюдаемой уже на 1-й неделе лечения. Наиболее частыми побочными эффектами являются головокружение и сонливость. Начальная доза габапентина — 100–300 мг на ночь. Затем суточную дозу постепенно увеличивают каждые 3–5 дней на 100–300 мг, переходя на трехкратный прием.
Средняя эффективная доза составляет 1800 мг/сут (600 мг 3 раза в день), максимальная — 3600 мг/сут. На титрование дозы габапентина может уйти от 2 до 8 недель. Прежде чем делать вывод о неэффективности препарата, его максимально переносимую дозу следует принимать 1–2 недели. По показателям эффективности и безопасности прегабалин примерно соответствует габапентину, но в отличие от габапентина обладает линейной фармакокинетикой, что обеспечивает предсказуемость изменений концентрации препарата в плазме крови при изменении дозы. Диапазон суточных доз преагабалина — 150–600 мг/сут в 2 приема.
При лечении болевой ДПН стартовая доза может составлять 150 мг/сут. В зависимости от эффекта и переносимости дозу можно увеличить до 300 мг/сут через 3–7 дней. При необходимости можно увеличить дозу до максимальной (600 мг/сут) через 7-дневный интервал. В соответствии с опытом применения препарата, при необходимости прекращения приема рекомендуется постепенно снижать дозу в течение недели. Прегабалин быстрее всасывается в кровь и обладает более высокой биодоступностью (90%) по сравнению с габапентином (33–66%). Вследствие этого препарат эффективен в меньших дозах и обладает меньшей частотой и выраженностью побочных эффектов, в особенности седации [22, 23].
Использование опиоидов для лечения болевых синдромов возможно только при отсутствии эффекта от других препаратов. Среди опиоидов наиболее эффективными при лечении болевой ДПН оказались оксикодон в дозе 37–60 мг/сут [24] и трамадол (препарат, обладающий низкой аффинностью к опиоидным μ-рецепторам и одновременно являющийся ингибитором обратного захвата серотонина и норадреналина). Лечение трамадолом начинают с дозы 50 мг на ночь (или 25 мг 2 раза в день), спустя 5–7 дней дозу увеличивают до 100 мг/сут. При необходимости дозу повышают до 100 мг 2–4 раза в день. Пробное лечение трамадолом должно продолжаться не менее 4 недель [25]. Опиоиды ценятся за их болеутоляющие свойства, но препараты этого класса вызывают в организме и чрезвычайно выраженные и опасные побочные эффекты.
Комбинация трамадола с парацетамолом (Залдиар) позволяет снизить дозу трамадола и тем самым риск побочного действия, не жертвуя анальгетическим эффектом [26]. При комбинации двух указанных препаратов, обладающих разным механизмом действия (механизм анальгетического эффекта парацетамола может быть связан с ингибирующим эффектом на центральный синтез простагландинов, возможно, за счет торможения ЦОГ-3), возникает эффект синергизма. Адекватное обезболивание при приеме комплекса препаратов наблюдается в 1,5–3 раза чаще, чем при применении каждого из соединений в соответствующих дозах.
Кроме того, для парацетамола и трамадола характерен взаимодополняющий фармакокинетический профиль, благодаря которому препарат быстро начинает действие — уже через 15–20 минут (за счет парацетамола) и длительное время поддерживает анальгетический эффект (за счет трамадола) [26]. В состав Залдиара входит низкая доза трамадола (в одной таблетке содержится 37,5 мг трамадола и 325 мг парацетамола), поэтому побочные эффекты при его применении возникают реже, чем при применении трамадола. Назначение препарата не требует длительного титрования дозы, лечение может быть начато с дозы 1–2 таблетки в день, в последующем доза может быть повышена до 4 таблеток в сутки.
Пероральный антиаритмический препарат мексилетин также относится к анестетикам. Считается, что мексилетин блокирует натриевые каналы, таким образом стабилизируя мембрану нейронов и блокируя передачу болевых импульсов. Испытания по применению мексилетина при НБ дают противоречивые результаты. В ряде случаев мексилетин значительно уменьшает боль, особенно при его применении в высоких дозах. Однако при этом чаще возникают побочные эффекты, в частности со стороны ЖКТ. Препарат следует применять с осторожностью при наличии в анамнезе сердечной патологии или выявлении нарушений при ЭКГ-исследовании [27].
В ряде исследований было показано, что применение местных анестетиков (кремов, гелей и пластыря (Версатис) с 5-процентным содержанием лидокаина или препаратов на основе экстрактов жгучего перца — капсаицина) было эффективным при лечении болевой формы ДПН [27, 28]. Эффект лидокаина основан на блокировании транспорта ионов натрия через мембрану периферических нейронов, в результате чего происходит стабилизация клеточной мембраны, замедляется распространение потенциала действия, а следовательно, уменьшается боль. Из побочных эффектов может наблюдаться местное раздражение кожи в области нанесения, которое чаще всего незначительно и быстро проходит. Действие препаратов капсаицина основано на истощении запасов субстанции Р в терминалях сенсорных волокон. Жжение, покраснение и зуд в месте нанесения являются наиболее частыми побочными эффектами, часто отмечается усиление боли при первом нанесении препарата.
Тем не менее ни одно лекарственное средство нельзя рассматривать в качестве единственного препарата для лечения боли при ДПН [29]. Нередки случаи, когда применение любого из перечисленных выше средств оказывается недостаточно эффективным и возникает потребность в комбинации препаратов. Поэтому хотя число одновременно принимаемых пациентом лекарственных средств по общему правилу следует стараться ограничивать, но в большинстве случаев НБ при ДПН удается адекватно контролировать лишь с помощью комбинации двух и более препаратов. Нерационально сразу же назначать комбинацию нескольких средств: первоначально следует испробовать один препарат, и лишь убедившись, что в переносимых данным пациентом дозах он оказывает лишь частичный эффект, к нему следует присоединить следующее средство, которое, как правило, обладает иным механизмом действия.
В клинической практике часто комбинируют антидепрессант с антиконвульсантом, антиконвульсант с трамадолом или Залдиаром. Рекомендуется избегать сочетания трамадола (особенно больших доз) с ИМАО, СИОЗС и СИОЗСН, так как подобная комбинация может спровоцировать серотониновый синдром. С осторожностью трамадол следует назначать в комбинации с трициклическими антидепрессантами (учитывая риск серотонинового синдрома) [30].
Нефармакологические методы лечения ДПН включают в себя психотерапию, бальнеотерапию, гипербарическую оксигенацию (1,2–2 атм.), фототерапию, магнитотерапию, электрофорез, диадинамические токи, электростимуляцию паретичных мышц, чрескожную электронейростимуляцию, иглорефлексотерапию. Противопоказанием к их применению является тяжелое состояние больного, обусловленное соматической патологией и/или тяжелая декомпенсация метаболизма. Рядом авторов показана высокая эффективность электростимуляции спинного мозга, используемой для лечения болевой диабетической нейропатии [31]. Как правило, имплантацию стимуляторов производят у пациентов с рефрактерными к фармакотерапии болевыми синдромами.
В заключение следует заметить, что лечение каждого пациента должно быть индивидуальным с учетом клинических особенностей, а также наличия коморбидных заболеваний (тревоги, депрессии, заболеваний внутренних органов и т. д.). При выборе лекарственных препаратов, помимо непосредственного анальгетического эффекта, должны быть учтены другие положительные эффекты выбранного препарата (уменьшение уровней тревоги, депрессии, улучшение сна и настроения), а также его переносимость и возможность развития серьезных осложнений.
Ряд авторов в качестве препаратов первого ряда при лечении болевых форм полинейропатий рекомендуют ТЦА и габапентин или прегабалин. К препаратам второго ряда относят СИОЗСН — венлафаксин и дулоксетин. Они обладают меньшей эффективностью, но более безопасны, имеют меньше противопоказаний по сравнению с ТЦА, и им должно быть отдано предпочтение при лечении больных с сердечно-сосудистыми факторами риска. Препараты третьей линии включают в себя опиоиды. К препаратам с более слабым эффектом относятся капсаицин, мексилетин, окскарбазепин, СИОЗС, топиромат, мемантин, миансерин [32].
Литература
*Первый МГМУ им. И. М. Сеченова, **МОНИКИ им. М. Ф. Владимирского, Москва