Чем лечить эндометриоз лекарственными препаратами после 40 лет
Клиника «Центр ЭКО»
Бесплодным считается брак, в котором отсутствует беременность у женщины при регулярной половой жизни партнеров без использования каких-либо противозачаточных средств. Ошибочно полагается, что бесплодие относится только к женщинам. В 45 процентах случаев это патология со стороны женщин, а в 40 процентах – у мужчин. Еще в 5-10 процентах случаев нарушения обнаруживаются сразу у обоих партнеров.
Клиническое бесплодие бывает:
Наиболее распространены следующие формы бесплодия:
В клинике бесплодия первой жалобой пациентов является отсутствие беременности либо выкидыши с невозможностью выносить и родить малыша. Также выявляются жалобы, связанные с первичной или сопутствующей патологией. Анамнез также подтверждает нарушения менструального цикла, перенесенные операции и аборты, воспалительные заболевания, или заболевания щитовидной железы, надпочечников, либо травму головного мозга. При физикальном обследовании могут выявиться ожирение, клиника синдрома Иценко-Кушинга, который также провоцирует бесплодие, признаки гиперандрогении (повышение андрогенов – мужских половых гормонов), либо нервная анорексия, клинически также приводящая к бесплодию.
Почему стоит выбрать клинику «Центр ЭКО»?
Преимущества клиники «Центр ЭКО»:
Комфорт и удобство клиники «Центр ЭКО»
Подробно узнать о ВРТ-программах клиники «Центр ЭКО» вы можете в разделе «Наши услуги».
Мы поможем вам осуществить вашу мечту о детях!
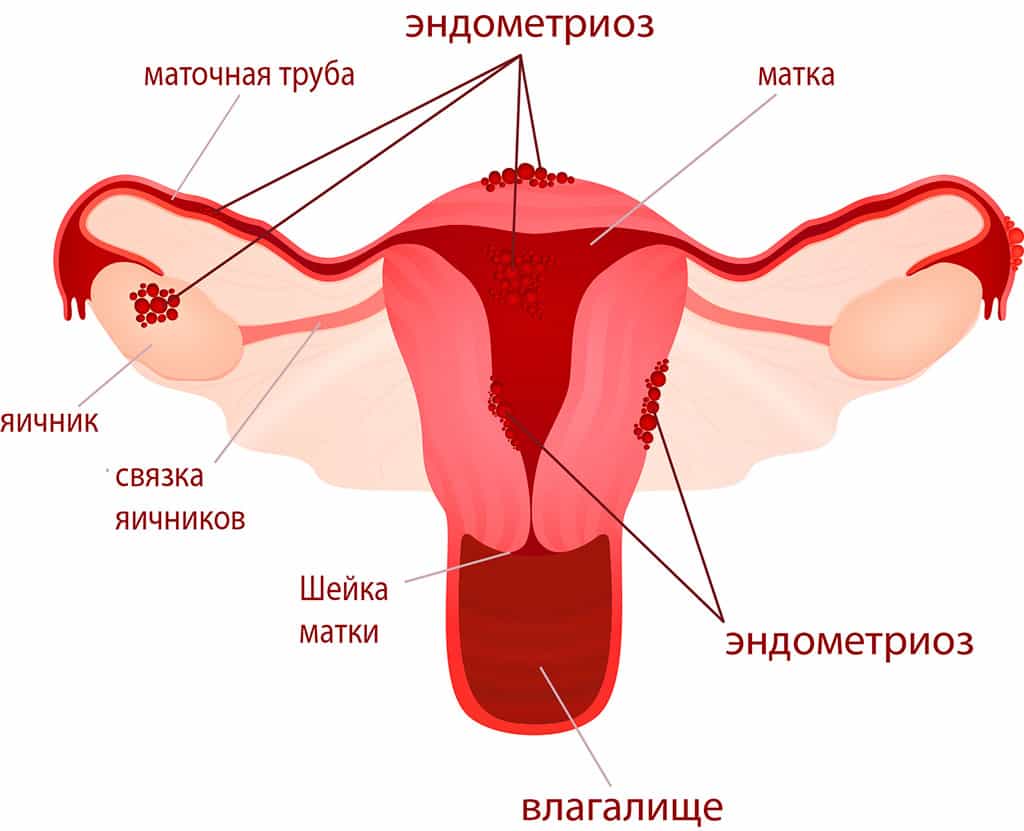
Эндометриоз
Тел.: 8-800-25-03-03-2
(бесплатно для звонков из регионов России)
Санкт-Петербург, наб. реки Фонтанки, д. 154
Тел.: +7 (812) 676-25-25
Санкт-Петербург, В.О., Кадетская линия, д. 13-15
Тел.: +7 (812) 676-25-25
Санкт-Петербург, ул. Циолковского, д.3
Тел.: +7 (812) 676-25-10
Эндометриоз обнаруживается не только отделах репродуктивной системы, но и вне ее (брюшная стенка, мочевыделительная система, пищеварительный тракт, брюшина, легкие и пр.). Клинические проявления разнообразны и зависеть от расположения патологического процесса. Могут выражаться: болью, нарушениями менструального цикла (кровянистых выделений перед началом менструации, контактных кровянистых выделений).
Причины эндометриоза
Единой версии причин возникновения эндометриоза на сегодняшний день нет.
1 теория: «Ретроградная менструация или имплантационная теория»
У некоторых женщин имеется склонность к такой особенности как ретроградная менструация (когда мышечный слой матки сокращается в обратном направлении от шейки матки). В период месячных (регул) кровь с элементами эндометрия за счет перистальтических движений гладкомышечной мускулатуры матки заносится в брюшную полость и фаллопиевы трубы, где эндометрий имплантируется в ткани различных органов. В течение обычного менструального цикла внутренний слой матки (эндометрий) отделяется и выводится из полости матки, в то время как в других органах, пораженных эндометриозными очагами, происходят микрокровоизлияния и возникает асептическое воспаление. Вероятность появления эндометриоза может увеличиться от таких причин как: особенности строения маточных придатков, иммунные патологические процессы, аборты, операции на матке, кесарево сечение, оперативное лечение заболеваний шейки матки, наследственная предрасположенность.
Особенно высока роль наследственности при рассматриваемой патологии и предполагает весьма высокую возможность возникновения болезни у дочери, если её мать ранее перенесла такое заболевание. Зная о предрасположенности к данной патологии, женщина, соблюдая меры профилактики, может предотвратить возникновение болезни. Так, например, после оперативных вмешательств на органах репродуктивной системы женщине необходим систематический контроль состояния здоровья для предотвращения возможных осложнений.
2 теория: «Генные мутации»
3 теория: «Отклонения в функции клеточных ферментов и реакции рецепторов к гормонам»
Однако, последние две теории не получили повсеместной популяризации в связи с малой базой доказательности. Классификация эндометриоза разделяется по локализации.
Классификация эндометриоза
Генитальный. Из самого названия следует, что при течении болезни в этой форме эндометриозные очаги располагаются в тканях детородных органов пациентки.
Экстраперитонеальный (внебрюшинный) эндометриоз возникает в органах не покрытых брюшиной: в нижних частях половых органов, вульве, в шейке матки (ее влагалищном сегменте), позадивагинальной перегородке и пр. В мускульном слое матки может сформироваться внутренний эндометриоз (аденомиоз), при этом матка обретает шаровидную форму и достигает величины до 5-6 недели беременности.
Экстрагенитальный эндометриоз. При этой форме эндометриозные очаги находятся за пределами репродуктивной системы (пищеварительный тракт, дыхательная система, мочевыделительная система, послеоперационные рубцы).
При серьезных, осложненных случаях болезни эндометриоз бывает смешанный.
В зависимости от глубины и распространения очагов эндометриоза различают 4 степени:
В зависимости от цикличности регул эндометриозные очаги большей частью проявляются в преддверии месячных. Очаги имеют самую различную локализацию и обнаруживаются не только на поверхности органов, но и проявляют тенденцию к глубокой инвазии в ткани. При вовлечении яичников в процесс эндометриоза кисты сгруппированы и наполнены кровянистым содержимым. Исходя из размеров и глубины эндометриозных поражений, а также локализации образований, степень эндометриоза определяют по бальной системе.
Симптомы эндометриоза
Тазовая боль. Возникает у 16-24% пациенток. Может иметь как точечную, так и разлитую локализацию, возникает и усиливается в корреляции от менструального цикла, может быть и постоянной. Зачастую она вызвана с воспалением и спаечным процессом, развивающимися при поражении эндометриозом.
Постгеморрагическая анемия. У 25-40% пациенток из-за значительной хронической кровопотери во время менструаций может возникнуть состояние малокровия. Постепенно нарастает слабость, бледность или желтушность кожных и слизистых покровов, головокружение, утомляемость, сонливостью раздражительность и психической возбудимостью.
Бесплодие. Точно дать оценку тому, как и почему возникает бесплодие при поражении эндометриозом, ученые и врачи сегодня не в силах. Связывают это с процессами в придатках матки при эндометриозе, с перебоями в функционировании общего и местного иммунного статуса организма в целом, и как итог- сбои в овуляторных процессах. Не абсолютна, но достаточно высока при эндометриозе возможность не наступления беременности. Эндометриоз и сопутствующие ему процессы могут провоцировать самопроизвольные аборты, которые в свою очередь, кардинально и значительно сокращают шансы не только на наступление беременности, но и на нормальное её течение. Поэтому беременные с эндометриозом в анамнезе должны постоянно наблюдаться у врача.15- 56% пролеченных от эндометриоза пациенток беременеют в течение 6-12 месяцев.
Диагностика эндометриоза
С внедрением малоинвазивных методов диагностики и лечения (гистероскопии и лапароскопии) выявляемость эндометриоза значительно увеличилась.
В силу своей схожести протекания данного заболевания с другими, похожими по симптоматике, заболеваниями половых органов, на всех этапах постановки диагноза очень важное значение имеет дифференциальная диагностика. Врач тщательно собирает жалобы и анамнез, информацию о перенесенных заболеваниях, в том числе репродуктивной системы, хирургических операциях, наличии гинекологического и акушерского отягощённого анамнеза у родственников по женской линии.
Дальнейшее обследование включает в себя:
Комплекс всех методов позволяет выявить эндометриозные очаги до 96% случаев.
Заключительный диагноз можно поставить только в том случае, если произведено гистологическое исследование биоптата из очагов эндометриоза, взятых при проведении гистероскопии (лапароскопии).
Лечение эндометриоза
Очень важно в определении тактики терапии эндометриоза учитывать следующие факторы:
к какой возрастной категории относится пациентка,
количество беременностей, в том числе окончившихся родоразрешениями,
важно знать, как протекали роды и не было-ли в послеродовом периоде каких-либо осложнений,
учитывается тяжесть патологического процесса, его местонахождение, глубина, сопутствующие патологии, желание родить ребенка.
При терапии эндометриоза действия врача направлены не просто на устранение проявлений рассматриваемой болезни, но и её последствий (спаечные и кистозные образования, психоневрологические проявления, пр.).
Оперативное лечение эндометриоза
При средней и тяжелой стадиях эндометриоза рекомендуется прибегать к органосохраняющему хирургическому лечению с удалением очагов. Лечение всесторонне нацелено на резекцию гетеротопий в пораженных органокомплексах, резекцию эндометриоидных кист в яичниках, а также рассекание спаек. Как правило, оно применяется, если эффект от медикаментозного лечения отсутствует, имеются различные противопоказания, например непереносимость препаратов или их компонентов, при обнаружении эндометриоидных новообразований размером более 3-4 сантиметров, дисфункции мочевыделения, проблемах с желудочно-кишечным трактом. Зачастую оперативное лечение совмещают с лекарственным. Вмешательство осуществляют лапароскопическим или лапаротомным доступами.
Если у пациентки в возрасте после 40 лет активно прогрессирует заболевание и консервативно-хирургические мероприятия не дают должного эффекта, то прибегают к радикальному хирургическому удалению эндометриоза (экстирпация матки с придатками). Такие мероприятия применяются не часто и встречаются у 12% пациенток.
Основные принципы хирургического лечения эндометриоза с позиций доказательной медицины
Независимо от того, насколько далеко и глубоко распространился патологический процесс, лапароскопия является предпочтительным хирургическим доступом («золотой стандарт») при лечении эндометриоза. Она способствует лучшей визуализации очагов, благодаря их оптическому увеличению, минимальной травматизации тканей и более быстрой реабилитации пациенток, чем после лапаротомии. Лечебно-диагностическая лапароскопия с удалением эндометриозных новообразований обеспечивает значительное уменьшение интенсивности ассоциированных с эндометриозом болей.
Эндометриомы яичников у женщин с тазовой болью должны быть удалены хирургическим путем при лапароскопии.
Женщинам в детородном возрасте принципиально важно излечиться от эндометриоза яичников без риска рецидивирования с максимальным сохранением не поражённой ткани овоцитов. Для этого выполняют пункцию, дренирование кисты, алкоголизацию и уничтожение капсулы путем воздействия энергии различных видов. Однако, все эти методы не позволяют полностью удалить капсулу кисты, что может привести к рецидиву болезни.
У женщин, незаинтересованных в беременности эндометриозные очаги могут быть удалены лапароскопическим или комбинированным лапароскопически-влагалищным доступом, при необходимости в сочетании с одновременной резекцией пораженного участка стенки прямой кишки или в едином блоке с маткой.
Радикальным методом лечения аденомиоза можно считать лишь удаление матки (экстирпация матки). Данная операция, как правило, производится лапароскопическим путем. При выполнении операции по удалению матки очень важно удалить все видимые эндометриоидные очаги, при этом двухстороннее удаление яичников может способствовать более эффективному исчезновению боли и уменьшению вероятности рецидива заболевания.
С каждой пациенткой индивидуально должен обсуждаться вопрос об удалении яичников.
Консервативное лечение применяется, если эндометриоз имеет скрытое латентное течение, возраст пациентки до 45 лет, во время пременопаузы, и имеется потребность сохранения репродуктивной функции.
Гормонотерапия при лечении эндометриоза
Полная реконвалесценция при эндометриозе наступает только при его раннем выявлении и качественной последующей терапии.
Оценочными показателями выздоровления от эндометриоза являются: хорошее самочувствие, отсутствие жалоб на тазовые боли, непоявление рецидивов в течение 5 лет после терапии, восстановление или сохранение функции деторождения.
При современном уровне развитости хирургической гинекологии с обширным использованием органосохраняющих методов лечения, всего вышеперечисленного можно добиться у 60% женщин возрасте от 20 до 36 лет. Если пациентка была оказана помощь в виде радикальной операции, то заболевание не рецидивирует.
1. Эндометриоидные кисты яичников («шоколадные» кисты), заполненные старой менструальной кровью.
2. Кровоизлияния и рубцовые изменения.
Эти два осложнения с большой долей вероятности могут привести к состоянию бесплодия. Обширные и распространенные эндометриозные очаги оказывают давление на нервные стволы и окончания, что приводит к разнообразным неврологическим нарушениям. Редко встречается озлокачествление перерожденных очагов эндометриоза. По данным ученых, у женщин с эндометриозом риск развития онкологических перерождений на 50% выше среднестатистических.
Профилактика эндометриоза
Чем раньше при появлении первых симптомов эндометриоза женщина приходит на консультацию к гинекологу, тем выше шанс на полное избавление необходимости оперативного лечения. Попытки самостоятельной терапии или отсрочка обращения за помощью совершенно не оправданы: с очередным менструальным циклом появляются новые эндометриозные очаги, возникают кисты, усиливаются рубцовые и спаечные процессы, усугубляется состояние фаллопиевых труб.
Для профилактики эндометриоза, необходимо:
обследование девочек-подростков и женщин с жалобами на боли во время месячных;
курирование пациенток после абортов и других иных манипуляций на матке для ликвидации возможных последствий;
своевременная и полная элиминация острых и хронических патологий гениталий;
прием оральных гормональных контрацептивов.
Риск возникновения эндометриоза выше у курящих женщин в возрасте после 30-35 лет с коротким менструальным циклом, страдающих нарушениями метаболизма, ожирением, излишним весом; имеющих внутриматочные контрацептивы; с повышенным уровнем эстрогенов; страдающих иммунодепрессией; имеющих наследственную предрасположенность и перенесших операции на матке.
Эндометриоз: причины, симптомы, лечение
Эндометриоз – хроническое, прогрессирующее, гормонозависимое заболевание женской репродуктивной системы, основной чертой которого является разрастание ткани эндометрия за пределы слизистой оболочки матки. Патология проявляется болевым синдромом, усиливающимся во время менструаций, и бесплодием. В зависимости от формы эндометриоза, степени разрушения поражаемых им органов больной нуждается в медикаментозном и хирургическом лечении.
Причины
Классификация
Симптомы
Основной признак эндометриоза – боль. В подавляющем большинстве случаев она связана с менструальным циклом, появляется или усиливается во время месячных. При этом характер и продолжительность менструаций не меняется.
При потере большого количества крови возможно развитие анемии. У больной нарастает слабость, кожа и слизистые оболочки становятся бледными, могут приобретать желтушный оттенок, появляются головокружение, сонливость, раздражительность и психическая возбудимость.
Генитальная форма заболевания сопровождается болью ноющего, дергающего, режущего характера в нижних отделах живота и спины, крестце, отдающей в ногу, прямую кишку. Пациентка может также отмечать болезненные ощущения во время интимной близости, при мочеиспускании и дефекации, мажущие кровянистые выделения за несколько дней до менструации и после нее. Для эндометриоза матки характерны очень болезненные, обильные менструации.
Симптомы экстрагенитального эндометриоза зависят от локализации патологического процесса. Чаще они носят циклический характер, появляясь лишь во время месячных. Женщину, помимо боли, беспокоят быстрая утомляемость, запоры, диарея, вздутие живота и тошнота.
Эндометриоидный очаг представляет собой полое образование, выстланное аналогично матке эпителиальной тканью. Под влиянием гормонального фона при менструации последняя отслаивается, что сопровождается кровоизлиянием в полость очага. Так, при легочном эндометриозе может быть кровохарканье, а в случае локализации процесса в почке или мочевом пузыре — кровь в моче. При прорастании ткани эндометрия в коже появляются болезненные инфильтраты или пузырьки синюшного цвета.
Осложнения
Для эндометриоза характерно прорастание ткани эндометрия в различные органы с их разрушением, нарушением функции и рубцовыми изменениями. В брюшной полости могут образовываться спайки.
Кровоизлияния, рубцовые процессы и иммунологические нарушения при эндометриозе увеличивают риск возникновения бесплодия и самопроизвольного аборта при беременности. Роды могут осложняться кровотечением, слабостью родовой деятельности.
Диагностика
Диагностикой и лечением эндометриоза занимается врач-гинеколог. Он беседует с пациентом, уточняя характер жалоб, имеющиеся симптомы болезни, их периодичность и продолжительность. Также проводится оценка акушерского и гинекологического анамнеза (наличие заболеваний репродуктивной системы, течение беременности и родов в прошлом), а также наследственности.
Дополнительные диагностические мероприятия проводятся при подозрении на экстрагенитальную форму заболевания с глубоким инвазивным ростом в пораженные органы. Для уточнения локализации эндометриоидного очага могут потребоваться вспомогательные тесты, такие как колоноскопия, цистоскопия, ректальная ультрасонография и МРТ.
Специфических маркеров для лабораторной диагностики эндометриоза не существует. Онкомаркер СА125 может быть повышен при данном заболевании, однако его увеличение возможно и при множестве других патологий.
Лечение
Хирургическое вмешательства проводятся для удаления эндометриоидных очагов и коррекции осложнений. Методом выбора при эндометриозе считается лапароскопическая операция. После лечения эндометриоз может рецидивировать, потому необходимо регулярное наблюдение у гинеколога.
Гормональное лечение при эндометриозе.
Эндометрий – внутренняя слизистая оболочка матки. В ней находится большое количество кровеносных сосудов. Разрастание эндометриоидной ткани за пределами полости матки вызывает патологическое состояние, которое называется эндометриозом.
Статистика показывает, что примерно 10-15% женщин в возрасте от 25 до 45 лет страдают от эндометриоза.
Заболевание характеризуется тяжелым гормональным сбоем и другими симптомами:
Гормоны при эндометриозе – практически обязательная часть лечения. Это физиологически обосновано, потому что заболевание относится к гормонозависимым. Его главная причина – избыточная выработка эстрогенов в организме женщины.
Врач назначает гормональное лечение эндометриоза для решения следующих задач:
Искусственное подавление менструации – суть гормонотерапии. Под действием активных веществ не происходит физиологического отторжения слизистой оболочки матки. Очаги ее разрастания за пределами матки не кровоточат, и организм восстанавливается.
К другим способам терапии относятся:
Медикаментозное лечение эндометриоза включает несколько групп гормональных препаратов. Врач подбирает схему лечения индивидуально с учётом ряда факторов:
Вылечить эндометриоз без гормонов сложно. Альтернативное лечение можно рассматривать лишь в качестве дополнительного. Его эффективность трудно прогнозировать. Не исключено дальнейшее развитие заболевания, рецидив.
Гормональные оральные контрацептивы при эндометриозе.
Лечащий врач перед определением схемы лечения назначает анализы, чтобы выявить, какие гормоны повышены. Каждая группа лекарственных средств для лечения заболевания имеет разное фармакологическое действие, поэтому самолечение недопустимо. Решение о консервативном лечении, хирургической операции принимает только квалифицированный специалист.
Преимущества и недостатки гормонального лечения эндометриоза
Эффективность препаратов при эндометриозе зависит от стадии развития заболевания. Самый высокий терапевтический эффект наблюдается на начальных этапах развития патологического процесса. Раннее выявление патологии помогает избежать хирургического вмешательства. Плюсами такого лечения являются:
Одновременно с лечебным эффектом гормональные таблетки при эндометриозе оказывают контрацептивное действие. Их назначают женщинам на поздних этапах развития заболевания в качестве предоперационной подготовки и в период реабилитации. После курса терапии организм женщины быстро восстанавливается: нормализуется менструальный цикл, сохраняется фертильность.
Лечение гормонами, как любое другое, имеет недостатки:
При длительном приёме гормонов у женщины развиваются побочные реакции. К самым распространённым относятся:
Противопоказания к лечению гормонами
Гормональную терапию назначают не всем пациенткам. Этот метод консервативного лечения эндометриоза имеет противопоказания:
Нежелателен прием гормонов женщинам, страдающим ожирением, курящим. К противопоказаниям относятся беременность, лактация, наличие онкологических заболеваний.
Лечение эндометриоза гормональными лекарственными средствами – наиболее эффективный способ. Существуют различные группы лекарственных средств, которые назначают для борьбы с недугом. Схема медикаментозной терапии подбирается только врачом.
Чем лечить эндометриоз лекарственными препаратами после 40 лет
Современный подход к лечению больных эндометриозом состоит в комбинации хирургического метода, направленного на максимальное удаление эндометриоидных очагов, и гормономодулирующей терапии. Медикаментозная терапия (без хирургической верификации диагноза) возможна при аденомиозе и наружном генитальном эндометриозе, если отсутствуют кистозные процессы в яичниках и другие опухолевидные образования в малом тазу. При наличии эндометриоидной кисты яичника необходимо хирургическое лечение.
Поскольку в большинстве случаев заболевание начинается в раннем репродуктивном возрасте, основным условием лечения должно быть сохранение фертильности. Именно поэтому молодых пациенток по возможности следует вести консервативно, назначая медикаментозные средства. Медикаментозная терапия эндометриоза является неспецифической, нацелена в основном на уменьшение выраженности имеющихся симптомов, и подбирают ее индивидуально. Только в отсутствие положительного эффекта на протяжении 6 мес рассматривают вопрос о хирургическом вмешательстве [1—5].
Гормональную терапию применяют для временного подавления функции яичников с формированием состояния «псевдоменопаузы» или инициирования состояния псевдодецидуализации с последующей атрофией очагов эндометриоза — базис и этиопатогенетическая основа гормональной терапии. Согласно российским клиническим рекомендациям по ведению больных эндометриозом [6—9], гормональная терапия может быть использована в качестве эмпирической при лечении пациенток с симптомами, свидетельствующими о высокой вероятности наличия эндометриоза без кистозных (овариальных) форм, а также в качестве противорецидивной терапии после лапароскопического удаления видимых очагов эндометриоза, капсулы эндометриоидной кисты либо удаления очагов эндометриоза при инфильтративной форме заболевания.
В качестве гормональной терапии применяют препараты первой линии — прогестины, комбинированные оральные контрацептивы (КОК), нестероидные противовоспалительные средства (НПВС) и препараты второй линии — агонисты гонадотропин-рилизинг-гормона (аГнРГ) (при курсе более 6 мес в сочетании со средствами для заместительной гормональной терапии), левоноргестрел-высвобождающую внутриматочную терапевтическую систему. Оптимальным выбором при легкой и умеренной тазовой боли, предположительно вызванной гетеротопиями, могут служить КОК и прогестины.
Комбинированная терапия эстрогенами и прогестагенами
Механизм лечебного действия КОК — центральный (антигонадотропный, связанный со снижением пиковой секреции лютеинизирующего гормона) и периферический (антипролиферативный и противовоспалительный эффекты, обусловленные взаимодействием прогестагенного компонента с рецепторами прогестерона). В результате такой терапии наблюдаются подавление овуляции, снижение влияния эндогенных эстрогенов, торможение пролиферации эндометрия, изменение структуры эндометриоидных очагов, снижение выраженности хронической тазовой боли, улучшение физического и психологического состояния (стабилизация эмоционального статуса, обеспечение контроля течения предменструального синдрома и предменструального дисфорического расстройства). Кроме того, прием КОК способствует формированию искусственного менструального цикла, обеспечивает надежную контрацепцию. Препараты безопасны при длительном приеме, после их отмены быстро восстанавливаются менструальный цикл и фертильность. Предпочтительнее непрерывный режим приема КОК [6—13].
Прогестагены
Прогестагены считаются первой линией терапии с уровнем доказательности 1а. Во-первых, прогестагены оказывают центральное действие, блокируя гипоталамо-гипофизарно-яичниковую цепь, что снижает секрецию эстрогенов яичниками [14, 15]. Во-вторых, они оказывают непосредственное влияние на эндометриоидные очаги, стимулируя дифференцировку стромальных клеток (децидуализацию) и секреторную трансформацию эпителиальных клеток эндометрия, что, в конечном счете, приводит к его атрофии. В-третьих, прогестагены активируют 17β-гидростероиддегидрогеназу 2-го типа (17β-ГСД-2), преобразующую эстрадиол в менее активный эстрон. Прогестагены оказывают ингибирующее влияние на синтез простагландина E2 (ПГE2), играющего ключевую роль в патогенезе эндометриоза и способствующего повышению синтеза эстрогенов за счет модулирующего влияния на экспрессию ароматазы [16—18].
Терапию прогестагенами необходимо осуществлять в непрерывном режиме и в достаточно высоких дозах, на фоне которых развивается аменорея, что позволяет купировать болевой синдром, предотвратить распространение новых поражений, обеспечить регресс уже имеющихся очагов. Наиболее частым побочным эффектом непрерывного приема прогестагенов являются кровотечения прорыва, вероятность возникновения которых снижается по мере увеличения продолжительности лечения. Среди прогестагенов для перорального приема можно выделить медроксипрогестерона ацетат, мегестерола ацетат, норэтистерона ацетат, дидрогестерон, диеногест, преимущества и побочные эффекты которых представлены ниже.
Медроксипрогестерона ацетат (МПА, Провера) применяется для купирования боли при эндометриозе. Считается, что эффективность МПА схожа с эффективностью КОК. МПА при пероральном приеме для коррекции эндометриоза необходимо применять в высоких дозах, что может привести к неблагоприятному влиянию на липидный профиль, связанному с проявлением андрогенных и глюкокортикоидных свойств препарата (увеличение массы тела, возникновение изменений настроения, депрессии и раздражительности), и на углеводный обмен (ухудшение толерантности к глюкозе). Этим обусловлен ряд ограничений, в частности МПА запрещен к использованию у женщин с ожирением и/или сахарным диабетом 2-го типа, которые принимают перорально сахароснижающие препараты [19, 20].
Мегестерола ацетат (Мегейс) является синтетическим прогестагеном. Считается, что действие препарата связано с наличием антилютеинизирующего эффекта, реализующегося через гипофиз. Существует указание о местном эффекте мегестрола, полученном при непосредственном введении прогестагенов в полость матки. Препарат нашел свое применение при паллиативном лечении рака эндометрия и рака молочной железы. В обычной практике для лечения эндометриоза активно не применяется.
Норэтистерона ацетат (НЭТА) — производное 19-нортестостерона 2-го поколения. Среди положительных эффектов приема этого препарата можно отметить снижение болевого синдрома при хронической тазовой боли, диспареунии, дисменорее и нарушениях желудочно-кишечного тракта. К отрицательным моментам можно отнести метаболические нарушения в виде увеличения массы тела, дислипидемии, гиперинсулинемии при приеме в небольшой дозе в непрерывном режиме [10, 11, 21, 22].
Дидрогестерон (Дюфастон) избирательно воздействует на эндометрий, что позволяет предотвратить повышенный риск развития гиперплазии эндометрия и/или карциногенеза в условиях избытка эстрогенов. Является препаратом выбора во всех случаях эндогенной недостаточности прогестерона [23, 24].
Диеногест (Визанна) является прогестагеном 4-го поколения и объединяет фармакологические свойства группы прогестерона и прогестероноподобных соединений, а также производных 19-нортестостерона. Специфичность его действия дополняется минимальными влияниями на метаболические параметры. Диеногест — первый гестаген, который вызывает клинически значимый антиандрогенный эффект, не проявляя эстрогенной и андрогенной активности. Исследования показали, что диеногест оказывает ановуляторное и антипролиферативное влияние за счет подавления секреции цитокинов в строме эндометриальных клеток [15, 25]. Диеногест характеризуется хорошей переносимостью, отсутствием негативных метаболических и сосудистых эффектов, относительно умеренным ингибирующим действием на секрецию гонадотропинов, а также сильным прогестагенным влиянием на эндометрий и высокой биодоступностью при приеме внутрь (более 90%) [26, 27]. Диеногест также оказывает антиангиогенное, противовоспалительное, иммуномодулирующее, обезболивающее действие. Диеногест в дозе 2 мг/сут купирует связанную с эндометриозом боль (при дисменорее, диспареунии и диффузной тазовой боли), значительно уменьшает распространенность эндометриоидных очагов и не уступает по эффективности аГнРГ [28—37]. Препарат подходит для долгосрочного лечения эндометриоза (в сочетании с препаратами кальция и витамином D3), поскольку его хорошо переносят больные, и он не оказывает негативного влияния на метаболический профиль и функцию печени. Частота возникновения кровотечений прорыва сопоставима с таковой при лечении другими прогестагенами и снижается по мере увеличения длительности терапии.
Среди прогестагенов для парентерального применения можно выделить медроксипрогестерона ацетат (Депо-Провера) в лекарственной форме с медленным высвобождением препарата и левоноргестрелвысвобождающую внутриматочную терапевтическую систему (Мирена).
Медроксипрогестерона ацетат (Депо-Провера) в лекарственной форме с медленным высвобождением препарата эффективен для купирования болевого синдрома, связанного с эндометриозом. Среди негативных эффектов этого препарата можно выделить длительные и обильные кровотечения прорыва, которые с трудом поддаются коррекции, поскольку эффект прогестагена не может быть быстро и полностью нивелирован. В связи с этим данный препарат рекомендуется пациенткам с остаточным эндометриозом после оперативного удаления матки, поскольку исключается возможность кровотечений прорыва [19, 20].
Левоноргестрелвысвобождающая внутриматочная терапевтическая система (Мирена). Левоноргестрел — представитель 2-го поколения гестагенов, относится к классу 19-норстероидов и является самым активным из известных в настоящее время гестагенов. Левоноргестрел оказывает сильное антиэстрогенное и антигонадотропное действие, что обеспечивает контрацептивный и лечебный эффекты.
Мирена является высокоэффективным средством, предназначенным для длительного использования, и оказывает контрацептивное, лечебное и профилактическое действие. Внутриматочная терапевтическая система Мирена представляет собой Т-образную полиэтиленовую конструкцию с контейнером, содержащим левоноргестрел. Через специальную мембрану, покрывающую контейнер, осуществляется непрерывное контролируемое высвобождение левоноргестрела 20 мкг/сут, который поступает непосредственно в полость матки и приводит к атрофии эутопического и эктопического эндометрия, уменьшению кровопотери во время менструации и развитию аменореи у некоторых пациенток. Длительность использования Мирены составляет 5 лет, после чего можно продолжить лечение, введя новую систему. Побочные эффекты схожи с таковыми при непрерывном режиме использования других прогестагенов [43—45].
В лечении эндометриоза эффективны гестагены без андрогенной активности. К ним относятся ципротерона ацетат, дидрогестерон, медроксипрогестерона ацетат и диеногест. Диеногест оказался наиболее эффективным как для профилактики, так и для лечения эндометриоза. Рекомендуемые дозы большинства пероральных прогестагенов для лечения эндометриоза достаточно высокие, что не отвечает современным требованиям, предъявляемым к препаратам (максимальный эффект при минимальной дозе). В наиболее низкой дозе используют диеногест (Визанна, 2 мг/сут) и левоноргестрел (внутриматочная терапевтическая система Мирена, 20 мг/сут).
Антигонадотропины
Наиболее широкое применение из препаратов этой группы нашел препарат Гестринон. Гестринон (Неместран) — стероидный гормон, производное 19-нортестостерона, снижает выведение гонадотропина, что приводит к атрофии эндометрия (дисменорея, диспареуния, меноррагия купируются в первые месяцы лечения). Оказывает андрогенное, антиэстрогенное и антигестагенное действие. Влияет на эктопические имплантаты вне матки. Препарат назначают в непрерывном режиме в 1-й и 4-й дни менструального цикла в дозе 2,5 мг, затем 2 раза в неделю по установленным дням в течение 6 мес.
Длительность применения препарата ограничена из-за выраженных побочных эффектов: головная боль, повышенная возбудимость, раздражительность, депрессия, судороги, задержка жидкости, увеличение массы тела, уменьшение объема молочных желез, понижение тембра голоса, снижение либидо, повышение активности «печеночных» трансаминаз, «приливы» крови к лицу, тошнота, диспепсия, кровянистые выделения из матки в первые недели приема, пигментация кожи, акне, себорея, гипертрихоз [46, 47].
Агонисты гонадотропин-рилизинг-гормона
Препараты аГнРГ наиболее эффективны при лечении тяжелых и инфильтративных форм эндометриоза. Действие аГнРГ заключается в подавлении эстрогенной стимуляции для развития эндометриоза. Это состояние гипогонадотропного гипогонадизма лишает существующий эндометриоз поддержки эстрогенами и приводит к вторичной аменорее, предотвращая новый перитонеальный высев эндометриоидных очагов. На фоне лечения аГнРГ исчезают дисменорея, тазовые боли, через 3—4 мес — диспареуния, к концу курса лечения выраженность болевого синдрома снижается в среднем в 4 раза. Лечение с помощью аГнРГ не обеспечивает профилактику рецидивирования заболевания, особенно при глубоких формах эндометриоза. Частота возникновения рецидивов через 5 лет после окончания курса терапии составляет 53%, а при тяжелых инфильтративных формах — 73%.
В клинической практике используют Синарел, Золадекс, Диферелин, Декапептил депо, Бусерелин, Люкрин депо в виде депо-формы, внутримышечных инъекций, подкожных имплантатов, интраназального спрея. Терапия препаратами аГнРГ очень эффективна, однако сопровождается в качестве побочных эффектов признаками снижения уровня эстрогенов (приливы, сухость влагалища, головная боль, снижение либидо) и деминерализацией костной ткани. По этой причине перед назначением аГнРГ женщинам из группы риска развития остеопороза целесообразно проведение остеоденситометрии. Для уменьшения частоты и выраженности гипоэстрогенных побочных реакций без влияния на эффективность применения аГнРГ используется так называемая терапия «прикрытия» («add-back» терапия): низкие дозы эстрогенов и прогестинов, тиболон и т. д. Комбинация с терапией «прикрытия» дает возможность применять аГнРГ в течение более чем 6 мес, что необходимо при глубоких инфильтративных формах заболевания, тяжелом болевом синдроме, рецидивировании или персистенции очагов ретроцервикального эндометриоза и невозможности их полного удаления, до и после операции по поводу аденомиоза и прочее [48—52].
Обобщенные сведения о препаратах, применяемых для лечения эндометриоза, представлены в таблице. 
Лечение эндометриоза другими средствами является либо паллиативным (анальгетики, НПВС), либо экспериментальным (ингибиторы ароматазы, селективные модуляторы эстрогеновых рецепторов (СЭРМ), агонисты эстрогеновых рецепторов β (ЭР-β), антиангиогенные препараты и прочее). Современная фармакология предусматривает комплексную терапию эндометриоза с использованием иммуномодуляторов, противовирусных и гормональных препаратов [53—55].
Нестероидные противовоспалительные средства
НПВС назначаются для устранения болевого синдрома и менструальной кровопотери. НПВС снижают длительность и интенсивность менструальных кровотечений за счет блокады активности циклооксигеназы, что влечет за собой снижение синтеза простагландинов и обеспечивает прокоагулянтный эффект. Кроме того, препараты этой группы оказывают антиноцицептивное действие. Но недостатками НПВС являются ульцерогенное действие на слизистую оболочку пищеварительного тракта, угнетение почечного кровотока, а также краткосрочность лечебного действия, постепенное «привыкание» и снижение эффективности.
Витамин D
В настоящее время активно обсуждается связь уровня витамина D, агента с антипролиферативным, противовоспалительным и иммуномодулирующим действием, и эндометриоза — заболевания, имитирующего опухолевый рост и удовлетворяющего большинству критериев аутоиммунного заболевания [56].
Синтез витамина D, экспрессия рецепторов витамина D и 1α-гидроксилазы в нормальном циклически функционирующем эндометрии, регулирование ферментов и рецепторов витамина D в эутопическом эндометрии женщин с эндометриозом, характерный полиморфизм протеина, связывающего витамин D, проявляющийся дифференциальной экспрессией аллеля Gc2 в эндометриоидных очагах, обратная зависимость между развитием эндометриоза и уровнем 25 (OH)D в сыворотке крови в сочетании с увеличением уровня протеина, связывающего витамин D, в моче женщин с эндометриозом — все это свидетельствует в пользу потенциальной роли витамина D и его метаболитов как местных аутокринных/паракринных агентов, имеющих значение в этиологии и патогенезе эндометриоза.
В большинстве источников описана связь низкого уровня витамина D с развитием и тяжестью течения генитального эндометриоза. Прием витамина D сопровождается уменьшением болевых ощущений при первичной дисменорее путем ингибирования синтеза простагландинов. Витамин D также эффективен в купировании вторичной дисменореи или хронической тазовой боли при эндометриозе, обусловленной процессом нейроангиогенеза.
Терапия препаратами витамина D у пациенток с эндометриозом, особенно при низких уровнях 25 (OH)D в плазме, может позволить уменьшить дозу НПВС или отказаться от этой группы препаратов. Витамин D увеличивает вероятность наступления беременности при бесплодии, ассоциированном с эндометриозом, в том числе при применении методов вспомогательных репродуктивных технологий. Необходимо проведение крупных рандомизированных исследований применения витамина D при эндометриозе для более углубленного понимания механизмов действия и разработки оптимальных терапевтических доз. Применение витамина D может стать новой медикаментозной стратегией как в лечении, так и в первичной профилактике развития данного заболевания [56].
Нашими коллегами предложен следующий алгоритм диагностики и лечения эндометриоза. При подозрении на эндометриоз у пациентки с одним или несколькими клиническими симптомами (хроническая тазовая боль; дисменорея, влияющая на качество жизни; диспареуния; регулярные желудочно-кишечные симптомы, болезненность при дефекации; периодические проявления со стороны мочевой системы; бесплодие в сочетании с одним из вышеперечисленных симптомов) важно провести тщательное диагностическое обследование. В план обследования входят гинекологическое исследование, включая ректовагинальное; ультразвуковое исследование органов малого таза; оценка метаболизма железа (уровень гемоглобина, железа, ферритина общей железосвязывающей способности); магнитно-резонансная томографияи/или компьютерная томография органов малого таза (при подозрении на глубокий инфильтративный эндометриоз); лапароскопия и/или гистероскопия. Далее тактика ведения пациентки зависит от ее репродуктивных планов. Если у пациентки выявлен наружный генитальный эндометриоз I—II стадии, и она планирует беременность, то показаны прегравидарная подготовка и протокол стимуляции яичников с аГнРГ, гестагенная поддержка при вспомогательных репродуктивных технологиях. Если при наличии наружного генитального эндометриоза I—II стадии пациентка не планирует беременность, то выбор медикаментозного или хирургического лечения зависит в первую очередь от предпочтений самой пациентки, ей показана длительная противорецидивная терапия. При тяжелых формах (глубокий инфильтративный эндометриоз и т. д.) независимо от репродуктивных планов пациентки важен индивидуальный и мультидисциплинарный подход с привлечением смежных специалистов. Необходимо предусмотреть предоперационную гормональную терапию при вовлечении смежных органов, лапароскопическое лечение, противорецидивную терапию [57].
Заключение
До настоящего времени ни одна из предложенных стратегий лечения эндометриоза не привела к его полному излечению и не позволила избежать рецидивов, что обусловлено множественными полисистемными нарушениями, лежащими в основе его этиопатогенеза. В некоторых случаях единственным методом лечения эндометриоза может быть полная хирургическая ликвидация очага с последующим назначением гормональной противорецидивной терапии.
Финансирование. Работа выполнена при финансовой поддержке гранта — Конкурс 2018 г. «Проведение фундаментальных научных исследований и поисковых научных исследований отдельными научными группами». Название проекта «Современные клинико-морфологические и иммунобиологические аспекты генитального эндометриоза», № проекта 18−15−00165.
Концепция и дизайн статьи — Л.А., К.А., Э.Х., О.Л.
Сбор и обработка материала — К.А., Э.Х.
Написание текста — К.А., Э.Х.
Редактирование — К.А., О.Л.
Авторы заявляют об отсутствии конфликта интересов.
The authors declare no conflict of interest.