Чем лечить эпилепсию у подростка
Что такое юношеская миоклоническая эпилепсия? Причины возникновения, диагностику и методы лечения разберем в статье доктора Агранович А. О., эпилептолога со стажем в 11 лет.
Определение болезни. Причины заболевания
Юношеской миоклонической эпилепсией (синдромом Янца) называют эпилептический синдром, который проявляется внезапными подёргиваниями в мышцах — миоклоническими приступами (от греч. «myos» — мышца, «klonos» — беспорядочное движение). Заболевание обычно развивается в подростковом возрасте.
Подёргивания в первую очередь возникают в мышцах верхнего плечевого пояса и рук. Сначала пациенты не обращают на них внимания, но со временем эпизоды возникают всё чаще и ухудшают качество жизни. Например, во время приступов из рук могут выпадать предметы. В дальнейшем появляются подёргивания ног, из-за которых человек может упасть.
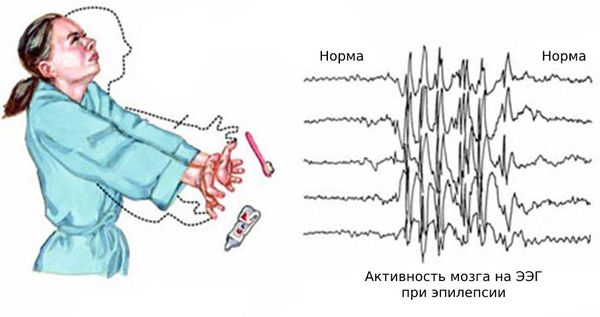
Нередко к этим эпизодам присоединяются генерализованные судорожные приступы — судороги возникают по всему телу и пациент теряет сознание. Также возникают абсансы — бессудорожные приступы с отключением сознания и амнезией на этот период. Как правило, частота генерализованных приступов невысокая: от одного за всю жизнь до раза в месяц. Подёргивания обычно случаются утром после пробуждения. Ярким провоцирующим фактором может стать недосыпание или вынужденное пробуждение. Также в трети случаев отмечается фотосенситивность — чувствительность к ритмическим вспышкам света.
Распространённость
Причины заболевания
Симптомы юношеской миоклонической эпилепсии
Чаще всего подёргивания возникают в верхнем плечевом поясе: мышцах рук и плеч с обоих сторон. Из-за этого пациенты нередко выпускают предметы из рук, например разбивают кружки и роняют зубные щётки. Однако возможны различные вариации миоклоний.
Приступы учащаются в утренние часы, особенно при недосыпе или вынужденном пробуждении.
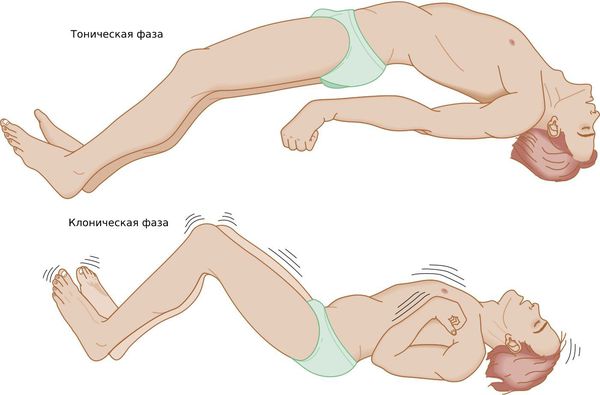
Генерализованный тонико-клонический приступ — состояние, при котором полностью отключается сознание. Приступ начинается с тонической фазы: напряжения в мышцах и специфического вскрикивания или хрипения. Руки полусогнуты и приподняты вверх или прижаты к телу. В этот момент из-за спазма дыхательной мускулатуры меняется цвет лица: оно синеет или сереет.
Далее развивается клоническая фаза, которая проявляется ритмичными подёргиваниями в конечностях. Она завершается полным мышечным расслаблением.
Патогенез юношеской миоклонической эпилепсии
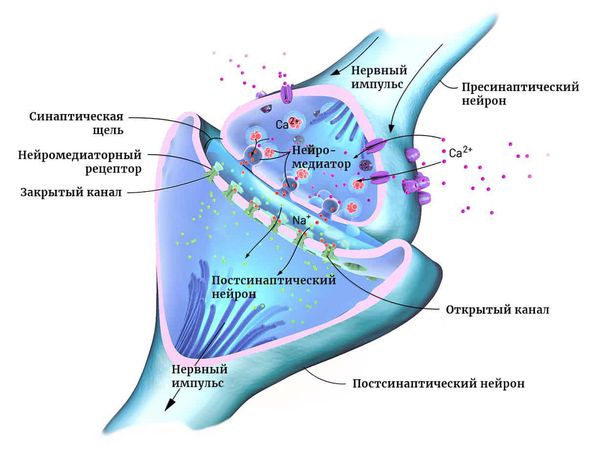
Мозг человека состоит из двух основных типов клеток: нейронов и глии. Нейроны — это электрически возбудимые клетки, которые обрабатывают, хранят и передают информацию с помощью электрических и химических сигналов. Глиальные клетки играют в этом процессе вспомогательную роль.
Нейроны могут соединяться друг с другом и образовывать нервные сети. В пределах одного нейрона и его отростков информация передаётся в виде электрического возбуждения. В синапсе (месте контакта между нервными клетками) оно приводит к выделению различных химических веществ — нейромедиаторов.
Нейромедиатор взаимодействует с рецепторами на мембране следующего нейрона. В результате в нём возникает электрическое возбуждение. Или не возникает — это зависит от конкретного нейромедиатора, активного в данный момент.
В нервных сетях между возбуждением и торможением работы нейронов поддерживается постоянный баланс. При сдвиге равновесия в сторону возбуждения происходит эпилептический приступ.
Классификация и стадии развития юношеской миоклонической эпилепсии
В 2017 году Международная лига борьбы с эпилепсией (ILAE) обновила классификацию заболевания, выделив четыре уровня диагностики:
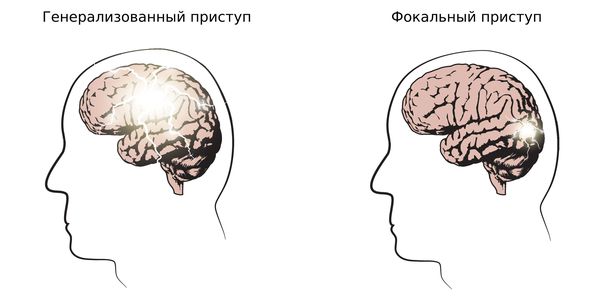
1. Определить тип приступа: фокальный (возникающий из одного очага), генерализованный и с неизвестным началом. Миоклонические, тонико-клонические приступы и абсансы относятся к генерализованным приступам.
2. Установить тип эпилепсии: фокальная, генерализованная, сочетанная (фокальная + генерализованная) и неизвестная. Юношеская миоклоническая эпилепсия относится к генерализованной эпилепсии.
4. Выявить причины заболевания: генетические, структурные, метаболические, иммунные, инфекционные и с неизвестной этиологией. Юношеская миоклоническая эпилепсия в большинстве случаев вызвана генетическими факторами.
Классификация юношеской миоклонической эпилепсии проводится в зависимости от течения заболевания. Главный критерий — это наличие миоклонических приступов. Также выделяют варианты течения с добавлением генерализованных судорожных приступов и/или абсансов.
Осложнения юношеской миоклонической эпилепсии
Пациенты часто не обращают внимания на патологические сокращения мышц, поэтому к неврологу и эпилептологу больной зачастую обращается после появления генерализованных тонико-клонических приступов. В результате противоэпилептические препараты назначают с опозданием. На фоне этого приступы могут учащаться и угрожать здоровью и жизни пациента травмами и утоплениями.
Диагностика юношеской миоклонической эпилепсии
Основной диагностический критерий заболевания — это наличие миоклонических приступов.
Сбор анамнеза
На приёме врач спрашивает о необычных внезапных состояниях:
Пациенты могут не обращать внимания на такие симптомы и считать их своей особенностью. Абсансы и генерализованные тонико-клонические приступы с потерей сознания, особенно во сне, они могут и вовсе забывать. Поэтому при сборе анамнеза важно выяснить обстоятельства приступа не только у самих пациентов, но и у родственников и очевидцев.
Электроэнцефалограмма (ЭЭГ)
Основным способом диагностики эпилепсии является электроэнцефалограмма — метод исследования, при котором регистрируется суммарная электрическая активность клеток коры головного мозга.
Сейчас диагноз «эпилепсия» устанавливают с помощью длительного видео-ЭЭГ мониторинга — электроэнцефалограмма записывается параллельно с одной или несколькими видеокамерами, датчиком ЭКГ и при необходимости дополнительным контролем мышечной активности, частоты и глубины дыхания.
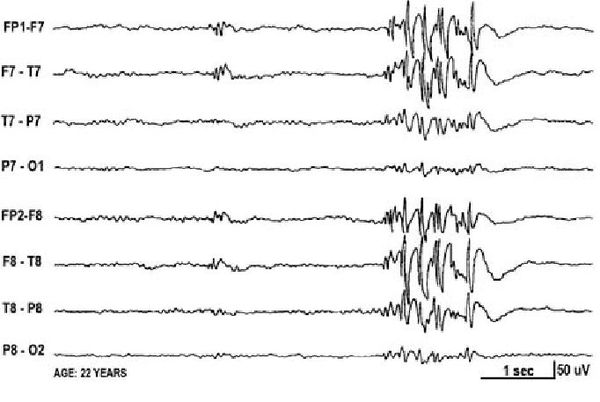
Основной фон биоэлектрической активности при юношеской миоклонической эпилепсии, как правило, соответствует возрастной норме. Патологическая активность проявляется короткими и генерализованными разрядами полиспайков (островолновых комплексов), которые регистрируются при миоклонических вздрагиваниях и полипик-волновыми комплексами между приступами.
Эпилептическая фотосенситивность — это предрасположенность к приступам под влиянием света. Может протекать бессимптомно или проявляться эпилептическими приступами под воздействием провоцирующих факторов: видеоигр, работы за компьютером, просмотра телевизора, мигающего освещения в ночных клубах и света природного происхождения.
Интеллект и неврологический статус при заболевании находятся в норме. Выражена эмоциональная неустойчивость и признаки невротического развития личности: резкая смена настроения, вспыльчивость и повышенная тревожность
Лечение юношеской миоклонической эпилепсии
Образ жизни
Антиэпилептические препараты
Ранее лидерами в лечении юношеской миоклонической эпилепсии являлись препараты вальпроевой кислоты. Они эффективны для прекращения приступов, но вызывают много побочных эффектов:
Помимо перечисленных препаратов, могут применяться «Топирамат», «Зонисамид», «Перампанел» и «Фенобарбитал».
Прогноз. Профилактика
Эффективность АЭП в предотвращении приступов достигает 90 %. При отмене терапии часто возникают рецидивы, поэтому потребуется длительный приём препаратов, иногда пожизненный.
Качество жизни значительно ухудшается при частых миоклонических и генерализованных тонико-клонических приступах, при которых пациенты рискуют получить травмы.
Профилактика
Особое внимание стоит уделить образу и режиму жизни пациента. Самыми мощными провоцирующими факторами являются недосыпание и злоупотребление алкоголем. А учитывая, что дебют заболевания приходится на подростковый возраст, молодые люди часто нарушают эти рекомендации, особенно в студенческие годы.
Пациент, у которого выявили фотосенситивность, предрасположен к приступам под воздействием мерцающего света. Поэтому им необходимо ограничить просмотр телевизора и работу за компьютером, исключить видеоигры и избегать посещения ночных клубов.
У всех пациентов с эпилепсией имеются определённые социальные ограничения: они не могут работать в некоторых сферах, водить автомобиль и нести военную службу. Все они определяются индивидуально соответствующими комиссиями.
Эпилепсия у детей и подростков
Руководство для родителей
М.Ю. Никанорова, Е.Д. Белоусова, А.Ю. Ермаков
Составители:
руководитель отдела психоневрологии и эпилептологии Московского НИИ педиатрии и детской хирургии Министерства Здравоохранения Российской Федерации, руководитель Детского научно-практического противосудорожного центра Министерства Здравоохранения Российской Федерации, доктор медицинских наук, профессор Марина Юрьевна Никанорова.
ведущий научный сотрудник отдела психоневрологии и эпилептологии Московского НИИ педиатрии и детской хирургии Министерства Здравоохранения Российской Федерации, кандидат медицинских наук Елена Дмитриевна Белоусова.
старший научный сотрудник отдела психоневрологии и эпилептологии Московского НИИ педиатрии и детской хирургии Министерства Здравоохранения Российской Федерации, кандидат медицинских наук Александр Юрьевич Ермаков.
Уважаемые родители!
Данная брошюра адресована тем, у кого в семье ребенок страдает эпилепсией. Если у Вашего ребенка возникли эпилептические приступы, Вы, разумеется, проконсультировались с врачом. Однако, как показывает практика, после первой консультации у родителей остается немало вопросов, касающихся оказания неотложной помощи в случае появления приступа, лечения и перспектив дальнейшего развития ребенка. Мы надеемся, что в данной брошюре Вы найдете ответы на интересующие Вас вопросы.
ОГЛАВЛЕНИЕ
ЧТО ТАКОЕ ЭПИЛЕПСИЯ
Далеко не каждые судороги являются эпилепсией. Любой ребенок может хотя бы однократно перенести судороги в определенных ситуациях, например, при высокой температуре (фебрильные судороги), после вакцинации, при тяжелой черепно-мозговой травме. При наличии однократного эпизода судорог всегда надо установить конкретную причину, их вызвавшую и определить, возможен ли переход тех или иных судорог в эпилепсию. Следует также помнить о том, что многие серьезные заболевания нервной системы, такие, как энцефалит и менингит, могут начинаться с судорог на фоне температуры. Родителям важно определить симптомы у детей, поэтому всегда, когда Вы сталкиваетесь с судорогами у ребенка, Вам следует обратиться к врачу.
Важно отметить что симптомы эпилепсии у ребенка до года и подростка, совершенно разные, что существуют простые и сложные фебрильные судороги. Простые фебрильные судороги составляют 80-90 % всех фебрильных судорог. Характерными особенностями простых фебрильных судорог являются:
• короткая продолжительность (не более 15 мин);
• генерализованные тонико-клонические пароксизмы (потеря сознания, вытягивание и напряжение конечностей, их симметричное подергивание). Сложные фебрильные судороги характеризуются следующими признаками:
• повторяемость в течение 24 часов;
• продолжительность более 15 мин;
Дифференциация фебрильных судорог на простые и сложные имеет принципиально важное значение для прогноза течения заболевания. В большинстве случаев фебрильные судороги имеют благоприятный прогноз и самостоятельно исчезают после 5-6 лет. Лишь у 4-5 % детей с фебрильными судорогами наблюдается в дальнейшем переход в эпилепсию. Наиболее часто в эпилепсию трансформируются сложные фебрильные судороги. Поэтому дети, перенесшие хотя бы один эпизод сложных фебрильных судорог, составляют группу риска и нуждаются в тщательном и длительном (до 5- 7 лет) наблюдении как педиатром, так и неврологом.
Диагноз «эпилепсия» может быть установлен лишь в том случае, если у ребенка отмечалось 2 или более эпилептических приступов, возникших без четких провоцирующих факторов. Таким образом, основным отличием эпилепсии от судорог является:
• повторяемость эпилептических приступов;
• отсутствие провоцирующих факторов, вызвавших развитие приступов.
В настоящее время известно более 40 различных форм эпилепсии, отличающихся возрастом начала заболевания, клиническими проявлениями и прогнозом. Важно отметить, что существуют как доброкачественные формы эпилепсии, так и прогностически неблагоприятные. 70-80 % эпилепсии хорошо поддаются лечению, некоторые формы эпилепсии самостоятельно прекращаются без терапии в возрасте 13-15 лет. В большинстве случаев интеллект больных эпилепсией нормальный, психическое развитие не страдает.
Детская эпилептология (Разина Е.Е.)
Детская эпилептология – это подраздел неврологии, посвященный эпилепсии в юном возрасте. Это заболевание, при котором возникают повторные приступы – пароксизмы. Диагноз может быть поставлен, только если приступов произошло не менее двух, и при этом никакие иные причины, кроме эпилепсии, к ним привести не могли.
Дело в том, что у маленьких детей судороги могут возникать при повышении температуры во время инфекционных заболеваний, интоксикациях, введении определенных лекарственных препаратов, как реакция на прививки. Судорожные припадки могут сопровождать нарушения обмена веществ, например сахарный диабет.
От этой болезни часто страдают дети: статистика говорит, что она возникает у 7 детей из 1000 в возрасте до 16 лет. Кроме того, в детстве заболевание протекает с определенными особенностями. Именно по этой причине была выделена детская эпилептология.
Признаки эпилепсии
Детская эпилептология выделяет следующие основные симптомы заболевания:
Помимо этих ярких проявлений эпилепсия у детей может сопровождается:
Эпилептические приступы могут возникать как в бодрствовании, так и во сне, достаточно часто при засыпании или при просыпании.
Механизм возникновения эпилептического припадка
Первопричина эпилепсии – чрезмерная активность клеток головного мозга. Она возникает обычно в определенном его участке – эпилептическом очаге, в клетках которого видоизменены процессы возбуждения.
Причины эпилепсии у детей
Мнение о том, что эпилепсия – исключительно наследственное заболевание, современными врачами не поддерживается. Некоторые ее формы не наследуются, некоторые являются следствием структурного поражения головного мозга (фокальные корковые дисплазии, врожденные аномалии развития головного мозга, туберозный склероз, ганглиомы и др.). Также нельзя однозначно утверждать, что к эпилепсии приводят какие-либо перенесенные человеком заболевания, однако они могут ускорить наступление болезни. Таковыми факторами являются:
Чем опасна эпилепсия у детей
Диагностика эпилепсии
Лечение эпилепсии
Сейчас для лечения эпилепсии широко применяют противосудорожные препараты. Их назначают в малых дозах, постепенно доводя до концентрации, достаточной для прекращения приступов. Препарат отменяют в случае, когда приступы не повторяются более 4-ех лет при нормальных показателях ЭЭГ. Иногда лекарства приходится принимать пожизненно, сочетать два и более препаратов, однако это оправдывается существенным повышением качества жизни больного.
Если было выявлено, что причиной судорожных припадков являются новообразования в мозгу, проводится хирургическое лечение.
В клинике «Семейный доктор» предоставляют все необходимое для диагностики этого опасного заболевания:
ЭЭГ и ВЭЭГМ могут быть проведены в один и тот же день. В этот же день можно записаться на консультацию эпилептолога.
Не откладывайте визит к врачу, диагностику необходимо проводить после первого же приступа! Чем раньше начато лечение, тем больше вероятность, что ваш ребенок сможет излечиться.
В клинике «Семейный доктор» прием ведет опытный эпилептолог – врач-невролог, специалист, способный вовремя распознать судорожный припадок и назначить эффективное лечение. Он знаком с особенностями протекания заболевания у детей самого раннего возраста.
Эпилепсия без судорог у детей
Поделиться:
Эпилепсия — это заболевание, связанное с нарушением работы определенных групп нервных клеток. Эпилепсия может быть врожденной и приобретенной. Иногда она начинается из-за повреждения головного мозга в результате травмы или опухоли. Также ее причиной может стать врожденная киста или другие особенности мозгового строения. Бывает, что эпилептические приступы начинают происходить без видимых причин на фоне наследственной предрасположенности.
Эпилепсия у детей может проявляться судорогами всего тела или одной конечности, а также эпизодами «выключения».
Бессудорожные приступы эпилепсии у детей
Эпилептические приступы с судорогами больше характерны для малышей с рождения до 2–3 лет. У детей старше 4–5 лет чаще бывают эпилептические приступы без судорог.
Наиболее частый бессудорожный приступ — это абсанс, кратковременное выключение сознания. Со стороны это выглядит как будто ребенок «завис», задумался. Взгляд не сосредоточен. Во время приступа малыш прекращает деятельность (например, игру, ходьбу, письмо) и замирает. При этом он может выполнять стереотипные движения (например, сгибание-разгибание пальцев).
Во время приступа ребенок ни на что не реагирует, его невозможно вывести из этого состояния. Спустя несколько секунд (обычно от 2 до 20) приступ завершается, ребенок снова «включается» и продолжает то, что он делал до приступа. Сам приступ не помнит.
Таких абсансов может быть несколько десятков в день. Обычно приступ провоцируется гипервентиляцией, вызванной частым вдохами. Абсансы долгое время могут оставаться незамеченными даже близкими родственниками ребенка.
Если вы замечаете, что ваш малыш часто замирает во время игры, понаблюдайте за ним повнимательнее. При любых сомнениях лучше ничего не дожидаться, а как можно быстрее посетить вместе с малышом детского невролога.
Чем опасна эпилепсия в детском возрасте
Эпилептические приступы (даже если они протекают без судорог), особенно частые (несколько раз в день), мешают нормальной работе головного мозга и в дальнейшем нарушают развитие нервной системы ребенка. Такие дети могут отставать от сверстников в развитии.
Для эпилепсии, особенно начавшейся в детском возрасте, характерны особые изменения личности. Эти изменения связаны не только с приступами, но и с принимаемыми лекарствами, отношением окружающих. С возрастом у людей, страдающих эпилепсией, появляется раздражительность, излишняя обстоятельность, замедленность мышления.
Читайте также:
Мигрень у ребенка
Важно, что приступы эпилепсии у детей могут скрываться за непонятными головными болями или болями в животе, обмороками, рвотой и другими симптомами. Это значительно затрудняет установление диагноза.
Обследование
Если вы подозреваете у своего ребенка эпилепсию без судорог, то необходимо посетить детского невролога.
Не стоит откладывать визит к доктору, если у ребенка непонятные головные боли или боли в животе, внезапные изменения настроения (например, агрессивность). Эти симптомы тоже могут быть редкими проявлениями эпилепсии в детском возрасте.
При подозрении на эпилепсию врач обычно направляет ребенка на электроэнцефалограмму (ЭЭГ). В зависимости от результатов ЭЭГ может потребоваться видео ЭЭГ-мониторинг, магнитно-резонансная томография и другие исследования. Окончательный диагноз эпилепсии обычно устанавливает невролог-эпилептолог.
Лечение
Лечение назначает врач-эпилептолог. При бессудорожных приступах часто применяют этосуксимид, карбамазепин (антиконвульсанты), при необходимости — ламотриджин. Врач подбирает препарат и дозу индивидуально. Будьте внимательны и точно соблюдайте рекомендации. Замена дозы или пропуск лекарства может привести к обострению болезни!
Эпилептические припадки, которые начались в детстве, обычно хорошо поддаются лечению и нередко полностью проходят с возрастом. Поэтому особенно важно вовремя обратиться к врачу и выполнять все рекомендации.
Детская абсансная эпилепсия
Эффективность лечения эпилепсии определяется в первую очередь адекватной диагностикой конкретной формы эпилепсии или эпилептического синдрома. От формы эпилепсии или эпилептического синдрома зависит очень многое как в прогнозе течения заболевания (сохран
Эффективность лечения эпилепсии определяется в первую очередь адекватной диагностикой конкретной формы эпилепсии или эпилептического синдрома. От формы эпилепсии или эпилептического синдрома зависит очень многое как в прогнозе течения заболевания (сохранность интеллекта, чувствительность к антиконвульсантам), так и в тактике лечения. Именно нозологический диагноз диктует то, как быстро надо начинать противосудорожную терапию, какими именно препаратами осуществлять лечение, какими должны быть дозы антиконвульсантов и продолжительность лечения [1].
Детская абсансная эпилепсия (ДАЭ) — форма идиопатической генерализованной эпилепсии, проявляющаяся в основном типичными абсансами с дебютом в детском возрасте и наличием на ЭЭГ специфического паттерна (генерализованной спайк-волновой активности с частотой 3 Гц) [2]. Это одна из самых изученных форм эпилепсии. Несмотря на широкую распространенность ДАЭ, а также длительное ее изучение, диагностика ДАЭ только на первый взгляд кажется простой. Имеется немало нерешенных вопросов, касающихся как этиологии, так и дифференциального диагноза и прогноза этого заболевания. В отечественной литературе существует множество обзоров, посвященных ДАЭ. Прежде всего, это главы в больших монографиях по эпилепсии, авторами которых являются М. Ю. Никанорова и К. Ю. Мухин [3, 4]. Однако следует отметить, что большинство обзоров построено на литературных данных и не учитывает внедрение видео- ЭЭГ-мониторинга в широкую клиническую практику. В настоящее время в ходе подготовки новой Международной классификации эпилепсий и эпилептических синдромов эпилептологи пытаются сформулировать более четкие критерии диагноза ДАЭ. Вышесказанное позволило нам еще раз затронуть как известные, так и малоизученные аспекты этой проблемы.
В Международной классификации эпилепсий и эпилептических синдромов 1989 г. приводятся следующие критерии диагноза детской абсансной эпилепсии [2, 3, 4]:
Ниже мы остановимся на том, как видоизменяются эти критерии диагноза в свете современных знаний о ДАЭ.
В общей популяции больных с эпилепсией детская абсансная эпилепсия встречается в 2–8% случаев [2]. Считается, что ДАЭ составляет 10–12,3% всех эпилепсий в возрасте до 16 лет. Ежегодно регистрируются 6,3/100 тыс. — 8,0/100, 000 случаев заболевания в популяции детей до 15 лет. От 60 до 70% всех пациентов — девочки.
Детская абсансная эпилепсия относится к разряду идиопатических, т. е. таких, при которых нет другой причины эпилепсии, кроме наследственной предрасположенности. Тип наследования точно не установлен. Раньше предполагался аутосомно-доминантный тип наследования с пенетрантностью, зависящей от возраста. Позднее была выдвинута гипотеза о полигенном наследовании. P. Loiseau и соавт. считают наиболее вероятным тот факт, что генетически детерминированы эпилептический ЭЭГ-паттерн и предрасположенность к возникновению эпилепсии, а сама ДАЭ мультифакториальна и является результатом взаимодействия генетических и экзогенных факторов [2]. Установлено, что наследственная отягощенность по эпилепсии отмечается только у 17–20% пациентов [2]. В таких случаях у родственников пробанда отмечаются как типичные абсансы, так и генерализованные типы приступов. Большинство же случаев ДАЭ носит спорадический характер. A. V. Delgado-Escueta и соавт. [5] приводят несколько локусов, ассоциированных с ДАЭ (табл. 1).
Из таблицы следует, что только немногие семьи с локусом 8q24 соответствуют классическим критериям диагноза ДАЭ, а пациенты с локусом 1p или 4p, скорее всего, страдают ювенильной миоклонической эпилепсией с атипичным вариантом течения.
Тем не менее у 75% монозиготных близнецов, чьи сибсы болели ДАЭ, наблюдается в дальнейшем развитие той же формы эпилепсии. P. Loiseau и соавт. считают, что риск развития эпилепсии у ребенка, чьи родители страдают ДАЭ, составляет всего 6,8% [2].
Клинические проявления
Считается, что эпилептические приступы при ДАЭ могут начинаться в возрасте от 4 до 10 лет. Максимальное число случаев заболевания приходится на 5–7 лет. Начало данной формы эпилепсии до четвертого года жизни маловероятно, а после 10 лет наблюдается исключительно редко [2].
Тип эпилептического приступа. Согласно Международной классификации эпилепсии и эпилептических синдромов 1989 г., для ДАЭ считаются характерными два типа генерализованных приступов — типичные абсансы и ГТКС. Исследования последних лет показали, что эти два типа приступов не могут возникать одновременно при ДАЭ. Для начала ДАЭ характерны только типичные абсансы, а ГТКС могут наблюдаться в подростковом возрасте (после 12 лет), когда абсансы уже исчезают.
Как известно, типичный абсанс — это короткий (в течение нескольких секунд) генерализованный тип приступа
с внезапным началом и окончанием на фоне нарушенного сознания. Типичные абсансы имеют свои клинические и ЭЭГ-особенности при различных абсансных эпилепсиях (см. дифференциальный диагноз). Ребенок прекращает целенаправленную деятельность (разговор, ходьбу, еду), становится неподвижным, а его взгляд — отсутствующим. Часто отмечаются негрубые автоматизмы, особенно в первые секунды приступа, а также клонический или тонический компонент приступа. Возможна бледность. Исключительно редко отмечается мочеиспускание. Ребенок никогда не падает во время приступа и возобновляет целенаправленную деятельность через несколько секунд после конца приступа.
Для ДАЭ типичен абсанс, имеющий следующие характеристики:
Согласно P. Loiseu et al. (2002), клиническими критериями исключения диагноза ДАЭ являются [2]:
Последнее утверждение спорно, и с ним соглашаются далеко не все авторы. В то же время все исследователи сходятся на том, что наличие миоклонического компонента типичного абсанса, как правило, достоверно чаще отмечается при ДАЭ, резистентной к антиконвульсантам.
Данные по частоте генерализованных тонико-клонических приступов у подростков с ДАЭ противоречивы. Считается, что они отмечаются в 30–60% всех случаев. Возможно, такой высокий процент судорожных приступов обусловлен тем, что исследователи не всегда жестко соблюдают критерии диагноза ДАЭ, и часть наблюдавшихся пациентов страдали другими абсансными эпилепсиями. ГТКС начинаются через 5–10 лет после начала абсансов. Исследователи отмечают тот факт, что приступы носят редкий характер и хорошо купируются с помощью антиконвульсантов [2]. У части пациентов могут возникать единичные приступы после недосыпания или на фоне стрессорной ситуации. Факторами, повышающими риск возникновения ГТКС в подростковом возрасте, являются мужской пол пациента, относительно поздний дебют эпилепсии (в возрасте 9–10 лет) и позднее начало лечения (в 68% случаев) [2].
Нервно-психический статус у большинства больных с детской абсансной эпилепсией остается нормальным. Интеллектуальные нарушения отсутствуют [3, 4]. Тем не менее синдром гиперактивности и/или дефицита внимания наблюдается у 30–50% детей, что значительно превышает популяционную частоту, равную 5–7%. У большинства пациентов имеются трудности в обучении [6], которые, как и поведенческие особенности, могут быть вызваны разными причинами: и самими приступами, и влиянием антиконвульсантов, и психологическими изменениями, наблюдающимися у родителей пациентов [2].
Статус абсансов. У части детей с ДАЭ (в 7–24% всех случаев) возможно возникновение эпизодов статуса абсансов. При этом частота абсансов увеличивается, что приводит к развитию особого состояния, характеризующегося прежде всего различной степенью нарушения сознания: от легкой сонливости до ступора и летаргии. Подобное состояние продолжается от одного часа до нескольких суток и часто заканчивается генерализованным тонико-клоническим приступом.
Электроэнцефалографическая характеристика ДАЭ
Приступная ЭЭГ. Характерен билатеральный, синхронный, симметричный разряд комплексов «спайк-медленная волна». Частота пароксизмальных аномалий на ЭЭГ значительно возрастает при гипервентиляции и во время сна (при переходе REM в NonREM-фазу). Для провокации эпилептического паттерна можно использовать как гипервентиляцию, так и запись ЭЭГ бодрствования после депривации сна. Необходимо подчеркнуть, что различные ЭЭГ-варианты типичного абсанса при ДАЭ встречаются гораздо чаще, чем некий «идеальный» усредненный ЭЭГ-паттерн, описанный в большинстве руководств по эпилептологии [7].
Для ДАЭ характерны следующие особенности спайк-волнового комплекса:
P. Loiseau et al. (2002) считают, что для ДАЭ не характерны фрагментация (разрыв) разряда на ЭЭГ, наличие множественных спайков и фоточувствительность. Последнее утверждение представляется не очень правильным. Фоточувствительность (или фотосенситивность) — это возникновение комплексов «полиспайк–медленная волна» на ЭЭГ в ответ на фотостимуляцию. Фоточувствительность, по всей видимости, наследуется отдельно от ДАЭ и может при ней наблюдаться, но с частотой, не превышающей таковую в общей детской популяции. Считается, что пик частоты фотопароксизмального ответа приходится на возраст детей от 7 до 14 лет — он наблюдается у 14% мальчиков и 6% девочек. После пубертатного возраста частота фотосенситивности в популяции здоровых людей составляет 1%. Во всяком случае, по-видимому, бесполезно подвергать детей с ДАЭ повторным тестам на фоточувствительность при отрицательном первом исследовании. Для того чтобы запретить ребенку с ДАЭ смотреть телевизор или играть на компьютере, необходимо доказать не саму фоточувствительность, а факт наличия у него фотогенной эпилепсии (с развитием эпилептических приступов в ответ на специфический провоцирующий фотогенный фактор). У ребенка в такой ситуации следует провести тщательное тестирование с целью определения характера фотогенного провоцирующего фактора, а он может быть самым разным (мелькание солнечного света, мигающий искусственный свет на дискотеке, мерцание экрана телевизора или компьютера и т. д.).
Предполагается, что генерализованный разряд «спайк-медленная волна» генетически детерминирован, но наследуется отдельно от ДАЭ [7]. Поэтому он может встречаться при самых разных генерализованных формах эпилепсии и у здоровых людей. Гипотеза об аутосомно-доминантном типе наследования этого ЭЭГ-паттерна в настоящее время считается несостоятельной. Необходимо учитывать данные о том, что генерализованный разряд «спайк-медленная волна» может встречаться примерно у 1,5-2% детей, не страдающих эпилепсией. Как правило, это здоровые сибсы детей, больных эпилепсией. В этих случаях (при отсутствии клинических приступов) разряды не имеют клинического значения, но отражают генетическую предрасположенность к развитию приступов. Лечение, по мнению H. Doose [7], необходимо только в тех случаях, когда частота и выраженность этих ЭЭГ-проявлений нарастает с течением времени. Поэтому диагноз ДАЭ должен ставиться не по энцефалографическим данным, а исключительно на основании совокупности клинической и энцефалографической картины.
Межприступная ЭЭГ при ДАЭ обычно описывается как «нормальная». Однако возможны некоторые варианты нарушений основной биоэлектрической активности. Довольно часто отмечаются теменно-затылочные дельта-ритмы, которые уменьшаются при открывании глаз [7]. Данный феномен расценивается как благоприятный прогностический симптом — у таких пациентов в дальнейшем реже отмечаются ГТКС. Если имеет место диффузное замедление основной биоэлектрической активности, то в первую очередь мы должны исключить передозировку лекарственных средств, наличие вальпроатной энцефалопатии. Замедление может быть и при неадекватном лечении ДАЭ фенитоином.
На ЭЭГ во время статуса абсансов регистрируется непрерывная генерализованная эпилептическая активность, часто, но не всегда похожая на ту, которая характерна для единичного типичного абсанса.
Дифференциальный диагноз
Дифференциальный диагноз необходимо проводить с другими формами эпилепсий, для которых характерны типичные абсансы. В «континуум» абсансных эпилепсий кроме ДАЭ входят следующие формы эпилепсий:
Для всех вышеуказанных форм эпилепсии характерны типичные абсансы, но их клинические особенности, а также особенности течения видоизменяются в зависимости от формы эпилепсии. Абсанс при этих формах эпилепсии может быть как единственным типом приступа, так и сочетаться с другими типами генерализованных приступов (ГТКС, миоклониями), может быть как коротким (6–10 с), так и длительным (около 30 с). Он может протекать как с полным, так и с частичным нарушением сознания [8, 9]. Степень выраженности автоматизмов и двигательных компонентов абсанса также различна при отдельных формах эпилепсии (табл. 2).
Достаточно сложная диагностическая ситуация возникает в тех случаях, когда типичные абсансы начинаются в возрасте до 4 лет. Как правило, если абсансы возникают в раннем детстве, они отличаются от таковых при ДАЭ. Абсансы в этом случае имеют спаниолептическое течение, могут сочетаться с другими типами приступов (миоклониями, ГТКС), они резистентны по отношению к антиконвульсантам. Дети с такой разновидностью абсансов, как правило, имеют неврологические нарушения и страдают умственной отсталостью. Абсансная эпилепсия раннего детского возраста, описанная H. Doose et al. в 1965 г. и включенная в Международную классификацию эпилепсий и эпилептических синдромов 1989 г., в настоящее время не считается нозологически самостоятельной. Описаны типичные абсансы и в структуре симптоматической эпилепсии при самых разных повреждениях головного мозга — артериовенозных мальформациях, опухолях, менингитах и др. [2]. В данной ситуации до сих пор остается неясным, являются ли типичные абсансы следствием мозгового повреждения или же случайного сочетания мозгового повреждения и идиопатической формы эпилепсии.
Определенные диагностические сложности могут возникать в ходе дифференциальной диагностики типичного абсанса и сложного фокального приступа. Как правило, лобный фокальный приступ клинически может выглядеть как абсанс, так как при нем возможно быстрое распространение приступа на оба полушария. Тем не менее на ЭЭГ заметны фокальные изменения, предшествующие появлению спайк-волновых комплексов.
Эволюция и прогноз течения
Средняя продолжительность течения абсансов при ДАЭ составляет 6,6 лет,т. е. абсансы исчезают в возрасте 10–14 лет [2]. Исчезновение абсансов не всегда означает выздоровление от эпилепсии, так в пубертате возможно возникновение ГТКС (см. выше). В 6% всех случаев ДАЭ абсансы сохраняются и у взрослых. Они становятся редкими, иногда возникают на фоне провоцирующих факторов (недосыпание, менструация), их клинические проявления менее выражены [2].
Пациенты с ДАЭ нуждаются в назначении антиконвульсантов, так как эпилептические приступы наблюдаются очень часто и могут вызывать нарушение познавательных функций. Кроме того, необходимо учитывать возможность развития бессудорожного статуса. Целью лечения ДАЭ является достижение клинико-энцефалографической ремиссии, т. е. стойкого (не менее двух лет) отсутствия клинических приступов и нормализации ЭЭГ. По данным разных авторов, клинико-лабораторная ремиссия на фоне антиконвульсантов возможна в 75–90% всех случаев [2, 3, 4].
Эпилептические приступы при ДАЭ хорошо подавляются как антиконвульсантами широкого спектра действия (вальпроат натрия, ламотриджин), так и антиабсансными средствами (этосуксимид). С другой стороны, эпилептические приступы при ДАЭ склонны к аггравации (учащению приступов и развитию эпилептического статуса) при назначении карбамазепина или вигабатрина. Некоторые препараты (фенитоин и фенобарбитал) не эффективны в лечении абсансов [10].
Считается, что вальпроат натрия (депакин, конвулекс, конвульсофин) и этосуксимид (суксилеп) имеют равную эффективность в лечении ДАЭ, и именно они являются препаратами первого выбора [1, 2, 3, 4, 10, 11]. При ДАЭ без генерализованных судорожных припадков базовым препаратом при монотерапии является этосуксимид (cуксилеп), который назначается по следующей схеме: детям до 6 лет начинают с 10–15 мг/кг (не более 250 мг/сут) с постепенным повышением дозы каждые 4–7 дней до достижения ремиссии приступов или появления первых признаков непереносимости препарата. У детей старше 6 лет можно начинать с 250 мг/кг, поддерживающая доза — 15–30 мг/кг/сут.
Возможность достижения ремиссии при монотерапии вальпроатом натрия и этосуксимидом составляет 70–75%, при применении ламотриджина (ламиктала) — 50–60% [2]. Помимо несколько более низкой эффективности ламотриджин имеет еще один недостаток — медленный темп введения. При применении вальпроата натрия предпочтение должно отдаваться лекарственным формам пролонгированного действия [11], а именно депакину хроно. Двукратное применение депакина хроно в течение суток обеспечивает стабильную концентрацию препарата в крови, а следовательно, его эффективность и уменьшение риска развития побочных эффектов. Кроме того, удобная дозировка (2 раза в день) облегчает и соблюдение режима приема препарата пациентом.
Незначительная часть пациентов (от 10 до 15% всех случаев ДАЭ) достигают ремиссии при назначении низких доз депакина хроно (10–15 мг/кг веса в сутки). Если ремиссия не достигнута, то доза должна быть повышена до 20–30 мг/кг веса в сутки. При необходимости повышается до 40 мг/кг веса в сутки при условии хорошей переносимости препарата. Нельзя считать монотерапию неэффективной до тех пор, пока не достигнуты максимально переносимые дозы антиконвульсантов. Если максимальные хорошо переносящиеся дозы депакина хроно не эффективны, возможна альтернативная монотерапия этосуксимидом (до 20 мг/кг веса в сутки) или ламотриджином (до 10 мг/кг веса в сутки) [2, 11].
При неэффективности последовательных монотерапий показано применение 2 антиконвульсантов [1, 2, 3, 4]. Доказана большая эффективность комбинации вальпроата натрия и этосуксимида по сравнению с монотерапией этими препаратами. Предполагается также, что вальпроат натрия и ламотриджин обладают синергичным действием [1]. Поэтому данная комбинация возможна в лечении ДАЭ. Доза ламотриджина, если он сочетается с вальпроатом натрия, должна быть уменьшена до 5 мг/кг веса в сутки.
Резистентность к антиконвульсантам наблюдается в 5–10% всех случаев ДАЭ. Даже при наличии подобной резистентности, как правило, возможно значительное уменьшение числа приступов под воздействием антиконвульсантов.
Отмена антиконвульсантов возможна через 1,5-2 года после прекращения эпилептических приступов. До сих пор не известна оптимальная продолжительность антиконвульсантного лечения ДАЭ, она может быть определена только при проведении долгосрочных проспективных мультицентровых исследований по этому вопросу. Условием отмены антиконвульсантов является также нормализация ЭЭГ. Считается, что отмена антиконвульсантов должна проводиться постепенно (в течение 4-8 недель), с целью профилактики возникновения рецидивов. Если в пубертатном возрасте возникают неоднократные ГТКС, это служит поводом к повторному назначению антиконвульсантов.
Эпилептология — отрасль неврологии, для которой характерно чрезвычайно быстрое развитие. Наши представления об этиологии и течении различных эпилепсий и эпилептических синдромов все время меняются, пересматриваются и критерии их диагноза. Надеемся, что в новой классификации эпилепсий и эпилептических синдромов, которая сейчас создается, будут учтены все последние данные, касающиеся ДАЭ.
По вопросам литературы обращайтесь в редакцию.
Е. Д. Белоусова, кандидат медицинских наук
А. Ю. Ермаков, кандидат медицинских наук
МНИИ педиатрии и детской хирургии МЗ РФ, Москва



 Читайте также:
Читайте также: 