Чем лечить грудной радикулит
Грудной радикулит
Грудной радикулит – это заболевание периферической нервной системы в области грудного отдела позвоночника, частный случай радикулопатии. В качестве синонима употребляется такое понятие, как межреберная невралгия, что не совсем точно.
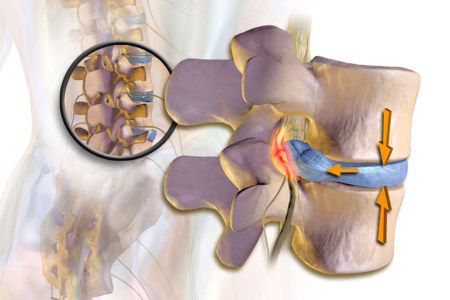
Нервы выходят из спинного мозга через межпозвонковые отверстия, которые образованы окружающими костями и суставами. Эти отверстия, как правило, в два раза больше диаметра нервного корешка, но часто уменьшаются в размерах вследствие воспаления окружающих мягких тканей или изменениями костных структур. Радикулит возникает при ущемлении передних и задних корешков спинного мозга с последующим развитием в них воспалительных процессов. Радикулит в грудном отделе встречается реже, чем в шейном и поясничном, однако диагноз должен быть тщательно отделен от других заболеваний, например, таких как опоясывающий лишай (герпес), так как они часто имитируют друг друга. Радикулопатии чаще диагностируются у зрелых и пожилых людей.
Причины грудного радикулита.
Самой частой причиной радикулита является остеохондроз грудного отдела позвоночника, которому часто подвержены люди, занимающиеся тяжелым физическим трудом, работающие в вынужденном положении (полусогнувшись), подвергающиеся постоянным вибрациям (водители, швеи – мотористки, бурильщики). Напомним, что остеохондроз – развитие дегенеративных процессов в межпозвоночных дисках и хрящах, находящихся между позвонками. Диски и хрящи утрачивают свою основную функцию – роль амортизатора. Позвонки деформируются, на краях появляются выступы (костные выросты, шипы, остеофиты), которые со временем могут сдавливать нервные корешки спинного мозга.
Протрузии и межпозвоночные грыжи также достаточно часто являются причиной данной патологии. Упрощенно-схематически процесс можно описать так: дегенеративно-дистрофические изменения приводят к поражению студенистого ядра, затем приходит в негодность фиброзное кольцо, окружающее его. В последнем формируются трещины, через которые выпячивается ядро, образуя протрузии и грыжи, которые, в свою очередь сдавливают нервные корешки.
Каждый позвонок занимает свое положение в позвоночном столбе. Изменение взаиморасположения позвонков в грудном отделе позвоночного столба также приводит к сдавлению корешков спинного мозга. Данные явления могут встречаться при травмировании позвоночника в грудном отделе во время удара или падения, подъеме тяжелых предметов и т. д.
Грудной радикулит может развиваться при наличии в организме различных инфекционных агентов, вызывающих воспалительные явления в органах и системах, например, при инфекционных заболеваниях ребер, плевры, органов средостения. Часто причиной данного заболевания становится герпетическая инфекция, при которой поражаются ганглии симпатического ствола.
При некоторых врожденных пороках развития позвоночного столба также имеется склонность к развитию воспаления нервных корешков. Такие врожденные патологии развития позвоночника диагностируются либо сразу после рождения, либо в ранний неонатальный период. Примером данного порока служит искривление позвоночника, особенно в грудном отделе.
Также причиной грудного радикулита могут быть опухолевые образования (как доброкачественные, так злокачественные). При разрастании опухоли происходит повреждение окружающих ее структур, в том числе и ущемление корешков спинного мозга.
Только после тщательнейшего комплексного обследования больных можно говорить о наличии или отсутствии аутоиммунных процессов в организме. Это важно, т. к. радикулит может быть одним из проявлений таких заболеваний, как болезнь Бехтерева или ревматоидный артрит.
Группа риска
Некоторые люди более подвержены поражению грудного отдела позвоночного столба. Среди них:
Также возникает склонность к данной патологии, если человек занимается тяжелым физическим трудом или соответствующими видами спорта.
Клинические проявления радикулита грудного отдела позвоночника
Радикулит грудного отдела позвоночного столба редко наблюдается среди прочих видов радикулита. Однако данная патология доставляет дискомфорт и множество проблем пациентам. Ведь именно при грудном радикулите болевой синдром в большинстве случаев наиболее выражен. Дело в том, что физиология и строение грудного отдела позвоночного столба таковы, что в этом отделе свободное пространство между межпозвоночным диском и спинным мозгом, нервными корешками, намного меньше. К тому же высота межпозвоночного диска в данном отделе небольшая.
В развитии симптоматики радикулита грудного отдела позвоночника выделяют несколько стадий:
Итак, основной жалобой при данной патологии является боль по ходу тех или иных межреберных нервов и распространяется от позвоночного столба до грудины к средней линии живота. Характер боли может быть острым, ноющим, реже боль имеет приступообразное течение. Болевые ощущения могут усиливаться при неудобной позе, физической нагрузке (например, при подъеме чего – то тяжелого), при кашле, чихании, под воздействием низкой температуры окружающего пространства, эмоциональных всплесках. А при выраженном воспалительном процессе даже обычные дыхательные движения вызывают неприятные ощущения. Болезненность отмечается от незначительного промежутка времени до нескольких недель. Далее следует так называемый период ремиссии, который может длиться до нескольких лет. После него симптомы возвращаются вновь, но носят характер более интенсивный.
Следует знать, что изменение характера боли может свидетельствовать о вторичном поражении внутренних органов, т. к. при радикулите болезненные ощущения однообразны.
Другим симптомом при данном заболевании может быть онемение или гиперестезии, т. е. повышение чувствительности в верхней половине тела, в плечевом поясе. Больной принимает вынужденное положение, сгибаясь в сторону поражения.
Клиника радикулита в грудном отделе позвоночного столба сходна с проявлениями прочих заболеваний. Среди них имеются такие, которые требуют неотложной медицинской помощи. Так боль при левостороннем поражении грудного отдела позвоночного столба может имитировать приступ ИБС, инфаркта миокарда. При локализации патологического процесса в правых отделах позвоночника можно заподозрить плеврит. При поражении нижерасположенных корешков спинного мозга может возникнуть ложная клиника «острого живота», что ведет к диагностическим ошибкам.
Диагностика радикулита грудной области
Что делать, если у вас появились жалобы на болезненность в грудном отделе позвоночного столба? В первую очередь необходимо проконсультироваться у терапевта и записаться на прием к неврологу.
В первую очередь врач обращает внимание на наличие характерных жалоб. Важно выяснить, что стало причиной возникновения заболевания (переохлаждение, физическая нагрузка, предшествующая патология позвоночника). Имеет значение уточнения характера боли и локализации.
При постановке диагноза большое значение помимо жалоб имеет тщательный осмотр пациента. С применением специальных тестов выявляются изменения функциональных способностей отдельных сегментов позвоночного столба. Определяются мышечная сила и объем движений в позвоночнике. При оценке неврологического статуса отмечаются нарушения чувствительной сферы, состояние сухожильных рефлексов.
Также по рекомендации врача применяются некоторые виду инструментального исследования, прежде всего магнитно-резонансная томография грудного отдела позвоночника. Этот метод исследования помогает выявить наличие ущемления корешков спинного мозга, те или иные изменения в костной ткани.
Лечение грудного радикулита в клинике МАРТ
Лечение радикулита в центре МАРТ предполагает комплекс мер, направленных на:
Среди распространенных методов лечения используются:
В клинике МАРТ работает кабинет ЛФК, оборудованный тренажерами популярной фирмы Thera Band. Специалистами по реабилитации, врачами ЛФК разработан специальный комплекс физических упражнений, применяемый при данном заболевании с целью профилактики обострений. Однако необходимо следовать некоторым правилам при выполнении этих упражнений: комплекс нельзя выполнять в период обострения заболевания. Кратность процедур – 1 раз утром, либо вечером.
Цель комплекса ЛФК – укрепление мышц, поддерживающих спину, восстановление обычного диапазона движения, при заболевании радикулитом грудного отдела. снятие напряжения мышц, формирование правильной осанки.
Все процедуры различной степени и различными физическими методами содействуют доставке лекарственных веществ в глубокие слои тканей в области воспалений, активизируют микроциркуляцию кровотока и лимфотока, улучшают обмен веществ, содействуют удалению отходов метаболизма (так называемых «шлаков»), снятию болевого синдрома (вне стадии обострения).
Запишитесь в медицинский центр МАРТ в СПб (см. карту)
по телефону: 8 (812) 308-00-18, 8 (921) 947-22-61 или оставьте заявку на сайте.
Радикулопатия. Симптомы и лечение радикулопатии в домашних условиях
Причины радикулита
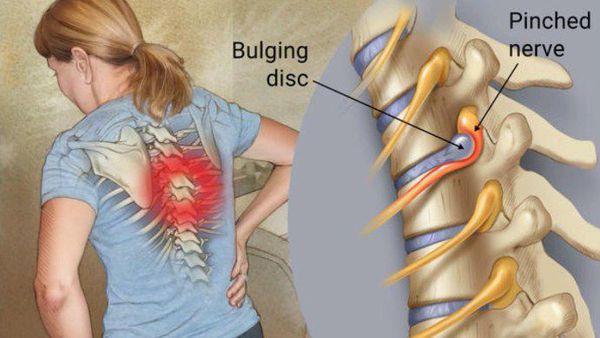
Наиболее частой причиной радикулита (радикулопатии) является грыжа межпозвонкового диска. Диск, расположенный между позвонками, обладая эластичной структурой, выполняет амортизационные функции в позвоночнике. В результате развития остеохондроза дегенеративно-дистрофические процессы в межпозвоночных дисках часто приводят к появлению протрузий (локальное выпячивание диска), а в дальнейшем межпозвонковых грыж. Такая грыжа может сдавливать и раздражать близлежащие нервные корешки, отходящие от спинного мозга, что и является причиной проявления различных симптомов радикулита.
Компрессия, раздражение и вызванное этим воспаление нервных корешков могут в результате привести к хроническим болям как непосредственно в шее или пояснице, так и в значительном удалении по ходу нервных волокон. Кроме того, при компрессии корешка может быть нарушена проводимость нервных волокон, что приводит к нарушениям чувствительности (онемение, покалывание или жжение) и мышечной слабости в конечностях.
Спровоцировать приступ радикулита может стресс, нарушение обмена веществ, инфекция, переохлаждение, поднятие тяжестей.
Симптомы радикулита (радикулопатии). Виды радикулитов
Пациенты с радикулитом (радикулопатией) сталкиваются с различными симптомами: блуждающие боли от шеи в руки и от поясницы в ноги, различные нарушения или изменения чувствительности (онемение, покалывание, жжение в конечностях) снижение мышечной силы в определенных мышцах. Симптомы радикулита очень разнообразны, но их можно объединить в следующие группы:
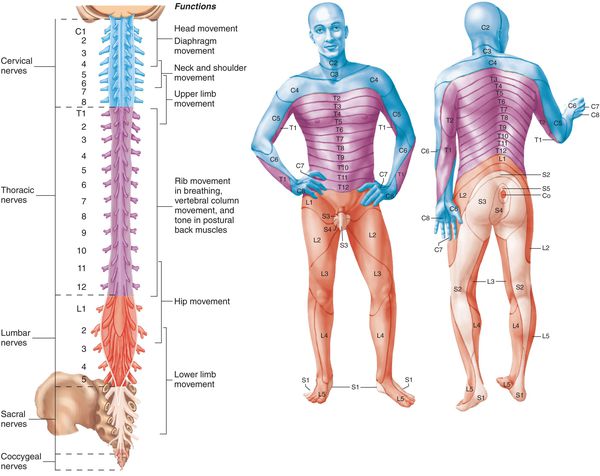
В зависимости от локализации пораженных нервных корешков различают шейный, грудной или поясничный радикулит.
Шейный радикулит (цервикальная радикулопатия)
Шейный радикулит характеризуется сильной болью в шее и затылке, которая усиливается при кашле и других движениях. Наблюдается боль в плече, в руке. Кроме боли может отмечаться онемение, покалывание, ощущение мурашек на коже. Эти ощущения могут захватывать как часть руки, так и всю руку, что зависит от локализации грыжи диска и того, какой нервный корешок страдает. Кроме того, может отмечаться мышечная слабость в руке, слабость сжатия в кисти.
Грудной радикулит
Грудной радикулит вызывается защемлением в грудном отделе позвоночника. Болевые ощущения локализуются на межреберных нервах. Боль при грудном радикулите увеличивается при движении и глубоком вдохе.
По сравнению с шейным или поясничным радикулитом грудной радикулит встречается редко. Но, тем не менее, при наличии симптоматики нельзя полностью исключать возможность такой разновидности радикулита, особенно при наличии в анамнезе травмы позвоночника.
Поясничный, или пояснично-крестцовый радикулит
Это наиболее распространенный тип радикулита. Признаки аналогичны другим видам радикулопатии (боль, нарушение чувствительности и мышечная слабость). Зона поражения соответствует зоне иннервации. В зависимости от зоны поражения боль может наблюдаться в поясничной и ягодичной областях, заднебоковой и передней части бедра, по передненаружной поверхности голени, на тыле стопы, большом пальце, в икроножной мышце, в области наружной лодыжки и пятке. Чаще всего причиной возникновения этого типа радикулита бывают разрушительные процессы в связках, суставах позвоночника, межпозвоночных дисках (остеохондроз, грыжа диска и др.).
Пояснично-крестцовый радикулит часто бывает хронический, с острыми рецидивами. Для пояснично-крестцового радикулита характерно усиление боли при ходьбе и наклоне туловища.
Наиболее часто встречаются следующие виды радикулопатии поясничного отдела позвоночника:
Основными причинами возникновения поясничного радикулита (радикулопатии) являются: артрит, дегенеративные изменения позвонков, стеноз спинномозгового канала, фораминальный стеноз, компрессионный перелом, грыжа диска, протрузия диска, спондилолистез.
Почему важно лечить радикулит
Тяжелые последствия могут вызвать и мышечные спазмы, также часто являющиеся причиной радикулита. Они ухудшают питание суставов позвоночника, что ведет к его разрушению, поэтому также требуют лечения. Если острый приступ радикулита продолжается несколько дней, а к боли прибавляются ощущения онемения, жжения, потягивания в конечностях, следует срочно обратиться к врачу.
Диагноз «радикулит» врач-невролог ставит на основе подробного осмотра пациента.
Лечение радикулита
Радикулит лечат как терапевтически, так и хирургически, в зависимости от степени его тяжести. Наиболее часто применяют следующие методы лечения радикулита:
Лечение радикулита может быть значительно эффективнее при использовании лечебного обезболивающего пластыря НАНОПЛАСТ форте, который можно использовать как самостоятельно – при легких приступах, так и в комплексной терапии, совместно с другими лекарственными средствами – в более тяжелых случаях.
Лечение радикулита в домашних условиях с помощью лечебного пластыря НАНОПЛАСТ форте

При лечении радикулита лечебный пластырь НАНОПЛАСТ форте во многих случаях показывает очень хорошие результаты:
Высокая эффективность, отсутствие вредных побочных эффектов, длительное (до 12 часов!) лечебное воздействие, удобство применения и доступная цена делают НАНОПЛАСТ форте средством выбора в лечении радикулита.
Что такое радикулит (радикулопатия)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Тихонов И. В., мануального терапевта со стажем в 13 лет.
Определение болезни. Причины заболевания
Радикулит — это термин, в переводе с латинского языка обозначающий воспаление нервного корешка. Такое название невропатологи более 100 лет назад использовали для описания болевого синдрома в шее, спине и конечностях, считая, что причиной радикулита является воспалительный процесс.
Однако благодаря развитию медицинской науки и диагностических возможностей в последующие годы было установлено, что воспалительной реакции в своём истинном значении в нервных корешках при большинстве подобных болевых синдромах не происходит. Редкое исключение составляют случаи, когда инфекционный процесс в суставе и окружающих мягких тканях распространяется на проходящее вблизи нервное волокно (частота встречаемости менее 0,01% среди всех болевых синдромов).
Факторы риска
Болевые синдромы возникают в связи с раздражением спиномозговых корешков не только путём воспаления, но и по причине их повреждения или сдавления. Это может возникать при спондилоартрозе, спондилолистезе, остеопорозе, опухоли позвоночника и спинного мозга, компрессионном переломе позвонка и поперечных отростков, значительной межпозвонковой грыже. А также при инфекционных заболеваниях (остеомиелит, туберкулёз, сифилис).
Выражения «радикулит шейный», «радикулит поясничный» и другие широко употребляется среди пациентов, на разных интернет-сайтах, встречаются в профессиональной медицинской литературе и, к сожалению, нередко используются медицинскими работниками для обозначения различных болевых синдромов в верхних, нижних конечностях и области позвоночника.
В случае разнообразных поражений нервного корешка или нервного волокна в любой анатомической области в настоящее время в международных научных медицинских сообществах (EFNS, IASP, ICF, WHO и др.) принято использовать термин «радикулопатия» (radiculopathy; лат. radicula — корешок + греч. рathos — страдание, болезнь). По МКБ-10 радикулит (радикулопатию) кодируют как M54.1.
Симптомы радикулита
Симптомы радикулопатии зависят от степени и вида поражения нервного корешка.
Признаки радикулита
В случае, когда возникает нарушение в двигательных волокнах корешка, симптомом будет снижение (парез) или полное отсутствие (плегия) двигательной функции в мышечной группе, которая связана с центральной нервной системой с помощью данного нервного волокна.
При поражении чувствительных волокон корешка симптомами будут снижение или отсутствие различных видов чувствительности (тактильной, температурной, вибрационной и др.) — гипо- или анестезия.
Соответственно, если повреждены двигательные и чувствительные волокна, симптомами радикулопатии будут снижение силы и чувствительности в соответствующем анатомическом участке.
Также к возможным симптомам радикулита относится снижение или отсутствие рефлекса (гипо- или арефлексия), участие в котором принимает поражённый нервный корешок.
Следует отметить, что симптомы боли не являются истинными симптомами радикулопатии, однако зачастую могут быть сопутствующими симптомами другого заболевания, одновременно присутствующего при радикулопатии. Локализоваться болевые ощущения могут в шее, спине, конечностях, в зависимости от поражённого участка.
Достаточно редко могут возникать различные вегетативные симптомы (чрезмерное потоотделение, бледность или покраснение). [5] [8] [10]
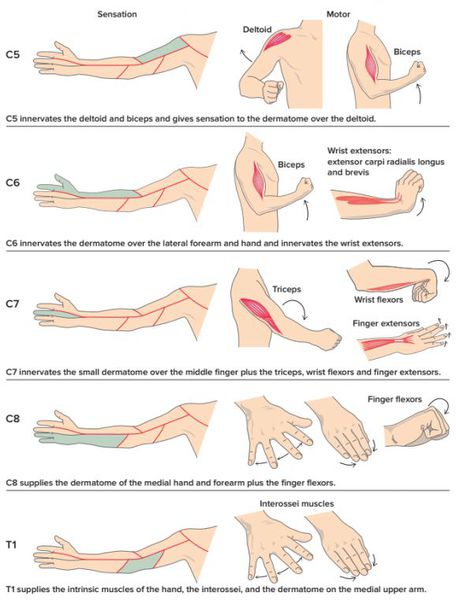
Симптомы корешкового синдрома шейного отдела
Симптомы корешкового синдрома грудного отдела
Симптомы корешкового синдрома поясничного отдела
Патогенез радикулита
Основной механизм возникновения радикулопатии — механическое сдавление нервного корешка. Это может возникать в результате травм, а также в связи с воздействием вертебральных (позвоночных) структур при выраженном спондилоартрозе, спондилолистезе, остеопорозе, опухоли позвоночника и спинного мозга, компрессионном переломе позвонка и поперечных отростков, значительной межпозвонковой грыже. Частой локализацией поражения в этих случаях является экстрадуральный отдел нервного корешка. [8]
При инфекционных заболеваниях (остеомиелит, туберкулёз, сифилис) чаще страдают интрадуральные участки корешков (менингорадикулиты). [10]
Если диск патологически изменён, то в любой момент движения может возникнуть сжатие нервного корешка. Для того, чтобы устранить сдавление, в повреждённом участке организма включаются компенсаторные механизмы: окружающие ткани отекают, фиксируются мышечные волокна. Происходящая иммобилизация сдавленного нервного корешка с возникающим болевым симптомом не позволяет больному двигаться с прежней интенсивностью, снижая нагрузку на травмированный участок позвоночника.
Классификация и стадии развития радикулита
По уровню возникновения радикулопатии различают:
По причине возникновения радикулопатии бывают:
По механизму возникновения:
По топографическому расположению (указывается конкретный нервный корешок (слева или справа) и его цифровое и анатомическое название в зависимости от уровня расположения):
Стадии радикулопатии
Общепризнанной и универсальной классификации стадий развития радикулопатии не существует, потому что нет единственной причины развития синдрома. Например, при инфекционном воспалении (истинном радикулите) описывают стадии воспаления. При компрессии корешка грыжей межпозвонкового диска или его секвестром (фрагментом разрушенного диска) — стадии, присущие процессу сдавления корешка.
Тем не менее, в течении радикулопатии можно выделить:
В некоторых источниках выделяют неврологическую и невротическую стадии. Врачи такую классификацию не используют.
Осложнения радикулита
Осложнения радикулопатии при отсутствии правильного лечения могут проявляться в виде нарушения двигательных и чувствительных функций в иннервируемой области или конечности, вплоть до полного отсутствия чувствительности (анестезия) и движений (плегия) в случае необратимого поражения нервного волокна. [8] [10]
Диагностика радикулита
Когда следует обратиться к врачу
Невролога следует посетить как можно скорее:
Подготовка к посещению врача
При посещении невролога следует:
Сбор жалоб
Первым диагностическим мероприятием при радикулопатии является сбор жалоб и уточнение данных анамнеза заболевания пациента. Проводится классический неврологический [8] [10] и вертеброневрологический [4] [7] осмотр.
Используются различные шкалы, тесты, опросники для самостоятельного заполнения пациентом: опросники нейропатической боли DN4 и PainDETECT, визуальная аналоговая шкала, опросник Роланда-Морриса и другие. [2]
Неврологический осмотр при радикулите
Методика полного неврологического осмотра:
Компьютерная томография
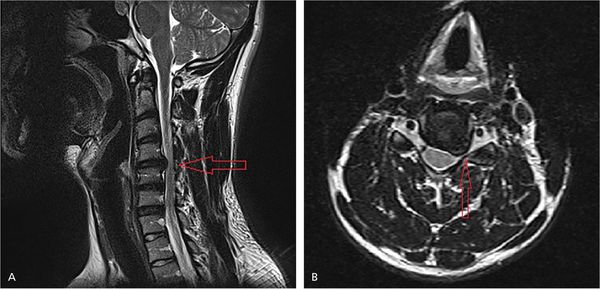
Для уточнения локализации повреждения нервного корешка проводятся нейровизуализационные методы диагностики. Самым информативным является магнитно-резонансная томография (МРТ). Метод позволяет выяснить причину радикулопатии: с его помощью можно увидеть сам нервный корешок и структуры, которые его окружают.
ЯМРТ и МРТ — это один и тот же метод диагностики. В его основе лежат принципы ядерно-магнитного резонанса (ЯМР). Однако метод распространился под названием магнитно-резонансной томографии (МРТ), а не ядерно-магнитной резонансной томографии (ЯМРТ).
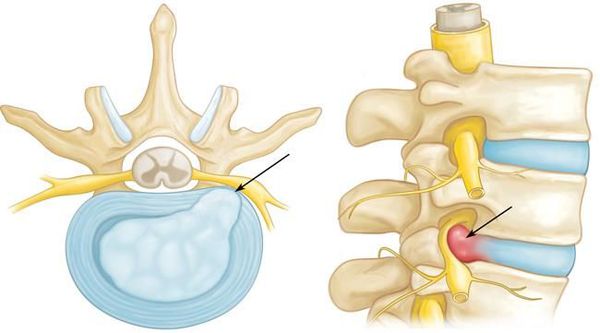
На рисунке А (вид сбоку) стрелкой указана локализация грыжи межпозвонкового диска на уровне шейных С4-С5 позвонков. Грыжа выступает в позвоночный канал и смещает или сдавливает спинной мозг. На рисунке В (вид сверху) стрелкой отмечена та же грыжа, которая выступает влево и сдавливает нервный корешок.
Для определения уровня и степени поражения нервного волокна выполняется электромиография (ЭМГ). При необходимости может быть проведена стимуляционная ЭМГ (на поверхность кожинакладываются электроды) или игольчатая ЭМГ (в исследуемую мышцу вводятся электроды-иглы). [1]
При наличии противопоказаний к проведению МРТ можно использовать КТ. Противопоказаниями могут быть установленный кардиостимулятор, инсулиновая помпа или массивный ферромагнитный имплант. Однако с помощью КТ лучше визуализируются не мягкие ткани, к которым относят нервные корешки, а костные структуры.
Рентгенография
Рентгенография при радикулопатии является неинформативным методом, поскольку позволяет визуализировать только костные структуры. Назначение рентгенографии оправдано в случаях, когда есть подозрение на трещину, перелом позвонков и их отростков, остеопороз и спондилолистез (проводится рентгенография определённого отдела позвоночника в положении пациента стоя с функциональными пробами на сгибание/разгибание в боковой проекции).
Рентгенография сильно проигрывает МРТ в точности диагностики.
Лечение радикулита
Первая помощь. Ограничение движения
Необходимо исключить или уменьшить влияние фактора, который привёл к развитию корешкового синдрома: асимметричной позы, поднятия тяжестей и т. п.
До проведения неврологического осмотра следует воздерживаться от физических нагрузок. Требуется покой и обезболивание: при отсутствии противопоказаний можно принять ибупрофен.
Лечение радикулопатии начинается с выяснения причины заболевания и её устранения. Если компрессию нервного корешка вызывает межпозвонковая грыжа, лечение будет направленно на снижение отёка в области грыжи и нервного корешка различными консервативными способами, а при их неэффективности рекомендуется хирургическое воздействие, направленное на декомпрессию нервного волокна.
В большинстве случаев при своевременном обращении к квалифицированному специалисту радикулопатию удаётся вылечить консервативным способом, используя:
Эти методы направлены на снижение отёка, улучшение кровообращения и выведение накопившихся продуктов метаболизма в области сдавленного нервного корешка. [3] [5] [6] [9]
Хирургическое лечение
При нестабильности позвонков, массивной межпозвонковой грыже, деструкции позвонка и других сложных случаях может потребоваться консультация нейрохирурга и операция. Вид вмешательства определяет врач, оценив симптомы, эффективность консервативной терапии и данные МРТ.
Медикаментозное лечение острой боли при радикулите
Для уменьшения боли при радикулопатии применяют широкий спектр препаратов. В первую очередь — нестероидные противовоспалительные средства (НПВС) в таблетках, капсулах, гелях и мазях.
Существуют лекарственные формы с доставкой действующего вещества через кожу, например обезболивающие пластыри с лидокаином.
При упорной нейропатической боли и неэффективности НПВС используют противоэпилептические препараты с обезболивающим эффектом, например габапентин и прегабалин.
При недостаточной эффективности консервативной терапии применяют гормональные средства, которые вводят в околокорешковое пространство: дексаметазон и бетаметазон.
Лечение при хроническом болевом синдроме
При хронизации боли врач может рекомендовать приём противоэпилептических средств и антидепрессантов, которые обладают обезболивающим эффектом. При исчерпанных возможностях устранения боли возможна нейрохирургическая операция: установка противоболевого стимулятора, морфиновой помпы или пересечение корешка.
Особенности лечения при беременности
При беременности, в особенности в третьем триместре, многие лекарства нельзя применять. Врачи, как правило, назначают местные препараты и нелекарственные методы: лечебную гимнастику и ношение корсетов.
Домашние средства лечения
Домашнее лечение корешкового синдрома возможно только после исчерпывающей консультации врача. Доктор порекомендует упражнения для самостоятельных занятий. При необходимости врач объяснит, как носить корсет, и при запросе от пациента расскажет, как применять домашние физиотерапевтические приборы.
Лечение радикулита народными средствами
Эффективность и безопасность методов народной медицины научно не доказана. Их применение может быть опасным для здоровья и жизни пациента.
Прогноз. Профилактика
При раннем выявлении причины возникновения радикулопатии и её устранении прогноз на выздоровление будет благоприятный с восстановлением всех утраченных чувствительных и двигательных функций в иннервируемой области.
Осложнения в виде различных нарушений чувствительности и разной степени пареза (слабости) в мышцах могут оставаться на довольно продолжительный период в случаях не устранения основной причины радикулопатии, например, при большой межпозвонковой грыже.
Выраженное поражение нервного корешка приводит к его гибели и отсутствию всех видов чувствительности и движений в иннервируемой области.
Профилактика радикулита:
Радикулит шейно-грудной причины, симптомы, методы лечения и профилактики
Шейно-грудной радикулит — патологическое состояние, при котором воспаляются корешки спинномозговых нервов в шейно-грудном отделе позвоночника. Патология разделяется на две разновидности: при поражении позвонков С2-С5 диагностируют шейный радикулит, а при локализации воспалительного процесса в D1-D2 — грудной.
Радикулит шейно-грудного отдела позвоночника развивается на фоне остеохондроза и спондилеза, после перенесенных травм шеи, у представителей сидячих профессий, которые долгое время находятся в одной позе. Заболевание проявляется острой болью в шее и затылке, которая иногда сопровождается нарушениями координации, скачками артериального давления, проблемами со слухом и зрением. Лечением болезни занимается невролог или ортопед.
Симптомы шейно-грудного радикулита
Воспалительное поражение нервных корешков в грудном и шейном отделе позвоночника сопровождается болью, которая:
Зачастую пациенты жалуются на сильные головные боли, ухудшение зрения и слуха, нарушения координации, скачки артериального давления.
Статью проверил
Дата публикации: 24 Марта 2021 года
Дата проверки: 24 Марта 2021 года
Дата обновления: 12 Декабря 2021 года
Содержание статьи
Причины
Стадии развития шейно-грудного радикулита
В течение шейно-грудного радикулита выделяют две стадии:
Диагностика
Врач собирает жалобы пациента, узнает о характере боли и уточняет другие подробности о состоянии. На следующем этапе диагностики проводит осмотр — изучает позвоночник, мышечную силу и объем движений в суставах, выявляет нарушения чувствительности и сухожильных рефлексов. Чтобы подтвердить диагноз, рекомендует пройти аппаратную диагностику — рентген, электромиографию, компьютерную или магнитно-резонансную томографию.
При подозрении на радикулит специалисты клиники ЦМРТ проводят осмотр пациента и назначают следующие виды инструментальных исследований:
Радикулопатия. Симптомы и лечение радикулопатии в домашних условиях
Причины радикулита
Наиболее частой причиной радикулита (радикулопатии) является грыжа межпозвонкового диска. Диск, расположенный между позвонками, обладая эластичной структурой, выполняет амортизационные функции в позвоночнике. В результате развития остеохондроза дегенеративно-дистрофические процессы в межпозвоночных дисках часто приводят к появлению протрузий (локальное выпячивание диска), а в дальнейшем межпозвонковых грыж. Такая грыжа может сдавливать и раздражать близлежащие нервные корешки, отходящие от спинного мозга, что и является причиной проявления различных симптомов радикулита.
Компрессия, раздражение и вызванное этим воспаление нервных корешков могут в результате привести к хроническим болям как непосредственно в шее или пояснице, так и в значительном удалении по ходу нервных волокон. Кроме того, при компрессии корешка может быть нарушена проводимость нервных волокон, что приводит к нарушениям чувствительности (онемение, покалывание или жжение) и мышечной слабости в конечностях.
Спровоцировать приступ радикулита может стресс, нарушение обмена веществ, инфекция, переохлаждение, поднятие тяжестей.
Симптомы радикулита (радикулопатии). Виды радикулитов
Пациенты с радикулитом (радикулопатией) сталкиваются с различными симптомами: блуждающие боли от шеи в руки и от поясницы в ноги, различные нарушения или изменения чувствительности (онемение, покалывание, жжение в конечностях) снижение мышечной силы в определенных мышцах. Симптомы радикулита очень разнообразны, но их можно объединить в следующие группы:
В зависимости от локализации пораженных нервных корешков различают шейный, грудной или поясничный радикулит.
Шейный радикулит (цервикальная радикулопатия)
Шейный радикулит характеризуется сильной болью в шее и затылке, которая усиливается при кашле и других движениях. Наблюдается боль в плече, в руке. Кроме боли может отмечаться онемение, покалывание, ощущение мурашек на коже. Эти ощущения могут захватывать как часть руки, так и всю руку, что зависит от локализации грыжи диска и того, какой нервный корешок страдает. Кроме того, может отмечаться мышечная слабость в руке, слабость сжатия в кисти.
Грудной радикулит
Грудной радикулит вызывается защемлением в грудном отделе позвоночника. Болевые ощущения локализуются на межреберных нервах. Боль при грудном радикулите увеличивается при движении и глубоком вдохе.
По сравнению с шейным или поясничным радикулитом грудной радикулит встречается редко. Но, тем не менее, при наличии симптоматики нельзя полностью исключать возможность такой разновидности радикулита, особенно при наличии в анамнезе травмы позвоночника.
Поясничный, или пояснично-крестцовый радикулит
Это наиболее распространенный тип радикулита. Признаки аналогичны другим видам радикулопатии (боль, нарушение чувствительности и мышечная слабость). Зона поражения соответствует зоне иннервации. В зависимости от зоны поражения боль может наблюдаться в поясничной и ягодичной областях, заднебоковой и передней части бедра, по передненаружной поверхности голени, на тыле стопы, большом пальце, в икроножной мышце, в области наружной лодыжки и пятке. Чаще всего причиной возникновения этого типа радикулита бывают разрушительные процессы в связках, суставах позвоночника, межпозвоночных дисках (остеохондроз, грыжа диска и др.).
Пояснично-крестцовый радикулит часто бывает хронический, с острыми рецидивами. Для пояснично-крестцового радикулита характерно усиление боли при ходьбе и наклоне туловища.
Наиболее часто встречаются следующие виды радикулопатии поясничного отдела позвоночника:
Основными причинами возникновения поясничного радикулита (радикулопатии) являются: артрит, дегенеративные изменения позвонков, стеноз спинномозгового канала, фораминальный стеноз, компрессионный перелом, грыжа диска, протрузия диска, спондилолистез.
Почему важно лечить радикулит
Тяжелые последствия могут вызвать и мышечные спазмы, также часто являющиеся причиной радикулита. Они ухудшают питание суставов позвоночника, что ведет к его разрушению, поэтому также требуют лечения. Если острый приступ радикулита продолжается несколько дней, а к боли прибавляются ощущения онемения, жжения, потягивания в конечностях, следует срочно обратиться к врачу.
Диагноз «радикулит» врач-невролог ставит на основе подробного осмотра пациента.
Лечение радикулита
Радикулит лечат как терапевтически, так и хирургически, в зависимости от степени его тяжести. Наиболее часто применяют следующие методы лечения радикулита:
Лечение радикулита может быть значительно эффективнее при использовании лечебного обезболивающего пластыря НАНОПЛАСТ форте, который можно использовать как самостоятельно – при легких приступах, так и в комплексной терапии, совместно с другими лекарственными средствами – в более тяжелых случаях.
Лечение радикулита в домашних условиях с помощью лечебного пластыря НАНОПЛАСТ форте

При лечении радикулита лечебный пластырь НАНОПЛАСТ форте во многих случаях показывает очень хорошие результаты:
Высокая эффективность, отсутствие вредных побочных эффектов, длительное (до 12 часов!) лечебное воздействие, удобство применения и доступная цена делают НАНОПЛАСТ форте средством выбора в лечении радикулита.
Грудной радикулит
Грудной радикулит – это заболевание периферической нервной системы в области грудного отдела позвоночника, частный случай радикулопатии. В качестве синонима употребляется такое понятие, как межреберная невралгия, что не совсем точно.
Нервы выходят из спинного мозга через межпозвонковые отверстия, которые образованы окружающими костями и суставами. Эти отверстия, как правило, в два раза больше диаметра нервного корешка, но часто уменьшаются в размерах вследствие воспаления окружающих мягких тканей или изменениями костных структур. Радикулит возникает при ущемлении передних и задних корешков спинного мозга с последующим развитием в них воспалительных процессов. Радикулит в грудном отделе встречается реже, чем в шейном и поясничном, однако диагноз должен быть тщательно отделен от других заболеваний, например, таких как опоясывающий лишай (герпес), так как они часто имитируют друг друга. Радикулопатии чаще диагностируются у зрелых и пожилых людей.
Причины грудного радикулита.
Самой частой причиной радикулита является остеохондроз грудного отдела позвоночника, которому часто подвержены люди, занимающиеся тяжелым физическим трудом, работающие в вынужденном положении (полусогнувшись), подвергающиеся постоянным вибрациям (водители, швеи – мотористки, бурильщики). Напомним, что остеохондроз – развитие дегенеративных процессов в межпозвоночных дисках и хрящах, находящихся между позвонками. Диски и хрящи утрачивают свою основную функцию – роль амортизатора. Позвонки деформируются, на краях появляются выступы (костные выросты, шипы, остеофиты), которые со временем могут сдавливать нервные корешки спинного мозга.
Протрузии и межпозвоночные грыжи также достаточно часто являются причиной данной патологии. Упрощенно-схематически процесс можно описать так: дегенеративно-дистрофические изменения приводят к поражению студенистого ядра, затем приходит в негодность фиброзное кольцо, окружающее его. В последнем формируются трещины, через которые выпячивается ядро, образуя протрузии и грыжи, которые, в свою очередь сдавливают нервные корешки.
Каждый позвонок занимает свое положение в позвоночном столбе. Изменение взаиморасположения позвонков в грудном отделе позвоночного столба также приводит к сдавлению корешков спинного мозга. Данные явления могут встречаться при травмировании позвоночника в грудном отделе во время удара или падения, подъеме тяжелых предметов и т. д.
Грудной радикулит может развиваться при наличии в организме различных инфекционных агентов, вызывающих воспалительные явления в органах и системах, например, при инфекционных заболеваниях ребер, плевры, органов средостения. Часто причиной данного заболевания становится герпетическая инфекция, при которой поражаются ганглии симпатического ствола.
При некоторых врожденных пороках развития позвоночного столба также имеется склонность к развитию воспаления нервных корешков. Такие врожденные патологии развития позвоночника диагностируются либо сразу после рождения, либо в ранний неонатальный период. Примером данного порока служит искривление позвоночника, особенно в грудном отделе.
Также причиной грудного радикулита могут быть опухолевые образования (как доброкачественные, так злокачественные). При разрастании опухоли происходит повреждение окружающих ее структур, в том числе и ущемление корешков спинного мозга.
Только после тщательнейшего комплексного обследования больных можно говорить о наличии или отсутствии аутоиммунных процессов в организме. Это важно, т. к. радикулит может быть одним из проявлений таких заболеваний, как болезнь Бехтерева или ревматоидный артрит.
Группа риска
Некоторые люди более подвержены поражению грудного отдела позвоночного столба. Среди них:
Также возникает склонность к данной патологии, если человек занимается тяжелым физическим трудом или соответствующими видами спорта.
Клинические проявления радикулита грудного отдела позвоночника
Радикулит грудного отдела позвоночного столба редко наблюдается среди прочих видов радикулита. Однако данная патология доставляет дискомфорт и множество проблем пациентам. Ведь именно при грудном радикулите болевой синдром в большинстве случаев наиболее выражен. Дело в том, что физиология и строение грудного отдела позвоночного столба таковы, что в этом отделе свободное пространство между межпозвоночным диском и спинным мозгом, нервными корешками, намного меньше. К тому же высота межпозвоночного диска в данном отделе небольшая.
В развитии симптоматики радикулита грудного отдела позвоночника выделяют несколько стадий:
Итак, основной жалобой при данной патологии является боль по ходу тех или иных межреберных нервов и распространяется от позвоночного столба до грудины к средней линии живота. Характер боли может быть острым, ноющим, реже боль имеет приступообразное течение. Болевые ощущения могут усиливаться при неудобной позе, физической нагрузке (например, при подъеме чего – то тяжелого), при кашле, чихании, под воздействием низкой температуры окружающего пространства, эмоциональных всплесках. А при выраженном воспалительном процессе даже обычные дыхательные движения вызывают неприятные ощущения. Болезненность отмечается от незначительного промежутка времени до нескольких недель. Далее следует так называемый период ремиссии, который может длиться до нескольких лет. После него симптомы возвращаются вновь, но носят характер более интенсивный.
Следует знать, что изменение характера боли может свидетельствовать о вторичном поражении внутренних органов, т. к. при радикулите болезненные ощущения однообразны.
Другим симптомом при данном заболевании может быть онемение или гиперестезии, т. е. повышение чувствительности в верхней половине тела, в плечевом поясе. Больной принимает вынужденное положение, сгибаясь в сторону поражения.
Клиника радикулита в грудном отделе позвоночного столба сходна с проявлениями прочих заболеваний. Среди них имеются такие, которые требуют неотложной медицинской помощи. Так боль при левостороннем поражении грудного отдела позвоночного столба может имитировать приступ ИБС, инфаркта миокарда. При локализации патологического процесса в правых отделах позвоночника можно заподозрить плеврит. При поражении нижерасположенных корешков спинного мозга может возникнуть ложная клиника «острого живота», что ведет к диагностическим ошибкам.
Диагностика радикулита грудной области
Что делать, если у вас появились жалобы на болезненность в грудном отделе позвоночного столба? В первую очередь необходимо проконсультироваться у терапевта и записаться на прием к неврологу.
В первую очередь врач обращает внимание на наличие характерных жалоб. Важно выяснить, что стало причиной возникновения заболевания (переохлаждение, физическая нагрузка, предшествующая патология позвоночника). Имеет значение уточнения характера боли и локализации.
При постановке диагноза большое значение помимо жалоб имеет тщательный осмотр пациента. С применением специальных тестов выявляются изменения функциональных способностей отдельных сегментов позвоночного столба. Определяются мышечная сила и объем движений в позвоночнике. При оценке неврологического статуса отмечаются нарушения чувствительной сферы, состояние сухожильных рефлексов.
Также по рекомендации врача применяются некоторые виду инструментального исследования, прежде всего магнитно-резонансная томография грудного отдела позвоночника. Этот метод исследования помогает выявить наличие ущемления корешков спинного мозга, те или иные изменения в костной ткани.
Лечение грудного радикулита в клинике МАРТ
Лечение радикулита в центре МАРТ предполагает комплекс мер, направленных на:
Среди распространенных методов лечения используются:
В клинике МАРТ работает кабинет ЛФК, оборудованный тренажерами популярной фирмы Thera Band. Специалистами по реабилитации, врачами ЛФК разработан специальный комплекс физических упражнений, применяемый при данном заболевании с целью профилактики обострений. Однако необходимо следовать некоторым правилам при выполнении этих упражнений: комплекс нельзя выполнять в период обострения заболевания. Кратность процедур – 1 раз утром, либо вечером.
Цель комплекса ЛФК – укрепление мышц, поддерживающих спину, восстановление обычного диапазона движения, при заболевании радикулитом грудного отдела. снятие напряжения мышц, формирование правильной осанки.
Все процедуры различной степени и различными физическими методами содействуют доставке лекарственных веществ в глубокие слои тканей в области воспалений, активизируют микроциркуляцию кровотока и лимфотока, улучшают обмен веществ, содействуют удалению отходов метаболизма (так называемых «шлаков»), снятию болевого синдрома (вне стадии обострения).
Запишитесь в медицинский центр МАРТ в СПб (см. карту)
по телефону: 8 (812) 308-00-18, 8 (921) 947-22-61 или оставьте заявку на сайте.
Что такое радикулит (радикулопатия)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Тихонов И. В., мануального терапевта со стажем в 13 лет.
Определение болезни. Причины заболевания
Радикулит — это термин, в переводе с латинского языка обозначающий воспаление нервного корешка. Такое название невропатологи более 100 лет назад использовали для описания болевого синдрома в шее, спине и конечностях, считая, что причиной радикулита является воспалительный процесс.
Однако благодаря развитию медицинской науки и диагностических возможностей в последующие годы было установлено, что воспалительной реакции в своём истинном значении в нервных корешках при большинстве подобных болевых синдромах не происходит. Редкое исключение составляют случаи, когда инфекционный процесс в суставе и окружающих мягких тканях распространяется на проходящее вблизи нервное волокно (частота встречаемости менее 0,01% среди всех болевых синдромов).
Факторы риска
Болевые синдромы возникают в связи с раздражением спиномозговых корешков не только путём воспаления, но и по причине их повреждения или сдавления. Это может возникать при спондилоартрозе, спондилолистезе, остеопорозе, опухоли позвоночника и спинного мозга, компрессионном переломе позвонка и поперечных отростков, значительной межпозвонковой грыже. А также при инфекционных заболеваниях (остеомиелит, туберкулёз, сифилис).
Выражения «радикулит шейный», «радикулит поясничный» и другие широко употребляется среди пациентов, на разных интернет-сайтах, встречаются в профессиональной медицинской литературе и, к сожалению, нередко используются медицинскими работниками для обозначения различных болевых синдромов в верхних, нижних конечностях и области позвоночника.
В случае разнообразных поражений нервного корешка или нервного волокна в любой анатомической области в настоящее время в международных научных медицинских сообществах (EFNS, IASP, ICF, WHO и др.) принято использовать термин «радикулопатия» (radiculopathy; лат. radicula — корешок + греч. рathos — страдание, болезнь). По МКБ-10 радикулит (радикулопатию) кодируют как M54.1.
Симптомы радикулита
Симптомы радикулопатии зависят от степени и вида поражения нервного корешка.
Признаки радикулита
В случае, когда возникает нарушение в двигательных волокнах корешка, симптомом будет снижение (парез) или полное отсутствие (плегия) двигательной функции в мышечной группе, которая связана с центральной нервной системой с помощью данного нервного волокна.
При поражении чувствительных волокон корешка симптомами будут снижение или отсутствие различных видов чувствительности (тактильной, температурной, вибрационной и др.) — гипо- или анестезия.
Соответственно, если повреждены двигательные и чувствительные волокна, симптомами радикулопатии будут снижение силы и чувствительности в соответствующем анатомическом участке.
Также к возможным симптомам радикулита относится снижение или отсутствие рефлекса (гипо- или арефлексия), участие в котором принимает поражённый нервный корешок.
Следует отметить, что симптомы боли не являются истинными симптомами радикулопатии, однако зачастую могут быть сопутствующими симптомами другого заболевания, одновременно присутствующего при радикулопатии. Локализоваться болевые ощущения могут в шее, спине, конечностях, в зависимости от поражённого участка.
Достаточно редко могут возникать различные вегетативные симптомы (чрезмерное потоотделение, бледность или покраснение). [5] [8] [10]
Симптомы корешкового синдрома шейного отдела
Симптомы корешкового синдрома грудного отдела
Симптомы корешкового синдрома поясничного отдела
Патогенез радикулита
Основной механизм возникновения радикулопатии — механическое сдавление нервного корешка. Это может возникать в результате травм, а также в связи с воздействием вертебральных (позвоночных) структур при выраженном спондилоартрозе, спондилолистезе, остеопорозе, опухоли позвоночника и спинного мозга, компрессионном переломе позвонка и поперечных отростков, значительной межпозвонковой грыже. Частой локализацией поражения в этих случаях является экстрадуральный отдел нервного корешка. [8]
При инфекционных заболеваниях (остеомиелит, туберкулёз, сифилис) чаще страдают интрадуральные участки корешков (менингорадикулиты). [10]
Если диск патологически изменён, то в любой момент движения может возникнуть сжатие нервного корешка. Для того, чтобы устранить сдавление, в повреждённом участке организма включаются компенсаторные механизмы: окружающие ткани отекают, фиксируются мышечные волокна. Происходящая иммобилизация сдавленного нервного корешка с возникающим болевым симптомом не позволяет больному двигаться с прежней интенсивностью, снижая нагрузку на травмированный участок позвоночника.
Классификация и стадии развития радикулита
По уровню возникновения радикулопатии различают:
По причине возникновения радикулопатии бывают:
По механизму возникновения:
По топографическому расположению (указывается конкретный нервный корешок (слева или справа) и его цифровое и анатомическое название в зависимости от уровня расположения):
Стадии радикулопатии
Общепризнанной и универсальной классификации стадий развития радикулопатии не существует, потому что нет единственной причины развития синдрома. Например, при инфекционном воспалении (истинном радикулите) описывают стадии воспаления. При компрессии корешка грыжей межпозвонкового диска или его секвестром (фрагментом разрушенного диска) — стадии, присущие процессу сдавления корешка.
Тем не менее, в течении радикулопатии можно выделить:
В некоторых источниках выделяют неврологическую и невротическую стадии. Врачи такую классификацию не используют.
Осложнения радикулита
Осложнения радикулопатии при отсутствии правильного лечения могут проявляться в виде нарушения двигательных и чувствительных функций в иннервируемой области или конечности, вплоть до полного отсутствия чувствительности (анестезия) и движений (плегия) в случае необратимого поражения нервного волокна. [8] [10]
Диагностика радикулита
Когда следует обратиться к врачу
Невролога следует посетить как можно скорее:
Подготовка к посещению врача
При посещении невролога следует:
Сбор жалоб
Первым диагностическим мероприятием при радикулопатии является сбор жалоб и уточнение данных анамнеза заболевания пациента. Проводится классический неврологический [8] [10] и вертеброневрологический [4] [7] осмотр.
Используются различные шкалы, тесты, опросники для самостоятельного заполнения пациентом: опросники нейропатической боли DN4 и PainDETECT, визуальная аналоговая шкала, опросник Роланда-Морриса и другие. [2]
Неврологический осмотр при радикулите
Методика полного неврологического осмотра:
Компьютерная томография
Для уточнения локализации повреждения нервного корешка проводятся нейровизуализационные методы диагностики. Самым информативным является магнитно-резонансная томография (МРТ). Метод позволяет выяснить причину радикулопатии: с его помощью можно увидеть сам нервный корешок и структуры, которые его окружают.
ЯМРТ и МРТ — это один и тот же метод диагностики. В его основе лежат принципы ядерно-магнитного резонанса (ЯМР). Однако метод распространился под названием магнитно-резонансной томографии (МРТ), а не ядерно-магнитной резонансной томографии (ЯМРТ).
На рисунке А (вид сбоку) стрелкой указана локализация грыжи межпозвонкового диска на уровне шейных С4-С5 позвонков. Грыжа выступает в позвоночный канал и смещает или сдавливает спинной мозг. На рисунке В (вид сверху) стрелкой отмечена та же грыжа, которая выступает влево и сдавливает нервный корешок.
Для определения уровня и степени поражения нервного волокна выполняется электромиография (ЭМГ). При необходимости может быть проведена стимуляционная ЭМГ (на поверхность кожинакладываются электроды) или игольчатая ЭМГ (в исследуемую мышцу вводятся электроды-иглы). [1]
При наличии противопоказаний к проведению МРТ можно использовать КТ. Противопоказаниями могут быть установленный кардиостимулятор, инсулиновая помпа или массивный ферромагнитный имплант. Однако с помощью КТ лучше визуализируются не мягкие ткани, к которым относят нервные корешки, а костные структуры.
Рентгенография
Рентгенография при радикулопатии является неинформативным методом, поскольку позволяет визуализировать только костные структуры. Назначение рентгенографии оправдано в случаях, когда есть подозрение на трещину, перелом позвонков и их отростков, остеопороз и спондилолистез (проводится рентгенография определённого отдела позвоночника в положении пациента стоя с функциональными пробами на сгибание/разгибание в боковой проекции).
Рентгенография сильно проигрывает МРТ в точности диагностики.
Лечение радикулита
Первая помощь. Ограничение движения
Необходимо исключить или уменьшить влияние фактора, который привёл к развитию корешкового синдрома: асимметричной позы, поднятия тяжестей и т. п.
До проведения неврологического осмотра следует воздерживаться от физических нагрузок. Требуется покой и обезболивание: при отсутствии противопоказаний можно принять ибупрофен.
Лечение радикулопатии начинается с выяснения причины заболевания и её устранения. Если компрессию нервного корешка вызывает межпозвонковая грыжа, лечение будет направленно на снижение отёка в области грыжи и нервного корешка различными консервативными способами, а при их неэффективности рекомендуется хирургическое воздействие, направленное на декомпрессию нервного волокна.
В большинстве случаев при своевременном обращении к квалифицированному специалисту радикулопатию удаётся вылечить консервативным способом, используя:
Эти методы направлены на снижение отёка, улучшение кровообращения и выведение накопившихся продуктов метаболизма в области сдавленного нервного корешка. [3] [5] [6] [9]
Хирургическое лечение
При нестабильности позвонков, массивной межпозвонковой грыже, деструкции позвонка и других сложных случаях может потребоваться консультация нейрохирурга и операция. Вид вмешательства определяет врач, оценив симптомы, эффективность консервативной терапии и данные МРТ.
Медикаментозное лечение острой боли при радикулите
Для уменьшения боли при радикулопатии применяют широкий спектр препаратов. В первую очередь — нестероидные противовоспалительные средства (НПВС) в таблетках, капсулах, гелях и мазях.
Существуют лекарственные формы с доставкой действующего вещества через кожу, например обезболивающие пластыри с лидокаином.
При упорной нейропатической боли и неэффективности НПВС используют противоэпилептические препараты с обезболивающим эффектом, например габапентин и прегабалин.
При недостаточной эффективности консервативной терапии применяют гормональные средства, которые вводят в околокорешковое пространство: дексаметазон и бетаметазон.
Лечение при хроническом болевом синдроме
При хронизации боли врач может рекомендовать приём противоэпилептических средств и антидепрессантов, которые обладают обезболивающим эффектом. При исчерпанных возможностях устранения боли возможна нейрохирургическая операция: установка противоболевого стимулятора, морфиновой помпы или пересечение корешка.
Особенности лечения при беременности
При беременности, в особенности в третьем триместре, многие лекарства нельзя применять. Врачи, как правило, назначают местные препараты и нелекарственные методы: лечебную гимнастику и ношение корсетов.
Домашние средства лечения
Домашнее лечение корешкового синдрома возможно только после исчерпывающей консультации врача. Доктор порекомендует упражнения для самостоятельных занятий. При необходимости врач объяснит, как носить корсет, и при запросе от пациента расскажет, как применять домашние физиотерапевтические приборы.
Лечение радикулита народными средствами
Эффективность и безопасность методов народной медицины научно не доказана. Их применение может быть опасным для здоровья и жизни пациента.
Прогноз. Профилактика
При раннем выявлении причины возникновения радикулопатии и её устранении прогноз на выздоровление будет благоприятный с восстановлением всех утраченных чувствительных и двигательных функций в иннервируемой области.
Осложнения в виде различных нарушений чувствительности и разной степени пареза (слабости) в мышцах могут оставаться на довольно продолжительный период в случаях не устранения основной причины радикулопатии, например, при большой межпозвонковой грыже.
Выраженное поражение нервного корешка приводит к его гибели и отсутствию всех видов чувствительности и движений в иннервируемой области.
Профилактика радикулита: