Чем лечить хронический цервицит
Что такое цервицит? Причины возникновения, диагностику и методы лечения разберем в статье доктора Батаршиной О. И., гинеколога со стажем в 17 лет.
Определение болезни. Причины заболевания
Длительный и вялотекущий дисбиоз влагалища (бактериальный вагиноз) также рассматривается как одна из возможных причин цервицита, поскольку на фоне изменения уровня кислотности влагалища меняется и соотношение видов влагалищной микрофлоры.
В зоне риска по возникновению цервицита находятся женщины, которые:
Также доказано, что фоном для развития воспаления шейки матки и его хронизации является местный иммунодефицит, связанный с нарушением защитной функции слизистой оболочки.
Симптомы цервицита
При бессимптомном процессе диагноз «цервицит» может быть поставлен:
При симптомном течении заболевания женщину могут беспокоить:
Патогенез цервицита
Когда речь идет о патогенезе цервицита, прежде всего необходимо обозначить понятия, о которых пойдёт речь.
Циклическое воздействие половых гормонов на женский организм позволяет сохранять микрофлору влагалища в норме, тем самым защищать шейку матки:
При снижении барьерных свойств микрофлоры влагалища и слизистой шейки матки в организм женщины проникают различные патогенные возбудители, которые приводят к развитию цервицита. Их активному проникновению и распространению в полости малого таза способствуют сперматозоиды в качестве клеток-переносчиков инфекционных агентов, а также трихомонады и установка внутриматочной спирали на фоне воспалительного процесса.
Острый цервицит
Чаще возникает при поражении шейки матки специфическими возбудителями (например, гонококком), а также после искусственного прерывания беременности, в осложнённом послеродовом периоде (возбудителями чаще становятся стафилококковая и стрептококковая инфекции) и при вирусном поражении шейки матки. На ранней стадии заболевания возникают:
В результате дистрофических изменений клеток на поверхности слизистой оболочки шейки матки появляется гнойный и серозно-гнойный экссудат — сероватые или бледно-жёлтые выделения.
Хронический цервицит
Помимо специфического возбудителя, немалую роль в возникновении хронического цервицита играет вторичный иммунодефицит. Он заключается в неполноценности клеточного и гуморального иммунитета. На клеточном уровне снижается количество Т- и В-лимфоцитов, а также нарушается фагоцитарная активности клеток, позволяющая им поглощать и переваривать патогенные микроорганизмы. В результате возбудители остаются в организме, снижается содержание антител IgG и IgM, увеличивается выработка антител IgA, что ведёт к изменению качества цервикальной слизи.
Послеродовой цервицит
Отдельно такую форму не выделяют, цервицит после родов ничем не отличается от обычного. Разница может быть лишь в лечении: не все антибиотики можно принимать при грудном вскармливании.
Классификация и стадии развития цервицита
Классификация цервицита зависит от типа возбудителей, локализации и давности патологических процессов. Так, в зависимости от типа возбудителя цервициты подразделяют на инфекционные и неинфекционные. Инфекционные цервициты бывают:
Кроме того, по локализации цервицит подразделяют на:
По длительности протекания процесса цервицит может быть:
Осложнения цервицита
Цервицит и беременность
Если беременность возникла на фоне цервицита, возбудитель заболевания может привести к преждевременному прерыванию беременности в связи с проникновением инфекции в водную оболочку, обращённую к плоду, затем в хорион (плаценту), околоплодные воды и сам плод.
При инфицировании ребёнка на ранних сроках беременности могут сформироваться врождённые пороки развития, возникает риск первичной плацентарной недостаточности и внутриутробной гибели плода. При позднем инфицировании наблюдаются следующие осложнения беременности:
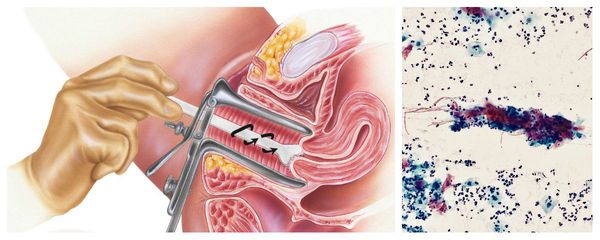
Диагностика цервицита
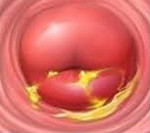
Диагностическими критериями цервицита при осмотре в зеркалах являются:
При микроскопическом исследовании наблюдается увеличение количества лейкоцитов, также можно обнаружить возбудителей трихомониаза и гонореи.
Однозначными признаками цервицита при вульвоцервикоскопии служат:
Бактериологическое исследование с поверхности шейки матки и заднего свода влагалища позволяет оценить не только соотношение лактофлоры, создающей нормальную кислотность влагалища, но и выявить рост условно-патогенных возбудител ей, таких как кишечные палочки, стрептококки, стафилококки, анаэробные кокки и др. Причём клинически значимым является рост микроорганизмов в колич естве более чем 10 4 КОЕ/мл.
Цитологическое исследование клеточного материала позволяет оценить структуру клеток, характер и уровень их повреждения, а также эффективность лечения в динамике. При длительно текущем воспалении шейки матки в цитограмме преобладают гистиоциты, плазмациты, фибробласты и лимфоидные элементы. При продуктивном воспалении (защитной реакции организма) преобладают клеточные инфильтраты — макрофагальные, г игантоклеточные, плазмоклеточные, лимфоцитарно-моноцитарные. В 40 % случаев цитологическая диагностика позволяет выявить возбудителя заболевания (хламидии, кандиды, трихомонады, цитомегаловирус), более чем в 50 % случаев диагностируется папилломавирус и вирус простого герпеса.
При ультразвуковом исследовании признаками эндоцервицита являются увеличение толщины М-эхо шейки матки более 4 мм и реактивный отёк подэпителиальных о тделов УЗИ. рекомендуется выполнять на 5-7 день менструального цикла.
Следует помнить, что обследование гинекологом и взятие мазков проводятся перед началом менструации или через несколько дней после её окончания: оптимальный срок — пятый день, когда нет мажущих кровянистых выделений. Накануне и в день процедуры не следует использовать вагинальные свечи, тампоны, мази, средства интимной гигиены, поскольку это может стать причиной получения недостоверных данных. Кроме того, необходимо отказаться от спринцевания и воздержаться от половых контактов в течение одного-двух дней до сдачи анализа.
Лечение цервицита
Препараты для лечения цервицита
Главной проблемой лечения цервицита шейки матки являются наличие нескольких возбудителей (микст-инфекции) и устойчивость возбудителей к антибактериальным препаратам. В таких случаях необходимо прибегнуть к приёму комбинации антибиотиков. Конкретные препараты назначает врач.
Помимо лечения пациентки параллельно в обязательном порядке проводится лечение её полового партнёра. Во время терапии необходимо пользоваться барьерной контрацепцией.
Физиотерапия
Кроме того, в ряде случаев назначается физиолечение:
Деструктивные методы лечения цервицита
Прогноз. Профилактика
С целью профилактики воспаления шейки матки рекомендуется:
За дополнение статьи благодарим Антона Ильина — онколога-гинеколога, научного редактора портала «ПроБолезни».
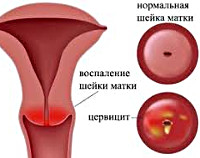
Хронический цервицит
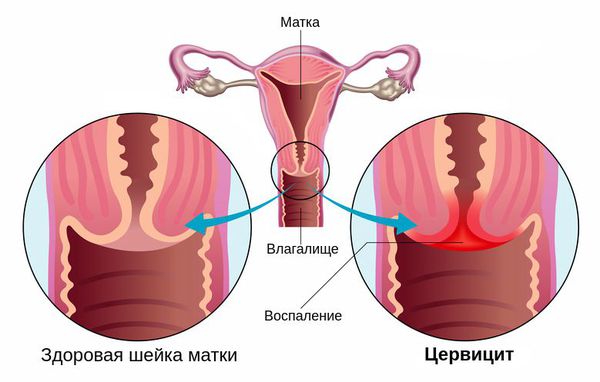
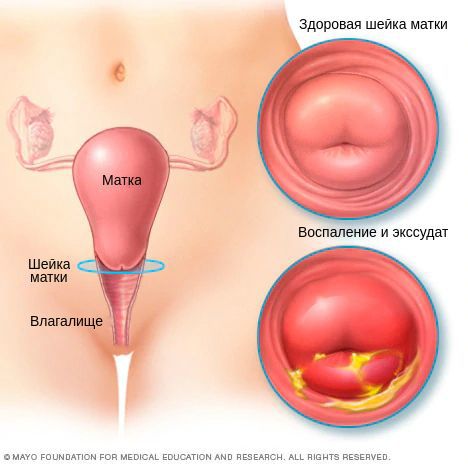
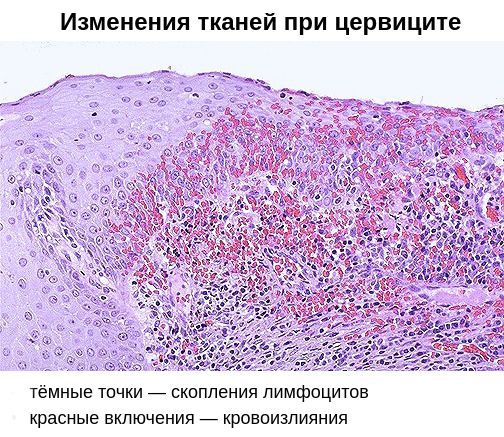
Хронический цервицит — это длительно текущий воспалительный процесс в слизистой влагалищной и надвлагалищной части шейки матки, который в ряде случаев распространяется на её соединительнотканный и мышечный слой. Во время ремиссии симптоматика ограничивается увеличением количества влагалищных выделений. При обострении объём выделений возрастает, они становятся слизисто-гнойными, пациентка отмечает боли внизу живота. При постановке диагноза учитывают данные расширенной кольпоскопии, бактериологических, серологических и цитологических анализов, гинекологического УЗИ. Для лечения используют антибиотики, гормональные препараты, эубиотики, иммунные средства.
МКБ-10
Общие сведения
Хронический цервицит — одна из наиболее распространённых гинекологических патологий. На его долю приходится более половины всех случаев выявленных воспалительных заболеваний органов малого таза (ВЗОМТ). По данным специалистов в сфере практической гинекологии, хроническим воспалением шейки матки страдает до четверти женщин репродуктивного возраста. С учётом малосимптомного течения процесса уровень заболеваемости может быть существенно выше.
Около 2/3 пациенток составляют женщины в возрасте от 25 до 45 лет, реже заболевание выявляют в период перименопаузы и крайне редко у девочек до наступления первой менструации. Наблюдается прямая корреляция между риском развития воспаления и сексуальной активностью пациентки.
Причины
В большинстве случаев хроническое воспаление слизистой шейки матки возникает на фоне недолеченного острого воспалительного процесса, однако оно может развиваться и постепенно, без ярких клинических признаков. Существуют две группы причин цервицита:
Важную роль в возникновении заболевания играют факторы риска. Хронический цервицит провоцируют:
Патогенез
Развитие заболевания определяется сочетанием нескольких патогенетических звеньев. Признаки воспалительного процесса выражены умеренно и локализованы преимущественно в эндоцервиксе. Слизистая цервикального канала становится отечной, утолщенной, складчатой. Отмечается полнокровие сосудов, формируются лимфогистиоцитарные воспалительные инфильтраты, клетки эпителия выделяют больше слизи.
В экзо- и эндоцервиксе замедляются регенеративные процессы и возникают дистрофические изменения. В нижних слоях слизистой разрастаются соединительнотканные элементы. Выводные отверстия желез перекрываются плоским эпителием с образованием наботовых (ретенционных) кист. По мере развития заболевания в воспаление вовлекаются соединительная ткань и мышцы шейки матки.
Клеточная и гуморальная иммунная система функционируют неполноценно: уменьшается количество В- и Т-лимфоцитов, угнетаются Т-зависимые иммунные реакции, нарушается фагоцитарная активность. В результате возбудители инфекции получают возможность персистировать как в шеечном эпителии, так и в клетках иммунной системы. В цервикальной слизи снижается уровень иммуноглобулинов G и M на фоне повышенного содержания IgA. Развиваются аутоиммунные процессы с явлением «молекулярной мимикрии» между чужеродными белками и белками собственных тканей.
Классификация
Хронический цервицит классифицируют с учётом этиологических факторов, степени распространённости и стадии воспалительного процесса. На основании этих критериев различают следующие формы заболевания.
По распространённости воспаления:
По стадии воспаления:
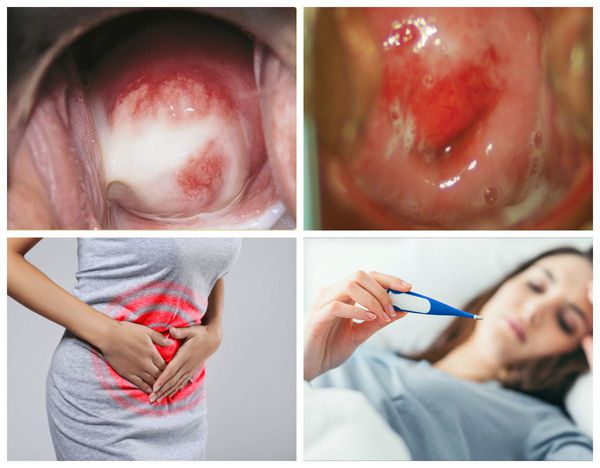
Симптомы хронического цервицита
Обычно заболевание протекает бессимптомно. В период ремиссии женщина отмечает скудные слизистые или слизисто-гнойные выделения из влагалища, которые становятся более обильными перед менструацией или сразу после месячных. Болевой синдром, как правило, отсутствует. Более заметны клинические признаки в период обострения. Увеличивается количество слизистых влагалищных выделений, мутнеющих или желтеющих за счёт появления гноя.
Пациентку беспокоят дискомфорт и тупые тянущие боли в нижней части живота, которые усиливаются во время мочеиспускания и при половом акте. После секса возникают мажущие кровянистые выделения. Если цервицит сочетается с кольпитом, женщина жалуется на незначительный зуд и жжение во влагалище.
Осложнения
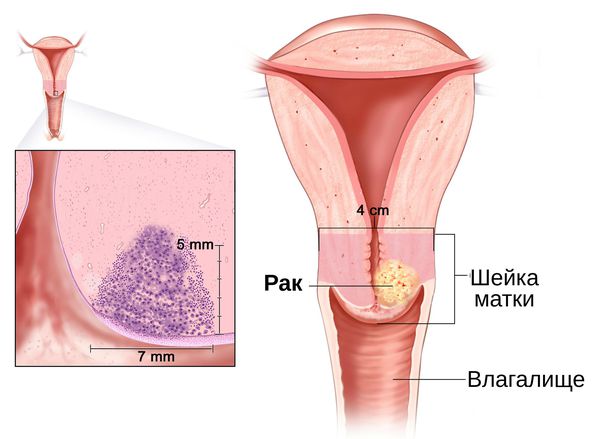
При несвоевременном или неправильном лечении хронический цервицит осложняется гипертрофией шейки матки, появлением эрозий и язв на её слизистой оболочке, полипозными разрастаниями. Воспалительный процесс может распространиться на слизистую влагалища, бартолиновы железы, эндометрий, маточные трубы, яичники, другие тазовые органы. При хроническом течении воспаления чаще возникают дисплазии и повышается риск развития рака шейки матки. Изменение состава слизи, производимой эпителием цервикального канала, и анатомические нарушения вследствие воспаления могут привести к шеечному бесплодию.
Диагностика
Поскольку клинические проявления хронического цервицита неспецифичны и обычно слабо выражены, ведущую роль в диагностике играют данные физикальных, инструментальных и лабораторных исследований. Для постановки диагноза наиболее информативны:
Дополнительно пациентке могут назначаться анализы для определения уровня женских половых гормонов и состояния иммунитета. Дифференциальная диагностика проводится с туберкулёзом, раком, эктопией шейки матки. Для уточнения диагноза могут привлекаться онкогинеколог, фтизиогинеколог, дерматовенеролог.
Лечение хронического цервицита
Правильно подобранная комплексная терапия позволяет не только купировать признаки обострения, но и добиться стойкой ремиссии. В рамках лечебного курса пациентке назначают:
При наличии ретенционных кист назначают радиоволновую диатермопунктуру. В тех случаях, когда консервативное лечение неэффективно, или хронический цервицит сочетается с дисплазией, элонгацией, рубцовой деформацией и другими заболеваниями шейки матки, применяют оперативные методики — крио- или лазеротерапию, трахелопластику др.
Прогноз и профилактика
Прогноз заболевания благоприятный. Для своевременного выявления возможной цервикальной дисплазии пациентке после курсового лечения необходимо дважды в год проходить кольпоскопию, сдавать цитологические мазки и бакпосев. Профилактика хронического цервицита включает регулярные осмотры гинеколога, адекватное лечение воспалительных заболеваний женской половой сферы, обоснованное назначение инвазивных процедур.
Хронический цервицит
Хронический цервицит — это воспалительное заболевание шейки матки, которое характеризуется длительным течением с периодами ремиссий и обострений. Симптомы скудные или отсутствуют. Болезнь нередко обусловлена инфекциями, передающимися половым путем. Опасность представляет восхождение инфекционного процесса на вышележащие отделы полового тракта, что может стать причиной бесплодия и других серьезных осложнений. Чем еще угрожает хронический цервицит, какие существуют методы диагностики и лечения — читайте об этом и других аспектах заболевания в нашем материале.
Что такое хронический цервицит
Хронический цервицит — разновидность цервицитов, при котором длительность заболевания составляет не менее 3 месяцев. В отличие от острого цервицита для хронического характерно медленное развитие, которое не сопровождается яркой симптоматикой. Возникновение этой формы заболевания нередко обусловлено недолеченностью острой формы, а также нарушениями местного иммунитета. Часто цервицит протекает совместно с другими воспалительными заболеваниями полового тракта: вагинитом, вульвитом и бартолинитом и эндометритом.
Женщинам с диагностированным хроническим цервицитом показано обследование у гинеколога каждые полгода с целью выявления рецидивов и профилактики злокачественных новообразований шейки матки.
Симптомы хронического цервицита
Хронический цервицит в большинстве случаев протекает бессимптомно. Он может быть обнаружен в ходе профилактического осмотра или обследования по поводу других гинекологических заболеваний. Но иногда пациентки жалуются на:
Перечисленные симптомы бывают особенно выражены в период обострения заболевания.
Можно ли лечиться самостоятельно?
При обнаружении подобных симптомов ни в коем случае не стоит проводить лечение самостоятельно. Даже если это и даст эффект, то вполне вероятно, что дозировки препаратов и срок лечения будут подобраны неверно. Это приведет к хронизации цервицита (при острой форме заболевания) или к рецидивам в будущем (при хронической форме).
Лечение хронического цервицита
Объем лечения определяется причиной заболевания. Если цервицит носит инфекционный характер, то проводят курс антибактериальной, противогрибковой или противовирусной терапии в зависимости от возбудителя. Важно понимать, что в случае хронической инфекции патоген часто проникает глубоко в крипты и щели, образованные эпителием шейки матки. Поэтому будет назначена системная антибактериальная терапия, то есть таблетированные и инъекционные формы антибиотиков. Местное лечение при хроническом цервиците носит скорее вспомогательную роль.
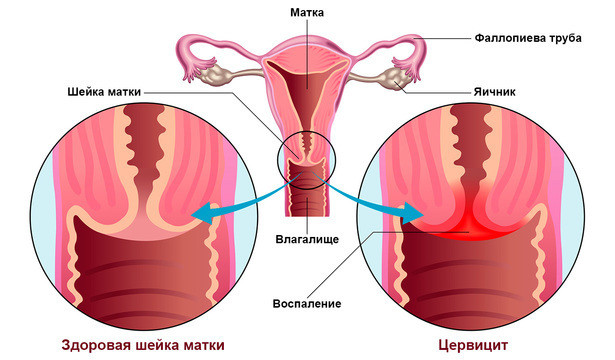
Часто цервициту сопутствует бактериальный вагиноз. Это заболевание, при котором нарушен баланс микрофлоры во влагалище — симбионтные для человека бактерии проигрывают в числе различным условно-патогенным и патогенным микробам. Для коррекции состава микробиоты используют пробиотики, пребиотики и симбиотики.
При неинфекционной форме необходимо исключить использование интравагинальных средств, являющихся потенциальными аллергенами, скорректировать гормональный дисбаланс и удостовериться в отсутствии инородных тел во влагалище.
Если имеет место иммунодефицит, необходимо найти его причину и провести иммунокоррегирующую тереапию.
Возможно ли полное излечение?
Да, возможно. Конечно, хронический процесс имеет более высокую сопротивляемость терапии. Однако правильно подобранная комбинация препаратов и коррекция факторов риска способны привести к стойкой ремиссии, то есть, фактически, к излечению. Важно верно определить причину цервицита, поскольку существует множество вариантов лечения и далеко не каждый из них соответствует причинному фактору заболевания. Именно поэтому не существует четкого алгоритма терапии, в каждом случае необходим индивидуальный подход.
Хирургические методы лечения
В случаях, если заболевание не поддается консервативной терапии и наблюдаются частые рецидивы, прибегают к хирургическим методам лечения:
Суть каждого метода состоит в деструкции проблемных участков различными источниками энергии, что позволяет предотвратить процессы опухолевой трансформации клеток. Используют указанные методики относительно редко.
Цервицит и беременность
Хронический цервицит может быть серьезной проблемой для женщин, которые планируют беременность. Заболевание нередко становится причиной невынашивании беременности, преждевременных родов, внутриутробного инфицирования плода, послеродовых гнойно-септических осложнений. Хроническая инфекция полового тракта может осложнить ход беременности на любом этапе.
Вследствие инфицирования на поздних сроках беременности возможна деформация органов ребенка и формирование патологических состояний вроде гидроцефалии.
Санация шейки и полости матки значительно сокращает частоту этих последствий, но даже в этом случае она несравнимо выше, чем у женщин без хронического цервицита. В связи с этим очевидна необходимость раннего выявления заболевания, его упорное лечение и профилактика.

Прогноз и профилактика
Прогноз при хроническом цервиците в отношении жизни больной — благоприятный. Заболевание очень редко становится причиной угрожающих состояний и в целом рецидивы хорошо поддаются лечению.
Факторы риска
Некоторые состояния обусловливают повышенный риск возникновения и хронизации цервицита. Среди них:
Причины хронического цервицита
Перечисленные патогены вызывают такие заболевания как хламидиоз, гонорею, трихомониаз и генитальный герпес. Это специфические инфекции, которые передаются половым путем. В связи с этим очевидно, что частая смена половых партнеров и их большое количество повышают риск инфицирования и, как следствие, цервицита. Неспецифическая микробиота в лице стафилококков, стрептококков и кишечных бактерий также может стать причиной заболевания.
Отдельного упоминания заслуживают неинфекционные причины, поскольку они чаще вызывают именно хронический цервицит, а не острый. К таковым относят:
Цервицит в данном случае возникает вследствие аллергических реакций, изменения нормального состава микрофлоры влагалища и хронической травматизации слизистой.
В некоторых случаях причиной цервицита становится гипоэстрогения — недостаточная концентрации женского полового гормона, эстрогена, в крови.
Диагностика хронического цервицита
При обследовании особое внимание уделяют сбору анамнеза. Необходимо установить характер половой жизни женщины, чтобы определить факторы риска. У больной спрашивают: имели ли место выделения из влагалища, какие они были по цвету, запаху, как часто наблюдались, в какой период цикла. Данные о выделениях позволяют предположить причину заболевания. В контексте хронического цервицита важно установить длительный характер течения болезни, факт предшествующего лечения.
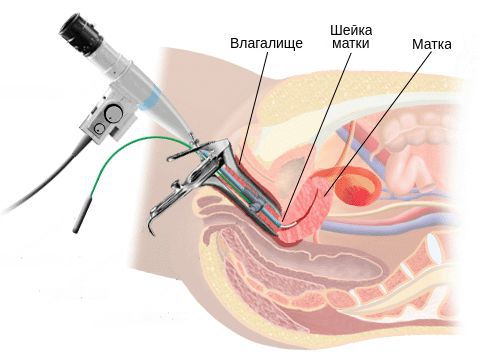
Далее проводят осмотр в зеркалах. Выполняется оно с помощью введения во влагалище специального расширителя. Это простое визуальное исследование позволяет обнаружить характерные для цервицита изменения: покраснение, наличие эрозии, эктопию шейки. Но самым важным критерием является истечение гноя (слизи) из шеечного канала в сочетании с кровоточивостью, возникающей даже при легком прикосновении ватным тампоном. Также врач может наблюдать и воспаление стенок влагалища, поскольку цервициты обычно не протекают изолированно — поражаются и нижележащие образования.
При бимануальном исследовании выявляют уплотнение шейки матки. Его проводят двумя руками, осуществляя прощупывание одной рукой через кожу со стороны лобковой области, а другой рукой — изнутри влагалища.

Лабораторно-инструментальное обследование
Для верификации диагноза и установления причины заболевания необходимо использовать сложные инструментальные и лабораторные методы исследования. Но для их проведения специальной подготовки больной не требуется. Перечень исследований обычно выглядит следующим образом:
На данный момент в диагностике хронического цервицита не существует стандартного подхода. Поэтому набор исследований может быть дополнен врачом в зависимости от клинических проявлений.
Классификация
Основное значение в классификации хронического цервицита имеет разделение заболевания по основному причинному фактору. В соответствии с этим выделяют:
Второстепенное значение имеет классификация по характеру поражения шейки. Он может быть диффузным, когда патологические изменения затрагивают практически всю поверхность шейки, и очаговым, когда участков поражения несколько и они «разбросаны» по поверхности органа.
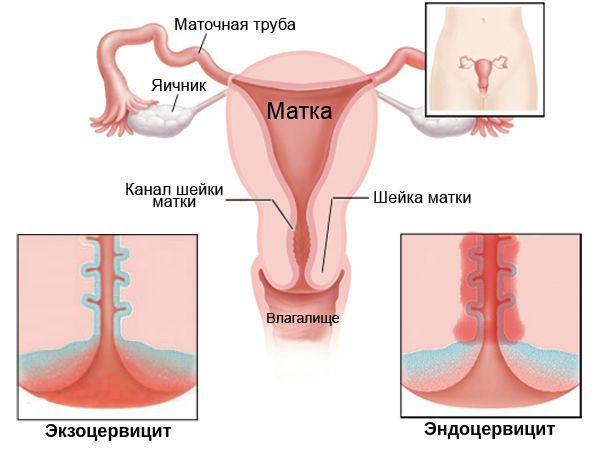
Также в контексте классификации могут встречаться такие понятия как экзоцервицит, эндоцервицит и цервицит. Эти термины характеризуют локализацию патологического процесса на шейке. При экзоцервиците поражается наружная часть шейки, при эндоцервиците — внутренняя. В обоих случаях характер поражения — поверхностный. Когда говорят о цервиците, то подразумевают глубокое поражение вплоть до мышечного слоя.

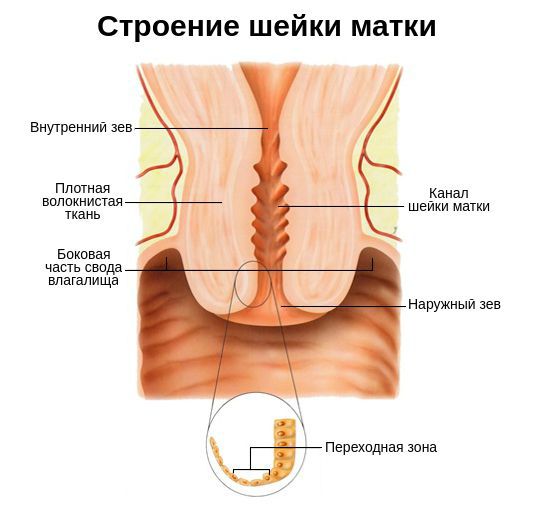
Шейка матки: строение и функции
Чтобы представлять четкую картину заболевания, необходимо понимать, что такое шейка матки и каковы ее функции.
В строении шейки выделяют влагалищную часть, которая располагается соответственно во влагалище, и надвлагалищную часть, которая постепенно переходит в тело матки. Шейку пронизывает канал, который соединяет полость матки и влагалище. Стенки этого канала снабжены специальными железами, продуцирующими защитный секрет.
Шейка матки — очень важный орган, который имеет 2 основные функции: защитную (барьерную) и родовую (основная функциональная часть родового канала). Первая функция обеспечивается особенностями строения органа и свойствами секрета шеечных желез. Этот секрет содержит бактерицидные вещества, обеспечивая поддержание местного иммунитета. По каналу шейки через слой слизи в норме могут пройти только сперматозоиды, причем далеко не все. Такая степень защиты необходима, чтобы избежать колонизации полости матки бактериями, которые в огромных количествах содержатся во влагалище. Полость матки должна быть стерильна, это важное условие для осуществления нормальной беременности и вынашивания плода.
Вторая функция имеет значение с точки зрения нормального течения беременности и процесса родов. У шейки матки специфическое строение стромы (каракаса) и мышечных волокон, которое позволяет ей хорошо растягиваться и длительное время находиться в сокращенном состоянии. Здоровое состояние органа позволяет посредством «дирижирования» гормонов достигать сокращения и расслабления шейки тогда, когда это необходимо.
При хроническом цервиците обе эти функции нарушаются, а в особенности — защитная. Восхождении инфекции с шейки на полость матки обуславливает эндометрит и аднексит — эти состояния несовместимы с нормальной беременностью. Помимо этого в контексте хронического повреждения шейки создаются условия для возникновения злокачественных процессов. Далее эти осложнения будут рассмотрены более подробно.
Осложнения хронического цервицита
При хроническом цервиците процесс локализуется в шейке матки. Очевидно, что функции шейки, о которых говорилось выше, при этом начинают нарушаться. На фоне очередного обострения, снижения иммунитета или иных факторов патоген по шеечному каналу проникает в матку. Таким образом возникает эндометрит — воспаление слизистой матки. Причем инфекция может на этом не ограничиться и распространиться дальше, что повлечет за собой аднексит — воспаление придатков матки. Перечисленные процессы дают более выраженную симптоматику, в том числе могут появиться болевые ощущения, повышенная температура тела и другие признаки.
В случае появления указанных симптомов необходимо незамедлительно обратиться за помощью. Острые гинекологические процессы в малом тазу должны быть скорректированы медикаментозно или хирургически в максимально сжатые сроки, от этого может зависеть репродуктивное здоровье женщины и даже жизнь.
Опасность восхождения инфекции заключается в возможности формирования бесплодия и генерализации процесса. Последнее обстоятельство является ургентным и требует экстренной интенсивной терапии.
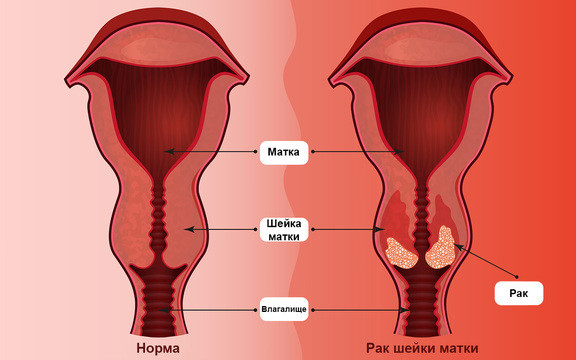
Хронический цервицит и рак шейки матки
Заключение
Хронический цервицит — длительный вялотекущий воспалительный процесс в шейке матки. Из-за скудной клинической картины заболевание может осложняться восхождением инфекционного процесса или формированием предраковых и раковых состояний. Главным «оружием» в борьбе с цервицитом по праву можно считать профилактические осмотры у гинеколога. Постоянный мониторинг состояния половых органов позволяет вовремя диагностировать процесс и минимизировать осложнения. Особенно это актуально на этапе планирования беременности. Несмотря на упорный характер инфекции возможно достижение стойкой ремиссии, если в полной мере выполнять назначения гинеколога и не заниматься самолечением.