Чем лечить клебсиеллу у новорожденных
Клебсиелла
Темой нынешнего разговора будет, с точки зрения автора, королева внутрибольничных инфекций любого стационара — Klebsiella pneumonia (или палочка Фридлендера).
Автор: Трубачева Е.С., врач – клинический фармаколог
Темой нынешнего разговора будет, с точки зрения автора, королева внутрибольничных инфекций любого стационара — Klebsiella pneumoniae (или палочка Фридлендера). Да-да, автор не ошибся, именно она, а не синегнойки или ацинетки, а именно ее величество — клебсиелла, практически абсолютная убийца тяжелых и крайне тяжелых пациентов. Почему это именно так, мы сегодня и поговорим.
Микробиологические аспекты
Первое и главное, о чем надо знать, — Klebsiella pneumonia — это представитель нормальной микрофлоры кишечника. Еще раз и большими буквами — НОРМАЛЬНОЙ! Не надо ее там лечить (как и стафилококк в носоглотке) — она там живет, и это ее естественный ареал обитания.
А все остальные локации, где она может быть обнаружена: нижние дыхательные пути, мочевыводящий тракт, секрет простаты или содержимое полости матки (анальный сексуальный акт без презерватива — зло, имейте это в виду при сборе анамнеза, особенно у женщин с послеродовым эндометритом, автор такого навидался в достатке… мужчин это тоже касается, и обнаружение подобной зверюшки в секрете простаты должно навести на определенные мысли и вопросы, и пока пациент не закончит данную практику, простатит вы ему при всем желании не вылечите), кровь и в раны при раневых инфекциях после хирургического вмешательства на брюшной полости — могут указывать на возбудителя текущего состояния.
Что вызывает:
Общим у всех этих патологий является одно — они все тем или иным образом связаны с вмешательством, и чаще всего (опуская уже упомянутые анальные сексуальные акты) это вмешательство носит ятрогенный характер. Клебсиелла не умеет ни летать, ни ходить, ни даже ползать, в очаг ее приносят либо неправильно вымытые руки, либо плохо обработанное медицинское оборудование.
Эпидемиологические аспекты
Как мы уже обсуждали в статье о синегнойной палочке, при некотором желании и упертости эпидемиологической службы или клинического фармаколога (или команды из оных, так как каждый знает свое звено), извести неферментеров из стационара — не самая сложная задача. Было бы желание у администрации этим заняться. Что касается лечащих врачей и среднего персонала, то это тот случай, когда достаточно обработать перчатки и далее, на уровне ЦСО и утилизации отходов, правильно избавиться от контаминированого материала, и если инструментарий не одноразовый, то очистить и простерилизовать его. То есть даже на уровне обработанных (или стерильных) перчаток, касающихся только одной области пациента (другая область, если необходимо, требует смены перчаток, либо обработки рук с полным выдерживанием экспозиции, а не чуть-чуть антисептиком помазал-растер-побежал), вы уже снижаете риск контаминации оным зверьем с последующим развитием синегнойной инфекции. Про ацинетобактер будет отдельная глава в разделе «неферментеры».
С клебсиеллой все намного сложнее. Эта, не побоюсь громкого слова, зверища, живет в кишечниках всего персонала медицинских учреждений. И в первую очередь, как понятно из ее названия, поражает нижние дыхательные пути. А если персонал работает с антибиотиками, то клебсиелла еще и устойчивая ко всему арсеналу применяемых препаратов (это к вопросу о разумном ограничении доступа к препаратам резерва). Так как сама клебсиелла не имеет ножек и крылышек, то попадает в оные пути она двумя способами: или в случае аспирации, или на руках персонала и с оборудования. Иного не дано. При аспирации это будет личная дикая зверюшка пациента, в случае грязных шаловливых ручек или оборудования (например, эндоскопов) — клебсиелла, высеваемая в отделении в процессе микробиологического мониторинга. А если этот мониторинг углубленный, то напрямую покажет, какая именно хрюшка, выйдя из туалетной комнаты, не соизволила помыть руки, понадеявшись на перчатки. И нет, перчатки, даже стерильные в данном случае, не спасают, они не презерватив. Руки надо мыть и обрабатывать правильно, обязательно соблюдая технологию и экспозицию.
Как вы понимаете, истребить медицинский персонал мы не можем, поэтому и полностью очистить стационар от данной проблемы не получится. И она обязательно выскочит, стоит на секунду расслабиться, и выскочит на самом тяжелом больном, где еще умудрится смутировать в такого урода, которого не достанешь никаким антибиотиком.
На общемировом клебсиеллу тоже очень сильно боятся, и когда в 2010 году вдруг в Великобритании обнаружили штамм NDM (он устойчив вообще ко всему набору существующих антибиотиков и обозван абсолютным убийцей), паника была знатной. В результате проведенного эпидемиологического расследования, по итогам которого большая группа видных ученых стала персонами non-grata в Индии, было установлено, что данный штамм привезен оттуда и из Пакистана. Присутствие в сточных водах возбудителей, имеющих карбапенемазы (то есть это уже не внутрибольничная флора, это то, что там живет на улице) на момент проведения расследования составляла 90% по CTX-M15 и 36% по NDM. С чем связан сей факт? С безрецептурным масштабным использованием карбапенемов и… проблемами с проточной канализацией. Ее либо нет, либо ей не пользуются, а делают все по старинке. А так как земной шар оказался очень маленьким, теперь NDM-штаммы обнаруживаются по всей планете. У нас, например, очень быстро данным штаммом заселились клиники Санкт-Петербурга. И медицина перед ними бессильна. До тех пор, пока не налажен эпиднадзор, а персонал не моет руки после каждого посещения туалета.
Так как любого врага надо знать в лицо, то наиболее часто встречаемые портреты у автора тоже есть.
Итак, дикая и ничем ни разу не пуганная клебсиелла выглядит вот так:
Где встречается? Те самые послеродовые эндометриты, как результат плотских утех, простатиты, а также раневые инфекции после оперативных вмешательств на брюшной полости у ранее не леченных пациентов.
— вы можете увидеть устойчивый внутрибольничный штамм, который еще можно чем-то полечить, но это будет тяжело и дорого, проще персонал научить руки мыть и бороды брить (фекальной микрофлоры в мужских бородах в таком достатке, что единственный вариант для тех, кто хоть как-то соприкасается с ранами, данное украшение не носить или не оперировать).
На следующей картинке:
— мы видим практически неубиваемого зверя, который сам по себе вбивает тот самый последний гвоздь в гроб пациента. Но как же Тигециклин, спросите вы. Отвечу — тигацил является бактериостатиком, и пока он наберет необходимую силу, пациента уже отнесут и закопают. Но даже это еще не предел. Предел на следующем рисунке, и нет, Имипенем при указанной MIC уже бессилен:
Как вы понимаете — эти два зверя являются абсолютными убийцами, против которых в данный момент медицина бессильна полностью. И именно такое зверье живет в стационарах без микробиологического мониторинга и систем противостояния в виде эпидемического надзора. Именно эти звери убивают самых тяжелых пациентов, если каким-то образом (руки персонала или плохо обработанное оборудование) в них попали. Но что хуже всего, эти штаммы способны передавать свои факторы устойчивости другой грамотрицательной флоре, например, кишечным палочкам, а потому пациенты, инфицированные такими клебсиеллами, должны быть полностью изолированы и карантинизированы. Спасти их, скорее всего, не получится, но хотя бы всех остальных оградите от инфицирования и последующего летального исхода, да и сами такую зверюшку не подцепите (как вы помните «врач — это диагноз», так не будем его себе усложнять).
Чем лечить?
Дикая клебсиелла отлично лечится препаратами группы цефалоспоринов третьего ряда.
А вот внутрибольничную можно побороть, только четко понимая, с чем вы имеете дело, и обычный диско-дифузионный метод диагностики тут не поможет. Нужны автоматизированные системы с определением MIC. Но во главе угла все равно стоит инфекционная безопасность пациентов. Коллеги! Автор понимает, что выглядит «городской сумасшедшей», коим в свое время был объявлен Земмельвейс, но он вас умоляет — мойте руки после посещения туалета и мойте их правильно. Вам это ничего не стоит, а пациенты выживут. Ничего более эффективного против внутрибольничных клебсиелл пока не придумано. А эпидемиологи ваших учреждений будут проводить свои работы по контролю и дезинфекции отделений и целых зданий. Так получилось, что именно эту королеву ВБИ мы, врачи, медсестры и младший персонал, носим исключительно в себе. Берегите себя, своих близких и своих пациентов, тем более в это нелегкое для отечественной медицины время, с угрозой введения врачебных статей в УК. Клебсиелла — это почти всегда чистая ятрогения. Повторюсь — берегите себя и мойте руки.
Коррекция острых и персистирующих форм клебсиеллезной инфекции у детей.
Рябчук Ф.Н., Пирогова З.И.
Клебсиеллы – грамотрицательные неподвижные капсульные палочки, при выращивании на питательных средах продуцируют слизистые колонии. Источником инфекции является больной человек или носитель. Возбудитель передается фекально-оральным и воздушно-капельным путем. Клебсиеллы продуцируют энтеротоксин, обладающий гемолитическим и эндотелиотропным действием, что вызывает гемодинамические нарушения в очагах поражения органов и тканей. Описаний течения острой инфекции, вызванной клебсиеллами у детей раннего возраста, в литературе приводится достаточно, но особенности течения клебсиеллеза у детей старшего возраста, в частности в ассоциации с другими УПМ при дисбактериозе, требуют дополнительного изучения.
Цель исследования. Сопоставить особенности течения клебсиеллезной инфекции у детей раннего и старшего возраста и оценить параклинические показатели исследований, в том числе результаты общей иммунологической реактивности у детей при остром и персистирующем течении клебсиеллеза.
Материал и методы. Обследовано 60 детей младшего и старшего возраста с бактериологическим высевом клебсиелл из кишечника. В комплекс исследований включались оценка анамнеза, клинического статуса, анализа крови, копроцитограммы, УЗИ органов брюшной полости, фиброгастродуоденоскопия (по показаниям), микробиологический анализ кала на дисбактериоз, бактериологические посевы кала на патогенную кишечную инфекцию, ИФА на ротавирус, посев кала на клебсиеллезную флору на селективную среду. Оценивались интегральные показатели общей иммунологической реактивности: коэффициент фагоцитарной защиты (КФЗ), иммунный лимфомоноцитарный потенциал (ИЛМП) и лейкоцитарный индекс интоксикации (ЛИИ).
Результаты. Под наблюдением находилось 60 детей с клебсиеллезной инфекцией в возрасте от 1 месяца до 10 лет. Детей первого года жизни было 34, от 1 года до 7 лет – 21, старше 7 лет – 5. Течение клебсиеллезной инфекции было острым у 22 детей (1 группа), персистирующим – у 38 больных (2 группа). Клинические признаки острого течения клебсиеллеза были у детей 1 группы и отмечались ярко очерченным бурным началом болезни с лихорадкой до 39,10С (у 5 детей – 22,8%), появлением рвоты от 3 до 5 раз в сутки у 18 детей и полным отказом от еды у 4 детей (82% и 18% соответственно). Стул был жидким с частотой до 5 раз в сутки у 12 детей (54,5%) и до 7-10 раз/сутки – у 10 детей (45,5%), в стуле была примесь слизи, зелени, у 2 детей были прожилки крови.
У детей 1 группы в копроцитограмме были признаки острой воспалительной реакции в кишечнике: отсутствие детрита, слизь, лейкоциты до 15-35 в поле зрения или скопления лейкоцитов на слизи, кишечный эпителий и единичные эритроциты. В гемограмме у больных был выраженный лейкоцитоз (в среднем 13,2*109/л±1,0), нейтрофилез со сдвигом влево (48±3,54% при возрастной норме – 30%), ускоренная СОЭ (в среднем – 18,6±1,64 мм/час), анэозинофилия (у 20 больных из 22 детей 1 группы, то есть у 90,9% пациентов). Бактериологические посевы на патогенную кишечную флору и ИФА на ротавирус были негативными. В посевах испражнений у детей 1 группы (в 100% случаев) отмечался обильный рост клебсиелл в титре 108-1010. Штамм Kl. pneumoniae обнаруживался у 20 детей и только у 2 больных был рост Kl. oxytoca.
Показатели общей иммунологической реактивности у детей с острым течением клебсиеллеза характеризовались резко сниженными величинами как КФЗ, так и ИЛМП, они составили в среднем 0,465±0,04 и 0,440±0,06 при возрастной норме 0,792±0,02 и 0,745±0,02 (p
Симптомы клебсиеллёзов
В летний период становятся актуальны заболевания вызванные инфекционными агентами.
Особенно активны микроорганизмы семейства энтеробактерий – грамотрицательные, палочкообразные, с жгутиками для передвижения и прикрепления, факультативные анаэробы: кишечная палочка, сальмонелла, клебсиелла и др. Так, клебсиелла – klebsiella, может существовать в почве, воде, месяцами оставаясь жизнеспособной, сохраняется на пище и пыли.
Клебсиеллы могут попасть в организм через желудочно-кишечный тракт, с плохо вымытых рук, овощей и фруктов, с водой, с почвой. Однако, этот микроорганизм входит в группу условно-патогенной микрофлоры и определяется у абсолютно здоровых детей и взрослых, считается одним из элементов нормальной флоры кишечника.
При этом, клебсиелла является одной из самых распространённых внутрибольничных инфекций, т.к. она устойчива к действию факторов окружающей среды, высоким температурам. Хотя, за несколько минут она гибнет от дезинфектантов, а при очень высоких температурах через 1-1,5 часа. При несоблюдении надлежащих правил гигиены, санитарных норм в помещениях, встречаются случаи заражения новорожденных клебсиеллой в роддомах. Малыш постоянно плачет и не может заснуть, его беспокоят колики и частый понос. А причина — клебсиелла – бактерия, устойчивая к губительному действию внешней среды, покрытая плотной капсулой.
Факторы развития клебсиеллеза
Клебсиеллы относятся к одному семейству с бактериями рода Serratia и Enterobacter. Этими возбудителями, особенно Serratia, обладающий наибольшей лекарственной устойчивостью, обусловливаются вспышки инфекции в стационарах, в связи с загрязнением ряда медикаментозных средств, лекарственных растворов, применяемых в терапии органов дыхания. Их трудно, но можно дифференцировать только с помощью специальных проб. Klebsiella Enterobacter и Serratia, вызывающие внутрибольничную пневмонию, инфекцию мочевого тракта, бактериемию, обладают различной чувствительностью к противомикробным препаратам.

Если защита организма человека по какой то причине ослаблена: снижен общий иммунитет, часто грипп, ОРВИ, применение антибиотиков, употребление загрязненных, некачественных продуктов, сахарный диабет, алкоголизм и др., клебсиелла начинает активно размножаться, выделять токсины, вызывая эндотоксимию и воспалительные процессы в разных органах. Развиваются такие заболевания, как воспаление легких, воспалительные заболевания мочевыводящих путей, менингит, конъюнктивит, кишечные инфекции, сепсис и достаточно редкие болезни – озена (зловонный насморк), риносклерома.
Наиболее часто клебсиелла вызывает пневмонию и поражение кишечника. У взрослых людей чаще встречается пневмония, вызванная палочкой Фридлендера. В связи с особенностью иммунитета новорожденных и недостаточностью у них нормальной микрофлоры на коже, в дыхательных путях и особенно в кишечнике — клебсиелла — Klebsiella oxytoca — чаще вызывает поражения желудочно-кишечного тракта — толстого кишечника.
Симптомы клебсиеллы (клебсиеллёза) в ЖКТ у грудничков
Симптомы клебсиеллы у малышей схожи с симптомами дисбактериоза: вздутие, метеоризм, колики, срыгивание. Но чаще проявляются — жидким стулом со слизью, кровью и резким запахом, повышением температуры, лихорадкой, болями в животе и сильным обезвоживанием организма. В зависимости от того, какой иммунитет у малыша, течение заболевания может протекать как в лёгкой форме, так и грозить тяжелыми инфекционными осложнениями. Если клебсиелла в организме быстро размножается, выделяет токсины, нарастает интоксикация, обезвоживание, то заболевание может проявиться в течение нескольких часов и потребует срочной госпитализации ребенка.
Поэтому, при любом расстройстве стула, необходимо обратиться к врачу, сдать кал ребёнка на анализ, пройти обследование, чтобы точно выявить, какие именно бактерии вызвали изменение состояния ребёнка. Большую роль в восстановлении иммунитета и нормальной микрофлоры у новорожденного играет грудное вскармливание. При высокой обсеменённости клебсиеллой и тяжёлой форме заболевания, лечении ребенка в больнице, назначают сложную терапию с применением антибиотиков. Если заболевание грудничка протекает в лёгкой форме, то для коррекции микрофлоры кишечника назначают пробиотики. Синбиотики – Нормофлорины Л и Б – обладают активным противовоспалительным, антисептическим и питательным действием, что важно при клебсиеллёзной инфекции. Ребенок может чувствовать себя нормально, а при обследовании находят в анализах повышение количества клебсиелл. Тогда препараты с лакто- и бифидобактериями назначают для вытеснения излишнего количества клебсиеллы, повышения иммунитета, улучшения собственной полезной микрофлоры.
Симптомы клебсиеллы в других органах и системах
Если клебсиеллы попадают в мочевыделительную систему, то они способны вызывать уретрит, пиелонефрит, со стойким рецидивирующим течением, плохо поддающимся терапии и часто измененной чувствительностью к антибиотикам. В редких случаях клебсиеллёза, возможно такое осложнение, как – озена — зловонный насморк, с поражением слизистой носа, образованием гнойных, болезненных, кровоточащих корок.
Симптомы и признаки инфекций мочевыводящих путей, желчного пузыря и в брюшной полости, вызываемых клебсиеллами, не отличаются от симптоматики, обусловленной кишечной палочкой. Развиваются они чаще у больных сахарным диабетом и у пациентов, получающих антимикробные препараты, к которым устойчив возбудитель заболевания. Клебсиелла является также важным этиологическим фактором септического шока.
Клебсиелла известна как фактор развития легочных заболеваний, однако, среди причин, вызывающих бактериальную пневмонию, имеет около 1% всех случаев. Встречается преимущественно у мужчин в возрасте старше 40 лет, с хроническими бронхолегочными заболеваниями, больных сахарным диабетом и лиц с алкоголизмом. У пожилых людей, грамотрицательные бактерии заселяют ротоглотку и могут распространиться по дыхательному тракту, вызывая пневмонию или гнойный бронхит.
Клинические симптомы клебсиеллёзной пневмонии сходны с проявлениями при пневмококковой пневмонии, но чаще характеризуются более тяжелым течением: внезапным началом, ознобов, стойким повышением температуры тела, продуктивным кашлем, иногда с прожилками крови и резким запахом, с сильными плевральными болями, появлением одышки. Больные часто находятся в прострации и бредовом состоянии, за счет интоксикации. Чаще всего очаг воспаления располагается в правой верхней доле легкого, но может быстро прогрессировать, если лечение не проводится и распространиться с одной доли на другую. Появляются цианоз и одышка, могут возникнуть желтуха, рвота, диарея. Выявляется, при обследовании, образование плеврального выпота, уплотнение легочной ткани, или некротизирующая пневмония, с быстрой кавернизацией. На фоне интоксикации определяется снижение количества лейкоцитов в периферической крови, а не повышение, как при воспалении. Гораздо чаще наблюдаются абсцессы и эмпиемы легких. Это объясняется способностью клебсиелл вызывать деструкцию ткани. Не всегда выявляются характерные признаки при рентгеновском обследовании: уменьшение объема легкого, его уплотнение, эмфизематозные изменения. При медленном прогрессировании инфекционного воспалительного процесса может развиться хронический некротизирующий пневмонит, напоминающий туберкулез, с продуктивным кашлем, слабостью, выраженной анемией.
Лечение клебсиеллезов
Лечение заболеваний, вызванных клебсиеллой, зависит от локализации и выраженности патологического процесса. Антибиотики назначают в тяжелых случаях по чувствительности, при легком течении или только обнаружении в анализах повышения клебсиелл — не применяют. Обязательно используют разнообразные препараты, восстанавливающие кишечную микрофлору.
Как правило, антимикробную терапию рекомендуют начинать еще до получения результатов посева и определения лекарственной чувствительности к антибиотикам. В этом случае биокомплексы Нормофлорины, содержащие продукты жизнедеятельности живых лакто- и бифидобактерий с активным антисептическим, противовоспалительным действием, оказывают лечебный эффект при клебсиеллёзах, что доказано научными исследованиями и многолетней практикой, как у новорожденных, беременных, кормящих, так и взрослых и пожилых.
Клебсиелла у детей
Клебсиеллезная инфекция известна также как клебсиеллез или клебсиелла (по названию возбудителя) — группа инфекционных болезней, которые вызываются условно-патогенными микроорганизмами, широко распространенными у новорожденных и детей раннего возраста.
Клебсиеллы часто вызывают внутрибольничные вспышки. У детей болезнь в основном возбуждает К. pneumoniae. К ней очень чувствительны новорожденные и младенцы. Способствуют развитию заболевания гипотрофия и врожденные пороки сердца, недоношенность, ОРВИ, иммунодефицитные состояния. Клебсиеллы вызывают групповую и спорадическую заболеваемость, приблизительно равную во всех сезонах.
Что провоцирует / Причины Клебсиеллы у детей:
Клебсиеллы являются грамотрицательными неподвижными капсульными палочками. Их размер 0,3—1,5×0,6—6 мкм. Располагаются по одиночке, парами или группируясь короткими цепочками. На питательных средах при температуре 35—37 ˚С наблюдается рост клебсиелл, которые формируют слизистые блестящие колонии, похожие на купола.
Обработка бактерицидным мылом зачастую не убивает возбудителя клебсиеллезной инфекции. То же касается и дезинфицирующих средств.
Болезнь у человека возбуждают три вида клебсиелл: К. pneumoniae, К. rhino-scleromatis и К. ozaenae.
Патогенез (что происходит?) во время Клебсиеллы у детей:
Некоторые штаммы К. pneumoniae производят довольно сильный энтеротоксин, который вызывает в разных органах и системах тяжелые морфологические изменения. Данный энтеротоксин приводит к диссеминированному внутрисосудистому свертыванию.
В то же время в области первичных очагов быстро образуются иммунные комплексы, которые оказывают на ткани патогенное влияние. Энтеротоксин приводит к гемодинамическим нарушениям в очагах поражения: в бронхиальной ткани, в стенке кишечника. В легких под влиянием энтеротоксина происходит разложение сурфактанта и образование ателектазов.
Симптомы Клебсиеллы у детей:
Клебсиелла у детей бывает таких видов:
Это деление по локализации патологического процесса.
Клебсиеллезная пневмония известна также как пневмония Фридлендера. По симптоматике они похожа на пневмонии другой бактериальной природы – на пневмококковую, например. Болезнь имеет острое начало, температура тела достигает примерно 39 °С, но может быть и выше. Ребенка знобит, появляется кашель (упорный, с отделением кровянисто-слизистой вязкой мокроты).
Аускультация показывает ослабление дыхания над воспалительными очагами и влажные хрипы. С помощью рентгена выявляют мелкоочаговые, крупноочаговые, захватывающие несколько сегментов, а также долевые пневмонии. Течение болезни в основном тяжелое. Клебсиеллезная пневмония в большинстве случаев сочетается с другими инфекциями – например, респираторно-вирусными.
При клебсиеллезной пневмонии патологический процесс переходит на альвеолы, наблюдается экссудация с геморрагическим компонентом. Пневмония имеет склонность к абсцедированию; есть случаи, при которых развивается гангрена легкого.
Клебсиеллезная кишечная инфекция по симптоматике и течению сходна с гастроэнтероколитом, энтероколитом, гастроэнтеритом и энтеритом. Начало заболевания характеризуется повышением температуры до уровня 37—39 °С, рвотой или повторными срыгиваниями (у младенцев), жидким стулом. Стул имеет обильный, водянистый характер, оттенок желто-зеленый, в испражнениях наблюдаются непереваренные частицы пищи. У 10—12% больных детей в испражнениях бывает кровяная примесь.
От детей могут поступать жалобы на боли в животе, которые имеют приступообразный характер. У младенцев и дошкольников родители наблюдают приступы беспокойства, которые усиливаются при пальпации живота.
На протяжении 2-12 дней держится высокая температура (в среднем от 3 жо 5 суток). В первые 2-3 суток болезни у ребенка случается рвота 2-8 раз на протяжении дня и ночи. Далее рвота либо прекращается либо случается довольно редко. От 3 до 10 суток длится диарея. Частота стула зависит от каждого конкретного случая. Иногда стул случается около 20 раз.
Тяжелые формы заболевания происходят с развитием токсикоза с эксикозом на протяжении 3-6 дней. У половины заболевших детей наблюдается выраженность обезвоживания II степени. Рвота почти во всех случаях повторяется, случается от 3 до 7 раз за день и ночь.
Фиксируют такие симптомы:
Изменений паренхиматозных органов нет, нейротоксикоза нет. В периферической крови – умеренный лейкоцитоз, в половине случаев бывает нейтрофилез и в трети случаев фиксируют повышенную СОЭ (до 15—20 мм/ч). Кишечная инфекция вызывается множеством штаммов клебсиелл.
Особенности заболевания у новорожденных и детей 1-го года жизни. Болезнь, как правило, проявляется у детей недоношенных с явлениями пренатальной дистрофии и энцефалопатии. Инфекция может поражать разные органы и системы, но превалируют кишечная инфекция и пневмония.
Кишечная инфекция у грудничков имеет острое начало, бурно развивается кишечный синдром, гемодинамические и метоболические нарушения. Дети отказываются сосать грудь, родители замечают их вялость и срыгивания. Стул у младенцев в данном случае происходит от 8 до 20 раз в сутки. Испражнения жидкой консистенции, водянистые, желто-зеленого оттенка, есть примесь мутной слизи. У некоторых заболевших малышей кишечные расстройства проявляются недолгосрочным учащением и разжижением стула.
Большинство новорожденных, заболевших клебсиеллезом, находятся в тяжелом состоянии. За первые несколько суток болезни они теряют значительный процент массы тела (100-500 г) из-за токсикоза с дегидратацией. Кожа приобретает серовато-бледный оттенок, возникает выраженный периоральный и периорбитальный цианоз, а также адинамия, гипорефлексия, заторможенность.
Энтероколит может быть некротизирующим, из-за этого в стуле появляется кровь и возникают осложнения – перфорация кишечника. Из-за присоединения пневмонии случается дыхательная недостаточность. Когда кишечная инфекция сочетается с пневмонией, на первый план среди симптомов выходит нейротоксикоз. У детей проявляются такие симптомы клебсиеллеза:
Могут случаться такие осложнения:
В периферической крови у новорожденных и грудничков наблюдаются лейкоцитоз и гиперлейкоцитоз (35 х 10 9 /л) с появлением миелоцитов до 3—7%, а также умеренная анемия.
У новорожденных клебсиеллы могут размножаться в первую очередь на коже головы в месте прикрепления электродов для мониторного наблюдения, на участках повреждения акушерскими щипцами и в области гематомы. Развивается инфильтративно-некротический процесс вплоть до развития флегмоны и абсцессов.
Клебсиеллезный сепсис часто поражает костную и суставную ткани. Симптоматически это проявляется как припухлость припухлостью в области воспаления ткани или сустава, ограниченное движение пораженной конечности, резкое беспокойство малыша при пеленании. Температура тела в норме. Обычно патологический процесс локализуется в области бедренной, плечевой и болыпеберцовой костей.
Диагностика Клебсиеллы у детей:
Для постановки диагноза необходимо обнаружение возбудителя или обнаружение нарастания титра антител к аутоштамму. Используют бактериологические методы исследования испражнений, рвотных масс, крови, мокроты, отделяемого из воспалительных очагов на коже и видимых слизистых оболочках, мочи. Диагностическое значение имеют выделение клебсиелл от больного в количестве 10 6 микробных тел и более в 1 г фекалий и снижение количества бактерий по мере выздоровления ребенка. Вспомогательную роль играет нарастание титров антител каутоштамму клебсиеллы в процессе болезни. Титры противоклебсиеллезных агглютининов колеблются от 1:20 до 1:80 или от 1:8 до 1:64.
Лечение Клебсиеллы у детей:
Для лечения необходима правильная диета и своевременная оральная регидратация. Для лечения среднетяжелых и тяжелых форм болезни необходимы антибактериальные препараты. Врачи назначают обычно гентамицин (антибиотик группы аминогликозидов широкого спектра действия), нитрофурановые препараты, 5-НОК (препарат группы оксихинолинов).
Профилактика Клебсиеллы у детей:
Для предотвращения заражения клебсиеллами нужно строго соблюдать противоэпидемичесий режим в родильных домах, в соматических и хирургических стационарах, в отделениях для новорожденных. Активную профилактику проводят с помощью клебсиеллезной бесклеточной вакцины, оказывающей протективное действие в отношении различных сероваров К. pneumoniae.
К каким докторам следует обращаться если у Вас Клебсиелла у детей:
Клебсиелла
Темой нынешнего разговора будет, с точки зрения автора, королева внутрибольничных инфекций любого стационара — Klebsiella pneumonia (или палочка Фридлендера).
Автор: Трубачева Е.С., врач – клинический фармаколог
Темой нынешнего разговора будет, с точки зрения автора, королева внутрибольничных инфекций любого стационара — Klebsiella pneumoniae (или палочка Фридлендера). Да-да, автор не ошибся, именно она, а не синегнойки или ацинетки, а именно ее величество — клебсиелла, практически абсолютная убийца тяжелых и крайне тяжелых пациентов. Почему это именно так, мы сегодня и поговорим.
Микробиологические аспекты
Первое и главное, о чем надо знать, — Klebsiella pneumonia — это представитель нормальной микрофлоры кишечника. Еще раз и большими буквами — НОРМАЛЬНОЙ! Не надо ее там лечить (как и стафилококк в носоглотке) — она там живет, и это ее естественный ареал обитания.
А все остальные локации, где она может быть обнаружена: нижние дыхательные пути, мочевыводящий тракт, секрет простаты или содержимое полости матки (анальный сексуальный акт без презерватива — зло, имейте это в виду при сборе анамнеза, особенно у женщин с послеродовым эндометритом, автор такого навидался в достатке… мужчин это тоже касается, и обнаружение подобной зверюшки в секрете простаты должно навести на определенные мысли и вопросы, и пока пациент не закончит данную практику, простатит вы ему при всем желании не вылечите), кровь и в раны при раневых инфекциях после хирургического вмешательства на брюшной полости — могут указывать на возбудителя текущего состояния.
Что вызывает:
Общим у всех этих патологий является одно — они все тем или иным образом связаны с вмешательством, и чаще всего (опуская уже упомянутые анальные сексуальные акты) это вмешательство носит ятрогенный характер. Клебсиелла не умеет ни летать, ни ходить, ни даже ползать, в очаг ее приносят либо неправильно вымытые руки, либо плохо обработанное медицинское оборудование.
Эпидемиологические аспекты
Как мы уже обсуждали в статье о синегнойной палочке, при некотором желании и упертости эпидемиологической службы или клинического фармаколога (или команды из оных, так как каждый знает свое звено), извести неферментеров из стационара — не самая сложная задача. Было бы желание у администрации этим заняться. Что касается лечащих врачей и среднего персонала, то это тот случай, когда достаточно обработать перчатки и далее, на уровне ЦСО и утилизации отходов, правильно избавиться от контаминированого материала, и если инструментарий не одноразовый, то очистить и простерилизовать его. То есть даже на уровне обработанных (или стерильных) перчаток, касающихся только одной области пациента (другая область, если необходимо, требует смены перчаток, либо обработки рук с полным выдерживанием экспозиции, а не чуть-чуть антисептиком помазал-растер-побежал), вы уже снижаете риск контаминации оным зверьем с последующим развитием синегнойной инфекции. Про ацинетобактер будет отдельная глава в разделе «неферментеры».
С клебсиеллой все намного сложнее. Эта, не побоюсь громкого слова, зверища, живет в кишечниках всего персонала медицинских учреждений. И в первую очередь, как понятно из ее названия, поражает нижние дыхательные пути. А если персонал работает с антибиотиками, то клебсиелла еще и устойчивая ко всему арсеналу применяемых препаратов (это к вопросу о разумном ограничении доступа к препаратам резерва). Так как сама клебсиелла не имеет ножек и крылышек, то попадает в оные пути она двумя способами: или в случае аспирации, или на руках персонала и с оборудования. Иного не дано. При аспирации это будет личная дикая зверюшка пациента, в случае грязных шаловливых ручек или оборудования (например, эндоскопов) — клебсиелла, высеваемая в отделении в процессе микробиологического мониторинга. А если этот мониторинг углубленный, то напрямую покажет, какая именно хрюшка, выйдя из туалетной комнаты, не соизволила помыть руки, понадеявшись на перчатки. И нет, перчатки, даже стерильные в данном случае, не спасают, они не презерватив. Руки надо мыть и обрабатывать правильно, обязательно соблюдая технологию и экспозицию.
Как вы понимаете, истребить медицинский персонал мы не можем, поэтому и полностью очистить стационар от данной проблемы не получится. И она обязательно выскочит, стоит на секунду расслабиться, и выскочит на самом тяжелом больном, где еще умудрится смутировать в такого урода, которого не достанешь никаким антибиотиком.
На общемировом клебсиеллу тоже очень сильно боятся, и когда в 2010 году вдруг в Великобритании обнаружили штамм NDM (он устойчив вообще ко всему набору существующих антибиотиков и обозван абсолютным убийцей), паника была знатной. В результате проведенного эпидемиологического расследования, по итогам которого большая группа видных ученых стала персонами non-grata в Индии, было установлено, что данный штамм привезен оттуда и из Пакистана. Присутствие в сточных водах возбудителей, имеющих карбапенемазы (то есть это уже не внутрибольничная флора, это то, что там живет на улице) на момент проведения расследования составляла 90% по CTX-M15 и 36% по NDM. С чем связан сей факт? С безрецептурным масштабным использованием карбапенемов и… проблемами с проточной канализацией. Ее либо нет, либо ей не пользуются, а делают все по старинке. А так как земной шар оказался очень маленьким, теперь NDM-штаммы обнаруживаются по всей планете. У нас, например, очень быстро данным штаммом заселились клиники Санкт-Петербурга. И медицина перед ними бессильна. До тех пор, пока не налажен эпиднадзор, а персонал не моет руки после каждого посещения туалета.
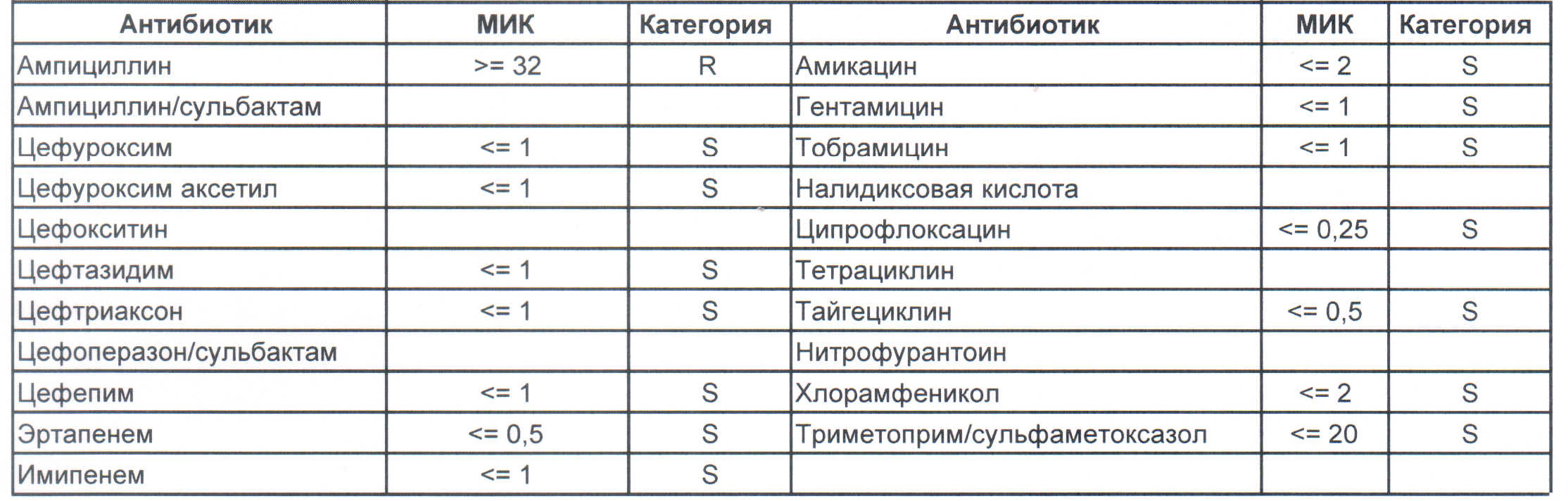
Так как любого врага надо знать в лицо, то наиболее часто встречаемые портреты у автора тоже есть.
Итак, дикая и ничем ни разу не пуганная клебсиелла выглядит вот так:
Где встречается? Те самые послеродовые эндометриты, как результат плотских утех, простатиты, а также раневые инфекции после оперативных вмешательств на брюшной полости у ранее не леченных пациентов.
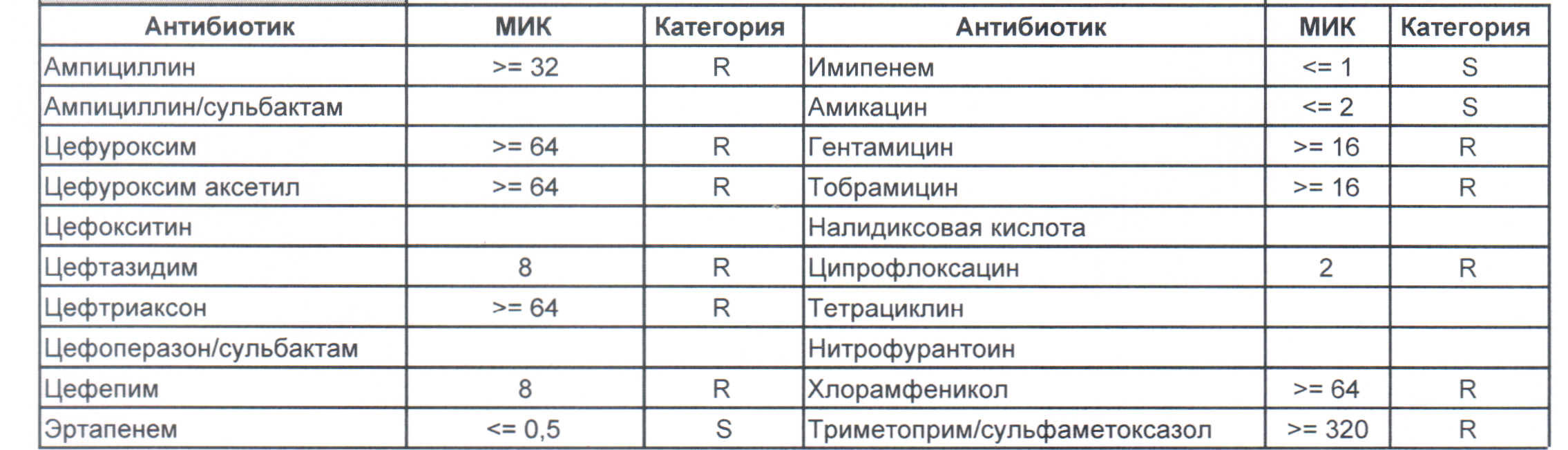
— вы можете увидеть устойчивый внутрибольничный штамм, который еще можно чем-то полечить, но это будет тяжело и дорого, проще персонал научить руки мыть и бороды брить (фекальной микрофлоры в мужских бородах в таком достатке, что единственный вариант для тех, кто хоть как-то соприкасается с ранами, данное украшение не носить или не оперировать).
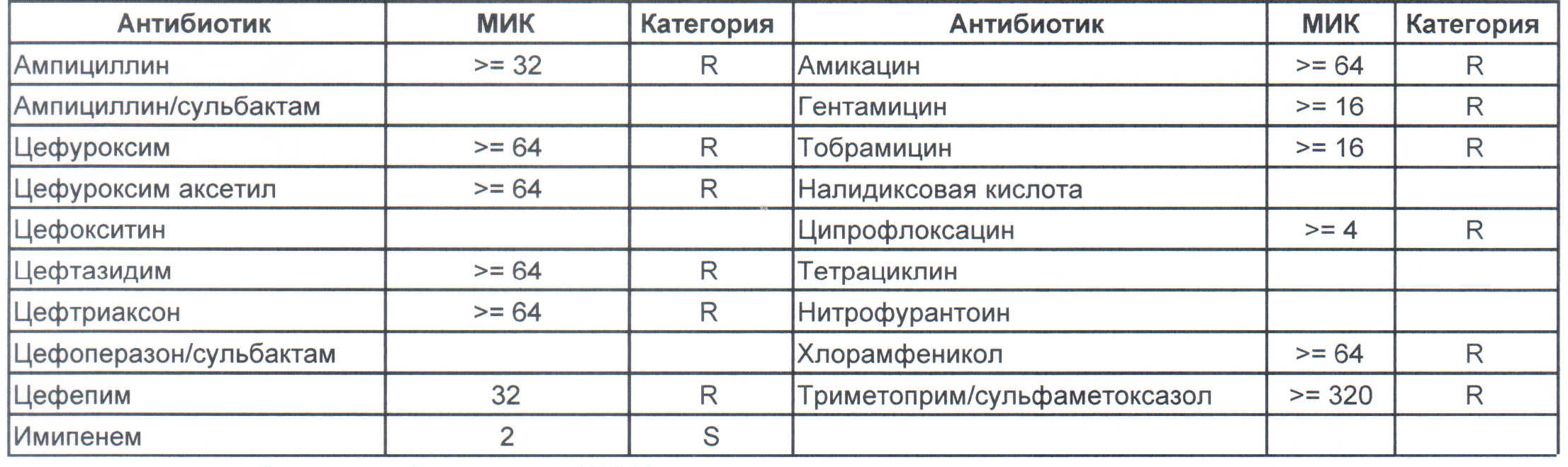
На следующей картинке:
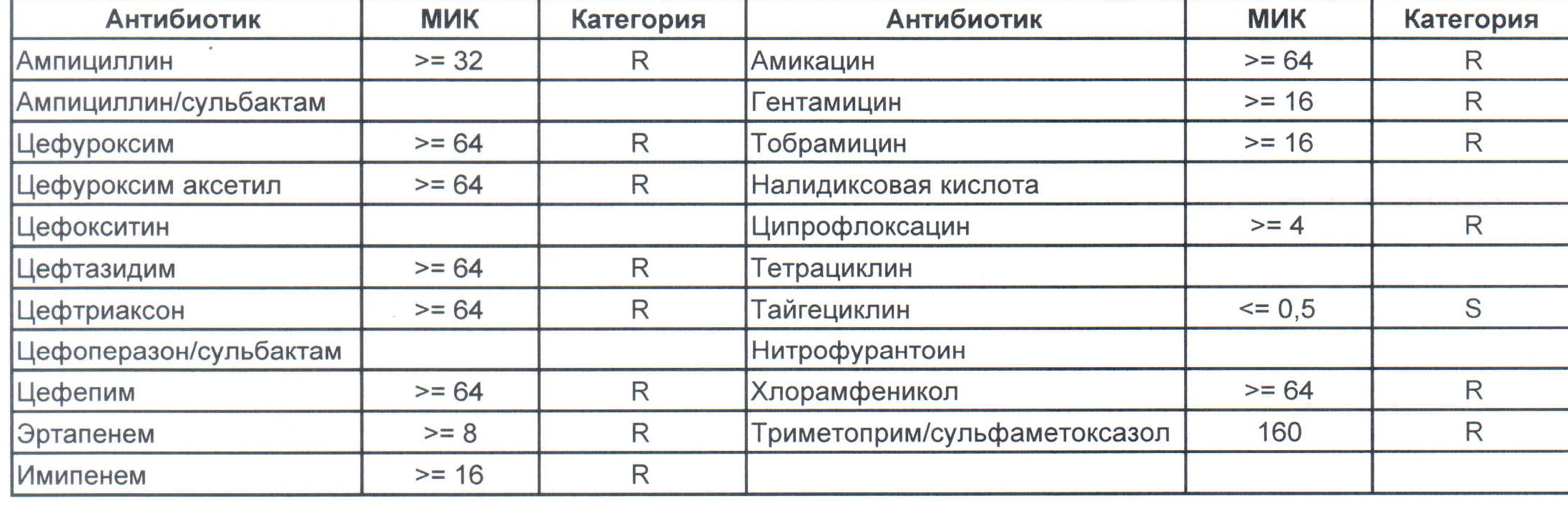
— мы видим практически неубиваемого зверя, который сам по себе вбивает тот самый последний гвоздь в гроб пациента. Но как же Тигециклин, спросите вы. Отвечу — тигацил является бактериостатиком, и пока он наберет необходимую силу, пациента уже отнесут и закопают. Но даже это еще не предел. Предел на следующем рисунке, и нет, Имипенем при указанной MIC уже бессилен:
Как вы понимаете — эти два зверя являются абсолютными убийцами, против которых в данный момент медицина бессильна полностью. И именно такое зверье живет в стационарах без микробиологического мониторинга и систем противостояния в виде эпидемического надзора. Именно эти звери убивают самых тяжелых пациентов, если каким-то образом (руки персонала или плохо обработанное оборудование) в них попали. Но что хуже всего, эти штаммы способны передавать свои факторы устойчивости другой грамотрицательной флоре, например, кишечным палочкам, а потому пациенты, инфицированные такими клебсиеллами, должны быть полностью изолированы и карантинизированы. Спасти их, скорее всего, не получится, но хотя бы всех остальных оградите от инфицирования и последующего летального исхода, да и сами такую зверюшку не подцепите (как вы помните «врач — это диагноз», так не будем его себе усложнять).
Чем лечить?
Дикая клебсиелла отлично лечится препаратами группы цефалоспоринов третьего ряда.
А вот внутрибольничную можно побороть, только четко понимая, с чем вы имеете дело, и обычный диско-дифузионный метод диагностики тут не поможет. Нужны автоматизированные системы с определением MIC. Но во главе угла все равно стоит инфекционная безопасность пациентов. Коллеги! Автор понимает, что выглядит «городской сумасшедшей», коим в свое время был объявлен Земмельвейс, но он вас умоляет — мойте руки после посещения туалета и мойте их правильно. Вам это ничего не стоит, а пациенты выживут. Ничего более эффективного против внутрибольничных клебсиелл пока не придумано. А эпидемиологи ваших учреждений будут проводить свои работы по контролю и дезинфекции отделений и целых зданий. Так получилось, что именно эту королеву ВБИ мы, врачи, медсестры и младший персонал, носим исключительно в себе. Берегите себя, своих близких и своих пациентов, тем более в это нелегкое для отечественной медицины время, с угрозой введения врачебных статей в УК. Клебсиелла — это почти всегда чистая ятрогения. Повторюсь — берегите себя и мойте руки.
Чем лечить клебсиеллу у новорожденных

Поиск
Нозокомиальная клебсиеллезная инфекция у новорожденных детей
2 Республиканская клиническая инфекционная больница им. проф. А.Ф. Агафонова, 420140, г. Казань, пр. Победы, д. 83
Николаева Ирина Венидиктовна ― доктор медицинских наук, профессор кафедры детских инфекций, тел. +7-960-037-70-17, e-mail: [email protected] mail.ru
Анохин Владимир Алексеевич — доктор медицинских наук, профессор, заведуюий кафедрой детских инфекций, тел. +7-903-306-33-70, e-mail: а[email protected]
Хаертынов Халит Саубанович ― кандидат медицинских наук, доцент кафедры детских инфекций, тел. +7-903-342-96-27, e-mail: [email protected]
Семенова Дина Рашидовна ― аспирант кафедры детских инфекций, тел. +7-917-882-94-95, e-mail: [email protected]
Шайхиева Гульнара Сиреневна ― аспирант кафедры детских инфекций, тел. +7-917-245-93-10, e-mail: [email protected]
Скворцова Наталья Николаевна ― врач-бактериолог, тел. +7-904-660-18-41, e-mail: [email protected]
Проведен ретроспективный анализ 16 случаев спорадической (внебольничной) и 15 случаев нозокомиальной клебсиеллезной инфекции у новорожденных, вызванной Кlebsiella pneumoniae. У 11 (73%) детей с нозокомиальной инфекцией развился поздний неонатальный сепсис (гнойный артрит, остеомиелит, гнойный менингит с вентрикулитом, пневмония). У 5 (33,3%) детей с нозокомиальным клебсиеллезом развился язвенно-некротический энтероколит. Течение нозокомиального клебсиеллеза осложнилось развитием ДВС-синдрома ― у 7(46%), эксикоза 2-3 степени ― у 2 (13,3%), септического шока ― у 2 (13,3%) детей. У 73% детей с внутрибольничной инфекцией развивалась тромбоцитопения. Летальность составила 13%. Перинатальными факторами риска развития нозокомиального клебсиеллеза являлись недоношенность (OR=13.125 [1.3-126.3]) и искусственное вскармливание (OR 28 [3.9-196.4]). Госпитальные штаммы Kl. pneumoniae в 100% случаев были продуцентами БЛРС и проявляли чувствительность к гентамицину, амикацину, эмипинему, эртапенему, ципрофлоксацину и цефоперазону/сульбактаму.
Ключевые слова: клебсиеллезная инфекция, новорождннные, БЛРС, сепсис.
I.V. NIKOLAEVA 1 , V.A. ANOKHIN 1 , Kh.S. KHAERTYNOV 1 , D.R. SEMENOVA 1 , G.S. SHAIKHIEVA 1 , N.N. SKVORTSOVA 2
1 Kazan State Medical University, 49 Butlerov Str., Kazan, Russian Federation, 420012
2 Republican Clinical Infectious Hospital named after Prof. A.F. Agafonov, 83 Pobeda Pr., Kazan, Russian Federation, 420140
Nosocomial Klebsiella infection in neonates
Nikolaeva I.V. ― D. Med. Sc., Рrofessor of the Department of Children’s Infections, tel. +7-960-037-70-17, e-mail: [email protected] mail.ru
Anokhin V.А, D. Med. Sc., Professor, Head of the Department of Children’s Infectious, tel. +7-906-328-17-43, e-mail: а[email protected]
Khaertynov Kh.S. ― Cand. Med. Sc., Associate Professor of the Department of Children’s Infections, tel. +7-903-342-96-27, e-mail: [email protected]
Semenova D.R. ― postgraduate student of the Department of children infections, tel. +7-917-882-94-95, e-mail: [email protected]
Shaikhieva G.S. ― postgraduate student of the Department of Children’s Infections, tel. +7-917-245-93-10, e-mail: [email protected]
Skvortsova N.N. ― bacteriologist, tel. +7-904-660-18-41, e-mail: [email protected]
Retrospective analysis was carried out of 16 cases of sporadic (out-of-hospital) and 15 cases of nosocomial infection in neonates caused by Кlebsiella pneumoniae. In 11 (73%) children with nosocomial infection, neonatal sepsis developed (septic arthritis, osteomyelitis, purulent meningitis with ventriculitis, pneumonia). In 5 (33.3%) children with nosocomial Klebsiella infection, ulcero-necrotic enterocolitis developed. The course of nosocomial Klebsiella infection was complicated by DIC-syndrome ― in 7 (46%), exicosis of 2-3 degree ― in 2 (13.3%), septic shock ― in 2 (13.3%) children. In 73% children with in-hospital infection, thrombocytopenia developed. Lethality was 13%. Preinatal risk factors of nosocomial Klebsiella infection were prematurity (OR=13.125 [1.3-126.3]) and artificial feeding (OR 28 [3.9-196.4]). Hospital strains of Kl. pneumoniae in 100% cases were producers of ESBL and were sensitive to gentamicin, amikacin, emipinem, ertapenem, ciprofloxacin and cefoperazon/ sulbactam.
Key words: Klebsiella infection, neonates, ESBL, sepsis.
Цель исследования ― оценка особенностей клиники и определение возможных факторов риска развития нозокомиального клебсиеллеза у новорожденных детей.
Материал и методы
Проведено исследование по материалам отделений патологии новорожденных и ОРИТ Республиканской инфекционной клинической больницы и Городской детской больницы №1 г. Казани в 2015 г. Проанализированы 15 историй болезней новорожденных из нозокомиальной вспышки клебсиеллезной инфекции и 16 историй болезней новорожденных со спорадическими случаями клебсиеллезной инфекции, поступивших на стационарное лечение в инфекционный стационар.
Этиология заболевания устанавливалась на основании выделения культуры Кl. pneumoniae из различных биологических субстратов (кровь, кал, отделяемое пупочной ранки, элементов сыпи) новорожденных детей. Бактериологическое исследование кала проводилось в соответствии с методическими указаниями по микробиологической диагностике заболеваний, вызванных энтеробактериями (№04-723/3 от 17 декабря 1984 г.) и методическими рекомендациями по клинико-диагностической диагностике острых кишечных инфекций (Приказ Министерства Здравоохранения Республики Татарстан №542 «Об улучшении клинико-лабораторной диагностики острых кишечных инфекций в Республике Татарстан» от 1 апреля 2003 г.). Диагностически значимым в развитии инфекционной диареи считали выделение Кl. pneumoniae из фекалий в количестве ≥10 5 КОЕ/гр при исключении роли патогенных микробов и ротавирусов. Бактериологическое исследование крови, открытых инфицированных ран, отделяемого глаз у ребенка проводили в соответствии с приказом №535 Министерство здравоохранения СССР «Об унификации микробиологических (бактериологических) методов исследования, применяемых в клинико-диагностических лабораториях лечебно-профилактических учреждений» (1985 г.).
Диагноз неонатального сепсиса устанавливался на основании наличия одного или нескольких очагов инфекции; выделения микроорганизма из венозной крови; наличия синдрома системного воспалительного ответа (ССВО) [14].
Оценка чувствительности к антибиотикам 51 штамма Кl. pneumoniae, выделенных из различных локусов у детей, проводили диско-диффузионным методом в соответствии с рекомендациями и критериями NCCLS [15]. Определялась чувствительность к ампициллину, ампициллину/клавуланату, цефтриаксону, гентамицину, амикацину, эмипенему, эртапенему, ципрофлоксацину, цефоперазон/сульбактаму.
Статистическая обработка полученных данных проводилась с использованием пакета программ Statistica for Windows 6.1 (Statsoft Inc., США) и программного обеспечения MS Exсel (Microsoft). Анализ категориальных данных проводили с использованием критерия χ2 и точного критерия Фишера (F-критерий). Определяли отношение шансов, Т-критерий Стьюдента. Значение р 0,05) и имели низкую оценку по шкале Апгар при рождении (27% и 6,3% соответственно, p>0,05). Клиническая симптоматика представлена в таблице 1.
Таблица 1.
Характеристика детей с неонатальной клебсиеллезной инфекцией