Чем лечить клостридии в кишечнике
Чем лечить клостридии в кишечнике
Инфекция, вызываемая Clostridium difficile, в настоящее время является серьезной угрозой госпитальной среде, удлиняет время пребывания многих больных в стационаре, а также становится причиной смерти некоторых из них.
а) Причины и механизмы развития. Носительство С. difficile как коменсалов отмечается у 2-3% взрослых и достигает 10-20% у лиц пожилого возраста.
Заражение этим микроорганизмом происходит контактным путем через руки и другие загрязненные поверхности. С. difficile представляет собой анаэробную спорообразующую грамположительную палочку. Это очень жизнестойкая бактерия, которая резистентна ко многим дезинфицирующим средствам, включая спиртсодержащий гель, но гибнет при воздействии дезинфектантов, выделяющих хлор.
Последовательность событий, лежащих в основе заболевания, состоит в колонизации кишечника госпитализированного больного токсигенным штаммом С. difficile, который при назначении больному антибиотиков, нарушающих нормальное микробное равновесие, трансформируется из спор в вегетативные формы.
б) Факторы риска. Некоторые антибиотики, в частности антибиотики широкого спектра действия и клиндамицин, особенно склонны вызывать описанную последовательность событий.
Поэтому перечень предпочтительных для применения антибиотиков рекомендует микробиолог лечебного учреждения. а антибиотики, которые склонны вызывать клостридиальную инфекцию, назначают лишь при крайней необходимости.
Нередко больным до госпитализации назначают ингибиторы протонной помпы по поводу рефлюкс-эзофагита. Эти препараты способствуют росту С. difficile и потому являются серьезным фактором риска клостридиальной инфекции. Из других факторов риска следует отметить возраст больного старше 65 лет, лечение антибиотиками в последние 3 месяца до госпитализации, госпитализация в анамнезе, воспалительные заболевания кишечника, лечение цитотоксическими препаратами.
в) Симптомы и клиника. Критериями диагностики клостридиальной инфекции являются жидкий стул или токсический мегаколон и положительные результаты исследования кала на клостридиальный токсин иммуноферментным методом. При легкой форме инфекции отмечается лишь жидкий стул, но при среднетяжелой форме появляются также гипертермия, интенсивная боль в животе, кровотечение из нижних отделов ЖКТ и нейтрофилия.
Тяжелая форма характеризуется усугублением перечисленных симптомов. Диарея становится профузной, снижается уровень альбумина в сыворотке крови, повышается концентрация в ней лактата, нарушается функция почек.
г) Лечение инфекции Clostridium difficile. Важное значение имеют ранняя диагностика и своевременное лечение.
Инфекцию, вызванную Clostridium difficile, следует заподозрить при появлении у госпитализированного больного диареи, особенно если она повторилась более 3 раз в течение 24 ч. Больного следует перевести в изолированную палату в течение 4 ч и соблюдать меры, направленные на профилактику заражения и распространения инфекции (мытье рук после каждого контакта с больным, использование перчаток и фартука. Палату, где лежал больной, дезинфицируют раствором гипохлорита.
В течение 4 ч два образца кала больного направляют на микробиологическое исследование и анализ на энтеротоксин и консультируются с инфекционистом.
Лечение включает внутривенное возмещение потери жидкости. Назначают метронидазол или ванкомицин внутрь в течение 10 дней. При тяжелой форме инфекции препаратами выбора являются ванкомицин, назначаемый внутрь, и вводимый внутривенно метронидазол. Всем больным с подозрением на тяжелую форму клостридиальной инфекции следует незамедлительно выполнить рентгенологическое исследование брюшной полости и вызвать ответственного гастроэнтеролога, хирурга и микробиолога.
После консультации микробиолога ингибиторы протонной помпы и антибиотики следует отменить.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Clostridium difficile
Разговор о клостридиях был бы неполным без самого внутрибольничного представителя оных — Clostridium difficile.
Автор: Трубачева Е.С., врач – клинический фармаколог
Разговор о клостридиях был бы неполным без самого внутрибольничного представителя оных — Clostridium difficile. К тому же сейчас самый подходящий случай о нем вспомнить, так как всевозможные схемы, в том числе и антибактериальной терапии, в лечении вирусных пневмоний, вызванных SARS-CoV-2, в перепрофилированных больницах могли еще сильнее натренировать внутрибольничную микрофлору, в состав которой и входит вышеупомянутая клостридия.
В настоящее время токсигенные штаммы C.difficile рассматриваются как однозначные возбудители внутрибольничных инфекций. То есть вызываемый ими псевдомембранозный колит является заболеванием, связанным с оказанием медицинской помощи, то есть ятрогенным. А все мы знаем, как Следственный Комитет к этому относится и, что самое главное, останавливаться не собирается (согласно последнему интервью председателя СК А. Бастрыкина). Поэтому необходимо максимально подробно разораться, как данное заболевание вызывается, что его провоцирует и как этого если не избежать, то максимально эффективно пролечить. Об этом и будет нынешний разговор.
Микробиологические аспекты
C.difficile, как и остальные клинически значимые клостридии, является строгим анаэробом. Основным поражающим фактором для нее, так же как и для остальных клостридий, являются токсины, и так же, как и другие клостридии, C.difficile умеет образовывать споры. Заболевание, вызываемое токсигенной C.difficile, именуется псевдомембранозным колитом.
Теперь отметим частности:
Эпидемиологические аспекты
Основным источником токсигенных C.difficile является либо больной, либо здоровый носитель. Путь распространения — фекально-оральный либо контактный. Так как споры C.difficile благополучно сохраняются до 180 суток, то некоторые вспышки могут происходить без видимо определяемого источника — достаточно плохо убранных туалетных помещений стационаров, а также давно или неправильно обработанных матрасов. Кроме того, если вдруг в отделении оказался бессимптомный носитель C.difficile из числа медицинского персонала, а остальные не особенно привыкли мыть руки, то эти самые споры будет разносить каждый второй сотрудник уже не отделения, а всей больницы — на руках, халатах, смартфонах, рассаживая ее по столам, перилам и клавиатурам, совершенно бессимптомно для себя, но с катастрофическими последствиями для больных.
Почему именно стационары? Потому что именно здесь используется самое большое количество антибактериальных препаратов, в том числе не всегда обоснованно, и C.difficile может получить селективное преимущество ввиду уменьшения количества бактерий-антагонистов, ранее сдерживавших ее размножение и токсиновыделение.
В каких отделениях чаще всего возможны случаи (или даже целые вспышки) псевдомебранозных колитов?
Поэтому если ваш пациент в течение недавнего прошлого оказывался по какой-либо причине в одном из таких отделений, то надо иметь в виду риск возможного носительства токсигенных C.difficile и развития ПМК в случае назначения антибиотиков.
Какие антибиотики чаще всего провоцируют рост количества тоскигенных C.difficile и развитие псевдомембранозного колита?
Проще говоря, то, что выбивает из толстой кишки основных конкурентов C.difficile, то и обеспечивает высокие риски развития ПМК. Но, помимо антибиотиков, ПМК провоцируют и цитостатические препараты, такие, как, например, препараты платины и метотрексат.
Какие пациенты подвергаются риску заражения токсигенной C.difficile и развитию ПМК? Чаще всего это изначально тяжелые пациенты с ожогами, после операций на толстом кишечнике, пациенты с почечной недостаточностью и любые пациенты, находящиеся в отделениях реанимации и интенсивной терапии. А пациенты с ВИЧ почему-то показывают статистику, аналогичную основной популяции — не больше и не меньше.
Исходя из всего сказанного, главным в деле сдерживания C.difficile является профилактика, краеугольным камнем которой стоит эпидемиологический надзор. Только тотальная чистота рук, туалетных комнат, как у пациентов, так и персонала, а также строжайшее выполнение требований СанПина, особенно в лечебных учреждениях, уже столкнувшихся с этим зверем, способна предотвратить новые случаи. Напомню, что летальность при псевдомембранозном колите — более 50%, а при развившемся токсическом мегаколоне — 100%.
Клинические аспекты
Основная проблема, связанная с C.difficile, — это ее диагностика. С одной стороны, все просто — давно есть коммерческие тест-системы, позволяющие проведение экспресс-тестов для обнаружения токсинов, с другой — ну и кто, положа руку на сердце, хоть раз в живую их видел? Автор за 15 лет работы не видела ни разу. Микробиологическая же диагностика требует наличия в лаборатории не только анаэробного анализатора, но еще и специально обученного бактериолога. И где всю эту роскошь взять? Вот и приходится практическому врачу ставить диагноз исходя из клинических проявлений, не забывая о дифдиагностике с другими возможными инфекционными заболевания толстого и тонкого кишечника (про которые мы уже написали в более ранних статьях: см. здесь, здесь и здесь). Кроме того необходимо думать о внутрибольничных кишечных инфекциях, которые тоже никто не отменял (хотя и давно не видел).
При этом нужно помнить и об антибиотик-ассоциированных диареях, ничего общего с ПМК и C.difficile не имеющими и объясняющимися исключительно фармакодинамикой назначенных препаратов. Например, диарея, связанная с приемом амоксициллина/клавуланата вызвана тем, что метаболиты оного стимулируют моторику толстой кишки, или макролиды, действующие на мотилиновые рецепторы и вызывающие точно такую же диарею. А уж когда эти два препарата назначены в комбинации, как любят делать в амбулаторной практике, то антибиотик-ассоциированная диарея не прилетит только к самым стойким пациентам. Кстати, если до сих пор не предупреждаете пациентов об этом чрезвычайно слабительном эффекте — то начинайте. Но, повторимся, к C.difficile это все не имеет совершенно никакого отношения. Почти всегда амбулаторные состояния решаются заменой препарата на что-то менее агрессивное в отношении кишечника и пересмотром сопутствующей терапии (например, там могут оказаться еще и НПВС, которые тоже способны провоцировать диарею).
Чем же диарея при инфицировании C.difficile отличается от всего остального? Четкой связью с госпитализацией и началом приема антибиотиков, особенно если пациент за пару месяцев до попадания к нам в руки побывал на госпитализации в ранее указанных отделениях. Если на третий день после назначения, например, цефтриаксона у такого пациента развилась диарея, тут же должен прозвучать тревожный звоночек. Если есть доступ к экспресс-тестам — определить наличие токсинов, если нет, то сразу отменять антибиотик. Если необходимость в антибактериальной терапии все еще существует, менять его на препарат из безопасного перечня. Бета-лактамы не назначать! Никакие! До выяснения происходящего с пациентом. За самим пациентом в это время (сутки, максимум двое) необходимо очень внимательно наблюдать и ни в коем случае не назначать никаких препаратов, снижающих моторику кишечника.
Если смена антибактериального препарата ничего в состоянии пациента не изменила, количество эпизодов диареи тоже нарастает или начинает пальпироваться напряженная толстая кишка, то речь может идти уже о псевдомембранозном колите, подтвердить который можно эндоскопическими методами, где в заключении будет указано наличие характерных псевдомембран на отдельных участках или всем протяжении толстой кишки, доступной к осмотру.
Чем и как лечить?
В чем преимущество метронидазола? Он не вызывает селекции резистентных штаммов энтерококков (об энтерококках мы рассуждали здесь), более доступен и в разы дешевле даже самого дешевого ванкомицина. При этом в связи с бесконтрольным его использованием на любой случай диареи образовал уже довольно приличный пул штаммов C.difficile, к нему устойчивых, поэтому метронидазол не стоит назначать пациентам, у которых уже наблюдались эпизоды внутрибольничных диарей, им же леченные, так как не факт, что перед вами не окажется пациент с уже перенесенным эпизодом ПМК, которому вегетативные C.difficile выбили, а споры устойчивых форм именно сейчас дождались своего часа.
Чем лечить клостридии в кишечнике
Псевдомембранозный или С. difficile-ассоциированный колит представлен широким спектром клинических проявлений от умеренной диареи до фульминантной формы с возможным фатальным исходом. В «доантибиотическую» эру псевдомембранозный колит вызывался различными возбудителями (например, Staphylococcus); в настоящее время наиболее типичной причиной является избыточное размножение симбионтного анаэроба С. difficile на фоне антибиотикотерапии.
Патофизиология: гибель нормальных бактерий толстой кишки, вызвванная антибиотиками (от нескольких дней до 10 недель после приема антибиотиков), приводит к колонизации токсинпродуцирующим С. difficile (орально-фекальный путь заражения). Высвобождение токсинов А и В приводит к гибели слизистой и воспалению. В основе различных степеней проявления заболевания лежат: 1) иммунные факторы хозяина и 2) вирулентные факторы микроорганизмов.
Антибиотики, связанные с клостридиальным колитом: любые антибиотики (за некоторым исключением, например, ванкомицин); частота возникновения колита в значительной степени является отражением повсеместного использования соответствующих лекарственных препаратов: пенициллинов, цефалоспоринов, фторхинолонов, клиндамицина и даже метронидазола (несмотря на то, что последний применяется для лечения при С. difficile).
Лечение: от консервативного (легкие и среднетяжелые формы) до колэктомии (тяжелые и жизнеугрожающие формы), которая может спасти больному жизнь.
а) Эпидемиология:
• С. difficile наиболее распространенная нозокомиальная инфекция ЖКТ. Отмечается эпидемический рост заболеваемости от 6-7 случаев на 1000 госпитализаций в 1990 г. до 23 случаев на 1000 госпитализаций в 2004 г.; >3 миллионов случаев в год в США, >60 из 100000 пациентов выписываются с первичным диагнозом «клостри-диальный колит» после краткосрочной госпитализации.
• Выделена группа особо вирулентных штаммов (6% изолятов), обусловливающих тяжесть инфекции С. difficile: токсинотип III, CD бинарный токсин, риботип 027.
• Бессимптомная колонизация С. difficile:
— >50% здоровых новорожденных.
— 1-3% здоровых взрослых.
— 25% взрослых, недавно получавших антибиотики => важный скрытый резервуар С. difficile.
— 20—25% госпитализированных больных подвергается колонизаци С. difficile во время пребывания в стационаре.
б) Симптомы псевдомембранозного колита:
— Заболевание с различной степенью тяжести и динамикой развития (бессимптомное, самокупирующееся/ограниченное кишечником, прогрессирующее/системное, хроническое «тлеющее»/системное, фульминантное, с развитием полиорганной недостаточности):
• Бессимптомное носительство.
• Простая антибиотико-ассоциированная диарея: умеренная диарея, без макроскопической картины колита, системные симптомы отсутствуют; только 20% случаев данного состояния вызвано С. difficile.
• С. difficile-ассоциированная диарея/колит (без формирования псевдомембран): более тяжелое заболевание, водянистый понос, недомогание, боли в животе, тошнота, анорексия, субфебрилитет, лейкоцитоз. При эндоскопическом исследовании выявляют неспецифический диффузный или очаговый эритематозный колит без псевдомембран.
• Псевдомембранозный С. difficile-ассоциированный колит: более выраженные симптомы, более тяжелые системные проявления. При эндоскопическом исследовании выявляют классическую картину псевдомембранозного воспаления, у 10-20% больных вне зоны, достижимой для осмотра сигмоидоскопом.
• Хронический «тлеющий» С. difficile-ассоциированный колит: персистирующая диарея, персистирующее воспаление с утолщением кишечной стенки (КТ), системные проявления обычно умеренно выражены, но могут варьировать, лейкоцитоз (лейкемоидная реакция: увеличение числа лейкоцитов до 50000).
• Фульминантный, жизнеугрожающий колит: 3% больных, инфицированных С. difficile; острое начало, вялость, изменение психического статуса, лихорадка, тахикардия, боль в животе, олигурия. Последовательность развития симптомов: диарея — парез ЖКТ и расширение толстой кишки => парадоксальное уменьшение диареи, но увеличение вздутия и болей в животе; потеря тонуса мышечного слоя толстой кишки => токсическая дилатация/мегаколон. Перитонеальные симптомы: перфорация и перитонит?
— Редкие формы:
• С. difficile-ассоциированный энтерит или «резервуарит» после проктоколэкто-мии с илеостомой или тонкокишечным резервуаром.
• Суперинфекция/обострение активного язвенного колита.
в) Дифференциальный диагноз клостридиального колита:
• Антибиотико-ассоциированная диарея, несвязанная с С. difficile (80%): неспецифическая диарея, другие патогенные микроорганизмы (Staphylococcus, Clostridium perfringens, Candida albicans и др.).
• Диарея, неассоциированная с антибиотиками: например, секреторная, связанная с пищей, лекарствами (например, НПВП, прокинетиками), нейроэндокринные опухоли и т.д.
• Дисфункция толстой кишки после перенесенной инфекции С. difficile, может длиться в течение недель и месяцев после элиминации С. difficile.
• ВЗК: обострение язвенного колита с суперинфекцией С. difficile.
• Инфекционный колит: Shigella, энтерогеморрагическая Е. coli, Salmonella, Campylobacter и т.д.
• Ишемический колит.
• Дивертикулез.
г) Патоморфология псевдомембраного колита
Микробиология Clostridium difficile:
• С. difficile повсеместно распространенный грамположительный анаэроб, образующий устойчивые к нагреванию споры, способные сохраняться в окружающей среде месяцы и годы => отличие патогенных штаммов от непатогенных состоит в способности продуцировать токсины, вызывающие диарею и колит.
• Инфицирование происходит при проглатывании спор, которые могут выжить в кислой среде желудка и развиться в вегетативные формы в толстой кишке.
• Наличие С. difficile обычно для окружающей среды больниц/учреждений длительного ухода:
— Пол, туалеты, подкладные судна, постельные принадлежности, швабры, весы, мебель.
— Повышение риска в присутствии больного с диареей, недавно получавшего лечение по поводу инфекции С. difficile.
— Медицинский персонал, выступающий переносчиком через руки, галстуки, кольца, стетоскопы.
Макроскопическое/микроскопическое исследование:
— Характерные желтовато-белые псевдомембранозные бляшки, при отделении которых возникают геморрагии:
• Тип I (ранние изменения): очаговые некрозы эпителия, экссудация фибрина и нейтрофилов в просвет кишки => отдельные желтовато-белые бляшки увеличение псевдомембран (фибрин, нейтрофилы, муцин); интактная или слегка гиперемированная/ранимая окружающая слизистая.
• Тип III: диффузный некроз эпителия и язвы, покрытые псевдомембранами, состоящими из муцина, фибрина, лейкоцитов и разрушенных клеток.
— После разрешения С. difficile-колита: нормализация слизистой, резидуальная неоднородность желез, дисфункция, персистирующая в течение нескольких месяцев.
д) Обследование при псевдомембранозном колите
Необходимый минимальный стандарт:
Дополнительные исследования (необязательные):
• Лейкоциты в кале: тест считается положительным при наличии >3-5 лейкоцитов в поле зрения _ позволяет исключить «доброкачественную» диарею; отрицательный тест не снимает диагноз колита.
е) Классификация псевдомембранозного колита:
• Антибиотико-ассоциированная диарея.
• C. difficile-ассоциированная диарея.
• Псевдомембранозный C. difficile-ассоциированный колит.
• Хронический «тлеющий» C. difficile-ассоциированный колит.
• Фульминантный/токсический C. difficile-ассоциированный колит.
ж) Лечение без операции псевдомембраного колита
1. Амбулаторно или в стационаре при легких симптомах:
• Отмена антибиотиков, вызвавших колит.
• Коррекция процесса, лежащего в основе заболевания.
• Уход за перианальной кожей: барьерный крем.
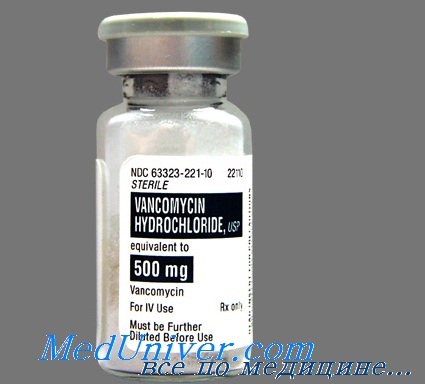
• Монотерапия одним из нижеперечисленных антибиотиков, по крайней мере, в течение 10 дней:
— Метронидазол 3×250-500 мг внутрь (дешевый метод).
— Ванкомицин 4х 125-250 мг внутрь (дорогой метод).
— Рифаксимин 3 х 200 мг внутрь.
2. Стационар при выраженных сопутствующих заболеваниях/ПИТ:
• Отмена антибиотиков, вызвавших колит.
• Лечение текущего заболевания.
• Уход за перианальной кожей: барьерный крем.
• Комбинация двух из нижеперечисленных антибиотиков, по крайней мере, в течение 10 дней:
— Метронидазол 3×500 мг внутрь (дешевый метод).
— Ванкомицин 4х 125-250 мг внутрь (дорогой метод).
— Рифаксимин 3×200 мг внутрь.
• Рефрактерный/рецидивный колит: комбинация ванкомицина и рифаксимина в течение 10 дней, затем ударная доза.
3. Альтернативы:
• Связывающие вещества: холестирамин 3-4×4 г внутрь (также связывает и пероральные антибиотики!), колестипол.
• Другие антибиотики: бацитратцин
• Антидиарейные препараты: следует назначать с осторожностью, противопоказаны до тех пор, пока инфекция неконтролируема.
• Стероиды?
• Пробиотики: например, Saccharomyces boulardii (непатогенные дрожжевые грибки, за исключением больных с центральным венозным доступом в палатах интенсивной терапии), Lactobacillus GG (в целом непатогенны, но могут вызывать бактериемию/абсцессы печени).
• Клизмы с калом или введение кала через колоноскоп от здорового донора (например, супруга): эффективное восстановление флоры толстой кишки.
и) Операция при псевдомембранозном колите
Показания:
• Фульминантное течение.
• Токсическая дилатация.
• Перфорация толстой кишки.
• Неэффективность лекарственной терапии, рефрактерное течение или ухудшение. Признаком ухудшения (помимо основных) является нарушение функции других органов и систем (дыхательной, нервной, кровообращения): применение вазопрессоров, стероидов, лейкоцитоз > 20000.
Хирургический подход. Колэктомия с концевой илеостомой у всех без исключения больных.
л) Наблюдение и дальнейшее лечение:
• Экстренная хирургия: планирование последующей операции, т.е. восстановление непрерывности кишечника в плановом порядке, после полного восстановления физического состояния и питания.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Инфекция Сlostridium difficile
Широкое применение антибиотиков в России в течение 2020 (не в последнюю очередь обусловленное пандемией вируса SARS-Cov-2) привело к тому, что врачи-гастроэнтерологи стали чаще встречаться с такими осложнениями антибиотикотерапии как антибиотик-ассоциированные диареи и колиты. Одной из наиболее частых причин этих нарушений ―15-25% случаев ― является инфекция Clostridium difficile (по новой классификации Clostridiodes difficile).
Clostridium difficile (C.difficile) представляет собой споропродуцирующую бактерию, впервые описанную в 1935 году. Она вызывает широкий спектр желудочно-кишечных нарушений: от бессимптомного носительства до крайне тяжелого (фульминантного) колита. Споры бактерий, попав в желудочно-кишечный тракт здорового человека, пройдут транзитом, не вызывая никаких изменений. У части здоровых лиц бактерия может выявляться в образцах стула, опять же не проявляясь симптомами. У людей, имеющих факторы риска, споры прорастают, что приводит к образованию вегетативных форм C.difficile. Часть бактерий способны продуцировать токсины, что приводит к развитию заболевания.
Некоторые эпидемиологические данные.
Факторы риска развития заболеваний, вызванных C.difficile.
1) Терапия антибиотиками в течение 8 недель до начала появления кишечных симптомов. Антибиотикотерапия увеличивает риск развития инфекции в 8 раз.
2) Возраст старше 65 лет (для амбулаторных пациентов риск ниже, чем для госпитализированных)
3) Стационарное лечение более 4 недель (и нахождение в учреждениях длительного ухода, хосписах). Каждая неделя пребывания в стационаре увеличивает риск инфицирования на 8%. Нахождение в отделении интенсивной терапии увеличивает риск в 2 раза.
4) Химиотерапия и применение иммуносупрессоров
5) Прием препаратов из группы ингибиторов протонной помпы (риск возрастает в 2,9-3,6 раза)
6) Сопутствующие заболевания (хроническая болезнь почек, в том числе требующая проведения диализа, инсульт, сахарный диабет, хроническая сердечная недостаточность, алкоголизм, хроническая обструктивная болезнь легких, недостаточность питания, ВИЧ-инфекция, онкопатология, воспалительные заболевания кишечника и т.д.) и состояния (беременность).
Как видим, на первом месте среди факторов риска развития клостридиальной инфекции находятся антибиотики. Именно антибиотик-ассоциированные нарушения, вызванные C.difficile, чаще всего встречаются в практике гастроэнтеролога. Все антибиотики по риску развития инфекции C.difficile делятся на три группы:
1) высокий риск ― фторхинолоны (ципрофлоксацин и т.д.), цефалоспорины 2 и 3 поколений, клиндамицин, ампициллин, пенициллины широкого спектра действия с клавулановой кислотой;
2) умеренный риск ― макролиды, триметоприм/сульфаметоксазол, сульфаниламиды, другие пенициллины;
3) низкий риск ― аминогликозиды, бацитрацин, метронидазол, тейкопланин, ванкомицин, рифампицин, хлорамфеникол, тетрациклин, карбапенемы, даптомицин, тигециклин.
Пути заражения и патогенез.
C.difficile широко распространена в окружающей среде и передается фекально-оральным путем. Как уже говорилось выше, бактерия образует споры, которые в неактивном виде долго сохраняются в окружающей среде. Устойчивость спор к высоким температурам, ультрафиолетовому излучению и антибиотикам делает бактерии очень жизнеспособными.
Споры могут сохраняться в желудочно-кишечном тракте человека и быть причиной рецидива инфекции C.difficile после успешного лечения.
Вспышки инфекций в стационарах обусловлены передачей спор через руки медицинского персонала или ухаживающих лиц (в том числе родственников). Споры C.difficile найдены в палатах половины инфицированных лиц.
Патогенность C.difficile обусловлена наличием двух токсинов ― токсин А и токсин В. Бактерии, которые токсины не продуцируют, не вызывают развитие болезни. Часть бактерий продуцирует только токсин В, некоторые ― оба токсина. В последние годы описаны штаммы бактерий, которые могут также выделять двойной токсин (CDT).
После попадания спор в желудочно-кишечный тракт человека, они прорастают с образованием вегетативных форм бактерий. Далее происходит адгезия (прилипание) бактерий к клеткам эпителия толстой кишки и продукция токсинов. Важную роль играет нарушение конкуренции со стороны нормальной кишечной микробиоты, которая меняется после антибиотикотерапии.
Токсин А вызывает воспаление слизистой толстой кишки и секрецию жидкости, именно с ним связано развитие водянистой диареи при инфицировании C.difficile.
Токсин В токсичен в отношении клеток, причем не только кишечника. Повышенная продукция этого токсина может приводить к развитию осложнений и поражению других органов и систем (например, сердечно-сосудистой) при тяжелом течении болезни.
Классификация заболеваний, вызванных C.difficile.
Согласно международной классификации болезней 10 пересмотра (МКБ-10) заболевание кодируется как «энтероколит, вызванный C.difficile» (код А 04.7).
Российская гастроэнтерологическая ассоциация в своих рекомендациях от 2016 года выделяет следующие проявления C.difficile-ассоциированной болезни в зависимости от тяжести ее течения:
1) Легкое/среднетяжелое ― диарея (неоформленный стул 3 и более раз в сутки) в сочетании с болью в животе
4) Рецидив болезни ― повторное развитие симптомов менее чем через 8 недель после окончания терапии.
Представляется сомнительными следующие формулировки диагноза у пациента с инфекцией C.difficile:
1) «Антибиотик-ассоциированная диарея» ― лишь около 20% случаев нарушений стула после антибиотиков связаны с C.difficile»
2) «Псевдомембранозный колит» ― лишь в 50% случаев в кишке выявляются «псевдомембраны» и только при тяжелом колите.
До получения новых данных можно использовать термин, предложенный Российской гастроэнтерологической ассоциацией: «C.difficile-ассоциированная болезнь». Также логичным представляется описательный диагноз «C.difficile-ассоциированная диарея» или «C.difficile-ассоциированный колит» в зависимости от тяжести заболевания.
Клиническая картина C.difficile-ассоциированной болезни.
Диагностика C.difficile-ассоциированной болезни.
1. Исследование кала. Образец кала для наилучшей диагностики инфекции C.difficile ― неоформленный (лучше жидкий) свежий кал. Для лиц с кишечной непроходимостью с отсутствием стула ― кишечный мазок.
Современные методы диагностики инфекции C.difficile в кале включают:
А. Полимеразную цепную реакцию (ПЦР) для диагностики токсин-продуцирующих штаммов C.difficile.
Преимущества: метод с высокой специфичностью и чувствительностью, во многих рекомендациях рассматривается как «золотой стандарт» диагностики. Небольшие сроки выполнения.
Недостатки: требует специализированной лаборатории для молекулярно-генетической диагностики. Может быть причиной гипердиагностики, так как выявляет не сами токсины в кале, а только бактерии, которые могут их продуцировать.
Б. Иммуноферментный анализ (ИФА) кала для выявления токсинов А и В C.difficile.
Преимущества: наиболее доступный метод, достаточно высокая специфичность.
Недостатки: низкая чувствительность, т.е. не все случаи явной инфекции будут выявлены тестом. Чувствительность зависит от вида тест-системы. Не все коммерческие тест-системы определяют токсин В.
В. Исследование глутаматдегидрогеназы (ГДД) в кале.
ГДД ― фермент, продуцируемый C.difficile.
Преимущества: высокая чувствительность и специфичность метода. Очень быстрое исследование (до 30 минут).
Недостатки: ГДД продуцируется как токсигенными, так и нетоксичными штаммами C.difficile. В России этот метод пока практически недоступен.
2. Эндоскопическая диагностика толстой кишки (колоноскопия).
При C.difficile-ассоциированной диарее изменения со стороны слизистой оболочки толстой кишки обычно неспецифичны: отек, гиперемия (покраснение), иногда в виде очагов.
При C.difficile-ассоциированном колите, когда кишечное воспаление более выражено, могут выявляться эрозии и язвы. Тяжелое воспаление сопровождается образованием «псевдомембран». Это наложения на слизистой оболочке желто-зеленого, бело-желтого или розового цвета, которые с трудом отделяются. Псевдомембраны выявляются лишь в половине случаев колита, вызванного C.difficile, во всех остальных ситуациях эндоскопическая картина воспаления мало специфична. Это приводит к неверным диагнозам: язвенный колит, болезнь Крона, особенно если не было указания на прием антибиотиков.
Лечение C.difficile-ассоциированной болезни.
1. Процедуры по изоляции пациента и профилактике распространения инфекции (актуальны в стационаре):
2. Терапия заболевания включает:
* не зарегистрированы в Российской Федерации
Профилактика возникновения инфекции C.difficile.
1) Использование антибиотикотерапии только по показаниям
2) Использовать минимально эффективную продолжительность лечения антибиотиками
Клостридиозы у детей
Клостридиозы — острые инфекционные заболевания человека и животных, которые вызваны клостридиями.
Клостридиозы классифицируют по механизму возникновения на травматические и энтеральные. К энтеральным относят: клостридиоз диффициле, клостридиоз перфрингенс, ботулизм. К травматическим относят газовую гангрену и столбняк. Ниже будут рассмотрены клостридиоз диффициле и клостридиоз перфрингенс.
Клостридиоз перфрингенс – острое заболевание инфекционной природы с энтеральным путем заражения, которое проявляется синдромом гастроэнтерита или энтероколита и инфекционным токсикозом, а в более редких случаях и некротическим энтеритом или сепсисом.
Клостридиоз диффициле – острое заболевание инфекционной природы (путь заражения также энтеральный), которое вызывается антибиотикоиндуцированными штаммами клостридий диффициле и проявляется диарейным синдромом с развитием псевдомембранозного колита и инфекционным токсикозом.
Что провоцирует / Причины Клостридиозов у детей:
Человек может заразиться только некоторыми представителями клостридий 2-й и 4-й групп, которые приводят к энтеральным клостридиозам, а также возбудителем столбняка и возбудителями газовой гангрены. Данные бактерии вырабатывают специфические активные экзотоксины.
Клостридии «проживают» в естественной среде в кишечниках животных и человека. Они могут там находиться длительное время и размножаться, но при этом к болезням не приводят. С каловыми массами клостридии попадают во внешнюю среду, в основном в землю. Там они могут «жить» долгий срок в виде спор.
Клостридии перфрингенс длительное время считали возбудителем лишь газовой гангрены. Но в середине прошлого столетия наши связь между данными бактериями и пищевыми токсикоинфекциями.
Клостридии перфрингенс представляю собой короткие полиморфные палочки, которые не имеют жгутиков. Могут образовывать субтерминально расположенные споры. Относятся к строгим анаэробам. Их делят на шесть типов в зависимости от способности производить экзотоксины и ферменты: А, В, С, D, Е, F.
Чаще всего детский кишечный клостридиоз спровоцирован клостридиями перфрингенс типа А, в более редких случаях – типами С и F.
Патогенез (что происходит?) во время Клостридиозов у детей:
Клостридиоз перфрингенс попадает в организме в ЖКТ (желудочно-кишечный тракт) вместе с зараженной едой. Далее они следуют в тонкий кишечник, там размножаются, приводя к развитию воспалительного процесса. Через эпителиальный слой кишечника ребенка они попадают в близлежащие ткани и кровь. Так заболевание переходит в тяжелую септическую форму (но не во всех случаях).
Клостридии перфрингенс продуцируют экзоэнтеротоксины, имеющие цитолитические и некротические свойства, что и определяет основные симптомы, которые проявляются в ходе заболевания.
В кишечнике, многих органах и системах (даже в ЦНС) экзотоксины клостридии перфрингенс приводят к функциональным и структурным изменениям. Может развиться токсикоз и эксикоз. К диарее приводит местный воспалительный процесс в кишечнике ребенка.
Патоморфология клостридиоза перфрингенс. Во время болезни максимальные структурные изменения случаются в тонкой или толстой (реже) кишке. У умерших фиксируют отечность слизистой оболочки кишечника, ее гиперемированность, множественные кровоизлияния, стазы, в более редких случаях и некрозы.
Клостридиоз диффициле начинается лишь во время или по окончанию применения антибиотиков широкого спектра действия, в особенности цефамизина, ампициллина, линкомицина и клиндамицина. Это происходит по причине подавления антибиотиками естественной флоры кишечника, вследствие чего клостридии диффициле могут колонизировать кишечник, размножаясь там и образовывая токсины.
Некоторые антибиотики приводят к энтеротоксинообразованию у бактерий. Помимо этого, нормальная кишечная флора у детей и взрослых производит бета-лактамазу — фермент, разрушающий бета-лактамное кольцо бета-лактамов, чем инактивируется действие антибиотика в кишечнике.
Симптомы Клостридиозов у детей:
Инкубационный период клостридиоза перфрингенс составляет от 6 до 24 часов. Это довольно короткий срок. Болезнь имеет острое начало. Проявляются такие симптомы:
С самого начала клостридиоза перфрингенс стул становится жидкой консистенции, частота дефекации повышается. Стул энтеритный или энтероколитный. Болезнь протекает относительно легко, выздоровление наступает на 3-4 сутки после начала.
Кишечный клостридиоза перфрингенс протекает иногда в тяжелых формах – по типу некротического энтероколита или энтерита. Такой форме болезни подвержены ослабленные дети с длительными дисфункциями желудочно-кишечного тракта; дети, которые пролечили антибиотиками широкого спектра действия; дети с кишечным дисбактериозом. Болезнь начинается по типу острого гастроэнтерита. Появляются боли в животе, частая рвота с наличием крови, стул обильный водянистый или пенистый (дефекация от 15 до 20 раз за сутки). В стуле может наблюдаться примесь крови или слизи. От старших детей поступают жалобы на разбитость и общую слабость, головокружения, боли в животе (могут быть постоянными или схваткообразными). Далее начинается обезвоживание организма ребенка, «падает» артериальное давление. Фиксируют увеличение печени и селезенки, парез кишечника (резкое вздутие живота).
Если болезнь прогрессирует и не вылечена вовремя, может случиться летальный исход вследствие нарушения сердечно-сосудистой деятельности. У ослабленных детей и грудничков инфекция может генерализироваться, развивается сепсис.
Кишечный клостридиоз диффициле в большинстве случаев по симптомам аналогичен псевдомембранозному колиту, в более редких случаях – некротическому энтероколиту или диарейному синдрому. Заболевания псевдомембранозным колитом характерны для грудничков, новорожденных и дошкольников.
Псевдомембранозиый колит появляется, как правило, через неделю-10 дней после начала приема антибиотиков. Болезнь начинается остро – поднимается температура, появляются срыгивания или повторная рвота, боли в животе и диарея. Малыши отказываются от еды, родители могут заметить вздутие живота и снижение массы тела.
Кожа приобретает бледно-серый оттенок, на коже живота часто видна сеть застойных вен. Стул становится жидким, водянистым, наблюдаются примеси слизи и крови (не всегда). В некоторых случаях большая часть стула представляет собой густую белесоватую слизь и обрывки фибринозных наложений. Иногда стул гнойный, с кровянистыми примесями. Для некоторых случаев характерно кишечное кровотечение, что часто приводит к летальному исходу.
Болезнь протекает у новорожденных (в особенности – у недоношенных) тяжело. Наблюдают профузный понос, обезвоживание, расстройство периферического кровообращения или расстройство кровообращения по типу коллапса без диареи.
Если есть изъязвление пораженных участков слизистой оболочки кишечника, могут фиксировать перформацию кишечника и каловый перитонит. При этом состояние ребенка тяжелые, кожа окрашивается в серый оттенок, дыхание поверхностное, резко выражен парез кишечника, наблюдаются гиподинамия и гипорефлексия, заостренность черт лица больного ребенка. Не исключена отечность гениталий. Если лечение не начато вовремя, есть вероятность летального исхода.
Клостридии диффициле, помимо некротических энтероколитов, псевдомембранозных колитов и кишечного сепсиса могут приводить к более легким болезням ЖКТ, которые протекают схоже с энтеритами и энтероколитами, особенностей не имеют.
Диагностика Клостридиозов у детей:
Кишечный клостридиоз перфрингенс диагностируют при помощи эпидемиологических и клинико-лабораторных данных в сумме. Для заболевания характерны острое начало, быстро развитие клинических проявлений – диареи, рвоты, повышения температуры, интоксикации или нейротоксикоза и т. д. Симптомы ярче всего выражены на 1-2 день после начала заболевания. Так же быстро «сходят на нет», как и появляются.
Такие симптомы характерны не только для данного заболевания, потому проводят лабораторную диагностику. Используют экспресс-методы (РНГА и ИФА) для обнаружения в фекалиях больного ребенка энтеротоксина. У выделенных штаммов клостридий определяют энтеротоксигенность.
В крови у больных с кишечным клостридиозом перфрингенс наблюдают умеренный лейкоцитоз и палочко-ядерный сдвиг.
Для диагностики кишечного клостридиоза диффициле необходимы сведения анамнеза о терапии антибиотиками, а также инструментальные и клинические показатели. Проводится комплекс лабораторных исследований для обнаружения в фекалиях больного ребенка специфических токсинов (энтеро- и цитотоксина) и возбудителя.
Селективное выделение клостридии диффициле проводят с помощью циклосерин-цефокситин-фруктозного агара. В последнее время диагностику энтероклостридиоза диффициле проводят с помощью высокочувствительных методов ИФА и РЛА.
Доказать клостридиоз диффициле с помощью только обнаружения возбудителя и его токсинов в кале или другом биоматериале от больного нельзя. Потому что данные микроорганизмы и токсины могут быть и у здорового человека, в основном у недавно рожденных и детей до 6 месяцев.
Лечение Клостридиозов у детей:
Лечебные мероприятия при кишечном клостридиозе перфрингенс аналогичны таковым при других бактериальных диареях. Назначают этиотропную терапию, учитывая чувствительность обнаруженных штаммов клостридий к антибиотикам. Врачи рекомендуют использовать для лечения энтеральные формы антибиотиков, к примеру, азитромицин, амоксиклав, цефалоспорины 3-го поколения и т. д.
Комплексная терапия включает бактерийные препараты, такие как бификол или бифидумбактерин, а также другие препараты для нормализации биоценоза кишечника. Бактерийные препараты служат для прекращения колонизации кишечника клостридиями. При особо тяжелых формах заболевания, если установлен тип возбудителя, для лечения могут применять антитоксическую сыворотку в дозе 5000—10000 АЕ внутримышечно по методу Безредки или энтерально.
Под этиотропной терапией антибиотикоиндуцированного кишечного клостридиоза диффициле подразумевают введение парентеральных аминогликозидов, метронидазола, цефалоспоринов.
После окончания приема антибиотиков следует назначить ребенку прием бактерийных препаратов (к примеру, линекса, бифидумбактерина, лактобактерина и пр). Это поможет нормализовать биоценоз в кишечнике.
Лечат клостридий диффициле также ферментными препаратами, например, фесталом, креоном и т. д., витаминами (в особенности – группой В). Необходима симптоматическая и патогенетическая терапия. Если есть соответствующие показания, применяют инфузионную терапию, чтобы нормализовать баланс жидкости в организме ребенка, провести дезинтоксикацию и парентеральное питание. Применяют антигистаминные препараты, а при тяжелых формах кортикостероиды и специфические антитоксические сыворотки.
Профилактика Клостридиозов у детей:
Самые важные профилактические меры заключаются в:
— строгом соблюдении санитарно-гигиенических норм приготовления, хранения и сбыта пищевых продуктов;
— активном выявлении носителей клостридий среди работников пищеблоков и детских учреждений;
— своевременной изоляции и лечении зараженных клостридиями детей и взрослых;
— санитарно-просветительной работе среди населения о правильном уходе за детьми и их кормлении;
— кратновременном хранении продуктов и термической обработке.
Профилактические меры при кишечном клостридиозе диффициле должны быть направлены, прежде всего, на предупреждение антибиотикоиндуцированности как важнейшего фактора заболевания этим клостридиозом.
Не следует использовать как профилактическое или лечебное средство антибактериальные лекарства широкого спектра действия длительными курсами.
Чтобы избежать колонизации кишечника клостридиями, необходимо вовремя лечить кишечный дисбактериоз и проводить его профилактику. В стационарах, особенно в отделениях для новорожденных, следует обеспечивать необходимый санитарно-гигиенический режим, правильную дезинфекцию инструментария, посуды, белья и т. д.
Обработка предметов проводится с помощью хлориндиоксида или его аналогов, имеющих бактерицидные и спороцидные свойства, влияющие на клостридий.
К каким докторам следует обращаться если у Вас Клостридиозы у детей:
Двуликий C.difficile: возбудитель экзогенной инфекции и/или эндогенный оппортунист кишечной микрофлоры при антибиотикотерапии
Диарея, вызванная нарушением нормальной микрофлоры кишечника, — одно из наиболее распространенных осложнений антибиотикотерапии. Среди прочих микробов-оппортунистов, ответственных за расстройство кишечника, Сlostridium difficile занимает особое место благодаря по крайней мере двум обстоятельствам. Во-первых, обладая агрессивным цитотоксином, С.difficile вызывает специфический псевдомембранозный колит, летальность при котором достигает 30 %. Во-вторых, благодаря спорообразованию С.difficile обладает особой резистентностью к факторам внешней среды и к обычным дезинфицирующим средствам, что создает дополнительные гигиенические проблемы, особенно в условиях стационара. Начиная с 2000 года, когда в США и Канаде были зарегистрированы крупные внутрибольничные вспышки, С.difficile-инфекция (СДИ) вошла в список приоритетных внутрибольничных инфекций.
В статье представлено актуальное состояние проблемы в Германии, включая эпидемическую ситуацию и диагностику, рекомендации по лечению и гигиеническим мероприятиям в условиях стационара.
Возбудитель и хозяин
Сlostridium difficile — спорообразующая грамположительная облигатно анаэробная палочка, является составной частью нормальной кишечной микрофлоры человека и животных. C.difficile обнаружена в кишечнике у 80 % здоровых детей до 1 года и только у 1–5 % здоровых взрослых [1]. У госпитализированных взрослых частота кишечного носительства Clostridium difficile достигает 20–40 % [2]. Споры Clostridium difficile высокоустойчивы не только к высыханию, но и к большинству спиртосодержащих дезинфекционных средств, выдерживают высокую температуру (до 115 оС), способны распространяться по воздуху с пылью [3]. Вегетативные формы клостридий погибают под действием кислорода на открытых поверхностях в течение 15 минут, в то время как споры выживают до 5 месяцев.
Специфическую картину колита вызывают штаммы, способные продуцировать экзотоксины: энтеротоксин А и цитотоксин В. Чаще всего патогенные штаммы продуцируют оба токсина, некоторые — только токсин В. Нетоксигенные штаммы не вызывают колита и считаются апатогенными [1].
Более 60 % инфицированных токсигенными штаммами остаются клинически бессимптомными благодаря высокому уровню антитоксических антител [4] или колонизационной резистентности нормальной кишечной микрофлоры. Спектр клинических проявлений СДИ очень широк: от спастических болей в низу живота с поносом или без, до тяжелого, иногда смертельного колита.
Степень тяжести Clostridium difficile-инфекции зависит не столько от вирулентности возбудителя, сколько от диспозиционных свойств хозяина (пациента).
Факторы риска развития СДИ
Прием антибиотиков
С конца 70-х годов ХХ века С.difficile описана как причина антибиотикоассоциированной диареи после приема клиндамицина [5]. Позже в качестве антибиотиков, наиболее часто приводящих к развитию СДИ, были названы цефалоспорины 2-го и 3-го поколения, а также ампициллин. Новые наблюдения свидетельствуют о том, что СДИ может возникать после приема почти любого антибиотика. Считается, что у одного из ста пациентов, леченых антибиотиками, следует ожидать развития СДИ. Кроме того, ингибиторы протоновой помпы и/или антагонисты Н2-рецепторов в 2–3 раза увеличивают риск СДИ. У пациентов, принимающих нестероидные противовоспалительные препараты, СДИ возникает на 30 % чаще [6].
— предшествующие желудочно-кишечные заболевания и оперативные вмешательства;
— длительное пребывание в стационаре;
Распространенность Clostridium difficile-инфекции и актуальная эпидемическая ситуация
Согласно данным немецкого федерального статистического агентства (www.destatis.de), частота выписных диагнозов «энтероколит, вызванный С.difficile» в 2006 году составила в Германии 97,5 случая на 100 000 стационарных пациентов. В 2001 году этот показатель был почти в 10 раз ниже (10,6 на 100 000 пациентов) [7]. Нарастающую тенденцию заболеваемости можно было бы отнести на счет улучшения лабораторной диагностики С.difficile-инфекции, в частности, благодаря широкому распространению иммуноферментного определения токсина С.difficile в пробах кала. Однако в последние годы наметилось также объективное изменение эпидемиологической ситуации с этой инфекцией.
Благодаря введению обязательной регистрации тяжело протекающей С.difficile-ассоциированной диареи (СДАД) удалось изучить реальную эпидемическую ситуацию С.difficile-инфекции в Германии [12]. За два года (01.01.2008–31.12.2009) Институтом Роберта Коха* было признано 817 случаев C.difficile-инфекции, из которых 733 (89,7 %) случая соответствовало только клиническим критериям тяжело протекающей СДАД; 114 (14 %) случаев (тяжелых и нетяжелых) были вызваны риботипом 027 C.difficile. Средний возраст заболевших составил 76,4 года, при этом около 90 % пациентов были старше 65 лет. В 441 (54 %) случае C.difficile-инфекция была названа основной причиной смерти пациента.
Клиника и диагностика
Лабораторная диагностика
Лабораторная (микробиологическая) диагностика имеет смысл только у пациентов с клиническими симптомами, т.к. обнаружение С.difficile или энтеротоксина при отсутствии как минимум диареи не имеет значения для установления диагноза.
Золотым стандартом лабораторной диагностики С.difficile был и остается микробиологический метод выделения чистой культуры, который позволяет определить токсинообразование, чувствительность к антибиотикам и риботип штамма как важнейшую эпидемиологическую метку. Посев стула осуществляется на селективную среду (циклосерин-цефокситин-фруктозный агар) с последующей инкубацией при анаэробных условиях в течение 24–48 часов.
Токсинообразование выделенных штаммов можно определить с помощью теста на культуре клеток, что, несмотря на высокую специфичность и чувствительность, слишком обременительно для практических лабораторий.
Наиболее доступным и быстрым методом для лабораторного подтверждения С.difficile-инфекции является иммуноферментное обнаружение токсинов А и В в пробах кала. Этот метод уступает цитотоксическому тесту в чувствительности, но имеет значительное преимущество в простоте и быстроте (время проведения примерно 2 часа). Для повышения чувствительности рекомендуется исследовать несколько последовательных проб стула.
В качестве ориентировочного теста можно использовать иммуноферментное определение фермента глутаматдегидрогеназы (ГД) в пробах стула, который при высокой чувствительности (положителен даже при наличии нетоксигенных штаммов С.difficile) обладает довольно низкой специфичностью. Отрицательный результат ГД-теста позволяет исключить наличие С.difficile в пробах стула. Положительный результат требует подтверждения с помощью более специфических тестов.
Клиническая диагностика
Хотя для этиологического диагноза требуется лабораторное подтверждение, в среднетяжелых и тяжелых случаях симптоматика достаточно типична для того, чтобы распознать СДИ по клиническим признакам. К таковым относятся [13]:
— внезапный водянистый понос (не менее трех дефекаций в день в течение двух и более дней) с характерным гнилостным запахом. Кровь в кале бывает только в особо тяжелых случаях;
— боли в нижнем квадранте живота (22 % случаев), часто сопровождающиеся лихорадкой (28 % случаев), хотя при легком течении лихорадка отсутствует;
— в редких особо тяжелых случаях наблюдается отсутствие поноса и болей в связи с параличом Ileus. Речь идет о пациентах, оперированных в области брюшной полости и получающих обезболивающие средства;
— важными дифференциально-диагностическими признаками считаются некоторые показатели крови, а именно лейкоцитоз (50 % случаев) и гипоальбуминемия, которая связана с массивной потерей белков и может наблюдаться уже на ранних стадиях заболевания.
Важнейшими диагностическими процедурами при подозрении на С.difficile-инфекцию являются эндоскопия и/или гистологическое исследование кишечника. Доказано, что более 95 % случаев псевдомембранозного колита вызвано Clostridium difficile [14]. Хотя в среднем 25 % случаев клинически выраженной СДИ протекают тяжело, только у 1 % заболевших наблюдается картина псевдомембранозного колита, летальность которого достигает 6–30 % (рис. 1).
Для статистической регистрации любой инфекции обязательно соответствие диагноза стандартному определению случая.
Стандартное определение случая Clostridium difficile-инфекции [13,15]
Случай СДИ должен удовлетворять хотя бы одному из следующих критериев.
1. Диарея или токсический мегаколон и лабораторное подтверждение путем прямого обнаружения (ИФА) Clostridium difficile-токсина (А и/или В) в пробах стула или изоляция культуры токсинпродуцирующей Clostridium difficile из кала.
2. Псевдомембранозный колит, установленный в результате эндоскопии.
3. Гистопатологическое заключение о наличии Clostridium difficile-инфекции (с диареей или без) при эндоскопии или аутопсии.
Критерии тяжело протекающей Clostridium difficile-инфекции [11]:
1. Необходимость повторного стационарного лечения больного (рецидив).
2. Перевод больного в палату интенсивной терапии для лечения СДИ или ее осложнений.
3. Хирургическое вмешательство по поводу мегаколон, перфорации или рефрактерного колита (колектомия).
И/или подтверждение риботипа 027 у выделенного штамма С.difficile.
Критерии внутрибольничной или внебольничной С.difficile- инфекции и рецидива
Как и при других инфекциях, появление симптомов (понос) через 48 часов после поступления в стационар расценивается как внутрибольничная С.difficile-инфекция.
При этом различить эндогенное и экзогенное происхождение возбудителя не представляется возможным, и для квалификации СДИ как внутрибольничной этот факт не имеет решающего значения. Кроме того, внутрибольничной считается СДИ, которая возникла в течение 4 недель после выписки больного из стационара. Внебольничной считается инфекция, симптомы которой появились вне связи со стационаром, позднее чем через 4 недели и в течение первых 48 часов госпитализации.
Два эпизода (приступа) СДИ считаются самостоятельными, не связанными друг с другом, если с момента исчезновения клинических симптомов первого эпизода прошло более чем 2 месяца. Рецидивом СДИ считается повторное появление симптомов в течение 2 месяцев. Однако появление симптомов после клинического улучшения в течение одной недели следует расценивать как повторный приступ первичной инфекции, но не как рецидив [13].
Медикаментозная терапия [13]
У 15–23 % пациентов с клинически выраженной СДАД отмена назначенных для лечения основного заболевания антибиотиков (если это возможно) ведет к исчезновению симптомов диареи в течение 2–3 дней. Лечение С.difficile-инфекции с помощью антибиотиков необходимо при условиях:
— тяжелых и продолжительных симптомов;
— пожилого возраста и/или наличия тяжелого основного заболевания;
— ситуации, когда назначенная до СДАД антибиотикотерапия не может быть отменена.
Медикаментом первого ряда является метронидазол (4 х 250 мг или 3 х 500 мг перорально/внутривенно) или ванкомицин (4 х 125 мг перорально). Назначение метронидазола предпочтительно для пациентов с неосложненным течением СДАД.
Ванкомицин, оказывающий относительно более сильное воздействие, лучше оставить в резерве, тем самым предотвращая селекцию ванкомицин-резистентных энтерококков. Длительность лечения должна составлять 10 дней.
Ванкомицин перорально (4 х 125 — 4 х 500 мг) назначается первично в следующих ситуациях:
— тяжелое, угрожающее жизни течение СДАД;
Пациентам с угрожающим жизни течением СДАД (псевдомембанозный колит, токсический мегаколон) рекомендуется комбинированная терапия ванкомицином (перорально или через энтеральный зонд) и метронидазолом (в/в).
Профилактические и противоэпидемические мероприятия
Важнейшим мероприятием по профилактике СДИ является правильное (в смысле подконтрольное, минимально необходимое) использование антибиотиков. Для определения фонового уровня заболеваемости нозокомиальной СДИ в немецких госпиталях поощряется внедрение эпиднадзора по схеме национального референсного центра за внутрибольничными инфекциями (модуль CDAD-KISS) [18]. При превышении фонового уровня заболеваемости рекомендуется провести гигиенические мероприятия, ограничивающие распространение С.difficile-инфекции в стационаре [13, 19].
Мероприятия по отношению к источнику инфекции (пациенту с симптомами диареи)
1. Своевременное установление диагноза согласно критериям стандартного определения случая С.difficile-инфекции.
2. Лабораторное подтверждение С.difficile-инфекции (прямое определение токсина в пробах стула с помощью ИФА и/или посев кала с целью изоляции и идентификации С.difficile).
3. Ранняя изоляция пациента с клинически и лабораторно подтвержденным диагнозом СДАД в отдельной палате с санузлом на срок до 48 часов после исчезновения симптомов диареи.
Мероприятия по отношению к механизму передачи
Рутинные мероприятия стандартной гигиены в случае С.difficile-инфекции должны быть усилены и дополнены с учетом устойчивости спор С.difficile к факторам внешней среды и обычным дезинфицирующим средствам.
1. При тесном контакте с пациентом, а также с материалом, содержащим С.difficile, предусмотрено использование одноразовых перчаток и халата, который остается в изоляторе. Одноразовые перчатки после использования утилизируются в специальном закрытом контейнере.
2. Гигиена и дезинфекция рук при СДАД стала предметом дискуссии в кругах специалистов. Одни считают, что после прямого контакта с пациентом, его выделениями или контаминированными поверхностями в случае работы без перчаток, а также дезинфекция рук после снятия перчаток при выходе из изолятора отличаются от обычной последовательностью проведения этой процедуры. Так как споры С.difficile устойчивы к алкогольсодержащим дезинфицирующим средствам, обычно применяемым для дезинфекции рук, рекомендуется, особенно при видимом загрязнении незащищенной кожи рук, вначале мытье с мылом для значительного уменьшения числа спор, а затем нанесение дезинфекционного средства на высушенные салфеткой руки [13]. Другие [20] считают, что общепринятая процедура обработки рук (вначале дезинфекция, потом мытье) способствует уничтожению вегетативных форм клостридий, а заключительное мытье редуцирует количество спор. При этом применение спороцидных дезсредств для дезинфекции рук не предлагается в связи с их крайней агрессивностью.
3. Для дезинфекции поверхностей рекомендуется применение спороцидных дезсредств, чаще всего в Германии, на основе пероксидных соединений, например магнезиуммоноперфталата или на основе альдегидов [20]. Широко применяется также гипохлорит натрия. При обильном загрязнении рекомендуется вначале удалить видимые остатки материала салфеткой и лишь затем применять дезсредства, действие которых может быть ослаблено из-за белкового отягощения материала. Ежедневная влажная уборка, желательно с применением дезсредств, предусмотрена для поверхностей в непосредственной близости с пациентом (например, прикроватный столик), а также туалетная зона, дверные ручки и т.д. Особое внимание текущей дезинфекции следует уделять при неприверженности пациента соблюдать правила личной гигиены.
4. Предметы ухода за пациентами, такие как ректальные термометры, ЭКГ-электроды, стетоскопы и т.д., должны быть одноразовыми или индивидуальными для каждого пациента. В противном случае должны быть дезинфицированы перед/после применения. Особое внимание в связи с СДАД уделяется гибким эндоскопам, дезинфекция которых не всегда гарантирует освобождение от спор. Несмотря на это до сих пор не появилось сообщений о передаче С.difficile посредством колоскопов [21].
5. Посуда в закрытом контейнере доставляется к месту обработки и моется при температуре выше 60 oС.
6. Постельное белье подвергается стирке с применением дезинфицирующих средств. Для матрасов предусмотрено непромокаемое, доступное дезинфекции съемное покрытие.
7. Перевод СДАД-пациента в другой стационар осуществляется с обязательным согласованием и предварительным оповещением. Транспортное средство подлежит заключительной дезинфекции.
Описание мероприятий по ограничению распространения C.difficile в условиях стационара можно было бы продолжить. В основе этих рекомендаций лежит устойчивость спор клостридий во внешней среде, включая обычные дезсредства, и фекально-оральный механизм передачи. Однако возможность эндогенной инфекции C.difficile ставит под сомнение целесообразность мероприятий, направленных на борьбу с экзогенным возбудителем.
Дискуссия (мифы и реальность)
Сегодня С.difficile — наиболее часто встречающаяся в мире кишечная бактерия, вызывающая нозокомиальную диарею у взрослых. Поэтому вдобавок к нистатину против кандидоза следует профилактически назначать вместе с основным курсом антибиотикотерапии препараты против C.difficile (например, метронидазол).
Как показали исследования 2000 пациентов с нозокомиальной диареей, возникающей с 4-го дня пребывания в стационаре, только у 0,5 % в стуле был обнаружен определенный возбудитель. Токсигенные штаммы C.difficile составили всего 5,5 % идентифицированных возбудителей диарей [22]. Поэтому назначать дополнительные антибиотики против вероятных оппортунистических инфекций нужно только на основании лабораторной или клинической диагностики.
Тяжело протекающая С.difficile-инфекция вызвана клостридией риботипа 027, который обладает повышенной вирулентностью и может рассматриваться как патогенный возбудитель энтероколита.
За два года (01.01.2008–31.12.2009) официальной регистрации тяжело протекающей C.difficile-инфекции, включая данные молекулярного типирования выделенных штаммов клостридий, исключительная вирулентность риботипа 027 в Германии не подтвердилась.
Только 26,3 % случаев, вызванных РТ 027, C.difficile протекали клинически тяжело. Летальность составила всего 12 % по сравнению с 54% летальностью при клинически диагностированных тяжелых случаях C.difficile-инфекции [12].
Новый эпидемический штамм С.difficile РТ 027, обладая кроме повышенной вирулентности резистентностью эритромицину и моксифлоксацину, быстро распространится в Европе и станет доминирующим возбудителем энтероколитов и ведущей причиной нозокомиальных осложнений и летальных исходов.
Риботипирование 2123 штаммов C.difficile, выделенных в Германии в 2001–2008 годах [9], показало, что доминирующим является риботип 001, циркуляция которого, особенно на севере Германии, достигает 47 %. Удельный вес риботипа 027 в Германии в 2006–2008 годах составил всего 6,9 %, что соответствует четвертой позиции в рейтинге циркулирующих риботипов C.difficile после 001, 014 и 078.
Эти факты еще раз подтверждают, что молекулярное типирование возбудителя может служить только эпидемической меткой для слежения за распространением микроорганизма, но не в качестве критерия его вирулентности для человека. Как и в случаях с другими оппортунистическими инфекциями, ведущую роль в прогнозе клинического течения нозокомиальной С.difficile-инфекции играют факторы риска пациента (см. выше).
Введение спороцидных дезинфикцирующих средств, строгих барьерных мероприятий в условиях стационаров (изоляция больных, ношение масок, смена халатов и т.д.) позволят значительно снизить внутрибольничную заболеваемость С.difficile-инфекцией.
Наличие неоспоримых доказательств увеличения количества спор С.difficile в непосредственной близости от больного с симптомами СДАД или распространения спор по воздуху [3] не означает решение проблемы С.difficile-инфекции исключительно с помощью гигиенических мероприятий. Как бы ни было велико значение гигиены в профилактике кишечных инфекций, клостридия — это не сальмонелла и не шигелла, а прежде всего частый обитатель нормальной микрофлоры кишечника. Поэтому главным профилактическим мероприятием является разумное использование антибиотиков, а основным способом профилактики рецидивов — поддержка диспозиционных свойств пациента, в частности повышение колонизационной резистентности кишечника.
* Институт Роберта Коха (RKI) — научно-исследовательский институт при федеральном министерстве здравоохранения Германии, занимающийся инфекционными болезнями. Подробную информацию см.: Деміховська О.В. Інститут Роберта Коха: історія і сучасність // Інфекційні хвороби. — 2005. — № 2. — С. 89-91.

2010/21/1.png)