Чем лечить корешковый синдром позвоночника при остеохондрозе
Остеохондроз с корешковым синдромом: симптомы и лечение
Остеохондроз – достаточно распространенное заболевание, которое чаще встречается у людей после 40 лет. Однако, в последнее время участились случаи диагностирования остеохондроза у людей более молодого возраста. При остеохондрозе происходит поражение тканей позвоночника. В патологический процесс вовлекаются позвонки, межпозвоночные диски, суставы и другие элементы позвоночника. Заболевание чаще всего развивается постепенно, периодически напоминая о себе болью и дискомфортными ощущениями в позвоночнике. Тем не менее, без должного лечения остеохондроз быстро прогрессирует и может перерасти в острую фазу и в дальнейшем вызвать серьезные осложнения.
Лечение остеохондроза не терпит самодеятельности. Нерациональное лечение может только усугубить ситуацию. Для получения качественной терапии остеохондроза можно обратиться в Юсуповскую больницу. Доктора имеют большой опыт лечения данной патологии и владеют эффективными методиками терапии дистрофических процессов позвоночника.
Остеохондроз и корешковый синдром
Корешковый синдром – это поражение корешка спинномозгового нерва в области его отделения от спинного мозга и выхода из позвоночника. Корешковый синдром развивается в результате сдавливания нервного корешка в месте его выхода из позвоночного столба. Спровоцировать корешковый синдром могут различные врожденные патологии позвоночника, малоподвижный образ жизни, травмы позвоночника, переохлаждение, опухоли, грыжа. Наиболее часто корешковый синдром развивается на фоне остеохондроза. При этом очаг поражения может возникнуть в любом его отделе: шейном, грудном или поясничном.
Мнение эксперта
Врач-невролог, руководитель клиники хронической боли
Поражение корешка спинномозгового нерва происходит в 60–70 % случаев обострения остеохондроза позвоночника. Болевой синдром сопровождается выраженным нарушением движения, ограничением подвижности. В 90 % случаев это приводит к временной нетрудоспособности. Инвалидизация в результате дегенеративно-дистрофического поражения опорно-двигательного аппарата наступает в 40 % случаев. Чтобы не допустить утрату способности к самообслуживанию, необходимо вовремя обращаться к врачам.
Диагностика корешкового синдрома в Юсуповской больнице включает в себя рентген и КТ. Исследования позволяют установить локализацию патологического очага и провести соответствующую терапию. Неврологи используют комплексный подход для лечения корешкового синдрома при остеохондрозе. Для этого проводится этиотропная и симптоматическая терапия, а также применяются дополнительные средства в целях профилактики рецидивов. Все используемые комбинации препаратов входят в перечень европейских рекомендаций по купированию острых приступов остеохондроза с корешковым синдромом. Индивидуальный подход к каждому пациенту позволяет повысить результативность лечения и добиться положительного эффекта за минимальное количество времени.
Остеохондроз с корешковым синдромом: симптомы и лечение
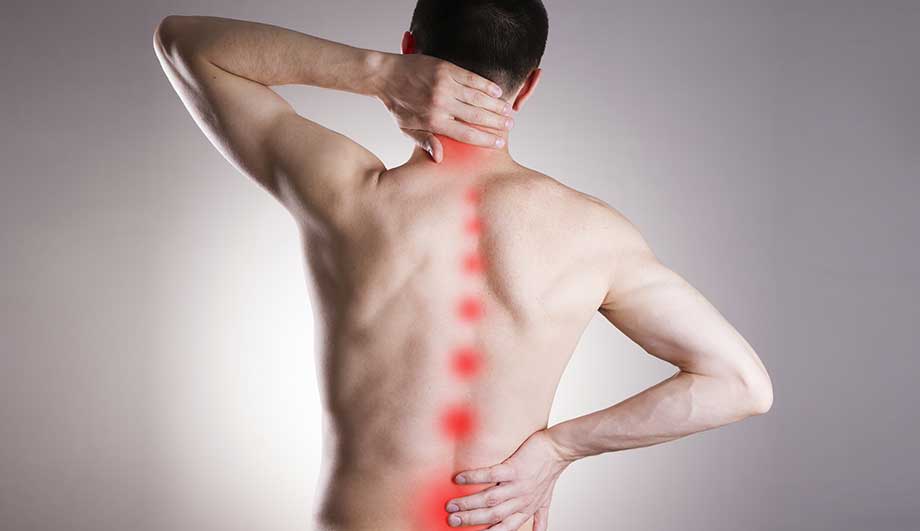
Характерным признаком развития корешкового синдрома при остеохондрозе является боль в области поражения нерва: в шее, спине, пояснице. Боль может отражаться и в других участках организма и появляться как головная боль, боль в сердце и желудке, боль в ягодице. При корешковом синдроме затрудняются движения вследствие болевого синдрома, становится сложно выполнять привычную работу и даже просто двигать руками или ногами. Боль может постоянно беспокоить человека, перерастая в хроническую, и усиливаться при неосторожном движении или переохлаждении. Иногда в области поражения нерва возникают прострелы, которые сопровождаются резкой острой болью. В этот период человек практически не может двигаться, ухудшается общее самочувствие.
Еще одним признаком корешкового синдрома является снижение чувствительности в зоне разветвления нервов, пораженной остеохондрозом. При выполнении определенных манипуляций отмечается явное нарушение чувствительности по сравнению с другим участком позвоночника.
При остеохондрозе с корешковым синдромом происходит нарушение движений. Это объясняется развитием патологического процесса в мышцах на фоне пораженных нервов. Мышцы слабеют и постепенно атрофируются.
Лечение остеохондроза с корешковым синдромом является комплексным. Оно будет включать:
В остром периоде больному показан постельный режим и принятие обезболивающих препаратов. Для устранения сильного болевого синдрома выполняют блокады – уколы новокаина в область поражения.
После устранения признаков острого остеохондроза назначают лечение, которое будет иметь длительный характер. Терапия обычно занимает много времени: в зависимости от сложности патологического процесса это могут быть недели и месяцы. Тем не менее, необходимо пройти полный курс, так как только в таком случае возможно избежать серьезных осложнений и повторения обострения заболевания.
В качестве медикаментозных средств используют нестероидные противовоспалительные препараты, которые эффективно снимают воспаление и боль (диклофенак натрия, ибупрофен, нимесулид и др.). Мышечные спазмы устраняются миорелаксантами, а обменные процессы в тканях позвоночника улучшают хондропротекторы.
Физиотерапия остеохондроза с корешковым синдромом будет включать:
Лечебная физкультура позволяет исключить атрофию мышц, повысить их тонус и улучшить общее самочувствие.
Корешковый остеохондроз: меры профилактики
Уже развившийся остеохондроз полностью вылечить практически нельзя. При адекватной терапии удается достигнуть длительной ремиссии, которая может длиться годами и даже десятилетиями. Однако для исключения обострения остеохондроза необходимо пересмотреть свой образ жизни и строго выполнять рекомендации врача.
Мерами профилактики остеохондроза являются:
Остеохондроз с корешковым синдромом: лечение в Юсуповской больнице
В Юсуповской больнице выполняют качественное лечение остеохондроза с корешковым синдромом. Здесь работают ведущие врачи Росси, которые имеют большой опыт устранения данного заболевания. В Юсуповской больнице пациент получает полный комплекс терапии остеохондроза:
В лечении остеохондроза используются современные методы купирования болевого синдрома, снятия острой боли, устранения воспалительного процесса и торможения дегенеративных процессов. С пациентами работают квалифицированные неврологи, реабилитологи, инструкторы ЛФК, рефлексотерапевты. При необходимости пациент может получить консультацию другого узкого специалиста: кардиолога, эндокринолога и пр.
Индивидуальный подход в лечении остеохондроза позволяет назначать наиболее действенную терапию для данного пациента. Учитываются особенности течения заболевания, наличие у пациента сопутствующих патологий (например, сердечно-сосудистой или пищеварительной системы). Это важно для правильного выбора медикаментов и элементов физиотерапии. Специально подобранное лечение позволяет устранить остеохондроз качественно и безопасно.
Курс терапии можно пройти амбулаторно или в стационаре Юсуповской больницы. В периоде острого остеохондроза рекомендуется воспользоваться стационарным лечением, а в дальнейшем посещать амбулаторию. В Юсуповской больнице созданы все условия для комфортного пребывания как в стационаре, так и в амбулатории. Также в больнице работает круглосуточная служба скорой помощи, которая может приехать на дом и выполнить необходимые мероприятия при появлении острых болей.
Врачи Юсуповской больницы помогают пациентам урегулировать свой привычный образ жизни так, чтобы он позволял сохранить здоровье на долгие годы. Пациентам даются рекомендации от профессиональных диетологов, неврологов, травматологов, инструкторов лечебной физкультуры, соблюдая которые можно забыть о проблеме остеохондроза на долгие годы.
Чтобы записаться на консультацию к специалистам, получить информацию о работе клиники реабилитации и других отделений, можно позвонить по телефону Юсуповской больницы.
Корешковый синдром
Корешковый синдром не является отдельным заболеванием, а представляет собой сложный комплекс симптомов, возникающих при сдавливании спинномозговых нервов в местах их ответвления от спинного мозга. Подобное может наблюдаться при многих заболеваниях, но в любом случае появление корешкового синдрома требует немедленной диагностики причин развития и начала адекватного ситуации лечения. Ведь, кроме того, что он сопровождается мощными болями, длительная компрессия или сдавление нервных корешков может приводить к необратимым изменениям и в конечном итоге некрозу нервных волокон, следствием чего станет потеря чувствительности и двигательные расстройства тех участков тела, за иннервацию которых они отвечали.
Общие сведения
В официальной медицине поражение спинномозговых корешков еще называют радикулопатией. В ее основе всегда лежит сдавливание нерва. Это может быть вызвано увеличением размеров или смещением определенных анатомических образований, граничащих со спинным мозгом, возникновением новообразований или рефлекторной реакцией организма на раздражители, проявляющейся спазмированием мышц и т. д. Существует множество, причем довольно разнообразных, причин развития корешкового синдрома, но о них позже.
Радикулопатии всегда были и остаются распространенным явлением. Но если ранее они возникали в основном у людей в 40—60 лет, то сегодня нередко диагностируются и в более молодом возрасте, в том числе и у подростков. Поражение спинномозговых нервов и пучков может наблюдаться на любом участке позвоночника, на основании чего различают радикулопатию:
Во всех случаях присутствует боль разной степени выраженности и характера. Но место ее сосредоточения и то, в какую область она будет иррадировать (отдавать) напрямую зависит от того, какой конкретно спинномозговой корешок ущемлен. Так же это оказывает непосредственное влияние на характер других симптомов, которые будут сопровождать корешковый синдром. Ведь нервные корешки отходят попарно на уровне каждого из 33-х позвонков, каждый из которых отвечает за передачу чувствительных и двигательных импульсов соответствующей части тела.
Боли при радикулопатии могут быть очень сходными с таковыми, характерными для заболеваний сердца, включая инфаркт миокарда, или же других опасных для жизни состояний, например, перитонита. Это существенно осложняет диагностику и нередко приводит к назначению абсолютно неподходящего пациенту лечения.
Боли при корешковом синдроме могут достигать такой интенсивности, что лишают больного покоя и полностью обездвиживают их. Это может сочетаться со спастическим напряжением мышц, принятием вынужденной позы, появлением нарушений чувствительности, например, ощущения онемения в соответствующей части тела, нарушениями подвижности вплоть до паралича и другими симптомами. При невмешательстве это чревато необратимыми изменениями в структуре нерва и инвалидизацией, поэтому важно как можно раньше диагностировать корешковый синдром, определить причину его развития и устранить ее консервативным или хирургическим путем, что зависит от сложности ситуации.
Причины
Спинной мозг является органом центральной нервной системы. Он располагается в позвоночном канале, с одной стороны образованный телами позвонков вместе с разделяющими их хрящевыми прослойками (межпозвонковыми дисками), а с другой – костными отростками позвонков. Таким образом природа позаботилась о защите столь нежного и важного для жизнедеятельности человека органа, как спинной мозг.
Позвонковые отростки соединяются в нескольких точках, формируя тем самым естественные отверстия, называемые фораминальными, через которые выходят отходящие от спинного мозга нервные корешки. Они представляют собой крупные нервные волокна. По мере отдаления от спинного мозга они все больше разветвляются на более мелкие волокна и доходят до всех органов и частей человеческого тела, обеспечивая передачу в них соответствующих сигналов, регулирующих их функционирование.
Каждый спинномозговой корешок образован чувствительным и двигательным нервным волокном. Первые отходят от спинного мозга со стороны позвонковых отростков, т. е. ближе к задней части тела и поэтому называются задними. Двигательные корешки располагаются практически впритык к телам позвонков и межпозвоночным дискам и называются передними. Таким образом, из их названий понятно, что передние корешки ответственны за двигательные возможности и отвечают за сокращение мышц, задние же передают сигналы рецепторам, которые должны реагировать на действие различного рода раздражающих факторов: касание, грубые удары и т. д.
Как уже говорилось, спинномозговые корешки выходят по обеим сторонам позвоночника через естественные отверстия, образованные дугами и отростками позвонков. Поэтому любые изменения в состоянии позвоночника и окружающих его мягких тканях способны отражаться на состоянии столь важных нервов и приводить к развитию корешкового синдрома.
Основная масса случаев возникновения радикулопатии приходится на заболевания, сопровождающиеся дегенеративно-дистрофическими изменениями или воспалительными процессами в позвоночнике и окружающих его тканях. В последнем случае она провоцируется рефлекторным спазмом мышц, возникающим в ответ на боль, или отеканием мягких тканей.
Наиболее часто причиной развития корешкового синдрома становятся:
Существенное «омоложение» корешкового синдрома во многом обусловлено изменением образа жизни современных людей в не лучшую сторону. Именно лишний вес, малоподвижный образ жизни, вредные пристрастия, стрессы и отсутствие привычки держать осанку становятся основными причинами развития вышеперечисленных заболеваний, которые в свою очередь вызывают возникновение радикулопатии. Все они способствуют нарушению кровообращения, что и становится «спусковым крючком» для возникновения дегенеративных изменений в хрящевой ткани межпозвоночных дисков и развития соответствующих патологий.
Остеохондроз
Остеохондроз – хроническое заболевание, при котором наблюдается постепенное разрушение межпозвоночных дисков на фоне протекающих в них дегенеративно-дистрофических изменений, т. е. расположенных между телами позвонков хрящей, выполняющих функции амортизаторов и обеспечивающих гибкость позвоночника. Они постепенно истончаются и теряют природную эластичность. Это приводит к тому, что тела соседних позвонков сближаются, а диаметр фораминальных отверстий уменьшается, следствием чего может становиться ущемление спинномозговых корешков.
Протрузии и межпозвонковые грыжи
Протрузии и грыжи – одно из следствий остеохондроза, сопровождающееся деформацией формы межпозвоночного диска и его выпячиванием. Изначально формируется протрузия. Это означает, что диск уже деформирован, но его наружная оболочка (фиброзное кольцо) еще сохраняет целостность. При отсутствии лечения она разрывается в наиболее уязвимом месте, что приводит к выпадению внутреннего содержимого (пульпозного ядра) в позвоночный канал или область с передней части позвоночника, т. е. формированию полноценной межпозвоночной грыжи.
Как протрузия, так и грыжа могут сдавливать спинномозговые корешки, причем, как только один из них, так и оба сразу. От этого напрямую зависит, с какой стороны будут наблюдаться неврологические нарушения. Крупные грыжи и секвестрированные, т. е. отделившиеся от межпозвонкового диска, могут сдавливать и сам спинной мозг, что чревато тяжелыми осложнениями. Если секвестр начнет движение по позвоночному каналу, это будет сопровождаться появлением признаков поражения тех нервных корешков, на уровень которых он спустится. Если же он достигнет пояснично-крестцового отдела и расположенного там крупного пучка нервов, называемого конским хвостом, это может привести к парезам и параличам нижних конечностей.
Спондилез
Спондилез является еще одним осложнением остеохондроза, при котором межпозвонковые диски настолько изнашиваются и истончаются, что позвонки сближаются на критически близкое расстояние. На фоне этого происходит и их деформация, что сопровождается образованием на их краях костных выростов, называемых остеофитами. Со временем соседние тела позвонков могут прочно срастаться между собой, что приводит к тяжелому ущемлению спинномозговых корешков.
Спондилоартроз
Под данным заболеванием подразумевается разрушение фасеточных суставов, т. е. места смыкания отростков позвонков. При нем наблюдается поражение всех элементов сустава, включая его капсулу, связки, поверхности и даже околосуставные мышцы. Это так же может сопровождаться образованием остеофитов и защемлением нервных корешков.
Спондилолистез
Спондилолистез – патология позвоночника, при которой тело одного или нескольких позвонков смещается относительно нижележащего на то или иное расстояние. Поскольку при этом нарушается ось позвоночника и смещаются все анатомические структуры на данном участке, это приводит к компрессии корешков спинного мозга или даже его самого.
Травматические повреждения
Травмы позвоночника – далеко не редкость. Сильные удары, падения с высоты, дорожно-транспортные происшествия и действие других факторов может приводить к подвывихам позвонков, их осколочным и компрессионным переломам, что практически всегда сопровождается развитием корешкового синдрома.
Инфекционные заболевания
С точки зрения возникновения радикулопатии наибольшую опасность представляют сифилитическая и туберкулезная инфекция, а также остеомиелит и неспецифический бактериальный менингит. В таких случаях может наблюдаться поражение нервов патогенными вирусами и бактериями, что будет приводить к их воспалению.
Новообразования
Позвоночник и спинной мозг, точно так же, как и другие органы, могут подвергаться формированию доброкачественных и злокачественных опухолей. Кроме того, при онкологических заболеваниях других органов от материнской опухоли могут отделяться метастазы, которые с током крови попадут в окружающие позвоночник ткани и так же могут спровоцировать ущемление нервных корешков и возникновение соответствующей симптоматики.
Одной из весьма распространенных доброкачественных опухолей позвоночника является гемангиома. Многие люди уже рождаются с таким сосудистым новообразованием, расположенным в теле позвонка, или приобретают его с возрастом. Оно не опасно, но существенно увеличивает риск компрессионного перелома позвоночника.
Симптомы
Характер проявлений корешкового синдрома зависит от степени сдавления нерва, особенностей его расположения, формы, толщины и ряда других индивидуальных особенностей. Но для корешкового синдрома всегда характерно присутствие 3-х компонентов: боли, чувствительных и двигательных расстройств.
Первые признаки радикулопатии появляются внезапно. Как правило, это происходит после совершения резкого движения или тяжелой физической работы. Изначально боли могут быть слабыми или умеренными, но они склонны усиливаться после любого движения, смеха, кашля, чихания и стихать при занятии определенного положения тела. При этом болевой синдром будет сочетаться с:
Боли при корешковом синдроме отличаются от других. Они жгучие, пекущие, стреляющие. Характерной их особенностью является распространение от позвоночника к конечностям, иррадиация в соседние участки тела, например, ноги, бедро или область сердца, руки и т. д., что определяется уровнем поражения.
Болевой синдром вызывает рефлекторное напряжение мышц и связок в области поражения, что приводит к еще большему усилению болевых ощущений. Чтобы облегчить свое состояние, человек старается занять вынужденное положение тела и избегает движений, которые будут задействовать пораженный сегмент позвоночника.
При этом мышцы будут больше напряжены со стороны сдавленного корешка, что можно определить путем пальпации, т. е. прощупывания, спины. Это может провоцировать перекос тела в ту или иную сторону. Если спинномозговые корешки защемлены на уровне шейных позвонков, со временем это может приводить к развитию кривошеи, что станет причиной искривления позвоночника.
При отсутствии лечения состояние больного будет прогрессивно ухудшаться. Со временем компрессия спинномозгового корешка приведет к:
Спинномозговые корешки проходят на уровне каждого позвонка. То, в каком позвоночно-двигательном сегменте один или оба из них будут ущемлены, полностью определяет характер возникающих нарушений и их локализацию (с одной стороны или с обеих). Если же зажато будет одновременно несколько корешков, симптоматика будет смешанной и сочетать симптомы поражения каждого из них.
При инфекционной природе корешкового синдрома дополнительно будут присутствовать повышенная температура тела, озноб, ощущение слабости и другие характерные симптомы.
Шейный отдел
Шейный отдел позвоночника образован 7-ю позвонками. Компрессия спинномозговых нервов на уровне каждого из них сопровождается корешковым синдромом, при котором боли сосредоточены в области позвоночника, а затем распространяются на другие участки в сочетании с соответствующими проявлениями:
Грудной отдел
Дегенеративно-дистрофические изменения в грудном отделе позвоночника наблюдаются крайне редко, менее чем в 1% случаев, но не исключаются полностью. Поэтому из-за низкой частоты поражения спинномозговых корешков грудного отдела бывает очень сложно правильно диагностировать причину появления болей в груди, так как практически всегда они обусловлены заболеваниями сердца, органов ЖКТ.
Но поскольку защемление нервных корешков у позвонков грудного отдела не исключено, рассмотрим характерные проявления при компрессии нерва на каждом позвоночно-двигательном сегменте:
Пояснично-крестцовый отдел
В виду того, что на поясничный (L-позвонки) и крестцовый (S-позвонки) отделы позвоночника приходятся наибольшие нагрузки, именно в них чаще всего возникают дегенеративно-дистрофические изменения и воспалительные процессы. Поэтому и корешковый синдром чаще всего возникает в связи с поражением спинномозговых корешков в этих отделах позвоночника.
Диагностика радикулопатии
Для опытного невролога не составляет проблем обнаружить признаки корешкового синдрома. Кроме характерных симптомов, помочь поставить диагноз ему помогают результаты осмотра больного (врач оценивает позу, которую непроизвольно принимает человек, мышечный тонус, наличие болезненных ощущений при пальпации) и проводимых при этом специфических неврологических тестов. Но чтобы точно определить на каком уровне происходит компрессия спинномозгового корешка и чем она обусловлена, требуется провести ряд инструментальных исследований. Какие из них необходимы, определит невролог и напишет назначение:
При возникновении подозрений на наличие заболеваний сердца, органов ЖКТ или других дополнительно могут назначаться УЗИ, анализы крови, мочи и пр.
Для диагностики патологий межпозвоночных дисков наиболее информативным методом считается МРТ. С его помощью можно обнаружить даже малейшие изменения в структуре дисков, которые не будут видны ни при одном другом виде исследования. Но при необходимости точно обследовать костные элементы и обнаружить их деформации обязательно требуется проведение рентгена, а лучше КТ.
Лечение корешкового синдрома
Лечение для каждого пациента подбирается индивидуально в зависимости от того, какое заболевание стало причиной развития корешкового синдрома. При отсутствии серьезной угрозы для здоровья и жизни пациента, например, секвестрации межпозвоночной грыжи или других тяжелых осложнений, изначально избавить нервы от сдавливания стараются с помощью консервативных методов. В таких ситуациях в соответствии с диагнозом пациентам могут назначаться:
При очень сильном болевом синдроме пациентам могут выполняться блокады соответствующего позвоночно-двигательного сегмента. Они не несут лечебного действия, но способны за считаные минуты устранить боли любой степени выраженности.
Но не всегда консервативная терапия приносит положительные изменения в самочувствии больного. Если в течение 3-х месяцев после ее начала состояние пациента не улучшится, ему будет показано проведение соответствующей операции. Также хирургическое вмешательство может назначаться сразу же, если обнаруживаются:
В каждом случае метод проведения хирургического вмешательства подбирается индивидуально, основываясь не только на том, какая патология была обнаружена, но и степени ее тяжести. Например, при небольших межпозвоночных грыжах могут применяться методики чрескожной хирургии, в частности холодноплазменная нуклеопластика или гидропластика. При более крупных дефектах межпозвонковых дисков показано проведение эндоскопической операции или микродискэктомии. При огромных грыжах выходом из ситуации способна стать только микродискэктомия или открытая дискэктомия со стабилизацией металлоконструкцией. Если же у пациента диагностирован спондилолистез, устранить корешковый синдром можно будет только путем вживления специальных фиксирующих титановых пластин и т. д.

Таким образом, появление симптомов корешкового синдрома или радикулопатии является поводом для немедленного обращения к неврологу, проведения соответствующего обследования и начала лечения. Но даже если будут показания для проведения операции, бояться ее не стоит. Современные методики спинальной хирурги отличаются высокой эффективностью, при этом они гораздо безопаснее, чем невмешательство и неизбежное присоединение осложнений и последующей инвалидности.
Корешковый болевой синдром при остеохондрозе
Патологический процесс изменяет разные отделы позвоночного столба. Появляется боль, характер которой зависит от того, где локализуется заболевание и какова степень изменений. К примеру, есть остеохондроз с корешковым синдромом.
ДОСТУПНЫЕ ЦЕНЫ НА КУРС ЛЕЧЕНИЯ
Мягко, приятно, нас не боятся дети
ДОСТУПНЫЕ ЦЕНЫ НА КУРС ЛЕЧЕНИЯ
Мягко, приятно, нас не боятся дети
Синдром сдавливания нервных корешков является ощущением, распространяющимся по протяжению нервов, которое появляется от того, что нервные корешки оказываются пережатыми.
Общие сведения о заболевании
Корешковый синдром – это пояснично-крестцовый радикулит (радикулопатия), когда человек болен остеохондрозом. При этом боль идет по седалищному нерву (идет вниз по задней поверхности бедра, потом по нервам переходит в голень и может добраться до пяток).
Данный синдром возникает из-за:
Когда оказывается пережат нерв в другом позвоночном отделе, то болевые ощущения могут распространиться в различные органы (руки, желудок, сердце), например, при спондилоартрозе с корешковым синдромом.
Симптоматика и методы диагностики
Симптомами недуга являются боль, онемение рук и ног, покалывание, ощущение жжения либо слабости в ногах, вызванные не заболеванием конечностей, а воспалительным процессом, который локализуется в поясничном отделе позвоночника, либо остеохондрозом с корешковым синдромом.
Диагностируется недуг при помощи клинических симптомов. Болевые ощущения идут от шеи к рукам, а в груди носят опоясывающий характер. В некоторых случаях боль в сердце либо желудке исчезает после того, как будет вылечен остеохондроз.
Если болит спина в пояснице (причем эта боль резкая и появляется, когда человек поднимет тяжелый предмет либо быстро наклонится и повернется), то она называется люмбаго. При этом могут заметно отекать мышцы, покраснеть кожа и усилиться потоотделение.
Также симптомом является снижение чувствительности при воздействии острым предметом при сравнении с таким же на другой стороне. А шейный остеохондроз с корешковым синдромом выражается болями в руке, которые идут от шеи.
Если патологический процесс запущен, то нарушаются движения тела, атрофируются мышцы.
Для диагностики болезни делают рентген, электромиографию, компьютерную и магнитно-резонансную томографию проблемного отдела позвоночного столба.
Методы лечения
Перед началом лечения остеохондроза с синдромом сдавливания нервных корешков, локализованным в поясничном отделе позвоночника, нужно убедиться, что это именно он а не иная патология, вызванная болезнью мочеточника, мышц либо психогенным фактором.
При патологии мышц, они ощущаются при пальпации как плотный болезненный тяж. Почечную колику можно определить по сильной боли в поясничной области, имеющей кинжальный характер, которая отдается в паховую зону и половой орган.
Психогенный характер боли вызывается стрессом, умственным либо эмоциональным перенапряжением.
Методы лечения корешкового синдрома позвоночного столба зависят от симптоматики. Болевые ощущения убирают нестероидными средствами (в инъекционной форме, для наружного применения, для использования внутрь), снимающими воспаление. Так устраняется отечность и происходит воздействие на выработку веществ, которые вызывают боль. К таким препаратам относятся:
Если присутствует мышечный спазм, то используют Мидокалм и Сирдалуд. А Пентоксифиллином восстанавливают микроциркуляцию.
Когда эффекта нет, то применяют блокаду, которую ставят внутрикостным, паравертебральным, эпидуральным способом. Если случай тяжелый, то придется принимать антиконвульсанты и антидепрессанты.
Лечение выполняется комплексно: медикаментами, массажем, физиолечением, рефлексотерапией, лечебной физкультурой. Важное значение имеет соблюдение диеты при заболеваниях позвоночного столба.
Может случиться рецидив, если присутствует повышенная нагрузка на спину во время трудовой деятельности. Поэтому при отсутствии эффекта от терапии и часто повторяющихся обострениях придется перевестись на легкий труд.
Остеохондроз с корешковым синдромом: симптомы и лечение
Остеохондроз – достаточно распространенное заболевание, которое чаще встречается у людей после 40 лет. Однако, в последнее время участились случаи диагностирования остеохондроза у людей более молодого возраста. При остеохондрозе происходит поражение тканей позвоночника. В патологический процесс вовлекаются позвонки, межпозвоночные диски, суставы и другие элементы позвоночника. Заболевание чаще всего развивается постепенно, периодически напоминая о себе болью и дискомфортными ощущениями в позвоночнике. Тем не менее, без должного лечения остеохондроз быстро прогрессирует и может перерасти в острую фазу и в дальнейшем вызвать серьезные осложнения.
Лечение остеохондроза не терпит самодеятельности. Нерациональное лечение может только усугубить ситуацию. Для получения качественной терапии остеохондроза можно обратиться в Юсуповскую больницу. Доктора имеют большой опыт лечения данной патологии и владеют эффективными методиками терапии дистрофических процессов позвоночника.
Остеохондроз и корешковый синдром
Корешковый синдром – это поражение корешка спинномозгового нерва в области его отделения от спинного мозга и выхода из позвоночника. Корешковый синдром развивается в результате сдавливания нервного корешка в месте его выхода из позвоночного столба. Спровоцировать корешковый синдром могут различные врожденные патологии позвоночника, малоподвижный образ жизни, травмы позвоночника, переохлаждение, опухоли, грыжа. Наиболее часто корешковый синдром развивается на фоне остеохондроза. При этом очаг поражения может возникнуть в любом его отделе: шейном, грудном или поясничном.
Мнение эксперта
Врач-невролог, руководитель клиники хронической боли
Поражение корешка спинномозгового нерва происходит в 60–70 % случаев обострения остеохондроза позвоночника. Болевой синдром сопровождается выраженным нарушением движения, ограничением подвижности. В 90 % случаев это приводит к временной нетрудоспособности. Инвалидизация в результате дегенеративно-дистрофического поражения опорно-двигательного аппарата наступает в 40 % случаев. Чтобы не допустить утрату способности к самообслуживанию, необходимо вовремя обращаться к врачам.
Диагностика корешкового синдрома в Юсуповской больнице включает в себя рентген и КТ. Исследования позволяют установить локализацию патологического очага и провести соответствующую терапию. Неврологи используют комплексный подход для лечения корешкового синдрома при остеохондрозе. Для этого проводится этиотропная и симптоматическая терапия, а также применяются дополнительные средства в целях профилактики рецидивов. Все используемые комбинации препаратов входят в перечень европейских рекомендаций по купированию острых приступов остеохондроза с корешковым синдромом. Индивидуальный подход к каждому пациенту позволяет повысить результативность лечения и добиться положительного эффекта за минимальное количество времени.
Остеохондроз с корешковым синдромом: симптомы и лечение
Характерным признаком развития корешкового синдрома при остеохондрозе является боль в области поражения нерва: в шее, спине, пояснице. Боль может отражаться и в других участках организма и появляться как головная боль, боль в сердце и желудке, боль в ягодице. При корешковом синдроме затрудняются движения вследствие болевого синдрома, становится сложно выполнять привычную работу и даже просто двигать руками или ногами. Боль может постоянно беспокоить человека, перерастая в хроническую, и усиливаться при неосторожном движении или переохлаждении. Иногда в области поражения нерва возникают прострелы, которые сопровождаются резкой острой болью. В этот период человек практически не может двигаться, ухудшается общее самочувствие.
Еще одним признаком корешкового синдрома является снижение чувствительности в зоне разветвления нервов, пораженной остеохондрозом. При выполнении определенных манипуляций отмечается явное нарушение чувствительности по сравнению с другим участком позвоночника.
При остеохондрозе с корешковым синдромом происходит нарушение движений. Это объясняется развитием патологического процесса в мышцах на фоне пораженных нервов. Мышцы слабеют и постепенно атрофируются.
Лечение остеохондроза с корешковым синдромом является комплексным. Оно будет включать:
В остром периоде больному показан постельный режим и принятие обезболивающих препаратов. Для устранения сильного болевого синдрома выполняют блокады – уколы новокаина в область поражения.
После устранения признаков острого остеохондроза назначают лечение, которое будет иметь длительный характер. Терапия обычно занимает много времени: в зависимости от сложности патологического процесса это могут быть недели и месяцы. Тем не менее, необходимо пройти полный курс, так как только в таком случае возможно избежать серьезных осложнений и повторения обострения заболевания.
В качестве медикаментозных средств используют нестероидные противовоспалительные препараты, которые эффективно снимают воспаление и боль (диклофенак натрия, ибупрофен, нимесулид и др.). Мышечные спазмы устраняются миорелаксантами, а обменные процессы в тканях позвоночника улучшают хондропротекторы.
Физиотерапия остеохондроза с корешковым синдромом будет включать:
Лечебная физкультура позволяет исключить атрофию мышц, повысить их тонус и улучшить общее самочувствие.
Корешковый остеохондроз: меры профилактики
Уже развившийся остеохондроз полностью вылечить практически нельзя. При адекватной терапии удается достигнуть длительной ремиссии, которая может длиться годами и даже десятилетиями. Однако для исключения обострения остеохондроза необходимо пересмотреть свой образ жизни и строго выполнять рекомендации врача.
Мерами профилактики остеохондроза являются:
Остеохондроз с корешковым синдромом: лечение в Юсуповской больнице
В Юсуповской больнице выполняют качественное лечение остеохондроза с корешковым синдромом. Здесь работают ведущие врачи Росси, которые имеют большой опыт устранения данного заболевания. В Юсуповской больнице пациент получает полный комплекс терапии остеохондроза:
В лечении остеохондроза используются современные методы купирования болевого синдрома, снятия острой боли, устранения воспалительного процесса и торможения дегенеративных процессов. С пациентами работают квалифицированные неврологи, реабилитологи, инструкторы ЛФК, рефлексотерапевты. При необходимости пациент может получить консультацию другого узкого специалиста: кардиолога, эндокринолога и пр.
Индивидуальный подход в лечении остеохондроза позволяет назначать наиболее действенную терапию для данного пациента. Учитываются особенности течения заболевания, наличие у пациента сопутствующих патологий (например, сердечно-сосудистой или пищеварительной системы). Это важно для правильного выбора медикаментов и элементов физиотерапии. Специально подобранное лечение позволяет устранить остеохондроз качественно и безопасно.
Курс терапии можно пройти амбулаторно или в стационаре Юсуповской больницы. В периоде острого остеохондроза рекомендуется воспользоваться стационарным лечением, а в дальнейшем посещать амбулаторию. В Юсуповской больнице созданы все условия для комфортного пребывания как в стационаре, так и в амбулатории. Также в больнице работает круглосуточная служба скорой помощи, которая может приехать на дом и выполнить необходимые мероприятия при появлении острых болей.
Врачи Юсуповской больницы помогают пациентам урегулировать свой привычный образ жизни так, чтобы он позволял сохранить здоровье на долгие годы. Пациентам даются рекомендации от профессиональных диетологов, неврологов, травматологов, инструкторов лечебной физкультуры, соблюдая которые можно забыть о проблеме остеохондроза на долгие годы.
Чтобы записаться на консультацию к специалистам, получить информацию о работе клиники реабилитации и других отделений, можно позвонить по телефону Юсуповской больницы.
Лечение корешкового синдрома проводится врачом-неврологом

Корешковый синдром диагностируется на приеме у врача-невролога.
Звоните +7(495)135-44-02 Наш врач восстановительной терапии в неврологии сможет эффективно Вам помочь!
Корешковый синдром возникает при поражении спиномозгового корешка, а от них в свою очередь отходят нервы ко всем органам и частям тела.
Корешковый синдром характеризуется болью по ходу иннервации данного корешка.
Например, при ишиазе или корешковом синдроме S1- корешка боль начинается в области ягодицы с пораженной стороны и продолжается вниз до самой стопы, зачастую сочетаясь с онемением и потерей чувствительности в зоне данного сегмента. Боль такого характера, как правило, связана с движением и положением в котором находиться поясница.
В традиционной медицине существует название этого вынужденного положения при корешковом синдроме: «Анталгическая поза».
Обычно, пациент с острым корешковым синдромом ощущает «прострелы» в зоне поражённого нерва.
При корешковом синдроме могут развиваться двигательные нарушения, которые проявляются в виде снижения мышечной силы и двигательных нарушений.
При поражении корешка S1 у больного уменьшаются в объёме мышцы голени и бедра. Часто пациент испытывает затруднения при просьбе пройтись на носочках.
Корешковый синдром встречается при различных патологиях позвоночника: дисковых грыжах, остеохондрозе, спондилолистезе, сподилоартрозе, переломах позвоночника и редко при опухолях спинного мозга.
Можно ли вылечить корешковый синдром навсегда или только на определённый срок?
Прогноз можно обсуждать лишь тогда, когда мы знаем причину возникновения корешкового синдрома, установить которую может только доктор-специалист при помощи современных методов обследования.
Диагностика корешкового синдрома
Существует масса методов диагностики корешкового синдрома. Самыми популярными и эффективными среди них являются ядерно-магнитно-резонансная томография (ЯМРТ), ультразвуковая допплерография экстра и интракраниальнах сосудов (УЗДГ), рентгенографический метод исследования. И самое важное, это осмотр врача-специалиста, который может выбрать наиболее подходящий метод исследования для каждого пациента в его конкретном случае.
Лечение корешкового синдрома
Лечение корешкового синдрома при помощи таблеток практически невозможно, вы только переведёте остро текущий процесс в хронический, что может ухудшить прогноз лечения. Таким образом, чтобы эффективно лечить симптомы, вызванные развитием корешкового синдрома необходимо получить консультацию врача-специалиста (невролога) и пройти необходимую диагностику. Только после вышеуказанных мероприятий возможно безопасное и максимально эффективное лечение.
В чём всё-таки заключается смысл лечения корешкового синдрома?
После постановки точного диагноза и оценки болевого синдрома пациента необходимо определиться с методом лечения. Среди самых действенных лечебных мероприятий можно отметить:
китайский точечный массаж,
и только в самых тяжёлых и запущенных случаях приём лекарственных препаратов.
Очень важно, при болях в позвоночнике не заниматься самолечением и не ждать пока симптомы болезни пройдут сами по себе. Это может грозить развитием межпозвоночной грыжи, усилением болевого синдрома, несвоевременное обращение к врачу может значительно осложнить и удлинить ход лечения корешкового синдрома.
Вовремя обратившийся пациент имеет все шансы излечиться за 3-5 процедур, грамотно подобранных вашим лечащим доктором.
На самом деле корешковый синдром, это очень серьёзное заболевание, возникающее в том случае если пациент долгое время не лечил уже имеющуюся проблему, например межпозвонковую грыжу, листез, антелистэз ( диагносцируют при смещении позвонка кпереди или кзади), запущенный сколиоз, кифосколиоз, патологическую ротацию позвонка и многое другое.
При давлении на корешок межпозвонкового диска могут возникать не только острые или хронические боли, дискомфорт при движении, наклонах, поворотах туловища, но и трофические нарушения, то есть нарушения кровообращения в зоне иннервации данного корешка. Например, онемение, потеря чувствительности, возникновение слабости или полное отсутствие движений в зоне, отвечающей за данный конкретный участок тела, иннервируемый повреждённым корешком.
В зависимости от длительности или давности процесса можно говорить о методах лечения и о прогнозе на выздоровление.
Соответственно, если пациент лечился исключительно лекарствами, снимал воспаление и обезболивал, тем самым он с каждым днём ухудшал своё же состояние и всё больше отдалялся от истинного, настоящего лечения, смысл которого, это высвобождение нервного корешка и соответственно улучшение трофических процессов в зоне его иннервации, восстановление подвижности и усиление мышц.
После излечения от корешкового синдрома непременно необходимо ежедневно заниматься профилактикой его повторного возникновения. А именно выполнять определённые упражнения, чётко усвоить гигиену движений и периодически, в соответствии в планом реабилитации проходить повторное лечение и осмотры неврологом, остеопатом, рефлексотерапевтом.
Лечении корешкового синдрома в запущенной стадии
Необходим комплексный подход, который должен включать в себя и методы остеопатической и мануальной коррекции, и методику комплексной иглорефлексотерапии и, конечно, традиционные методы лечения.
В первое время, после снятия острых болей Ваш лечащий доктор будет наблюдать Вас ежемесячно.
Возможно будет необходимость повторить курс лечения или сформировать новый. Реабилитационные мероприятия по поводу профилактики и лечения корешкового синдрома будет необходимо проводить 2 раза в год, и это в случае отсутствия обострений.
Очень важно, не забывать про один из основных методов профилактики и лечения корешкового синдрома, лечебную гимнастику.
Именно с помощью специальных упражнений вы можете продлить молодость и значительно улучшить не только состояние позвоночника, но и функции практически всех остальных органов. Впервые лечебную гимнастику обязательно необходимо выполнять в присутствии инструктора и своего лечащего доктора, для того чтобы сформировать индивидуальный, подходящий только для Вашего тела комплекс оздоровительных упражнений.
Часто бывает так, что корешковый синдром имеет травматическое происхождение. В таких случаях обычно врачи используют метод иглотерапии и традиционную лекарственную нейрометаболическую, нейротрофическую и нейропротективную терапию. И только после этого, не ранее чем через месяц будет разрешена мануальная или остеопатическая коррекция, лечебная физкультура.
Вы получите квалифицированную помощь и рекомендации не по шаблону, а индивидуально подобранный курс лечения, обращайтесь.
В нашей клинике вы получите квалифицированную помощь и рекомендации не по шаблону, а индивидуально подобранный курс лечения корешкового синдрома.
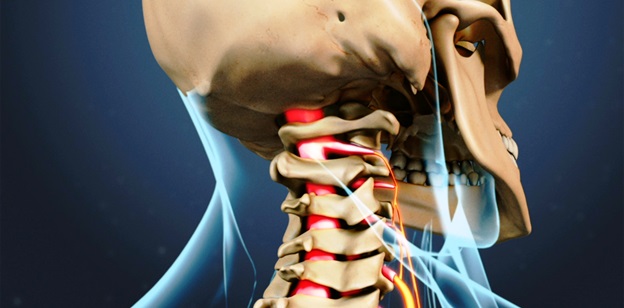
Корешковый синдром шейного отдела
Цервикальная радикулопатия встречается гораздо реже, чем радикулопатия поясничного отдела позвоночника. Ежегодная заболеваемость составляет примерно 85 случаев на 100 000 населения. У более молодого населения корешковый синдром (радикулопатия) шейного отдела позвоночника является следствием грыжи диска или острой травмы, вызывающей местное воздействие на нервный корешок. Грыжа диска составляет 20-25% случаев цервикальной радикулопатии. У пациентов старшего возраста шейная радикулопатия часто является результатом сужения межпозвоночных суставов из-за образования остеофитов, снижения высоты диска, дегенеративных изменений в унковертебральных суставах. Лечение корешкового синдрома шейного отдела позвоночника может быть как консервативным, так и оперативным, в зависимости от клинической картины и генеза компрессии.
При раздражении корешков шейного отдела позвоночника, при воспалении или компрессии, появляются боли в шее с иррадиацией в руки, нарушения чувствительности, мышечная слабость в зоне иннервации поврежденного корешка.
Симптомы корешкового синдрома в шейном отделе позвоночника могут развиваться внезапно или постепенно, и периоды обострения сменяются ремиссией.
Причины цервикальной радикулопатии
Любое патологическое состояние, которое каким-то образом сжимает или раздражает нервный корешок в шейном отделе позвоночника, может вызвать цервикальную радикулопатию.
Наиболее распространенными причинами являются:
Симптомы
Тип боли также может варьироваться. Некоторые пациенты описывают тупую, постоянную боль. Однако другие пациенты описывают боль как острую (ножевую) или сильное жжение.
Пациенты могут ощущать покалывание пальцев, что также может сопровождаться онемением. Ощущение онемения или слабости в руке также может повлиять на способность захватывать или поднимать объекты, а также выполнять другие повседневные задачи, такие как написание, одевание одежды.
Определенные движения шеи, такие как разгибание шеи назад, наклон шеи или ротация, могут увеличить боль. Некоторые пациенты отмечают, что боль уменьшается, когда они кладут руку за голову; движение может снимать давление на нервный корешок, что, в свою очередь, уменьшает выраженность симптомов.
Виды цервикальной радикулопатии
В то время как специфические симптомы у любого пациента могут широко варьироваться, существуют характерные симптомы для каждого уровня поражения корешка:
Для подбора адекватной тактики лечения корешкового синдрома в шейном отделе позвоночника необходимо правильно идентифицировать причину симптомов. Например, цервикальная радикулопатия и синдром запястного канала могут иметь похожие симптомы, такие как боли в руке и онемение, поэтому необходимо точно определить генез симптоматики, что позволит прицельно воздействовать на фактический источник проблемы.
Диагностика
При наличии таких симптомов как боль в шее или связанные с ней симптомы, такие как покалывание, слабость или онемение плеча, руки и / или кисти, врач, скорее всего, начнет со следующего:
Инструментальные методы диагностики
КТ-сканирование с миелографией имеет точность, приближающуюся к 96% при диагностике грыжи диска шейного отдела позвоночника. Кроме того, использование контрастного материала позволяет визуализировать субарахноидальное пространство и оценить состояние спинного мозга и нервных корешков.
Электродиагностические методы исследования важны для выявления физиологических нарушений нервного корешка и исключения других неврологических причин симптоматики у пациента. Было показано, что ЭМГ ( ЭНМГ) исследование полезно при диагностике радикулопатии и хорошо коррелирует с результатами миелографии и хирургического лечения.
Лечение
Консервативное лечение корешкового синдрома шейного отдела позвоночника может включать в себя следующие методы лечения:
Отдых или изменение активности. Ношение шейного воротника во время острого болевого синдрома. Часто цервикальная радикулопатия разрешается сама по себе, особенно если симптомы незначительны. Ограничение напряженных действий, таких как занятия, спортом или подъем тяжелых предметов или улучшение осанки во время сидения или вождения, иногда может быть достаточно в качестве лечения.
Медикаменты. Для уменьшения симптомов боли возможно использование различных противовоспалительных препаратов ( диклофенак, мовалис, ибупрофен) миорелаксантов.
Если лекарственные препараты этой группы не оказывают эффекта, то возможно подключение опиоидов на короткий промежуток времени.
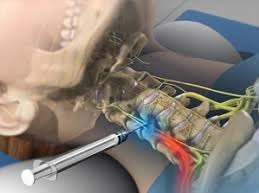
Тракционная терапия. Скелетное вытяжение достаточно часто применяется при лечении корешкового синдрома в шейном отделе позвоночника. Тракции выполняются на специализированных тракционных столах с контролируемой нагрузкой. Тракция позволяет немного уменьшить компрессию корешка за счет увеличения расстояния между позвонками. •
Физиотерапия. Современные методики физиотерапии, такие как криотерапия или Хивамат, также как и традиционные методы ( электрофорез, фонофорез ) широко используются как в острой стадии корешкового синдрома, так и в комплексе реабилитационных методик.
Хирургическое лечение
Если консервативные методы лечения не обеспечивают снижение боли или если такие неврологические симптомы, как онемение и слабость рук, продолжают прогрессировать, то тогда можно рассмотреть вопрос о хирургическом вмешательстве.
Наиболее часто в лечении цервикальной радикулопатии применяются следующие оперативные методики: