Чем лечить лейкоциты в мазке у женщины
Лейкоциты в мазке у женщин
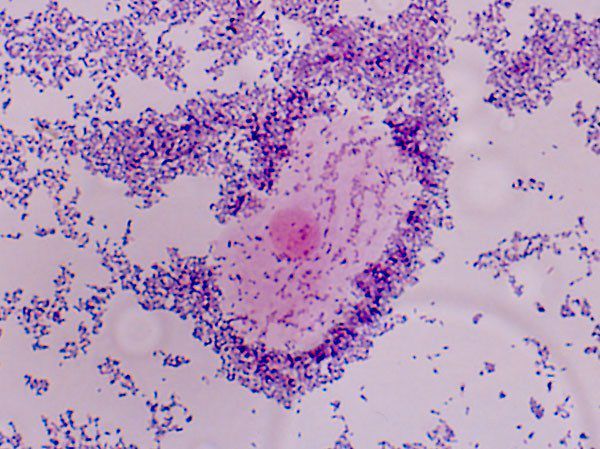
Оценка лейкоцитарной реакции в микроскопии мазка:
Умеренное, большое количество и сплошное покрытие оцениваются как различной степени выраженности признаки воспалительной реакции.
Причины повышенных лейкоцитов в мазке
Лейкоциты в мазке у девушек-девственниц
Воспалительные процессы в половых путях бывают не только у девушек и женщин, живущих половой жизнью. Различные заболевания, в том числе и инфекционной природы, могут передаваться не только половым путем, но и контактно-бытовым (общие предметы пользования, нарушения интимной гигиены и т.п.). Поэтому лейкоцитоз в мазке может быть у детей, девочек-подростков и у девственниц, не имевших традиционных половых отношений. Для выяснения его причин также сдаются анализы.
Взятие для диагностики мазка, ПЦР и посева у девственницы осуществляется таким же образом как и у женщин, живущих половой жизнью. Однако при этом гинекологическое зеркало не используется, взятие материала из влагалища проводится через отверстие в девственной плеве специальными тонкими мягкими зондиками. По показаниям и по желанию берут материал на исследование из уретры и других локализаций. Процедура забора, осуществляемая нашими врачами гинекологами, абсолютно безболезненна, повреждение девственной плевы исключается!
«Причины лейкоцитов в мазке?»
Лейкоциты повышены, но инфекции нет
Возможные методы диагностики причин высокого лейкоцитоза:
 |  |  |  |
| Мазки | ПЦР | ЗППП | ПЦР 12 18 |
 |  |  |  |
| Флороценоз | Цитология | Онкомаркер | НАСБА |
Лечение лейкоцитов в мазке
По результатам проведенной полноценной комплексной диагностики наш врач гинеколог индивидуально подбирает схему терапии воспалительного процесса. Именно полноценное обследование позволяет выявит истинную причину, почему в мазке много лейкоцитов и лечение в этом случае будет эффективным. Именно ЛЕЧЕНИЕ, а не подлечивание до очередного обострения, как это бывает в большинстве случаев.
Редко, но встречается ситуация, когда хорошее лечение проведено, но лейкоциты в мазке остаются повышены. Это одна из самых сложных для решения проблем. Похоже в таких случаях это связано с дисбактериозом на уровне влагалища и шейки матки. Здесь часто не помогают даже многократные курсы антибиотикотерапии, инфекции после лечения антибиотиками тоже могут не обнаруживаться. А лейкоциты в мазке повышены и держатся на высоком уровне. В подобных случаях рекомендуется периодически проводить курсы местной санации (свечи с антибактериальными компонентами) и упорно бороться за поддержание нормальной микрофлоры кишечника.
⚠ Схема лечения лейкоцитоза
В результатах мазка повышены лейкоциты и Вам хотелось бы получить назначение препаратов? Либо узнать план обследования, что делать дальше для прояснения ситуации и постановки более точного диагноза? Не хотите посещать гинекологию во время карантина по коронавирусу? Если по каким-то причинам Вы не можете пойти на прием к врачу в женскую консультацию или свою поликлинику, получить схему лечения можно на приеме врача в нашей клинике или воспользоваться платным онлайн сервисом «Интернет гинекология» на сайте или, для ускорения процесса, мессенджерами ☏ WhatsApp ☏ Viber (эти услуги платные).
⚠ Как получить услугу:
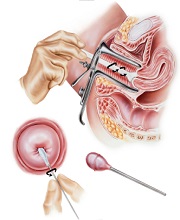
Гинекологический мазок «на флору»: на что смотреть, и как понять
Большинству женщин мазок «на флору» знаком, как самый «простой» гинекологический анализ. Однако исследование куда «полезнее», чем может казаться. И всего несколько (а то и одно) отклонений способны подсветить значимые проблемы, еще до появления каких-либо симптомов. Так как же понять полученные результаты? Рассказываем по пунктам.
1. Эпителий
Как известно, любой живой объект в природе имеет ограниченный срок жизни, по истечении которого он погибает «от старости».
Эпителий в гинекологическом мазке – это и есть слущенные «старые» клетки слизистой оболочки влагалища, цервикального или уретры (в зависимости от оцениваемого локуса). Которые могут присутствовать в материале в умеренных количествах.
Превышение нормативных пределов («много» или «обильно») может указывать на:
Уменьшение или отсутствие эпителия в мазке – на атрофические изменения, недостаток эстрадиола или избыток андрогенов.
Кроме того, ввиду зависимости эпителия от уровня половых гормонов, его количество в материале может сильно меняться в зависимости от дня цикла, начиная с единичного «в поле зрения» в самом начале – до умеренного и даже большого количества ближе к овуляции и во время нее.
А появление в мазке так называемых «ключевых клеток» (эпителий, «облепленный» мелкими кокковыми бактериями) – является маркером бактериального вагиноза.
2. Лейкоциты
«Норма» лейкоцитов в мазке также сильно зависит от стадии цикла и уровня половых гормонов, а также исследуемого локуса.
Так, за «максимум» для:
Повышение показателя – очевидно, свидетельствует о воспалении, а полное отсутствие может иметь место в норме в самом начале цикла.
Слизь
Результат «отсутствует», «мало» или «умеренно» для этого показателя является нормой, что тоже связано с индивидуальными особенностями гормонального фона и циклом.
А вот «много» слизи в мазке – может свидетельствовать о том, что мазок взят в середине цикла, дисбиотических изменениях или избытке эстрогенов. Поэтому требует внимания специалиста или, как минимум, контроля в динамике.
Флора
Преобладающей флорой женских половых путей в норме у женщин репродуктивного возраста, как известно, являются лактобактерии (или палочки Дедерлейна). Количество которых может быть от умеренного до обильного, в том зависимости, в том числе, от фазы менструального цикла.
Патологические элементы
Присутствия мицелия грибов, трихомонад, диплококков (в том числе и возбудитель гонореи), лептотрикса, мобилункуса и прочих патогенных микроорганизмов в нормальном мазке не допускается, даже в минимальном количестве. А их выявление – серьезный повод незамедлительно обратиться за лечением.
Что такое бактериальный вагиноз (дисбактериоз влагалища)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Чурсиной Ю.А., гинеколога со стажем в 7 лет.
Определение болезни. Причины заболевания
Бактериальный вагиноз — это инфекционное невоспалительное заболевание, при котором во влагалище происходит обильный рост определённых микроорганизмов и резкое снижение молочнокислых бактерий, обладающих защитными свойствами.
Причины бактериального вагиноза весьма разнообразны. К ним можно отнести как банальные нарушения интимной гигиены, так и более сложные ситуации.
К факторам, влияющим на микрофлору и способствующим возникновению болезни можно отнести:
Возможен ли бактериальный вагиноз у мужчин
Бактериальный вагиноз у мужчин невозможен. Однако мужчина может быть носителем инфекции, которая станет причиной бактериального вагиноза у женщины.
Бактериальный вагиноз у ребёнка
Биоценоз микрофлоры ребёнка формируется при прохождении через родовые пути матери. Если мама — носитель возбудителей бактериального вагиноза, то такая же флора будет и у ребёнка. В таком случае у девочки может развиться бактериальный вагиноз.
Влияние вагиноза на процесс зачатия и на беременность
Бактериальный вагиноз связан со следующими заболеваниями: бесплодие, невынашивание беременности, замершие беременности, преждевременные роды, хориоамнионит (инфицирование оболочек плода и жидкости, окружающих ребёнка в утробе матери) и истмико-цервикальная недостаточность (преждевременное открытие шейки матки при беременности). В основе этих заболеваний лежит хронический эндометрит, возникающий под влиянием возбудителей вагиноза.
Симптомы бактериального вагиноза
Основной признак бактериального вагиноза — это обильные жидкие однородные выделения из половых путей с неприятным запахом. Они могут быть серого или белого цвета.
Чувство жжения и зуда также характерны для вагинита — воспалительного процесса во влагалище. От бактериального вагиноза его отличает чувство сухости влагалища, а также покраснение и отёк его оболочки.
Патогенез бактериального вагиноза
У бактериального вагиноза нет одного конкретного возбудителя — он может быть вызван различными микроорганизмами. К наиболее частым причинам вагиноза относят не только упомянутые G.vaginalis, но и фузобактерии, пептострептококки, вейлонеллу, вагинальный атопобиум, а также бактерии Peptoniphilus, Prevotella, P. bivia и M. Mulieris. Чаще всего развитие болезни провоцирует сочетание 2-3 микроорганизмов и более.
Как передаётся бактериальный вагиноз
Классификация и стадии развития бактериального вагиноза
На данный момент какая-либо классификация и разделение на стадии заболевания отсутствуют. Кода в МКБ-10 (Международной классификации болезней), который бы соответствовал диагнозу «Бактериальный вагиноз», тоже нет. Для кодирования данного состояния используются другие коды. Чаще всего его относят к «N86. Другие воспалительные заболевания влагалища», что является неправильным и не всегда корректным.
Ранее использовалась классификация, предложенная Е.Ф. Кира в 1995 году. Согласно ей, выделяли четыре типа вагинального микробиоценоза — совокупности микроорганизмов, обитающих во влагалище:
Сегодня такая классификация не используется из-за значительного расширения познаний о микробиоценозе влагалища и появлении современных методов лабораторной диагностики.
Классификация бактериального вагиноза на основании микроскопического исследования:
Осложнения бактериального вагиноза
Чем опасен бактериальный вагиноз
Диагностика бактериального вагиноза
Диагностика бактериального вагиноза обычно не представляет существенных трудностей. Тем не менее при постановке диагноза часто можно встретить ошибки: как гипердиагностику (когда пациентке приписывается болезнь, которой у неё на самом деле нет), так и гиподиагностику.
Чаще всего правильно определить заболевание удаётся уже при первом обращении женщины к врачу. В таких случаях диагноз ставится на основании характерных жалоб, данных осмотра и Рh-метрии влагалищных выделений. Иногда может понадобится достаточно обширное клинико-лабораторное обследование.
Какие показатели важны для диагностики бактериального вагиноза
В диагностике бактериального вагиноза используются критерии R. Amsel. К ним относятся:
Диагноз «Бактериальный вагиноз» устанавливается при наличии минимум трёх признаков.
Также существует полуколичественная оценка мазков влагалищной жидкости, окрашенных по Граму, по шкале от 0 до 10. Сейчас этот метод практически не используется.
Для лабораторной диагностики бактериального вагиноза применяется метод PCR Real Time в рамках комплексного анализа микрофлоры влагалища. Существует ряд тест-систем, самыми распространёнными из которых являются Фемофлор 16+КВМ и Фемофлор скрин. Данные тест-системы позволяют получить достаточно полное представление об особенностях микробиоценоза влагалища женщины и назначить обоснованное лечение.
К клиническим методам диагностики относят различные экспресс-тесты: Fem-exam, BVBlue, Pip-activity TestCard. Однако все они диагностики широко не применяются в клинической практике. В основном это связано с их недостаточной чувствительностью.
Дифференциальная диагностика с трихомониазом, кандидозом и уреаплазмозом
Лечение бактериального вагиноза
К какому врачу обратиться
Лечением бактериального вагиноза занимается гинеколог.
Когда стоит обратиться к врачу
К врачу следует обратиться при появлении симптомов бактериального вагиноза: обильных выделениях из половых путей с неприятным запахом, зуде или жжении во влагалище и в области прямой кишки, нарушении мочеиспускания и болезненных ощущениях во время или после полового акта.
Как лечить вагиноз дома. Народные средства от бактериального вагиноза
Ни в коем случае нельзя заниматься самолечением — его должен назначать врач, иначе это может негативно сказаться на здоровье женщины.
Чем лечить бактериальный вагиноз
Для устранения бактериального вагиноза используют антисептические средства и различные комбинированные препараты. В настоящее время доказана эффективность двухэтапной схемы лечения бактериального вагиноза: первый этап заключается в применении антисептических средств, а второй — в восстановлении микрофлоры влагалища.
Существует достаточно много как зарубежных, так и российских рекомендаций и схем лечения данного заболевания. В соответствии с Евразийскими клиническими рекомендациями по рациональному применению антимикробных средств в амбулаторной практике, при устранении бактериального вагиноза следует использовать следующие препараты [7] :
Средства терапии первой линии:
Средства терапии второй линии:
Продолжительность и кратность приёма этих средств определяется врачом индивидуально. Кроме того, существует значительное количество комбинированных препаратов.
Эубиотики (пробиотики)
Для восстановления вагинальной микрофлоры могут быть использованы вагинальные капсулы с живыми лактобактериями и гель с молочной кислотой.
Особенности лечения у беременных
В первом триместре беременности не применяют препараты системного действия. Лечение проводят только местно, свечами, например «Клиндацином». Со второго-третьего триместра, помимо местного лечения, можно применять метронидазол и клиндамицин в таблетках.
Питание при бактериальном вагинозе
Соблюдение диеты на течение бактериального вагиноза не влияет. При лечении следует исключить алкоголь, так как применяемые препараты могут замедлить расщепление этилового спирта, в результате чего общее самочувствие ухудшится.
Прогноз. Профилактика
Прогноз при своевременно начатом лечении в большинстве случаев благоприятный. Иногда возможны рецидивы заболевания. При их возникновении необходим комплексный подход к пациентке, полное клинико-лабораторное обследование и исключение сопутствующих заболеваний, которые могут увеличивать риск повторного появления бактериального вагиноза. Также нужно проконсультироваться по вопросам питания и образа жизни.
В качестве профилактики возникновения бактериального вагиноза прежде всего нужно исключить такие факторы риска, как:
Существенный вклад в развитие и рецидивы заболевания вносят частые смены половых партнёров, тяжёлые сопутствующие заболевания, злоупотребление алкоголем, курение. Всего этого следует избегать.
Немаловажную роль в профилактике играет здоровый образ жизни, адекватная физическая активность и приверженность к правильному питанию — вегетарианская диета и повышенное потребление «быстрых» углеводов увеличивают риск рецидива.
Для предупреждения бактериального вагиноза нужно следовать рекомендациям по интимной гигиене:
Можно ли заниматься сексом при бактериальном вагинозе
Заниматься сексом при бактериальном вагинозе можно, так как он не относится к заболеваниям, передающимся половым путём. Однако бактериальный вагиноз ассоциирован с уреаплазмозом и микоплазмозом, поэтому клинические проявления могут возникнуть и у сексуального партнёра заражённой женщины. Кроме того, бактериальный вагиноз зачастую сопровождается характерным «рыбным» запахом и обильными выделениями, что может стать психологической преградой для полового акта.
Гинеколог нашел у меня лейкоциты! Это плохо? Мне надо лечиться?
Вам приходилось слышать фразу: «У вас повышены лейкоциты!» или «У вас лейкоцитоз», и сразу после этого вам предлагают довольно объемное лечение, иногда в список препаратов входит две-три антибиотика, потому что у вас наверняка «страшное воспаление»? «Лечение» лейкоцитов стало коммерчески выгодным шарлатанством в постсоветской медицине, и сегодня я постараюсь вам объяснить, почему трезво мыслящий, прогрессивный врач лейкоциты не лечит.
Что собой представляют лейкоциты и какова их роль для организма человека
Лейкоциты — это «белые клетки крови», или белые кровяные тельца. Они выполняют разную роль, но также являются неотъемлемой частью защитной системы.
Существует два их типа: гранулоциты и агранулоциты. Гранулоциты содержат в цитоплазме (жидкость внутри клеток) вещества в виде гранул, поэтому их также называют зернистыми лейкоцитами. В эту группу входят нейтрофилы, базофилы и эозинофилы. Их ядра тоже имеют разную форму, поэтому такие лейкоциты часто называют полиморфноядерными или сегментированными.
Другой тип лейкоцитов не содержит гранулы, поэтому их называют агранулоцитами. К ним относят лимфоциты (В и Т) и моноциты, также делящиеся на подклассы лейкоцитов. Они имеют одно ядро правильной формы, поэтому называются моноядерными лейкоцитами.
Если гранулоциты выполняют защитную функцию непосредственно в очаге инфекции или поврежденных клеток, то агранулоциты, в частности лимфоциты, играют важную роль в формировании иммунной памяти и образовании антител (иммуноглобулинов).
Лейкоциты живут от 13 до 20 дней, но вырабатываются костным мозгом ежедневно.
Интересное по теме
«Плохие анализы» лечить не нужно: отрывок из книги акушера-гинеколога Ольги Белоконь «Я беременна, что делать?»
Откуда возникли мифы об опасности лейкоцитов
Мифы об «опасности» лейкоцитов начались от ненаучного объяснения их появления при воспалительных процессах, и существуют, в основном, только на территории постсоветского пространства из-за низкого уровня подготовки врачей (чрезмерно старые учебники по медицине).
Действительно, при возникновении воспаления (особенно при наличии бактерий) в его очаге появляется большое количество нейтрофилов, то есть полиморфноядерных лейкоцитов. В гное часто находят так называемые «гнойные клетки» — измененные полиморфноядерные лейкоциты в виде скоплений вперемешку со слизью, бактериями и обрывками разрушенных клеток.
Это защитная реакция организма. Фактически, образованием таких «конгломератов» лейкоцитов, организм старается ограничить распространение бактерий и других микроорганизмов за пределы пораженного участка.
Иногда особый вид гранулоцитов, которые можно обнаружить, например, во влагалище, называют токсическими лейкоцитами, что не вовсе не справедливое название, а скорее наоборот.
Запомните: если лейкоцитов много — это хороший признак, говорящий о том, что организм принял все меры по устранению инфекции или воспаления (не всегда воспаление является результатом инфекции).
Лейкоциты и репродуктивная система женщины
Лейкоциты и репродуктивная система женщины неразделимы. Это динамический процесс в организме женщин, полностью зависящий от гормонального фона. Количество и вид лейкоцитов меняются каждый день в течение всего менструального цикла.
Хотя при воспалении стенок влагалища и шейки матки уровень лейкоцитов во влагалищных выделениях может повышаться, но в большинстве случаев повышенный уровень лейкоцитов не означает воспаление.
Разновидность лейкоцитов и их уровни зависят во многом от дня менструального цикла, приема лекарственных препаратов, работы мочевого пузыря и кишечника. Количество полиморфноядерных лейкоцитов, например, может повышаться после полового акта, при удержании мочи больше четырех часов (при этом в моче тоже повышается количество лейкоцитов), после спринцеваний.
Большинство лабораторий не определяет вид лейкоцитов при микроскопическом изучении влагалищных мазков и на этом основана грубая ошибка в постановке диагнозов.
Только при постановке такого диагноза как аэробный бактериальный вагиноз определение пропорции количества лейкоцитов и клеток слизистой влагалища, а также наличие специфических лейкоцитов (гранулоцитов) вместе с другими важными признаками входит в диагностические критерии этого состояния.
Во всех остальных случаях оценки выделений влагалища, шейки матки и матки наличие лейкоцитов не играет никакой роли, поэтому их давно уже не определяют. Потому что нормы лейкоцитов во влагалище и в матке не существует!
Физиологическое увеличение количества лейкоцитов наблюдается при овуляции, менструации и беременности (для этих состояний тоже нет референтных значений количества лейкоцитов).
Шеечная слизь — это депо лейкоцитов, количество которых зависит от гормонального фона. Во время беременности из них и слизи канала шейки матки формируется плотная шеечная пробка (поэтому она белая и твердая на вид).
Нейтрофилы присутствуют в тканях эндометрия в небольшом количестве почти весь менструальный цикл, но за несколько дней до начала менструации их количество значительно повышается, и они доминируют на протяжении всего ее периода. Считается, что именно быстрое снижение уровня прогестерона перед менструацией — пусковой сигнал появления большого количества лейкоцитов в репродуктивных органах.
Основные нейтрофилы матки — это полиморфноядерные лейкоциты. Непосредственно перед менструацией из всех клеток стромы эндометрия лейкоциты составляют 50 процентов. Другими словами, перед менструацией эндометрий «нафарширован» лейкоцитами.
Эндометрий содержит разные лейкоциты: лимфоциты Т и В, макрофаги, нейтрофилы и ряд других. В нем также находится уникальный вид лейкоцитов — маточные натуральные киллеры (мНК, uNK), которые появляются в конце прогестероновой фазы и в начале беременности.
Без достаточного количества этих лейкоцитов имплантация, формирование плаценты и развитие беременности невозможны.
Натуральные киллеры не являются вредными и опасными лейкоцитами. В отличие от других натуральных киллеров, маточные НК отличаются специфическим строением, чувствительны к гормональным колебаниям, поэтому их количество полностью зависит от уровня половых гормонов и прогестерона. Маточный пролактин стимулирует выработку лимфоцитов.
Доказано, что применение противовоспалительных медикаментов (антибиотиков, нестероидных и стероидных противовоспалительных препаратов) в период зачатия ребенка значительно ухудшает имплантацию плодного яйца. Поэтому от этих препаратов отказались при проведении ЭКО.
Почему лейкоцитоз не диагноз и почему мы не лечим лейкоциты
Сам термин «лейкоцитоз» относят к крови: наличие больше 10 000 лейкоцитов в одном миллилитре крови. Поэтому использование понятия «лейкоцитоз» по отношению к моче, влагалищным выделениям и другим жидкостям организма является условным и не точным.
Появление большого количества лейкоцитов в крови может характеризовать наличие инфекции в организме или воспалительный процесс. Зная, какой класс лейкоцитов повышен, можно предполагать, является ли инфекция бактериальной, или вызвана другими видами микроорганизмов, а также может быть проявлением аллергической реакции.
Во время беременности лейкоцитоз — неотъемлемое и необходимое состояние.
Повышенный уровень лейкоцитов есть в крови (женщине предстоят роды и отслойка последа), поэтому перед родами уровень лейкоцитов может быть чрезвычайно высоким. Также, высокий уровень лейкоцитов в моче (до 25 в поле зрения при оценке общего анализа мочи) и во влагалищных выделениях.
Таким образом, лейкоцитоз в любой форме является необходимой стадией физиологической нормы менструального цикла женщины и всей беременности.
Чрезвычайно важно не «бороться» с лейкоцитами, не приписывать им наличие «скрытых инфекций», не лечить лейкоцитоз! Никто никогда в медицине не лечил и не лечит лейкоциты, кроме крайне малограмотных врачей. Если ваш врач занимается лечением лейкоцитов (лейкоцитоза), советую вам больше к нему не ходить.
Лейкоциты в мазке у женщин
Оценка лейкоцитарной реакции в микроскопии мазка:
Умеренное, большое количество и сплошное покрытие оцениваются как различной степени выраженности признаки воспалительной реакции.
Причины повышенных лейкоцитов в мазке
Лейкоциты в мазке у девушек-девственниц
Воспалительные процессы в половых путях бывают не только у девушек и женщин, живущих половой жизнью. Различные заболевания, в том числе и инфекционной природы, могут передаваться не только половым путем, но и контактно-бытовым (общие предметы пользования, нарушения интимной гигиены и т.п.). Поэтому лейкоцитоз в мазке может быть у детей, девочек-подростков и у девственниц, не имевших традиционных половых отношений. Для выяснения его причин также сдаются анализы.
Взятие для диагностики мазка, ПЦР и посева у девственницы осуществляется таким же образом как и у женщин, живущих половой жизнью. Однако при этом гинекологическое зеркало не используется, взятие материала из влагалища проводится через отверстие в девственной плеве специальными тонкими мягкими зондиками. По показаниям и по желанию берут материал на исследование из уретры и других локализаций. Процедура забора, осуществляемая нашими врачами гинекологами, абсолютно безболезненна, повреждение девственной плевы исключается!
«Причины лейкоцитов в мазке?»
Лейкоциты повышены, но инфекции нет
Возможные методы диагностики причин высокого лейкоцитоза:
 |  |  |  |
| Мазки | ПЦР | ЗППП | ПЦР 12 18 |
 |  |  |  |
| Флороценоз | Цитология | Онкомаркер | НАСБА |
Лечение лейкоцитов в мазке
По результатам проведенной полноценной комплексной диагностики наш врач гинеколог индивидуально подбирает схему терапии воспалительного процесса. Именно полноценное обследование позволяет выявит истинную причину, почему в мазке много лейкоцитов и лечение в этом случае будет эффективным. Именно ЛЕЧЕНИЕ, а не подлечивание до очередного обострения, как это бывает в большинстве случаев.
Редко, но встречается ситуация, когда хорошее лечение проведено, но лейкоциты в мазке остаются повышены. Это одна из самых сложных для решения проблем. Похоже в таких случаях это связано с дисбактериозом на уровне влагалища и шейки матки. Здесь часто не помогают даже многократные курсы антибиотикотерапии, инфекции после лечения антибиотиками тоже могут не обнаруживаться. А лейкоциты в мазке повышены и держатся на высоком уровне. В подобных случаях рекомендуется периодически проводить курсы местной санации (свечи с антибактериальными компонентами) и упорно бороться за поддержание нормальной микрофлоры кишечника.
⚠ Схема лечения лейкоцитоза
В результатах мазка повышены лейкоциты и Вам хотелось бы получить назначение препаратов? Либо узнать план обследования, что делать дальше для прояснения ситуации и постановки более точного диагноза? Не хотите посещать гинекологию во время карантина по коронавирусу? Если по каким-то причинам Вы не можете пойти на прием к врачу в женскую консультацию или свою поликлинику, получить схему лечения можно на приеме врача в нашей клинике или воспользоваться платным онлайн сервисом «Интернет гинекология» на сайте или, для ускорения процесса, мессенджерами ☏ WhatsApp ☏ Viber (эти услуги платные).
⚠ Как получить услугу:
Что такое бактериальный вагиноз (дисбактериоз влагалища)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Чурсиной Ю.А., гинеколога со стажем в 7 лет.
Определение болезни. Причины заболевания
Бактериальный вагиноз — это инфекционное невоспалительное заболевание, при котором во влагалище происходит обильный рост определённых микроорганизмов и резкое снижение молочнокислых бактерий, обладающих защитными свойствами.
Причины бактериального вагиноза весьма разнообразны. К ним можно отнести как банальные нарушения интимной гигиены, так и более сложные ситуации.
К факторам, влияющим на микрофлору и способствующим возникновению болезни можно отнести:
Возможен ли бактериальный вагиноз у мужчин
Бактериальный вагиноз у мужчин невозможен. Однако мужчина может быть носителем инфекции, которая станет причиной бактериального вагиноза у женщины.
Бактериальный вагиноз у ребёнка
Биоценоз микрофлоры ребёнка формируется при прохождении через родовые пути матери. Если мама — носитель возбудителей бактериального вагиноза, то такая же флора будет и у ребёнка. В таком случае у девочки может развиться бактериальный вагиноз.
Влияние вагиноза на процесс зачатия и на беременность
Бактериальный вагиноз связан со следующими заболеваниями: бесплодие, невынашивание беременности, замершие беременности, преждевременные роды, хориоамнионит (инфицирование оболочек плода и жидкости, окружающих ребёнка в утробе матери) и истмико-цервикальная недостаточность (преждевременное открытие шейки матки при беременности). В основе этих заболеваний лежит хронический эндометрит, возникающий под влиянием возбудителей вагиноза.
Симптомы бактериального вагиноза
Основной признак бактериального вагиноза — это обильные жидкие однородные выделения из половых путей с неприятным запахом. Они могут быть серого или белого цвета.
Чувство жжения и зуда также характерны для вагинита — воспалительного процесса во влагалище. От бактериального вагиноза его отличает чувство сухости влагалища, а также покраснение и отёк его оболочки.
Патогенез бактериального вагиноза
У бактериального вагиноза нет одного конкретного возбудителя — он может быть вызван различными микроорганизмами. К наиболее частым причинам вагиноза относят не только упомянутые G.vaginalis, но и фузобактерии, пептострептококки, вейлонеллу, вагинальный атопобиум, а также бактерии Peptoniphilus, Prevotella, P. bivia и M. Mulieris. Чаще всего развитие болезни провоцирует сочетание 2-3 микроорганизмов и более.
Как передаётся бактериальный вагиноз
Классификация и стадии развития бактериального вагиноза
На данный момент какая-либо классификация и разделение на стадии заболевания отсутствуют. Кода в МКБ-10 (Международной классификации болезней), который бы соответствовал диагнозу «Бактериальный вагиноз», тоже нет. Для кодирования данного состояния используются другие коды. Чаще всего его относят к «N86. Другие воспалительные заболевания влагалища», что является неправильным и не всегда корректным.
Ранее использовалась классификация, предложенная Е.Ф. Кира в 1995 году. Согласно ей, выделяли четыре типа вагинального микробиоценоза — совокупности микроорганизмов, обитающих во влагалище:
Сегодня такая классификация не используется из-за значительного расширения познаний о микробиоценозе влагалища и появлении современных методов лабораторной диагностики.
Классификация бактериального вагиноза на основании микроскопического исследования:
Осложнения бактериального вагиноза
Чем опасен бактериальный вагиноз
Диагностика бактериального вагиноза
Диагностика бактериального вагиноза обычно не представляет существенных трудностей. Тем не менее при постановке диагноза часто можно встретить ошибки: как гипердиагностику (когда пациентке приписывается болезнь, которой у неё на самом деле нет), так и гиподиагностику.
Чаще всего правильно определить заболевание удаётся уже при первом обращении женщины к врачу. В таких случаях диагноз ставится на основании характерных жалоб, данных осмотра и Рh-метрии влагалищных выделений. Иногда может понадобится достаточно обширное клинико-лабораторное обследование.
Какие показатели важны для диагностики бактериального вагиноза
В диагностике бактериального вагиноза используются критерии R. Amsel. К ним относятся:
Диагноз «Бактериальный вагиноз» устанавливается при наличии минимум трёх признаков.
Также существует полуколичественная оценка мазков влагалищной жидкости, окрашенных по Граму, по шкале от 0 до 10. Сейчас этот метод практически не используется.
Для лабораторной диагностики бактериального вагиноза применяется метод PCR Real Time в рамках комплексного анализа микрофлоры влагалища. Существует ряд тест-систем, самыми распространёнными из которых являются Фемофлор 16+КВМ и Фемофлор скрин. Данные тест-системы позволяют получить достаточно полное представление об особенностях микробиоценоза влагалища женщины и назначить обоснованное лечение.
К клиническим методам диагностики относят различные экспресс-тесты: Fem-exam, BVBlue, Pip-activity TestCard. Однако все они диагностики широко не применяются в клинической практике. В основном это связано с их недостаточной чувствительностью.
Дифференциальная диагностика с трихомониазом, кандидозом и уреаплазмозом
Лечение бактериального вагиноза
К какому врачу обратиться
Лечением бактериального вагиноза занимается гинеколог.
Когда стоит обратиться к врачу
К врачу следует обратиться при появлении симптомов бактериального вагиноза: обильных выделениях из половых путей с неприятным запахом, зуде или жжении во влагалище и в области прямой кишки, нарушении мочеиспускания и болезненных ощущениях во время или после полового акта.
Как лечить вагиноз дома. Народные средства от бактериального вагиноза
Ни в коем случае нельзя заниматься самолечением — его должен назначать врач, иначе это может негативно сказаться на здоровье женщины.
Чем лечить бактериальный вагиноз
Для устранения бактериального вагиноза используют антисептические средства и различные комбинированные препараты. В настоящее время доказана эффективность двухэтапной схемы лечения бактериального вагиноза: первый этап заключается в применении антисептических средств, а второй — в восстановлении микрофлоры влагалища.
Существует достаточно много как зарубежных, так и российских рекомендаций и схем лечения данного заболевания. В соответствии с Евразийскими клиническими рекомендациями по рациональному применению антимикробных средств в амбулаторной практике, при устранении бактериального вагиноза следует использовать следующие препараты [7] :
Средства терапии первой линии:
Средства терапии второй линии:
Продолжительность и кратность приёма этих средств определяется врачом индивидуально. Кроме того, существует значительное количество комбинированных препаратов.
Эубиотики (пробиотики)
Для восстановления вагинальной микрофлоры могут быть использованы вагинальные капсулы с живыми лактобактериями и гель с молочной кислотой.
Особенности лечения у беременных
В первом триместре беременности не применяют препараты системного действия. Лечение проводят только местно, свечами, например «Клиндацином». Со второго-третьего триместра, помимо местного лечения, можно применять метронидазол и клиндамицин в таблетках.
Питание при бактериальном вагинозе
Соблюдение диеты на течение бактериального вагиноза не влияет. При лечении следует исключить алкоголь, так как применяемые препараты могут замедлить расщепление этилового спирта, в результате чего общее самочувствие ухудшится.
Прогноз. Профилактика
Прогноз при своевременно начатом лечении в большинстве случаев благоприятный. Иногда возможны рецидивы заболевания. При их возникновении необходим комплексный подход к пациентке, полное клинико-лабораторное обследование и исключение сопутствующих заболеваний, которые могут увеличивать риск повторного появления бактериального вагиноза. Также нужно проконсультироваться по вопросам питания и образа жизни.
В качестве профилактики возникновения бактериального вагиноза прежде всего нужно исключить такие факторы риска, как:
Существенный вклад в развитие и рецидивы заболевания вносят частые смены половых партнёров, тяжёлые сопутствующие заболевания, злоупотребление алкоголем, курение. Всего этого следует избегать.
Немаловажную роль в профилактике играет здоровый образ жизни, адекватная физическая активность и приверженность к правильному питанию — вегетарианская диета и повышенное потребление «быстрых» углеводов увеличивают риск рецидива.
Для предупреждения бактериального вагиноза нужно следовать рекомендациям по интимной гигиене:
Можно ли заниматься сексом при бактериальном вагинозе
Заниматься сексом при бактериальном вагинозе можно, так как он не относится к заболеваниям, передающимся половым путём. Однако бактериальный вагиноз ассоциирован с уреаплазмозом и микоплазмозом, поэтому клинические проявления могут возникнуть и у сексуального партнёра заражённой женщины. Кроме того, бактериальный вагиноз зачастую сопровождается характерным «рыбным» запахом и обильными выделениями, что может стать психологической преградой для полового акта.
Гинеколог нашел у меня лейкоциты! Это плохо? Мне надо лечиться?
Вам приходилось слышать фразу: «У вас повышены лейкоциты!» или «У вас лейкоцитоз», и сразу после этого вам предлагают довольно объемное лечение, иногда в список препаратов входит две-три антибиотика, потому что у вас наверняка «страшное воспаление»? «Лечение» лейкоцитов стало коммерчески выгодным шарлатанством в постсоветской медицине, и сегодня я постараюсь вам объяснить, почему трезво мыслящий, прогрессивный врач лейкоциты не лечит.
Что собой представляют лейкоциты и какова их роль для организма человека
Лейкоциты — это «белые клетки крови», или белые кровяные тельца. Они выполняют разную роль, но также являются неотъемлемой частью защитной системы.
Существует два их типа: гранулоциты и агранулоциты. Гранулоциты содержат в цитоплазме (жидкость внутри клеток) вещества в виде гранул, поэтому их также называют зернистыми лейкоцитами. В эту группу входят нейтрофилы, базофилы и эозинофилы. Их ядра тоже имеют разную форму, поэтому такие лейкоциты часто называют полиморфноядерными или сегментированными.
Другой тип лейкоцитов не содержит гранулы, поэтому их называют агранулоцитами. К ним относят лимфоциты (В и Т) и моноциты, также делящиеся на подклассы лейкоцитов. Они имеют одно ядро правильной формы, поэтому называются моноядерными лейкоцитами.
Если гранулоциты выполняют защитную функцию непосредственно в очаге инфекции или поврежденных клеток, то агранулоциты, в частности лимфоциты, играют важную роль в формировании иммунной памяти и образовании антител (иммуноглобулинов).
Лейкоциты живут от 13 до 20 дней, но вырабатываются костным мозгом ежедневно.
Интересное по теме
«Плохие анализы» лечить не нужно: отрывок из книги акушера-гинеколога Ольги Белоконь «Я беременна, что делать?»
Откуда возникли мифы об опасности лейкоцитов
Мифы об «опасности» лейкоцитов начались от ненаучного объяснения их появления при воспалительных процессах, и существуют, в основном, только на территории постсоветского пространства из-за низкого уровня подготовки врачей (чрезмерно старые учебники по медицине).
Действительно, при возникновении воспаления (особенно при наличии бактерий) в его очаге появляется большое количество нейтрофилов, то есть полиморфноядерных лейкоцитов. В гное часто находят так называемые «гнойные клетки» — измененные полиморфноядерные лейкоциты в виде скоплений вперемешку со слизью, бактериями и обрывками разрушенных клеток.
Это защитная реакция организма. Фактически, образованием таких «конгломератов» лейкоцитов, организм старается ограничить распространение бактерий и других микроорганизмов за пределы пораженного участка.
Иногда особый вид гранулоцитов, которые можно обнаружить, например, во влагалище, называют токсическими лейкоцитами, что не вовсе не справедливое название, а скорее наоборот.
Запомните: если лейкоцитов много — это хороший признак, говорящий о том, что организм принял все меры по устранению инфекции или воспаления (не всегда воспаление является результатом инфекции).
Лейкоциты и репродуктивная система женщины
Лейкоциты и репродуктивная система женщины неразделимы. Это динамический процесс в организме женщин, полностью зависящий от гормонального фона. Количество и вид лейкоцитов меняются каждый день в течение всего менструального цикла.
Хотя при воспалении стенок влагалища и шейки матки уровень лейкоцитов во влагалищных выделениях может повышаться, но в большинстве случаев повышенный уровень лейкоцитов не означает воспаление.
Разновидность лейкоцитов и их уровни зависят во многом от дня менструального цикла, приема лекарственных препаратов, работы мочевого пузыря и кишечника. Количество полиморфноядерных лейкоцитов, например, может повышаться после полового акта, при удержании мочи больше четырех часов (при этом в моче тоже повышается количество лейкоцитов), после спринцеваний.
Большинство лабораторий не определяет вид лейкоцитов при микроскопическом изучении влагалищных мазков и на этом основана грубая ошибка в постановке диагнозов.
Только при постановке такого диагноза как аэробный бактериальный вагиноз определение пропорции количества лейкоцитов и клеток слизистой влагалища, а также наличие специфических лейкоцитов (гранулоцитов) вместе с другими важными признаками входит в диагностические критерии этого состояния.
Во всех остальных случаях оценки выделений влагалища, шейки матки и матки наличие лейкоцитов не играет никакой роли, поэтому их давно уже не определяют. Потому что нормы лейкоцитов во влагалище и в матке не существует!
Физиологическое увеличение количества лейкоцитов наблюдается при овуляции, менструации и беременности (для этих состояний тоже нет референтных значений количества лейкоцитов).
Шеечная слизь — это депо лейкоцитов, количество которых зависит от гормонального фона. Во время беременности из них и слизи канала шейки матки формируется плотная шеечная пробка (поэтому она белая и твердая на вид).
Нейтрофилы присутствуют в тканях эндометрия в небольшом количестве почти весь менструальный цикл, но за несколько дней до начала менструации их количество значительно повышается, и они доминируют на протяжении всего ее периода. Считается, что именно быстрое снижение уровня прогестерона перед менструацией — пусковой сигнал появления большого количества лейкоцитов в репродуктивных органах.
Основные нейтрофилы матки — это полиморфноядерные лейкоциты. Непосредственно перед менструацией из всех клеток стромы эндометрия лейкоциты составляют 50 процентов. Другими словами, перед менструацией эндометрий «нафарширован» лейкоцитами.
Эндометрий содержит разные лейкоциты: лимфоциты Т и В, макрофаги, нейтрофилы и ряд других. В нем также находится уникальный вид лейкоцитов — маточные натуральные киллеры (мНК, uNK), которые появляются в конце прогестероновой фазы и в начале беременности.
Без достаточного количества этих лейкоцитов имплантация, формирование плаценты и развитие беременности невозможны.
Натуральные киллеры не являются вредными и опасными лейкоцитами. В отличие от других натуральных киллеров, маточные НК отличаются специфическим строением, чувствительны к гормональным колебаниям, поэтому их количество полностью зависит от уровня половых гормонов и прогестерона. Маточный пролактин стимулирует выработку лимфоцитов.
Доказано, что применение противовоспалительных медикаментов (антибиотиков, нестероидных и стероидных противовоспалительных препаратов) в период зачатия ребенка значительно ухудшает имплантацию плодного яйца. Поэтому от этих препаратов отказались при проведении ЭКО.
Почему лейкоцитоз не диагноз и почему мы не лечим лейкоциты
Сам термин «лейкоцитоз» относят к крови: наличие больше 10 000 лейкоцитов в одном миллилитре крови. Поэтому использование понятия «лейкоцитоз» по отношению к моче, влагалищным выделениям и другим жидкостям организма является условным и не точным.
Появление большого количества лейкоцитов в крови может характеризовать наличие инфекции в организме или воспалительный процесс. Зная, какой класс лейкоцитов повышен, можно предполагать, является ли инфекция бактериальной, или вызвана другими видами микроорганизмов, а также может быть проявлением аллергической реакции.
Во время беременности лейкоцитоз — неотъемлемое и необходимое состояние.
Повышенный уровень лейкоцитов есть в крови (женщине предстоят роды и отслойка последа), поэтому перед родами уровень лейкоцитов может быть чрезвычайно высоким. Также, высокий уровень лейкоцитов в моче (до 25 в поле зрения при оценке общего анализа мочи) и во влагалищных выделениях.
Таким образом, лейкоцитоз в любой форме является необходимой стадией физиологической нормы менструального цикла женщины и всей беременности.
Чрезвычайно важно не «бороться» с лейкоцитами, не приписывать им наличие «скрытых инфекций», не лечить лейкоцитоз! Никто никогда в медицине не лечил и не лечит лейкоциты, кроме крайне малограмотных врачей. Если ваш врач занимается лечением лейкоцитов (лейкоцитоза), советую вам больше к нему не ходить.
Лейкоциты в мазке уретры
Мазки из уретры проводят, чтобы оценить наличие воспалительных заболеваний в органах мочеполовой системы.
Нормальные показатели говорят об отсутствии этих воспалительных процессов.
Нормой считается либо их отсутствие, либо наличие не больше десяти лейкоцитов в поле зрения.
Повышенные показатели лейкоцитов в мазке из уретры у мужчин
Если есть признаки воспалительных заболеваний органов мочеполовой системы, то у мужчин исследуется мазок из мочеиспускательного канала.
Такими симптомами является наличие зуда и неприятных выделений из мочеиспускательного канала.
И если проводится лечение, то мы наблюдаем его в динамике, сравнивая результаты после лечения, с результатами до него.
Лейкоциты повышаются, если идет воспалительный процесс.
Для мужчины характерно повышение уровня лейкоцитов, именно из-за воспалительных заболеваний органов МПС.
Это, в первую очередь, ЗППП.
Другие заболевания являются причиной роста числа лейкоцитов в мазках, крайне редко.
У мужчин нормальные показатели – это пять лейкоцитов в поле зрения, условно-нормальные показатели – это до десяти.
Мазки из мочеиспускательного канала берутся не только для определения уровня лейкоцитов.
Но и для определения инфекционного возбудителя, вызвавшего воспалительный процесс в органах мочеполовой системы.
Поэтому этот анализ очень информативный и нужно его проводить как можно пораньше.
Повышенные показатели лейкоцитов в мазке из уретры у женщин
Женские показатели анализа мазка из уретры сходны с мужскими.
Нормальные показатели – это небольшое количество лейкоцитов в поле зрения.
Большое количество лейкоцитов в мазках, говорит, в первую очередь, об остром либо вялотекущем заболевании органов мочеполовой системы.
У женщин, в первую очередь, исследуются мазки из влагалища и цервикального канала.
Если у женщин в мазках из влагалища лейкоциты превышают показатели в пятнадцать лейкоцитов в поле зрения, то это уже воспалительная патология.
Для цервикального канала показатели воспаления другие, свыше тридцати лейкоцитов в поле зрения.
У женщин, количество лейкоцитов, может, повышаться из-за воспаления мочевого пузыря или почек.
У женщин более короткий и широкий мочеиспускательный канал, чем у мужчин.
Поэтому они значительно чаще болеют воспалительными заболеваниями мочевого пузыря и почек.
К тому же они в угоду красивым нарядам не всегда тепло одеваются и получают переохлаждения всего организма, от чего страдают, в первую очередь, мочевой пузырь и почки.
Но нельзя ограничиваться одним анализом.
Правильнее брать мазки из четырех мест сразу: из вагины, цервикального канала, уретры и прямой кишки.
Тогда и результат будет правильный и не вызовет дополнительных вопросов.
Как мы уже убедились, во всех местах показатели содержания лейкоцитов в мазках не однозначные.
Результаты одного анализа всегда будет неполными.
Причины повышения уровня лейкоцитов в мазках из уретры
Как мы уже уяснили, причина повышения уровня лейкоцитов в мазках всегда воспалительные процессы в различных органах, просто у женщин таких органов больше.
Поэтому, если уровень лейкоцитов в мазках повышается, необходимо искать причину такого повышения.
Она может быть очень различной.
Но, почти всегда, это воспалительная реакция, иногда изменения гормонального фона при менструациях и беременности.
Это тоже нужно учитывать при расшифровке результатов содержания лейкоцитов мазков у женщин.