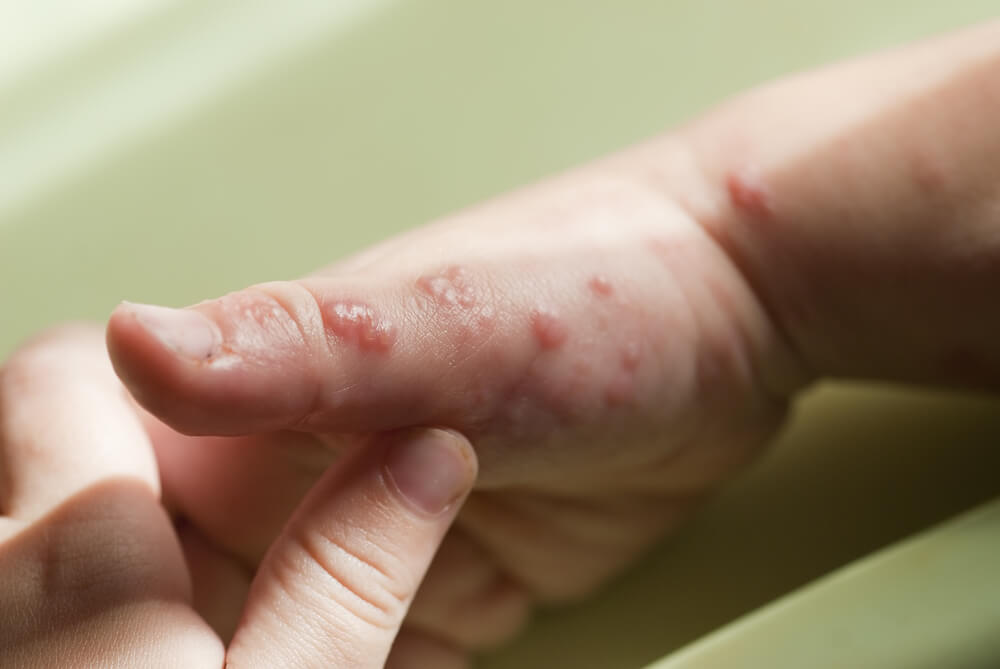
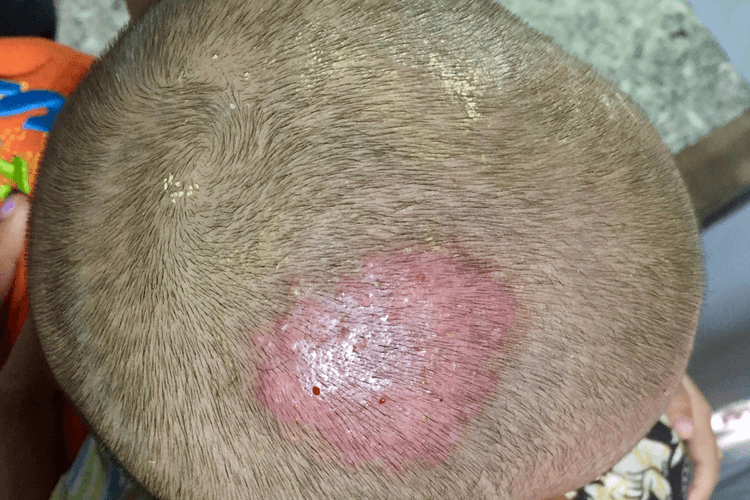
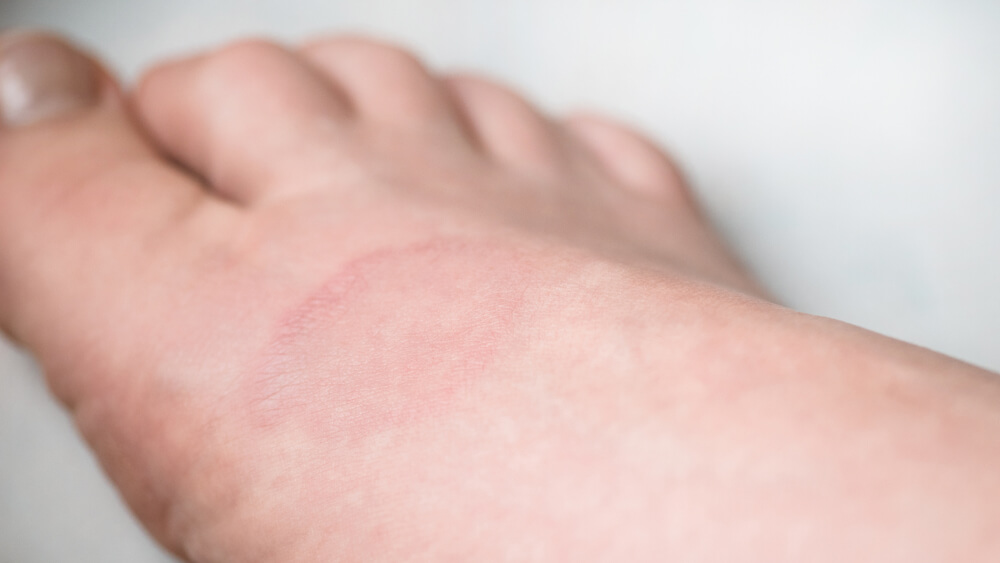
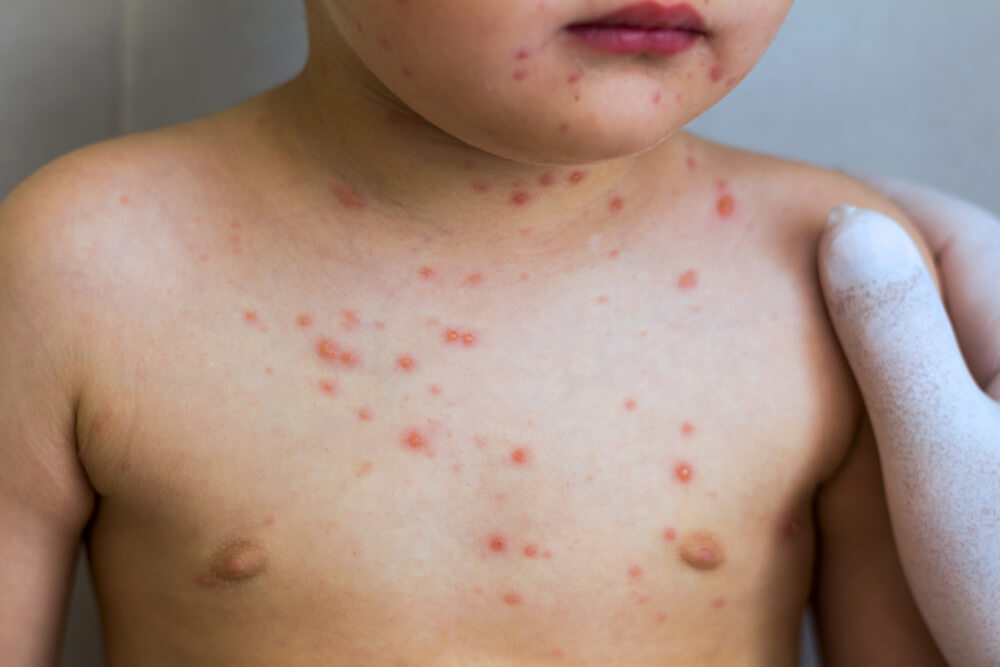
Чем лечить лишай у ребенка в домашних условиях на лице
Розовый лишай
Возникновение на коже сомнительных пятен, которые порой зудят и шелушатся, – серьезный повод обратиться к врачу и проверить наличие дерматологических заболеваний.
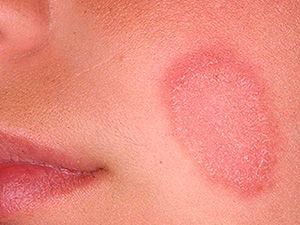
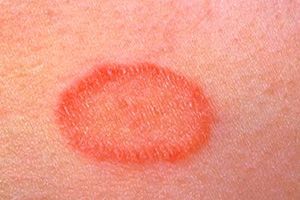
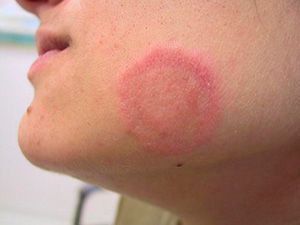
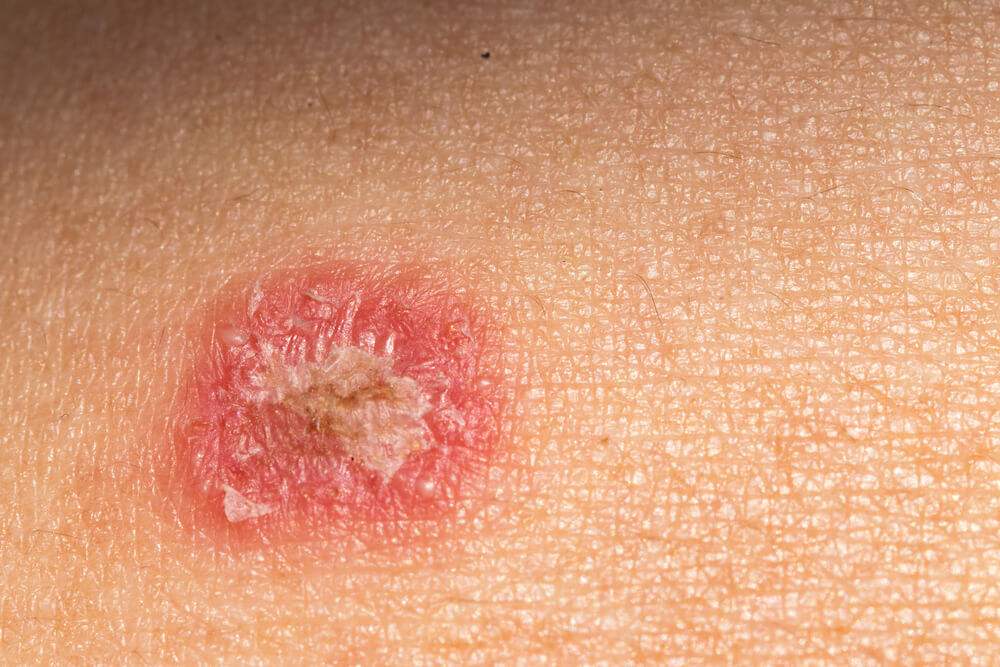
Розовый лишай (болезнь Жибера, розеола шелушащаяся, питириаз, питиаз) – острое кожное заболевание со специфичными высыпаниями, своеобразным течением и склонностью к сезонным рецидивам. Проявляется образованием на коже груди, спины, конечностей и других участков тела розовых пятен, расположенных по линиям максимальной растяжимости (линии Лангера). Со временем высыпания становятся похожи на крупные медальоны. С момента обнаружения первой материнской бляшки (крупного пятна) до полного исчезновения симптомов заболевания проходит 30-45 дней.
Причины питириаза
Несмотря на то, что болезнь Жибера встречается очень часто, механизм заболевания изучен не до конца. Предполагают, что первоначальную роль играют следующие факторы:
Симптомы питириаза
Клинические проявления розового лишая обусловлены воздействием инфекционных возбудителей и развитием аллергических реакций. Кожное заболевание проявляется следующими симптомами:
При грамотной терапии симптомы питириаза пропадают через 5-8 недель, пациент полностью выздоравливает. Более продолжительная терапия требуется, если высыпания имеют плотные узелки, волдыри или папулы. В исключительных случаях розовый лишай переходит в экзему, развиваются гнойные воспаления кожи, фолликулиты, стрептококковые инфекции и пр. Развитию осложнений способствует чрезмерная потливость пациента, склонность к аллергии, постоянное трение кожи и неправильное лечение.
Диагностика питириаза
При обнаружении на кожных покровах подозрительных пятнышек необходимо своевременно обратиться к дерматологу. При визуальном осмотре врач оценивает характер высыпаний, их форму, размеры, расположение на теле и способен поставить правильный диагноз. После дерматоскопии дополнительно проводятся следующие исследования – биохимические анализы крови и мочи, РМП (реакции микропреципитации с антигенами), кожные соскобы с травмированных участков.
Более сложная диагностика проводится, если кожное заболевание длится более шести недель. В этих случаях отделяемое из пораженных очагов отправляют на бакпосев. Поставить правильный диагноз поможет проведение биопсии и последующие гистологические исследования. С целью отличить болезнь Жибера от других типов лишая, токсидермии, псориаза, осложненного сифилиса и других патологий проводится люминесцентная диагностика, проверка соскоба на наличие патогенных грибков, делаются RPR-тесты на сифилис и пр.
Наши врачи
Розовый лишай у беременных
У женщин питириаз встречается чаще, чем у мужчин. Особенно опасно, когда кожное заболевание случается у беременных женщин. При обнаружении каких-либо высыпаний важно сразу посетить дерматолога и пройти лечение. Недопустимо рисковать здоровьем малыша и ждать, что бляшки сами исчезнут. Если болезнь не лечить, то присоединяются бактериальные инфекции, с которыми справиться намного сложнее.
Если у беременной женщины не выявлен розовый лишай, то тем не менее важно придерживаться следующих рекомендаций:
Лечение питириаза
Когда у пациента диагностирована болезнь Жибера, дерматолог разрабатывает индивидуальную схему лечения, чтобы избежать опасных осложнений. Существует мнение, что розовый лишай пройдет самостоятельно через несколько недель. В результате появляются осложнения, и пациент приходит к дерматологу с запущенной формой заболевания.
Медикаментозное лечение включает назначение следующих препаратов:
Рекомендации для пациентов
В период лечения пациенту рекомендовано придерживаться следующих рекомендаций:
Прогноз
Болезнь Жибера успешно лечится: через несколько недель исчезают зудящие розовые пятна и другие симптомы болезни. В случае осложнения грибковыми или бактериальными инфекциями, выздоровление может наступить не раньше, чем через два месяца. У человека, переболевшего розовым лишаем, нет стойкого иммунитета, и существует риск снова заболеть. Пациентам, склонным к аллергии, важно правильно питаться, укреплять собственный иммунитет и придерживаться здорового образа жизни. Никогда нельзя забывать о правилах личной гигиены, использовать только собственные гигиенические принадлежности. Это необходимо, так как в исключительных случаях питириаз может передаваться через них.
Важно! Своевременно обратиться к врачу и отказаться от самолечения. В многопрофильной клинике ЦЭЛТ созданы идеальные условия для пациентов. Посетить дерматолога и сдать лабораторные анализы можно в удобное время, без спешки и очередей.
Записывайтесь на прием к дерматологам ЦЭЛТ и эффективно избавляйтесь от кожных болезней.
Как выглядит лишай у человека
Определенные причины вызывают определенные формы заболевания со своей сопутствующей симптоматикой. Самыми распространенными разновидностями лишая у человека являются следующие: стригущий, опоясывающий лишай, розовый, красный плоский лишай и отрубевидный лишай.
Выбор методики лечения лишая у человека напрямую зависит от вида и этиологии кожного заболевания, распространенности патологического процесса и от состояния здоровья пациента. При этом программа терапии может предусматривать применение системных препаратов, местных медикаментов и народных средств.
Розовый лишай
Розовый лишай – это воспалительный процесс, обычно затрагивающий сразу несколько участков на теле человека. Для него характерно образование на коже пятен округлой формы розоватого или светло-коричневого оттенка, которые слегка шелушатся. Пятна могут вырастать в диаметре до нескольких сантиметров. Чаще всего заболевание поражает молодых женщин в период осенью и весной, в тот момент, когда иммунитет человека ослабевает, или по причине переохлаждения организма. Центральная часть пятна высыхает и шелушится. В пораженных местах всегда возникает несильный зуд. Как правило, розовый лишай локализуется в области спины, плеч, живота, по бокам и на кожных складках.
Стригущий лишай у человека
Лечение стригущего лишая основывается на местном применении серно-салициловой мази, 3-5-процентного раствора йода или серно-дегтярной мази. Трихофития, протекающая в осложненной форме, может потребовать проведения симптоматической терапии. В силу того, что стригущий лишай обладает высокой контагиозностью, заболевшего ограждают от контактов с окружающими до полного выздоровления.
Опоясывающий лишай
Тактика лечения опоясывающего лишая напрямую зависит от выраженности симптоматических проявлений и общего состояния пациента. Как правило, терапия основывается на применении иммуномодуляторов и противовирусных препаратов. При выраженном болевом синдроме больному назначают седативные и обезболивающие препараты, а при наличии церебральных нарушений – лекарственные средства, корректирующие работу нервной системы.
Отрубевидный лишай
Отрубевидный лишай является грибковой патологией кожного покрова. При этом на коже появляются пятна, различающиеся по своим формам и размерам. Как правило, на смуглой коже пятна словно обесцвечивают её, а в зимний период приобретают розовый или коричневый оттенок, то есть становятся несколько темнее естественной пигментации кожного покрова. Пятна при отрубевидном поражении крупные, имеют овальную форму, могут срастаться между собой, образуя обширные очаги с неровными очертаниями. Болезнь может затянуться на длительный промежуток времени, даже на несколько лет. Участок кожи, пораженный лишаем, подвергается шелушению.
Терапия отрубевидного лишая у человека сводится к использованию антимикотических мазей и таблетированных форм противогрибковых препаратов. В свою очередь, розовый лишай зачастую проходит самостоятельно и не требует составления лечебной программы. Больным рекомендуют избегать повышенной инсоляции, отказаться от ношения одежды из синтетики и сократить количество проводимых водных процедур.
Красный плоский лишай
Лечение красного плоского лишая начинают с устранения всех факторов, которые могли спровоцировать развитие болезни. Больному рекомендуют оградить себя от контактов с профессиональными и бытовыми аллергенами, провести обработку очагов инфекции и уделить повышенное внимание терапии всех сопутствующих заболеваний. При наличии выраженного зуда пациенту могут быть назначены противовоспалительные, противозудные и антиаллергические препараты (например, кларитин, тавегил или телфаст).
Важно понимать, что выбор схемы лечения лишая и определение порядка применения назначенных препаратов находятся в исключительной компетенции врача. Самолечение и бездумное использование медикаментов не только не способствует быстрому выздоровлению, но и, зачастую, осложняет течение болезни.
Профилактика лишая у человека
Профилактика лишая сводится к строгому соблюдению нескольких рекомендаций, направленных на предотвращение попадания вредной грибковой микрофлоры в человеческий организм и формирования условий, благоприятных для ее размножения и роста В первую очередь дерматологи призывают пациентов тщательно следить за уровнем иммунологической резистентности организма. Для того, чтобы не допустить ослабления иммунитета, необходимо:
Лишай у детей
Лишай – это часто встречающееся дерматологическое заболевание, характеризующееся возникновением различного вида пятен на коже. Лечением данной болезни занимаются врач-дерматолог.
Описание заболевания
В зависимости от разновидности лишая высыпания могут быть сухими или мокнущими, бледно-розовыми или ярко-красными. Чаще всего болезнь поражает спину, лицо и грудь ребенка (именно на этих участках находится наибольшее количество потовых желез). Заболевание имеет инфекционное происхождение и вызывается вирусами или грибками. Наиболее часто болезнь проявляется в весенне-летний сезон, когда на улице тепло и влажно.
На данный момент известно большое количество разновидностей лишая. Многие из них высококонтагиозны и являются потенциально опасными для близкого окружения ребенка. Именно поэтому при любых подозрениях на инфекционное заболевание необходимо незамедлительно показать больного квалифицированному специалисту.
Симптомы лишая

Данная форма преимущественно возникает у подростков более старшего возраста, ранее перенесших ветряную оспу. До появления кожных высыпаний у больного появляются следующие симптомы: слабость, сонливость, озноб, повышение температуры тела до субфебрильных значений. Нередко начало болезни путают с гриппом или ОРВИ.
Спустя несколько дней на коже ребенка в районе прохождения крупных нервных стволов и ветвей возникают множественные высыпания, наполненные прозрачным жидким содержимым. Затем пузырьки подсыхают, темнеют, покрываясь корочками.
Причины лишая
Главная причина образования лишая связана с проникновением в организм вирусной или грибковой инфекции. Однако сам процесс заражения до конца так и не изучен. Ученым остается неизвестным, почему далеко не все дети (даже те, кто входит в группу риска) болеют лишаем.
Несмотря на это выделяются факторы, повышающие риски возникновения заболевания у ребенка:
У каждой формы лишая имеются конкретные причины возникновения. Так, у розового лишая четко прослеживается инфекционно-аллергическая природа. Опоясывающий развивается вследствие попадания в организм различных видов вируса, стригущий и разноцветный – грибков.
Диагностика лишая
Дерматологи медицинского центра «СМ-Доктор» имеют многолетний опыт диагностики и лечения детей, заразившихся лишаем. Современные методики обследования и высокотехнологичное оборудование позволяют специалистам выявить форму и особенности течения заболевания еще при первом посещении клиники.
На первичном приеме врач беседует с ребенком и его родителями, выслушивает жалобы, старается определить факторы, которые способствовали возникновению кожной патологии (контакты с уличными животными, зараженными людьми и др.). Затем специалист переходит к визуальному осмотру, в процессе которого оценивает размеры образований, их цвет, форму и месторасположение.
После установления предварительного диагноза ребенок направляется на дополнительные исследования для его подтверждения:
Лечение лишая
Особенности лечения лишая определяются его видом, тяжестью течения и локализацией поражения. В зависимости от причины, вызвавшей заболевание, ребенку могут назначаться противогрибковые, антигистаминные или противомикробные препараты, кортикостероиды, иммуномодуляторы и поливитаминные комплексы. Непосредственно на очаг поражения рекомендуется наносить противозудные и противовоспалительные препараты в виде мазей или кремов.
Помимо этого в лечении лишая хорошо себя зарекомендовали физиотерапевтические процедуры: лазеротерапия, криотерапия, УФ-облечение и др.
Для предотвращения повторного инфицирования всю одежду, белье и полотенца необходимо специальным образом обрабатывать или менять на новые. Профилактика заболевания заключается в соблюдении правил личной гигиены, укреплении иммунной системы и поддержании чистоты в доме.
Лишай у человека
Лишай у человека относится к группе заболеваний кожи с грибковой и реже вирусной этиологией. Встречаются случаи неинфекционного происхождения. Сопровождается некрозом тканей и появлением очаговых пятен, узелковых образований и воспалений.
Согласно медицинской статистике, на каждые 100 000 населения около 10-15 людей имеют диагноз «лишай». Заболевание доставляет существенный психологический и физический дискомфорт.
В зависимости от типа возбудителя различают лишай на теле человека семи видов. Каждый из них имеет свои особенности проявления, тяжести течения и локализации.
Информация о лишае: симптомы, виды, причины и проявление
Болезнь лишай может возникать неоднократно у взрослых и детей. В большинстве случаев она заразна. В зоне риска находятся люди со сниженным иммунитетом.
Проявляется лишай у человека в виде единичных или множественных очаговых поражений с достаточно четкими границами. Бляшки преимущественно круглой формы с чешуйчатой поверхностью, которые могут возникать на разных участках тела. Основные факторы развития недуга:
Проявление симптомов
К категории «лишай» относится группа дерматологических патологий с различной этиологией. Проявляться они могут по-разному, в зависимости от клинической формы. Лишай на теле может иметь такие симптомы:
Семь видов болезни
В медицинской классификации лишай на коже может иметь семь разновидностей. Во время осмотра у врача может быть диагностирован один из следующих типов лишая:
Описание видов лишая
Все разновидности лишая требуют лечения. Изначально для выбора адекватной терапии требуется грамотная диагностика. Опоясывающий лишай на теле имеет вирусно-герпетическое происхождение. Локализация – межреберная область, по ходу расположения нервов. Возможно проявление и в других местах с основными нервными стволами. Чаще всего бывает с одной стороны тела в виде пузырьковой сыпи с образованием позже корочки. Инкубационный период лишая – в среднем 14 дней, но диапазон может быть от 11 до 21 дня. Если форма заболевания глазная, без своевременного лечения можно потерять зрение.
Лишай у ребенка чаще всего диагностируют стригущий. Трихофития и микроспория могут поражать кожу лица, головы, плеч, шеи. Природа возникновения – грибки Microsporum и Trichophyton. Лишай на голове у ребенка в большинстве случаев развивается именно стригущего типа. Пути заражения бывают: контактно-бытовой, при контакте с больным человеком или животными.
Лишай на голове проявляется в виде розовых пятен с постепенным отторжением волос в их зоне роста, из-за чего образуются проплешины. Со временем может начаться зуд, а до активного проявления протекает бессимптомно.
Розовый лишай (эритематозно-сквамозный дерматоз, питириаз или болезнь Жибера) имеет вирусную природу. Провоцирует развитие болезни герпетический вирус 6 или 7 типа. Возникает чаще всего в осенне-весенний период. Свойственно, что проявляется розовый лишай в паху, а также на руках и ногах. Бляшки до 20 мм в диаметре. В центре желтовато-коричневого или розового цвета. Когда материнское (самое большое) пятно пропадает, чувствуются симптомы простуды. Лишай на руке, как и в других местах, сопровождается зудом.
Отрубевидный вид болезни вызывается грибком Malassezia. Пик заболевания попадает на летнее время. Этот кожный лишай склонен к рецидивированию. Для него характерны пигментные пятна желтого, розового, коричневого цвета, которые со временем сливаются. Воспаление отсутствует, но характерное шелушение есть. Локализация – по всему телу, кроме конечностей и головы. Типичная картина – лишай на спине. Требует лечения, в противном случае может перейти в хроническую стадию течение заболевания.
Красный плоский вид возникает достаточно редко. Локализуется лишай во рту, на слизистых оболочках, предплечьях, голеностопных и лучезапястных суставах. Может разрушать ногтевые пластины. У женщин, если есть факт заболевания в ротовой полости, большая вероятность поражения и зоны наружных половых органов. Также проявляется лишай на груди. Зуд может распространяться на все тело. У мужчин лишай на члене концентрируется в зоне головки.
Белый (солнечный) тип болезни относится к наименее агрессивным. Течение болезни может длиться годами. Вызывается лишай дрожжевыми грибами. Часто поражает людей в возрасте до 30 лет. Проявляет лишай симптомы в области головы, груди. К солнцу не имеет отношения, но на загорелой коже хорошо заметен. Лишай на руке также может проявляться. Псориаз или чешуйчатая форма заболевания имеет неинфекционную природу развития. Относится к аутоиммунным патологиям. При отсутствии лечения повышается риск развития артрита.
Как можно вылечить лишай у взрослых и детей
При появлении кожного лишая необходимо обратиться к дерматологу для диагностики. Необходимо правильно установить диагноз. Разные виды лишая требуют адекватной терапии.
У взрослых и детей лишай на коже лечению поддается. На ранних стадиях заболевания некоторые формы могут протекать бессимптомно. Если признаки лишая стали проявляться в виде пятен разного размера с образованием чешуек или пузырей, важно начать терапию. Она может быть направлена на устранение грибковой или вирусной инфекции.
Диагностические мероприятия и лечение
С учетом того, что бывают разные виды лишая, диагностика стоит на первом месте. В ее состав входят:
После получения результатов с определением типа возбудителя лечение лишая на коже назначается в установленном порядке. В зависимости от диагноза может быть прописан прием противогрибковых препаратов как для наружного применения, так и для приема внутрь. Терапия может носить противозудный характер.
Лишай у ребенка лечения требует под контролем врача. При соблюдении рекомендаций выздоровление наступает достаточно быстро. При отсутствии терапии лишай на лице или на других частях тела к лишаю может присоединиться бактериальная инфекция. Возможно распространение патологии на внутренние органы.
У взрослых и детей лишай лечению препаратами поддается при правильном назначении врачом. Системная терапия может длиться от 14 дней до нескольких месяцев.
Самолечение: последствия и опасности
Лишай у человека – частое дерматологическое заболевание. В домашних условиях не рекомендуется проводить самостоятельное лечение. Лишай на ноге или теле может иметь заразный характер и передаться контактно-бытовым путем другим членам семьи. При самолечении возможно неправильное использование препаратов. Например, частой ошибкой является прием противомикробных лекарств при опоясывающей форме заболевания, которая носит герпетический характер. Лишай на голове, теле, конечностях при неправильном лечении может привести к длительному течению инфекции, развитию осложнений.
Медицинская помощь в диагностике и лечении лишая в Москве
Лишай на коже диагностирует дерматолог или дерматовенеролог. Правильно поставленный диагноз – половина успеха.
Записаться на прием к специалистам АО «Медицина» (клиника академика Ройтберга) можно на сайте – интерактивная форма позволяет выбрать врача по специализации или осуществить поиск сотрудника любого отделения по имени и фамилии. Расписание каждого доктора содержит информацию о приемных днях и доступных для визитов пациентов часах.
Администраторы клиники готовы принять заявку на прием или вызов врача на дом по телефону +7 (495) 775-73-60.
Удобное расположение на территории центрального административного округа Москвы (ЦАО) – 2-й Тверской-Ямской переулок, дом 10 – позволяет быстро добраться до клиники от станций метро «Маяковская», «Новослободская», «Тверская», «Чеховская» и «Белорусская».
В сложных случаях лишай лечат в стационаре под наблюдением доктора. При типичных и неосложненных формах терапия проводится амбулаторно. Назначенное лекарство от лишая и его прием должны сопровождаться дома обработкой одежды и постельного белья горячим паром или кипячением.
Опоясывающий, розовый, стригущий: виды и лечение лишая у ребёнка
Высыпания и пигментации (изменения цвета кожи) у ребёнка могут появиться в любом возрасте. От лёгкой потницы, которая не представляет большой угрозы здоровью, до тяжёлых инфекций, сопровождающихся поражением других органов и систем.
В процессе социализации и познания окружающего мира у детей возрастает риск заразиться бактериями, вирусами или грибками. Через некоторое время после контакта с инфицированной землёй, различными поверхностями, больными людьми или животными родители могут обнаружить стригущий лишай у ребёнка. Он локализуется на коже или в волосах.
Со стригущим лишаем многие знакомы, поэтому его диагностика не бывает сложной. Родители понимают, с какой проблемой столкнулись, сразу же обращаются на консультацию к педиатру или дерматологу и вовремя начинают лечение. Но это ведь только один из множества других видов лишая!
В этой статье, кроме темы стригущего лишая, мы раскрываем ещё несколько актуальных вопросов:
Содержание:
Что такое лишай?
Лишай или лихен (название, которое можно встретить в специализированной литературе) — это термин, объединяющий несколько видов заболеваний со схожим симптомом, а именно — папулёзные высыпания на коже небольшого размера, нередко шелушащиеся и сопровождающиеся зудом.
Папулёзный или узелковый элемент сыпи возвышается над поверхностью кожи, не имеет полости, плотноэластической или мягкой консистенции. При обратном развитии (выздоровлении) он не оставляет следов.
Выделяют два вида папул: воспалительные и невоспалительные. При лишаях папулы воспалительной природы. Они образуются в хорошо снабжаемом кровью слое кожи, из-за чего вокруг папулы появляется небольшая отёчность. При надавливании папулёзная сыпь бледнеет.
Общие факторы, способствующие появлению лишаев
Часть заболеваний, относящихся к группе лишаев, вызывают грибки, вирусы или бактерии. Многие из этих патогенов постоянно присутствуют на поверхности нашей кожи и становятся активными только при следующих условиях:
Кроме того, значительно повышает риск заболеть лишаем регулярное посещение учреждений развлекательного и образовательного характера (игровые комнаты, спортивные секции, бассейны, аквапарки, детские сады и другие).
В чём опасность лишая?
Большинство видов этого заболевания проходят бесследно, но опоясывающий лишай у детей может быть чреват поражением головного и спинного мозга, что ведёт к инвалидизации. При ослаблении иммунитета стригущий лишай переходит в гнойно-инфильтративную форму. Поражённые участки нагнаиваются, длительно заживают с образованием глубоких шрамов. Если стригущий лишай не лечить, то со временем он распространится по всей поверхности тела и вызовет общее истощение организма.
Только врач может точно определить вид лишая и поставить правильный диагноз. Детский дерматолог проведёт осмотр, сделает соскоб и назначит необходимое лечение.
Виды лишаев, причины их появления и симптоматика
Всего в группу заболеваний, объединённых названием «лишай», входит 7 дерматозов (болезней кожи). Они отличаются по причинам возникновения, возбудителям и симптомам. Для лучшей наглядности мы составили список, в котором отразили основные характеристики этих болезней.
Простой лишай
Этиология (причина и возбудитель)
Внешний вид и расположение сыпи
Сыпь в виде округлых пятен розового цвета, покрытых белесоватыми тонкими чешуйками. При большом количестве чешуек пятно белого или серовато-белого цвета.
Локализуется на открытых участках кожи (лицо и руки), реже — в закрытых одеждой местах.
Особенности течения болезни и другие симптомы
Болезнь в основном поражает детей, у взрослых встречается редко. Самые высокие показатели заболеваемости весной, так как простой лишай носит сезонный характер. Отличается вялым течением, склонен к рецидивам. После излечения временно остается депигментированное (бледное) пятно.
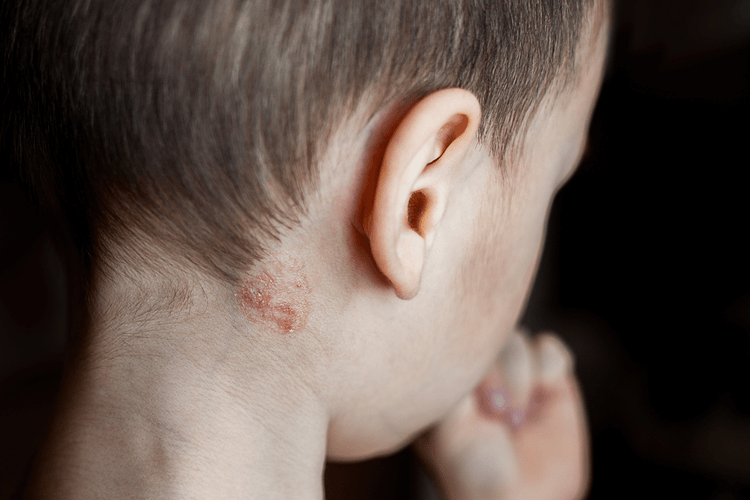
Стригущий лишай
Трихофития
Этиология (причина и возбудитель)
Грибки трёх родов: Трихофитон, Эпидермофитон и Микроспорум. Их переносчиками являются животные, дети младшего и среднего возраста.
Внешний вид и расположение сыпи
Сыпь представлена множественными изолированными очагами округлой или кольцевидной формы до 3 см в диаметре.
Вначале заболевания появляются пятна размером около 5 мм розового цвета. Со временем они увеличиваются, их центр становится более светлым и начинает шелушиться, а края приобретают коричневатый оттенок. Локализуются элементы сыпи по всей поверхности кожи, в том числе на волосистой части головы, образуя участки облысения. Сопровождается сильным зудом, шелушением и перхотью.
Особенности течения болезни и другие симптомы
Чаще всего у больного есть только характерные высыпания и никаких других симптомов нет. В редких случаях инфекция приводит к гнойным процессам и выделениям в области сыпи.
Микроспория
Этиология (причина и возбудитель)
Грибок рода Микроспорум. Переносчики — животные (кошки, собаки, кролики и другие) и больные люди. Также возбудитель может длительно сохраняться в почве.
Внешний вид и расположение сыпи
На волосистой части головы появляются один или несколько очагов правильной округлой формы. Волосы в этом участке становятся тусклыми и тонкими. Они обламываются на уровне 5–6 мм. Иногда поверхность очага покрывается белыми чешуйками.
На коже без волосяного покрова очаги поражения достигают размера 2,5–3 см. Форма округло-овальная, цвет бледно-розовый. Вокруг очага есть непрерывный возвышающийся валик. На нём легко определяются пузырьки и быстро подсыхающие корочки.
Особенности течения болезни и другие симптомы
На начальном этапе инфекция носит местный характер и нет других симптомов, кроме кожных. Если лечение не начато вовремя, то прогрессирование болезни приводит к ослаблению иммунитета и присоединению вторичных инфекций.
У детей заболевание встречается чаще, чем у взрослых. На это есть две причины:
Красный плоский лишай
Этиология (причина и возбудитель)
Точная причина заболевания не установлена. Существует несколько теорий его возникновения:
Провоцировать развитие болезни могут некоторые медикаменты (препараты золота, мочегонные средства, лекарства от малярии, тетрациклин и другие) и инфекции (например: гепатит С, вирус простого герпеса тип 2, хеликобактер пилори). У некоторых детей после вакцинации против гепатита В возникали тяжёлые формы красного плоского лишая.
Внешний вид и расположение сыпи
Сыпь является первым симптомом красного плоского лишая. Папулы многогранные, диаметром 2–10 мм и более. Поверхность блестящая, плоская с небольшим вдавлением в центре, шелушение обычно незначительное. Цвет высыпаний красноватый или фиолетовый.
Сыпь располагается на симметричных участках тела: на коже сгибательных поверхностей предплечий, разгибательных поверхностей голеней, в области голеностопных суставов, на внутренней поверхности бёдер. Иногда высыпания появляются на наружных половых органах и слизистой оболочке полости рта.
Особенности течения болезни и другие симптомы
Иногда заболевание начинается остро, но чаще всего высыпания появляются в течение нескольких месяцев и даже лет. Им предшествует выраженная пигментация. Поэтому сыпь не привлекает к себе внимания больного ребёнка и взрослых. Красный плоский лишай носит хронический характер, острый период длится 8–15 недель, может сопровождаться повышением температуры тела и появлением отёков в области высыпаний.
Блестящий лишай
Этиология (причина и возбудитель)
Точная причина появления блестящего лишая неизвестна. Предположительно заболевание может быть вызвано аллергической реакцией или интоксикацией в организме. Некоторые дерматологи рассматривают его как своеобразную реакцию кожи на различные неблагоприятные внутренние или внешние факторы.
Внешний вид и расположение сыпи
Диаметр папул 1–3 мм, форма чаще округлая. Поверхность высыпаний гладкая, блестящая, слегка выпуклая или плоская. Окраска может не отличаться от нормального цвета кожи или приобретать слегка розоватый оттенок.
Элементы сыпи никогда не сливаются, но могут быть сгруппированы между собой.
Высыпания располагаются симметрично и появляются на любых участках тела, кроме кожи лица, ладоней и подошв. Иногда сыпь появляется в нижней части живота или на боковой поверхности туловища.
У мальчиков наиболее частой локализацией является кожа крайней плоти и головка полового члена.
Особенности течения болезни и другие симптомы
Болезнь может протекать без других жалоб. Редко встречается у взрослых, более характерна для детей и подростков. Течение блестящего лишая длительное, прогноз благоприятный. Изредка возникают атипичные варианты болезни в виде геморрагических и везикулезных форм. Их течение может быть сложным, а период лечения более длительным.
Опоясывающий лишай
Этиология (причина и возбудитель)
Вирус Varicella zoster. При первом контакте он вызывает ветряную оспу. После ветрянки остаётся в нервных узлах и активизируется при ослаблении иммунитета, длительном лечении антибиотиками или гормональными препаратами.
Иногда опоясывающий лишай может возникать после вакцинации от вируса ветряной оспы.
Внешний вид и расположение сыпи
Характерный признак сыпи — её одностороннее расположение в проекции нервов туловища или лица (межрёберных или тройничного). Вначале появляются розовые пятна и небольшая отёчность кожи. Затем на их фоне образуются группы красноватых папул, которые быстро превращаются в пузырьки с прозрачным содержимым. Через неделю пузырьки начинают подсыхать, образуются жёлтые и жёлто-коричневые корочки. Они оставляют незначительную пигментацию после того, как отпадут.
Особенности течения болезни и другие симптомы
Инфекция начинается остро с повышения температуры тела, общей слабости, зуда и болей в области будущих высыпаний. Ребёнок может быть вялым, отказываться от еды и капризничать. При лёгком течении после высыпаний может сохраняться боль и жжение. Эти симптомы проходят в течение нескольких месяцев.
Тяжёлые формы болезни: поражение глазного нерва, поражение лицевого нерва с параличом мимической мускулатуры, поражение нервов, отвечающих за работу мышц (может наступить односторонний паралич диафрагмы), герпетический энцефалит и миелит (поражение головного и спинного мозга соответственно).
Розовый лишай
Этиология (причина и возбудитель)
Точный возбудитель остаётся неизвестным. Предположительно — это вирус герпеса 6 и 7 типов.
Болезнь носит сезонный характер, активизируется весной и осенью.
Внешний вид и расположение сыпи
Первый элемент сыпи — единичный узелок на коже туловища. Он розового цвета, более 2 см в диаметре. Со временем центральная часть папулы усыхает и начинает шелушиться, приобретает желтоватый оттенок.
Через 2–3 дня после появления первого элемента сыпи на коже туловища и конечностей появляются другие, более мелкие (5–10 мм) пятна. Они также розового цвета и располагаются по линиям натяжения кожи.
Особенности течения болезни и другие симптомы
Болеют взрослые и дети старше 10 лет. Заболевание не заразное, длится от 4 до 6 недель. Чаще всего заболевание начинается после простуды, стресса или других ослабляющих иммунитет факторов. Иногда до начала высыпаний ребёнок может жаловаться на головную боль, слабость, боль в суставах и небольшое повышение температуры тела.
Разноцветный или отрубевидный лишай
Этиология (причина и возбудитель)
Возбудителем является дрожжеподобный грибок Питироспорум (Pityrosporum). В норме он постоянно живёт на поверхности кожи человека и вызывает отрубевидный лишай при несоблюдении гигиены.
Внешний вид и расположение сыпи
На коже появляются мелкие тёмные пятна с четкими границами. Иногда высыпания бывают красновато-коричневого цвета. Чаще всего сыпь появляется на спине, в подмышечных впадинах, на плечах, груди и шее. На солнце вовлечённые в инфекционный процесс участки кожи не темнеют.
Особенности течения болезни и другие симптомы
Помимо высыпаний симптоматика может проявляться зудом, обильным потоотделением и шелушением, похожим на отруби (из-за чего болезнь получила своё второе название).
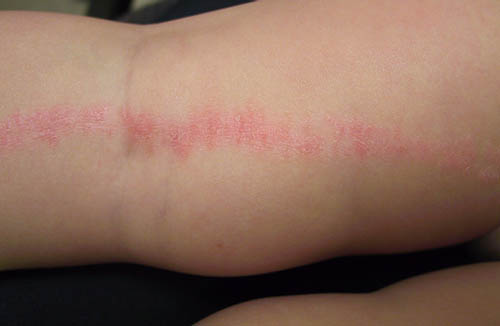
Полосовидный лишай
Этиология (причина и возбудитель)
Предполагается, что заболевание возникает при невритах периферических нервов.
Внешний вид и расположение сыпи
Сыпь представлена единственным очагом, который располагается вдоль линий эмбрионального развития (на руках и ногах, реже поражается туловище и лицо).
Площадь поражения составляет от 2–3 до 20–30 см в длину и 0,5–2 см в ширину.
Высыпания представлены множеством сгруппированных плоских, полушаровидных милиарных или
лентикулярных узелков. Сыпь может быть бледно-розовой или не отличаться от цвета кожи.
Её поверхность покрыта мелкими отрубевидными чешуйками серого цвета. В некоторых случаях чешуйки превращаются в плотные корки коричневатого цвета.
Особенности течения болезни и другие симптомы
В основном болеют дети дошкольного возраста. Заболевание может сопровождаться нарушением чувствительности в месте высыпаний.
Продолжительность полосовидного лишая варьируется от 2 недель до 4 месяцев. Проходит бесследно.
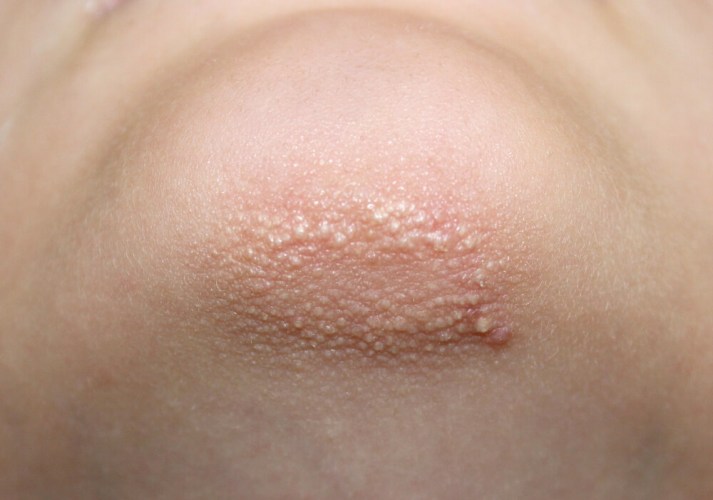
Шиповидный лишай
Этиология (причина и возбудитель)
Внешний вид и расположение сыпи
Сыпь располагается на симметричных участках тела. Она представлена мелкими папулами конической формы с шипиком на верхушке. Папулы группируются вокруг фолликулов, образуют бляшки различных очертаний с шероховатой поверхностью. Кожа приобретает неяркую розовато-синюшную
окраску. На поверхности высыпаний могут быть мелкие белые чешуйки.
Особенности течения болезни и другие симптомы
Заболевание обычно не сопровождается субъективными ощущениями, лишь некоторые пациенты жалуются на зуд.
Некоторые особенности разных видов лишая, характерные для детей
Поражение слизистых оболочек при красном плоском лишае у детей наблюдается в 2,5 раза реже, чем у взрослых. Сыпь появляется на щеках в зоне линии смыкания зубов. Также красный плоский лишай может поражать ногти. На них образуются борозды, углубления и участки помутнения.
Некоторые виды лихенов могут поражать преимущественно детей определённого пола. Так, шиповидным лишаем болеют преимущественно мальчики, а полосовидный лишай в 2–3 раза чаще встречается среди девочек.
У детей стригущий лишай часто представлен несколькими очагами. Это связано с тем, что ребёнок не может терпеть зуд, расчёсывает лишай и разносит возбудитель по поверхности кожи.
Как выглядит лишай у ребёнка?
При появлении какого-то высыпания на коже у ребёнка некоторые родители начинают бить тревогу, активно изучать интернет и ставить самостоятельно диагноз по фото.
Такой подход к решению проблемы может быть чреват неправильным лечением. При любых изменениях на коже у вашего ребёнка нужно обязательно проконсультироваться с дерматологом или хотя бы посетить своего лечащего педиатра.
В большинстве случаев лишай на голове у ребенка — это стригущий лишай. Заболевание очень заразное! Чем раньше родители его выявят, тем лучше будет для всех обитателей дома.
При стригущем лишае первый очаг поражения часто появляется на волосистой части головы. Он округлой или овальной формы, до 3 см в диаметре. Волосы в этом месте тусклые и слабые, они обламываются на высоте около 5 мм от корня. В центре появляется шелушение, чешуйки белёсые, а по краю поражённого участка сыпь становится коричневатой. Очаг приобретает кольцевидную форму.
Лихеноидная сыпь на гладкой коже имеет свои особенности. Кожа в поражённом участке может не менять цвет, а может становиться розовой, красной, коричневой и даже синюшной; шелушение бывает ярко выраженным или почти незаметным; размеры варьируют от нескольких миллиметров до десятков сантиметров. Подходы к лечению каждого вида лишая кардинально отличаются. Доктор точно установит диагноз после выявления возбудителя в очаге, поэтому не занимайтесь самодиагностикой и самолечением.
Методы диагностики лишая
Прежде чем вылечивать лишай, доктору важно установить его вид и причины, ведущие к возникновению болезни. Для этого он проводит тщательный визуальный осмотр с применением диагностического оборудования (например, микроскопа и лампы Вуда для выявления грибковой флоры).
В диагностике сложных случаев красного плоского лишая применяют гистологическое исследование. При выявлении отрубевидного лишая проводится йодная проба Бальзера. Кожу смазывают настойкой йода. Поражённые лишаем участки становятся насыщенного коричневого цвета и сильно отличаются от слегка пожелтевшей нормальной кожи.
Эффективный метод диагностики опоясывающего лишая — это выделение вируса на культурах тканей и серологические методы (определение специфических антител в сыворотке крови).
Как и чем лечить лишай у ребёнка?
Самолечение часто приводит к негативным последствиям. Не пренебрегайте консультацией специалиста и его рекомендациями. Только дерматолог может установить правильный диагноз и назначить соответствующее лечение. Ниже мы дадим несколько общих рекомендаций в терапии различных видов лишаев.
Стригущий лишай лечится длительно, комплексно с помощью противогрибковых мазей и иногда таблеток. В терапии простого лихена самый основной пункт — не расчёсывать поражённый участок и регулярно мазать гормональными мазями.
В лечении красного плоского лишая особое внимание следует уделять выявлению очагов хронической инфекции, заболеваний ЖКТ и нервной системы. В зависимости от провоцирующего фактора в острый период заболевания назначают антибиотики широкого спектра действия (детям старше 12 лет рекомендуются препараты тетрациклинового ряда), седативные средства (валериана, пустырник) или сосудистые препараты. При выраженном кожном зуде показаны антигистаминные средства.
При полосовидном лихене проводится наружное лечение с помощью отшелушивающих кремов и мазей. В терапии шиповидного и блестящего лишаев важную роль играют жирорастворимые витамины и средства, укрепляющие иммунитет.
Профилактика лишая
Главное условие в профилактике любого лишая — грамотное информирование ребёнка. Расскажите ему о существовании лишая, его видах и переносчиках этого заболевания (другие дети, взрослые, животные и земля). Научите ребёнка соблюдать правила личной гигиены:
Укрепление иммунитета также является эффективным средством для предупреждения лишаев. Стабилизируйте питание, сон и режим дня ребёнка. По необходимости консультируйтесь с лечащим педиатром по поводу приёма витаминных комплексов.
Проводите регулярный самостоятельный осмотр домашних животных, стабильно посещайте ветеринара и выполняйте все его назначения. От здоровья домашнего любимца напрямую зависит здоровье всех членов семьи.
Стоит ли бояться лишаев?
Существует множество форм лишаев. Они отличаются по природе возникновения, от чего зависят и способы их лечения. Некоторые виды могут выглядеть фактически одинаково и самостоятельно поставить правильный диагноз невозможно. Не рискуйте здоровьем своего ребёнка! При появлении любых высыпаний незамедлительно обращайтесь на консультацию к специалистам: педиатру, дерматологу или инфекционисту.
Стригущий лишай ранее считался «болезнью бедных». Это утверждение ошибочно, ведь никто не застрахован от грибковых инфекций. В заболевании нет ничего постыдного и страшного. Очень важно начать терапию любого вида лишая вовремя, применять то лекарство, которое поможет избавиться от причины и возбудителя.
И помните, что всегда лучше предупредить болезнь, чем потом с ней активно бороться. Общайтесь со своими детками, доступно объясняйте им правила личной гигиены и колоссальное значение крепкого иммунитета в профилактике не только лишаев, но и всех остальных болезней!
Лишай у детей
Лишай – это часто встречающееся дерматологическое заболевание, характеризующееся возникновением различного вида пятен на коже. Лечением данной болезни занимаются врач-дерматолог.
Описание заболевания
В зависимости от разновидности лишая высыпания могут быть сухими или мокнущими, бледно-розовыми или ярко-красными. Чаще всего болезнь поражает спину, лицо и грудь ребенка (именно на этих участках находится наибольшее количество потовых желез). Заболевание имеет инфекционное происхождение и вызывается вирусами или грибками. Наиболее часто болезнь проявляется в весенне-летний сезон, когда на улице тепло и влажно.
На данный момент известно большое количество разновидностей лишая. Многие из них высококонтагиозны и являются потенциально опасными для близкого окружения ребенка. Именно поэтому при любых подозрениях на инфекционное заболевание необходимо незамедлительно показать больного квалифицированному специалисту.
Симптомы лишая

Данная форма преимущественно возникает у подростков более старшего возраста, ранее перенесших ветряную оспу. До появления кожных высыпаний у больного появляются следующие симптомы: слабость, сонливость, озноб, повышение температуры тела до субфебрильных значений. Нередко начало болезни путают с гриппом или ОРВИ.
Спустя несколько дней на коже ребенка в районе прохождения крупных нервных стволов и ветвей возникают множественные высыпания, наполненные прозрачным жидким содержимым. Затем пузырьки подсыхают, темнеют, покрываясь корочками.
Причины лишая
Главная причина образования лишая связана с проникновением в организм вирусной или грибковой инфекции. Однако сам процесс заражения до конца так и не изучен. Ученым остается неизвестным, почему далеко не все дети (даже те, кто входит в группу риска) болеют лишаем.
Несмотря на это выделяются факторы, повышающие риски возникновения заболевания у ребенка:
У каждой формы лишая имеются конкретные причины возникновения. Так, у розового лишая четко прослеживается инфекционно-аллергическая природа. Опоясывающий развивается вследствие попадания в организм различных видов вируса, стригущий и разноцветный – грибков.
Диагностика лишая
Дерматологи медицинского центра «СМ-Доктор» имеют многолетний опыт диагностики и лечения детей, заразившихся лишаем. Современные методики обследования и высокотехнологичное оборудование позволяют специалистам выявить форму и особенности течения заболевания еще при первом посещении клиники.
На первичном приеме врач беседует с ребенком и его родителями, выслушивает жалобы, старается определить факторы, которые способствовали возникновению кожной патологии (контакты с уличными животными, зараженными людьми и др.). Затем специалист переходит к визуальному осмотру, в процессе которого оценивает размеры образований, их цвет, форму и месторасположение.
После установления предварительного диагноза ребенок направляется на дополнительные исследования для его подтверждения:
Лечение лишая
Особенности лечения лишая определяются его видом, тяжестью течения и локализацией поражения. В зависимости от причины, вызвавшей заболевание, ребенку могут назначаться противогрибковые, антигистаминные или противомикробные препараты, кортикостероиды, иммуномодуляторы и поливитаминные комплексы. Непосредственно на очаг поражения рекомендуется наносить противозудные и противовоспалительные препараты в виде мазей или кремов.
Помимо этого в лечении лишая хорошо себя зарекомендовали физиотерапевтические процедуры: лазеротерапия, криотерапия, УФ-облечение и др.
Для предотвращения повторного инфицирования всю одежду, белье и полотенца необходимо специальным образом обрабатывать или менять на новые. Профилактика заболевания заключается в соблюдении правил личной гигиены, укреплении иммунной системы и поддержании чистоты в доме.
Микозы гладкой кожи
Среди широко распространенных сегодня грибковых заболеваний чаще всего встречаются микозы гладкой кожи, такие как микроспория, трихофития, разноцветный лишай, микоз стоп (кистей), кандидоз. Источниками инфекции могут быть больные животные (кошки, собаки,
Среди широко распространенных сегодня грибковых заболеваний чаще всего встречаются микозы гладкой кожи, такие как микроспория, трихофития, разноцветный лишай, микоз стоп (кистей), кандидоз. Источниками инфекции могут быть больные животные (кошки, собаки, мышевидные грызуны, крупный скот и др.), а также человек. В последние годы наблюдается увеличение числа болезней, вызываемых условно-патогенными грибами, в их числе наиболее часто регистрируются поверхностные формы кандидоза. Столь широкую распространенность этих микозов можно объяснить массовым применением современных средств терапии, экологической обстановкой и другими факторами, снижающими защитные силы организма. Одной из причин значительной распространенности микозов является ослабление в последние годы санитарно-просветительной работы. Из-за недостаточной информированности об источниках и путях распространения инфекции, а также адекватных мерах профилактики больные поздно обращаются к врачу, в связи с чем микозы переходят в хроническую форму, в том числе и у детей, страдающих микозами волосистой кожи головы и гладкой кожи.
Микроспория — грибковое заболевание, вызываемое различными видами грибов рода микроспорум. В России распространившаяся за последние 50 лет микроспория обусловлена зоофильным грибом — пушистым микроспорумом (Microsporum canis), который паразитирует на коже кошек, собак, реже других животных. Заражение от больного человека наблюдается в 2% случаев.
Эпидемиология. Инфицирование в 80—85% случаев происходит в результате непосредственного контакта с больным животным или через предметы, загрязненные шерстью этих животных. Заражение детей может произойти и после игры в песочнице, так как возбудитель микроспории обладает высокой устойчивостью к факторам внешней среды и в инфицированных чешуйках и волосах может сохранять свою жизнеспособность до 7—10 лет. Чаще микроспорией болеют дети.
Клиника. Через 5—7 дней от момента заражения на гладкой коже возникают очаги, которые могут наблюдаться как на открытых, так и закрытых частях тела (дети любят брать животных на руки, класть с собой в постель). Очаги округлой или овальной формы, розового или красного цвета, с четкими границами, возвышающимся валиком по периферии, покрытым пузырьками и тонкими корочками, с шелушением в центре. Очаги, как правило, мелкие, от 1 до 2 см в диаметре, единичные или множественные, иногда сливающиеся. У 85—90% больных поражаются пушковые волосы.
Лечение. При наличии единичных очагов микроспории на гладкой коже без поражения пушковых волос можно ограничиться только наружными противогрибковыми средствами. Очаги следует смазывать спиртовой настойкой йода (2—5%) утром, а вечером втирать серно-салициловую мазь (10% и 3% соответственно). Можно 2 раза в день втирать следующие антимикотики: микозолон, микосептин, травоген или 1 раз в день вечером — крем мифунгар, микоспор — до разрешения клинических проявлений. При множественном поражении гладкой кожи и единичных очагах (до 3) с вовлечением в процесс пушковых волос рекомендуется назначать противогрибковый антибиотик гризеофульвин из расчета 22 мг на 1 кг массы тела ребенка, в 3 приема после еды, в сочетании с отслаивающими роговой слой эпидермиса в очагах кератолитическими средствами (кислота салициловая 3,0, молочная или бензойная 3,0, коллодий до 30,0). Одним из этих средств очаги смазывают 2 раза в день в течение 3–4 дней, затем на 24 часа накладывают 2%-ную салициловую мазь под компрессную бумагу, удаляют пинцетом отторгающиеся чешуйки рогового слоя эпидермиса и эпилируют пушковые волосы. Если при контрольном исследовании, проводимом с помощью люминесцентной лампы или микроскопа, будут обнаружены пораженные волосы, процедуру повторяют. Отслойку рогового слоя эпидермиса и ручную эпиляцию пушковых волос можно проводить после применения метода «герметизации». Очаги заклеивают черепицеобразно полосками лейкопластыря на 2—3 дня, это вызывает обострение процесса, что, в свою очередь, облегчает удаление волос.
В процессе лечения проводится дезинфекция постельного и нательного белья: кипячение в мыльно-содовом растворе (1%) в течение 15 минут (10 г хозяйственного мыла и 10 г каустической соды на 1 л воды); пятикратное проглаживание верхней одежды, чехлов с мебели, постельных принадлежностей горячим утюгом через влажную материю.
Профилактика. Основная мера профилактики микроспории — это соблюдение санитарно-гигиенических правил (нельзя пользоваться чужим бельем, одеждой и т. д.; после игры с животными необходимо вымыть руки).
Трихофития — грибковое заболевание, обусловленное различными видами грибов рода трихофитон. Трихофитоны могут быть антропофильными, паразитирующими на человеке, и зоофильными, носителями которых являются животные. К антропофильным трихофитонам относятся Trichophyton (Tr.) tonsuraus и Tr. violaceum, к зоофильным — Tr. mentagrophytes var gypseum и Tr. verrucosum.
Эпидемиология. При поверхностной трихофитии, обусловленной антропофильными грибами, заражение происходит при тесном контакте с больным человеком или опосредованно через предметы обихода. Часто дети заражаются от матери, внуки от бабушек, страдающих хронической формой заболевания. Инкубационный период длится до недели. При зооантропонозной трихофитии источниками инфекции являются больные животные: крупный скот, грызуны. Наибольшая заболеваемость этим видом трихофитии регистрируется осенью, что связано с полевыми работами: именно в это время возрастает вероятность заражения через сено и солому. Инкубационный период составляет от 1–2 недель до 2 месяцев.
Клиника. На гладкой коже при поверхностной трихофитии очаги могут возникать на любом участке кожи — лице, шее, груди, предплечьях. Они имеют четкие границы округлой или овальной формы, с возвышающимся валиком по периферии ярко-красного цвета, по размерам они более крупные, чем при микроспории. Очаги поражения красновато-синюшного цвета, с шелушением, узелками на поверхности; при хронической форме они развиваются на коже ягодиц, коленных суставов, предплечий, реже тыла кистей и других участков тела, очаги не имеют четких границ. На коже ладоней и подошв наблюдается пластинчатое шелушение. Часто поражаются пушковые волосы.
При трихофитии, вызываемой зоофильными грибами, заболевание на коже может протекать в трех формах: поверхностной, инфильтративной и нагноительной. Очаги, как правило, располагаются на открытых участках кожи. При поверхностной форме они округлой или овальной формы, с четкими границами, возвышающимся валиком по периферии, на котором видны пузырьки, корочки, центр очага розового цвета, валик ярко-красного. Очаги по размеру крупнее, чем при микроспории. Иногда они располагаются вокруг естественных отверстий — глаз, рта, носа. При инфильтративной форме очаги возвышаются над уровнем кожи, сопровождаются воспалительными явлениями — инфильтрацией. Для нагноительной формы характерно развитие опухолевидных образований, ярко-красного цвета, покрытых гнойными корками вследствие присоединения бактериальной инфекции. При сдавливании очага из волосяных фолликулов выделяется гной, отмечается болезненность. Заболевание сопровождается нарушением общего состояния, иногда повышается температура. На месте бывших очагов после разрешения клинических проявлений остается рубцовая атрофия кожи. Клинические формы зооантропонозной трихофитии могут переходить одна в другую.
Диагностика. Диагноз трихофитии устанавливается на основании клиники и при обнаружении гриба при микроскопии патологического материала, а вид возбудителя определяется с помощью культурального исследования.
Профилактика. Профилактика трихофитии зависит от вида возбудителя. При поверхностной трихофитии, вызванной антропофильными грибами, основным профилактическим мероприятием является выявление источника заражения, а им могут быть дети, больные поверхностной трихофитией, или взрослые, страдающие хронической формой поражения. В последние годы наблюдаются случаи хронической трихофитии у детей среднего и старшего возраста. При нагноительной трихофитии профилактические мероприятия проводятся совместно медицинскими работниками, эпидемиологами и ветеринарной службой.
Микоз гладкой кожи стоп (кистей). В ряде стран микозом стоп болеют до 50% населения. Это заболевание чаще встречается у взрослых, но в последние годы нередко наблюдается и у детей, даже грудного возраста.
Этиология. Основными возбудителями микоза стоп являются гриб Trichophyton rubrum (T. rubrum), который выделяется почти в 90% случаев, и T. mentagrophytes var. interdigitale (T. interdigitale). Поражение межпальцевых складок, которое может быть обусловлено дрожжеподобными грибами, регистрируется в 2—5% случаев. Антропофильный гриб Epidermophyton floccosum выделяется в нашей стране редко.
Эпидемиология. Заражение микозом стоп может произойти в семье при тесном контакте с больным или через предметы обихода, а также в бане, сауне, спортзале, при пользовании чужой обувью и одеждой.
Патогенез. Проникновению грибов в кожу способствуют трещинки, ссадины в межпальцевых складках, обусловленные потливостью или сухостью кожи, потертостью, плохим высушиванием после водных процедур, узостью межпальцевых складок, плоскостопием и др.
Клиника. Клинические проявления на коже зависят от вида возбудителя, общего состояния больного. Гриб T.rubrum может вызывать поражение кожи всех межпальцевых складок, подошв, ладоней, тыльной поверхности стоп и кистей, голеней, бедер, пахово-бедренных, межъягодичной складок, под молочными железами и подкрыльцовой области, туловища, лица, редко — волосистой части головы. В процесс могут вовлекаться пушковые и длинные волосы, ногтевые пластины стоп и кистей. При поражении кожи стоп различают 3 клинические формы: сквамозную, интертригинозную, сквамозно-гиперкератотическую.
Сквамозная форма характеризуется наличием шелушения на коже межпальцевых складок, подошв, ладоней. Оно может быть муковидным, кольцевидным, пластинчатым. В области сводов стоп и ладоней наблюдается усиление кожного рисунка.
Интертригинозная форма встречается наиболее часто и характеризуется незначительным покраснением и шелушением на боковых соприкасающихся поверхностях пальцев или мацерацией, наличием эрозий, поверхностных или глубоких трещин во всех складках стоп. Эта форма может трансформироваться в дисгидротическую, при которой образуются пузырьки или пузыри в области сводов, по наружному и внутреннему краю стоп и в межпальцевых складках. Поверхностные пузырьки вскрываются с образованием эрозий, которые могут сливаться, в результате чего образуются очаги поражения с четкими границами, мокнутием. При присоединении бактериальной инфекции возникают пустулы, лимфадениты и лимфангоиты. При дисгидротической форме микоза наблюдаются вторичные аллергические высыпания на боковых и ладонных поверхностях пальцев кистей, ладонях, предплечьях, голенях. Иногда заболевание приобретает хроническое течение с обострением в весенне-летнее время.
Сквамозно-гиперкератотическая форма характеризуется развитием очагов гиперкератоза на фоне шелушения. Кожа подошв (ладоней) становится красновато-синюшного цвета, в кожных бороздках отмечается отрубевидное шелушение, которое переходит на подошвенную и ладонную поверхности пальцев. На ладонях и подошвах может выявляться выраженное кольцевидное и пластинчатое шелушение. У некоторых больных оно бывает незначительным за счет частого мытья рук.
У детей поражение гладкой кожи на стопах характеризуется мелкопластинчатым шелушением на внутренней поверхности концевых фаланг пальцев, чаще 3-х и 4-х, или имеются поверхностные, реже глубокие трещины в межпальцевых складках или под пальцами, гиперемией и мацерацией. На подошвах кожа может быть не изменена или усилен кожный рисунок, иногда наблюдается кольцевидное шелушение. Субъективно больных беспокоит зуд. У детей чаще, чем у взрослых, возникают экссудативные формы поражения с образованием пузырьков, мокнущих экземоподобных очагов. Они появляются не только на стопах, но и на кистях.
Для руброфитии гладкой кожи крупных складок и других участков кожного покрова характерным является развитие очагов с четкими границами, неправильных очертаний, с прерывистым валиком по периферии, состоящим из сливающихся узелков розового цвета, чешуек и корочек, с синюшным оттенком (в центре окраска синюшно-розовая). На разгибательной поверхности предплечий, голеней высыпания могут располагаться в виде незамкнутых колец. Нередко наблюдаются очаги с узелковыми и узловатыми элементами. Заболевание иногда протекает по типу инфильтративно-нагноительной трихофитии (чаще у мужчин при локализации в области подбородка и над верхней губой). Очаги руброфитии на гладкой коже могут напоминать псориаз, красную волчанку, экзему и другие дерматозы.
Гриб T. interdigitale поражает кожу 3-х и 4-х межпальцевых складок, верхнюю треть подошвы, боковые поверхности стопы и пальцев, свод стопы. Этот гриб обладает выраженными аллергизирующими свойствами. При микозе стоп, обусловленном T. interdigitale, наблюдаются те же клинические формы поражения, что и при руброфитии, однако заболевание чаще сопровождается более выраженными воспалительными явлениями. При дисгидротической, реже интертригинозной форме на коже подошв и пальцев наряду с мелкими пузырьками могут появляться крупные пузыри, в случае присоединения бактериальной флоры — с гнойным содержимым. Стопа становится отечной, припухшей, появляется болезненность при ходьбе. Заболевание сопровождается повышением температуры, ухудшением самочувствия, развитием аллергических высыпаний на коже верхних и нижних конечностей, туловища, лица, увеличением паховых лимфатических узлов; клиническая картина сходна с той, что наблюдается при экземе.
Диагноз. Диагноз устанавливается на основании клинических проявлений, обнаружения гриба при микроскопическом исследовании чешуек кожи и идентификации вида возбудителя — при культуральном исследовании.
Лечение. Лечение микоза гладкой кожи стоп и других локализаций проводится антимикотическими средствами для наружного применения. При сквамозной и интертригинозной формах поражения на стопах и других участках кожи используют лекарственные препараты в виде крема, мази, раствора, спрея, можно сочетать крем или мазь с раствором, чередуя их применение. В настоящее время для лечения этого заболевания используют следующие лекарственные средства: крем экзифин, крем микозорал, крем низорал, крем и раствор канизон, крем микозон, крем микоспор (бифосин), крем мифунгар, крем и спрей ламизил, крем микотербин. Эти препараты наносят на очищенную и подсушенную кожу 1 раз в день, продолжительность лечения в среднем составляет не более 2 недель. Такие антимикотики, как травоген, экалин, батрафен, микосептин, микозолон, применяют 2 раза в день до разрешения клинических проявлений, затем лечение продолжают еще в течение 1—2 недель, но уже 1 раз в день — для профилактики рецидива. При узелковой и узловатой формах руброфитии после снятия острых воспалительных явлений с помощью одной из указанных мазей назначают серно-дегтярную мазь (5—10%) с целью дальнейшего разрешения клинических проявлений. При интертригинозной и дисгидротической формах (наличие только мелких пузырьков) микоза стоп применяют препараты с комбинированным действием, в состав которых, наряду с противогрибковым средством, входят кортикостероид, например микозолон, травокорт, либо кортикостероид и антибактериальный препарат — тридерм, пимафукорт.
При острых воспалительных явлениях (мокнутие, наличие пузырей) и выраженном зуде лечение проводится как при экземе: десенсибилизирующие средства (внутривенное или внутримышечное введение раствора кальция хлорида (10%), раствора натрия тиосульфата (30%), раствора кальция глюконата (10%) или кальция пантотената перорально; антигистаминные средства. Из наружных лекарственных средств на первом этапе терапии применяют примочки (2%-ный раствор борной кислоты, раствор калия перманганата 1:6000, 0,5%-ный раствор резорцина), 1—2%-ные водные растворы метиленового синего или бриллиантового зеленого, фукорцин. Затем переходят на пасты — борно-нафталановую, ихтиол-нафталановую, пасту ACD — Ф3 с нафталаном, при осложнении бактериальной флорой — линкомициновую (2%). На 2-м этапе лечения после разрешения острых воспалительных явлений используют указанные выше антимикотические средства.
Быстро и эффективно устранять симптомы воспаления и зуда при наличии как грибковой, так и бактериальной инфекции позволяет такой препарат, как тридерм, содержащий кроме антимикотика (клотримазол 1%) антибиотик широкого спектра действия (гентамицина сульфат 0,1%) и кортикостероид (бетаметазона дипропионат 0,05%). Наличие у тридерма 2 лекарственных форм — мази и крема — дает возможность применять его при различном характере и на различных стадиях патологического процесса.
При неэффективности наружной терапии назначают антимикотики системного действия: итраконазол по непрерывной схеме по 200 мг в день 7 дней, затем по 100 мг — 1—2 недели; тербинафин (ламизил, экзифин) по 250 мг один раз в день ежедневно 3—4 недели; флуконазол (по 150 мг один раз в неделю не менее 4 недель).
Профилактика. Для предотвращения заболевания микозом стоп необходимо соблюдать в первую очередь правила личной гигиены в семье, а также при посещении бани, сауны, бассейна, спортзала и др.; проводить дезинфекцию обуви (перчаток) и белья в период лечения. После посещения бани, бассейна, сауны для профилактики микоза стоп на кожу межпальцевых складок и подошв следует наносить дактарин спрей-пудру.
Разноцветный лишай — это грибковое заболевание, возбудитель которого Malassezia furfur (Pityrosporum orbiculare) относится к дрожжевым грибам. Разноцветный лишай довольно широко распространен во всех странах, болеют им лица молодого и среднего возраста.
Этиология. Malassezia furfur в качестве сапрофита находится на коже человека и при благоприятных для него условиях вызывает клинические проявления.
Патогенез. Факторы, способствующие развитию заболевания, до настоящего времени точно не установлены, однако разноцветный лишай чаще встречается у лиц, страдающих повышенной потливостью, при изменении химического состава пота, заболеваниях желудочно-кишечного тракта, эндокринной патологии, вегетативно-сосудистых нарушениях, а также при иммунной недостаточности.
Клиника. Заболевание характеризуется наличием мелких пятен на коже груди, шеи, спины, живота, реже верхних и нижних конечностей, подкрыльцовых и пахово-бедренных областей, на голове; пятна первоначально имеют розовую окраску, а затем становятся светло- и темно-коричневыми; наблюдается также незначительное шелушение, иногда оно может быть скрытым и выявляться только при поскабливании. Высыпания нередко сливаются, образуя обширные участки поражения. После загара, как правило, остаются пятна белого цвета в результате усиления шелушения. Для заболевания характерно длительное течение с частыми обострениями.
Диагноз. Диагноз ставится на основании клинических проявлений, при обнаружении возбудителя в чешуйках кожи в ходе микроскопического исследования и при наличии характерного желтого или бурого свечения под люминесцентной лампой Вуда, а также положительной пробы с йодом.
Лечение. В настоящее время имеется достаточный выбор антимикотических препаратов для местного применения, обладающих выраженным противогрибковым действием в отношении возбудителя разноцветного лишая. К ним относятся производные имидазола и триазола, аллиламиновые соединения. В ходе лечения заболевания используют: экзифин крем (наносят на очищенную и подсушенную кожу в очагах поражения 2 раза в день в течение 7—14 дней, при необходимости после 2-недельного перерыва курс лечения можно повторить), крем низорал, мазь микозорал, крем и раствор канизон, крем микозон, крем мифунгар (назначают 1 раз в день, продолжительность лечения 2—3 недели); ламизил крем и спрей; низорал шампунь (в течение трех дней наносят на пораженные участки кожи на 3–5 минут и смывают под душем). При распространенных, часто рецидивирующих формах разноцветного лишая более эффективны антимикотики системного действия: итраконазол (назначают по 100 мг один раз в день в течение двух недель, затем делают двухнедельный перерыв, при необходимости курс лечения повторяют), флуконазол (по 150 мг один раз в неделю в течение 4—8 недель). Во время лечения необходимо проводить дезинфекцию одежды, головных уборов, нательного и постельного белья больного кипячением в 2%-ном мыльно-содовом растворе и проглаживанием горячим утюгом во влажном виде. Следует также пройти обследование членам семьи больного.
Профилактика. Для профилактики рецидива микоза необходимо применять низорал шампунь. Лечение следует проводить с марта по май 1 раз в месяц 3 дня подряд.
Кандидоз гладкой кожи — грибковое заболевание, обусловленное дрожжеподобными грибами рода Candida.
Этиология. Возбудители относятся к условно-патогенным грибам, которые широко распространены в окружающей среде. Их также можно обнаружить на коже и слизистой оболочке рта, пищеварительного тракта, гениталий здорового человека.
Эпидемиология. Заражение из внешней среды может произойти при постоянном дробном или массивном инфицировании грибами.
Патогенез. Возникновению кандидоза могут способствовать как эндогенные, так и экзогенные факторы. К эндогенным факторам относятся эндокринные нарушения (чаще сахарный диабет), иммунная недостаточность, тяжелые соматические заболевания и ряд других. Развитие заболевания возможно после применения ряда современных лекарственных средств: антибиотики широкого спектра действия, иммуносупрессивные и гормональные препараты. Возникновению кандидоза в межпальцевых складках кистей способствует частый контакт с водой, так как при этом развивается мацерация кожи, которая является благоприятной средой для внедрения возбудителя из внешней среды.
Клиника. На гладкой коже чаще поражаются мелкие складки на кистях и стопах, реже — крупные (пахово-бедренные, подмышечные, под молочными железами, межъягодичная). Очаги вне складок располагаются преимущественно у больных, страдающих сахарным диабетом, тяжелыми общими заболеваниями, и у грудных детей.
У некоторых пациентов заболевание начинается в мелких складках кожи с образования мелких, едва заметных пузырьков на боковых соприкасающихся поверхностях гиперемированной кожи, постепенно процесс распространяется на область складки, затем появляется шелушение, мацерация или сразу возникают блестящие эрозированные поверхности насыщенно-красного цвета с четкими границами, с отслаиванием рогового слоя эпидермиса по периферии. Чаще поражаются 3-и и 4-е межпальцевые складки на одной или обеих кистях. Заболевание сопровождается зудом, жжением, иногда болезненностью. Течение хроническое, с частыми рецидивами.
В крупных складках очаги поражения темно-красного цвета, блестящие, с влажной поверхностью, с полоской отслаивающегося рогового слоя эпидермиса, занимающие значительную поверхность, имеющие четкие границы и неправильные очертания. Вокруг крупных очагов возникают новые мелкие эрозии. У детей процесс из крупных складок может распространяться на кожу бедер, ягодиц, живота, туловища. В глубине складок иногда образуются болезненные трещины.
Кандидоз гладкой кожи вне складок имеет сходную клиническую картину.
Диагноз. Диагноз ставят на основании типичной клиники при обнаружении гриба в соскобе с чешуек кожи в ходе микроскопического исследования.
Лечение. Ограниченные, а иногда и распространенные острые формы поражения гладкой кожи, особенно развившиеся в процессе терапии антибактериальными препаратами, как правило, легко поддаются лечению местными антимикотическими средствами в виде раствора, крема, мази и могут разрешиться даже без лечения после отмены антибиотиков.
При кандидозе гладкой кожи крупных складок с острыми воспалительными явлениями лечение необходимо начинать с применения водного раствора метиленового синего или бриллиантового зеленого (1—2%) в сочетании с индифферентной присыпкой и проводить в течение 2—3 дней, затем применяются антимикотические препараты — до разрешения клинических проявлений.
Из антимикотических средств при кандидозе гладкой кожи используют: канизон раствор и крем, микозон крем, мифунгар крем, кандид крем и раствор, тридерм мазь и крем, пимафукорт, пимафуцин, травокорт, травоген, низорал крем, микозорал мазь, экалин.
При распространенных процессах на коже и в случае неэффективности местной терапии назначают антимикотики системного действия: флуконазол (дифлюкан, форкан, микосист) — взрослым в дозе 100—200 мг, детям из расчета 3–5 мг на кг массы тела, итраконазол (100—200 мг), низорал (взрослым по 200 мг, детям с массой тела до 30 кг — 100 мг, свыше 30 кг — 200 мг) 1 раз в сутки ежедневно, а также антибиотик полиенового ряда натамицин (взрослым по 100 мг 4 раза в сутки, детям по 50 мг 2–4 раза в сутки). Продолжительность лечения составляет 2–4 недели.
Профилактика. Профилактика кандидоза гладкой кожи у взрослых и детей заключается в предупреждении развития его у людей, страдающих фоновыми заболеваниями, а также у лиц, длительно получающих антибактериальную, кортикостероидную, иммуносупрессивную терапию. Для профилактики развития кандидаинфекции у детей, госпитализированных в соматические отделения и получающих антибиотики широкого спектра действия, необходимо назначать флуконазол из расчета 3 мг на кг массы тела 1 раз в сутки, лечение осуществляется в ходе всего основного курса терапии. Больным с кишечным кандиданосительством назначают нистатин по 2–4 млн. ЕД в сутки или натамицин по 50 мг для детей и по 100 мг для взрослых 2 раза в сутки в течение 15 дней.
Ж.В. Степанова, доктор медицинских наук, ЦНИИКВ