Чем лечить мочеполовую инфекцию у женщин
Виды инфекций мочевыводящих путей: симптомы и лечение
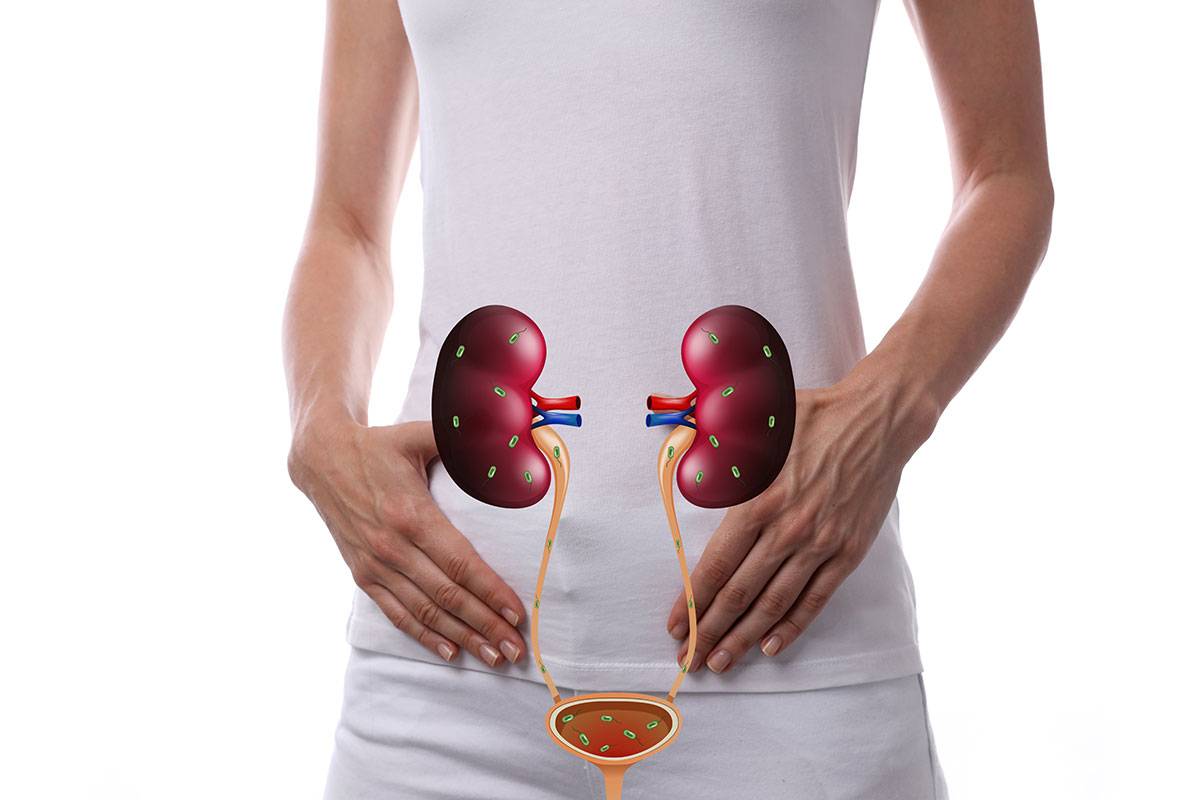
Инфекции мочевыводящих путей — одни из самых распространенных в урологии. Они представляют собой бактериальное поражение почек, мочеточников, мочевого пузыря и уретры. Более подвержены инфекциям нижние мочевыводящие пути. Проходя через них, микробы могут подниматься выше, поражая также верхние пути. Предлагаем подробнее изучить виды подобных заболеваний и принципы их лечения.
Какие инфекции мочевыделительных путей существуют
Сразу стоит отметить, что с подобными инфекциями чаще сталкиваются женщины. Это связано с физиологическими особенностями. Женская уретра имеет меньшую длину, из-за чего бактериям проще попасть в мочевой пузырь, а оттуда проникнуть выше. Риск еще больше повышается при использовании вагинальных колпачков (средства контрацепции) и в период менопаузы, когда из-за изменений в гормональном фоне повышается общая восприимчивость организма к бактериям.
В целом подобным инфекциям более подвержены:
В зависимости от того, где начинают размножаться бактерии, выделяют разные виды инфекций мочевыводящих путей:
Какие симптомы указывают на инфекции
Для инфекций мочевыводящих органов характерны проблемы с мочеиспусканием. Человека могут мучить частые и сильные позывы, неполное опорожнение мочевого пузыря, подтекание и недержание мочи, боли и жжение в процессе. Как еще проявляется инфекция мочевыводящих путей:
Основные принципы лечения
Если рассматривать, чем лечить инфекцию мочевыводящих путей, то ввиду бактериальной природы заболевания основную роль в терапии играют антибиотики. Конкретный препарат подбирают на основании результатов бактериального посева. Анализ помогает определить, какие бактерии привели к воспалительному процессу и к каким антибиотикам они чувствительны.
Послеоперационные инфекции мочевыводящих путей тоже лечатся антибактериальными препаратами. Иногда приходится использовать несколько антибиотиков. Их могут назначить внутрь, внутримышечно или внутривенно.
Кроме антибиотиков показаны:
Что делать, если появились симптомы инфекции мочевыводящих путей
Необходимо сразу обратиться к врачу. Принимать антибиотики самостоятельно не безопасно и в большинстве случаев неэффективно. Все потому, что только анализ позволяет определить чувствительность бактерий к антибиотикам. Тянуть с обращением к врачу нельзя и по той причине, что заболевание может стать хроническим, и вылечить его будет гораздо сложнее. Еще существует риск развития почечной недостаточности и распространения инфекции из первоначального очага по организму.
Официальный сайт клиники урологии им. Р. М. Фронштейна Первого МГМУ им. И.М. Сеченова предлагает квалифицированную помощь в лечении инфекций мочевыводящих путей. Мы работаем по системе ОМС, поэтому диагностические процедуры и лечение будут для вас бесплатными. Для начала вам необходимо записаться на консультацию к урологу. Для этого напишите нам в онлайн-чате, позвоните по контактному номеру или заполните специальную форму для записи.
Инфекции мочеполовых путей — что делать?
Под инфекцией мочевыводящих (мочеполовых) путей (ИМП) понимают заражение микроорганизмами тканей полых структур, которые отвечают за выведение отработанной жидкости из организма. Такие структуры начинаются в толще почек, через лоханки и чашечки переходят в мочеточники к мочевому пузырю, а из него – в мочеиспускательный канал.
Поэтому любая патология, локализующаяся на внешних половых органах, с вероятностью 90% распространится на внутреннюю мочевыделительную систему. Инфекция характеризуется появлением признаков воспалительного процесса на любом из участков мочевыводящих путей.
Содержание
Причины инфекционного поражения мочеполовых путей
В 89% диагностированных случаев ИМП причина кроется в появлении большого количества и дальнейшего развития бактерий:
Наиболее яркий представитель – грибки рода Кандида. При безграмотном лечении или его отсутствии к грибковой или вирусной инфекции прибавляется бактериальная, что усугубляет состояние здоровья пациента.
Уролог-андролог, врач высшей категории
Кто чаще страдает от заболевания?
Инфекциями мочевыводящих путей страдают чаще всего дети до 3 лет, независимо от их половой принадлежности. В подростковом и взрослом возрасте признаки ИМП замечают чаще женщины. Из-за особенностей анатомии, пациентки обращаются за помощью уролога в 40-50 раз чаще, особенно в период первой беременности или в после пенсионном возрасте.
Уретра у женщин шире и короче, чем у мужчин, поэтому бактериям или грибкам легче попасть и распространится дальше по мочевыводящим путям. Из-за этого пациентки чаще жалуются на симптомы воспалительного процесса в почках, мужчины же – на патологию в мочеиспускательном канале.
Простая сравнительная таблица показывает разницу между частотой заражения, возрастом пациента и его половой принадлежностью.
| Возраст | Женщины | Мужчины |
| До 15 лет | 1% | 0,03% |
| До 25 лет | 3% | 0,5% |
| До 35 лет | 5-10% | До 1% |
| До 50-70 лет | Более 10% | До 4% |
| Старше 80 лет | Более 20% | Более 10% |
Урологи отмечают, что после 85 лет шансы получить ИМП у мужчин и женщин примерно одинаковы. Связано это с накопившимися хроническими патологиями, замедленным метаболизмом.
Факторы риска развития ИМП
Приобретенные патологии, пагубно сказываются на состоянии мочевыводящей системы, также становятся причинами развития ИМП. К ним относят, например, операции на органах малого таза, их травмы.
Помимо этого можно отметить такие факторы, как:
Сахарный диабет, гипотиреоз и другие эндокринные нарушения выступают фактором распространения инфекции на фоне пересыхания слизистой, изменения состава мочи и неправильной выработки гормонов.
Виды инфекций мочеполовых путей
Урологи пользуются разными классификациями при постановке точного диагноза, связанного с инфекциями мочевыделительной системы. В первую очередь врачи определяют локализацию процесса:
Дополнительно в классификацию входит уросепсис и специфические воспаления, характерные только для мужчин: простатит, орхит, эпидидимит.
Три основных вида специалисты различают по типу возбудителя: вирусы, грибки, бактерии. Врачи дополнительно каждый из них делят на острые, подострые и хронические формы.
Далее идет разделение на первичное или вторичное заболевание. К первичному типу относятся врожденные аномалии развития. Вторичные ИМП – те, которые появились на фоне других патологий, например, при сахарном диабете или простатите. В этом случае врачи ставят диагноз «ИМП осложненная».
Симптомы заболеваний
Симптоматика инфекций мочеполовых путей зависит от локализации патогенной микрофлоры. Например, уретрит можно узнать по учащенному мочеиспусканию, при котором появляются сильные рези, боли, зуд или жжение.
Нередко к признакам добавляются неестественные выделения из уретры и измененный окрас мочи. Иногда патология развивается настолько сильно, что происходит сильная обструкция уретры вплоть до полной спайки ее стенок. Тогда мочеиспускание становится невозможным, пациенту срочно нужна помощь.
При цистите симптомы немного отличаются:
Острая форма, особенно осложненная ВИЧ, вызывает высокую температуру, лихорадку, рвоту, тахикардию.
Пиелонефрит развивается в тканях одной чашечно-лоханочной системы или сразу в двух. Признаки следующие:
Главный признак нарушения работы мочевыводящих путей – боли разной интенсивности, характера. Локализация – поясничная область, низ живота, промежность.
Чем опасно инфекционное поражение?
ИМП сравнительно быстро переходят в хроническую форму, поэтому у пациентов наблюдаются постоянные проблемы с мочеиспусканием. Патология периодически будет напоминать обострениями: усилением симптомов.
При отсутствии лечения ткани пораженных органов отмирают, вместо них разрастается соединительная ткань. В этом случае пострадавший элемент мочевыделительной системы теряет основную функцию и структуру. Наиболее опасное осложнение заболевания – почечная недостаточность.
Также из-за сильного развития инфекции возможны сепсис и абсцесс, ведущие к инвалидности и даже смерти пациента.
ТОП-15 препаратов при цистите
Цистит – воспаление мочевого пузыря. Сопровождается частыми позывами и наличием дискомфорта в процессе мочеиспускания. Как правило, возникает на фоне бактериальной инфекции, но может также быть следствием повреждения или раздражения мочевого пузыря. Страдают как мужчины, так и женщины, причем последние, в силу анатомического строения, обычно сталкиваются с данным заболеванием значительно чаще.
Функции мочевого пузыря полностью определяют его структуру и положение в организме. Орган расположен в нижней части таза в забрюшинном пространстве за лобковой областью.
Классификация препаратов
Причины развития
Многие считают цистит исключительно женской болезнью, но данное мнение ошибочно. В силу анатомических особенностей, у мужчин данное заболевание развивается гораздо реже – что составляет примерно 5% случаев.
Среди предрасполагающих факторов следует выделить общее снижение иммунитета, нарушение процессов кровоснабжения из-за малоподвижного образа жизни. Также не стоит забывать о соблюдении личной гигиены и о том, что опорожнять мочевой пузырь нужно вовремя. Чаще всего заболевание возникает в весенний период.
Рейтинг препаратов от цистита
Как правило, цистит, вызванный бактериальной инфекцией, лечится с помощью антибиотиков, назначенных врачом. При легких формах заболевания специалист может назначить симптоматическое лечение, направленное на улучшение общего самочувствия. Своевременная медикаментозная терапия помогает исключить развитие осложнений.
Мы предлагаем ТОП эффективных препаратов от цистита, которые отличаются спектром действия. Рейтинг основан на эффективности и безопасности лекарственных средств. За основу взяты проведенные исследования и отзывы покупателей.
№1 – «Канефрон Н» (Бионорика СЕ, Германия)
Фитопрепарат, который назначается при заболеваниях мочевыводящих путей и почек. Таблетки, покрытые оболочкой, разработаны на основе корней любистока лекарственного, листьев розмарина и травы золототысячника обыкновенного.
Лучший препарат от цистита оказывает мочегонное, противовоспалительное, спазмолитическое и противомикробное действие. Используется в комплексной терапии лечения хронических инфекций мочевого пузыря.
Инфекция мочевых путей и ее лечение в возрастном аспекте
Рассмотрены виды инфекций мочевых путей, эпидемиология заболевания, факторы риска, этиология, патогенез. Описаны клиническая картина острого и хронического пиелонефрита. Приведены подходы к лечению инфекций мочевых путей у различных групп пациентов, включ
Are examined the forms of the infections of urinary tracts, epidemiology of disease, factors of risk, etiology, pathogenesis. Are described the clinical picture of acute and chronic pyelonephritis. Approaches to the treatment of the infections of urinary tracts in the different groups of patients are given, including children and pregnant women.
Термином «инфекция мочевых путей» (ИМП) обозначают воспалительный процесс, локализующийся в различных отделах мочевыделительной системы. Выделяют инфекцию нижних (цистит, уретрит) и верхних мочевых путей (пиелонефрит, абсцесс и карбункул почки, апостематозный пиелонефрит). Пиелонефрит — инфекционно-воспалительный процесс, протекающий преимущественно в чашечно-лоханочной системе и интерстиции почки.
В структуре инфекционной заболеваемости ИМП занимает второе место, уступая лишь респираторным инфекциям, в то время как собственно пиелонефрит встречается во много раз реже. В структуре внутрибольничных инфекций доля ИМП может достигать 40%.
По возникновению выделяют внебольничные (возникающие в амбулаторных условиях) и нозокомиальные (развивающиеся после 48 ч пребывания пациента в стационаре) ИМП. В США на долю ИМП приходится более 7 млн визитов к врачу в год, из которых более 2 млн связаны с циститом, в то время как собственно пиелонефрит является причиной более 100 000 госпитализаций в год [14]. Около 15% всех амбулаторно назначаемых в США антибиотиков, общей стоимостью более 1 млрд долларов, выписываются по поводу ИМП [20]. Не менее 40% всех нозокомиальных инфекций обусловлены ИМП, вызванной в большинстве случаев катетеризацией мочевого пузыря [15, 20, 22].
По характеру течения ИМП делятся на неосложненную и осложненную. Неосложненная ИМП развивается, как правило, у людей без обструктивных уропатий и структурных изменений в почках и мочевыводящих путях. Осложненные инфекции возникают у больных с обструктивными уропатиями, мочекаменной болезнью, поликистозом почек, доброкачественной гиперплазией предстательной железы (ДГПЖ), на фоне катетеризации мочевого пузыря и/или при инструментальных (инвазивных) методах исследования, а также у больных с сопутствующими заболеваниями, такими как сахарный диабет, подагра, другие метаболические нарушения. У мужчин любые ИМП обычно трактуются как осложненные.
Пиелонефрит и ИМП — не равнозначные понятия, хотя клинически установить уровень, на котором протекает воспалительный процесс, особенно в амбулаторных условиях, бывает чрезвычайно сложно. Поэтому зачастую во многих странах предпочитают избегать топической диагностики, говоря о неосложненной, осложненной и рецидивирующей ИМП.
Эпидемиология. Распространенность ИМП зависит от возраста и пола (табл.). Если в первые 3 месяца жизни мальчики болеют в полтора раза чаще девочек, то в последующие месяцы эти показатели уравниваются, а к концу 1 года жизни частота ИМП среди девочек уже в 3–4 раза выше, чем у мальчиков. После первого года жизни встречаемость ИМП у девочек в десять и более раз превышает таковую у мальчиков. В целом распространенность ИМП в детской популяции составляет 20–22 случая на 1000 детей. Известно, что у 8% девочек и 2% мальчиков до семилетнего возраста отмечается хотя бы один эпизод ИМП, а в период от 0 до 2 месяцев жизни около 5% случаев фебрильной лихорадки обусловлены развитием острого пиелонефрита. В дальнейшем примерно у 30% детей с ИМП в течение первого года жизни отмечается ее рецидив. ИМП является самой частой причиной лихорадки неясного генеза у мальчиков до трех лет [2, 6, 10, 24]. Весомая доля случаев ИМП в детском возрасте, особенно у мальчиков, развивается на фоне различных морфофункциональных нарушений органов мочевой системы, поэтому мальчикам после одного эпизода, а девочкам после двух эпизодов ИМП показано полное нефроурологическое обследование.
Среди взрослой популяции женщины в 30–50 раз чаще, чем мужчины, страдают от ИМП, а в течение жизни до 60% женщин сталкиваются с эпизодом ИМП. У каждой четвертой пациентки этой возрастной группы в течение года ИМП рецидивирует [18]. В пожилом и старческом возрасте частота ИМП у женщин и мужчин постепенно сравнивается, что обусловлено развивающейся практически в 100% ДГПЖ, нарушающей уродинамику. В целом ИМП, включая пиелонефрит, регистрируется существенно чаще у женщин, чем у мужчин. И если острый пиелонефрит зачастую возникает у людей без почечного анамнеза, то развитию хронического процесса способствует наличие обструкции мочевых путей, аномалий и нарушения структуры почечной ткани. Предрасполагают к развитию пиелонефрита повторные эпизоды инфекции в нижележащих отделах мочевой системы, состояния, влияющие на иммунитет.
Факторы риска ИМП
Этиология. Неосложненные ИМП более чем в 95% случаев вызываются грамотрицательными микроорганизмами из семейства Enterobacteriacеae, причем основным возбудителем является Escherichia coli, названная в честь австрийского педиатра Теодора Эшериха (Theodor Escherich). E. сoli, постоянный обитатель толстого отдела кишечника человека и животных, вызывает неосложненную ИМП в 80–90% случаев. Значительно реже при неосложненной ИМП выделяют Staphylococcus saprophyticus (3–5%), Klebsiella spp., Proteus mirabilis и др.
Со стороны макроорганизма имеется ряд факторов, препятствующих инфицированию мочевых путей. К ним относятся:
Патогенез. Попадание микробов в мочевую систему возможно гематогенным и лимфогенным путем, однако чаще всего ИМП развивается при восходящем распространении из уретры бактерий кишечной группы.
У девочек и женщин важную роль в инфицировании мочевых путей играют особенности строения наружных половых органов и уретры. Близость наружного отверстия мочеиспускательного канала к анальному отверстию и влагалищу объясняет практически 100% микробное обсеменение дистальных отделов уретры, а малая длина и относительно большой диаметр допускают проникновение инфекции в мочевой пузырь. В связи с этим особое значение для девочек раннего возраста имеет правильность гигиенического ухода в период пеленания и прививание соответствующих гигиенических навыков.
Гематогенное инфицирование почек обычно происходит на фоне системных инфекций, протекающих с бактериемией. В этих случаях, как правило, развивается острый гнойный пиелонефрит, тяжело протекающий и сопровождающийся высокой лихорадкой, лейкоцитозом и явлениями общей интоксикации.
Острый пиелонефрит. Собственно острый пиелонефрит, обычно развивающийся на фоне препятствий оттоку мочи, или после диагностических манипуляций на мочевых путях, или на фоне системных инфекций, протекает типично, начинаясь в 80% случаев с потрясающего озноба, повышения температуры нередко до 39–40 °С, интенсивных болей в пояснице, симптомов общей интоксикации — слабости, разбитости, болей в суставах и мышцах. Больные жалуются на расстройства мочеиспускания — дизурию, поллакиурию и т. д., обезвожены, наблюдается умеренное вздутие живота, повышение тонуса поясничных мышц, вынужденное сгибание и приведение ноги к туловищу на стороне поражения. Симптом поколачивания положительный. У 10% больных с острым обструктивным пиелонефритом возникает бактериемический шок с падением АД, снижением адекватной перфузии почек и развитием острой почечной недостаточности. Необструктивный пиелонефрит протекает с менее выраженной клинической симптоматикой и нередко дебютирует явлениями цистита.
У детей младшего возраста острый пиелонефрит протекает с выраженным преобладанием симптомов общей интоксикации, что может явиться причиной диагностических ошибок. В старшем детском возрасте картина острого пиелонефрита сходна с таковой у взрослых.
Как и бактериемический шок, гнойные осложнения пиелонефрита чаще регистрируются у пожилых людей со сниженным иммунитетом. Другой клинической особенностью течения острого пиелонефрита у пожилых является преобладание общих симптомов — нарушения ментальности, развитие летаргии, снижение социальной активности, в то время как местные проявления выражены слабо, возможно, вследствие сниженного восприятия симптомов. Стертость клинической симптоматики в такой ситуации приводит к несвоевременной установке диагноза, запоздалому лечению, ухудшает прогноз.
Механизмы хронизации острого пиелонефрита во многом остаются неясными, но в первую очередь этому способствуют анатомические изменения мочевой системы (врожденные и приобретенные), сохраняющаяся обструкция, состояние макроорганизма, особенности возбудителя, адекватность терапии и т. д.
Хронический пиелонефрит. Клиническая картина хронического пиелонефрита обусловлена распространенностью воспалительного и склеротического процессов в почках, выраженностью воспаления, функциональным состоянием почек, сопутствующими заболеваниями. Основным морфологическим признаком хронического пиелонефрита, отличающим его от других тубулоинтерстициальных изменений, является обязательное вовлечение в процесс чашечно-лоханочной системы.
Вне обострения хронический пиелонефрит протекает с весьма скудной симптоматикой, с жалобами на утомляемость, снижение работоспособности и т. д., которые обычно не ассоциируются с конкретным заболеванием. Целенаправленный расспрос больных выявляет такие симптомы, как боли в поясничной области, эпизоды немотивированного субфебрилитета, познабливания, расстройства мочеотделения (полиурия, никтурия). Нередко единственным проявлением хронического пиелонефрита является изолированный мочевой синдром (лейкоцитурия, бактериурия, протеинурия, обычно не более 1 г/сут) или сочетание мочевого синдрома с анемией (в отсутствие почечной недостаточности), артериальной гипертензией.
Для подтверждения диагноза хронического пиелонефрита особую роль играет внутривенная урография, выявляющая снижение тонуса верхних мочевых путей, деформацию чашечек, пиелоэктазии. Компьютерная томография позволяет составить впечатление о массе и плотности паренхимы почек, состоянии лоханок, сосудистой ножки, паранефральной клетчатки. С помощью ультразвуковых методов уточняются размеры органа, можно обнаружить рентгеннегативные камни (уратные, цистиновые), внутрипаренхиматозные кисты.
Наиболее весомым диагностическим признаком хронического пиелонефрита является различие в величине и функции почек, подтверждаемое данными радиоизотопного исследования (ренография, динамическая сцинтиграфия).
Диагноз хронического пиелонефрита основывается главным образом на обнаружении этих различий.
В отсутствие визуализационных различий дифференциальный диагноз между собственно пиелонефритом и ИМП без специальных методов обследования представляет трудную задачу, что ведет к гипердиагностике пиелонефрита, «списыванию» на пиелонефрит других нозологических форм, подвергая больных риску длительного необоснованного лечения.
Бессимптомная бактериурия. Бессимптомная бактериурия (ББ) — бактериологический диагноз, который устанавливается при исследовании мочи, собранной с максимальным соблюдением стерильности и доставленной в лабораторию в предельно короткие сроки. По определению Американского общества инфекционных болезней (Infectious Diseases Society of America, IDSA), ББ — это изолированная бактериурия в образце мочи, полученном в условиях, исключающих контаминацию, и при отсутствии симптомов мочевой инфекции [21]. Диагноз ББ может быть установлен:
У женщин при ББ наиболее часто выделяется E. coli, тогда как для мужчин наиболее характерно выделение P. mirabilis, коагулазонегативных стафилококков и Enterococcus spp. [21]. Штаммы кишечной палочки, высеваемые при ББ у женщин, характеризуются меньшей вирулентностью, чем штаммы E. coli, выделенные от пациенток, страдающих клинически выраженными ИМП.
ИМП и беременность. Беременность является фактором риска развития как осложненной, так и неосложненной ИМП, которая у беременных нередко проявляется в виде ББ. Частота ББ у беременных составляет около 6%, острый цистит и острый пиелонефрит встречаются несколько реже — в 1–2,5% случаев, однако у 20–40% беременных с ББ во II и III триместрах развивается острый пиелонефрит [12, 25], а примерно у 1/3 пациенток, страдающих хроническим пиелонефритом, во время беременности отмечается обострение существующего до беременности заболевания [16].
Лечение ИМП. Как и при других бактериальных инфекциях, чувствительность возбудителей к антибиотикам имеет решающее значение при выборе препарата для эмпирической терапии ИМП. При этом структура возбудителей, вызывающих неосложненную ИМП, достаточно предсказуема, поскольку в 75–90% инфекцию вызывает E. coli. Антибиотикорезистентность, долгое время считавшаяся проблемой при лечении внутрибольничных и осложненных ИМП, в настоящее время становится актуальной и при лечении неосложненной ИМП.
В России в последние годы отмечается высокая частота устойчивости внебольничных штаммов E. coli к ампициллину (неосложненные инфекции — 37%, осложненные — 46%) и ко-тримоксазолу (неосложненные инфекции — 21%, осложненные — 30%), поэтому указанные препараты не рекомендуется использовать в качестве препаратов выбора для лечения ИМП [7].
Одними из наиболее часто используемых препаратов для лечения ИМП являются фторхинолоны, которые во многих международных руководствах указываются как препараты выбора в терапии ИМП. Однако в настоящее время отмечается быстрый рост резистентности уропатогенной E. coli к препаратам этой группы. Считается, что при уровне резистентности в популяции более 10% на применение препаратов вводятся ограничения. В России уровень устойчивости уропатогенной E. coli к фторхинолонам, по данным различных исследований, колеблется от 4,3% до 12,9%, составляя в среднем около 7–8% [1, 9, 17, 23].
Лучше всего поддается лечению неосложненная ИМП. Препаратами выбора при острой неосложненной ИМП являются пероральные фторхинолоны (левофлоксацин, норфлоксацин, офлоксацин, пефлоксацин). В случае их непереносимости можно использовать амоксициллин/клавуланат, фосфомицина трометамол, нитрофурантоин [7]. Использование налидиксовой кислоты и нитрофурантоинов имеет определенные недостатки в связи с необходимостью применения этих препаратов 3–4 раза в сутки, а также слабой активностью нитрофурантоина в отношении Proteus spp., а налидиксовой кислоты — в отношении S. saprophyticus [4].
Длительность терапии острого цистита при отсутствии факторов риска составляет 3–5 дней, острого пиелонефрита — не менее 2 недель. При остром цистите фосфомицина трометамол применяется однократно. При острой осложненной ИМП или при наличии факторов риска применяются те же антимикробные препараты, что и при неосложненной ИМП, однако длительность терапии увеличивается до 7–14 дней или более — в отсутствие эффекта [19].
В ряде рандомизированных контролируемых исследований (G. Iravani и соавт., 1998; P. Diakos и соавт., 1987; C. Naber и соавт., 1998; H. Asbach и соавт., 1991) была продемонстрирована эффективность цефалоспоринов III поколения (цефиксим 400 мг однократно; 200 мг 2 раза в сутки) в лечении как неосложненной, так и осложненной ИМП [8], которые в ряде случаев (например, акушерской и гинекологической практике) являются препаратами выбора. Отличительной чертой цефалоспоринов III поколения является высокая активность в отношении микроорганизмов семейства Enterobacteriaceae, устойчивость к действию бета-лактамаз, длительный период полувыведения [13].
В детском возрасте, по сравнению с взрослыми, антибактериальная терапия пиелонефрита проводится более длительным курсом, причем чем младше ребенок, тем длиннее может быть курс терапии. Это связано с несовершенством общего иммунитета и местных факторов защиты мочевых путей, наличием анатомических и длительно сохраняющихся функциональных вариантов обструкции току мочи, что создает предпосылки для возникновения рецидивов ИМП. Поэтому лечение острого неосложненного пиелонефрита проводится в два этапа — стартовая антибиотикотерапия (14–20 дней), затем противорецидивная терапия уросептиками с постепенным снижением дозы препарата (до 28 дней). При наличии анатомической обструкции, связанной с различными аномалиями развития мочевой системы, пузырно-мочеточникового рефлюкса, а также нарушении иннервации тазовых органов, длительность противорецидивной терапии может составлять несколько месяцев или даже лет вплоть до ликвидации первопричины заболевания. Выбор, способ введения и доза антибиотика для стартовой терапии пиелонефрита зависят от возраста ребенка и тяжести течения заболевания [19].
Детям первых 3 месяцев жизни назначаются парентерально цефалоспорины III и IV поколений (цефотаксим — 50 мг/кг/8 ч, цефтриаксон — 50 мг/кг/24 ч, цефтазидим — 30–50 мг/кг/8 ч, цефепим — 50 мг/кг/24 ч) и аминогликозиды (нетромицин — 2,5 мг/кг/8 ч, амикацин — 10 мг/кг/8 ч, гентамицин — 2,5 мг/кг/8 ч). У детей старше трех месяцев жизни при легком и среднетяжелом течении пиелонефрита используются перорально защищенные пенициллины (амоксициллин/клавунат — 40–60 мг/кг/24 ч) и цефалоспорины III поколения (цефтибутен — 9 мг/кг/24 ч, цефиксим — 8 мг/кг/24 ч); при тяжелых формах — парентерально цефалоспорины III (цефотаксим — 50–100 мг/кг/24 ч, цефтриаксон — 50–75 мг/кг/24 ч, цефтазидим — 50–100 мг/кг/24 ч) и IV поколений (цефепим — 50 мг/кг/24 ч) и аминогликозиды (гентамицин — 3–5 мг/кг/24 ч, нетромицин — 4–7,5 мг/кг/24 ч, амикацин — 15–20 мг/кг/24 ч) [2, 24].
Для противорецидивной терапии у детей используются производные 5-нитрофурана (Фурагин — 6–8 мг/кг/24 ч, не более 200 мг/24 ч, Фурамаг — 5 мг/кг/24 ч, не более 400 мг/24 ч), производные пипемидиновой кислоты (Палин — 15 мг/кг/24 ч), налидиксовой кислоты (Неграм, Невиграмон — 55 мг/кг/24 ч), производные 8-оксихинолина (5-НОК, нитроксолин — 5–8 мг/кг/24 ч). Фторированные хинолоны в детском возрасте применяются только по жизненным показаниям [2, 6].
Беременным женщинам с ББ антимикробная терапия показана при развитии бактериурии после трансплантации почки и перед планирующимися урологическими вмешательствами. Лечение ББ снижает у них риск развития пиелонефрита на 20–35%, а также процент преждевременных родов и внутриутробной гипотрофии плода [3, 21].
ББ у женщин, страдающих сахарным диабетом (СД), выявляется достаточно часто. Однако анализ большого числа исследований показал, что выявление ББ и проведение антибактериальной терапии в этой группе больных не приводит к уменьшению частоты заболеваний мочевыводящих путей и осложнений диабета. В то же время у пациенток данной группы наблюдается большее число осложнений антибактериальной терапии, таких как дисбактериоз кишечника, системный кандидоз, аллергические реакции и пр. Таким образом, антимикробная терапия при ББ в большинстве случаев, включая у больных СД, по-видимому, необоснованна [5, 11].
При хроническом пиелонефрите обострения общепринято лечить как острый пиелонефрит. Не подлежит сомнению необходимость устранения обструкции, восстановления нормального пассажа мочи, стимуляции иммунитета, профилактики обострений ИМП. Значение этих мероприятий особенно показательно у детей с пузырно-мочеточниковым рефлюксом и рефлюкс-нефропатией.
Вне обострения пиелонефрита желательно применение растительных уросептиков в сочетании с профилактическими мероприятиями — употребление не менее 2 литров жидкости в сутки, регулярное опорожнение мочевого пузыря, обязательное в ночное время и после полового сношения, борьба с запорами. Противорецидивные курсы антибиотиков с ежемесячной сменой препарата неоправданны.
Неосложненная мочевая инфекция (в т. ч. неосложненный пиелонефрит) практически не приводит к развитию хронической почечной недостаточности (ХПН). Основной причиной терминальной почечной недостаточности в настоящее время является не хронический пиелонефрит, а СД и артериальная гипертензия, удельный вес которых в структуре ХПН постоянно увеличивается. Для предупреждения или замедления прогрессирования ХПН у больных хроническим пиелонефритом значение имеют не длительная антибиотикотерапия, а жесткий контроль артериального давления и коррекция метаболических нарушений, таких как гиперлипидемия, гиперурикемия и т. д.
Литература
В. М. Ермоленко, доктор медицинских наук, профессор
Н. Н. Филатова, кандидат медицинских наук, доцент
А. В. Малкоч, кандидат медицинских наук, доцент
ГБОУ ДПО РМАПО Минздравсоцразвития России, Москва
Виды инфекций мочевыводящих путей: симптомы и лечение
Инфекции мочевыводящих путей — одни из самых распространенных в урологии. Они представляют собой бактериальное поражение почек, мочеточников, мочевого пузыря и уретры. Более подвержены инфекциям нижние мочевыводящие пути. Проходя через них, микробы могут подниматься выше, поражая также верхние пути. Предлагаем подробнее изучить виды подобных заболеваний и принципы их лечения.
Какие инфекции мочевыделительных путей существуют
Сразу стоит отметить, что с подобными инфекциями чаще сталкиваются женщины. Это связано с физиологическими особенностями. Женская уретра имеет меньшую длину, из-за чего бактериям проще попасть в мочевой пузырь, а оттуда проникнуть выше. Риск еще больше повышается при использовании вагинальных колпачков (средства контрацепции) и в период менопаузы, когда из-за изменений в гормональном фоне повышается общая восприимчивость организма к бактериям.
В целом подобным инфекциям более подвержены:
В зависимости от того, где начинают размножаться бактерии, выделяют разные виды инфекций мочевыводящих путей:
Какие симптомы указывают на инфекции
Для инфекций мочевыводящих органов характерны проблемы с мочеиспусканием. Человека могут мучить частые и сильные позывы, неполное опорожнение мочевого пузыря, подтекание и недержание мочи, боли и жжение в процессе. Как еще проявляется инфекция мочевыводящих путей:
Основные принципы лечения
Если рассматривать, чем лечить инфекцию мочевыводящих путей, то ввиду бактериальной природы заболевания основную роль в терапии играют антибиотики. Конкретный препарат подбирают на основании результатов бактериального посева. Анализ помогает определить, какие бактерии привели к воспалительному процессу и к каким антибиотикам они чувствительны.
Послеоперационные инфекции мочевыводящих путей тоже лечатся антибактериальными препаратами. Иногда приходится использовать несколько антибиотиков. Их могут назначить внутрь, внутримышечно или внутривенно.
Кроме антибиотиков показаны:
Что делать, если появились симптомы инфекции мочевыводящих путей
Необходимо сразу обратиться к врачу. Принимать антибиотики самостоятельно не безопасно и в большинстве случаев неэффективно. Все потому, что только анализ позволяет определить чувствительность бактерий к антибиотикам. Тянуть с обращением к врачу нельзя и по той причине, что заболевание может стать хроническим, и вылечить его будет гораздо сложнее. Еще существует риск развития почечной недостаточности и распространения инфекции из первоначального очага по организму.
Официальный сайт клиники урологии им. Р. М. Фронштейна Первого МГМУ им. И.М. Сеченова предлагает квалифицированную помощь в лечении инфекций мочевыводящих путей. Мы работаем по системе ОМС, поэтому диагностические процедуры и лечение будут для вас бесплатными. Для начала вам необходимо записаться на консультацию к урологу. Для этого напишите нам в онлайн-чате, позвоните по контактному номеру или заполните специальную форму для записи.
Инфекции мочевыводящих путей
Термином «инфекция мочевых путей» (ИМП) обозначают воспалительный процесс, локализующийся в различных отделах мочевыделительной системы.
Выделяют инфекцию нижних (цистит, уретрит) и верхних мочевых путей (пиелонефрит, абсцесс и карбункул почки, апостематозный пиелонефрит). Пиелонефрит — инфекционно-воспалительный процесс, протекающий преимущественно в чашечно-лоханочной системе и интерстиции почки.
В структуре инфекционной заболеваемости ИМП занимает второе место и уступает лишь респираторным инфекциям.
Распространенность ИМП зависит от возраста и пола. В первые 3 месяца жизни мальчики болеют в полтора раза чаще девочек, к концу 1 года жизни частота ИМП среди девочек уже в 3–4 раза выше, чем у мальчиков. У взрослых женщины болеют в 30–50 раз чаще, чем мужчины, а в течение жизни до 60% женщин сталкиваются с эпизодом ИМП. В течение года у 25% лиц, перенесших ИМП, инфекция рецидивирует.
Основные симптомы инфекций мочевыводящих путей:
Если имеются какие-либо симптомы инфекции мочевыводящих путей, нужно сразу обратится к врачу. Симптомы не исчезнут самостоятельно, если их игнорировать — они лишь усугубятся. Чем Вы быстрее начнется лечение, тем меньше будет осложнений.
Что вызывает ИМП?
ИМП вызывают бактерии. Большое количество бактерий живут в прямой кишке и на коже промежности. Чаще всего в качестве микробного возбудителя выступает кишечная палочка, которая почти всегда присутствует на наружных половых органах. Бактерии попадают в мочевые пути восходящим путем через мочеиспускательный канал, далее в мочевой пузырь и затем в почки. Независимо от уровня мочевой системы, которого достигли бактерии они могут вызвать воспаление.
Факторами риска ИМП являются:
1. Нарушения уродинамики:
2. Бессимптомная бактериурия.
3. Нарушения обмена:
4. Иммуносупрессия (лечение цитостатиками), миелома.
5. Хронический алкоголизм.
8. Атония кишечника.
Как диагностируется ИМП?
Инфекции мочеполовых путей — что делать?
Под инфекцией мочевыводящих (мочеполовых) путей (ИМП) понимают заражение микроорганизмами тканей полых структур, которые отвечают за выведение отработанной жидкости из организма. Такие структуры начинаются в толще почек, через лоханки и чашечки переходят в мочеточники к мочевому пузырю, а из него – в мочеиспускательный канал.
Поэтому любая патология, локализующаяся на внешних половых органах, с вероятностью 90% распространится на внутреннюю мочевыделительную систему. Инфекция характеризуется появлением признаков воспалительного процесса на любом из участков мочевыводящих путей.
Содержание
Причины инфекционного поражения мочеполовых путей
В 89% диагностированных случаев ИМП причина кроется в появлении большого количества и дальнейшего развития бактерий:
Наиболее яркий представитель – грибки рода Кандида. При безграмотном лечении или его отсутствии к грибковой или вирусной инфекции прибавляется бактериальная, что усугубляет состояние здоровья пациента.
Уролог-андролог, врач высшей категории
Кто чаще страдает от заболевания?
Инфекциями мочевыводящих путей страдают чаще всего дети до 3 лет, независимо от их половой принадлежности. В подростковом и взрослом возрасте признаки ИМП замечают чаще женщины. Из-за особенностей анатомии, пациентки обращаются за помощью уролога в 40-50 раз чаще, особенно в период первой беременности или в после пенсионном возрасте.
Уретра у женщин шире и короче, чем у мужчин, поэтому бактериям или грибкам легче попасть и распространится дальше по мочевыводящим путям. Из-за этого пациентки чаще жалуются на симптомы воспалительного процесса в почках, мужчины же – на патологию в мочеиспускательном канале.
Простая сравнительная таблица показывает разницу между частотой заражения, возрастом пациента и его половой принадлежностью.
| Возраст | Женщины | Мужчины |
| До 15 лет | 1% | 0,03% |
| До 25 лет | 3% | 0,5% |
| До 35 лет | 5-10% | До 1% |
| До 50-70 лет | Более 10% | До 4% |
| Старше 80 лет | Более 20% | Более 10% |
Урологи отмечают, что после 85 лет шансы получить ИМП у мужчин и женщин примерно одинаковы. Связано это с накопившимися хроническими патологиями, замедленным метаболизмом.
Факторы риска развития ИМП
Приобретенные патологии, пагубно сказываются на состоянии мочевыводящей системы, также становятся причинами развития ИМП. К ним относят, например, операции на органах малого таза, их травмы.
Помимо этого можно отметить такие факторы, как:
Сахарный диабет, гипотиреоз и другие эндокринные нарушения выступают фактором распространения инфекции на фоне пересыхания слизистой, изменения состава мочи и неправильной выработки гормонов.
Виды инфекций мочеполовых путей
Урологи пользуются разными классификациями при постановке точного диагноза, связанного с инфекциями мочевыделительной системы. В первую очередь врачи определяют локализацию процесса:
Дополнительно в классификацию входит уросепсис и специфические воспаления, характерные только для мужчин: простатит, орхит, эпидидимит.
Три основных вида специалисты различают по типу возбудителя: вирусы, грибки, бактерии. Врачи дополнительно каждый из них делят на острые, подострые и хронические формы.
Далее идет разделение на первичное или вторичное заболевание. К первичному типу относятся врожденные аномалии развития. Вторичные ИМП – те, которые появились на фоне других патологий, например, при сахарном диабете или простатите. В этом случае врачи ставят диагноз «ИМП осложненная».
Симптомы заболеваний
Симптоматика инфекций мочеполовых путей зависит от локализации патогенной микрофлоры. Например, уретрит можно узнать по учащенному мочеиспусканию, при котором появляются сильные рези, боли, зуд или жжение.
Нередко к признакам добавляются неестественные выделения из уретры и измененный окрас мочи. Иногда патология развивается настолько сильно, что происходит сильная обструкция уретры вплоть до полной спайки ее стенок. Тогда мочеиспускание становится невозможным, пациенту срочно нужна помощь.
При цистите симптомы немного отличаются:
Острая форма, особенно осложненная ВИЧ, вызывает высокую температуру, лихорадку, рвоту, тахикардию.
Пиелонефрит развивается в тканях одной чашечно-лоханочной системы или сразу в двух. Признаки следующие:
Главный признак нарушения работы мочевыводящих путей – боли разной интенсивности, характера. Локализация – поясничная область, низ живота, промежность.
Чем опасно инфекционное поражение?
ИМП сравнительно быстро переходят в хроническую форму, поэтому у пациентов наблюдаются постоянные проблемы с мочеиспусканием. Патология периодически будет напоминать обострениями: усилением симптомов.
При отсутствии лечения ткани пораженных органов отмирают, вместо них разрастается соединительная ткань. В этом случае пострадавший элемент мочевыделительной системы теряет основную функцию и структуру. Наиболее опасное осложнение заболевания – почечная недостаточность.
Также из-за сильного развития инфекции возможны сепсис и абсцесс, ведущие к инвалидности и даже смерти пациента.
Неосложненная и осложненная инфекция нижних мочевыводящих путей
Среди инфекций нижних мочевых путей (ИНМП) ведущее место занимает воспаление мочевого пузыря. Это самая частая урологическая инфекция, которая встречается как в амбулаторной, так и в стационарной практике. Распространенность инфекций мочевыводящих
Среди инфекций нижних мочевых путей (ИНМП) ведущее место занимает воспаление мочевого пузыря. Это самая частая урологическая инфекция, которая встречается как в амбулаторной, так и в стационарной практике.
Распространенность инфекций мочевыводящих путей (ИМП) в России составляет около 1000 случаев на 100 000 населения в год. Ежегодно регистрируется около 26–36 млн случаев острого цистита [1]. Можно предположить, что истинная распространенность заболевания значительно выше, поскольку многие пациенты не обращаются к врачу и лечатся сами. Мужчины чаще болеют циститом в пожилом возрасте, женщины — в молодом. Только в пожилом и старческом возрасте (к 70–75 годам) заболеваемость мужчин и женщин становится приблизительно одинаковой.
По числу случаев временной нетрудоспособности среди урологических заболеваний цистит занимает первое место [2, 3].
Согласно современной классификации ИНМП принято подразделять на неосложненную и осложненную. Наиболее частым проявлением неосложненной ИНМП является острый цистит. Он возникает при отсутствии обструктивных уропатий и структурных изменений в почках и мочевыводящих путях, без серьезных сопутствующих заболеваний и неврологических нарушений. Неосложненная ИНМП чаще выявляется у женщин с анатомически и функционально нормальным мочевым пузырем. Однако у 15–50% женщин с симптомами цистита выявляется клинически скрытая инфекция почек. В таком случае мы имеем дело с осложненным циститом, что нужно учитывать при диагностике и лечении.
В отличие от неосложненной ИНМП, осложненная инфекция возникает на фоне органических и функциональных изменений мочевого пузыря, нейрогенной патологии или серьезных сопутствующих заболеваний (сахарный диабет, нейтропения, иммуносупрессия) после применения инструментальных методов обследования и лечения. Проявлением осложненной инфекции мочевого пузыря является хронический цистит.
Европейская ассоциация урологов (Париж, 2006) предлагает использовать для распознавания осложненной ИМП так называемые факторы риска развития осложнений или неудач лечения. К ним относятся: мужской пол, пожилой возраст, госпитальная инфекция, беременность, функциональные или анатомические нарушения мочевых путей, камни в мочевых путях, недавнее вмешательство на мочевых путях, наличие катетера в мочевых путях, недавнее применение антибиотика, наличие симптомов заболевания более 7 дней на момент обращения, сахарный диабет, иммуносупрессия.
Следует помнить и учитывать некоторые клинические особенности цистита.
Источником бактериального неосложненного и осложненного цистита является нормальная микрофлора, колонизирующая периуретральную область и дистальную часть уретры. Инфицирование мочевого пузыря в 95% случаев происходит восходящим путем. Воспаление мочевого пузыря чаще всего вызывает неспецифическая микробная флора. Прежде всего это грамотрицательные энтеробактерии: кишечная палочка, протей, клебсиелла, синегнойная палочка, энтеробактер. Из грамположительных встречаются стафилококк, стрептококк, энтерококк. Как правило, неосложненная ИМП вызывается одним микроорганизмом, при осложненном цистите нередко определяется смешанная микрофлора [4].
У 0,4–30% больных с неосложненной ИМП в моче не выявляется патогенная микрофлора [5]. В таких случаях причиной заболевания могут быть вирусы, хламидии, микоплазмы, анаэробные микроорганизмы, для подтверждения этиологической роли которых нужно использовать специальные диагностические среды и методы исследования. Благодаря наличию у кишечной палочки уникальных факторов вирулентности (адгезины, уропатогенный специфический протеин, гемолизин, аэробактин) она играет ведущую роль в патогенезе неосложненной ИМП, при осложненной ИМП факторы вирулентности являются менее значимым условием возникновения инфекции.
Развитие цистита есть результат преобладания вирулентности этиологического инфекционного фактора над защитными механизмами мочевого пузыря. Необходимым условием развития бактериального неосложненного и осложненного цистита является адгезия значительного количества уропатогенных бактерий к уроэпителиальным клеткам с последующей инвазией их в стенку мочевого пузыря. Развитие и персистенция инфекции в стенке мочевого пузыря зависят от размера и интенсивности роста микробной колонии, обьема остаточной мочи, степени эксфолиации уретральных клеток с адгезированными уропатогенами, скорости потока мочи и частоты мочеиспусканий. После адгезии нормальный ток мочи или слизи не смывает бактерии. В результате происходит колонизация микроорганизмов. Адгезированные микроорганизмы не создают колоний на питательных микробиологических средах: этим объясняются трудности их выявления и недооценка в диагностике рецидивов. Уропатогенные штаммы E. coli способны формировать биопленки (микроколонии) на слизистой оболочке мочевого пузыря и внутри эпителиальных клеток, а также на некротических, рубцово-измененных тканях, катетерах. Микроорганизмы, образующие биопленку, обладают устойчивостью к антимикробной терапии. Бактерии в составе биопленки могут выживать при использовании антибиотиков в концентрациях, в 100–150 раз превышающих бактерицидные концентрации для планктонных форм бактерий того же вида [6].
Нарушение защитных механизмов мочевого пузыря повышает возможность адгезии и размножения в нем кишечной микрофлоры, вероятность развития инфекционно-воспалительного процесса и его рецидивирования.
Согласно современным представлениям, развитие инфекционно-воспалительного процесса в мочевом пузыре независимо от этиологии протекает по следующему «сценарию»: адгезия — инвазия — колонизация — пролиферация — повреждение тканей хозяина [7]. При неосложненных циститах поражается только слизистая оболочка мочевого пузыря. Иначе говоря, острый цистит — это поверхностная инфекция мочевого пузыря. В случае осложненной инфекции воспалительный процесс переходит на более глубокие слои (подслизистый, мышечный, серозный) стенки мочевого пузыря. Замещение гладкомышечных волокон соединительно-тканными в стенке мочевого пузыря ведет к его фиброзу, уменьшению емкости мочевого пузыря (микроцистит). Такие изменения наблюдаются при лучевом и интерстициальном цистите.
Развитию воспаления в мочевом пузыре способствуют следующие факторы:
Как в любом инфекционном процессе, взаимодействие факторов вирулентности возбудителя и целостность защитных механизмов макроорганизма во многом определяют развитие и течение инфекции. Уропатогенные штаммы E. coli имеют целый набор факторов вирулентности, с помощью которых они могут преодолевать даже ненарушенные защитные механизмы мочевого пузыря у женщин, обладают потенциальной способностью к восходящему распространению по мочевым путям. Установлено, что бактерии могут передавать друг другу различные факторы вирулентности: устойчивость к антибиотикам, выработку фактора колонизации, выработку токсинов, мембранных белков и др.
В настоящее время появляется все больше данных о значении в развитии бактериального неосложненного цистита наследственной предрасположенности (отсутствие секреции некоторых групп антигенов крови, дефекты муцинового слоя, повышенное содержание рецепторов для бактериальной адгезии на мембранах эпителиальных клеток) и поведенческих особенностей пациентов (сексуальная активность, использование влагалищных диафрагм, вибраторов и спермицидов, отсутствие мочеиспускания после полового акта, произвольное задерживание мочеиспускания, несоблюдение правил личной гигиены или неправильное их выполнение, недостаточный питьевой режим, ношение плотно облегающей одежды).
Цистит у женщин практически всегда связан с кольпитом или бактериальным вагинозом. Анатомо-физиологические особенности женского организма и его зависимость от состояния гормональной системы предопределяют выделение чисто женских клинических форм воспаления мочевого пузыря: цистит у девочек, дефлорационный цистит, цистит медового месяца, посткоитусный цистит, цистит у беременных, послеродовой, постклимактерический, инволюционный цистит.
Несмотря на легкость купирования острого неосложненного бактериального цистита при анатомически нормальных мочевых путях, цистит часто рецидивирует. У 50% больных склонность к рецидивам наблюдается в течение года, причем чаще у пациенток старше 55 лет [1, 8]. Принято различать рецидивирующий цистит и реинфекцию. Цистит считают рецидивирующим, если наблюдается три и более рецидива в год. Это сохраняющаяся инфекция, при которой определяется один и тот же микробный возбудитель из неликвидированного очага инфекции. Реинфекция — это инфекция, вызванная другим микробным возбудителем из кишечника и перианальной области. Современными исследованиями установлено, что повторные рецидивы цистита в 90% случаев представляют собой новое заболевание, а не рецидив предшествующего.
Высокая частота рецидивирования цистита обьясняется следующими причинами (наряду с перечисленными ранее причинами возникновения цистита):
Диагностика
Диагноз острого неосложненного цистита ставят с учетом анамнеза и клинических симптомов. Если данные анамнеза и жалоб не совпадают с клиникой цистита, то показано исследование мочи. Микроскопическое исследование мочи позволяет верифицировать острый цистит только у 50% больных, имеющих бактериальный показатель выше 100 000 КОЕ/мл.
Наличие лейкоцитов в моче является обязательным признаком цистита. О лейкоцитурии принято говорить, если в осадке мочи содержится 6 и более лейкоцитов в поле зрения микроскопа. Исследование нецентрифугированной мочи из средней порции с помощью простого гематоцитометра обладает высокой чувствительностью и позволяет выявить лейкоцитурию у больных с нормальными показателями общего анализа мочи, обнаружить инфекцию или колонизацию. В ряде случаев приходится исключать острый уретрит (хламидийный, гонорейный, герпетический) и вагинит (кандидозный, трихомонадный).
Если распознавание острого цистита не вызывает затруднений, то диагностика осложненного цистита представляет определенные трудности, особенно при интерстициальном цистите. При осложненной ИНМП необходимо диагностировать основное урологическое заболевание, особенно это касается пиелонефрита (первичного и вторичного). В связи с этим каждый больной с осложненным циститом подлежит общему и урологическому обследованию.
Мероприятия, проводимые для диагностики хронического цистита:
Дифференциальную диагностику осложненного цистита следует проводить со следующими заболеваниями: туберкулез мочевой системы, рак мочевого пузыря, уретральный синдром, вульвовагинит, уретрит.
Лечение
Лечение циститов должно быть комплексным и в первую очередь направлено на санацию очагов инфекции, быструю элиминацию микробного возбудителя, устранение причин частого рецидивирования и восстановление естественных защитных антибактериальных механизмов мочевого пузыря. Комплексное лечение включает в себя следующие виды терапии:
При неосложненной ИМП (острый цистит) лечение не представляет трудностей, оно проводится обычно в амбулаторных условиях и в основном заключается:
Больные, не получающие антибактериальные препараты, имеют повышенный риск развития осложнений и хронизации процесса. Нередко в повседневной практике применяются неадекватные методы лечения цистита. Одной из наиболее частых ошибок является назначение препаратов с низкой антимикробной активностью в отношении возбудителей неосложненной ИМП или с недоказанной их эффективностью. Повторное назначение антибиотиков одной группы способствует возникновению резистентных к ним штаммов.
Существенное влияние на результат лечения оказывает правильный первоначальный выбор антибактериального препарата.
В настоящее время при неосложненном остром цистите доказана эффективность терапии одной дозой и трехдневного курса, а более длительная не имеет никаких преимуществ. Такое лечение имеет свои достоинства: высокая клиническая и микробиологическая эффективность, снижение селекции резистентных штаммов, низкая частота нежелательных реакций, хорошая переносимость и более низкая стоимость лечения.
На сегодняшний день для лечения одной дозой лучшим препаратом является фосфомицина трометамол (Монурал) — антибиотик широкого спектра действия, активный в отношении большинства аэробных грамотрицательных (включая протей, клебсиеллу, энтеробактер, синегнойную палочку) и грамположительных бактерий, стафилококков (золотистого, эпидермального), стрептококков (сапрофитного, фекального). Препарат оказывает быстрое бактерицидное и длительное антиадгезивное действие, уменьшает коагрегацию бактерий, характеризуется отсутствием аллергии и перекрестной резистентности с другими антибиотиками.
Однократный прием Монурала (в дозе 3 г) по эффективности сопоставим с семидневным курсом терапии нитрофурантоином.
Считается, что если уровень резистентности уропатогенных штаммов E. coli к антибиотику составляет в регионе более 10–20%, то это является предпосылкой ограничения его использования как препарата выбора.
Наибольшее распространение при лечении неосложненной ИНМП получил трехдневный курс терапии фторхинолонами, обладающими широким спектром высокой микробиологической активности против основных возбудителей острого цистита, способными создавать высокие и длительно сохраняющиеся концентрации в моче после однократного приема. Наиболее эффективны и безопасны из них норфлоксацин, офлоксацин, ципрофлоксацин, левофлоксацин. Альтернативой фторхинолонам при остром цистите являются ингибиторозащищенные пенициллины (Аугментин, Амоксиклав), оральные цефалоспорины III и IV поколений.
Препараты выбора для трехдневного курса лечения неосложненного цистита:
У беременных женщин при неосложненном цистите рекомендуется использовать цефалоспорины I–III поколений, фосфомицина трометамол (однократно), альтернативные препараты: амоксициллин/клавуланат, нитрофурантоин.
Залогом успеха терапии острого цистита является своевременное и адекватное назначение антибиотиков буквально с момента появления клинических симптомов заболевания. Не нужно ждать результата бактериологического исследования, а лечить не откладывая. При неэффективности применения короткого курса терапии его нужно рассматривать как диагностический показатель, указывающий на наличие осложненной инфекции мочевого пузыря. В таких случаях пациенты должны быть подвергнуты тщательному урологическому обследованию для выявления сопутствующей патологии или осложненной уроинфекции.
При рецидиве воспаления мочевого пузыря, возникающего во время курса или через 2 нед после его окончания, можно думать об обострении воспалительного процесса; в этом случае его нужно лечить фторхинолонами в течение 7–14 дней. Лечение реинфекции проводится трехдневным курсом терапии и тем же препаратом, который был эффективен при первом эпизоде инфекции. Пациентам с часто рецидивирующим циститом (более трех обострений в течение года) должна проводиться превентивная терапия (прием небольших доз антибиотика каждый день на ночь). Превентивное лечение может проводиться от нескольких месяцев (6–12) до нескольких лет и более. Длительная регулярная профилактическая терапия приводит к стойкой ремиссии, а у ряда больных — к выздоровлению.
При осложненной инфекции мочевого пузыря терапия короткими курсами, а тем более одной дозой препарата противопоказана; назначаются длительные курсы антимикробной терапии — от 7 до 14 дней, а иногда в течение 4–6 нед. У больных с хроническим циститом необходимо устранение патогенетических факторов развития рецидивирующей хронической инфекции мочевого пузыря: инфравезикальной обструкции органического (стеноз уретры, парауретральный фиброз и др.) или функционального (гипертонус детрузора, детрузорно-сфинктерная диссинергия) характера.
При детрузорно-сфинктерной диссинергии необходимо назначать транквилизаторы с миорелаксирующим действием — Реланиум, Феназепам, Баклофен. В лечении гиперактивного мочевого пузыря широко применяются М-холинолитики, которые приводят к уменьшению тонуса детрузора, способствуют урежению позывов к мочеиспусканию, снижению имперактивности, облегчению удержания мочи. С этой целью применяют Дриптан (оксибутинина хлорид) — по 5 мг 3 раза в сутки, Детрузитол — по 2 мг 2 раза в сутки, Спазмекс (троспия хлорид) — по 5 мг 3 раза в сутки. Курс лечения — 3–6 мес. У больных с гипертонусом уретрального сфинктера и шейки мочевого пузыря следует назначать a-адреноблокаторы: Сетегис — по 2–5 мг на ночь, Корнам — 2–5 мг перед сном.
Инфекция нижних мочевых путей может быть обусловлена нейромышечными нарушениями гладкомышечных элементов мочевыводящего тракта и органов малого таза (чаще по гиперспастическому типу) или сочетаться с ними. Этому способствуют травмы и операции в анамнезе, занятия определенными видами спорта, патологические изменения в нижних конечностях, повышенная нагрузка на нижнюю часть спины (ношение туфель на шпильке). В результате нарушается иннервация мочевого пузыря и возникает его дисфункция, которая может вызвать рецидив цистита. Поэтому в комплексную терапию необходимо включать миорелаксанты (Феназепам, Баклофен) и спазмолитики (Папаверин, Галидор, Баралгин, Но-шпа).
Общее и местное противовоспалительное лечение применяется в основном при хроническом цистите — назначаются нестероидные противовоспалительные препараты (НПВП): диклофенак, пироксикам, лорноксикам, нимесулид; применяется местное лечение в виде промывания и инстилляций мочевого пузыря.
Боли при цистите часто принимают упорный, тягостный характер. При болезненном мочеиспускании назначают НПВП (нимесулид, кеторолак), при этом нельзя уменьшать количество потребляемой жидкости. Из обезболивающих средств наиболее эффективны Солпадеин — по 1–2 таблетки 4 раза в день, Гентос — по 15 капель 3 раза в день (в 1-й день до 8 раз в сутки), свечи с Анестезином, свечи с Цефеконом Н, микроклизмы с 2%-ным раствором новокаина.
Важнейшим звеном патогенетической терапии считается иммуномодулирующая терапия. Поэтому в комплексное лечение рекомендуется включать иммуномодулятор — Уро-Ваксом. Препарат представляет собой экстракт лиофилизированных бактериальных лизатов 18 различных штаммов E. Coli; назначается натощак по 1 капсуле в день в течение 10 дней при остром цистите и на срок до 3 мес при хроническом цистите и пиелонефрите. Через 3 мес после завершения вакцинации проводится ревакцинация, состоящая из трех десятидневных курсов в течение 3 мес.
Инфекции мочевого пузыря у женщин постменопаузального возраста связаны с эстрогенным дефицитом; проявлением урогенитальных расстройств является развитие атрофического цистоуретрита, синильного кольпита, выпадение слизистой оболочки уретры, сухость влагалища, зуд, жжение, частое и болезненное мочеиспускание, недержание мочи. Для лечения урогенитальных расстройств используют системную или местную терапию эстриолом (свечи или вагинальный крем Овестин), при этом чем раньше начато лечение, тем выше его эффективность.
Фитотерапия создает благоприятный фон для проведения антимикробной терапии, дополняет ее при хроническом течении заболевания. Чаще всего она используется для предупреждения развития осложнений и рецидивов заболевания, уменьшения выраженности воспалительных явлений и болей (Урокам, Урофлюкс, Канефрон, Фитолизин, Цистон).
В развитии ИМП существенное, а может быть и решающее значение имеют особенности социокультурного поведения пациентов.
В последние годы сексуальную активность считают основным фактором риска развития ИМП. Чаще всего цистит связан с регулярной половой жизнью. Поэтому необходимо четко выполнять правила сексуальной гигиены (обильные водные процедуры с туалетом наружных половых органов до полового акта и после, обязательное мочеиспускание после коитуса). При рецидивирующем течении цистита не следует пользоваться влагалищными диафрагмами и спермицидами, рекомендуется избегать сексуальных позиций, способствующих повышенной травматизации уретры. Если имеется связь между циститом и интимной близостью, то после полового акта необходим профилактический прием антибиотика (Фурадонин 50 мг, Фурамаг 50 мг, Норфлоксацин 200 мг, Ципрофлоксацин 125 мг). При отсутствии эффекта от профилактики инфекции после полового сношения женщинам необходимо проводить антибактериальное лечение в течение 6–12 мес.
Нарушения мочеиспускания у женщин и мужчин увеличивают риск возникновения ИМП. Мочеиспускание не следует подавлять произвольно: это ослабляет естественные защитные механизмы мочевого пузыря. При цистите нужно стараться добиться полного опорожнения мочевого пузыря.
Процесс выздоровления при цистите ускоряется при увеличении количества принимаемой жидкости. С профилактической целью рекомендуется пить 2–2,5 л жидкости в день. Лучше использовать обычную воду, неконцентрированные соки или минеральную воду без газа, настои трав, клюквенный и брусничный морс. Нельзя пить чай, кофе, кока-колу, газированные напитки, так как содержащийся в них кофеин раздражает слизистую оболочку мочевых путей.
Одежда не должна плотно облегать тело, чтобы не затруднять доступ крови к коже и не нарушать лимфоотток, не создавать перегрева и повышенной влажности в вагинально-анальной области, способствующих их колонизации и развитию инфекционных заболеваний.
В настоящее время большинство клиницистов рассматривают хронический цистит как вторичное заболевание, следствие поддерживающей его причины, которую необходимо найти и устранить. Только тогда можно добиться выздоровления. На сегодняшний день критериями излеченности цистита считаются ликвидация расстройств мочеиспускания, исчезновение бактериурии и лейкоцитурии, полное восстановление качества жизни и социальной адаптации пациента.
По вопросам литературы обращайтесь в редакцию.
Г. Н. Скрябин, кандидат медицинских наук, доцент
В. П. Александров, доктор медицинских наук, профессор
СПбМАПО, Санкт-Петербург



.gif)