Чем лечить надпочечники после дексаметазона
Дисфункция надпочечников. Человек Уставший, продолжение.
Дисфункция – это как предболезнь. Заболевание еще не развилось, а жалобы есть, но они стертые, поэтому человеку плохо, но он не может понять, что с ним и с каким органом это состояние связать.
В современном обществе формируется неправильная тенденция социального поведения. Тебя постоянно подгоняют «еще, еще. больше работай, будь успешным, делай карьеру, но не забудь про семью, роди 2-3 детей (надо поднимать демографию страны), имей хобби, выучи языки, имей 2 образования, занимайся спортом, путешествуй, не забывай посещать театр (для кого-то ночной клуб, дискотеку), води машину и т.д.»
И как, скажите мне, человеку выдержать такой прессинг? Ни малейшего времени на передышку, на созерцание. Резервы организма ИМЕЮТ ПРЕДЕЛ, и у каждого свой срок «до срыва». И этим пределом часто является истощение функции надпочечников, одного из важнейших эндокринных органов.
Какими же симптомами дисфункция надпочечников может выражаться: (симптомы могут быть разной степени выраженности от минимальных до максимальных)
Как проверить работу надпочечников?
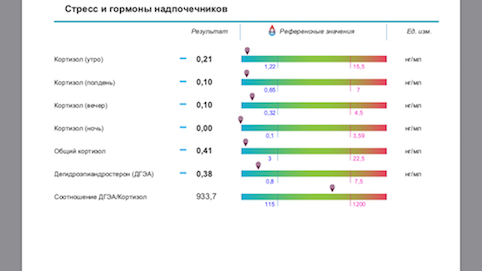
До 2015 года основным способом были: анализ крови на кортизол, АКТГ по часам 8:00- 24:00 (или еще промежуточно 13:00) и сбор суточной мочи на кортизол, кровь на ДГА-С. Это было крайне неудобно. Ни одна лаборатория, кроме расположенных в стационаре, кортизол в 24:00 не брала. А без этого показателя оценить функцию надпочечников правильно не возможно. Собирать суточную мочу не все соглашались, очень трудоемко и может быть не так достоверно.
С 2015-2016 года появился метод оценки кортизола слюны.
Собирается суточный профиль слюны на кортизол по 4 точкам 8:00- 13:00 и 17:00- 24:00.
Ниже привожу материал лаборатории «CHROMOLAB» по исследованию состояния надпочечников и его интерпретации.
«Организм человека постоянно подвергается воздействию различных факторов внешней и внутренней среды. Это могут быть абиотические факторы, такие как холод, жара, атмосферное давление, влажность, недостаток кислорода. Избыток или дефицит поступающих в организм веществ (белков, углеводов, липидов), недостаток витаминов и микроэлементов, вирусная или микробная инфекция, токсины также оказывают определенное влияние. Негативные последствия имеют вредные привычки, физическая перегрузка, переедание, гиподинамия, нарушение ритма сна и бодрствования. Кроме того, к серьезным стрессорам относят техногенные и психологические воздействия: переизбыток компьютерной и телевизионной информации, монотонный труд, конфликты, чрезмерную рабочую нагрузку, эмоциональное истощение, завышенный уровень ответственности, общую неудовлетворенность и прочее. Все эти и многие другие причины ведут к постоянному напряжению физиологических резервов организма, который вынужден приспосабливаться (адаптироваться) к этим факторам или защищаться. Если воздействия носят интенсивный, внезапный или незнакомый («новый») характер, то организм отвечает на них универсальной (в формате «скорой помощи») физиологической реакцией, называемой СТРЕССОМ (стрессорной реакцией). Стрессорная реакция не связана с положительным или отрицательным восприятием внешних раздражителей, с которыми сталкивается человек. Она необходима для скорейшей адаптации организма с целью его защиты от гибели. Стресс – это защитная реакция организма. Однако длительная стрессорная реакция приводит к избыточному нерегулируемому ответу организма на повреждающий фактор и обратному эффекту. Вместо защитных процессов активируются деструктивные, что может стать пусковым механизмом для развития патологических состояний: сахарного диабета, тромбозов, инсультов, инфарктов, аритмии, бесплодия, эректильной дисфункции, аллергии, онкологических заболеваний, иммунодефицитов, ранней менопаузы, остеопороза, гипотиреоза, бессонницы, депрессии, ожирения, анорексии и многого другого. Стресс инициирует различные патологические состояния, и это зависит от провоцирующих факторов внешней и внутренней среды.»
Стадийность стрессорных реакций. Выделяют три стадии стресса (согласно Г. Селье):
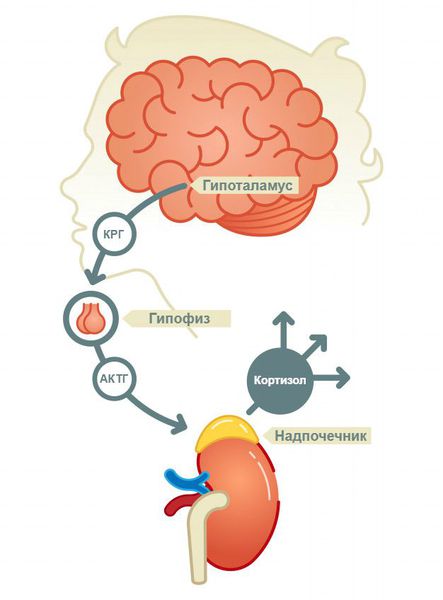
Глубокое понимание механизмов регуляции стресса стало возможным благодаря исследованию процессов синтеза, обмена и метаболизма стероидных гормонов коры надпочечников: кортизола и дегидроэпиандростерона (ДГЭА), которые регулируют реализацию стрессорной реакции.
Согласно современным исследованиям, физиологический смысл этого феномена заключается в том, что ДГЭА – это мощный естественный антиглюкокортикоид, противостоящий кортизолу, уровень которого резко повышается при любом стрессе. Известно, что отношение ДГЭА к кортизолу следует рассматривать как ключевой маркер устойчивости организма к любому стрессу, для обеспечения которой в целях адекватной защиты в организме всегда должен превалировать уровень ДГЭА.
Оценку суточного ритма секреции кортизола по его концентрации в слюне (4-кратное определение в течение дня в разных порциях слюны) применяют для отличия стрессорной реакции от иных патологических состояний, связанных с дисфункцией секреции стероидных гормонов.
Оценка проводится только врачом.
Известно, что уровень кортизола – величина непостоянная, и он подвержен колебаниям в течение суток.
С 7 до 9 часов утра концентрация кортизола максимальна, в связи с чем утренний уровень этого гормона считается хорошим индикатором для определения функционального состояния надпочечников.
С 11 часов утра до 13 часов дня концентрация кортизола возвращается к среднему значению, что служит показателем адаптивной функции надпочечников.
С 15 до 17 часов дня уровень кортизола постепенно опускается.
С 22 часов вечера до полуночи концентрация гормона находится на самом низком уровне, что отражает нормальную надпочечниковую функцию.
Такое развернутое исследование надпочечников поможет определиться с диагнозом, нет ли здесь дебюта надпочечниковой недостаточности или это просто дисфункция и определиться с лечебной тактикой. Ведь кому-то надо будет отдохнуть и правильно питаться. А кому-то понадобится подобрать препараты гормонов надпочечников сроком от 1,5-3-х месяцев до пожизненной терапии при выявленной надпочечниковой недостаточности. Радует то, что надпочечниковая недостаточность встречается очень редко.
НО очень часто встречается дисфункция.
Особенную благодарность в идее составления этой статьи выражаю своему учителю Гострому Андрею Владимировичу.
Как понять, что надпочечники устали: 5 вопросов, которые нужно задать себе
Синдром усталых надпочечников – этот термин лишь недавно появился в медицине, но многие специалисты уже называют данное состояние болезнью 21 века или синдромом напряжения нашего времени.
В современном мире около 80% людей в той или иной степени страдают этим синдромом! Воздействие на организм стрессов, тревоги, хронических заболеваний приводит к появлению первых симптомов усталости надпочечников. К таким признакам можно отнести:
Что же такое надпочечники и какие функции они выполняют в нашем организме?
Под влиянием адреналина увеличиваются зрачки, повышается артериальное давление, учащается дыхание и частота сердечных сокращений, ощущается прилив сил.
Гормон кортизол также активно вырабатывается надпочечниками в ответ на стресс. Его основная задача – подготовить организм к изменившимся условиям окружающей обстановки. Под действием кортизола регулируется уровень глюкозы в крови, активизируется мозговая деятельность, контролируется уровень артериального давления, определяется работа иммунной системы организма.
Как появляется состояние надпочечниковой усталости
Воздействие постоянного стресса может привести к тому, что надпочечники не справляются со своими функциями, они перенапрягаются и травмируются, могут вырабатывать большее или меньшее количество необходимых гормонов, провоцируя депрессию, перепады настроения, рассеянность, забывчивость и многое другое.
Нарушить функционирование надпочечников может не только постоянный длительный стресс, но и недостаток сна, плохое питание, отсутствие физических упражнений, воздействие токсинов из окружающей среды, острый стресс также негативно влияет на работу эндокринной системы. Для диагностики данного состояния необходимо обратиться к эндокринологу.
Вот простой тест, чтобы понять, стоит ли идти с этим вопросом к эндокринологу:
Если на большинство вопросов Вы ответили да, то это повод проверить свой уровень кортизола в слюне.
Как помочь надпочечникам наладить свою работу?
Рекомендациями к применению Супренамина является комплексная терапия для нормализации гормонального обмена, при различных заболеваниях и нарушениях функции надпочечников, при постоянном влиянии разнообразных видов стресса. Пожилым людям он рекомендован для сохранения функций эндокринной системы.
БАД. Не является лекарственным средством
Имеются противопоказания. Перед применением необходимо ознакомиться с инструкцией или проконсультироваться со специалистом.
Что такое надпочечниковая недостаточность (гипокортицизм)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Зотовой Ю. А., эндокринолога со стажем в 24 года.
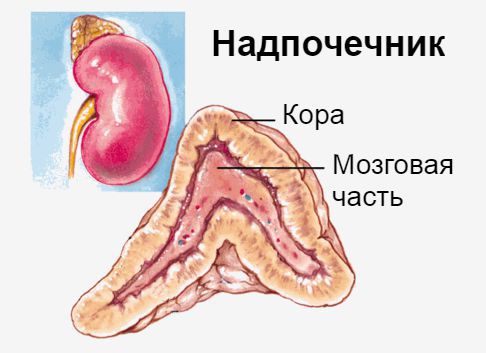
Определение болезни. Причины заболевания
Надпочечники — это эндокринные железы. Их внутренняя (мозговая) часть производит гормон адреналин, который мобилизует все защитные силы организма. Наружная часть надпочечников — кора — вырабатывает кортикостероиды:
Причины первичной надпочечниковой недостаточности:
1. Нарушение развития надпочечников:
2. Деструкция надпочечников (разрушение):
3. Нарушения стероидогенеза (образования стероидов):
Причины вторичной и третичной надпочечниковой недостаточности:
1. Врождённый вторичный гипокортицизм.
2. Деструкция гипоталамо-гипофизарных структур:
Симптомы надпочечниковой недостаточности
Часть симптомов недостаточности маскируется под синдром хронической усталости: необъяснимая утомляемость, отсутствие бодрости в утренние часы. Человек начинает хуже переносить физические нагрузки, самочувствие становится лучше в горизонтальном положении. Астению сопровождает раздражительность, нетерпимость, проблемы с памятью.
Нарушается работа желудочно-кишечного тракта: снижается аппетит вплоть до полного отсутствия, возникает тошнота, рвота, боли в животе. Уменьшение массы тела связано с ухудшением аппетита, нарушением всасывания в кишечнике, обезвоживанием.
При дефиците надпочечниковых андрогенов у женщин снижается либидо, оволосение в подмышечной впадине становится скудным.
В ситуации стресса, острой инфекции, операции значительно повышается потребность организма в гормонах коры надпочечников, поэтому в таких случаях состояние может значительно ухудшиться из-за декомпенсации надпочечниковой недостаточности — опасного для жизни нарушения работы надпочечников, при котором у организма исчерпаны возможности механизмов приспособления. Обращают на себя внимание необычно быстрая утомляемость и чрезмерная усталость, головокружение, очень низкое артериальное давление, тяга к солёной пище, плохой аппетит, тошнота, рвота, понос (диарея), боли в животе, мышечная слабость, похудание без видимых причин, снижение настроения.
Патогенез надпочечниковой недостаточности
Глюко- и минералокортикоиды участвуют в белковом, углеводном, жировом и водно-электролитном обмене. Поэтому при их нехватке данные процессы нарушаются и снижается артериальное давление.
Дефицит альдостерона — естественного минералокортикоида — становится причиной выраженных сердечно-сосудистых нарушений из-за снижения реабсорбции (обратного всасывания) Na+ в почках. В связи с этим уменьшается объём циркулирующей крови и снижается артериальное давление вплоть до шока. При повышении уровня калия нарушается сердечный ритм и развиваются миопатии — заболевания, проявляющиеся мышечной слабостью. При снижении реабсорбции Na+ в кишечнике возникает целый каскад симптомов нарушения пищеварения, таких как боли в животе, нарушение всасывания.
Дефицит андрогенов, которые вырабатывают надпочечники, усиливает процессы распада сложных веществ в организме и повышает уровень остаточного азота.
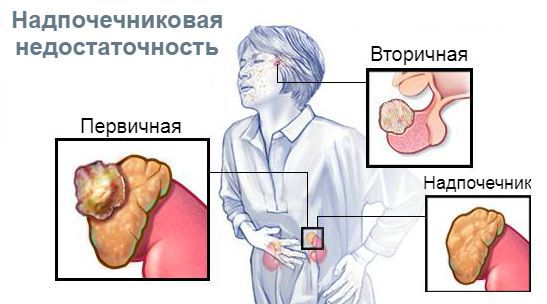
Отличия центральных форм гипокортицизма от первичного:
Классификация и стадии развития надпочечниковой недостаточности
В зависимости от уровня поражения гипоталамо-гипофизарно-надпочечниковой системы различают три вида надпочечниковой недостаточности:
По клиническому течению выделяют два вида надпочечниковой недостаточности:
При заместительной гормонотерапии первичного хронического гипокортицизма лечащий врач подбирает своему пациенту дозу глюкокортикоидов для возмещения недостающих гормонов, причём важно, чтобы в итоге уровень гормонов был строго в норме — не меньше и не больше.
Если лекарства полностью возмещают дефицит и не дают избытка гормонов в организме, то пациент чувствует себя гораздо лучше. Это означает, что заболевание не излечено раз и навсегда, так как оно хроническое, но находится в фазе компенсации.
Осложнения надпочечниковой недостаточности
Диагностика надпочечниковой недостаточности
Иногда при частичном поражении надпочечников эти показатели остаются в пределах нормы. Чтобы получить более надёжный результат, исследовать функцию коры надпочечников лучше с помощью стимулирующих тестов. Данный этап необходим, если по результатам клинико-лабораторного обследования не удалось однозначно подтвердить наличие надпочечниковой недостаточности.
Лечение надпочечниковой недостаточности
Лечение надпочечниковой недостаточности жизненно необходимо. Оно направлено на ликвидацию процесса, который вызвал поражение надпочечников, и на замещение дефицита гормонов и электролитов.
Все перечисленные препараты всегда нужно принимать строго в определённое время. Пропуск приёма лекарств может быть очень опасен. Если по какой-то причине приём был пропущен, обязательно нужно принять ту же дозу препарата позже или увеличить дозу вдвое.
Если пациенту с недостаточностью предстоит операция, то нужно обязательно обсудить с лечащим врачом изменение дозы: она будет зависеть от сложности вмешательства.
Прогноз. Профилактика
При своевременной диагностике заболевания и адекватном лечении прогноз для жизни благоприятный.
Пациент с этой болезнью может делать всё: учиться, работать, заниматься спортом, иметь семью, как и все здоровые люди. Для этого нужно соблюдать простые правила:
1. Важно всегда иметь при себе информационную карточку. В ней должно быть указано следующее: «У меня надпочечниковая недостаточность. Если я без сознания или у меня судороги, рвота, бред, мне нужно СРОЧНО сделать инъекцию гидрокортизона 100 мг внутримышечно или внутривенно. Промедление опасно для жизни». Также в карточке нужно указать телефон, по которому можно связать с родственниками или лечащим врачом. Эта информация крайне важна для людей или врачей, которые будут помогать в экстренной ситуации.
Заместительная терапия первичной хронической надпочечниковой недостаточности
Полный текст:
Аннотация
Надпочечниковая недостаточность — клинический синдром, обусловленный недостаточной секрецией гормонов корой надпочечников, являющийся результатом нарушения функционирования одного или нескольких звеньев гипоталамо-гипофизарнонадпочечниковой системы [2]. Первичная хроническая надпочечниковая недостаточность (1-ХНН) развивается в результате разрушения более 90% коры обоих надпочечников патологическим процессом. Основными причинами 1-ХНН в настоящее время являются аутоиммунная (80—85%) и туберкулезная (5—10%) деструкция коры надпочечников [2, 3]. 1-ХНН указанной этиологии более известна под названием «болезнь Аддисона». 1-ХНН является относительно редким заболеванием (40—110 новых случаев на 1 млн населения в год) [2, 3], однако имеет немалое значение в практике эндокринологии. Все без исключения пациенты с установленным диагнозом 1-ХНН нуждаются в пожизненной заместительной терапии препаратами кортикостероидов (КС), о которой и пойдет речь в этой работе.
Ключевые слова
Для цитирования:
Фадеев В.В., Мельниченко Г.А. Заместительная терапия первичной хронической надпочечниковой недостаточности. Проблемы Эндокринологии. 2000;46(3):31-45. https://doi.org/10.14341/probl11852
For citation:
Fadeev V.V., Melnichenko G.A. Primary adrenal insufficiency replacement therapy. Problems of Endocrinology. 2000;46(3):31-45. (In Russ.) https://doi.org/10.14341/probl11852
Надпочечниковая недостаточность — клинический синдром, обусловленный недостаточной секрецией гормонов корой надпочечников, являющийся результатом нарушения функционирования одного или нескольких звеньев гипоталамо-гипофизарнонадпочечниковой системы [2]. Первичная хроническая надпочечниковая недостаточность (1-ХНН) развивается в результате разрушения более 90% коры обоих надпочечников патологическим процессом. Основными причинами 1-ХНН в настоящее время являются аутоиммунная (80—85%) и туберкулезная (5—10%) деструкция коры надпочечников [2, 3]. 1-ХНН указанной этиологии более известна под названием «болезнь Аддисона». 1-ХНН является относительно редким заболеванием (40—110 новых случаев на 1 млн населения в год) [2, 3], однако имеет немалое значение в практике эндокринологии. Все без исключения пациенты с установленным диагнозом 1-ХНН нуждаются в пожизненной заместительной терапии препаратами кортикостероидов (КС), о которой и пойдет речь в этой работе.
История вопроса
После классического описания 1-ХНН Томасом Аддисоном в 1855 г. эффективная заместительная терапия заболевания оказалась возможной только в 30-х годах XX века. Первая попытка лечения больных экстрактом целых надпочечников, который назначали внутрь, была предпринята Stockman в 1867 г. и оказалась неудачной. Экстракт надпочечников, приготовленный в 1894 г. Oliver и Schafer, давал четкий вазоконстрикторный эффект. В дальнейшем авторами из него был выделен адреналин, и безрезультатные попытки использования последнего для лечения болезни Аддисона привели к исчезновению интереса к исследованию других гормонов коры надпочечников вплоть до конца 20-х годов XX века.
В 1927 г. Rogoff и Stewart впервые показали эффективность введения липидного экстракта надпочечников адреналэктомированным собакам, а F. Hartmann показал, что эффективность такого экстракта не зависит от содержания в нем адреналина. В клинической практике экстракты коры надпочечника в виде подкожных инъекций были впервые с успехом применены в 1930 г. F. Hartmann, а в 1931 г. L. Rowntree, С. Greene, W. Swingle и J. Pfiffner [4].
В 40—70-х годах экстракт коры надпочечников в России был известен как кортин. Н. А. Шерешевский [6] для лечения аддисоновой болезни рекомендовал ежедневные подкожные инъекции 1 — 10 мл кортина 2—3 раза в день в зависимости от тяжести симптоматики. При этом указывалось, что инъекции «быстро оказывают хорошее влияние: меланодермия уменьшается, силы больного нарастают, кровяное давление повышается, явления со стороны желудочно-кишечного тракта стихают».
Задолго до открытия натрийзадерживающих эффектов КС Soddu в 1899 г. показал, что симптомы надпочечниковой недостаточности у адреналэктомированных животных становятся менее выраженными после введения им поваренной соли. Н. А. Шерешевский [6] рекомендовал назначение больным в среднем 10 г поваренной соли в сутки (по 2 г 5 раз в день после еды). Кроме того, предлагалось назначение так называемого «эликсира Аддисона»: 10 г поваренной соли и 5 г цитрата натрия в 1 л воды с фруктовым соком; за сутки больному рекомендовалось выпивать 1 л этого раствора. После выделения и внедрения в практику чистых препаратов КС и их производных, в первую очередь обладающего мощными минералокортикоидными свойствами 9афторкортизола (9a-FF), рекомендация больным 1ХНН дополнительного приема поваренной соли потеряла актуальность. То же касается назначения больших доз аскорбиновой кислоты (до 300—500 мг в сутки), которая если и увеличивает неспецифические адаптивные возможности организма, никак не оказывает такого же влияния на ткани и органы, как КС. Даже если допустить предполагавшееся влияние аскорбиновой кислоты на синтез КС, то оно вряд ли может иметь значение в ситуации, когда кора надпочечников практически разрушена.
В 1936 г. Е. С. Kendall и соавт. впервые выделили из экстракта коры надпочечников кортикостерон и дегидрокортикостерон в кристаллической форме, а в 1937 г. М. von Steiger и Т. Reichstein выделили дезоксикортикостерона ацетат (ДОКСА) и синтезировали его из сигмастерола. С 1939 г. ДОКСА в виде внутримышечных инъекций начали с успехом использовать в лечении 1-ХНН.
ДОКСА обладает исключительно минералокортикоидными свойствами, при этом его биологическая активность в 30 раз меньше, чем у альдостерона; препарат практически полностью метаболизируется в печени при первом прохождении. Сразу после внедрения внутримышечных инъекций масляного раствора ДОКСА (от 5 мг 3 раза в неделю до 10 мг ежедневно) стали появляться сообщения об осложнениях, связанных с его передозировкой: отеках, артериальной гипертензии, сердечной недостаточности. В 1939 г. G. W. Thorn, а в 1940 г.
ДОКСА — первый, а с другой стороны, практически единственный чистый препарат из группы КС, который в настоящее время признан малоэффективным и перестал использоваться для заместительной терапии 1-ХНН. Его полностью вытеснил 9a-FF (кортинефф, флоринеф), который, помимо того, что обладает значительно более мощными минералокортикоидными свойствами, эффективен при приеме внутрь.
Главный надпочечниковый глюкокортикоид (ГК) человека кортизол (гидрокортизон) был выделен из экстракта коры надпочечников в 1937 г. Т. Reichstein; в 1946 г. из желчных кислот был получен кортизон. Вплоть до 1948 г., когда Р. S. Hench показал эффективность кортизона ацетата при ревматоидном артрите, КС использовали исключительно для заместительной терапии болезни Аддисона. После этого стала очевидной необходимость в препаратах с максимально усиленными глюкокортикоидными и минимально выраженными минералокортикоидными свойствами. Так, в 1955 г. путем введения двойной связи между 1-м и 2-м атомами стеранового скелета были синтезированы преднизон и преднизолон, а в дальнейшем, в 50-е годы — все остальные известные в настоящее время препараты из группы КС. Именно поэтому, несмотря на большое число работ, посвященных обсуждаемой теме, подходы к заместительной терапии 1-ХНН с 60—70-х годов практически не претерпели изменения.
Основным принципом современной заместительной терапии 1-ХНН является сочетанное назначение препаратов ГК и минералокортикоидов (МК). Принципы назначения этих групп препаратов будут разобраны отдельно.
Заместительная терапия препаратами МК
Несмотря на некоторую условность разделения заместительной терапии 1-ХНН на минералокортикоидный и глюкокортикоидный компоненты, можно сказать, что на сегодняшний день заместительная терапия МК более разработана, чем заместительная терапия ГК. Для этого имеется ряд предпосылок: современная заместительная терапия 1ХНН МК подразумевает использование только одного препарата — 9a-FF (кортинефф, флоринеф); отсутствие существенной суточной динамики секреции МК в норме, которая характерна для секреции ГК; достаточно подробное описание физиологических взаимодействий в системе надпочечникпочка (калий—натрий—ренин—альдостерон—водный баланс—АД).
В одной из первых крупных монографий, посвященных патологии надпочечников, L. Softer обозначает МК как препараты первого ряда в заместительной терапии 1-ХНН. Надпочечники по сути выполняют 2 жизненно важные функции: поддержание водно-солевого баланса и адаптация организма к стрессовым воздействиям внешней среды. При выпадении первой функции, которую обеспечивают МК, организм погибает в результате обезвоживания (потеря натрия и воды) и нарастающей гиперкалиемии. Дефицит же ГК без стрессовых воздействий в принципе может и не сказаться. Тем не менее типичной ошибкой в заместительной терапии
Сравнительная активность основных препаратов КС (по данным разных авторов)
Стандартная таблетированная форма, мг (эквивалентная доза по глюкокортикоидной активности)
1-ХНН является назначение монотерапии ГК, в лучшем случае кортизоном, но чаще всего преднизолоном. В этой ситуации, несмотря на возрастающую дозу препарата, состояние больных не нормализуется; дозу продолжают увеличивать, что в ряде случаев приводит к развитию экзогенного синдрома Кушинга. По данным крупного нидерландского исследования [75], обоснованное назначение монотерапии ГК возможно не более чем в 6,6% случаев, при этом следует учитывать, что практически все пациенты, включенные в исследование, получали таблетированный гидрокортизон или кортизона ацетат, которые обладают большей минералокортикоидной активностью, чем синтетические ГК (см. таблицу).
Естественный МК альдостерон не используют для заместительной терапии по той же причине, что и ДОКСА — из-за полной метаболизации при первом прохождении через печень; кроме того, препарат чистого альдостерона достаточно дорог.
Основные преимущества 9a-FF (кортинефф, флоринеф), синтезированного в 1953 г. Freed и Sabo, как указывалось, заключаются в его эффективности при пероральном применении, а также в мощном сользадерживающем эффекте, сопоставимом с таковым у альдостерона. Период полувыведения 9a-FF составляет 18—36 ч, что позволяет имитировать не имеющую циркадного ритма секрецию альдостерона ежедневным однократным приемом 0,05—0,2 мг препарата. Своего пика плазменная концентрация 9a-FF достигает через 1,5 ч после приема. Интересен тот факт, что, как и сам альдостерон, кортизол и 9a-FF имеют одинаковую аффинность к рецептору альдостерона в почках. Однако если альдостерон и 9a-FF достигают рецептора, то кортизол, попав в клетку, в результате действия 11|3-гидроксистероиддегидрогеназы превращается в неактивный кортизон. Именно поэтому минералокортикоидная активность 9a-FF в 200— 400 раз выше, чем у кортизола, хотя эти соединения отличаются друг от друга всего на 1 атом фтора, который и делает 9a-FF неуязвимым для указанного фермента [50].
Глюкокортикоидными эффектами 9a-FF на практике можно пренебречь, поскольку ощутимо они проявляются, если доза препарата превышает 0,5 мг/сут. Глюкокортикоидный эффект 1 Mr9a-FF (10 таблеток кортинеффа) эквивалентен 20 мг гидрокортизона.
На сегодняшний день разработаны следующие критерии адекватности минералокортикоидного компонента заместительной терапии 1-ХНН: нормальные уровни калия и натрия плазмы; нормальный или умеренно повышенный уровень активности ренина плазмы (АРП); нормальное (комфортное) АД; отсутствие отечности, задержки жидкости; на стадии разработки находятся такие критерии, как плазменные уровни предсердного натрийуретического фактора (ПНУФ), эндотелина-1 (Э-1), ангиотензинпревращающего фермента (АПФ).
По мере развития представлений о регуляции водно-солевого обмена и увеличения числа клинических наблюдений было высказано предположение о низкой чувствительности определения уровней калия и натрия плазмы для контроля за проводимой терапией 1-ХНН.
Впервые исследование уровня АРП для оценки адекватности минералокортикоидного компонента заместительной терапии 1-ХНН было предложено
М. Linquette и соавт. в 1975 г. [44] и W. Oelkers и соавт. в 1976 г. [47]. М. Linquette и соавт. в 1975 г. [44] исследовали уровень АРП у 13 пациентов с 1-ХНН в положении лежа и после вставания. Уровень АРП после назначения гидрокортизона и свободной солевой диеты достоверно снижался, при попытке снизить потребление соли повышался вновь; после добавления к терапии 9a-FF уровень АРП приближался к норме в наибольшей степени. W. Oelkers и М. L’Age [47] динамически, на протяжении 10 нед, исследовали уровень АРП у 7 пациентов с 1-ХНН. При этом каждые 2 нед заместительную терапию изменяли с постепенным увеличением суммарной минералокортикоидной активности. В результате было показано, что уровень АРП достоверно уменьшался по мере увеличения суммарной минералокортикоидной активности терапии, аналогичная зависимость была выявлена для ангиотензина II.
Повышение плазменного уровня АРП известно в качестве одного из диагностических критериев 1ХНН и сольтеряющей формы врожденной дисфункции коры надпочечников, а также лабораторного маркера декомпенсации этих заболеваний. При разрушении коры надпочечников снижение уровня альдостерона сопровождается повышением уровня АРП. Отрицательный натриевый баланс через развитие гиповолемии приводит к активизации системы ренин—ангиотензин. Повышение уровня АРП в данном случае связано именно с гиповолемией, т. е. низкий уровень альдостерона приводит к повышению уровня АРП не напрямую, а через развитие гиповолемии при потере натрия и воды [49, 66]. Аналогичным образом при терапии 1-ХНН 9a-FF уровень АРП связан не напрямую с дозой препарата (как уровень АКТГ с дозой гидрокортизона или другого ГК), а с его натрийзадерживающими и объемзадерживаюшими эффектами. Таким образом, нормальный уровень АРП при 1-ХНН отражает нормальный объем циркулирующей плазмы [65]. Принципиален в этом плане тот факт, что уровень АРП, определяясь объемом циркулирующей плазмы, меняется значительно медленнее, чем, например, уровень АКТГ, и, таким образом, он может быть использован для оценки длительной компенсации 1-ХНН по минералокортикоидному компоненту. Уровень АРП целесообразно исследовать не ранее чем через 2 нед после изменения дозы 9a-FF или после его назначения впервые [44, 47, 49, 65]. Показательно, что у детей с сольтеряющей формой ВДКН и 1-ХНН длительная нормализация уровня АРП в наибольшей степени, чем другие маркеры, соответствовала нормальным показателям роста [41].
Т. Fiad и соавт. [26] исследовали уровень АРП и электролитов у 22 больных 1-ХНН 3 раза: через 8, 24 и 32 ч после последнего приема 9а-FF. Уровни АРП и калия достоверно повысились только между 24 и 32 ч; различий между указанными показателями между 8 и 24 ч не выявлено. W. Oelkers [49] и Р. Zellisen [75] делают вывод о большей корреляции уровня АРП с дозой 9a-FF, чем уровней калия и натрия.
Тем не менее, несмотря на очевидный прогресс в подходах к терапии 9a-FF, об информативности исследования АРП стали появляться и другие мнения. Так, S. Smith и соавт. [65] обследовали 10 пациентов с 1-ХНН, у 9 из которых в плазме не определялся альдостерон. Несмотря на то что они получали 0,05—0,1 мг 9a-FF и оптимальную дозу гидрокортизона, были обнаружены гипонатриемия, гиповолемия и повышенный уровень АРП. 9a-FF в госпитальных условиях был отменен, после чего сразу были выявлены повышение натрийуреза и дальнейший рост уровня АРП. После того, как всем пациентам назначили по 0,3 мг 9a-FF, стали определяться задержка натрия и воды, увеличение массы тела, уменьшение уровня АРП, у части пациентов выявлено развитие отеков, а когда подбор дозы 9a-FF стал осуществляться по уровню АРП, выяснилось, что большая часть пациентов стали получать относительно большую дозу — 0,2 мг/сут. В уже упоминавшемся исследовании Т. Fiad и соавт. [26] попытка снижения высокой АРП у 5 больных с 1-ХНН и нормокалиемией путем увеличения дозы 9a-FF привела к нормализации АРП у всех больных, однако при этом у 2 из них развились гипокалиемия и отеки. Снижение дозы 9a-FF у 1 больного с гипокалиемией привело к повышению АРП значительно выше нормы, тем не менее уровень калия при этом нормализовался. Разнонаправленные изменения показателей водно-солевого обмена продемонстрировало исследование М. Jadoul и соавт. [35]. У 22 пациентов с 1-ХНН, получавших традиционную терапию 9a-FF и гидрокортизоном, исследовали АРП и объем циркулирующей плазмы. Средний уровень АРП оказался в 3 раза выше нормы, а объем плазмы был снижен в среднем до 87% от нормы. Была выявлена обратная корреляция уровня АРП и объема плазмы, оба показателя достоверно коррелировали с дозой 9a-FF. С другой стороны, не выявлено корреляции между объемом плазмы и уровнем систолического АД, тогда как последнее достоверно коррелировало с уровнем АРП.
Исследование W. Oelkers [48] показало, что через 1—2 нед после отмены 9a-FF у всех 8 пациентов с 1-ХНН развилась гиперкалиемия при отсутствии достоверной корреляции с уровнями ангиотензина II и АРП. Таким образом, был сделан вывод о том, что гиперкалиемия может сочетаться с нормальным уровнем АРП. И действительно, как неоднократно указывалось, последний показатель в первую очередь определяется объемом циркулирующей плазмы.
Суммируя результаты приведенных исследований, все без исключения авторы приходят к заключению о том, что оптимальная заместительная терапия 9a-FF может сопровождаться умеренным повышением АРП. Для того, чтобы избежать переи недодозировки, уровень АРП рекомендуется поддерживать на верхней границе нормы. Добиваться нормализации уровня АРП «любой ценой» не следует, и этот показатель необходимо интерпретировать вместе с уровнем калия плазмы. АРП не может использоваться для выявления передозировки 9аFF [49, 65, 69] — передозировка препаратом диагностируется по тенденции к развитию гипокалиемии, а не по снижению уровня АРП, который и в случае гипокалиемии может оказаться нормальным. Для исследования уровня калия плазмы кровь оптимально центрифугировать сразу после взятия, поскольку даже небольшой гемолиз приведет к завышению истинного показателя. Для исследования АРП кровь берут в охлажденную пробирку с антикоагулянтом, сразу центрифугируют, после чего плазму доставляют в лабораторию во льду или замораживают.
Классическим симптомом 1-ХНН была и остается артериальная гипотония. Этот факт столь очевиден, что работы, его изучающие, практически отсутствуют. В исследовании F. Fallo и соавт. [24] проводилось суточное мониторирование АД у 10 пациентов с впервые диагностированной и нелеченой 1-ХНН, а также у 17 больных 1-ХНН, получающих заместительную терапию. Авторы делают вывод о том, что при нелеченой 1-ХНН достоверно чаще имеется нарушение циркадного ритма АД.
На сегодняшний день можно говорить об определенном патоморфозе 1-ХНН — на фоне современной заместительной терапии продолжительность жизни больных увеличилась, и у отдельных пациентов пожилого возраста стала фиксироваться артериальная гипертензия. Как показало исследование М. Jadoul и соавт. [35], АД при 1-ХНН коррелирует с АРП и, таким образом, с дозой 9a-FF, следовательно, первым шагом влечении артериальной гипертензии у больных 1-ХНН является ограничение потребления пищевой соли и уменьшение дозы 9a-FF [35]. Назначение диуретиков и спиронолактона не оправдано, поскольку препараты действуют как антагонисты 9a-FF.
Частым симптомом передозировки 9a-FF являются отеки [26, 27, 49, 65]. В связи с этим следует отметить, что при первичном гиперальдостеронизме отеки, как известно, никогда не развиваются, что связывается с феноменом «ускользания от альдостерона» (aldosterone escape). Этот феномен заключается в уменьшении натрийзадерживаюшего эффекта альдостерона за счет повышения периферического сосудистого сопротивления и, таким образом, АД. Повышение АД приводит к так называемому гипертензионному диурезу и натрийурезу. При 1-ХНН описанный феномен отсутствует. Передозировка 9а-FF сопровождается отечностью и задержкой жидкости, при этом значительного повышения АД, как правило, не наблюдается.
Из 15 пациентов, обследованных М. Flynn и соавт. [27], у 5 (все женщины) клинически определялись отеки. При этом, как ни странно, у всех 5 больных имелись признаки минералокортикоидной недостаточности в виде повышенного уровня АРП (как в положении лежа, так и после вставания), а также неадекватно низкого падения АД в ответ на ортостаз. Кроме того, развитие отеков описано и при нормальном уровне АРП и нормальном уровне электролитов |47|. По нашему опыту, отечность на фоне терапии 9а-FF, как правило, носит преходящий характер, развиваясь при первом назначении или увеличении дозы препарата. Тем не менее опубликованы единичные сообщения, описывающие хотя и доброкачественные, но тяжелые осложнения терапии 9a-FF. Так, женщина 47 лет через 2 нед после установления диагноза 1-ХНН и начала заместительной терапии гидрокортизоном (40 мг/сут) и 9a-FF (0,1 мг/сут) прибавила в массе 3 кг и была доставлена в клинику с выраженными периферическими отеками, при рентгенологическом обследовании был диагностирован отек легкого. Через 5 дней после отмены 9аFF и терапии фуросемидом симптоматика была полностью купирована [11]. Имеются описания передозировки 9a-FF и развития преходящей сердечной недостаточности у детей [72].
Следует иметь в виду некоторые особенности заместительной терапии 9a-FF во время беременности. При беременности происходит постепенное и значительное увеличение уровня прогестерона, который, подобно спиронолактону, является антагонистом МК [511. В связи с этим необходимая доза 9a-FF при беременности может значительно возрастать. Подбор дозы должен осуществляться по уровню калия плазмы и АД. Уровень АРП не информативен, поскольку во время беременности он и в норме значительно повышен. Описаны случаи, когда, основываясь на перечисленных критериях, дозу 9a-FF необходимо было увеличивать до 0,3 и даже до 0,6 мг в день [21).
Кроме того, дозу 9a-FF, как правило, необходимо увеличивать летом, особенно в условиях жаркого климата, в связи с увеличением потерь натрия и воды с потом.
Помимо уже разобранных критериев адекватности минералокортикоидного компонента заместительной терапии 1-ХНН, в ряде работ предлагается исследовать и другие компоненты системы, регулирующей водно-электролитный баланс: ПНУФ, Э-1 и АПФ.
В исследовании N. Cohen и соавт. [16] 14 пациентов с 1-ХНН получали обычные дозы гидрокортизона, но были рандомизированы по различным дозам 9a-FF (0, 0,05, 0,1 и 0,2 мг) сроком на 2 нед. Уровень АРП достоверно снижался от исходно повышенного по мере увеличения дозы препарата. Уровень ПНУФ был достоверно выше в период, когда пациенты получали максимальные дозы препарата, и снижался по мере уменьшения дозы. Авторы делают вывод о том, что АРП является наиболее чувствительным маркером недостаточности дозы 9a-FF, а уровень ПНУФ более чувствителен как маркер передозировки препаратом.
В работе С. Letizia и соавт. [43] у 15 пациентов с 1-ХНН и 14 лиц контрольной группы исследовали плазменный уровень Э-1. При этом у 5 пациентов уровень Э-1 исследовали до, а у 9 — после назначения заместительной терапии гидрокортизоном и 9a-FF. Средний уровень Э-1 оказался в 3 раза выше, чем таковой в контрольной группе. У пациентов, обследованных после назначения заместительной терапии, уровень Э-1 был достоверно ниже, чем у больных без лечения. Тем не менее даже после назначения лечения уровень Э-1 оставался достоверно выше, чем в контрольной группе. Авторы делают вывод о том, что при 1-ХНН имеется повышенный плазменный уровень Э-1, при этом с началом заместительной терапии он достаточно быстро снижается.
В исследовании G. Falezza и соавт. [23] у 4 пациентов с нелеченой 1-ХНН исследовали плазменный уровень АПФ. При этом уровень АПФ при 1-ХНН оказался достоверно выше, чем в контрольной группе. После начала заместительной терапии уровень АПФ нормализовался. У 1 пациента он уменьшился на 50%. Еще у 2 пациентов с 1-ХНН, уже длительно получающих заместительную терапию, уровень АПФ также оказался в пределах нормы.
Заместительная терапия препаратами ГК
Как уже указывалось, разработка принципов заместительной терапии ГК представляет собой большие трудности по сравнению с уже описанной терапией МК. Для этого имеется несколько предпосылок: в арсенале врача имеется большое число препаратов ГК, которые потенциально могут использоваться для заместительной терапии 1-ХНН; циркадный характер секреции ГК в норме; короткий период полужизни естественного и основного ГК человека кортизола и его 1 препаратов; отсутствие объективных (лабораторных) критериев адекватности заместительной терапии ГК, пригодных для повседневной практики.
Для того, чтобы продемонстрировать суть недостатков заместительной терапии 1-ХНН, на чем в дальнейшем мы остановимся достаточно подробно, мы хотели бы привести пример близкого к идеальному по всем перечисленным пунктам варианта заместительной терапии. Речь идет о первичном гипотиреозе — недостаточности другой эндокринной железы, так же как и кора надпочечников, регулируемой гипофизарными влияниями. Для заместительной терапии этого заболевания применяют практически только один препарат — Lтироксин, который идентичен естественному Т4. В норме секреция Т4 практически не имеет суточных колебаний; время полужизни таблетированного препарата составляет порядка 7 сут [18]. Подбор дозы (порядка 1,4 мкг/кг) и оценку адекватности терапии проводят под контролем уровня ТТГ. Задачу облегчает тот факт, что последний показатель относится к очень стабильным — максимально необходимая кратность исследования составляет 1 раз в 2—3 мес.
Для простоты изложения кортизолом в дальнейшем будет обозначаться эндогенный гормон, гидрокортизоном — таблетированный препарат, без особых указаний речь будет идти именно о таблетированном препарате.
В обычных условиях суточная секреция кортизола в норме составляет 10—30 мг. Без дополнительной стимуляции кортизол секретируется с интервалом 8—12 эпизодов в день с максимумом в ранние утренние часы и значительными паузами секреции в вечерние часы и в середине ночи. Этот ритм относительно стабилен и меняется примерно через 2 нед после перемены режима сна. Концентрация кортизола в плазме между 7 и 9 ч составляет в норме 140—500 нмоль/л (5—18 мкг%), а в полночь — всего 1/5—1/10 часть от утренней.
Основной принцип и цель заместительной терапии заключаются в максимальной имитации физиологической секреции гормона. Кора надпочечников в отличие от большинства других эндокринных желез не способна накапливать продукты своей секреции, что позволяет ей чувствительно и дискретно по времени реагировать на стимулирующие влияния, обеспечивая циркадный ритм секреции и адаптацию к стрессу. Циркадный ритм секреции кортизола вторичен по отношению к циктгической секреции адренокортикотропного гормона (АКТГ) гипофизом. Гиперсекреция АКТГ в ответ на низкий уровень кортизола плазмы — характерный лабораторный феномен при 1-ХНН. Интересным представляется тот факт, что, несмотря на разрыв нормальных взаимоотношений в системе аденогипофиз—кора надпочечников, при 1-ХНН даже без лечения сохраняется характерная динамика (суточный ритм) секреции АКТГ (при базально повышенном уровне) [39, 64, 73|.
Логичным представляется вывод о возможности использования уровня АКТГ для контроля заместительной терапии 1-ХНН по аналогии с использованием уровня тиреотропного гормона (ТТГ) при терапии первичного гипотиреоза. Однако время полужизни АКТГ составляет 20—51 мин, в среднем 40 мин. Число секреторных эпизодов как в норме, так и при 1-ХНН составляет 8—10 в час [68]. По данным других исследователей, время полужизни АКТГ в плазме еше меньше — около 10 мин [28]; таким образом, физиологические колебания его секреции могут быть не выявлены при взятии крови даже с интервалом в 30—60 мин. Таким образом, однократное определение нормального уровня АКТГ, которое только и возможно в повседневной амбулаторной практике, не может свидетельствовать об адекватности терапии ГК в целом. В этих условиях значение может иметь только обнаружение выраженной гиперсекреции АКТГ. Сказанное нисколько не умаляет важное диагностическое значение исследования уровня АКТГ [2] в случае, когда проблема заключается в постановке диагноза заболевания, а не в подборе его терапии. Во всех ситуациях следует помнить о значительной нестойкости АКТГ in vitro, в связи с чем при взятии крови необходимо соблюдать правила, описанные выше в отношении АРП.
Работы, посвященные секреции кортикотропин-рилизинг-гормона (КРГ) при 1-ХНН, практически отсутствуют. В исследовании К. Pirich и соавт. 1551 показано, что постоянное введение КРГ на протяжении 24 ч (50 мкг/ч) вызывало разнонаправленные изменения уровня АКТГ у 6 пациентов с 1ХНН, однако не было выявлено ни достоверного повышения уровня АКТГ, ни его подавления. Авторами сделан вывод о независимости секреции АКТГ от КРГ при 1-ХНН.
Первым препаратом, который, как правило, должен получать больной 1-ХНН после постановки диагноза, является гидрокортизон в виде инъекций. Растворимая соль гидрокортизона сукцинат может вводиться как внутривенно, так и внутримышечно; нерастворимую суспензию гидрокортизона ацетат можно вводить только внутримышечно, что обеспечивает более пролонгированное действие и делает ее предпочтительной. Речь в данном случае идет не об имитации физиологической секреции гормона, а о выведении пациента из тяжелого, а в ряде случаев прекоматозного состояния. В случае впервые выявленной 1-ХНН, а также при декомпенсации заболевания доза инъекционного гидрокортизона составляет обычно порядка 150 мг/сут (8 ч — 75 мг, 13 ч — 50 мг, 17 ч — 25 мг) на протяжении нескольких дней. Для тяжелых случаев, когда речь идет о тяжелой сопутствующей патологии (инфекции, тяжелая травма), максимальная доза препарата не оговаривается и может достигать нескольких граммов в сутки. Выраженный эффект от терапии гидрокортизоном в случае, когда лечение было начато до окончательной постановки диагноза, имеет диагностическое значение (exjuvantibus). Самочувствие больных обычно заметно улучшается уже на 1—2-й день. Гидрокортизон в дозе порядка 100 мг/сут в достаточной мере обеспечивает все как глюко-, так и минералокортикоидные эффекты, поэтому добавление к терапии 9a-FF целесообразно только при дальнейшем снижении дозы, т. е. при переходе на поддерживающую терапию таблетированными препаратами. Принципиально помнить, что в норме уровень секреции ГК напрямую зависит от функционального состояния организма. Так, при сопутствующих заболеваниях (простудах) и тяжелых стрессах на это время дозу ГК необходимо увеличить в 1,5—2 раза. Перед малыми вмешательствами (гастроскопия, экстракция зуба) больному необходимо однократно внутримышечно ввести 25—50 мг гидрокортизона. При тяжелых соматических заболеваниях, больших оперативных вмешательствах пациентов переводят на инъекции гидрокортизона.
Следует отметить, что при необходимости парентерального введения КС, для пациентов с 1ХНН препаратом выбора является именно гидрокортизон, а растворимые синтетические ГК (преднизолон, дексаметазон) должны использоваться только при его отсутствии.
Для постоянной заместительной терапии 1ХНН, как указывалось, имеется большой выбор таблетированных препаратов ГК и соответственно большое число возможных схем терапии. Все они могут быть разделены на 4 принципиальных варианта (указаны наиболее часто назначаемые дозы).
Наиболее используемым в мире препаратом для заместительной терапии 1-ХНН является таблетированный гидрокортизон, затем следует значительно реже использующийся кортизона ацетат. В руководствах по эндокринологии, изданных в немецкоговорящих странах, о возможности использования для лечения болезни Аддисона других препаратов, как правило, вообще не упоминается. В Нидерландах среди 91 обследованного пациента с 1-ХНН 47,3% принимали гидрокортизон, 46,2% — кортизона ацетат, тогда как дексаметазон и преднизолон принимали только 3.3% пациентов [75]. В России таблетированный гидрокортизон до настоящего времени практически не использовался, и большая часть пациентов получает синтетические ГК. реже — кортизона ацетат.
Гидрокортизон и кортизона ацетат
Заместительная доза гидрокортизона определяется, исходя из объема его секреции в норме — 6,8 мг/м 2 у детей и 5,7 мг/м 2 у взрослых [22]. Как указывалось, для взрослых обычная доза гидрокортизона составляет порядка 30 мг/сут. Кортизона ацетат является биологически инертным соединением, которое в печени под воздействием фермента 11 р-гидроксистероиддегидрогеназы превращается в кортизол. В связи с этим использование кортизона ацетата при наличии таблетированного гидрокортизона нецелесообразно.
Фармакодинамически кортизона ацетат отличается от гидрокортизона незначительно большей минералокортикоидной активностью (см. таблицу), а фармакокинетически (в связи с необходимостью предварительной печеночной метаболизации) — несколько более замедленным повышением уровня кортизола плазмы после приема.
Основываясь на практическом опыте, F. Czerwiec и G. Cutler [18] рекомендуют следующую последовательность подбора терапии КС. После того, как состояние пациента нормализуется, ему назначают гидрокортизон в дозе 25—30 мг/сут на 2 приема и 9a-FF в дозе 0,1 мг в день. Далее осуществляют подбор дозы 9a-FF, ориентируясь на уровни калия плазмы и АРП утром в любое время после вставания. После этого начинают уменьшать дозу гидрокортизона, медленно убавляя по 2,5 мг в месяц от дневной дозы, до тех пор, пока не появятся легкие симптомы гипокоргицизма (вечерняя слабость). После этого дозу гидрокортизона снова увеличивают на 2,5—5 мг в сутки.
Главенствующим фактором, делающим гидрокортизон наиболее популярным и используемым препаратом для заместительной терапии 1-ХНН, является то, что это основной и естественный ГК человека. Отрицательным свойством гидрокортизона, которое признано большинством исследователей, является его короткая продолжительность действия — время полужизни препарата в плазме не более 2 ч.
Теоретически для гидрокортизона и кортизона ацетата оценка адекватности терапии возможна по уровню кортизола плазмы и экскреции свободного кортизола с мочой. Исследование уровней метаболитов КС (17-ОКС, 11-ОКС, 17-КС) является устаревшим и, как в данном случае, так и в клинической практике в целом на сегодняшний день использоваться не должно. Исследование содержания кортизола в крови и моче при терапии 1-ХНН синтетическими ГК абсолютно неинформативно.
Исследование уровня кортизола плазмы при терапии гидрокортизоном и кортизона ацетатом позволяет судить только о фармакокинетике препарата, но не о компенсации заболевания. Так, в работе W. Artl и соавт. для оценки адекватности заместительной терапии ГК обследовано 53 пациента с 1-ХНН и 25 — со вторичной надпочечниковой недостаточностью [9|. Плазменный уровень кортизола исследовали многократно между 60-й и 420-й минутой после утреннего приема кортизона ацетата. Результаты работы демонстрируют отсутствие корреляции между клинической оценкой компенсации, длительностью заболевания и дозой препарата, несмотря на то что уровень кортизола у лиц с недои передозировкой достоверно различался.
Одним из весьма ориентировочных вариантов оценки терапии гидрокортизоном и кортизона ацетатом, которое по сути также исследует фармакодинамику препарата, может быть определение экскреции свободного кортизола с мочой. Это исследование, которое успешно используют для диагностики гипокортицизма [2], для оценки адекватности терапии гидрокортизоном и кортизоном было предложено в 1982 г. W. Burch [13], который показал, что при повторном исследовании этого параметра в независимые дни существенной вариации показателей не отмечено. В дальнейшем для ориентировочной оценки этого показателя был предложен следующий расчет [67]: если экскреция свободного кортизола превышала 70 мкг/сут, это расценивается как передозировка, и дозу препарата необходимо снизить; если уровень экскреции кортизола оказывается ниже 20 мкг/сут, ее, вероятно, необходимо повысить.
В работе S. Реасеу и соавт. [54] предлагаются следующие критерии оптимальной терапии гидрокортизоном или кортизоном как для дву-, так и для троекратного приема препаратов: уровень кортизола плазмы между 9 и 12 ч менее 650 нмоль/л, а между 18 и 21 ч менее 250 нмоль/л, при этом уровень суточной экскреции кортизола составляет 25—100 нмоль/л. Следует отметить, что в этой работе была выявлена достоверная корреляция между пиковым уровнем плазменного кортизола и суточной экскрецией кортизола с мочой. Эта корреляция оказалась значительно сильнее, чем между уровнем экскреции кортизола и его средним суточным уровнем в плазме.
В работе Т. Nickelsen и соавт. [46] 6 пациентов с 1-ХНН получали 25 мг кортизона ацетата, а 2 пациента — гидрокортизон. Уровень общего и свободного кортизола плазмы исследовали с 8 до 13 ч каждые 30 мин, ас 13 до 16 ч каждый час. Кроме того, определяли экскрецию свободного кортизола с мочой и кортизолсвязывающую активность плазмы. Обнаружено, что после приема кортизона уровень кортизола плазмы увеличивался, достигая своего максимума в среднем через 45—240 мин. После приема гидрокортизона концентрация кортизола плазмы достигала максимальных значений и снижалась быстрее. Уровень свободного кортизола, который составил в среднем 2,75—6,19%, изменялся в точном соответствии с динамикой связанной фракции. Экскреция свободного кортизола лучше коррелировала с уровнем свободного, чем связанного кортизола плазмы. В исследовании Р. Trainer [70] была продемонстрирована достоверная и сильная корреляция между суточной дозой гидрокортизона и экскрецией свободного кортизола с мочой.
Как и уровень кортизола плазмы, экскреция свободного гормона с мочой в случае подбора терапии гидрокортизоном позволяет оценить только фармакодинамику последнего. Кроме того, суточная экскреция кортизола позволяет лишь интегрально судить о его концентрации в плазме на протяжении суток (показатель будет одинаковым у пациента, который по классической схеме принял 20 мг гидрокортизона утром и 10 мгднем, и у пациента, который однократно принял 30 мг, например ночью).
В настоящее время практически всеми исследователями на основании анализа большого числа работ сделан вывод о том, что наиболее принятая во всем мире классическая схема заместительной терапии гидрокортизоном (15—20 мг рано утром, 5— 10 мг после обеда или трехразовая модификация) нефизиологична, т. е. не позволяет имитировать суточную динамику секреции кортизола в норме.
Н. Kley и Н. Kriiskemper [37] обследовали 15 человек с 1-ХНН и 10 человек с вторичным гипокортицизмом, получающих стандартную терапию 30 мг гидрокортизона в день на 3 приема (15—10—5 мг). Уровень кортизола плазмы после утреннего приема препарата достигал максимума только между 9 и 11 ч. При этом его уровень был в 3,5 раза выше, чем в группе контроля из 35 человек (рис. 1).
В соответствии с динамикой уровня кортизола плазмы изменяется и уровень АКТГ, который до настоящего времени продолжает использоваться в качестве показателя адекватности заместительной терапии ГК. R. Scott и соавт. [64] исследовали уровень кортизола и АКТГ плазмы ежечасно на протяжении 24 ч у 5 пациентов с 1-ХНН. Пациенты получали стандартную терапию (15—30 мг гидрокортизона в день на 2 приема в 8 и 16 ч). Плазменный уровень кортизола отличался от такового в контрольной группе: был очень высоким после 8 и 17— 18 ч и практически не определялся (< 20 нмоль/л) после полуночи до утреннего приема препарата, т. е. в период активной секреции кортизола во вто-
Рис. I. Плазменный уровень кортизола пациента с надпочечниковой недостаточностью, получающего терапию гидрокортизоном (8 ч — 20 мг, 18 ч — I0 мг), в сопоставлении со средним уровнем кортизола плазмы у здоровых лиц [37].
По оси ординат — уровень кортизола плазмы (в мкмоль/л); по оси абсцисс — время суток (в ч).
I — плазменная концентрация кортизола у пациента с надпочечниковой недостаточностью; 2 — пределы колебаний уровня кортизола плазмы у здоровых лиц. рой половине ночи и утром. Пик плазменной концентрации АКТГ у больных 1-ХНН (618 — более 1600 пг/мл) приходился на 8—9 ч и был значительно выше, чем в норме (60—220 пг/мл). С другой стороны, плазменный уровень АКТГ быстро снижался через 3 ч после приема утренней дозы препарата до уровня менее 100 пг/мл, и в период между 12 и 14 ч не отличался от такового в норме. Кривая динамики плазменного кортизола была представлена двумя короткими пиками продолжительностью 5—6 ч, которые соответствовали принимаемому гидрокортизону.
С этим хорошо согласуются клинические данные. Так, типичной жалобой пациентов, получающих не только гидрокортизон или кортизон, но даже препарат средней продолжительности действия преднизолон, является утренняя слабость, соответствующая низкой концентрации препарата в крови, которая проходит через несколько часов после его приема.
Очевидно, что эти данные будут справедливы и в отношении заместительной терапии вторичного гипокортицизма. С. Devile и R. Stanhope [20] изучали динамику плазменного уровня кортизола у 44 детей и подростков со вторичным гипокортицизмом, развившимся после удаления краниофарингиомы, которые получали гидрокортизон по стандартной схеме 2 раза в день. Анализ крови проводили каждые 2 ч в течение суток. Через 2 ч после утреннего приема препарата было обнаружено сверхфизиологическое повышение концентрации кортизола в плазме крови (в среднем до 629 нмоль/л), длительное нефизиологическое снижение этого показателя было отмечено в период после 16—18 ч. В ранние утренние часы концентрация кортизола резко снижалась (в среднем до 15 нмоль/л в 6 ч); спонтанная гипогликемия однократно была отмечена у I пациента в 8 ч. Следует отметить, что, несмотря на то что клинически выраженная гипогликемия при болезни Аддисона встречается достаточно редко, по данным Р. Zelissen [75], уровень гликемии до 2,7— 3,6 ммоль/л обнаруживается у 13,3% пациентов, при этом между дозой ГК и уровнем гликемии была выявлена лишь слабая корреляция.
Работой, результаты которой наиболее часто цитируются приверженцами заместительной терапии синтетическими ГК длительного действия, является относительно небольшое исследование С. Feek и соавт. (25]. Плазменные уровни кортизола и АКТГ исследовали у 12 пациентов с 1-ХНН, рандомизированных по гидрокортизону (20 мг) или кортизону (25 мг). Препарат принимали в 9 ч утра, исследования проводили ежечасно на протяжении 8 ч после приема. У 4 пациентов повышенный базальный уровень АКТГ не подавлялся до нормы при терапии обоими препаратами, у 3 из них этого удалось достигнуть длительным приемом высоких доз дексаметазона. Снижение чувствительности кортикотрофов гипофиза к кортизолу может быть связано с выпадением тонической базальной секреции кортизола, которую плохо имитирует стандартная терапия гидрокортизоном. У 3 пациентов повышенный базальный уровень АКТГ адекватно подавлялся назначением и того и другого препарата, у 5 пациентов низкий базальный уровень АКТГ свидетельствовал о хроническом подавлении аденогипофиза в результате передозировки. Сделан вывод о том, что значительная гиперсекреция АКТГ при 1-ХНН может свидетельствовать о длительной плохой компенсации заболевания. При терапии гидрокортизоном в плазме определялся более высокий уровень кортизола и более низкий уровень АКТГ, чем при назначении кортизона. Плазменный уровень кортизола достоверно не различался в разных группах, на которые пациенты были разделены в соответствии с уровнем АКТГ — подавленному уровню АКТГ и его гиперсекреции соответствовали примерно одинаковые уровни плазменного кортизола. Таким образом, плазменный уровень АКТГ более адекватно отражает качество заместительной терапии, чем уровень кортизола. У 3 пациентов, которые имели значительную гиперсекрецию АКТГ при терапии гидрокортизоном, снижения уровня АКТГ, который определяли в 9 ч, удалось достичь только длительным назначением дексаметазона в высоких дозах.
Таким образом, если суммировать данные приведенных исследований, стандартная терапия гидрокортизоном характеризуется следующими показателями (см. рис. 1). Утром перед приемом препарата уровень кортизола обычно очень низок, соответственно этому уровень АКТГ значительно повышен. Примерно через 1—2 ч после приема препарата уровень кортизола имеет пиковое значение. После этого уровень АКТГ начинает снижаться, максимально через 2—4 ч. Через 6—7 ч кортизол вновь достигает исходно низкого уровня, а через 8 ч уровень АКТГ оказывается вновь значительно повышенным. Многими авторами [7, 25, 64] описаны пациенты, длительно получающие гидрокортизон, у которых уровень АКТГ никогда не удавалось нормализовать полностью, в связи с чем делали вывод о формировании автономии АКТГ-продуцирующих клеток аденогипофиза.
Логичным решением проблемы короткого действия гидрокортизона, казалось бы, может быть увеличение кратности его приема. Как уже указывалось в описаниях результатов исследований, более обременительный для пациентов троекратный режим приема не позволяет полностью избежать описанных нежелательных клинических и лабораторных феноменов. Тем не менее, если выбирать между двуи троекратным вариантами терапии, многие исследователи склоняются к последнему.
В крупном ретроспективном исследовании Т. Howlett [33] по различным показателям изучено 210 случаев 1-ХНН. Все пациенты в качестве заместительной терапии получали гидрокортизон. У пациентов оценивали суточную экскрецию свободного кортизола с мочой и уровень кортизола плазмы в 9 ч, 12 ч 30 мин (перед дневной дозой) и в 17 ч 30 мин (перед вечерней дозой, если ее назначали). Как оптимальную расценивали заместительную терапию, при которой имелись нормальная экскреция свободного кортизола с мочой, нормальный уровень кортизола в 9 ч, уровень кортизола плазмы в 12 ч 30 мин и 17 ч 30 мин более 50 нмоль/л, а лучше более 100 нмоль/л. После обработки материала оказалось, что при классическом двукратном назначении гидрокортизона заместительная терапия по описанным критериям оказалась оптимальной только у 15% пациентов, тогда как при троекратном назначении препарата — у 60%. При более подробном рассмотрении вариантов дозировок выяснилось, что заместительная терапия была оптимальной в 66% случаев при схеме 10 мг — 5 мг — 5 мг (утро, день, вечер), в 50% — при схеме 10 мг — 10 мг — 5 мг, и в 10% случаев — при схеме 20 мг — 0 — 10 мг. При двукратном приеме гидрокортизона уровень кортизола плазмы оказался ниже нормы в 9 ч у 1/3, а в 17 ч 30 мин у 1/2 пациентов.
В единственном в своем роде исследовании М. Riedel и соавт. 159] оценивалось качество жизни пациентов с 1-ХНН, получающих различные варианты терапии гидрокортизоном. В рандомизированном двойном слепом исследовании 14 пациентов (8 женщин и 6 мужчин) были разделены на 3 группы. Пациенты 1-й группы получали гидрокортизон (в 7 ч 20 мг и в 19 ч 10 мг), пациенты 2-й группы получали 30 мг препарата в7ч, а в 19 ч — плацебо, пациенты 3-й группы в 7 ч получали плацебо, а в 19 ч — 30 мг гидрокортизона. Через 3 нед у всех пациентов меняли вариант назначения препарата. В конце каждого этапа пациентам предлагали заполнить 3 варианта анкет: 2 стандартные и 1, составленную специально для больных 1-ХНН. Ни при одном из вариантов терапии пациенты не оценили свое состояние на уровне здоровых людей. При 1-м варианте терапии свое состояние как нормальное оценили 64% пациента, при 2-м и 3-м вариантах — 29 и 14% соответственно. Достоверной оказалась разница между 1-м вариантом терапии и двумя другими.
В плане интерпретации субъективной оценки самих пациентов с 1-ХНН проводимой заместительной терапии интересны следующие данные. Из 91 опрошенного пациента с болезнью Аддисона [75], которые получали клинически адекватную заместительную терапию, только 65,9% оценили свое состояние как хорошее, 12,1% — как удовлетворительное, 4,4% — как неудовлетворительное, 11% — как плохое; 6,6% не смогли его квалифицировать. При дальнейшей обработке материала выяснилось, что доза гидрокортизона значительно варьировала — от 10 до 50 мг (более 5 стандартных отклонений). Среди пациентов, участвовавших в анкетном опросе, группу больных, которые охарактеризовали свое лечение и состояние как хорошее, составили в основном пациенты, получавшие относительно низкие дозы КС. Корреляции между дозой препаратов и частотой появления симптомов, которые бы свидетельствовали о декомпенсации или передозировке, не отмечено. Более того, пациенты, получавшие большие дозы, предъявляли большее число жалоб, характерных для декомпенсации заболевания.
Поданным Р. Johnstone и соавт. [36], различные психологические нарушения были выявлены у 70— 80% больных с болезнью Аддисона. Предполагаемыми механизмами являются электролитные нарушения в ЦНС, нарушение прямых аксональных эффектов кортизола, нарушение секреции эндорфинов, гиперсекреция дериватов пропиомеланокортина (АКТГ, меланостимулирующего гормона).
Синтетические ГК
Синтетические ГК исходно создавались для фармакодинамической терапии как мощные противовоспалительные агенты, при этом закономерно исходили из того, что минералокортикоидная активность препаратов является их недостатком. Основной фармакодинамической характеристикой любых препаратов КС является соотношение их глюкои минералокортикоидной активности (см. таблицу). Глюкокортикоидная активность в клинической практике измеряется в преднизолоновом эквиваленте, при этом, как правило, 1 таблетка большинства препаратов содержит 1 преднизолоновый эквивалент. Минералокортикоидная активность постепенно уменьшается в ряду препаратов: 9a-FF, гидрокортизон, преднизолон, дексаметазон. Поскольку при заместительной терапии 1ХНН пациенты, как правило, получают несколько препаратов, для расчета суммарной минералокортикоидной активности проводимой терапии W. Oelkers [49] предложил ввести понятие минералокортикоидной единицы (МКЕ). Для расчета числа МКЕ используют следующее соотношение: 0,1 мг 9аFF = 100 МКЕ; 30 мг гидрокортизона или 37,5 мг кортизона ацетата = 75 МКЕ; 7,5 мг преднизолона = = 56,25 МКЕ; дексаметазон = 0 МКЕ.
Низкая минералокортикоидная активность того или иного синтетического ГК не исключает возможности его использования для заместительной терапии 1-ХНН, поскольку она может быть полностью восполнена 9a-FF.
Принципиальным отличием препаратов ГК, которое необходимо учитывать при ведении терапии 1-ХНН, является длительность их действия, которая во многом связана с их разным относительным сродством к альбумину и транскортину (кортизолсвязывающему глобулину) [1, 60).
Природный глюкокортикоид кортизол имеет меньшее сродство к альбумину, чем синтетические ГК. В то же время сродство последних к транскортину намного ниже, чем у кортизола. При этом если кортизол связан с белками сыворотки более чем на 90%, то синтетические препараты — только на 60%.
При изучении суточного ритма концентрации транскортина выяснилось, что максимальное содержание транскортина определяется к 16 ч (590 нмоль/л), снижается к 24 ч (359 нмоль/л), особенно к 4 ч (290 нмоль/л) |8|. Все сообщения, посвященные изучению транскортина при 1-ХНН, свидетельствуют о том, что его уровень сохраняется в пределах нормы [57].
В том же ряду препаратов, в котором уменьшается минералокортикоидная активность, возрастает их АКТГ-подавляюшая активность, т. е. способность в эквивалентных дозах подавлять как нормальную, так и патологически усиленную при 1ХНН секрецию АКТГ. Наиболее мощным блокатором секреции АКТГ является дексаметазон. В неоднократно цитированном крупном исследовании Р. Zelissen |75] была обнаружена достоверная разница между уровнем АКТГ на фоне терапии различными препаратами; при использовании дексаметазона и преднизолона он был достоверно ниже (рис. 2).
Описанные свойства синтетических ГК позволяют сделать ряд клинически важных выводов.
Рис. 2. Средний уровень АКТГ на фоне заместительной терапии различными ГК [75].
/ — уровень АКТГ на фоне терапии преднизоном и дексаметазоном; 2 — уровень АКТГ на фоне терапии гидрокортизоном: 3 — уровень АКТГ на фоне терапии кортизоном. По оси ординат — уровень АКТГ (в пг/мл) плазмы на фоне терапии рахтичными ГК.
Последовательным приверженцем назначения синтетических ГК (преднизолон, дексаметазон) является крупный исследователь патологии надпочечников и гипофиза David Orth. Приводя в качестве примера уже упоминавшиеся работы R. Scott [64], С. Feek |25], Н. Kley |37| и др. (резкие скачки уровня кортизола плазмы, низкий утренний уровень кортизола, гиперсекреция АКТГ), он в очередной раз делает вывод о невозможности имитации физиологической секреции кортизола при стандартной терапии гидрокортизоном или кортизона ацетатом |52, 53]. Другим, по его мнению, аргументом против терапии гидрокортизоном являются случаи развития на его фоне вторичных кортикотропином гипофиза и, что более реально, хронической гиперсекреции АКТГ и стойкой гиперпигментации кожи. Автор рекомендует однократный прием дексаметазона на ночь (как можно позже, около 23 ч). Пик биологической активности препарата, таким образом, приходится на ранние утренние часы (4—5 ч), т. е. он имитирует физиологическую секрецию кортизола. Крупные, научно аргументированные клинические исследования, целенаправленно сравнивающие терапию различными ГК и ее отдаленные последствия, на сегодняшний день отсутствуют.
Па практике схема с однократным приемом дексаметазона в ряде случаев себя оправдывает, но при этом следует учитывать ее явные недостатки: трудность в подборе дозы препарата в связи с его узким терапевтическим диапазоном; у части пациентов при приеме дексаметазона на ночь развивается бессонница.
Сопоставляя все положительные и отрицательные стороны заместительной терапии гидрокортизоном и синтетическими ГК, отметим, что одно положение остается незыблемым: гидрокортизон — это естественный гормон человека, преднизолон и дексаметазон — это синтетические вещества, в норме человеческому организму не свойственные. У растущих детей использования синтетических КС, вероятно, следует избегать, поскольку были получены данные о задержке роста при применении метилпреднизолона и параметазона у детей, больных как 1-ХНН, так и вирильной формой дефицита 21-гидроксилазы 142].
Лимитирующим фактором в выборе препарата нередко является мнение самих пациентов, которые со временем получают представление о большинстве из них. В связи с этим интересны результаты двойного слепого рандомизированного исследования, сравнивающего терапию гидрокортизоном и дексаметазоном у 12 пациентов с 1-ХНН [40]. Пациенты 1-й группы получали 0,25 мг дексаметазона 2 раза в день, 2-й — соответственно 10 мг гидрокортизона. Уровень АКТГ до и через 4 ч после приема препаратов оказался достоверно ниже при приеме дексаметазона во всех пробах. Тем не менее только 2 пациента из всех включенных в исследование предпочли прием дексаметазона, 5 предпочли гидрокортизон, остальные 5 пациентов какой-либо разницы не отметили и предпочтений не высказали.
На практике нередко комбинируют несколько препаратов ГК, что в какой-то мере позволяет нивелировать недостатки монотерапии каждым из них. Если проводить аналогию с базисно-болюсной концепцией инсулинотерапии, то возможен следующий вариант заместительной терапии 1ХНН: базисная концентрация ГК создается небольшой дозой длительно действующего препарата (преднизолон, дексаметазон), а суточные колебания моделируются гидрокортизоном.
В принципе для заместительной терапии, помимо приведенных, могут использоваться и другие синтетические ГК. Применение преднизона нецелесообразно, поскольку аналогично кортизону препарат биологически инертен и в печени превращается в преднизолон; в процессе превращения выход активного вещества уменьшается на 20%. Метилпреднизолон (метипред, урбазон) как препарат для заместительной терапии 1-ХНН мало отличается от преднизолона, при этом значительно дороже последнего. Упоминания об использовании при 1-ХНН триамцинолона и бетаметазона в литературе отсутствуют.
Суммировав сказанное, на сегодняшний день можно выделить следующие критерии адекватности глюкокортикоидного компонента заместительной терапии 1-ХНН: клиническая картина; надежные объективные (лабораторные) критерии отсутствуют; минимально выраженные жалобы на слабость и низкую работоспособность; отсутствие выраженной гиперпигментации кожи и ее постепенный регресс; поддержание нормальной массы тела, отсутствие жалоб на постоянное чувство голода и признаков передозировки (ожирение, кушингоидизация, остеопения); отсутствие гипогликемических эпизодов, нормальное АД; отсутствие выраженной гиперсекреции АКТГ на протяжении суток.
Заместительная терапия 1-ХНН и вторичные кортикотропиномы гипофиза
Вторичное аденоматозное изменение кортикотрофов гипофиза, как правило, расценивается как следствие неадекватной заместительной терапии 1-ХНН ГК. Это подтверждает уникальная в своем роде работа В. Scheithauer и соавт., в которой у 18 пациентов, умерших от болезни Аддисона без лечения до 1951 г. (до введения в клиническую практику кортизона), было произведено иммуногистохимическое исследование гипофиза [63]. Длительность заболевания варьировала от 1 года до 16 лет. Диффузная или узелковая гиперплазия кортикотрофов была обнаружена у всех пациентов, при этом выраженность гиперплазии коррелировала с длительностью заболевания. В 5 случаях была выявлена нодулярная пролиферация с чертами аденомы гипофиза (картина, пограничная между гиперплазией и аденомой гипофиза), в 2 — микроаденомы. Одна доступная для исследования аденома морфологически отличалась от типичных вариантов, характерных для болезни Иценко—Кушинга и синдрома Нельсона. Во всех случаях гиперплазированная или аденоматозно-измененная ткань давала ПАС-положительную реакцию и оказалась иммунореактивной на АКТГ и p-эндорфин. Авторы делают вывод о редкости развития вторичных аденом при 1-ХНН. Возможным объяснением этого в данном случае является короткая продолжительность жизни пациентов с нелеченой 1-ХНН.
Приведенная работа является самой крупной, остальные представляют собой описания единичных случаев. Это само по себе позволяет сделать заключение о том, что случаи формирования вторичных аденом при 1-ХНН относительно редки, на основании чего можно утверждать, что сам гипокортицизм не обусловливает развитие аденом гипофиза, а скорее, потенцирует действие других факторов. Случаи развития макроаденом, а также описания нейрохирургических вмешательств по поводу вторичных кортикотропином скорее казуистические.
В работе S. Aanderud и соавт. [7] сравнивается характер секреции АКТГ у больных 1-ХНН (7 человек) и болезнью Иценко—Кушинга, перенесших двустороннюю адреналэктомию (6 человек), на фоне заместительной терапии. В 8 ч пациенты получали 25 мг кортизона ацетата; на следующее утро у них ежечасно брали кровь на протяжении 6 ч. У всех пациентов была выявлена гиперсекреция АКТГ. После приема кортизона пик плазменной концентрации кортизола значительно индивидуально варьировал. Максимальное подавление уровня АКТГ происходило в среднем через 60—330 мин после достижения кортизолом пика концентрации. Достоверных различий изменения концентрации АКТГ у пациентов с 1-ХНН и болезнью Иценко— Кушинга, включая 2 пациентов с синдромом Нельсона, не выявлено. В связи с отсутствием этой разницы у пациентов с 1-ХНН (первично надпочечниковая патология) и болезнью Иценко—Кушинга (первично гипофизарная патология) авторы делают вывод о развитии вторичной гипоталамо-гипофизарной дисфункции при 1-ХНН.
В сообщении Т. Yanase и соавт. [74] описывается мужчина 61 года, страдающий 1-ХНН. На фоне терапии 37,5 мг кортизона была выявлена значительная гиперсекреция АКТГ (700—1000 пг/мл), на фоне назначения 1 мг дексаметазона уровень АКТГ составил 300—600 пг/мл. На фоне терапии дексаметазоном значительно выраженная пигментация несколько уменьшилась. При исследовании области турецкого седла на краниограмме был выявлен двойной контур, а при МРТ — «пустое турецкое седло”. Секреция АКТГ была подчинена суточному ритму от 440 до 1570 пг/мл, который не удалось подавить назначением 8 мг дексаметазона в день, а также длительной инфузией дексаметазона со скоростью 1,25 мг за 2 ч. Отмечалось 12% повышение уровня АКТГ после введения оКРГ и 80% — после введения лизин-вазопрессина. Отсутствие подавления секреции АКТГ дексаметазоном свидетельствовало о формировании полной автономии кортикотрофов.
К. Sagiyama и соавт. [62] описывают пациента с 1-ХНН, у которого была выявлена значительная гиперсекреция АКТГ (610 пг/мл) и р-эндорфина. При этом на фоне стандартной терапии гидрокортизоном (20 мг утром, 10 мг перед обедом) уровень АКТГ на короткое время после приема препарата удавалось подавить до 118 пг/мл. При МРТ гипофиза был выявлен очаг низкой интенсивности, который был расценен как гиперплазия или микроаденома. На фоне комбинированной терапии дексаметазоном и гидрокортизоном (утром 20 мг гидрокортизона, в 21 ч 0,25 мг дексаметазона) удалось достичь относительной нормализации уровня АКТГ. На фоне указанной терапии динамики MPT-картины через 6 мес не выявлено, однако отмечено значительное уменьшение пигментации кожи.
На основании приведенных данных можно сделать заключение о том, что в развитии стойкой гиперсекреции АКТГ при 1-ХНН с возможным формированием вторичной аденомы, вероятно, имеет значение короткий период полужизни таблетированного гидрокортизона, наиболее часто используемого для заместительной терапии 1-ХНН. В этом плане показательно описание случая (D. Сап и соавт., 1986), когда у пациентки на фоне обычной дозы гидрокортизона, принимаемой по стандартной схеме, определялись значительное повышение уровня АКТГ, выраженную гиперпигментацию и увеличение размеров турецкого седла. После того как ту же самую дозу гидрокортизона разделили на целые сутки и вводили инфузионно каждые 3 ч, было обнаружено адекватное подавление уровня АКТГ и [3-эндорфина [15].
Как уже указывалось, эти данные ряд авторов приводят в качестве аргумента, свидетельствующего о преимуществе использования для заместительной терапии 1-ХНН синтетических ГК, оказывающих длительное действие и обладающих большей АКТГ-подавляющей активностью. Контраргументом может служить редкость формирования вторичных кортикотропином. Таким образом, приведенные данные позволяют сделать следующие выводы: формирование вторичных микрокортикотропином гипофиза при 1-ХНН является редкостью, а макроаденом — казуистикой; показанием к визуализирующему исследованию гипофиза (МРТ) на предмет возможного формирования вторичной аденомы является выраженная меланодермия в сочетании со значительной гиперсекрецией АКТГ, которая не подавляется обычными заместительными дозами ГК; при установлении диагноза вторичной кортикотропиномы или подозрении на нее пациенту показан перевод на заместительную терапию синтетическими ГК (наиболее радикально — на дексаметазон), которые обладают большей АКТГподавляющей активностью. •
Заместительная терапия при полигландулярных синдромах
Современный этап патоморфоза 1-ХНН характеризуется прогрессирующим увеличением частоты ее развития в рамках аутоиммунных полигландулярных синдромов (АПС) [3, 5]. По данным Р. Zelissen [75], 53% пациентов с 1-ХНН получают 1 препарат и более по поводу сопутствующих аутоиммунных эндокринных заболеваний или других заболеваний, не связанных с 1-ХНН.
Если суммировать данные литературы, то клинические исследования, изучающие заместительную терапию недостаточности одновременно нескольких эндокринных желез, в настоящее время отсутствуют; имеющиеся работы, хотя и позволяют сделать отдельные выводы, скорее носят фундаментальный характер.
Наиболее частым вариантом АПС является АПС 2-го типа, представляющий собой сочетание как минимум двух из перечисленных заболеваний: 1-ХНН (наиболее часто), аутоиммунный тиреоидит, диффузный токсический зоб, сахарный диабет типа 1, первичный гипогонадизм. Наиболее частым вариантом АПС 2-го типа является синдром Шмидта: 1-ХНН в сочетании с аутоиммунным тиреоидитом. Практическая рекомендация относительно заместительной терапии КС и L-тироксином вполне очевидна — сначала необходимо компенсировать 1-ХНН кортикостероидами, затем назначать L-тироксин, при лабильном течении 1ХНН не доводя дозу последнего до полной заместительной. Это положение следует из потенциально большей опасности 1-ХНН по сравнению с первичным гипотиреозом, а также определенного физиологического антагонизма тиреоидных гормонов и КС. Более сложными представляются диагностика первичного гипотиреоза и интерпретация уровня ТТГ при 1-ХНН.
Хорошо известным феноменом, характерным для декомпенсированной и впервые диагностированной 1-ХНН, является умеренное повышение уровня ТТГ при отсутствии тиреоидной патологии.
В исследовании R. Re и соавт. [58] показано, что в норме имеется достоверное повышение уровня ТТГ через 24 ч после введения метирапона. A. Braband и соавт. показали, что назначение большой дозы дексаметазона (0,5—2 мг) приводит к достоверному дозозависимому подавлению уровня ТТГ через 9 ч. С другой стороны, назначение 30 мг преднизолона сроком на 1 нед не повлияло на базальную концентрацию ТТГ, а ответ ТТГ на введение тиролиберина был только преходяще подавлен на 3-й день [12].
В других исследованиях показано, что базальный уровень ТТГ оставался неизменным через 84 ч после отмены ГК у больных 1-ХНН [30]. Еще в одном исследовании как базальный, так и стимулированный тиролиберином уровни ТТГ были одинаковыми как на фоне терапии КС, так и после ее отмены на короткое время [14]. Острого (через 1 ч) подавляющего эффекта от введения большой (500 мг) дозы гидрокортизона на базальный уровень ТТГ и на его пик в ответ на введение ТРГ также не обнаружено [61].
В работе Р. De Nayer и соавт. [19] показано, что у пациентов с 1-ХНН в отсутствие заместительной терапии чувствительность ядерных рецепторов Т3 в лимфоцитах была снижена более чем на 50%. Возможно, именно этим и объясняется повышенный уровень ТТГ у пациентов с 1-ХНН при отсутствии у них первичного гипотиреоза при неадекватной заместительной терапии.
В работе A. Ismail [34] уровень ТТГ исследовали ежечасно в течение 4 ч после утреннего приема гидрокортизона у 5 пациентов с 1-ХНН. Показано, что во всех случаях с каждым часом уровень ТТГ постепенно снижался. Аналогичные результаты были получены при назначении пациентам дексаметазона. Если пациенты не получали утреннюю дозу препарата, подобной динамики уровня ТТГ не наблюдалось. Изменений уровней параллельно исследованных лютеинизирующего гормона (ЛГ), фолликулостимулирующего гормона (ФСГ) и пролактина не выявлено. Авторы делают вывод о необходимости выбора времени для исследования уровня ТТГ у больных 1-ХНН.
Результаты приведенных исследований если и не проясняют проблему, то подтверждают, что исследование тиреоидного статуса, диагностика и лечение заболеваний щитовидной железы у пациентов с 1-ХНН оптимально осуществимы на фоне адекватной терапии КС и компенсации гипокортицизма.
Рекомендации относительно заместительной терапии и диагностики первичного гипогонадизма на фоне 1-ХНН в настоящее время отсутствуют. Тем не менее ряд работ в этом плане представляет определенный интерес. Так, в последующем исследовании J. Hangaard и соавт. изучали характер секреции ЛГ и ее динамику после введения ЛГ-рилизинг-гормона (ЛГ-РГ) и ТРГ у больных 1-ХНН [32]. Показано, что у женщин с 1-ХНН какие-либо различия в секреции Л Г при назначении различных доз гидрокортизона отсутствовали. В то же время у мужчин определялось подавление уровня и амплитуды секреции Л Г как при назначении высоких доз гидрокортизона, так и при его полной отмене. Описанный феномен авторы связывают с вторичным изменением опиоидной активности гипоталамуса в ответ на изменение уровня кортизола. Больший уровень активности опиоидных рецепторов у мужчин может объяснять половые различия, поскольку эстрогены увеличивают число ц-опиоидных рецепторов, снижая таким образом активность опиоидной системы [10, 56].
С другой стороны, в работе Н. Vierhapper и соавт. [71] было продемонстрировано увеличение секреторного ответа ЛГ в ответ на введение ЛГ-РГ у 6 пациентов с 1-ХНН через 84 ч после отмены заместительной терапии. Назначение затем дексаметазона в дозе 2 мг в день привело к увеличению базальной концентрации ЛГ и ФСГ, но снизило секреторный ответ Л Г на введение ЛГ-РГ.
Наиболее тяжелым в плане ведения заместительной терапии вариантом АПС является сочетание 1-ХНН с сахарным диабетом типа 1. Очевидно, что назначение КС и увеличение их дозы приведет к увеличению потребности в инсулине. Работы, посвященные этому вопросу, в настоящее время отсутствуют.
Редкой тяжелой аутосомно-рецессивной патологией является АПС 1-го типа, или кандидополиэндокринный синдром, при котором речь может идти о необходимости одновременного ведения заместительной терапии 1-ХНН, гипопаратиреоза, сахарного диабета типа 1 и первичного гипогонадизма. При ведении заместительной терапии 1-ХНН в сочетании с гипопаратиреозом следует помнить о том, что ГК подавляют всасывание производных витамина D. В связи с этим назначение больших доз ГК, которое необходимо при декомпенсации 1-ХНН, может спровоцировать тяжелую гипокальциемию.
Перспективы заместительной терапии надпочечниковой недостаточности
Весьма перспективной могла бы стать разработка таблетированных форм гидрокортизона длительного или замедленного действия. Увеличением длительности действия гидрокортизона, вероятно, можно было бы нивелировать описанные недостатки заместительной терапии. В настоящее время такие разработки не ведутся.
В основе патогенеза 1-ХНН лежит полное разрушение коры надпочечников деструктивным процессом. Таким образом, помимо глюкои минералокортикоидной функции, выпадает секреция надпочечниковых андрогенов, которые обладают специфическими функциями как в женском, так и в мужском организме. В литературе активно обсуждается возможность использования для заместительной терапии 1-ХНН основного надпочечникового андрогена человека дегидроэпиандростерона; ведутся большое число экспериментальных и ряд клинических исследований.
Глюкокортикоидная терапия сегодня: эффективность и безопасность
В каких случаях проводится терапия глюкокортикоидами? Какие виды гормональной терапии используются? История применения глюкокортикостероидов (ГКС) в клинической практике насчитывает чуть более полувека, хотя «антиревматическая субстанция Х» была изве
В каких случаях проводится терапия глюкокортикоидами?
Какие виды гормональной терапии используются?
История применения глюкокортикостероидов (ГКС) в клинической практике насчитывает чуть более полувека, хотя «антиревматическая субстанция Х» была известна еще с 20-х годов ХХ столетия. Детальное изучение клинической значимости гормонов коры надпочечников, начатое Edward Calvin Kendall и Tadeus Reichstein, было продолжено только после того, как Philip Hench в конце 40-х годов обратил внимание на улучшение течения ревматоидного артрита при желтухе и беременности. В 1950 году всем троим была присуждена Нобелевская премия за «. открытия в отношении гормонов коры надпочечников, их структуры и биологических эффектов».
В настоящее время к ГКС относятся как естественные гормоны коры надпочечников с преимущественно глюкокортикоидной функцией — кортизон и гидрокортизон (кортизол), так и их синтезированные аналоги — преднизон, преднизолон, метилпреднизолон и др., включая галогенированные (фторированные) производные — триамцинолон, дексаметазон, бетаметазон и др. Широкий спектр физиологических и фармакологических эффектов глюкокортикоидов (адаптогенный, противовоспалительный, обезболивающий и жаропонижающий, неспецифический мембраностабилизирующий и противоотечный, противоаллергический и иммуносупрессивный, гематологический, гемодинамический и противошоковый, антитоксический, противорвотный и др.) делает эти препараты чуть ли не универсальными лекарственными средствами, и сегодня трудно найти такое патологическое состояние, при котором на том или ином этапе развития они не были бы показаны. Среди показаний в первую очередь можно выделить так называемые ревматические заболевания, болезни почек, крови, аллергические заболевания, трансплантации, ургентные состояния.
В зависимости от цели различаются три варианта терапии ГКС; при этом любая из них может быть как ургентной, так и плановой.
В отличие от плановой терапии применение ГКС в ургентных ситуациях носит, как правило, симптоматический, реже патогенетический характер и не заменяет, а дополняет другие методы лечения. В рамках неотложной терапии ГКС применяются при острой надпочечниковой недостаточности, тиреотоксическом кризе, аллергических заболеваниях (сывороточная болезнь, анафилактический шок, бронхиальная астма, крапивница, отек Квинке), заболеваниях печени (печеночно-клеточная недостаточность), неврологических заболеваниях (туберкулезный и бактериальный менингит, некоторые формы отека мозга), различных видах шока (кроме кардиогенного).
Из-за обилия побочных эффектов терапия ГКС направлена в основном на достижение максимального эффекта при назначении минимальных доз, величина которых определяется заболеванием и не зависит от массы тела и возраста; доза корректируется в соответствии с индивидуальной реакцией. Приняты две принципиально разные схемы назначения ГКС:
В зависимости от суточной дозы (в пересчете на преднизолон) и длительности применения ГКС принято выделять несколько видов терапии, имеющих различные показания:
Результат терапии ГКС зависит не только от дозы, но и от режима дозирования. Наиболее перспективными можно считать прерывистые схемы применения, когда за счет увеличения суточной дозы препарат принимается не каждый день. Самой эффективной представляется внутривенная пульс-терапия максимальными дозами, однако она оказывается и самой небезопасной. Значительно более безопасным должен быть признан режим «мини-пульс», который, однако, уступает по эффективности пульс-терапии. Столь же эффективно назначение умеренной/высокой дозы, разделенной на несколько приемов; но по безопасности этот режим уступает «мини-пульсу». Далее по эффективности следуют альтернирующий режим (через день удвоенные суточные дозы с последующим постепенным уменьшением) и режим ежедневного однократного назначения умеренной/высокой дозы; первый из них безопаснее и по этому критерию приближается к «мини-пульсу». Наиболее безопасна терапия низкими дозами, которая, однако, обеспечивает лишь поддерживающий эффект. При всех ежедневных схемах ГКС следует назначать в ранние утренние часы (между 6 и 8 часами); если же одноразовый прием невозможен из-за величины дозы, 2/3 дозы назначаются в 8 часов и 1/3 — днем (около полудня). При любом режиме дозирования по достижении планируемого эффекта доза постепенно снижается до поддерживающей или препарат отменяется вовсе.
Важной проблемой терапии ГКС является выбор препарата. Фармакокинетические и фармакодинамические свойства ГКС, включая их побочные эффекты, существенно различаются у отдельных препаратов (табл. 1, табл. 2). Приняв за единицу выраженность различных эффектов гидрокортизона, можно получить количественные характеристики активности отдельных препаратов. При сравнении ГКС чаще всего анализируется противовоспалительное действие этих препаратов, в соответствии с которым и рассчитывается эквивалентная пероральная доза, снижающаяся по мере увеличения противовоспалительной активности. Ее возрастание, параллельное увеличению длительности действия отдельных ГКС, сопровождается уменьшением минералокортикоидной активности, которой у метилпреднизолона (солу-медрола) и фторированных соединений вообще можно пренебречь.
Соотношение терапевтического и побочных эффектов позволяет утверждать, что в настоящее время препаратом выбора для длительной и пожизненной терапии является метилпреднизолон (солу-медрол). В настоящий момент солу-медрол широко используется в лечении аутоиммунных заболеваний, в трансплантологии и интенсивной терапии. Многообразие форм выпуска позволяет использовать препарат во всех возрастных категориях в оптимальных дозировках.
Вторым по эффективности препаратом остается в большинстве случаев преднизолон. Во многих же ургентных ситуациях определенными достоинствами обладают фторированные соединения: дексаметазон (дексазон, дексона) и бетаметазон (целестон, дипроспан). Однако в случае неотложной терапии, при которой противовоспалительное действие не играет ведущей роли, сравнительная оценка эффективности и безопасности различных препаратов весьма затруднительна по крайней мере по двум причинам:
В связи с вышеуказанными трудностями была предложена условная эквивалентная единица (УЭЕ), за которую принимаются минимальные эффективные дозы. Показано, что выраженные в УЭЕ максимальные суточные эффективные дозы фторированных ГКС (дексаметазона и бетаметазона) в пять раз меньше, чем у негалогенированных препаратов. Это обеспечивает не только более высокую эффективность и безопасность данной группы препаратов, назначаемых в определенных ситуациях, но и их фармакоэкономические преимущества.
Как бы тщательно ни проводился выбор препарата, режима дозирования и вида терапии, полностью предотвратить развитие тех или иных побочных эффектов при применении ГКС не удается. Характер побочных реакций может зависеть от ряда причин (табл. 3).
Вероятность и выраженность подавления оси ГГКН с развитием вначале функциональной недостаточности, а позже и атрофии коры надпочечников определяются дозой и длительностью терапии. Прекращение глюкокортикоидной терапии почти всегда сопряжено с угрозой развития острой надпочечниковой недостаточности.
Частым побочным действием ГКС оказываются инфекционные осложнения, которые в этом случае протекают атипично, что связано с противовоспалительной, аналгетической и жаропонижающей активностью этих средств. Это затрудняет своевременную диагностику и требует проведения ряда профилактических мероприятий. Из-за склонности к генерализации, затяжному течению, тканевому распаду и резистентности к специфической терапии эти осложнения становятся особенно грозными. Столь же коварны и «стероидные язвы», отличающиеся бессимптомным течением и склонностью к кровотечениям и перфорациям. Между тем желудочный дискомфорт, тошнота, другие диспепсические жалобы на фоне приема ГКС чаще не связаны с поражением слизистой. Экзогенный синдром Кушинга как осложнение терапии ГКС встречается далеко не всегда, однако отдельные нарушения метаболизма, гормональной регуляции и деятельности тех или иных систем развиваются почти во всех случаях глюкокортикоидной терапии.
С сожалением приходится отметить, что утверждение Е. М. Тареева, назвавшего терапию ГКС трудной, сложной и опасной, до сих пор справедливо. Как писал Тареев, такую терапию гораздо легче начать, чем прекратить. Однако ответственный подход к лечению позволяет значительно повысить его безопасность. Это достигается благодаря строгому учету противопоказаний (абсолютных среди которых нет) и побочных эффектов ГКС (оценка отношения «ожидаемый эффект/предполагаемый риск»), а также проведению «терапии прикрытия» в группах риска (антибактериальные препараты при хронических очагах инфекции, коррекция доз сахароснижающих средств или переход на инсулин при сахарном диабете и др.). Особое место при длительном применении ГКС занимает метаболическая терапия, которая проводится в целях предупреждения и коррекции нарушений электролитного обмена и катаболических процессов в первую очередь в миокарде (дистрофия) и костной ткани (остеопороз). Однако наиболее надежным путем обеспечения безопасности терапии ГКС остается соблюдение основного принципа клинической фармакологии и фармакотерапии — назначение лечения по строгим показаниям.
В. В. Городецкий, кандидат медицинских наук
А. В. Тополянский, кандидат медицинских наук
Дисфункция надпочечников. Человек Уставший, продолжение.
Дисфункция – это как предболезнь. Заболевание еще не развилось, а жалобы есть, но они стертые, поэтому человеку плохо, но он не может понять, что с ним и с каким органом это состояние связать.
В современном обществе формируется неправильная тенденция социального поведения. Тебя постоянно подгоняют «еще, еще. больше работай, будь успешным, делай карьеру, но не забудь про семью, роди 2-3 детей (надо поднимать демографию страны), имей хобби, выучи языки, имей 2 образования, занимайся спортом, путешествуй, не забывай посещать театр (для кого-то ночной клуб, дискотеку), води машину и т.д.»
И как, скажите мне, человеку выдержать такой прессинг? Ни малейшего времени на передышку, на созерцание. Резервы организма ИМЕЮТ ПРЕДЕЛ, и у каждого свой срок «до срыва». И этим пределом часто является истощение функции надпочечников, одного из важнейших эндокринных органов.
Какими же симптомами дисфункция надпочечников может выражаться: (симптомы могут быть разной степени выраженности от минимальных до максимальных)
Как проверить работу надпочечников?
До 2015 года основным способом были: анализ крови на кортизол, АКТГ по часам 8:00- 24:00 (или еще промежуточно 13:00) и сбор суточной мочи на кортизол, кровь на ДГА-С. Это было крайне неудобно. Ни одна лаборатория, кроме расположенных в стационаре, кортизол в 24:00 не брала. А без этого показателя оценить функцию надпочечников правильно не возможно. Собирать суточную мочу не все соглашались, очень трудоемко и может быть не так достоверно.
С 2015-2016 года появился метод оценки кортизола слюны.
Собирается суточный профиль слюны на кортизол по 4 точкам 8:00- 13:00 и 17:00- 24:00.
Ниже привожу материал лаборатории «CHROMOLAB» по исследованию состояния надпочечников и его интерпретации.
«Организм человека постоянно подвергается воздействию различных факторов внешней и внутренней среды. Это могут быть абиотические факторы, такие как холод, жара, атмосферное давление, влажность, недостаток кислорода. Избыток или дефицит поступающих в организм веществ (белков, углеводов, липидов), недостаток витаминов и микроэлементов, вирусная или микробная инфекция, токсины также оказывают определенное влияние. Негативные последствия имеют вредные привычки, физическая перегрузка, переедание, гиподинамия, нарушение ритма сна и бодрствования. Кроме того, к серьезным стрессорам относят техногенные и психологические воздействия: переизбыток компьютерной и телевизионной информации, монотонный труд, конфликты, чрезмерную рабочую нагрузку, эмоциональное истощение, завышенный уровень ответственности, общую неудовлетворенность и прочее. Все эти и многие другие причины ведут к постоянному напряжению физиологических резервов организма, который вынужден приспосабливаться (адаптироваться) к этим факторам или защищаться. Если воздействия носят интенсивный, внезапный или незнакомый («новый») характер, то организм отвечает на них универсальной (в формате «скорой помощи») физиологической реакцией, называемой СТРЕССОМ (стрессорной реакцией). Стрессорная реакция не связана с положительным или отрицательным восприятием внешних раздражителей, с которыми сталкивается человек. Она необходима для скорейшей адаптации организма с целью его защиты от гибели. Стресс – это защитная реакция организма. Однако длительная стрессорная реакция приводит к избыточному нерегулируемому ответу организма на повреждающий фактор и обратному эффекту. Вместо защитных процессов активируются деструктивные, что может стать пусковым механизмом для развития патологических состояний: сахарного диабета, тромбозов, инсультов, инфарктов, аритмии, бесплодия, эректильной дисфункции, аллергии, онкологических заболеваний, иммунодефицитов, ранней менопаузы, остеопороза, гипотиреоза, бессонницы, депрессии, ожирения, анорексии и многого другого. Стресс инициирует различные патологические состояния, и это зависит от провоцирующих факторов внешней и внутренней среды.»
Стадийность стрессорных реакций. Выделяют три стадии стресса (согласно Г. Селье):
Глубокое понимание механизмов регуляции стресса стало возможным благодаря исследованию процессов синтеза, обмена и метаболизма стероидных гормонов коры надпочечников: кортизола и дегидроэпиандростерона (ДГЭА), которые регулируют реализацию стрессорной реакции.
Согласно современным исследованиям, физиологический смысл этого феномена заключается в том, что ДГЭА – это мощный естественный антиглюкокортикоид, противостоящий кортизолу, уровень которого резко повышается при любом стрессе. Известно, что отношение ДГЭА к кортизолу следует рассматривать как ключевой маркер устойчивости организма к любому стрессу, для обеспечения которой в целях адекватной защиты в организме всегда должен превалировать уровень ДГЭА.
Оценку суточного ритма секреции кортизола по его концентрации в слюне (4-кратное определение в течение дня в разных порциях слюны) применяют для отличия стрессорной реакции от иных патологических состояний, связанных с дисфункцией секреции стероидных гормонов.
Оценка проводится только врачом.
Известно, что уровень кортизола – величина непостоянная, и он подвержен колебаниям в течение суток.
С 7 до 9 часов утра концентрация кортизола максимальна, в связи с чем утренний уровень этого гормона считается хорошим индикатором для определения функционального состояния надпочечников.
С 11 часов утра до 13 часов дня концентрация кортизола возвращается к среднему значению, что служит показателем адаптивной функции надпочечников.
С 15 до 17 часов дня уровень кортизола постепенно опускается.
С 22 часов вечера до полуночи концентрация гормона находится на самом низком уровне, что отражает нормальную надпочечниковую функцию.
Такое развернутое исследование надпочечников поможет определиться с диагнозом, нет ли здесь дебюта надпочечниковой недостаточности или это просто дисфункция и определиться с лечебной тактикой. Ведь кому-то надо будет отдохнуть и правильно питаться. А кому-то понадобится подобрать препараты гормонов надпочечников сроком от 1,5-3-х месяцев до пожизненной терапии при выявленной надпочечниковой недостаточности. Радует то, что надпочечниковая недостаточность встречается очень редко.
НО очень часто встречается дисфункция.
Особенную благодарность в идее составления этой статьи выражаю своему учителю Гострому Андрею Владимировичу.
Что такое надпочечниковая недостаточность (гипокортицизм)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Зотовой Ю. А., эндокринолога со стажем в 24 года.
Определение болезни. Причины заболевания
Надпочечники — это эндокринные железы. Их внутренняя (мозговая) часть производит гормон адреналин, который мобилизует все защитные силы организма. Наружная часть надпочечников — кора — вырабатывает кортикостероиды:
Причины первичной надпочечниковой недостаточности:
1. Нарушение развития надпочечников:
2. Деструкция надпочечников (разрушение):
3. Нарушения стероидогенеза (образования стероидов):
Причины вторичной и третичной надпочечниковой недостаточности:
1. Врождённый вторичный гипокортицизм.
2. Деструкция гипоталамо-гипофизарных структур:
Симптомы надпочечниковой недостаточности
Часть симптомов недостаточности маскируется под синдром хронической усталости: необъяснимая утомляемость, отсутствие бодрости в утренние часы. Человек начинает хуже переносить физические нагрузки, самочувствие становится лучше в горизонтальном положении. Астению сопровождает раздражительность, нетерпимость, проблемы с памятью.
Нарушается работа желудочно-кишечного тракта: снижается аппетит вплоть до полного отсутствия, возникает тошнота, рвота, боли в животе. Уменьшение массы тела связано с ухудшением аппетита, нарушением всасывания в кишечнике, обезвоживанием.
При дефиците надпочечниковых андрогенов у женщин снижается либидо, оволосение в подмышечной впадине становится скудным.
В ситуации стресса, острой инфекции, операции значительно повышается потребность организма в гормонах коры надпочечников, поэтому в таких случаях состояние может значительно ухудшиться из-за декомпенсации надпочечниковой недостаточности — опасного для жизни нарушения работы надпочечников, при котором у организма исчерпаны возможности механизмов приспособления. Обращают на себя внимание необычно быстрая утомляемость и чрезмерная усталость, головокружение, очень низкое артериальное давление, тяга к солёной пище, плохой аппетит, тошнота, рвота, понос (диарея), боли в животе, мышечная слабость, похудание без видимых причин, снижение настроения.
Патогенез надпочечниковой недостаточности
Глюко- и минералокортикоиды участвуют в белковом, углеводном, жировом и водно-электролитном обмене. Поэтому при их нехватке данные процессы нарушаются и снижается артериальное давление.
Дефицит альдостерона — естественного минералокортикоида — становится причиной выраженных сердечно-сосудистых нарушений из-за снижения реабсорбции (обратного всасывания) Na+ в почках. В связи с этим уменьшается объём циркулирующей крови и снижается артериальное давление вплоть до шока. При повышении уровня калия нарушается сердечный ритм и развиваются миопатии — заболевания, проявляющиеся мышечной слабостью. При снижении реабсорбции Na+ в кишечнике возникает целый каскад симптомов нарушения пищеварения, таких как боли в животе, нарушение всасывания.
Дефицит андрогенов, которые вырабатывают надпочечники, усиливает процессы распада сложных веществ в организме и повышает уровень остаточного азота.
Отличия центральных форм гипокортицизма от первичного:
Классификация и стадии развития надпочечниковой недостаточности
В зависимости от уровня поражения гипоталамо-гипофизарно-надпочечниковой системы различают три вида надпочечниковой недостаточности:
По клиническому течению выделяют два вида надпочечниковой недостаточности:
При заместительной гормонотерапии первичного хронического гипокортицизма лечащий врач подбирает своему пациенту дозу глюкокортикоидов для возмещения недостающих гормонов, причём важно, чтобы в итоге уровень гормонов был строго в норме — не меньше и не больше.
Если лекарства полностью возмещают дефицит и не дают избытка гормонов в организме, то пациент чувствует себя гораздо лучше. Это означает, что заболевание не излечено раз и навсегда, так как оно хроническое, но находится в фазе компенсации.
Осложнения надпочечниковой недостаточности
Диагностика надпочечниковой недостаточности
Иногда при частичном поражении надпочечников эти показатели остаются в пределах нормы. Чтобы получить более надёжный результат, исследовать функцию коры надпочечников лучше с помощью стимулирующих тестов. Данный этап необходим, если по результатам клинико-лабораторного обследования не удалось однозначно подтвердить наличие надпочечниковой недостаточности.
Лечение надпочечниковой недостаточности
Лечение надпочечниковой недостаточности жизненно необходимо. Оно направлено на ликвидацию процесса, который вызвал поражение надпочечников, и на замещение дефицита гормонов и электролитов.
Все перечисленные препараты всегда нужно принимать строго в определённое время. Пропуск приёма лекарств может быть очень опасен. Если по какой-то причине приём был пропущен, обязательно нужно принять ту же дозу препарата позже или увеличить дозу вдвое.
Если пациенту с недостаточностью предстоит операция, то нужно обязательно обсудить с лечащим врачом изменение дозы: она будет зависеть от сложности вмешательства.
Прогноз. Профилактика
При своевременной диагностике заболевания и адекватном лечении прогноз для жизни благоприятный.
Пациент с этой болезнью может делать всё: учиться, работать, заниматься спортом, иметь семью, как и все здоровые люди. Для этого нужно соблюдать простые правила:
1. Важно всегда иметь при себе информационную карточку. В ней должно быть указано следующее: «У меня надпочечниковая недостаточность. Если я без сознания или у меня судороги, рвота, бред, мне нужно СРОЧНО сделать инъекцию гидрокортизона 100 мг внутримышечно или внутривенно. Промедление опасно для жизни». Также в карточке нужно указать телефон, по которому можно связать с родственниками или лечащим врачом. Эта информация крайне важна для людей или врачей, которые будут помогать в экстренной ситуации.
Острая надпочечниковая недостаточность
Острая надпочечниковая недостаточность
Острая надпочечниковая недостаточность или аддисонический криз – это клинический синдром, возникающий при внезапном и резком снижении выработки гормонов корой надпочечников. Наряду с аддисоническим кризом может развиваться специфический синдром, при котором состояние острой надпочечниковой недостаточности возникает вследствие развития геморрагического инфаркта обоих надпочечников у больных с сепсисом.
Причины развития острой надпочечниковой недостаточности
Острая надпочечниковая недостаточность обычно развивается у больных, которые имеют первичную или вторичную патологию надпочечников. Подобный процесс может возникнуть при отсутствии компенсации хронической надпочечниковой недостаточности, либо в результате отмены глюкокортикоидных гормонов.
Выделяют также острейшую форму надпочечниковой недостаточности, которая, являясь результатом двустороннего кровоизлияния в надпочечники, возникшего на фоне синдрома диссеминированного внутрисосудистого свертывания, развивается обычно без предшествующей патологии надпочечников. Причиной развития острейшей формы острой надпочечниковой недостаточности могут стать патологические состояния, связанные с нарушением системы свертывания крови, воспалительные процессы сосудистых стенок, обширные хирургические операции и травмы с серьезными кровопотерями, массивные ожоги, интоксикации, асфиксия, инфекционные заболевания.
Острая гипофизарная недостаточность также приводит к острой надпочечниковой недостаточности из-за нарушения выработки и секреции гормонов, регулирующих работу коры надпочечников. Синдром, сопровождаемый двусторонним геморрагическим инфарктом надпочечников, являющийся редкой, но хорошо изученной причиной острой надпочечниковой недостаточности, вызывают септические состояния, виновниками которых являются стрептококки, менингококки, пневмококки, синегнойная палочка.
Механизм развития острой надпочечниковой недостаточности
Любая форма надпочечниковой недостаточности развивается в результате сбоя в секреции гормонов коры надпочечников, в особенности кортизола и альдостерона, недостаток которых ведет к нарушению калий–натриевого обмена, снижению объема крови, что чревато целым рядом расстройств со стороны сердечно-сосудистой и пищеварительной систем. У пациентов с надпочечниковой недостаточностью центрального генеза за счет сохранения нормального уровня выработки альдостерона нарушения электролитного баланса и обезвоживание выражены гораздо меньше.
При синдроме отмены глюкокортикоидных гормонов механизм развития острой надпочечниковой недостаточности связан с блокировкой выработки нормального уровня адренокортикотропного гормона из-за длительного подавления его выработки.
Острая надпочечниковая недостаточность, возникшая на фоне геморрагического инфаркта надпочечников, связана с тем, что на фоне повышенной концентрации бактерий и их эндотоксинов в крови происходит выброс медиаторов воспаления, оказывающих повреждающее воздействие на внутреннюю сосудистую стенку, приводящее к образованию тромбов внутри сосудов, которые влекут за собой кровоизлияния во внутренних органах и на коже.
Признаки острой надпочечниковой недостаточности
Различают несколько вариантов клинического течения острой надпочечниковой недостаточности:
— сердечно–сосудистая форма острой надпочечниковой недостаточности, при которой выражены явления острой недостаточности кровообращения – резкое снижение артериального давления, сопровождаемое обильным потоотделением, внезапной слабостью, чувством холода в конечностях, сердечной аритмией;
— желудочно–кишечная форма острой надпочечниковой недостаточности, симптоматика которой напоминает состояние «острого живота», с тошнотой, рвотой, диареей, резкими острыми болями в области живота;
— нервно–психическая или менингоэнцефалическая форма острой надпочечниковой недостаточности, сопровождаемая головными болями, вялостью, сбоями в работе сознания, галлюцинациями, обморочными состояниями.
При появлении подобных симптомов больной нуждается в срочной госпитализации. В чистом виде каждая из форм встречается редко, чаще бывает их сочетание. Аддисонический криз может длиться от нескольких часов до нескольких дней. До кризисного состояния больной может за очень короткое время. Симптомами приближения криза является слабость, мышечные боли и потеря аппетита. В некоторых случаях клинические симптомы острой надпочечниковой недостаточности развиваются молниеносно, без предшествующих признаков.
Методы диагностики острой надпочечниковой недостаточности
Для выявления острой надпочечниковой недостаточности прежде всего необходимо собрать анамнез и выяснить у больного наличие заболеваний надпочечников или гипофиза (хронической надпочечниковой недостаточности, врожденной дисфункции коры надпочечников, опухолей надпочечников, синдрома Кушинга, оперативных вмешательств на гипофизе и т.п.)
При осмотре больного отмечают бледность кожных покровов, синюшность конечностей, снижение артериального давления, учащение сердцебиения, нитевидный пульс, снижение объема мочи, тошноту с неукротимой рвотой, кровавый понос, вздутие живота. Если преобладает нервно–психическая форма острой надпочечниковой недостаточности, у больного при физикальном обследовании выявляется очаговая неврологическая симптоматика, ступор, заторможенность, головные боли.
При осмотре кожных покровов у пациентов может обнаруживаться звездчатая геморрагическая сыпь, либо сыпь в виде петехий.
Повышение температуры тела для адиссонического криза нехарактерно, за исключением наличия сопутствующего инфекционного процесса или выраженного обезвоживания организма.
Лабораторные методы исследования острой надпочечниковой недостаточности сводятся к исследованиям:
— общего анализа крови, в котором может отмечаться относительный лимфоцитоз, повышение уровня СОЭ, эозинофилия;
— биохимического анализа крови, позволяющего выявить снижение уровня натрия и повышение уровня калия, а также снижение концентрации глюкозы в крови;
— уровня гормонов – кортизола и ренина, а также содержания адренокортикотропного гормона, уровень которого, как правило, повышается при первичной острой надпочечниковой недостаточности, а при вторичной – остается неизменным или несколько снижается. Порой для выявления причины развития острой надпочечниковой недостаточности целесообразно сделать посев крови, что позволит выявить септическое состояние, и коагулограмму, которая даст информацию о свертывании крови и возможности развития тромбов.
Из инструментальных методов исследования для диагностики острой надпочечниковой недостаточности наиболее информативны электрокардиография (позволяет выявить аритмии), рентгенография (для исключения травм и воспалительных процессов в легких), ультразвуковое исследование брюшной полости (для выявления инфекционного очага) и компьютерная или магнитно–резонансная томография.
Необходимо при диагностике отличить острую надпочечниковую недостаточность от острой недостаточности кровообращения другого происхождения, острого аппендицита, холецистита, панкреатита, кишечной непроходимости, прободения язвы желудка или двенадцатиперстной кишки.
Лечение острой надпочечниковой недостаточности
Диагноз «острая надпочечниковая недостаточность» является прямым показанием для госпитализации больного в отделение реанимации и интенсивной терапии вследствие вероятности молниеносного развития клинических признаков, способных повлечь за собой летальный исход. Специалисты рекомендуют даже при подозрении на острую надпочечниковую недостаточность максимально скоро приступать к заместительной гормональной терапии. Если пациент поступает в отделение в бессознательном состоянии, прежде всего ему устанавливают мочевой катетер и желудочный зонд, чтобы обеспечить функционирование мочевыделительной системы и обеспечить питание, крайне необходимое в подобном состоянии.
Для устранения признаков обезвоживания организма больным внутривенно вливают несколько литров физиологического раствора, с последующим добавлением к нему 5-10% раствора глюкозы. Противопоказано введение растворов, содержащих калий, и мочегонных препаратов. При выраженном понижении артериального давления и многократной рвоте показано введение 10-20 мл 10 % хлорида натрия.
В качестве заместительной гормональной терапии используют препараты гидрокортизона, обеспечивающий в значительных дозах глюкокортикоидный и минералокортикоидный эффекты. Некоторые из них, в частности гидрокортизона сукцинат, можно вводить и внутривенно и внутримышечно, а, к примеру, суспензионный гидрокортизона ацетат вводят исключительно внутримышечно. В случае отсутствия гидрокортизона его на время возможно заменить дексаметазоном.
Внутривенное введение больших доз гидрокортизона продолжают до момента, пока больной не будет выведен из коллапса, и его систолическое давление не повысится более 100 мм рт. ст. После стабилизации состояния пациента дозу гормона снижают до 150-200 мг/сут и вводят его внутримышечно.
Заместительная гормональная терапия должна проводиться под постоянным контролем артериального давления, уровня натрия, калия и глюкозы в крови. Если стабилизация нормальной циркуляции крови с использованием только глюкокортикоидных гормонов не представляется возможной, в схему лечения дополнительно вводят препараты группы катехоламинов и аналептиков. При лихорадке инфекционной природы во избежание возможных осложнений больным назначают антибактериальные препараты.
Способы профилактики острой надпочечниковой недостаточности
Профилактические мероприятия по предупреждению развития острой надпочечниковой
недостаточности складываются из:
— ранней диагностики и грамотного лечения больных с хронической надпочечниковой недостаточностью, предполагающего их обучение с правилами изменения схемы заместительной гормональной терапии при стрессах, травмах и других нестандартных ситуациях;
— профилактическая терапия глюкокортикоидными гормонами в ситуациях повышенного риска, например, при стрессовых ситуациях или хирургических вмешательствах у больных, принимавших эти гормоны в связи с заболеваниями неэндокринной природы;
— ранняя диагностика и коррекция патологических процессов, приводящих к развитию острой надпочечниковой недостаточности.
Дозировка гормональных препаратов подбирается индивидуально врачом-эндокринологом после оценки состояния здоровья и физической активности больного.
Консультации пациентов с заболеваниями надпочечников проводят:
 |
 |
 |
 |
Консультации проводятся в амбулаторных филиалах центра:
— Петроградский филиал (Санкт-Петербург, Кронверкский пр., д. 31, 200 метров от станции метро «Горьковская», телефон для записи (812) 498-10-30, с 7.30 до 20.00, ежедневно);
— Приморский филиал (Санкт-Петербург, ул. Савушкина, д. 124, корп. 1, 250 метров направо от станции метро «Беговая», телефон для записи (812) 565-11-12 с 7.00 до 21.00 в будни и с 7.00 до 19.00 в выходные).
Для консультации просим привозить все имеющиеся у Вас результаты обследований.
ВНИМАНИЮ ПАЦИЕНТОВ!
В настоящее время в Северо-Западном центре эндокринологии проводится бесплатное оперативное лечение пациентов с новообразованиями надпочечников. Лечение проводится в рамках программы ОМС (обязательного медицинского страхования) или программы СМП (специализированная медицинская помощь).
Вопросы по госпитализации можно задать ответственному администратору Клешниной Валентине Петровне по телефону +7 900 6291427 (в будни, с 9 до 17 часов).
Пакет необходимых обследований должен в себя включать следующий перечень (в случае отсутствия результатов перечисленных исследований их требуется выполнить в любом случае):
Должны быть определены следующие лабораторные показатели:
Для проведения перечисленных обследований нет необходимости ложиться в стационар, их можно выполнить по месту жительства или в ближайшей лаборатории.
Пациентам из Санкт-Петербурга желательно до поступления в клинику обратиться для очной консультации (запись по телефону (812) 565-11-12, Приморский филиал центра, адрес: ул. Савушкина, д. 124, к.1, запись по телефону (812) 498-1030, Петроградский филиал центра, адрес: Кронверкский пр., д.31).
Кортикостерома
Операции на надпочечниках
Северо-Западный центр эндокринологии является лидером по проведению операций на надпочечниках минимально травматичным забрюшинным доступом. Операции широко проводятся бесплатно по федеральным квотам
Опухоли надпочечников
Удаление надпочечника
Хроническая надпочечниковая недостаточность
Надпочечниковая недостаточность (недостаточность коры надпочечников) является одним из наиболее тяжелых заболеваний эндокринной системы, которое характеризуется снижением выработки гормонов корой надпочечников (глюкокортикоидов и минералокортикоидов)
Анализы в СПб
Одним из важнейших этапов диагностического процесса является выполнение лабораторных анализов. Чаще всего пациентам приходится выполнять анализ крови и анализ мочи, однако нередко объектом лабораторного исследования являются и другие биологические материалы.
Консультация эндокринолога
Специалисты Северо-Западного центра эндокринологии проводят диагностику и лечение заболеваний органов эндокринной системы. Эндокринологи центра в своей работе базируются на рекомендациях Европейской ассоциации эндокринологов и Американской ассоциации клинических эндокринологов. Современные диагностические и лечебные технологии обеспечивают оптимальный результат лечения.
Консультация хирурга-эндокринолога
Хирург-эндокринолог – врач, специализирующийся на лечении заболеваний органов эндокринной системы, требующих использования хирургических методик (оперативного лечения, малоинвазивных вмешательств)
Анализ на АКТГ
Анализ на АКТГ применяется для диагностики заболеваний, связанных с нарушением работы коры надпочечников, а также в ходе наблюдения после оперативного удаления опухолей
УЗИ надпочечников
Отзывы
Истории пациентов
Видеоотзывы: опыт обращения в Северо-Западный центр эндокринологии