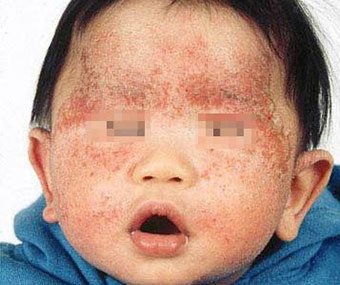
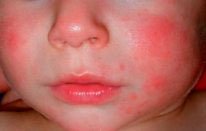
Чем лечить неонатальный пустулез
Акне новорожденных. Нет причин для паники
На нежной младенческой коже – прыщики! Ужас и кошмар неопытных родителей. И начинаются терзания мамы – плохой уход, несоблюдение гигиены, симптомы ужасных болезней.
Не надо ничего придумывать, напрасно терзаться и паниковать.
Акне новорожденных – дело житейское.
Причин появления этих мелких высыпаний несколько:
И только иногда акне у новорожденных возникает из-за нарушения гигиены.
Как определить, что высыпания – именно акне новорожденных?
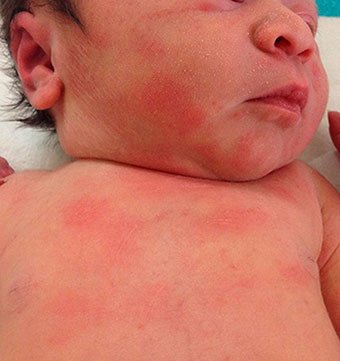
По внешнему виду – это крошечные красные бугорки, чаще на лице, но встречаются на грудке или спинке. Они бывают иногда довольно грубыми, жесткие, кожа кажется шершавой на ощупь. Но беспокойства не причиняет. Ребенок разве что во время плача может растревожить проблемные участки руками – но это как с акне, так и без него.
У новорожденных акне исчезает без всякого вмешательства за несколько недель. А вот если и по истечение месяца ситуация не меняется, или даже ухудшается – немедленно покажите ребенка детскому дерматологу. Акне новорожденных можно спутать с другими видами высыпаний.
Как же избавиться от акне новорожденных?
Наберитесь терпения. Никакого специального лечения не требуется. Просто следуйте самым простым советам по уходу за нежной младенческой кожей.
1. Ни в коем случае не трите, не давите и не выкалывайте прыщики.
2. Промывайте теплой водой места высыпания пару раз в день. Только не нужно тереть кожу – старайтесь ее легонько «промакивать».
3. Не используйте ни лосьонов, ни мыла на местах высыпания акне – даже детских, гипоаллергенных и других суперсредств нужно избегать.
Помните, что акне новорожденных — это, в первую очередь, косметическая проблема, вреда ребенку эти высыпания не нанесут.
И еще один важный совет молодым кормящим мамам. Избегайте беспокойств, волнений во время кормления грудью, старайтесь правильно питаться – часто именно вырабатываемые во время стрессов гормоны через молоко и провоцирует появление у младенца акне.
Младенческое «цветение» или акне новорожденных: неприятно, но безвредно!
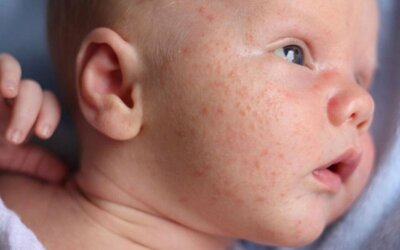
Нежная, совсем «новенькая» бархатная кожа малыша к концу первого месяца жизни постепенно покрылась какими-то прыщиками. Это вдвойне неприятно: не только некрасиво, но и тревожно – вдруг что-то опасное? Впрочем, сам младенец вполне спокоен и доволен жизнью. Возможно, и мамам с папами беспокоиться не стоит, ведь скорее всего, ваш малыш просто «цветет», а точнее, переживает обычный процесс привыкания к миру.
Но как понять, что ребенок здоров и это именно младенческое «цветение»? Разбираемся вместе!
Что такое младенческое «цветение»
Так называемое «цветение» младенцев имеет множество названий: гормональная сыпь, угри новорожденных, младенческое акне, неонатальный цефалический пустулез. Его не избегает, в той или иной степени, более половины новорожденных, по разным данным, от 25 до 75%.
Но, как ни удивительно, часто родители и не подозревают об этом явлении и при появлении неприятных прыщиков на коже малыша начинают активно лечить его, чаще всего от несуществующей «аллергии». Между тем, младенческое акне, цветение — обычный физиологический процесс, в ходе которого организм малыша, в том числе его кожа, адаптируется к внешней среде.
Не стоит объяснять, что ненужное лечение организму ни к чему! Как разобраться, что происходит, мы поговорим чуть ниже. А сейчас подробнее остановимся на самом явлении младенческого акне.
Важная особенность младенческого «цветения»: даже при сильном высыпании малыш не ощущает дискомфорта, хорошо ест, набирает вес, не беспокоится. Неприятно ему лишь при трении и надавливании на прыщики.
Если же высыпания беспокоят ребенка, то это, возможно, действительно аллергия. А возможно, появление сыпи совпало с другими, более неприятными проблемами, например, коликами – не откладывая, посоветуйтесь с врачом!
Когда младенец «цветет»?
» Если же и к трем месяцам кожные явления не исчезают, следует вместе с врачом поискать другую причину!
Как отличить акне новорожденных от других кожных явлений
Важно не спутать неонатальный пустулез («цветение») с другими видами кожных заболеваний. Итак, как мы уже сказали, основной его признак – отсутствие беспокойства ребенка, его нормальное развитие, нормальная температура тела.
Кроме того, при «цветении» отсутствует отечность, влажность. Выглядит это, как мелкая сыпь с покраснением вокруг. Иногда бывает видна повышенная жирность кожи.
Чаще всего акне новорожденных путают с аллергией (диатезом, атопическим дерматитом).
Аллергия или «цветение»
А может быть, это потница?
Потница встречается у новорожденных достаточно часто, особенно летом или при слишком сильном укутывании ребенка.
Главное ее отличие от акне новорожденных – потница появляется не на лице, а в первую очередь в складочках, на сгибах ручек и ножек, на туловище.
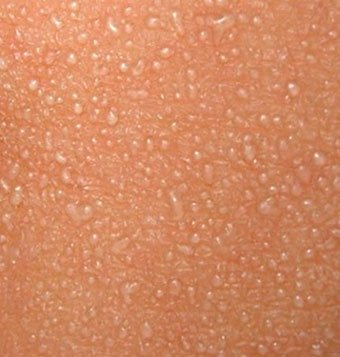
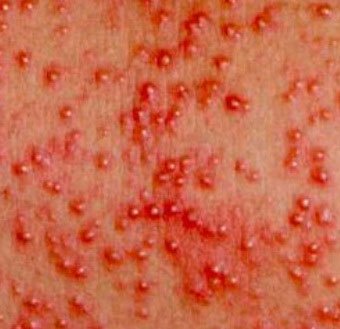
Выглядит она как мелкие прыщики с перламутровыми (редко — белыми) пузырьками в 1–2 мм. Они лопаются и оставляют после себя покраснение и шелушение.
Милиумы
Причины появления младенческого акне
Гормональный дисбаланс
Это основная причина появления неонатального пустулеза («цветения»). В первые недели после рождения ребенка в его крови повышен уровень женских половых гормонов эстрогенов: их уровень резко повышался в крови мамы на третьем триместре беременности, и тогда же они попали в его организм. А затем эстроген продолжает поступать к ребенку с маминым молоком при грудном вскармливании.
» Через 3-4 месяца, по мере дозревания желудочно-кишечного тракта малыша, все лишние гормоны выводятся из его организма естественным путем, и кожа очищается.
Несовершенная работа потовых желез
Эта причина «цветения» новорожденного связана с предыдущей. Стабилизация работы эндокринной системы младенца идет постепенно. Сальные железы малыша пока не справляются с чрезмерной нагрузкой – ведь, как мы помним, избыток гормонов приводит к их активности, к выработке в больших количествах подкожного жира. Протоки на коже младенца закупориваются и возникает жировая пленка, с возникновением сыпи и прыщиков.
Проблемы с гигиеной
Питание мамы
В то же время более тяжелая пища, если она преобладает в рационе кормящей мамы – обилие жирного, жареного, мучного, сладкого – становятся нагрузкой на пищеварение ребенка, которое еще только налаживается. Соответственно, затрудняется вывод избытка гормонов из организма малыша.
Нужно ли лечить «цветущего» малыша?
» В целом грамотный уход за кожей новорожденного в период «цветения» означает поддержание чистоты и сухости.
Чего при младенческом «цветении» делать нельзя
Когда необходимо обратиться к врачу
» Поэтому любое высыпание на коже малыша надо показать врачу.
И. успокоиться! Надо только немного подождать, и личико вашего сына или дочки снова станет гладким и бархатистым!
Гормональная сыпь у новорожденных и грудничков: признаки и лечение
У новорожденного ребенка в организме происходит ряд изменений на всех уровнях. Они регулируют функции работы органов, как настройки. Гормональная сыпь у новорожденных (неонатальный цефалический пустулез) – один из этапов адаптации к новым условиям внешней среды. К этому надо быть готовыми, а не поднимать панику из-за появления высыпания. Временное явление пугает молодых родителей внезапным развитием и неизвестной первопричиной. На приеме у доктора можно определить характер сыпи, устранить бактериальную или инфекционную природу возникновения и получить рекомендации по уходу за малышом. Гормональная сыпь на лице новорожденного – частое явление, которое не несет в себе скрытых угроз для здоровья.
Гормональная сыпь у грудничка и причины возникновения
В первые недели после рождения у 30-35% младенцев появляются симптомы характерных высыпаний. Неонатальный цефалический пустулез называют еще нежным определением «цветение новорожденных». Молодые родители могут услышать еще такие варианты: акне или угри младенца, милия, трехнедельная сыпь. Это все названия одного и того же диагноза. Гормональная сыпь преимущественно возникает в конце первой недели жизни, но типичные временные рамки могут быть раздвинуты до 3 месяцев. Основные причины возникновения:
Механизм развития в организме
Гормональная сыпь у ребенка напрямую зависит от гормонов матери. Накопленные в организме эстрогены в избыточном количестве после рождения должны вывестись из организма, а гормональный фон нормализироваться. Под воздействием этого же фактора, включая андрогены надпочечников, происходит активизация работы сальных желез. Они активно продуцируют излишний подкожный жир. Кожный покров и поры не успевают справляться с поступающим количеством. Это приводит к закупорке пор и фолликулов. А размножение дрожжеподобных грибов способствует развитию воспалительного процесса. В 52% случаев в мазках определялся вид Malassezia. Все процессы тесно взаимосвязаны между собой.
Симптомы и признаки
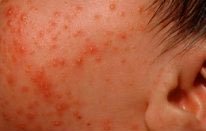
Первые признаки можно заметить с первых дней крохи. Самый пик проявления припадает на 5-7 день. Выглядит гормональная сыпь у грудничка по-разному. В основном это пятна красного цвета с белой головкой по центру. Прыщики могут иметь желтоватый или белесый оттенок, еле возвышаясь над кожным покровом. Высыпания локализуются в основном на лбу, носу, подбородке, на ушах, в области грудной клетки, но в более сложных случаях могут быть на спине и других частях тела. Комедоны закрытого типа бывают немногочисленные, проявляясь в виде отдельных образований. Возможно их слияние в небольшие пятна. Важный момент состоит в отсутствии зуда и болевых ощущений. Гормональная сыпь у новорожденных сопровождается рядом характерных признаков:
Когда следует обратиться к врачу
Гормональная сыпь не причисляется к разряду болезней. По своей сути она безопасна. Пройти может за несколько дней, но не во всех случаях. Бывает, что требуется 1,5-2 и даже 6 месяцев для полного очищения кожи от папул. В зависимости от состояния здоровья высыпания могут мигрировать и периодически обостряться. Как быстро и когда проходит гормональная сыпь у грудничков – это зависит от оперативности самовыведения эстрогенов из организма. Насторожить родителей должны отличающиеся внешние признаки трехнедельной сыпи, а также затяжной период излечения. Максимум до 1 года гормональный фон ребенка должен прийти в норму, а все проявления сойти на нет. Обратиться к педиатру или дерматологу в АО «Медицина» (клиника академика Ройтберга) в ЦАО необходимо, если сроки выздоровления превышены. Сыпь при гормональном сбое у детей старше года приравнивается уже к патологическим состояниям.
Как отличить от аллергии
У детей аллергия бывает контактной и пищевой. Определить их можно по локализации и времени проявления. Контактная аллергия возникает на коже только в тех местах, где был контакт с раздражителем. Примером может быть подгузник. В местах контакта с его материалами по ножкам, в складках, на ягодицах, пояснице появляются высыпания без четких границ. Пятна красного цвета могут сливаться в обширные площади поражения. Для аллергии характерно также чувство зуда и соответственно беспокойство ребенка. К этому могут присоединиться насморк, конъюнктивит, капризность и др. Пищевая аллергия возникает в течение суток после употребления аллергенного продукта. Проявляется в виде шершавых пятен на щеках, напоминая нездоровый румянец. Гормональная сыпь у ребенка подобных проявлений не имеет.
Как отличить от инфекции
Корь, розеола, ветряная оспа, краснуха, скарлатина – болезни, которыми лучше переболеть именно в детстве. Для каждой из них характерно определенное расположение высыпаний в сопровождении специфических симптомов. Гормональная угревая сыпь не имеет с этими заболеваниями ничего общего. Она протекает без изменения температуры тела, смены аппетита и режима сна. Инфекция охватывает большую площадь кожного покрова, может локализоваться в разных местах одновременно. Для инфекционных высыпаний характерно следующее:
Гормональная сыпь у младенцев: лечение
По медицинским меркам гормональная сыпь у новорожденных не считается заболеванием. Это означает, что специального лечения это временное явление не требует. Показать ребенка педиатру или дерматологу нужно обязательно для подтверждения диагноза, но заниматься самолечением не стоит. В АО «Медицина» (клиника академика Ройтберга) доктора проведут осмотр, при необходимости сделают лабораторные анализы (соскоб, мазок). В период появления и обострения высыпаний важно соблюдать гигиенические правила. Ни в коем случае нельзя заниматься устранением закрытых комедонов, чтобы не допустить инфицирования. В противном случае гормональная угревая сыпь может перейти в стадию нагноения. Это считается уже тяжелым случаем, требуя особого ухода. Сыпь при гормональном сбое после рождения как появилась, так и пройдет самостоятельно. Не рекомендуется проводить и процедуры следующего характера:
Полезные советы для родителей
Гормональная сыпь на лице новорожденного или теле при правильном уходе не доставляет беспокойств. Рекомендуется соблюдать простые правила. Они состоят в ежедневном проведении водных процедур, необходимости принятия воздушных ванн, также необходимо обезопасить ребенка от перегрева. Вспотевшая кожа усложнит процесс заживления и может стать причиной воспалительного процесса в местах поражения кожи. Гормональная сыпь считается физиологическим явлением у малышей, но правильный уход поможет ускорить очищение от нее кожного покрова. Чтобы не вызывать дополнительное раздражение, используйте для стирки гипоаллергенные порошки. Еще один важный момент – ребенок может сам себя поцарапать. Аккуратно подстригайте ногти или используйте специальные варежки-антицарапки.
Как записаться к врачу
Гормональная сыпь лечения не требует, но наблюдать за состоянием малыша лишним не будет. В случае атипичного развития общей картины может потребоваться терапия. АО «Медицина» (клиника академика Ройтберга) расположена в центре Москвы: 2-й Тверской-Ямской переулок, дом 10. Рядом находятся станции метро «Маяковская», «Новослободская», «Белорусская», «Тверская», «Чеховская». Записаться на прием к педиатру можно по телефону: +7 (495) 995-00-33. Доступна опция обратной связи на сайте клиники. В специальной форме нужно ввести свои сведения (имя и номер телефона), после чего администратор перезвонит для уточнения информации о предполагаемом приеме. В клинике принимают доктора разных узких специальностей. Это не только педиатры, но и дерматолог, кардиолог, психолог, иммунолог, аллерголог, невролог, логопед и другие врачи. Маленьким пациентам в клинике уделяют внимание, заботятся об эмоциональном комфорте и применяют передовые технологии для диагностики и инновационные методики лечения.
Сыпи у младенцев
Младенцы щедры на различные высыпания. По «доброй» традиции большинство из них считают аллергическими со всеми вытекающими — строгая диета кормящей маме, перевод на искусственное вскармливание, назначение лечебных смесей На самом деле, истинные аллергические сыпи у младенцев не так уж и часто встречаются. К аллергическим заболеваниям, затрагивающим кожу у младенцев, можно отнести: атопический дерматит, острую крапивницу и отек Квинке. Острая крапивница крайне редка у младенцев- это острая аллергическая реакция в виде своеобразных высыпаний по типу волдырей (как при ожоге от крапивы, отсюда и название), которые внезапно появляются на коже и так же внезапно исчезают не оставляя после себя никакого следа, обычно не существуют на коже дольше суток и сопровождаются выраженным зудом, что проявляется в общем беспокойстве ребенка. Причиной, чаще всего, служат пищевые белки(например, коровьего молока), вирусные инфекции, укусы насекомых и лекарственные препараты (например, антибиотики). В тяжелых случаях может сопровождаться отеком и покраснением мягких тканей лица, шеи, гортани, рук, ног, гениталий или брюшной полости — отеком Квинке, который требует незамедлительной врачебной помощи.
Давайте разберемся, что чаще всего незаслуженно называют аллергией:
Токсическая эритема новорожденных — преходящая доброкачественная сыпь, точная причина появления неизвестна (возможно, вследствие раздражения кожи факторами внешней среды).
Появляется при рождении или в первые 24–48 часов жизни. Локализация — лицо, туловище, конечности, кроме ладоней и подошв. Исчезает самостоятельно в течение 5–7 дней, иногда, 3 недель. Лечения не требует.
Акне новорожденных (младенческие угри, неонатальный пустулез) — вызваны стимуляцией сальных желез ребенка андрогенами.
Пик высыпаний приходится на неделю жизни. Локализуется чаще на лице, иногда распространяется на волосистую часть головы, реже в воротниковую зону. Разрешаются самопроизвольно. Кожа требует очищения и увлажнения, в некоторых случаях, может потребоваться применение
лечебных кремов.
, которая возникает в плохо «вентилируемых» областях в результате закупорки потовых желез. Может возникать в любом возрасте.
Локализация — складки кожи, ягодицы и задняя поверхность туловища, иногда лицо (после сна). В зависимости от глубины поражения бывает — кристаллическая потница, красная потница, глубокая потница (поверхностная).
Длительность сыпи — от нескольких часов до нескольких дней.
Лечение — прохладные водные ванны, воздушные ванны, профилактика перегрева. Для лечения некоторых случаев красной и глубокой потницы могут применяться лосьоны, содержащие каламин и крема с кортикостероидами и антибиотиками.
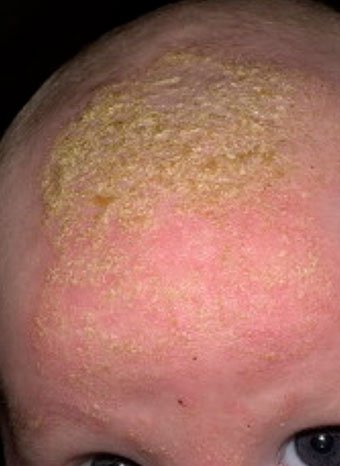
Себорейный дерматит — это кожное расстройство, которое формируется на богатых кожным салом областях. Точная причина неизвестна (определенная роль отводится кожному сапрофиту — грибку малассезия, который хорошо растет и размножается в сальном секрете).
Бывает очагами или распространенный, дерматит с отрубевидными чешуйками, которые на волосистой части головы могут образовывать корку («чепчик», гнейс).
Излюбленная локализация — волосистая часть головы, лицо, складки (!).
Начинаться может с — недели жизни или позже, разрешается спонтанно в течение нескольких недель или месяцев.
Лечение заключается в смягчении корок маслом или кремом с последующим их удалением, увлажнении кожи и, в некоторых случаях, нанесении противогрибковых и противовоспалительных кремов.
Простой контактный неспецифическое повреждение кожи вследствие длительного или многократного воздействия целого ряда веществ — слюна, соки фруктов, пенящиеся средства для ванн, моющие средства (их остатки на стенках ванны) У младенцев слюна зачастую вызывает дерматит в области контакта с соской и в складках шеи.
Как правило, устранение повреждающего агента и кратковременное назначение противовоспалительных кремов быстро приводит к выздоровлению, но некоторые дети настолько чувствительны, что выявить причинный фактор практически невозможно.
Пеленочный дерматит (прототип контактного дерматита) — поражение кожи, которое возникает под воздействием физических (перегрев), химических, ферментативных (контакт с потом, мочой и калом) и микробных факторов. Локализация — область подгузника или прилегания пеленок.
Лечение проводится с использованием аббревиатуры ABCDE (air, barrier, cleansing, diaper, education) — воздух, барьер, очищение, подгузник и обучение родителей. Помогает частая смена подгузников, обмывание кожи и тщательное ее просушивание. Эффективно предупреждает дерматит наложение на чистую кожу средств, полностью ее закрывающих (вазелин, цинковая паста). В упорных случаях могут быть рекомендованы лечебные крема, содержащие кортикостероиды, антибиотики или противогрибковые вещества.
А теперь пару слов об АД:
Атопический дерматит — это хроническое аллергическое воспаление кожи, генетически обусловленное, связанное с потерей кожного барьера и, ввиду этого, сопровождающееся сухостью, зудом и различными высыпаниями. В трети (!) случаев сочетается с пищевой аллергией (самые частые «виновники» — коровье молоко, куриное яйцо, пшеница, рыба, соя, орехи).
Стартует чаще не ранее 3х месяцев жизни.
Самая частая локализация до 2–3 лет — лицо (щеки, лоб, подбородок), выпуклые части конечностей (разгибательные поверхности) и туловище, никогда не бывает у младенцев в складках (!).
Обострения провоцируются различными факторами — стресс, сухой воздух, пот, пища (гистаминолибераторы), инфекции, контакт с табачным дымом, шерстью животных, грубой тканью, остатками моющих средств на одежде
Лечится тщательным уходом за кожей и использованием противовоспалительных кремов.
Существуют еще:
Псевдоаллергические реакции — это реакции внешне сходные с аллергическими (например, различные высыпания), но не являющиеся таковыми, ввиду не иммунного механизма их развития.
Лечение включает диетические рекомендации, уход за кожей, в некоторых случаях, применение антигистаминных препаратов и противовоспалительных кремов.
Клинические проявления атопического дерматита, простого контактного дерматита у высокочувствительных детей и проявление псевдоаллергических реакций бывают очень похожи друг на друга, поэтому основной задачей остается создание «кожного барьера» путем постоянного увлажнения кожи с помощью эмолиентов, купирование обострения противовоспалительными кремами и исключение провоцирующих обострение факторов.
И последнее:
Инфекции кожи — герпесвирусная, стафилококковая пузырчатка, кандидоз тоже бывают у младенцев, не стоит забывать о них. Обратиться ко врачу стоит немедленно, если ребенок вялый, лихорадит, отказывается от груди или бутылочки, высыпания на коже сопровождаются выделением гноя или покрыты гнойными корками, есть пузыри или группа пызырьков, эрозии (нарушение целостности кожи), выраженный отек и покраснение кожи.
Акне у детей
Опубликовано в журнале:
Практика педиатра № 3, 2020
В.Р. Воронина, врач-дерматовенеролог, канд. мед. наук, Научно-исследовательский клинический институт педиатрии им. акад. Ю.Е. Вельтищева ФГАОУ ВО «Российский национальный исследовательский медицинский университет им. Н.И. Пирогова» Минздрава России, г. Москва
Ключевые слова: детские акне, неонатальные акне, инфантильные акне, акне среднего возраста, предадолесцентные акне
Keywords: pediatric acne, neonatal acne, infantile acne, mid-childhood acne, preadolescent acne
Резюме. Акне – одно из наиболее распространенных заболеваний кожи, в том числе у детей и подростков, и одна из самых частых дерматологических жалоб на приеме у педиатра. В настоящее время очевидно, что это заболевание оказывает большое влияние на социальные и психоэмоциональные аспекты жизни пациентов, что в значительной мере определяет необходимость его коррекции. Клинические проявления, дифференциальная диагностика, а также лечебная тактика отличаются в разных возрастных группах. Обзор содержит данные о возможной ассоциации акне с некоторыми общими заболеваниями у детей разного возраста.
Summary. Acne vulgaris is one of the most common skin conditions in children and adolescents, it is one of the most prevalent dermatological problems discussed at pediatrician appointments. Currently it is clear that acne patients experience significant social and psychological problems because of the disease, which determines the need for acne treatment. Symptoms of the disease, differential diagnoses and treatment approaches differ in age groups. This review also contains data on possible correlations between acne and other general diseases in varied age groups.
Введение
Акне – одно из наиболее распространенных заболеваний кожи. Часто они считаются болезнью подростков, распространенность среди которых составляет от 70 до 87% [1]. Но в исследованиях отмечено увеличение частоты развития акне у детей младше 12 лет, и этот возраст больше не считается нижним пределом возрастного диапазона появления акне [2, 3]. A.W. Lucky и соавт. установили, что угревая сыпь имеет место у 78% девочек в возрасте от 9 до 10 лет [3]. Кроме того, акне и акнеподобные состояния наблюдаются и у детей других возрастов, включая новорожденных и младенцев, и могут быть связаны с наличием общих заболеваний, в отличие от акне у подростков. Признаки преждевременного полового созревания или вирилизации должны настораживать врача и требуют направления к детскому эндокринологу.
Классификация
Термин «детские акне» используются для обозначения акне, возникающих с рождения до 11 лет. С 12 лет (или с момента менархе у девочек) акне классифицируются как подростковые (адолесцентные).
Акне детского возраста классифицируются в зависимости от возраста возникновения (табл. 1) и характера высыпаний 5. Высыпания могут быть представлены невоспалительными (открытые и закрытые комедоны) и воспалительными (папулы, пустулы, узлы) элементами, поствоспалительными изменениями (гипо- и гиперпигментация, эритема) и рубцами. В зависимости от характера высыпаний выделяют комедональную, папулезно-пустулезную, узловатую и кистозную формы акне [5, 7].
Таблица 1. Классификация детских акне по возрасту возникновения [4, 5]
| Форма | Возраст возникновения |
| Неонатальные акне | С рождения до 6 нед |
| Инфантильные акне (акне раннего детского возраста) | от 6 нед до 1 года |
| Акне среднего детского возраста | 1-7 лет |
| Предадолесцентные акне | 7-12 лет (или до менархе у девочек) |
Лечение
Ведение детей с акне осложняется тем, что большинство клинических исследований дерматологических препаратов проводятся с участием пациентов 12 лет и старше. Как следствие, ощущается недостаток данных о безопасности и эффективности применения препаратов для лечения акне у детей.
Выбор тактики лечения определяется преобладающими элементами и степенью тяжести акне (табл. 2, 3). Рубцы могут сформироваться после разрешения воспалительных элементов, сохраняются длительно и сложно поддаются коррекции.
Подробное обсуждение терапии подростковых (адолесцентных) акне не входит в задачи данной публикации и освещается в статьях по подростковым и взрослым акне и в соответствующих клинических руководствах [5, 7].
Таблица 2. Препараты для стартовой терапии акне в зависимости от их формы и тяжести [7]
| Сила рекомендаций | Комедональные акне | Легкие и средней тяжести папулезно-пустулезные акне | Тяжелые папулезно-пустулезные, средней тяжести узловатые акне | Тяжелые узловатые и кистозные акне |
| Высокая | – | ФК адаполен + бензоилпероксид или ФК бензоилпероксид + клиндамицин | Изотретиноин | Изотретиноин |
| Средняя | Топические ретиноиды | Азелаиновая кислота или бензоилпероксид или топические ретиноиды или ФК топический клиндамицин + третиноин* или системный антибиотик + адаполен | Системный антибиотик + адаполен или системный антибиотик + азелаиновая кислота или системный антибиотик + ФК адаполен + бензоилпероксид | Системный антибиотик + азелаиновая кислота или системный антибиотик + ФК адаполен + бензоилпероксид |
| Низкая | Азелаиновая кислота или бензоилпероксид | Цинк перорально или системный антибиотик + азелаиновая кислота или системный антибиотик + ФК адаполен + бензоилпероксид или системный антибиотик + бензоилпероксид или системный антибиотик + ФК топический эритромицин + изотретиноин* или системный антибиотик+ ФК топический эритромицин + третиноин* Синий свет | Системный антибиотик + бензоилпероксид | Системный антибиотик + адаполен или системный антибиотик + бензоилпероксид |
* В РФ недоступно.
Примечание. ФК – фиксированная комбинация.
Таблица 3. Препараты для поддерживающей терапии акне в зависимости от их формы и тяжести [7]
| Комедональные акне | Легкие и средней тяжести папулезно-пустулезные акне | Тяжелые папулезнопустулезные, средней тяжести узловатые акне | Тяжелые узловатые и кистозные акне |
| Топические ретиноиды или азелаиновая кислота или бензоилпероксид | Азелаиновая кислота или бензоилпероксид | Фиксированная комбинация адаполен + бензоилпероксид или бензоилпероксид или низкие дозы системного изотретиноина (0,3 мг/кг/сут) или топические ретиноиды | Фиксированная комбинация адаполен + бензоилпероксид или бензоилпероксид или низкие дозы системного изотретиноина (0,3 мг/кг/сут) или топические ретиноиды |
Неонатальные акне
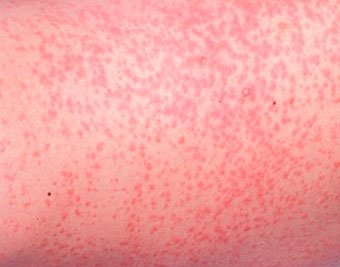
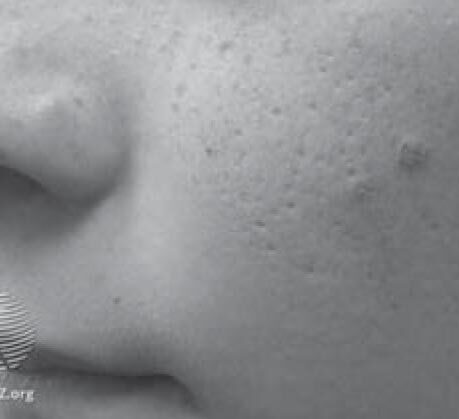
Частота этой разновидности акне может достигать 20%, особенно если диагноз устанавливался по наличию только комедонов [8]. Неонатальные акне возникают с первых дней жизни приблизительно до 4 нед, чаще у мальчиков [9]. Как правило, они представлены множественными закрытыми комедонами на лбу, щеках и носу (рис. 1). В редких случаях возможно вовлечение груди и спины вплоть до зоны крестца и промежности [10]. Намного реже наблюдаются открытые комедоны, воспаленные папулы и пустулы [11].

Патогенез неонатальных акне по сей день остается не полностью ясным. Данные о семейном анамнезе неонатальных акне, возможно, свидетельствуют о роли наследственности [10]. Предполагается влияние повышенной секреции себума физиологически увеличенными сальными железами, трансплацентарное влияние андрогенов матери [10] или новорожденного, колонизация сальных желез дрожжеподобными грибами рода Malasezzia [12, 13]. В стимуляции сальных желез при неонатальных акне участвуют как материнские андрогены, так и андрогены ребенка. Часто имеется возрастная гиперплазия сальных желез и гиперсекреция себума, обычно это проходит к возрасту 6 мес. Надпочечники новорожденных примерно с 6 мес до 1 года вырабатывают большое количество дегидроэпиандростерона, который стимулирует сальные железы. Затем уровень дегидроэпиандростерона снижается в результате возрастной инволюции надпочечников [3, 10, 12]. У мальчиков андрогены яичек обеспечивают дополнительную стимуляцию сальных желез, что может объяснять, почему неонатальные акне чаще встречаются у мальчиков [8, 10].
Дифференциальный диагноз включает бактериальный фолликулит, простой герпес, ветряную оспу, двусторонний комедональный невус, акнеподобные высыпания на фоне использования масляных кремов или приема матерью лекарств (препаратов лития, гидантоина, стероидных гормонов), вторичный сифилис, токсическую эритему новорожденных [10, 11].
Неонатальные акне необходимо отличать от других доброкачественных пустулезных состояний периода новорожденности (транзиторного пустулезного неонатального меланоза, цефалического пустулеза, милиа). Взаимоотношение между неонатальными акне и цефалическим пустулезом остается неясным. Некоторые авторы рассматривают их как два разных состояния [14], тогда как другие считают разными формами одного состояния [12] или выделяют только цефалический пустулез [15]. Предполагается, что неонатальные акне обусловлены влиянием андрогенов на сальные железы, тогда как цефалический пустулез – следствие колонизации дрожжеподобными грибами рода Malazessia 16. Оба состояния являются доброкачественными и спонтанно разрешающимися.
Необходимо подчеркнуть, что в абсолютном большинстве случаев неонатальные акне имеют легкое течение, не связаны с какой-то общей патологией, не беспокоят ребенка и не требуют лечения. Только в случае длительно протекающих резистентных акне у детей младше 7 лет следует оценить наличие признаков вирилизации, преждевременного полового развития, аномального роста, которые могут указывать на развитие общих заболеваний (эндокринных патологий, опухолей, заболеваний яичек или яичников), и рассмотреть необходимость направления к детскому эндокринологу [4]. Крайне редко причиной может быть вирилизирующая лютеома у матери во время беременности, дефицит 21-гидроксилазы, гиперплазия коры надпочечников [10].
Кожу необходимо ежедневно очищать мягкими средствами. Следует избегать нанесения масел, лосьонов. В большинстве случаев высыпания разрешаются к 4 мес жизни самостоятельно. В некоторых случаях распространенных высыпаний возможно использование кетоконазола в форме 2% крема 2 раза в день, 1% гидрокортизонового крема 1 раз в день для ускорения разрешения высыпаний [15]. При воспалительных элементах возможно использование раствора эритромицина, а также бензоилпероксида в форме 2,5% геля (эти препараты имеют возрастные ограничения) [10, 11].
Инфантильные акне (акне раннего детского возраста)
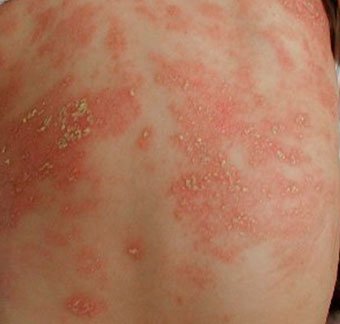
Эти акне имеют похожие проявления. При этой форме могут формироваться глубокие инфильтрированные элементы и кисты (рис. 2), в тяжелых случаях – рубцы (рис. 3). Инфантильные акне возникают позже, после 6 нед жизни, сохраняются, как правило, до 1 года, редко несколько дольше [11].
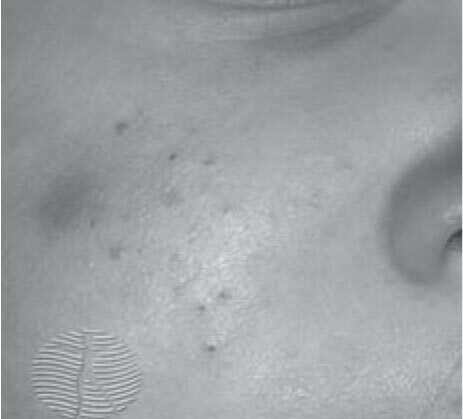
Патогенез, как и в случае неонатальных акне, остается не до конца понятным: так же предполагается влияние гиперплазии сальных желез и их стимуляции андрогенами [15]. Инфантильные акне тоже преобладают у мальчиков [8, 10]. Проявляются они комедонами, реже воспалительными папулами, пустулами или узлами. В случае тяжелых, плохо поддающихся терапии инфантильных акне необходимо исключить гиперандрогенные состояния: врожденную гиперплазию коры надпочечников, дефицит 21-гидроксилазы, преждевременное половое созревание, опухоли яичек или надпочечников, синдром Кушинга, применение некоторых лекарств (имеются описания развития акне вследствие использования кремов с тестостероном) [15]. У таких детей необходимо оценить прибавку роста и веса, мышечную массу, наличие признаков преждевременного созревания (размеры яичек, клитора, созревание молочных желез, гирсутизм, лобковое оволосение) [4, 19]. При подозрении на эндокринные нарушения показано направление к педиатру или детскому эндокринологу, оценка костного возраста, исследование уровня фолликулостимулирующего гормона, лютеинизирующего гормона, тестостерона и сульфата дегидроэпиандростерона [4, 6]. При отсутствии изменений этих показателей дальнейшее обследование, как правило, не требуется.
Инфантильные акне также следует отличать от других состояний: акне, возникающих при нанесении комедоногенной косметики (жирных кремов, лосьонов, масел), стероидных акне (возникающих при использовании топических, ингаляционных или пероральных кортикостероидов), периорального дерматита. Имеются данные о том, что наличие инфантильных акне может быть предиктором развития тяжелых вариантов адолесцентных акне [10].
Инфантильные акне обычно требуют лечения, поскольку могут сохраняться длительно и иногда приводят к формированию рубцов, в отличие от акне новорожденных и цефалического пустулеза. Из-за отсутствия рандомизированных исследований методов лечения угревой болезни у детей терапевтический подход основан на данных, полученных у подростков и взрослых, и клиническом опыте. Все препараты для лечения угревой сыпи в этой возрастной группе используются off label. В случаях слабо выраженного или умеренного воспаления возможно применение 2,5% бензоилпероксида, топических ретиноидов и антибиотиков (детям младше 8 лет нельзя назначать тетрациклины). В связи с раздражающим и сушащим действием, а также возможностью развития контактных аллергических реакций при назначении средств для лечения акне следует инструктировать родителей о необходимости протестировать их на ограниченных участках кожи до начала применения. Лечение наружными средствами начинают с нанесения через день или реже, в дальнейшем постепенно переходят на ежедневное использование. Сложности возникают в случае глубоких воспалительных элементов и кист. В таких ситуациях лечение может быть длительным. Возможно внутриочаговое введение триамцинолона ацетонида в низкой концентрации (2,5 мг/мл) [10]. При тяжелых акне возможно использование системных антибиотиков группы макролидов, комбинации триметоприма с сульфаметаксозолом. Если ответа на терапию нет и течение заболевания может привести к формированию рубцов, рассматривают возможность назначения системного изотретиноина в тех же дозах, что и у взрослых (0,5 мг/кг в течение 4-5 мес) [4, 15, 20, 21]. Большинство случаев инфантильных акне разрешается самопроизвольно и не связано с эндокринной патологией.
Акне среднего детского возраста
Эти акне обычно локализованы на коже лица, представлены сочетанием комедонов и воспалительных элементов. Для возраста 1-7 лет не характерен высокий уровень надпочечниковых или гонадных андрогенов, и акне у детей этой возрастной группы встречаются редко. Во всех случаях возникновения акне у детей в возрасте 1-7 лет необходимо исключение гиперандрогении. Показано обследование у детского эндокринолога, направленное на выявление патологии надпочечников или яичек, в том числе выявление андрогенсекретирующих опухолей, врожденной гиперплазии коры надпочечников, преждевременного полового созревания [22], синдрома Кушинга [4]. Обследование должно включать оценку темпов роста, костного возраста, исследование уровня общего и свободного тестостерона, дегидроэпиандростерона, сульфата дегидроэпиандростерона, фолликулостимулирующего и лютеинизирующего гормонов, пролактина и 17-гидроксипрогестерона [23].
Необходимо дифференцировать акне среднего детского возраста и фолликулярный кератоз (keratosis pilaris), милиа, эпидермальные кератиновые кисты, контагиозный моллюск, периоральный дерматит, ангиофибромы.
Ведение пациентов с акне среднего детского возраста должно быть сфокусировано в первую очередь на выявлении эндокринной патологии. Лечение проводится по тем же принципам, что и лечение подростковых акне (за исключением антибиотиков тетрациклинового ряда) [4, 6, 23].
Предадолесцентные акне
Это нередкое состояние, развитие которого связано с нормальным созреванием яичек и яичников. Возникновение предадолесцентных акне наблюдается у девочек до 11 лет, у мальчиков до 12 лет [1, 24]. Характеризуется преобладанием комедонов на лбу и в центральной зоне лица (так называемой Т-зоне) с относительно небольшими воспалительными проявлениями (см. рис. 4). Комедоны часто могут появляться и на коже ушных раковин [4, 6, 22].
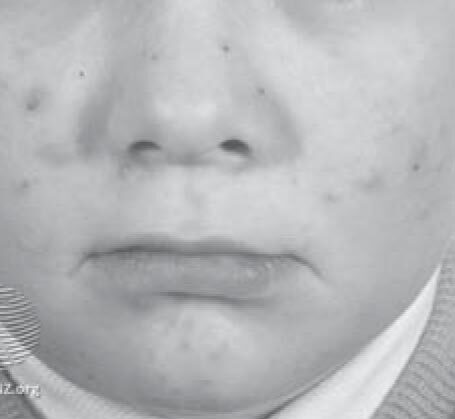
В ходе дифференциальной диагностики предадолесцентных акне исключают те же состояния, что и при диагностике акне среднего детского возраста. Какое-либо специальное обследование обычно не требуется, за исключением случаев, сопровождающихся клиническими признаками гиперандрогении, когда необходимо исключать синдром поликистозных яичников и другие эндокринологические заболевания, сопровождающиеся необычно тяжелым и рефрактерным течением акне. Избыток андрогенов может отмечаться при врожденной гиперплазии коры надпочечников, синдроме Иценко-Кушинга, дефиците 21-гидроксилазы и при редких андрогенсекретирующих опухолях [4].
Лечение предадолесцентных акне проводится по тем же принципам, что и в старших возрастных группах. Необходимо предупреждать пациентов и их родителей, что результаты лечения акне в этом возрасте не всегда соответствуют ожиданиям, поскольку данное состояние кожи является закономерной особенностью периода полового созревания. В большинстве случаев лечение длительное с переходом на поддерживающую терапию. При среднетяжелых и комедональных формах используются топические ретиноиды и антибиотики, бензоилпероксид. При тяжелых формах, особенно с риском формирования рубцов, необходимо применять системные антибиотики и изотретиноин. В случаях синдрома поликистозных яичников у девочек может потребоваться использование оральных контрацептивов, содержащих антиандрогены, такие как ципротерона ацетат, прогестины с антиандрогенной активностью, или спиронолактона (оральные контрацептивы с антиандрогенной активностью являются препаратами выбора для лечения акне у взрослых женщин) [4, 6].
Заключение
Акне – патология, встречающаяся не только у подростков, но и у детей практически всех возрастов. В большинстве случаев детские акне являются изолированным заболеванием кожи. Тем не менее необходимо помнить, что в случаях длительного и резистентного к терапии течения и во всех случаях акне у детей среднего возраста (1-7 лет) они могут быть признаком патологии эндокринной системы, поэтому необходимо своевременно направить пациента к детскому эндокринологу.
Во многих случаях местное лечение акне препаратами умеренной активности достаточно эффективно. Кожа ребенка может быть более чувствительна к наружной терапии, и терапевтические режимы должны быть соответствующим образом скорректированы. Не следует использовать в лечении детей младше 8 лет тетрациклиновые антибиотики. Важна профилактика образования рубцов в тяжелых случаях, агрессивное лечение безопасно применяется во всех возрастных группах. В случаях акне, резистентных к терапии 1-й линии, особенно при формах с риском формирования рубцов, необходима консультация дерматолога для проведения более активного лечения.
Почему у младенцев возникает неонатальный пустулы
Неонатальный пустулез – это термин, обозначающий появление сыпи с характерной локализацией в раннем периоде развития ребенка. Она связана с гормональными изменениями организма и не представляет опасности для здоровья малыша.
Что такое неонатальный вид пустулеза у ребенка
После рождения в организме новорожденного происходит анатомо-физиологические, биохимические изменения, что связано с адаптацией ребенка к новой среде. Одним из проявлений является неонатальный вид пустулеза новорожденных.
Подобное патологическое состояние имеет иные названия – угри, цветение, трехнедельная сыпь и неонатальный цефалический пустулез. Высыпания появляются в области головы, что вызывает панику со стороны родителей., но угрозы для жизни ребенка нет.


Причины появления гормональной сыпи у новорожденного
Пустулез неонатального периода иногда называют детским акне, что не совсем соответствует действительности. Последнее характерно для детей старшего возраста и связанное с колонизацией кожи бактериями. Высыпания при пустулезе неонатального раннего периода имеют иной механизм появления.
Главной причиной появления заболевания является дисбаланс гормонов. Основным их источником является мать ребенка: во время беременности количество половых гормонов в организме женщины увеличивается. При этом главными считаются эстрогены. Они необходимы для нормального развития матки и кровоснабжения плода. После рождения у ребенка содержание данных гормонов высокое. В течение нескольких недель их концентрация уменьшается. Это приводит к развитию гормонального криза новорожденных и пустулезу. Чаще возникает у доношенных детей.
Такие мамы входят в группу повышенного риска. Гормональный дисбаланс может наблюдаться на фоне сопутствующей патологии со стороны половых органов и надпочечников.
Эстрогены оказывают угнетающее действие на секрецию сальных желез в неонатальном периоде, а андрогены – стимулирующее. При снижении содержания первых в крови, вторые оказывают большее влияние на сальные железы и образование пустулеза.
Это приводит к повышению образования кожного жира и его выделение. Вследствие происходит закупорка выводных протоков салом и эпителием. После адаптации эндокринной системы к новым условиям после неонатального развития происходит нормализация работы данных желез и явления пустулеза проходят.


Симптомы пустулеза и как его отличить от других заболеваний
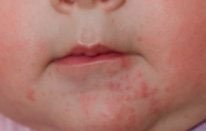
Типичным симптомом для пустулеза неонатального младенческого периода являются угри или комедоны, которые имеют характерную локализацию. Они расположены в области подбородка и щек.
Пустулы слегка возвышаются над кожей, гиперемированы, имеют в центре белую или черную точку. Проявляется сыпь неравномерно, не сопровождается повышением температуры.
Часто пустулез в неонатальном развитии путают с другими заболеваниями: токсической эритемой новорожденных, потницей, аллергией. Для точного диагноза необходимо провести дифференциальную диагностику.
Токсическая эритродермия проявляется в двух-трехдневном возрасте периода неонатального развития. Ей может предшествовать диффузная форма болезни. Проявляется гиперемированными пятнами на груди и животе, в меньшей степени на лице и конечностях. Следы единичные или множественные. На фоне могут появляться папулы. Спустя несколько суток высыпания проходят самостоятельно. Этиология пустул неясна.
Потница проявляется везикулами и папулами красного, розового цвета. Их появление связано с блокированием выводных протоков потовых желез при нахождении в теплых и влажных условиях. Проходят после устранения провоцирующих факторов.
В случае с токсической эритродермией имеются изменения в анализах крови. Потница появляется на местах скопления пота.
Проявления пустул и аллергической реакции в неонатальном периоде будут сопровождаться выраженной гиперемией, зудом и жжением. Это отобразится на поведении ребенка. Грудничок будет беспокойным, плакать, кричать, плохо сосать грудь или отказываться от еды. В анализе крови появятся изменения, указывающие на аллергию.
Нужно ли лечение неонатального пустулеза у грудничка
Пустулез у новорожденных лечить не нужно. Высыпания в данном случае не угрожают здоровью малыша. Иногда элементы сыпи могут воспаляться при плохом уходе за ребенком или несоблюдения гигиенических правил медперсоналом или родителями. В таком случае может проводиться местное лечение.
В течение трех недель, пока высыпания не пройдут, нужно содержать малыша в условиях:
Что нельзя делать при гормональной сыпи у ребенка
При пустулезе неонатального раннего периода нельзя:
В случае нарушения данных рекомендаций при пустулезной сыпи возможно присоединение инфекции. Последствие инфекционных осложнений в неонатальном развитии – воспаление, которое придется лечить. Насторожить должно повышение температуры тела, появление зуда, отека или гнойного содержимого в элементах сыпи. Если подобные симптомы появились, следует незамедлительно обратиться к врачу.
Акне у детей
Опубликовано в журнале:
Практика педиатра № 3, 2020
В.Р. Воронина, врач-дерматовенеролог, канд. мед. наук, Научно-исследовательский клинический институт педиатрии им. акад. Ю.Е. Вельтищева ФГАОУ ВО «Российский национальный исследовательский медицинский университет им. Н.И. Пирогова» Минздрава России, г. Москва
Ключевые слова: детские акне, неонатальные акне, инфантильные акне, акне среднего возраста, предадолесцентные акне
Keywords: pediatric acne, neonatal acne, infantile acne, mid-childhood acne, preadolescent acne
Резюме. Акне – одно из наиболее распространенных заболеваний кожи, в том числе у детей и подростков, и одна из самых частых дерматологических жалоб на приеме у педиатра. В настоящее время очевидно, что это заболевание оказывает большое влияние на социальные и психоэмоциональные аспекты жизни пациентов, что в значительной мере определяет необходимость его коррекции. Клинические проявления, дифференциальная диагностика, а также лечебная тактика отличаются в разных возрастных группах. Обзор содержит данные о возможной ассоциации акне с некоторыми общими заболеваниями у детей разного возраста.
Summary. Acne vulgaris is one of the most common skin conditions in children and adolescents, it is one of the most prevalent dermatological problems discussed at pediatrician appointments. Currently it is clear that acne patients experience significant social and psychological problems because of the disease, which determines the need for acne treatment. Symptoms of the disease, differential diagnoses and treatment approaches differ in age groups. This review also contains data on possible correlations between acne and other general diseases in varied age groups.
Введение
Акне – одно из наиболее распространенных заболеваний кожи. Часто они считаются болезнью подростков, распространенность среди которых составляет от 70 до 87% [1]. Но в исследованиях отмечено увеличение частоты развития акне у детей младше 12 лет, и этот возраст больше не считается нижним пределом возрастного диапазона появления акне [2, 3]. A.W. Lucky и соавт. установили, что угревая сыпь имеет место у 78% девочек в возрасте от 9 до 10 лет [3]. Кроме того, акне и акнеподобные состояния наблюдаются и у детей других возрастов, включая новорожденных и младенцев, и могут быть связаны с наличием общих заболеваний, в отличие от акне у подростков. Признаки преждевременного полового созревания или вирилизации должны настораживать врача и требуют направления к детскому эндокринологу.
Классификация
Термин «детские акне» используются для обозначения акне, возникающих с рождения до 11 лет. С 12 лет (или с момента менархе у девочек) акне классифицируются как подростковые (адолесцентные).
Акне детского возраста классифицируются в зависимости от возраста возникновения (табл. 1) и характера высыпаний 5. Высыпания могут быть представлены невоспалительными (открытые и закрытые комедоны) и воспалительными (папулы, пустулы, узлы) элементами, поствоспалительными изменениями (гипо- и гиперпигментация, эритема) и рубцами. В зависимости от характера высыпаний выделяют комедональную, папулезно-пустулезную, узловатую и кистозную формы акне [5, 7].
Таблица 1. Классификация детских акне по возрасту возникновения [4, 5]
| Форма | Возраст возникновения |
| Неонатальные акне | С рождения до 6 нед |
| Инфантильные акне (акне раннего детского возраста) | от 6 нед до 1 года |
| Акне среднего детского возраста | 1-7 лет |
| Предадолесцентные акне | 7-12 лет (или до менархе у девочек) |
Лечение
Ведение детей с акне осложняется тем, что большинство клинических исследований дерматологических препаратов проводятся с участием пациентов 12 лет и старше. Как следствие, ощущается недостаток данных о безопасности и эффективности применения препаратов для лечения акне у детей.
Выбор тактики лечения определяется преобладающими элементами и степенью тяжести акне (табл. 2, 3). Рубцы могут сформироваться после разрешения воспалительных элементов, сохраняются длительно и сложно поддаются коррекции.
Подробное обсуждение терапии подростковых (адолесцентных) акне не входит в задачи данной публикации и освещается в статьях по подростковым и взрослым акне и в соответствующих клинических руководствах [5, 7].
Таблица 2. Препараты для стартовой терапии акне в зависимости от их формы и тяжести [7]
| Сила рекомендаций | Комедональные акне | Легкие и средней тяжести папулезно-пустулезные акне | Тяжелые папулезно-пустулезные, средней тяжести узловатые акне | Тяжелые узловатые и кистозные акне |
| Высокая | – | ФК адаполен + бензоилпероксид или ФК бензоилпероксид + клиндамицин | Изотретиноин | Изотретиноин |
| Средняя | Топические ретиноиды | Азелаиновая кислота или бензоилпероксид или топические ретиноиды или ФК топический клиндамицин + третиноин* или системный антибиотик + адаполен | Системный антибиотик + адаполен или системный антибиотик + азелаиновая кислота или системный антибиотик + ФК адаполен + бензоилпероксид | Системный антибиотик + азелаиновая кислота или системный антибиотик + ФК адаполен + бензоилпероксид |
| Низкая | Азелаиновая кислота или бензоилпероксид | Цинк перорально или системный антибиотик + азелаиновая кислота или системный антибиотик + ФК адаполен + бензоилпероксид или системный антибиотик + бензоилпероксид или системный антибиотик + ФК топический эритромицин + изотретиноин* или системный антибиотик+ ФК топический эритромицин + третиноин* Синий свет | Системный антибиотик + бензоилпероксид | Системный антибиотик + адаполен или системный антибиотик + бензоилпероксид |
* В РФ недоступно.
Примечание. ФК – фиксированная комбинация.
Таблица 3. Препараты для поддерживающей терапии акне в зависимости от их формы и тяжести [7]
| Комедональные акне | Легкие и средней тяжести папулезно-пустулезные акне | Тяжелые папулезнопустулезные, средней тяжести узловатые акне | Тяжелые узловатые и кистозные акне |
| Топические ретиноиды или азелаиновая кислота или бензоилпероксид | Азелаиновая кислота или бензоилпероксид | Фиксированная комбинация адаполен + бензоилпероксид или бензоилпероксид или низкие дозы системного изотретиноина (0,3 мг/кг/сут) или топические ретиноиды | Фиксированная комбинация адаполен + бензоилпероксид или бензоилпероксид или низкие дозы системного изотретиноина (0,3 мг/кг/сут) или топические ретиноиды |
Неонатальные акне
Частота этой разновидности акне может достигать 20%, особенно если диагноз устанавливался по наличию только комедонов [8]. Неонатальные акне возникают с первых дней жизни приблизительно до 4 нед, чаще у мальчиков [9]. Как правило, они представлены множественными закрытыми комедонами на лбу, щеках и носу (рис. 1). В редких случаях возможно вовлечение груди и спины вплоть до зоны крестца и промежности [10]. Намного реже наблюдаются открытые комедоны, воспаленные папулы и пустулы [11].

Патогенез неонатальных акне по сей день остается не полностью ясным. Данные о семейном анамнезе неонатальных акне, возможно, свидетельствуют о роли наследственности [10]. Предполагается влияние повышенной секреции себума физиологически увеличенными сальными железами, трансплацентарное влияние андрогенов матери [10] или новорожденного, колонизация сальных желез дрожжеподобными грибами рода Malasezzia [12, 13]. В стимуляции сальных желез при неонатальных акне участвуют как материнские андрогены, так и андрогены ребенка. Часто имеется возрастная гиперплазия сальных желез и гиперсекреция себума, обычно это проходит к возрасту 6 мес. Надпочечники новорожденных примерно с 6 мес до 1 года вырабатывают большое количество дегидроэпиандростерона, который стимулирует сальные железы. Затем уровень дегидроэпиандростерона снижается в результате возрастной инволюции надпочечников [3, 10, 12]. У мальчиков андрогены яичек обеспечивают дополнительную стимуляцию сальных желез, что может объяснять, почему неонатальные акне чаще встречаются у мальчиков [8, 10].
Дифференциальный диагноз включает бактериальный фолликулит, простой герпес, ветряную оспу, двусторонний комедональный невус, акнеподобные высыпания на фоне использования масляных кремов или приема матерью лекарств (препаратов лития, гидантоина, стероидных гормонов), вторичный сифилис, токсическую эритему новорожденных [10, 11].
Неонатальные акне необходимо отличать от других доброкачественных пустулезных состояний периода новорожденности (транзиторного пустулезного неонатального меланоза, цефалического пустулеза, милиа). Взаимоотношение между неонатальными акне и цефалическим пустулезом остается неясным. Некоторые авторы рассматривают их как два разных состояния [14], тогда как другие считают разными формами одного состояния [12] или выделяют только цефалический пустулез [15]. Предполагается, что неонатальные акне обусловлены влиянием андрогенов на сальные железы, тогда как цефалический пустулез – следствие колонизации дрожжеподобными грибами рода Malazessia 18. Оба состояния являются доброкачественными и спонтанно разрешающимися.
Необходимо подчеркнуть, что в абсолютном большинстве случаев неонатальные акне имеют легкое течение, не связаны с какой-то общей патологией, не беспокоят ребенка и не требуют лечения. Только в случае длительно протекающих резистентных акне у детей младше 7 лет следует оценить наличие признаков вирилизации, преждевременного полового развития, аномального роста, которые могут указывать на развитие общих заболеваний (эндокринных патологий, опухолей, заболеваний яичек или яичников), и рассмотреть необходимость направления к детскому эндокринологу [4]. Крайне редко причиной может быть вирилизирующая лютеома у матери во время беременности, дефицит 21-гидроксилазы, гиперплазия коры надпочечников [10].
Кожу необходимо ежедневно очищать мягкими средствами. Следует избегать нанесения масел, лосьонов. В большинстве случаев высыпания разрешаются к 4 мес жизни самостоятельно. В некоторых случаях распространенных высыпаний возможно использование кетоконазола в форме 2% крема 2 раза в день, 1% гидрокортизонового крема 1 раз в день для ускорения разрешения высыпаний [15]. При воспалительных элементах возможно использование раствора эритромицина, а также бензоилпероксида в форме 2,5% геля (эти препараты имеют возрастные ограничения) [10, 11].
Инфантильные акне (акне раннего детского возраста)
Эти акне имеют похожие проявления. При этой форме могут формироваться глубокие инфильтрированные элементы и кисты (рис. 2), в тяжелых случаях – рубцы (рис. 3). Инфантильные акне возникают позже, после 6 нед жизни, сохраняются, как правило, до 1 года, редко несколько дольше [11].


Патогенез, как и в случае неонатальных акне, остается не до конца понятным: так же предполагается влияние гиперплазии сальных желез и их стимуляции андрогенами [15]. Инфантильные акне тоже преобладают у мальчиков [8, 10]. Проявляются они комедонами, реже воспалительными папулами, пустулами или узлами. В случае тяжелых, плохо поддающихся терапии инфантильных акне необходимо исключить гиперандрогенные состояния: врожденную гиперплазию коры надпочечников, дефицит 21-гидроксилазы, преждевременное половое созревание, опухоли яичек или надпочечников, синдром Кушинга, применение некоторых лекарств (имеются описания развития акне вследствие использования кремов с тестостероном) [15]. У таких детей необходимо оценить прибавку роста и веса, мышечную массу, наличие признаков преждевременного созревания (размеры яичек, клитора, созревание молочных желез, гирсутизм, лобковое оволосение) [4, 19]. При подозрении на эндокринные нарушения показано направление к педиатру или детскому эндокринологу, оценка костного возраста, исследование уровня фолликулостимулирующего гормона, лютеинизирующего гормона, тестостерона и сульфата дегидроэпиандростерона [4, 6]. При отсутствии изменений этих показателей дальнейшее обследование, как правило, не требуется.
Инфантильные акне также следует отличать от других состояний: акне, возникающих при нанесении комедоногенной косметики (жирных кремов, лосьонов, масел), стероидных акне (возникающих при использовании топических, ингаляционных или пероральных кортикостероидов), периорального дерматита. Имеются данные о том, что наличие инфантильных акне может быть предиктором развития тяжелых вариантов адолесцентных акне [10].
Инфантильные акне обычно требуют лечения, поскольку могут сохраняться длительно и иногда приводят к формированию рубцов, в отличие от акне новорожденных и цефалического пустулеза. Из-за отсутствия рандомизированных исследований методов лечения угревой болезни у детей терапевтический подход основан на данных, полученных у подростков и взрослых, и клиническом опыте. Все препараты для лечения угревой сыпи в этой возрастной группе используются off label. В случаях слабо выраженного или умеренного воспаления возможно применение 2,5% бензоилпероксида, топических ретиноидов и антибиотиков (детям младше 8 лет нельзя назначать тетрациклины). В связи с раздражающим и сушащим действием, а также возможностью развития контактных аллергических реакций при назначении средств для лечения акне следует инструктировать родителей о необходимости протестировать их на ограниченных участках кожи до начала применения. Лечение наружными средствами начинают с нанесения через день или реже, в дальнейшем постепенно переходят на ежедневное использование. Сложности возникают в случае глубоких воспалительных элементов и кист. В таких ситуациях лечение может быть длительным. Возможно внутриочаговое введение триамцинолона ацетонида в низкой концентрации (2,5 мг/мл) [10]. При тяжелых акне возможно использование системных антибиотиков группы макролидов, комбинации триметоприма с сульфаметаксозолом. Если ответа на терапию нет и течение заболевания может привести к формированию рубцов, рассматривают возможность назначения системного изотретиноина в тех же дозах, что и у взрослых (0,5 мг/кг в течение 4-5 мес) [4, 15, 20, 21]. Большинство случаев инфантильных акне разрешается самопроизвольно и не связано с эндокринной патологией.
Акне среднего детского возраста
Эти акне обычно локализованы на коже лица, представлены сочетанием комедонов и воспалительных элементов. Для возраста 1-7 лет не характерен высокий уровень надпочечниковых или гонадных андрогенов, и акне у детей этой возрастной группы встречаются редко. Во всех случаях возникновения акне у детей в возрасте 1-7 лет необходимо исключение гиперандрогении. Показано обследование у детского эндокринолога, направленное на выявление патологии надпочечников или яичек, в том числе выявление андрогенсекретирующих опухолей, врожденной гиперплазии коры надпочечников, преждевременного полового созревания [22], синдрома Кушинга [4]. Обследование должно включать оценку темпов роста, костного возраста, исследование уровня общего и свободного тестостерона, дегидроэпиандростерона, сульфата дегидроэпиандростерона, фолликулостимулирующего и лютеинизирующего гормонов, пролактина и 17-гидроксипрогестерона [23].
Необходимо дифференцировать акне среднего детского возраста и фолликулярный кератоз (keratosis pilaris), милиа, эпидермальные кератиновые кисты, контагиозный моллюск, периоральный дерматит, ангиофибромы.
Ведение пациентов с акне среднего детского возраста должно быть сфокусировано в первую очередь на выявлении эндокринной патологии. Лечение проводится по тем же принципам, что и лечение подростковых акне (за исключением антибиотиков тетрациклинового ряда) [4, 6, 23].
Предадолесцентные акне
Это нередкое состояние, развитие которого связано с нормальным созреванием яичек и яичников. Возникновение предадолесцентных акне наблюдается у девочек до 11 лет, у мальчиков до 12 лет [1, 24]. Характеризуется преобладанием комедонов на лбу и в центральной зоне лица (так называемой Т-зоне) с относительно небольшими воспалительными проявлениями (см. рис. 4). Комедоны часто могут появляться и на коже ушных раковин [4, 6, 22].

В ходе дифференциальной диагностики предадолесцентных акне исключают те же состояния, что и при диагностике акне среднего детского возраста. Какое-либо специальное обследование обычно не требуется, за исключением случаев, сопровождающихся клиническими признаками гиперандрогении, когда необходимо исключать синдром поликистозных яичников и другие эндокринологические заболевания, сопровождающиеся необычно тяжелым и рефрактерным течением акне. Избыток андрогенов может отмечаться при врожденной гиперплазии коры надпочечников, синдроме Иценко-Кушинга, дефиците 21-гидроксилазы и при редких андрогенсекретирующих опухолях [4].
Лечение предадолесцентных акне проводится по тем же принципам, что и в старших возрастных группах. Необходимо предупреждать пациентов и их родителей, что результаты лечения акне в этом возрасте не всегда соответствуют ожиданиям, поскольку данное состояние кожи является закономерной особенностью периода полового созревания. В большинстве случаев лечение длительное с переходом на поддерживающую терапию. При среднетяжелых и комедональных формах используются топические ретиноиды и антибиотики, бензоилпероксид. При тяжелых формах, особенно с риском формирования рубцов, необходимо применять системные антибиотики и изотретиноин. В случаях синдрома поликистозных яичников у девочек может потребоваться использование оральных контрацептивов, содержащих антиандрогены, такие как ципротерона ацетат, прогестины с антиандрогенной активностью, или спиронолактона (оральные контрацептивы с антиандрогенной активностью являются препаратами выбора для лечения акне у взрослых женщин) [4, 6].
Заключение
Акне – патология, встречающаяся не только у подростков, но и у детей практически всех возрастов. В большинстве случаев детские акне являются изолированным заболеванием кожи. Тем не менее необходимо помнить, что в случаях длительного и резистентного к терапии течения и во всех случаях акне у детей среднего возраста (1-7 лет) они могут быть признаком патологии эндокринной системы, поэтому необходимо своевременно направить пациента к детскому эндокринологу.
Во многих случаях местное лечение акне препаратами умеренной активности достаточно эффективно. Кожа ребенка может быть более чувствительна к наружной терапии, и терапевтические режимы должны быть соответствующим образом скорректированы. Не следует использовать в лечении детей младше 8 лет тетрациклиновые антибиотики. Важна профилактика образования рубцов в тяжелых случаях, агрессивное лечение безопасно применяется во всех возрастных группах. В случаях акне, резистентных к терапии 1-й линии, особенно при формах с риском формирования рубцов, необходима консультация дерматолога для проведения более активного лечения.