Чем лечить одышку у ребенка
Дыхательная недостаточность у ребенка
Дыхательная недостаточность у ребенка — это состояние, при котором возникает дисбаланс газового состава крови: дефицит кислорода на фоне избытка углекислоты. Поддержание нормального газообмена при развитии дыхательной недостаточности (ДН) обеспечивается за счет интенсивной работы аппарата дыхания, сердца, что быстро приводит к истощению компенсаторных сил организма. ДН может протекать в острой или хронической форме, проявляется одышкой, цианозом, тахикардией, неврологической дисфункцией. Диагностика основана на физикальном обследовании, изучении газов крови, спирометрии. Лечение комплексное, включает устранение этиологического фактора, восстановление газообмена.
МКБ-10
Общие сведения
В широком понимании дыхание объединяет несколько процессов: внешнее дыхание, обмен газов на уровне альвеол, тканевое дыхание. Нарушение на любом из этапов приводит к развитию дыхательной недостаточности. ДН у ребенка ‒ очень актуальная проблема в педиатрии, занимает ведущее место в структуре летальности детей первых лет жизни. Это самая частая причина госпитализации в отделение детской реанимации и интенсивной терапии. Заболеваемость респираторным дистресс-синдромом, связанным с разными причинами, составляет 1,5-13 случаев на 100 000 человек в год. У недоношенных детей частота ДН при рождении достигает 20%-80%.
Причины
Причин дыхательной недостаточности у ребенка большое множество. Не всегда они связаны именно с заболеваниями респиратоного тракта. Для удобства понимания этиологические факторы принято делить на две большие группы:
Патогенез
Независимо от причины развития дыхательной недостаточности у ребенка, в основе лежат 2 нарушения: уменьшение напряжения О2 в крови (РаО2) и повышение содержания углекислого газа (РаСО2). Вначале организм компенсирует кислородное голодание путем усиления работы внешнего дыхания, развития одышки. Дополнительный поток кислорода поступает за счет учащения дыхательных движений, усиления физической работы респираторной мускулатуры.
Со временем запасы энергии истощаются, поступление О2 и его транспорт эритроцитами снижается, развивается гипоксемия. Как следствие, кислород недополучают ткани организма — формируется гипоксия. По мере нарастания гипоксии состояние входит в стадию декомпенсации: угнетается функции нервной, дыхательной системы, сердца и сосудов. Наряду с гипоксемией избыток СО2 (гиперкапния) оказывает токсическое влияние на системы и органы, усугубляя симптомы дыхательной недостаточности.
Классификация
Существует несколько вариантов классификации ДН по разным критериям: скорости развития, этиопатогенетическим механизмам, длительности течения, газовому составу крови. Клинически имеет значение выделение острой и хронической форм, стадий течения. Представленная классификация дыхательной недостаточности часто применяется на практике, так как влияет на выбор тактики терапии:
Симптомы ДН у детей
Острая ДН
Клиническая картина дыхательной недостаточности объединяет симптомы основной патологии, изменения внешнего дыхания, системные проявления. Изменения общего состояния ребенка характеризуются потливостью, чувством тревоги, страха, отказом от груди у младенцев. Со стороны ЦНС может быть нарушение сознания, синдром угнетения либо гипервозбудимости. О вовлечении сердечно-сосудистой системы свидетельствует нарушение ритма в различных формах, падение или нестабильность АД.
Респираторные расстройства имеют несколько типичных симптомов: раздувание крыльев носа, изменение дыхательных движений (диспноэ), шумный, свистящий выдох или стон. Диспноэ представлено вариантами:
Для компенсации характерно усиление работы дыхания, для декомпенсации — истощение, апноэ. Нарастание гипоксемии проявляется синюшностью кожных покровов и слизистых оболочек разной степени: акроцианоз — синеют кончики пальцев, периферический цианоз — дистальные отделы конечностей, центральный цианоз — слизистые, вся поверхность тела.
Степени ДН
По совокупности симптомов у ребенка выделяют несколько степеней дыхательной недостаточности.
Хроническая ДН
Особенностью хронической формы дыхательной недостаточности является то, что клиника развивается постепенно, обычно при обострении основной болезни, физическом перенапряжении. Организм ребенка с хронической дыхательной недостаточностью быстро запускает механизмы долговременной компенсации, поэтому тяжесть ДН редко прогрессирует до 3-й, 4-й стадии. У ребенка развиваются типичные признаки длительной гипоксии: пальцы в виде «барабанных палочек», темные круги под глазами, бочкообразная грудная клетка, гипертрофия межреберных мышц.
Осложнения
Дыхательная недостаточность ‒ состояние неотложное, угрожающее жизни ребенка. Неверное или позднее оказание первой помощи приводит к летальному исходу, необратимым изменениям ЦНС, лейкомаляции. Хроническая гипоксемия осложняется легочной гипертензией, недостаточностью кровообращения по правожелудочковому типу. При развитии тканевой гипоксии компенсаторно увеличивается содержание эритроцитов в периферической крови, что приводит к полицитемии, усиленному тромбообразованию и, как результат, — к инсультам, инфарктам внутренних органов.
Диагностика
На этапе первичной консультации, если позволяет состояние больного, врач собирает анамнез заболевания, жалобы родителей или ребенка. Выясняют связь дыхательной недостаточности с предполагаемой причиной, наличие хронических патологий, врожденных пороков. Алгоритм дальнейшего обследования включает:
Лечение дыхательной недостаточности у детей
Неотложная помощь
Детям с тяжелой степенью дыхательной недостаточности, приведшей к нарушению витальных функций, проводятся реанимационные мероприятия. Комплексом базовой реанимации должен владеть врач любой специальности. Реанимация проводится по принципу АВС, где
Если есть данные о попадании в рото-, носоглотку инородного предмета, то для его эвакуации проводят прием Геймлиха.
Дыхательная поддержка
Для восстановления нормального РаО2 нужно обеспечить поступление кислорода в альвеолы. Для этого используют воздушно-кислородную смесь с различными концентрациями О2. Существует ряд методов, позволяющих доставить смесь в трахео-бронхиальное дерево:
Медикаментозная терапия
Главный принцип лечения дыхательной недостаточности — устранение причины. В зависимости от течения основного заболевания используются группы препаратов:
Прогноз и профилактика
Прогноз при ДН зависит от этиологии, степени гипоксии и/или ишемии, возраста ребенка, своевременности оказанной помощи. Прогноз для тяжелой дыхательной недостаточности без проведения ИВЛ неблагоприятен, угрожаем по гибели пациента, со своевременной респираторной поддержкой — условно благоприятен, возможно развитие осложнений. Специфической профилактики респираторной недостаточности не существует. Для детей с хроническими заболеваниями дыхательного тракта, нервной системы важно получение адекватной терапии основной патологии.
Чем лечить одышку у ребенка
Родители, которые во время каждой болезни малыша, сидят возле его кроватки с секундомером на руках, чтобы посчитать количество вдохов ребенка и определить, не превышает ли частота его дыхания от нормы, хорошо знают, сколько переживаний и мучений может доставить одышка. Они боятся повторения тех же симптомов, которые были у ребенка в предыдущий раз, когда его увезли на скорой. Это лающий кашель, шумное свистящее дыхание и вздутие грудной клетки. Вирусная инфекция гортани и дыхательных путей, вызывающая сильную одышку и спазмы, может привести даже к сердечному и легочному коллапсу.
Исключение составляют случаи, когда одышка носит патологический характер и является побочным симптомом анемии, ожирения, аллергии, сердечной недостаточности, сахарного диабета, болезней нервной системы и патологии дыхательных путей. В этих случаях затрудненное дыхание сопровождается дополнительными симптомами. Например, одышка в сочетании с посинением носогубного треугольника и конечностей может наблюдаться при пороке сердца. Чтобы исключить одышку, вызываемую развитием серьезных заболеваний, при любом ее проявлении надо обратиться к врачу, пройти обследование и выявить причину появления проблем с дыханием.
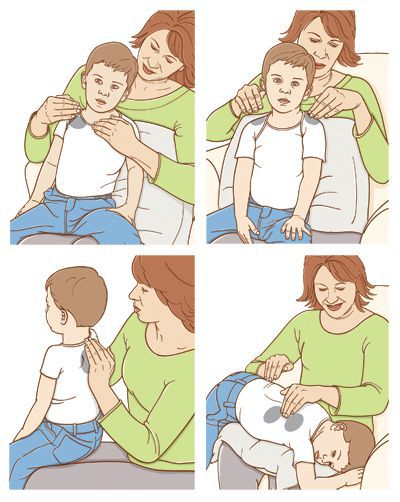
Считать количество вдохов в минуту надо секундомером, когда ребенок спит, положив свою ладонь на его грудь. Если количество дыханий превышает норму, значит, у ребенка одышка.
При несвоевременном лечении одышки затруднение дыхания может сильно усложниться и полностью перекрыть доступ свежего воздуха в легкие. Чтобы не допустить этого, врач назначает ребенку прием отхаркивающих и противовоспалительных средств, помогающих вывести накопившиеся в бронхах слизь наружу и предотвратить дальнейшее развитие воспалительных реакций, способствующих отеку стенки бронхов и сужению их просветов.
Кроме того, в качестве профилактического средства против спазма мышц бронхов нужно принимать бронхорасширяющие и противоаллергические препараты. Применение средств, которые значительно улучшают состояние больных астмой, оправдано в случаях, когда одышка у ребенка имеет хронический характер. В этих случаях врач для устранения затрудненного дыхания может назначить эуфиллин, ингаляции солутаном и специальными аэрозолями, которых сегодня в продаже огромное множество.
Облегчить состояние ребенка во время одышки помогает ингаляция, но делать ее можно только после консультации с врачом. Ингаляции с использованием бронхорасширяющих препаратов стабилизируют работу органов дыхания и практически не оказывают побочного действия. В острых случаях одышки у ребенка обязательно нужно вызвать скорую помощь и не отказываться от госпитализации.
Видео-лекция выбора ингалятора (небулайзера) для домашнего использования
— Вернуться в оглавление раздела «Пульмонология»
Чем лечить одышку у ребенка
Специалисты ФГБОУ ВО «Казанский государственный медицинский университет» Минздрава России и ГАУЗ «Республиканская клиническая инфекционная больница им. профессора А.Ф. Агафонова» в данной статье рассматрели диагностические подходы к пациентам первых месяцев жизни с признаками остро развившейся дыхательной недостаточности.
Авторами приведен клинический пример госпитализации в инфекционный стационар ребенка 2 мес. с сердечно-легочной недостаточностью, расцененной при поступлении как проявление острой инфекции нижних дыхательных путей. Подробный анализ ситуации позволил выявить другую причину – врожденный порок сердца.
Клинический случай
Пациентка К., 2 мес., доставлена в Республиканскую клиническую инфекционную больницу Казани на 4-й день болезни с жалобами на выраженный малопродуктивный кашель, одышку, отказ от еды, рвоту во время приступа кашля до 2 раз за сутки. Дома острой респираторной вирусной инфекцией болен старший ребенок. Состояние пациентки на момент поступления в стационар было тяжелым за счет выраженного затруднения дыхания: одышки смешанного характера с участием вспомогательной мускулатуры. Частота дыхательных движений составила 60–64 в минуту, сатурация гемоглобина кислородом при вдыхании комнатного воздуха 88%, при подаче увлажненного кислорода 90–92%. Отмечались мраморность и бледность кожных покровов, цианоз кистей и стоп, цианоз носогубного треугольника, умеренно сниженный тургор мягких тканей и незначительное западение большого родничка без пульсации. Ребенок был беспокойным, грудь матери сосал вяло. Менингеальные знаки оценивались как отрицательные. В зеве отмечали умеренную гиперемию задней стенки глотки. В легких аускультативно дыхание проводилось с обеих сторон, выслушивались единичные сухие и влажные хрипы проводного характера, отмечалось выраженное ослабление дыхания слева в подлопаточной области. Тоны сердца приглушены, ритмичные, отмечался негрубый систолический шум по левому краю грудины. Печень выступает 2,5 см из-под реберного края, плотноэластической консистенции.
Температура тела ребенка при поступлении не превышала субфебрильную (37,1–37,3 °С), при этом обращала внимание тахикардия, не соответствовавшая выраженности лихорадки – частоту сердечных сокращений регистрировали в диапазоне 188–218 уд/мин. Уровень артериального давления составлял в среднем 76/38 мм рт. ст. В остальных органах и системах видимой патологии не выявлено. Ребенок был госпитализирован в палату интенсивной терапии.
Анамнез жизни. Девочка от 2-й беременности, 2-х срочных физиологических родов с оценкой по шкале Апгар 8–9 баллов, масса тела при рождении 3550 г, длина 55 см. Выписана из родильного дома на 5-е сутки. Профилактические прививки: БЦЖ, гепатит B в родильном доме. Грудное вскармливание с рождения, наследственность и аллергологический анамнез не отягощены. Масса тела на момент госпитализации 5000 г.
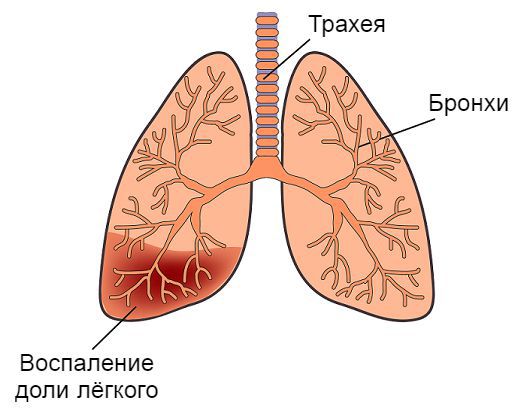
В приемном покое выставлен диагноз: «острая респираторная вирусная инфекция, бронхиолит, тяжелая форма. Дыхательная недостаточность II степени. Внебольничная левосторонняя пневмония».
План обследования включал общий анализ крови, общий анализ мочи, копроцитограмму, исследование кислотно-щелочного состояния, биохимический анализ крови, определение уровня С-реактивного белка, прокальцитонина, лактата крови, рентгенографию органов грудной клетки, электрокардиографию, ультразвуковое исследование органов брюшной полости, смыв из носоглотки для определения ДНК/РНК респираторных вирусов и ДНК Bordetella pertussis методом полимеразной цепной реакции.
Начата инфузионная терапия глюкозо-солевыми растворами в объеме 20 мл/кг/сут; антибиотикотерапия – цефтриаксон из расчета 80 мг/кг массы тела в 2 приема; противовирусная терапия – виферон в свечах по 150 000 ед. один раз за сутки утром. Ингаляционная терапия: ингаляции с фенотеролом + + ипратропия бромидом через небулайзер 3 раза в день, с раствором натрия хлорида 0,9% 2 мл 2 раза в день
Результаты лабораторно-инструментального обследования: в общем анализе крови умеренный лейкоцитоз (18,6·1012/л), СОЭ 12 мм/ч, анемия легкой степени (гемоглобин 105 г/л). В биохимическом анализе крови: креатинин 32 мкмоль/л, общий белок 53 г/л, билирубин прямой 5,48 ммоль/л, глюкоза 9,63 ммоль/л. С-реактивный белок 25 г/л, прокальцитонин отрицательный, лактат 2,38 ммоль/л. Кислотно-щелочное состояние: рН 7,237, ВЕ – 9,6 ммоль/л, рСО2 40,8 мм рт.ст., рО2 42 мм рт.ст. Рентгенография органов грудной клетки: левосторонняя полисегментарная пневмония; усиление легочного рисунка; кардиомегалия (кардиоторакальный индекс >55%). На электрокардиограмме признаки систолической перегрузки левого желудочка. Эхокардиография: нижняя полая вена спадается меньше чем на 50% (легочная гипертензия), снижение сократительной способности сердца; незначительное увеличение левого желудочка со значительной гипертрофией стенок; открытое овальное окно 3 мм с лево-правым сбросом; коарктация аорты в типичном месте, чуть ниже устья левой подключичной артерии с проходным отверстием 2 мм. Ниже в нисходящей аорте определяется «коарктационный поток». Градиент давления 50 мм рт.ст. В брюшной аорте кровоток со скоростью 0,23 м/с. По передней стенке и в проекции верхушки – жидкость в перикарде до 4,5 мм, у правого предсердия до 6,5 мм. Исследование смыва из носоглотки для обнаружения ДНК/РНК возбудителей острых респираторных заболеваний и коклюша дало отрицательный результат.
В динамике, на 2-й день госпитализации, состояние ребенка с ухудшением: одышка нарастала, усилились бледность и мраморность кожных покровов, выраженность дыхательной недостаточности соответствовала II–III степени. Аускультативно дыхание в легких было ослабленным в нижних отделах, больше слева, появились влажные необильные мелкопузырчатые хрипы по всем полям. При аускультации сердца выслушивался систолический шум слева от грудины, сердечные тоны приглушены. Отмечали снижение диуреза, мочеиспускание было небольшими порциями. Отеков не было. В связи с ухудшением состояния ребенок был интубирован и переведен на искусственную вентиляцию легких. Вечером того же дня, по результатам обследования, девочку перевели в кардиохирургическое отделение Детской республиканской клинической больницы с диагнозом: «врожденный порок сердца: коарктация аорты» для оперативного лечения. В качестве сопутствующего был выставлен диагноз «внебольничная левосторонняя пневмония. Анемия легкой степени».
Обсуждение
Известно, что коарктация аорты относится к критическим врожденным порокам сердца, составляя в среднем около 15% всех врожденных пороков сердца.
Рассматриваются 2 теории развития врожденной коарктации аорты: снижение антеградного внутриматочного кровотока, вызывающее недоразвитие дуги аорты плода; миграция или расширение эмбриональной ткани боталлова протока в стенку грудного отдела аорты плода.
При гистологическом исследовании выявляют медиальное утолщение и гиперплазию интимы в месте коарктации с образованием заднелатерального гребня, который и сужает просвет аорты. Одновременно ухудшаются упругие свойства стенки аорты в престенотическом сегменте за счет увеличения коллагена и уменьшения массы гладкой мускулатуры, одновременно регистрируется картина кистозного медиального некроза.
Дети с коарктацией аорты обычно рождаются с нормальной массой тела и удовлетворительной оценкой по шкале Апгар. У большинства детей с таким пороком декомпенсация наступает на 2–3-й неделе после рождения, что связано с закрытием открытого артериального протока (дуктус-зависимый врожденный порок сердца).
В рамках приведенного клинического случая важно уточнить, что в классификации коарктации аорты различают преддуктальную, юкстадуктальную и постдуктальную формы. В случае преддуктальной формы (регистрируют в 70–75%) весь кровоток в нисходящую аорту зависит от сохранности функции боталлова протока, поэтому единственный способ выжить для таких пациентов – оперативное лечение в периоде новорожденности. В других случаях состояние компенсации кровотока зависит как от размера сужения аорты, так и от развития коллатеральных сосудов, которые при коарктации обязательно формируются вместе с пороком, «оттягивая» тем самым момент проявления клинической симптоматики, как, очевидно, и было у ребенка в представленном случае. Присоединение острой респираторной вирусной инфекции, по-видимому, явилось триггером к ухудшению состояния девочки
В случае декомпенсации появляется и нарастает клиническая картина дыхательной недостаточности: учащенное и затрудненное дыхание, цианоз кожи и слизистых оболочек, признаки тканевой гипоксии и декомпенсированного метаболического ацидоза, что будет имитировать клинические проявления тяжелой формы острой инфекции нижних дыхательных путей, препятствуя постановке верного диагноза и, соответственно, выбору единственно правильной в этой ситуации терапевтической тактики. Ситуацию усугубляет частое отсутствие шумов над областью сердца при аускультации и наличие влажных мелкопузырчатых и крепитирующих застойных хрипов в легких, что приводит к ошибочному диагнозу «острая респираторная вирусная инфекция» или «пневмония».
Применительно к представленному случаю на мысль о том, что причиной развития декомпенсированной дыхательной недостаточности является не легочная патология, авторов навело несоответствие выраженной тахикардии лихорадке, увеличение размеров сердца на рентгенографии органов грудной клетки и отсутствие выраженного эффекта от респираторной поддержки. Данные эхокардиографии позволили уточнить диагноз. Одним из наиболее простых и эффективных подходов к диагностике «сердечных» причин развития дыхательной недостаточности служит кислородная проба: ребенку, в том числе новорожденному, дают большой поток кислорода через кислородную маску на 10–15 мин. В случае подъема сатурации гемоглобина кислородом на 10% и более, скорее всего, речь идет о пневмонии или другом поражении легочной паренхимы. В отсутствие изменения уровня сатурации (не регистрируется подъем после пробы/прежний уровень) предполагают врожденный порок сердца. В отсутствие своевременной диагностики и лечения все может закончиться классическим отеком легких или летальным исходом
Авторы статьи отмечают, что такие пациенты с диагностически сложными заболеваниями встречаются все чаще в практике педиатра. Первостепенная задача грамотного специалиста состоит в индивидуальном подходе к каждому ребенку и дифференциальной диагностике схожих состояний. Педиатру необходимо помнить о так называемых критических сроках развития ребенка на первом году жизни, что может помочь в правильной и своевременной постановке диагноза, а значит, спасти жизнь больного ребенка.
Что такое обструктивный бронхит у детей? Причины возникновения, диагностику и методы лечения разберем в статье доктора Тепляковой Светланы Александровны, педиатра со стажем в 36 лет.
Определение болезни. Причины заболевания
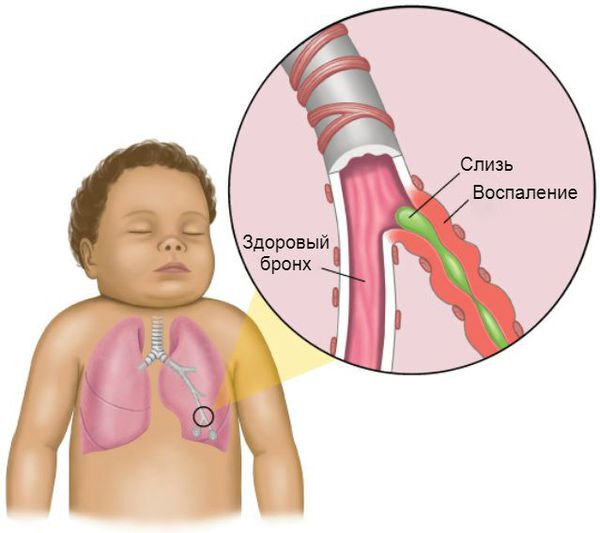
В последние 10-15 лет среди причин обструктивных форм бронхита часто регистрируют вирусы герпеса: цитомегаловирус, вирус Эпштейна — Барр и вирус герпеса 6-го типа. Также обструктивный бронхит нередко провоцируют грибковые инфекции, особенно если ребёнок регулярно находится в помещении с повышенной влажностью.
В преддошкольном и школьном возрасте заболевание могут вызвать бактерии: патогенные бактерии (микоплазмы и хламидии пневмонии), а также условно-патогенная флора, которая входит в состав нормальной микрофлоры дыхательных путей.
Нередко в развитии заболевания принимают участие сразу несколько вирусов, т. е. микст-инфекции. Они часто становятся хроническими, являясь главной причиной повторных ОРЗ.
Рецидивы обструктивного бронхита обычно возникают на фоне глистной инвазии или хронической инфекции — тонзиллита, кариеса, синусита и др.
Развитию обструктивного бронхита могут предрасполагать факторы риска:
Симптомы обструктивного бронхита у детей
Клинические проявления обструкции нередко начинаются с повышения температуры до 37-39 °С и катаральных явлений, таких как насморк, заложенность носа, редкое покашливание. У ребёнка 1-3 лет могут появиться признаки нарушения пищеварения: отрыжка, урчание в животе, понос и др. Все эти симптомы беспокоят пациента на протяжении 1-3 дней.
Начало заболевания может быть острым. При этом симптомы чаще возникают вечером или ночью: ребёнок просыпается от приступа грубого кашля, шумного дыхания и затруднённого выдоха. В случае постепенного развития болезни вышеописанные симптомы обструкции появляются плавно, через 2-3 дня, на фоне нормальной температуры тела, но иногда могут развиться в первые сутки.
Далее присоединяется одышка с участием мышц шеи, плеч и диафрагмы. Ребёнок может быть возбуждённым, беспокойным. Его кожа бледнеет, появляется мраморный рисунок, носогубный треугольник синеет.
Внимательная мама нередко может самостоятельно заподозрить развитие обструктивного бронхита у ребёнка по следующим симптомам:
Стихает бронхообструкция через 5-7 дней по мере уменьшения воспаления в бронхах.
Патогенез обструктивного бронхита у детей
При нормальной работе дыхательной системы ребёнок активен, его сон и аппетит не нарушены, дыхание ровное, спокойное, свободное, в нём симметрично участвуют обе половины грудной летки без привлечения мышц шеи, плеч и диафрагмы. Ритм дыхания в течение дня может меняться как по частоте, так и по глубине. При повреждении защитной системы трахеи и бронхов дыхание нарушается, состояние ребёнка ухудшается.
Ведущими механизмами развития обструктивного бронхита являются:
Бронхоспазм развивается под воздействием биологически активных веществ, которые выделяются в ходе воспалительной реакции вирусного происхождения. Однако в некоторых случаях он может развиться при непосредственном воздействии вирусов на нервные окончания β2-рецепторов.
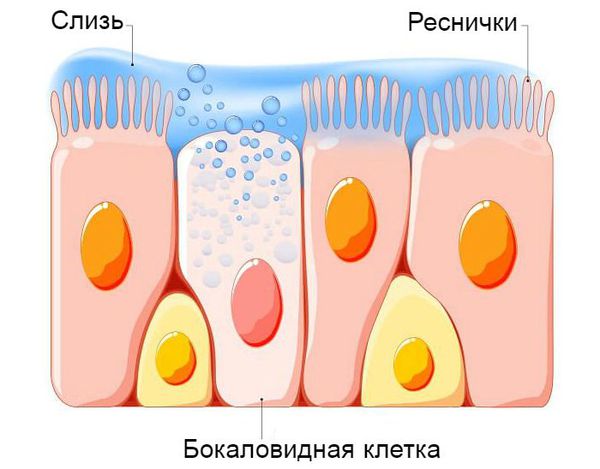
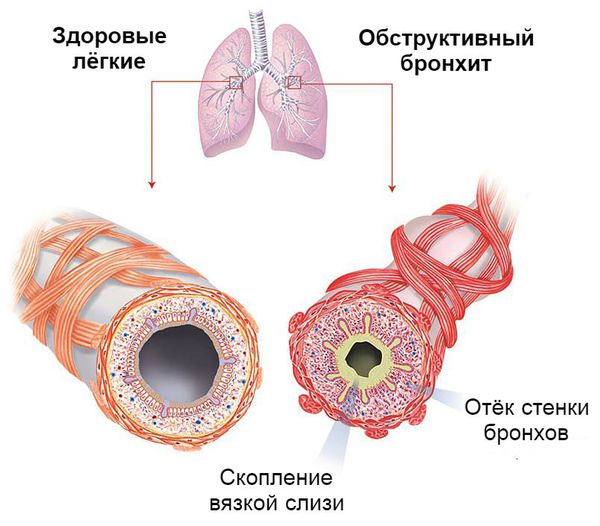
Процесс образования слизи на фоне вирусной инфекции усиливается, так как увеличивается количество и размеры бокаловидных клеток. Иногда в них трансформируются некоторые эпителиальные клетки. В связи с изменением своего химического состава слизь становится вязкой. Реснитчатый эпителий, который обычно выводит её из лёгких, отслаивается. Обычных способов выведения секрета становится недостаточно. Развивается обструкция дыхательных путей.
Классификация и стадии развития обструктивного бронхита у детей
В отечественной литературе выделяют три формы обструктивного бронхита :
Острый обструктивный бронхит чаще возникает у детей 3-5 лет, хотя может встречаться и в более старшем возрасте. Его развитие связывают с вирусами парагриппа 3-го типа, аденовирусами, вирусами гриппа и атипичными возбудителями. Развивается как постепенно, так и более остро: с повышения температуры тела до 38-39 °С, насморка, заложенности носа и кашля. Постепенно нарастает дыхательная недостаточность с увеличением частотой дыхания до 40-60 раз в минуту. Ребёнку становится тяжелее дышать, поэтому организм подключает к этому процессу мышцы шеи и плеч. Появляются свистящие хрипы на выдохе.
Выдох затруднён и удлинён. При простукивании в проекции лёгких возникает звук, похожий на шум при поколачивании по пустой коробке. На выдохе чаще выслушиваются рассеянные сухие свистящие хрипы, на вдохе — влажные мелкопузырчатые, т. е. эффект «влажного лёгкого» при остром обструктивном бронхите можно не услышать.
Рецидивирующий обструктивный бронхит может возникать с первого года жизни и затем в любом возрасте. Развивается чаще в ответ на длительное нахождение в организме цитомегаловируса, вируса Эпштейна — Барр, вируса герпеса 6-го типа и микоплазмы. Реже он может быть связан с обычными респираторными вирусами. Нередко встречается сразу несколько причинных вирусов, особенно у часто и длительно болеющих детей.
Обструкция бронхов обычно развивается постепенно: на фоне нормальной или субфебрильной температуры (до 38 °С) с небольшой заложенностью носа, насморком и редким покашливанием. Одышка выражена незначительно, частота дыхания редко превышает 40 движений в минуту. Общее состояние ребёнка практически не страдает.
При простукивании отмечается лёгочный звук с лёгким коробочным оттенком. При выслушивании характерны рассеянные сухие свистящие хрипы на фоне подчёркнутого выдоха, влажные хрипы на вдохе необильные или вовсе отсутствуют.
По течению бронхообструктивного синдрома выделяют:
Осложнения обструктивного бронхита у детей
Острый обструктивный бронхит может переходить в рецидивирующий и непрерывно рецидивирующий бронхит (не путать с хроническим бронхитом — это совсем другая форма болезни), особенно на фоне постепенно формирующейся вторичной гиперреактивности бронхов. Её развитие нередко связывают с повторным или длительным воздействием различных факторов: пассивным курением, недолеченными инфекциями, переохлаждением или перегреванием, частых контактов с больными ОРВИ и др.
Диагностика обструктивного бронхита у детей
Обследование детей с обструктивным бронхитом проводят педиатр, детский пульмонолог и детский отоларинголог. Диагноз устанавливается на основании истории болезни (анамнеза), объективного осмотра, физикального, лабораторного и инструментального обследования.
Правильный сбор анамнеза имеет большое, иногда решающее значение в диагностике. Он направлен на поиск факторов, которые могли поспособствовать развитию обструктивного бронхита. При опросе врач обращает внимание на следующие детали:
Во время осмотра и физикального исследования наблюдаются:
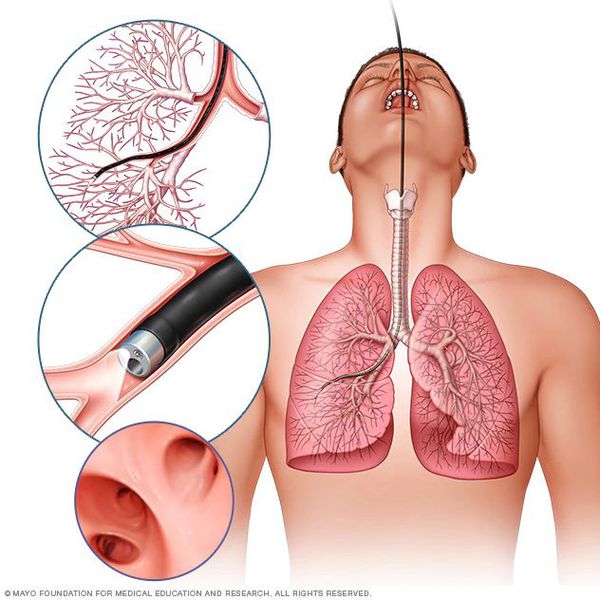
Лабораторные и инструментальные методы исследования включают в себя:
Дифференциальная диагностика
В отдельных случаях обструктивный бронхит у детей может быть проявлением следующих заболеваний:
В связи с этим могут потребоваться дополнительные исследования:
Также бронхоскопия может потребоваться для исследования слизистой бронхов, взятия промывных вод на цитологический и бактериологический анализ.
Лечение обструктивного бронхита у детей
Лечение бронхиолита, острого или повторного эпизода рецидивирующего обструктивного бронхита — одна из серьёзных неотложных ситуаций. Поэтому прежде всего доктор должен решить, где будет лечиться ребёнок: в стационаре или в амбулаторных условиях, т. е. на дому.
Показаниями для госпитализации являются:
Во всех остальных случаях ребёнок может лечиться амбулаторно.
Основные принципы терапии :
Показан полупостельный режи, обильное питье (отвары, морсы, травяные чаи) и гипоаллергенная диета (в основном молочная и растительная пища). Комнату больного нужно регулярно проветривать, ежедневно проводить в ней влажную уборку и увлажнять воздух, чтобы облегчить дыхание и отхождение мокроты.
Если уровень кислорода в крови меньше 90 %, требуется кислородотерапия. Кислород подаётся через носовые катетеры или в кислородной палатке.
Отсасывание слизи из бронхов показано при густой, вязкой мокроте, слабом откашливании и утомлении грудных мышц. Проводится в условиях стационара с помощью электроотсосов и откашливателей.
Среди возможных осложнений, связанных с лечением, наиболее частыми являются:
Прогноз. Профилактика
При своевременно начатом лечении, чётком соблюдении кратности приёма препаратов и ингаляций, регулярном смотре ребёнка лечащим врачом и коррекции лечения прогноз исхода обструктивного бронхита чаще благоприятный. В противном случае острое течение обструктивного бронхита нередко может переходить в рецидивирующее, а в редких ситуациях — и в непрерывно рецидивирующее.
Чтобы избежать повторных эпизодов заболевания, ребёнок должен оставаться на диспансерном учёте у педиатра, детского пульмонолога или аллерголога в течение года. Детям с рецидивом обструктивного бронхита после трёх лет следует сделать кожные пробы с наиболее распространёнными аллергенами. Положительные результаты проб, повторные приступы обструкции, особенно после ОРВИ, говорят о развитии бронхиальной астмы.
Основные меры профилактики направлены на избегание факторов риска и укрепление иммунитета ребёнка. Для этого необходимо:
Чем лечить одышку у ребенка
Родители, которые во время каждой болезни малыша, сидят возле его кроватки с секундомером на руках, чтобы посчитать количество вдохов ребенка и определить, не превышает ли частота его дыхания от нормы, хорошо знают, сколько переживаний и мучений может доставить одышка. Они боятся повторения тех же симптомов, которые были у ребенка в предыдущий раз, когда его увезли на скорой. Это лающий кашель, шумное свистящее дыхание и вздутие грудной клетки. Вирусная инфекция гортани и дыхательных путей, вызывающая сильную одышку и спазмы, может привести даже к сердечному и легочному коллапсу.
Исключение составляют случаи, когда одышка носит патологический характер и является побочным симптомом анемии, ожирения, аллергии, сердечной недостаточности, сахарного диабета, болезней нервной системы и патологии дыхательных путей. В этих случаях затрудненное дыхание сопровождается дополнительными симптомами. Например, одышка в сочетании с посинением носогубного треугольника и конечностей может наблюдаться при пороке сердца. Чтобы исключить одышку, вызываемую развитием серьезных заболеваний, при любом ее проявлении надо обратиться к врачу, пройти обследование и выявить причину появления проблем с дыханием.
Считать количество вдохов в минуту надо секундомером, когда ребенок спит, положив свою ладонь на его грудь. Если количество дыханий превышает норму, значит, у ребенка одышка.
При несвоевременном лечении одышки затруднение дыхания может сильно усложниться и полностью перекрыть доступ свежего воздуха в легкие. Чтобы не допустить этого, врач назначает ребенку прием отхаркивающих и противовоспалительных средств, помогающих вывести накопившиеся в бронхах слизь наружу и предотвратить дальнейшее развитие воспалительных реакций, способствующих отеку стенки бронхов и сужению их просветов.
Кроме того, в качестве профилактического средства против спазма мышц бронхов нужно принимать бронхорасширяющие и противоаллергические препараты. Применение средств, которые значительно улучшают состояние больных астмой, оправдано в случаях, когда одышка у ребенка имеет хронический характер. В этих случаях врач для устранения затрудненного дыхания может назначить эуфиллин, ингаляции солутаном и специальными аэрозолями, которых сегодня в продаже огромное множество.
Облегчить состояние ребенка во время одышки помогает ингаляция, но делать ее можно только после консультации с врачом. Ингаляции с использованием бронхорасширяющих препаратов стабилизируют работу органов дыхания и практически не оказывают побочного действия. В острых случаях одышки у ребенка обязательно нужно вызвать скорую помощь и не отказываться от госпитализации.
Видео-лекция выбора ингалятора (небулайзера) для домашнего использования
— Вернуться в оглавление раздела «Пульмонология»
Бронхиальная астма у детей
Содержание статьи
Бронхиальная астма представляет собой хроническое заболевание дыхательных путей, носящее воспалительный характер и сопровождающееся удушьем, кашлем и другой тяжелой симптоматикой.
Дети обычно страдают атопической формой болезни. Ее причина – аллергическая реакция, вследствие которой сужается просвет бронхов. Данная реакция проявляется из-за вдыхания аллергенов: пыли, пыльцы и др.
У детей самого раннего возраста поводом к развитию болезни часто становится употребление пищевых аллергенов.
Самая редкая форма для детей – инфекционно-аллергическая, которая проявляется вследствие хронических инфекционных недугов дыхательных путей.
Бронхиальная астма у детей: симптомы и лечение
Признаки бронхиальной астмы у ребенка
Бронхиальная астма очень схожа с другими заболеваниями органов дыхания. Ее часто путают даже с обычной простудой. Поэтому родителям нужно крайне внимательно наблюдать за ребенком. Первыми признаками болезни являются:
Как выглядит приступ бронхиальной астмы у детей?
Приступ может развиваться по-разному, однако обычно имеет довольно типичную клиническую картину. Начинается с кашля, который может сопровождаться кожной сыпью, ринитом. Дыхание малыша становится неровным, присутствуют короткие вдохи, а выдохи даются с явным трудом. Дыхание сопровождается свистящим хрипом, со стороны приступ выглядит так, словно ребенок ловит ртом воздух. При этом может бледнеть кожа, синеть губы. Источник:
https://www.ncbi.nlm.nih.gov/pmc/articles/PMC6591438/
Shyamali C. Dharmage, Jennifer L. Perret and Adnan Custovic
Epidemiology of Asthma in Children and Adults
// Front Pediatr. 2019; 7: 246
Что делать при приступе?
Когда у детей проявляется бронхиальная астма, родители испытывают страх и нередко – панику, однако необходимо успокоиться и принять такие меры, как:
Даже если Вы волнуетесь и переживаете, не показывайте этого, не провоцируйте страх у ребенка – это значительно усугубит его состояние.
Если состояние ребенка не изменяется на фоне приема препарата и принятых мер, необходимо вызвать скорую помощь.
Причины бронхиальной астмы у детей
Также нередко у детей бронхиальная астма развивается по психосоматическим причинам. Существует теория, что данное заболевание развивается на фоне сильной зависимости от матери, является выражением недостатка внимания. Приступ при этом становится подобием плача младенца, зовущего мать.
Диагностика и ее трудности
Выявить болезнь у ребенка сложнее, чем у взрослого. Причиной является то, что дети, особенно самого младшего возраста, не могут точно и правильно описать свое состояние. При этом диагностика тем труднее, чем умереннее симптоматика и дискомфорт, испытываемый пациентом.
Трудность связана и с особенностью строения бронхов у малыша. До пяти лет они имеют более узкий просвет, а у ребенка в целом менее развиты мышцы. Из-за этого главные проявления болезни – это активный отход густой мокроты и отек слизистой, а не удушье или бронхоспазм. На основе этого бронхиальную астму часто путают с ОРВИ и другими аналогичными заболеваниями не только родители, но и врачи. Зачастую заболевание прогрессирует несколько лет, прежде чем его верно диагностируют.
В целом для диагностики астмы важны следующие главные параметры:
У маленьких детей не всегда возможно объективно оценить все эти параметры. Поэтому наибольшее внимание уделяется:
Также проводится дифференциальная диагностика для исключения болезней, сопровождающихся свистящими хрипами: врожденных аномалий, инфекций, механических факторов, например, наличия инородного тела в бронхах.
Осложнения бронхиальной астмы у детей:
Как лечить бронхиальную астму у детей?
Для купирования приступов, снижения их частоты, улучшения общего состояния может быть принят комплекс мер:
Для улучшения состояния ребенка родителям необходимо:
Почему следует выбрать «СМ-Клиника»?
Наш медицинский центр – это штат одних из лучших в городе пульмонологов и других детских врачей, передовое диагностическое оборудование и внимательное отношение к каждому маленькому пациенту.
Приходите к нам, если заметили у Вашего ребенка первые признаки бронхиальной астмы. Мы в кратчайшие сроки диагностируем заболевание и подберем эффективную терапию.
Пневмония
Воспаление лёгких или пневмония – вирусное заболевание, которое поражает лёгочную ткань и препятствует нормальному кислородному обмену между воздухом и кровью. Воспалительные выделения, которые попадают в альвеолы, не позволяют организму получать достаточный объем кислорода. А если заболевание захватывает большую часть легких, развивается острая дыхательная недостаточность.
Пневмонии подвержены люди со слабой иммунной системой, дети и пожилые люди. Ежегодно только в России от заболевания страдают 1,5 млн человек и 30% из них составляют дети младшего возраста и люди старше 70 лет.
Но пневмонию можно и нужно лечить! И делать это рекомендуется с помощью комплексного подхода. Лечение любого заболевания начинается с правильной постановки диагноза. Поэтому при первых признаках развития патологии обращайтесь за консультацией специалиста.
Какие первые симптомы пневмонии, как правильно и комплексно подходить к лечению и что требуется для диагностики заболевания, мы расскажем в этой статье.
Причины развития пневмонии
Пневмония развивается, когда в легкие попадают бактерии и вирусы, а также инородные агенты, которые поражают часть или всю легочную ткань. Возбудители патологии попадают в организм человека респираторным путем, редко – через кровь.
Почему заболевание быстро развивается в теле человека с пониженным иммунитетом? В нашем организме постоянно присутствуют бактерии, но защитные механизмы не дают им размножаться, вызывая патологию. Но если иммунная система ослаблена, вредная микрофлора увеличивает популяцию, что приводит к появлению воспалительного процесса.
Также часто развивается вирусная пневмония на фоне распространения простудных заболеваний верхних дыхательных путей (бронхита, трахеита). Также причиной воспаления легких может стать переохлаждение организма, стресс, переутомление, злоупотребление курением. Риск развития заболевания повышается у людей с хроническими заболеваниями и ожирением.
Признаки пневмонии у взрослого
При появлении заболевания у человека повышается температура тела, которая может достигать 38°, присутствует общая слабость во всем организме, болит голова, пациенту хочется лечь и расслабиться. Через несколько дней появляется сильный приступообразный кашель, появляется мокрота.
Боль в грудной клетке, особенно в очаге воспаления, а также появление одышки говорят о серьезности ситуации и явно указывают на воспаление лёгких.
Здесь указаны общие признаки, однако характер и время их проявления может отличаться в зависимости от вида пневмонии. При вирусной пневмонии первые симптомы появляются стремительно и больной чувствует резкое ухудшение самочувствия. С самого начала болезни наблюдается боль в мышцах, высокая температура тела, сильная головная боль, мучительный сухой кашель.
Бактериальная пневмония напротив развивается постепенно. Болезнь начинается только через 2 недели после появления первых признаков. После этого наступает резкое облегчение, улучшение общего состояния больного, потом снова резко поднимается температура, возникает головная боль, усиливается кашель, появляется гнойная мокрота.
Одним из серьезных видов заболевания является атипичная двусторонняя пневмония, которая обширно поражает лёгочную ткань и развивает дыхательную недостаточность. По своим симптомам двусторонняя пневмония напоминает простудную вирусную инфекцию, а в лёгких еще не слышны характерные хрипы. Многие начинают лечиться самостоятельно, что усугубляет состояние.
Поначалу заболевший думает, что его состояние улучшилось, симптомы патологии начинают уходить. Но потом кашель усугубляется и начинается вторая волна заболевания.
Симптоматика у пожилых людей может немного отличаться. В первую очередь появляется сухой кашель, одышка во время небольших физических нагрузок на тело или даже в состоянии покоя. Часто заболевание протекает без повышения температуры у людей зрелого возраста.
Признаки пневмонии у ребенка
Часто пневмония у детей появляется как осложнение какой-либо вирусной инфекции (ОРВИ, грипп и т. д.).
Заразна ли пневмония?
Воспалительный процесс в легочной системе чаще всего появляется по причине размножения вируса и как осложнение перенесенного гриппа или ОРВИ. Самой пневмонией в таких случаях заболеть невозможно, но легко подхватить заболевание, которое стало первопричиной. То есть пневмония сама по себе не заразна, а развитие воспаления в лёгких – самостоятельное осложнение, которое возникло на фоне ослабленного иммунитета и неправильного самолечения.
Может ли пневмония пройти сама по себе без лечения?
Воспаление легких или пневмония — одно из самых опасных и частых заболеваний дыхательной системы. Опасность заключается в том, что не всегда специалисты успевают вовремя поставить диагноз. Люди не идут с кашлем и температурой к доктору, а предпочитают пару дней отлежаться дома, пока заболевание не распространится. Состояние может ухудшиться до двусторонней пневмонии, которая несет за собой тяжелые последствия, длительное лечение или хронические заболевания.
Сто лет назад, до открытия пенициллина, пневмония забирала жизни заболевших. Наука и медицина не стоят на месте — за сто лет наша жизнь кардинально изменилась. У людей в каждой аптечке лежат антибиотики, а в больницах проводят операции на современном оборудовании. Однако по данным РАН, пневмония все еще входит в список самых смертоносных инфекционных болезней, и ее не стоит недооценивать.
Пневмония сама не пройдет. Эта болезнь может привести к смерти человека, поэтому обращение к врачу жизненно важно. Лечение пневмонии должен назначать врач. Именно он определяет: нужны ли антибиотики и какие, а также решает вопрос о степени тяжести заболевания.
При пневмонии всегда высокая температура и сильный кашель, так ли это?
Это очень большое и опасное для здоровья заблуждение. Ошибки при диагностировании заболевания — одна из основных причин смертности от пневмонии. По данным врачей, до 30% случаев пневмонии не диагностируются или выявляются слишком поздно, так как люди не видят надобности приходить к врачу до появления высокой температуры. В итоге это приводит к ухудшению состояния человека и развитию тяжелых осложнений. Бессимптомная, скрытая, но самая настоящая пневмония нередко развивается у детей и у пожилых людей. Главная и самая опасная проблема диагностики пневмонии у пожилых пациентов заключается в том, что болезнь успешно маскируется под различные хронические заболевания. В таком случае она проходит без самого главного для нас маркера заболевания — без температуры. Как тогда понять, что пневмония проходит у взрослого человека? — Наблюдать за своим организмом, и своевременно при ухудшении самочувствия обращаться к врачу.
При наличии каких признаков следует обратиться к доктору?
К слову, миф о том, что пневмония обязательно сопровождается сильным кашлем — всего лишь миф. Эта проблема в большинстве своем свойственна не старшему поколению, а детям. Нередки случаи, когда пневмония прогрессирует, а кашля нет. Если вовремя не обратиться к врачу и не поставить диагноз, то у ребенка могут появиться хронические последствия.
Воспаление легких у детей можно выявить по следующим симптомам:
Как передается пневмония?
Заболевание может передаваться разными способами, среди которых:
Однако обрабатывать предметы личной гигиены нужно очень тщательно. Доказано, что вирусный микроорганизм способен выживать до 4 часов на любой поверхности. Болезнетворным бактериям нестрашен мороз, даже хлоркой его можно уничтожить лишь спустя пять минут после непосредственной обработки.
Пневмония и бронхит: в чем различие?
Оба заболевания оказывают влияние на дыхательную систему человека, а значит имеют схожие симптомы. Зачастую две патологии бывает сложно отличить друг от друга.
| Пневмония | Бронхит |
| В большинстве случаев сопровождается резким повышением температуры до 38-39° и лихорадочным состоянием. Наблюдается незначительное повышение температуры. | Сопровождается сильным сухим кашлем. В некоторых случаях может появиться мокрота зеленоватого цвета или с прожилками крови. Влажный кашель, мокрота имеет светлый оттенок. |
| При прослушивании грудной клетки слышны «влажные» хрипы. | При прослушивании грудной клетки слышны «сухие» хрипы. |
Как происходит диагностика пневмонии?
Если заболеванием страдает ребенок, нужно обратиться за осмотром педиатра. Если взрослый – запишитесь на прием к терапевту, который направит вас при необходимости к узкопрофильному специалисту. Врач проведет внешний осмотр, соберет анамнез, изучит историю болезни и узнает о проявляющихся симптомах заболевания.
Вас направят на сдачу лабораторных анализов:
Из диагностических методов исследования вам назначат:
Способы лечение пневмонии
Если пневмония имеет бактериальную природу, назначают прием антибиотиков. Их эффективность можно оценить через 48-72 часа. Если температура спадает, кашель становится реже, а пациент начинает чувствовать себя лучше, прием продолжается. Прерывать курс лекарств нельзя, и важно принимать их правильно по предписанию врача. Если антибиотики не помогают, назначают другое лечение или меняют на препарат из другой группы.
При вирусной пневмонии антибиотики не эффективны, поэтому назначают противовирусные препараты. В качестве вспомогательных веществ могут быть назначены витамины и иммуномодуляторы.
Как только температура тела больного вернулась к норме, можно назначать физиотерапию. Она позволяет вывести мокроту из лёгких. Для этого нередко принимают и фитопрепараты, например, корень солодки или комплексные грудные сборы.
Вместе с медикаментозным лечением больным необходим постельный режим, питание с содержанием белка и витаминов, обильное теплое питье. Для лучшего эффекта рекомендуются терапевтические методы – электрофорез, ингаляции, массаж, магнитотерапия и т.д.
Прививка от пневмонии как профилактика
Прививаться от пневмококковой инфекции стоит в тех случаях, когда:
Существует несколько препаратов, которые вводятся внутривенно от защиты от заболевания. Все они отличаются по своему составу, стоимости и широтой спектра действия.
Во взрослом возрасте прививка ставится единоразово, стойкая иммунная реакция на возбудителя вырабатывается через 2-3 недели. Но при этом специалисты рекомендуют прививаться раз в 5 лет.
Диагностикой и лечением пневмонии занимаются специалисты клиники «Медюнион». Записаться на прием к специалисту вы можете одним из удобных для вас способов:
Чем лечить одышку у ребенка
Специалисты ФГБОУ ВО «Казанский государственный медицинский университет» Минздрава России и ГАУЗ «Республиканская клиническая инфекционная больница им. профессора А.Ф. Агафонова» в данной статье рассматрели диагностические подходы к пациентам первых месяцев жизни с признаками остро развившейся дыхательной недостаточности.
Авторами приведен клинический пример госпитализации в инфекционный стационар ребенка 2 мес. с сердечно-легочной недостаточностью, расцененной при поступлении как проявление острой инфекции нижних дыхательных путей. Подробный анализ ситуации позволил выявить другую причину – врожденный порок сердца.
Клинический случай
Пациентка К., 2 мес., доставлена в Республиканскую клиническую инфекционную больницу Казани на 4-й день болезни с жалобами на выраженный малопродуктивный кашель, одышку, отказ от еды, рвоту во время приступа кашля до 2 раз за сутки. Дома острой респираторной вирусной инфекцией болен старший ребенок. Состояние пациентки на момент поступления в стационар было тяжелым за счет выраженного затруднения дыхания: одышки смешанного характера с участием вспомогательной мускулатуры. Частота дыхательных движений составила 60–64 в минуту, сатурация гемоглобина кислородом при вдыхании комнатного воздуха 88%, при подаче увлажненного кислорода 90–92%. Отмечались мраморность и бледность кожных покровов, цианоз кистей и стоп, цианоз носогубного треугольника, умеренно сниженный тургор мягких тканей и незначительное западение большого родничка без пульсации. Ребенок был беспокойным, грудь матери сосал вяло. Менингеальные знаки оценивались как отрицательные. В зеве отмечали умеренную гиперемию задней стенки глотки. В легких аускультативно дыхание проводилось с обеих сторон, выслушивались единичные сухие и влажные хрипы проводного характера, отмечалось выраженное ослабление дыхания слева в подлопаточной области. Тоны сердца приглушены, ритмичные, отмечался негрубый систолический шум по левому краю грудины. Печень выступает 2,5 см из-под реберного края, плотноэластической консистенции.
Температура тела ребенка при поступлении не превышала субфебрильную (37,1–37,3 °С), при этом обращала внимание тахикардия, не соответствовавшая выраженности лихорадки – частоту сердечных сокращений регистрировали в диапазоне 188–218 уд/мин. Уровень артериального давления составлял в среднем 76/38 мм рт. ст. В остальных органах и системах видимой патологии не выявлено. Ребенок был госпитализирован в палату интенсивной терапии.
Анамнез жизни. Девочка от 2-й беременности, 2-х срочных физиологических родов с оценкой по шкале Апгар 8–9 баллов, масса тела при рождении 3550 г, длина 55 см. Выписана из родильного дома на 5-е сутки. Профилактические прививки: БЦЖ, гепатит B в родильном доме. Грудное вскармливание с рождения, наследственность и аллергологический анамнез не отягощены. Масса тела на момент госпитализации 5000 г.
В приемном покое выставлен диагноз: «острая респираторная вирусная инфекция, бронхиолит, тяжелая форма. Дыхательная недостаточность II степени. Внебольничная левосторонняя пневмония».
План обследования включал общий анализ крови, общий анализ мочи, копроцитограмму, исследование кислотно-щелочного состояния, биохимический анализ крови, определение уровня С-реактивного белка, прокальцитонина, лактата крови, рентгенографию органов грудной клетки, электрокардиографию, ультразвуковое исследование органов брюшной полости, смыв из носоглотки для определения ДНК/РНК респираторных вирусов и ДНК Bordetella pertussis методом полимеразной цепной реакции.
Начата инфузионная терапия глюкозо-солевыми растворами в объеме 20 мл/кг/сут; антибиотикотерапия – цефтриаксон из расчета 80 мг/кг массы тела в 2 приема; противовирусная терапия – виферон в свечах по 150 000 ед. один раз за сутки утром. Ингаляционная терапия: ингаляции с фенотеролом + + ипратропия бромидом через небулайзер 3 раза в день, с раствором натрия хлорида 0,9% 2 мл 2 раза в день
Результаты лабораторно-инструментального обследования: в общем анализе крови умеренный лейкоцитоз (18,6·1012/л), СОЭ 12 мм/ч, анемия легкой степени (гемоглобин 105 г/л). В биохимическом анализе крови: креатинин 32 мкмоль/л, общий белок 53 г/л, билирубин прямой 5,48 ммоль/л, глюкоза 9,63 ммоль/л. С-реактивный белок 25 г/л, прокальцитонин отрицательный, лактат 2,38 ммоль/л. Кислотно-щелочное состояние: рН 7,237, ВЕ – 9,6 ммоль/л, рСО2 40,8 мм рт.ст., рО2 42 мм рт.ст. Рентгенография органов грудной клетки: левосторонняя полисегментарная пневмония; усиление легочного рисунка; кардиомегалия (кардиоторакальный индекс >55%). На электрокардиограмме признаки систолической перегрузки левого желудочка. Эхокардиография: нижняя полая вена спадается меньше чем на 50% (легочная гипертензия), снижение сократительной способности сердца; незначительное увеличение левого желудочка со значительной гипертрофией стенок; открытое овальное окно 3 мм с лево-правым сбросом; коарктация аорты в типичном месте, чуть ниже устья левой подключичной артерии с проходным отверстием 2 мм. Ниже в нисходящей аорте определяется «коарктационный поток». Градиент давления 50 мм рт.ст. В брюшной аорте кровоток со скоростью 0,23 м/с. По передней стенке и в проекции верхушки – жидкость в перикарде до 4,5 мм, у правого предсердия до 6,5 мм. Исследование смыва из носоглотки для обнаружения ДНК/РНК возбудителей острых респираторных заболеваний и коклюша дало отрицательный результат.
В динамике, на 2-й день госпитализации, состояние ребенка с ухудшением: одышка нарастала, усилились бледность и мраморность кожных покровов, выраженность дыхательной недостаточности соответствовала II–III степени. Аускультативно дыхание в легких было ослабленным в нижних отделах, больше слева, появились влажные необильные мелкопузырчатые хрипы по всем полям. При аускультации сердца выслушивался систолический шум слева от грудины, сердечные тоны приглушены. Отмечали снижение диуреза, мочеиспускание было небольшими порциями. Отеков не было. В связи с ухудшением состояния ребенок был интубирован и переведен на искусственную вентиляцию легких. Вечером того же дня, по результатам обследования, девочку перевели в кардиохирургическое отделение Детской республиканской клинической больницы с диагнозом: «врожденный порок сердца: коарктация аорты» для оперативного лечения. В качестве сопутствующего был выставлен диагноз «внебольничная левосторонняя пневмония. Анемия легкой степени».
Обсуждение
Известно, что коарктация аорты относится к критическим врожденным порокам сердца, составляя в среднем около 15% всех врожденных пороков сердца.
Рассматриваются 2 теории развития врожденной коарктации аорты: снижение антеградного внутриматочного кровотока, вызывающее недоразвитие дуги аорты плода; миграция или расширение эмбриональной ткани боталлова протока в стенку грудного отдела аорты плода.
При гистологическом исследовании выявляют медиальное утолщение и гиперплазию интимы в месте коарктации с образованием заднелатерального гребня, который и сужает просвет аорты. Одновременно ухудшаются упругие свойства стенки аорты в престенотическом сегменте за счет увеличения коллагена и уменьшения массы гладкой мускулатуры, одновременно регистрируется картина кистозного медиального некроза.
Дети с коарктацией аорты обычно рождаются с нормальной массой тела и удовлетворительной оценкой по шкале Апгар. У большинства детей с таким пороком декомпенсация наступает на 2–3-й неделе после рождения, что связано с закрытием открытого артериального протока (дуктус-зависимый врожденный порок сердца).
В рамках приведенного клинического случая важно уточнить, что в классификации коарктации аорты различают преддуктальную, юкстадуктальную и постдуктальную формы. В случае преддуктальной формы (регистрируют в 70–75%) весь кровоток в нисходящую аорту зависит от сохранности функции боталлова протока, поэтому единственный способ выжить для таких пациентов – оперативное лечение в периоде новорожденности. В других случаях состояние компенсации кровотока зависит как от размера сужения аорты, так и от развития коллатеральных сосудов, которые при коарктации обязательно формируются вместе с пороком, «оттягивая» тем самым момент проявления клинической симптоматики, как, очевидно, и было у ребенка в представленном случае. Присоединение острой респираторной вирусной инфекции, по-видимому, явилось триггером к ухудшению состояния девочки
В случае декомпенсации появляется и нарастает клиническая картина дыхательной недостаточности: учащенное и затрудненное дыхание, цианоз кожи и слизистых оболочек, признаки тканевой гипоксии и декомпенсированного метаболического ацидоза, что будет имитировать клинические проявления тяжелой формы острой инфекции нижних дыхательных путей, препятствуя постановке верного диагноза и, соответственно, выбору единственно правильной в этой ситуации терапевтической тактики. Ситуацию усугубляет частое отсутствие шумов над областью сердца при аускультации и наличие влажных мелкопузырчатых и крепитирующих застойных хрипов в легких, что приводит к ошибочному диагнозу «острая респираторная вирусная инфекция» или «пневмония».
Применительно к представленному случаю на мысль о том, что причиной развития декомпенсированной дыхательной недостаточности является не легочная патология, авторов навело несоответствие выраженной тахикардии лихорадке, увеличение размеров сердца на рентгенографии органов грудной клетки и отсутствие выраженного эффекта от респираторной поддержки. Данные эхокардиографии позволили уточнить диагноз. Одним из наиболее простых и эффективных подходов к диагностике «сердечных» причин развития дыхательной недостаточности служит кислородная проба: ребенку, в том числе новорожденному, дают большой поток кислорода через кислородную маску на 10–15 мин. В случае подъема сатурации гемоглобина кислородом на 10% и более, скорее всего, речь идет о пневмонии или другом поражении легочной паренхимы. В отсутствие изменения уровня сатурации (не регистрируется подъем после пробы/прежний уровень) предполагают врожденный порок сердца. В отсутствие своевременной диагностики и лечения все может закончиться классическим отеком легких или летальным исходом
Авторы статьи отмечают, что такие пациенты с диагностически сложными заболеваниями встречаются все чаще в практике педиатра. Первостепенная задача грамотного специалиста состоит в индивидуальном подходе к каждому ребенку и дифференциальной диагностике схожих состояний. Педиатру необходимо помнить о так называемых критических сроках развития ребенка на первом году жизни, что может помочь в правильной и своевременной постановке диагноза, а значит, спасти жизнь больного ребенка.