Чем лечить оранжевые сопли
Сопли оранжевого цвета
Слизистая носа у здоровых людей непрерывно выполняет свои функции, продуцируя секрет муцин, который играет защитную роль. Благодаря ему в умеренных количествах образуется прозрачная жидкая слизь, препятствующая проникновению бактерий и вирусов в носовую полость.
Изменение густоты, объема и цвета выделяемого секрета, говорит о том, что присоединилась бактериальная инфекция, нейтрализуя которую, иммунные белки окрашивают слизь в различные оттенки. В частности, при определенных патологиях могут появиться зеленые, желтоватые и даже оранжевые сопли. И, прежде чем приступить к лечению заболевания, нужно выявить причину возникновения такого рода осложнения.
Причины появления оранжевых соплей
Такой цвет слизи, содержащейся в носу, объясняется тем, что к секрету добавляются гнойные массы и незначительные вкрапления крови. Гнойные массы в гайморовых пазухах образуются в результате реакции организма человека на присоединение бактериальной среды, стремящейся разрушить клетки эпителия.
Защитная реакция проявляется в возникновении воспаления в носовой полости, развивающегося в результате того, что к месту проникновения болезнетворных организмов устремляются клетки, призванные уничтожить эти микроорганизмы. Результатом таких «столкновений» как раз и является образования выделений, состоящих из погибших клеток защитников, мертвых бактерий и элементов поврежденного эпителия.
При затяжном патологическом процессе нарушается целостность слизистой и возникают незаметные вооруженному глазу кровотечения, что и приводит к окрашиванию соплей в оранжевый цвет.
Отвечая на вопрос: «Почему сопли оранжевые?», специалисты выделяют еще ряд причин возникновения этой патологии:
Что делать
Если проявился вышеописанный симптом, в обязательном порядке нужно посетить ЛОР-специалиста. Только квалифицированный врач сможет определить истинную причину развития болезни и назначить правильное и эффективное лечение.
Чтобы ринит с оранжевыми выделениями прошел быстрее, назначаются лекарственные средства для сужения сосудов.
В случаях, когда симптом проявился после ОРЗ, это скорее всего говорит о том, что недуг носит бактериальный характер, соответственно, лечение должно проводиться антибактериальными препаратами.
Отоларингологи также рекомендуют выполнять следующие мероприятия:
Соблюдая эти предписания, капилляры пациента быстрее придут в нормальное состояние, а основная болезнь носа гораздо быстрее вылечится.
Лечение гомеопатией
Для лечения ринитов, гнойных синуситов, гайморитов и других патологий, сопровождающихся выделениями желтого, зеленого и оранжевого оттенков, назначают следующие гомеопатические препараты:
Какие сопли указывают на выздоровление
Вдыхаемый воздух попадает сразу на слизистую носа, которая бурно реагирует, если появляются аллергены, бактерии или вирусы. Отек, заложенность и сопли сопровождаются нарушением обоняния и вкуса, ухудшением общего состояния. Цвет и характер выделений укажут на природу болезни.
Кратко о причинах ринита
Среди других причин – влияние внешней среды. Это может быть воздействие аллергенов, появление новообразований (полипы, аденоиды). К воспалению приводят переохлаждения, травмы носа, иногда последствия хирургического вмешательства.
Раздражать слизистую могут мелкие инородные частицы, такое часто происходит у маленьких детей. Сухой воздух в помещении пересушивает ее, нарушается кровообращение внутри носовой полости. Контакт с химическими или токсическими выбросами на вредных производствах вызывает сильную реакцию. Так же сильно она реагирует и на длительное применение сосудосуживающих препаратов.
Стадии насморка
Выделяют три стадии насморка:
Нельзя пренебрегать лечением

Если заболевание перешло во вторую или третью стадии, необходимо обращение к специалисту. Лечение будет зависеть от вида ринита, который диагностирует врач.
Острый инфекционный насморк, имеющий вирусное или бактериальное происхождение, приводит к повышению температуры, зуду и болям в носу, головной боли и проблемам со слухом.
Использование сосудосуживающих препаратов поможет облегчить дыхание. Промывание полостей носа солевыми растворами позволяет обезвредить раздражителей на поверхности слизистой. Чтобы избежать осложнений при сильном недомогании, иногда, требуется применение антибиотиков. Хороший результат дает назначение препаратов на растительной основе.
Главная задача – не допустить переход острого ринита в хронический!
О чем может говорить цвет соплей
Также слизь на внутренней оболочке носа необходима для увлажнения, особенно в отопительный сезон. С ее помощью выводятся загрязнения, попадающие в нос. Нормальная слизь прозрачная и не имеет цвета.
Появление соплей желтого или желто – зеленого цвета говорит о том, что лейкоциты в борьбе с бактериями погибли и окрасили выделения из носа.
Хронические воспаления пазух носа – синуситы – также определяются по желтым соплям. В такой же цвет окрашивают сопли аденоиды у детей и курение у взрослых.
Сопли желтого цвета с прожилками красного цвета – сигнал того, что при высмаркивании повреждены мелкие кровеносные сосуды. При полипах количество крови в выделениях будет существенным. В этом случае поможет обращение к хирургу.
Какие сопли указывают на выздоровление
Когда человек идет на поправку, цвет соплей меняется с желтого на зеленый. В этот период ускорить выздоровление помогут капли и спреи от насморка с ионами серебра.
Однако зеленые сопли у взрослых и детей не всегда говорят о выздоровлении, если в выделениях можно наблюдать желтую примесь. В этом случае нужно обратиться к специалисту.
Гайморит: симптомы, особенности лечения и правила профилактики
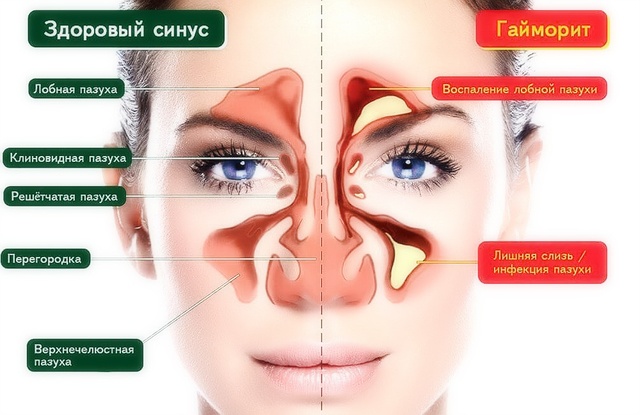
Гайморит – это воспалительный процесс в области гайморовой пазухи, расположенной в толще черепной кости над верхней челюстью, слева и справа. Этот процесс является одной из разновидностей синуситов (это общее название для воспалительных процессов в области придаточных пазух – лобной, гайморовой, решетчатой или клиновидной). Обычно воспалительный процесс затрагивает слизистые оболочки, выстилающие пазухи изнутри, реже затрагиваются более глубокие слои тканей, вплоть до костных структур. Обычно процесс возникает как осложнение вирусных или бактериальных инфекций в области носоглотки и верхних дыхательных путей.
Исходя из причины развития, механизмов формирования и симптомов, гайморит бывает нескольких типов. Выделение каждого из них важно для определения тактики лечения, прогноза и разработки мер профилактики.
Острый – развивается быстро, как осложнение ОРВИ, насморков, простудных заболеваний, воспаления в области корней зубов на верхней челюсти. Возбудители проникают через каналы, соединяющие пазухи с полостью носа с гайморовыми пазухами, размножаются в полости. Тело начинает активно вырабатывать иммунные клетки и слизь, чтобы обезвредить патогенные организмы. Если слизь закупорит проток пазухи, возникает давление на стенки, усиление воспалительного процесса. По мере очищения пазухи от содержимого воспалительный процесс постепенно затухает.
Хронический – воспалительный процесс, который длится более 4 недель, имеет вялое или волнообразное течение, с периодами обострений. Обычно возникает из-за не долеченной острой формы, наличия аденоидов, тонзиллитов, отитов.
Гнойный – обычно становится осложнением острой формы либо обострения хронического процесса, если процесс не лечится, предпринимаются попытки самолечения или пациент переносит инфекцию на ногах. Патогенные бактерии накапливаются в пазухах, в смеси с лейкоцитами образуют гнойное содержимое. Самое опасное осложнение при этой форме – прорыв гноя в полость черепа, поражение костных тканей, мозга.
Двусторонний – одна из тяжелых форм, поражение локализовано сразу в обеих пазухах – левой и правой. Нередко возникает как осложнение инфекций в полости рта и носоглотки, обычно грибковой или бактериальной. Обычно имеет острое течение, редко переходит в хроническую форму.
Аллергическое поражение возникает у пациентов, страдающих от чрезмерно активной реакции иммунной системы на различные вещества. Особенно часто эта форма синусита бывает при поллинозе, круглогодичном рините, реакции на плесень, пылевых клещей.
Катаральный – преимущественно бывает у детей. Он развивается при проникновении в полость пазух патогенных организмов, что формирует отек и раздражение слизистых. Считается самой легкой формой болезни, проходящей при активном лечении без осложнений и последствий.
Полипозная форма формируется при образовании полипозных разрастаний слизистых из-за чрезмерно быстрого деления клеток. Рост полипов могут провоцировать инфекции, травмы, велика роль наследственности.
Одонтогенный – формируется как результат серьезных проблем зубов, особенно 4-6 зуба на верхней челюсти, корни которых расположены в непосредственной близости от пазухи. Если возникают проблемы в области корней этих зубов, воспаление и нагноение может переходить на пазуху, она заполняется секретом и воспаляется.
Причины
Придаточные пазухи, включая гайморовы, созданы как естественный барьер на пути инфекций, фильтр для различных опасных веществ в воздухе. Они помогают согревать воздух, увлажнять его и очищать от примесей перед попаданием в гортань, и ниже по респираторному тракту. Основная причина воспаления и появления признаков гайморита – это проникновение бактерий, грибков или вирусов, аллергенов. Реже инфекция попадает с током крови из других, отдаленных очагов.
Нарушать работу пазух могут патологии иммунной системы, частые ОРВИ, респираторная форма аллергии, носительство патогенных бактерий в носоглотке (стафило-, стрепто- или менингококк).
Среди ключевых причин, которые могут привести к развитию гайморита, можно выделить:
Осложнения
Не все люди знают, как начинается гайморит, поэтому многие принимают симптомы за тяжелую простуду и лечатся самостоятельно. Это может привести к определенным осложнениям, отдаленным последствиям. Среди ключевых осложнений можно выделить поражения бронхов и распространение инфекции на легкие, развитие отитов (поражение среднего уха), переход болезни в хроническую форму.
Тяжелый и запущенный, своевременно не вылеченный гайморит может привести к воспалению внутренних органов – сердца, глаз, почек, поражению суставов и мозга, его оболочек. Если образуются гнойные полости в гайморовых пазухах, возможен прорыв гноя в кровь (возникает сепсис), проникновение его в соседние пазухи с развитием пансинусита, воспаление мозговых оболочек с явлениями менингита. Всех этих осложнений можно избежать при полноценном лечении гайморита под руководством лор-врача.
Симптомы и диагностика
Конечно, при развитии гайморита нужно немедленно обращаться к врачу, но как понять, что гайморит начался? Начальные признаки неспецифичные – это повышение температуры от незначительной до высокой, сильная слабость, заложенность носа или обильные густые выделения, болезненность в проекции пазух или в области лица.
Боль при гайморите может быть различной – от тупой, давящей до сильной, мучительной. Она локализуется в подглазничной области, может отдавать в область переносицы, лобную зону или верхние зубы. При надавливании на область пазух или наклонах головы вперед она усиливается, распространяясь по подглазничной области. Могут краснеть и отекать веки.
Врачи отмечают некоторые особенности того, как проявляется болезнь в определенных возрастных группах. Так, у взрослых самым ключевым признаком могут быть болевые ощущения, головная боль, нарушение восприятия запахов. Может меняться голос, он становится гнусавым, нос сильно заложен, выделяется полупрозрачная или желто-зеленая слизь. Высокая лихорадка типична для острой формы, при хроническом или аллергическом гайморите болезнь может протекать без температуры.
На фоне поражения пазух возможно слезотечение, неприятный привкус во рту, слабость, постоянное утомление, нарушения аппетита, расстройства сна, ознобы и приступы кашля.
Заразен ли гайморит? Само по себе воспаление – это результат влияния патогенных факторов, и это не заразно. Бактерии или вирусы, которые спровоцировали заболевание, могут передаваться от человека к человеку, но не обязательно вызовут поражение пазух.
Диагноз гайморита ставит лор-врач после проведения ряда тестов и осмотра пациента. Важно подробно рассказать, как началось заболевание, какие жалобы были ранее и имеются в данный момент. Врач осмотрит полость носа и глотку, прощупает проекцию пазух, определяя болезненность.
Дополнительно могут понадобиться КТ или МРТ придаточных пазух, рентгенограмма, УЗИ исследование, эндоскопия носоглотки, при необходимости – биопсия полипозных образований. Назначаются анализы крови, посевы отделяемой из носа слизи для определения флоры, чтобы подобрать необходимые препараты.
Как лечить у взрослого
Терапия болезни должна быть комплексной. Она направлена на борьбу с инфекцией, устранение воспаления, налаживание оттока слизи из пазух и улучшение носового дыхания. В неосложненных случаях возможно лечение гайморита дома под постоянным контролем оториноларинголога. В тяжелых случаях и при необходимости хирургического лечения пациент госпитализируется в стационар.
Возможно консервативное лечение с назначением антибактериальных препаратов, противовоспалительных средств, антигистаминных препаратов и различных капель, спреев для носа. Также применяют пункционное лечение или хирургические вмешательства. Выбор зависит от возраста пациента, вида патологии, тяжести состояния и возможных осложнений.
Многим пациентам назначают пункции (с местным обезболиванием) – они помогают удалить гнойное содержимое, помочь в оценке характера воспаления, плюс приносят существенное облегчение. После удаления содержимого пазухи промывают физраствором или фурациллином, вводят растворы антибиотиков и противовоспалительные препараты. Минус подобной тактики – не всегда достаточно одного прокола, поэтому требуется курс процедур в течение нескольких недель. Метод достаточно неприятный, имеет ряд противопоказаний и осложнений, процедура болезненна как во время прокола, так и после него.
Выделения из носа
Насморком сейчас не удивить никого. Он давно перешел в разряд банальных недугов, с которым якобы можно и доме пересидеть, не обращаясь к врачу. Но это суждение ошибочно. Порой, выделения из носа — сигнал о происходящих в организме патологических изменениях. Каких? Об этом опытному оториноларингологу расскажет цвет слизи и характер выделений. Вязкие, густые, прозрачные, зеленые, коричневые — все эти эпитеты можно применить к описанию встречающихся в жизни слизистых выделений. Как возникает насморк, о чём говорит разный цвет соплей и как правильно лечить заболевание — обо всём этом пойдёт речь в нашей новой статье.
Такое состояние, как ринит знакомо каждому. И пусть не всякий человек знает и употребляет именно этот термин, но сталкивается с ним каждый человек, бывает, что и по несколько раз в год. Под названием «ринит» скрывается банальный насморк.
Слизистые выделения в носу присутствуют всегда. Его слизистая оболочка постоянно вырабатывает необходимое количество слизи, достаточное для того, чтобы поддерживать носовую полость увлажнённой и подобно ловушке, «приклеивать» к себе попавшие с воздухом через нос инородные частицы и патогенные микроорганизмы.
Процесс «производства» слизи слизистой носа у здорового человека настолько органичен, что в норме мы не замечаем присутствие слизистых масс. Носовое дыхание при этом свободное, из носа не течёт, мы чувствуем себя комфортно.
Но когда в силу воздействия определённых факторов слизистая носа отекает, возникает постоянное чувство заложенности и появляются обильные слизистые выделения из носа, которые в быту мы называем соплями. При этом характер и цвет выделений из носа могут различаться.
Характер выделений из носовой полости — это то, о чём вас обязательно спросит врач — оториноларинголог при обращении к ним за медицинской помощью. Эта информация важна для правильной постановки диагноза, поскольку разный характер выделения из носа может свидетельствовать о различных патологических состояниях, протекающих в организме.
О чём говорят постоянные слизистые выделения из носа? Как характер слизи может помочь определить диагноз? Какой цвет слизи считается нормой, а какие выделения из носа сигнализируют о начале заболевания? Нужно ли лечить это состояние? Давайте разбираться!
Что такое сопли?
Сопли — это постоянные выделения из носа, производимые его слизистой оболочкой. Основная их задача — защищать органы дыхательной системы от попадания в них болезнетворных микроорганизмов и выводить их из носовой полости наружу. Сопли есть и у больных людей, и у здоровых. Различие лишь в их обильности и характере слизи. В день выделяется до 500 миллилитров слизи — этот процесс мы не замечаем, поскольку большая часть слизистых масс стекает по носоглотке и проглатывается. Уже в желудке инородные частицы и микроорганизмы, «прилипшие» к носовой слизи, уничтожаются под действием желудочного сока.
Состав слизистых выделений в носу абсолютно безвреден: это особый белок муцин, вода, соли, ферменты. Муцин придаёт выделениям вязкий характер. Если сопли не вязкие (в быту мы говорим «как вода»), это означает что организм испытывает нехватку белка.
Таким образом, сопли — это постоянный природный барьер, цель которого — перехватить инородные частицы и патогенную микрофлору и не допустить их дальнейшего проникновения в нижние дыхательные пути.
Как возникает насморк?
Как только инфекция или инородные частицы попадают на слизистую оболочку носовой полости, она отекает, а железы начинают усиленно вырабатывать секрет. Объём вырабатываемых слизистых масс резко увеличивается. И это логично, ведь сейчас перед полостью носа стоит важнейшая задача — удалить «вражеских агентов» с её поверхности и вывести их из организма. При этом характер слизи становится более вязким. Обильная вязкая слизь — показатель активного выделения муцина.
Причины насморка
В зависимости от характера возбудителя насморк может быть вирусным и бактериальным. Аллергический ринит возникает при контакте человека с аллергеном. Ещё одна разновидность ринита — нейровегетативная — связана с нарушением работы кровеносных сосудов слизистой оболочки носа.
Спровоцировать постоянные выделения из носовой полости разного цвета и характера могут следующий причины:
Каждой из причин соответствует свой характер слизи.
О чём говорит цвет и характер слизи?
Наверное, каждый замечал, что в некоторых случаях присутствуют вязкие, густые выделения слизи из носа, а иногда они, наоборот, жидкие и прозрачные, как вода. Бывает слизь густая зелёного или белого цвета, коричневого или с прожилками крови.
Если у вас налицо все постоянные признаки простуды, но температуры нет, с большой долей вероятности у вас на что-то аллергия.
Белые сопли — признак того, что слизистые массы стали густыми и вязкими. Они характерны для многих лор-заболеваний в самом начале патологического процесса. Густая белая слизь может говорить о разрастании аденоидных вегетаций, об образовании полипов в носовой полости и о грибковом заболевании. Насморк такого цвета свидетельствует о том, что слизетечение началось продолжительное время назад, и необходимо, не тратя времени, обратиться к лор-врачу. Лечить каждое заболевание надо по определённой схеме, которая назначается оториноларингологом после осмотра и постановки диагноза.
Густые жёлтые сопли должны обязательно стать причиной посещения лор-врача. Именно так обычно запускается воспалительный процесс в околоносовых пазухах (синуситы). Жёлтый цвет говорит о том, что патогенная флора активизировалась, и начать лечить заболевание необходимо в кратчайшие сроки. Если помимо жёлтого оттенка соплей присутствует неприятный запах, это говорит о наличии гнойных масс.
В некоторых случаях жёлтый цвет слизи говорит о том, что пациент, наоборот, идёт на поправку (при этом слизь перестаёт быть густой).
Сопли зелёного цвета — признак присоединения бактериальной инфекции. Если простуду вовремя не лечить, болезнетворные микроорганизмы активизируются и провоцируют сильнейшее воспаление в носовой полости и околоносовых пазухах. Как правило, в этот же период проявляются симптомы интоксикации: головные боли, повышение температуры, тошнота и т.п. Такой насморк вместе с основным заболеванием необходимо лечить в срочном порядке, пока не развились серьёзные осложнения.
Слизистые массы могут быть окрашены в коричневый цвет. Обычно такой оттенок придаёт им кровь. Примесь крови в соплях отмечается при появлении новообразований в носу, в том числе полипов, зловонном насморке — озене, протекающим с образованием сухих корок, и при длительном использовании сосудосуживающих капель. Такие же выделения характерны для курильщиков из-за никотина, который окрашивает сопли в характерный цвет.
Как лечить насморк во всех этих случаях? Лечить ринит необходимо только под контролем лор-врача! А вот схема лечения подбирается оториноларингологом индивидуально после установления диагноза и определения причины ринита.
Лечение всех форм ринита — профиль «Лор Клиники Доктора Зайцева». Пожалуйста, записывайтесь на приём по телефонам: +7 (495) 642-45-25; +7 (926) 384-40-04, и приходите.
Как отличить аллергический насморк от простудного: основные отличия
Лечение аллергического и простудного насморка достаточно сильно отличаются, поэтому очень важно знать, как отличить аллергический насморк от простудного.
Обильные жидкие выделения из носа — признак воспаления слизистой оболочки носовой полости (ринита). Самые распространенные причины воспалительной реакции — аллергены, заражение респираторными вирусами. В соответствии с провоцирующими факторами различают аллергический ринит и острый (катаральный или вирусный) ринит, в обиходе — простудный насморк. Для облегчения симптомов пациенты самостоятельно применяют назальные капли. Но не зная, как отличить аллергический ринит от насморка при обычной простуде, сложно выбрать результативный препарат. За диагностикой и лечением следует обратиться к врачу.
Симптомы аллергического насморка
Во время аллергии, помимо ринореи, у пациента могут быть:
Круглогодичный аллергический ринит вызывают запахи парфюмерии, бытовой химии, сигаретного дыма, шерсть домашних животных, синантропные (пылевые) клещи и т. п. Если же насморк возникает из-за цветущих растений — это признак поллиноза (сезонного риноконъюнктивита). В таком случае к назальным симптомам присоединяется слезотечение, краснота кожи век и глазных яблок.
Симптомы простудного насморка
Вирусный и острый катаральный ринит развивается в три этапа, с характерной симптоматикой для каждого 2 :
1. Возникают неприятное напряжение и зуд в носу, которые сопровождаются чиханием. Появляются водянистые выделения из носа, как защитная реакция слизистой на некомфортные атмосферные условия или проникновение вирусов. А также повышенная температура, головная боль, общая слабость.
2. Образуется отек слизистой, поэтому затрудняется носовое дыхание, появляется гнусавость голоса. Снижается восприятие запахов, вплоть до аносмии (потери обоняния). Стабильно держится повышенная температура, вялость, сонливость.
3. Сохраняется заложенность носа, особенно в ночные часы, из-за чего нарушается сон. Изменяется цвет и консистенция назальных выделений (они становятся густыми, приобретают желто-зеленоватый оттенок). Трудноотделяемый экссудат вызывает заложенность в ушах при высмаркивании, умеренную головную боль.
При своевременной грамотной терапии простудный насморк проходит за 7-10 дней. Пренебрежение лечением приводит к распространению воспаления в носовые пазухи, слуховую трубу, бронхи. Соответственно, развиваются такие осложнения, как риносинусит, отит, бронхит.
Как отличить аллергический насморк от простудного
Чтобы отличить аллергический насморк от простудного самостоятельно, проанализируйте симптомы:
Также аллергический статус часто передается по наследству. Заподозрить аллергию можно, если в семье есть астматики и аллергики.
Как лечить простуду
В терапии вирусного или острого катарального ринита, спровоцированного переохлаждением, используют препараты местного действия (капли и спреи) 4 :
Для усиления лечебного эффекта перед применением спреев, носовые ходы промывают водными растворами морской соли.
Как лечить аллергию
Для достижения полного контроля над заболеванием, предупреждения рецидивов аллергический насморк (подтвержденный диагностическими тестами) лечат с помощью 5 :
Для облегчения симптомов применяют:
Прежде чем принимать средства от аллергии, обязательно нужно обратиться к врачу.
Профилактика аллергии и простуды
Чтобы предупредить аллергический насморк, необходимо ограничить взаимодействие с раздражителем, вызывающим симптомы заболевания, создать гипоаллергенную обстановку 6 :
Противопростудная профилактика заключается в укреплении защитных сил организма, и поддержании высокого уровня иммунного статуса. К профилактическим мерам относятся:
При неблагоприятной эпидемиологической ситуации следует ограничить социальные контакты, носить защитную медицинскую маску.
Заключение
Симптомы аллергического ринита и простудного насморка могут пересекаться, если, к примеру, контакт с аллергеном происходил во время сезонной эпидемии гриппа или переохлаждение совпало с пиком цветения аллергенных растений. Диагностировать причину насморка может врач, поэтому стоит обратиться за медицинской помощью к специалистам.
1. Себекина О.В., Передкова Е.В., Ненашева Н.М. Снижение медикаментозной нагрузки при аллергическом рините // Эффективная фармакотерапия. — 2020. — Т. 16. — № 8. — С. 24–30.
Сопли оранжевого цвета у взрослого
У здорового человека сопли постоянно не текут. Они могут появиться при простуде, как симптом аллергической реакции или от воздействия внешних раздражителей. Обычно они имеют жидкую консистенцию беловатую окраску. Изменение цвета соплей может стать сигналом того, что в организме возникли определенные неполадки, на которые стоит обратить внимание. Например, оранжевые сопли из носа у взрослого могут быть симптомом острого гайморита.
Содержание статьи
Как появляется оранжевая окраска

Для того чтобы точно поставить диагноз, в большинстве случае совершенно недостаточно только наружного осмотра. Обычно врач назначает несколько лабораторных анализов, чтобы точно определить причину, по которой появились сопли оранжевого цвета у взрослого, и правильно подобрать лечение.
Способы лечения

Многие боятся этой манипуляции, так как считают, что через место прокола будет проникать инфекция и воспаление перейдет в хроническую стадию. На самом деле все наоборот. Инфекция быстрее распространится, если не будет иметь выхода наружу.
Прокол полностью заживает через 48 часов, а закрывается уже через 6-7, так как клетки слизистой оболочки регенерируют в несколько раз быстрее, чем обычные.
Когда гнойных выделений немного, вполне достаточно сочетания медикаментозного и физиотерапевтического лечения. Обычно назначаются такие группы препаратов:
Применять народные методы лечения можно только по согласованию с врачом. Хотя промывание носа раствором фурацилина или йодно-солевым в любом случае не повредит. Наоборот, оно уменьшит количество болезнетворных бактерий в носовой полости и значительно ускорит выздоровление. Даже если выделяются оранжевые сопли из одной ноздри, то промывать нужно обе, чтобы инфекция не перешла на другую сторону носа.
Методы профилактики
Существенно снизить вероятность развития воспалительных процессов верхних дыхательных путей помогут элементарные защитные меры, выполнять которые надо регулярно, не дожидаясь начала заболевания:
Естественно, лучше полностью отказаться от вредных привычек. Особенно от курения, которое сильно пересушивает слизистую носа, провоцирует на ней эрозию и образование язвочек.
Если же оранжевые сопли продолжают появляться регулярно – с визитом к врачу лучше не затягивать. На ранних стадиях такие болезни, как гайморит излечиваются достаточно быстро. Но, перешедшие в хроническую форму, они могут обостряться на протяжении всей жизни.
Сопли оранжевого цвета
Природа происхождения оранжевой слизи в носу
Оранжевые сопли могут появляться по двум причинам: при наличии бактериальной инфекции, развивающейся в пазухах носа и в результате повреждения мелких сосудов.
Если говорить о первой (патологической) причине, то при борьбе лейкоцитов с патогенными микроорганизмами происходит гибель тех и других. В результате образуется вещество, окрашивающее назальную слизь в желтый цвет.
Именно этот цвет воспринимается человеком, как оранжевый, под действием трех факторов:
Цветной насморк не является самостоятельным заболеванием, а становится всего лишь симптомом патологического процесса, протекающего в организме.
Окрашивание соплей в рыжий и бурый оттенок говорит о синусите или каком-то его подвиде. Синусит – инфекционное заболевание придаточных пазух носа, которое имеет вирусную, бактериальную или грибковую природу возникновения. Исходя из цвета назальной слизи, можно косвенно судить о характере патологии.
Терапевтические мероприятия
Терапия патологических состояний, которые приводят к тому, что из носа выходят выделения темно-оранжевого цвета, носит комплексный характер:
В отдельных случаях применяются хирургические методы.
Медикаментозное лечение
Основным компонентом лекарственной терапии является прием антибактериальных препаратов. Причем в том случае, если возбудитель неизвестен, применяются антибиотики широкого спектра действия. Если же патогенный микроорганизм, явившийся причиной того, что выделения поменяли цвет, идентифицирован, то используются антибиотики, к которым чувствительны микробы, вызвавшие конкретное заболевание.
Важно! Если выделения проходят без температуры, антибиотики чаще всего не назначаются. После проведения диагностики и выяснения причины этого состояния, назначается симптоматическая терапия.
Если выделения текут из носа постоянно, то с целью облегчения состояния больного назначаются интраназальные капли с сосудосуживающим эффектом. К таким лекарствам относят: Називин, Риназолин и др.
Рецепты народной медицины
Полезным считается промывание полости носа слабым раствором йода. Для его приготовления несколько капель йода разводят в половине стакана теплой воды и данной жидкостью промывают поочередно сначала один, потом другой носовой ход.
Также эффективными бывают промывания носовых полостей растворами ромашки или календулы. Оба растения обладают противовоспалительным эффектом.
Физиотерапевтические процедуры
Физиотерапевтические манипуляции осуществляют только в комплексе с основным лечением.
Среди процедур можно выделить следующие:
Физиотерапия также относится к симптоматическому методу лечения.
Хирургические методики
Прокол пазух чаще всего проводится при выраженном гайморите. После прокола стенки через получившееся отверстие эвакуируется вся жидкость и осуществляется промывание полости пазухи растворами антибактериальных препаратов.
Этиология выделений оранжевого цвета из носа
Появление выделений оранжевого цвета из носовых ходов говорит о присоединении к воспалительному процессу патогенных микроорганизмов бактериального происхождения.
Жидкость оранжевого цвета может иметь место при следующих патологических состояниях и заболеваниях:
Оранжевые сопли могут появляться при вышеперечисленных ситуациях, как у взрослого человека, так и у ребенка.
Почему носовые выделения становятся оранжевыми
Сопли оранжевого цвета – обобщенное понятие, так как выделения из носа могут менять свой оттенок от желто-оранжевого до насыщенно-красного. На основании имеющегося оттенка слизи медицинский специалист устанавливает характер заболевания.
Многих пациентов интересует вопрос, почему сопли оранжевого цвета? Естественный цвет жидкости в носу меняет окрас по причине того, что к секрету присоединяются гнойные выделения и кровяные элементы. Нагноения образуются в гайморовых пазухах вследствие реакции организма человека на воздействие со стороны бактериальной инфекции.
Диагностика патологических процессов
Первым этапом диагностики для выявления этиологии оранжевых выделений из носовых ходов является опрос больного и его осмотр. Необходимо выяснить, когда выделения стали такого цвета, какие изменения общего характера сопровождали эту ситуацию, а также как именно сопли выходят из носовых ходов и как человек высмаркивается. Иногда после резкого высмаркивания, за оранжевой слизью может выходить розовая жидкость, что является свидетельством травматизации капилляров.
Однако в большинстве случаев этого бывает недостаточно, на помощь врачу приходят следующие вспомогательные методы диагностики:
Во время риноскопии врач-оториноларинголог может определить наличие отека слизистой оболочки носовой полости, искривление перегородки между носовыми ходами и другие дефекты анатомического характера, оценить проходимость носовых ходов. При данной процедуре также хорошо визуализируется наличие слизи в носовой полости, ее количество и характер. Общий анализ крови, рентгенографию черепа применяют при более серьезных заболеваниях, например, гайморите.
Важно! Если имеются выделения только из одной ноздри, то необходимо провести рентгенологическое исследование с использованием компьютерной томографии при необходимости. Процедуры исключают наличие в одном носовом ходе опухолевидного новообразования, полипа, инородного тела или другой причины обтурации.
Осложнения
Если неправильно оценить тяжесть и проводить неадекватную терапию состояния, которое явилось причиной постоянно текущих выделений оранжевого цвета, то можно получить следующие серьезные осложнения:
Поэтому появление оранжевой слизи из носа – веский повод к незамедлительному походу к врачу.
Какие сопли указывают на выздоровление
Вдыхаемый воздух попадает сразу на слизистую носа, которая бурно реагирует, если появляются аллергены, бактерии или вирусы. Отек, заложенность и сопли сопровождаются нарушением обоняния и вкуса, ухудшением общего состояния. Цвет и характер выделений укажут на природу болезни.
Кратко о причинах ринита
Среди других причин – влияние внешней среды. Это может быть воздействие аллергенов, появление новообразований (полипы, аденоиды). К воспалению приводят переохлаждения, травмы носа, иногда последствия хирургического вмешательства.
Раздражать слизистую могут мелкие инородные частицы, такое часто происходит у маленьких детей. Сухой воздух в помещении пересушивает ее, нарушается кровообращение внутри носовой полости. Контакт с химическими или токсическими выбросами на вредных производствах вызывает сильную реакцию. Так же сильно она реагирует и на длительное применение сосудосуживающих препаратов.
Стадии насморка
Выделяют три стадии насморка:
Нельзя пренебрегать лечением

Если заболевание перешло во вторую или третью стадии, необходимо обращение к специалисту. Лечение будет зависеть от вида ринита, который диагностирует врач.
Острый инфекционный насморк, имеющий вирусное или бактериальное происхождение, приводит к повышению температуры, зуду и болям в носу, головной боли и проблемам со слухом.
Использование сосудосуживающих препаратов поможет облегчить дыхание. Промывание полостей носа солевыми растворами позволяет обезвредить раздражителей на поверхности слизистой. Чтобы избежать осложнений при сильном недомогании, иногда, требуется применение антибиотиков. Хороший результат дает назначение препаратов на растительной основе.
Главная задача – не допустить переход острого ринита в хронический!
О чем может говорить цвет соплей
Также слизь на внутренней оболочке носа необходима для увлажнения, особенно в отопительный сезон. С ее помощью выводятся загрязнения, попадающие в нос. Нормальная слизь прозрачная и не имеет цвета.
Появление соплей желтого или желто – зеленого цвета говорит о том, что лейкоциты в борьбе с бактериями погибли и окрасили выделения из носа.
Хронические воспаления пазух носа – синуситы – также определяются по желтым соплям. В такой же цвет окрашивают сопли аденоиды у детей и курение у взрослых.
Сопли желтого цвета с прожилками красного цвета – сигнал того, что при высмаркивании повреждены мелкие кровеносные сосуды. При полипах количество крови в выделениях будет существенным. В этом случае поможет обращение к хирургу.
Какие сопли указывают на выздоровление
Когда человек идет на поправку, цвет соплей меняется с желтого на зеленый. В этот период ускорить выздоровление помогут капли и спреи от насморка с ионами серебра.
Однако зеленые сопли у взрослых и детей не всегда говорят о выздоровлении, если в выделениях можно наблюдать желтую примесь. В этом случае нужно обратиться к специалисту.
Сопли при гайморите
О гайморите
Это заболевание носовой полости, при котором воспалительный процесс происходит в гайморовой пазухе. Эти пазухи служат для выравнивания давления между атмосферным и внутричерепным. Гайморит – следствие плохого лечения различных болезней носа в том числе. Различные насморки и простуды, на которые пациент махнул рукой, превращаются в серьезное заболевание со множеством осложнений. Например, даже недостаточное или несвоевременное лечение кариеса также может стать причиной одной из форм гайморита.
Лечить гайморит нужно как можно раньше, в первые дни заболевания. Спустя буквально несколько дней гайморит переходит в гнойную фазу, осложняя пациенту жизнь, а врачу придется потрудиться, чтобы восстановить здоровье больного. Поэтому так важно не откладывать посещение врача при первых признаках болезни.
Причинами гайморита могут стать:
Гайморит разделяют на несколько типов:
Признаки гайморита
Первые признаки данной болезни – повышение температуры тела, слабость, ломота в теле, начинается насморк. Могут начать отекать веки, «давить» на глаза.
Из-за отека носа и насморка меняется голос, становится тяжело дышать. Нос может быть заложен только с одной стороны или стороны могут меняться.
Цвет выделений
Первое время насморк при гайморите это прозрачная слизь. Потом цвет меняется на желто-зеленый. Вообще гайморит чаще всего проходит с «соплями». Цвет меняется в зависимости от сложности и периода заболевания.
В самом начале выделения обычно белого цвета. Также белый цвет «соплей» может говорить о начальном этапе выздоровления пациента.
Желтовато-зеленый оттенок слизи говорит об острой форме гайморита. Желтые – что в носу появился гной. Зеленые «сопли» указывают на серьезный воспалительный процесс. Кровавые сгустки в выделениях из носа – совсем плохой признак, говорящий о крайней тяжелой форме болезни.
Отсутствие выделений
Случаи, когда гайморит проходит без слизистых выделений, редки.
Как правильно сморкаться
Чтобы избавиться от скопившейся слизи, пациенту нужно вовремя освобождать нос от «соплей», которые мешают дышать. Для того чтобы улучшить выход слизи, врачи рекомендуют использовать специальные средства, в том числе растительного происхождения. Они вызывают рефлекторную гиперсекрецию, снимают отек, в результате выделения лучше отходят и нос очищается. Хорошо помогает прочистить нос от скопившейся слизи морская вода. Она размягчает корочки и разжижает слизь, помогая ей беспрепятственно выйти из пазух носа.
Терапия
Гайморит лечат несколькими способами: безоперационным и операционным.
Операционный метод подразумевает прокол пазухи и механическую чистку носовых пазух от гноя.
Прокол помогает избавить пазуху от гноя и облегчить дыхание пациента. После чего нос промывают, убирая остатки слизи. Антибиотики и противовоспалительные средства завершают лечение.
Прокол могут делать несколько раз, если гноя слишком много и он возвращается через какое-то время. На этот случай ставят катетер. Чтобы пациента не мучить лишний раз болезненными проколами. Делают их под местным обезболивающим средством. Боль сохраняется и после процедуры.
Метод имеет противопоказания и осложнения, поэтому врачи стараются придерживаться другого вида лечения, пока позволяет форма гайморита – беспункционное лечение.
Это промывание носа, которое называется «кукушка». Это особый вид промывания носа, который безвреден, не слишком болезненный и не требует обезболивания. Сочетают с лазерной терапией: лазер снимает воспалительный процесс.
Синус-катетер ЯМИК – еще один вариант беспункционного лечения. Гной убирают с помощью смены давления. Запрещена при искривлении носовой перегородки.
Физиотерапия – в совокупности с медикаментозным лечением (антибиотики, противовоспалительные препараты, капли в нос и пр.) дает хороший результат. УВЧ, УФО снимают воспаление и боль. Имеются противопоказания.
Антигистаминные средства идут в дополнение к основной терапии. Средства от аллергии отлично снимают отек в случае аллергической природы насморка и последовавшего за ним отека.
Профилактика
Гайморит: симптомы, особенности лечения и правила профилактики
Гайморит – это воспалительный процесс в области гайморовой пазухи, расположенной в толще черепной кости над верхней челюстью, слева и справа. Этот процесс является одной из разновидностей синуситов (это общее название для воспалительных процессов в области придаточных пазух – лобной, гайморовой, решетчатой или клиновидной). Обычно воспалительный процесс затрагивает слизистые оболочки, выстилающие пазухи изнутри, реже затрагиваются более глубокие слои тканей, вплоть до костных структур. Обычно процесс возникает как осложнение вирусных или бактериальных инфекций в области носоглотки и верхних дыхательных путей.
Исходя из причины развития, механизмов формирования и симптомов, гайморит бывает нескольких типов. Выделение каждого из них важно для определения тактики лечения, прогноза и разработки мер профилактики.
Острый – развивается быстро, как осложнение ОРВИ, насморков, простудных заболеваний, воспаления в области корней зубов на верхней челюсти. Возбудители проникают через каналы, соединяющие пазухи с полостью носа с гайморовыми пазухами, размножаются в полости. Тело начинает активно вырабатывать иммунные клетки и слизь, чтобы обезвредить патогенные организмы. Если слизь закупорит проток пазухи, возникает давление на стенки, усиление воспалительного процесса. По мере очищения пазухи от содержимого воспалительный процесс постепенно затухает.
Хронический – воспалительный процесс, который длится более 4 недель, имеет вялое или волнообразное течение, с периодами обострений. Обычно возникает из-за не долеченной острой формы, наличия аденоидов, тонзиллитов, отитов.
Гнойный – обычно становится осложнением острой формы либо обострения хронического процесса, если процесс не лечится, предпринимаются попытки самолечения или пациент переносит инфекцию на ногах. Патогенные бактерии накапливаются в пазухах, в смеси с лейкоцитами образуют гнойное содержимое. Самое опасное осложнение при этой форме – прорыв гноя в полость черепа, поражение костных тканей, мозга.
Двусторонний – одна из тяжелых форм, поражение локализовано сразу в обеих пазухах – левой и правой. Нередко возникает как осложнение инфекций в полости рта и носоглотки, обычно грибковой или бактериальной. Обычно имеет острое течение, редко переходит в хроническую форму.
Аллергическое поражение возникает у пациентов, страдающих от чрезмерно активной реакции иммунной системы на различные вещества. Особенно часто эта форма синусита бывает при поллинозе, круглогодичном рините, реакции на плесень, пылевых клещей.
Катаральный – преимущественно бывает у детей. Он развивается при проникновении в полость пазух патогенных организмов, что формирует отек и раздражение слизистых. Считается самой легкой формой болезни, проходящей при активном лечении без осложнений и последствий.
Полипозная форма формируется при образовании полипозных разрастаний слизистых из-за чрезмерно быстрого деления клеток. Рост полипов могут провоцировать инфекции, травмы, велика роль наследственности.
Одонтогенный – формируется как результат серьезных проблем зубов, особенно 4-6 зуба на верхней челюсти, корни которых расположены в непосредственной близости от пазухи. Если возникают проблемы в области корней этих зубов, воспаление и нагноение может переходить на пазуху, она заполняется секретом и воспаляется.
Причины
Придаточные пазухи, включая гайморовы, созданы как естественный барьер на пути инфекций, фильтр для различных опасных веществ в воздухе. Они помогают согревать воздух, увлажнять его и очищать от примесей перед попаданием в гортань, и ниже по респираторному тракту. Основная причина воспаления и появления признаков гайморита – это проникновение бактерий, грибков или вирусов, аллергенов. Реже инфекция попадает с током крови из других, отдаленных очагов.
Нарушать работу пазух могут патологии иммунной системы, частые ОРВИ, респираторная форма аллергии, носительство патогенных бактерий в носоглотке (стафило-, стрепто- или менингококк).
Среди ключевых причин, которые могут привести к развитию гайморита, можно выделить:
Осложнения
Не все люди знают, как начинается гайморит, поэтому многие принимают симптомы за тяжелую простуду и лечатся самостоятельно. Это может привести к определенным осложнениям, отдаленным последствиям. Среди ключевых осложнений можно выделить поражения бронхов и распространение инфекции на легкие, развитие отитов (поражение среднего уха), переход болезни в хроническую форму.
Тяжелый и запущенный, своевременно не вылеченный гайморит может привести к воспалению внутренних органов – сердца, глаз, почек, поражению суставов и мозга, его оболочек. Если образуются гнойные полости в гайморовых пазухах, возможен прорыв гноя в кровь (возникает сепсис), проникновение его в соседние пазухи с развитием пансинусита, воспаление мозговых оболочек с явлениями менингита. Всех этих осложнений можно избежать при полноценном лечении гайморита под руководством лор-врача.
Симптомы и диагностика
Конечно, при развитии гайморита нужно немедленно обращаться к врачу, но как понять, что гайморит начался? Начальные признаки неспецифичные – это повышение температуры от незначительной до высокой, сильная слабость, заложенность носа или обильные густые выделения, болезненность в проекции пазух или в области лица.
Боль при гайморите может быть различной – от тупой, давящей до сильной, мучительной. Она локализуется в подглазничной области, может отдавать в область переносицы, лобную зону или верхние зубы. При надавливании на область пазух или наклонах головы вперед она усиливается, распространяясь по подглазничной области. Могут краснеть и отекать веки.
Врачи отмечают некоторые особенности того, как проявляется болезнь в определенных возрастных группах. Так, у взрослых самым ключевым признаком могут быть болевые ощущения, головная боль, нарушение восприятия запахов. Может меняться голос, он становится гнусавым, нос сильно заложен, выделяется полупрозрачная или желто-зеленая слизь. Высокая лихорадка типична для острой формы, при хроническом или аллергическом гайморите болезнь может протекать без температуры.
На фоне поражения пазух возможно слезотечение, неприятный привкус во рту, слабость, постоянное утомление, нарушения аппетита, расстройства сна, ознобы и приступы кашля.
Заразен ли гайморит? Само по себе воспаление – это результат влияния патогенных факторов, и это не заразно. Бактерии или вирусы, которые спровоцировали заболевание, могут передаваться от человека к человеку, но не обязательно вызовут поражение пазух.
Диагноз гайморита ставит лор-врач после проведения ряда тестов и осмотра пациента. Важно подробно рассказать, как началось заболевание, какие жалобы были ранее и имеются в данный момент. Врач осмотрит полость носа и глотку, прощупает проекцию пазух, определяя болезненность.
Дополнительно могут понадобиться КТ или МРТ придаточных пазух, рентгенограмма, УЗИ исследование, эндоскопия носоглотки, при необходимости – биопсия полипозных образований. Назначаются анализы крови, посевы отделяемой из носа слизи для определения флоры, чтобы подобрать необходимые препараты.
Как лечить у взрослого
Терапия болезни должна быть комплексной. Она направлена на борьбу с инфекцией, устранение воспаления, налаживание оттока слизи из пазух и улучшение носового дыхания. В неосложненных случаях возможно лечение гайморита дома под постоянным контролем оториноларинголога. В тяжелых случаях и при необходимости хирургического лечения пациент госпитализируется в стационар.
Возможно консервативное лечение с назначением антибактериальных препаратов, противовоспалительных средств, антигистаминных препаратов и различных капель, спреев для носа. Также применяют пункционное лечение или хирургические вмешательства. Выбор зависит от возраста пациента, вида патологии, тяжести состояния и возможных осложнений.
Многим пациентам назначают пункции (с местным обезболиванием) – они помогают удалить гнойное содержимое, помочь в оценке характера воспаления, плюс приносят существенное облегчение. После удаления содержимого пазухи промывают физраствором или фурациллином, вводят растворы антибиотиков и противовоспалительные препараты. Минус подобной тактики – не всегда достаточно одного прокола, поэтому требуется курс процедур в течение нескольких недель. Метод достаточно неприятный, имеет ряд противопоказаний и осложнений, процедура болезненна как во время прокола, так и после него.





