Чем лечить острый цистит у женщин с кровью лечение
Цистит или пиелонефрит
По статистике пиелонефрит (воспаление почечной лоханки) является одним из самых частых осложнений цистита [1]. В отличие от неосложненных инфекций нижних мочевыводящих путей, он может потребовать госпитализации в стационар и кардинального пересмотра схемы лечения [1].
Диагноз «цистит» или «пиелонефрит» специалист может поставить на основании клинической картины уже во время приема [2]. Существует мнение, что в инфекционный процесс вовлекаются в разной мере все мочевыводящие пути, и четко провести границу можно только дополнительного обследования [3].
Поэтому пациентам с хроническими рецидивирующими уретритами и циститами важно лечить заболевания под контролем врача и знать проявления инфекций нижних и верхних мочевыводящих путей, чтобы успеть вовремя обратиться за помощью.
Как связаны цистит и пиелонефрит?
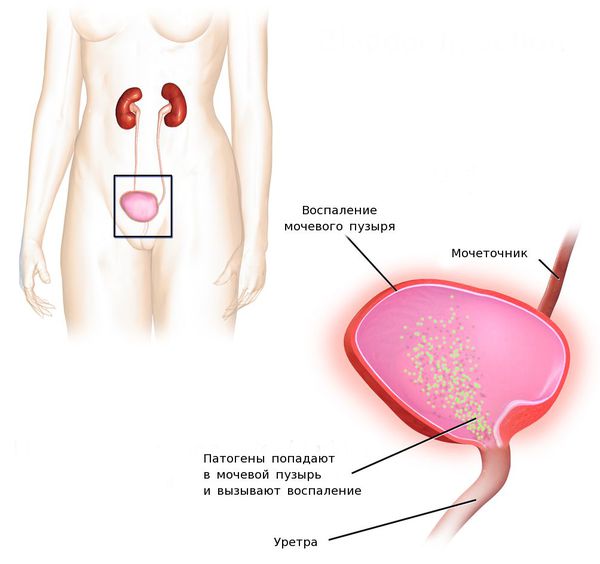
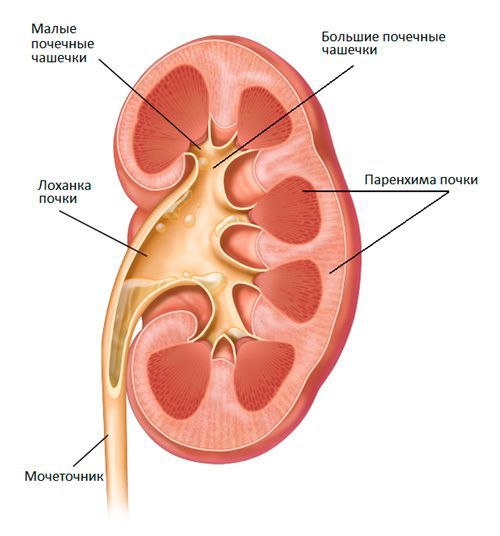
Чтобы ответить на этот вопрос, вспомним анатомию. Как устроена мочевыводящая система? Моча образуется в почках, а затем по системе малых и больших почечных чашечек собирается в лоханке (по-латински она называется «пиелос»). Вместе с мочеточниками лоханка относится к верхним мочевыводящим путям. Нижние мочевыводящие пути — это мочевой пузырь и уретра [4].
И если моча движется от почек к уретре, то инфекция, как правило, преодолевает этот путь в обратном направлении. Это называется инфицированием восходящим, или уриногенным путем. Конечно, это не единственный способ заразить лоханку вредоносными бактериями.
Существует также гематогенный путь: когда инфекционный агент заносится в почки через кровоток. При этом картина заболевания и его развитие отличаются, поскольку поражается не только лоханка, но и само вещество почки [5].
Причины и факторы риска инфекций мочевыводящих путей
Большинство причин циститов и пиелонефритов общие, но есть и некоторые особенности.
Инфекция
Встреча пациента с агрессивным возбудителем: как правило, это условно-патогенные обитатели микрофлоры кишечника и кожи, обладающие сродством к эпителию слизистой мочевыводящих путей (уропатогенные штаммы E.coli, Proteus vulg. и mirabilis, Klebsiella spp, Staphylococcus spp.), реже — возбудители болезней, передающихся половым путем. В последнее время исследователи отмечают, что устойчивые к лечению случаи инфекций мочевыводящих путей вызывают ассоциации микроорганизмов [2].
Анатомические особенности
Инфекциями мочевыводящих путей (циститы и уретриты) чаще болеют женщины. Это происходит потому, что их уретра шире и короче. Из-за индивидуальных особенностей или травм и спаек возможна гипермобильность нижнего участка уретры, что приводит к частым инфекциям после нарушений гигиены или даже полового акта [1].
Пиелонефриты развиваются на фоне простатита, хронического рецидивирующего цистита, аномалий развития почек и мочеточников, мочекаменной болезни, опухолей почек и др. Женщины болеют пиелонефритами в 2-4 раза чаще, чем мужчины. Прогрессированию мочевых инфекций также способствует беременность [5].
Нарушение пассажа мочи
К этой категории можно отнести слабости сфинктеров мочевого пузыря, пузырно-мочеточникового соединения, патологические рефлюксы (обратный заброс содержимого в мочевой пузырь, мочеточник, лоханку), турбулентный ток жидкости в уретре с наличием восходящих потоков, ведущих обратно в мочевой пузырь. Сюда же можно отнести такое состояние, как нейрогенный мочевой пузырь или гиперактивный мочевой пузырь, при котором нарушаются процессы сокращения и расслабления этого органа [3].
Факторы риска перехода цистита в пиелонефрит:
Симптомы цистита
Инфекции нижних мочевыводящих путей имеют яркую клинику, которую легко узнать. Несмотря на то, что выделяют острый и хронический цистит, их проявления в период обострения, как правило, похожи:
Важно отметить тот факт, что температура и симптомы интоксикации редки. Гипертермия бывает не выше 38 градусов, обычно до 37,5 и ниже. Во время осмотра врач обращает внимание на покраснение, припухлость, болезненность при пальпации области уретры и отсутствие патологических влагалищных выделений [1].
Существует категория осложненных циститов, которые могут проявляться высокой температурой, кровью в моче, нарушением оттока, недержанием мочи и другими симптомами [1].
Симптомы пиелонефрита
Пиелонефрит также может быть острым и хроническим. Так или иначе, в его клинике преобладают симптомы интоксикации:
Несмотря на то, что в клинике не доминируют болевые симптомы, состояние пациентов бывает объективно тяжелым. Они могут даже пребывать в спутанном состоянии сознания. Возможны шок и почечная недостаточность.
При стертой клинике беспокоит просто слабость, есть общее недомогание, и только дополнительные методы обследования позволяют выявить очаг инфекции [3,5].
Как отличить цистит от пиелонефрита
При проявлениях инфекций необходимо обратиться к специалисту. С подозрениями на цистит можно записаться к терапевту, урологу, нефрологу. Именно врач должен провести дифференциальную диагностику и отличить пиелонефрит от цистита.
На приеме
Во время опроса и осмотра пациента можно сделать первые выводы о том, что стало причиной обращения: цистит или пиелонефрит. В клинике цистита доминируют жалобы на нарушения мочеиспускания, а при воспалении почечной лоханки — слабость, общее недомогание и повышение температуры. Если инфекция имеет восходящее течение, то пациенты вспоминают, что болезнь начиналась с болей при мочеиспускании, но это необязательное условие [3].
В процессе осмотра при подозрении на пиелонефрит врач проверит симптомы болезненности в области проекции почек: справа и слева от позвоночника в области поясницы или чуть выше. При цистите более характерна боль над лобком [1,3,5,6].
Лабораторная диагностика
Назначают общий анализ мочи, крови, посев мочи, анализ по Нечипоренко, биохимию крови и мгновенные тесты на лейкоцитарную эстеразу и нитриты.
При цистите в моче могут присутствовать лейкоциты, бактерии, реже — белок (до 0,1 г/л) и эритроциты. В крови специфические изменения обнаруживаются не всегда, возможно незначительное повышение СОЭ и сдвиг лейкоформулы влево.
Пиелонефрит дает более угрожающую картину: изменение удельного веса мочи (повышение при остром и снижение при хроническом), лейкоциты, белок (от 3 более г/л), бактерии, эритроциты, клетки эпителия в моче. В крови высокая СОЭ, повышение числа лейкоцитов, сдвиг формулы влево, возможно появление токсической зернистости лейкоцитов.
При подозрении на пиелонефрит выполняется культуральное исследование мочи: осадок сеют на питательные среды, наблюдают рост колоний микроорганизмов и проводят их чувствительность к антибиотикам [1,3,5,6].
Инструментальная диагностика
На УЗИ можно понять, какие органы и структуры вовлечены в инфекционный процесс. При пиелонефрите происходит утолщение в области лоханки, увеличение пораженной почки в объеме, расширение чашечек и лоханки и другие изменения.
УЗИ при цистите выполняется скорее для исключения других заболеваний (инородных тел пузыря, пиелонефрита, опухолей и др.).
КТ и МРТ бывают необходимы при сопутствующих заболеваниях, тяжелом течении, появлении осложнений цистита или пиелонефрита.
Основной вывод: самостоятельно отличить цистит от пиелонефрита сложно, только врач с помощью дополнительных методов сможет точно сказать, какие именно мочевыводящие пути поражены инфекцией. Течение заболевания индивидуально, и клиника может быть стерта на фоне сопутствующих заболеваний или состояний. При подозрении на инфекции мочевыводящих путей нужно обязательно обращаться к специалисту, самолечение не допустимо.
Список литературы:
*В составе комплексной терапии Фитолизин ® Паста для приготовления суспензии для приема внутрь облегчает боль при цистите, вызванную воспалением и спазмом, за счет противовоспалительного и спазмолитического действия, облегчает частые позывы за счет спазмолитического действия.
Симптомы, причины и особенности лечения геморрагического цистита
Геморрагический цистит — разновидность острой инфекции мочевого пузыря и уретры. Отличительная черта болезни — окрашивание мочи в коричневый или розовый цвет из-за примесей крови. Это свидетельствует о серьезном поражении уротелия слизистой оболочке мочевого пузыря. Если наличие крови в урине можно определить на глаз, врачи говорят о проявлении макрогематурии. Геморрагический цистит, выявляемый лабораторно, — микрогематурия.
В клинике Dr.AkNer вы оперативно получите квалифицированную помощь в диагностике и лечении недуга.
Причины геморрагического цистита
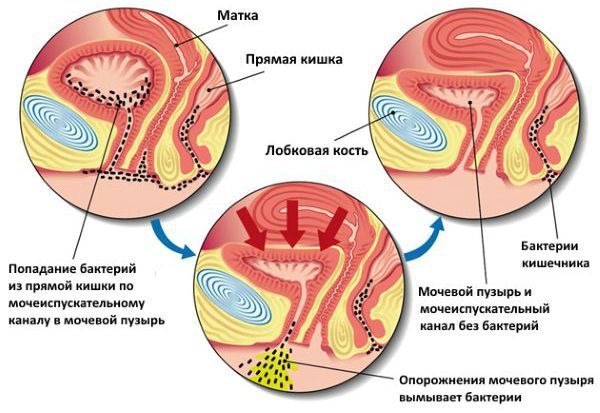
Заболеванию в большей степени подвержены женщины, чем мужчины. Это связано с особенностью строения уретры (инфекция легко проникает через короткий и широкий мочеиспускательный канал) и топографической близостью влагалища и заднего прохода.
В 80% случаев болезнь вызывается бактерией — кишечной палочкой, однако в некоторых случаях она имеет вирусную или грибковую этиологию. Центр урологии, гинекологии и репродуктологии в Москве DrAkNer оказывает услуги по лабораторной диагностике инфекций мочевого пузыря и уретры. Своевременно проведенное обследование пациентки позволяет врачу быстро назначить эффективное лечение острого и хронического геморрагического цистита.
К другим причинам появления кровяных сгустков в урине и дизурических явлений относятся:
В некоторых случаях примеси крови в моче — следствие аллергии, сахарного диабета, ожирения, климакса, проведения лучевого лечения опухолей малого таза.
Несмотря на то, что доля геморрагического цистита в общем числе случаев инфекций мочевого пузыря и уретры невелико (примерно 5-10%), при малейшем подозрении болезнь необходимо немедленно обратиться к врачу.
Симптомы геморрагического цистита
Диагностика и лечение геморрагического цистита у женщин
При постановке диагноза врач учитывает жалобы пациентки, а также принимает во внимание результаты анализов крови и мочи. Чтобы исключить другие болезни, которые провоцируют гематурию, доктор может назначить УЗИ мочевого пузыря и почек, а также МРТ-урографию или эндоскопическую цистоскопию.
Лечение этой формы цистита проходит под контролем уролога и гинеколога. В подавляющем большинстве случае циститы вызываются бактериями, поэтому пациенткам назначаются антибиотики общего спектра. Для лечения болезней, вызванных вирусами или грибками, используются противовирусные и противогрибковые препараты соответственно.
Снятию болевого синдрома способствуют спазмолитики и обезболивающие. В некоторых случаях может понадобиться промывание мочевого пузыря и гипергидрация глюкозой или физраствором. Для профилактики анемии применяются железосодержащие препараты. Немаловажную роль при лечении у женщин острого геморрагического цистита и заболеваний хронической формы играет диетотерапия. Во время лечения пациенткам рекомендуется избегать употребления жирной, острой, соленой и копченой пищи, газированных напитков и алкоголя. Для скорейшей стабилизации состояния врачи советуют пить клюквенный морс.
Попытки справиться с заболеванием самостоятельно часто приводят к осложнениям — заболеваниям почек или закупорке кровяными сгустками мочеиспускательного канала. Возможен также переход болезни из острой формы в хроническую. При соблюдении рекомендаций доктора купировать симптомы недуга удается через 5-7 дней после начала лечения.
Запишитесь на прием к врачам клиники DrAkNer по телефонам 8 (495) 098-03-03, 8 (926) 497-44-44 и получите квалифицированную помощь наших специалистов.
Задать вопрос или записаться на прием
Комплексная диагностика гинекологических заболеваний «Check-up»
Цены на услуги
Лицензии
Геморрагический цистит — разновидность острой инфекции мочевого пузыря и уретры. Отличительная черта болезни — окрашивание мочи в коричневый или розовый цвет из-за примесей крови. Это свидетельствует о серьезном поражении уротелия слизистой оболочке мочевого пузыря. Если наличие крови в урине можно определить на глаз, врачи говорят о проявлении макрогематурии. Геморрагический цистит, выявляемый лабораторно, — микрогематурия.
В клинике Dr.AkNer вы оперативно получите квалифицированную помощь в диагностике и лечении недуга.
Причины геморрагического цистита
Заболеванию в большей степени подвержены женщины, чем мужчины. Это связано с особенностью строения уретры (инфекция легко проникает через короткий и широкий мочеиспускательный канал) и топографической близостью влагалища и заднего прохода.
В 80% случаев болезнь вызывается бактерией — кишечной палочкой, однако в некоторых случаях она имеет вирусную или грибковую этиологию. Центр урологии, гинекологии и репродуктологии в Москве DrAkNer оказывает услуги по лабораторной диагностике инфекций мочевого пузыря и уретры. Своевременно проведенное обследование пациентки позволяет врачу быстро назначить эффективное лечение острого и хронического геморрагического цистита.
К другим причинам появления кровяных сгустков в урине и дизурических явлений относятся:
В некоторых случаях примеси крови в моче — следствие аллергии, сахарного диабета, ожирения, климакса, проведения лучевого лечения опухолей малого таза.
Несмотря на то, что доля геморрагического цистита в общем числе случаев инфекций мочевого пузыря и уретры невелико (примерно 5-10%), при малейшем подозрении болезнь необходимо немедленно обратиться к врачу.
Симптомы геморрагического цистита
Диагностика и лечение геморрагического цистита у женщин
При постановке диагноза врач учитывает жалобы пациентки, а также принимает во внимание результаты анализов крови и мочи. Чтобы исключить другие болезни, которые провоцируют гематурию, доктор может назначить УЗИ мочевого пузыря и почек, а также МРТ-урографию или эндоскопическую цистоскопию.
Лечение этой формы цистита проходит под контролем уролога и гинеколога. В подавляющем большинстве случае циститы вызываются бактериями, поэтому пациенткам назначаются антибиотики общего спектра. Для лечения болезней, вызванных вирусами или грибками, используются противовирусные и противогрибковые препараты соответственно.
Снятию болевого синдрома способствуют спазмолитики и обезболивающие. В некоторых случаях может понадобиться промывание мочевого пузыря и гипергидрация глюкозой или физраствором. Для профилактики анемии применяются железосодержащие препараты. Немаловажную роль при лечении у женщин острого геморрагического цистита и заболеваний хронической формы играет диетотерапия. Во время лечения пациенткам рекомендуется избегать употребления жирной, острой, соленой и копченой пищи, газированных напитков и алкоголя. Для скорейшей стабилизации состояния врачи советуют пить клюквенный морс.
Попытки справиться с заболеванием самостоятельно часто приводят к осложнениям — заболеваниям почек или закупорке кровяными сгустками мочеиспускательного канала. Возможен также переход болезни из острой формы в хроническую. При соблюдении рекомендаций доктора купировать симптомы недуга удается через 5-7 дней после начала лечения.
Запишитесь на прием к врачам клиники DrAkNer по телефонам 8 (495) 098-03-03, 8 (926) 497-44-44 и получите квалифицированную помощь наших специалистов.
Признаки и симптомы геморрагического цистита
Геморрагический цистит диагностируется из-за воспалительных процессов, происходящих в мочевом пузыре. В данном случае заболевание сопровождается выделением крови из мочевыводящих путей. Исходя из запущенности случая, ее объем бывает разным. При легком течении заболевания моча будет розоватого цвета, при тяжелом – коричневого.
Почему образуется геморрагический цистит?
Чаще всего причиной заболевания является инфицирование. У представителей мужского пола геморрагический цистит диагностируется на фоне наличия новообразований в предстательной железе.
Нередко очаги воспаления в полости пузыря происходят из-за перенесенных простудных болезней.
К самым частым причинам образования этой патологии стоит отнести:
Несмотря на то, что геморрагический цистит часто возникает из-за поражения мочевого пузыря вирусами, это заболевание также может носить грибковый или бактериальный характер.
Какие симптомы говорят о наличии проблемы?
При мочеиспускании может появляться кровь, окрашивающая всю мочу. В соответствии со стадией поражения органа, окрас мочи может варьироваться. Помимо этого симптома выделения обретают плохой запах. В более сложных случаях в мочу попадают сгустки крови.
Если геморрагический цистит не лечить на протяжении длительного времени, то может образоваться анемия, сопровождающаяся быстрой утомляемостью, слабостью, потерей сознания и одышкой.
К другим частым признакам наличия геморрагического цистита относят:
Если вовремя не пройти терапевтический курс, то заболевание может перерасти в хроническую форму. Через некоторое время симптомы могут облегчиться или вовсе исчезнуть, но кровь в моче остается.
Каких осложнений можно ожидать?
Самым серьезным осложнением геморрагического цистита является закупорка просвета мочевого пузыря кровяными сгустками. В результате такого явления моча не высвобождается, а скапливается в пузыре. Со временем он увеличивается в размерах, при этом риск его повреждения значительно повышается. Если пациент сталкивается с такой проблемой, то требуется срочная госпитализация, поскольку инфицироваться может весь организм.
Из-за свободного распространения микробов посредством кровеносных сосудов пораженных стенок органа может развиться заражение крови.
Запущенная форма геморрагического цистита может стать причиной поражения почек. В результате такого явления может диагностироваться пиелонефрит.
Способы диагностики заболевания
Геморрагический цистит можно выявить, пройдя специальное обследование, в число которого входят такие процедуры:
При обнаружении подозрительных симптомов, важно сразу обратиться за медицинской помощью. В худшем случае может случиться заражение крови и поражение других органов малого таза.
Методы лечения
Сразу нужно отметить, что лечить геморрагический цистит самостоятельно нельзя, поскольку схема лечения антибиотиками назначается индивидуально врачом.
Если в моче появляются сгустки крови, то лечение заболевания будет проходить в условиях стационара.
Лечение геморрагического цистита должно быть комплексным с применением антибиотиков, спазмолитических средств и антибактериальных препаратов. Практически во всех случаях врач дополняет лечение применением БАДов.
При комплексном лечении у пациентов улучшается работа мочевого пузыря.
Геморрагический цистит у женщин: диагностика и лечение
Синякова Л.А., Лоран О.Б., Косова И.В., Колбасов Д.Н., Незовибатько Я.И.
Сведения об авторах:
ВВЕДЕНИЕ
Лечение инфекций мочевых путей (ИМП) зачастую является сложной задачей, что в большинстве случаев обусловлено трудностями диагностики причин развития ИМП и выявления факторов риска, приводящих к постоянному рецидивированию заболевания. При первом посещении врач не может ответить на вопрос: «Является ли данный эпизод инфекции неосложненной ИМП?» Ведь только обследовав пациентку, можно установить причину развития дизурии, болей над лоном, макрогематурии и т.д. и назначить терапию согласно принятым рекомендациям. Только такой подход позволит избежать бесконтрольного приема антимикробных препаратов, в том числе и фторхинолонов, развития анитбиотикорезистентности, перехода инфекции в хроническую форму, нарушения нормального биоценоза кишечника и влагалища.
Бактерии семейства Enterobacterales являются наиболее частым этиологическим агентом развития ИМП, однако в ряде случаев никакого бактериального агента выявить не удается, а основным клиническим признаком наравне с дизурией является макрогематурия [1, 2]. В настоящее время все большее внимание уделяется влиянию вирусных инфекций на развитие ИМП как у взрослых, так и у детей 4. Явление вирусурии также достаточно активно обсуждается в литературе 7. По данным различных авторов, вирусы группы герпес-вирусов, папилломавирусов, аденовирусов могут являться причиной развития стойкой дизурии [5, 13]. Следует отметить, что герпес-вирусы: вирус простого герпеса (ВПГ) 1 и 2 типов, цитомегаловирус (ЦМВ), вирус Эпштейна-Барр (ВЭБ) способны вызывать вторичную иммуносупрессию и усугублять течение бактериальной инфекции, приводя к развитию рецидивов [11, 12, 14]. Прием антимикробных препаратов при наличии вирусной составляющей еще больше усугубляет процесс за счет подавления нормальной флоры.
Цель: изучить причины возникновения геморрагических циститов, разработать алгоритм обследования указанных пациенток, а также подобрать рациональную терапию.
МАТЕРИАЛЫ И МЕТОДЫ
В урологическое отделение ГБУЗ «ГКБ им. В.П. Демихова ДЗМ» за 2019 год была госпитализирована 61 пациентка с клинической картиной острого геморрагического цистита в возрасте от 18 до 89 лет (средний возраст составил 55,56±21,82 г.). Это составляет 59,2% от всех пациенток, госпитализированных в отделение по поводу воспалительных заболеваний нижних мочевых путей. Больным проводилось стандартное обследование: общий анализ мочи, посев мочи на флору и чувствительность к антибиотикам, ультразвуковое исследование почек и мочевого пузыря, цистоскопия по показаниям.
Учитывая высокую частоту наличия вирусных инфекций как этиологического фактора развития геморрагического цистита на базе кафедры урологии и хирургической андрологии ГБОУ ДПО РМАНПО Минздрава России был разработан алгоритм обследования указанной категории больных, дополнительно включающий метод полимеразной цепной реакции (ПЦР) первой порции мочи (соскоба из уретры) на наличие ВРГ 1 и 2 типов, ЦМВ, ВЭБ в период обострения, иммуноферментный анализ (ИФА) с определением иммуноглобулинов G и M к ВПГ 1 и 2 типов, ЦМВ и ВЭБ, посев отделяемого из влагалища на флору и чувствительность к антибиотикам с обязательным указанием количества лактобацилл.
По данному алгоритму на базе кафедры урологии и хирургической андрологии ГБОУ ДПО РМАНПО Минздрава России было обследовано 214 пациенток, из них 154 (72%) пациентки были в возрасте от 18 до 44 лет.
РЕЗУЛЬТАТЫ
При обследовании 61 пациентки в урологическом отделении ГБУЗ «ГКБ им. В.П. Демихова ДЗМ» выявлено, что передозировка антикоагулянтов у пациенток пожилого возраста, имеющих отягощенный кардиологический, неврологический анамнез (фибрилляция предсердий, хроническая ишемия головного мозга, перенесенное острое нарушение мозгового кровообращения и т.д.) как причина развития макрогематурии и дизурических явлений, имела место в 18% случаев (11 больных). Постлучевой цистит (лучевая терапия по поводу рака шейки матки в 2 случаях и рака влагалища у 1 пациентки) был у трех больных. Им выполнена трансуретральная резекция стенки мочевого пузыря и коагуляция кровоточащих сосудов). В двух случаях анамнестически имелась опухоль мочевого пузыря, однако гистологически рецидив опухоли не подтвержден. В остальных случаях пациентки заболели остро и в связи с выраженной дизурией и макрогематурией были госпитализированы в урологическое отделение.
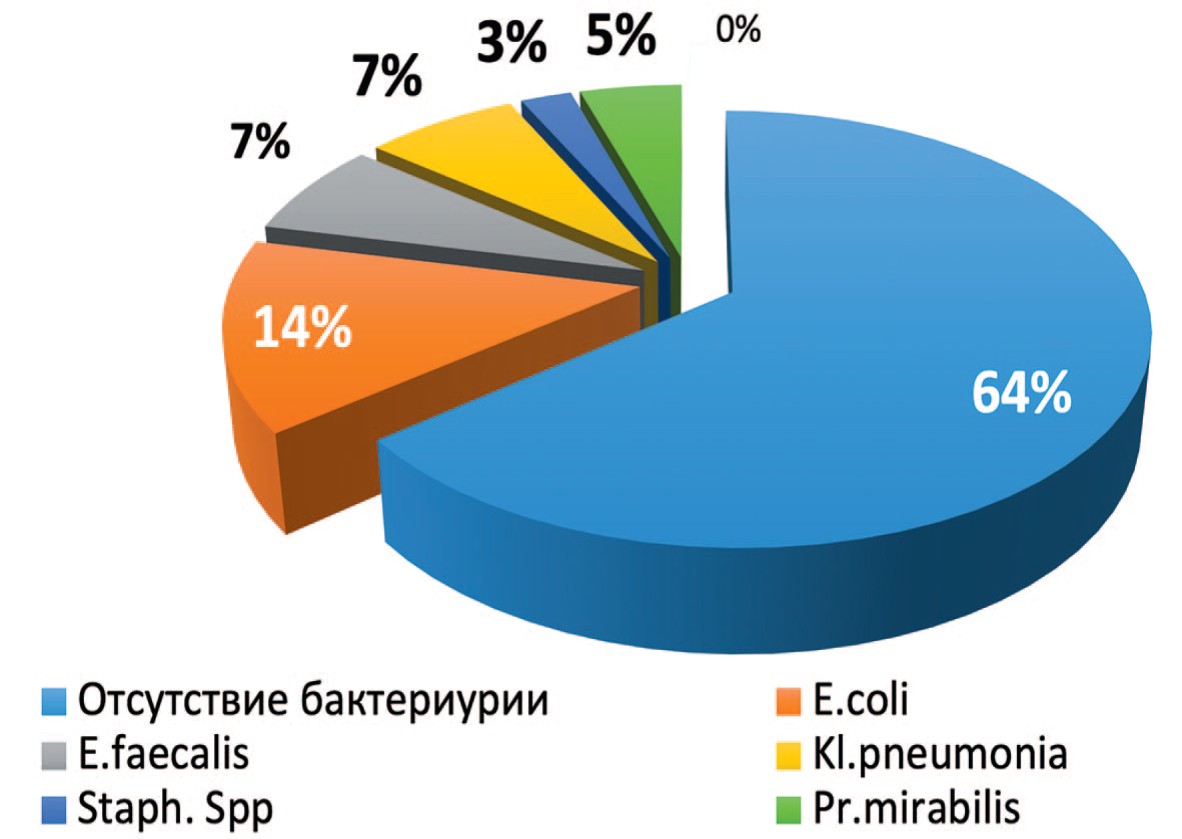
Рис. 1. Данные бактериологического анализа мочи
Fig. 1. The results of bacteriological analysis of urine
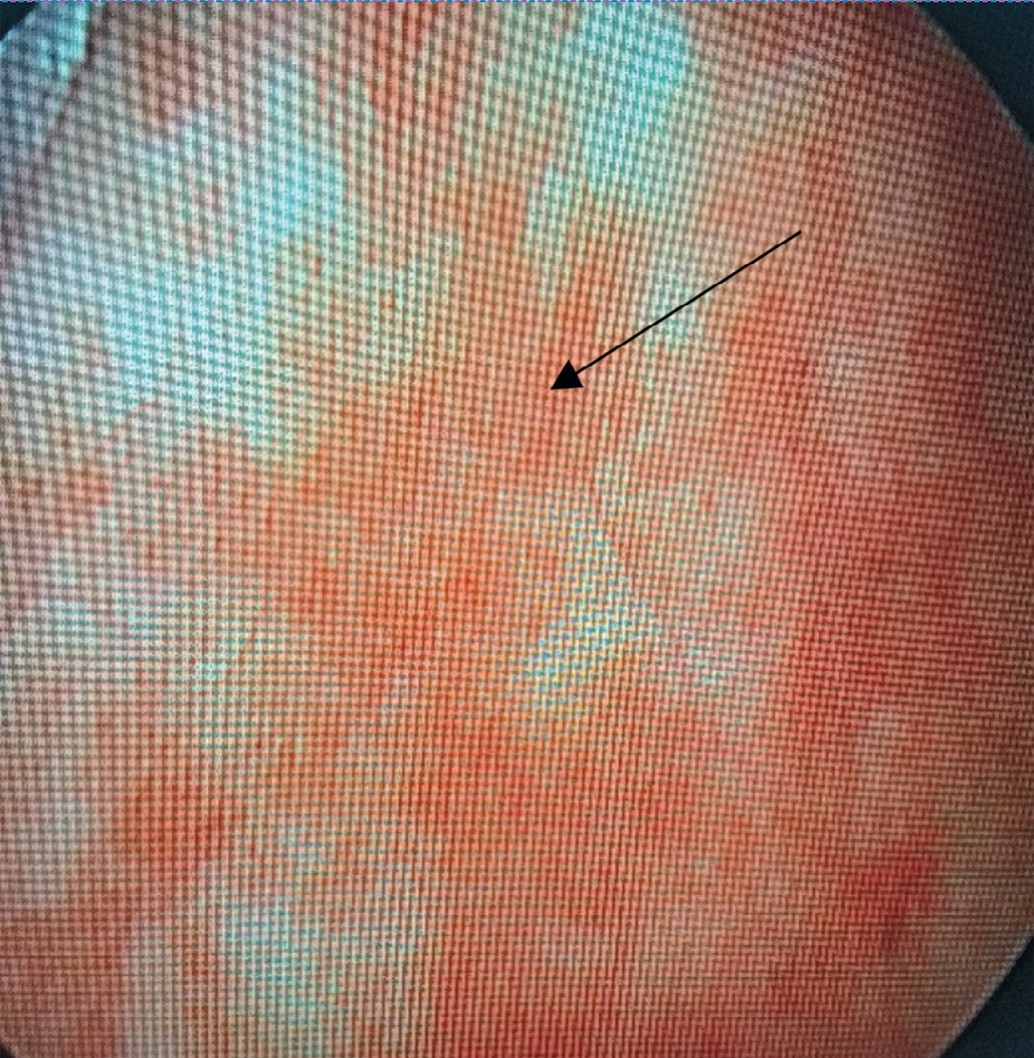
Отсутствие лейкоцитурии и бактериурии, наличие микро- или макрогематурии, стерильные посевы мочи, изменения, характерные для вирусного поражения стенки мочевого пузыря в виде множественных петехиальных кровоизлияний, выявленные нами при цистоскопии, позволили нам предположить именно вирусную этиологию заболевания (рис. 2).
Рис. 2. Цистоскопическая картина геморрагического цистита. Множественные петехиальные кровоизлияния
Fig. 2. Cystoscopic picture of hemorrhagic cystitis. Multiple petechial hemorrhages
Пациентки с геморрагическим циститом не нуждаются в госпитализации, однако наличие гематурии вызывает беспокойство и, как правило, они настаивают на госпитализации для исключения опухолевого процесса.
И таким образом доля геморрагических циститов предположительно вирусной этиологии, вирусных уретритов в структуре воспалительных заболеваний нижних мочевых путей увеличивается, что диктует необходимость создания потенциально нового алгоритма обследования этой категории больных и этиологически обоснованной терапии.
Подобный алгоритм был разработан на базе кафедры урологии и хирургической андрологии ГБОУ ДПО РМАНПО МЗ РФ (табл. 1).
Таблица 1. Алгоритм диагностики рецидивирующих (геморрагических) циститов
Table 1. Diagnostic algorithm for recurrent (hemorrhagic) urinary tract infections
ТЩАТЕЛЬНО СОБРАННЫЙ АНАМНЕЗ!
С выявлением таких факторов риска, как раннее начало половой жизни, частая смена половых партнеров, наличие инвазивных манипуляций, сопутствующие хронические гинекологические заболевания, дисбиозы влагалища. Наличие вирусных инфекций (лабиального и генитального герпеса, ЦМВ, ВЭБ, вируса папилломы человека (ВПЧ) как высокого, так и низкого онкогенного риска) у пациентки и ее половых партнеров. Наличие эрозии шейки матки, ассоциированной с ВПЧ и/или дисплазия эпителия (CIN) II-III ст, ВПЧ(+).
Наличие хронической герпесвирусной латентной инфекции (ХГВИ) выявлено у 83 (37%) из 214 обследованных пациенток на кафедре урологии и хирургической андрологии, что подтверждено данными анамнеза, результатами ИФА с увеличением уровня иммуноглобулинов G в десятки и сотни раз. Уровень антител к ВПГ 1 и 2 типов у пациенток с геморрагическим циститом без лейкоцитурии и стерильным бактериологическим посевом мочи достоверно выше, чем у пациенток с геморрагическим циститом и выявленным возбудителем в 2,6 раз (р
Геморрагический цистит: симптомы и лечение
Олег Иноземцев об особенной патологии мочевого пузыря
При геморрагическом цистите (ГЦ) поражение внутренней оболочки мочевого пузыря приводит к характерному симптому, отличающему ГЦ от остальных видов цистита, — выделению с мочой крови, или гематурии. Кровь окрашивает всю порцию мочи. Кровь в моче может быть в различных количествах в зависимости от тяжести поражения. При лёгких формах ГЦ моча может иметь лишь слегка розоватый оттенок, а при более тяжелых — моча приобретает грязно-коричневый цвет. Помимо общего окрашивания мочи в красный цвет, иногда можно наблюдать в моче сгустки крови различного размера. Гематурия сопровождается учащенными позывами и весьма болезненным мочеиспусканием. У взрослых ГЦ встречается чаще, чем у детей, а у женщин чаще, чем у мужчин.
Острый инфекционный цистит встречается в основном у женщин (анатомия уретры такая) и, как следствие, ГЦ — тоже у женщин. Иногда он проходит на фоне приема растительных уросептиков, но чаще приходится назначать антибиотики недельным курсом.
Этиология
Геморрагический цистит — это морфологический вариант острого цистита, который традиционно (в 80 % случаях) вызван e. coli. Также ГЦ связывают с аденовирусом 7, 11, 21, и 35 серотипов, паповавирусом, гриппом А.ГЦ встречается у лиц, которые проходили химиотерапию высокими дозами циклофосфамида, и возможен на фоне приема антибиотиков и ряда других препаратов.
Риск развития геморрагического цистита возрастает в следующих группах:
Следует отметить, что в зарубежных источниках в рамках ГЦ рассматриваются также лучевые циститы с кровотечением. Лучевой цистит — распространенный побочный эффект лучевой терапии; следствие повреждения клеток слизистой оболочки мочевого пузыря. Эндоскопическая картинка при лучевом ГЦ представлена на рисунке 1.
Рисунок 1. Неоваскуляризация слизистой мочевого пузыря, связанная с лучевым циститом. При растяжении эти тонкостенные сосуды могут рваться, приводя к макрогематурии и формированию подслизистых гематом. Источник: emedicine.medscape.com
Клиническая картина и симптомы геморрагического цистита
Геморрагический цистит проявляется по‑разному, в зависимости от формы заболевания. Клиника острого геморрагического цистита незначительно отличается от проявлений обычного цистита, с той лишь разницей, что в моче присутствует кровь. Начало заболевания характеризуется учащением мочеиспускания. Причем мочи при каждом мочеиспускании выделяется очень мало, а вот позывы к мочеиспусканию частые и могут достигать до 40 и более раз в сутки. Как правило, акт мочеиспускания сопровождается сильной резью, болью и чувством жжения в мочеиспускательном канале. Также присутствует болезненное ощущение внизу живота, в проекции мочевого пузыря. Моча на первый взгляд визуально может казаться вполне нормальной, но при микроскопическом исследовании обнаруживаются эритроциты в большом количестве. Но чаще всего кровь в моче видна невооруженным глазом в виде кровяных сгустков или же вся порция мочи окрашивается в красный цвет.ГЦ инфекционного генеза сопровождается неспецифическими признаками общей интоксикации организма: слабостью, ознобом, головной болью.
При остром геморрагическом цистите гематурия купируется на фоне приема антибиотиков на вторые сутки, гемостатики назначать не приходится.
Диагностика
Геморрагический цистит обычно распознаётся по клиническим проявлениям: учащённое мочеиспускание с болями и гематурия (обычно видимая невооружённым глазом). За наличие ГЦ «говорят» и лабораторные данные: в общем анализе крови — лейкоцитоз, повышение СОЭ, свидетельствующие о воспалительном процессе; в общем анализе мочи можно наблюдать большое количество эритроцитов (состав и форма эритроцитов, их количество неспецифичны), присутствуют лейкоциты и белок. При инфекционной природе геморрагического цистита обнаруживается бактериурия.
Для исключения других причин гематурии возможно проведение следующих визуализирующих исследований: УЗИ почек и мочевого пузыря, КТ-урография, КТ без контраста, МРТ-урография, внутривенная пиелография.
Как лечить геморрагический цистит?
Основная задача при лечении ГЦ — это устранение этиологического фактора. Учитывая, что чаще всего ГЦ развивается при инфекции e. coli, то до получения результатов бакпосева мочи оправданна эмпирическая антибактериальная терапия. Хорошо помогают пероральные цефалоспорины курсом на 6–7 дней с эффектом на 2–3‑е сутки. Растительные уросептики используют в комплексе с антибиотиками как дополнительное противовоспалительное средство. Если причиной развития ГЦ стал прием медикаментов, в том числе химиотерапия, то необходимо провести замену лекарственных препаратов на менее токсичные или сменить схему лечения. Снять симптомы общей интоксикации поможет дезинтоксикационная терапия в виде обильного питья; противовоспалительные и жаропонижающие средства. Болевой синдром купируется спазмолитиками. Пациенты с выраженной макрогематурией должны соблюдать постельный режим. При отсутствии лечения бактериальный ГЦ может переходить в хроническую форму. В целом заболевание протекает благополучно, и прогноз для пациентов хороший.
Нашли ошибку? Выделите текст и нажмите Ctrl+Enter.
Что такое острый цистит? Причины возникновения, диагностику и методы лечения разберем в статье доктора Колесников Д. Л., хирурга со стажем в 13 лет.
Определение болезни. Причины заболевания
Острым циститом ( Acute cystitis) болеют преимущественно женщины. Это связано с анатомо-физиологическим строением женского организма — у женщин короткая уретра, наружное отверстие уретры расположено ближе к прямой кишке, чем у мужчин. Половина женщин в мире в течение жизни имели, по крайней мере однократно, эпизод цистита [12][19]. В России ежегодно регистрируется более 30 млн новых случаев цистита [12][19]. Чаще заболеванием страдают женщины в возрасте от 25 до 30 лет или старше 55 лет [1][6].
Острый цистит – это состояние, прежде всего возникающее у небеременных женщин пременопаузального возраста, не имеющих анатомических и функциональных нарушений мочевыводящих путей, а также на фоне полного здоровья [12][19]. У женщин пожилого возраста мочеполовые симптомы необязательно обусловлены циститом.
Существуют редкие неинфекционные формы острого цистита, связанные с физическими воздействиями. Например ионизирующее излучение при прохождении лучевой терапии часто становится причиной острого лучевого цистита.
Основные симптомы:
При типичном развитии острого цистита общее самочувствие сохраняется на удовлетворительном уровне, многие пациенты продолжают вести обычную повседневную жизнь.
В большинстве случаев к развитию острого цистита приводит жизнедеятельность бактерий:
Существует небольшая группа циститов, развивающихся после применения медицинских препаратов. Типичный пример возникновения острого цистита — возникающий после внутрипузырного введения вакцины БЦЖ (живые микобактерии вакцинного штамма бацилл Кальмета-Герена) в мочевой пузырь при иммунотерапии неинвазивного рака мочевого пузыря.
Провоцирующими факторами для возникновения острого цистита являются:
У мужчин острый цистит развивается редко и обычно является осложнением другого заболевания, например уретрита или простатита, а также следствием аденомы простаты.
Симптомы острого цистита
Появление симптомов острого цистита носит внезапный характер, заболевание может развиться за несколько часов. Часто пациенты отмечают наличие провоцирующего фактора, например общего переохлаждения или сексуальной активности. Если в течение шести месяцев происходит два и более острых эпизода, то в таких случаях говорят о рецидивирующем цистите.
Наиболее частые проявления острого цистита:
Часто у молодых женщин симптомы острого цистита могут быть связаны с половым актом, появлением нового полового партнёра, использованием спермицидов, наличием камней в почках или аномалий мочевыводящих путей, сахарного диабета и др. [12] [19]
Патогенез острого цистита
Проникновение патогенных микроорганизмов в мочевой пузырь возможно следующими путями:
После попадания уропатогенов на слизистую мочевого пузыря происходит их фиксация и «противостояние» возбудителя защитным клеткам слизистой оболочки органа. Фиксация уропатогенов к слизистой оболочке осуществляется за счёт так называемых адгезинов — ворсинок, среди которых наиболее изучены тип 1, Р и S. Тип 1 — это маннозо-чувствительный тип. В дальнейшем зафиксированные уропатогены на слизистой оболочке мочевого пузыря начинают формировать над собой защитную биоплёнку. Благодаря биоплёнкам уропатогены могут оставаться достаточно долго неуязвимыми и периодически вызывать обострения цистита [12][18][19][20].
В мочевом пузыре появляются признаки воспалительного процесса — боль в связи с раздражением болевых рецепторов в подслизистом слое, отёк и покраснение слизистой, локальное повышение температуры в мочевом пузыре и нарушение его функций. При проникновении бактерий в подслизистый слой возможно разрушение микроциркуляторного русла с развитием геморрагического цистита, при котором кровь из повреждённых мелких сосудов изливается внутрь мочевого пузыря, из-за чего в моче появляются примеси крови.
Классификация и стадии развития острого цистита
По этиологии выделяют:
По течению воспалительного процесса делят:
По характеру морфологических изменений:
С учётом развития осложнения острый цисит подразделяют на:
Также выделяют внебольничный и внутрибольничный цистит. Внутрибольничный цистит отличается наличием устойчивых бактерий к тем или иным антибиотикам [12][19].
Осложнения острого цистита
К основным осложнениям острого цистита относятся: острый пиелонефрит, хронический цистит и гематурия.
Острый пиелонефрит — это воспаление почек, обусловленное инфекционным агентом с поражением паренхимы, чашечно-лоханочного комплекса и волокнистой соединительной ткани почки.
Хронический цистит — клиническая картина при обострении соответствует острому циститу, но симптомы менее выражены, температура зачастую не поднимается выше 37,5 °С. Нередко при хроническом цистите не удаётся выявить взаимосвязь с инфекционным агентом, поэтому антибактериальная терапия нужна не всегда.
Гематурия (геморрагический цистит). При проникновении бактерий в более глубокий слой (подслизистый) происходит разрушение микроциркуляторного русла, которое проявляется микрокровоизлияниями в слизистой оболочке. Гематурия при остром цистите протекает относительно доброкачественно и редко приводит к тяжёлым последствиям, таким как анемия, коллапс и шок. Более злокачественное течение гематурия приобретает у лиц, принимающих препараты, препятствующие тромбообразованию.
При обширном поражении подслизистого слоя возможно развитие грозного осложнения — тампонады мочевого пузыря массивным сгустком крови. При заболевании просвет мочевого пузыря заполняется сгустками, вследствие чего повышается давление внутри мочевого пузыря, в мочеточниках и почках. Часто проявляется задержкой и отсутствием самостоятельного мочеиспускания с резкими болями над лоном. Осложнение требует незамедлительной госпитализации в хирургический стационар, так как может привести к острой почечной недостаточности.
Диагностика острого цистита
При неосложнённом течении болезни для постановки диагноза достаточно осмотра у врача-уролога, наличия вышеописанных жалоб и общего анализа мочи.
При остром цистите в общем анализе мочи обнаруживаются лейкоциты, бактерии, белок. Анализ мочи может быть выполнен как при помощи лабораторного анализатора, так и при помощи тест-полосок (положительный тест на нитриты и лейкоцитарную эстеразу свидетельствует о цистите).
Если в течение четырёх недель симптомы острого неосложненного цистита не прошли, несмотря на проводимое лечение, или прошли, но вернулись через две недели, то показано выполнение посева мочи с определением чувствительности к антибиотикам[12][19].
На посев сдаётся средняя порция утренней мочи и желательно сразу её отправить на анализ, если это невозможно, то мочу желательно до отправки хранить при температуре от +2 до +8.
В национальных российских клинических рекомендациях также рекомендовано выполнить бактериологическое исследование влагалищного содержимого и анализ на инфекции, передаваемые половым путём.
В последнее время для диагностики рецидивного цистита (при условии отсутствия роста на обычном посеве) применяют анализ на микробиом при помощи техники расширенного количественного посева мочи и генного секвенирования [20]. Раньше общепринято было считать, что моча стерильна, однако это не так. Моча не стерильна. Следует помнить, что часто бактерии в моче можно не обнаружить, ведь порой бактерии могут проникать внутрь клеток слизистого слоя мочевого пузыря с формированием защитных пленок [12][19].
Если возможности оценить микробиом нет, а посев оказался «чистым», но при этом присутствуют клинические симптомы цистита, то мочу можно отправить на посев для исключения Ureaplasma urealyticum или Mycoplasma hominis [12][19].
Осмотр в кресле у пациенток с рецидивной формой цистита является обязательной частью: исключаются влагалищная эктопия и/или гипермобильность наружного отверстия уретры, выделение из наружного отверстия уретры, наличие воспаления около уретральных желез, оценивается состояние слизистой влагалища или его выпадения и т. д. Вероятность инфицирования значительно возрастает при влагалищной эктопии и/или гипермобильности наружного отверстия уретры.
Влагалищная эктопия — расположение наружного отверстия уретры на границе или на передней стенке влагалища.
Гипермобильность — повышенная подвижность наружного отверстия и дистального отдела уретры у женщин в связи с наличием уретрогименальных спаек. При каждом половом акте происходит смещение наружного отверстия уретры во влагалище, ввиду чего осуществляется непрерывный ретроградный заброс микрофлоры влагалища в уретру, которая в свою очередь является постоянным источником инфицирования нижних мочевыводящих путей. Эта разновидность цистита получила название посткоитальный цистит.
Ультразвуковое исследование почек и мочевого пузыря выполняется всем пациенткам с рецидивной формой цистита, учитывая безопасность метода и потенциальную полезность.
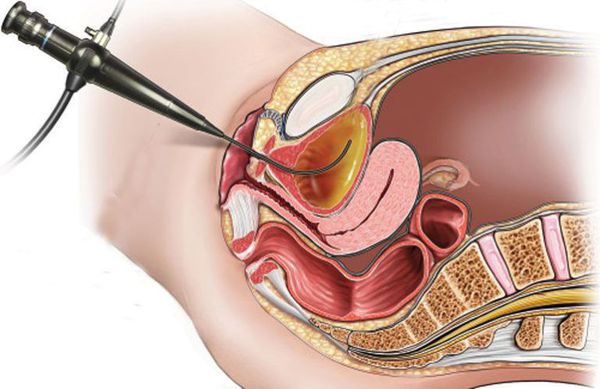
Цистоскопию рекомендовано выполнять при отсутствии эффекта от проводимой терапии, с частыми рецидивами, связанным с бактериальной инфекцией и/или при наличии предрасполагающих факторов риска (аномалии мочевых путей, камни, опухоли). Цистоскопия представляет собой эндоскопическое исследование, которое выполняется цистоскопом, введённым в уретру, позволяющее осмотреть слизистую мочевого пузыря.
Лечение острого цистита
Алгоритм лечения острого цистита:
Если цистит носит рецидивный характер, то антибиотик выбирается по результатам посева мочи.
Этиологическое лечение (направленное на устранение причины и условий развития болезни)
При рецидивах острого цистита в последнее время всё чаще используют препараты бактериофагов — лекарства на основе вирусов, избирательно, словно снайперским огнём, уничтожающих бактерии. Чаще всего бактериофаги размножаются внутри бактерий и вызывают их распад на фрагменты.
У пациенток с рецидивирующим циститом, который имеет прямую зависимость с половым актом (посткоитальный цистит) и при наличии глубоко расположенного наружного отверстия уретры используется хирургическое лечение. Операция, направленная на перемещение (транспозицию) уретры имеет высокий процент успеха.
Патогенетическое лечение (направленное на устранение или подавление механизмов развития болезни)
Заместительная гормональная терапия. В постменопаузальном периоде у женщин резко снижается уровень эстрогенов. Эстрогены являются одним из факторов защиты слизистой мочевого пузыря, при снижении ослабляются защитные механизмы слизистой. Возможно введение через уретру или через влагалище гормональных препаратов, содержащих эстрогены.
Если причиной острого цистита является обструктивная уропатия (затруднённое отхождение мочи, связанное с сужением просвета уретры), то после купирования острого периода и ликвидации инфекционного агента проводится хирургическая коррекция — установка цистостомы (специальной дренажной трубки), пластика уретры и т. д.
Симптоматическое лечение (уменьшающее проявления болезни)
НПВС (нестероидные противовоспалительные средства) — большая группа лекарственных средств, обладают обезболивающим, жаропонижающим и противовоспалительным эффектами, уменьшают боль, лихорадку и воспаление. Наиболее известные представители НПВС: аспирин, парацетамол, ибупрофен, диклофенак.
Феназопиридин — данный препарат, попадая с мочой в мочевой пузырь, воздействует на слизистую оболочку нижних мочевых путей, оказывая местное действие. Это способствует уменьшению боли над лоном, жжения и снижению частоты мочеиспускания. Эффект появляется быстро, в считанные часы.
Прогноз. Профилактика
Профилактика заключается:
На сегодняшний день рекомендации по использованию различных препаратов таких как: клюква, влагалищные эстрогены, пробиотики в виде влагалищных свечей, метенамин (Уротропин), D-Манноза, внутрипузырное введение гиалуроновой кислоты и хондроитина сульфата с целью восстановления поверхностного защитного слоя слизистой мочевого пузыря могут иметь положительный эффект, однако их использование имеет слабо доказанный эффект.
Геморрагический цистит у женщин: диагностика и лечение
Синякова Л.А., Лоран О.Б., Косова И.В., Колбасов Д.Н., Незовибатько Я.И.
Сведения об авторах:
ВВЕДЕНИЕ
Лечение инфекций мочевых путей (ИМП) зачастую является сложной задачей, что в большинстве случаев обусловлено трудностями диагностики причин развития ИМП и выявления факторов риска, приводящих к постоянному рецидивированию заболевания. При первом посещении врач не может ответить на вопрос: «Является ли данный эпизод инфекции неосложненной ИМП?» Ведь только обследовав пациентку, можно установить причину развития дизурии, болей над лоном, макрогематурии и т.д. и назначить терапию согласно принятым рекомендациям. Только такой подход позволит избежать бесконтрольного приема антимикробных препаратов, в том числе и фторхинолонов, развития анитбиотикорезистентности, перехода инфекции в хроническую форму, нарушения нормального биоценоза кишечника и влагалища.
Бактерии семейства Enterobacterales являются наиболее частым этиологическим агентом развития ИМП, однако в ряде случаев никакого бактериального агента выявить не удается, а основным клиническим признаком наравне с дизурией является макрогематурия [1, 2]. В настоящее время все большее внимание уделяется влиянию вирусных инфекций на развитие ИМП как у взрослых, так и у детей 7. Явление вирусурии также достаточно активно обсуждается в литературе 8. По данным различных авторов, вирусы группы герпес-вирусов, папилломавирусов, аденовирусов могут являться причиной развития стойкой дизурии [5, 13]. Следует отметить, что герпес-вирусы: вирус простого герпеса (ВПГ) 1 и 2 типов, цитомегаловирус (ЦМВ), вирус Эпштейна-Барр (ВЭБ) способны вызывать вторичную иммуносупрессию и усугублять течение бактериальной инфекции, приводя к развитию рецидивов [11, 12, 14]. Прием антимикробных препаратов при наличии вирусной составляющей еще больше усугубляет процесс за счет подавления нормальной флоры.
Цель: изучить причины возникновения геморрагических циститов, разработать алгоритм обследования указанных пациенток, а также подобрать рациональную терапию.
МАТЕРИАЛЫ И МЕТОДЫ
В урологическое отделение ГБУЗ «ГКБ им. В.П. Демихова ДЗМ» за 2019 год была госпитализирована 61 пациентка с клинической картиной острого геморрагического цистита в возрасте от 18 до 89 лет (средний возраст составил 55,56±21,82 г.). Это составляет 59,2% от всех пациенток, госпитализированных в отделение по поводу воспалительных заболеваний нижних мочевых путей. Больным проводилось стандартное обследование: общий анализ мочи, посев мочи на флору и чувствительность к антибиотикам, ультразвуковое исследование почек и мочевого пузыря, цистоскопия по показаниям.
Учитывая высокую частоту наличия вирусных инфекций как этиологического фактора развития геморрагического цистита на базе кафедры урологии и хирургической андрологии ГБОУ ДПО РМАНПО Минздрава России был разработан алгоритм обследования указанной категории больных, дополнительно включающий метод полимеразной цепной реакции (ПЦР) первой порции мочи (соскоба из уретры) на наличие ВРГ 1 и 2 типов, ЦМВ, ВЭБ в период обострения, иммуноферментный анализ (ИФА) с определением иммуноглобулинов G и M к ВПГ 1 и 2 типов, ЦМВ и ВЭБ, посев отделяемого из влагалища на флору и чувствительность к антибиотикам с обязательным указанием количества лактобацилл.
По данному алгоритму на базе кафедры урологии и хирургической андрологии ГБОУ ДПО РМАНПО Минздрава России было обследовано 214 пациенток, из них 154 (72%) пациентки были в возрасте от 18 до 44 лет.
РЕЗУЛЬТАТЫ
При обследовании 61 пациентки в урологическом отделении ГБУЗ «ГКБ им. В.П. Демихова ДЗМ» выявлено, что передозировка антикоагулянтов у пациенток пожилого возраста, имеющих отягощенный кардиологический, неврологический анамнез (фибрилляция предсердий, хроническая ишемия головного мозга, перенесенное острое нарушение мозгового кровообращения и т.д.) как причина развития макрогематурии и дизурических явлений, имела место в 18% случаев (11 больных). Постлучевой цистит (лучевая терапия по поводу рака шейки матки в 2 случаях и рака влагалища у 1 пациентки) был у трех больных. Им выполнена трансуретральная резекция стенки мочевого пузыря и коагуляция кровоточащих сосудов). В двух случаях анамнестически имелась опухоль мочевого пузыря, однако гистологически рецидив опухоли не подтвержден. В остальных случаях пациентки заболели остро и в связи с выраженной дизурией и макрогематурией были госпитализированы в урологическое отделение.
Рис. 1. Данные бактериологического анализа мочи
Fig. 1. The results of bacteriological analysis of urine
Отсутствие лейкоцитурии и бактериурии, наличие микро- или макрогематурии, стерильные посевы мочи, изменения, характерные для вирусного поражения стенки мочевого пузыря в виде множественных петехиальных кровоизлияний, выявленные нами при цистоскопии, позволили нам предположить именно вирусную этиологию заболевания (рис. 2).
Рис. 2. Цистоскопическая картина геморрагического цистита. Множественные петехиальные кровоизлияния
Fig. 2. Cystoscopic picture of hemorrhagic cystitis. Multiple petechial hemorrhages
Пациентки с геморрагическим циститом не нуждаются в госпитализации, однако наличие гематурии вызывает беспокойство и, как правило, они настаивают на госпитализации для исключения опухолевого процесса.
И таким образом доля геморрагических циститов предположительно вирусной этиологии, вирусных уретритов в структуре воспалительных заболеваний нижних мочевых путей увеличивается, что диктует необходимость создания потенциально нового алгоритма обследования этой категории больных и этиологически обоснованной терапии.
Подобный алгоритм был разработан на базе кафедры урологии и хирургической андрологии ГБОУ ДПО РМАНПО МЗ РФ (табл. 1).
Таблица 1. Алгоритм диагностики рецидивирующих (геморрагических) циститов
Table 1. Diagnostic algorithm for recurrent (hemorrhagic) urinary tract infections
ТЩАТЕЛЬНО СОБРАННЫЙ АНАМНЕЗ!
С выявлением таких факторов риска, как раннее начало половой жизни, частая смена половых партнеров, наличие инвазивных манипуляций, сопутствующие хронические гинекологические заболевания, дисбиозы влагалища. Наличие вирусных инфекций (лабиального и генитального герпеса, ЦМВ, ВЭБ, вируса папилломы человека (ВПЧ) как высокого, так и низкого онкогенного риска) у пациентки и ее половых партнеров. Наличие эрозии шейки матки, ассоциированной с ВПЧ и/или дисплазия эпителия (CIN) II-III ст, ВПЧ(+).
Наличие хронической герпесвирусной латентной инфекции (ХГВИ) выявлено у 83 (37%) из 214 обследованных пациенток на кафедре урологии и хирургической андрологии, что подтверждено данными анамнеза, результатами ИФА с увеличением уровня иммуноглобулинов G в десятки и сотни раз. Уровень антител к ВПГ 1 и 2 типов у пациенток с геморрагическим циститом без лейкоцитурии и стерильным бактериологическим посевом мочи достоверно выше, чем у пациенток с геморрагическим циститом и выявленным возбудителем в 2,6 раз (р