Чем лечить пеленочный дерматит лечение
В педиатрической практике пеленочный дерматит относят к контактному виду дерматозов, в большинстве случаев возникает у грудничков ввиду ношения подгузников или пеленок. Другое название патологии – опрелость.
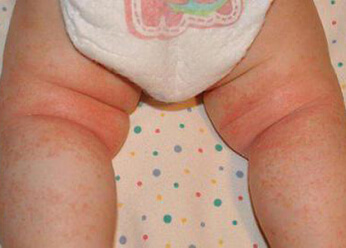
Пеленочный дерматит на фото
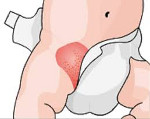
Фото 1.
Пеленочный дерматит
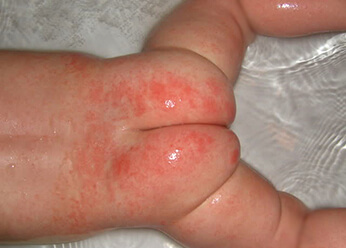
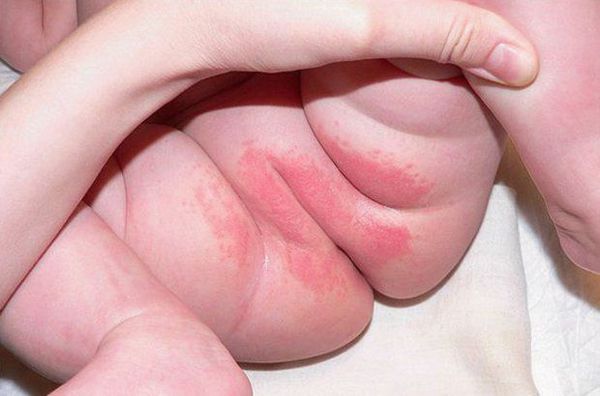
Фото 2.
Пеленочный дерматит
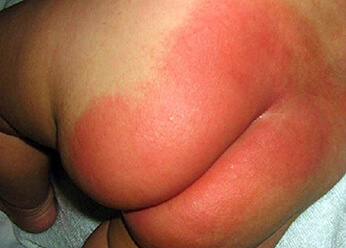
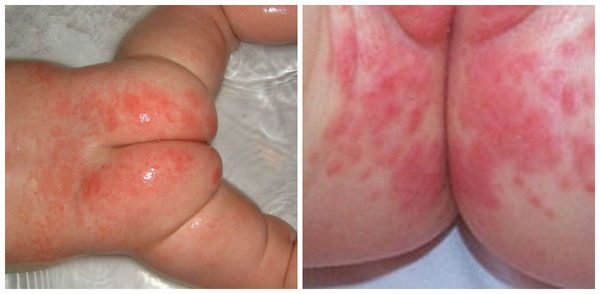
Фото 3.
Пеленочный дерматит
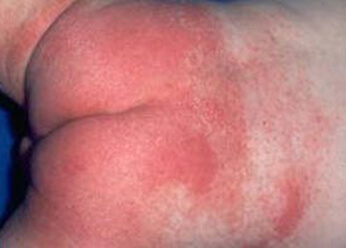
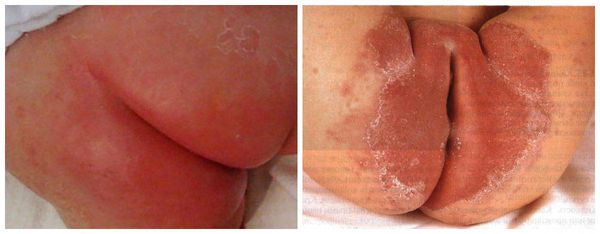
Фото 4.
Пеленочный дерматит
Причины пеленочного дерматита
Частота возникновения пеленочного дерматита именно у грудничка (дети до 12 месяцев) связана с физиологическим строением кожных покровов. Незрелость эпидермиса, слаборазвитые соединительнотканные структуры дермы, несформированная терморегуляция и иммунный ответ приводят к повреждению кожи и снижению защитной функции. По фото можно увидеть, локализация процесса ограничивается зоной промежности, внутренней поверхностью бедер, областью ануса и ягодиц, а именно в местах наибольшего контакта с экзогенным раздражителем.
Факторы, приводящие к пеленочному дерматиту:
К пеленочному дерматиту у детей может присоединяться грибковая инфекция. Назначение приема антибактериальных препаратов ведет к нарушению микрофлоры, повышению активности и размножения дрожжеподобного грибка рода Candida. Изучение фото помогает рассмотреть белые наслоения, которые легко отделяются от поверхности, кожа при этом интенсивно розового или красного цвета с изъязвлениями.
Симптомы пеленочного дерматита
Основным симптомокомплексом является гиперемия кожи, появление сухости, шелушения и корочек, через время присоединяется мокнутие и формируются везикулы, заполненные серозной жидкостью. В запущенных случаях содержимое везикул становится гнойным – гнойнички, появляется отек тканей. Формируются микротрещины, которые быстро переходят в изъязвления и язвы.
Изменяется общее самочувствие ребенка, появляются болезненные ощущения, часто капризничает, снижается аппетит, нарушается сон. Температура тела сохраняется в пределах возрастной нормы, однако при присоединении микробной флоры может возникать гипертермия.
По степени тяжести и особенностям течения классифицируется:
Отсутствие патогенетической терапии приводит к абсцедированию процесса, тяжелой интоксикации, возможен сепсис. Состояние жизнеугрожающее для малыша.
Лечение пеленочного дерматита
Первостепенным принципом в лечении пеленочного дерматита у грудничка служит надлежащий уход и выполнение гигиенических процедур. При легкой и средней тяжести течения родители могут самостоятельно предотвратить дерматоз.
Рекомендовано ношение одноразовых подгузников, которые сменяются после каждого акта дефекации и мочеиспускания, у грудных детей возрасте от 1 до 4 месяцев кратность замены составляет от 8 и более раз. После аногенитальную зону промывают под струей теплой проточной воды с применением гипоаллергенного жидкого мыла или без него. Выглаженной пеленкой или полотенцем промакивают остатки влаги.
Для устранения воспаления мягкими ватными салфетками аккуратно протирают пораженные участки промежности отваром лекарственных трав. Избавляться от налета и корок трением нельзя. Допускается купание в отваре ромашки, череды и календулы. Обязательны воздушные ванны от 10-30 минут в день.
Обработка кожных покровов перед надеванием подгузника. При мокнутии – подсушивают, при корочках и сухости – увлажняют. Лекарственные препараты:
В отдельных случаях врач может на короткий период назначить более активные противовоспалительные средства – гормональные кремы, антибактериальные или противогрибковые препараты.
Иногда назначаются антигистаминные препараты детям с отягощенным аллергологическим анамнезом (атопический дерматит, крапивница и прочее) с целью снятия выраженного отека и воспаления. Лечение с подбором персональной дозировки выполняет лечащий специалист.
Лечение у новорожденных пеленочного дерматита тяжелой степени осуществляется в условиях стационара.
Народное лечение пеленочного дерматита
Альтернативные средства при пеленочном дерматите у детей проводятся с учетом сопутствующих симптомов и клинической картины, так лечение мокнущих изъязвлений желательно устранять отваром ромашки, череды, коры дуба, зверобоя и календулы ввиду подсушивающего и успокаивающего эффекта, а при сухих корочках, шелушении применяют овес.
Рецепты растительных отваров:
Самостоятельное лечение пеленочного дерматита может стать неэффективным при неправильном подборе лекарственного растения или несоблюдении требуемой концентрации и соотношения ингредиентов.
Лостерин при пеленочном дерматите
В комплексной терапии пеленочного дерматита у детей применяется цинко-нафталановая паста»Лостерин». Паста хорошо подходит для ран и изъязвлений с признаками мокнутия, содержит 2 основных компонента:
Цинко-нафталановая паста Лостерин может назначаться в составе комплексного лечения дерматита, применяться в качестве монотерапии в период реабилитации, а также использоваться в целях профилактики и поддержания результата.
Профилактика пеленочного дерматита
Профилактические меры направлены на предупреждение развития опрелости, специалистами рекомендовано:
Читайте также
Проблемы, связанные с заболеваниями в области паха многие пациенты считают неприличными, и стесняются обсуждать их не только с партнером, но и с врачом. В то же время статистика свидетельствует о том, что дерматит в паху является достаточно распространенным заболеванием.
При возникновении дерматита очень важен вопрос гигиены.
Соблюдение простых правил по уходу за кожей поможет вам облегчить симптомы дерматита или предотвратить его появление.
Нейродермит – это наследственная хроническая болезнь с частыми обострениями, особенно в холодное время года. Данное заболевание очень распространено – им страдает до 12 % человек в мире. Нейродермит – это еще одно название атопического дерматита, заболевания, характеризующегося высыпаниями и сильным зудом кожи.
Пеленочный дерматит
Пеленочный дерматит — локальное воспаление кожи ребенка первого года жизни, вызванное неблагоприятным влиянием химических, физических, механических или микробных факторов, действующих на кожу под пеленками или подгузниками. Воспалительные изменения характеризуются отечностью и покраснением кожи, повышением местной температуры. В более тяжелых случаях в пораженной области может появиться сыпь, мокнутие, трещины, эрозии. Лечение и профилактика пеленочного дерматита состоит в правильном уходе за кожей ребенка, использовании качественных памперсов и средств ухода, предназначенных специально для детей.
МКБ-10
Общие сведения
Наблюдения, которые проводит детская дерматология, говорят о том, что пеленочный дерматит является одной из самых часто встречающихся дерматологических проблем у детей грудного возраста. По различным данным таким дерматитом страдает от 35% до 50% младенцев. Дети, получающие искусственное вскармливание, прошедшие курс антибиотикотерапии или имеющие склонность к аллергическим реакциям, более подвержены заболеванию.
Причины пеленочного дерматита
Возникновению пеленочного дерматита способствуют некоторые особенности кожи маленьких детей: она тонкая и нежная, хорошо впитывает находящиеся на ее поверхности вещества, при этом ее барьерная и защитная функции еще не совсем развиты.
Пеленочный дерматит может быть спровоцирован: трением кожи о подгузники, пеленки или одежду (механический фактор), воздействием каловых масс или мочи (химический фактор), перегреванием или повышенной влажностью кожи (физический фактор), проникновением в кожу болезнетворных бактерий или грибов (микробный фактор). Неправильное применение средств ухода за кожей (присыпок, кремов и мыла), некачественные подгузники, плохое выполаскивание пеленок также могут стать причиной пеленочного дерматита.
Симптомы пеленочного дерматита
Наиболее подверженными пеленочному дерматиту являются паховые складки, кожа промежности, складка между ягодицами, подмышечные области, складки на шее и за ушами.
Проявления пеленочного дерматита зависят от его тяжести. Легкая степень пеленочного дерматита характеризуется покраснением и отечностью ограниченного участка кожного покрова. Место гиперемии является более теплым на ощупь, чем окружающая его здоровая кожа. Если лечение не начато вовремя, то развивается средняя степень дерматита: краснота усиливается, на коже возникают трещины, отдельные гнойничковые элементы, эрозии. Прикосновения к пораженной дерматитом области вызывают беспокойство или плач ребенка. При тяжелой степени пеленочного дерматита эрозии и трещины увеличиваются в размерах, появляется мокнутие, может произойти отслойка пораженного эпидермиса с образованием язв.
Общее состояние ребенка при пеленочном дерматите нарушено из-за жжения и зуда в пораженной области. Малыш беспокоен, часто плачет, плохо спит, возможно снижение аппетита. При отсутствии надлежащего ухода и лечения течение пеленочного дерматита может осложниться присоединением грибковой или бактериальной инфекции.
Лечение пеленочного дерматита
Появление симптомов пеленочного дерматита однозначно являются поводом для консультации дерматолога или педиатра. Врач проведет осмотр, путем опроса родителей постарается выяснить причину возникшей проблемы, даст рекомендации по уходу и назначит наиболее подходящее ребенку лечение.
Лечение пеленочного дерматита, как и его профилактика, начинается в первую очередь с правильного ухода за кожей младенца. Необходимо регулярно менять подгузники и пеленки, подмывать ребенка после каждой дефекации, почаще устраивать воздушные ванны, каждый день купать, после мытья высушивать кожу, осторожно и тщательно промакивая ее мягким полотенцем. Для детей с пеленочным дерматитом хорошо подходят ванны с отваром ромашки, обладающие противовоспалительным эффектом.
В лечении пеленочного дерматита применяют смазывание пораженных участков раствором фурацилина, фукарцина, риванола. Используют мази на основе цинка и декспантенола. Присоединение инфекции требует применения местных антисептиков, антибактериальных мазей или противогрибковых средств. Пеленочный дерматит с нетяжелым и неосложенным течением легко поддается лечению и обычно проходит через несколько дней. Запущенные и тяжелые формы дерматита требуют более длительной терапии, но также успешно излечиваются в амбулаторных условиях.
Профилактика пеленочного дерматита
Предупредить появление пеленочного дерматита сможет элементарное соблюдение правил ухода за грудничком. Кожа ребенка должна быть чистой, не слишком влажной и не слишком сухой. Для предупреждения влажности кожи применяют специальные детские присыпки. При излишней сухости кожи ее обрабатывают маслом или детским кремом. Также важен адекватный тепловой режим, чтобы кожа ребенка не пересыхала и не увлажнялась от перегрева.
Необходимо тщательно полоскать пеленки и одежду грудничка для предупреждения воздействия на его кожу химических веществ стирального средства. Важно использовать «дышащие» памперсы и осуществлять уход за кожей ребенка только качественными детскими средствами. Чтобы исключить трение или сдавливание кожи, следует использовать памперсы нужного размера (не слишком большие и не слишком маленькие), одежду и пеленки из мягкой хлопчатобумажной ткани.
К профилактике инфицирования кожи ребенка относится регулярное подмывание и купание младенца, проглаживание его пеленок и одежды, тщательное мытье рук перед любым контактом с кожей малыша.
ПЕЛЕНОЧНЫЙ ДЕРМАТИТ
Вопросы ухода за кожей ребенка первых лет жизни до настоящего времени остаются актуальными. Вследствие анатомо-физиологических особенностей детей (тонкого и чувствительного поверхностного слоя эпидермиса, хорошо развитой капиллярной сети, недостаточности
Вопросы ухода за кожей ребенка первых лет жизни до настоящего времени остаются актуальными. Вследствие анатомо-физиологических особенностей детей (тонкого и чувствительного поверхностного слоя эпидермиса, хорошо развитой капиллярной сети, недостаточности местного иммунитета), защитная функция кожи, предохраняющая от неблагоприятных внешних воздействий, у них значительно снижена. В то же время резорбционная и дыхательная функции кожи повышены.
Влияние различных повреждающих факторов, неправильное использование средств ухода: кремов, присыпок, мыла, а также подгузников — все это может приводить к нарушению нормального состояния кожи [1, 4].
Одним из наиболее распространенных изменений кожи является пеленочный дерматит, частота возникновения которого колеблется от 35 до 50% [3]. У девочек он наблюдается чаще. К пеленочному дерматиту больше предрасположены дети с повышенной чувствительностью к аллергенам, что объясняется развитием у них экссудативных явлений и диспепсии. Дети, находящиеся на естественном вскармливании, реже страдают пеленочным дерматитом, так как их кал имеет низкую ферментативную активность.
Первая попытка установить этиологический фактор пеленочного дерматита была сделана Zahorsky в 1915 г. Изучая истории болезни, он обратил внимание на частое сочетание двух факторов — «аммиачных пеленок» и пеленочного дерматита. Это позволило прийти к заключению, что аммиак может явиться причиной раздражения кожи. В начале 80-х гг. прошлого столетия был проведен ряд исследований, посвященных выявлению этиологии пеленочного дерматита. В настоящее время пеленочный дерматит определен как периодически проявляющийся патологический процесс, возникающий из-за воздействия на кожу ребенка механических (ткань пеленок), физических (влажность и температура), химических (аммиак, пищеварительные ферменты, соли желчных кислот), микробных факторов, оказывающих не только раздражающее, но и токсическое действие на высокочувствительную кожу ребенка.
Исследования показали, что пеленочный дерматит представляет собой комплексный циклический процесс, включающий три стадии [2].
Первая стадия — первоначально поврежденная кожа. Цикл развития пеленочного дерматита начинается с того момента, когда снижается защитная функция рогового слоя эпидермиса здоровой кожи. Это может произойти в силу ряда причин.
Эти факторы приводят к повреждению кожных покровов.
Вторая стадия — пеленочный дерматит. Перечисленные ниже факторы, действуя по отдельности и в сочетании друг с другом, вызывают пеленочный дерматит.
Третья стадия — выздоровление (нормализация состояния кожных покровов). Пройдя цикл своего развития, неосложненный пеленочный дерматит ликвидируется через два-три дня, при этом немаловажное значение имеет уход за больным.
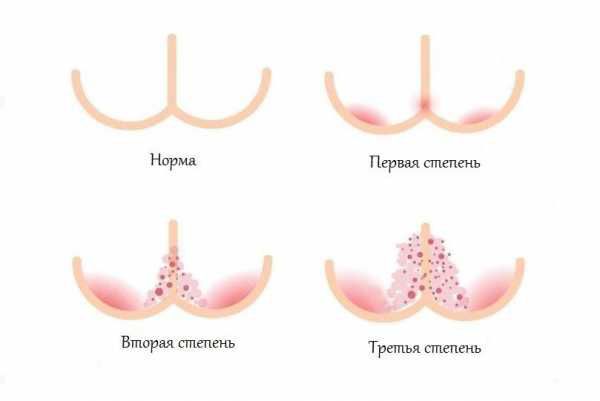
По степени тяжести различают 3 последовательно развивающиеся стадии пеленочного дерматита (критерии F. Germozo, 1984). Легкая степень проявляется покраснением, нерезко выраженной папулезной сыпью и шелушением эпидермиса в области гениталий, ягодиц, нижних отделов живота и поясницы. Средняя степень развивается, если воздействие раздражающих факторов не устранено. На коже возникают папулы, пустулы, эрозии, в кожных складках могут образовываться инфильтраты, возможно инфицирование бактериями и Candida albicans. При продолжительном течении заболевания (тяжелая степень) образуются обширные инфильтраты, папулы, пузырьки, мокнутие, глубокие эрозии, изъязвления. Увеличивается область поражения.
Основной целью ухода за кожей ребенка раннего возраста является предотвращение раздражения и повреждения эпидермиса. Это достигается путем очищения кожи, защиты ее от неблагоприятных воздействий, в частности контакта с выделениями.
Нежная и чувствительная кожа ребенка требует мягкого, но регулярного и тщательного очищения, особенно в области анального отверстия и гениталий. Для этого используют щадящие моющие средства. Кожа имеет более низкий порог раздражимости, поэтому эти средства не следует применять избыточно. Считается, что мыло может раздражать кожу из-за щелочных компонентов, а синтетические моющие средства (пены для ванн, шампуни) — вследствие производимого ими обезжиривающего эффекта. Купать ребенка с применением моющих средств нужно не чаще 2–3 раз в неделю, тогда как подмывать следует регулярно, а после дефекации — обязательно. Сушат кожу с помощью полотенец или пеленок из мягкой хлопчатобумажной ткани промокающими движениями.
Помимо очищения кожу необходимо припудривать или смазывать кремами, маслами. Умеренное припудривание кожи защищает ее от натирания подгузником, в то время как избыточное припудривание, особенно после купания, если кожу не вытерли насухо, приводит к образованию корки и крошек. Некоторые дети плохо переносят втирание в кожу смягчающих средств, поскольку эта манипуляция может сопровождаться задержкой потоотделения и мацерацией. Избыточное применение масел затрудняет дыхательную функцию кожи. Таким образом, косметические средства ухода за кожей надо подбирать индивидуально для каждого ребенка, используя продукцию отечественных и зарубежных производителей (шампунь «Без слез», увлажняющее масло, детское косметическое молочко, туалетное мыло, детская присыпка и др.).
Для предотвращения контакта кожи с выделениями (мочой и калом) целесообразно использовать современные одноразовые подгузники, внутренний целлюлозный слой которых содержит гелеобразующий материал, обладающий высокой влагопоглощающей способностью.
При появлении первых клинических симптомов пеленочного дерматита рекомендуется отказаться от применения матерчатых подгузников, клеенок и перейти на одноразовые подгузники, которые следует обязательно менять через каждые 3-4 ч, даже ночью. Преимущество этих подгузников состоит в том, что моча впитывается и удерживается во внутреннем слое, и кожа ребенка не соприкасается с влагой. Кроме того, кал не смешивается с мочой; каловые массы удерживаются подгузником. При этом устраняется один из основных патогенетических механизмов развития пеленочного дерматита. Помимо этого, ребенка надо одевать не слишком тепло, не следует также использовать плотно прилегающую одежду.
При пеленочном дерматите для обработки пораженных участков кожи рекомендуется применение кремов и мазей. Мазь «Деситин», содержащая окись цинка, оказывает стягивающее действие, в результате чего уменьшается поступление слизи и других секретов на пораженные участки кожи. Кроме того, создается защитный барьер для действия раздражающих факторов.
Компоненты крема «Драполен» — бензалкония хлорид и цитримид — оказывают местное антисептическое и дезинфицирующее действие. Входящие в состав крема белый мягкий парафин, безводный ланолин и цетиловый спирт обладают смягчающим, защитным и гидратирующим эффектом.
Мази «д-Пантенол» и «Бепантен», содержащие дексапантенол, стимулируют эпителизацию кожи, а кроме того, обладают противовоспалительным действием.
Используемый препарат следует ежедневно наносить тонким слоем на пораженные участки кожи ребенка во время пеленания до исчезновения симптомов пеленочного дерматита.
Исследования, проведенные в клинике детских болезней ММА им. И. М. Сеченова, показали, что крем «Драполен» целесообразно использовать для лечения легких форм пеленочного дерматита, а также с целью профилактики его развития. Мазь «д-Пантенол» эффективна при лечении пеленочного дерматита легкой и средней степени тяжести.
Лечение инфекции, вызванной Candida albicans, проводят путем устранения кандидоза полости рта и кишечника (используется дифлюкан 1 раз в сутки из расчета 2–5 мг/кг в течение 5–7 дней). Местно применяются кремы или присыпки с противогрибковыми препаратами (миконазол, клотримазол, кетоконазол, батрафен). При наличии зуда используются антигистаминные средства.
Литература
Н. А. Геппе, доктор медицинских наук, профессор
Н. А. Белоусова, кандидат медицинских наук
ММА им. И. М. Сеченова, Москва
Пеленочный дерматит
Общая информация
Краткое описание
РОССИЙСКОЕ ОБЩЕСТВО ДЕРМАТОВЕНЕРОЛОГОВ И КОСМЕТОЛОГОВ
ФЕДЕРАЛЬНЫЕ КЛИНИЧЕСКИЕ РЕКОМЕНДАЦИИ ПО ВЕДЕНИЮ БОЛЬНЫХ ПЕЛЕНОЧНЫМ ДЕРМАТИТОМ
Шифр по Международной классификации болезней МКБ-10
L22
ОПРЕДЕЛЕНИЕ
Пеленочный дерматит – распространенное заболевание детей в возрасте до 2 лет, характеризующееся островоспалительными высыпаниями на коже в области ношения подгузника [1].
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
Общепринятой классификации не существует.
Этиология и патогенез
Клиническая картина
Cимптомы, течение
В зависимости от преобладания тех или иных провоцирующих факторов выделяют три клинических типа пеленочного дерматита: пеленочный дерматит в результате трения, контактный ирритантный пеленочный дерматит и пеленочный дерматит, осложненный кандидозом [5].
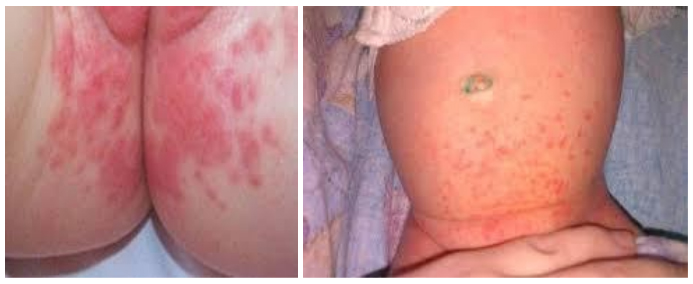
Пеленочный дерматит в результате трения является наиболее легкой и часто встречающейся клинической формой пеленочного дерматита у детей в возрасте от 7 до 12 месяцев. Проявления заболевания обусловлены, в первую очередь, контактом кожи с мочой. Высыпания локализуются в местах наибольшего сдавления и трения кожи подгузником: на животе в области талии, внутренних поверхностях бедер, ягодицах. Дерматит характеризуется умеренной эритемой кожи.
Контактный ирритантный пеленочный дерматит чаще всего локализуется в области межъягодичной складки, на лобке, перианально. Могут быть также поражены нижняя часть живота и верхняя часть бедер. Клинические проявления могут варьировать от слабого покраснения и шелушения кожи до выраженных папулезных и пустулезных элементов на фоне яркой эритемы. Тяжелые формы заболевания характеризуются нарушением целостности кожного покрова вплоть до появления эрозий. Основными провоцирующими факторами их развития являются диарея и щелочная рН кала.
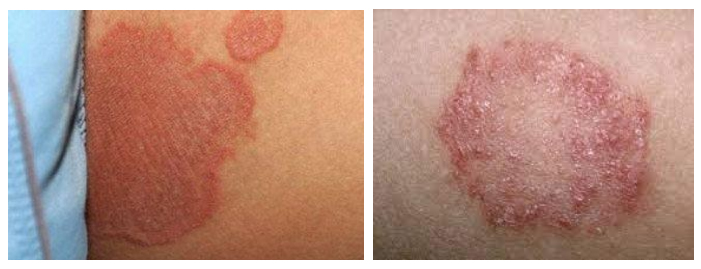
Пеленочный дерматит, осложненный кандидозом, характеризуется ярко-красными эрозивными очагами высыпаний с приподнятыми периферическими краями и влажной поверхностью, точечными везикуло-пустулами и единичными сателлитными пустулами. Высыпания локализуются в генитальной области, нижней части живота, на ягодицах, внутренней поверхности бедер и могут выходить за пределы зоны подгузника.
Диагностика
Диагноз пеленочного дерматита основывается на:
— данных анамнеза (длительность существования высыпаний, особенности очищения и ухода за кожей, тип используемых подгузников, частота мочеиспусканий и дефекаций, особенности вскармливания, наличие сопутствующей гастроинтестинальной патологии);
— клинической картине заболевания, характеризующейся островоспалительными высыпаниями на коже в области ношения подгузника.
По показаниям могут назначаться лабораторные исследования:
— клинический анализ мочи;
— копрограмма;
— микроскопическое исследование на Candida.
Дифференциальный диагноз
Дифференциальная диагностика пеленочного дерматита проводится с себорейным дерматитом, псориазом, энтеропатическим акродерматитом, первичным кандидозом, импетиго, ягодичной гранулемой новорожденных, гистиоцитозом Х.
Лечение
— клиническое выздоровление;
— предотвращение рецидивов заболевания
Общие замечания по терапии
Ключевым моментом в терапии больных пеленочным дерматитом является комплекс мероприятий по уходу за кожей ребенка для предотвращения заболевания.
Показания к госпитализации
Отсутствуют
Немедикаментозное лечение и профилактика
Для профилактики и лечения пеленочного дерматита применяется комплекс мероприятий ABCDE (от английских слов air – воздух, barrier – барьер, cleansing – очищение, diapering – смена подгузников, education – обучение) [6].
1. Воздушные ванны позволяют сократить контакт кожи с любыми раздражителями и уменьшить трение и раздражение кожи подгузником (D) [7, 8].
2. Наружные средства в форме крема или пасты, содержащие оксид цинка и/или вазелин, создают барьер, позволяющий уменьшить контакт кожи с мочой и калом. В то же время они не создают препятствия для восстановления поврежденной поверхности кожи и регресса высыпаний. Барьерные наружные средства должны наноситься толстым слоем после каждой смены подгузника на всю поверхность кожи, имеющую контакт с повреждающими и раздражающими факторами (А) [9].
Детские присыпки, особенно с содержанием крахмала, не рекомендуются для ухода за кожей в зоне подгузника в связи с риском вдыхания порошкообразных веществ [10].
3. Очищение кожи является неотъемлемой частью профилактики и лечения пеленочного дерматита. Традиционное очищение водой с использованием хлопковой материи по своему влиянию на увлажненность кожи, рН, эритему, микробную колонизацию при пеленочном дерматите не отличается от очищения при помощи специальных влажных салфеток. В то же время, применение влажных салфеток позволяет быстрее очистить поверхность от остатков кала, тем самым уменьшая дополнительное трение кожи (А) [11, 12]. При выборе влажных салфеток необходимо избегать содержания в них ароматизаторов и спирта, способных вызвать аллергический контактный дерматит (D) [13].
4. Своевременная смена подгузника один из основных и важнейших факторов в лечении пеленочного дерматита. Необходимо менять подгузник через каждые 1–3 часа в течение дня и, как минимум, один раз ночью, а так же в случае его выраженного загрязнения [14]. Доказательными исследованиями роль одноразовых подгузников в предупреждении возникновения пеленочного дерматита не подтверждена, но и не опровергнута (А) [15], при этом ряд научных работ свидетельствует о важном значении этого фактора [16, 17].
5. Обучение. Родители или ухаживающий персонал должны быть информированы об особенностях ухода за кожей в зоне подгузника и обязательном соблюдении правил гигиены, ориентированы на максимально быструю смену загрязненного подгузника и, по возможности, частое пребывание ребенка без подгузника [14].
Медикаментозная терапия.
При правильном уходе за кожей ребенка клинические проявления пеленочного дерматита регрессируют в течение 2–3 дней. При отсутствии положительного эффекта от проводимого немедикаментозного лечения проводят медикаментозную терапию. Чаще всего медикаментозное лечение требуется в случае пеленочного дерматита, осложненного вторичной грибковой и/или бактериальной инфекциями.
Схемы лечения.
При пеленочном дерматите, осложненном С. albicans:
— клотримазол 1% крем наружно 2 раза в сутки в течение 14 дней (А) [18]
или
— нистатин мазь наружно 2 раза в сутки в течение 14 дней (А) [18]
При присоединении стафилококковой или стрептококковой инфекции:
— мупироцин 2% мазь наружно 2-3 раза в сутки в течение 7–10 дней (А) [19]
или
— фузидовая кислота 2% крем 2-3 раза в сутки в течение 7–10 дней (А) [19]
При контактном ирритантном пеленочном дерматите на фоне диареи:
— декспантенол 5% крем в сочетании с цинковой мазью наружно в течение 7 дней (В) [20]
Особые ситуации
Топические кортикостероидные средства не показаны для лечения пеленочного дерматита. Однако в отдельных случаях при выраженном контактном ирритантном пеленочном дерматите возможно применение наружных нефторированных кортикостероидов со слабой или средней противовоспалительной активностью коротким курсом (D) [7].
Требования к результатам лечения
отсутствие воспалительных явлений на коже.
ПРОФИЛАКТИКА
Описана в разделе «Немедикаментозное лечение».
Информация
Источники и литература
Информация
Персональный состав рабочей группы по подготовке федеральных клинических рекомендаций по профилю «Дерматовенерология», раздел «Пеленочный дерматит»:
Прошутинская Диана Владиславовна – ведущий научный сотрудник отделения детской дерматологии ФГБУ «Государственный научный центр дерматовенерологии и косметологии» Минздрава России, доктор медицинских наук
МЕТОДОЛОГИЯ
Методы, использованные для сбора/селекции доказательств:
поиск в электронных базах данных.
Описание методов, использованных для сбора/селекции доказательств:
доказательной базой для рекомендаций являются публикации, вошедшие в Кокрановскую библиотеку, базы данных EMBASE и MEDLINE.
Методы, использованные для оценки качества и силы доказательств:
· Консенсус экспертов;
· Оценка значимости в соответствии с рейтинговой схемой (схема прилагается).
Рейтинговая схема для оценки силы рекомендаций (Таблица 1):
| Уровни доказательств | Описание |
| 1++ | Мета-анализы высокого качества, систематические обзоры рандомизированных контролируемых исследований (РКИ) или РКИ с очень низким риском систематических ошибок |
| 1+ | Качественно проведенные мета-анализы, систематические, или РКИ с низким риском систематических ошибок |
| 1- | Мета-анализы, систематические, или РКИ с высоким риском систематических ошибок |
| 2++ | Высококачественные систематические обзоры исследований случай-контроль или когортных исследований. Высококачественные обзоры исследований случай-контроль или когортных исследований с очень низким риском эффектов смешивания или систематических ошибок и средней вероятностью причинной взаимосвязи |
| 2+ | Хорошо проведенные исследования случай-контроль или когортные исследования со средним риском эффектов смешивания или систематических ошибок и средней вероятностью причинной взаимосвязи |
| 2- | Исследования случай-контроль или когортные исследования с высоким риском эффектов смешивания или систематических ошибок и средней вероятностью причинной взаимосвязи |
| 3 | Неаналитические исследования (например: описания случаев, серий случаев) |
| 4 | Мнение экспертов |
Методы, использованные для анализа доказательств:
· Обзоры опубликованных мета-анализов;
· Систематические обзоры с таблицами доказательств.
Методы, использованные для формулирования рекомендаций:
Консенсус экспертов.
Рейтинговая схема для оценки силы рекомендаций (таблица 2):
Индикаторы доброкачественной практики (GoodPracticePoints – GPPs):
Рекомендуемая доброкачественная практика базируется на клиническом опыте членов рабочей группы по разработке рекомендаций.
Экономический анализ:
Анализ стоимости не проводился и публикации по фармакоэкономике не анализировались.
Метод валидизации рекомендаций:
· Внешняя экспертная оценка;
· Внутренняя экспертная оценка.
Описание метода валидизации рекомендаций:
Настоящие рекомендации в предварительной версии рецензированы независимыми экспертами.
Комментарии, полученные от экспертов, систематизированы и обсуждены членами рабочей группы. Вносимые в результате этого изменения в рекомендации регистрировались. Если же изменения не были внесены, то зарегистрированы причины отказа от внесения изменений.
Консультация и экспертная оценка:
Предварительная версия была выставлена для обсуждения на сайте ФГБУ «Государственный научный центр дерматовенерологии и косметологии» Минздрава России для того, чтобы лица, не участвующие в разработке рекомендаций, имели возможность принять участие в обсуждении и совершенствовании рекомендаций.
Рабочая группа:
Для окончательной редакции и контроля качества рекомендации повторно проанализированы членами рабочей группы.
Основные рекомендации:
Сила рекомендаций (A–D) приводится при изложении текста рекомендаций.
Что такое пеленочный дерматит? Причины возникновения, диагностику и методы лечения разберем в статье доктора Столяровой Елены Александровны, аллерголога со стажем в 15 лет.
Определение болезни. Причины заболевания
Пелёночный дерматит чаще возникает у детей, обычно он начинается в возрасте 3-12 недель жизни, а пик встречаемости отмечается в возрасте 9-12 месяцев. Однако заболевание может возникнуть и у взрослых, так как некоторым пациентам требуется длительное ношение подгузников (например при недержании кала и/или мочи). Встречаемость пелёночного дерматита не зависит от пола и расы.
Провоцирующие факторы возникновения пелёночного дерматита:
Симптомы пеленочного дерматита
Простой пелёночный дерматит
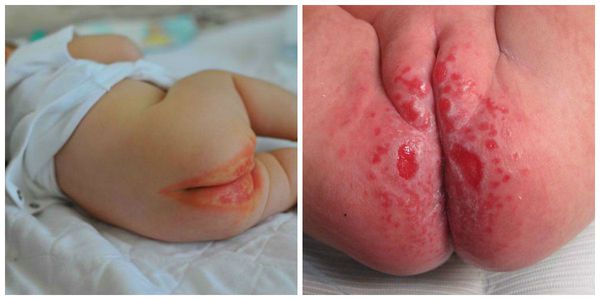
Проявляется эритемой, т. е. покраснением кожи, при дальнейшем развитии воспалительного процесса может появиться мацерация (пропитывание тканей кожи жидкостью и их набухание) и даже эрозивные поверхности. Наибольшее раздражение возникает в местах, где подгузник плотно контактирует с кожей, особенно с выступающими поверхностями (ягодицы, нижняя часть живота, мошонка или большие половые губы, поверхность бёдер). Складки кожи остаются чистыми.
Пелёночный дерматит, осложнённый грибковой инфекцией (Candida)
Патогенез пеленочного дерматита
Детская кожа сильно отличается от кожи взрослого. Она очень чувствительна и ранима, бедна липидами и естественным увлажняющим защитным фактором. Липиды являются связующим раствором между клетками, благодаря которому образуется барьер, защищающий кожу от инфекций, ультрафиолета и потери влаги. Кроме этого, детская кожа обладает высокой проницаемостью и имеет повышенный показатель pH. Высокий уровень pH активирует пищеварительные ферменты (протеазы и липазы). Поэтому при появлении неблагоприятных факторов у детей очень быстро нарушается защитный барьер кожи и развивается воспаление.
Ирритантный контактный дерматит
Механизм развития этого типа дерматита можно представить следующим образом:
Кандидозный пелёночный дерматит
Грибы рода Candida — это дрожжевые микроорганизмы, обычные представители микробного сообщества нашего организма, которые обитают на слизистых желудочно-кишечного тракта, ротовой полости, во влагалище и на коже. Это самые частые микотические агенты, вызывающие поражение кожи и слизистых оболочек у человека.
В 90 % случаев кандидоз — это эндогенная (внутренняя) инфекция, вызываемая собственными грибками кандида. При появлении неблагоприятных факторов (приёме антибиотиков, иммунодефицитных состояниях и пр.) грибки начинают активно размножаться и синтезировать протеазы (пищеварительные ферменты) и гемолизины (токсины, разрушающие эритроциты). Протеазы и гемолизины повреждают клетки и вызывают клинические проявления кандидоза. В 10 % случаев заражение происходит от больного человека или здорового носителя контактно-бытовыми путями. Например, ребёнок может заразиться при родах, когда проходит через инфицированные родовые пути матери.
Классификация и стадии развития пеленочного дерматита
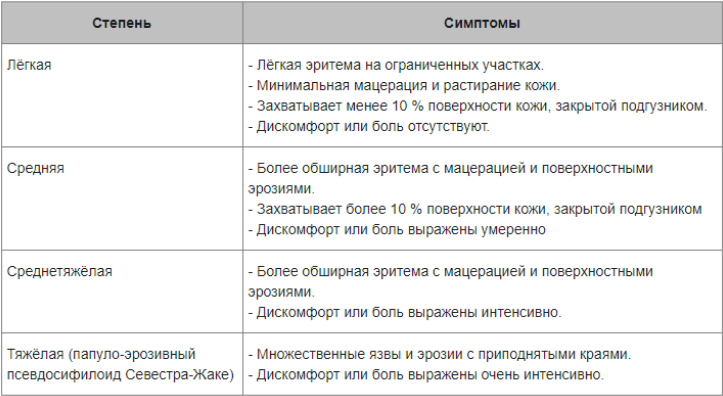
Степени тяжести пелёночного дерматита:
Выделяют различные клинические формы пелёночного дерматита.
Наиболее распространёнными являются первые две формы пелёночного дерматита. При должном уходе и лечении они обычно проходят в течение трёх дней.
Осложнения пеленочного дерматита
Пелёночный дерматит может быть осложнён суперинфекцией (присоединением другой инфекции), например грибковой (Candida) или бактериальной. В случае бактериальной инфекции развивается пиодермия. Это гнойное поражение кожи в виде пустул (гнойничков) и даже абсцессов и пузырей, которые лопаются и оставляют обширные эрозивные поверхности. Пиодермии очень опасны, так как могут распространяться не только на соседние участки, но и в глубину кожи с возможным развитием сепсиса ( опасного инфекционного заболевания, вызванного попаданием возбудителя в кровь ).
Диагностика пеленочного дерматита
Перед осмотром доктор расспрашивает о симптомах заболевания:
Далее врач осматривает пациента на наличие раздражений или повреждений в области подгузника или пелёнок.
При настойчивом, хроническом течении пелёночного дерматита необходимо исключить дефицит цинка, что может указывать на наличие редкого наследственного врождённого заболевания — акродерматита энтеропатического. Причиной данной патологии является нарушение обмена веществ, приводящее к серьёзному дефициту цинка. Проявляется дерматитом, облысением, диареей и отставанием в росте. Обычно проявляется в первые 4-10 недель жизни у младенцев, которых не кормят грудью, и в период отлучения от груди у детей на грудном вскармливании. Это связано с тем, что коровье молоко содержит больше цинк-связывающих веществ, которые препятствуют всасыванию цинка. Лечится это заболевание препаратами цинка пожизненно.
Дифференциальный диагноз включает контагиозное импетиго, кандидоз, себорейный дерматит, псориаз и другие кожные заболевания, которые локализуются в аногенитальной зоне и связаны с болезнетворными микроорганизмами.
Лечение пеленочного дерматита
Когда необходимо обратиться к врачу:
Для восстановления кожного барьера при простом ирритативном дерматите, по данным американских и европейских источников, используются следующие средства наружной терапии:
Следует избегать потенциально вредных местных методов лечения пелёночного дерматита. К ним относятся продукты с ассоциированным риском системной токсичности и/или метгемоглобинемии (повышения количества метгемоглобина), такие как:
Лечение кандидозного пелёночного дерматита по данным европейских исследований и рекомендаций:
В РФ для лечения пелёночного дерматита, осложнённого грибковой кандидозной инфекцией, местно используют следующие препараты:
Для лечения пелёночного дерматита, осложнённого бактериальной инфекцией (стафилококковой или стрептококковой) рекомендовано:
Системная противогрибковая терапия может потребоваться при рецидивирующей или распространённой кожной инфекции, вызванной грибом рода кандида или при кандидозе полости рта и желудочно-кишечного тракта. При этом используются пероральные суспензии нистатина или флуконазола. Возможное побочное действие указано в инструкции к препаратам.
Другие методы лечения включают растительные препараты: ромашка, алоэ вера, оливковое масло, масло примулы вечерней, масло календулы. База, доказывающая эффективность этой группы препаратов, недостаточна.
Прогноз. Профилактика
Для профилактики пелёночного дерматита используется комплекс мероприятий ABCDE (а ббревиатура от английских слов):
Barrier — барьер. Использование защитных кремов. Их нанесение необходимо при каждой смене подгузников. Чаще всего в их составе есть цинк, декспантенол, вазелин, ланолин. Эти кремы создают защитную плёнку, отделяющую кожу от раздражающего действия мочи и фекалий.
В педиатрической практике пеленочный дерматит относят к контактному виду дерматозов, в большинстве случаев возникает у грудничков ввиду ношения подгузников или пеленок. Другое название патологии – опрелость.
Пеленочный дерматит на фото
Фото 1.
Пеленочный дерматит
Фото 2.
Пеленочный дерматит
Фото 3.
Пеленочный дерматит
Фото 4.
Пеленочный дерматит
Причины пеленочного дерматита
Частота возникновения пеленочного дерматита именно у грудничка (дети до 12 месяцев) связана с физиологическим строением кожных покровов. Незрелость эпидермиса, слаборазвитые соединительнотканные структуры дермы, несформированная терморегуляция и иммунный ответ приводят к повреждению кожи и снижению защитной функции. По фото можно увидеть, локализация процесса ограничивается зоной промежности, внутренней поверхностью бедер, областью ануса и ягодиц, а именно в местах наибольшего контакта с экзогенным раздражителем.
Факторы, приводящие к пеленочному дерматиту:
К пеленочному дерматиту у детей может присоединяться грибковая инфекция. Назначение приема антибактериальных препаратов ведет к нарушению микрофлоры, повышению активности и размножения дрожжеподобного грибка рода Candida. Изучение фото помогает рассмотреть белые наслоения, которые легко отделяются от поверхности, кожа при этом интенсивно розового или красного цвета с изъязвлениями.
Симптомы пеленочного дерматита
Основным симптомокомплексом является гиперемия кожи, появление сухости, шелушения и корочек, через время присоединяется мокнутие и формируются везикулы, заполненные серозной жидкостью. В запущенных случаях содержимое везикул становится гнойным – гнойнички, появляется отек тканей. Формируются микротрещины, которые быстро переходят в изъязвления и язвы.
Изменяется общее самочувствие ребенка, появляются болезненные ощущения, часто капризничает, снижается аппетит, нарушается сон. Температура тела сохраняется в пределах возрастной нормы, однако при присоединении микробной флоры может возникать гипертермия.
По степени тяжести и особенностям течения классифицируется:
Отсутствие патогенетической терапии приводит к абсцедированию процесса, тяжелой интоксикации, возможен сепсис. Состояние жизнеугрожающее для малыша.
Лечение пеленочного дерматита
Первостепенным принципом в лечении пеленочного дерматита у грудничка служит надлежащий уход и выполнение гигиенических процедур. При легкой и средней тяжести течения родители могут самостоятельно предотвратить дерматоз.
Рекомендовано ношение одноразовых подгузников, которые сменяются после каждого акта дефекации и мочеиспускания, у грудных детей возрасте от 1 до 4 месяцев кратность замены составляет от 8 и более раз. После аногенитальную зону промывают под струей теплой проточной воды с применением гипоаллергенного жидкого мыла или без него. Выглаженной пеленкой или полотенцем промакивают остатки влаги.
Для устранения воспаления мягкими ватными салфетками аккуратно протирают пораженные участки промежности отваром лекарственных трав. Избавляться от налета и корок трением нельзя. Допускается купание в отваре ромашки, череды и календулы. Обязательны воздушные ванны от 10-30 минут в день.
Обработка кожных покровов перед надеванием подгузника. При мокнутии – подсушивают, при корочках и сухости – увлажняют. Лекарственные препараты:
В отдельных случаях врач может на короткий период назначить более активные противовоспалительные средства – гормональные кремы, антибактериальные или противогрибковые препараты.
Иногда назначаются антигистаминные препараты детям с отягощенным аллергологическим анамнезом (атопический дерматит, крапивница и прочее) с целью снятия выраженного отека и воспаления. Лечение с подбором персональной дозировки выполняет лечащий специалист.
Лечение у новорожденных пеленочного дерматита тяжелой степени осуществляется в условиях стационара.
Народное лечение пеленочного дерматита
Альтернативные средства при пеленочном дерматите у детей проводятся с учетом сопутствующих симптомов и клинической картины, так лечение мокнущих изъязвлений желательно устранять отваром ромашки, череды, коры дуба, зверобоя и календулы ввиду подсушивающего и успокаивающего эффекта, а при сухих корочках, шелушении применяют овес.
Рецепты растительных отваров:
Самостоятельное лечение пеленочного дерматита может стать неэффективным при неправильном подборе лекарственного растения или несоблюдении требуемой концентрации и соотношения ингредиентов.
Лостерин при пеленочном дерматите
В комплексной терапии пеленочного дерматита у детей применяется цинко-нафталановая паста»Лостерин». Паста хорошо подходит для ран и изъязвлений с признаками мокнутия, содержит 2 основных компонента:
Цинко-нафталановая паста Лостерин может назначаться в составе комплексного лечения дерматита, применяться в качестве монотерапии в период реабилитации, а также использоваться в целях профилактики и поддержания результата.
Профилактика пеленочного дерматита
Профилактические меры направлены на предупреждение развития опрелости, специалистами рекомендовано:
Пеленочный дерматит
Общие сведения
Пеленочный дерматит (син. памперсный дерматит, опрелость новорожденных, пеленочная сыпь) в педиатрической практике относится к одним из наиболее часто встречаемых поражений кожного покрова у детей первого года жизни. Пеленочный дерматит был впервые описан более 100 лет назад, а термин «памперсный дерматит» впервые появился в начале 1960 гг., по времени совпав с началом производства/использования одноразовых подгузников. Пелёночный дерматит (ПД) представляет собой воспалительную реакцию кожного покрова грудничка в области контакта с подгузником/пелёнкой, проявляющийся в виде раздражения, покраснения, высыпаний или отёка кожи. На фото ниже показано как выглядит пеленочный дерматит.
В амбулаторной практике дерматолога частота встречаемости заболевания в популяции детей грудного возраста в среднем составляет 15%, дебютируя в возрастном интервале 3-12 недель с пиком заболеваемости приходящимся на возраст 6–12 месяцев. При этом, заболевание чаще диагностируется у девочек. Частота встречаемости пеленочного дерматита среди новорожденных младенцев, находящихся на грудном вскармливании ниже, что обусловлено более низкой ферментативной активностью их кала/мочи. Чаще страдают дети со склонностью к аллергическим реакциям, получающие искусственное вскармливание, а также прошедшие длительный курс антибиотикотерапии.
Значительно реже заболевание встречается после 3-х лет, что обусловлено с «дозреванием» защитных функций кожного покрова и приобретением гигиенических навыков ребенком. Пелёночный дерматит у более взрослых детей встречается преимущественно у тех, которым необходимо длительное ношение подгузников (при недержании мочи/кала).
Развитию заболевания во многом способствует особенности кожных покровов у детей грудного/раннего возраста, которая функционирует в состоянии неустойчивого равновесия и полноценно выполнять защитную функцию не может. Основными из них являются:
Кроме того, сниженный гуморальный/клеточный иммунитет в ранних периодах жизни и недостаточно сформированная на поверхности кожи новорожденных водно-липидная мантия/повышение щелочности кожи, в частности, в интертригенозных областях способствуют повышенной склонности кожи к инфицированию микроорганизмами, легко проникающими через поврежденный эпидермальный барьер. Также причиной длительного воспаления, сопровождающегося экскориациями, выраженным зудом и присоединением вторичной инфекции являются нарушения метаболизма.
Пеленочный дерматит у новорожденного провоцируют отсутствие дыхания кожи (парниковый эффект), влажные пеленки, нерегулярные/неправильные гигиенические процедуры, редкая стирка пеленок. Выраженность заболевания может варьировать в широких пределах: от локального незначительно выраженного раздражения от подгузников до глубокого/обширного инфицирования кожных покровов.
Несмотря на хорошую изученность этологии/патогенеза сыпи в зоне прилегания подгузника, а также факторов, способствующих ее развитию, проблема по-прежнему является актуальной и часто встречающейся у детей первого года жизни.
Патогенез
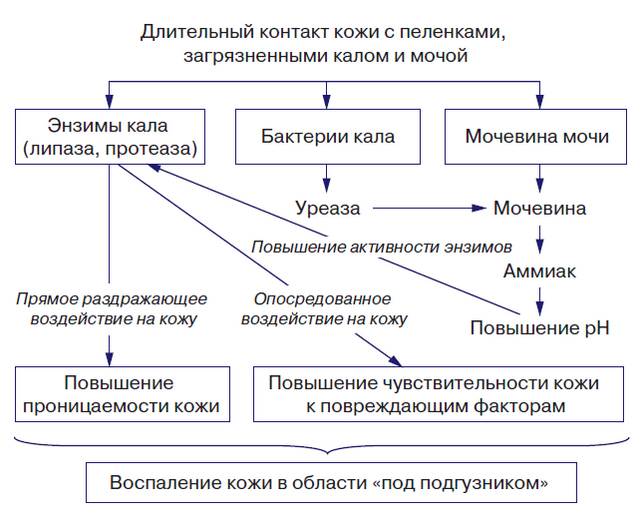
Патогенез заболевания представляет собой циклический процесс, в начале которого лежат факторы, оказывающие повреждающее воздействие на кожный покров физических (трение/повышенная влажность), химических (продукты расщепления мочевины/ферменты кала и бактерий), и биологических (микробных) факторов. Как правило, патологический процесс запускается повышением влажности кожи, что обусловлено длительным/частым контактом кожи с мокрыми подгузниками/пеленками. Это сопровождается повышением коэффициента трения, способствующего ее механическому повреждению.
На этом фоне возрастает проницаемость кожи и резко повышается чувствительность к химическим, микробным повреждающим факторам, среди которых особую роль играют липаза/протеаза (энзимы кала). Их неблагоприятное воздействие на кожные покровы вызвано разрыхлением всех слоев эпидермиса, соединительнотканного матрикса и, как следствие, увеличением проницаемости дермы. Неблагоприятное влияние каловых энзимов значительно возрастает при их сочетанном действии с мочой, из которой под действием уреазы синтезируемой микробами кала из мочевины образуется аммиак. В свою очередь увеличение концентрации аммиака способствует повышению рН кожи и активизации протеазы/липазы и усилению токсического воздействия на кожу, приводящего к ускорению разрушения эпидермального барьера
Недостаточный/дефект ухода за кожей ребенка и отсутствие циркуляции воздуха под подгузником, создающего герметичную среду, способствует мацерации кожи и быстрому проникновению раздражающих веществ и микроорганизмов в эпидермис и через него. Ниже схематически показаны факторы, способствующие развитию пеленочного дерматита.
Классификация
Единая классификация отсутствует. В практике выделяют первичный и вторичный памперсный дерматит. В свою очередь первичный дерматит разделяют на:
В зависимости от преобладания провоцирующих факторов клинически выделяют несколько типов типа пеленочного дерматита:
Причины
Пеленочный дерматит относится к полиэтиологическим заболеваниям. В развитии заболевания существенную роль играют комплекс непосредственно раздражающих, провоцирующих факторов, действующих на специфических фоновых состояниях организма. Среди основных этиологических факторов принято выделять:
К факторам, провоцирующим заболевание относятся:
К предрасполагающим (фоновым) факторам относят характерные для детей раннего возраста конституциональные/анатомо-физиологические особенности органов и систем, в том числе и кожи (тонкий слой эпидермиса, недостаточная связь эпидермиса и дермы, повышенная влажность и высокая васкуляризация кожи, недоразвитость потовых желез), что и определяет легкую ранимость кожных покровов и способствуют развитию в ней воспалительного процесса.
Причинами осложненного течения пеленочного дерматита (кандидоза) является создание «парникового эффекта», поскольку подгузники слабо пропускают воздух, что способствует повышению уровня CO2 (углекислого газа) и созданию благоприятных условий для размножения грибков (кандида/ дерматофиты). При появлении неблагоприятных факторов (иммунодефицитные состояния, приём антибиотиков) грибки начинают активно размножаться и синтезировать протеазы и гемолизины, вызывая проявления кандидоза. В большинстве случаев грибки являются эндогенной инфекцией и реже — заражение происходит контактно-бытовым путем от больного/здорового носителя.
К группе риска относятся дети:
Симптомы
Проявления пеленочного дерматита характеризуется разной степенью выраженности симптоматики. На начальном этапе клинические симптомы представлены преимущественно островоспалительной отечной сливной эритемой, с четко определяемым краем с локализацией в зоне контакта кожи и подгузника — в паховых/межъягодичных складках, нижней части живота, гениталиях, области ягодиц (раздражение от памперсов). Затем воспалительный процесс распространяется на кожу бедер и вышележащих отделов живота/спины, принимая более выраженный экссудативный характер. На поражённой коже появляются преимущественно везикулезные элементы сыпи, реже — пустулезная сыпь. При хронизации процесса появляются легкая инфильтрация кожи, шелушение различной выраженности и эритема с цианотичным оттенком.
В зависимости от выраженности проявлений заболевания выделяют легкую, среднетяжелую и тяжелую степень течения. При легкой степени легкой степени воспалительный процесс с преимущественной локализацией вокруг естественных отверстий в области промежности, области верхней трети бедер и ягодиц. Характерны легкая гиперемия в зоне контакта кожи с памперсом и наличие единичных мелких элементов макуло-папулезной сыпи.
Для средней степени ПД характерна выраженная инфильтрация в местах максимального повреждения кожного покрова, гиперемия, распространенная папулезная сыпь.
Переход в тяжелую форму с распространением воспаления на более обширную площадь кожи и развитием деструктивных изменений в выраженной мацерации кожи виде и эрозий характерен для детей, имеющих неблагоприятный преморбидный фон. Характеризуется присоединением бактериальной и грибковой инфекции. Ниже приведено фото пеленочного дерматита, осложненного грибковой инфекцией.
Сыпь локализуется в паховых/ягодичных кожных складках и проявляется хорошо разграниченными ярко-красными, пятнами, шелушащихся по краям. При хроническом течении может манифестировать гранулематозными папулами/узелками. Ниже в таблице приведена сгруппированная симптоматика пеленочного дерматита в зависимости от степени поражения кожного покрова.
При тяжелом течении пеленочного дерматита часто страдает общее состояние ребенка из-за зуда/жжения в пораженной области (плохо спит, часто плачет, беспокоен, возможно снижение аппетита).
Анализы и диагностика
Диагноз ставится на основании сбора анамнеза/жалоб и данных физикального обследования ребенка. Чрезвычайно важно выяснить, с чем связано появление сыпи, есть ли боль, беспокойство/зуд кожи, особенно во время мочеиспускания/дефекации, наличие диареи, как часто меняются подгузники, как осуществляется уход за кожей ребенка (используются ли и какие моющие средства, кремы, присыпки), на каком питании находится ребенок (грудное или искусственное вскармливание, принимал ли ребёнок антибиотики, нет ли сопутствующих заболеваний (гастроэнтерит, атопический дерматит, синдром). Затем ребенок осматривается на наличие раздражений/повреждений кожных покровов в области подгузника, определяется характер сыпи, область поражения.
При подозрении на кандидозный пеленочный дерматит производится соскоб с кожи аногенитальной зоны с лабораторными исследованием на грибок. Дифференциальный диагноз проводят с кандидозом, контагиозным импетиго, псориазом, себорейным дерматитом.
Лечение
Как лечить пеленочный дерматит у грудничка и чем лечить раздражение от памперсов? Как правило лечение пеленочного дерматита должно начинаться с комплекса мероприятий по адекватному уходу за кожей у детей, направленного на устранение избыточной влажности, устранение «парникового эффекта», улучшение гигиены кожи. Без этих мероприятий быстрое лечение пеленочного дерматита невозможно.
Прежде всего, необходимо отказаться от использования традиционных «ватных» подгузников и перейти на современные варианты одноразовых подгузников, у которых внутренний целлюлозный слой содержит гелеобразующий материал с высокой влагопоглощающий способностью. К преимуществам их использования относится недопущение соприкосновения кожи ребенка с влагой, поскольку моча сразу впитывается в нем. Кроме того, материал и конструкция современных подгузников способствуют дополнительному поступлению воздуха («дышащие» подгузники).
Кроме того, использование одноразовых современных подгузников позволяет дифференцировать их выбор по признаку пола, в основе которого различное расположение более толстого впитывающего слоя для девочек и мальчиков. В РФ разработаны и находятся в продаже одноразовые трусы-подгузники, конструкция которых учитывает анатомо-физиологическую специфику мочеполовых органов детей различного пола и возраста (>8 месяцев): дополнительный впитывающий слов в изделиях для мальчиков расположен спереди и в середине для девочек.
Одной из таких разработок являются одноразовые подгузники Pampers Premium Care, в конструкции которых используется усовершенствованная технология удаления каловых масс и влаги, что достигается использованием в изделии нескольких слоев. Уникальный верхний гидрофобный слой снабжен крупными порами, которые располагаются по принципу пчелиных сот, а 2-й супервпитывающий слой из волокон специально обработанной целлюлозы эффективно связывает/удаляет физиологические жидкости. Также изделие содержит слой лосьона, созданный на основе Aloe barbadensis, который обладает высокой скоростью абсорбции влаги (фото. ниже).
Одноразовые подгузники необходимо обязательно менять в любое время суток через каждые 3-4 часа. Существующие опасения по поводу нарушения процесса сперматогенеза у мальчиков при использовании памперсов по мнению врачей (Комаровский и др.) являются не более, чем мифом.
Кроме того, ели имеется у ребенка раздражение от памперсов необходимо проводить ежедневно (2–3 раза в день) воздушные ванны по 5-10 минут и не использовать плотно прилегающую и слишком теплую одежду. Также к обязательным регулярно проводимым процедурам относится купание ребенка: в первом полугодии жизни следует купать детей ежедневно и через день — во втором полугодии. Важно учитывать, что чувствительная кожа у новорожденного требует регулярного, мягкого и тщательного ее очищения, особенно в зоне гениталий и аноректальной области с использованием щадящих моющих средств.
Поскольку кожные покровы ребенка имеют низкий порог раздражимости, моющие средства не должны применяться избыточно. Купать с применением моющих средств следует не чаще, чем 2–3 раз в неделю, а подмывать ребенка следует регулярно и обязательно после дефекации. Также можно применять лечебные ванны на основе отвара различных трав (чистотел, календула, ромашка и др.). Сушить кожу интимной зоны следует с помощью мягкой хлопчатобумажной ткани (бумажных полотенец/неароматизированных салфеток/пеленок) промокающими движениями. Не желательно при этом использовать мыло из-за щелочных компонентов, которые могут раздражать кожу, а также злоупотреблять синтетическими моющими средствами (шампуни/пены для ванн) из-за оказываемого ими обезжиривающего действия. Лучше использовать специальные средства для купания ребенка и уходу за его кожей (детское молочко/крем для купания различных производителей/детский шампунь-гель и др.).
При уходе за участками кожи, подверженных ПД обязательным является использование защитного (барьерного) крема, наносить который рекомендуется после смены подгузников на кожу «зоны трусиков». К таким препаратам относится крема/мази на основе декспантенола (Бепантен, Д-Пантенол, Декспантенол, Пантенол, Новатенол, Пантесепт, Пантодерм и др.), которые стимулируют эпителизацию кожи и обладают противовоспалительным эффектом.
Хороший эффект оказывает крем Драполен, в состав которого входят цитримид и бензалкония хлорид, оказывающие дезинфицирующее/местное антисептическое действие. А включенные в состав крема безводный ланолин, цетиловый спирт и белый мягкий парафин, обладают защитным смягчающим и гидратирующим действием. При этом, для лечения легких форм пеленочного дерматита целесообразно использовать крем Драполен, а легкой и средней степени тяжести мазь Д-Пантенол. Также могут использоваться препараты на основе цинка (мазь/крем Деситин, Цинковая мазь, Судокрем), оказывающие стягивающее действие и создающие защитный барьер для раздражающих факторов.
Кроме очищения кожу ребенка можно припудривать или смазывать маслами, в частности для этой цели может использоваться облепиховое масло, оказывающего выраженный регенерирующий эффект. Однако следует помнить, что делать это нужно чрезвычайно осторожно, поскольку умеренное припудривание проблемных участков защищает ее от натирания подгузником, а избыточное, особенно если кожу после купания не вытерли насухо, приводит к образованию корки. В ряде случаев втирание в кожу смягчающих средств плохо переносится ребенком, поскольку такие манипуляции могут сопровождаться мацерацией и задержкой потоотделения.
Избыточное использование масел также затрудняет дыхательную функцию кожи. Оптимальным вариантом является индивидуальный подбор натуральных косметических средств для ухода за кожей (детское косметическое молочко шампунь «Без слез», увлажняющее масло, детская присыпка и др.).
При лечении тяжелых форм пленочного дерматита, осложненный присоединением грибковой или бактериальной флоры проводится комплексная терапия, включающая назначение топических глюкокортикостероидов (Адвантан, Элоком, гидрокортизоновая мазь 1%), противогрибковых препаратов (Клотримазол, Пимафуцин, Кандид, Батрафен, Миконазол, Нистатиновая мазь, Залаин, Кетоконазол и др.), препаратов цинка (Судокрем, Деситин), антибактериальных средств (Бактробан), местных антисептиков (Драполен), а также комбинированных лекарственных средств (Бепантен плюс, Пантестин, Пимафукорт).
При выборе препаратов следует учитывать кроме эффективности его безопасность, возможность использования длительное время, отсутствие побочных эффектов, отсутствие системного действия при нанесении препарата на большую площадь кожи, удобство в использовании и формы препарата (мазь/крем, присыпки, пасты примочки и др.). При появлении зуда назначаются антигистаминные средства: Кларитин, Зиртек и др. С целью восстановления защитной функции эпидермиса/регенерации структуры рогового слоя и нормализации трофики кожного покрова назначается Пантотеновая кислота (витамин В5).