Чем лечить спондилез шейного отдела
Спондилез шейного отдела позвоночника
Специалисты ЦМРТ более 15 лет специализируются на диагностике и лечении заболеваний позвоночника. Читайте подробнее на странице Лечение позвоночника.
Деформирующий спондилез шейного отдела позвоночника наиболее часто связан с естественным процессом старения. Признаки дегенеративных изменений в указанной области чаще обнаруживают у женщин и мужчин старше 60 лет. Симптомы вариативны. Лечение преимущественно консервативное, прогрессирующий неврологический дефицит подразумевает выполнение операции.
Неврологи и вертебрологи также называют описанную патологию “остеоартрит”; спондилит шейного отдела позвоночника — иное заболевание воспалительной, но не деструктивно-дистрофической природы.
Рассказывает специалист ЦМРТ
Дата публикации: 17 Мая 2021 года
Дата проверки: 30 Ноября 2021 года
Содержание статьи
Причины спондилеза шейного отдела позвоночника
Основная причина болезни — нарушение обменных процессов в костной ткани. Факторы, способствующие развитию спондилеза:
Симптомы спондилеза шейного отдела позвоночника
Клинические проявления могут долгое время отсутствовать.
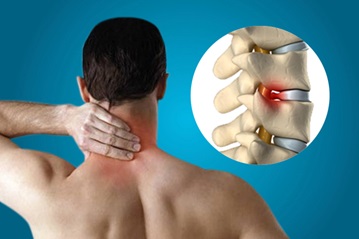
Боль в шее может свидетельствовать о прямой компрессии нерва, дегенерации позвонкового диска, сустава, связок, сегментарной нестабильности позвоночно-двигательного сегмента. Дискомфортные ощущения имеют локальный характер и иррадиируют в затылок, плечо, лопатку, верхнюю конечность. Боль может усиливаться при определенных положениях, мешать сну.
Стадии развития заболевания
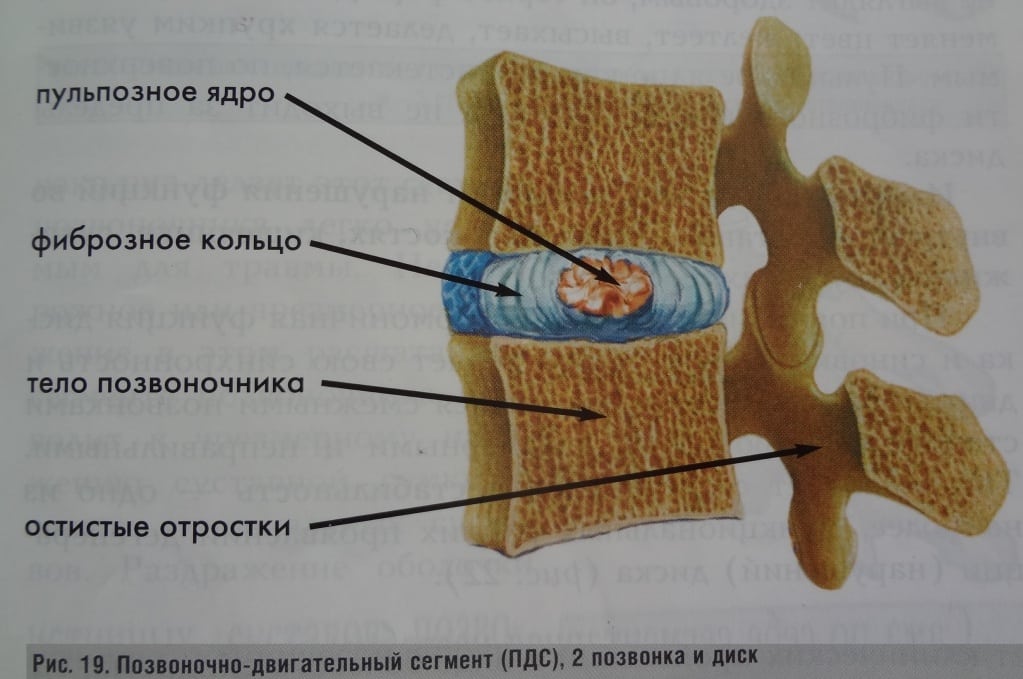
На фоне естественного старения организма нарушаются метаболические процессы. За счет потери влаги межпозвонковые диски и связочный аппарат, выполняющие функции амортизаторов, утрачивают эластичность. Подобные изменения инициируют биомеханическую некомпетентность сустава, что приводит к дальнейшему разрушению диска и выпячиванию фиброзного кольца наружу.
Разрастание костных элементов (остеофитов) сначала на передней продольной связке, а затем и на боковых поверхностях позвонков уменьшают диаметр спинномозгового канала, иногда с компрессией спинного мозга и корешков. На поздней стадии дегенерация суставных поверхностей и связок снижает подвижность сочленения и действует как ограничивающий механизм против дальнейшего разрушения. Утолщение и окостенение задней продольной связки также уменьшает диаметр костного канала и способствует появлению миелопатии.
Как диагностировать
При физикальном осмотре и проведении специальных тестов невролог определяет предварительный диагноз. К современным и наиболее информативным способам подтверждения дегенеративно-дистрофических заболеваний опорно-двигательной системы относят:
Компьютерную томографию. КТ позволяет более детально, в сравнении с простой рентгенографией, визуализировать:
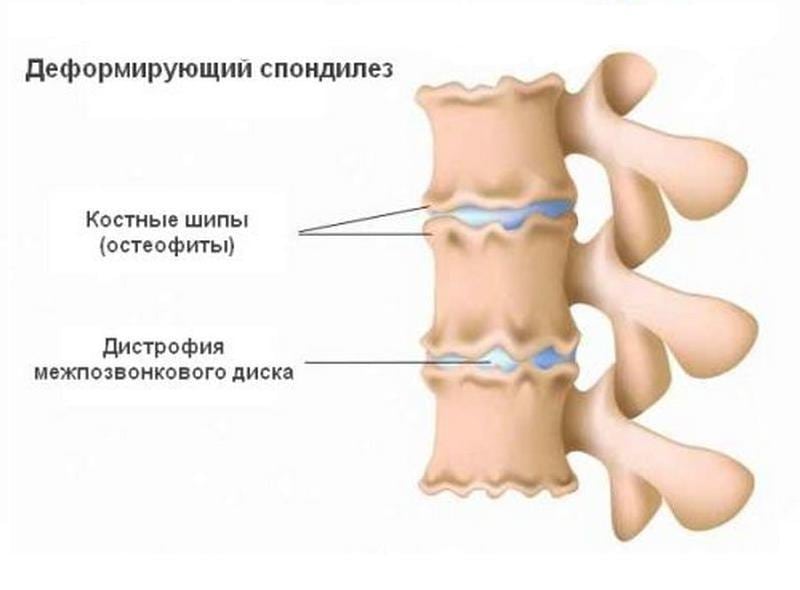
Деформирующий спондилез шейного отдела позвоночника
Деформирующий спондилез шейного отдела позвоночника — дегенеративно-дистрофическая патология. Для нее характерно постепенное изменение межпозвонковых дисков, формирование на боковых и передних поверхностях позвонков остеофитов, или костных наростов. В патологический процесс вовлекаются передние продольные связки, которые утрачивают эластичность и окостеневают. Шейный спондилез чаще выявляется у пожилых людей и стариков. Заболевание длительное время протекает бессимптомно, и только при сильном повреждении хрящевых тканей возникают его выраженные клинические признаки. В шее и затылке появляются боли, а подвижность шеи значительно ограничивается.
Для диагностирования деформирующего спондилеза проводится ряд инструментальных исследований — рентгенография, МРТ, КТ, электромиография, миелография. Практикуется консервативное лечение, но при развитии серьезных осложнений пациентам показано хирургическое вмешательство.
Патогенез
Важно знать! Врачи в шоке: «Эффективное и доступное средство от ОСТЕОХОНДРОЗА существует. » Читать далее.
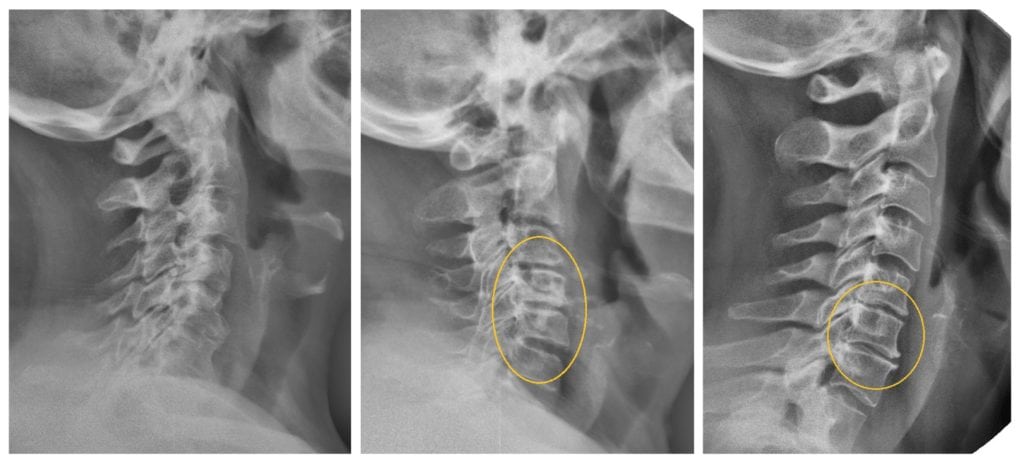
При проведении рентгенологического исследования для обнаружения патологий опорно-двигательного аппарата, например, остеохондроза, ревматологи предупреждают пожилых пациентов о развитии у них начальной стадии спондилеза. Его признаки хорошо просматриваются на полученных изображениях. Патология поражает более 80% людей старше 60 лет, но иногда выявляется у пациентов младше 30 лет. Несмотря на подвижность шеи, ее позвонки не защищены мощным мышечным корсетом. Во время выполнения профессиональных обязанностей или работ по дому шейный отдел позвоночника может долгое время находиться в неподвижном состоянии или принимать неестественное положение. В результате избыточным нагрузкам подвергаются практически все анатомические структуры шеи:
Деформирующий спондилез начинает развиваться при частичной утрате жесткости фиброзными кольцами. Пульпозные ядра, находящиеся под давлением, выпячиваются в сторону передних продольных связок, что становится причиной формирования участков окостенения. Чтобы обеспечить стабильность шейному отделу, на краях костных пластинок формируются патологические разрастания. Это помогает обеспечить на некоторое время функционирование позвонков, но усугубляет симптоматику. Наросты давят на соединительнотканные структуры (мышцы, связки, сухожилия), провоцируя их повреждение.
По мере старения организма шейный отдел могут поражать остеохондроз, остеоартроз. В сочетании со спондилезом происходит их взаимное усугубление, ускорение деструктивно-дегенеративных изменений. Анатомическое строение шеи серьезно нарушается. Высота межпозвонковых дисков уменьшается, подвижность ограничивается, а мелкие суставы и вовсе ее утрачивают.
Причины развития
Наиболее часто развитие патологии провоцирует естественное старение организма. Скорость процессов распада хрящевых, костных, мягких тканей начинает преобладать над скоростью их восстановления. Снижается и количество вырабатываемого коллагена, обеспечивающего эластичность связок и сухожилий. У молодых людей спондилез часто становится результатом травмирования — перелома позвонков, их длительного сдавливания. Заболевание диагностируется у пациентов с нарушениями обмена веществ, особенно тех, при которых в позвоночнике откладываются кристаллы солей кальция. Что еще может запустить патологический процесс:
Наличие лордоза, сколиоза, нарушения осанки также могут спровоцировать развитие спондилеза. Шейная патология чаще поражает работников умственного труда. Это отличает ее от спондилезов других отделов позвоночника, возникающих из-за избыточных физических нагрузок. В группу риска входят люди, чьим рабочим инструментом является микроскоп, пишущая машинка, компьютер. Их шея большую часть дня находится в склоненном положении, что и становится причиной постепенного разрушения дисков и позвонков.
Клиническая картина
Первое клиническое проявление деформирующего спондилеза шейного отдела позвоночника — боль в задней части шеи. По мере прогрессирования патологии ее интенсивность постоянно повышается. На определенном этапе боль иррадиирует в расположенные поблизости участки тела: плечи, предплечья, верхнюю часть спины и даже кисти. При спондилезе 1 степени дискомфортные ощущения слабые, возникающие при длительном нахождении в одном положении. Постепенно выраженность болевого синдрома повышается, усиливается при наклонах, поворотах головы. Самочувствие человека улучшается только при принятии горизонтального положения. Для заболевания характерны и другие симптомы:
Недостаточное кровоснабжение провоцирует клинические проявления ишемии или кислородного голодания клеток головного мозга. Человек страдает от частых головных болей, головокружений, а иногда и от эпизодических обмороков. При осмотре пациента вертебрологом или невропатологом отмечается слабая рефлекторная реакция и снижение мышечной силы.
Диагностика
Даже «запущенный» ОСТЕОХОНДРОЗ можно вылечить дома! Просто не забывайте раз в день мазать этим.
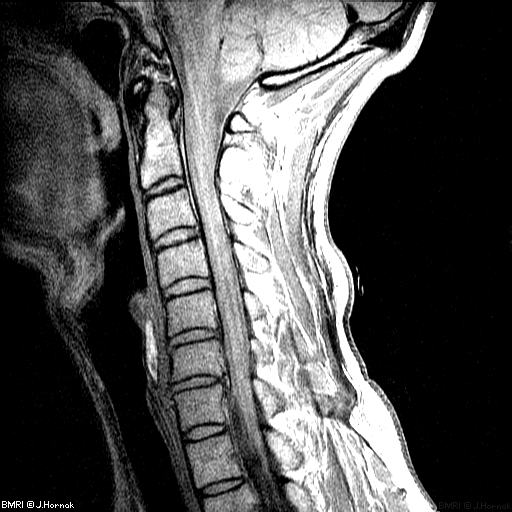
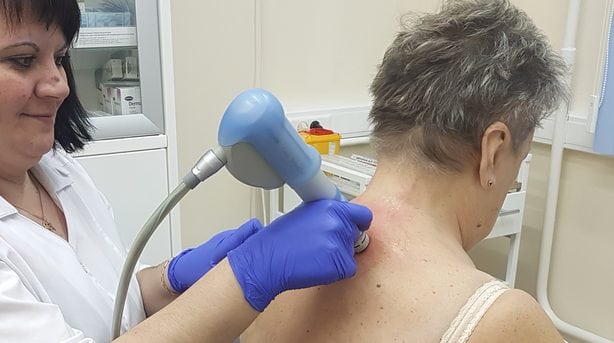
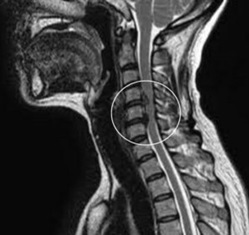
После осмотра пациента, выслушивания жалоб и изучения анамнеза проводится инструментальная диагностика. Наиболее информативна рентгенография, позволяющая оценить состояние костных, мягких и хрящевых тканей. Для подтверждения диагноза может потребоваться проведение компьютерной томографии для осмотра плотных структур шейного отдела, МРТ для визуализации мягких тканей. Электромиография назначается для исследования нервной проводимости. Результаты лабораторных анализов крови и мочи позволяют оценить общее состояние здоровья пациента, выявить нарушения обмена веществ.
Если нет возможности проведения КТ и МРТ, то используется миелография. В позвоночный канал нагнетается воздух или вводится контрастное вещество, а затем делается серия рентгенологических изображений.
Основные методы терапии
Лечением деформирующего спондилеза шейного отдела позвоночника занимаются врачи узкой специализации — вертебрологи, неврологи, травматологи, ортопеды. Практикуется комплексный подход к терапии патологии. Пациентам назначаются мероприятия, позволяющие нормализовать кровообращение в шее, снизить выраженность болевого синдрома, увеличить амплитуду движений, восстановить нормальное анатомическое соотношение между структурными единицами позвоночника. Важный этап лечения — предупреждение прогрессирования спондилеза, вовлечения в деструктивный процесс здоровых позвонков и межпозвонковых дисков.
Фармакологические препараты
Для купирования болей в терапевтические схемы включаются нестероидные противовоспалительные препараты (НПВП). В лечении патологий шейного отдела хорошо зарекомендовали себя таблетированные формы нимесулида, кеторолака, диклофенака, мелоксикама, ибупрофена. После снижения интенсивности болевого синдрома назначаются НПВП в виде мазей, кремов, гелей: Фастум, Вольтарен, Индометацин, Долгит, Долобене, Артрозилен. Их наносят тонким слоем на заднюю часть шеи и слегка втирают. В терапии спондилеза используются препараты:
Для ослабления симптоматики и улучшения кровообращения в терапии применяются мази, гели, бальзамы с согревающим действием. Это Випросал, Финалгон, Капсикам, Эфкамон, Апизартрон. После их нанесения на область боли ощущается приятное тепло, а скованность движений исчезает.
Физиотерапевтические процедуры
На любой стадии деформирующего спондилеза применяется электрофорез. Во время процедуры под действием электрических импульсов в глубоко расположенные ткани позвонков и межпозвонковых дисков проникают лекарственные вещества. Электрофорез проводится с растворами НПВП, анальгетиков, хондропротекторов. В лечении патологии используются и другие физиотерапевтические манипуляции:
Заболевание на начальном этапе развития хорошо поддается лечению лазеротерапией, магнитотерапией, иглорефлексотерапией. При выборе подходящих для пациента физиотерапевтических мероприятий врач учитывает стадию спондилеза, степень поражения тканей.
Дополнительные методы лечения
Применение препаратов и проведение физиопроцедур не окажет эффекта, если пациент будет вести привычный образ жизни, ставший причиной развития деформирующего спондилеза. Врачи рекомендуют ежедневно выполнять гимнастические упражнения:
Основное правило тренировок — движения должны быть плавными, медленными, выполняться не в полную силу. Регулярные занятия помогают укрепить мышечный корсет шейного отдела, улучшить кровообращение, предупредить распространение заболевания.
Устранить симптоматику на начальном этапе лечения позволит ношение специальных бандажей-воротников ежедневно в течение 2-4 часов. Постепенно время использования приспособлений сокращается, а после укрепления мышц шеи их отменяют вовсе.
Если на протяжении 5-6 месяцев консервативные методы лечения не дали результата, проводится хирургическая операция. К такому способу терапии медики прибегают редко. Выполнение всех врачебных рекомендаций способствует улучшению самочувствия пациента, становится профилактикой развития осложнений.
Похожие статьи
Как забыть о болях в суставах и остеохондрозе?
Но ортопед Валентин Дикуль утверждает, что действительно эффективное средство от ОСТЕОХОНДРОЗА существует! Читать далее >>>
Лечение спондилеза шейного отдела позвоночника
Часто при спондилезе встречаются, связанные с этим состоянием, дегенеративные изменения в фасеточных суставах, гипертрофия желтой связки и окостенение задней продольной связки. Все это может способствовать поражению чувствительных к боли структур (например, нервов, спинного мозга), что создает различные клинические синдромы. Спондилотические изменения часто наблюдаются у людей старшей возрастной группы. Тем не менее, только у небольшого процента пациентов с рентгенографическими признаками цервикального спондилеза отмечается симптоматика.
Хирургическое лечение рекомендуется при шейной радикулопатии с наличием стойкой симптоматики и отсутствием эффекта от консервативного лечения.
Показания для хирургического лечения цервикальной спондилогенной миелопатии несколько противоречивы, но большинство клиницистов рекомендуют оперативную терапию при наличии умеренной и тяжелой миелопатии.
Эпидемиология
Цервикальная спондилогенная миелопатия является наиболее распространенной причиной нетравматического спастического парапареза и квадрипареза. Почти у 23,6% пациентов с нетравматическими миелопатическими симптомами, отмечалась цервикальная спондилогенная миелопатия.
Цервикальный спондилез чаще встречается у мужчин.
Результаты исследований с помощью рентгенографический данных показали, что спондилезные изменения наиболее распространены у лиц старше 40 лет. В конце концов, более 70% мужчин и женщин страдают в зрелом возрасте спондилезом, но радиографические изменения более выражены у мужчин, чем у женщин.
Причины шейного спондилеза
Кости и хрящевые ткани в шее склонны к износу, что может привести к развитию шейного спондилеза. Наиболее вероятные причины развития состояния:
Эти разрастания костей являются результатом того, что организм в ответ на увеличение нагрузок пытается увеличить количество костной ткани для того, чтобы усилить позвоночник. Однако дополнительные костные образования могут оказывать давление на нервные структуры с формированием болевых проявлений.
В межпозвонковых дисках могут образоваться трещины, что позволяет амортизирующему материалу диска вытекать. Выбухающие диски могут оказывать компрессионное воздействие на корешки или спинной мозг с развитием определенной неврологической симптоматике (боли, нарушения чувствительности, мышечная слабость).
Если у пациента были повреждения шеи, например, хлыстовая травма во время ДТП – это ускоряет дегенеративные процессы.
Плотные связки, которые соединяют позвоночные кости друг с другом, могут с течением времени стать еще более жесткими, что влияет на мобильность двигательных сегментов шеи.
Некоторые профессии или хобби связаны с повторяющимися движениями или подъемами тяжестей.
Факторы риска
Другие факторы риска:
Симптомы шейного спондилеза
У большинства людей с наличием спондилеза шейного отдела позвоночника могут не отмечаться значительные симптомы. Если же появляются симптомы, то они могут быть вариабельны (легкие или тяжелые), острые и хронические.
Распространенным симптомом является боль вокруг лопатки. Некоторые жалуются на боль по ходу руки и пальцев. Боль может усиливаться:
Другим распространенным симптомом является мышечная слабость. Слабость мышц затрудняет подъем рук или захватывание предметов.
Другие распространенные симптомы включают:
Симптомы, которые встречаются реже, часто включают нарушения координации движений и потерю контроля функций мочевого пузыря или кишечника. Такая симптоматика требует экстренной медицинской помощи.
Когда нужно обратиться к врачу?
Если у человека внезапно появилось онемение или покалывание в плече, руках или ногах, или если пациент потерял контроль функции кишечника или мочевого пузыря, то необходимо обратиться за медицинской помощью как можно скорее!
Диагностика
Физический осмотр
Вначале врач выясняет наличие симптомов, их интенсивность, локализацию, историю заболевания. Затем проводится неврологическое обследование, которое включает изучение рефлексов, тестирование мышечной силы, определение сенсорного дефицита и диапазона движения в шее. Врач может провести анализ ходьбы для того, чтобы определить, насколько поврежден спинной мозг.
Если врач подозревает шейный спондилез, то для верификации диагноза он назначает визуализационные тесты и нейрофизиологические исследования.
Методы визуализации
Лечение спондилеза шейного отдела позвоночника
Методы лечения спондилеза шейного отдела позвоночника включают иммобилизацию шеи, фармакологическое лечение, модификации образа жизни и физические модальности (например, тракцию, манипуляции, упражнения).
•Иммобилизация шеи (с помощью мягкого воротника или жесткого ортеза) часто используется в качестве неоперативного метода лечения боли в области шеи и / или субокципитальных болевых синдромов, вызванных спондилезом и цервикальной радикулопатией.
По мере улучшения симптомов воротник необходимо носить только во время напряженной работы. В конце концов, можно прекратить ношение воротника.
Более жесткие ортезы и устройства могут лучше ограничивать движение шейного отдела позвоночника, но они могут уменьшить мышечный тонус и вызывать скованность шеи. Использование ежедневной программы упражнений для шеи позволяет ограничить потерю мышечного тонуса.
Фармакологическое лечение включает в себя несколько вариантов.
•Модификации образа жизни (например, обучение механике тела, методы релаксации, осознание позы, эргономика и / или изменения на рабочем месте) могут облегчить симптомы.
Физические терапия относятся к числу самых старых методов лечения заболеваний позвоночника.
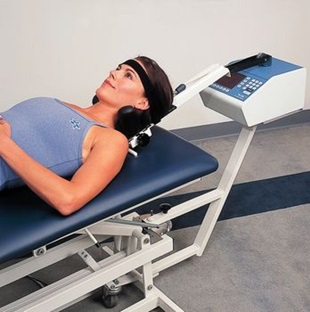
• Тракционная терапия. Механическое растяжение шеи с помощью специализированного оборудования позволяет увеличить расстояние между позвонками, уменьшить компрессию корешков и улучшить циркуляцию в эпидуральном пространстве.
•Мануальная терапия. Манипуляции, которые используются врачами мануальными терапевтами и остеопатами, были описаны еще 4000 лет назад. Этот метод остается популярным методом лечения болей в спине.
Методы варьируются и включают в себя низкоскоростные манипуляции с большой амплитудой; высокоскоростные манипуляции с малой амплитудой (например, толчки или импульсная манипуляция) и маневры.
Противопоказаниями для проведения мануальной терапии являются: переломы позвонков, дислокации, инфекции, злокачественные опухоли, спондилолистез, миелопатия, различные ревматологические и соединительно-тканевые расстройства и наличие объективных признаков компрессии нервного корешка.
Другие часто используемые методы лечения включают тепло, холод, иглоукалывание, массаж, инъекции в триггерные точки, чрескожную электрическую нервную стимуляцию и низкоинтенсивный холодный лазер. Большинство пассивных модальностей, используемых для лечения остеохондроза шейного отдела позвоночника, выполняются физиотерапевтами и врачами ЛФК и наиболее эффективны в комбинации с другими методами лечения.
Если имеется тяжелая симптоматика, которая резистентна к проводимым консервативным методам лечения, то может потребоваться операция. Хирургические процедуры включают удаление костных шипов (остеофитов), части костей позвонков или грыжи диска для того, чтобы ликвидировать механическое воздействие этих образований на нервные структуры.