Чем лечить стеатоз печени и поджелудочной
Жировой гепатоз, стеатоз печени: симптомы и лечение
Жировой гепатоз (стеатоз печени) – мировая эпидемия
Жировой гепатоз или стеатоз печени – не результат плохого поведения, неправильного образа жизни, в том числе питания и физических нагрузок. Жировой гепатоз – это опасная болезнь, которая требует лечения.
Однако, в отличие от многих других заболеваний печени, жировой гепатоз – трудно излечимое заболевание, так как у гепатологов нет единого стандарта медикаментозного лечения этой патологии.
Поскольку основной причиной заболевания являются обменные и гормональные изменения в организме, так называемый метаболический синдром, то к лечению привлекается эндокринолог. Однако, и в этом случае, только медикаментозное лечение препаратами, восстанавливающими обменные и гормональные процессы, а также способствующие удалению жира из печени, не дает результатов. Индивидуальные рекомендации по питанию и физическим нагрузкам, без которых невозможно получить выздоровление, часто являются непреодолимым препятствием, так как всегда легче принимать таблетки, чем изменять образ жизни.
В нашем центре 10-летний опыт лечения жирового гепатоза показал, что это заболевание излечимое в любой стадии за исключением цирроза, а успех лечения – совместная работа врача и пациента.
Особенно важно определять степень жирового гепатоза (стеатоза печени), если есть сопутствующие заболевания, например, чаще всего, вирусные гепатит В и гепатит С. Повреждение печени вирусами сопровождается замещением здоровой печени на соединительную ткань, что также ведет ее к циррозу.
Аппарат Фиброскан нового поколения позволяет оценить отдельно степень каждого повреждающего фактора: вируса и жира. От этого зависит тактика лечения. Иногда врач не имеет права назначать противовирусную терапию, если печень поражена жиром и лечение противовирусными препаратами не остановит процесс формирования цирроза.
Аппарат Фиброскан определяет с помощью ультразвуковой диагностики физические характеристики плотности печеночной ткани и результат измерений выражается в физических единицах, которые соответствуют с медицинской точки зрения степеням поражения печени: фиброз от F0 до F4, стеатоз от S0 до S4 (четвертая стадия соответствует циррозу). Результаты измерений выдает программа, что исключает субъективизм в оценке.
Обследование – первый шаг к выздоровлению. Мы проводим обследование в день обращения после бесплатной консультации гепатолога для определения задач и объема обследования. По результатам вам будет назначено эффективное лечение, которое в подавляющем большинстве случаев заканчивается выздоровлением.
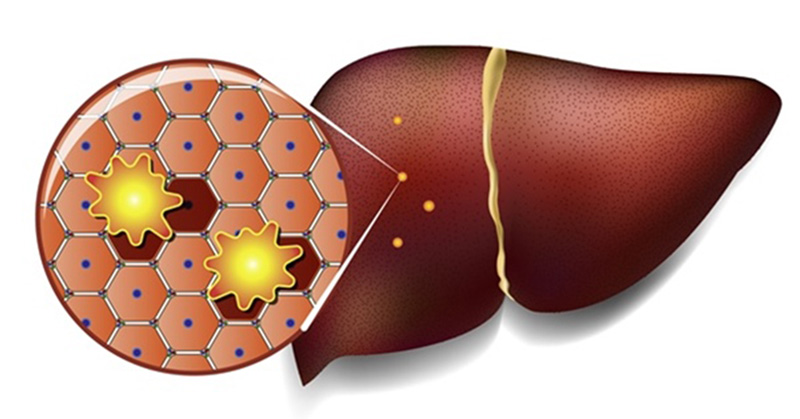
Стеатоз
Стеатоз – это нарушение обмена веществ, при котором в тканях органов (чаще всего печени и поджелудочной железы) накапливается избыток жира (липидов).
Что такое стеатоз?
Если липиды образуют отдельные жировые пятна, говорят об очаговом (фокальном) стеатозе, при равномерном распределении – о диффузном.
В зависимости от негативных последствий, вызванных накоплением излишка жира, различают три стадии стеатоза:
Жировая дистрофия, стеатоз — это термины, которые используют медики. Иногда можно услышать о жирной или жировой печени — это калька с английского термина “fatty liver”, полностью этот термин на английском звучит как “alocoholic fatty liver” и соответствует русскому термину “алкогольная жировая дистрофия печени”, но дословный перевод — “алкогольная жирная печень”. Код по МКБ-10 К70.0
Причины стеатоза
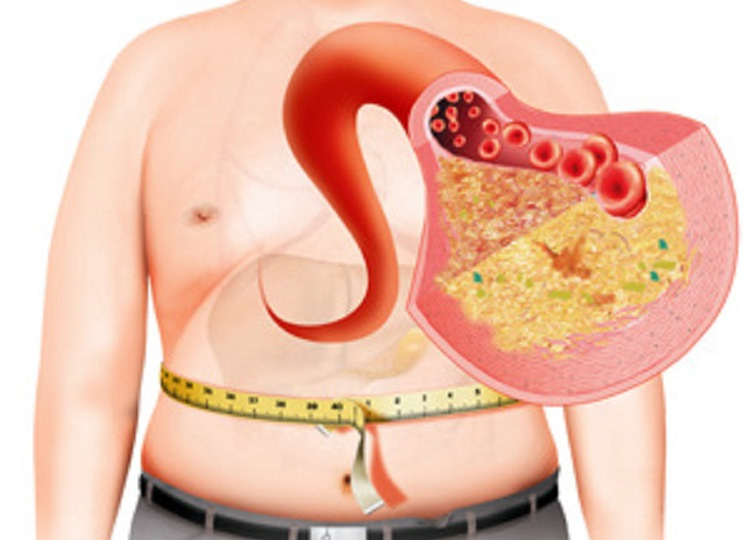
Самые распространенные причины патологии – злоупотребление алкоголем и излишний вес, то есть стеатоз – это болезнь образа жизни. Алкогольный стеатоз развивается при злоупотреблении спиртным (более 2-х порций алкогольных напитков в день для женщин, и более 3-х — для мужчин. Одна порция – это 341 мл напитка крепостью 5% (сидра, пива), 142 мл вина (12%) или 43 мл крепких напитков (40%).
Причины стеатоза неалкогольного происхождения:
Стеатоз поджелудочной железы часто отмечают при муковисцидозе, синдроме Швахмана-Даймонда, Йохансона-Близзарда и некоторых вирусных инфекциях.
Симптомы стеатоза
Стеатоз – заболевание коварное и практически всегда протекает бессимптомно или практически бессимптомно. При поражении печени некоторые люди жалуются на дискомфорт в правом подреберье, тошноту, слабость и общее плохое самочувствие. В запущенных случаях (при циррозе) может быть желтуха (кожи, глаз, слизистых оболочек), увеличение живота (из-за асцита — скопления в брюшной полости жидкости), расширение видимых кровеносных сосудов на животе, покраснение ладоней, желтушность кожи и слизистых оболочек, у мужчин увеличение груди.
Начальные стадии стеатоза поджелудочной железы также протекают бессимптомно. Если болезнь зашла далеко, то пищеварительных ферментов образуется недостаточно. Больной отмечает хронический понос, светлый и зловонный кал (из-за повышенного содержания в нем непереваренного жира). Организм получает недостаточно питательных веществ и человек худеет, однако, как правило, у него нет жалоб на боли в животе.
Диагностика стеатоза
Поскольку стеатоз печени часто протекает бессимптомно, его обнаруживают случайно во время общего клинического исследования или УЗИ брюшной полости. На продвинутых стадиях пораженная печень сильно увеличена в размере. При прощупывании живота врач обратит на это внимание. Доктор обязательно поинтересуется употреблением алкоголя, поскольку даже кратковременное злоупотребление спиртным может привести к тяжелому поражению печени. При подозрении на стеатоз пациенту назначают:
Для исключения вирусных гепатитов как причины нарушения функции печени необходимо сделать специфические тесты на эти заболевания (анализ крови).
Стеатоз поджелудочной железы можно выявить только при визуальной диагностике. Другие методы зарекомендовали себя как неинформативные.
Лечение стеатоза печени
Специфического лечения стеатоза печени не существует. Единственный способ борьбы с ним – приостановление действия повреждающих факторов:
При начальных стадиях пересмотр образа жизни помогает остановить болезнь и дает возможность печени восстановиться. В запущенных случаях (цирроз) борьба с повреждающими факторами дает шанс остановить прогрессирование заболевание, но к сожалению, способа восстановить структуру органа еще не изобрели.
Диета при стеатозе печени
Диета при стеатозе предполагает переход на здоровую пищу. Овощи, фрукты, цельнозерновые каши и диетическое мясо – лучшие друзья выздоравливающих. При стеатозе печени не стоит отказываться от чашечки кофе. Результаты некоторых исследовательских работ продемонстрировали положительный эффект приема кофеина на лечение стеатоза. Также было отмечено, что лучшие результаты выздоровления показали пациенты, чья схема терапии включала витамин Е.
Лечение стеатоза поджелудочной железы
Для того чтобы вылечить стеатоз необходимо определить, что спровоцировало его развитие. Борьба с первопричиной – единственный действенный способ лечения. Если ее нельзя устранить, врач может назначить симптоматическое лечение, к примеру ферментные препараты, которые помогают переваривать пищу.
Нормализация веса, отказ от злоупотребления алкоголем, пересмотр пищевых привычек и переход на здоровое питание, занятия физической культурой или спортом — в большинстве случаях действенные и достаточные меры при стеатозе поджелудочной железы.
Осложнения
Первое место по распространенности среди осложнений стеатоза печени занимает цирроз – разрастание соединительной ткани, которая замещает нормальные клетки органа. При этом площадь «рабочих» зон уменьшается и печень не может адекватно выполнять свою работу, что может привести к:
У больных стеатозом неалкогольного происхождения цирроз наблюдается у каждого пятого человека. При злоупотреблении алкоголем эта цифра еще выше.
Стеатоз поджелудочной — очень коварное заболевание. С одной стороны, оно не причиняет большинству людей сильного беспокойства, с другой — способно привести к развитию невероятно опасного заболевания – острого панкреатита. При этом может начаться панкреонекроз, т.е. отмирание тканей поджелудочной. Смертность при таком осложнении составляет 10-30%.
Профилактика
В большинстве случаев стеатоз – это результат пренебрежение элементарными правилами здорового образа жизни. Умеренность в алкоголе, нормальное питание, регулярная физическая активность – простые и эффективные способы предупреждения стеатоза.
РЕЗУЛЬТАТЫ АНАЛИЗОВ
РЕГИСТРАТУРА
Время работы:
Уважаемые посетители! Оцените нашу работу, ответив на несколько вопросов.
Фосфоглив® при жировом гепатозе

Механизм развития жирового гепатоза печени
В основе патогенетических механизмов жирового гепатоза лежат:
Характерной особенностью патологического состояния является повышение количества триглицеридов более чем на 10 % от общей сухой массы печени. Из-за этого при гепатозе происходит отложение жировых капель в гепатоцитах, развитие «ожирения» печеночных клеток, их последующая гибель и замещение фиброзной соединительной тканью.
Жир в клетках печени может накапливаться по нескольким причинам:
На сегодняшний день распространенность стеатоза в общей популяции достигает 40 %.
Степени гепатоза
В зависимости от количества и места накопления жира принято выделять 4 степени жирового гепатоза печени:
Причины жирового гепатоза
К основным причинам развития жирового гепатоза печени относят:
Клинические признаки гепатоза
Основные симптомы заболевания
На ранней стадии заболевания симптомы жирового гепатоза печени практически не наблюдаются. Это объясняется способностью гепатоцитов к активной регенерации. Однако по мере накопления жира клетки печени перестают справляться со своей функцией. У пациентов появляются следующие симптомы:
Диагностика
Диагностика жирового гепатоза включает в себя сбор анамнеза, оценку самочувствия и физикального статуса пациента, а также лабораторные и инструментальные методы обследования печени.
Лабораторные методы исследования:
Инструментальные диагностические методики:
Лечение жирового гепатоза печени
В связи с наличием большого разнообразия причин, обуславливающих развитие патологического процесса, лечение жирового гепатоза считается достаточно сложной задачей, требующей грамотного комплексного подхода. Обязательными условиями успешной терапии являются:
Диета
Пациентам с повышенной массой тела рекомендуется диетическое питание, направленное на нормализацию жирового и холестеринового обмена. В соответствии с принципом диеты № 5 в суточный рацион больного гепатозом должны входить:
Блюда готовятся на пару, запекаются или отвариваются и подаются только в теплом виде. Прием горячей, холодной, острой и жареной пищи запрещен. Питание должно быть дробным – 5–6 раз в день.
В список продуктов, рекомендованных при лечении гепатоза печени, входят:
Запрещенные продукты при гепатозе:
Лечение жирового гепатоза печени при помощи здоровой диеты требует строгого соблюдения принципов сбалансированного питания. Оптимальная потеря веса – не более 1 кг за неделю. В случае резкого снижения массы тела возможно развитие стеатоза, способного повлечь за собой воспаление, усиление активности фиброгенеза и увеличение скорости развития фиброза.
Медикаментозная терапия
Медикаментозное лечение жирового гепатоза печени проводится в 2 этапа.
Симптоматическое лечение гепатоза печени предусматривает использование противовоспалительных средств, пищеварительных ферментов, витаминов, препаратов антифиброзного действия и пробиотиков, нормализующих микрофлору кишечника.
Фосфоглив* при лечении жирового гепатоза
Фосфоглив* – современный гепатопротектор, нашедший широкое применение в гастроэнтерологии и гепатологии. Этот препарат патогенетического действия обладает восстанавливающими, противовоспалительными и антифиброзными свойствами и может использоваться для лечения гепатоза. В состав гепатопротектора входят два активных компонента: эссенциальные фосфолипиды и глицирризиновая кислота.
Эссенциальные фосфолипиды способствуют:
Применение Фосоглива* в комплексном лечении гепатоза способствует:
Препарат обладает благоприятным профилем безопасности и имеет доказательства клинической эффективности. Для достижения максимального действия при лечении гепатоза печени Фосфоглив* следует принимать курсами согласно инструкции по применению.
Неалкогольный стеатоз печени, диагностика, лечебные подходы
Рассмотрены факторы риска развития неалкогольной жировой болезни печени, первичная и фторичная формы заболевания, подходы к диагностике стеатоза и фиброза печени, общие принципы лечения пациентов, включая диетотерапию, воздействие на метаболический сндром
Factors of non-alcoholis fatty disease of liver development risk have been analyzed, as well as primary and secondary forms of disease, approaches to diagnostic of steatosis hepatis and fibrosis, general principles of treatment including diet therapy, metabolic syndrome effect, gastroprotectors application.
Неалкогольный стеатоз печени (неалкогольная жировая болезнь печени (НАЖБП), жировая дистрофия печени, жировая печень, жировая инфильтрация) — первичное заболевание печени или синдром, формируемый избыточным накоплением жиров (преимущественно триглицеридов) в печени. Если рассматривать эту нозологию с количественной точки зрения, то «жир» должен составлять не менее 5–10% веса печени, или более 5% гепатоцитов должны содержать липиды (гистологически) [1].
Если не вмешиваться в течение болезни, то в 12–14% НАЖБП трансформируется в стеатогепатит, в 5–10% случаев — в фиброз, в 0–5% фиброз переходит в цирроз печени; в 13% случаев стеатогепатит сразу трансформируется в цирроз печени [2].
Эти данные позволяют понять, почему эта проблема на сегодняшний день вызывает всеобщий интерес, если при этом будут ясны этиология и патогенез, то будет понятно, как наиболее эффективно лечить эту часто встречаемую патологию. Уже сейчас понятно, что у части больных это может оказаться болезнью, а у части — симптомом или синдромом.
Признанными факторами риска развития НАЖБП являются:
Перечисленные факторы риска НАЖБП показывают, что значительная часть их является компонентами метаболического синдрома (МС), который представляет собой комплекс взаимосвязанных факторов (гиперинсулинемия с инсулинорезистентностью — сахарный диабет 2-го типа (СД 2-го типа), висцеральное ожирение, атерогенная дислипидемия, артериальная гипертензия, микроальбуминурия, гиперкоагуляция, гиперурикемия, подагра, НАЖБП). МС составляет основу патогенеза многих сердечно-сосудистых заболеваний и указывает на тесную связь их с НАЖБП. Таким образом, круг заболеваний, который формирует НАЖБП, заметно расширяется и включает не только стеатогепатит, фиброз, цирроз печени, но и артериальную гипертонию, ишемическую болезнь сердца, инфаркт миокарда и сердечную недостаточность. По крайней мере, если прямые связи этих состояний требуют дальнейшего изучения доказательной базы, их взаимное влияние несомненно [6].
Эпидемиологически различают: первичную (метаболическую) и вторичную НАЖБП. К первичной форме относят большинство состояний, развивающихся при различных метаболических расстройствах (они перечислены выше). К вторичной форме НАЖБП относят состояния, которые формируются: алиментарными нарушениями (переедание, голодание, парентеральное питание, трофологическая недостаточность — квашиоркор); лекарственными воздействиями и взаимоотношениями, которые реализуются на уровне печеночного метаболизма; гепатотропными ядами; синдромом избыточного бактериального роста кишечника; заболеваниями тонкой кишки, сопровождаемыми синдромом нарушенного пищеварения; резекцией тонкой кишки, тонкотолстокишечным свищом, функциональной недостаточностью поджелудочной железы; болезнями печени, в т. ч. и генетически детерминированными, острой жировой болезнью беременных и др. [7–9].
Если врач (исследователь) располагает морфологическим материалом (биопсия печени), то морфологически различают три степени стеатоза:
Приведя морфологическую классификацию, мы должны констатировать, что эти данные носят условный характер, так как процесс никогда не носит равномерно-диффузного характера, и в каждый конкретный момент мы рассматриваем ограниченный фрагмент ткани, и уверенности в том, что в другом биоптате мы получим то же самое, нет, и, наконец, 3-я степень жировой инфильтрации печени должна была бы сопровождаться функциональной печеночной недостаточностью (хотя бы по каким-либо компонентам: синтетическая функция, дезинтоксикационная функция, билиарная состоятельность и др.), что практически не свойственно НАЖБП.
В вышеизложенном материале показаны факторы и состояния метаболизма, которые могут участвовать в развитии НАЖБП, а в качестве современной модели патогенеза предложена теория «двух ударов»:
первый — развитие жировой дистрофии;
второй — стеатогепатит.
При ожирении, особенно висцеральном, увеличивается поступление в печень свободных жирных кислот (СЖК), при этом развивается стеатоз печени (первый удар). В условиях инсулинорезистентности увеличивается липолиз в жировой ткани, а избыток СЖК поступает в печень. В итоге количество жирных кислот в гепатоците резко возрастает, формируется жировая дистрофия гепатоцитов. Одновременно или последовательно развивается окислительный стресс — «второй удар» с формированием воспалительной реакции и развитием стеатогепатита. Это связано в значительной степени с тем, что функциональная способность митохондрий истощается, включается микросомальное окисление липидов в системе цитохрома, что приводит к образованию активных форм кислорода и повышению продукции провоспалительных цитокининов с формированием воспаления в печени, гибели гепатоцитов, обусловленной цитотоксическими эффектами TNF-альфа1 — одного из основных индукторов апоптоза [10, 11]. Последующие этапы развития патологии печени и их интенсивность (фиброз, цирроз) зависят от сохраняющихся факторов формирования стеатоза и отсутствия эффективной фармакотерапии.
Диагностика НАЖБП и состояний ее прогрессирования (стеатоз печени, стеатогепатит, фиброз, цирроз)
Жировая дистрофия печени — формально морфологическое понятие, и, казалось бы, диагностика должна была бы сводиться к биопсии печени. Однако такого решения международными гастроэнтерологическими ассоциациями не принято и вопрос обсуждается. Это связано с тем, что жировая дистрофия — понятие динамическое (она может активизироваться или подвергаться обратному развитию, может носить как относительно диффузный, так и очаговый характер). Биоптат всегда представлен ограниченным участком, и трактовка данных всегда достаточно условна. Если признать биопсию как обязательный диагностический критерий, то ее нужно проводить достаточно часто; сама биопсия чревата осложнениями, а метод исследования не должен быть опаснее самой болезни. Отсутствие решения о биопсии не является отрицательным фактором, тем более что на сегодняшний день стеатоз печени это понятие клинико-морфологическое с наличием многих факторов, участвующих в патогенезе.
Из представленных выше данных видно, что диагностика может начаться на разных стадиях болезни: стеатоз → стеатогепатит → фиброз → цирроз, и в диагностический алгоритм должны входить методы, определяющие не только жировую дистрофию, но и стадию ее.
Так, на стадии стеатоза печени основным симптомом является гепатомегалия (обнаруженная случайно или при диспансерном обследовании). Биохимический профиль (аспартатаминотрансфераза (АСТ), аланинаминотрансфераза (АЛТ), щелочная фосфотаза (ЩФ), гаммаглутамилтранспептидаза (ГГТ), холестерин, билирубин) устанавливает при этом наличие или отсутствие стеатогепатита. При повышении уровня трансаминаз необходимо проведение вирусологических исследований (которые либо подтвердят, либо отвергнут вирусные формы гепатита), а также диагностика других форм гепатита: аутоиммунного, билиарного, первичного склерозирующего холангита. Ультрозвуковое исследование не только устанавливает увеличение размеров печени и селезенки, но и признаки портальной гипертензии (по диаметру селезеночной вены и размерам селезенки). Менее употребляемым (а может быть, и известным) является оценка жировой инфильтрации печени, состоящая в измерении «столба затухания», по динамике которого в разные промежутки времени можно судить о степени жировой дистрофии (рис.) (методика УЗИ описана) [12].
Более ранние модели ультразвуковых аппаратов оценивали денситометрические показатели (по динамике которых можно было судить о динамике и степени стеатоза). В настоящее время денситометрические показатели получают с помощью компьютерной томографии печени. Рассматривая патогенез НАЖБП, оценивают общий осмотр, антропометрические показатели (определение массы тела и окружности талии — ОТ). Так как МС занимает значительное место в формировании стеатоза, то в диагностике необходимо оценивать: абдоминальное ожирение — ОТ > 102 см у мужчин, > 88 см у женщин; триглицериды > 150 мг/дл; липопротеины высокой плотности (ЛПВП): 130/85 мм рт. ст; индекс массы тела (ИМТ) > 25 кг/м 2 ; гликемия натощак > 110 мг/дл; гликемия через 2 часа после нагрузки глюкозой 110–126 мг/дл; СД 2-го типа, инсулинорезистентность.
Представленные выше данные рекомендуются ВОЗ и Американской ассоциацией клинических эндокринологов. Важным диагностическим аспектом является также установление фиброза и его степени. Несмотря на то, что фиброз также понятие морфологическое, его определяют по различным расчетным показателям. С нашей точки зрения дискриминантная счетная шкала Bonacini, определяющая индекс фиброза (ИФ), является удобным методом, соответствующим стадиям фиброза. Мы провели сравнительное изучение расчетного показателя ИФ с результатами биопсий. Эти показатели представлены в табл. 1 и 2.
Практическое значение ИФ:
1) ИФ, оцененный по дискриминантной счетной шкале, достоверно коррелируется со стадией фиброза печени по данным пункционной биопсии;
2) изучение ИФ позволяет с высокой степенью вероятности оценить стадию фиброза и использовать его для динамического наблюдения за интенсивностью фиброзообразования у больных с хроническим гепатитом, НАЖБП и другими печеночными диффузными заболеваниями, в том числе и для оценки эффективности проводимой терапии [13].
И наконец, если проводится пункционная биопсия печени, то она назначается, как правило, в случае дифференциальной диагностики опухолевых образований, в т. ч. и очаговой формы стеатоза. При этом в ткани печени этих больных выявляются:
Диагноз НАЖБП (стеатоз печени) формулируется на основании совокупности следующих симптомов и положений:
Диагностика также предполагает исключение основных печеночных нозологических форм:
Таким образом, диагноз формируется с определения гепатомегалии, определения патогенетических факторов, способствующих стеатозу, и исключения других диффузных форм поражения печени.
Лечебные принципы
Так как основным фактором развития неалкогольного стеатоза печени является избыточная масса тела (МТ), то снижение МТ является основополагающим условием лечения больных НАЖБП, что достигается изменением образа жизни, включающем диетические мероприятия и физическую активность, в т. ч. и в случаях, когда необходимость в снижении МТ отсутствует [14]. Диета должна быть гипокалорийной — 25 мг/кг в сутки с ограничением жиров животного происхождения (30–90 г/день) и уменьшением углеводов (особенно быстро усваиваемых) — 150 мг/сутки. Жиры должны быть преимущественно полиненасыщенными, которые содержатся в рыбе, орехах; важно употреблять не менее 15 г клетчатки за счет фруктов и овощей, а также продукты, богатые витамином А.
Помимо диеты необходимо как минимум 30 минут ежедневных аэробных физических нагрузок (плавание, ходьба, гимнастический зал). Физическая активность сама по себе снижает инсулинорезистентность и улучшает качество жизни [15].
Вторым важным компонентом терапии является воздействие на метаболический синдром и инсулинорезистентность в частности. Из препаратов, ориентированных на ее коррекцию, наиболее изучен метформин [16, 17]. При этом показано, что лечение метформином приводит к улучшению лабораторных и морфологических показателей воспалительной активности в печении. При СД 2-го типа используются инсулиновые сенситайзеры, при этом метаанализ не показал преимуществ их влияния на инсулинорезистентность [18].
Третьим компонентом терапии является исключение использования гепатотоксических лекарственных средств и препаратов, вызывающих повреждение печени (основным морфологическим субстратом этого повреждения является стеатоз печени и стеатогепатит). В этом отношении важным является сбор лекарственного анамнеза и отказ от препарата (препаратов), повреждающих печень.
Так как синдром избыточного бактериального роста (СИБР) играет важную роль в формировании стеатоза печени, то его необходимо диагностировать и проводить коррекцию (препараты с антибактериальным действием — желательно не всасывающиеся; пробиотики; регуляторы моторики, печеночные протекторы), причем выбор терапии зависит от исходной патологии, формирующей СИБР.
Не совсем корректно на сегодняшний день решается вопрос об использовании печеночных протекторов. Есть работы, показывающие их малую эффективность, есть работы, которые показывают их высокую эффективность. Создается впечатление, что их использование не учитывает стадию НАЖБП. Если есть признаки стеатогепатита, фиброза, цирроза печени, то их использование представляется обоснованным. Хотелось бы представить аналитические данные, на основании которых и в зависимости от количества факторов, участвующих в патогенезе НАЖБП, можно выбрать гепатопротектор (табл. 3).
Из представленной таблицы видно (введены наиболее употребляемые протекторы, при желании ее можно расширить, введя другие протекторы), что препараты урсодезоксихолевой кислоты (Урсосан) действуют на максимальное количество патогенетических звеньев поражения печени.
Мы хотим представить результаты лечения Урсосаном больных НАЖБП. Изучено 30 больных (у 15 из них в основе лежало ожирение, у 15 — МС; женщин было 20, мужчин — 10; возраст от 30 до 65 лет (средний возраст 45 ± 6,0 лет).
Критериями отбора служили: повышение уровня АСТ — в 2–4 раза; АЛТ — в 2–3 раза; ИМТ > 31,1 кг/м 2 у мужчин и ИМТ > 32,3 кг/м 2 у женщин. Больные получали Урсосан в дозе 13–15 мг/кг веса в сутки; 15 больных в течение 2 месяцев, 15 больных продолжали прием препарата до 6 месяцев. Результаты лечения представлены в табл. 4–6.
Критерием исключения служили: вирусная природа болезни; сопутствующая патология в стадии декомпенсации; прием препаратов, потенциально способных формировать (поддерживать) жировую дистрофию печени.
2-я группа продолжала получать Урсосан в той же дозе 6 месяцев (при нормальных биохимических показателях). При этом стабилизировался аппетит, постепенно (1 кг/месяц) уменьшалась масса тела. По данным УЗИ — структура и размер печени существенно не изменились, продолжалась динамика по «столбу затухания» (табл. 6).
Таким образом, по нашим данным использование печеночных протекторов у больных НАЖБП в стадии стеатогепатита эффективно, что выражается в нормализации биохимических показателей и уменьшении жировой инфильтрации печени (по данным УЗИ — уменьшение «столба затухания» сигнала), что в целом является важным обоснованием их использования.
Литература
О. Н. Минушкин, доктор медицинских наук, профессор
ФГБУ УНМЦ Управления делами Президента РФ, Москва
.jpg)
_550.gif)
_550.gif)
.gif)