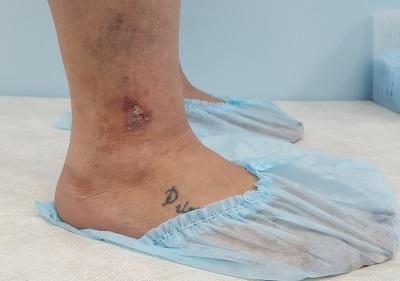
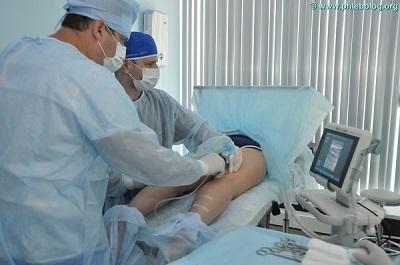
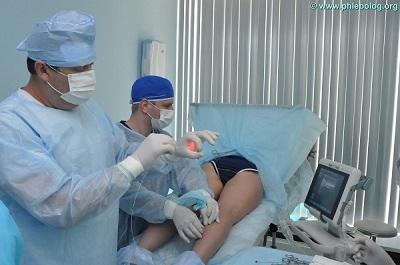
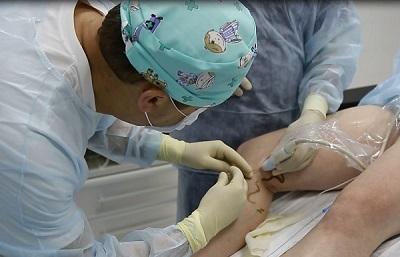
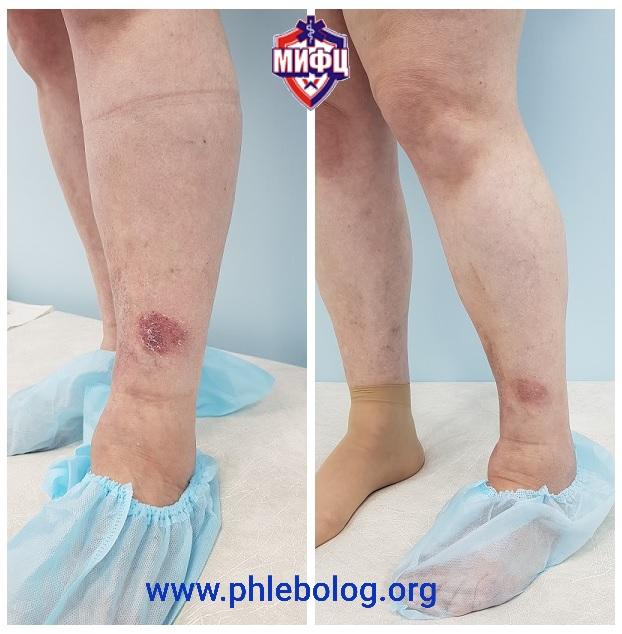
Чем лечить стертые пятки до крови
Лечение трещин на стопах ног
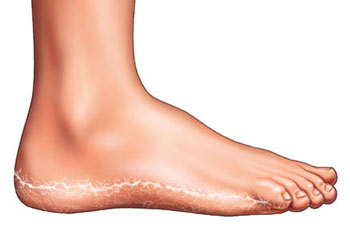
Трещины на стопах относятся к одной из разновидности дерматитов. Это заболевание представляет собой повреждение кожи на пятках, пальцах (особенно часто – на суставе большого пальца), в межпальцевых промежутках и в местах естественных складок, что может стать причиной появления боли как при ходьбе, так и в состоянии покоя. Кроме того, трещины и ранки на стопах ног портят внешний вид и могут являться причиной психологического дискомфорта.
Это заболевание развивается вследствие линейного нарушения целостности кожного покрова из-за снижения эластичности и упругости кожи. Дефицит коллагеновых и эластиновых волокон и гидролипидный дисбаланс кожи тоже играют важную роль в появлении трещин на пятках.
Трещины на пятках появляются примерно у каждой третьей женщины и у каждого 4 мужчины старше 40 лет. Надо отметить, что заболевание «молодеет» – данная патология все чаще выявляется у молодых пациентов и у детей.
Я рекомендую вам исключить любое самолечение – чтобы сохранить здоровье стоп, стоит незамедлительно обратиться к врачу-подологу.
Виды трещин на стопах ног
Иногда трещины на стопах ног бывают небольшими, безболезненными, в других же случаях на стопах образуются глубокие кровоточащие раны (разрывы), которые мешают ходить и вести привычный образ жизни. Поверхностные (эпидермальные) трещины располагаются в пределах эпидермиса и заживают без каких-либо следов. Глубокие (эпидермодермальные) трещины захватывают также и дерму, поэтому после их заживления нередко остаются рубцы. Также трещины бывают сухими и влажными, соответственно, возникающими на очень сухой и чрезмерно влажной коже.
Причины появления трещин на стопах ног
Причины, которые приводят к появлению трещин, могут быть эндогенными (внутренними) и экзогенными (внешними).
К внутренним факторам относятся:
К внешним факторам появления трещин на стопах относятся:
Трещины на пятках носят рецидивирующий характер. Поэтому я в своей практике всегда выявляю причину появления этой патологии.
Трещины редко являются самостоятельным заболеванием – чаще это проявление на коже, указывающее на неполадки во всем организме. В ряде случаев они являются «маркёром» нарушения нейро-эндокринно-иммунного обмена, витаминно-минерального баланса, грибковой инфекции, ортопедической патологии.
Азарова Е.С., врач-подолог (подиатр), миколог, дерматокосметолог, травматолог-ортопед.
К какому врачу обратиться при заболевании ногтей и стоп? Все о подологии.
Диагностика и лечение трещин на стопах
При подозрении на присоединение инфекции врач берет мазок содержимого ранки с целью определения возбудителей и их чувствительности к антибиотикам. При аллергии проводится кожный тест в целях выявления аллергена.
Лечение трещин на пятках зависит от причины их появления, что выясняется на приеме у врача и после обследования. При наличии внутренних причин появления трещин на стопах самолечение и применение первых попавшихся аппликаций и мазей не даст желаемого эффекта, а может только усугубить ситуацию.
Для терапии трещин врач, в зависимости от результатов обследования, порекомендует применять заживляющие мази, смягчающие кремы, которые обладают антисептическим, противовоспалительным и противомикробным действиями, контрастные ванночки. Также рекомендуется полноценное питание и курс приема поливитаминных препаратов, в состав которых обязательно должны входить витамины А, Е, В, РР, магний, цинк и полиненасыщенные кислоты.
Для профилактики появления трещин на стопах необходимо:
Несмотря на кажущуюся несерьезность такого дефекта, это заболевание является серьезным повреждением кожи, которое служит воротами для бактериальных и грибковых инфекций.
Учитывайте, что иногда лечение занимает длительное время. Поэтому, если вы планируете открыть сезон босоножек, желаете заниматься плаванием в бассейне или отправиться в отпуск, заблаговременно обратитесь к врачу для коррекции имеющейся проблемы.
Врачи-подологи и дерматологи не только избавят Вас от трещин на пятках, но и не допустят рецидива, чего не может гарантировать ни один специалист по педикюру, который может частично убрать внешние проявления заболевания. Врачи ОН КЛИНИК обладают многолетней практикой лечения кожных заболеваний, в том числе трещин на коже стоп.
Звоните и записывайтесь на прием, мы сделаем Вас не только здоровыми, но и красивыми!
Стоимость услуг
| Наименование услуги | Цена |
|---|---|
| Прием врача подолога первичный, амбулаторный | 3500 |
| Медицинский аппаратный педикюр 1 категории сложности (гигиенический) | 3500 |
| Медицинская обработка трещины (1 трещина) | 600 |
| Лечение трещины (1 трещина) | 2100 |
| Медицинская обработка глубоких трещин (1 стопа) | 2000 |
| Медицинская обработка глубоких трещин (2 стопы) | 3700 |
| Фотодинамическая дезинфекция (дополнение к основному лечению грибковой/бактериальной, вирусной инфекции кожи) системой PACT с Wundgel 1 зона цена за единицу | 1500 |
ОН КЛИНИК: Многолетний опыт работы. Заслуженные врачи.
Оборудование экспертного класса. Обращайтесь!
Гиперкератоз стоп
Общие сведения
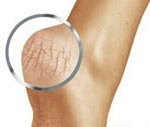
Гиперкератоз стопы (жесткий роговой слой, сокращенно ЖРС) представляет собой патологическое разрастание рогового слоя эпидермиса, достигающего толщины до одного сантиметра и более. Осложнения гиперкератоза могут проявляться в виде мелких точечных геморрагий (кровоизлияний), мягких (межпальцевых, ногтевых) и твердых (корневых) мозолей, язв от повышенного давления на стопы. Кровоизлияния и мозоли неопасны для здоровья в целом, но представляют косметический дефект и доставляют неудобства при ходьбе. Они требуют удаления с помощью специальных процедур. Язвы стоп часто возникают у больных сахарным диабетом и помимо применения косметических методик требуют лечения основного заболевания.
Часто на фоне отвердение рогового слоя возникают трещины стопы, доставляющие немалый дискомфорт. Но их развитие не всегда напрямую связано с гиперкератозом, они могут являться и следствием недолжного ухода за кожей стоп.
Причины развития гиперкератоза стоп
В возникновении гиперкератоза выделяют две группы факторов:
Экзогенные факторы (внешние)
В данном случае причиной, обусловливающей развитие гиперкератоза, является повышенная и длительная нагрузка на некоторые участки стопы. Под воздействием давления ростковые клетки кожи начинают быстро размножаться. В норме верхние клетки эпидермиса постепенно отшелушиваются, уступая место вновь образованным. В случае чрезмерно активного деления клеток, верхние не успевают слущиваться, из-за чего роговой слой эпидермиса утолщается. Возникает гиперкератоз.
Одним из самых распространенных экзогенных факторов, вызывающих гиперкератоз, является неправильно подобранная обувь. Не только ношение узкой и тесной обуви оказывает избыточное давление на стопы, не менее коварна и стоптанная обувь, или туфли размером больше. В слишком свободной обуви нога внутри не фиксирована и подвижна при ходьбе, что вызывает давление и трение стопы и, как следствие, её патологические изменения.
Еще одной причиной избыточного давления на стопы служит конституция человека: повышенная масса тела и высокий рост. Также к гиперкератозу приводят и различные виды деформации стопы, как врожденного характера (плоскостопие или косолапость), так и приобретенные в процессе жизни (вследствие травм или операций). При этом нагрузка на некоторые участки стопы оказывается превышающей физиологическую норму в несколько раз и подвергает эти зоны чрезмерному давлению.
Эндогенные факторы (внутренние)
К ним относятся, прежде всего, эндокринные и кожные заболевания. При сахарном диабете в организме человека нарушается углеводный обмен. Это, в свою очередь, приводит к изменению болевой и тактильной чувствительности нижних конечностей, нарушению кровообращения и трофики тканей, сухости кожи, язвенным поражениям и другим факторам риска развития гиперкератоза.
Причиной гиперкератоза могут служить и различные заболевания кожи, среди которых псориаз, кератодермии ладонно-подошвенной области, ихтиоз, врожденные нарушения синтеза кератина.
Сочетание сразу нескольких факторов (эндо- и экзогенных) увеличивает риск образования и прогрессирования гиперкератоза. Например, ношение тесной обуви человеком, страдающим сахарным диабетом, может иметь самые неблагоприятные последствия в развитии ЖРС.
Способы лечения гиперкератоза стоп
Лечение в домашних условиях

Врагами гиперкератоза являются регулярные гигиенические процедуры и препараты смягчающего действия. В качестве «домашнего доктора» рекомендуется использовать масляные препараты лаванды, горной сосны, розмарина и др. Наилучший результат дает комплексный уход за кожей ног, включающий в себя нанесение основного лекарственного средства на ночь, специальный тоник или лосьон – утром и ванночку для ног 1-2 раза в неделю.
Гигиенический уход за стопами дома должен включать в себя механическое удаление огрубевшей кожи пемзой различной степени жесткости. Ежедневное использование пемзы позволяет своевременно удалять наросший роговой слой. Для предупреждения гиперкератоза достаточно всего нескольких движений пемзой по всей поверхности стопы. Перед использованием пемзы ноги следует вымыть, но не высушивать, так как пемза «любит» влажную поверхность кожи.
Следуя этим несложным правилам домашнего ухода за стопами, вы сможете избежать образования гиперкератоза или существенно облегчить его течение.
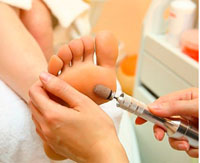
Лечение в кабинете подолога

Удаление ЖРС проводится одноразовым инструментарием: скальпелем и съемными лезвиями разного размера. Зоны поражения гиперкератозом, расположенные на подошве стопы, в межпальцевых промежутках или на плюсне-фаланговых суставах напоминают узкие ленты или рисовые зерна. Снятие жесткого рогового слоя на этих участках успешно проводится полыми лезвиями.
Мастер-подолог снимает огрубевшие слои кожи очень осторожно под тщательным визуальным контролем, чуть-чуть не доходя до молодой розовой кожи. При технически грамотном выполнении процедуры целостность мягких тканей не нарушается, а жесткий роговой слой удаляется бесследно.
Заключительным этапом подологического лечения гиперкератоза является шлифовка кожи. Она может проводиться как при помощи традиционных пилок, так и аппаратным методом при помощи керамических насадок одноразового применения. Аппаратные методики педикюра имеют преимущества в быстроте, гигиеничности и большей эффективности.
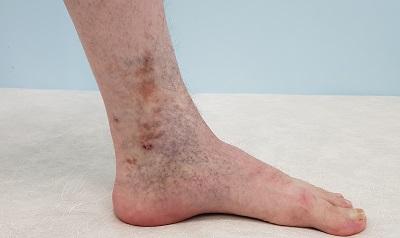
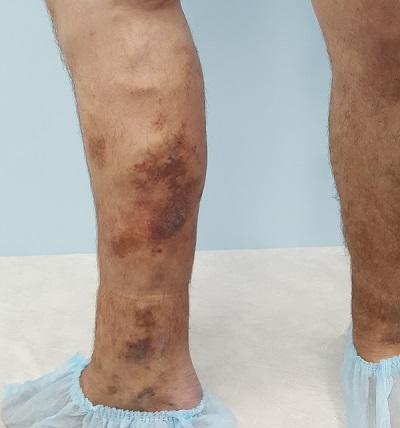
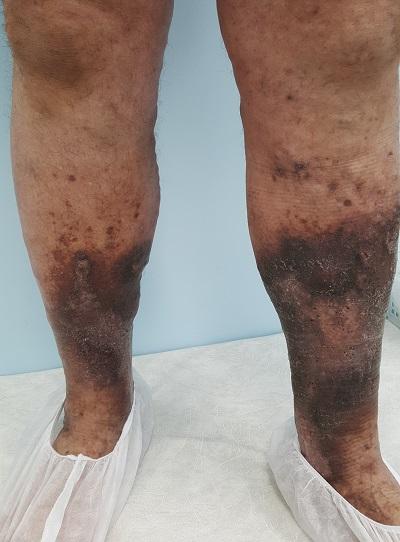
Трофическая венозная экзема – что это такое?
Трофическая венозная экзема – это патологическое состояние, протекающее в виде аутоимунного дерматита, то есть, серозного неинфекционного воспаления кожи (по большей части сосочкового слоя дермы и эпидермиса), сопровождающееся симптомами отёка, покраснения, зуда и боли.
Трофическая венозная экзема
Венозная экзема является разновидностью и распространённой формой экземы, которая обусловлена застойными явлениями в коже, вследствие нарушения венозного оттока. Венозную экзему также называют варикозной, застойной или гравитационной. Она чаще всего имеет хроническое (рецидивирующее) течение. Патология поражает одну или обе нижние конечности в сочетании с венозной недостаточностью. В современной европейской, и наиболее востребованной ведущими специалистами, классификации хронических заболеваний вен – CEAP, данная патология обозначается как С4а. Это означает достаточно тяжёлое поражение тканей вследствие хронического венозного отёка.
Почему возникает трофическая венозная экзема
Главной же причиной появления патологии является варикозная болезнь, поэтому иногда можно встретить термин «Варикозная экзема».
Венозная экзема нетипичной локализации
Достаточно часто признаки экземы можно обнаружить и у молодых пациентов с длительным анамнезом варикозной болезни. Нет доктора, как в государственной, так и в частной клинике, который бы не наблюдал венозную экзему у пациентов до 40 лет.
Причины появления трофической венозной экземы
В чём же главные причины появления венозной экземы:
Трофическая венозная экзема – это очень плохо
Варикозная экзема имеет хроническое, рецидивирующее течение и склонность к прогрессированию. Достаточно часто можно встретить ситуацию, особенно, в государственных больницах, когда лечением венозной экземы занимаются только дерматологи. Учитывая главную этиологическую составляющую патологии, нарушение венозного оттока, лечение таких пациентов занимают годы.
Хроническая рецидивирующая экзема на правой нижней конечности
Болезнь медленно отступает, но неизменно появляется вновь. Более того, трофические изменения нижних конечностей прогрессируют, присоединяется липодерматосклероз, а затем появляется язва.
Трофическая венозная экзема – симптомы
Застойная экзема, являясь разновидностью дерматита, имеет характерные для него симптомы:
Так же, присутствуют симптомы варикозной болезни: варикозные узлы, ультразвуковые признаки варикозной болезни.
Почему трофическая венозная экзема практически всегда появляется на нижних конечностях?
Ответ на данный вопрос кроется в патогенезе варикозной болезни, доминирующей причине венозной экземы. Варикозная болезнь поражает исключительно нижние конечности, где по градиенту гравитации именно в их дистальных отделах возникают трофические нарушения. Одним из которых является венозная экзема.
Трофическая экзема нижних конечностей
Патологические экзематозные изменения в коже нижних конечностей чаще всего обусловлены именно варикозной болезнью, так как именно она является причиной нарушения венозного оттока (до 90 % по данным ведущих экспертов области).
Трофическая варикозная экзема – варианты течения
Венозная экзема имеет тенденцию к рецидивированию и хроническому течению заболевания в течение всей жизни. Также экзема прогрессирует, вовлекая всё новые участки кожного покрова, нередко происходит присоединение инфекции, что даже может привести к развитию жизнеугрожающего состояния. Если не лечить венозную патологию, ведущий фактор развития экземы, трофические изменения кожи приводят к формированию уже застойной язвы. Лечить которую много сложнее.
Трофическая венозная экзема – диагностика
Диагностика венозной экземы в государственных и частных городских медицинских учреждениях нередко начинается в кабинете дерматолога, где специалист оценивает локальные изменения кожного покрова. Здесь очень важно, чтобы пациент был вовремя направлен к хорошему флебологу. Если экзематозные изменения связаны с венозной патологией, то лечение только кожных проявлений, скорее всего, будет малоэффективно. Даже визуальный осмотр флеболога с применением всевозможных функциональных проб, часто не выявляет истинную причину патологии. На данном этапе лучшим решением будет хорошее ультразвуковое исследование вен нижних конечностей.
Ультразвуковая диагностика трофической венозной экземы
Только грамотная современная диагностика венозной системы поможет определиться с верной тактикой лечения.
Трофическая экзема, лечение в Москве
Хорошее лечение венозной экземы в Москве можно условно разделить на местное (топическое воздействие на кожное воспаление) и лечение венозной системы. В первом, нередко, активно участвует врач-дерматолог. Местное лечение включает:
Нередко, в условиях государственной медицины, помощь пациенту заканчивается на этапе вышеуказанного топического лечения. Это не самое лучшее решение, так как в основе болезни лежат совершенно другие причины и рецидив болезни не заставит себя долго ждать. А именно, венозный стаз, требующий несколько другого подхода. Очень важно, чтобы пациент в Москве вовремя попал на приём и диагностику к хорошему флебологу, который сможет определить правильную тактику ведения пациента. В основе лечения венозной экземы лежит устранение стаза и улучшение венозного оттока крови. Коррекция последнего, чаще всего, заключается в удалении патологически изменённых варикозных вен. Наличие в современных московских центрах инновационных технологий позволяет эффективно лечить даже осложнённые формы варикозной болезни, причём, в амбулаторных условиях.
Лечение трофической экземы в нашем центре флебологии
Ведущие медицинские центры в Москве по лечению венозной патологии для этих целей используют методики термооблитерации. В хорошем городском медицинском флебологическом центре можно рассчитывать на безопасное эффективное лечение. Современные процедуры удаления вен выполняются под местной анестезией через проколы кожи с минимальной операционной травмой.
Трофическая экзема — лечение в домашних условиях, лечение народными средствами
Ведущие специалисты Московского Инновационного Флебологического Центра категорически не рекомендуют самостоятельно заниматься лечением венозной экземы в домашних условиях, особенно при помощи пресловутых народных методик. Так как в этом случае, вы не только не получите эффект от лечения, но и можете столкнуться с рядом новых и даже более серьёзных осложнений.
Трофическая варикозная экзема – лечение без операции
Главным фактором развития застойной экземы является патология венозной системы. Поэтому ни о каком эффективном лечении без радикального вмешательства говорить не приходится. Лучшим решением будет купировать воспаление и провести процедуру удаления варикозных вен. Но так ли страшна операция?
Современные европейские технологии удаления вен по минимальности операционной травме и возможным побочным эффектам не уступают продвинутым манипуляциям в стоматологии. Но никому и в голову сегодня не придёт отказываться от лечения кариеса из-за страха перед вмешательством.
Трофическая венозная экзема — лечение лазером (ЭВЛО, ЭВЛК), лечение радиочастотой (РЧА, РЧО)
Учитывая, что радикальное лечение варикозной экземы – это лечение венозной патологии, именно современные способы удаления варикозных вен и будут главным способом борьбы с самой экземой. Сегодня, бесспорными лидерами, находящимися в авангарде инновационного лечения варикоза являются методики термооблитерации, лазерная и радиочастотная. Если сравнивать обе технологии, то каких-либо принципиальных различий для пациента попросту нет.
Лечение трофической экземы радиочастотой
Какими же преимуществам обладают технологии термооблитерации:
Результат лечения трофической экземы лазером через 1 месяц
После проведённого эндоваскулярного лечения симптомы экземы достаточно быстро самостоятельно купируются.
Варикозная экзема профилактика
Профилактировать венозную экзему можно, если своевременно обследоваться у хорошего флеболога и лечить варикозную болезнь.
Также количество и тяжесть вспышек экземы могут быть уменьшены с помощью следующих мер:
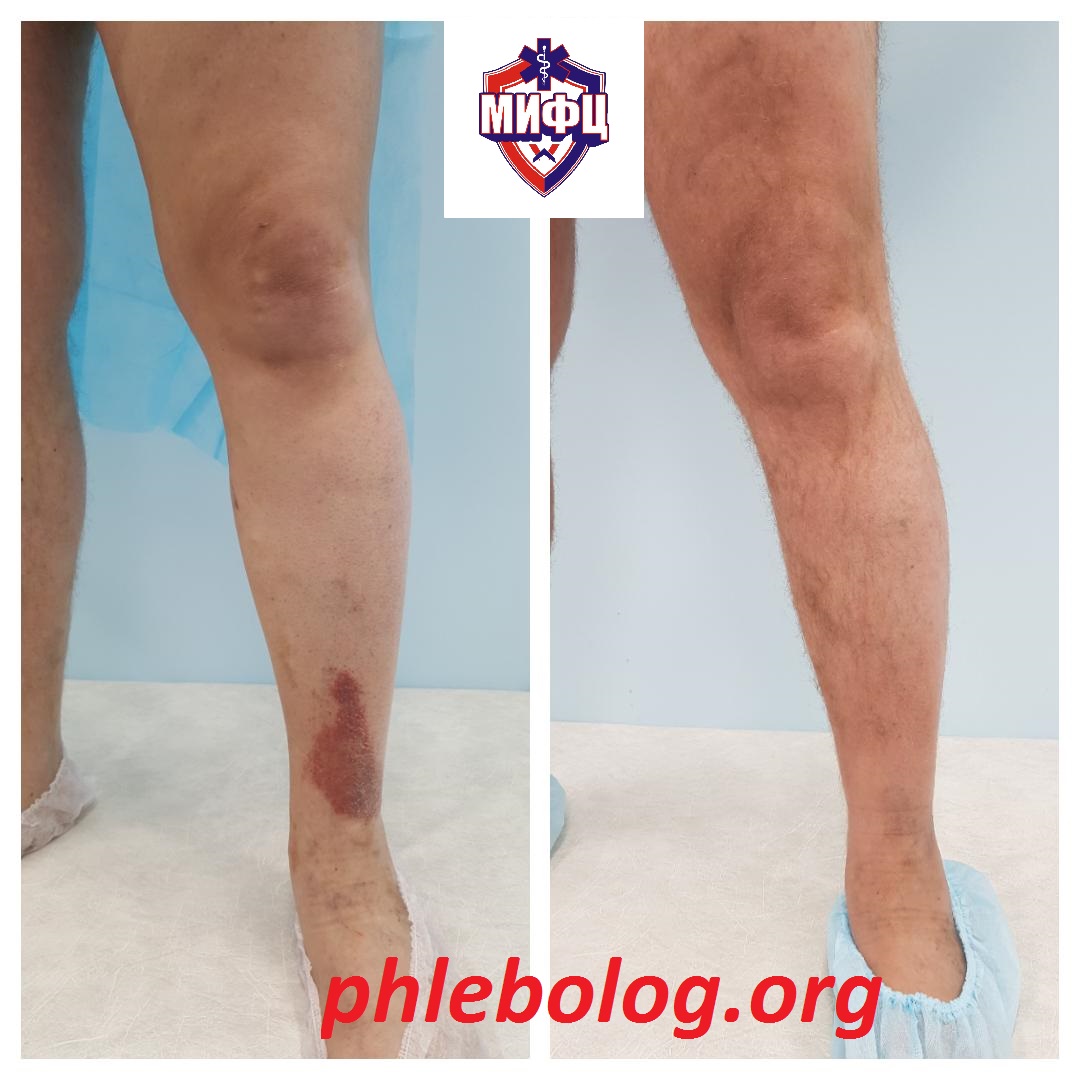
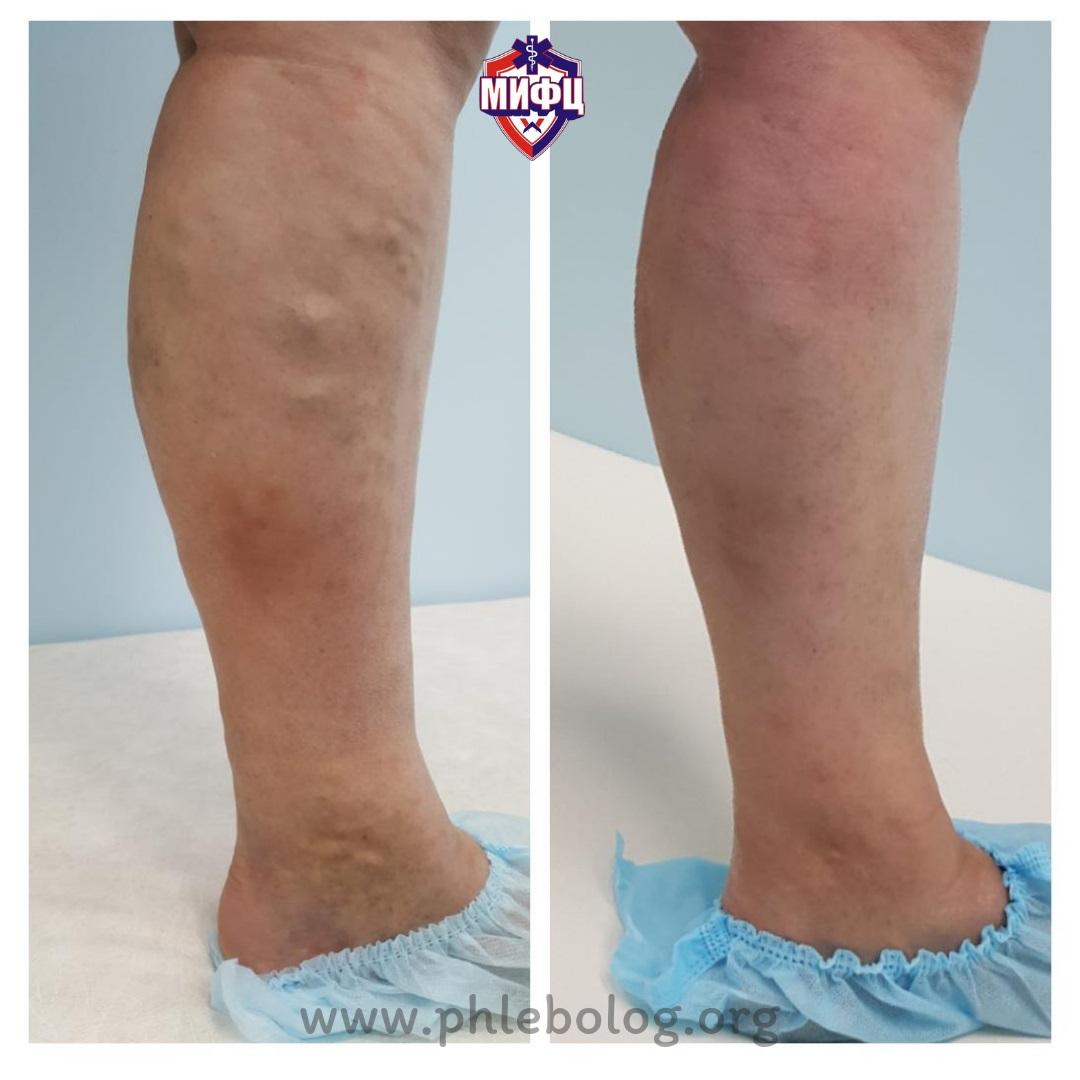
Результаты лечения трофической венозной экземы. Фото до и после лечения
Результат лечения трофической экземы методом эндовенозной лазерной коагуляции (ЭВЛК) по немецкой технологии Biolitec в нашем центре
Фото до и после лечения трофической экземы на левой нижней конечности
Результат лечения трофической венозной экземы методом радиочастотной абляции (РЧА) у нашей пациентки
Фото до и после лечения трофической венозной экземы на левой нижней конечности
Часто задаваемые вопросы пациентов в интернете о трофической венозной экземе
Как лечить венозную экзему ног в Москве?
Для хорошего лечения венозной экземы нижних конечностей в Москве необходимо обратиться к грамотному специалисту, флебологу. Доктор проведёт подробную диагностику, включающую ультразвуковое исследование. Только после этого можно говорить о современном лечении. Лучшим решением будет найти хороший городской флебологический центр, где ультразвук выполнит сам флеболог.
Какое современное лечение венозной экземы ног в Москве?
В Москве хорошее современное, отвечающее европейским стандартам, лечение венозной экземы включает инновационные технологии, как диагностики, так и лечения. Ведущие городские флебологические центры, в том числе наш Московский Инновационный Флебологический Центр, успешно занимаются лечением венозной экземы. Сначала выполняется подробное дуплексное ангиосканирование венозной системы нижних конечностей. Только потом назначается лечение, включающее борьбу с локальным воспалением и современное лечение истинной причины экземы, варикозной болезни.
Как лечить венозную экзему народными средствами?
Специалисты Московского городского флебологического центра имеют хороший опыт в работе с различными трофическими нарушениями при венозных заболеваниях, в том числе и венозной экземой. Ведущие флебологи нашего центра не рекомендуют лечение венозной экземы народными средствами. Заболевание хорошо поддаётся лечению при помощи современных технологий, но мы нередко встречали и серьёзные осложнения после лечения народными средствами.
У моей мамы на ногах появилась венозная экзема, к какому врачу лучше обратиться?
Если вы подозреваете, что в Вашей мамы венозная экзема, лучше сначала обратиться к хорошему флебологу, доктору, специализирующемуся на диагностике и лечении патологии вен. Для начала необходимо понять причину воспаления на нижних конечностях. Возможно, потребуется помощь дерматолога. Если экзема имеет венозное происхождение, то сейчас существуют современные европейские технологии, с помощью которых вылечить Вашу маму не представит особых проблем.
Какие причины лежат в основе венозной экземы?
С позиций современной науки и медицины причина венозной экземы – это нарушение оттока крови нижних конечностей, формирование на фоне застойных явлений аутоиммунного воспаления. К имеющемуся отёку, вследствие венозной недостаточности прибавляется воспалительный отёк, зуд, покраснение, боль.
Диабетическая стопа: как вовремя заметить, лечить и не допустить ампутации
Время чтения: 6 мин.
Диабет — одно из самых распространенных заболеваний в мире, а синдром диабетической стопы — тяжелое осложнение, которое развивается из-за изменения нервов, сосудов, кожи и мягких тканей, костей и суставов. Оно проявляется в виде гнойно-некротических процессов, язв и костно-суставных поражений.
Диабетическая стопа — основная причина ампутаций нижних конечностей у больных сахарным диабетом! Однако если осложнение диагностировали вовремя, то более чем в 80% случаев ампутации можно избежать. Шансов «поймать» его на ранней стадии значительно больше у тех, кто постоянно находится рядом с больным человеком — его близких. В этой статье мы подробно рассказываем о том, как это сделать.
Текст подготовлен по материалам вебинара Кристины Осотовой, специалиста по уходу АНО «Мастерская заботы»
Сахарный диабет — это эндокринное заболевание, связанное с нарушением усвоения глюкозы. Это происходит из-за недостаточности гормона инсулина. Сахарный диабет бывает двух типов: первого и второго.
При диабете первого типа инсулин не вырабатывается из-за того, что разрушаются клетки поджелудочной железы. Его симптомы:
Эти симптомы могут проявляться и исчезать в зависимости от уровня сахара в крови.
Диабет второго типа связан с тем, что в организме либо вырабатывается недостаточно инсулина, либо организм к нему невосприимчив. Симптомы в начальной фазе могут вообще отсутствовать. Заболевание может обнаружиться случайно при плановом осмотре, либо когда появляются первые симптомы, связанные с осложнениями сахарного диабета.
Редко встречаются и другие виды сахарного диабета. Они могут быть связаны с генетическими дефектами, влияющими на функцию клеток поджелудочной железы, с заболевания поджелудочной железы (панкреатит), действием токсинов или лекарственных веществ, с беременностью (гестационный диабет, который проходит после родов).
Синдром диабетической стопы, или диабет-стопа — это специфическое состояние стопы при сахарном диабете, возникающее на фоне нарушения работы нервов и сосудов.
Симптомы: поражения кожи, мягких тканей, костей и суставов стопы. В запущенной стадии происходят костно-суставные изменения, на стопах образуются трофические язвы, а также гнойно-некротические раны.
Механизм развития диабетической стопы: из-за высокого уровня сахара в крови снижается чувствительность нервных окончаний. Человек может натереть ногу, поранить ее и не заметить этого. Затем происходит нарушение кровообращения, потом «по цепочке» поражаются суставы и, наконец, присоединяется инфекция — происходит воспаление, нагноение, некрозы и т.д.
Основные зоны риска у пациента с сахарным диабетом:
Синдром диабетической стопы бывает н ейропатической (следствие нарушения работы нервов), и шемической (следствие нарушения работы кровеносных сосудов, нарушения питания тканей стопы) и и шемическо-нейропатической (смешанной) формы.
Признаки нейропатической формы диабет-стопы:
Признаки ишемической формы диабет-стопы:
Если упустить начало заболевания, с большой вероятностью возникнут осложнения, которые сложно лечить.
Одно из наиболее тяжелых осложнений сахарного диабета — диабетическая остеоартропатия или «стопа Шарко».
Механизм образования «стопы Шарко»: кости становятся хрупкими, происходят множественные переломы, которых человек не чувствует из-за снижения чувствительности. После переломов кости срастаются неправильно, происходит деформация стопы. Ухудшается питание тканей, перераспределяется давление на стопу, и в местах давления возникают язвы.
Как лечится стопа Шарко?
Есть несколько стадий синдрома диабетической стопы.
0 стадия. Нога сильно деформирована, но язв нет.
Основная задача на этой стадии — обеспечить целостность кожи, предотвратить трещины, надрывы кожи на стопе, куда может попасть инфекция и вызвать воспаление. Для этого нужно правильно ухаживать за кожей, в том числе за огрубевшей кожей, за ногтями, максимально разгрузить стопы.
Любая ранка на стопе у человека с сахарным диабетом – это, в перспективе, язва.
1 стадия. Повреждение кожи есть, но рана поверхностная (не затрагивает сухожилия, мышцы, кости), не инфицирована.
Цель лечения в этом случае — обеспечить чистоту раневой поверхности для ускорения заживления. На этой стадии важно не допустить присоединение инфекции.
Как обрабатывать рану при синдроме диабетической стопы?
Сначала — антисептическим раствором или гелем на водной основе. Например, Пронтосан гелем, Пронтосан раствором, Хлоргексидином, Мирамистином.
Антисептические растворы для обработки ран ни в коем случае не должны содержать спирт! Зелёнка, йод, фукорцин не подойдут! Спиртовые растворы обжигают и сушат кожу, в итоге рана не заживает. Они содержат краситель, закрашивают кожу, поэтому трудно будет оценить состояние раны. Например, под «зелёнкой» вы не сможете вовремя распознать появившийся участок некроза.
Следующий этап — наложить на рану абсорбирующую влажную повязку. Например, повязку Askina Foan, Askina Sorb, Askina Transorbent, Cutinova Hydro, либо другие повязки. Такая повязка создает в ране влажную среду, что способствует быстрому заживлению, восстановлению клеток кожи.
Рана не должна пересыхать. Вместо специальных повязок можно использовать марлевые салфетки, смоченные водным раствором йода или же с мазью на водной основе, например, йодопероном.
Третий этап — наложение сверху фиксирующей повязки: полиуретановой или адгезивной. Она не даст соскочить абсорбирующей повязке, позволит сохранить в ране влажную среду и защитит рану от попадания микроорганизмов, грязи, воды.
Примеры: Askina Derma, Гидрофилум. Преимущества полиуретановой повязки: она прозрачная, благодаря чему под ней видно, в каком состоянии рана; и паропроницаемая, значит, рана будет «дышать», сохранится воздухообмен с внешней средой. С такой повязкой можно ходить в обуви, даже мыть ноги.
Главное: под ней образуется благоприятный микроклимат для заживления раны.
Все полиуретановые повязки легко отделяются от кожи: их не нужно отдирать, вымачивать, они не доставляют дискомфорта пациенту.
2 стадия. Неифицированная рана.
Повреждение становится глубже, но глубокие мышцы, ткани и кости еще не поражены.
Цель — убрать отторгающиеся ткани (участки почернения, некроз, шелушение), потому что они мешают заживлению раны; предупредить бактериальную нагрузку, нагноение раны.
2 стадия. Инфицированная рана.
Признаки инфицирования и воспаления:
Если рана инфицирована, к схеме лечения добавляется антибактериальный этап.
Ежедневные перевязки делать не обязательно. В инструкции к любым повязкам указано, на сколько дней повязку можно оставить на ране (например, на 3 или 5 дней).
3 стадия. Рана глубокая, затрагивает кости и суставы.
Начиная с третьей стадии рана обрабатывается только физиологическим раствором: натрия хлорид 0,9%, он продается в любой аптеке. Рана затрагивает кости и суставы, а воздействие антисептических растворов на суставные ткани нежелательно.
Существует два сценария обработки раны на 3 стадии синдрома диабет-стопы.
Сценарий первый. Есть омертвевшие ткани без обильного отделяемого из раны. В этом случае растворяем некроз, наложив на рану специальные гели, а сверху — полиуретановую повязку. Через пару дней снимаем повязку вместе с омертвевшими тканями. Накладываем антисептическую повязку, потому что поражение достигает глубоких слоев, присоединение инфекции в любом случае есть.
Сценарий второй. Омертвевших тканей нет, но есть обильное отделяемое из раны: рана постоянно «течет», повязки и одежда намокают. В этом случае выход — губчатые абсорбирующие повязки. Они впитают отделяемое из раны. Сверху — полиуретановую или адгезивную повязку, которая фиксирует и защищает.
4 стадия. Инфицированная рана. Развитие остеомиелита.
На этой стадии рана настолько глубокая, что развивается воспаление кости (остеомиелит), костная ткань начинает разрушаться. Цели лечения — те же, что и на всех предыдущих стадиях. Сценарий первых шагов — тот же:
Если из раны исходит специфический запах — резкий, неприятный — это может свидетельствовать о присоединении серьезной бактериальной инфекции. В этом случае понадобятся антибиотики.
Помните: назначить любые лекарственные препараты может только врач!
Может понадобиться хирургическое вмешательство: удаление воспаленных тканей, чтобы не допустить распространения воспаления. Вылечить остеомиелит в домашних условиях невозможно. Послеоперационную рану нужно обрабатывать физраствором.
Применение антисептических гелей и растворов нежелательно!
Если нет возможности использовать специальные повязки
Можно использовать марлевые повязки, смачивая их, в зависимости от цели обработки, йодопироном, водным раствором йода; или салфетки, пропитанные мазями (йодная мазь, мазь офломелид, йодопирон в виде мази и др.).
Чтобы марлевые повязки не высыхали, не прилипали к ране и не повреждали ее при снятии, нужно заклеить их сверху повязкой (пленочной фиксирующей либо фиксирующей повязкой на нетканной основе). Бинт и пластырь не подойдут: они не будут создавать нужную для заживления раны влажную среду внутри.
При обработки раны на любой стадии важно помнить, что основа быстрого заживления раны — сохранение в ней влажной среды. Рана не должна высыхать! Вода участвует во всех процессах в организме человека, в том числе в восстановлении кожного покрова.
Обработка раны должна быть последовательной и регулярной!
Как только вы заметили первые признаки, сразу же обратитесь к врачу!
Если нога сильно отекает, появились участки темно-бордового цвета, большие участки некроза, чернеют пальцы или участки стопы — медицинская помощь требуется срочно! Может понадобиться полноценная операция!
Чем дольше рана будет оставаться без оперативного вмешательства, тем выше риск попадания инфекции в кровь и развития сепсиса (заражения крови). Это тяжелое состояние, которое в большинстве случаев приводит к летальному исходу.
Предотвратить развитие синдрома диабетической стопы гораздо легче, чем лечить его.
Параметры обуви, которые нужно учитывать:
Если возможно, сделайте ортопедическую обувь на заказ, специально для вашего близкого с диабетом и под его стопу.
Как подобрать удобную обувь, если снижена чувствительность стопы: человек не чувствует, жмет ему ботинок или нет?
Попросите вашего близкого поставить ногу на картонку, обведите стопу карандашом или ручкой, вырежите получившуюся «стельку». В магазине можно будет проверять обувь с ее помощью: помещается она или нет, загибается, «гуляет» и т.д.
Основные правила ухода:
Межпальцевые промежутки кремом мазать нельзя! Это место плохо проветривается, в результате могут возникнуть опрелости.
Если на месте шва после ампутации открытая рана, обрабатываете ее водными антисептическими растворами и используете повязки, о которых говорилось выше, в зависимости от ситуации. При серьезных осложнениях (некроз, рана выглядит незаживающей) срочно обратитесь к хирургу: возможно, понадобится повторная операция.
Если ампутировали палец или несколько пальцев на ноге, лучше изготовить для человека индивидуальную ортопедическую стельку или ортез, ортопедическую обувь.
Раньше рекомендовали в рану капать несколько капель инсулина для лучшего заживления. Я этим приемом пользуюсь, как вы к этому относитесь?
Этот метод работает, но он устарел. Специальные повязки будут способствовать заживлению без всякого инсулина в рану. Главное — нормализовать сахар в крови.
Можно ли на 1-2 стадиях диабет-стопы использовать банеоциновую мазь?
Банеоцин — это антибактериальный препарат, антибиотик. Если на 1-2 стадии нет присоединения инфекции (нагноения в ране, сильного воспаления, отделяемого из раны), то банеоционовая мазь не нужна. Если инфекция есть — да, банеоциновая мазь может пригодиться. Однако, прежде всего надо обратиться к врачу.
Можно ли использовать для обработки раны однопроцентный раствор перекиси водорода?
Перекись водорода при обработке любых ран — пролежней, язв при варикозной болезни, при диабет-стопе противопоказана. Особенно если у больного онкологическое заболевание. Перекись водорода не используют нигде в мире, кроме России. Это химически очень сильное вещество, которое сжигает свежеобразованные клетки кожи на ране. Используйте вместо перекиси антисептические средства на водной основе: Хлоргексидин, Мирамистин, Пронтосан, водный раствор йода.
Отличается ли физкультура, рекомендованная для человека с диабетом, от физкультуры, предназначенной для здорового человека?
Конечно, отличается. Сахарный диабет — это системное заболевание, которое затрагивает все системы органов человека. Упражнения должны быть максимально щадящими: не стоит делать глубокие приседания (можно травмировать тазобедренный сустав), рывки, резкие движения (можно получить микронадрыв связок, который будет долго заживать). Нужно подобрать подходящую обувь и одежду для занятий спортом (обувь не должна давить, носки — впиваться в кожу). Занятия физкультурой должны быть регулярными, но неагрессивными.
Возможно ли полностью вернуть чувствительность стопы у больного диабетом?
Повреждения нервных волокон у диабетика могут быть критическими: нервные волокна могут просто отмирать в стопе при нейропатической форме синдрома. Поэтому, к сожалению, велика вероятность того, что нечувствительные участки на стопе останутся. В какой-то степени чувствительность можно восстановить, но не целиком.
Вам также может быть интересно:
Материал подготовлен с использованием гранта Президента Российской Федерации, предоставленного Фондом президентских грантов.