Чем лечить цистит у женщин при климаксе
Цистит при климаксе
Цистит при климаксе — это воспалительное поражение мочевого пузыря, патогенетически связанное с инволютивными изменениями женских урогенитальных органов. Проявляется поллакиурией, императивными позывами к мочеиспусканию, болью внизу живота, помутнением мочи и ее окрашиванием кровью. Диагностируется с помощью общего анализа мочи, эхографии мочевого пузыря, цистоскопии. Для лечения применяют ЗГТ в комбинации с антибиотиками, нестероидными противовоспалительными средствами, периферическими вазодилататорами, стимуляторами и блокаторами рецепторов детрузора, ноотропами, антидепрессантами. При выраженной атрофии проводят цистопластику.
МКБ-10
Общие сведения
Климактерический цистит — наиболее распространенная урологическая патология у пациенток в возрасте старше 40-45 лет. В период менопаузы он диагностируется у 10-15% женщин, в постклимактерии — у 15-20%. В постменопаузе цистит может быть фактором развития или одним из проявлений специфического урогенитального расстройства при климаксе. Несмотря на общность этиологии с классическим острым и хроническим бактериальным воспалением мочевого пузыря у пациенток репродуктивного возраста, влияние изменений гормонального фона при климаксе, особенности клинической картины и осложнений оправдывают рассмотрение инволюционного цистита как отдельной формы заболевания.
Причины
Традиционные анатомо-функциональные предпосылки, способствующие более частому развитию цистита у женщин, чем у мужчин, в климактерическом периоде дополняются инволютивными изменениями органов мочевыводящей системы. Ведущую роль в формировании атрофических процессов играет гипоэстрогения, наблюдаемая при климаксе. По мнению специалистов в сфере урогинекологии, основными факторами, повышающими вероятность развития цистита в пери- и постменопаузе, являются:
Возбудителями воспалительного процесса обычно становятся те же микробные агенты, что и при банальных формах цистита. Из мочи и биоптата тканей чаще всего высеиваются кишечные палочки, реже – другая неспецифическая условно-патогенная микрофлора: стафилококки, стрептококки, клебсиеллы, протей, синегнойные палочки, энтеробактер, энтерококки, кандиды. В сравнении с репродуктивным возрастом при климаксе менее распространены специфические формы цистита, вызванные микоп лазмами, уреаплазмами, хламидиями, трихомонадами, гонококками.
Патогенез
Механизм развития заболевания основан на значительном угнетении естественных защитных факторов, препятствующих внедрению и размножению инфекционных агентов. Основными звеньями патогенеза цистита при климаксе являются истончение слизистой, нарушение тока мочи, вызванное дисфункцией детрузора, быстрое восходящее распространение инфекции из влагалища и уретры из-за ослабления фасциально-мышечных структур.
В норме удалению микроорганизмов из мочевого пузыря способствует слущивание эпителия. При атрофии эпителиальной оболочки этот процесс замедляется. Благодаря наличию факторов патогенности, бактерии, которые задерживаются в полости органа из-за функциональных расстройств мочеиспускания, быстрее фиксируются к эпителиальным клеткам.
Процесс усугубляется инволютивным уменьшением антиадгезивного действия мукополисахаридного слоя уротелия. Активное размножение микроорганизмов, выделение ими эндо- и экзотоксинов провоцирует возникновение местной катаральной реакции с интенсивной секрецией медиаторов воспаления, отеком тканей, нарушением микроциркуляции.
Истончение слизистого и подслизистого слоя способствует более глубокому распространению воспалительного процесса в интерстиций пузыря, стимуляции многочисленных рецепторов мышечной оболочки, появлению выраженного болевого синдрома, развитию склеротических процессов. Воспаление быстро принимает хронический характер.
Симптомы цистита при климаксе
Клиническая картина болезни во многом сходна с типичными проявлениями бактериального воспаления. Признаками климактерического цистита являются учащение мочеиспускания (до 30 раз в сутки), императивные позывы, резкая боль в конце акта мочеиспускания, ощущение неполного опорожнения, постоянные ноющие боли внизу живота.
При прогрессировании патологии моча становится мутной, в ней появляется примесь крови. При климаксе заболевание характеризуется хроническим рецидивирующим течением. Симптомы обостряются после полового акта, стресса, употребления острой пищи и алкоголя. Нарушения общего состояния при цистите выражены незначительно – в острый период возможна субфебрильная температура тела, головные боли, слабость, снижение работоспособности.
Осложнения
При длительном течении болезни повышается риск развития интерстициального воспаления, при котором происходят необратимые рубцовые изменения стенки органа, формируется сморщенный мочевой пузырь. При климаксе цистит часто осложняется пиелонефритом, возникновению которого способствует восходящее распространение патогенных микроорганизмов в чашечно-лоханочную систему почек. В редких случаях наблюдается гангренозная форма болезни с некротическими изменениями мочевого пузыря. Инволюционный цистит является одним из провоцирующих факторов развития урогенитального постклимактерического расстройства с гиперфункцией детрузора и недержанием мочи.
Диагностика
Постановка диагноза цистит при климаксе не представляет затруднений при острой форме заболевания с характерной клинической картиной. Однако у женщин в менопаузе болезнь зачастую имеет хроническое течение с минимальными симптомами, что затрудняет диагностический поиск. План обследования пациентки с подозрением на воспалительный процесс мочевого пузыря включает следующие инструментальные и лабораторные методы:
Дифференциальна диагностика
Дифференциальная диагностика мочепузырного воспаления при климаксе осуществляется с:
Помимо осмотра уролога и гинеколога пациентке рекомендованы консультации нефролога, онколога, фтизиатра, инфекциониста.
Лечение цистита при климаксе
Основными врачебными задачами при инволюционном воспалении мочевого пузыря считаются коррекция гормонального фона и элиминация возбудителя инфекционного процесса. Схема лечения является двухэтапной: на начальном этапе при преобладании воспалительной симптоматики рекомендована комбинированная терапия для купирования основных проявлений заболевания, в последующем проводится длительное заместительное лечение гормонами. В первой фазе терапии климактерического цистита применяют следующие группы лекарственных средств:
В качестве поддерживающего лечения рекомендуется пожизненно проводить заместительную гормонотерапию, постоянно корректируя вид препаратов, дозировку и способ ведения. Местные средства могут применяться постоянно. Для предупреждения гиперэстрогенных эффектов после купирования воспаления женщинам с сохраненной маткой, планирующим продолжать системную терапию, показана отмена эстрогенов и непрерывный монофазный режим приема эстроген-гестагенных препаратов.
В 5-6% случаев заболевание принимает стойкое рецидивирующее течение с постепенным сморщиванием органа и требует проведения хирургического вмешательства (аугментационной цистопластики, кишечной пластики мочевого пузыря).
Прогноз и профилактика
При ранней диагностике и назначении комплексной терапии выздоровление наступает у большинства пациенток. Нужно учитывать, что без использования гормональных препаратов прием антибиотиков обычно оказывает только временный эффект. Прогноз при климактерическом цистите благоприятный. Важное звено в профилактике цистита при климаксе – назначение заместительной гормональной терапии всем женщинам в менопаузе, что позволяет предотвратить атрофические изменения слизистой мочевыводящих путей. Также для предупреждения развития болезни необходимо следить за своевременностью опорожнения мочевого пузыря, избегать переохлаждений, соблюдать правила личной гигиены, исключить чрезмерно острую пищу из рациона.
Менопаузальный цистит цисталгия: практические рекомендации по диагностики, лечению и профилактике. Алгоритмы
КАФЕДРА УРОЛОГИИ И НЕФРОЛОГИИ КАЗАНСКОЙ ГОСУДАРСТВЕННОЙ МЕДИЦИНСКОЙ АКАДЕМИИ
менопаузальный цистит
цисталгия:
практические рекомендации
по диагностики, лечению и профилактике.
алгоритмы
«Настоящее пособие для врачей» подготовили:
* На основе «Менопаузальный цистит. Цисталгия».
(Клинические лекции. Практические рекомендации). авт. заслуженный врач РТ Суфияров А.Д.
//Цикл. Актуальные проблемы консервативной урологии // Под редакцией профессора Р.Х. Галеева, д.м.н., зав. кафедрой урологии и нефрологии Казанской государственной медицинской академии.-Казань: Меддок, 2007. – 128 с.
Рекомендовано ученым советом кафедры урологии и нефрологии КГМА
ВВЕДЕНИЕ
Многолетний практический опыт наблюдения и лечения больных с цистоуретральным синдромом на фоне менопаузы позволил нам вышеуказанный синдром объединить в единый диагностический критерий –
Менопаузальный цистит (М.Ц.)
Основная цель настоящего пособия – улучшение диагностики и качества лечения больных страдающих неспецифическим циститом в периоды менопаузы в амбулаторной практике и стационаре.
Авторы пособия сделали попытку критически оценить обоснованность различных подходов к диагностике и лечению цистита у женщин на фоне климактерического периода различной этиологии с позиций доказательной медицины. С этой целью все представленные рекомендации были классифицированы в соответствии с уровнем доказательности. Данный подход выглядит строго обоснованным для разработки алгоритма по диагностике и лечению пациенток с М.Ц. Вместе с тем остаются некоторые проблемы с определением уровней доказательности рекомендаций в отношении выбора препаратов для лечения депрессий в периоды менопаузы. Авторам представляется, что подобные рекомендации по выбору антидепрессантов должно основываться на мнении экспертов занятых определенной проблемой (категория доказательств D).
ЭТИОЛОГИЯ И ПАТОГЕНЕЗ ЗАБОЛЕВАНИЯ
Почти 100 лет тому назад Rowesing в «Реальной энциклопедии», изданной в 1912 г., отмечал, что «впрыскивание» культуры бактерий в хорошо функционирующий мочевой пузырь не вызывает патологических изменений. В последующие годы было доказано, что для возникновения цистита недостаточно присутствия патогенной флоры, т. к. ведущую роль играет наличие структурных, морфологических и функциональных изменений со стороны мочевого пузыря. Бактериальная «обсемененность» мочевого пузыря является только предпосылкой к воспалению, реализация же его происходит при нарушении структуры и функции мочевого пузыря. Контроль за эпителиальной проницаемостью в мочевом пузыре традиционно считают результатом уникального строения эпителия, который представляет ионную помпу благодаря наличию специальных соединений между клетками. В то же время известно, что изнутри уротелий покрыт тонким защитным слоем протеогликанов или глико–амзиногликанов (ГАГ), с помощью которого может создаваться и поддерживаться барьер между стенкой мочевого пузыря и мочой, так называемый барьер «кровь – моча» (Parsons et al., 1991). Поверхностные протеогликаны (ГАГ) или муцин выполняют в мочевом пузыре различные защитные функции включая антиадгезивную и регулируют трансэпителиальное движение растворов (Parsons et al., 1979). Переходные клетки наружной поверхности ГАГ слоя способны предотвращать адгезию бактерий, кристаллов, протеинов и ионов. В защитной системе слизистой оболочки мочевого пузыря важная роль отводится гликопротеину, который покрывает слизистую мочевого пузыря, тем самым защищая подлежащие ткани МП от воздействия мочи как агрессивного химического фактора и выполняет антисептическую функцию. Гликокаликс вырабатывается переходным эпителием. Обволакивая микроорганизмы, попавшие в мочевой пузырь, он элиминирует их. Образование мукополисахаридного слоя (муцина) у женщин является в основном гормонально зависимым процессом, где эстрогены влияют на его синтез, а прогестерон – на выделение его эпителиальными клетками. Эта функция утрачивается при разрушении защитного слоя на фоне зстрогенодефицита, а также поражения слизистой МП кислотой или детергентами, но восстанавливается под действием экзогенных полисахаридов, таких как гепарин или пентозанполисульфат (PPS) (Hanno et al., 1978; Parsons et al., 1979), и достаточной эстрогенонасыщенности сыворотки крови у женщин. Атом кислорода, присутствующий в сульфатной группе полисахаридов, имеет отрицательный заряд и высокое сродство с молекулой воды. При сохраненном ГАГ слоя в мочевом пузыре молекулы воды прочно связываются с кислородом его сульфатных групп в отличие от кальция, бария и других гидрофильных ионов. Молекулы воды размещаются на границе между поверхностью клеток уротелия и окружающей средой (мочой), что создает физиологический барьер по отношению к ингредиентам мочи, включая мочевину и кальций, которые не могут достигать мембраноподлежащих клеток, адгезироваться на них или проникать внутрь. Кроме того, источником глико-амзиногликанов могут быть и почки. Hurst и соавт. (1987) предприняли супратригональную цистэктомию у крыс и обнаружили при этом наличие экскреции глико-амзиногликанов, что указывает на выделение их почками. Этим, по-видимому, и объясняются причины возникновения менопаузального цистита у женщин в различные периоды менопаузы, зависящие от состояния функции почек. Нами отмечена прямая связь между началом возникновения мочепузырных алгий и наличием в анамнезе ХБП (хронической болезни почек)
в климактерический период. У части исследуемых женщин, страдающих ХБП, первые признаки цистоуретрального синдрома отмечались уже на стадии ранней перименопаузы. Доказано поступление ГАГ из плазмы в гломерулярный фильтрат (Stun et al., 1984) и обнаружено незначительное содержание поверхностных протеогликанов в почечных мембранах (Stow et al., 1985). Основным компонентом муцина мочевого пузыря является специфический гликопротеин GP-1, обладающий, как считают, антибактериальными свойствами и способный связывать широкий спектр уропатогенных бактерий (Moldwin, 1992).
Дефицит эстрогенов – установленная и доказанная многочисленными исследованиями причина развития урогенитальных расстройств у женщин в климактерии (Utian W. H., 1987). В настоящее время достаточно разногласий вокруг наиболее оптимального выбора терапии – системного или локального пути введения эстрогенов. Основная причина споров заключается в позиции врачей и взгляда ряда ученных на урогенитальные расстройства как на исключительно локальную проблему у женщин в постменопаузе, возникающую, когда уровень образуемых эндогенно эстрогенов не станет ниже эстрогенной активности, необходимой для стимуляции пролиферации эндометрия, что составляет около 50 нг/мл. Кроме того, длительное время считалось, что в отличие от эстрадиола, применяющегося в составе препаратов для заместительной гормонотерапии, специфическим вагинотропным действием обладает только эстриол. Специфическое связывание эстриола в тканях влагалища постменопаузальных женщин, не наблюдаемое в матке, было обнаружено R.Bergnik и соавт. (1997). Это и сделало его предпочтительным препаратом в лечении урогенитальных расстройств.
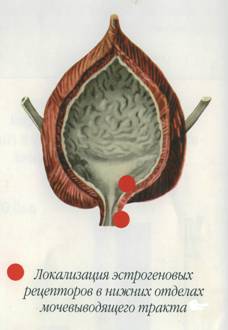
Необходимо отметить, что особой эстрогенозависимостью являются нижние отделы мочевого пузыря включая его детрузор и сфинктер.
Однако, принимая во внимание обширный спектр противопоказаний препаратов антимускаринового ряда – м-холиноблокаторов, особенно у пациенток климактерического возраста (сухость во рту, диспепсия, запоры, нарушение зрения и аккомодации, тахикардия, сонливость) вызывает недоумение тот факт, что a1-адреноблокаторы до настоящего времени не были включены в стандарты лечения гиперрефлекторного мочевого пузыря у женщин, что создает определенные трудности при назначении этих препаратов пациенткам в гинекологической и урологической практике. Отмечены случаи отказа провизорами в аптеках a1-адреноблокаторов пациенткам, где их информируют о том, что врач скорее всего что то напутал, так как этот препарат для мужчин. По нашему мнению вопрос о внесении a1-адреноблокаторов в стандарты лечения мочепузырной гиперрефлексии, сопровождающие циститы любой этиологии у женщин требует незамедлительного рассмотрения и решения в соответствующих инстанциях.
В настоящее время менопаузальный цистит мы рассматриваем, как заболевание, развивающееся вследствие функционального поражения нервно-мышечных структур мочевого пузыря на фоне прогрессирующего эстрогенодефицита, поскольку в начальных стадиях заболевания чаще всего сохранена его емкость и обычно отсутствует типичный комплекс классических параклинических воспалительных показателей. Заболевание характеризуется хроническим течением, отрицательно сказывается на трудоспособности и в отсутствие своевременного адекватного лечения нередко приводит к необратимым последствиям. Диагноз основывается на характерных жалобах, данных гинекологического анамнеза (менопауза), лабораторном и рентгенологическом обследовании мочевых путей, цистоскопии (инъекция сосудов, гиперемия, отечность слизистой оболочки мочепузырного треугольника вплоть до полипообразных разрастаний в области шейки мочевого пузыря), результатах гормонального обследования (чаще гипоэстрогения).
За период 2000 – 2005гг. на базе поликлиники №11 г. Казани (обслуживается 55600 чел.) наблюдались 268 женщин менопаузального возраста (50-65 лет), обратившиеся к врачу урологу с клиникой цисталгии. Итогом проведенной исследовательской работы в январе 2007г. стала ее публикация: Клинические лекции. Практические рекомендации. Менопаузальный цистит. Цисталгия. Под редакцией профессора Р. Х. Галеева. Рецензент к.м.н. доцент кафедры урологии и нефрологии КГМА, заслуженный врач РФ С. И. Белых. Автор заслуженный врач РТ А. Д. Суфияров. В основу настоящей работы был положен многолетний практический опыт наблюдения и лечения больных, страдающих урогенитальной алгией с расстройствами мочеиспускания различной степени тяжести в периоды менопаузы. В настоящее время на основании доказательной теоретической базы, клинических исследований с протоколами ведения этой категории больных, кафедрой рекомендованы алгоритмы диагностики и лечения этого заболевания с выделением его в отдельную нозологическую единицу.
Менопаузальный цистит (М.Ц.)
М.Ц.- неспецифическое поражение мочевого пузыря, развивающееся на фоне эстрогенодефицита в период менопаузы любой этиологии и не связанное с вирусно-бактериальной агрессией (авт.).
Основной диагностический критерий – начало заболевания, связанное с наступлением периода физиологической или хирургической менопаузы (билатеральная овариэктомия).
Целесообразно выделить 3 стадии М.Ц.:
СТАДИЯ КАТАРАЛЬНОГО ВОСПАЛЕНИЯ:
Перименопауза, менопауза в среднем от 1 до 3 лет. Клиника: дискомфорт в области гениталий, мочевого пузыря, жжение, зуд, выраженный болевой синдром, императивные позывы на мочеиспускание.
Лечение:
СТАДИЯ ИНТЕРСТИЦИАЛЬНОГО ВОСПАЛЕНИЯ:
Менопауза варьируется от 3 до 5 лет. Характерны: дискомфорт, императивные позывы, болевой синдром чаще не ярко выражен или отсутствует, характерно появление клиники стрессорного неудержания мочи.
Цистоскопия: отек, гиперемия слизистой преимущественно нижней трети мочевого пузыря, петехии, эрозии с участками фибринозного налета, полипообразные разрастания в области шейки мочевого пузыря.
УЗИ: утолщение стенок преимущественно нижней трети мочевого пузыря, обильные хлопья в осадке.
Лечение:
С целью форсирования эффекта целесообразно начинать терапию с назначения оральных эстрогенов чистых или комбинированных по индивидуальным показаниям – овестин в таб. форме, дивина, климонорм, климен, климодиен, клиогест, гинодиан-депо, тиболон и др. В тяжелых случаях в сочетании с парентеральными формами (свечи, пластырь, гель) плюс
a1-адреноблокаторы или в сочетании с м-холиноблокаторами, обезболивающие, антиагреганты: курантил, трентал, тромбо асс и др.
СТАДИЯ МОЧЕПУЗЫРНОЙ АТРОФИИ:
Развивается на стадии поздней менопаузы от 5 лет и более.
Клиника: возможен дискомфорт; болевой синдром, как правило, отсутствует (дистрофия или атрофия всех структур стенки мочевого пузыря), стрессорное, чаще вынужденное неудержание мочи.
Прогноз в этом случае сомнительный, т. к. развивается эстрогенотолерантность вследствие необратимых изменений стенки мочевого пузыря, т. е. диффузный склерофиброз, интактный к эстрогенам вплоть до формирования микроциста, когда женщина бесперспективна в плане консервативного и хирургического лечения!
УЗИ – мочевой пузырь уменьшается в размерах (формирование микроциста), снижение объема мочи в 2-3 раза, остаточная моча чаще отсутствует, утолщение стенок мочевого пузыря (диффузный склерофиброзный процесс).
Обязательный перечень обследования:
Общий анализ крови (сахар, холестерин, свертываемость), осмотр на наличие острых тромбозов, варикозной болезни.
Дифференциальная диагностика: вирусно-бактериальный цистит, tbc, камни мочевого пузыря, лучевой цистит, нейрогенные расстройства, объемные процессы, опущение органов малого таза (неудержание мочи) и др.
Принимая во внимание обширный спектр противопоказаний препаратов антимускаринового ряда – м-холиноблокаторов, особенно у пациенток климактерического возраста – (сухость во рту, диспепсия, запор, нарушения зрения и аккомодации, тахикардия, сонливость и др.), кафедрой рекомендовано включить a1-адреноблокаторы в стандарты лечения гиперрефлекторного мочевого пузыря у женщин.
Менопаузальный цистит, осложненный бактериальными атаками (М.Ц.Б.А.)
Причины возникновения вирусно-бактериальных циститов как острых, так и рецидивирующих многообразны. Однако упрощенное и пренебрежительное представление многих практикующих врачей относительно природы этого заболевания достаточно часто ведет к тяжелым последствиям. Времена, когда наши прабабушки с неизвращенным иммунным статусом в доантибиотиковую эру лечились раскаленным «красным кирпичем», давно канули в Лету. Подобное отношение к этому заболеванию в нашем 21 веке свойственно, по меньшей мере, только полуграмотному эскулапу. Неадекватный подход к принципам лечения любого цистита без выяснения причины, и в особенности первичного, достаточно часто приводит к тяжелым хроническим осложнениям в виде пожизненных рецидивирующих атак с последующей инвалидизацией пациентки.
Частота рецидивов бактериального цистита в менопаузе напрямую зависит от следующих факторов:
Возраст больной несомненно имеет большое значение в развитии такого осложнения, как бактериальный цистит. Мочекаменная болезнь. пансклероз и нефросклероз, в частности, создают условия для развития хронической болезни почек (ХБП), осложненной канальциевой обструкцией – обструктивного пиелонефрита с латентной бактериальной персистенцией. Обострения последнего, как правило, осложняются нисходящим бактериальным циститом, что еще в большей степени ухудшает прогноз в лечении гормонозависимой цисталгии.
Хронический пиелонефрит в анамнезе пациенток на фоне менопаузы безусловно поддерживает межуточное реактивное воспаление в стенке МП, что препятствует регенерации эпителия МП и восстановлению его барьерных функций, соответственно усложняя прогноз ЗГТ. Вероятность возникновения цисталгии на ранних сроках менопаузального периода гораздо выше, чем у лиц с интактными почками. Принимая во внимание вышеизложенные факторы, важно на протяжении всего курса ЗГТ не допускать атак пиелонефрита. Контроль анализа мочи у лиц с ХБП, МКБ должен осуществляться ежемесячно с обязательным проведением ежемесячного (10 дней) профилактического курса антибактериальной терапии даже на фоне ремиссии в течение первых 3-х месяцев ЗГТ. В дальнейшем, по мере угасания клиники цисталгии или ее полного исчезновения на фоне ЗГТ антибактериальную терапию проводят в периоды обострения бактериального цистопиелонефрита под контролем анализа мочи. Применение антибиотиков в случаях наслоения бактериального цистита у наших пациенток вряд ли целесообразно, т. к. часто приводит к значительно более раннему формированию микробной резистентности к ним, генерализованному дисбактериозу и усугублению иммунодепрессии как локальной, так и общей. В связи с этим предпочтение отдается противомикробным препаратам бактерицидного действия, ингибирующим синтез ДНК бактерий:
Дифференциальная диагностика: отсутствие эффекта после адекватной антибактериальной терапии, наличие менопаузы в т.ч. и хирургической, и аналогичных жалоб ранее в присутствии нормальных физиологических показателей мочи. Сохранение дизурических расстройств различной степени тяжести до и после терапии.
ПОСТОВАРИЭКТОМИЧЕСКИЙ СИНДРОМ (ПС)
(ОСОБЕННОСТИ ВЕДЕНИЯ БОЛЬНЫХ)
Установлено, что у женщин, перенесших билатеральную овариэктомию, дефицит половых гормонов имеет отдаленные последствия, значительно более тяжелые по сравнению с последствиями, возникающими у женщин с естественной менопаузой.
Последствия дефицита половых гормонов после билатеральной овариэктомии (БО) :
Клинически синдром, развивающийся после тотальной овариэктомии, характеризуется наличием психовегетативных синдромов. Время появления и выраженность симптомов могут быть подвержены значительным индивидуальным колебаниям, но в тоже время существует определенная хронологическая последовательность их проявления. Нейровегетативные симптомы (приливы жара, обильное потоотделение, преимущественно по ночам, слабость, утомляемость, приступы сердцебиения в покое и др.), как правило, возникают уже в первые дни после оперативного вмешательства у 72,3-89,6% пациенток. Урогенитальные расстройства, в отличие от физиологической менопаузы, развиваются в той или иной степени практически у 100% женщин, причем с гораздо более выраженной агрессивной симптоматикой примерно на 6-8 мес. послеоперационного периода.
В урологический кабинет на базе 11 поликлиники г. Казани за период с 2000 по 2005 г.г. обратилось 24 женщины с синдромом урогенитальных расстройств (УГР) в возрасте до 50 лет, перенесшие билатеральную овариэктомию. У 8 обратившихся наряду с типичными симптомами эстрогенодифицита УГР возникли от 8 до 12 мес. в послеоперационном периоде и лишь у 6 они заявили о себе через 1,5-2 года.
Продолжительность ПС может колебаться в значительных пределах. В частности, лишь у 19,5% пациенток вазомоторные расстройства имеют тенденции к обратному развитию в течение первого года после операции. У большинства женщин эти симптомы сохраняются в течение 3-5 и более лет (В.И.Кулаков, С.В. Юренева, Е. Ю. Майчук. Научный центр акушерства, гинекологии и перинатологии РАМН 2003 г.).
Тяжесть клинических проявлений ПС во многом обусловлена возрастом пациентки, наличием сопутствующей патологии, объемом оперативного вмешательства. Тяжелое течение заболевания отмечается почти у 60% пациенток, у каждой четвертой женщины (26%) его проявления носят умеренный характер и лишь в 14% случаев имеет место легкое течение ПС. Стойкое нарушение трудоспособности, как последствие операции, возникает у 25% женщин.
Учитывая множественные системные эффекты половых гормонов на организм женщины, наиболее патогенетическим подходом к коррекции эстрогенодефицитных состояний, возникающих после овариэстомии, является использование гормонозаместительной терапии (ЗГТ). Целью ЗГТ у пациенток с хирургической менопаузой (ХМ), произведенной в репродуктивном возрасте или в перименопаузе, является фармакологическая замена утраченной функции яичников. В современных препаратах используются только натуральные гормоны, либо их аналоги в дозах, достаточных для лечения ранних симптомов и профилактики отдаленных последствий. Назначение ЗГТ уже в первые недели после оперативного вмешательства (желательно уже при выписке из стационара) способствует более плавной адаптации организма женщины к условиям остро возникающего дефицита половых стероидов и предупреждает развитие клинических проявлений постовариэктомического синдрома. На фоне приема половых гормонов замедляются процессы атрофии урогенитального тракта, кожи и ее подкожных структур, снижаются нейровегетативные расстройства, поддерживается половое влечение, что в конечном итоге приводит к улучшению качества жизни. В среднем минимальный срок для назначения ЗГТ после билатеральной овариэктомии (БО) составляет 1 год. Желательная длительность терапии – до возраста естественной менопаузы и более при показаниях.
Особенности ЗГТ при хирургической менопаузе
Основные принципы ЗГТ
Противопоказания к ЗГТ
Относительные противопоказания
Миома матки, эндометриоз, мигрень, венозный тромбоз и эмболия в анамнезе, семейная гипертриглицеридемия, желчекаменная болезнь, эпилепсия, повышенный риск развития рака молочной железы (в анамнезе), излеченный рак яичников и шейки матки (в анамнезе). Среди относительных противопоказаний в настоящее время выделены заболевания, при которых может быть применена парэнтеральная ЗГТ. К ним относятся:
Режимы ЗГТ
Монотерапия эстрогенами показана женщинам с удаленной маткой. Оральные эстрогены обладают положительным влиянием не только на костный обмен, но и на некоторые показатели липидного обмена: способствуют снижению уровня общего холестерина и липопротеинов низкой плотности, гомоцистеина и повышению содержания липопротеинов высокой плотности. Кроме того, они положительно влияют на состояние эндотелия сосудов, способствуя снижению резистентности сосудов, стимулируют продукцию мукополисахаридов в области слизистой мочевого пузыря, улучшают гемодинамику его стенки и эластичность мышечного каркаса, что приводит к снижению и исчезновению УГР.
Трансдермальный путь введения эстрогенов позволяет избежать первичного метаболизма эстрадиола в печени и обеспечивает стабильный уровень его в крови и физиологическое соотношение эстрогенов в ее плазме.
Основным эстрогеном в плазме является эстрадиол, а не эстрон, как при пероральном приеме, что важно для молодых женщин после БО. Высокая биодоступность позволяет использовать его в меньших терапевтических дозах и повышает приемлемость ЗГТ. Трансдермальный путь введения эстрогенов позволил существенно расширить терапевтические возможности ЗГТ.
Показания для парентерального (трансдермального) использования эстрогенов
Для повышения приемлемости ЗГТ при заболеваниях ЖКТ (гепатит, панкреатит, кишечная мальабсорбция), при высоком риске венозного тромбоза и мигренях предпочтение отдается парэнтеральным эстрогенам. Кроме того, побочные эффекты ЗГТ при трансдермальном пути введения отмечаются значительно реже, чем при пероральном приеме, а в ряде случаев в комплексном применении и др. препаратов, препятствующих осложнениям (антиагреганты, поливитамины, гипотензивные и др.) они не встречаются и вовсе.
Дивигель выпускается в двух дозировках – 0,5 г и 1,0 г, что создает удобства для индивидуального подбора минимально зффективной дозы препарата.
Комбинированная терапия (эстрогены с прогестагенами)
в циклическом режиме
Назначается женщинам с сохраненной маткой, находящимся в перименопаузе, в следующих вариантах :
Монофазная комбинированная терапия
(эстрогены с прогестагенами) в непрерывном режиме
Эту терапию назначают женщинам с сохраненной маткой. Использование данного режима позволяет исключить менструальноподобную реакцию.
Комбинация эстрогена и андрогена – ГИНОДИАН-ДЕПО
Инъекционный пролонгированный препарат (Е2V/прастерона энантат), вводится внутримышечно 1 раз в месяц. Показан в первую очередь женщинам после овариэктомии поскольку у них развивается эстроген- и андроген- дефицитное состояние.
Индивидуализация подбора ЗГТ при ХМ
К факторам, которые необходимо учитывать при подборе препарата для ЗГТ, относятся:
При наличии сопутствующих заболеваний ЖКТ, расстройств депрессивного спектра, мигреней, исходно высокого уровня триглицеридов в крови, инсулинорезистентности предпочтение отдается трансдермальным лекарственным средствам. Следует учитывать желание отдельных женщин с сохраненной маткой иметь или не иметь менструальноподобную реакцию. При использовании циклической эстроген-гестагенной терапии у пациенток с тяжелыми формами постовариэктомического синдрома назначаются трехфазные препараты в непрерывном режиме (Дивисек), поскольку в дни отмены при циклическом прерывистом использовании возможно возобновление всех симптомов, в том числе и УГР. У пациенток с наличием в анамнезе предменструального синдрома предпочтение отдается монофазной комбинированной эстроген-гестагенной терапии. Одним из таких препаратов является Индивина. Препарат разработан для лечения постменопаузальных женщин с интактной маткой. Прием препарата обеспечивает надежную защиту эндометрия от гиперпластических процессов и в тоже время дает отсутствие ежемесячных менструальноподобных кровотечений на фоне приема. Возможность использования различных доз препарата (1/2,5; 1/5; 2/5) позволяют подобрать минимально эффективную дозу лекарственного средства. Терапию рекомендуется начинать с наименьшей дозы препарата 1/2,5. При недостаточном эффекте через 2-3 месяца можно перейти на более высокодозированную форму.
У пациенток с дефицитом андрогенов используется эстроген-андрогенная терапия, либо в составе эстроген-гестагенного препарата предпочтительно использовать гестаген с остаточным андрогенным эффектом. У пациенток с депрессивными и тревожными расстройствами, паническими атаками особенно важен подбор гестагенного компонента.
Прогестерон и его производные обладают седативным (анксиолитическим) действием, в связи с чем являются средствами выбора при наличии тревожных расстройств.
Выбор ЗГТ при ХМ зависит от объема оперативного вмешательства.
Опираясь на принципы лекарственной терапии в гериартрической практике, следует помнить, что дозировка назначаемых препаратов равно, как и кратность введения, должны соответствовать возрасту больной.
Длительно протекающий эстрогенозависимый интерстициальный шеечный цистит (цисталгия) на фоне и без того лябильной нервной системы в этот возрастной период часто провоцирует урологические маски депресии от тяжелейших астеноневротических, психосексуальных расстройств до дебюта психоорганических заболеваний, в частности, шизофринию.
Лечение коморбидной депрессии у больных с М.Ц.
Депрессии, связанные с наступлением менопаузы у женщин, в различных литературных источниках составляют от 40 до 60%. Однако на фоне возникновения и прогрессирования мочепузырных алгий с детрузоро– сфинктерной диссенергией эти показатели увеличиваются в геометрической прогрессии и без лечения приводят к тяжелым психоневрологическим расстройствам.
Депрессивные расстройства наблюдаются более, чем у 50% пациентов с хроническими заболеваниями. В результате проведенных исследований (программа КОМПАС – 2002-2003 г.г.) психотропная терапия с применением препаратов растительного происхождения практически не давала ощутимых результатов. Эти данные свидетельствуют о возможной недооценке депрессии в общесоматической сети. В настоящее время спектр антидепрессантов достаточно велик и он неуклонно расширяется.
Показателем эффективности терапии пожилых пациентов является их качество жизни и конечно же любой врач, если речь не идет о тяжелых психоорганических расстройствах, в подобных случаях обязан оказывать квалифицированную помощь.
Другие дополнительные методы лечения
Санаторно-курортное лечение, рефлексотерапия, гипноз, поливитамины, пресакральные новокаиновые блокады, физиолечение (синусо-модулированные токи, УВЧ и др.), лечебная физкультура, грязелечение и др.
ВЫВОДЫ
1. Заместительная гормонотерапия является основной в тактике лечения менопаузального цистита.
2. Применение (a1)-адреноблокаторов в избирательном сочетании с М-холиноблокаторами приводит в гораздо более короткие сроки к исчезновению симптомов цисталгии с детрузоро-сфинктерной диссинергией, а в некоторых случаях позволяет максимально понизить дозу и длительность курса эстрогенотерапии, что немаловажно для пациенток с относительными противопоказаниями к ней.
3. Рациональный индивидуальный подбор лекарственных средств для терапии менопаузального цистита помогает решить ряд медицинских, социальных и психологических проблем, повысить качество жизни больных и их социальную активность. Таким образом медикаментозное лечение цисталгии с клиникой гиперрефлекторного мочевого пузыря, осложненного в ряде случаев ургентным неудержанием мочи, является важнейшей задачей не только гинекологов и урологов, но и участковых терапевтов, особенно в гериартрической практике.
4. Предлагаемые варианты постановки диагноза менопаузального цистита:
Автор: заслуженный врач Р.Т. уролог МУЗ поликлиники №11 г. Казани
А.Д. Суфияров
Редактор: заведующий кафедрой урологии и нефрологии КГМА
д.м.н., профессор Р.Х. Галеев
Рецензент: доцент кафедры урологии и нефрологии КГМА,
к.м.н., заслуженный врач РФ С.И. Белых
ЛИТЕРАТУРА
Казань. Кафедра урологии и нефрологии КГМА. 2007г.