Чем лечить вирусную пневмонию при коронавирусе
Вирусная пневмония
Пневмония — это воспаление легких, вызванное тем или иным инфекционным возбудителем — вирусом: коронавирусом, аденовирусом и др.
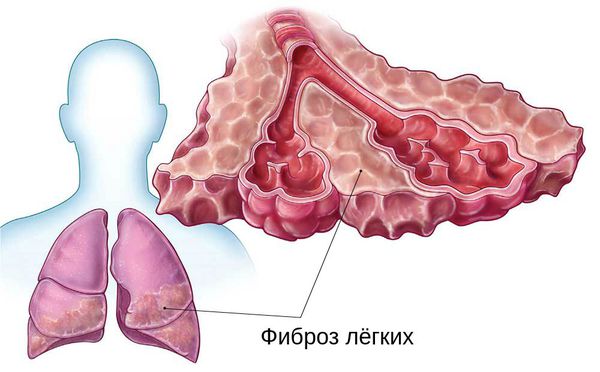
Патогенные микроорганизмы попадают в организм человека воздушно-капельным или контактно-бытовым путем. Если вирусная инфекция беспрепятственно проникает по дыхательным путям к паренхиме легких, а иммунитет человека не может ей противостоять, начинается воспалительный процесс — иногда с осложнениями (плевральный выпот, абсцедирование, фиброз легких).
Возбудителем пневмонии могут быть:
Этиология пневмонии
Такие респираторные инфекции по-разному ведут себя в организме человека: одни поражают альвеолы и интерстиций, другие — бронхиолы, в одних случаях вирусы провоцируют воспаление легких «молниеносно», в течение нескольких суток, в других — постепенно, «спускаются» по носоглотке, трахее и бронхам, вызывая пневмонию только через месяц. Наконец, инфекции предпочитают разные сегменты легких для локализации, а иногда распространяются хаотично и диффузно.
Таким образом, для каждой вирусной пневмонии, в зависимости от типа возбудителя, характерен типический паттерн. Иногда уже по одному «рисунку» пневмонии на КТ-сканах возможно отличить, например, аденовирусную пневмонию от респираторно-синцитиального вируса. Для уточнения типа инфекционного возбудителя пациенту назначается лабораторное исследование (анализ отделяемого из носоглотки, ПЦР, тест на иммуноглобулины и др.).
Вирусной пневмонии, как правило, сопутствует резкое ухудшение самочувствие, высокая температура, симптоматика острого респираторного заболевания (кашель, затрудненное дыхание), интоксикация организма. Однако известны случаи, когда внебольничная пневмония на ранней стадии развивалась без ярко выраженных симптомов, которые сложно отличить от ОРВИ.
Механизм развития вирусной пневмонии следующий — вирус проникает в альвеолоциты (клетки легких), закрепляется в них и начинает размножаться. В результате клетки погибают. В ответ на заражение крови вирусом, лейкоциты и лимфоциты — защитные клетки организма — выделяют цитокины. Однако это приводит к скоплению жидкого экссудата в альвеолах, вследствие чего легочная ткань отекает, а человеку становится трудно дышать, поскольку количество функциональных альвеол — маленьких ячеек, в которых хранится кислород — сокращается.
Атипичная пневмония — это воспаление легких вызванное ранее неизвестным и неопределимым возбудителем, при этом клинические проявления заболевания необычны и не поддаются известной медицинской классификации.
Вирусным пневмониям особенно подвержены маленькие дети и пациенты с иммунодефицитом, поскольку у организма таких пациентов не достаточно защитных ресурсов (антител). Более 90% всех пневмоний у детей — это вирусное поражение легких.
Симптомы вирусной пневмонии
В зависимости от типа возбудителя (вида пневмонии), заболевание развивается по-разному. Например, у аденовируса острое начало — высокая температура, конъюнктивит, сильная боль в горле и продолжительный ринит, при котором дышать носом невозможно.
Пневмония, ассоциированная с коронавирусом, развивается постепенно — сначала пациента беспокоит лишь невысокая температура (37-38 градусов) и слабость. Однако температура держится долго, а на 5-6 сутки может появиться явная одышка, боль в груди, сухой кашель, указывающие на поражение легких.
Тяжело протекает воспаление легких, которое возникает на фоне обычного гриппа. Болезнь начинается с высокой температуры (до 40 градусов), озноба, затуманенности сознания, болей во всем теле. Пациента беспокоят респираторные симптомы (кашель и насморк), выраженные однако не очень интенсивно. Иногда вирус поражает слизистую оболочку глаз (коньюктивит). Больному эпизодически становится лучше, однако за короткий срок самочувствие может резко ухудшиться. О критическом состоянии пациента свидетельствует посинение кожи, усиление кашля и одышки, боли и снижение артериального давления.
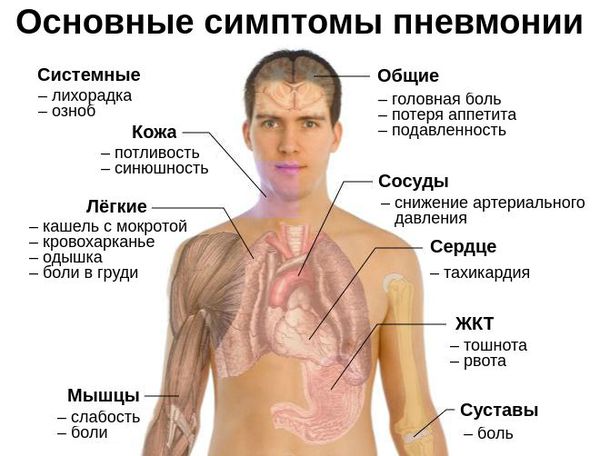
К наиболее распространенным, общим признакам вирусной пневмонии относятся:
При подозрении на вирусное поражение легких измеряют сатурацию крови кислородом с помощью пульсоксиметра. Если показатель ниже 95%, пациенту необходима медицинская помощь. В норме процент насыщенности крови кислородом = 100 или близок к этой цифре.
Полисегментарная вирусная пневмония
Если на КТ выявлено, что воспалительные очаги и инфильтраты присутствуют не в одном сегменте легкого, а в нескольких, такую пневмонию называют полисегментарной.
Легкие принято визуально делить на 21 сегмент — 11 с правой и 10 с левой стороны. Двусторонняя пневмония вирусного происхождения встречается наиболее часто. Например, «матовые стекла» при коронавирусной пневмонии обычно локализуются симметрично с обеих сторон вокруг бронхов или в боковых отделах легких. При пневмоцистной и гриппозной пневмонии они расположены с двух сторон диффузно.
Вирусная пневмония COVID-19
Все известные коронавирусы характеризуются стремительным (до 14 дней) развитием острой дыхательной недостаточности. Вирус быстро и агрессивно поражает легкие, вызывая не только обширный воспалительный процесс, но и сопутствующие осложнения: отек дыхательного органа, фиброз (рубцевание легких), острую сердечную недостаточность, миокардит.
Первый коронавирус типа B (SARS-CoV) был зарегистрирован в 2002 году, считается, что его первичные носители — подковоносые летучие мыши. В 2012 году мир охватила эпидемия коронавируса типа C MERS-CoV (ближневосточный респираторный синдром). Наконец в 2019 году случилась вспышка нового коронавируса типа B COVID-19 (или SARS-Cov2). Их объединяет то, что новые вирусы устойчивы, легко прикрепляются к паренхиме легких белковыми шипами и в короткий срок провоцируют обширное острое воспаление. Показатель летальных исходов — около 10%.
Однако не всегда причиной смерти от этих вирусов является пневмония. Например, если анамнез пациента осложнен атеросклерозом или миокардитом, вирус в первую очередь поражает сердечно-сосудистую систему. В целом семейство коронавирусов объединяет около 46 видов вирионов.
Подробнее о пневмонии, ассоциированной с COVID-19, в наше статьеЧто показывает КТ легких при коронавирусе?
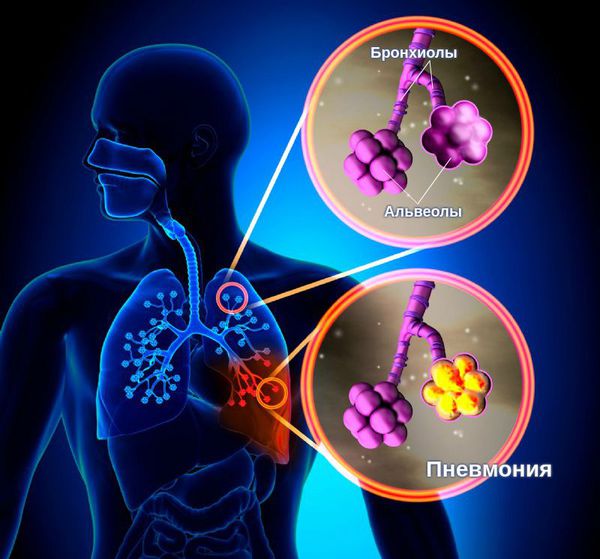
Поражение легких при вирусной пневмонии
Инфильтрация легких при вирусной пневмонии на 3D-реконструкции дыхательных путей (КТ-3)
Для сравнения — так выглядят легкие в норме
Симптом «матового стекла» (инфильтраты) при вирусной пневмонии на посрезовых КТ-сканах
Стадии коронавируса: КТ-1, КТ-2, КТ-3, КТ-4
Вирусно-бактериальная пневмония
В некоторых случаях вирусная пневмония осложняется присоединением вторичной бактериальной инфекции. Так бывает, например, при респираторно-синцитиальном вирусе и коронавирусе (манифестируется на 6-7 сутки, сопутствует более выраженному отеку легочной ткани). Лечение вирусно-бактериальной пневмонии проводится с применением курса антибиоткиков, которые подбираются только после точного определения вида бактериальной инфекции.
КТ при вирусной пневмонии
Компьютерная томография легких при вирусной пневмонии считается «золотым стандартом» диагностики. КТ покажет все воспалительные очаги в легких, скопление жидкости, воспаленные лимфоузлы на объемной 3D-томограмме. С помощью этого обследования можно наиболее достоверно оценить объем поражения легких, а в некоторых случаях предварительно определить, каким возбудителем вызвано заболевание, не произошло ли присоединение бактериальной инфекции к вирусной.
Текст подготовил
Котов Максим Анатольевич, главный врач центра КТ «Ами», кандидат медицинских наук, доцент. Стаж 19 лет
Если вы оставили ее с 8:00 до 22:00, мы перезвоним вам для уточнения деталей в течение 15 минут.
Если вы оставили заявку после 22:00, мы перезвоним вам после 8:00.
Врач рассказал, как защититься от бактериальной пневмонии при коронавирусе
Разбираемся, что реально помогает и нужно ли при Covid-19 сразу пить антибиотики
Считается, что главная угроза при коронавирусе это поражение легких. Каким образом происходит ковидное поражение, в какой момент процесс осложняется бактериальной пневмонией? Как отличить одно от другого, есть ли способ защитить себя заранее и не допустить перехода COVID-19 в пневмонию, kp.ru рассказал кандидат медицинских наук, врач-пульмонолог Сеченовского университета Владимир Бекетов.
Первое, что важно уяснить, говорит эксперт, это то, что новая коронавирусная инфекция – это инфекция вирусная и входит в группу острых респираторных вирусных инфекций. Особняком в этой группе стоит только грипп. А значит, что для COVID-19, как и для всех респираторных вирусных инфекций, поражающих верхние дыхательные пути и легкие, характерен следующий феномен. Иммунная защита в легких ослабевает. Поэтому становится возможным присоединение вторичной бактериальной супер-инфекции примерно на 5 – 9 день течения любого острого респираторного вирусного заболевания.
РИСКИ ВОЗНИКНОВЕНИЯ ПНЕВМОНИИ
Риск присоединения бактериальной инфекции при заболевании COVID-19 увеличивается, если пациент попадает в стационар и при этом имеет хроническую патологию верхних и нижних дыхательных путей (например, ХОБЛ – хроническая обструктивная болезнь легких) или сердечную недостаточность.
КАК РАЗВИВАЕТСЯ ПНЕВМОНИЯ
В условиях, сниженной дыхательной и двигательной активности, когда слизь по бронхам движется меньше, на фоне интоксикации организма и снижения иммунитета, бактерии из носоглотки спускаются в нижние отделы дыхательного тракта и могут начать там размножаться.
Таким образом, может быть вызван сначала бактериальный бронхит, потом и бронхопневмония с переходом в пневмонию. Развитию бактериальной пневмонии может способствовать и длительное нахождение пациента на аппарате ИВЛ. Не смотря на соблюдение всех строжайших мер обеззараживания аппараты ИВЛ являются факторами риска возникновения вентилятор-ассоциированных пневмоний.
ДЕЙСТВИТЕЛЬНО ЛИ ПНЕВМОНИЯ ИДЕТ СЛЕДОМ ЗА COVID-19
По словам эксперта, на сегодняшний день ряд авторитетных медицинских ассоциаций выпустили меморандумы и открытые письма с призывами к коллегам уменьшить применение антибиотиков в ходе лечения COVID-19, потому что антибиотики не дают пользы, но приносят в данном случае вред, вплоть до токсического поражения печени и развития антибиотико-ассоциированной диареи.
Сам феномен вторичной бактериальной пневмонии при коронавирусе переоценен, продолжает эксперт. Подобные процессы развиваются в основном у пациентов с сердечной недостаточностью, а для них действуют меры повышенной предосторожности, ограничения в передвижении, рекомендации по самоизоляции и лечению на дому.
ВАЖНО!
Как обезопасить себя от пневмонии?
1. Вакцинироваться от пневмококка
Самая частая причина внебольничной пневмонии – это пневмококковая инфекция. Вакцинация от пневмококка дает иммунитет на 5 – 10 лет, если вы провакцинировались 13-валентной вакциной, то она гарантирует пожизненный иммунитет. Стафилококк, стрептококк и гемофильная палочка – эти бактерии чаще всего являются причинами вторичных бактериальных пневмоний.
2. Увлажнять воздух
Увлажнение воздуха в помещении достоверно снижает риски возникновения в бронхах слизистых гнойных пробок, которые ведут к закупориванию бронхов, к образованию в бронхах сухой мокроты и развитию там инфекции. Поэтому, если влажность воздуха будет выше 40%, то есть шансы на то, что бактериальная пневмония развиваться не будет. Важно понимать, что бытовые увлажнители воздуха нужно вовремя чистить.
Лечение пневмонии при коронавирусной инфекции
Коронавирусная инфекция стала самой обсуждаемой темой последнего времени. Это респираторное заболевание, а особенно его угрожающие последствия, стали основной страшилкой современности, хотя в 80% случаев оно протекает легко и относительно без последствий. Только у 20% заболевших «корона» протекает в тяжелой форме. Как известно, вызывающий ее вирус может провоцировать возникновение пневмонии, т. е. воспаления легких, в 2—5% случаев приводящей к тяжелым осложнениям, уносящим жизни.
Особенности пневмонии при коронавирусе
Для коронавирусной инфекции типично развитие вирусной атипичной пневмонии, которая может развиваться как практически сразу же после заражения, так и уже после возникновения основных симптомов заболевания. При ней в легких и бронхах, а точнее в их мельчайших составляющих, альвеолах и бронхиолах, возникает острый воспалительный процесс, но часто это сопровождается смазанной клинической картиной, что и отличает атипичную пневмонию.
Развитие пневмонии опасно не только при коронавирусе, но и в целом. Ведь, несмотря на весь прогресс медицины, она остается опасным заболеванием, входящим в первую десятку болезней, приводящих к смерти больных даже в самых развитых странах.
Пневмония после коронавируса может быть первичной и вторичной. В первом случае она вызывается самим вирусом SARS-CoV-2 и, как правило, протекает атипично. Во втором случае она носит вирусно-бактериальную природу и может сочетаться с первичным воспалением легких или же выступать его поздним осложнением, то есть такая пневмония развивается уже после перенесения коронавирусной инфекции. Замечено, что бактериальная флора чаще всего присоединяется к вирусу на 4—7 день и может выступить главной причиной воспаления легких.
Вызывать пневмонию после коронавируса могут и другие виды вирусов, в том числе гриппа, парагриппа, кори, аденовирус и пр., если после выздоровления от «короны» человек столкнулся с этими инфекциями.
При попадании вируса из носовой или ротовой полости в бронхи возникает отек слизистых оболочек, изменяется рН, что нарушает движение ресничек, ответственных за естественное очищение нижних дыхательных путей. Постепенно бронхи отекают все больше, а их просветы перекрываются слизью, что серьезно затрудняет прохождение воздуха. В результате сильно страдает газообмен легких, в кровь поступает меньше кислорода, что приводит к возникновению гипоксии. Это отрицательно сказывается на работе всего организма, в том числе головного мозга, а не только легких. Кроме того, при поражении легких SARS-CoV-2 наблюдается нарушение синтеза сурфактанта – особого вещества, призванного обеспечивать правильную работу альвеол и защищает их от образования рубцовой ткани, т. е. развития фиброза. В результате развивается вирусная пневмония.
Вирусные частицы проникают в клетки альвеол, там размножаются и впоследствии высвобождаются в легкие, а клетка погибает. Таким образом, одновременно поражается большое количество альвеол, нарушается их целостность и повышается проницаемость стенок. Это приводит к тому, что в них нарушаются обменные процессы, жидкость проникает в межклеточное пространство, что приводит к нарушению водно-солевого обмена. Поскольку в пораженных альвеолах скапливаются разрушенные элементы клеток, лейкоциты, эритроциты, это приводит к отеку легких. При разрушении поврежденных клеток стенки альвеол спадаются, что провоцирует развитие нарушений дыхания, тяжесть которых зависит от объема поражения легких.
Как правило, начало развития коронавирусной инфекции плавное. Изначально поднимается температура до субфебрильных значений, т. е. до 37,5°С, и возникает слабость. Это может сопровождаться незначительным першением в горле, покраснением, слезоточивостью глаз. Обусловленная вирусом SARS-CoV-2 пневмония обычно развивается на 8—9 день от начала заболевания. Во многих случаях это протекает бессимптомно, в чем и заключается основное коварство воспаления легких такого типа. Иногда пневмония возникает уже на 5—6 день от начала заболевания. У ряда больных это сопровождается нарушениями работы ЖКТ, в том числе тошнотой, диареей, реже рвотой, а иногда и появлением сыпи на коже. По собранным данным, подобное протекание заболевания характерно для перенесения «короны» в менее тяжелой форме.
На более поздних этапах развития пневмонии возникает надсадный сухой кашель, боль в груди и одышка. Появление подобных признаков является поводом для немедленного обращения за медицинской помощью, поскольку характерное для коронавируса воспаление легких может приводить к тяжелым последствиям, в том числе необратимому фиброзу, что существенно снизит качество жизни, станет причиной инвалидности или даже смерти больного.
При прогрессировании воспалительного процесса в легких наблюдается возникновение острого дистресс-синдрома, что сопровождается:
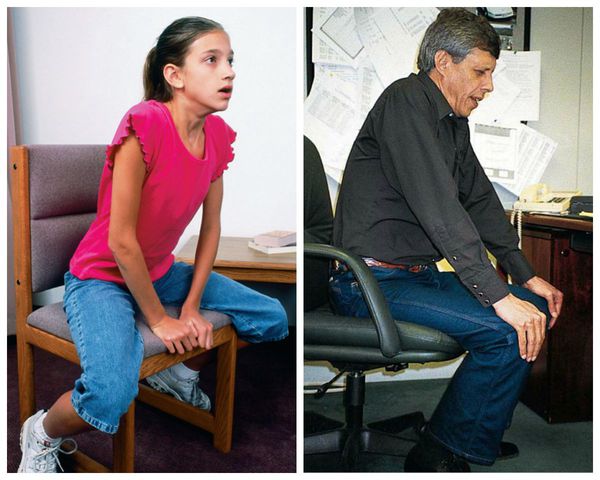
При тяжелой одышке больные стараются принять вынужденное положение тела: сидя, уперев руки перед собой в стул, кровать или колени.
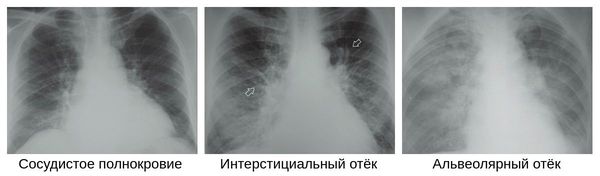
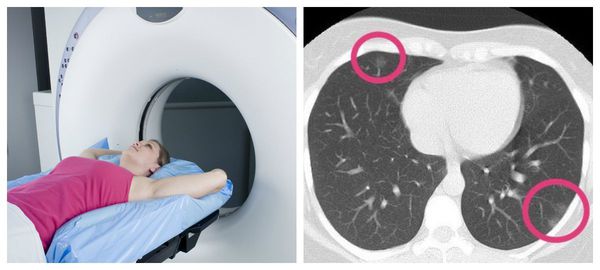
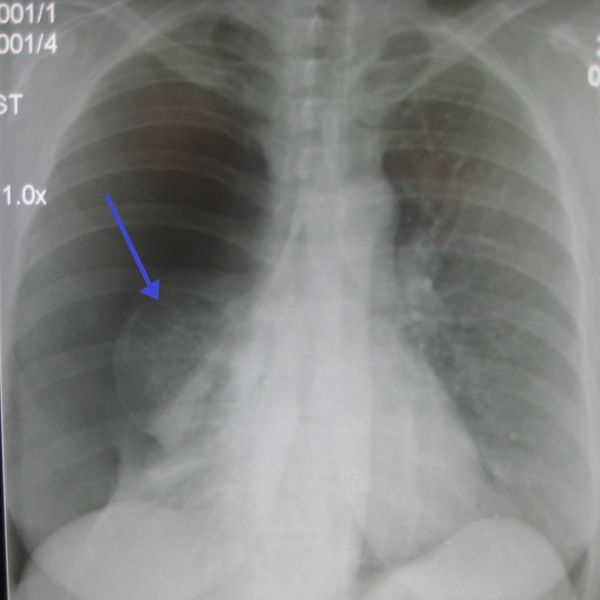
Если в это время сделать КТ легких, на полученных снимках будут видны обусловленные вирусным поражением двусторонние изменения в легких в виде затемнений округлой формы, склонных сливаться между собой и формировать так называемый рентгенологический признак «эффект матового стекла». После разрешения воспалительного процесса, отмершие участки легких заменяются фиброзными рубцами. Рентген не дает такой исчерпывающей информации, как КТ, и в легких ситуациях при незначительном объеме поражений легких может вовсе оказаться бесполезным, так как изменения не будут видны.
Также обусловленная коронавирусом пневмония сопровождается поражением стенок сосудов легких с нарушением свертываемости крови. Это приводит к образованию тромбов и резкому увеличению риска развития тромбоэмболии.
Но если заболевание осложняется присоединением бактериальной флоры, т. е. развитием вторичной вирусно-бактериальной пневмонии, клиническая картина становится значительно ярче уже с первых дней. В таких ситуациях больным будет досаждать сначала приступообразный сухой кашель, постепенно сменяющийся влажным с отхождением густой, слизисто-гнойной мокроты.
Выраженная лихорадка – типичный признак бактериальных инфекций. При этом она может сохраняться достаточно долго и плохо поддаваться купированию жаропонижающими средствами. Нередко наблюдаются боли в груди разной интенсивности, усиливающиеся при кашле, чихании, движениях.
В целом вирусная пневмония при адекватном лечении длится от 2-х недель до 4—6 недель.
Пневмония особенно опасна для пожилых людей старше 65—70 лет, а также лиц, имеющих сопутствующие заболевания, в частности:
Диагностика
Диагностика пневмонии после коронавируса в целом осуществляется так же, как и в других случаях, т. е. включает сбор анамнеза, в рамках чего врач выясняет, когда появились первые признаки заболевания, как оно протекало, когда наступило ухудшение и т. д. Обязательно проводится аускультация легких, во время которой можно услышать характерные хрипы, заметить учащение сердцебиения и дыхания. Также обязательно измеряют сатурацию, т. е. определяют уровень насыщения крови кислородом. Эта неинвазивная процедура занимает меньше минуты и осуществляется с помощью пульсоксиметра, надеваемого на палец больного.
Непременно проводится ПЦР тест на SARS-CoV-2, а также рентгенография органов грудной клетки или компьютерная томография. В рамках диагностики пневмонии также обязательно выполняется:
Все эти анализы крайне важны, поскольку позволяют установить причину развития воспаления легких, его возбудителя и чувствительность к различным лекарственным средствам. Это позволяет разработать наиболее эффективную тактику лечения пневмонии.
Лечение пневмонии после COVID-19
Воспаление легких легкой степени тяжести может лечиться дома под строгим контролем терапевта или педиатра. При этом важно обеспечить максимальную изоляцию больного от остальных членов семьи. Если это возможно, и больной способен сам себя обслуживать, стоит на время переехать в другое жилье для полной самоизоляции. При отсутствии такой возможности больному следует постараться выделить отдельное помещение, посуду, полотенце и т. д. Также обязательно нужно регулярно проветривать комнату и проводить влажную уборку во избежание заражения других членов семьи.
Больному, проходящему лечение пневмонии при коронавирусе в домашних условиях, необходимо обеспечить обильное питье, причем желательно отдавать предпочтение теплым напиткам, например, компоту, воде, морсу. Но от кофеинсодержащих напитков, в частности кофе, чая, энергетиков, лучше отказаться, так как они оказывают стимулирующее действие на нервную систему, повышая активность и «отвлекая» организм от борьбы с инфекцией.
Обязательной госпитализации подлежат:
При диагностировании изолированной вирусной пневмонии, т. е. при получении отрицательных результатов анализов на бактериальную микрофлору, пациентам назначаются препараты 4-х групп:
Таким образом, специфического лечения вирусной пневмонии не существует, а все мероприятия направлены на поддержание организма, пока иммунная система ведет борьбу с вирусом и вызванными им изменениями в легких.
При присоединении вторичной бактериальной инфекции обязательно назначаются антибиотики. Но при пневмонии после коронавируса их нередко назначают даже при отсутствии подтверждений наличия бактериальной микрофлоры с целью снижения риска осложнения течения и без того опасного воспаления легких. Поэтому антибиотики часто назначаются всем больным с подтвержденным диагнозом COVID-19 и при пневмонии после него.
В особенно тяжелых случаях в состав медикаментозной терапии включают кортикостероиды, обладающие выраженными противовоспалительными свойствами и помогающие защитить стенки сосудов альвеол от повреждения. Их вводят внутривенно короткими курсами.
При развитии дыхательной недостаточности и низком уровне сатурации пациентов лечат в отделении интенсивной терапии с применением экстракорпоральной мембранной оксигенации, т. е. искусственного введения в легкие кислорода за счет использования зондов и других средств. В особенно сложных случаях больных вводят в искусственную кому и подключают к аппарату искусственной вентиляции легких до стабилизации состояния больного и устранения риска летального исхода.
Противовирусные препараты
Пневмония, обусловленная SARS-CoV-2 – новое явление для современной медицины, которое стало вызовом для нее и поставило задачу подобрать и синтезировать новые эффективные по отношению именно к этому штамму вируса препараты. Так, сегодня для лечения воспаления легких в таких ситуациях применяются лекарственные средства на основе ингибиторов протеаз, в которых действующим веществом выступает лопинавир, ритонавир, авифавир.
Также достаточно хорошо себя зарекомендовали в борьбе с SARS-CoV-2 противомалярийные препараты, в частности хлорохин и дезоксихлорохин. Но они отрицательно сказываются на работе сердечно-сосудистой системы, поэтому решение об их применении, особенно у пациентов с заболеваниями сердца и сосудов, принимается строго индивидуально после тщательного взвешивания рисков и ожидаемой пользы.
В последние годы на фармацевтическом рынке появилась масса противовирусных средств общего назначения: Арбидол, Амиксин, Оциллококцинум и пр. Еще до появления COVID-19 они часто назначались педиатрами и терапевтами при ОРВИ, гриппе и других вирусных инфекциях. Их эффективность была подтверждена в ходе проведения клинических исследований и доказано, что препараты такого рода способствуют повышению естественных защитных сил организма, а также останавливают или как минимум замедляют размножение вируса. Поэтому их также нередко рекомендуют принимать при пневмонии при коронавирусной инфекции или возникшей уже после ее перенесения.
Интерфероны
Интерфероны – естественные биологически активные вещества, вырабатывающиеся в организме человека в ответ на вирусную инвазию. Сегодня их чаще всего получают генно-инженерными методами. Препараты на основе интерферонов нередко назначают с самых первых дней перенесения вирусных инфекций, в том числе спровоцировавших развитие воспаления легких, так как они обладают противовоспалительными и иммуномодулирующими свойствами. Но пока что нет убедительной доказательной базы их эффективности.
Дезинтоксикационная терапия
Поскольку при пневмонии организм испытывает интоксикацию, особенно при тяжелом ее течении, пациентам нередко назначают средства, очищающие его от вредных веществ. В подавляющем большинстве случаев дезинтоксикационная терапия проводится в стационаре, так как предполагает внутривенные инфузии глюкозы, физиологического раствора, полиглюкина, а также введение гепарина для снижения риска развития сосудистых нарушений.
Средства симптоматической терапии
Обязательно при пневмонии после коронавируса назначаются препараты, улучшающие самочувствие больного. Это:
Витамины
При вирусной, как и вирусно-бактериальной пневмонии после коронавируса лечение включает использование витаминов. В первую очередь показан прием витамина D, С, А, а также группы В. Они способствуют ускорению восстановления поврежденных слизистых оболочек легких, синтезу гемоглобина, улучшения кровообращения, укреплению стенок сосудов, нормализации течения обменных процессов.
Антибиотики
При диагностировании вторичной вирусно-бактериальной пневмонии антибиотик подбирается в соответствии с результатами бакпосева. В остальных случаях назначается антибактериальный препарат широко спектра действия.
Таким образом, препаратами выбора могут стать:
На фоне приема антибиотиков, а также после окончания курса назначается прием пре- и пробиотиков. Эти препараты способствуют восстановлению нормальной микрофлоры кишечника, которая также является частью иммунной системы организма.
Прогноз
При пневмонии, обусловленной коронавирусной инфекцией, для большинства категорий населения прогноз благоприятный. В 50—60% случаев она протекает в легкой форме. Осложнения возникают только у 3—10 % больных, а летальный исход наблюдается у 1—4% людей, но в старшей возрастной группе 65+ смертность в разных странах достигает 20%.
При этом оценка динамики состояния пациента при перенесении пневмонии после коронавируса осуществляется на основании имеющейся клинической картины. Рентгенологическим показателям уделяется значительно меньшее внимание, поскольку даже через месяц КТ может показывать те же изменения в легких, что и в разгар болезни. Поэтому контрольную томографию следует проводить не ранее чем через 3—6 месяцев после начала болезни.
Восстановление легких после коронавируса
Восстанавливаются ли легкие после COVID-19? Да. Но нужно не пропустить сроки реабилитации и серьёзно отнестись к рекомендациям врача.
Новая коронавирусная инфекция, вызванная SARS-CoV-2, недостаточно изучена, однако ясно, что она наносит вред всем органам и тканям человека. Вирус проникает в организм через слизистые оболочки носа, глаз, глотки. Первые симптомы появляются на 2-14 день. Обычно это повышение температуры выше 37.5 градусов Цельсия, насморк, потеря обоняния, сухой кашель, послабление стула, слабость и головная боль. На 6–10 сутки от момента появления первых симптомов могут начать беспокоить одышка, боль в груди, усиление кашля. Это тревожные симптомы, говорящие о поражении легких и требующие проведения дополнительного обследования: компьютерной томографии легких, измерения насыщения крови кислородом (сатурации).
Легкие после COVID-19
Попадая в организм человека через слизистые оболочки дыхательных путей SARS-CoV-2 вызывает мощнейшую воспалительную реакцию. Активируются иммунные клетки, вырабатывается колоссальное количество воспалительных веществ (воспалительных цитокинов). Интенсивность этой реакции скорее всего обусловлена генетически. Именно интенсивностью воспалительной реакции и определяется тяжесть поражения легочной ткани по данным исследований. В легочной ткани поражение при COVID-19 обусловлено как поражением самих альвеол (в которых происходит газообмен и кровь насыщается кислородом из воздуха) нашими собственными иммунными клетками так и поражением легочных сосудов, оплетающих альвеолы. Степень поражения легких можно определить при помощи КТ (компьютерной томографии).
Таблица 1. Поражение лёгких при COVID-19
Процент поражения легочной ткани
Поражена часть лёгкого. Небольшое затруднение дыхания.
Врач рассказал, как защититься от бактериальной пневмонии при коронавирусе
Разбираемся, что реально помогает и нужно ли при Covid-19 сразу пить антибиотики
Считается, что главная угроза при коронавирусе это поражение легких. Каким образом происходит ковидное поражение, в какой момент процесс осложняется бактериальной пневмонией? Как отличить одно от другого, есть ли способ защитить себя заранее и не допустить перехода COVID-19 в пневмонию, kp.ru рассказал кандидат медицинских наук, врач-пульмонолог Сеченовского университета Владимир Бекетов.
Первое, что важно уяснить, говорит эксперт, это то, что новая коронавирусная инфекция – это инфекция вирусная и входит в группу острых респираторных вирусных инфекций. Особняком в этой группе стоит только грипп. А значит, что для COVID-19, как и для всех респираторных вирусных инфекций, поражающих верхние дыхательные пути и легкие, характерен следующий феномен. Иммунная защита в легких ослабевает. Поэтому становится возможным присоединение вторичной бактериальной супер-инфекции примерно на 5 – 9 день течения любого острого респираторного вирусного заболевания.
РИСКИ ВОЗНИКНОВЕНИЯ ПНЕВМОНИИ
Риск присоединения бактериальной инфекции при заболевании COVID-19 увеличивается, если пациент попадает в стационар и при этом имеет хроническую патологию верхних и нижних дыхательных путей (например, ХОБЛ – хроническая обструктивная болезнь легких) или сердечную недостаточность.
КАК РАЗВИВАЕТСЯ ПНЕВМОНИЯ
В условиях, сниженной дыхательной и двигательной активности, когда слизь по бронхам движется меньше, на фоне интоксикации организма и снижения иммунитета, бактерии из носоглотки спускаются в нижние отделы дыхательного тракта и могут начать там размножаться.
Таким образом, может быть вызван сначала бактериальный бронхит, потом и бронхопневмония с переходом в пневмонию. Развитию бактериальной пневмонии может способствовать и длительное нахождение пациента на аппарате ИВЛ. Не смотря на соблюдение всех строжайших мер обеззараживания аппараты ИВЛ являются факторами риска возникновения вентилятор-ассоциированных пневмоний.
ДЕЙСТВИТЕЛЬНО ЛИ ПНЕВМОНИЯ ИДЕТ СЛЕДОМ ЗА COVID-19
По словам эксперта, на сегодняшний день ряд авторитетных медицинских ассоциаций выпустили меморандумы и открытые письма с призывами к коллегам уменьшить применение антибиотиков в ходе лечения COVID-19, потому что антибиотики не дают пользы, но приносят в данном случае вред, вплоть до токсического поражения печени и развития антибиотико-ассоциированной диареи.
Сам феномен вторичной бактериальной пневмонии при коронавирусе переоценен, продолжает эксперт. Подобные процессы развиваются в основном у пациентов с сердечной недостаточностью, а для них действуют меры повышенной предосторожности, ограничения в передвижении, рекомендации по самоизоляции и лечению на дому.
ВАЖНО!
Как обезопасить себя от пневмонии?
1. Вакцинироваться от пневмококка
Самая частая причина внебольничной пневмонии – это пневмококковая инфекция. Вакцинация от пневмококка дает иммунитет на 5 – 10 лет, если вы провакцинировались 13-валентной вакциной, то она гарантирует пожизненный иммунитет. Стафилококк, стрептококк и гемофильная палочка – эти бактерии чаще всего являются причинами вторичных бактериальных пневмоний.
2. Увлажнять воздух
Увлажнение воздуха в помещении достоверно снижает риски возникновения в бронхах слизистых гнойных пробок, которые ведут к закупориванию бронхов, к образованию в бронхах сухой мокроты и развитию там инфекции. Поэтому, если влажность воздуха будет выше 40%, то есть шансы на то, что бактериальная пневмония развиваться не будет. Важно понимать, что бытовые увлажнители воздуха нужно вовремя чистить.
Вирусная пневмония
Пневмония — это воспаление легких, вызванное тем или иным инфекционным возбудителем — вирусом: коронавирусом, аденовирусом и др.
Патогенные микроорганизмы попадают в организм человека воздушно-капельным или контактно-бытовым путем. Если вирусная инфекция беспрепятственно проникает по дыхательным путям к паренхиме легких, а иммунитет человека не может ей противостоять, начинается воспалительный процесс — иногда с осложнениями (плевральный выпот, абсцедирование, фиброз легких).
Возбудителем пневмонии могут быть:
Этиология пневмонии
Такие респираторные инфекции по-разному ведут себя в организме человека: одни поражают альвеолы и интерстиций, другие — бронхиолы, в одних случаях вирусы провоцируют воспаление легких «молниеносно», в течение нескольких суток, в других — постепенно, «спускаются» по носоглотке, трахее и бронхам, вызывая пневмонию только через месяц. Наконец, инфекции предпочитают разные сегменты легких для локализации, а иногда распространяются хаотично и диффузно.
Таким образом, для каждой вирусной пневмонии, в зависимости от типа возбудителя, характерен типический паттерн. Иногда уже по одному «рисунку» пневмонии на КТ-сканах возможно отличить, например, аденовирусную пневмонию от респираторно-синцитиального вируса. Для уточнения типа инфекционного возбудителя пациенту назначается лабораторное исследование (анализ отделяемого из носоглотки, ПЦР, тест на иммуноглобулины и др.).
Вирусной пневмонии, как правило, сопутствует резкое ухудшение самочувствие, высокая температура, симптоматика острого респираторного заболевания (кашель, затрудненное дыхание), интоксикация организма. Однако известны случаи, когда внебольничная пневмония на ранней стадии развивалась без ярко выраженных симптомов, которые сложно отличить от ОРВИ.
Механизм развития вирусной пневмонии следующий — вирус проникает в альвеолоциты (клетки легких), закрепляется в них и начинает размножаться. В результате клетки погибают. В ответ на заражение крови вирусом, лейкоциты и лимфоциты — защитные клетки организма — выделяют цитокины. Однако это приводит к скоплению жидкого экссудата в альвеолах, вследствие чего легочная ткань отекает, а человеку становится трудно дышать, поскольку количество функциональных альвеол — маленьких ячеек, в которых хранится кислород — сокращается.
Атипичная пневмония — это воспаление легких вызванное ранее неизвестным и неопределимым возбудителем, при этом клинические проявления заболевания необычны и не поддаются известной медицинской классификации.
Вирусным пневмониям особенно подвержены маленькие дети и пациенты с иммунодефицитом, поскольку у организма таких пациентов не достаточно защитных ресурсов (антител). Более 90% всех пневмоний у детей — это вирусное поражение легких.
Симптомы вирусной пневмонии
В зависимости от типа возбудителя (вида пневмонии), заболевание развивается по-разному. Например, у аденовируса острое начало — высокая температура, конъюнктивит, сильная боль в горле и продолжительный ринит, при котором дышать носом невозможно.
Пневмония, ассоциированная с коронавирусом, развивается постепенно — сначала пациента беспокоит лишь невысокая температура (37-38 градусов) и слабость. Однако температура держится долго, а на 5-6 сутки может появиться явная одышка, боль в груди, сухой кашель, указывающие на поражение легких.
Тяжело протекает воспаление легких, которое возникает на фоне обычного гриппа. Болезнь начинается с высокой температуры (до 40 градусов), озноба, затуманенности сознания, болей во всем теле. Пациента беспокоят респираторные симптомы (кашель и насморк), выраженные однако не очень интенсивно. Иногда вирус поражает слизистую оболочку глаз (коньюктивит). Больному эпизодически становится лучше, однако за короткий срок самочувствие может резко ухудшиться. О критическом состоянии пациента свидетельствует посинение кожи, усиление кашля и одышки, боли и снижение артериального давления.
К наиболее распространенным, общим признакам вирусной пневмонии относятся:
При подозрении на вирусное поражение легких измеряют сатурацию крови кислородом с помощью пульсоксиметра. Если показатель ниже 95%, пациенту необходима медицинская помощь. В норме процент насыщенности крови кислородом = 100 или близок к этой цифре.
Полисегментарная вирусная пневмония
Если на КТ выявлено, что воспалительные очаги и инфильтраты присутствуют не в одном сегменте легкого, а в нескольких, такую пневмонию называют полисегментарной.
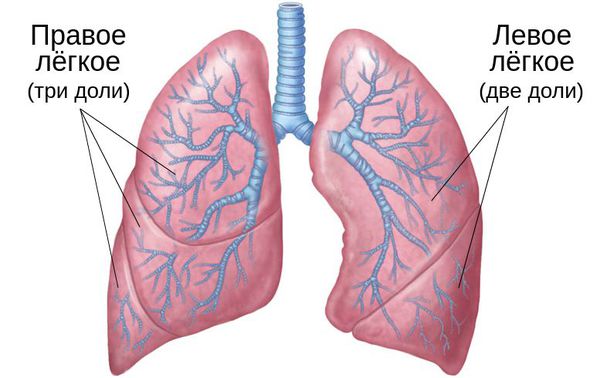
Легкие принято визуально делить на 21 сегмент — 11 с правой и 10 с левой стороны. Двусторонняя пневмония вирусного происхождения встречается наиболее часто. Например, «матовые стекла» при коронавирусной пневмонии обычно локализуются симметрично с обеих сторон вокруг бронхов или в боковых отделах легких. При пневмоцистной и гриппозной пневмонии они расположены с двух сторон диффузно.
Вирусная пневмония COVID-19
Все известные коронавирусы характеризуются стремительным (до 14 дней) развитием острой дыхательной недостаточности. Вирус быстро и агрессивно поражает легкие, вызывая не только обширный воспалительный процесс, но и сопутствующие осложнения: отек дыхательного органа, фиброз (рубцевание легких), острую сердечную недостаточность, миокардит.
Первый коронавирус типа B (SARS-CoV) был зарегистрирован в 2002 году, считается, что его первичные носители — подковоносые летучие мыши. В 2012 году мир охватила эпидемия коронавируса типа C MERS-CoV (ближневосточный респираторный синдром). Наконец в 2019 году случилась вспышка нового коронавируса типа B COVID-19 (или SARS-Cov2). Их объединяет то, что новые вирусы устойчивы, легко прикрепляются к паренхиме легких белковыми шипами и в короткий срок провоцируют обширное острое воспаление. Показатель летальных исходов — около 10%.
Однако не всегда причиной смерти от этих вирусов является пневмония. Например, если анамнез пациента осложнен атеросклерозом или миокардитом, вирус в первую очередь поражает сердечно-сосудистую систему. В целом семейство коронавирусов объединяет около 46 видов вирионов.
Подробнее о пневмонии, ассоциированной с COVID-19, в наше статьеЧто показывает КТ легких при коронавирусе?
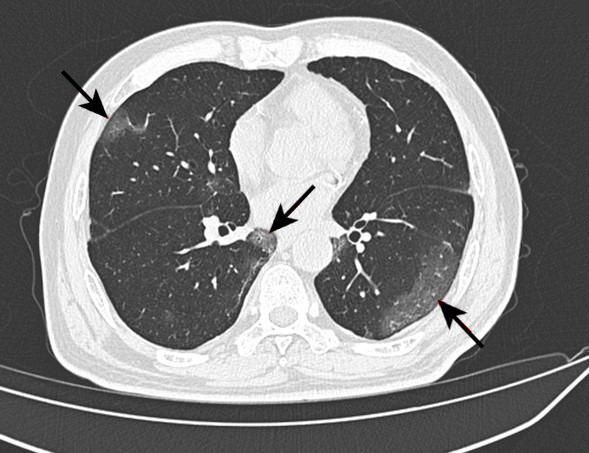
Поражение легких при вирусной пневмонии
Инфильтрация легких при вирусной пневмонии на 3D-реконструкции дыхательных путей (КТ-3)
Для сравнения — так выглядят легкие в норме
Симптом «матового стекла» (инфильтраты) при вирусной пневмонии на посрезовых КТ-сканах
Стадии коронавируса: КТ-1, КТ-2, КТ-3, КТ-4
Вирусно-бактериальная пневмония
В некоторых случаях вирусная пневмония осложняется присоединением вторичной бактериальной инфекции. Так бывает, например, при респираторно-синцитиальном вирусе и коронавирусе (манифестируется на 6-7 сутки, сопутствует более выраженному отеку легочной ткани). Лечение вирусно-бактериальной пневмонии проводится с применением курса антибиоткиков, которые подбираются только после точного определения вида бактериальной инфекции.
КТ при вирусной пневмонии
Компьютерная томография легких при вирусной пневмонии считается «золотым стандартом» диагностики. КТ покажет все воспалительные очаги в легких, скопление жидкости, воспаленные лимфоузлы на объемной 3D-томограмме. С помощью этого обследования можно наиболее достоверно оценить объем поражения легких, а в некоторых случаях предварительно определить, каким возбудителем вызвано заболевание, не произошло ли присоединение бактериальной инфекции к вирусной.
Текст подготовил
Котов Максим Анатольевич, главный врач центра КТ «Ами», кандидат медицинских наук, доцент. Стаж 19 лет
Если вы оставили ее с 8:00 до 22:00, мы перезвоним вам для уточнения деталей в течение 15 минут.
Если вы оставили заявку после 22:00, мы перезвоним вам после 8:00.
Что такое вирусная пневмония? Причины возникновения, диагностику и методы лечения разберем в статье доктора Лобовой Елены Рафаиловны, терапевта со стажем в 18 лет.
Определение болезни. Причины заболевания
Пневмония — это воспалительный процесс, при котором поражаются лёгочные альвеолы и бронхиолы — самые мелкие бронхи. Иначе заболевание называют воспалением лёгких.
Чаще всего причиной пневмонии становится бактериальная инфекция, но иногда развивается вирусная пневмония. Поражение лёгких в этом случае вызывает вирус или реакция иммунитета на вирусную инфекцию. Обычно проявляется подъёмом температуры, кашлем, одышкой и болями в грудной клетке.
Краткое содержание статьи — в видео:
Хотя сегодня существует множество лекарств — антибиотиков, вакцин, противовирусных препаратов — пневмония всё равно остаётся распространённым и опасным забо леванием. В большинстве развитых стран она входит в первую десятку по смертности среди всех болезней и является первой по смертности среди инфекционных заболеваний.
Пневмония может быть первичной и вторичной. Первичная пневмония возникает в результате поражения лёгких вирусом и является этапом развития самого вирусного заболевания. Вторичную пневмонию называют «вирусно-бактериальной», фактически — это классическая бактериальная пневмония, которая является осложнением вирусной инфекции (например, гриппа). Она может сочетаться с вирусным поражением. Бактериальная флора всегда присоединяется к вирусу на 4-7 день болезни и может стать доминирующей причиной поражения лёгких.
Частые причины вирусных пневмоний :
Иногда причиной заболевания становятся :
К редким причинам болезни относятся:
Бол еют вирусной пневмонией в равной мере как мужчины, так и женщины. У людей со сниженным иммунитетом она развивается независимо от возраста. Часто вирусная пневмония возникает у детей до трёх лет (даже с хорошим иммунитетом), особенно на фоне респираторно-синцитиального вируса. У взрослых с нормальным иммунитетом вирусная пневмония может протекать в лёгкой форме. Они, как правило, не обращаются за медицинской помощью.
Симптомы вирусной пневмонии
При гриппе заболевание начинается остро: с озноба и резкого подъёма температуры до 39-40°С. Характерны мышечные, суставные и головные боли. Типичный внешний вид больного — покраснение лица, слизистой рта и конъюнктивы (белка) глаз. Отмечается сухой кашель и небольшой насморк.
При парагриппе выражены симптомы насморка, типичен ларингит — поражение трахеи, которое проявляется осиплостью голоса и сухим грубым кашлем. Частым осложнением этого состояния является пневмония. При её раннем начале — на 3-4 день болезни — отмечается тяжёлое течение с высокой температурой и выраженной интоксикацией (болью в груди, одышкой, ознобом и пр.).
Риносинцитиальная инфекция вызывает пневмонию у каждого 6-го ребёнка до 4-5 лет, у половины детей выражена астматическая реакция. При риносинцитиальной пневмонии ухудшение состояния начинается с ринофарингита (воспаления носа и глотки). На 2-3 день появляется выраженная одышка и кашель, сухой или со скудной мокротой, который становится надсадным, со свистящими хрипами. Повышается температура тела, часто присоединяется воспаление среднего уха — отит.
Отличительной чертой высыпаний при кори является этапность: сначала они появляются на лице, в другой день — на теле, в третий — на голенях и стопах. Элементы сыпи сливаются между собой. Их угасание проходит в том же порядке, что и появление.
У непривитых больных корь протекает тяжело, могут появиться кровянистые высыпания и мучительный кашель с нарушением дыхания.
Пневмония при кори может присоединиться ещё до появления сыпи. Она проявляется одышкой, выраженной интоксикацией, иногда кровохарканьем. Такая первично-вирусная пневмония является тяжёлым заболеванием.
Вторичная бактериальная пневмония при кори может развиться на 7-10 день болезни. Она сопровождается кашлем с одышкой и гнойной мокротой.
Коронавирусная инфекция часто начинается постепенно, с небольшой температуры (до 37,5°С), першения в горле и незначительного конъюнктивита. На 8-9 день болезни может развиваться вирусная пневмония с появлением резкой одышки, болей в груди и сухого кашля.
В случае прогрессирования заболевания у части больных развивается острый респираторный дистресс-синдром (чаще на 3-5 сутки болезни, но может возникнуть и на 2-е сутки). Для него характерна очень высокая температура, низкое артериальное давление, тахикардия и прогрессирование дыхательной недостаточности.
На рентгене и компьютерной томографии лёгких наблюдаются вызванные вирусом изменения лёгких: признаки двустороннего поражения, затемнения округлой формы, сливающиеся между собой и напоминающие матовое стекло. После перенесённой коронавирусной пневмонии в некротизированных (омертвевших) участках лёгких образуются массивные фиброзные рубцы.
Также для заболевания характерно поражение сосудистой стенки с нарушением свёртываемости крови, следствием чего является возникновение тромбозов и тромбоэмболий.
Продолжительность вирусной пневмонии зависит от вируса, вызвавшего её, от тяжести заболевания и его осложнений. В среднем она колеблется от 10-14 дней до 4-6 недель.
Учитывая все перечисленные признаки вирусных инфекций, можно выделить основные симптомы вирусной пневмонии :
У детей пневмония может протекать с выраженной интоксикацией, лихорадкой, вялостью и снижением аппетита.
ВАЖНО: не стоит забывать об абортивном, скрытом течении пневмонии. Оно отличается скудными симптомами, невысокой температурой и небольшим кашлем. Обнаружить заболевание позволяют только лабораторные методы диагностики и рентгенография органов грудной клетки.
Патогенез вирусной пневмонии
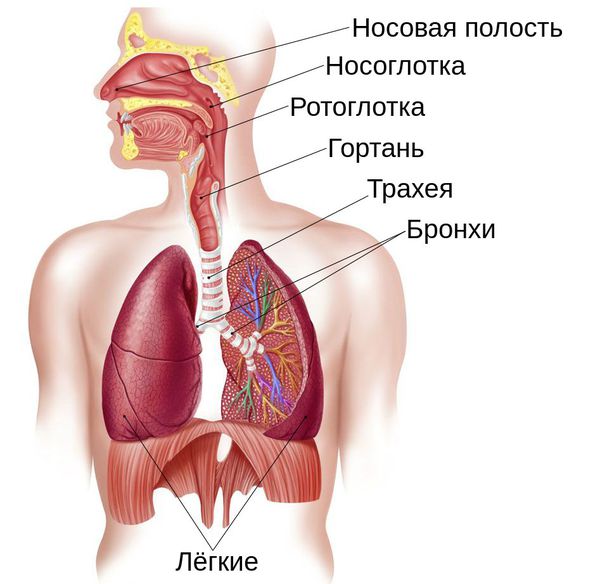
Прежде чем перейти к патогенезу, т. е. механизму развития болезни в организме, стоит пояснить, как устроены и функционируют воздухоносные пути и лёгкие.
Дыхательные пути подразделяют на верхние и нижние, границей между ними являются голосовые складки. К верхним относят нос, носоглотку и ротоглотку, к нижним — гортань, трахею и бронхи. Их задача заключается в проведении воздуха. Лёгкие же отвечают за газообмен: они насыщают кровь кислородом и удаляют из неё углекислый газ. Но это не единственная функция лёгких: они очищают организм, служат фильтром, участвуют в иммунной защите, обмене веществ и воды. Поэтому любое нарушение баланса в этом механизме кардинально сказывается на работе организма в целом.
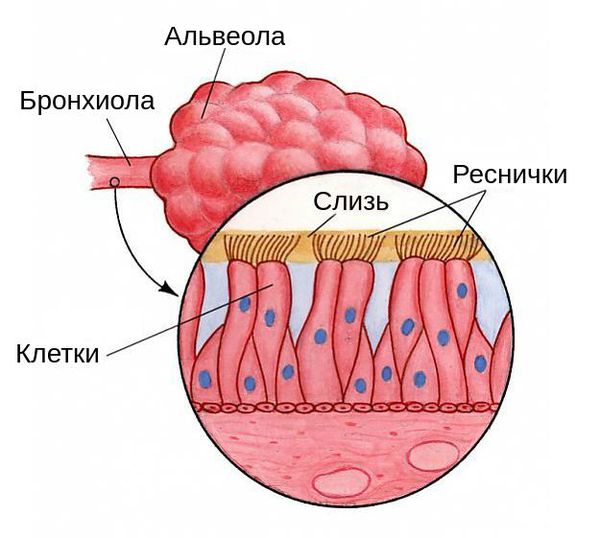
Воздухоносные пути и дыхательный аппарат постоянно подвергаются атакам вирусов и бактерий, однако организм человека выработал систему защиты: слизистые оболочки выделяют специальные вещества с антивирусным и антибактериальным эффектом. На оболочках этих веществ находятся так называемые реснитчатые клетки, которые координировано колеблются, прогоняя слизь по направлению к носоглотке, выводя вредные вещества, бактерии и вирусы. Помимо прочего, в бронхах находятся лимфоциты — местная иммунная защита.
Вирус проникает в лёгкие воздушно-капельным путём, т. е. при вдыхании капель слюны ил и мокроты больного человека. В нормальных условиях у здоровых людей с достаточным иммунитетом вирус может задерживаться в ротоглотке, из-за чего нижние дыхательные пути остаются стерильными. Этому способствует кашлевой рефлекс, защитные свойства слизистой ротоглотки и слюны. При вирусной инфекции такие механизмы «самоочищения» повреждаются:
Данные изменения создают условия для возникновения пневмонии. Их может спровоцировать проникновение в бронхи не только большого количества вирусных частиц, но и попадание единичных высокозаразных патогенов.
Вирус проникает в лёгочную клетку (альвеолоцит) и размножается в ней, после чего клетка саморазрушается или погибает под воздействием вируса.
Размножившись в клетках, вирус выходит в кровь и циркулирует там в течение двух недель. Затем в результате иммунного ответа организма на инфекцию происходит повреждение лёгких. Лейкоциты и лимфоциты (защ итные клетки крови) выделяют химические вещества (цитокины), которые способствуют повышению проницаемости сосудов лёгких, скоплению жидкости в альвеолах и нарушению кислородного обмена. Всё это ведёт к разрушению клеток и дыхательной недостаточности. В дальнейшем накопившаяся жидкость рассасывается, а ткани лёгкого заживают с формированием фиброза — подобия рубца.
Типичным для поражения парагриппом является выраженный отёк тканей гортани и бронхов, а также скопление большого количества мокроты. Вследствие этого нарушается дыхание и возникает кислородная недостаточность вплоть до развития отёка мозга.
Респираторно-синцитиальный вирус поражает все отделы дыхательной системы. Он вызывает резкий отёк бронхов, закупорку их слизью, быстрое развитие пневмонии. Большую роль играет скорое присоединение бактериальной флоры.
Особенностью патогенеза при аденовирусе является его «ползучесть». Вначале поражается слизистая носа, затем глотка и миндалины. В дальнейшем развивается бронхит и пневмония. Также наблюдается увеличение лимфоузлов и кишечника, где также размножается вирус.
Современные исследования показывают, что при нормальном иммунном ответе происходит отграничение воспаления, которое не даёт ему выйти за границы больного лёгкого. При этом уровень белков, отвечающих за воспаление, остаётся невысоким.
Классификация и стадии развития вирусной пневмонии
Вирусную пневмонию можно отнести к так называемым «атипичным» пневмониям. Они объединяют в себе воспаления лёгких, которые протекают нетипично — без выраженных клинических или рентгенологических симптомов. Часто такие «атипичные пневмонии» вызывают вирусы, микоплазмы, хламидии, легионеллы и клебсиеллы.
Опасны эти заболевания тем, что они трудно поддаются своевременной диагностике и лечению, нередко возникают у молодых людей до 40 лет и вызывают тяжёлые осложнения.
По условию возникновения выделяют:
По причине пневмония бывает:
По клинической форме различают:
По распространённости пневмония может быть:
По степени тяжести выделяют:
По характеру течения пневмония бывает острой и затяжной — когда инфильтрация сохраняется более четырёх недель. Клиническая картина при этом во многом зависит от вызвавшего пневмонию вируса.
В течении заболевания выделяют несколько стадий изменений в лёгких :
Период выздоровления при хорошем эффекте терапии занимает около месяца. Больные, перенёсшие пневмонию, находятся на диспансерном учёте до года.
Осложнения вирусной пневмонии
Острая дыхательная недостаточность появляется в связи с выключением из работы большей части альвеол, скоплением в бронхах большого количества мокроты и снижения функции лёгких по контролю за дыханием. Проявляется резким усилением одышки, появлением цианоза (посинения лица), усиленными движениями грудной клетки, принятием вынужденного положения — сидя, опираясь руками о кровать. Пациенты с этим осложнением нуждаются в срочной госпитализации.
Острый респираторный дистресс-синдром также приводит к резкому усилению одышки. Появляется в результате токсического воздействия на лёгочную ткань. Сопровождается угнетением сознания и синдромом внутрисосудистого свёртывания — кровотечением и тромбозами. Часто приводит к смерти.
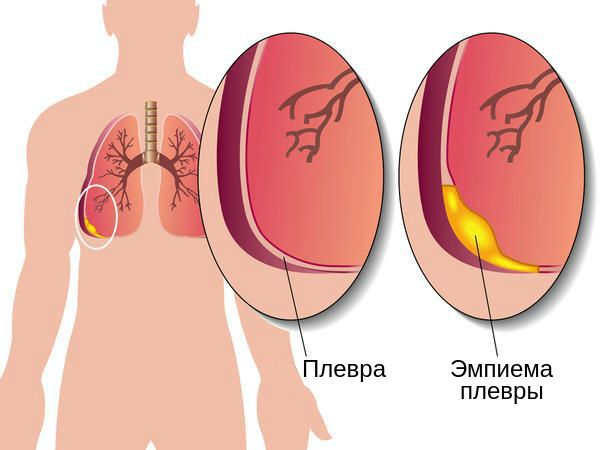
Эмпиема плевры — гнойное воспаление плевры — проявляется резкими скачками температуры до 40°С, усиленным потоотделением, слабостью и выраженной одышкой. Пациент с этим осложнением нуждается в срочном хирургическом лечении.
Нефрит развивается вследствие токсического воздействия вируса на сосуды и ткань почек. Нарушается проницаемость сосудистой стенки, капсула почки отекает, возникают вторичные аутоиммунные нарушения.
Септический шок — это реакция организма на бактериальные агенты, которая приводит к развитию полиорганной недостаточности. Выделяют три степени тяжести:
Диагностика вирусной пневмонии
Для постановки диагноза необходимо опросить и осмотреть пациента, провести инструментальные и лабораторные исследования.
При сборе анамнеза (истории болезни) врач должен обратить внимание на характерные жалобы: повышенную температуру, слабость, потливость, кашель и боли в грудной клетке. Помимо симптомов важно учитывать известные факторы риска вирусной пневмонии:
Наибольшая вероятность вирусной пневмонии наблюдается в зимние месяцы. В это время из-за повышенной влажности усиливается циркуляция возбудителя, который к тому же лучше переносит низкие температуры. Люди чаще переохлаждаются, меньше употребляют свежие овощи и фрукт, в которых содержатся нужные витамины и микроэлементы, из-за чего «беднеет» микрофлора кишечника, поддерживающая иммунный статус.
Также на состоянии иммунитета сказывается уменьшение инсоляции. В связи с нехваткой солнечного света зимой организм вырабатывает меньше витамина Д — одного из факторов иммунной защиты.
Во время осмотра пациента с вирусной пневмонией можно обнаружить кожную сыпь, которая возникает при кори, ветряной оспе, герпесе, гриппе и коронавирусе. В лёгких выслушиваются влажные и сухие хрипы, наблюдается учащённое дыхание и сердцебиение.
Обязательные инструментальные и лабораторные методы диагностики :
Дифференциальная диагностика
Из-за болей в груди, кашля, лихорадки и других симптомов следует отличать вирусную пневмонию от других заболеваний со схожими проявлениями. К ним относятся:
Схожесть инфаркта миокарда с пневмонией заключается в появлении болей в грудной клетке, одышки и слабости. Также при инфаркте возможен лихорадочный и воспалительный синдром, кашель за счёт сердечной недостаточности, кровохарканье и явления интоксикации, связанные с некрозом сердечной мышцы.
В основе развития напряжённого пневмоторакса лежит разрыв лёгкого или пристеночной буллы — воздушной полости. При этом заболевании воздух продолжает поступать в грудную полость, но не выходит из неё. Пневмоторакс возникает и нарастает быстро, проявляется, как и пневмония, одышкой, болью в грудной клетке, посинением лица, кашлем и иногда кровохарканьем. Причём одышка и боль появляются внезапно. Больная половина грудной клетки вздувается, отстаёт в дыхании, артериальное давление падает. Больной беспокоен, возможна спутанность сознания. На рентгене можно заметить характерные линии плевры и смещение средостения в здоровую сторону.
Лечение вирусной пневмонии
Лёгкую пневмонию можно лечить дома. Если частота дыхания превышает 30 раз в минуту, нарушено сознание, а артериальное давление снижено на треть по сравнению с привычным значением, то такой больной должен получать лечение в стационаре.
Существует группа людей, которым необходима госпитализация:
Средства лечения вирусной пневмонии можно разделить на четыре группы:
В последние годы появилось множество противовирусных средств, эффективность которых подтверждена исследованиями, однако в клинической практике результаты терапии не столь заметны. Препараты блокируют размножение вируса или усиливают иммунную защиту организма.
На различные вирусы можно воздействовать разными препаратами:
Также для лечения коронавирусной пневмонии рекомендуются препараты противомалярийного ряда — хлорохин и дезоксихлорохин. Однако они оказывают серьёзное негативное побочное действие на сердечно-сосудистую систему.
Также в лечении вирусной пневмонии используются симптоматические средства : обильное питьё или введение физрастворов в стационаре, препараты для борьбы с кашлем, выведения мокроты и расширения бронхов. При назначении противокашлевых и отхаркивающих средств нужно учитывать симптомы, наличие противопоказаний и аллергических реакций. Также важно помнить, что бронхорасширяющие препараты не только уменьшают одышку, улучшают отхождение мокроты, но и учащают сердечный ритм.
Присоединение вторичной бактериальной инфекции требует назначения антибиотиков. Перед их применением желательно сделать посев мокроты на чувствительность к данным препаратам.
В лечении вирусно-бактериальной пневмонии используют:
При тяжёлой вирусной пневмонии и наступлении септического шока назначают глюкокортикостероиды, которые применяют коротким курсом. Эти препараты ограничивают разрушающее действие воспалительного процесса, поддерживают целостность сосудистой стенки, задерживают натрий и воду, стабилизируя давление, и уменьшают риск острого повреждения лёгких — грозного осложнения вирусной пневмонии. Однако стоит помнить, что они имеют много побочных эффектов: повышение артериального давления и уровня глюкозы крови, развитие остеопороза при длительном применении и др.
Прогноз. Профилактика
Специфическая профилактика заключается в иммунизации населения — сезонной вакцинации от вируса гриппа (в октябре-ноябре) и пневмококка. Обе вакцины можно вводить одновременно, но в разные руки. Также проводится вакцинация от кори и коклюша.
К неспецифическим методам профилактики относятся:
Для профилактики коронавирусной инфекции COVID-19 необходимо обрабатывать руки антисептиком, пользоваться индивидуальными средствами гигиены, избегать контактов с заразными больными: носить маски и респираторы, соблюдать дистанцию не менее 1,5 м.