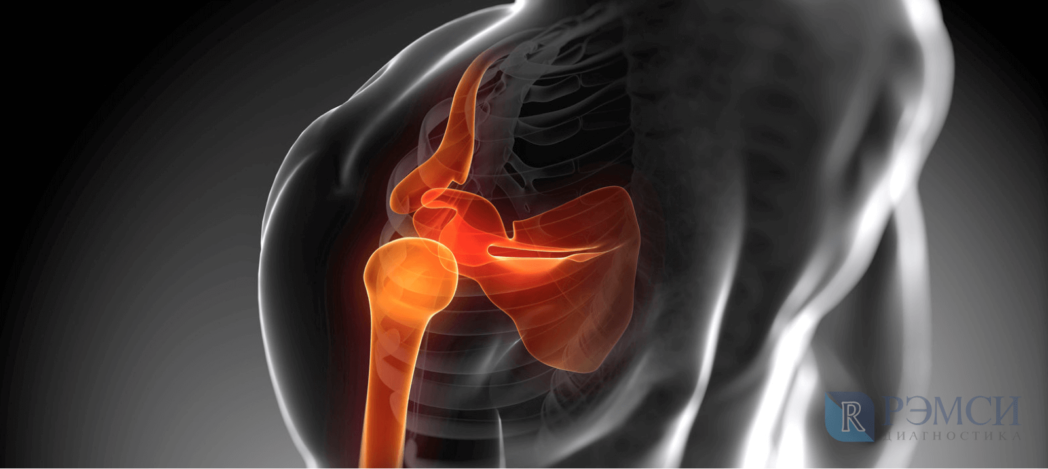
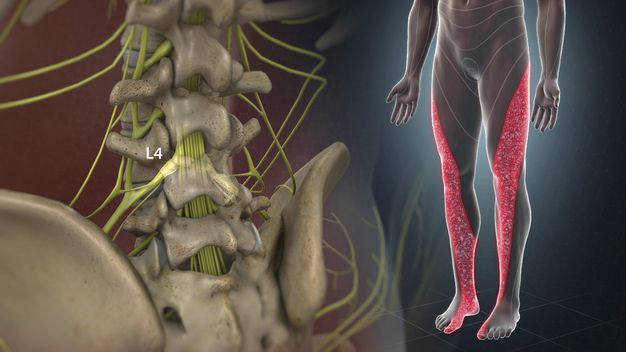
Чем лечить защемление нерва в плечевом отделе
Боли в плечевом суставе: причины, симптомы и диагностика
Когда боли в плечевом суставе настолько сильны, что руки не могут комфортно двигаться, нужно срочно начать лечение. Но к кому идти в первую очередь?
Даже слабая боль в руке приносит дискомфорт и беспокойство. А если болит ведущая рука — неприятностей ещё больше. Когда боли в плечевом суставе настолько сильны, что руки не могут комфортно двигаться, нужно срочно начать лечение. Но к кому идти и что проверять в первую очередь? Давайте обо всём по порядку.
Почему может болеть плечо?
Основные факторы, которые провоцируют дискомфорт в плече, это:
Из-за них неприятные ощущения могут появиться даже у здорового человека. Однако, боль могут вызвать не только механические повреждения, но и инфекции, воспаления и опухоли. Боль в плечевых суставах часто свидетельствует о следующих заболеваниях:
| Остеохондроз шейного отдела | Из-за патологически изменённого позвоночника пережимаются и нарушают свою работу нервы |
| Артрит | Воспаление само по себе приносит боль, а в случае сустава ещё и ограничивает подвижность |
| Артроз | Из-за разрушения хряща нарушается строение сустава, что приводит к воспалениям и боли при движении |
| Тендинит | Патологическое состояние, при котором воспаляются сухожилия и другие мягкотканные структуры, окружающие плечевой сустав |
| Капсулит | На воспалённый участок суставной капсулы идёт постоянное воздействие сухожилий и костей |
| Неврит плечевого нерва | Воспаление в нерве вызывает острую боль и нарушает чувствительность руки |
| Бурсит | Воспаления вокруг сустава вызывают неприятные ощущения при движении. Чаще всего поражается синовиальная сумка. Она выполняет важную функцию: защищает мышцы и суставной хрящ от повреждения при неправильной нагрузке или перегрузках. Длительное раздражение синовиальных сумок приводит к их воспалению |
| Опухоли | Новообразования ограничивают подвижность, воспаление распространяется на соседние участки и требуют ранней диагностики |
| Наследственные патологии | Множество врождённых заболеваний (например, аутоимунные процессы или гипермобильность суставов) приводят к разрушению хрящей, воспалению суставов и, как следствие, острой боли |
| Инфекционные заболевания | Опасные микроорганизмы через кровь попадают в сустав, где провоцируют воспаление и нагноение, особенно в случае травм |
Симптомы возможных заболеваний
Травмы — ушибы, переломы — определить проще всего. Кроме того, что им предшествует повреждение (например, падение), у них достаточно характерная боль: резкая, усиливающаяся при движении. В случае перелома рука вовсе теряет способность двигаться.
При остеохондрозе боль сначала ноющая и слабая, но при отсутствии лечения — усилится. Она может распространиться на всю руку, начнётся онемение и покалывание пальцев.
Артрит — это воспаление сустава. Часто он наблюдается на обоих плечах одновременно, но может развиться и с одной стороны. Больной участок отекает, становится малоподвижным. Боль резкая, почти нестерпимая.
Артроз обычно наблюдается у пожилых людей. Разрушается хрящ, что приводит к нарушению строения всего сустава, воспалению синовиальной жидкости и ослаблению связок. Боли в плечевом суставе усиливаются при поднятии тяжестей или активном движении. Также больной чувствует дискомфорт при давлении на ключицу или лопатку.
Тендинит — воспаление сухожилий — возникает при чрезмерной нагрузке на конечность. Например, при постоянных занятиях спортом. Боль может быть как ноющая, так и резкая. Главный признак — внезапность каждого приступа. Также снижается подвижность руки.
Воспаление капсулы сустава — капсулит — очень редкое заболевание. При нём сильная ноющая боль ощущается не только в плече, но и в шее и верхней части спины. Ощущения настолько острые, что руку невозможно поднять или завести назад.
При неврите плечевого нерва больной испытывает острую внезапную боль, которая проходит через всё плечо. Его можно спутать с артритом или тендинитом, однако сами суставы при этом полностью здоровы: проблема именно в воспалённом нерве.
Постоянная боль, которая не проходит в течение нескольких недель — признак бурсита. Это воспаление околосуставной сумки — опасный процесс, который без лечения может перейти в хроническую форму.
При инфекциях боли напоминают артрит: начинает воспаляться и разрушаться сустав. И не стоит забывать, что в плечо может отдавать боль от внутренних органов: при ишемической болезни сердца, панкреатите, воспалении лёгких.
Диагностика. Кто поможет избавить от боли в плечевом суставе?
Зависит это в первую очередь от причины болезни. Если вы ушибли или вывихнули плечо, обратитесь к травматологу. Неврит и остеохондроз диагностирует и лечит невролог. Проблемы с суставами и сухожилиями — артрит, тендинит, артроз — лечат хирург и ревматолог.
Ну а если вас беспокоит не только боль в плече, но и общее ухудшение состояния, посетите:
Скорее всего, придётся пройти нескольких врачей, чтобы точно установить диагноз. При этом, в зависимости от заболевания, вам могут назначить:
Если с суставом всё в порядке, а плечо болит из-за патологий, то вас, в зависимости от причины, направят на:
Почему с причиной боли стоит бороться?
Даже если вам кажется, что сейчас боль не сильна и не ухудшает самочувствия, помните, что отсутствие лечения всегда приводит к плохим последствиям. А так как в этом случае у боли может быть много различных причин, невозможно предсказать, что именно вас ждёт через несколько лет.
Например, ушиб пройдёт сам, без сторонней помощи. Но более тяжёлые повреждения нельзя вылечить без специалиста. Все патологические процессы суставов приведут к полной потере движения и могут со временем распространиться на весь организм. У болезней сердца и лёгких тяжёлые осложнения, которые сильно сокращают продолжительность жизни. А онкология пока успешно лечится и вовсе только на начальных стадиях. Помните, что вовремя посещённый врач может избавить вас от последствий.
И не стоит забывать о простой профилактике, про которую мы регулярно говорим: подвижный образ жизни, правильная осанка, отсутствие переохлаждения, комфортное спальное место. Эти простые правила избавят вас не только от болей в суставах, но и от множества других неприятных заболеваний.
Защемило нерв: что делать?
Многие пациенты приходят к врачу и говорят: «Доктор, мне кажется, у меня защемлен нерв». Что именно это означает? Что такое «защемленный нерв»? Вызывает ли защемленный нерв боль в спине? Действительно ли существует такой диагноз? На самом деле и да, и нет. Чтобы углубиться в эту тему, нам нужно сначала начать с очень простых терминов и краткого урока анатомии.
Что такое нервы?
Нервная система человека делится на две части. Это центральная нервная система, или ЦНС, и периферическая нервная система, или ПНС. ЦНС состоит из головного и спинного мозга, которые разветвляются в спинномозговые нервы, контролирующие остальные части тела. Когда эти спинномозговые нервы выходят из позвоночника, начинается ПНС. Тысячи нервов существуют в человеческом теле, они есть практически в каждой его части; все эти нервы являются частью ПНС.
Анатомически седалищный нерв проходит вниз по ноге и может вызывать боль в ней. До появления современных технологий, когда у людей возникали боли в ногах или ягодицах, связанные с нервными окончаниями, предполагалось, что это было вызвано сжатием или повреждением седалищного нерва. Термин «ишиас» родился на основе вышеупомянутой концепции.
Что известно на сегодня
С появлением современных технологий, в частности, МРТ, мы теперь знаем, что это неверно. Хотя седалищный нерв на самом деле может вызывать боль в ногах и сжиматься или «защемляться» грушевидной мышцей в области, называемой «седалищной ямкой» (состояние, называемое синдромом грушевидной мышцы), это происходит очень редко. Ишиас в более чем 95% случаев на самом деле не имеет ничего общего с проблемой седалищного нерва или сдавлением, иначе говоря, «защемлением».
Гораздо более частой причиной боли в руке или ноге, связанной с нервом, является сдавление спинномозгового нерва. Это состояние называется «радикулопатией». В большинстве случаев, защемление поясничного спинномозгового нерва вызывает боль в ягодицах и ногах, а защемление шейного спинномозгового нерва вызывает боль в плече и руке.
Как идентифицируются защемленные нервы?
В дополнение к анализу симптомов пациента и физическому обследованию, могут быть предприняты и другие меры. Визуализирующие исследования, такие как: рентген или компьютерная томография обеспечивают хорошую детализацию реальной костной анатомии человеческого тела, но очень плохую визуализацию мягких тканей и нервов.
Лучшим тестом для визуализации спинномозговых нервов является МРТ, и это считается «золотым стандартом» визуализационного исследования, которое предпочитают врачи. МРТ выполняется с помощью магнитов, и это может мешать работе некоторых медицинских устройств, например, кардиостимуляторов. Если невозможно провести МРТ, часто требуется компьютерная томография, обычно проводится в сочетании с инъекцией красителя в позвоночный канал для визуализации спинномозговых нервов. Эта процедура инъекции красителя называется «миелограммой».
В некоторых случаях, процедура, называемая электродиагностическим исследованием, или ЭМГ, может помочь врачам идентифицировать пораженный нерв. Это неврологический тест, включающий электрические разряды и маленькие иглы, которые вводятся в различные мышцы и которые могут предоставить информацию о фактической функции различных нервов в руке или ноге, где расположены симптомы. Этот тест также может определить, ответственны ли нервы (за исключением спинномозговых нервов) за симптомы, проявляющиеся в руках или ногах.
Часто обсуждается вопрос: могут ли поясничные спинномозговые нервы вызывать боль в спине. Обычно считается, что они могут это делать, но обычно только сбоку от средней линии, справа или слева от позвоночника. Область, называемая крестцовой бороздой, часто бывает болезненной при сдавливании спинномозговых нервов. Однако при сильном сдавливании и воспалении спинномозговых нервов обычно ожидается, что симптомы распространятся дистально, вниз по руке или ноге, снабжаемой соответствующим пораженным нервом. Это называется «дерматомным паттерном».
Защемление спинномозговых нервов может развиваться внезапно или формируется постепенно. Внезапное сжатие обычно происходит при острой проблеме суставов, которая называется «грыжа межпозвоночного диска».
Более постепенное сжатие обычно происходит с течением времени из-за костных изменений, которые развиваются по мере старения тканей и развития костного разрастания и костных шпор. Если наблюдается сужение позвоночника в местах расположения нервов, это называется «стенозом». Если центральная часть позвоночного канала стенозирована или сужена, это называется центральным стенозом, и если боковая часть позвоночника сужена, где спинномозговые нервы пытаются выйти с боков, это называется стенозом фораминального канала или боковым стенозом. Постепенно развивающаяся хроническая боль и функциональное снижение, вызванное защемлением спинномозговых нервов из-за костного стеноза, обычно считается хирургическим диагнозом.
Как это лечат?
Защемление спинномозговых нервов в результате внезапной (или острой) грыжи мягкого диска часто можно лечить без хирургического вмешательства, избегая действий, вызывающих боль: соответствующей физиотерапии, пероральных препаратов и часто с селективной блокадой нервных корешков или эпидуральными инъекциями стероидов в области раздражения и воспаления.
Поскольку человеческое тело, как правило, легко приспосабливается к изменениям, происходящим в процессе старения, часто сжатие или сдавливание спинномозговых нервов выявляется случайно и вообще не вызывает никаких симптомов. Постепенное развитие компрессии в течение жизни является естественным. Важно понимать, что если сдавленный нерв не вызывает таких симптомов, как сильная боль, слабость или онемение, приводящие к длительным функциональным изменениям, то никакого лечения не требуется.
Чрезвычайно редко пациенту без симптомов требуется какое-либо агрессивное вмешательство, например, операция на позвоночнике. Если у вас есть симптомы, которые, как вы подозреваете, могут быть вызваны защемлением спинномозгового нерва, обратитесь к специалисту по позвоночнику, чтобы он решил – как вас лечить.
Способы терапии
Во многих случаях простые шаги могут помочь в лечении ваших симптомов:
Но некоторым людям требуется более сложное лечение или операция. Во время хирургической процедуры, называемой дискэктомией, хирург удаляет весь или часть диска, который давит на нервный корешок. Наряду с этой процедурой, хирургу может потребоваться удалить части некоторых позвонков или соединить позвонки вместе.
Что я могу сделать, чтобы предотвратить защемление нерва?
Сохранение физической формы может снизить риск защемления нерва. Правильная осанка на работе и в свободное время, например, если нужно поднимать тяжелые предметы, также может помочь предотвратить это состояние. Если вы подолгу сидите на работе, подумайте о том, чтобы регулярно вставать и гулять. Здоровый образ жизни, включающий отказ от курения и правильное питание, также может снизить риск защемления нерва.
Нестероидные противовоспалительные препараты: список и цены
Нестероидные противовоспалительные препараты используются достаточно широко для подавления воспалительных процессов в организме. НПВП доступны в различных формах выпуска: таблетки, капсулы, мази. Они обладают тремя основными свойствами: жаропонижающими, противовоспалительными и болеутоляющими.
Лучший нестероидный противовоспалительный препарат может подобрать только врач, отталкиваясь от индивидуальных особенностей пациента. Самолечение в данном случае может быть чревато развитие серьезных побочных реакций или же передозировки. Предлагаем ознакомиться со списком препаратов. Рейтинг разработан на основании соотношения цена-качество, отзывов пациентов и мнения специалистов.
Как работают НПВП?
Нестероиды ингибируют агрегацию тромбоцитов. Терапевтические свойства объясняются блокадой фермента циклооксигеназы (ЦОГ-2), а также снижением синтеза простагландина. По мнению специалистов они оказывают влияние на симптомы заболевания, но не устраняют причину его возникновения. Поэтому не следует забывать о средствах, с помощью которых должны быть устранены первичные механизмы развития патологии.
Если у пациента обнаружена непереносимость НПВП, тогда они заменяются лекарствами других категорий. Часто в таких случаях применяют комбинацию противовоспалительного и болеутоляющего средства.
Как показывает практика, нецелесообразно заменять одно лекарство другим той же группы, если при приеме обнаруживается недостаточный терапевтический эффект. Удвоение дозы может привести только к клинически незначительному увеличению воздействия.
Классификация НПВП
Нестероидные противовоспалительные средства классифицируются в зависимости от того, являются ли они селективными для ЦОГ-2 или нет. Таким образом, с одной стороны, есть неселективные НПВП, а с другой – селективные ЦОГ-2.
Поражения плечевого сплетения
В состав плечевого сплетения входят: подмышечный нерв (nervus axillaris), мышечно-кожный нерв (nervus musculocutaneus), лучевой нерв (nervus radialis), локтевой нерв (nervus ulnaris), срединный нерв (nervus medialis). В образовании плечевого сплетения (plexus brachialis) принимают участие передние ветви четырех нижних шейных нервов и двух верхних грудных нервов. В плечевом сплетении определяют две части: надключичная и подключичная. Нервы, образующие плечевое сплетение, иннервируют мышцы плечевого пояса и верхней конечности. Передние ветви грудных нервов в формировании плечевого сплетения не участвуют. Они образуют межреберные нервы, осуществляющие иннервацию межреберных мышц, мышц, поднимающих ребра, а также мышц живота.
КЛИНИЧЕСКАЯ КАРТИНА
В результате воздействия различных этиологических факторов возможно поражение всего плечевого сплетения, либо его надключичной или подключичной части. Первое место среди этиологических факторов, способствующих развитию плечевого плексита, отводится инфекциям, таким, как грипп, сифилис, тиф, бруцеллез. Плечевой плексит способны вызывать другие заболевания, в частности подагра, сахарный диабет, алкоголизм, и т. д. Травмы, такие, как вывих плеча, ранение также относятся к этиологическим факторам поражения плечевого сплетения. Поражение надключичной части плечевого сплетения (паралич Дюшена-Эрба).
При данной патологии поражается подкрыльцовый нерв, кожно-мышечный нерв, лучевой нерв. В данном случае происходит нарушение функции всех вышеперечисленных нервов, а также мышц, получающих от них иннервацию. Этими мышцами являются дельтовидная мышца, бицепс, плечевая мышца, плечелучевая мышца, супинатор. В случае поражение надключичной части плечевого сплетения нарушается отведение пораженной руки, поднятие к горизонтальной линии и приведение к лицу. Наблюдается выпадение сгибательно-локтевого сухожильного рефлекса с двуглавой мышцы плеча, при пальпации отмечается резкая болезненность в области надключичной ямки, на коже плечевого пояса нарушаются все виды чувствительности. Мышцы предплечья и кисти сохраняют свою функциональную способность.
При поражении подключичной части шейного сплетения развивается паралич Дежерин-Клюмпке. Причиной наступление паралича является нарушение функции локтевого, лучевого и срединного нервов. Это приводит к расстройству движений в предплечье, в кисти и пальцах. Отмечается исчезновение сухожильных и надкостничных рефлексов на верхней конечности. При пальпации отмечается резкая болезненность в области подключичной ямки, иррадиирующая по всей руке. Кроме этого наблюдается нарушение всех видов чувствительности на внутренней поверхности плеча, предплечья и кисти корешкового типа.
СИМПТОМЫ
Поражение всего плечевого сплетения характеризуется следующими клиническими проявлениями:
ЛЕЧЕНИЕ
Лечение должно производиться исключительно врачом-неврологом. Самолечение недопустимо.
Финалгон: эффективное средство от невралгии
Лекарственный препарат местного применения Финалгон — один из самых действенных при различных суставных и мышечных патологиях. Благодаря комбинации анальгезирующих и раздражающих веществ он быстро облегчает мучительные симптомы ишиаса, люмбаго, ослабляет боли при ушибах и растяжениях. Средство имеет две удобные формы выпуска для удобства нанесения, не вызывает неблагоприятных системных реакций организма.
Состав и лекарственные формы
Финалгон выпускается в пластиковых или алюминиевых тубах, помещенных в картонную вторичную упаковку. В аптеках можно купить препарат в виде лечебного крема и мази для применения наружно.
Крем представляет собой густую однородную белую массу с характерным пряным запахом. В 1 г. препарата содержится совокупно 12,5 мг. активных веществ: никобаксила и нонивамида. Среди вспомогательных веществ: растительные жиры, парафин, вода, стеарин, спиной и эмульгаторы. Средство фасуется в тубы весом 35 г.
Мазь Финалгон содержит большую концентрацию действующих веществ — 29 мг. Это вязкая желтоватая или светло-коричневая маслянистая паста, основа которой представлена мягким парафином, стеарином, сорбиновой кислотой, водой и растительным маслом. Вес одной тубы препарата — 20 г.
Синтетический аналог капсаицина нонивамид и соль никотиновой кислоты никобоксил оказывают совместное болеутоляющее и отвлекающее действие, снижая неприятные симптомы воспаления и повреждений суставов.
Механизм действия Финалгон
Нонивамид в составе препарата при контакте с кожей раздражает поверхностные нервные окончания и расширяет сосуды капиллярной сети. Благодаря этому усиливается приток крови к пораженной области, стимулируется микроциркуляция, быстрее рассасываются отеки. Ощущение жжения и пощипывания, которое вызывает капсаицин, приводит к уменьшению боли, спазмов, помогает восстановить подвижность поврежденных структур, при сильном болевом синдроме носит отвлекающий характер.
Никобоксил, которого в креме и мази содержится в несколько раз больше, чем нонивамида, обладает более выраженным сосудорасширяющим и согревающим эффектом. Его контакт с кожей вызывает ощущение сильного жара, похожее на действие горчичников. Оба активных вещества воздействуют на болевые простагландины, уменьшая симптомы заболеваний мышц и суставов.
Действие лекарства начинается через 3–5 минут после нанесения его на кожу. Терапевтический эффект нарастает в течение получаса и сохраняется около 2–4 часов. Чувство тепла, покраснение и пощипывание кожи развиваются локально: только в местах контакта препарата с телом, не распространяясь по организму.
При повторных нанесенных Финалгона анальгезирующий эффект препарата нарастает и длится дольше, чем при первом использовании, так как чувствительность нервных окончаний к нему возрастает.
Показания
Применять Финалгон рекомендуется для улучшения кровообращения, устранения болей в мышцах и суставах, в комплексном лечении повреждений и воспалений опорно-двигательного аппарата. Сфера его использования включает:
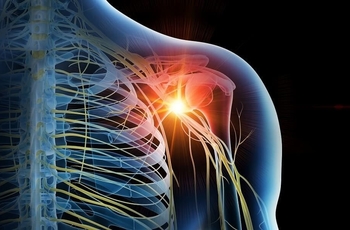
Как проявляется и лечится неврит плечевого нерва?
Боль в плече мешает руке двигаться. Из-за патологии поражаются волокна плечевого сплетения. Лечение начинают при появлении первых симптомов, его дополняют разными процедурами для восстановления поврежденных нервных окончаний.
ДОСТУПНЫЕ ЦЕНЫ НА КУРС ЛЕЧЕНИЯ
Мягко, приятно, нас не боятся дети
ДОСТУПНЫЕ ЦЕНЫ НА КУРС ЛЕЧЕНИЯ
Мягко, приятно, нас не боятся дети
Воспалительный процесс развивается в районе плеча и поражает нервные волокна плечевого сплетения. Лечение начинают при первых признаках недуга. На полное выздоровление понадобится 2-4 недели.
Причины воспаления
Болевой синдром охватывает в основном правую сторону. Невралгия плечевого сплетения развивается по ряду предрасполагающих обстоятельств:
Причиной неврита плечевого нерва становится застуживание в дождливую или морозную погоду. Проблемы возникают в летний период из-за холодного воздуха от работающего кондиционера, из-за сквозняка. Долгое нахождение в воде с низкой температурой спровоцирует рецидив. При диагностировании важно знать первопричину развития плексита.
Вызывают патологию регулярные перегрузки, связанные с трудом или спортом. Влияют на развитие воспаления возрастные изменения, гормональный сбой, сахарный диабет. Если задеты 1-2 участка нерва, то нарушается чувствительность. При поражении всего нервного сплетения при отсутствии должного лечения возможен паралич руки.
Проявление симптомов
Первый звоночек – непроизвольный спазм мышц, напоминает подрагивание в руке. Возникает временно, или подергивание становится постоянным. Если не обратить внимания на симптом, то начнется отек мышечной ткани, при котором сдавливаются нервные окончания. При таком положении дел возникает тупая, ноющая боль. Она беспокоит постоянно и сильно выматывает. Острая напоминает приступ. Болевые ощущения усиливаются при движении.
Постепенно неврит распространяется на всю руку. Возникают другие неприятные ощущения: онемение на отдельных участках плеча, покалывание, чувство бегающих мурашек, трудно двигать плечом. У заболевшего повышается температура, проявляется общая слабость. За лечением патологии обращаются к врачу–невропатологу. О развитии воспалительного процесса судят после обследований.
Лечебный курс
При своевременном обращении к врачу излечивание наступает быстро, и в дальнейшем рецидивов не происходит. После диагностирования причин воспаления начинается лечение плексита со снятия приступов боли при помощи обезболивающих препаратов. Второй шаг – устранение воспаления с помощью лекарств, выписанных доктором. Достаточно консервативного лечения. Назначают уколы. Инъекции подавляют действие инфекции, выводят вредные вещества из организма.
Обезболивающие мази оказывают противовоспалительный эффект. Согревающие стимулируют кровообращение и восстанавливают работу мышечных тканей. Их применяют после полного снятия отечности. Третий этап – восстановительный. К реабилитационным мерам относят физиопроцедуры:
Физиотерапия помогает снять болевой синдром, убрать воспаление. После курсовых процедур в норму приходит мышечная функция.
По назначению доктора проходят курс парафинового обертывания, лечение озокеритом, принимают радоновые ванны. Помогают морские купания и лечебная гимнастика. Профилактические меры – плавание и занятия физической культурой. При невралгии плечевого нерва рекомендуют лечебные грязевые ванны, массаж, который расслабит спазмированные плечевые мышцы, уйдет отечность. Массажная процедура стимулирует кровообращение в пораженной зоне.
Лечебная физкультура восстанавливает двигательную способность руки, т.к. после занятий улучшается кровоток в сочленениях, укрепляется мышечно-связочный аппарат. Специальные упражнения действуют на мышечные ткани. В тренировках чередуют активные и пассивные движения, постепенно увеличивая нагрузки.
Народные средства при лечении
Снять боль и воспаление, ускорить выздоровление, помогут народные методы. Их используют в качестве дополнительной терапии. Тепловая процедура применяется по согласованию с лечащим врачом:
Невралгия плеча не зависит от возраста. Она приносит дискомфорт в жизнь любого человека. Важно своевременно обратиться к врачу и начать лечение, чтобы устранить возникшие симптомы быстро. Не занимайтесь самолечением. Прием обезболивающих таблеток даст кратковременный результат, но не устранит первопричину заболевания. Только специалист восстановит двигательную способность руки.
Защемило нерв: что делать?
Многие пациенты приходят к врачу и говорят: «Доктор, мне кажется, у меня защемлен нерв». Что именно это означает? Что такое «защемленный нерв»? Вызывает ли защемленный нерв боль в спине? Действительно ли существует такой диагноз? На самом деле и да, и нет. Чтобы углубиться в эту тему, нам нужно сначала начать с очень простых терминов и краткого урока анатомии.
Что такое нервы?
Нервная система человека делится на две части. Это центральная нервная система, или ЦНС, и периферическая нервная система, или ПНС. ЦНС состоит из головного и спинного мозга, которые разветвляются в спинномозговые нервы, контролирующие остальные части тела. Когда эти спинномозговые нервы выходят из позвоночника, начинается ПНС. Тысячи нервов существуют в человеческом теле, они есть практически в каждой его части; все эти нервы являются частью ПНС.
Анатомически седалищный нерв проходит вниз по ноге и может вызывать боль в ней. До появления современных технологий, когда у людей возникали боли в ногах или ягодицах, связанные с нервными окончаниями, предполагалось, что это было вызвано сжатием или повреждением седалищного нерва. Термин «ишиас» родился на основе вышеупомянутой концепции.
Что известно на сегодня
С появлением современных технологий, в частности, МРТ, мы теперь знаем, что это неверно. Хотя седалищный нерв на самом деле может вызывать боль в ногах и сжиматься или «защемляться» грушевидной мышцей в области, называемой «седалищной ямкой» (состояние, называемое синдромом грушевидной мышцы), это происходит очень редко. Ишиас в более чем 95% случаев на самом деле не имеет ничего общего с проблемой седалищного нерва или сдавлением, иначе говоря, «защемлением».
Гораздо более частой причиной боли в руке или ноге, связанной с нервом, является сдавление спинномозгового нерва. Это состояние называется «радикулопатией». В большинстве случаев, защемление поясничного спинномозгового нерва вызывает боль в ягодицах и ногах, а защемление шейного спинномозгового нерва вызывает боль в плече и руке.
Как идентифицируются защемленные нервы?
В дополнение к анализу симптомов пациента и физическому обследованию, могут быть предприняты и другие меры. Визуализирующие исследования, такие как: рентген или компьютерная томография обеспечивают хорошую детализацию реальной костной анатомии человеческого тела, но очень плохую визуализацию мягких тканей и нервов.
Лучшим тестом для визуализации спинномозговых нервов является МРТ, и это считается «золотым стандартом» визуализационного исследования, которое предпочитают врачи. МРТ выполняется с помощью магнитов, и это может мешать работе некоторых медицинских устройств, например, кардиостимуляторов. Если невозможно провести МРТ, часто требуется компьютерная томография, обычно проводится в сочетании с инъекцией красителя в позвоночный канал для визуализации спинномозговых нервов. Эта процедура инъекции красителя называется «миелограммой».
В некоторых случаях, процедура, называемая электродиагностическим исследованием, или ЭМГ, может помочь врачам идентифицировать пораженный нерв. Это неврологический тест, включающий электрические разряды и маленькие иглы, которые вводятся в различные мышцы и которые могут предоставить информацию о фактической функции различных нервов в руке или ноге, где расположены симптомы. Этот тест также может определить, ответственны ли нервы (за исключением спинномозговых нервов) за симптомы, проявляющиеся в руках или ногах.
Часто обсуждается вопрос: могут ли поясничные спинномозговые нервы вызывать боль в спине. Обычно считается, что они могут это делать, но обычно только сбоку от средней линии, справа или слева от позвоночника. Область, называемая крестцовой бороздой, часто бывает болезненной при сдавливании спинномозговых нервов. Однако при сильном сдавливании и воспалении спинномозговых нервов обычно ожидается, что симптомы распространятся дистально, вниз по руке или ноге, снабжаемой соответствующим пораженным нервом. Это называется «дерматомным паттерном».
Защемление спинномозговых нервов может развиваться внезапно или формируется постепенно. Внезапное сжатие обычно происходит при острой проблеме суставов, которая называется «грыжа межпозвоночного диска».
Более постепенное сжатие обычно происходит с течением времени из-за костных изменений, которые развиваются по мере старения тканей и развития костного разрастания и костных шпор. Если наблюдается сужение позвоночника в местах расположения нервов, это называется «стенозом». Если центральная часть позвоночного канала стенозирована или сужена, это называется центральным стенозом, и если боковая часть позвоночника сужена, где спинномозговые нервы пытаются выйти с боков, это называется стенозом фораминального канала или боковым стенозом. Постепенно развивающаяся хроническая боль и функциональное снижение, вызванное защемлением спинномозговых нервов из-за костного стеноза, обычно считается хирургическим диагнозом.
Как это лечат?
Защемление спинномозговых нервов в результате внезапной (или острой) грыжи мягкого диска часто можно лечить без хирургического вмешательства, избегая действий, вызывающих боль: соответствующей физиотерапии, пероральных препаратов и часто с селективной блокадой нервных корешков или эпидуральными инъекциями стероидов в области раздражения и воспаления.
Поскольку человеческое тело, как правило, легко приспосабливается к изменениям, происходящим в процессе старения, часто сжатие или сдавливание спинномозговых нервов выявляется случайно и вообще не вызывает никаких симптомов. Постепенное развитие компрессии в течение жизни является естественным. Важно понимать, что если сдавленный нерв не вызывает таких симптомов, как сильная боль, слабость или онемение, приводящие к длительным функциональным изменениям, то никакого лечения не требуется.
Чрезвычайно редко пациенту без симптомов требуется какое-либо агрессивное вмешательство, например, операция на позвоночнике. Если у вас есть симптомы, которые, как вы подозреваете, могут быть вызваны защемлением спинномозгового нерва, обратитесь к специалисту по позвоночнику, чтобы он решил – как вас лечить.
Способы терапии
Во многих случаях простые шаги могут помочь в лечении ваших симптомов:
Но некоторым людям требуется более сложное лечение или операция. Во время хирургической процедуры, называемой дискэктомией, хирург удаляет весь или часть диска, который давит на нервный корешок. Наряду с этой процедурой, хирургу может потребоваться удалить части некоторых позвонков или соединить позвонки вместе.
Что я могу сделать, чтобы предотвратить защемление нерва?
Сохранение физической формы может снизить риск защемления нерва. Правильная осанка на работе и в свободное время, например, если нужно поднимать тяжелые предметы, также может помочь предотвратить это состояние. Если вы подолгу сидите на работе, подумайте о том, чтобы регулярно вставать и гулять. Здоровый образ жизни, включающий отказ от курения и правильное питание, также может снизить риск защемления нерва.
Поражения плечевого сплетения
В состав плечевого сплетения входят: подмышечный нерв (nervus axillaris), мышечно-кожный нерв (nervus musculocutaneus), лучевой нерв (nervus radialis), локтевой нерв (nervus ulnaris), срединный нерв (nervus medialis). В образовании плечевого сплетения (plexus brachialis) принимают участие передние ветви четырех нижних шейных нервов и двух верхних грудных нервов. В плечевом сплетении определяют две части: надключичная и подключичная. Нервы, образующие плечевое сплетение, иннервируют мышцы плечевого пояса и верхней конечности. Передние ветви грудных нервов в формировании плечевого сплетения не участвуют. Они образуют межреберные нервы, осуществляющие иннервацию межреберных мышц, мышц, поднимающих ребра, а также мышц живота.
КЛИНИЧЕСКАЯ КАРТИНА
В результате воздействия различных этиологических факторов возможно поражение всего плечевого сплетения, либо его надключичной или подключичной части. Первое место среди этиологических факторов, способствующих развитию плечевого плексита, отводится инфекциям, таким, как грипп, сифилис, тиф, бруцеллез. Плечевой плексит способны вызывать другие заболевания, в частности подагра, сахарный диабет, алкоголизм, и т. д. Травмы, такие, как вывих плеча, ранение также относятся к этиологическим факторам поражения плечевого сплетения. Поражение надключичной части плечевого сплетения (паралич Дюшена-Эрба).
При данной патологии поражается подкрыльцовый нерв, кожно-мышечный нерв, лучевой нерв. В данном случае происходит нарушение функции всех вышеперечисленных нервов, а также мышц, получающих от них иннервацию. Этими мышцами являются дельтовидная мышца, бицепс, плечевая мышца, плечелучевая мышца, супинатор. В случае поражение надключичной части плечевого сплетения нарушается отведение пораженной руки, поднятие к горизонтальной линии и приведение к лицу. Наблюдается выпадение сгибательно-локтевого сухожильного рефлекса с двуглавой мышцы плеча, при пальпации отмечается резкая болезненность в области надключичной ямки, на коже плечевого пояса нарушаются все виды чувствительности. Мышцы предплечья и кисти сохраняют свою функциональную способность.
При поражении подключичной части шейного сплетения развивается паралич Дежерин-Клюмпке. Причиной наступление паралича является нарушение функции локтевого, лучевого и срединного нервов. Это приводит к расстройству движений в предплечье, в кисти и пальцах. Отмечается исчезновение сухожильных и надкостничных рефлексов на верхней конечности. При пальпации отмечается резкая болезненность в области подключичной ямки, иррадиирующая по всей руке. Кроме этого наблюдается нарушение всех видов чувствительности на внутренней поверхности плеча, предплечья и кисти корешкового типа.
СИМПТОМЫ
Поражение всего плечевого сплетения характеризуется следующими клиническими проявлениями:
ЛЕЧЕНИЕ
Лечение должно производиться исключительно врачом-неврологом. Самолечение недопустимо.
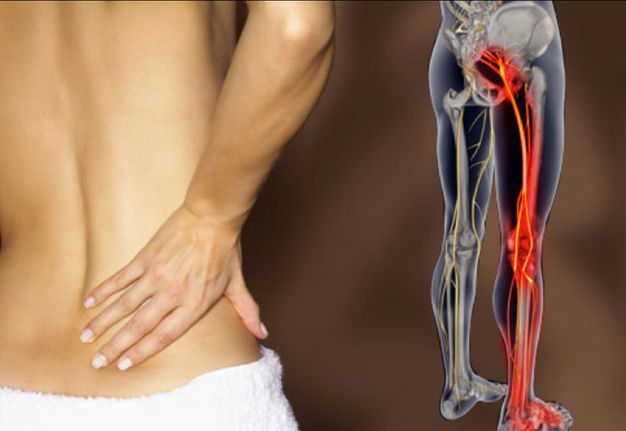
Защемление седалищного нерва
Защемление седалищного нерва – дискомфорт в нижней части тела, связанный со сдавливанием или раздражением самого нерва. Чаще всего недугу подвержены люди старше 30 лет.
Седалищный нерв – самый большой в нашем организме. Он охватывает большую часть тела – от пояснично-крестцового отдела позвоночника, далее проходит в ягодицу, по задней поверхности бедра и к нижней части ноги. Потому важно следить за его состоянием. Малейшее раздражение в одной части нерва приведет к боли по всему его участку. При отсутствии своевременного лечения постепенно теряется чувствительность и подвижность нижних конечностей.
Защемление может появиться из-за:
Поэтому специалисты разделяют недуг на два вида – первичный и вторичный. Первичный связан с пережатием нервного ствола поврежденной мышцей, а вторичный вызван патологией позвоночного столба, тазобедренных суставов, а возникает на фоне беременности или заболеваний органов малого таза.
Защемление нерва может развиваться быстрее при наличии лишнего веса. Также важно следить за поступлением необходимых витаминов и минералов в организм, так как их отсутствие или недостаток приводит к риску ускоренного развития заболевания.
Симптомы и лечение при защемлении седалищного нерва
Этот недуг довольно болезненный и бесследно не пройдет. Потому при появлении первых симптомов стоит показаться специалисту – неврологу, невропатологу или терапевту. Он назначит необходимое лечение и медицинские препараты.
Симптомы защемления седалищного нерва
Именно при наличии данных симптомов невропатологи, неврологи и терапевты диагностируют защемление седалищного нерва. Если у специалиста есть сомнения, то для полного прояснения ситуации пациента направляют на КТ или МРТ. По результатам процедур будут определены диагноз и лечение.
Симптомы у женщин при защемлении седалищного нерва
Недуг может возникнуть во время беременности. На втором или третьем триместре увеличенная матка давит на тазовые мышцы, тем самым вызывает спазм. У будущей мамы происходит перераспределение центра тяжести и смещаются поясничные позвонки. Также в области малого таза растущая голова плода сдавливает седалищный нерв.
На боли в пояснице жалуются от 40 до 80% беременных женщин. Однако не всегда причиной тому защемление седалищного нерва, оно наблюдается лишь в 5% случаев.
Врачи говорят, что недуг может пройти после родов. Однако терпеть боль до этого момента не стоит, лучше показаться специалисту, чтобы избежать серьезных последствий и усиления боли.
Лечение защемления седалищного нерва
Чаще всего боль настигает внезапно. Потому перед обращением к специалисту нужно проделать несколько простых шагов:
Неотложную медицинскую помощь необходимо вызывать при нестерпимой боли, которая не притупляется и не подавляется анальгетиками. В случаях более благоприятных тоже необходима медицинская помощь. Лучше всего обратиться к неврологу, невропатологу или терапевту. Как только боль будет купирована, обратитесь к врачу в местной клинике.
Как лечат защемление седалищного нерва?
После опроса о симптомах и осмотра врач направляет пациента на рентген, УЗИ, КТ, МРТ или общий и биохимический анализ крови. Процедуры необходимы для того, чтобы определить масштаб проблемы. Также на основе их результатов врач устанавливает причину защемления седалищного нерва и обнаруживает воспаления.
После чего специалисты прописывают противовоспалительные препараты, комплекс витаминов группы «В» и миорелаксанты. Также пациент может получить направление на физиотерапию и ЛФК. Обычно процедуры назначаются при нестерпимой боли, которая не уходит даже после комплексного лечения. В особых случаях доктор может прописать и дополнительные витаминные комплексы, антиоксиданты и обезболивающие средства. Таким образом будут сниматься не только симптомы недуга, но и начнется борьба с болезнью-возбудителем.
Дополнительно специалисты назначают и санаторно-курортное лечение, которое подразумевает бальнеологические процедуры, например, грязелечение.
При защемлении седалищного нерва к хирургическому вмешательству врачи обращаются редко. В таком случае показаниями будут запущенные формы остеохондроза, которые не поддаются терапии, или же объемные процессы в пораженной области – опухоли или абсцессы.
Воспаление седалищного нерва
Воспаление седалищного нерва или ишиас – это раздражение в области спины, поясницы, ног или ягодиц. Проявляется дискомфорт в качестве резкой и ноющей боли. Чаще всего воспаление беспокоит людей старше 30 лет. На боль в спине жалуется четверть населения мира, из которых 20% – случаи воспаления седалищного нерва.
Сам нерв – один из самых крупных в человеческом организме. Именно он имеет повышенную чувствительность и воспаляется чаще остальных. Причина проста – седалищный нерв отвечает за подвижность нижних конечностей, то есть за ходьбу, бег, присед и другие движения, совершаемые ежедневно.
Воспаление седалищного нерва – дело серьезное, требующее немедленного лечения. Нерв берет начало в зоне малого таза и простирается на территорию большинства отделов нижней части тела. Он охватывает область от поясничного отдела до ступни, а это половина человеческого организма.
Причины воспаления седалищного нерва
Специалисты выделяют ряд причин появления воспалительного процесса:
Симптомы воспаления седалищного нерва
Сказывается воспаление не только на внешних органах, но и на внутренних. Нарушается работа мочеполовой и пищеварительной систем. Например, может происходить непроизвольное мочеиспускание. У мужчин такая травма приводит к снижению либидо.
Если игнорировать симптомы воспаления, то они могут со временем исчезнуть. Однако они быстро вернутся и усилятся при отсутствии лечения.
Лечение при воспалении седалищного нерва
При первых болезненных ощущениях стоит немедленно обратиться к невропатологу. Иначе боль будет только усиливаться и повлечет осложнения. В больнице специалист первым делом купирует очаг воспаления обезболивающими. После врач приступит к устранению причины появления недуга. Для диагностики заболевания специалист осмотрит поврежденный участок тела. После пациента отправляют на физиотерапевтические процедуры – магнитотерапию, электрофорез или УВЧ.
Если воспаление было вызвано инфекционными возбудителями, заболевшему показано антибактериальное и противовирусное лечение зоны поражения. При ишиасе, который был вызван появлением грыжи, доктора прибегают к хирургическому вмешательству с помощью микродискэктомии.
Также для устранения причины воспаления невропатолог может отправить вас и к другим специалистам, например, гинекологу, онкологу или урологу. Все зависит от самой причины появления недуга, в том числе и срок выздоровления. Однако во всех случаях пациенту показан полный покой до исчезновения острых болей.
Особенности симптомов и лечения воспаления седалищного нерва
Недуг не является обособленным заболеванием. Он считается симптомом серьезных проблем в пояснице или крестцовом отделе.
Обычно признаки воспаления не проходят бесследно и вызывают сильную боль у человека. Заболевание может протекать медленно либо наоборот очень быстро развиваться. Во втором случае симптомы недуга стремительно нарастают за несколько часов. При первых их проявлениях лучше незамедлительно обратиться к специалисту.
Для постановки очага заболевания необходима диагностика. Она включает в себя несколько процедур:
В «Медюнион» проводятся магнитно-резонансной томографии всех видов: головы, позвоночника, брюшной полости и суставов на современном оборудовании. В клинике установлен МРТ аппарат Siemens Magnetom Essenza, закрытого типа, мощностью 1,5 Тесла производства 2019 года.
Цена процедуры от 3 200 рублей, точную стоимость МРТ можно узнать по телефону +7 (391) 202-95-54. Для удобства вы можете воспользоваться онлайн-записью на нашем сайте.