Чем лечить жжение в промежности
Зуд и жжение во влагалище
Никто не станет спорить, что это неприятное специфическое ощущение. Трудно встретить женщин, которые не сталкивались бы с этим неприятным чувством хотя бы раз в жизни. Ежегодно к гинекологам обращается около 10% пациенток, у которых ведущей жалобой являются жжение и зуд в интимной зоне. У девушек зуд влагалища может быть обусловлен физиологическими причинами, появляться и исчезать самостоятельно перед месячными и не требовать медикаментозного лечения. Так, иногда для преодоления неприятных ощущений в области половых органов достаточно прибегнуть к простым правилам личной гигиены, изменить характер питания, отказаться от тесного нижнего белья, особенно из синтетики.
Почему чешется интимное место
К наиболее частым провоцирующим ощущение зуда во влагалище причинам можно отнести общие или местные воспалительные и инфекционные процессы, различные аллергические реакции, а также структурные изменения в тканях половых органов в период угасания гормональной функции у пациенток, вступивших в период климактерия.
Кожа и слизистые вульвы и влагалища снабжены большим количеством нервных окончаний. Они располагаются неглубоко в паховой области и легко реагируют на любое механическое или химическое воздействие внешних или внутренних факторов. Чувство умеренного или сильного зуда между ног представляет собой реакцию на подобные раздражители. Интенсивность его варьирует в широких пределах: девушку может эпизодически беспокоить только небольшой зуд во влагалище и/или кожи наружных гениталий, а иногда он становится постоянным, нестерпимым и заставляет срочно обратиться за помощью к гинекологу.
Причём следует иметь ввиду, что интенсивность зуда в интимных местах не является ценным критерием, позволяющим определить характер и тяжесть заболевания. Это относится к субъективным ощущениям самой девушки и зависит от индивидуальных параметров реакции её кожи и слизистых на раздражители.
Другими причинными факторами подобных досадных ощущений могут быть:
Причем все эти проявления бывают не только у взрослых женщин, живущих половой жизнью. Чесаться в интимной зоне может и у девушек-девственниц, детей и подростков.
Интимный зуд у девочки
Интимный зуд при беременности
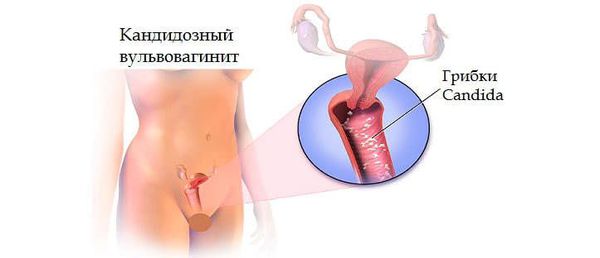
Наиболее частой причиной зуда в интимной зоне у беременных женщин является вагинальный кандидоз. Он представляет собой воспалительный процесс слизистых оболочек, вызванный чрезмерным размножением грибковой инфекции (грибы Candida) во влагалище. Провоцирующим фактором является физиологическое снижение количества лактобактерий на фоне изменения гормонального фона. Молочница встречается в три раза чаще во время беременности, имеет важное значение в акушерской практике и требует обязательного устранения.
Если же говорить о конкретике, то о том, чем и как лечить интимный зуд, будущим мамам расскажет наблюдающий течение беременности их лечащий акушер-гинеколог.
Диагностика
Минимально сдают:
Гинекологический осмотр, мазок на флору, ПЦР анализы на инфекции, бактериологический посев на флору, общий анализ мочи.
Анализы по показаниям:
Поскольку чесаться влагалище и половые губы могут по причинам, не имеющим отношения к инфекционным или венерическим заболеваниям, то спектр анализов при интимном зуде может быть расширен. Так, гинеколог может назначить такие исследования, как кольпоскопия, цитология мазка шейки матки, анализы крови (гормоны, аллергены, биохимический, общий анализ), УЗИ органов малого таза.
Лечение интимного зуда
После сдачи необходимых анализов и уточнения причины зуда в интимной зоне, местное и общее лечение назначается уже с учетом полученных результатов.
Местная терапия при заболеваниях, сопровождающихся воспалением слизистой влагалищ и зудом, заключается в применении вагинальных свечей на основе антибактериальных, противопротозойных, противовоспалительных средств.
КУДА ПОЙТИ В МОСКВЕ
Зуд в промежности
1. Общие сведения
Зуд – крайне неприятная кожная реакция; если «зудит», невозможно сосредоточиться на чем-то другом, невозможно отвлечься, спрятаться, поработать, принять вынужденную позу, переждать, уснуть. Лишь предельным усилием воли можно сдержать настойчивое движение пальцев в направлении зудящего участка, а иногда и это не удается, и тогда «расчесанное» место зудит еще сильней, и приходится снова…
Зуд в промежности в принципе не может быть «нормальным», «обычным» или несущественным явлением. Это – отчаянная попытка организма привлечь внимание к проблеме. Каковы бы ни были причины (а беспричинного зуда не бывает), они всегда патологичны, и всегда требуют ответных действий, и наиболее адекватной реакцией в этом случае является обращение к врачу.
2. Причины
Первое, что приходит на ум – элементарная гигиена. Однако речь идет не просто о дискомфортных ощущениях или потребности в чистоте, а о болезненном, императивном (повелительном) или компульсивном (непреодолимом) чесоточном позыве, и даже если не посещать ванную комнату годами, довести себя до подобного состояния едва ли возможно.
Зуд обусловлен умеренным или слабым, но непрерывным раздражением нервных окончаний. Такой специфический эффект может быть вызван множеством физических, химических, биологических и даже психических факторов.
В частности, кожу могут раздражать случайно попавшие мелкие острые частички (пыль, песок, стекловолокно, микроскопические растительные колючки и пр.), трение о синтетическое, слишком тесное или иное неудачно купленное белье, термические повреждения.
Столь же агрессивны по отношению к кожным нервным окончаниям определенные группы химических соединений, в том числе содержащиеся в слюне жалящих или кровососущих насекомых (не случайно один из внутрикожных клещей, способных паразитировать на теле человека, носит название «чесоточный зудень»), а также в едком соке некоторых растений.
Кроме того, интенсивный зуд является типичным симптомом многих дерматологических и эндокринных заболеваний (экзема, лишай, псориаз, сахарный диабет, аутоиммунно-аллергические расстройства, всевозможные дерматиты и т.п.).
Парестезии (ложные ощущения «мурашек», «ползающих насекомых» и, в частности, чесотки или зуда) встречаются в клинической картине ряда психических расстройств и психопатологических реакций, а также органических поражений центральной нервной системы.
Наконец, одной из наиболее распространенных причин является инфицирование кожи промежности (особенно при наличии потертостей или микротрещин) бактериальными, вирусными или грибковыми культурами.
Зуд в промежности у мужчин и женщин, при всех анатомических и физиологических различиях, не имеет принципиальной этиопатогенетической специфики; он вызывается перечисленными выше факторами, а также ЗППП (заболеваниями, передающимися половым путем), геморроем, анальными трещинками. Не зависит от пола и вероятность аллергической реакции на средства бытовой химии и личной гигиены, лекарственные препараты, травы, латекс и т.д. Что касается «зудящих» инфекционно-воспалительные процессов, то половой диморфизм вносит поправку лишь в локализацию очага (влагалищный дисбактериоз, баланит, аднексит, простатит и т.д.), тогда как механизмы биотоксического поражения нервных окончаний и иррадиации зуда в зону промежности являются универсальными.
3. Симптомы и диагностика
Все эти нюансы, равно как и динамика, цикличность, продолжительность зуда, являются диагностически информативными, их следует проследить заранее и сообщить врачу.
В зависимости от результатов осмотра, изучения жалоб и анамнеза, назначаются лабораторные и, при необходимости, инструментальные исследования (анализы мочи и крови, микроскопия мазков и срезов, йодные и аллергопробы, УЗИ, цистоскопия и т.д.). В ряде случаев необходима консультация профильных специалистов (инфекциониста, паразитолога, эндокринолога, психиатра, проктолога и пр.)
4. Лечение
Зуд в промежности – это не болезнь, а лишь симптом, и чаще всего не единственный. Соответственно, десенсибилизирующие (снижающие чувствительность кожных рецепторов), противовоспалительные, анальгезирующие препараты имеют вспомогательное значение и назначаются симптоматически. Главной же целью является поиск и устранение основного заболевания, его причин и факторов риска. По результатам диагностики назначается курс этиопатогенетической терапии: антипаразитарная, антибиотическая и/или антимикотическая, в некоторых случаях – психотерапевтическая, гормональная, проктологическая и т.п. При выявлении достоверной причинно-следственной связи между зудом в промежности и описанными выше механическими, химическими, аллергическими факторами полный терапевтический эффект возможен лишь при исключении контакта с такими ирритантами (раздражителями).
Жжение в интимной зоне у женщин
Жжение в интимной зоне у женщин в основном встречается при поражении влагалища (молочнице, неспецифическом вагините, венерических инфекциях). Причиной дискомфорта может выступать герпетическая инфекция, генитальная аллергия, инфицирование ВПЧ и патология системы мочевыделения. Для диагностики этиологических факторов жжения назначаются гинекологическое обследование, микроскопический и бактериологический анализ влагалищного секрета, инструментальные методы (кольпоскопия, УЗИ, биопсия). Для купирования симптомов применяют вагинальные суппозитории, ванночки, системные этиотропные препараты.
Причины жжения в интимной зоне у женщин
Физиологические факторы
Ощущение жжения в интимной зоне, как правило, беспокоит женщин в климактерическом периоде. Гормональные изменения приводят к нарушению секреторной активности желез, поэтому вагинальная слизистая пересыхает, что доставляет дискомфорт. Жгучие ощущения и ноющая боль в промежности возникают после грубого или слишком продолжительного полового акта, при недостаточной выработке естественной смазки и отсутствии интимных лубрикантов.
Кратковременные эпизоды жжения в промежности бывают после использования слишком агрессивных средств для интимной гигиены, которые вызывают раздражение нежной кожи и слизистых. Симптом наблюдается в случае применения обычного мыла, не предназначенного для чувствительных мест. Женщина ощущает жжение сразу после мытья, неприятные признаки сохраняются в течение 1-2 часов и дополняются сухостью в интимной зоне.
Молочница
Вагинальный кандидоз — самая частая причина жжения во влагалище и промежности. Дискомфортные ощущения появляются внезапно, беспокоят женщин постоянно, периодически усиливаясь или исчезая. Интенсивная жгучая боль отмечается при мочеиспускании, в момент сексуальной близости. Симптом сопровождается мучительным зудом в зоне вульвы. Для молочницы патогномоничны обильные творожистые выделения с кислым запахом, гиперемия и отечность слизистых.
Симптоматика молочницы усиливается после водных процедур, двигательной активности. Проявления зачастую обостряются за несколько дней до начала менструации. Иногда развивается хронический вагинальный кандидоз, для которого характерен умеренный дискомфорт в интимной зоне и скудные густые выделения. При длительном течении грибкового процесса наблюдается атрофия слизистой, вследствие чего пациентка ощущает постоянное жжение и сухость.
Вагинит
Воспаление влагалища проявляется жжением, зудом и болезненностью в интимной зоне у женщин. Симптомы усиливаются во время мочеиспускания, при гигиенических процедурах. Неприятные ощущения дополняются вагинальными выделениями различного характера: при гонорее — густыми желто-зелеными, при трихомониазе — пенистыми, зеленоватыми и зловонными, при хламидиозе — слизисто-гнойными. Для неспецифического вагинита типичны обильные желтоватые бели с неприятным запахом.
Из-за близкого расположения в процесс обычно вовлекаются мочевыделительные пути, поэтому больная ощущает интенсивное жжение во всей интимной зоне, особенно в области уретры и вульвы. Иногда возможны жгучие боли в конце мочеиспускания. У женщин с вагинитом бывают тупые тянущие ощущения в зоне лобка, нижней части живота, которые усиливаются при физической активности, резких поворотах и наклонах туловища. Половой акт становится резко болезненным (диспареуния).
Генитальный герпес
При заражении герпесвирусом женщина ощущает зуд и жжение в зоне гениталий еще до присоединения других признаков инфекции. Симптомы иногда сочетаются с парестезиями, появлением густых белей и дискомфортом при мочевыделении. Спустя 1-2 дня на слизистой гениталий образуются пузырьки с прозрачным содержимым, быстро превращающиеся в эрозии, и в результате жжение резко усиливается.
Бартолинит
При воспалении железы, расположенной в толще больших половых губ, возникает болезненность со жжением на стороне поражения. Дискомфорт становится более сильным при ношении тесного белья, натирающего кожу, интимной близости. Пораженная зона становится гиперемированной, ткани отекают и перекрывают вход в вагину. При осложнении бартолинита абсцессом железы женщин беспокоят сильные боли и неудобства при ходьбе, нарастают лихорадка и общая слабость.
Генитальная аллергия
Мучительный жжение с зудом в интимной области — частые симптомы аллергической реакции у женщин. Жгучим ощущениям предшествуют покраснение и отечность слизистой гениталий. Постоянный зуд провоцирует расчесывание пораженной зоны, как следствие жжение и болезненность усиливаются. Иногда аллергические проявления в интимной зоне выступают как компонент более широкого симптомокомплекса (при крапивнице, экземе, дерматитах).
Болезни мочеполовой системы
При уретрите и цистите женщины часто испытывают жжение в промежности. Дискомфорт достигает максимальной интенсивности при мочеиспускании, зачастую сопровождается мучительными резями внизу живота. Жгучим ощущениям сопутствует изменение вида мочи: она становится мутной, приобретает зловонный запах, иногда можно увидеть прожилки крови. Слизистые промежности гиперемированы и отечны, при прикосновениях к ним отмечается сильное жжение.
Остроконечные кондиломы
Кондиломы у женщин вызывают жжение в зоне промежности при случайных прикосновениях, трении нижним бельем, половом акте и проникновении посторонних предметов во влагалище. При постоянной травматизации возникают эрозии и кровотечение, в результате чего жгучая болезненность усиливается. Кондиломы чаще располагаются на малых половых губах и в преддверии влагалища, поэтому женщина может их обнаружить самостоятельно.
Редкие причины
Диагностика
Обследование женщин, жалующихся на жжение в интимной зоне, начинается со стандартного гинекологического осмотра. Врач оценивает состояние наружных половых органов, выполняет вагинальное исследование в зеркалах, бимануальную пальпацию. Для понимания причин патологического состояния информации, полученной при физикальном обследовании, обычно недостаточно, поэтому применяются инструментальные и лабораторные методы:
Лечение
Помощь до постановки диагноза
Для уменьшения жжения женщине необходимо тщательно следить за гигиеной половых органов, применять специальные средства для интимных зон. Лучшие выбирать натуральное белье, которое не вызывает повышенной потливости и не передавливает кожу. При вагинитах стоит регулярно менять гигиенические прокладки, которые будут впитывать выделения и снижать мацерацию кожи вокруг вульвы.
Жжение в интимной зоне часто вызвано размножением патогенных микробов. Для их уничтожения можно орошать наружные гениталии у женщин слабым раствором хлоргексидина, отваром ромашки. Проводить спринцевания влагалища без назначения гинеколога не рекомендуется. Эффективно устранить жжение в области промежности невозможно без этиотропного лечения, поэтому женщине следует обратиться к врачу.
Консервативная терапия
При неосложненных формах заболеваний у женщин зачастую достаточно местного лечения. Терапевтические мероприятия включают назначение суппозиториев с антибактериальным или противогрибковым действием, что зависит от этиологии возбудителя. Для устранения дискомфорта показаны местные ванночки с дезинфицирующими растворами. Купировать сильное жжение и зуд помогают мази с топическими кортикостероидами.
При специфических острых вагинитах терапия подбирается исходя из чувствительности возбудителя: гонорейную инфекцию лечат пенициллинами, тетрациклинами, хламидийную и микоплазменную — макролидами, фторхинолонами, трихомонадную — нитроимидазолами. При хроническом кандидозном вагините эффективны системные антимикотики. Для терапии герпеса у женщин используют препараты группы ацикловира.
Гинекологические болезни сопровождаются дисбиозом влагалища, что усиливает жжение и дискомфорт, поэтому патогенетическое лечение направлено на нормализацию микрофлоры. Эффективно действуют вагинальные свечи с лактобактериями, а также пероральные комбинированные пробиотики. При хронически протекающих заболеваниях рекомендованы иммуномодуляторы.
Хирургическое лечение
Иссечение остроконечных кондилом проводится по медицинским и косметическим показаниям. Для минимизации повреждения слизистой у женщин практикуют лазерный или радиоволновой метод удаления. При неэффективности консервативного лечения предраковых состояний в современной гинекологии применяют малоинвазивные вмешательства: удаление патологических очагов лазером, радионожом или криодеструкцией. При обширном процессе рекомендована экстирпация вульвы.
Зуд в интимной зоне у женщин
Зуд и жжение в интимной зоне периодически беспокоит каждую женщину. Причины дискомфорта могут быть вызваны патологическими и немедицинскими причинами. Чтобы устранить неприятные ощущения, необходимо посетить врача, пройти комплексное обследование.
Содержание:
Причины зуда
При появлении зуда в интимной зоне женщина сразу начинает подозревать у себя какое-то заболевание. Но не всегда неприятные ощущения возникают на фоне половых инфекций, других патологических состояний. Дискомфорт может быть вызван внешними факторами.
Немедицинские причины
Некоторые привычные действия могут спровоцировать появление зуда в интимной области. Экзогенные причины дискомфорта легко устранить, специальной терапии не требуется.
Безопасные причины зуда в интимной зоне у женщин:
Болезни
Чаще всего жжение, раздражение в интимной зоне возникает на фоне воспалительных и инфекционных процессов. Но есть неинфекционные патологии, которые вызывают дискомфорт. Многие из них сложно диагностировать, что приводит к развитию осложнений.
Основные заболевания:
Половые инфекции
Половые инфекции — одна из наиболее распространенных причин появления выделений и зуда в интимной зоне. Заболевания сопровождаются и другими признаками — боль в нижней части живота, дискомфорт при мочеиспускании, повышение температуры, высыпания на половых органах.
Половые инфекции, которые чаще всего сопровождаются зудом:
Остроконечные кондиломы — следствие заражение вирусом папилломы человека во время полового акта. Болезнь имеет хроническое течение, обостряется при снижении иммунитета. Из-за частого травмирования половые бородавки нередко перерождаются в злокачественные нвообразования.
Если своевременно не начать лечить инфекционные патологии, развиваются опасные осложнения. Последствия — эндометрит, воспаление придатков и маточных труб, бесплодие и невынашивание беременности, нарушения внутриутробного развития плода.
Возрастные изменения
С возрастом возникают атрофические процессы половых органов, что приводит к появлению зуда в интимной зоне у женщин. Кожа истончается, слизистые пересыхают из-за снижения количества секрета.
Беременность
Незначительный зуд в паховой области часто возникает у беременных на фоне гормональных изменений в организме, снижается порог чувствительности. Другая причина — обострение кандидоза и бактериального вагиноза из-за естественного снижения иммунитета.
Аллергия
Раздражение в интимной зоне у женщин — одно из проявлений аллергического дерматита. Патология сопровождается высыпаниями, покраснением и отечностью тканей, характер выделений не меняется.
Аллергические проявления в паховой области возникают при крапивнице, экземе, дерматитах.
Лобковый педикулез
Лобковый педикулез или фтириаз — паразитарное кожное заболевание. Возникает при заражении лобковыми вшами во время полового акта. Болезнь не считается опасной, часто для избавления от паразитов, достаточно удалить волосы на лобке, в подмышечных впадинах.
Помимо вшей, спровоцировать зуд в области паха может чесоточный клещ, острицы.
Диагностика заболеваний
Чтобы устранить жжение в интимной зоне у женщин, необходимо выявить причину появления дискомфорта. Для начала необходимо посетить гинеколога. После предварительного осмотра, сбора анамнеза и первичной диагностики может потребоваться консультация венеролога, эндокринолога, инфекциониста, аллерголога, невропатолога. При необходимости необходимо посетить онколога, нефролога, гематолога, других профильных специалистов.
Методы исследований:
На основании результатов исследований врач составляет точную клиническую картину, ставит диагноз, назначает соответствующую терапию. При выявлении инфекций, которые передаются половым путем, лечение необходимо пройти обоим партнерам.
Лечение зуда в интимной области
Зуд, жжение в интимной зоне симптом различных заболеваний, выявить причину самостоятельно невозможно. Поэтому не следует заниматься самолечением. Эффективные препараты и методы терапии может подобрать только врач после обследования.
Для устранения зуда назначают лекарственные препараты — противогрибковые, противовирусные, противопаразитарные средства, антибиотики. Средства подбирают с учетом типа возбудителя. Диета, пробиотики и пребиотики помогут восстановить баланс влагалищной микрофлоры. При возрастных изменениях назначают заместительную гормональную терапию, увлажняющие наружные средства. Устранить зуд помогают антигистаминные препараты.
При выявлении остроконечных кондилом бородавки удаляют лазером или радиоволновым методом. Хирургическое лечение назначают при краурозе и лейкоплакии вульвы, если медикаментозная терапия не помогает.
Профилактика зуда половых губ
Чтобы избежать развития воспалительных процессов, раздражения в паховой области, необходимо соблюдать несколько простых правил.
Методы профилактики:
Зуд и запах в интимной зоне — это не самостоятельное заболевание, и признак различных патологических состояний. Самолечение опасно, без правильной терапии болезни переходят в хроническую форму, развиваются опасные осложнения.
Зуд в паху у мужчин: причины, проявления на коже, лечение
Проанализируем причины, которые могут вызывать зуд, красноту и шелушение в области паха, особенно у мужчин. Необходимо отделить заразные заболевания от аллергии и других состояний, которые сопровождаются раздражением кожи.
Заразные болезни, вызывающие зуд в паху
В первую очередь это могут быть.
Чесотка
При ней характерны двухточечные высыпания по всему телу. В кожных складках, в том числе паховых, их больше всего. Особый признак — кожа сильнее чешется в ночные часы.
Лобковые вши
От них не защищает даже презерватив, поскольку эти насекомые живут в окружающих половые органы волосах. При внимательном осмотре через лупу врач уролог-венеролог может их увидеть.
Грибки
Чаще это грибки рода Кандида, передающиеся при половом акте. Одновременно с покраснением и зудом в паху, у мужчины будет воспаление и налёт на головке полового члена, белые выделения из уретры.
Иногда раздражение в паховых складках вызывают обычные кожные грибки-сапрофиты. Пятна в паху у мужчины будут в форме кольца, с припуханием кожи по краю.
Другие болезни, передающиеся половым путём
Хламидиоз, уреаплазмоз, генитальный герпес возникают после полового общения с больным партнёром. Неприятные ощущения в паху сопровождаются болезненностью при мочеиспускании, выделениями из мочевыводящего канала. Уплотняются паховые лимфоузлы.
На фото: грибковые высыпания
Незаразные причины
Вызывать зуд и красноту в паху у мужчин также могут и другие причины.
Аллергии
Тонкая кожа паховых складок и мошонки восприимчива ко многим аллергенам. Это могут быть:
При устранении фактора, вызвавшего аллергию, наступает улучшение. Помогают выявить аллергию анализы на иммуноглобулины, иммунный статус крови.
Чаще аллергия протекает в форме атопического дерматита — сухое покраснение и шелушение в паху у мужчин; если появились маленькие пузырёчки на фоне красноты, говорят об экземе.
Потница
Сыпь в паху у мужчин и зуд может вызвать ношение тесного или синтетического белья. Усугубляют состояние пребывание в жаркой атмосфере, длительные поездки, когда нет возможности вымыться с мылом и дать телу подышать.
Суть потницы в том, что пот активно выделяется, а потовые железы закупориваются сальными выделениями, чешуйками кожи. В паховых складках появляются белые узелки, красные пятна.
Системные болезни
Провоцировать зуд могут сахарный диабет, болезни печени и жёлчного пузыря, почечная недостаточность, псориаз. Во всех таких случаях имеются другие важные симптомы этих недугов, и чешется по всему телу, а не только в паху. При железодефицитной анемии зуд усиливается во время контакта с водой.
Психологические причины
В некоторых случаях причиной сильного зуда в паху у мужчины может стать общая нервозность, обсессивно-компульсивные расстройства. Расчёсывания травмируют кожу, в царапины попадает стрептококковая инфекция, начинается воспаление.
Лечение зуда в паху у мужчин
Назначается в зависимости от причины, вызвавшей эти симптомы. При потнице помогают мытьё с мылом, высушивание кожи после мытья. На ночь паховые складки присыпают тальком. В других случаях могут потребоваться антибиотики или противогрибковые препараты, противоаллергические или успокаивающие средства.
При зуде, покраснении, шелушении, сыпи в паху обращайтесь к урологу-венерологу Клиники Dr. AkNer. Наши медики проведут обследование, выявят причину и помогут избавиться от недуга.
Что такое вульвит? Причины возникновения, диагностику и методы лечения разберем в статье доктора Симаниной Светланы Викторовны, гинеколога со стажем в 21 год.
Определение болезни. Причины заболевания
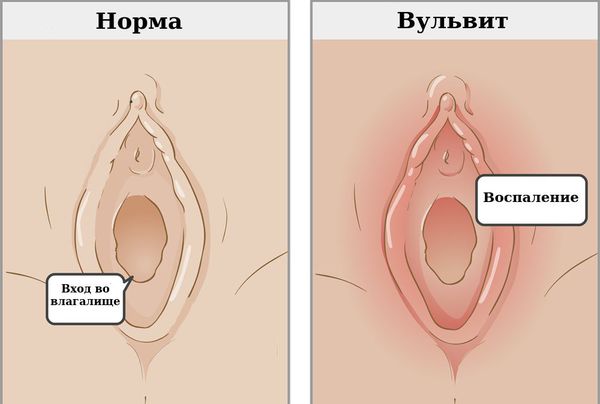
Вульвит — воспаление наружных женских половых органов (вульвы). Как правило, развивается вторично в результате раздражения вульвы патологическими выделениями из влагалища.
Вульвит сам по себе встречается крайне редко, так как для микроорганизмов, вызывающих воспаление, не существует анатомических преград для распространения. Разделение полового тракта на отделы удобно для врачей и физиологов в плане анатомии и локализации. Но для инфекционного агента препятствием может служить только девственная плева, но только до определённого момента. Если девочке, страдающей вульвитом, вовремя не провести гигиенические и лечебные мероприятия, инфекция неминуемо поднимется выше. Чаще всего характерно сочетание вульвита и вагинита (воспаления влагалища). В этом случае ставят диагноз » вульвовагинит «.
Вульвит бывает первичным и вторичным. Первичный возникает в случае первичного воспаления на вульве, причиной которого может быть нарушение личной гигиены или травма. Чаще наблюдается у девочек, не достигших половой зрелости. Например, при отсутствии гигиены происходит раздражение слизистой вульвы мочой, скоплением слущенных эпителиальных клеток, отделяемым слизистых и сальных желёз. Естественно, такой субстрат является хорошей питательной средой для размножения микроорганизмов. Активируется условно-патогенная флора, и развивается воспаление наружных половых органов — вульвит.
Факторы, способствующие развитию вульвита:
Некоторые заболевания, вызывающие воспаление вульвы, стоит рассмотреть подробнее.
Неспецифический аэробный вагинит — заболевание, при котором в микробиоте влагалища превалируют аэробные (нуждающиеся в кислороде) микроорганизмы: стрептококки, стафилококки и др.
Для женщин пожилого возраста характерно развитие вульвита на фоне дистрофических заболеваний вульвы (вульварная дистрофия). Дистрофия вульвы — это нарушение роста и созревания эпителия, в результате которого на участках его поражения появляются белые пятна. Данная патология развивается на фоне хронического воспаления вульвы, дефицита гормонов, изменения рецепторных реакций, особенно связанных с возрастом. Дистрофия вульвы включает в себя гиперплазию (увеличение объёма), склерозирующий лихен, смешанную форму дистрофии.
Что способствует дистрофии:
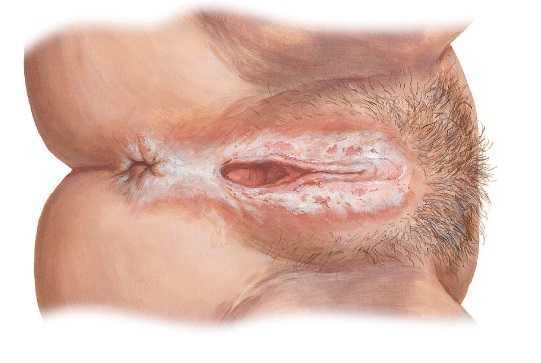
К разновидностям дистрофии вульвы относится склеротический лишай вульвы (склерозирующий лихен). Может встречаться в любом возрасте. Поражаются большие и малые половые губы, клитор и кожа вокруг анального отверстия в виде «восьмерки». Кожа в области вульвы при лихене тонкая, пергаментообразная, гладкая, блестящая и хрупкая, легко трескается, к ней быстро присоединяется воспаление. Складки уплотняются, клитор закрывается плотными рубцами, вход во влагалище резко сужается, иногда происходит сужение наружного отверстия мочеиспускательного канала. На долю склерозирующего лихена приходится 25 % всех поражений вульвы.
Грань между всеми перечисленными состояниями очень тонкая, так как все эти заболевания сопровождаются зудом, микротрещинами, повышенной травматизацией вульвы, расчёсами. Легко присоединяется воспаление вульвы с развитием классической картины вульвита.
Симптомы вульвита
Общими характерными симптомами вульвита являются жжение и зуд, болезненность при ходьбе и мочеиспускании.
Признаки острого и хронического воспаления могут отличаться. При остром вульвите покраснение вульвы — главный признак. Кроме того, могут наблюдаться другие симптомы :
При хроническом течении у пациентки может появиться небольшой отёк, жжение, неприятные ощущения в паху, покраснение кожи. Когда острая стадия проходит, эрозии заживают, меняя форму половых органов. У девочек при хроническом течении могут появиться сращения половых губ — синехии.
Стоит отметить, что из-за широкого применения антибиотиков многие инфекции протекают неспецифично. Из-за этого бывает сложно определить патологию по клинической картине.
Патогенез вульвита
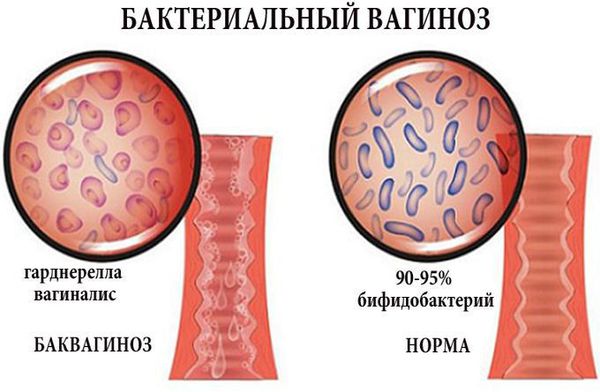
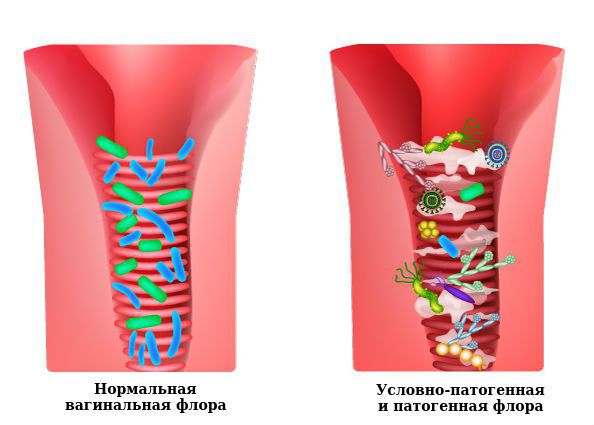
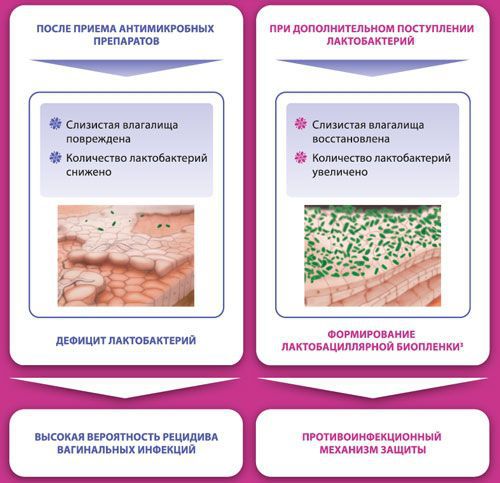
Влагалище не стерильно, в нём обнаруживается около 1500 видов различных микроорганизмов, но в норме преобладают лактобактерии (95-98 %), и в основном они представлены четырьмя видами (из 154 описанных в природе): L. Crispatus, L. Jensenii, L. Inners, L. Gasseri.
Размножение и колонизация лактобактерий зависит от уровня эстрогенов. Согласно теории Шредера — Лейзера, в эпителии влагалища благодаря эстрогенам поддерживается определённый уровень сахаров (гликогена). Лактобациллы питаются гликогеном и затем вырабатывают молочную кислоту и перекись водорода, создавая кислую среду (рН 3,8-4,5). Такой кислотно-щелочной баланс является оптимальным для роста молочнокислых бактерий и губительным для условно-патогенных микроорганизмов. Колонии лактобактерий вместе с продуктами своей жизнедеятельности образуют биоплёнку — гликокаликс, которая выстилает влагалище изнутри и защищает его.
Два вида лактобактерий (L. Crispatus, L. Jensenii) являются перекись-продуцирующими. Другие два вида способны формировать биоплёнки с условно-патогенной флорой, становясь причиной инфекций влагалища. Чаще всего они обнаруживаются у женщин с рецидивирующим бактериальным вагинозом.
Лактобактерии стимулируют фагоцитарную активность нейтрофилов и макрофагов — способность поглощать и перерабатывать чужеродные агенты. Кроме того, они активизируют синтез интерферонов и секреторного иммуноглобулина А, который находится на поверхности слизистой оболочки и является первой линией защиты от патогенных микроорганизмов. Также защитную функцию выполняет влагалищная жидкость, которая вырабатывается постоянно (0,5-2,0 мл в сутки). Она содержит в себе секрет цервикальных желёз и эндометрия, транссудат кровеносных и лимфатических сосудов, бактерии, лимфоциты, клетки влагалищного эпителия, молочную кислоту. В этой жидкости происходят активные процессы, которые препятствуют развитию инфекций.
К резкому снижению количества лактобацилл могут привести факторы развития вульвита. В этом случае начинает преобладать условно-патогенная и патогенная флора, вызывающая воспаление. Развивается вульвовагинит с характерной симптоматикой.
Воспаление слизистой протекает со сменой трёх последовательно развивающихся фаз:
Повреждение ткани запускает фазу экссудации, при которой появляются все признаки острого воспаления, такие как боль, покраснение, отёк. На этом этапе легко присоединяется микробный агент, так как воспалительная жидкость является прекрасной средой для его размножения.
При длительно существующем вульвите над процессами экссудации начинают преобладать процессы пролиферации. Этот процесс завершается образованием рубцов, особенно если воспаление сочетается с иммунным дефицитом, гипоксией, нарушением нейро-гуморальной регуляции. Всё это приводит к развитию дистрофических заболеваний вульвы с возможной малигнизацией.
Классификация и стадии развития вульвита
Так как вульвит чаще всего развивается в сочетании с вагинитом, целесообразно рассмотреть классификацию вульвовагинита.
По клиническому течению:
По причине возникновения выделяют первично-инфекционные и первично-неинфекционные вульвовагиниты.
Первично-инфекционные развиваются под воздействием патогенных микроорганизмов и вирусов :
Первично-неинфекционные развиваются на фоне разных патологий или повреждающих воздействий:
К неопухолевым дистрофическим поражениям кожи и слизистой оболочки вульвы относятся:
Осложнения вульвита
Учитывая, что вульвит — это воспаление, вызванное преимущественно инфекционным агентом, осложнения вульвита взаимосвязаны с теми осложнениями, которые может вызвать данный инфекционный агент.
Если вульвит обусловлен наличием флоры, ассоциированной с бактериальным вагинозом, то для него характерны следующие патологии:
Часто в патологический процесс вовлекается мочевыделительная система, в результате чего развиваются цистит и уретрит. Существует риск восходящей инфекции с развитием плацентита и хориоамнионита во время беременности. Возможна внутриутробная гибель плода.
При кандидозных вульвовагинитах возможное развитие локализованной или диссеминированной формы кандидоза у новорождённого.
Диагностика вульвита
Основные методы диагностики
Микроскопия мазка. Под микроскопом определяются возбудители вульвовагинальной инфекции: кандиды, трихомонады, гонококкки, неспецифическая флора.
Бактериологическое исследование посевов и определение чувствительности к антибиотикам и бактериофагам позволяет высеять возбудителя на питательных средах и подобрать оптимальное лечение с учётом тех препаратов, к которым данный микроб показал отсутствие устойчивости.
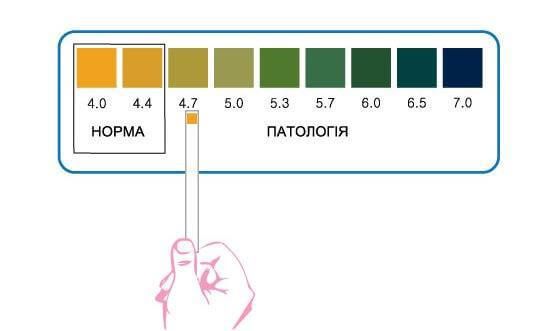
PН тест проводится с помощью лакмусовых полосок с индикатором кислотности на конце. Он позволяет определить повышение рН.
Применяют также аминный тест: каплю выделений из влагалища наносят на предметное стекло, к ней добавляют немного 10 % калия гидроксида. При положительном результате появляется или усиливается «рыбный запах».
ПЦР-диагностика — самый точный метод, позволяющий определить возбудителя вульвовагинальной инфекции по молекуле ДНК. Методом ПЦР (полимеразной цепной реакции) выполняются анализы фемофлор и флороценоз, с помощью которых можно выявить как специфическую флору, включающую возбудителей ЗППП (трихомониаза, гонореи, хламидиоза, микоплазмоза и др.), так и неспецифическую флору. Эти анализы позволяют диагностировать ассоциации микроорганизмов и их превалирующие виды. Применяя ПЦР, можно подтвердить вирусную этиологию заболевания (например герпес или ВПЧ), дифференцировать анаэробный и аэробный вульвовагинит.
При аэробном вагините снижается количество лактобактерий, рН может быть от 4,5 до 5,5, наблюдаются выделения разного типа. Может отмечаться воспаление, но не всегда выраженное. Аминный тест — отрицательный, флора — аэробная условно-патогенная.
Цитологическое исследование позволяет с помощью мазков-отпечатков с наиболее подозрительных участков вульвы определить наличие раковых клеток.
Дополнительные методы диагностики
Дополнительные исследования проводят по показаниям.
Вульвоскопия (простая и расширенная). Использование микроскопа с большим увеличением в 7-28 раз в практике акушера-гинеколога позволяет выявить атипичные (изменённые) клетки, конкретизировать изменения эпителиального покрова, трактовка которых при визуальном наблюдении затруднена. Расширенная вульвоскопия производится с использованием красителей:
То есть при вульвоскопии оценивается реакция тканей в ответ на обработку медикаментозными средствами.
Вульводиния, вестибулодиния — это боль в области вульвы, которая длится 3 месяца или более, при этом она не вызвана инфекцией, кожным заболеванием или другим состоянием. Чаще всего описываются такие симптомы, как жжение, раздражение, мокнутие. Болеть может вся вульва или отдельные участки. Боль бывает постоянной и эпизодической. Проблема вульводинии пока не решена нигде в мире, гайдлайны (рекомендации) отсутствуют.
Лечение вульвита
Успех в лечении вульвовагинита зависит от точной постановки диагноза, основанной на тщательном анализе анамнеза, данных клинического и лабораторного методов исcледования. Только после получения результатов бактериологического, вирусологического и гистологического исследований, подтверждающих диагноз, можно начинать терапию.
В первую очередь назначается противоинфекционный препарат с учётом чувствительности и вида микроорганизма.
Лечение пациенток с длительными вульвитами проводится совместно с дерматологами. В таких случаях можно назначить комбинированный местный препарат «Тетрадерм». В его состав входят:
«Макмирор комплекс» — противомикробное комбинированное средство, содержащее нифурател, нистатин. Препарат не подавляет рост лактобацилл, поэтому после курса терапии нормальная флора влагалища быстро восстанавливается.
К эубиотикам относятся также свечи «Ацилакт», «Лактонорм», «Триожиналь» и др.
В комплексной терапии вульвитов используют также витаминотерапию, иммуностимуляторы, индукторы интерферона [7] .
Местное применение эстрогенов восстанавливает кислотность влагалища и нивелирует микробиологические изменения, особенно в период менопаузы, когда уровень женских половых гормонов падает. Также помогает предотвратить рецидивы инфекций мочевыводящих путей.
Вагинальное применение препаратов эстриола уменьшает сухость влагалища, зуд и диспареунию (болезненность при половом акте), существенно улучшает цитологические данные. Эстриол является натуральным эстрогеном. Он — самый безопасный. Не оказывает влияния на эндометрий и молочные железы. Эстриол содержат такие препараты, как «Овестин» (крем и свечи), «Орниона» (крем) и др. Для лечения дистрофии вульвы используется эстриол в разовой дозе 2-3 недели ежедневно, затем рекомендована поддерживающая доза 1-2 раза в неделю. Причём непосредственно на вульву наносится только малая часть разовой дозы, а остальную часть необходимо ввести во влагалище.
В качестве хирургического лечения используются: криодеструкция, радиочастотная и лазерная коагуляция, вульвэктомия. Однако из-за частых послеоперационных осложнений и рецидивов, неудовлетворительных косметических и функциональных результатов от этих методов отказываются в пользу менее травматичных.
Если результат не устраивает, процедуру можно провести повторно. П о окончании лечения в рачу виден хороший косметический эффект, улучшение цитологической и морфологической картины. Сама женщина, как правило, отмечает уменьшение зуда, жжения, болезненности, сухости, повышение эластичности ткани, улучшение качества половой жизни.
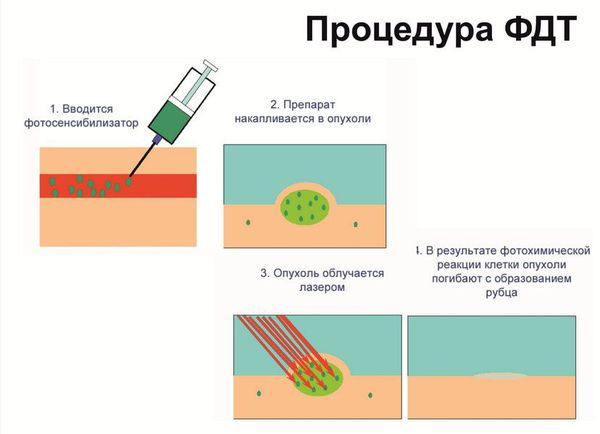
При выполнении фотодинамической терапии пациенту обязательно:
Прогноз. Профилактика
Прогноз лечения зависит от индивидуального подхода к лечению пациента. В век высоких медицинских технологий вульвит возможно излечить полностью. Всё зависит от правильной постановки диагноза и правильного определения причины заболевания. С помощью современных методов диагностики сделать это несложно. Лечение должно подбираться с учётом чувствительности выделенного агента. Только в запущенных случаях воспаления, когда уже произошли изменения в строении слизистой вульвы, полное излечение может быть проблематичным.
Профилактические мероприятия при вульвовагините в первую очередь должны быть направлены на своевременное и полное лечение инфекционных поражений мочеполового тракта.
Кроме того, в качестве мер профилактики необходимо:
Жжение в интимной зоне у женщин
Жжение в интимной зоне у женщин в основном встречается при поражении влагалища (молочнице, неспецифическом вагините, венерических инфекциях). Причиной дискомфорта может выступать герпетическая инфекция, генитальная аллергия, инфицирование ВПЧ и патология системы мочевыделения. Для диагностики этиологических факторов жжения назначаются гинекологическое обследование, микроскопический и бактериологический анализ влагалищного секрета, инструментальные методы (кольпоскопия, УЗИ, биопсия). Для купирования симптомов применяют вагинальные суппозитории, ванночки, системные этиотропные препараты.
Причины жжения в интимной зоне у женщин
Физиологические факторы
Ощущение жжения в интимной зоне, как правило, беспокоит женщин в климактерическом периоде. Гормональные изменения приводят к нарушению секреторной активности желез, поэтому вагинальная слизистая пересыхает, что доставляет дискомфорт. Жгучие ощущения и ноющая боль в промежности возникают после грубого или слишком продолжительного полового акта, при недостаточной выработке естественной смазки и отсутствии интимных лубрикантов.
Кратковременные эпизоды жжения в промежности бывают после использования слишком агрессивных средств для интимной гигиены, которые вызывают раздражение нежной кожи и слизистых. Симптом наблюдается в случае применения обычного мыла, не предназначенного для чувствительных мест. Женщина ощущает жжение сразу после мытья, неприятные признаки сохраняются в течение 1-2 часов и дополняются сухостью в интимной зоне.
Молочница
Вагинальный кандидоз — самая частая причина жжения во влагалище и промежности. Дискомфортные ощущения появляются внезапно, беспокоят женщин постоянно, периодически усиливаясь или исчезая. Интенсивная жгучая боль отмечается при мочеиспускании, в момент сексуальной близости. Симптом сопровождается мучительным зудом в зоне вульвы. Для молочницы патогномоничны обильные творожистые выделения с кислым запахом, гиперемия и отечность слизистых.
Симптоматика молочницы усиливается после водных процедур, двигательной активности. Проявления зачастую обостряются за несколько дней до начала менструации. Иногда развивается хронический вагинальный кандидоз, для которого характерен умеренный дискомфорт в интимной зоне и скудные густые выделения. При длительном течении грибкового процесса наблюдается атрофия слизистой, вследствие чего пациентка ощущает постоянное жжение и сухость.
Вагинит
Воспаление влагалища проявляется жжением, зудом и болезненностью в интимной зоне у женщин. Симптомы усиливаются во время мочеиспускания, при гигиенических процедурах. Неприятные ощущения дополняются вагинальными выделениями различного характера: при гонорее — густыми желто-зелеными, при трихомониазе — пенистыми, зеленоватыми и зловонными, при хламидиозе — слизисто-гнойными. Для неспецифического вагинита типичны обильные желтоватые бели с неприятным запахом.
Из-за близкого расположения в процесс обычно вовлекаются мочевыделительные пути, поэтому больная ощущает интенсивное жжение во всей интимной зоне, особенно в области уретры и вульвы. Иногда возможны жгучие боли в конце мочеиспускания. У женщин с вагинитом бывают тупые тянущие ощущения в зоне лобка, нижней части живота, которые усиливаются при физической активности, резких поворотах и наклонах туловища. Половой акт становится резко болезненным (диспареуния).
Генитальный герпес
При заражении герпесвирусом женщина ощущает зуд и жжение в зоне гениталий еще до присоединения других признаков инфекции. Симптомы иногда сочетаются с парестезиями, появлением густых белей и дискомфортом при мочевыделении. Спустя 1-2 дня на слизистой гениталий образуются пузырьки с прозрачным содержимым, быстро превращающиеся в эрозии, и в результате жжение резко усиливается.
Бартолинит
При воспалении железы, расположенной в толще больших половых губ, возникает болезненность со жжением на стороне поражения. Дискомфорт становится более сильным при ношении тесного белья, натирающего кожу, интимной близости. Пораженная зона становится гиперемированной, ткани отекают и перекрывают вход в вагину. При осложнении бартолинита абсцессом железы женщин беспокоят сильные боли и неудобства при ходьбе, нарастают лихорадка и общая слабость.
Генитальная аллергия
Мучительный жжение с зудом в интимной области — частые симптомы аллергической реакции у женщин. Жгучим ощущениям предшествуют покраснение и отечность слизистой гениталий. Постоянный зуд провоцирует расчесывание пораженной зоны, как следствие жжение и болезненность усиливаются. Иногда аллергические проявления в интимной зоне выступают как компонент более широкого симптомокомплекса (при крапивнице, экземе, дерматитах).
Болезни мочеполовой системы
При уретрите и цистите женщины часто испытывают жжение в промежности. Дискомфорт достигает максимальной интенсивности при мочеиспускании, зачастую сопровождается мучительными резями внизу живота. Жгучим ощущениям сопутствует изменение вида мочи: она становится мутной, приобретает зловонный запах, иногда можно увидеть прожилки крови. Слизистые промежности гиперемированы и отечны, при прикосновениях к ним отмечается сильное жжение.
Остроконечные кондиломы
Кондиломы у женщин вызывают жжение в зоне промежности при случайных прикосновениях, трении нижним бельем, половом акте и проникновении посторонних предметов во влагалище. При постоянной травматизации возникают эрозии и кровотечение, в результате чего жгучая болезненность усиливается. Кондиломы чаще располагаются на малых половых губах и в преддверии влагалища, поэтому женщина может их обнаружить самостоятельно.
Редкие причины
Диагностика
Обследование женщин, жалующихся на жжение в интимной зоне, начинается со стандартного гинекологического осмотра. Врач оценивает состояние наружных половых органов, выполняет вагинальное исследование в зеркалах, бимануальную пальпацию. Для понимания причин патологического состояния информации, полученной при физикальном обследовании, обычно недостаточно, поэтому применяются инструментальные и лабораторные методы:
Лечение
Помощь до постановки диагноза
Для уменьшения жжения женщине необходимо тщательно следить за гигиеной половых органов, применять специальные средства для интимных зон. Лучшие выбирать натуральное белье, которое не вызывает повышенной потливости и не передавливает кожу. При вагинитах стоит регулярно менять гигиенические прокладки, которые будут впитывать выделения и снижать мацерацию кожи вокруг вульвы.
Жжение в интимной зоне часто вызвано размножением патогенных микробов. Для их уничтожения можно орошать наружные гениталии у женщин слабым раствором хлоргексидина, отваром ромашки. Проводить спринцевания влагалища без назначения гинеколога не рекомендуется. Эффективно устранить жжение в области промежности невозможно без этиотропного лечения, поэтому женщине следует обратиться к врачу.
Консервативная терапия
При неосложненных формах заболеваний у женщин зачастую достаточно местного лечения. Терапевтические мероприятия включают назначение суппозиториев с антибактериальным или противогрибковым действием, что зависит от этиологии возбудителя. Для устранения дискомфорта показаны местные ванночки с дезинфицирующими растворами. Купировать сильное жжение и зуд помогают мази с топическими кортикостероидами.
При специфических острых вагинитах терапия подбирается исходя из чувствительности возбудителя: гонорейную инфекцию лечат пенициллинами, тетрациклинами, хламидийную и микоплазменную — макролидами, фторхинолонами, трихомонадную — нитроимидазолами. При хроническом кандидозном вагините эффективны системные антимикотики. Для терапии герпеса у женщин используют препараты группы ацикловира.
Гинекологические болезни сопровождаются дисбиозом влагалища, что усиливает жжение и дискомфорт, поэтому патогенетическое лечение направлено на нормализацию микрофлоры. Эффективно действуют вагинальные свечи с лактобактериями, а также пероральные комбинированные пробиотики. При хронически протекающих заболеваниях рекомендованы иммуномодуляторы.
Хирургическое лечение
Иссечение остроконечных кондилом проводится по медицинским и косметическим показаниям. Для минимизации повреждения слизистой у женщин практикуют лазерный или радиоволновой метод удаления. При неэффективности консервативного лечения предраковых состояний в современной гинекологии применяют малоинвазивные вмешательства: удаление патологических очагов лазером, радионожом или криодеструкцией. При обширном процессе рекомендована экстирпация вульвы.