Чем лечить зуд во время молочницы
Молочница: есть ли способ избавиться
Для эффективной борьбы с молочницей важно не только правильно подобрать лекарства, но и определить причину возникновения болезни. Только разобравшись с этим вопросом, можно рассчитывать на то, что лечение даст необходимый результат. В этой статье мы подробно обсудим причины появления вагинального кандидоза, методы его лечения, а также расскажем о профилактике молочницы и коррекции образа жизни и питания.
Что это такое?
Жизнь в динамичном современном мире требует от женщины крепкого здоровья и физического комфорта. Если в самых интимных местах возникают неприятные ощущения, ни о какой активной жизни и работе не может идти и речи. К сожалению, многие женщины знакомы с такой ситуацией не понаслышке — по оценкам, три четверти из них хотя бы раз в жизни сталкиваются с проявлениями влагалищного кандидоза.
Влагалищный кандидоз, или молочница, — заболевание, вызываемое микроскопическим дрожжевым грибком Candida albicans. Внутренняя среда влагалища представляет собой сложную биологическую систему, населенную симбиотическими микроорганизмами, в основном лактобактериями. У многих женщин C.albicans присутствует во влагалище в небольших количествах, не вызывая заболевания.
Эти грибки относят к условно-патогенной микрофлоре. Это означает, что в норме они присутствуют в организме женщины (не только во влагалище, но и в полости рта, а также в кишечнике), не причиняя никакого вреда и являясь неотъемлемой частью общего состава микрофлоры.
Однако при определенных условиях (изменения кислотно-щелочного баланса влагалищной слизи и состава микрофлоры, гормональные нарушения и т.д.) грибки начинают агрессивно размножаться, вызывая воспаление.
Зуд и жжение при молочнице: причины
Зуд и жжение при молочнице возникают как результат воспаления слизистой оболочки влагалища, которому способствует размножение грибков рода Candida.Однако ослабленный иммунитет — не единственная причина развития молочницы.
10 способов профилактики молочницы
Симптомы и признаки
У женщин кандидоз проявляется следующими признаками:
Важно знать, что вагинальный кандидоз передается при сексуальных контактах, поэтому женщина может заразить своего партнера или партнершу.
Важно: У мужчин кандидоз проявляется симптомами, характерными для уретрита и баланопостита: отечность и покраснение головки полового члена, которые часто сопровождаются высыпаниями, ощущением зуда, белым налетом под крайней плотью и жжением в уретре, которое значительно усиливается во время мочеиспускания.
Формально кандидоз не считается инфекцией, передающейся половым путем. Это связано с тем, что в его развитии наибольшую роль играет условно-патогенный гриб, который может присутствовать в составе собственной микрофлоры влагалища, поэтому заболеть молочницей могут и женщины, не живущие половой жизнью.
В большинстве случаев четкую причину возникновения молочницы установить не удается. Предрасполагают к ней различные состояния, вызывающие изменения микрофлоры, качества слизи и кислотно-щелочного равновесия влагалища:
Когда необходимо обратиться к врачу
Если есть что-то из списка ниже, то необходимо обратиться за консультацией к врачу:
Как избавиться от зуда при молочнице в домашних условиях?
Сразу сделаем важную оговорку: лечение в домашних условиях предполагает использование препаратов, одобренных лечащим врачом. Специалист назначает прием медикаментов, исходя из результатов анализов пациентки, а также с учетом возможных противопоказаний.
Надежные препараты
Основу лечения вагинального кандидоза составляют противогрибковые препараты и полиеновые антибиотики, обладающие противогрибковой активностью:
Препараты на основе этих действующих веществ предназначены как для общего, так и для местного применения, поэтому выпускаются в форме таблеток, мазей и кремов. При лечении таблетками курс лечения составляет в среднем 3 дня. Использование препаратов местного применения предполагает более длительный курс — его продолжительность составляет не менее 7-8 дней и определяется врачом индивидуально.
В тех случаях, когда вагинальный кандидоз развивается вследствие ослабления защитных сил организма, врач может назначить применение иммуномоделирующих препаратов. Однако эффективность последних пока еще неоднозначна.
Эффективные народные средства
Большинство специалистов относится к применению народных методов со сдержанным скептицизмом. Такая позиция объясняется не столько излишней консервативностью врачей, сколько неоднозначностью эффекта от использования таких методов. Проще говоря, народных средств много, но далеко не все из них эффективны и безопасны. Например, некоторые целители предлагают для лечения молочницы применять тампоны с мякотью чеснока.
Одним из наиболее безопасных и эффективных народных средств при лечении вагинального кандидоза считается отвар ромашки. Его применение обеспечивает бактерицидный и противовоспалительный эффект. Способ приготовления отвара:
При заваривании вместе с ромашкой можно использовать кору дуба или цветы календулы в соотношении 1:1 (то есть 1 чайную ложку ромашки и 1 чайную ложку коры дуба на 250 мл воды).
Спринцевания следует проводить не дольше 3 дней, поскольку при частом их применении нарушается естественный баланс микрофлоры влагалища.
Другие подходы
При лечении молочницы важно отказаться от секса, чтобы избежать раздражения слизистой оболочки влагалища. Также необходимо полностью исключить алкоголь. Многие люди недооценивают важность нормализации своего рациона, хотя без этой меры применение лекарственных препаратов не даст ожидаемого эффекта.

Коррекция рациона предполагает в первую очередь сокращение употребления углеводов. Это не означает, что нужно переходить на жесткую белковую диету, просто следует свести к минимуму употребление сладкой выпечки и конфет, мороженого.
В качестве безопасного источника углеводов следует использовать гречневую, овсяную, перловую и пшеничную кашу, бурый рис, цельнозерновой хлеб. Допускается также есть пасту и макароны из твердых сортов пшеницы.
Важно не забывать и о кисломолочных продуктах, которые помогут нормализовать состав микрофлоры. Лучше всего подойдут кефир и ряженка. Йогурты лучше выбирать без сахара.
Что делать, если жжение после лечения кандидоза осталось?
Иногда даже после курса приема противогрибковых препаратов, направленных на устранение причины развития молочницы, остается ощущение зуда и дискомфорта в интимной зоне. Отчасти это объясняется остаточными явлениями воспаления слизистых, вызванными активностью грибка.
Кроме того, противогрибковые препараты и антибиотики с противогрибковой активностью уничтожают не только патогенную, но и полезную микрофлору влагалища, что вызывает дисбактериоз со всеми его сопутствующими проявлениями.
Поэтому следует продолжать употреблять пробиотики и пребиотики. Если в течение нескольких дней ощущение зуда не проходит, необходимо повторно посетить врача для согласования особенностей местного противовоспалительного лечения.
Лечение неосложненного кандидоза
На прилавках аптек можно найти целый набор средств от молочницы, как для местного (кремы, мази, свечи), так и для системного применения (таблетки). Местные лекарства для самолечения предпочтительнее, поскольку не попадают в кровоток, не взаимодействуют с другими средствами и не вызывают системных побочных эффектов. Примером такого препарата с оптимальным сочетанием эффективности и безопасности может служить Пимафуцин®.
Его действующее вещество натамицин связывается со стеролами — основными компонентами клеточных мембран грибов. Как следствие, нарушаются целостность и функции мембраны, в результате чего возбудитель заболевания гибнет. Такой эффект называется фунгицидным (в отличие от фунгистатического, который состоит в подавлении роста и размножения гриба).
Пимафуцин® активен в отношении большинства дрожжевых грибов, в случае C.albicans его эффективность близка к 100%. В подавляющем большинстве случаев для лечения неосложненного кандидоза достаточно использования одной свечи в день на протяжении трех дней. Случаи устойчивости дрожжевых грибов к препарату в мировой практике наблюдались крайне редко.
Помимо высокой эффективности Пимафуцин® выгодно отличается, тем что побочные эффекты при его применении наблюдаются редко и заключаются лишь в небольшом временном раздражении слизистой оболочки влагалища.
При этом Пимафуцин разрешен к применению на любом сроке беременности и во время грудного вскармливания; он отпускается из аптек без рецепта.
Для решения специфических проблем Пимафуцин® выпускается не только в свечах, но и в других лекарственных формах. Если C.albicans обнаружена в кишечнике, применяют таблетки Пимафуцин®, которые действуют только в просвете желудочно-кишечного тракта, не всасываясь в кровь. При возникновении проявлений кандидоза у партнера (зуд, жжение и покраснение кожи под крайней плотью) используют Пимафуцин® в виде крема. Этот же крем можно применять совместно со свечами для обработки пораженной кожи вокруг входа во влагалище.
Заключение
Молочница широко распространена среди женщин, но при этом хорошо поддается лечению. От нее можно избавиться с помощью различных средств, иногда работают даже домашние методы. Однако наиболее эффективны противогрибковые препараты. Их свободно можно приобрести в аптеке и безопасно воспользоваться, действуя по инструкции. Но в любом случае лучше всего обратиться к врачу.
Кандидоз: симптомы и схема лечения
Кандидоз – инфекционное заболевание, вызванное дрожжеподобными грибами, принадлежащими к роду Candida. Кандида входит в нормальную микробную флору организма даже у совершенно здоровых людей и размножается, не причиняя никакого вреда. При появлении благоприятных условий грибок начинает размножаться и провоцирует развитие различных нарушений.
Кандидоз включает в себя различные типы инфекций, начиная от самого поверхностного и заканчивая системным уровнем. Поверхностные инфекции, вызванные Candida, ответственны за местное воспаление, которое часто связано с сильным дискомфортом. Редкие, но более опасные системные инфекции, которые могут стать причиной таких осложнений, как абсцессы легких, эндокардит или менингит.
Виды кандидоза
Защитные функции организма, естественная микрофлора кишечника и влагалища в норме ингибируют рост Candida albicans. Как правило, при этом не возникает неприятных симптомов, которые указывают на его присутствие в организме. Грибок активизируется, когда сопротивление организма снижается.
Таблица – Виды кандидоза, причины и симптомы
незащищенные половые акты;
использование полотенец или белья инфицированного человека;
дисбаланс вагинальной или кишечной бактериальной флоры;
мытье интимных мест агрессивными средствами;
использование слишком плотного или нейлонового нижнего белья;
Признаки вагинального кандидоза заключаются в появлении сильного зуда на слизистой оболочке половых органов, раздражения и отека, жжения при мочеиспускании. Также появляется дискомфорт при половых актах.
Возникает как острое или хроническое воспаление и приводит к частым рецидивам. Причинные факторы заключаются в нерациональном применении антибактериальных препаратов и патологическое течение новорожденного периода. Симптомы молочницы во рту у ребенка могут появиться на фоне кишечных инфекций, снижения иммунитета и травмы слизистой оболочки.
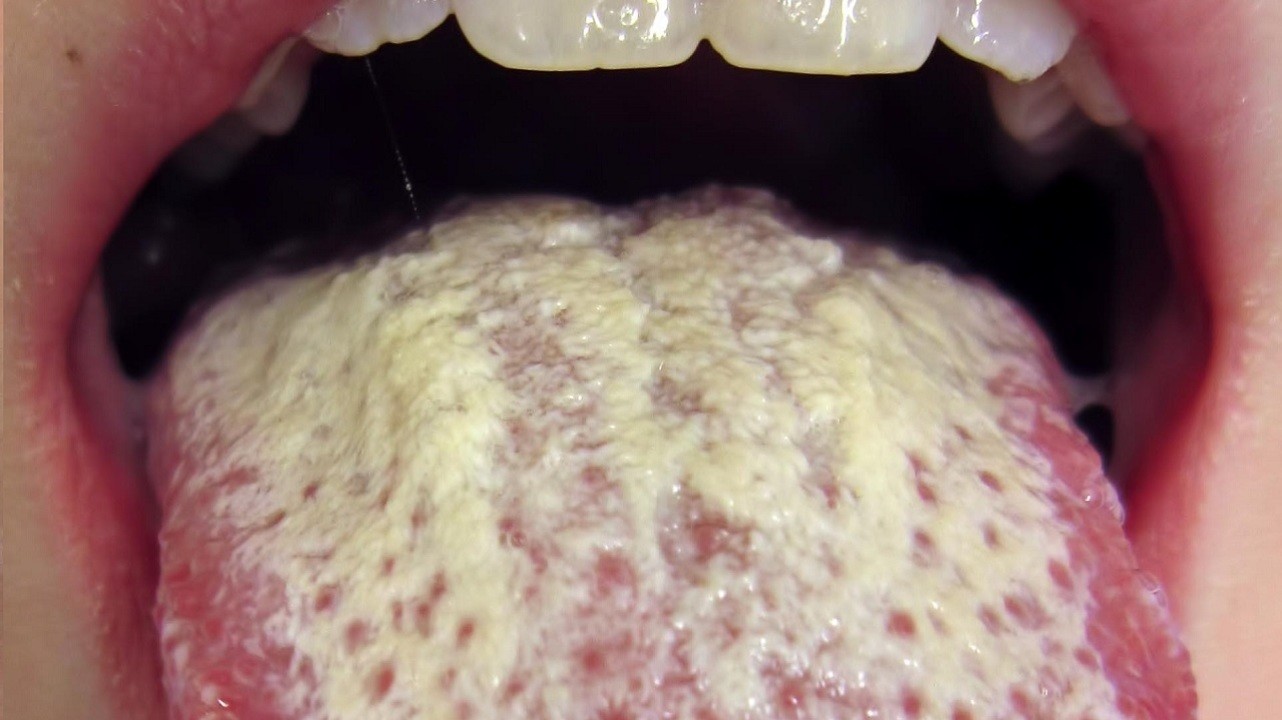
Симптомы орального кандидоза заключаются в появлении налета на слизистой оболочке ротовой полости, а также в покраснении и отеке задней части языка. В запущенных случаях наблюдается покраснение и инфильтрация губ, наличие эрозий и сильная боль. Мелкие трещины покрываются серо-белой пленкой.
признаки тяжелой интоксикации;
повышение температуры тела;
сильные боли в животе;
жидкий стул с примесями крови.
Диагностика кандидоза
Молочница во рту у взрослых и детей диагностируется только при сочетании характерных клинических проявлений и положительных дополнительных результатов обследования. При поражении гениталий проводятся соответствующие исследования в кабинете уролога и гинеколога.
Лечение кандидоза
Предлагаем список эффективных препаратов для лечения кандидоза. Рейтинг составлен на основе безопасности лекарственных средств и соотношения цена-качество. Предварительная консультация с врачом – залог скорейшего выздоровления.
№1 – «Флуконазол» (Озон ООО и Оболенское ФП, Россия).
Противогрибковый препарат, которое является селективным ингибитором образования стеролов в клеточных структурах возбудителя. Назначается для проведения системного лечения кандидоза у мужчин и женщин при тяжелых формах микозов.
Производитель: Оболенское ФП, Россия
№2 – «Мирамистин» (Инфамед, Россия).
Антисептический раствор для местного применения. Обладает широким спектром действия, подавляя госпитальные штаммы, устойчивые к антибиотикам. Выпускается во флаконах по 50, 150 и 500 мл.
Производитель: Инфамед ООО, Россия
№3 – «Пимафуцин» (Astellas Pharma Inc., Нидерланды).
Вагинальные суппозитории (макролидный антибиотик), обладающие противогрибковым действием. Назначается в гинекологии для местного применения.
Производитель: Astellas Pharma Inc. [Астеллас Фарма], Нидерланды
№4 – «Флюкостат» (Фармстандарт-Лексредства, Россия).
Противогрибковый препарат на основе флуконазола. Назначается при осложненных или генерализованных формах заболевания, преимущественно для лечения кандидоза кишечника. Выпускается в упаковке по 1, 2 и 7 (производитель: Вертекс, Россия) капсул.
Производитель: Фармстандарт-Лексредства, Россия
№5 – «Экзодерил» (Sandoz, Австрия).
Раствор для наружного применения на основе нафтифина гидрохлорида. Эффективен против грамположительных и грамотрицательных микроорганизмов, вызывающих бактериальные инфекции.
Производитель: Sandoz [Сандоз], Австрия
№6 – «Дифлюкан» (Pfizer, Франция).
Противогрибковые капсулы, разработанные на основе флуконазола. Триазольное средство обладает высокой активностью против большинства возбудителей грибковых инфекций.
Производитель: Pfizer [Пфайзер], Франция
№7 – «Микодерил» (ФармЛек, Россия).
Противогрибковый раствор, содержащий нафтифина гидрохлорид. Используется для лечения кандидоза кожи, слизистых и ротовой полости
Производитель: Фармстандарт-Лексредства, Россия
№8 – «Ламизил» (Novartis Pharma, Швейцария).
Крем для наружного применения на основе тербинафина гидрохлорида. Назначается при дрожжевых инфекциях кожи, паховых складок и разноцветного лишая.
Производитель: Novartis Pharma [Новартис Фарма], Швейцария
Профилактика развития кандидоза
Зуд при молочнице
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Одной из наиболее распространенных жалоб, с которыми приходится сталкиваться гинекологам, является зуд при молочнице. Это весьма неприятное явление, которое вызывает дискомфорт, раздражение, покраснение в области гениталий и довольно сложно поддается лечению. Тем не менее, бороться с этой проблемой не только можно, но и нужно.
Может ли быть зуд при молочнице?
Зуд довольно часто сопровождает молочницу. Это обусловлено тем, что во время молочницы происходит раздражение слизистой оболочки, что и приводит к покраснению, зуду, появлению неприятного запаха. Молочница чаще всего поражает женщин, поскольку этому способствуют особенности анатомического строения женских половых органов, а также некоторые физиологические особенности организма.
Зуд обусловлен обильными выделениями, интенсивным развитием грибковой и бактериальной инфекции, которая прогрессирует на фоне сниженного иммунитета, развития воспалительного процесса, который сопровождает молочницу.

Причины зуда при молочнице
Основной причиной развития молочницы, и соответственно, зуда, является развитие грибковой инфекции. Именно она выступает в качестве основного этиологического фактора, который и запускает воспалительный процесс. Грибковая инфекция обычно развивается на фоне сниженного иммунитета и нарушенного микробиоценоза.
Так, дисбактериоз выступает в качестве одного из факторов, который нарушает состояние слизистой оболочки и микрофлоры. Дисбактериоз может возникать в том случае, если представители нормальной микрофлоры гибнут, а их место занимают представители патогенной и условно-патогенной микрофлоры.
Антибиотикотерапия, химиотерапия может стать тем фактором, который выступает в качестве пускового механизма, способствующего развитию нарушений микрофлоры. Также причиной может стать нарушение нормального состояния эндокринной системы, нарушение гормонального фона, снижение состояния иммунной системы.
Чаще всего молочница, и зуд, как один из ее симптомов, чаще всего бывает у женщин. Это обусловлено анатомо-физиологическими особенностями женского организма, особенностями иммунитета, гормональным фоном женского организма. У мужчин молочница наблюдается намного реже. При этом необходимо учитывать, что микрофлора динамична и изменчива, поскольку вагинальная микрофлора в большинстве своем определяется гормональным фоном организма женщины. Характер микрофлоры меняется и во многом зависит от состояния организма. Это обеспечивает селективные преимущества в биотопе различным формам микроорганизмов, которые на данный момент являются более адаптированными.
Основа биотопа женской половой системы представлена вагинальными биовариантами сахаролитических микроорганизмов, объединенных под понятием «Додерлейн». При развитии этих микроорганизмов образуется большое количество молочной кислоты. Такая среда предотвращает колонизацию биотопа кислоточувствительными микроорганизмами, поэтому видовой состав биоценоза достаточно однообразен. В основном в состав вагинальной микрофлоры входят молочнокислые лактобактерии.
Они являются основой вагинальной микрофлоры и составляют до 97%.
В силу различных причин, таких как лечение антибиотиками, длительные простудные и инфекционные заболевания, может происходить нарушение нормальной микрофлоры. В результате снижается количество лактобацилл, а их место занимают другие организмы, которые являются патогенными или условно-патогенными. Они и могут вызывать заболевание. Достаточно часто именно грибковая инфекция становится причиной развития молочницы, появления зуда.

Факторы риска
В группу риска попадают люди, которые страдают частыми простудными и инфекционными заболеваниями. Также существенно повышается вероятность появления молочницы у людей, которые принимают антибиотики, получают химиотерапию, принимают некоторые лекарственные препараты.
Также рискуют люди, у которых снижен иммунитет, которые имеют нарушения гормонального фона, дисбактериоз. Также повышается риск у людей, которые неправильно питаются, отличаются недостатком витамин, микроэлементов. Частая смена половых партнеров, наличие половых инфекций, нарушение состояния слизистых оболочек, наличие активных и скрытых инфекций, иммунодефициты также способствуют появлению молочницы. Аллергия может вызвать зуд.

Патогенез
В основе патогенеза лежит нарушение нормальной микрофлоры, нарушение иммунитета, нарушение нормального состояния слизистых оболочек половых органов. В результате происходит нарушение синтеза иммуноглобулинов. Происходит снижение количества микрофлоры: снижается количество нормальной флоры и существенно возрастает количество условно-патогенной и патогенной флоры. Это приводит к развитию воспалительного процесса, прогрессированию нарушений микрофлоры.

Симптомы
Зуд, как правило, можно охарактеризовать как жгучий. При этом возникает также жжение, покраснение. Особенно усиливается зуд в ночное время. Вечером он становится сильнее, к утру, как правило, снижается. Также зуд становится легче после того, как промыть промежность теплой водой с мылом. Лучше использовать обычное туалетное мыло без ароматизаторов и красителей. Хорошо подходит детское мыло.
Зуд и жжение при молочнице, нестерпимый зуд при молочнице
Это довольно распространенное явление, которое сопровождает молочницу, особенно на поздних стадиях. Необходимо отметить, что зуд и жжение усиливается в ночное время. Нестерпимый зуд отмечается в том случае, если появилась грибковая инфекция и степень инвазии достаточно высокая.
Зуд вызван нарушениями микрофлоры. Так, в качестве основы должны быть представлены бифидобактерии и лактобациллы. Они формируют основную, нормальную микрофлору. Есть также факультативная микрофлора, которая представлена условно-патогенными формами. Уровень их не должен достигать 3-4 %. Во влагалище находится до 20 видов условных патогенов, активизирующихся при снижении иммунитета, и соответственно, становятся причиной развития дисбактериоза.
Зуд появляется в том случае, если возрастает количество таких микроорганизмов, как эубактерии, клостридии, пептококки, велионелла. Зуд, как правило, развивается в том случае, если их количество превышает 104 КОЕ/мл. В норме количество этих микроорганизмов не должно превышать 103 КОЕ/мл.
Сильный зуд при молочнице
Молочница может сопровождаться сильным зудом, особенно в том случае, если причиной развития воспалительного и инфекционного процесса стала грибковая инфекция. Для развития грибковой инфекции создаются оптимальные условия: своеобразная среда, которая и вызывает у человека раздражение и зуд. Также на слизистых оболочках содержатся продукты метаболизма микроорганизмов, а также токсины, которые вызывают интоксикацию.
Зуд половых губ и во влагалище при молочнице
Молочница часто сопровождается зудом половых органов. Это вызвано воспалительным процессом, нарушением нормальной микрофлоры, присоединением инфекции. Довольно часто этиологическим фактором является грибковая инфекция. Требуется лечение, комплексная диагностика. Чаще всего проводят бактериологическое исследование, вирусологические тесты. Часто применяют гомеопатические средства.
Молочница часто сопровождается зудом и воспалительным процессом. При этом зуд развивается на фоне дисбактериоза, нарушений иммунной системы, нарушений гормонального фона. Избавиться от зуда можно, применяя различные наружные средства, а также внутренние средства. При этом необходимо комплексное лечение, которое включает медикаментозное лечение, народные средства, гомеопатию, а также физиотерапевтические процедуры, массаж, лечебную физкультуру. Хорошо помогают средства релаксации. Для восстановления требуется полноценное питание.
Зуд заднего прохода при молочнице
Зуд возникает в том случае, если инфекция прогрессирует, и произошло ее распространение из влагалища и зоны гениталий в область заднего прохода. При этом развивается воспалительный процесс. Восходящим путем инфекция может подниматься вверх, поэтому в качестве осложнения может развиться воспаление кишечника. При появлении зуда в заднем проходе необходимо обратиться к проктологу, который назначит необходимое лечение. Также необходимо параллельно лечиться у гинеколога, что позволит быстро купировать воспаление. Эффективными средствами являются противогрибковые препараты. Наиболее известным препаратом является флюконазол или флюконазе.
Зуд и отек при молочнице
Отек на фоне молочницы и зуда развивается редко, тем не менее, такое явление не исключено. Причиной отека может стать воспалительная реакция, неправильно подобранный лекарственный препарат, негативная реакция на бактериальные и противогрибковые инфекции. При сильном отеке подключается антигистаминная и противоаллергическая терапия.
Молочница и зуд при беременности
Молочница часто сопровождает беременность. Каждая вторая женщина во время беременности сталкивается с этой проблемой. Это обусловлено естественными анатомо-физиологическими механизмами, которые развиваются на фоне беременности. В основе патогенеза лежит нарушение состояния слизистой оболочки, изменения гормонального фона, снижение иммунитета. Благодаря «эстрогенному взрыву», беременность является оптимальным периодом для формирования флоры влагалища – лактобактерий, бифидо- и пропионебактерий. По имеющимся данным, наиболее благоприятным является третий триместр беременности.
Все это приводит к тому, что нарушается естественная микрофлора урогенитального тракта, снижаются защитные и компенсаторные возможности микрофлоры влагалища. В результате развивается грибковая и бактериальная инфекция, начинается воспалительный процесс. Сильное воспаление, как правило, сопровождается зудом. Чем сильнее зуд, тем сильнее развивается воспалительный процесс.
Обычно в таком случае требуется диагностика, по результатам которой и назначается соответствующее лечение. Анализ микрофлоры при беременности очень важен, поскольку именно от женщины зависит, какой будет микрофлора будущего ребенка. Микроорганизмы, содержащиеся во влагалище и родовых путях, обсеменяют кожные покровы ребенка в момент рождения, и являются его первичной микрофлорой, на базе которой и формируется дальнейший микробиоценоз.
Поэтому молочницу нужно обязательно лечить. До родов необходимо избавиться от молочницы. Чаще всего назначают антибактериальную, или противогрибковую терапию. Может потребоваться иммуностимулирующая терапия. Препараты должен подбирать врач, необходимо соблюдать осторожность, поскольку препарат может нанести вред не только матери, но и ребенку.
Зуд при молочнице без выделений
Молочница, сопровождающаяся зудом и не имеющая выделений, встречается значительно реже. Подобная картина наблюдается у женщин репродуктивного возраста. Определить ее можно, основываясь на результатах исследований. Целесообразно провести бактериологический посев, исследование на дисбактериоз. Эти результаты позволят определить количественные и качественные показатели микроорганизмов, и подобрать оптимальное лечение в необходимой концентрации.
Причиной чаще всего является общее нарушение микрофлоры, на фоне которого возрастает число условно-патогенной флоры, в частности, количество грибков группы Кандида. Количественный и качественный анализ можно получить скрининговым методом, например методом фемофлор скрин. При помощи этого метода можно диагностировать наличие, степень тяжести и характер дисбаланса в микрофлоре. Анализ имеет определенные показания, в частности, нужно проводить при планировании беременности, при невозможности забеременеть, многократных выкидышах, невынашивании, перед планируемыми хирургическими вмешательствами гинекологического профиля. Исследование проводится и для профилактики с целью своевременного выявления и коррекции нарушений нормального микробиоценоза.
Материалом исследования служит соскоб эпителиальных клеток из влагалища, уретры, цервикального канала. Оптимальным вариантом для женщин является фемофлор 8, 16, а также фемофлор скрин. Многие специалисты выбирают именно фемофлор скрин, поскольку этот метод является универсальным, и позволяет выявить одновременно существующие нарушения микробиоценоза, а также определить ИППП (при их наличии). В соответствии с результатами этого анализа назначается соответствующее лечение, которое поможет устранить зуд при молочнице, и другие симптомы.
Через сколько проходит зуд при молочнице?
Продолжительность заболевания зависит от того, какой иммунитет у человека, каково его состояние микрофлоры. Также определенную роль играет эффективность терапии, правильность подбора препаратов. Если применять антибактериальную терапию, или противогрибковые средства, может потребоваться от 1 до 14 дней, в зависимости от тяжести состояния.
Так, флюконазол можно принимать курсом от 1 до 3 дней.
При легкой форме заболевания, или для профилактики зуда достаточно одной таблетки. Более тяжелая форма требует от 3 до 5 дней. Если заболевание протекает тяжело, либо прогрессирует, может потребоваться 2 курса, с промежутками в 3-7 дней. Может потребоваться от 10 до 14 дней. Если применять местные противовоспалительные средства, кур лечения может ускориться.
Что такое вагинальный кандидоз (молочница)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Соснина А. С., гинеколога со стажем в 14 лет.
Определение болезни. Причины заболевания
Краткое содержание статьи — в видео:
Candida — это условно-патогенные микроорганизмы, факультативные анаэробы (организмы, способные жить как в присутствии кислорода, так и без него). Они обладают тропизмом — направлением роста на клетки богатые гликогеном, в частности клетки слизистой оболочки влагалища. Самый распространённый вид возбудителя, который встречается в 70—90 % случаев, — Candida albicans.
В последние годы растёт заболеваемость кандидозом, вызванным другими представителями рода Candida. Наиболее часто выявляются:
Частота кандидозного вагинита среди инфекционных заболеваний влагалища и вульвы составляет 30—45 %. Патология занимает второе место среди всех инфекционных заболеваний влагалища и является крайне распространённым поводом для обращения женщин за медицинской помощью. По данным J. S. Bingham (1999):
Кандидозный вагинит редко наблюдается в постменопаузе, за исключением тех пациенток, которые получают гормональную заместительную терапию.
Предрасполагающими факторами заболевания являются:
Заболевание, как правило, не передаётся половым путём, но установлено, что оно связано с характером половых контактов: анально-вагинальным и орогенитальным. Также не исключается вероятность развития кандидозного баланопостита у половых партнёров пациенток с вагинальным кандидозом.
Симптомы вагинального кандидоза
Основные симптомы при вагинальном кандидозе:
В целом симптомы вагинального кандидоза нарастают перед менструацией. При беременности проявление болезни также усугубляется, это связано со снижением иммунитета у беременных женщин.
Объективные признаки вагинального кандидоза:
Патогенез вагинального кандидоза
Основные этапы патогенеза:
При вагинальном кандидозе воспаление происходит в верхних слоях эпителия влагалища. Причина состоит в том, что поддерживается динамическое равновесие между грибом, который не может проникнуть в более глубокие слои, и организмом, который сдерживает его распространение. Соответственно инфекция может долго развиваться в одном месте, проявляясь творожистыми выделениями из влагалища. Обострение заболевания происходит при сдвиге равновесия между развитием грибов и защитными силами организма.
Классификация и стадии развития вагинального кандидоза
По классификации, предложенной D.A. Eschenbach, вагинальный кандидоз подразделяют на два типа:
У женщин различают три формы заболевания:
Для острой формы вагинального кандидоза характерны выраженные симптомы: обильные выделения из влагалища, жжение и зуд во влагалище и наружных половых органах. На фоне таких симптомов нередко снижается трудоспособность пациентки и развиваются неврозы. Острая форма вагинального кандидоза встречается наиболее часто и формируется в результате увеличения количества грибов рода Candida во влагалище на фоне снижения иммунитета пациентки.
Неосложнённая форма заболевания предполагает впервые выявленный или возникающий менее четырёх раз в год вагинальный кандидоз с умеренными проявлениями вагинита у пациенток без сопутствующих факторов риска (сахарный диабет, приём глюкокортикоидов, цитостатиков и др.).
Осложнения вагинального кандидоза
К осложнениям вагинального кандидоза у женщин относятся:
Стеноз влагалища развивается при воспалении стенок влагалища. При этом просвет влагалища сужается, а стенки влагалища становятся плохо растяжимы. Пациентки испытывают боль при половом акте.
Уретрит — воспаление слизистой мочеиспускательного канала. Проявляется болезненным мочеиспусканием, чувством жжения в области уретры, выделением с мочой крови или гноя, дискомфортом при соприкосновении с бельём, слипанием краёв уретры, покраснением области вокруг мочеиспускательного канала.
Цистит — воспаление мочевого пузыря. Патология возникает при попадании возбудителя восходящим путём через уретру в мочевой пузырь. Симптомы цистита схожи с симптомами уретрита, однако есть некоторые отличия: частые позывы к мочеиспусканию при небольшом количестве мочи, чувство неполного опорожнения мочевого пузыря, боль, резь в конце мочеиспускания, помутнение мочи, повышение температуры тела, боли внизу живота.
На фоне вагинального кандидоза возрастает частота осложнений при беременности, а также увеличивается риск инфицирования плода.
Кандидоз плода может вызвать его внутриутробную гибель или приводить к преждевременным родам. После родов у женщин возможно развитие кандидозного эндометрита — воспалительного процесса в тканях, выстилающих внутреннюю полость матки.
Диагностика вагинального кандидоза
Диагностика вагинального кандидоза основывается на характерных жалобах пациентки, данных анамнеза, клинических проявлениях, выявленных при гинекологическом осмотре. В зеркалах видна гиперемия, отёк слизистой, белые налёты на стенках влагалища.
Независимо от этих признаков, подтверждение диагноза должно основываться на лабораторных данных:
Дифференциальную диагностику проводят со следующими заболеваниями:
Лечение вагинального кандидоза
Существуют различные группы препаратов для лечения вагинального кандидоза:
При лечении острых форм вагинального кандидоза назначают местное лечение. Препарат не всасывается в системный кровоток, а действует в области влагалища и слизистой. Примеры схем лечения:
При хроническом кандидозе наряду с местным лечением применяют системные антимикотики:
При рецидивирующей форме заболевания (более четырёх эпизодов в год) применяют схему:
Для купирования рецидивов препарат применяют в дозировке 150 мг один раз в неделю в течение шести месяцев.
В последние годы всё больше исследуется способность C. albicans формировать биоплёнки — вещества на поверхности колонии микроорганизмов, которые служат барьером для проникновения лекарственных средств и обеспечивают выживание. Основным полисахаридом, определяющим развитие резистентности к антибиотикам, является глюкан. Его рассматривают как одну из причин формирования резистентности к антимикотическим препаратам. Этим объясняется отсутствие эффекта при лечении у некоторых больных. Таким пациенткам можно порекомендовать препарат фентиконазол 600 мг в сутки с интервалом в три дня. Лекарство отличается от других способностью преодолевать биоплёнки, тем самым повышая эффективность лечения при резистентности к другим препаратам.
Прогноз. Профилактика
При своевременном обращении пациентки к врачу, лабораторном обследовании и отсутствии самолечения прогноз благоприятный. Самолечение опасно из-за риска рецидива заболевания, его хронизации и возникновения резистентности к препарату, неверно выбранному пациенткой или при неадекватной дозе.
Для профилактики кандидозного вагинита рекомендуется:
Кандидоз: симптомы и схема лечения
Кандидоз – инфекционное заболевание, вызванное дрожжеподобными грибами, принадлежащими к роду Candida. Кандида входит в нормальную микробную флору организма даже у совершенно здоровых людей и размножается, не причиняя никакого вреда. При появлении благоприятных условий грибок начинает размножаться и провоцирует развитие различных нарушений.
Кандидоз включает в себя различные типы инфекций, начиная от самого поверхностного и заканчивая системным уровнем. Поверхностные инфекции, вызванные Candida, ответственны за местное воспаление, которое часто связано с сильным дискомфортом. Редкие, но более опасные системные инфекции, которые могут стать причиной таких осложнений, как абсцессы легких, эндокардит или менингит.
Виды кандидоза
Защитные функции организма, естественная микрофлора кишечника и влагалища в норме ингибируют рост Candida albicans. Как правило, при этом не возникает неприятных симптомов, которые указывают на его присутствие в организме. Грибок активизируется, когда сопротивление организма снижается.
Таблица – Виды кандидоза, причины и симптомы
незащищенные половые акты;
использование полотенец или белья инфицированного человека;
дисбаланс вагинальной или кишечной бактериальной флоры;
мытье интимных мест агрессивными средствами;
использование слишком плотного или нейлонового нижнего белья;
Признаки вагинального кандидоза заключаются в появлении сильного зуда на слизистой оболочке половых органов, раздражения и отека, жжения при мочеиспускании. Также появляется дискомфорт при половых актах.
Возникает как острое или хроническое воспаление и приводит к частым рецидивам. Причинные факторы заключаются в нерациональном применении антибактериальных препаратов и патологическое течение новорожденного периода. Симптомы молочницы во рту у ребенка могут появиться на фоне кишечных инфекций, снижения иммунитета и травмы слизистой оболочки.
Симптомы орального кандидоза заключаются в появлении налета на слизистой оболочке ротовой полости, а также в покраснении и отеке задней части языка. В запущенных случаях наблюдается покраснение и инфильтрация губ, наличие эрозий и сильная боль. Мелкие трещины покрываются серо-белой пленкой.
признаки тяжелой интоксикации;
повышение температуры тела;
сильные боли в животе;
жидкий стул с примесями крови.
Диагностика кандидоза
Молочница во рту у взрослых и детей диагностируется только при сочетании характерных клинических проявлений и положительных дополнительных результатов обследования. При поражении гениталий проводятся соответствующие исследования в кабинете уролога и гинеколога.
Лечение кандидоза
Предлагаем список эффективных препаратов для лечения кандидоза. Рейтинг составлен на основе безопасности лекарственных средств и соотношения цена-качество. Предварительная консультация с врачом – залог скорейшего выздоровления.
№1 – «Флуконазол» (Озон ООО и Оболенское ФП, Россия).
Противогрибковый препарат, которое является селективным ингибитором образования стеролов в клеточных структурах возбудителя. Назначается для проведения системного лечения кандидоза у мужчин и женщин при тяжелых формах микозов.
Производитель: Оболенское ФП, Россия
№2 – «Мирамистин» (Инфамед, Россия).
Антисептический раствор для местного применения. Обладает широким спектром действия, подавляя госпитальные штаммы, устойчивые к антибиотикам. Выпускается во флаконах по 50, 150 и 500 мл.
Производитель: Инфамед ООО, Россия
№3 – «Пимафуцин» (Astellas Pharma Inc., Нидерланды).
Вагинальные суппозитории (макролидный антибиотик), обладающие противогрибковым действием. Назначается в гинекологии для местного применения.
Производитель: Astellas Pharma Inc. [Астеллас Фарма], Нидерланды
№4 – «Флюкостат» (Фармстандарт-Лексредства, Россия).
Противогрибковый препарат на основе флуконазола. Назначается при осложненных или генерализованных формах заболевания, преимущественно для лечения кандидоза кишечника. Выпускается в упаковке по 1, 2 и 7 (производитель: Вертекс, Россия) капсул.
Производитель: Фармстандарт-Лексредства, Россия
№5 – «Экзодерил» (Sandoz, Австрия).
Раствор для наружного применения на основе нафтифина гидрохлорида. Эффективен против грамположительных и грамотрицательных микроорганизмов, вызывающих бактериальные инфекции.
Производитель: Sandoz [Сандоз], Австрия
№6 – «Дифлюкан» (Pfizer, Франция).
Противогрибковые капсулы, разработанные на основе флуконазола. Триазольное средство обладает высокой активностью против большинства возбудителей грибковых инфекций.
Производитель: Pfizer [Пфайзер], Франция
№7 – «Микодерил» (ФармЛек, Россия).
Противогрибковый раствор, содержащий нафтифина гидрохлорид. Используется для лечения кандидоза кожи, слизистых и ротовой полости
Производитель: Фармстандарт-Лексредства, Россия
№8 – «Ламизил» (Novartis Pharma, Швейцария).
Крем для наружного применения на основе тербинафина гидрохлорида. Назначается при дрожжевых инфекциях кожи, паховых складок и разноцветного лишая.
Производитель: Novartis Pharma [Новартис Фарма], Швейцария
Профилактика развития кандидоза
Зуд при молочнице
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Одной из наиболее распространенных жалоб, с которыми приходится сталкиваться гинекологам, является зуд при молочнице. Это весьма неприятное явление, которое вызывает дискомфорт, раздражение, покраснение в области гениталий и довольно сложно поддается лечению. Тем не менее, бороться с этой проблемой не только можно, но и нужно.
Может ли быть зуд при молочнице?
Зуд довольно часто сопровождает молочницу. Это обусловлено тем, что во время молочницы происходит раздражение слизистой оболочки, что и приводит к покраснению, зуду, появлению неприятного запаха. Молочница чаще всего поражает женщин, поскольку этому способствуют особенности анатомического строения женских половых органов, а также некоторые физиологические особенности организма.
Зуд обусловлен обильными выделениями, интенсивным развитием грибковой и бактериальной инфекции, которая прогрессирует на фоне сниженного иммунитета, развития воспалительного процесса, который сопровождает молочницу.

Причины зуда при молочнице
Основной причиной развития молочницы, и соответственно, зуда, является развитие грибковой инфекции. Именно она выступает в качестве основного этиологического фактора, который и запускает воспалительный процесс. Грибковая инфекция обычно развивается на фоне сниженного иммунитета и нарушенного микробиоценоза.
Так, дисбактериоз выступает в качестве одного из факторов, который нарушает состояние слизистой оболочки и микрофлоры. Дисбактериоз может возникать в том случае, если представители нормальной микрофлоры гибнут, а их место занимают представители патогенной и условно-патогенной микрофлоры.
Антибиотикотерапия, химиотерапия может стать тем фактором, который выступает в качестве пускового механизма, способствующего развитию нарушений микрофлоры. Также причиной может стать нарушение нормального состояния эндокринной системы, нарушение гормонального фона, снижение состояния иммунной системы.
Чаще всего молочница, и зуд, как один из ее симптомов, чаще всего бывает у женщин. Это обусловлено анатомо-физиологическими особенностями женского организма, особенностями иммунитета, гормональным фоном женского организма. У мужчин молочница наблюдается намного реже. При этом необходимо учитывать, что микрофлора динамична и изменчива, поскольку вагинальная микрофлора в большинстве своем определяется гормональным фоном организма женщины. Характер микрофлоры меняется и во многом зависит от состояния организма. Это обеспечивает селективные преимущества в биотопе различным формам микроорганизмов, которые на данный момент являются более адаптированными.
Основа биотопа женской половой системы представлена вагинальными биовариантами сахаролитических микроорганизмов, объединенных под понятием «Додерлейн». При развитии этих микроорганизмов образуется большое количество молочной кислоты. Такая среда предотвращает колонизацию биотопа кислоточувствительными микроорганизмами, поэтому видовой состав биоценоза достаточно однообразен. В основном в состав вагинальной микрофлоры входят молочнокислые лактобактерии.
Они являются основой вагинальной микрофлоры и составляют до 97%.
В силу различных причин, таких как лечение антибиотиками, длительные простудные и инфекционные заболевания, может происходить нарушение нормальной микрофлоры. В результате снижается количество лактобацилл, а их место занимают другие организмы, которые являются патогенными или условно-патогенными. Они и могут вызывать заболевание. Достаточно часто именно грибковая инфекция становится причиной развития молочницы, появления зуда.

Факторы риска
В группу риска попадают люди, которые страдают частыми простудными и инфекционными заболеваниями. Также существенно повышается вероятность появления молочницы у людей, которые принимают антибиотики, получают химиотерапию, принимают некоторые лекарственные препараты.
Также рискуют люди, у которых снижен иммунитет, которые имеют нарушения гормонального фона, дисбактериоз. Также повышается риск у людей, которые неправильно питаются, отличаются недостатком витамин, микроэлементов. Частая смена половых партнеров, наличие половых инфекций, нарушение состояния слизистых оболочек, наличие активных и скрытых инфекций, иммунодефициты также способствуют появлению молочницы. Аллергия может вызвать зуд.

Патогенез
В основе патогенеза лежит нарушение нормальной микрофлоры, нарушение иммунитета, нарушение нормального состояния слизистых оболочек половых органов. В результате происходит нарушение синтеза иммуноглобулинов. Происходит снижение количества микрофлоры: снижается количество нормальной флоры и существенно возрастает количество условно-патогенной и патогенной флоры. Это приводит к развитию воспалительного процесса, прогрессированию нарушений микрофлоры.

Симптомы
Зуд, как правило, можно охарактеризовать как жгучий. При этом возникает также жжение, покраснение. Особенно усиливается зуд в ночное время. Вечером он становится сильнее, к утру, как правило, снижается. Также зуд становится легче после того, как промыть промежность теплой водой с мылом. Лучше использовать обычное туалетное мыло без ароматизаторов и красителей. Хорошо подходит детское мыло.
Зуд и жжение при молочнице, нестерпимый зуд при молочнице
Это довольно распространенное явление, которое сопровождает молочницу, особенно на поздних стадиях. Необходимо отметить, что зуд и жжение усиливается в ночное время. Нестерпимый зуд отмечается в том случае, если появилась грибковая инфекция и степень инвазии достаточно высокая.
Зуд вызван нарушениями микрофлоры. Так, в качестве основы должны быть представлены бифидобактерии и лактобациллы. Они формируют основную, нормальную микрофлору. Есть также факультативная микрофлора, которая представлена условно-патогенными формами. Уровень их не должен достигать 3-4 %. Во влагалище находится до 20 видов условных патогенов, активизирующихся при снижении иммунитета, и соответственно, становятся причиной развития дисбактериоза.
Зуд появляется в том случае, если возрастает количество таких микроорганизмов, как эубактерии, клостридии, пептококки, велионелла. Зуд, как правило, развивается в том случае, если их количество превышает 104 КОЕ/мл. В норме количество этих микроорганизмов не должно превышать 103 КОЕ/мл.
Сильный зуд при молочнице
Молочница может сопровождаться сильным зудом, особенно в том случае, если причиной развития воспалительного и инфекционного процесса стала грибковая инфекция. Для развития грибковой инфекции создаются оптимальные условия: своеобразная среда, которая и вызывает у человека раздражение и зуд. Также на слизистых оболочках содержатся продукты метаболизма микроорганизмов, а также токсины, которые вызывают интоксикацию.
Зуд половых губ и во влагалище при молочнице
Молочница часто сопровождается зудом половых органов. Это вызвано воспалительным процессом, нарушением нормальной микрофлоры, присоединением инфекции. Довольно часто этиологическим фактором является грибковая инфекция. Требуется лечение, комплексная диагностика. Чаще всего проводят бактериологическое исследование, вирусологические тесты. Часто применяют гомеопатические средства.
Молочница часто сопровождается зудом и воспалительным процессом. При этом зуд развивается на фоне дисбактериоза, нарушений иммунной системы, нарушений гормонального фона. Избавиться от зуда можно, применяя различные наружные средства, а также внутренние средства. При этом необходимо комплексное лечение, которое включает медикаментозное лечение, народные средства, гомеопатию, а также физиотерапевтические процедуры, массаж, лечебную физкультуру. Хорошо помогают средства релаксации. Для восстановления требуется полноценное питание.
Зуд заднего прохода при молочнице
Зуд возникает в том случае, если инфекция прогрессирует, и произошло ее распространение из влагалища и зоны гениталий в область заднего прохода. При этом развивается воспалительный процесс. Восходящим путем инфекция может подниматься вверх, поэтому в качестве осложнения может развиться воспаление кишечника. При появлении зуда в заднем проходе необходимо обратиться к проктологу, который назначит необходимое лечение. Также необходимо параллельно лечиться у гинеколога, что позволит быстро купировать воспаление. Эффективными средствами являются противогрибковые препараты. Наиболее известным препаратом является флюконазол или флюконазе.
Зуд и отек при молочнице
Отек на фоне молочницы и зуда развивается редко, тем не менее, такое явление не исключено. Причиной отека может стать воспалительная реакция, неправильно подобранный лекарственный препарат, негативная реакция на бактериальные и противогрибковые инфекции. При сильном отеке подключается антигистаминная и противоаллергическая терапия.
Молочница и зуд при беременности
Молочница часто сопровождает беременность. Каждая вторая женщина во время беременности сталкивается с этой проблемой. Это обусловлено естественными анатомо-физиологическими механизмами, которые развиваются на фоне беременности. В основе патогенеза лежит нарушение состояния слизистой оболочки, изменения гормонального фона, снижение иммунитета. Благодаря «эстрогенному взрыву», беременность является оптимальным периодом для формирования флоры влагалища – лактобактерий, бифидо- и пропионебактерий. По имеющимся данным, наиболее благоприятным является третий триместр беременности.
Все это приводит к тому, что нарушается естественная микрофлора урогенитального тракта, снижаются защитные и компенсаторные возможности микрофлоры влагалища. В результате развивается грибковая и бактериальная инфекция, начинается воспалительный процесс. Сильное воспаление, как правило, сопровождается зудом. Чем сильнее зуд, тем сильнее развивается воспалительный процесс.
Обычно в таком случае требуется диагностика, по результатам которой и назначается соответствующее лечение. Анализ микрофлоры при беременности очень важен, поскольку именно от женщины зависит, какой будет микрофлора будущего ребенка. Микроорганизмы, содержащиеся во влагалище и родовых путях, обсеменяют кожные покровы ребенка в момент рождения, и являются его первичной микрофлорой, на базе которой и формируется дальнейший микробиоценоз.
Поэтому молочницу нужно обязательно лечить. До родов необходимо избавиться от молочницы. Чаще всего назначают антибактериальную, или противогрибковую терапию. Может потребоваться иммуностимулирующая терапия. Препараты должен подбирать врач, необходимо соблюдать осторожность, поскольку препарат может нанести вред не только матери, но и ребенку.
Зуд при молочнице без выделений
Молочница, сопровождающаяся зудом и не имеющая выделений, встречается значительно реже. Подобная картина наблюдается у женщин репродуктивного возраста. Определить ее можно, основываясь на результатах исследований. Целесообразно провести бактериологический посев, исследование на дисбактериоз. Эти результаты позволят определить количественные и качественные показатели микроорганизмов, и подобрать оптимальное лечение в необходимой концентрации.
Причиной чаще всего является общее нарушение микрофлоры, на фоне которого возрастает число условно-патогенной флоры, в частности, количество грибков группы Кандида. Количественный и качественный анализ можно получить скрининговым методом, например методом фемофлор скрин. При помощи этого метода можно диагностировать наличие, степень тяжести и характер дисбаланса в микрофлоре. Анализ имеет определенные показания, в частности, нужно проводить при планировании беременности, при невозможности забеременеть, многократных выкидышах, невынашивании, перед планируемыми хирургическими вмешательствами гинекологического профиля. Исследование проводится и для профилактики с целью своевременного выявления и коррекции нарушений нормального микробиоценоза.
Материалом исследования служит соскоб эпителиальных клеток из влагалища, уретры, цервикального канала. Оптимальным вариантом для женщин является фемофлор 8, 16, а также фемофлор скрин. Многие специалисты выбирают именно фемофлор скрин, поскольку этот метод является универсальным, и позволяет выявить одновременно существующие нарушения микробиоценоза, а также определить ИППП (при их наличии). В соответствии с результатами этого анализа назначается соответствующее лечение, которое поможет устранить зуд при молочнице, и другие симптомы.
Через сколько проходит зуд при молочнице?
Продолжительность заболевания зависит от того, какой иммунитет у человека, каково его состояние микрофлоры. Также определенную роль играет эффективность терапии, правильность подбора препаратов. Если применять антибактериальную терапию, или противогрибковые средства, может потребоваться от 1 до 14 дней, в зависимости от тяжести состояния.
Так, флюконазол можно принимать курсом от 1 до 3 дней.
При легкой форме заболевания, или для профилактики зуда достаточно одной таблетки. Более тяжелая форма требует от 3 до 5 дней. Если заболевание протекает тяжело, либо прогрессирует, может потребоваться 2 курса, с промежутками в 3-7 дней. Может потребоваться от 10 до 14 дней. Если применять местные противовоспалительные средства, кур лечения может ускориться.