Чем можно полечить пиелонефрит
Пиелонефрит: симптомы и лечение
Причины возникновения и развития пиелонефрита
Воспаление почек возникает, когда инфекция нижних отделов мочевыводящих путей распространяется вверх и, двигаясь через уретру, доходит до мочевого пузыря, а оттуда – по мочеточникам в почки.
Главная причина пиелонефрита – инфекция в сочетании с нарушенным оттоком мочи. Любая проблема, которая нарушает нормальный отток мочи, увеличивает риск острого пиелонефрита. Например, мочевыводящие пути необычного размера или формы с большей вероятностью могут привести к острому пиелонефриту.
Также локальное переохлаждение поясничной области может вызвать развитие пиелонефрита, даже в отсутствие анатомических особенностей и при нормальном оттоке мочи.
Симптомы пиелонефрита
Острый пиелонефрит
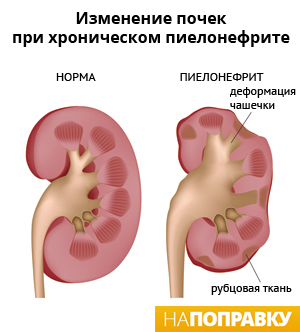
Хронический пиелонефрит
Пациенты с хронической формой заболевания могут испытывать только легкие симптомы или вовсе не испытывать признаков недуга.
Хронический пиелонефрит чаще встречаются у людей с непроходимостью мочевыводящих путей. Она может быть вызвана инфекциями, пузырно-мочеточниковым рефлюксом или анатомическими аномалиями. Хронический пиелонефрит чаще встречается у детей, чем у взрослых.
Гендерные особенности
Кто в группе риска
Диагностика пиелонефрита
Лечение пиелонефрита
Хотя при правильном лечении симптомы могут пройти уже в течение 2–3 дней, курс антибиотиков необходимо завершить до конца, согласно рекомендации врача (обычно лечение длится от 10 до 14 дней). Если прервать курс терапии досрочно, может выработаться резистентность возбудителя заболевания к антибиотику – это затруднит дальнейшее лечение и увеличит риск хронического пиелонефрита.
Лечение хронического пиелонефрита возможно. Оно проводится по принципам терапии острого пиелонефрита, только требует больше времени и усилий. Лечение предусматривает устранение причины, которая привела к застою мочи, восстановление почечного кровообращения, уничтожение патогенной бактерии при помощи антибиотикотерапии, укрепление общего иммунитета. Даже если удается добиться устойчивой ремиссии, может потребоваться поддерживающая прерывистая антибактериальная терапия. Лечение хронического заболевания – серьезный вызов для медиков и долгий путь для пациента, поэтому так важно своевременно обращаться к врачу при первых симптомах недомогания и не тратить драгоценное время на самолечение.
Без должного лечения острый пиелонефрит переходит в хроническую форму. Если инфекция продолжит распространяться, почки могут быть необратимо повреждены. В редких запущенных случаях инфекция может попасть в кровоток. Последствия этого могут быть крайне серьезные, вплоть до сепсиса и бактериального шока.
Пиелонефрит у беременных
Беременность вызывает множество трансформаций в организме, в том числе и физиологические изменения мочевыводящих путей. Повышенный уровень прогестерона (гормона, поддерживающего нормальное течение беременности) и усиленное давление на мочеточники увеличивают риск пиелонефрита.
Пиелонефрит у беременных может потребовать госпитализации в случае, если это состояние угрожает жизни и матери, и ребенка. Также невылеченные инфекции почек у беременных увеличивают риск преждевременных родов, отслойки плаценты, внутриутробного инфицирования плода и поражения его нервной системы. При правильном и своевременном лечении всех этих последствий можно избежать, роды проходят в срок, прогноз благоприятный и для женщины, и для ребенка.
При беременности крайне важно понимать, первый ли это случай заболевания в анамнезе женщины, или болезнь носила хронический характер, а на фоне беременности произошло обострение. Как показывает статистика, первичное воспаление почек у беременных лечится успешно и без осложнений.
Чтобы предотвратить пиелонефрит у беременных, необходимо сдавать анализ на инфекции при планировании беременности. Также проводят посев мочи в начале второго триместра. Раннее обнаружение ИМП может предотвратить инфекцию почек.
Пиелонефрит у детей
Это распространенное заболевание среди детей, занимающее второе место по частоте случаев после ОРВИ.
Основная группа риска среди детей – дети дошкольного возраста. Девочек, в силу анатомических особенностей, болезнь поражает чаще, чем мальчиков.
Самый распространенный возбудитель детского пиелонефрита – кишечная палочка. Кроме нее, в мазках часто обнаруживают протей (простейших), золотистый стафилококк, энтерококки.
Вовремя замеченный острый пиелонефрит у детей полностью вылечивается в большинстве случаев. После полного восстановления в течение трех лет после болезни требуются регулярное обследование (первые три месяца – раз в 10 дней, дальше – ежемесячно) и наблюдение врача. Спустя три года требуется обследование раз в 3 месяца, чтобы не пропустить важную бессимптомную патологию.
Пиелонефрит (инфекция почек)
Обзор
Почечная инфекция – это неприятное и болезненное состояние, которое обычно возникает при попадании бактерий из мочевого пузыря в одну или обе почки. Медицинское название почечной инфекции – пиелонефрит.
В отличие от распространенного заболевания мочевого пузыря- цистита, при котором появляются боли во время мочеиспускания,- это более серьезное состояние.
Несмотря на тяжелое самочувствие, пиелонефрит хорошо поддается лечению на ранних стадиях болезни. Если же почечную инфекцию запустить, болезнь прогрессирует и может привести к необратимому повреждению почек. Обычно симптомы пиелонефрита появляются быстро, в течение нескольких часов. Вы можете почувствовать лихорадку (высокую температуру) и озноб, тошноту, боль в спине или боку.
Мочевыводящие пути состоят из:
Почки – это два бобовидных органа около 10 см в длину. Они расположены позади брюшной полости по бокам от позвоночника. Почки очищают кровь от ненужных продуктов, которые в виде мочи выводятся из организма. Инфекция, развивающаяся в моче-выделительной системе, называется инфекцией моче-выводящих путей. Так как все части моче-выделительной системы связаны между собой, инфекция легко перемещается с одного органа на соседние и быстро распространяется.
Вам следует обратится к врачу, если у вас высокая температура и постоянная боль в области живота, поясницы или половых органов, а также при нарушении мочеиспускания. В большинстве случаев, при пиелонефрите необходимо скорейшее лечение антибиотиками, чтобы не дать инфекции повредить почки или распространиться в кровь. Вам также могут потребоваться обезболивающие.
Если вы страдаете другими заболеваниями или беременны, то есть более подвержены воздействию инфекции, может понадобиться госпитализация в больницу. Там назначают лечение антибиотиками с помощью капельницы (внутривенного капельного введения).
Как правило, антибиотики являются очень эффективным средством борьбы с пиелонефритом и помогают поправиться уже через две недели. В редких случаях пиелонефрит может вызвать осложнения, в том числе: заражение крови (сепсис) и скопление гноя в почке, так называемый абсцесс.
Как правило, причиной пиелонефрита является кишечная палочка (E. coli). Эта бактерия проникает от ануса (отверстия прямой кишки) в уретру (мочеиспускательный канал, по которому выделяется моча), а затем, через мочевой пузырь – в одну или обе почки.
Пиелонефрит встречается относительно редко. В России, среди взрослых, пиелонефритом в среднем заболевает 1 человек из 877 в год. Он может развиться в любом возрасте. Женщины в 6 раз чаще болеют пиелонефритом, чем мужчины, что связано с особенностями анатомии. Уретра у женщин гораздо короче, чем у мужчин, что облегчает бактериям проникновение в почки. Наиболее подвержены заболеванию молодые женщины, ведущие активную половую жизнь, так как частые половые акты увеличивают риск развития пиелонефрита.
Дети младшего возраста тоже оказывают в группе риска по пиелонефриту, в связи с возможными врожденными нарушениями моче-выделительной системы. Так, частой причиной пиелонефрита у маленьких детей является пузырно-мочеточниковый рефлюкс – противоестественный заброс мочи вверх, от мочевого пузыря в мочеточники и почки.
Вы можете снизить риск развития пиелонефрита, не допуская попадания бактерий в ваш мочевой пузырь и уретру. Это может быть достигнуто простыми мерами, такими как обильное питье и соблюдение гигиены половых органов.
Симптомы пиелонефрита
Как правило, симптомы пиелонефрита проявляются быстро, в течение нескольких часов или дней. Наиболее распространенные симптомы:
Если вы страдаете циститом или уретритом (воспалением уретры), могут появиться и дополнительные симптомы:
Дети с пиелонефритом могут иметь дополнительные симптомы, например:
Причины пиелонефрита
Пиелонефрит возникает при заражении бактериями одной или обеих почек. Как правило, эта бактерия – кишечная палочка (E. coli), живущая в кишечнике.
Бактерия проникает через отверстие уретры, а затем движется вверх по моче-выводящим путям в мочевой пузырь и почки. Считается, что в уретру E. coli может случайно попадать из ануса (заднепроходного отверстия). Это возможно при контакте гениталий с использованной туалетной бумагой, а также – во время полового акта.
В редких случаях возможно распространение инфекции в почки через кровь. Тогда источником пиелонефрита может быть бактериальная или грибковая инфекция кожи. Однако такой тип пиелонефрита, как правило, возникает только у людей с ослабленным иммунитетом.
Кто наиболее подвержен пиелонефриту?
Женщины и дети наиболее подвержены развитию пиелонефрита, а также других инфекций моче-выводящих путей, таких как цистит. У женщин уретра расположена ближе к анусу, а также короче, чем у мужчин (у них уретра проходит через половой член), поэтому риск того, что бактерия случайно попадет из ануса в уретру и быстро распространиться к почкам – выше.
Есть и другие факторы, повышающие риск пиелонефрита:
Диагностика пиелонефрита
Чтобы определить, есть ли у вас пиелонефрит, врач расспросит вас о симптомах и недавно перенесенных заболеваниях. Как правило, он также проведет оценку вашего общего состояния, измерив температуру и кровяное давление, а также назначив ряд анализов.
Анализ мочи поможет установить, есть ли у вас инфекция моче-выводящих путей. Анализ заключается в заборе небольшого образца мочи и проверке его на наличие каких-либо бактерий. Однако анализ мочи не сможет показать, находится ли инфекция (если она у вас есть) в ваших почках или в другой части моче-выделительной системы, например, в мочевом пузыре. Чтобы врач смог убедиться, что у вас пиелонефрит, помимо характерных изменений в анализе мочи, у вас должны быть определенные симптомы, такие как высокая температура или боль в боку.
Вас могут направить в больницу для дальнейшего обследования, если:
В больнице, для обследования моче-выделительной системы назначают следующие исследования:
Лечение пиелонефрита
Большинство людей с пиелонефритом могут вылечиться дома с помощью курса антибиотиков и, возможно, обезболивающих препаратов.
Если у вас пиелонефрит, постарайтесь во время мочеиспускания не привставать над унитазом, потому что в таком положении ваш мочевой пузырь может опорожняться не до конца. Также важно употреблять много жидкостей, чтобы избежать обезвоживания и способствовать вымыванию бактерий из ваших почек. Количество выпитой жидкости можно считать достаточным, если вы ходите в туалет чаще обычного, и моча приобрела бледную окраску.
Больше отдыхайте. Пиелонефрит может отнимать у вас все силы, даже если обычно вы не жалуетесь на здоровье. Для того, чтобы полностью поправиться и вернуться на работу, может потребоваться до двух недель.
Если вы лечитесь на дому, скорее всего, вам пропишут курс антибиотиков в виде таблеток или капсул, которые необходимо принимать от одной до двух недель. Существует большое количество антибиотиков, которые используются для лечения инфекций почек. Но только врач может подобрать наиболее эффективный из них в вашем случае.
К распространенным побочным эффектам антибиотиков относится тошнота и понос. Некоторые из антибактериальных препаратов могут снижать эффективность пероральных контрацептивов и контрацептивных пластырей, поэтому на время лечения, вам могут понадобиться другие противозачаточные средства.
Беременным женщинам при развитии пиелонефрита тоже необходим прием антибиотиков. Выбор лекарственного препарата основывается на его эффективности против бактерий, вызвавших почечную инфекцию, и безопасности для плода. Антибиотик и режим его приема должен назначать только врач. Вам должно стать лучше вскоре после начала лечения, и вы должны полностью поправиться примерно через 2 недели. Если спустя 48-72 часа от начала лечения состояние не улучшается, обратитесь к лечащему врачу.
Обезболивающие, такие как парацетамол, должны облегчить боль и снизить температуру. Однако, нестероидные противовоспалительные средства (НПВС), такие как ибупрофен, для этих целей принимать не рекомендуется. Эти препараты могут ухудшить состояние почек при пиелонефрите.
Терапевт может направить вас к узкому специалисту – урологу, если считает, что у вас есть какая-то причина, которая повышает вероятность развития почечных инфекций. Уролог – это хирург, специализирующийся на лечении заболеваний моче-выводящих путей. Обычно, для дополнительного обследования к урологу направляют всех мужчин с пиелонефритом, так как у них это заболевание встречается реже, чем у женщин. Среди женщин к урологу обычно направляют лишь тех, у кого было два или более случаев пиелонефрита.
Дети, страдающие пиелонефритом, должны пройти осмотр у врача, специализирующегося на детских болезнях.
Когда нужна госпитализация при пиелонефрите
В некоторых случаях лечение должно проводиться в больнице, а не на дому. Необходимо лечь в больницу, если:
Большинство детей с пиелонефритом будут проходить лечение в больнице.
Если вас положили в больницу с пиелонефритом, скорее всего, вам поставят капельницу, чтобы ваше тело получало достаточное количество жидкости. Антибиотики также могут подаваться через капельницу. У вас будут регулярно брать кровь и мочу на анализ, чтобы следить за состоянием вашего здоровья и за тем, насколько эффективно антибиотики борются с инфекцией.
Большинство людей хорошо реагируют на лечение. Если не возникает никаких осложнений, человек обычно чувствует себя лучше, и его выписывают через 3-7 дней. После того, как вам перестанут давать антибиотики через капельницу, вам, скорее всего, выпишут таблетки или капсулы.
Осложнения пиелонефрита
В большинстве случаев пиелонефрит успешно лечится без последствий, хотя у некоторых людей возможно развитие осложнений. Повышенный риск осложнений при пиелонефрите возникает, если вы:
Ниже описаны некоторые наиболее распространенные осложнения пиелонефрита.
Абсцесс почек
Абсцесс почек – редкое, но тяжелое осложнение при пиелонефрите. При этом в тканях почки образуется гной. Наибольшему риску образования абсцесса почки подвергаются люди с диабетом. Симптомы абсцесса почки схожи с проявлениями пиелонефрита. Наиболее частыми признаками абсцесса являются:
Абсцессы почек потенциально очень опасны, так как содержащиеся в них бактерии могут распространиться в другие части вашего организма, например, в легкие или кровеносную систему, и могут привести к смерти. Абсцессы, как правило, лечат хирургическим путем. Для этого в почку вводят иглу и через нее удаляют гной из абсцесса.
Заражение крови
Заражение крови (сепсис) – еще одно редкое, но потенциально смертельное осложнение пиелонефрита, связанное с проникновением бактерий из почек в кровь. Когда бактерии попадают в кровь, инфекция может распространиться на любые части вашего тела, в том числе на жизненно важные органы.
Симптомы заражения крови у больного пиелонефритом:
Заражение крови – это неотложное состояние, которое требует госпитализации в отделение интенсивной терапии (реанимацию) и назначения антибиотиков для борьбы с инфекцией. Если вы принимаете определенные препараты для диабетиков, например, метформин или ингибиторы ангиотензинпревращающего фермента, возможно, вам придется приостановить их прием до выздоровления, так как при заражении крови они могут вызвать повреждение почек.
Тяжелая инфекция
Еще одним редким, но потенциально смертельным осложнением при пиелонефрите является заболевание, которое называется эмфизематозный пиелонефрит. Это тяжелая инфекция, при которой происходит быстрое разрушение почечной ткани. Бактерии, вызывающие инфекцию, выделяют газ, который скапливается в почках.
Точная причина эмфизематозного пиелонефрита неизвестна, но почти все случаи этого заболевания зарегистрированы у людей с диабетом. Как правило, для лечения заболевания необходима экстренная операция, в ходе которой удаляется вся поврежденная почка или ее часть. Даже одна здоровая почка после операции обеспечивает полноценную жизнь.
В очень редких случаях пиелонефрит наносит необратимый вред почкам, что заканчивается почечной недостаточностью. При этом состоянии почки полностью прекращают свою работу. Почечная недостаточность – смертельное заболевание, однако жизнь таким больным можно спасти с помощью диализа или пересадки почки.
Пиелонефрит также может вызвать и другие осложнения, в том числе повышенное кровяное давление (гипертония) или преждевременные роды.
Профилактика инфекций почек
Обильное питье, особенно воды, поможет вымывать бактерии из вашего мочевого пузыря и моче-выводящих путей. Клюквенный сок и клюквенный экстракт также могут помочь предотвратить инфекцию моче-выводящих путей.
Однако вам не следует употреблять клюквенный сок или экстракт, если вы принимаете варфарин, препарат против образования тромбов в крови. Клюквенный сок усиливает действие варфарина, что может привести к сильным кровотечениям.
Старайтесь не допускать попадания бактерий в мочеиспускательный канал (уретру):
Запор может повысить риск развития инфекции мочеиспускательного канала, поэтому старайтесь лечить запор сразу при его возникновении. Рекомендуемое лечение запора:
Обратитесь к врачу, если симптомы не проходят после 14 дней (или 7 дней для детей, страдающих запором).
Если у вас часто (больше трех раз в год) развиваются инфекции моче-выделительных путей, воздержитесь от использования покрытых спермицидами презервативов или диафрагм. Спермицид может способствовать росту бактерий. Используйте презервативы со смазкой без спермицидов, так как презервативы совсем без смазки могут вызвать раздражение уретры и сделать ее более уязвимой для инфекции.
К какому врачу обращаться при пиелонефрите?
При подозрении на пиелонефрит обратитесь к врачу общей практики: терапевту или педиатру (для детей). Врач проведет первичное обследование и назначит лечение, а при необходимости, направит вас к специалисту или в больницу.
Если вы уже болели пиелонефритом, вы можете сразу обратиться к урологу. Если требуется госпитализация, найдите достойную урологическую клинику, ознакомившись с отзывами о ней. С помощью сервиса НаПоправку вы можете выбрать любого врача или клинику, перейдя по ссылкам.
Возможно, Вам также будет интересно прочитать
Localisation and translation prepared by Napopravku.ru. NHS Choices provided the original content for free. It is available from www.nhs.uk. NHS Choices has not reviewed, and takes no responsibility for, the localisation or translation of its original content
Copyright notice: “Department of Health original content © 2020”
Все материалы сайта были проверены врачами. Однако, даже самая достоверная статья не позволяет учесть все особенности заболевания у конкретного человека. Поэтому информация, размещенная на нашем сайте, не может заменить визита к врачу, а лишь дополняет его. Статьи подготовлены для ознакомительной цели и носят рекомендательный характер.
Современные подходы к лечению пиелонефрита у детей
Какая диета рекомендована при пиелонефрите? На чем основывается выбор антибиотика и какова длительность его применения? В каких случаях отдается предпочтение комбинированной антибактериальной терапии? Комплексное лечение пиелонефрита предусматри
Какая диета рекомендована при пиелонефрите?
На чем основывается выбор антибиотика и какова длительность его применения?
В каких случаях отдается предпочтение комбинированной антибактериальной терапии?
Комплексное лечение пиелонефрита предусматривает организацию и проведение мероприятий, направленных на ликвидацию микробно-воспалительного процесса в почечной ткани, восстановление функционального состояния почек, уродинамики, иммунных нарушений. Выбор терапевтических мероприятий определяется состоянием макроорганизма, формой пиелонефрита (обструктивный, необструктивный), фазой заболевания (активная фаза, ремиссия), биологическими свойствами самого возбудителя.
На период выраженной активности микробно-воспалительного процесса рекомендуется постельный или полупостельный режим. Расширяют режим начиная со второй недели заболевания, после исчезновения экстраренальных проявлений. Диета строится в зависимости от активности заболевания, функционального состояния почек, а также от наличия или отсутствия метаболических нарушений. В период активной фазы пиелонефрита рекомендуется ограничение поступления продуктов, содержащих избыток белка и экстрактивных веществ, исключение или ограничение продуктов, для метаболизма которых требуются большие энергетические затраты, а также ограничение потребления продуктов, содержащих избыток натрия. При остром пиелонефрите на 7—10 дней назначается молочно-растительная диета с умеренным ограничением белка (1,5–2,0/кг), соли (до 2–3 г в сутки). При отсутствии обструкции мочевой системы рекомендуется достаточное питье (на 50% больше возрастной нормы) в виде «некрепкого» чая, компотов, соков. Лечебное питание при хроническом пиелонефрите должно быть максимально щадящим для тубулярного аппарата почек. Рекомендуется прием слабощелочных минеральных вод (типа Славяновской, Смирновской) из расчета 2–3 мл/кг массы на прием в течение 20 дней, 2 курса в год.
Больные пиелонефритом должны соблюдать режим «регулярных» мочеиспусканий — мочиться каждые 2—3 часа в зависимости от возраста. Необходимо следить за регулярным опорожнением кишечника, туалетом наружных половых органов. Показаны ежедневные гигиенические мероприятия — душ, ванна, обтирание в зависимости от состояния ребенка. Лечебная физкультура проводится лежа или сидя, опять-таки в зависимости от состояния ребенка.
На протяжении многих лет основной этиологически значимой микрофлорой мочи при пиелонефрите у детей и взрослых является E. coli, обладающая большим набором факторов вирулентности. В 2000 — 2001 годах в 8 лечебно-профилактических учреждениях 7 городов России было проведено научное исследование АРМИД, которое координировали Л. С. Страчунский и Н. А. Коровина. Обследованы 607 детей в возрасте от 1 месяца до 18 лет с внебольничными инфекциями верхних и нижних отделов мочевой системы, у которых при бактериологическом исследовании мочи был выделен возбудитель в диагностическом титре (>=10 5 КОЕ/мл). Проведено определение чувствительности выделенных микроорганизмов к антимикробным препаратам основных групп. В результате проведенного исследования было показано, что инфекция мочевой системы (ИМС) в подавляющем большинстве случаев вызывается одним видом микроорганизма, при выявлении же в исследуемых образцах нескольких видов бактерий нужно исключить нарушения техники сбора и транспортировки материала. В то же время микробные ассоциации могут определяться и при хроническом течении уроренальной инфекции.
Согласно полученным данным, основными возбудителями внебольничных ИМС в России являются представители семейства Enterobacteriaceae (80,6%), главным образом E. coli, которая обнаруживалась в 53,0% случаев (с колебаниями от 41,3 до 83,3% в различных центрах). Другие уропатогены выделялись значительно реже. Так, Proteus spp. был обнаружен у 8,5%, Enterococcus spp. — у 8,5%, Klebsiella pneumoniae — у 8,0%, Enterobacter spp. — у 5,7%, Pseudomonas spp. — у 5,4%, Staphylococcus aureus — у 3,7% детей. Следует отметить, что у 7,2% больных выявлялись следующие микроорганизмы, которые обычно редко встречаются в клинической практике: Morganella morganii — 2,0%, Klebsiella oxytoca — 1,7%, Citrobacter freundii — 1,1%, Serratia marcescens — 0,8%, Acinetobacter lwoffii — 0,5%, Acinetobacter baumannii — 0,3%, Citrobacter diversus — 0,2%, Streptococcus pyogenes — 0,2%, Flavobacter spp. — 0,2%, Candida kruzei — 0,2%. Структура уропатогенов в разных регионах России была различной. Более высокая частота выделения K. pneumoniae наблюдалась в Санкт-Петербурге (12,3%); Enterococcus spp. — в Иркутске и Казани (соответственно 22,9 и 13,5%). Полученные данные указывают на необходимость проведения регулярного микробиологического мониторинга в различных регионах страны.
У большинства больных с острым течением пиелонефрита до выделения возбудителя «стартовая» антибактериальная терапия назначается эмпирически, то есть с учетом знаний об этиологической характеристике наиболее вероятных возбудителей и их потенциальной чувствительности к данному препарату, поскольку посев мочи и определение чувствительности требуют времени, а начало терапии откладывать недопустимо. При отсутствии клинического и лабораторного (анализ мочи) эффекта через три дня эмпирической терапии проводится ее коррекция со сменой антибиотика с учетом полученных данных о характере микробной флоры и чувствительности к ней препарата. При тяжелом течении инфекции успех терапии во многом определяется своевременным бактериологическим исследованием мочи.
При легком течении пиелонефрита может применяться пероральный путь введения антибиотика — существуют специальные детские формы антибиотиков (сироп, суспензия), которые отличаются хорошей всасываемостью из желудочно-кишечного тракта, приятными вкусовыми качествами. Парентеральный путь введения антибиотика используется при тяжелом и среднетяжелом течении пиелонефрита и предусматривает последующий переход на пероральный путь — «ступенчатая» терапия. При выборе препарата предпочтение следует отдавать бактерицидным антибиотикам. Длительность антибактериальной терапии должна быть оптимальной, до полного подавления активности возбудителя (при остром пиелонефрите и обострении хронического в условиях стационара антибактериальные препараты обычно назначаются непрерывно, в течение 3 недель, со сменой препарата каждые 7 — 10 — 14 дней). Потенцируют действие антибиотиков лизоцим, препараты рекомбинантного интерферона (виферон), фитотерапия.
При тяжелом течении пиелонефрита практикуют комбинированную антибактериальную терапию либо введение препаратов второго ряда.
Комбинированная антибактериальная терапия в нефрологии используется по следующим показаниям:
При тяжелом течении пиелонефритического процесса чаще всего комбинация антибиотиков применяется для расширения спектра антимикробного действия, что особенно важно при отсутствии данных о возбудителе. При комбинации двух препаратов необходимо учитывать их механизм действия, фармакокинетические и фармакодинамические особенности, то есть одновременно использовать бактерицидные и бактерицидные антибиотики, а препараты бактериостатического действия комбинировать с аналогичными. У больных с тяжелым течением пиелонефрита непрерывная антибактериальная терапия проводится до полного подавления возбудителя со сменой антибиотика в случае эффективности каждые 10—14 дней. На фоне максимальной активности пиелонефрита, сопровождающейся синдромом эндогенной интоксикации, показана инфузионно-корригирующая терапия. Состав и объем инфузионной терапии зависят от состояния больного, показателей гомеостаза, диуреза и других функций почек. При тяжелом, гнойном пиелонефрите урологом устанавливается нефростома и уретральный катетер.
После получения результатов бактериологического исследования мочи в случае отсутствия эффекта от эмпирической терапии проводится этиотропная терапия в соответствии с характером высеваемой микрофлоры мочи и чувствительностью.
В ряде случаев при обострении хронического пиелонефрита дети старшего возраста могут лечиться амбулаторно с организацией «стационара на дому». В качестве антибактериальной терапии применяются «защищенные» пенициллины, цефалоспорины III поколения. Аминогликозиды в амбулаторной практике использовать не следует. В поликлинике под наблюдением нефролога и участкового педиатра после курса непрерывной антибактериальной терапии при наличии обструкции проводится противорецидивное лечение в течение 4—6 недель и более, в зависимости от характера уродинамических нарушений.
Рекомендуются следующие варианты противорецидивной терапии:
Один из перечисленных препаратов может назначаться в течение 10 дней каждый месяц сроком на 3—4 месяца в возрастных дозировках:
На фоне максимальной активности пиелонефрита, сопровождающейся синдромом эндогенной интоксикации, показана инфузионно-корригирующая терапия. Состав и объем инфузионной терапии зависят от состояния больного, показателей гомеостаза, диуреза и других функций почек.
Как правило, в остром периоде пиелонефрита, с учетом высокой активности антиоксидантной системы организма, терапия антиоксидантами не проводится. По мере стихания микробно-воспалительного процесса в почечной ткани, через 3—5 дней от начала антибактериальной терапии назначаются антиоксиданты сроком 3—4 недели (витамин Е, С, веторон, препараты, содержащие селен, — триовит, селцинк и др.). С учетом того что при микробно-воспалительном процессе в почечной ткани наблюдается вторичная дисфункция митохондрий, медикаментозная ее коррекция предусматривает применение препаратов коэнзима Q10 (кудесан, синергин), переносчиков полиненасыщенных жирных кислот (L-карнитин), кофакторов ферментных реакций энергетического обмена (рибофлавин, никотинамид, липоевая кислота), димефосфона.
С целью улучшения почечного кровотока у больных пиелонефритом применяются эуфиллин, курсы магнитотерапии.
У большинства детей пиелонефрит обычно сопровождается выраженными сдвигами в иммунной системе организма, влияющими на течение и прогрессирование заболевания.
Иммунокорригирующая терапия при пиелонефрите назначается:
Иммуномодулирующая терапия в фазе максимальной активности, как правило, не назначается; она показана при стихании микробно-воспалительного процесса. Применение иммуномодулирующей терапии при пиелонефрите у детей способствует:
Применяются препараты рекомбинантного интерферона (виферон, реаферон). Виферон назначается ректально в зависимости от возраста: детям моложе 7 лет вводится виферон-1 (150 МЕ) по 1 свече дважды в день в течение 7—10 дней, затем прерывистыми курсами 2—3 раза в неделю в течение 4—6 недель. Детям старше 7 лет назначается виферон-2 (500 МЕ). Аналогичное курсовое лечение проводится у детей раннего возраста.
Бактериофаги назначаются внутрь при упорном высеве однотипного возбудителя из мочи и кала; при стойкой изолированной бактериурии. Фитотерапия показана в период ремиссии. Рекомендуются травы, обладающие противовоспалительным, антисептическим, регенерирующим действием.
При обструктивном пиелонефрите лечение проводится совместно с детским урологом или детским хирургом. Решается вопрос о показаниях к оперативному лечению, катетеризации мочевого пузыря и др. При выборе антибактериальных препаратов у детей с обструктивным пиелонефритом необходимо учитывать состояние функции почек и нефротоксичность антибиотиков. Использование аминогликозидов при выраженной обструкции не показано. У больных с незначительным снижением клубочковой фильтрации дозы «защищенных» пенициллинов, цефалоспоринов могут не подвергаться корректировке. При снижении клубочковой фильтрации более 50% по пробе Реберга дозы этих препаратов должны быть уменьшены на 25—75%. При выраженной активности обструктивного пиелонефрита с проявлениями синдрома эндогенной интоксикации наряду с этиотропным лечением проводится инфузионно-корирригирующая терапия. При выявлении артериальной гипертензии решается вопрос о назначении гипотензивных препаратов.
Успех терапии пиелонефрита, развивающегося на фоне метаболических нарушений, зависит от своевременной коррекции питания, назначения соответствующего питьевого режима, применения средств, нормализующих обменные процессы. При оксалурии назначаются витамины В6, Е, А. Длительность курса лечения составляет 15—30 дней, повторные курсы проводятся ежеквартально. Можно применять 2%-ный раствор ксидифона из расчета 3 мг/кг массы в день (чайная, десертная, столовая ложка в зависимости от возраста), курс лечения до 3—4 недель. Ксидифон противопоказан при гиперкальциемии, принимается вместе с витамином Е. При гипероксалурии показана окись магния, которая назначается в дозе 50—100—200 мг/сутки в зависимости от возраста 1 раз в день на 2—3 недели курсами 3—4 раза в год. Показан отвар овса, настой семени льна, проводятся курсы длительностью 1 месяц по 4 курса в год.
При вторичном пиелонефрите на фоне гиперуратурии показан прием витамина В6 (в первой половине дня, от 10 до 60 мг в сутки в зависимости от выраженности уратурии, в течение 3—4 недель). Назначается оротат калия, обладающий урикозурическим действием (0,3—0,5 г 2—3 раза в день, курс лечения 2—4 недели), антиоксиданты (витамины А, Е, С), уролесан, солуран, блемарен, магурлит, уралит.
Лечение пиелонефрита единственной почки проводится по общепринятой методике с учетом нефротоксичности антибактериальных препаратов (необходимо избегать применения аминогликозидов, цефалоспоринов I генерации, карбапенемов, монобактамов). При назначении антибактериальных препаратов следует учитывать состояние почек и при снижении функции последних использовать средние дозы препаратов. В случае развития артериальной гипертензии назначаются гипотензивные препараты. При развитии почечной недостаточности лечение проводится в условиях диализного центра.
Вакцинация детей с пиелонефритом осуществляется после достижения ремиссии, с обязательным предварительным лабораторным контролем анализов крови, мочи с целью уточнения активности процесса и функционального состояния почек. Вакцинация проводится по индивидуальному графику.
Показаниями к санаторно-курортному лечению у больных пиелонефритом являются:
Таким образом, сложность и многогранность патогенетических механизмов, лежащих в основе пиелонефрита у детей, высокий риск хронизации заболевания, связанный с особенностями макро- и микроорганизмов, требуют не только своевременного выявления микробно-воспалительного процесса в почечной ткани и мочевых путях с последующим применением достаточно интенсивной антибактериальной терапии, но и целого комплекса лечебных мероприятий, направленных на нормализацию метаболических нарушений, функционального состояния почек, восстановление гемо- и уродинамики, стимуляцию регенераторных процессов и уменьшение склеротических изменений в интерстиции почек.
Н. А. Коровина, доктор медицинских наук, профессор
И. Н. Захарова, доктор медицинских наук, профессор
Э. Б. Мумладзе Али Ахмед аль-Макрамани
РМАПО, Москва
К 100-летию со дня рождения профессора П. Л. Сухинина
27 ноября 2002 года исполняется 100 лет со дня рождения профессора Сухинина Павла Леонидовича.
Павел Леонидович родился в Туле, в семье потомственного врача-педиатра Л. Г. Сухинина, который долгие годы был домашним доктором младших детей Л. Н. Толстого. Вся обстановка в семье способствовала тому, чтобы старшие дети Л. Г. Сухинина пошли по стопам отца и стали врачами.
В 1920 году П. Л. Сухинин поступил на медицинский факультет Московского университета. В 1923 году ему пришлось прервать учебу: будущий врач был арестован по делу «Московской теософской группы». К счастью, арест продолжался относительно недолго, 5 месяцев.
Прерванную учебу Павел Леонидович закончил в 1926 году и был оставлен в ординатуре профессора Д. Д. Плетнева, с которым проработал до 1938 года, времени трагической гибели профессора Плетнева.
В 1932 году Сухинин был приглашен на должность консультанта-терапевта в Московский областной институт акушерства и гинекологии. Проблемам сердечно-сосудистых заболеваний у беременных женщин и гинекологических больных посвящено более 60 научных публикаций Сухинина, монография «Эндокардиты пуэрперального периода», а также его докторская диссертация «Септические эндокардиты после аборта и родов».
Однако основная деятельность Павла Леонидовича по-прежнему была связана с клиникой факультетской терапии 1-го МОЛГМИ, а в годы Великой Отечественной войны — с Центральным военным госпиталем им. Н. Н. Бурденко. В 1952 году в связи с арестом руководителя клиники академика В. Н. Виноградова Сухинин подает заявление об увольнении и переходит на работу в Курский медицинский институт, где создает кафедру госпитальной терапии. Однако после возвращения в 1953 году В. Н. Виноградова к руководству клиникой и кафедрой Павел Леонидович возвращается в 1-й МОЛГМИ, не оставляя, однако, работу в Курске до 1955 года.
В 1955 году Сухинин становится руководителем терапевтической клиники Института скорой помощи им. Склифософского. В этот период в рамках клиники были подготовлены более 18 кандидатов и докторов медицинских наук. В 1964 году Сухинин добивается открытия первого в СССР Центра токсикологической неотложной помощи и становится его научным руководителем. В 1968 году на базе клиники создается кафедра госпитальной терапии третьего лечебного факультета МОЛГМИ, руководителем которой Сухинин остается вплоть до 1975 года. Умер он в 1983 году.
Жить Павлу Леонидовичу Сухинину пришлось в непростое время, однако он неизменно сохранял сострадание к пациентам, чувство долга, независимость суждений, доброту и внимание к ученикам и сотрудникам.