Чем можно растирать спину при воспалении легких
Оглавление:
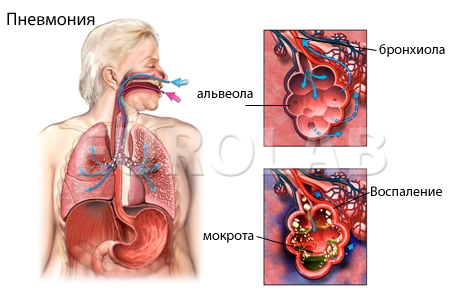
Пневмония, или воспаление легких – острое локальное воспаление легочной ткани инфекционного характера. Чаще поражаются респираторные отделы легких – альвеолы, бронхиолы. Воспаление может затрагивать интерстициальную ткань, однако в современной классификации его относят к альвеолитам.
В России ежегодно пневмонию диагностируют примерно у 1,5 млн человек. В группе болезней органов дыхания на воспаление легких приходится 50 % летальных исходов. В среднем смертность от заболевания составляет 21 случай на 100 тыс. жителей. Среди всех причин смертности воспаление легких находится на 5 месте после сердечно-сосудистых патологий, онкологических заболеваний, травм и отравлений.
Чаще других риску развития пневмонии подвержены дети до двух лет и люди старше 65 лет. Вероятность летального исхода выше у людей пожилого возраста, имеющих сопутствующие заболевания.
Возбудители болезни
В большинстве случаев пневмония вызывается инфекционными агентами – бактериями, вирусами, грибками.
Бактериальная пневмония находится на первом месте по частоте случаев. Чаще всего ее вызывают грамположительные организмы: пневмококки (40-60 % случаев), стафилококки и стрептококки (от 2 до 5 %). К грамотрицательным бактериям, провоцирующим возникновение воспаления легких, относятся палочки (кишечная, гемофильная), протеи, легионеллы.
Неинфекционные причины
Воспаление легких может развиваться вследствие воздействия аллергенов, токсичных веществ, радиации (в основном, после лучевой терапии у больных с онкопатологией), на фоне травм и ожогов, попадания в дыхательные пути инородных частиц.
Сопутствующие факторы
Виды пневмонии
Классификация заболевания проводится по разным критериям.
По характеру течения выделяют острую пневмонию (до 3 недель) и затяжную (до 2 месяцев). Заболевание может иметь легкую, среднюю или тяжелую степень течения.
В зависимости от того, развилась ли болезнь самостоятельно, или на фоне другой патологии, ее делят на первичную и вторичную. Также выделяют аспирационные, посттравматические, постожоговые, постинфарктные воспаления легких.
Пневмония может быть односторонней и двухсторонней. По степени поражения ее разделяют на:
Пневмонии делят на внебольничные, внутрибольничные (госпитальные) и атипичные.
Внебольничные (амбулаторные, или домашние) – возникают вне лечебного учреждения. Они могут вызываться инфекционными возбудителями на фоне нормального или сниженного иммунитета либо развиваться вследствие аспирации дыхательных путей.
Госпитальные пневмонии делятся на ранние, которые развиваются в срок до 5 суток пребывания больного в стационаре, и поздние, развивающиеся не ранее шестых суток госпитализации. Они, как правило, имеют тяжелое течение и устойчивы к антибиотикотерапии. Подразделяются на аспирационные, вентиляционные (после длительного нахождения на ИВЛ), цитостатические (вследствие приема препаратов химиотерапии) и воспаления легочной ткани, развивающиеся после пересадки органов.
Атипичные пневмонии вызываются нетипичными возбудителями (простейшие, вирусы) и имеют отличную от традиционного воспаления легких клиническую картину.
Осложнения заболевания
Симптомы воспаления легких
Основные признаки типичной пневмонии, вызванной бактериями, – резкое повышение температуры, продуктивный кашель с обильным выделением мокроты, в которой часто появляется примесь гноя. Боль в грудной клетке присутствует при вовлечении в процесс одной или нескольких долей легких, при очаговом поражении болевого синдрома нет или он возникает очень редко. При массивной площади поражения присоединяется одышка.
Атипичный вариант заболевания характеризуется постепенным началом, кашель может быть сухим, без отделения мокроты. Присутствуют симптомы со стороны других органов: головная боль, боли в мышцах, боль и першение в горле, общая слабость. Начало атипичной пневмонии может протекать без температуры (часто такие случаи отмечаются при воспалении легких, вызванном covid-19), однако она, как правило, поднимается при развитии заболевания.
Обращаться к врачу следует при первых признаках заболевания – повышении температуры, кашле, ухудшении общего состояния. При обращении за медицинской помощью на первой стадии развития воспаления и правильном подборе терапии течение болезни будет легче, а риск развития осложнений – ниже.
Лечением пневмонии, если оно проходит в стационаре, занимается врач-пульмонолог. В поликлинике больные, как правило, обращаются к терапевту, который при необходимости направляет их к узким специалистам.
Заразность болезни
Теоретически можно говорить о том, что воспаление легких – заразное заболевание, так как оно вызывается бактериями и вирусами. Однако практически невозможно заболеть им просто находясь рядом с человеком, которому уже поставлен этот диагноз.
Во-первых, заболевание вызывается микроорганизмами, постоянно находящимися во внешней среде, и с которыми люди так или иначе контактируют в повседневной жизни. Для того чтобы при этом человек заболел, должны присутствовать и другие факторы – ослабленный иммунитет, нахождение в закрытых непроветриваемых помещениях, вредные привычки, плохое питание.
Во-вторых, микробы, вызвавшие воспаление легких у одного человека, не обязательно спровоцируют его же у другого. При контакте с больным можно заболеть другим респираторным заболеванием, например бронхитом или ОРВИ.
В-третьих, заразность микробов наиболее высока, когда они находятся в верхних дыхательных путях и выделяются при незначительном кашле, чихании. Воспалительный процесс в легких развивается при преодолении возбудителями первичной защиты и наличии сопутствующих факторов, вирулентность бактерий и вирусов при этом снижается.
Таким образом, больные с воспалением легких не представляют большей опасности для окружающих, чем пациенты с обычным респираторным заболеванием. Их не помещают в инфекционные стационары или отдельные боксы, за некоторыми исключениями, например, в случае с ковидной пневмонией. Однако во всех ситуациях не стоит пренебрегать соблюдением разумных мер безопасности и ограничением контактов здоровых людей с больным.
Лечение пневмонии
Диагноз заболевания ставится на основе жалоб пациента, общего осмотра, аускультации легких, данных рентгеновских снимков, компьютерной или магнитно-резонансной томографии. Пациенту назначают общий анализ крови и мочи, бакпосев мокроты.
Что надо знать о COVID-19 пневмонии
Чем опасна пневмония при COVID-19? Какие симптомы нельзя оставлять без внимания? Как восстановить здоровье легких после коронавирусной пневмонии? Можно ли делать ингаляции, если заболел COVID-19? Эти и другие вопросы журналист информационного портала «Здоровые люди» задала главному внештатному пульмонологу Минздрава, заведующей отделом пульмонологии и хирургических методов лечения болезней органов дыхания РНПЦ пульмонологии и фтизиатрии, к.м.н. Елене Давидовской.
Чем пневмония, вызванная коронавирусом, отличается от обычной?
Пневмония, ассоциированная с коронавирусной инфекцией (COVID-19 пневмония), – особый вид поражения легких, который более точно отражает термин «пневмонит». Это подразумевает вовлечение в патологический процесс интерстициальной ткани легких, альвеолярных стенок и сосудов. То есть воспаление развивается во всех структурах легких, участвующих в газообмене, что препятствует нормальному насыщению крови кислородом.
Возможно ли при ковиде бессимптомное воспаление легочной ткани, когда несмотря на изменения в легких у пациентов нет ни кашля, ни одышки, ни лихорадки?
Бессимптомное или малосимптомное течение больше характерно для форм заболевания без поражения легких. Действительно, при проведении компьютерной томографии (КТ) органов грудной клетки у пациентов с легким течением COVID-19 могут обнаруживаться КТ-признаки вирусной пневмонии нетяжелого течения. При этом газообменная функция легких не страдает, количество кислорода, доставляемого в кровь, остается нормальным, и не требуется изменения терапевтической тактики.
Когда, как правило, появляются такие симптомы при коронавирусе, как дыхательный дискомфорт, одышка?
Инкубационный период инфекции, вызываемой вирусом SARS-CoV-2, составляет в среднем 5-7 суток (от 2 до 14), а значит, и симптомы могут появляться в эти сроки. Течение болезни может быть разным – от нетяжелых проявлений обычной ОРВИ (повышение температуры тела, кашель, слабость, головная боль) до тяжелой пневмонии с дыхательной недостаточностью. Всегда стоит внимательно относиться к таким проявлениям болезни, как одышка (нарастание частоты дыхания), чувство нехватки воздуха, боли или чувство стеснения в груди в любой период болезни.
Изменения в легких появляются у большинства пациентов, перенесших COVID-19?
В большинстве случаев – до 80% – коронавирусная инфекция протекает нетяжело, без вовлечения легких. COVID-19 пневмонии развиваются примерно в 20% случаев заболевания, из них от 2 до 10% могут протекать тяжело. Длительность течения и последствия болезни зависят от многих факторов: объема поражения легких, сопутствующих заболеваний, своевременности обращения за медицинской помощью, соблюдения рекомендаций по лечению, возможности развития осложнений и др.
Когда следует выполнять КТ при тяжелой ковидной пневмонии? Есть ли необходимость в повторном исследовании?
Действительно, в силу высокой чувствительности метод КТ является основным для выявления характерных для COVID-19 изменений в легких. В комплексной оценке вместе с историей развития болезни, эпидемиологическими данными и клинической картиной КТ позволяет с высокой степенью вероятности подтвердить случай коронавирусной инфекции. Однако стоит отметить несколько важных моментов:
— применение КТ для скрининга (т.е. выявления патологии при отсутствии симптомов) как пневмоний в целом, так и при COVID-19 (в том числе при положительных лабораторных тестах) нецелесообразно;
— применительно к коронавирусной инфекции, выявленные на КТ изменения у пациентов с бессимптомной или легкой формами заболевания без факторов риска не влияют на тактику лечения;
— при легком течении COVID-19 КТ-диагностика проводится по клиническим показаниям при наличии факторов риска или с целью дифференциальной диагностики с другими патологическими состояниями;
— проведение КТ исследования целесообразно выполнять в сроки не ранее 3-5 дней с момента появления симптомов;
— оценка динамики течения и исхода выявленной ранее COVID-19 пневмонии проводится по клиническим показаниям, сроки определяются индивидуально.
Отличается ли снимок компьютерной томографии у пациента с коронавирусной пневмонией и обычной пневмонией?
Лучевые методы диагностики, к которым в том числе относится КТ, не заменяют комплексную клиническую диагностику. Наличие характерных КТ-признаков позволяет определить вероятность (с градацией «высокая-средняя-низкая-нехарактерные признаки») COVID-19 пневмонии и установить объем поражения.
Какие существуют методы лечения коронавирусной пневмонии?
Подходы к лечению COVID-19 формировались и менялись по мере появления информации о течении инфекции, понимания механизмов ее развития и возможных последствий на основании анализа большого количества международных публикаций и результатов исследований, накапливающегося клинического опыта. Спустя год от начала пандемии в арсенале применяемых лекарственных средств этиотропной терапии с доказанной эффективностью по-прежнему нет.
При COVID-19 пневмонии важное место занимают немедикаментозные методы – прон-позиция (положение лежа на животе) как самостоятельная лечебная мера, кислородотерапия, варианты аппаратной респираторной поддержки. Во всех случаях коронавирусной инфекции необходимо следить за объемом потребляемой жидкости.
Несмотря на алгоритмизацию терапевтических подходов, что, несомненно, важно в эпидемических условиях, объем фармакотерапии и выбор конкретных препаратов из каждой группы определяет врач, и только исходя из конкретной клинической ситуации и индивидуальных особенностей пациента.
Всегда ли нужно пациентов с пневмониями, вызванными коронавирусной инфекцией, лечить в больнице?
В домашних условиях возможно лечение нетяжелой пневмонии у человека без факторов риска, при наличии условий, обеспечивающих изоляцию и соблюдение рекомендаций по лечению, а также врачебный (в том числе дистанционный) контроль.
Можно ли при коронавирусной пневмонии делать ингаляции?
При коронавирусной инфекции от ингаляций (паровые ингаляции, небулайзерная терапия), как аэрозольобразующих процедур, стоит отказаться. Исключения составляют дозирующие ингаляционные устройства – аэрозольные и порошковые, использующиеся для постоянной базисной терапии и неотложной помощи при хронических заболеваниях – бронхиальной астме и хронической обструктивной болезни легких.
Небулайзерная терапия должна применяться лишь по жизненным показаниям с соблюдением мер предосторожности распространения инфекции через аэрозоль (изоляция пациента во время ингаляции, проветривание после ингаляции, обработка поверхностей антисептиками).
Как восстановить легкие после коронавирусной пневмонии? Например, дыхательная гимнастика. Когда можно начинать? Сразу после выздоровления или стоит подождать?
Период восстановления после COVID-19 пневмонии, как и «набор» восстановительных процедур, зависит от тяжести перенесенной пневмонии и тех изменений, которые остались в легких после заболевания. Кроме того, для определения программы восстановления имеют значение сопутствующие заболевания, вес, уровень физической тренированности до болезни и др.
Реабилитация после COVID-19
Начинать реабилитационные мероприятия можно после купирования острого воспалительного процесса – нормализации температуры тела, улучшения или нормализации лабораторных показателей (требуется оценка врача!) и при отсутствии признаков декомпенсации сопутствующих заболеваний.
Реабилитационные программы включают дыхательную гимнастику, лечебную физкультуру, лечебный массаж, сбалансированное питание, питьевой режим, физиотерапевтические процедуры.
Что делать при пневмонии?
В зависимости от тяжести, стадии и симптомов пневмонии, заболевание лечат либо дома, либо в брльнице (стационаре). Что делать при пневмонии, чтобы как можно быстрее выздороветь?
Прежде всего, важен постельный режим, ведь организм должен «экономить» силы. Больному назначают сбалансированную (по БЖУ) диету без употребления соли. В рационе должно быть достаточно витаминов как для человека определенного возраста и веса. Применяют такие методы как дыхательные упражнения, массаж, физиотерапевтические процедуры. Индивидуально подбираются антибиотики с учетом типа возбудителя, который можно выяснить, проведя лабораторные исследования.
Ингаляции при пневмонии
Слово «ингаляция» переводится как «дыхание». Эти процедуры назначаются не только при пневмонии, а при воспалительных процессах в трахеи, легких, бронхах. Виды ингаляции:
Ингаляционные процедуры при воспалительных процессах в легких улучшают дренажную функцию дыхательных путей и вентиляционную функцию легких. В остром периоде ингаляции, как правило, не назначаются.
При пневмонии применяют такое лекарство как Биопарокс/фузафунгин. Он выпускается в форме аэрозоля; оказывает антимикробное действие местно. Частицы препарата при распылении попадают даже в самые тяжелодоступные места дыхательной системы, что приводит к относительно быстрому выздоровлению. Это лекарство применяют каждые 4 часа курсом до 7-10 суток по назначению лечащего врача.
Воспаление в дыхательной системе можно снять при помощи вдыхания ароматов хвойных деревьев. Но не все больные могут позволить себе прогулки в хвойном лесу. Потому актуальны хвойные ингаляции в домашних условиях. Нужно закипятить воду в кастрюле или металлической миске, положить туда несколько веточек ели, сосны, можжевельника, и дышать над образующимся паром. Усиливает эффект пищевая сода, которая в небольшом количестве добавляется в воду.
Советуют также применять аромалампу с эфирным маслом хвойных деревьев или кориандра; расставить в помещении, где находится больной, ветки сосны. Также делают ингаляции на настоях шалфея, ромашки, эвкалипта. Делая ингаляцию, дышать нужно полной грудью, но с аккуратностью, ведь можно обжечь дыхательные пути горячим паром.
Актуально такое народное средство от пневмонии как вдыхание пара только что сваренной картошки. После ингаляции такого типа нужно выпить стакан горячего настоя лекарственных трав:
Массаж при пневмонии
Медики времен ССР отметили, что у пациентов с хронической формой пневмонии улучшается внешнее дыхание после проведения курса массажа. Процедуру нужно начинать с носовой области и носогубной зоны для стимуляции носолегочных рефлексов, которые помогают расширить просвет бронхов и сделать дыхание более глубоким.
Проводят также массаж грудного отдела. Начинать нужно с передней части, переходя на спину. При массаже используют основные методики классической процедуры: растирания, поглаживания, разминания, вибрации. Грудную клетку при пневмонии нужно массировать снизу вверх. Процедура должна длиться 10-15 минут. На один курс массажа приходится 10-12 процедур, проводимых каждый день или через сутки. Как правило, массаж назначают на 4-5 сутки от начала лечения, с момента затихания острого периода воспаления.
Классический массаж при воспалительном процессе в легких подразумевает воздействие на паравертебральные зоны, широчайшую и трапециевидную мышцы, грудино-ключично-сосцевидную мускулатуру. Воздействие ведется на межлопаточный промежуток, надлопаточную зону, над- и подключичную зону, большую грудную и переднюю зубчатую мышцу, акромиально-ключичный и грудино-ключичный сустав. Тщательно нужно массировать межреберные промежутки, диафрагмальную область (на протяжении X – XII ребра от грудины к оси позвоночника).
Массаж должен сочетаться с приемом назначенных доктором лекарств. Только так можно усилить ваведение мокроты при пневмонии и улучшить вентиляционную функцию легких. Резервы дыхательной системы повышаются, растяжимость грудной клетки облегчается. Массаж нельзя проводить в острый период заболевания и при обострении хронической пневмонии, как уже было отмечено.
Пневмония: уколы
При воспалительном процессе в легких терапия включает прием антибиотиков. Чем раньше начали правильное лечение, тем выше шансы на выздоровление без осложнений. Процесс лечения контролируют бактериологическими методами. Антибиотики больной должен применять в определенной дозировке, которая устанавливается не только по инструкции к препарату, но индивидуально лечащим врачом. Придерживаются интервалов введения или приема препаратов, чтобы обеспечить в кровотоке и легких приемлемую концентрацию лекарства.
Препараты чаще всего вводят инъекциями, а не принимают перорально. Эффект от антибиотиков наблюдается, когда исчезают явления интоксикации организма, стабилизируется температура, общее состояние больного становится лучше, как он сам его характеризует. При положительной динамике в течение недели антибиотики могут быть отменены. Если эффекта от лекарства нет, через 2-3 суток лечения препарат меняют на другой, чаще всего — на более сильный.
Лечение пневмонии антибиотиками строго индивидуально. Учитывается возбудитель болезни, общее состояние пациента и тяжесть течения болезни. Антибиотики в зависимости от возбудителя:
Возбудитель
Препараты
Сульфаниламидные средства, бензилпенициллин, лекарства тетрациклинового ряда, эритромицин, линкомицин, цефалоспориновые антибиотики
Стрептомицин в сочетании с левомицетином, бисептол, цепорин, гентамицин, ампициллин
Эритромицин, стрептомицин, тетрациклиновый ряд
Гентамицин, нитрофурановый ряд, линкомицин, оксациллин
Эритромицин, цефалоспориновый и пенициллиновый ряд, тетрациклиновые и нитрофурановые анбибактериальные препараты
Цефтриаксон, ампициллин, левомицетин, тетрациклин
Гентамицин, тетрациклин, сульфаниламидные препараты
Нитрофурановый ряд, ампициллин, стрептомицин в сочетании с сульфаниламидными средствами
Эритромицин, тетрациклиновый ряд
Для активации иммунобиологических процессов врачи назначают биогенные стимуляторы. Эффективен в этом плане экстракт алоэ: 1 мл ежедневно курсом 2 недели, или день через день курсом 30 дней. Для поддержания сосудистого тонуса эффективно применяют препараты кордиамина или кофеина. При слабой сердечной деятельности (в особенности у пожилых пациентов) врач может назначить сердечные гликозиды: строфантин (1 мл 0,025% раствора), коргликон (1 мл 0,06% раствора).
Что нельзя при пневмонии?
Выше описаны мероприятия, которые эффективны при лечении пневмонии. Действия, которые запрещены при данном заболевании включают:
При пневмонии важно придерживаться специальной диеты, особенно при высокой температуре. Предпочтение отдают легкоусвояемым и разнообразным продуктам, в которых высокое количество витаминов. Комплексные поливитаминные препараты эффективны при лечении пневмонии. Также нужно поддерживать водно-электролитный баланс, употребляя достаточное количество жидкости: воду, свежевыжатые соки из фруктов и овощей, молоко с небольшим добавлением меда.
Что делать после пневмонии?
При своевременном лечении, которое начато вовремя, наиболее высокие шансы выздоровления (99%). Полное восстановление легочных тканей фиксируют в 70% случаев, у 20% пациентов формируется небольшая пневмосклеротическая область, у 7% — зона локальной карнификации. После пневмонии рекомендуется:
Иммунитет будет не на высоте первые полгода или даже год после выздоровления. Это нужно учитывать. Организм перенес тяжелую интоксикацию и терапию антибиотиками. Через год после болезни можно начать закаливание, рекомендовано постепенное повышение физической активности через 3 месяца после выздоровления. Особое внимание необходимо уделять правильному сбалансированному питанию – это будет лучшей профилактикой снижения иммунитета организма. Обязательно придерживаться всех рекомендаций лечащего врача! При появлении любых тревожащих симптомов срочно обращайтесь к доктору.
Индивидуальные схемы лечения пневмонии
Пациентов с лёгким течением воспаления лёгких лечат амбулаторно. При среднем и тяжёлом течении заболевания больных пневмонией госпитализируют в клинику терапии. Особо тяжёлые пациенты лечатся в отделении реанимации и интенсивной терапии.
Антибактериальная терапия
Основой лечения пневмоний является антибактериальная терапия. В Юсуповской больнице пульмонологи используют новейшие препараты, зарегистрированные в РФ. При поступлении больного пациента в клинику терапии выбор антибиотика осуществляется эмпирически. Врачи учитывают эпидемиологическую и клиническую ситуации, данные рентгенографии легких.
Поскольку чаще всего заболевание вызывают пневмококки, стартовую терапию начинают с пенициллинов и аминопенициллинов. Препаратами второго ряда являются цефалоспорины. При аллергии к β–лактамным антибиотикам все эти лекарства не применяют. Альтернативными средствами являются макролиды.
При тяжелом течении пневмонии врачи Юсуповской больницы для начальной терапии выбирают антибактериальные средства широкого спектра действия. Они используют сочетания антибиотиков, позволяющих подавлять максимальное число возможных возбудителей инфекции. Препараты вводят внутривенно и внутримышечно.
В клинике терапии врачи широко используют для лечения пневмоний новую генерацию фторхинолонов:
Они обладают высокой эффективностью, подавляют грамположительную и грамотрицательную микрофлору, а также внутриклеточные микроорганизмы (микоплазму, хламидии, легионеллу).
При внутрибольничных пневмониях наиболее частыми возбудителями являются грамотрицательные палочки и стафилококки. В этих случаях для лечения воспаления легких используют сочетания метронидазола с цефалоспоринами III поколения или ципрофлоксацином. Пациентам после черепно-мозговых травм проводят монотерапию цефалоспоринами IV поколения или ципрофлоксацином, при необходимости используют сочетание цефалоспорина III поколения с ципрофлоксацином или аминогликозидами.
Антибактериальная терапия в амбулаторных условиях
Лечение воспаления легких у взрослых в домашних условиях возможно у пациентов двух групп, различающихся между собой по возбудителю инфекционного заболевания и тактике антибактериальной терапии.
В первую группу включены пациенты без сопутствующей патологии в возрасте до 60 лет. У них адекватный клинический эффект может быть получен при применении антибиотиков для приема внутрь. Врачи Юсуповской больницы этим пациентам проводят монотерапию амоксициллином или макролидными антибиотиками. При непереносимости β-лактамов или подозрении на атипичную природу заболевания отдают предпочтение макролидам. В качестве альтернативных препаратов используют фторхинолоны.
Во вторую группу включены лица пожилого возраста и пациенты с сопутствующими заболеваниями, которые являются факторами риска неблагоприятного прогноза при воспалении лёгких. Это:
хроническая обструктивная болезнь легких;
хроническая почечная или печеночная недостаточность;
дефицит массы тела;
алкоголизм и наркомания.
У пациентов этой группы получают адекватный клинический эффект при назначении пероральных антибиотиков. При наличии сопутствующих заболеваний в развитии пневмонии у данной категории больных возрастает вероятность наличия грамотрицательных микроорганизмов. Поэтому показано назначение амоксициллина клавуланата. Пациентам в связи с высокой вероятностью хламидийной природы воспаления легких проводят терапию β-лактамами и макролидами. Альтернативой комбинированной терапией является применение респираторных фторхинолонов (левофлоксацина, моксифлоксацина).
Преимущество парентерального применения антибиотиков перед приемом внутрь в амбулаторных условиях не доказано, поэтому их вводят внутримышечно только в исключительных случаях. Пациентам старше 60 лет при отсутствии сопутствующих заболеваний применяют цефтриаксон для внутримышечного введения. Препарат можно назначать в сочетании с макролидами или доксициклином.
Первоначальную оценку эффективности лечения пневмонии в домашних условиях проводят через 48–72 часов после начала лечения, во время повторного осмотра врача Юсуповской больницы. Основными критериями эффективности, позволяющими врачам делать заключение о наличии положительной динамики, являются:
уменьшение симптомов интоксикации;
снижение интенсивности одышки и других симптомов дыхательной недостаточности.
Если у пациента симптоматика прогрессирует или сохраняется высокая лихорадка и признаки интоксикации, лечение признают неэффективным, пересматривают тактику антибактериальной терапии, повторно оценивают целесообразность госпитализации. При отсутствии адекватного эффекта при лечении амоксициллином его заменяют на макролидный антибиотик.
При легком течении пневмонии антибиотики отменяют в случае стойкой нормализации температуры тела на протяжении 3–4 дней. При таком подходе длительность лечения составляет от 7 до 10 дней. У пациентов с микоплазменной или хламидийной пневмонией продолжительность терапии составляет 14 дней.
Сохранение отдельных клинических, лабораторных или рентгенологических признаков пневмонии не является абсолютным показанием к продолжению терапии антибиотиками или ее модификации. У подавляющего количества больных воспалением легких разрешение происходит самостоятельно или под влиянием симптоматической терапии. При длительно сохраняющейся клинической, лабораторной и рентгенологической симптоматике воспаления легких врачи Юсуповской больницы проводят дифференциальную диагностику с такими заболеваниями, как туберкулез, рак легкого, застойная сердечная недостаточность.
Симптоматическая терапия
Для улучшения дренажной функции бронхов и восстановления бронхиальной проходимости пациентам показан прием бронхолитических средств (эуфиллин, астмопент, теофедрин, эуспиран) и отхаркивающих препаратов. В начале заболевания при сильном непродуктивном кашле применяют противокашлевые лекарственные средства (кодеин, либексин). Неотъемлемым компонентом комплексной терапии пневмоний является нормализация иммунных механизмов защиты и неспецифической реактивности организма. Для стимуляции иммунитета (тималин, Т-активин, продигиозан, гамма-глобулин, экстракт алоэ).
Всем больным пневмонией назначают оксигенотерапию. В случае тяжелого течения заболевания пациентов с пневмонией госпитализируют в отделение реанимации и интенсивной терапии. При наличии показаний им проводят искусственную вентиляцию легких с помощью новейших аппаратов ИВЛ.
Симптоматическое лечение воспаления легких в домашних условиях производится с целью облегчения общего состояния пациента и нивелирования симптомы заболевания. Врачи Юсуповской больницы назначают пациентам муколитические и бронхолитические препараты. Муколитики (АЦЦ, карбоцистеин и амброксол) способствуют выведению мокроты из дыхательных органов. Амброксол усиливает действие антибиотиков. Для ингаляций бронхолитиков пациенты дома пользуются небулайзерами.
Жаропонижающие средства (анальгин, ацетилсалициловую кислоту или нестероидные противовоспалительные препараты) назначают только в случае непереносимости пациентом высокой температуры. В комнате, где лежит лихорадящий больной, следует обеспечить температуру не выше 18 градусов, установить увлажнитель воздуха. Для уменьшения симптомов интоксикации пациентам рекомендуют употреблять не меньше 2,5-3 литров жидкости в сутки.
Во время лечения из рациона исключают тяжелую для желудка пищу, содержащую большое количество жиров. В рацион включают паровые блюда из нежирных сортов мяса и рыбы, молочнокислые продукты, творог, сыр. В меню должны быть свежеотжатые фруктовые соки.
Горчичники при пневмонии
Можно ли ставить горчичники при воспалении лёгких? Горчичники при пневмонии являются вспомогательной методикой лечения заболеваний органов дыхания. Они действуют рефлекторно. Эфирное горчичное масло раздражает кожные покровы, в результате чего формируется местная гиперемия, происходит расширение сосудов, раздражение рецепторов кожи. Увеличивается порог возбудимости симпатической нервной системы, стимулируется иммунитет. Рефлекторно расширяются кровеносные сосуды лёгких, улучшается микроциркулляция, что способствует быстрому разрешению воспалительного инфильтрата.
При воспалении лёгких можно ставить горчичники, но следует учитывать наличие следующих противопоказаний:
Противопоказаниями к постановке горчичников является туберкулёз лёгких, психическое перевозбуждение пациента и судорожный синдром. Можно ли горчичники при воспалении лёгких применять в острой стадии заболевания? Горчичники ставят только спустя 3 дня после нормализации температуры тела.
Лечение воспаления легких в Москве
Пациенты могут лечиться дома и принимать в отделении реабилитации Юсуповской больницы физиотерапевтические процедуры: диатермию, индуктотермию, СВЧ, УВЧ. Рассасыванию очага воспаления в легких способствуют массаж грудной клетки и лечебная физкультура.
Получите консультацию опытного и квалифицированного врача, позвонив по телефону. Доктора Юсуповской больницы проводят лечение пневмонии легкой и средней степени тяжести в домашних условиях. Пульмонологи индивидуально составляют схему терапии каждому пациенту, учитывая его индивидуальные особенности и течение заболевания.