Что означает аэробный дисбиоз
Выраженный аэробный дисбиоз
Добрый день! Мне 21 год, не рожала, противозачаточные не принимаю. Сдала анализ фемофлор-16, прикреплю фото. Лактобактерий практически нет, одни стрептококки. Из симптомов только желтоватые выделения. Помогите, пожалуйста, подобрать лечение. Можно вылечить это местными препаратами, без антибиотиков внутрь? Дело в том, что у меня желудок и кишечник плохо на них реагируют. У меня эта проблема не в первый раз, постоянно рецидивы каждые полгода. Я уже замучилась. Скажите, пожалуйста, в чем причина, можно ли что-то с этим сделать?
Хронические болезни: Гастрит, тонзиллит
На сервисе СпросиВрача доступна консультация гинеколога онлайн по любой волнующей Вас проблеме. Врачи-эксперты оказывают консультации круглосуточно и бесплатно. Задайте свой вопрос и получите ответ сразу же!
1. Прием антибиотиков – тут все просто – под действием антибиотиков гибнет вся флора (и «полезная», и «вредная»);
3. Неправильная интимная гигиена (спринцевания и пр.) – нарушает pH (а это один из защитных механизмов) и приводит к дисбиозу влагалища;
4. Отсутствие кислорода (лактобактерии не могут жить без кислорода) – если вы долго носите тесное синтетическое белье и одежду, забываете вовремя поменять тампон или оставляете его на ночь;
Дисбактериоз: причины, симптомы, диагностика, лечение
Дисбактериоз – качественное и количественное изменение микрофлоры в организме на любом его участке, включая кожные покровы, кишечник, полость рта, влагалище и другие области, населяемые микроорганизмами. Патология встречается при многих заболеваниях, длительном или неконтролируемом употреблении антибиотиков и иммунодепрессантов, развивается под влиянием вредных факторов окружающей среды.
Состояние опасно сопутствующим снижением иммунитета, нарушением барьерной функции кожи и слизистых оболочек, через которые патогенная флора проникает во внутренние органы.
Роль микробиоты в организме
Причины дисбиоза
Одна из причин кожного дисбактериоза – чрезмерная гигиена, применение агрессивных уходовых средств, смывающих защитный водно-жировой слой с эпителия.
Классификация дисбактериоза
Также, в зависимости от длительности процесса и выраженности симптомов, выделяют острый и хронический дисбактериоз.
Кишечный дисбактериоз протекает в три стадии:
Симптомы нарушенной микрофлоры
Проявления дисбактериоза кишечника у взрослых зависят от пола пациента. У женщин болезненные ощущения в животе усиливаются перед менструацией. Наблюдается повышенная активность сальных желез, на лице и на теле появляются высыпания. Слизистая оболочка влагалища раздражается, больную беспокоит зуд и жжение вульвы. Кожа становится сухой, дряблой и шелушится. Дисбактериоз кишечника у мужчин сопровождается ухудшением потенции, проблемами с мочеиспусканием.
По мере прогрессирования дисбактериоза присоединяются и симптомы осложнений.
При нейропсихическом расстройстве появляются слабость, апатия, тревожность, пониженное настроение, снижение концентрации внимания и стрессоустойчивости, навязчивые мысли, судороги.
Для инсулинорезистентности характерны прибавка в весе, высокая концентрация глюкозы и липидов крови, ощущение тяжести в правом подреберье. При генерализованной воспалительной или аутоиммунной реакции возможно появление боли в суставах, сыпи на коже, примеси слизи либо крови в испражнениях, повышения температуры тела, озноба, быстрой утомляемости.
Для кожного дисбиоза характерны сыпь на теле, дряблость, краснота, зуд, сухость либо избыточная жирность кожных покровов. При дисбактериозе влагалища проявляются молочница – творожистые выделения белого цвета, жжение и зуд в области наружных половых органов. При дисбалансе флоры ротовой полости прогрессируют стоматит, пародонтоз и кариес, ощущаются неприятный привкус и запах изо рта, появляется белый налет на языке.
Осложнения дисбиоза
Диагностика дисбактериоза
Лечение дисбактериоза
Полезными для микрофлоры считаются продукты, обогащенные клетчаткой – цельнозерновая выпечка, крупы, за исключением белого риса, овощи, листовая зелень и сушеные фрукты. Рекомендована также кисломолочная продукция, содержащая пребиотики и стимулирующая рост полезной микрофлоры.
Также применяются средства патогенетической терапии для восстановления моторики кишечника, уменьшения воспаления и восстановления ферментной активности органов пищеварения. Для облегчения проявлений диареи, боли в животе, метеоризма назначаются препараты симптоматической терапии.
Профилактика
Для предотвращения нарушения микрофлоры у новорожденных рекомендуется отдавать предпочтение естественному родоразрешению и грудному вскармливанию.
Нарушения биоценоза влагалища
Но иногда, при неблагоприятных условиях, происходит изменение соотношения лактобактерий и других микроорганизмов, что приводит к нарушению биоценоза влагалища, так называемому дисбиозу.
Нарушения биоценоза влагалища (дисбиоз влагалища) – собирательное название для различных состояний, при которых во влагалище снижается количество полезных лактобактерий и увеличивается число других микроорганизмов, которые в норме встречаются в небольшом количестве.
Существуют два основных нарушения биоценоза влагалища:
Факторы риска бактериального вагиноза
Нарушение микрофлоры не является инфекцией, передающейся половым путем (ИППП, ЗППП). Однако существует связь дисбиоза с количеством половых партнеров и частой их сменой. Другими неблагоприятными факторами являются
Бактериальный вагиноз может возникать и проходить спонтанно. Гарднереллы способны формировать на поверхности слизистой оболочки влагалища микробные биопленки, из-за наличия которых часто могут возникать обострения вагиноза.
Аэробный вагинит (АВ) это воспалительное заболевание слизистой оболочки влагалища, возникающее при активации условно-патогенных аэробных микроорганизмов (способных расти в кислородной среде). При аэробном вагините также отмечается дисбиоз влагалища. Число лактобактерий снижено, увеличено количество аэробных микроорганизмов: кишечной палочки (Escherichia coli), стрептококков (Streptococcus spp.), золотистого стафилококка (Staphylococcus aureus). Очень часто встречаются смешанные инфекции. Так же, как и при бактериальном вагинозе, отмечается связь с количеством половых партнеров и частой их сменой.
При аэробном вагините возникают жалобы на обильные гнойные выделения, дискомфорт и жжение в области наружных половых органов, болезненные половые контакты. В 10-20% случаев аэробный вагинит протекает бессимптомно.
Бактериальный вагиноз и аэробный вагинит могут приводить к развитию инфекционных осложнений после проведения гинекологических операций, абортов. Поддерживают воспалительные заболевания органов малого таза (ВЗОМТ), эндометрит. Установлена связь дисбиоза с увеличением риска спонтанных выкидышей и преждевременных родов. Женщины с нарушениями микрофлоры влагалища имеют более высокую вероятность заражения ИППП, ВИЧ, вирусом простого герпеса 2 типа по сравнению с женщинами без нарушений микрофлоры.
Диагностику нарушений микрофлоры влагалища проводит врач акушер-гинеколог на основании жалоб, осмотра, измерения pH отделяемого влагалища и результатов лабораторных методов исследования 1 .
Для постановки диагноза бактериальный вагиноз используются критерии Amsel (обязательно наличие трех из четырех критериев):
Микробиологическое исследование (посев) не рекомендуется для диагностики аэробного вагинита. Культуральный метод может использоваться для оценки чувствительности флоры к антибиотикам при неэффективности лечения.
Исследование Флороценоз с оценкой соотношения лактобактерий и условно-патогенных микроорганизмов (возбудителей бактериального вагиноза, аэробного вагинита, кандидоза и условно-патогенных микоплазм) позволяет выявить нарушения микробиоценоза влагалища (бактериальный вагиноз, аэробный вагинит, кандидоз).
Клинические проявления различных вагинальных инфекций схожи между собой. Часто встречаются смешанные инфекции. Это требует исключения других инфекций, например, ИППП (гонокковой, хламидийной, трихомонадной инфекциями и инфекцией, вызванной микоплазмой гинеталиум), вульвовагинального кандидоза.
Исследование Флороценоз NCMT с учетом клинических проявлений и истории заболевания, позволяют врачу быстро и достоверно выставить диагноз и своевременно начать лечение.
Исследование Флороценоз NCMT и Микроскопия дополнительно дает возможность оценить наличие и выраженность воспалительного процесса во влагалище.
Все женщины с симптомами бактериального вагиноза и аэробного вагинита при наличии лабораторно подтвержденного диагноза нуждаются в лечении.
Обращаем Ваше внимание на то, что интерпретация результатов исследований, установление диагноза, а также назначение лечения, в соответствии с Федеральным законом ФЗ № 323 «Об основах охраны здоровья граждан в Российской Федерации», должны производиться врачом соответствующей специализации.
Дисбактериоз влагалища (дисбиоз)
Слишком влажно или слишком сухо? И то, и другое – в равной степени отклонение от нормы. И то, и другое – может говорить о дисбактериозе влагалища.
Дисбактериоз (дисбиоз) влагалища – это нарушение микробного баланса. Оно выражается в изменении количественного соотношения компонентов микрофлоры.
Состав нормальной флоры влагалища у женщин:
Симптомы дисбактериоза влагалища
В норме выделения прозрачного цвета, по консистенции схожи с яичным белком, не имеют запаха. При нарушении микробного баланса они меняют запах (запах рыбы, кислый запах), цвет (становятся желтоватые или зеленоватые, серые, коричневые) и консистенцию (густая и более вязкая или творожистого типа).
Почему возникает дисбактериоз?
Типичными причинами могут стать:
Половое созревание, беременность, аборт, нерегулярная половая жизнь, менопауза, нарушение цикла.
Они подавляют патогенную флору по всему организму, в том числе и во влагалище.
К какому врачу обращаться при дисбиозе влагалища?
Дисбактериоз может быть как самостоятельным заболеванием, так и сопутствовать нарушениям в разных системах – мочевыделительной, эндокринной, а также ЖКТ.
Если вы испытываете один или несколько симптомов из перечисленных, обязательно пройдите осмотр у гинеколога!
Исследование мазка на флору, бактериального посева поможет определить соотношение всех компонентов флоры и поставить диагноз. В зависимости от этой картины врач гинеколог может направить пациентку на консультацию к венерологу, гастроэнтерологу, гинекологу-эндокринологу.
Посетить всех этих врачей вы можете в нашем центре. Обследование строго конфиденциально!
Оптимизация терапии вагинальных дисбиозов
Изучение микроэкологии влагалища (вагинального биотопа), начатое более 100 лет тому назад А. Дедерлейном, показало, что настоящая экосистема сложная, многокомпонентная, гормонально зависимая и легкоранимая.
Изучение микроэкологии влагалища (вагинального биотопа), начатое более 100 лет тому назад А. Дедерлейном, показало, что настоящая экосистема сложная, многокомпонентная, гормонально зависимая и легкоранимая. Состояние ее динамического равновесия определяется, во-первых, уровнем гликогена в клетках эпителия влагалища, который в свою очередь связан с функциональным состоянием яичников, затем концентрацией лактофлоры, рН влагалищного содержимого и состоянием местного иммунитета.
Наличие индигенной флоры является одним из основных механизмов защиты половых путей от патогенных бактерий. Выраженный антагонистический эффект в отношении широкого круга патогенов проявляют лактобациллы, которые помимо образования молочной кислоты продуцируют перекись водорода, и бактериоцины, угнетающие развитие посторонних микробов. Кроме того, лактобактерии и неспорообразующие анаэробы проявляют высокую конкурентоспособность в заселении экологической нищи. Имеет большое значение и фактор адгезии индигенной флоры между собой и к поверхности эпителиоцитов. Специфическое прикрепление обеспечивается как за счет выростов в виде пилей и фимбрий, так и особыми химическими агентами— лектинами-гликопротеинами. В результате таких взаимодействий формируется гликокаликс, защищающий микробный пул от воздействия неблагоприятных факторов— антител, лизоцима, бактериофагов. Все вышеперечисленное входит в понятие «колонизационная резистентность», означающее совокупность механизмов, придающих стабильность влагалищного биотопа и предотвращающих заселение данной ниши.
В последнее десятилетие все больше внимания уделяется проблеме микозов, актуальность ее обусловлена продолжающимся ростом заболеваемости различными видами грибковой инфекции во всем мире, в частности, хроническими кандидозами кожи и слизистых, висцеральными микозами с поражением желудочно-кишечного тракта, респираторной системы и репродуктивных органов.
В акушерской и гинекологической практике прослеживается явная тенденция увеличения числа заболеваемости инфекционными процессами нижнего отдела гениталий, в частности бактериальным вагинозом и кандидозной инфекцией. Последние два заболевания зачастую объединяют в понятие «дисбиоз влагалища», который можно определить как полимикробный инфекционный синдром, представляющий собой патологию экосистемы влагалища, вызванную дисбалансом, проявляющимся уменьшением количества ферментирующих лактобацилл с одновременным увеличением количества условно-патогенных микроорганизмов.
В нашей стране вагинальный дисбиоз прочно занимает одно из ведущих мест в структуре причин обращений пациенток на амбулаторно-поликлинический этап оказания медицинской помощи населению. Внедрение современных технологий в клиническую микробиологию позволило существенно расширить представления специалистов и наглядно продемонстрировать, что отрицательное воздействие эндогенных и экзогенных факторов на микрофлору биотопов макроорганизма различной локализации, в том числе влагалища, ведет к развитию разнообразных патологических процессов как воспалительного, так и невоспалительного генеза. Несмотря на значительные успехи, достигнутые в диагностике, терапии и профилактике дисбиозов влагалища, их частота продолжает оставаться высокой (Стрижаков А. Н. с соавт., 2003; Радзинский В. Е. с соавт., 2006; Кира Е. Ф. с соавт., 2007; Макаров О. В. с соавт., 2007; Culligan P. J. et al., 2005; Klebanoff M. A. et al., 1991, 2005).
Одной из важных причин этого является рост числа иммунодефицитных состояний, наблюдаемый на фоне ухудшения экологической обстановки, нерационального питания, стрессов, «бума самодиагностики и самолечения» с бесконтрольным применением лекарственных средств, в первую очередь антибиотиков. Чаще всего генитальная инфекция обусловлена несколькими патогенными факторами: вирусами, бактериями, грибами, простейшими, которые вызывают схожие по клиническому течению, но различные по патогенезу и методам лечения заболевания.
Анализ видового и количественного состава микрофлоры влагалища пациенток с урогенитальным кандидозом позволил выделить В. И. Кисиной с соавт. (1999) следующие типы вагинального микроценоза у обследованных женщин:
I тип. Выделение дрожжеподобных грибов рода Candida с сохранением лактофлоры у 12,1% пациенток в концентрации 10 4 –10 5 КОЕ/мл, у 18,97%— в концентрации 10 6 –10 7 КОЕ/мл.
IIа тип. Выделение дрожжеподобных грибов рода Candida в количестве 105–107 КОЕ/мл на фоне полимикробной микрофлоры с наличием Gardnerella vaginalis и/или Mobiluncus, «ключевых» клеток, снижения/отсутствия лактобацилл у 12,1% пациенток.
IIб тип. Картина микроценоза, аналогичная таковой при типе IIа, в ассоциации с Mycoplasma hominis и/или Ureaplasma urealyticum в количестве 4 –10 6 КОЕ/мл в ассоциации с Chlamydia trachomatis, с сохранением лактофлоры у 22,4% пациенток.
IVa тип. Выделение дрожжеподобных грибов рода Candida в количестве 10 5 –10 7 КОЕ/мл в ассоциации с С. trachomatis, M.hominis и/или U.urealyticum, с сохранением лактофлоры у 8,6% пациенток.
IVб тип. Выделение дрожжеподобных грибов рода Candida в количестве 10 5 –10 7 КОЕ/мл в ассоциации с М.hominis и/или U.urealyticum, с сохранением лактофлоры у 24,1% пациенток.
Кроме этого, у 87,9% пациенток обнаружен один или несколько факультативно-анаэробных микроорганизмов (стафилококки, коринебактерии, кишечная палочка, энтерококки) в концентрации от 10 3 до 10 6 КОЕ/мл.
При анализе результатов изучения кишечного микроценоза установлено умеренное уменьшение численности популяции бифидобактерий, лактобактерий в сочетании с резким снижением содержания полноценных Escherichia coli у 56,9% пациенток. Наряду с изменениями количественного состава нормальной микрофлоры зарегистрированы и ее качественные сдвиги: значительное увеличение количества лактозонегативных энтеробактерий у 53,4% пациенток, Escherichia coli со сниженными ферментативными свойствами у 20,7%, кокковых форм в количестве 10 6 –10 8 КОЕ/мл (Staphilococcus aureus, S.saprophiticus, S.epidermidis) у 77,6% пациенток. Повышенная пролиферация дрожжеподобных грибов рода Candida в количестве 10 5 –10 8 КОЕ/мл обнаружена в кишечнике у 46,6% обследованных.
Следует отметить, что манифестация кандидозной инфекции на фоне уже имеющегося инфекционного процесса влагалища усугубляет течение последнего и затрудняет лечение. Таким образом, формируется своеобразный порочный круг: кольпиты любой этиологии способствуют активации вульвовагинального кандидоза, который, в свою очередь, осложняет течение и усложняет лечение кольпита, обусловленного бактериально-вирусной инфекцией (Краснопольский В. И. с соавт., 2005; Мальцева Л. И. с соавт., 2004, 2007).
Все чаще приходится сталкиваться с необоснованными подходами к диагностике и лечению вульвовагинального кандидоза, что объясняется, с одной стороны, недостаточно полной осведомленностью врачей в вопросах современных особенностей этиологии и патогенеза настоящего заболевания, с другой стороны, излишне агрессивным лоббированием интересов производителей как оригинальных, так и генерических антимикотиков. Одним из вопросов, важных для гинекологов, сталкивающихся с проблемой кандидозной инфекции, является причина ее резистентности к традиционным методам терапии.
Традиционными подходами к лечению вагинальных дисбиозов следует признать различные методы, основанные на стадийности проводимого лечения и базирующиеся на понятиях коррекции, элиминации и восстановления влагалищного биотопа (Кира Е. Ф., 2001, 2007; Кондулукова И. А. с соавт., 1999; Линева О. И. с соавт., 2005; Мельников В. А., 2007; Шляпников М. Е., 2005, 2008). Применяемые для коррекции многокомпонентные препараты для локального (интравагинального) введения всегда оставались популярны как среди практикующих врачей, так и среди пациенток, благодаря высокой комплаентности, относительно невысокой стоимости курса лечения в сочетании с достаточной клинической и микробиологической эффективностью.
Одним из таких препаратов, появившихся в последнее время на российском рынке, является «Метрогил Плюс» в виде вагинального геля, содержащий наряду с традиционно используемым для лечения бактериального вагиноза метронидазолом, антимикотический компонент— клотримазол, что дает полное основание для использовании препарата в первую очередь для коррекции бактериального вагиноза, сочетанного с микотической инфекцией. Обоснованным следует считать введение в состав препарата именно клотримазола, поскольку, согласно исследованием последних лет (Кудрина М. И. с соавт., 2005; Пестрикова Т. Ю с соавт., 2005), параллельно с ростом резистентности грибов к флуконазолам происходит процесс восстановления чувствительности к таким ранее традиционно используемым на протяжении десятилетий препаратам, как нистатин и клотримазол (Жестков А. В. с соавт., 2007; Шляпников М. Е. с соавт., 2008). Дополнительным преимуществом препарата, выгодно отличающим его от большинства вагинальных форм, следует отметить гелевую основу, способствующую максимально равномерному распределению активных компонентов препарата на слизистой оболочке влагалища и экзоцервикса.
Нами проведено проспективное исследование эффективности использования препарата у 30 женщин репродуктивного возраста с верифицированным состоянием дисбиоза влагалища.
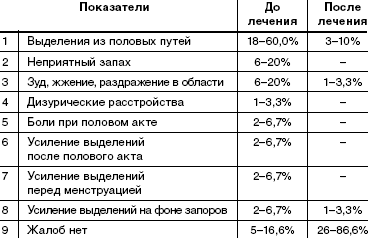
При анализе жалоб, с которыми обратились пациентки, выявлено, что большинство пациенток беспокоит наличие выделений из половых путей (60%), выделения с неприятным запахом (20%), наличие зуда, жжения в области вульвы и промежности (20%). У 4 пациенток (13,3%) выделения усиливались и начинали беспокоить только после полового акта или перед менструацией. У 2 пациенток (6,7%) выделения усиливались на фоне запоров кишечника (табл. 1).У 5 (16,6%) пациенток жалобы отсутствовали. Диагноз был поставлен при профилактическом обращении после гинекологического осмотра и микроскопии влагалищных выделений.
После пятидневного курса лечения препаратом «Метрогил Плюс» в виде вагинального геля субъективные жалобы отсутствовали у 86,6% женщин. У 10% сохранялись жалобы на выделения из половых путей: 1 случай (3,3%)— только выделения, 1 случай (3,3%) выделения в сочетании с усиливающимся зудом, 1 случай (3,3%) жалобы на усиление выделений на фоне запора.
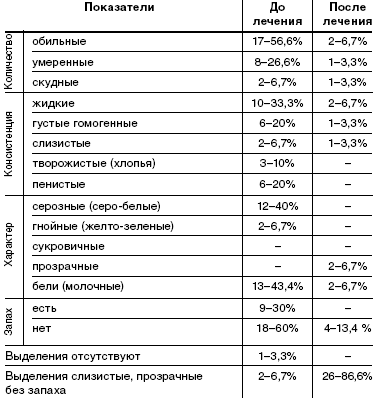
Характер выделений описан в табл. 2. До лечения у пациенток при гинекологическом осмотре выделения носили следующий характер: в основном обильные (56,6%), жидкие (33,3%) или пенистые (20%), серо-белые (40%) или молочные (43,3%), с неприятным запахом(60%). У 3 женщин из 30 (10%) при гинекологическом осмотре выделения соответствовали норме.
При осмотре после лечения препаратом «Метрогил плюс» в виде вагинального геля у 26 (86,6%) пациенток выделения имели критерии нормы: умеренные, слизистые, прозрачные, без запаха. У 4 пациенток (13,4%) выделения имели патологический характер: обильные 6,7%, жидкие 6,7%. Серозных, гнойных, пенистых, с неприятным запахом выделений после лечения не наблюдалось.
Из табл. 3 видно, что у большинства пациенток слизистая влагалища при вагинальном дисбиозе не изменена (63,3%). Но у 26,6% пациенток отмечалась гиперемия слизистой влагалища, у 6,7%— отечность, в 1 случае (3,3%)— мацерация слизистой влагалища.
После лечения в 96,7% видимой патологии слизистой влагалища не отмечается. В 1 случае (3,3%) сохранялась умеренная гиперемия.Эффективность действия препарата по этому признаку составляет 91%.
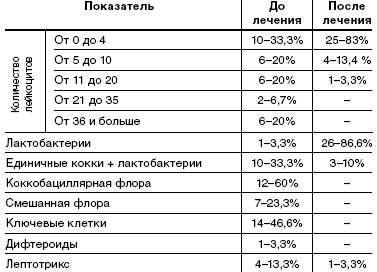
При анализе микроскопии влагалищного содержимого у пациенток исследуемой группы до лечения в 20% в мазке большое количество лейкоцитов, в 60% коккобациллярная флора, в 46,6%— в мазке «ключевые клетки», в 23,3% смешанная флора. Влагалищная флора, состоящая только из лактобактерий, в одном случае— 3,3%.
После лечения у 86,6% пациенток влагалищная флора состояла только из лактобактерий, лактобактерии с единичными кокками у 10% пациенток, наличие лептотрикса отмечалось в 3,3% случаев. В 83,3% мазков лейкоциты были единичные, большого количества лейкоцитов не отмечалось (табл. 4).
Степень чистоты влагалища до лечения в 96,7% случаев была IV; II степени чистоты влагалища до лечения в исследуемой группе пациентов не было. После курса лечения препаратом «Метрогил Плюс» в виде вагинального геля в 76,6% случаев стала II степень чистоты.
Данные, приведенные в табл. 5, наглядно демонстрируют достаточно высокий комплаенс использования препарата «Метрогил Плюс» в виде вагинального геля.
Таким образом, на основании проведенного исследования можно сделать вывод о высокой клинической и лабораторной эффективности использования препарата «Метрогил Плюс» в виде вагинального геля при коррекции дисбиотических состояний влагалищного биотопа. Наличие в составе препарата двух высокоэффективных компонентов— метронидазола и клотримазола, гелевой основы, обусловливающей равномерное распределение активных компонентов на слизистой оболочке, в сочетании с высоким комплаенсом, предопределяют максимально широкое применение Метрогила Плюс в качестве препарата «первой линии» у женщин с вагинальными дисбиозами.
По вопросам литературы обращайтесь в редакцию.
Н. В.Спиридонова, доктор медицинских наук, доцент М. Е.Шляпников, кандидат медицинских наук, доцент Е. А.Махлина *СГМУ, *клиника «Панацея», Самара