Что помассировать чтобы не болела голова
Массаж от головной боли
Цефалгия – распространенная, полиэтиологическая (может вызываться массой причин) проблема. Выяснив ее источник, нужно заняться комплексным лечением. Курс строится не только на приеме лекарств, но и различных физиотерапевтических процедурах.
Доказано, что массаж головы при сильной головной боли от мигреней, возможно делать даже в домашних условиях, разобравшись в особенностях техник, применяемых к голове.
Перед тем, как применить этот способ обезболивания, нужно проконсультироваться с лечащим врачом. Доктор подскажет подходящую конкретному пациенту технику, длительность сеанса. Благодаря профессиональному подходу, правильно выполненное массирование не только облегчает текущее состояние, но и способно решить первоначальную проблему, спровоцировавшую развитие симптома. Например – при головной боли напряжения[1].
Как действует массаж?
Физическое, механическое действие на мягкие ткани головы и других частей тела, а также на биоактивные точки, позволяет при правильном применении техник быстро справиться с отдельными видами болезненных ощущений и постепенно снизить частотность их проявления.
Преимущества использования подобного метода физического воздействия доказаны учеными:
Самостоятельное использование массажных техник может причинить вред, усугубить ситуацию, ухудшить состояние здоровья [2].
Так что, как сделать правильный массаж головы, чтобы с его помощью снять напряжение и избавиться от головной боли при внутренних проблемах, расскажет только лечащий врач.
Противопоказания
Массаж головы, как физиотерапевтическую процедуру для лечения при сильных головных болях, назначает лечащий врач.
Доктор подбирает подходящую технику, частоту и продолжительность сеансов, исходя из диагностированного заболевания.
Самому себе назначать такие процедуры, проводить их без необходимого опыта и навыков крайне опасно. Как и любое другое воздействие на организм, массирование обладает рядом противопоказаний [3]:
Нужно учитывать возраст пациента. Чем он старше, тем короче должны быть сеансы. Само воздействие должно оказываться мягкими техниками.
Практикуемые подходы и техники
Среди людей тиражируется мнение, что массаж помогает, если очень сильно болит голова, и это действительно так, если точно знать, где массировать голову при боли в висках, затылке и лбу.
Нужно учитывать, что существуют разные лечебные техники, каждая из которых актуальна только в определенном случае. И далеко не все из них допускается применять самостоятельно в домашних условиях.
Доказали свою эффективность несколько известных уже на протяжении десятилетий, а то и столетий, техник.
Самомассаж
Преимущество этого метода – можно выполнять в любых условиях. При этом можно обойтись без дополнительных средств, только ваши пальцы.
Даже легкое массирование области висков, всего за несколько секунд ослабляет приступ боли [4].
Чтобы закрепить результат, положите кончики пальцев на лобную линию роста волос и постепенно массируйте на всем протяжении головы. Таким образом снимается скопившееся напряжение, улучшается кровообращение, растет приток кислорода к тканям мозга.
Научиться стимулировать необходимые точки можно за несколько минут под руководством врача или используя для этого специальное пособие.
Акупрессура
Точечный массаж при головной боли в затылке и других отделах сложен, как правильно снять симптом знает только доктор, ориентирующихся в биологических точках на теле.
Акупрессура, одна из техник рефлексотерапии основывается на теории, согласно которой на теле расположены активные участки.
Стимулирование этих мест воздействует на органы тела, пальцевой массаж улучшает самочувствие человека.
Опасность в том, что воздействие должно быть точно рассчитанным и действительно точечным. Если будут задеты соседние области, то положительного результата достичь не удастся.
Общий массаж головы
Методика выполняется с помощником, так как занять удобное положение для его проведения самостоятельно не получится. Задача человека, испытывающего головную боль – расслабиться. А массирующий, в это время аккуратными плавными движениями разогревает необходимую зону.
Затем разогретую кожу массируют более интенсивно спиральными движениями, направленными от лба к затылку. Оттуда – к макушке и затем к шее. Важно при этом, чтобы пальцы работали непосредственно с кожей, а не скользили поверх волос.
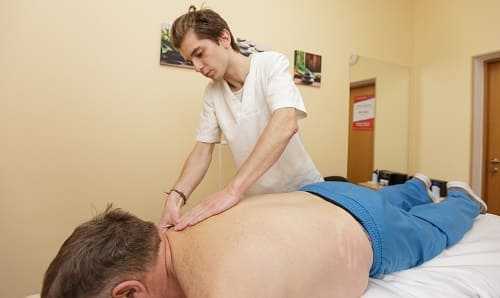
Массаж шеи
Прорабатывается воротниковая зона, плечи. Этот метод прописывают при остеохондрозе верхних отделов позвоночника. Мягкие ритмичные движения помогают расслабить и укрепить мышцы, снизить скованность движений, нормализовать приток крови к мозгу.
Уже после первого сеанса пациент чувствует себя лучше, ведь к коре головного мозга наконец поступает необходимое количество кислорода [5].
Пережатые мышцами нервы больше не находятся в состоянии сдавливания, поэтому боль постепенно отпускает.
Какой массаж нужен для снятия головной боли – определяет лечащий врач, ведь не всегда, когда болит голова, подобное воздействие допустимо.
Вспомогательные средства и инструменты
Чтобы массаж головы различными методами против головной боли и дискомфорта в висках и шее помог от цефалгии, применяют вспомогательные средства.
Вашими лучшими помощниками для домашних процедур станут:
Дополнительно, для достижения результата, используют различные эфирные масла [6]. Но их стоит применять с осторожностью, так как неправильно подобранные, подобные вещества способствуют не облегчению, а усилению боли.
Стоит помнить, что делать массаж головы – всего лишь помогать основному лечению, чтобы не болела голова нужно принимать прописанные врачом препараты и проходить назначенный курс терапии.
Как делать массаж головы
Мы сделали понятную инструкцию и подробный иллюстрированный плакат, которые помогут вам научить делать массаж головы и избавиться от головной боли, стресса и усталости.
С головной болью знакомы почти все. У каждого есть свои привычные способы от неё избавиться: принять обезболивающие, выпить кофе, лечь подремать на десять минут. А если вы знаете, как делать массаж головы, то с дискомфортом от стресса, недосыпа или усталости вы справитесь лучше, чем анальгетики и кофеин.
Польза и вред разных видов массажа головы
Различают два основных вида массажа головы: лечебный и косметологический. С помощью первого снимают головную боль, мигрени, напряжение и усталость. С помощью второго пробуют справиться с проблемами с волосами и кожей головы.
Однако в некоторых случаях массаж проводить нельзя. Основные противопоказания:
Правила проведения массажа
Они обусловлены только удобством и гигиеной:
Разумеется, волосы должны быть расчёсаны, чтобы ничто не мешало движению. Не забудьте позаботиться об удобстве во время процесса: можно сесть с опорой на спину или лечь на живот. Постарайтесь исключить отвлекающие факторы: включить тихую музыку можно, но просмотр телевизионного шоу со звуком будет мешать процессу массажа, особенно если вы выполняете его сами.
Методика проведения массажа головы
После массажа волосистой части головы можно перейти к массажу лица. Он поможет расслабить постоянно напряжённые мимические мышцы, снимет напряжение и избавит от головной боли.
Классический медицинский массаж выполняется недолго, примерно 5-6 минут. Особенное внимание уделите области шеи и висков. Также следует дополнительно помассировать точки над бровями, в середине скул и на переносице. Каждое движение повторяйте несколько раз, чередуя способы движения пальцев: поглаживания, растирание, надавливание и вибрация. Руки должны быть чистыми, массаж головы нужно делать без специальных смазывающих средств. Его выполняют чистыми руками без применения специальных средств.
Регулярность массажа определяет лечащий врач, но обычно его делают 2-3 раза в неделю.
Как избавиться от головной боли без таблеток
Головная боль возникает по многим причинам: от переутомления, при перемене погоды, вследствие изменения артериального или внутричерепного давления, нарушения кровоснабжения головного мозга. Болит голова при наличии новообразования в черепной коробке. Врачи Юсуповской больницы проводят комплексную терапию головной боли после комплексного обследования пациента.
Таблетки не всегда помогают при головной боли. Вследствие длительного приёма анальгетиков и нестероидных противовоспалительных средств развивается абузусная головная боль. В том случае боль в голове вызывает приём лекарств, которые должны бы были её снимать. У многих пациентов отмечается аллергия на приём медикаментов. Им показаны немедикаментозные методы купирования головной боли.
Массаж против боли в голове
Точечный массаж – действенный способ, который помогает справиться с головной болью. Он не обладает противопоказаниями и не требует особых условий. Точки массажа при головной боли можно найти самостоятельно, пользуясь руководством по акупунктуре. Точки от головной боли на голове рефлексотерапевты Юсуповской больницы используют во время сеансов иглоукалывания.
Массаж не только помогает быстро снять головную боль, но и обладает следующими эффектами:
Если головная боль не сильная и возникла вследствие утомления, можно сделать массаж всей головы. Он успокаивает нервную систему, избавляет от негативных мыслей и помогает пациенту обрести покой. Лёгкими движениями всю волосистую часть головы массируют подушечками пальцев в течение 4-6 минут.
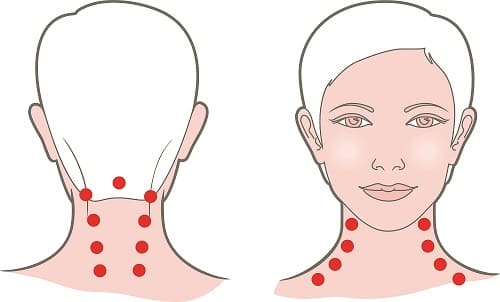
Какие точки массировать при головной боли? Почти 100 биологически активных точек располагаются на ушах человека. На мочке уха находятся точки для снятия головной боли и давления. Устранить головную боль помогает растирание мочки уха в течение одной минуты. При надавливании на биологически активную точку ощущается боль.
Точки для снятия мигрени
Какие точки массировать при головной боли? Для снятия головной боли используют следующие точки на голове и теле:
Снять головную боль помогает массаж точки ТЯНЬ – ЧЖУ. Она располагается на нижней границе волосяного покрова, на задней поверхности. Это парные точки. Двумя руками обхватите первыми четырьмя пальцами нижнюю челюсть и шею пациента спереди. Большими пальцами растирайте и надавливайте на точку в течение нескольких минут.
Для того чтобы движения были плавными, используйте специальные масла. Проводите сеансы массажа при приглушённом свете, в тишине. Специальная музыка белого шума (звуки моря) дополнительно расслабит сознание и переключит внимание от болевых ощущений. После сеанса точечного массажа выпейте чашку зелёного чая с мятой.
Снять головную боль без таблеток
Быстро избавиться от головной боли помогают ароматы эфирных масел различных растений. Расслабляет, снимает напряжение и успокаивает, помогает уснуть аромат лаванды. Снимает стресс и успокаивает нервы, от которых порой болит голова, масло мяты. Его следует втирать в кожу головы на протяжении десяти минут. Если нет мятного масла, можно использовать свежие листочки мяты. Их растирают в кашицу и мягко втирают в область висков, затылка и темени.
Убрать головную боль помогает мятный чай с мёдом. Положите в сумочку флакон с маслом мяты или лаванды. При первых признаках головной боли откройте его и подышите ароматами около минуты каждым носовым ходом. Некоторым людям помогает кофе от головной боли.
Если боль в голове возникает из-за перенапряжения, помогает холод. Смочите полотняную салфетку в холодной воде или оберните лёд полотенцем, приложите ко лбу и вискам. Если болит вся голова, можно дополнительно приложить холод и к шее и плечам. Не используйте лёд, не обернув его в полотенце. Это может вызвать спазм сосудов и, после небольшого облегчения, боль усилится.
Если головная боль связана с нарушением кровообращения из-за спазма мышц или шейного остеохондроза, кровоснабжение головного мозга нарушается. Расширить сосуды можно, приложив к области шеи грелку с горячей водой или принять горячий душ на область шеи. Отлично помогает снять головную боль при ВСД (вегетососудистой дисфункции) контрастный душ. Если грелки или душа поблизости нет, помогает лёгкое растирание области задней поверхности шеи или укутывание шеи шерстяным платком, круговое вращение головой для разминания мышц.
Упражнения от врачей Юсуповской больницы
Людей часто беспокоит головная боль. Лечение без таблеток возможно, если она не вызвана органическими поражениями головного мозга. Комплекс упражнений при головной боли каждому пациенту индивидуально подбирают реабилитологи Юсуповской больницы.
Растянуть боковые части шеи и верхние части трапециевидных мышц, снять головную боль поможет следующее упражнение:
Повторите упражнение в каждую сторону 2-3 раза.
Улучшается кровообращение головного мозга и уменьшается головная боль после дыхательных упражнений. Сядьте на стул и обопритесь на спинку. Закройте глаза, сосредоточьтесь на дыхании. На вдохе плавно опустите подбородок на грудь. Выполните вдох через нос, как можно глубже. Для этого с усилием расширьте ребра и живот.
Сядьте ровно и глубоко вдохните ртом на 4–5 счетов. Вдох следует начинать с низа живота: выпятите его, наполняя воздухом, затем ощутите, как поднимаются ваши рёбра и расширяется грудная клетка. На вдохе считайте до 6. На выдохе медленно отведите голову и откиньте её назад. Выдыхайте через нос, медленно, считая до 12, максимально втягивая рёбра и живот. Повторите упражнение 5–8 раз.
Чтобы выполнить следующее упражнение, следует зажать одну ноздрю пальцем, закрыть рот и выдохнуть весь воздух через вторую ноздрю. Выдыхайте на 9–10 счетов, опуская грудную клетку и плечи, сокращая живот. Зажимая другую ноздрю, повторите все движения. Сделайте упражнение по 4 раза на каждую сторону носа.
Все методы немедикаментозного лечения головной боли хороши, если она не вызвана органическим поражением головного мозга. Если испробованные методы не помогают, звоните по телефону Юсуповской больницы. Врачи с помощью современных диагностических методов определят причину головной боли и проведут эффективную комплексную терапию.
Лечение головной боли напряжения и мигрени
Головную боль можно назвать одной из наиболее частых жалоб при обращении к врачу. К самым распространенным первичным цефалгиям относится головная боль напряжения [G44.2]. Выделяют эпизодическую и хроническую формы головной
Головную боль можно назвать одной из наиболее частых жалоб при обращении к врачу.
К самым распространенным первичным цефалгиям относится головная боль напряжения [G44.2]. Выделяют эпизодическую и хроническую формы головной боли напряжения [1, 6].
Диагностические критерии эпизодической головной боли напряжения следующие.
1. Как минимум 10 эпизодов головной боли в анамнезе, отвечающих пунктам 2–4. Число дней, в которые возникала подобная головная боль — менее 15 в месяц (менее 180 в год).
2. Длительность головной боли от 30 мин до 7 дней.
3. Наличие как минимум 2 из нижеперечисленных характеристик:
4. Наличие перечисленных ниже симптомов:
5. Наличие как минимум одного из перечисленных ниже факторов:
Эпизодическая головная боль напряжения встречается у людей всех возрастов независимо от пола.
Чаще всего эпизодическая головная боль провоцируется усталостью, длительным эмоциональным напряжением, стрессом. Механизм ее возникновения связан с длительным напряжением мышц головы.
Боль отличается постоянством и монотонностью, сдавливающим или стягивающим характером. Локализуется в затылочно-шейной области, часто становится диффузной.
Эпизодическая головная боль напряжения проходит после однократного или повторного приема ацетилсалициловой кислоты (АСК) — АСК «Йорк», анопирина, аспирина, упсарина упса, ацифеина (для детей старше 2 лет разовая доза составляет 10–15 мг/кг, кратность приема — до 5 раз в сутки; для взрослых разовая доза варьирует от 150 мг до 2 г, суточная — от 150 мг до 8 г, кратность применения — 2–6 раз в сутки) или ацетаминофена: панадола, парацетамола, проходола, цефекона, далерона, эффералгана (разовые дозы для детей 1–5 лет — 120–240 мг, 6–12 лет — 240–480 мг, взрослым и подросткам с массой тела более 60 кг — 500 г, кратность назначения препарата — 4 раза в сутки), а также после полноценного отдыха и релаксации.
Хроническая головная боль напряжения аналогична эпизодической головной боли, однако средняя частота эпизодов головной боли значительно выше: более 15 дней в месяц (или более 180 дней в год) при длительности заболевания не менее 6 мес.
Хроническая головная боль напряжения возникает на фоне продолжительного стресса и не проходит до тех пор, пока не будет устранена вызвавшая ее причина.
Пациенты с хронической головной болью испытывают тревогу и подавленность. Головная боль всегда двусторонняя и диффузная, но наиболее болезненная зона может мигрировать в течение дня. В основном головная боль тупая, средней степени выраженности, возникает в момент пробуждения и может длиться в течение всего дня, но не усиливается при физической нагрузке. Большинство пациентов описывают головную боль как ежедневную, непрекращающуюся в течение длительного времени с короткими интервалами ремиссий. Очаговая неврологическая симптоматика при этом заболевании не выявляется. Рвота, тошнота, фото- и фонофобия и транзиторные неврологические нарушения не характерны.
Диагноз хронической головной боли напряжения следует рассматривать в качестве диагноза исключения. В первую очередь данное заболевание стоит дифференцировать с мигренью и состоянием, вызванным отменой анальгетиков. Оба заболевания могут сосуществовать с хронической головной болью напряжения. С помощью нейрорадиологических методов исследования следует исключить такую возможную причину повышения внутричерепного давления, как опухоль мозга.
Хроническая головная боль плохо поддается лечению. Большинство пациентов еще до обращения к врачу начинают принимать большое количество обезболивающих препаратов, и поэтому сопутствующим состоянием часто является головная боль вследствие отмены анальгетиков. Использование лекарственных средств, уменьшающих мышечное напряжение, и более сильных анальгетиков не всегда приносит успех, но может привести к осложнениям со стороны желудочно-кишечного тракта. Наиболее эффективным препаратом является амитриптилин в дозе 10–25 мг 1–3 раза в сутки. При его неэффективности целесообразен курс психотерапии.
Мигрень [G43] — это хроническое состояние с непредсказуемыми, остро возникающими приступами головной боли.
Слово «мигрень» имеет французское происхождение («migraine»), а во французский язык оно пришло из греческого. Термин «гемикрания» впервые был предложен Галеном. Первая клиническая характеристика мигрени («гетерокрании») относится ко II в. нашей эры и принадлежит Areteus из Cappadocia. Однако уже в папирусах древних египтян были обнаружены описание типичной мигренозной атаки и рецепты лекарственных средств, применяемых для устранения головной боли.
По данным разных авторов, распространенность мигрени колеблется от 4 до 20% случаев в общей популяции. Мигренью страдают 6–8% мужчин и 15–18% женщин. Она является вторым по частоте видом первичной головной боли после головной боли напряжения. Принято считать, что каждый восьмой взрослый страдает от мигрени. По данным мировой статистики, 75–80% людей хотя бы один раз в жизни испытали приступ мигрени [1, 2, 10, 19].
Мигрень — заболевание лиц молодого возраста, первый приступ отмечается до 40-летнего возраста, а пик заболеваемости приходится на 12–38 лет. До 12 лет мигрень чаще встречается у мальчиков, после пубертата — у лиц женского пола. У женщин приступы мигрени регистрируются в 2–3 раза чаще, чем у мужчин [14].
Немаловажную роль в развитии мигрени играет наследственная предрасположенность. У 50–60% больных родители страдали мигренью. У детей заболевание встречается в 60–90% случаев, если приступы мигрени отмечались у обоих родителей. В 2/3 случаев заболевание передается по линии матери, в 1/3 случаев — по линии отца [17, 23].
Патогенез мигрени чрезвычайно сложен, многие его механизмы до конца не изучены [4, 16, 20, 21, 22, 24]. Для возникновения приступа мигрени необходимо взаимодействие множества факторов: нейрональных, сосудистых, биохимических. Современные исследователи полагают, что церебральные механизмы являются ведущими в возникновении приступа мигрени.
С 1988 г. применяют классификацию и критерии диагностики мигрени, предложенные Международным обществом по изучению головной боли [15, 18]. Таким образом, в настоящий момент выделяют:
80% всех случаев мигрени приходятся на мигрень без ауры. Диагностическими критериями этой формы мигрени являются следующие.
1. Не менее 5 приступов, соответствующих перечисленным в пунктах 2–5 критериям.
2. Длительность головной боли от 4 до 72 ч (без терапии или при неэффективной терапии).
3. Головная боль соответствует не менее чем 2 из нижеперечисленных характеристик:
4. Головная боль сочетается с одним из нижеперечисленных симптомов:
5. Как минимум один фактор из нижеперечисленных:
Мигрень с аурой встречается значительно реже (20% случаев). Диагностические критерии мигрени с аурой идентичны мигрени без ауры, но в первом случае добавляются дополнительные критерии, характеризующие ауру.
В зависимости от характера фокальных неврологических симптомов, возникающих во время ауры, выделяют несколько форм мигрени: наиболее часто встречающуюся — офтальмическую (ранее «классическую») и редкие (2% случаев мигрени с аурой) — гемиплегическую, базилярную, офтальмоплегическую и ретинальную.
Факторы, провоцирующие возникновение приступа мигрени, многообразны: психотравмирующая ситуация, страх, положительные или отрицательные эмоции, шум, яркий мерцающий свет, переутомление, недосыпание или избыточный сон, голод, употребление в пищу шоколада, какао, кофе, орехов, сыра, красного вина, пребывание в душном помещении, резкие запахи, определенные климатические и метеорологические условия, применение препаратов, активно влияющих на состояние сосудов (нитроглицерин, гистамин и др.), менструальный цикл [24].
Клинические проявления мигрени подразделяются на 4 фазы, большинство из которых незаметно переходят одна в другую на протяжении всей атаки. Продромальную фазу испытывают 50% больных. Симптомы ее возникают скрытно и развиваются медленно на протяжении 24 ч. Клиническая картина включает в себя изменения эмоционального состояния (обостренное или сниженное восприятие, раздражительность), снижение работоспособности, тягу к конкретной пище (особенно сладкой), чрезмерную зевоту. Часто эти симптомы удается выявить только при целенаправленном опросе пациента.
Зрительные симптомы являются наиболее часто описываемыми нарушениями мигренозного приступа с аурой.
В типичных случаях пациент видит вспышки света (фотопсии), мерцающие зигзагообразные линии. Сенсорные симптомы могут возникать в виде покалывания и онемения в руках, дисфазии и других речевых расстройств, которые вызывают сильный стресс у больного. Эти симптомы длятся не менее 4 и не более 60 мин и фаза головной боли возникает не позже, чем через 60 мин после ауры. Головная боль пульсирующего характера, чаще локализуется в одной половине головы, но может быть и двусторонней, усиливается при движении и физическом напряжении, сопровождается тошнотой и рвотой, свето- и шумобоязнью. Является наиболее стойким симптомом мигрени и длится от 4 до 72 ч. В постдромальной фазе, длительностью до 24 ч, после стихания головной боли, больные испытывают сонливость, вялость, разбитость, боль в мышцах. У некоторых пациентов возникают эмоциональная активация, эйфория.
К осложнениям мигрени относят мигренозный статус и мигренозный инсульт. Мигренозный статус — это серия тяжелых, следующих друг за другом приступов, сопровождающихся многократной рвотой, со светлыми промежутками, длящимися не более 4 ч, или 1 тяжелый и продолжительный приступ, продолжающийся более 72 ч, несмотря на проводимую терапию. Риск возникновения инсульта у пациентов, страдающих мигренью без ауры, не отличается от такового в популяции. При мигрени с аурой мозговой инсульт возникает в 10 раз чаще, чем в популяции. При мигренозном инсульте один или более симптомов ауры не исчезают полностью через 7 дней, а нейрорадиологические методы исследования выявляют картину ишемического инсульта.
В межприступном периоде в неврологическом статусе больных мигренью, как правило, отклонений не наблюдается. В 14–16% случаев, по данным О. А. Колосовой (2000), имеют место нейроэндокринные проявления гипоталамического генеза (церебральное ожирение, нарушения менструального цикла, гирсутизм и т. п.), у 11–20% больных в соматическом статусе выявляется патология желудочно-кишечного тракта.
Данные дополнительных методов исследований не информативны. С помощью исследования, проведенного нейрорадиологическими методами в межприступный период, патологических изменений обнаружить не удается. Лишь при частых и тяжелых приступах мигрени в веществе головного мозга выявляют участки пониженной плотности, расширение желудочков мозга и субарахноидальных пространств [3, 11].
При анализе характера приступа мигрени и критериев его диагноза необходимо обращать внимание на такие симптомы, как:
Данные симптомы требуют детального неврологического обследования и проведения нейрорадиологических методов исследования (КТ, МРТ) для исключения текущего органического процесса.
Дифференциальный диагноз мигрени проводят: с головной болью при органическом поражении мозга (опухоль, травма, нейроинфекция); головной болью при синуситах; головной болью при артериальной гипертензии; головной болью напряжения и пучковой (кластерной) головной болью; эпилепсией; абузусной головной болью.
Методы лечения мигрени подразделяется на превентивную терапию и терапию острого болевого приступа. Превентивная терапия направлена на снижение частоты, длительности и тяжести приступов и применяется у больных в следующих случаях:
При проведении профилактического курса препараты рекомендуется принимать ежедневно, а лечение считается успешным, если частота, длительность и интенсивность приступов снижаются на 50% или более. Если в течение нескольких месяцев (обыкновенно 6 или более) приступы мигрени хорошо контролируются или не беспокоят пациента, дозы препаратов постепенно сокращаются и решается вопрос о целесообразности их дальнейшего применения.
При выборе лекарственных препаратов опираются на патогенез мигрени, а также учитывают наличие сопутствующих заболеваний у пациента и побочных действий лекарственных средств. Препараты следует назначать в минимальных дозировках, постепенно увеличивая их до максимально рекомендуемых, либо до появления побочных реакций или достижения терапевтического эффекта. Курс профилактической терапии может длиться от 2 до 6 мес.
Наиболее широко используемыми лекарственными средствами являются:
Для профилактической терапии используются как лекарственные, так и немедикаментозные методы лечения. Например, диета с ограничением продуктов, содержащих тирамин (красное вино, шоколад, сыр, орехи, цитрусовые и др.); лечебная гимнастика с акцентом на шейный отдел позвоночника; массаж воротниковой зоны; водные процедуры; иглорефлексотерапия; биологическая обратная связь, психотерапия.
Для купирования приступов мигрени используют 3 группы препаратов [4, 8, 12, 19]. Оценивается эффективность препарата, согласно международным стандартам, по следующим критериям:
Первая группа. При легких и средних по интенсивности приступах могут быть эффективны парацетамол, ацетилсалициловая кислота и ее производные, а также комбинированные препараты: седальгин, пенталгин, спазмовералгин и др. Действие препаратов этой группы направлено на уменьшение нейрогенного воспаления, подавление синтеза модуляторов боли (простагландинов, кининов и др.), активацию антиноцицептивных механизмов мозгового ствола. При их применении необходимо помнить о противопоказаниях к назначению ацетилсалициловой кислоты: наличие заболеваний желудочно-кишечного тракта, склонность к кровотечениям, повышенная чувствительность к салицилатам, аллергия, а также о возможности развития абузусной головной боли при длительном и бесконтрольном применении этих средств.
Вторая группа. Препараты дигидроэрготамина (редергин, дигидроэрготамин, дигидергот) обладают мощным сосудосуживающим действием, благодаря влиянию на серотониновые рецепторы, локализованные в сосудистой стенке, предотвращают нейрогенное воспаление и тем самым купируют мигренозную атаку. Дигидроэрготамин является неселективным агонистом серотонина и обладает также допаминергическим и адренергическим действием. При передозировке или повышенной чувствительности к эрготаминовым препаратам возможны загрудинная боль, боли и парестезии в конечностях, рвота, понос (явления эрготизма). Наименьшими побочными действиями обладает назальный спрей дигидроэрготамина. Достоинством данного препарата является удобство применения, быстрота действия и высокая эффективность (75% приступов купируются в течение 20–45 мин) [7].
Третья группа. Селективные агонисты серотонина (имигран, нарамиг, зомиг). Обладают избирательным воздействием на серотониновые рецепторы мозговых сосудов, блокируют выделение субстанции Р из окончаний тройничного нерва и предотвращают нейрогенное воспаление. Побочными явлениями агонистов серотониновых рецепторов являются: чувство покалывания, давления, тяжести в разных частях тела, гиперемия лица, усталость, сонливость, слабость. Противопоказаны при сопутствующей патологии сердечно-сосудистой системы и диабете [9].
Существенным для проведения эффективной терапии селективными агонистами серотонина является соблюдение следующих правил [4]:
Имигран (суматриптан) применяется в таблетированной (50, 100 мг), инъекционной форме по 6 мг для подкожного введения и в виде назального спрея. Эффективность имиграна при любой форме применения равна 70–80%. Работоспособность пациентов восстанавливается, как правило, через 1–2 ч при подкожном и через 3–4 ч при пероральном применении, причем независимо от дозы [4, 5].
Нарамиг (наратриптан) — таблетки по 2,5 мг. Поскольку у наратриптана период полувыведения равен 5 ч, препарат может быть эффективен при купировании продолжительных мигренозных атак. «Возврат головной боли» в ближайшие 24 ч отмечается в меньшем проценте случаев, чем при приеме имиграна [6, 13].
Зомиг (золмитриптан) — таблетки по 2,5 мг. Эффект наступает через 20–30 мин. Преимуществами золмитриптана по сравнению с другими триптанами являются: более высокая клиническая эффективность при пероральном приеме, более быстрое достижение терапевтического уровня препарата в плазме крови, меньшее вазоконстрикторное влияние на коронарные сосуды [9].
Препараты второй и третьей групп являются в настоящее время базовыми средствами, используемыми для купирования мигренозных приступов.
Превентивная терапия, а также эффективное и безопасное купирование приступов головной боли у пациентов с частыми приступами позволяют в значительной степени улучшить качество жизни больных с мигренью.
По вопросам литературы обращайтесь в редакцию.
М. Ю. Дорофеева
Е. Д. Белоусова, кандидат медицинских наук
МНИИ педиатрии и детской хирургии МЗ РФ, Детский научно-практический противосудорожный центр МЗ РФ, Москва