Что применять при артрозе коленного сустава 2 степени
Современный подход к терапии боли при остеоартрозе
Представлены современные подходы к терапии пациентов с остеоартрозом, предусматривающие применение нестероидных противовоспалительных препаратов, имеющих различные формы — инъекционные и пероральные, а также медленнодействующих симптоматических препаратов
Up-to-date approaches to therapy of patients with osteoarthritis are presented that presuppose application of different type non-steroidal anti-inflammatory drugs by injection or per os as well as slow-acting symptomatic preparations.
Остеоартроз (ОА) является наиболее распространенным хроническим заболеванием опорно-двигательного аппарата в популяции. В России только по обращению в лечебные учреждения зарегистрировано более 4 млн больных ОА [1]. От начала болезни до обращения к врачу проходит значительный период времени, что, в первую очередь, обусловлено медленным развитием болезни, стадийности болезни [2, 3].
ОА преимущественно поражает нагрузочные диартрозные суставы — коленные, тазобедренные, однако и суставы кистей, преимущественно дистальные, вовлечены в патологический процесс. При ОА поражаются все ткани сустава, но в большей степени хрящевая пластина и субхондральная кость.
Среди факторов, влияющих на прогрессирование ОА, выделяют: возраст старше 45 лет, женский пол, наследственность, постменопаузу, предшествующую травматизацию сустава. Ряд факторов, имеющих отрицательное воздействие на хрящ, могут быть устранены самим пациентом: снижение массы тела, повышение физической нагрузки, уменьшение нагрузки на проблемные суставы, дозированное ношение груза. Обучению пациентов уделяется большое внимание в школах для больных ОА.
По мере изучения патогенеза болезни, внедрения новых методов диагностики стало ясно, что это заболевание характеризуется хроническим воспалением, при котором в патологический процесс вовлечены все компоненты сустава, включая синовиальную оболочку, хрящ, суставную капсулу, связки, сухожилия, субхондральную кость.
Хрящевая ткань не васкуляризирована, и ее питание и оксигенация происходит за счет хондроцитов — клеток, ответственных за сохранение экстрацеллюлярного матрикса. На ранней стадии кластеры хондроцитов образуются в поврежденной области и там повышается уровень ростовых факторов, что способствует регенерации ткани. Со временем повышается синтез тканеповреждающих протеиназ (металлопротеиназ 1, 3, 9, 13 и аггреканаз), стимулирующих апоптозную гибель хондроцитов, что приводит к образованию матрикса, не способного противостоять нормальному механическому стрессу. Эти изменения протекают асимптомно, т. к. хрящ не имеет нервных окончаний. Клинические симптомы ОА начинают проявляться при вовлечении в процесс иннервируемых тканей, что является одной из причин поздней диагностики ОА [4].
Ключевым фактором в патофизиологии ОА является синовит, для диагностики которого используют инструментальные методы — ультразвуковое исследование (УЗИ) сустава, магнитно-резонансная томография (МРТ), а также гистологическое исследование биопсийного материала синовия. Синовит является предиктором повреждения хряща. Синовиальные макрофаги продуцируют катаболические и провоспалительные медиаторы, результатом чего является нарушение баланса репарации и деградации хряща с преобладанием последней. Все больше данных в литературе, свидетельствующих о том, что изначально процесс начинается в результате хронического воспаления в синовиальной оболочке, субхондральной кости и связочном аппарате [5]. Воспаление в этих структурах приводит к развитию синовита, остита, энтезитов, что подтверждается результатами МРТ. Исход воспаления завершается формированием остеофитов и деструкцией суставной поверхности. Первым симптомом, заставляющим пациента обратиться к врачу, является боль, усиливающаяся при ходьбе, спуске по лестнице и так называемая «стартовая» боль, возникающая после длительного сидения или отдыха.
Европейской антиревматической лигой (European League Against Rheumatism, EULAR) и Международным обществом по изучению ОА (The Osteoarthritis Research Society International, OARSI) разработаны рекомендации по лечению ОА, котoрые включают нефармакологические, фармакологические и хирургические методы лечения [6].
Учитывая тот факт, что больные с ОА имеют достаточно большое число сопутствующих заболеваний, требующих приема гипотензивных, сахароснижающих препаратов и других, при выборе схемы лечения этого заболевания необходимо учитывать совместимость лекарственных средств, безопасность проводимой терапии.
Лечение ОА до настоящего времени остается сложной проблемой, основанной на комплексном индивидуальном выборе тактики лечения, в зависимости от локализации и распространенности ОА, выраженности клинических проявлений, деструкции сустава, функциональной активности пациента, наличия у него сопутствующих заболеваний.
Основной целью лечения ОА является уменьшение или купирование боли, улучшение функции сустава, улучшение качества жизни пациентов. Это достигается, в первую очередь, назначением быстродействующих симптоматических препаратов, к каковым относятся парацетамол и нестероидные противовоспалительные препараты (НПВП). Однако при длительном приеме парацетамола и в высоких суточных дозах он проявляет гепато- и нефротоксичность. НПВП широко применяются в ревматологии благодаря их анальгетическому и особенно противовоспалительному действию. При выборе НПВП у пожилых больных, а это большинство больных с ОА, необходимо учитывать особенности фармакодинамики препарата, его совместимость с препаратами для лечения сопутствующих заболеваний, безопасность в плане возникновения нежелательных явлений, а также влияние на хрящ.
Боль при ОА чаще всего носит хронический характер, но при нарушении конгруэнтности суставных поверхностей могут возникать и острые боли. Поэтому для больных ОА желательно использовать НПВП, имеющие различные формы — инъекционные для купирования острой боли и пероральные — для хронической боли. Одним из таких препаратов является лорноксикам [7].
Фармакокинетические исследования свидетельствуют о том, что при пероральном и парентеральном введении препарата его абсорбция быстрая, дозозависимая. Связывание с белками плазмы (в основном с альбумином) составляет 97–99%. Исследование концентрации препарата в плазме и синовиальной жидкости показало, что его максимум в синовиальной жидкости наступает через 4 часа, составляя 50% от концентрации в плазме, в которой отмечено 2 пика — через 30 мин и через 4 часа. Препарат короткоживущий, период его полувыведения около 4 часов, следовательно, нет опасности накопления его в организме. Важен тот факт, что не отмечено изменений фармакокинетики у лиц пожилого возраста. Следует учитывать, что лорноксикам, как и другие НПВП, взаимодействует с другими препаратами: снижает концентрацию Аспирина в плазме, эффект эналаприла, фуросемида, повышает антидиабетический эффект сахароснижающих препаратов. Не выявлено повышения печеночных ферментов при лечении лорноксикамом [8]. Безопасность препарата подтверждена и на основании метаанализа клинических исследований [9].
Еще одно преимущество лорноксикама выявлено при внутривенном введении у больных с болями в нижней части спины, показавшее повышение уровня эндогенных морфинов (динорфина и В-эндорфина), что свидетельствует о его анальгетическом эффекте через ЦНС [11].
Эффективность лорноксикама при ОА показана в ряде исследований. Так, мультицентровое рандомизированное двойное слепое плацебо-контролируемое лечение различными дозами (6, 8, 12 мг) больных с артрозом коленных и тазобедренных суставов показало преимущество дозы 12 мг по индексу Лекена. Лабораторные показатели не выявили токсичности препарата, были отмечены незначительные нежелательные явления со стороны желудочно-кишечного тракта (ЖКТ) [12]. В другом исследовании 135 больных ОА получали более высокую дозу препарата — 12 мг или 16 мг в день в течение 12 недель в сравнении с 150 мг диклофенака, причем 85 из них лечение лорноксикамом продолжили в течение 40 недель, что позволило оценить не только положительный клинический эффект, но и безопасность препарата. Хороший и отличный анальгетический эффект получен у 80% и 89% больных при хорошей переносимости препарата [13].
Наши данные, основанные на лечении 25 больных с гонартрозом и коксартрозом в течение 4 недель лорноксикамом в дозе 16 мг/день, показали достоверное улучшение по выраженности боли, утренней скованности, индексу Ричи, снижению С-реактивного белка. Эффект как улучшение и значительное улучшение отметили 24 пациента. Не выявлено повышения печеночных ферментов, отрицательного влияния на функцию почек. Частота нежелательных явлений со стороны ЖКТ слабой выраженности была у 20% больных [14]. Выраженный анальгетический эффект 8 мг лорноксикама получен у 75% из 30 пациентов ОА с вторичным синовитом и выраженностью боли более 60 мм по ВАШ. Уже на 7-й день 60% больных отметили улучшение по выраженности боли в покое и при движении (до 30–40 мм по ВАШ) с купированием признаков воспаления. Отмены препарата не было [15].
Интересны данные по лечению артроза дугоотростчатых суставов позвоночника у 24 пациентов. Препарат вводили в дозе 8 мг на 20 мл 0,5% раствора Новокаина паравертебрально, создавая вокруг дугоотростчатого сустава большую концентрацию. Контролем служили пациенты, получавшие ту же дозу внутривенно или внутримышечно. Уже через 15–20 мин в основной группе боль резко уменьшилась, больные смогли ходить. Острый период длился до 6 дней, в группе сравнения до 15 дней [16].
В работе W. A. Herrmann [17], в которой эффект лорноксикама сравнивали с диклофенаком или плацебо при острой боли в позвоночнике, было установлено, что после приема первой дозы лорноксикама боль достоверно уменьшалась. За 5 дней у 93% больных получен хороший/очень хороший результат.
В ревматологии и особенно в ревмаортопедии возможно внутрисуставное введение лорноксикама [18], что особенно важно для пациентов пожилого возраста, которым противопоказано внутрисуставное введение глюкокортикоидов.
В работе [19] представлены данные о положительном эффекте внутрисуставного введения лорноксикама пациентам ОА с синовитом коленного сустава. 8 мг препарата разводили 10 мл воды для инъекций, препарат вводили 1 раз в неделю, на курс 4 инъекции. К четвертой неделе лишь у 6,9% сохранялась боль, оцениваемая как «слабая», у остальных купирована боль и синовит. Аналогичные результаты получены в работе Н. А. Никитина и соавт. [20], в ходе которой трехкратно с интервалом в 72 часа внутрисуставно вводили 8 мг лорноксикама с предварительной эвакуацией синовиальной жидкости и оценкой эффекта клинически и по УЗИ сустава. После третьей инъекции только у 5 из 57 больных оставались по УЗИ признаки синовита. Очень хороший эффект получен у 70% больных, хороший — у 20% и у 10% — удовлетворительный. Нежелательных явлений не было.
Эти работы были выполнены на ограниченном числе пациентов и не могут быть рекомендательными. Требуется проведение многоцентровых исследований по единому протоколу с объективизацией результатов.
Важным вопросом для пациентов старшей возрастной группы является возникновение переломов, которые (особенно переломы в области шейки бедренной кости) приводят к обездвиженности, а нередко и летальным исходам. Этому способствует повышение риска падений из-за слабости мышц нижних конечностей, боли при движении, церебральной патологии и изменения структуры костной ткани [21].
Ранее ОА и остеопороз (ОП) считались взаимоисключающими заболеваниями. Основанием для этого служили данные, полученные при исследовании минеральной плотности костной ткани (МПКТ), которая, как правило, была повышена у женщин с рентгенологически подтвержденным кокс- и гонартрозом, артрозом суставов кисти. А вот снижения риска переломов у пациентов с ОА и увеличенной МПКТ выявлено не было. Результаты проспективных исследований показали, что у больных ОА не снижается риск внепозвоночных переломов по сравнению с больными без ОА, а у больных с коксартрозом наблюдается двухкратное увеличение риска переломов бедренной кости. Эти результаты важны для понимания необходимости профилактики остеопоретических переломов не только у пациентов со сниженной, но и нормальной или «повышенной» МПКТ. Среди факторов, играющих роль в предрасположенности к ОА и ОП, есть общие: женский пол, пожилой возраст, семейная агрегация, дефицит эстрогенов, дефицит витамина D и др. По данным исследований гормональная заместительная терапия эстрогенами приводит не только к замедлению развития ОП, но и снижению частоты развития кокс- и гонартроза [22].
По современным представлениям, одним из важных факторов развития ОП является дефицит витамина D, который является не только регулятором кальциевого обмена в организме, но и обладает внескелетными эффектами: повышает мышечную силу, снижает риск падений, аутоиммунных и других заболеваний. С возрастом происходит снижение его абсорбции в кишечнике и образования в коже. Дефицит витамина D приводит к вторичному гиперпаратиреозу и остеомаляции с субклиническим течением. Дефицит витамина D широко распространен в популяции и особенно выражен у людей пожилого возраста.
Имеются данные о том, что витамин D участвует не только в метаболизме костной, но и хрящевой ткани, снижая активность металлопротеиназ, стимулируя синтез протеогликана хондроцитами. У женщин пожилого возраста с низким потреблением витамина D с пищей и низким уровнем 25(ОН) в сыворотке крови отмечается трехкратное увеличение риска прогрессирования коксартроза, образования остеофитов, трехкратное увеличение частоты развития коксартроза [23]. Нормальным уровнем 25(ОН) в сыворотке крови считается 50–75 нмоль/л. Выравнивание дефицита витамина D играет важную роль не только в предупреждении развития ОП и остеопоретических переломов, но и прогрессировании ОА.
Для лиц старше 50 лет суточной нормой витамина D считается 800 МЕ, кальция — 1000–1500 мг. Суточная потребность в витамине D и кальции в более 60% случаев не покрывается пищевым рационом. Наиболее эффективным комбинированным препаратом для восполнения дефицита кальция и витамина D является Кальций-Д3 Никомед Форте, в 2 таблетках которого содержится 800 МЕ витамина Д3 и 1000 мг кальция. Имеются данные, что прием необходимой суточной дозы кальция и витамина D в виде комбинированного препарата снижает риск переломов на 17%, а риск переломов дистального отдела предплечий — на 30%. При этом снижается и риск падений [24].
Основной группой препаратов для лечения ОА являются медленнодействующие симптоматические препараты, анальгетический эффект которых отсрочен, но основан на патогенетическом структурно-модифицирующем действии: замедлении формирования эрозий, сохранении структуры хрящевой пластинки, нормализации костной структуры, что приводит к снижению необходимости эндопротезирования суставов [25, 26].
Снижение болевых ощущений у пациентов, страдающих ОА, повышает у них подвижность, возможность общения, нормализует сон, снимает депрессивные расстройства, приводит к улучшению качества жизни.
Литература
Р. М. Балабанова, доктор медицинских наук, профессор
ФГБУ НИИР им. В. А. Насоновой РАМН, Москва
Уколы с гиалуроновой кислотой в суставы
Статью подготовил врач-хирург медицинского центра «Горизонт»
Панкратов Виталий Александрович
Вернуться к комфортной жизни возможно!
Но обо всем по порядку.
Наиболее часто встречающимся заболеванием суставов, представляющим большую медико-социальную проблему, является остеоартроз.
Остеоартроз проявляется разрушением гиалинового хряща, выстилающего суставные поверхности, и выражается в ограничении подвижности суставов (вплоть до полной ее потери) и хронических болях.
По статистике на первых позициях по поражению находятся самые крупные суставы в организме человека — коленные и тазобедренные, принимающие на себя самую сложную и тяжелую ношу в виде осевой нагрузки для прямохождения.
Изменениям могут быть подвержены пациенты всех возрастов, будь то врожденные заболевания, приобретенные в результате травм или определенного характера труда, сопутствующего гормонального лечения либо аутоимунных процессов, когда организм сам разрушает свои суставы. С возрастом, лишним весом и повышением нагрузки на сустав симптомы остеоартроза только усугубляются.
Главная причина прогрессирования заболевания — недостаток внутрисуставной смазки.
Основной способ предотвратить дальнейшее разрушение сустава — это восполнение суставной жидкости. Создать амортизирующую подушку между суставными поверхностями и предотвратить дальнейший распад гиалинового хряща. На сегодняшний момент с этим наиболее результативно справляются препараты на основе гиалуроновой кислоты для внутрисуставного введения специалистом.
Ключевые симптомы остеоартроза:
Для правильной диагностики и определения стадии заболевания врачу-хирургу необходимо:
Для более детального изучения костных структур выполняют компьютерную томографию (КТ).
С учетом локализации различают артрозы плечевого, локтевого, лучезапястного, голеностопного и других суставов.
В зависимости от степени тяжести поражения выделяют три стадии патологии:
Врач подбирает и назначает лечение исходя из основных симптомов и стадии заболевания. Основной целью выступает предотвращение дальнейшего разрушения хряща и сохранение функции сустава.
Лечение включает в себя:
Медикаментозное лечение артроза:
Хирургическое лечение артроза
Операции при артрозе проводятся на поздних стадиях болезни, при развитии тяжелых осложнений, ограничивающих трудоспособность больного. Операции бывают радикальными или паллиативными:
Гиалуроновые инъекции в суставы
Наиболее результативное и современное лечение заболеваний суставов — внутрисуставные уколы гиалуроновой кислоты.
Многих пациентов при артрозе мучают сильные боли и хромота, они надолго выпадают из нормальной и активной жизни. Гель гиалуроновой кислоты в суставе формирует защитный матрикс, митротрабекулярную сеть, которая выполняет роль амортизирующей подушки, усиливающей пружинистость сустава и увеличивающей устойчивость к осевым нагрузкам. Наблюдается питание сустава, что способствует восстановлению гиалинового хряща, а также запускается защита внутрисуставных поверхностей костей от агрессивного влияния аутоимунных процессов.
Уколы с гиалуроновой кислотой могут способствовать:
Показанием для инъекционного лечения является уже первая стадия заболевания, когда у человека есть только небольшие жалобы на периодические боли и тугоподвижность. Чем раньше начать лечение, тем больше вероятность предотвратить дальнейшее прогрессирование заболевание и сохранить исходную функцию сустава.
Мифы инъекционного лечения
Многие люди слушают и читают различные небылицы. Часто в них нет здравого смысла и полное отсутствие академических знаний. Развенчаем самые эпичные.
На самом деле нет. Уколы в сустав не страшнее обычной внутримышечной инъекции.Всегда можно предварительно обезболить капсулу сустава перед введением гиалуроновой кислоты. Сама процедура длится не более 5-10 секунд, поэтому пациент даже толком испугаться не успеет.
Препараты гиалуроновой кислоты гипоаллергенны и являются производными естественных компонентов самого сустава.
На самом деле в период лечения препаратами гиалуроновой кислоты необходимо ограничить только тяжелые физические нагрузки (марафонный бег, приседания с отягощениями), а пешие или неизнуряющие велопрогулки будут только полезными.
Для точного попадания и гарантированного введения препарата внутрь сустава хирург может использовать УЗИ-контроль.
Не доводите до операции. Не нужно терпеть боль и особенно заниматься самолечением бездейственными примочками. Сохраните подвижность своих суставов. Самое главное — это будут Ваши собственные суставы, а не металлический протез.
Помните, что ранняя диагностика доступна и адекватное лечение существует.
Гонартроз
Гонартроз – это хроническое денегенативное заболевание коленного сустава, при котором происходит истончение и разрушение хрящевой ткани с последующим формированием обширных костных разрастаний. По мере прогрессирования болезни человек может полностью утратить способность к самостоятельному передвижению. Своевременная диагностика и лечение гонартроза дает возможность остановить патологический процесс и избавить человека от боли.
Общая информация
Полноценная работа сустава возможна лишь при соблюдении нескольких условий:
При появлении нарушений запускается патологический процесс, который в конечном итоге может привести к полному разрушению сустава.
Гонартроз начинается с появления в хрящевой ткани микротрещин и очагов уплотнения. Это приводит к истончению хрящевой прослойки и утрате гладкости. В результате усиливается трение костей между собой при движениях, что еще больше повреждает хрящ. Конфигурация поверхностей изменяется и отдельные участки начинают испытывать повышенную нагрузку. По мере прогрессирования заболевания по краям сустава появляются костные разрастания (остеофиты), которые постепенно распространяются на всю площадь, ограничивая движения и вызывая боль. Одновременно происходит изменение состава синовиальной жидкости и уменьшение ее количества, что тоже повышает трение.
Дальнейшие изменения распространяются на другие зоны. Суставная капсула истончается, связки теряют эластичность. Сустав становится нестабильным, повышается риск вывихов и подвывихов. Происходит компенсаторное сокращение мышечных волокон. Колено, а в дальнейшем и сама нога деформируются. К тому времени человек уже не может нормально передвигаться из-за боли.
В зависимости от причины заболевания остеоартроз коленного сустава может быть:
Выделяют также односторонний (поражающий только правое или только левое колено) и двусторонний гонартроз.
Степени
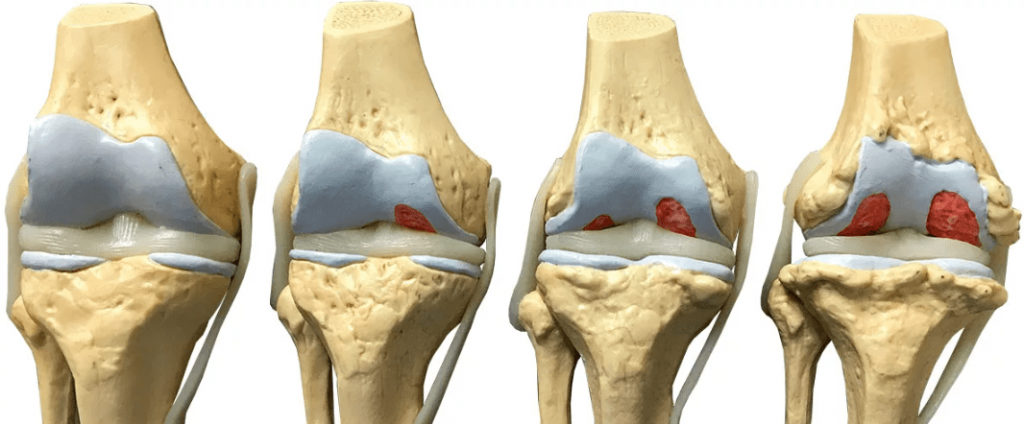
Врачи выделяют 4 степени гонартроза, определяющие стадию заболевания и объем поражения:
Причины
Все причины развития гонартроза можно разделить на несколько групп:
Наличие суставной патологии у родителей или близких родственников также повышает шанс развития гонартроза.
Симптомы
Симптомы гонартроза зависят от степени поражения тканей. Наиболее заметным и выраженным является боль. На начальных этапах развития она представлена легким дискомфортом после чрезмерной нагрузки на колено (например, подъем по лестнице с тяжелым предметом в руках или длительные пешие прогулки). После отдыха все неприятные ощущения исчезают.
В дальнейшем боль становится сильнее и начинает возникать после привычной нагрузки, усиливаясь к концу дня. Простого отдыха становится недостаточно для быстрого снятия симптомов. На последних стадиях колено болит постоянно, а любые движения усугубляют проблему.
Еще один характерный признак гонартроза – ограничения движений. Скованность сначала появляется только по утрам и связана с повреждением хряща. В дальнейшем ограничения связаны с разрастанием остеофитов. По мере прогрессирования болезни амплитуда движений становится меньше вплоть до полного анкилоза.
В это время проявляются хорошо заметные со стороны признаки поражения: деформация колена и выраженная хромота. Деформация возникает за счет изменения очертаний головок костей, а также появления остеофитов. В дальнейшем в процесс вовлекаются мышцы и связки, что еще больше меняет контуры сустава и всей ноги.
Хромота, как и боль, возникает постепенно. Сначала она связана исключительно с болевыми ощущениями, человек вынужден щадить ногу. Ситуация усугубляется по мере нарастания скованности и деформации. На поздних стадиях гонартроза человек не может ходить самостоятельно.
Диагностика
При подозрении на гонартроз необходимо обратиться к ортопеду-травматологу. Специалист осматривает и опрашивает пациента, оценивая состояние сустава и объем движений в нем. Затем в обязательном порядке назначается рентгенография. Исследование позволяет выявить основные признаки артроза:
Для получения данных о состоянии мягких тканей и хряща назначается УЗИ или МРТ сустава. В некоторых случаях требуется выполнить диагностическую пункцию, в ходе которой в полость колена вводят видеокамеру. Этот метод позволяет осмотреть хрящ изнутри и оценить степень разрушения тканей. Одновременно могут быть введены лекарственные препараты (например, обезболивающие длительного действия) или взят анализ синовиальной жидкости.
Лабораторная диагностика дополняет картину. С ее помощью врачи оценивают наличие воспаления, уровень мочевой кислоты и других соединений, которые могут стать причиной артроза.
При вторичном характере заболевания назначаются консультации врачей соответствующего профиля (эндокринолог при сахарном диабете и т.п.).
Лечение гонартроза
Лечение гонартроза коленного сустава – это сложный и длительный процесс, требующий от пациента соблюдения всех рекомендаций лечащего врача.
Лечение острой боли
При наличии острого болевого синдрома на первый план выходит лекарственная терапия. Все обезболивающие препараты можно разделить на три группы:
Конкретные обезболивающие препараты, их дозировки и кратность приема определяются только врачом. При бесконтрольном применении анальгетики могут стать причиной ускоренного разрушения хрящевой ткани, развития гастрита и других осложнений.
Поддерживающая терапия
Когда острый болевой синдром купирован, врачи назначают препараты, останавливающие разрушение хряща и стимулирующие регенерацию тканей:
Помимо лекарственных средств ортопеды активно используют физиотерапевтические методики. Воздействие электрического тока, ультразвука, лазерных лучей или магнитных волн способствует повышению кровоснабжения пораженной области, разрушению остеофитов. В зависимости от ситуации врачи используют:
Физиотерапевтические процедуры назначаются врачом и проходят под постоянным контролем специалиста. При необходимости время и интенсивность воздействия могут быть скорректированы.
Дополнить эффект от физиотерапии и лекарств помогает массаж и лечебная физкультура. Они не только улучшают микроциркуляцию, но и способствуют формированию качественного мышечного каркаса, обеспечивающего дополнительную поддержку пораженного сустава.
Хирургическое лечение
Препараты и физиотерапия эффективны лишь на ранней и средней стадиях заболевания. Если у пациента диагностирован гонартроз 3 или 4 степени, единственным действительно эффективным вариантом лечения является хирургия.
Эндопротезирование коленного сустава – это сложная, но действенная операция. Пораженный сустав удаляется и заменяется протезом. Современные изделия обладают достаточным запасом прочности, чтобы служить обладателю долгие годы. После завершения периода восстановления пациент забывает от боли при ходьбе и может жить полноценной жизнь.
Если эндопротезирование противопоказано, врачи могут выбрать более легкое вмешательство:
Артродезирование и остеотомия в настоящее время проводятся нечасто. К ним прибегают, в основном, в период ожидания эндопротезирования для облегчения состояния пациента.
Профилактика
Профилактика заболеваний суставов – это несложно. Если следовать правилам, вопрос как лечить гонартроз вряд ли станет актуальным. Сохранить здоровье суставов помогут:
Эти же правила актуальны для людей, уже страдающих от артроза, поскольку они помогают замедлить прогрессирование заболевания.
Диета
Соблюдение диеты при гонартрозе помогает уменьшить риск воспалительного процесса в суставе и отложение солей, а также способствует снижению массы тела и сокращении нагрузки на колено. Врачи рекомендуют придерживаться следующих принципов питания:
В пище должны в достаточном количестве присутствовать витамины всех групп, микроэлементы. Особое внимание следует уделить продуктам с повышенным содержанием коллагена: холодцы, желе, заливное. Он является естественным хондропротектором и стимулирует восстановление хрящевой ткани. Аналогичным действием обладают кислоты омега-3, которые, к тому же, способны останавливать воспалительные процессы. Они в большом количестве содержатся в жирной северной рыбе.
Последствия и осложнения
Многие думают, что гонартроз – это всего лишь хруст и периодические боли в колене. На самом деле без лечения это заболевание приносит немало мучений и превращает человека в инвалида. На последних стадиях человека ждет:
Не допустить этих проблем можно, если своевременно обратиться к врачу и досконально выполнять его рекомендации. В этом случае процесс можно успешно затормозить и даже обратить вспять, особенно на первой стадии развития.
Лечение в клинике «Энергия здоровья»
Ортопеды клиники «Энергия здоровья» приглашают всех пройти обследование для выявления возможного гонартроза. Мы предлагаем каждому клиенту самые эффективные и быстрые методы диагностики и современные схемы лечения. Если врач обнаружит артроз, он примет все необходимые меры для сохранения функции колена:
При острых болях мы проведем лечебную пункцию коленного сустава с последующим введением искусственной синовиальной жидкости или обезболивающих средств с пролонгированным действием. Все методы лечения подбираются индивидуально в зависимости от показаний и противопоказаний.
Преимущества клиники
Гонартроз – это коварное заболевание, способное полностью изменить Вашу жизнь. Не дайте боли лишить Вас возможности передвигаться, обратитесь к ортопеду клиники «Энергия здоровья». Лечитесь своевременно!