Что принимать при астме для облегчения дыхания
Рациональная глюкокортикоидная терапия бронхиальной астмы
Согласно рекомендациям современных руководств по бронхиальной астме (БА), основной группой препаратов, использующихся для превентивного лечения больных БА (за исключением легкой/интермиттирующей формы заболевания), являются ингаляционные глюкокортикоиды
Согласно рекомендациям современных руководств по бронхиальной астме (БА), основной группой препаратов, использующихся для превентивного лечения больных БА (за исключением легкой/интермиттирующей формы заболевания), являются ингаляционные глюкокортикоиды (ИГК) [1–3]. Первый из них — беклометазона дипропионат был внедрен в клиническую практику в 1972 г. и до сих пор находит широкое применение благодаря низкой стоимости и безопасности.
В настоящее время в лечении БА используют еще четыре препарата из группы ИГК: флютиказона пропионат, будесонид, триамцинолона ацетонид, флунизолид.
Несмотря на довольно длительную историю клинического применения глюкокортикоидов (ГК), терапия БА по-прежнему вызывает немало вопросов, в том числе:
В настоящем обзоре мы попытаемся провести анализ литературных данных и основных рекомендаций по назначению ГК больным БА.
В начале коротко о том, каковы современные представления о механизмах действия ГК при БА. Доказано, что ГК влияют на иммунные и воспалительные процессы дыхательных путей посредством индукции экспрессии различных генов. ГК также снижают количество и/или активность клеток воспаления (лимфоцитов, макрофагов, тучных клеток, эозинофилов), влияют на сосудистую проницаемость, отек слизистой оболочки, субэпителиальный фиброз, уменьшают продукцию слизи в бронхах, способствуют восстановлению поврежденного эпителия и т. д.
Маловероятно, чтобы при остром приступе БА эффект ГК был связан с супрессией образовавшихся цитокинов и клеток воспаления, инфильтрирующих дыхательные пути, поскольку для проявления таких механизмов действия требуется как минимум 6–72 ч [4, 5]. Скорее всего, высокая терапевтическая эффективность стероидов связана с восстановлением чувствительности β-адренорецепторов дыхательных путей, количество которых снижается в результате приема β2-агонистов и развития самого процесса воспаления [4, 5]. Показано, что однократное введение преднизолона в/в и даже ингалирование беклометазона предотвращает десенситизацию β2-адренорецепторов [5], хотя следует учесть также протективный эффект самих β-агонистов на тучные клетки и плазменную экссудацию сосудов [4, 5].
Комплементарность действия при комбинации ГК и b2-агонистов доказана на экспериментальном («эффект Эйкелберга»: β2-агонисты активируют глюкокортикоидные рецепторы, а стероиды повышают экспрессию гена β2-адренорецептора) [6], а также клиническом уровнях (при приеме комбинированного препарата симбикорта отмечено более быстрое наступление бронходилатации и улучшение шкалы симптомов БА, по сравнению с терапией будесонидом и формотеролом через отдельные ингаляторы) [7].
Показания к назначению ГК при бронхиальной астме
Назначение ГК показано в тех случаях, когда пациент испытывает потребность в ингаляционном β2-агонисте короткого действия один раз в день (Британское руководство по БА) [2] или 3 раза в нед (GINA) [1]. Терапию целесообразнее начинать с высоких доз ИГК, чтобы достичь адекватного контроля над астмой (минимум приступов, снижение тяжести заболевания, достижение нормальных/почти нормальных показателей функции легких с минимумом побочных эффектов лекарственных средств), с последующим снижением их дозы (принцип «step down») [1, 8].
Доказано, что раннее начало лечения ГК более эффективно предотвращает развитие воспалительного процесса и структурных изменений дыхательных путей, особенно у детей [9]. При приеме даже малых доз будесонида (100 мкг 2 раза в сут) у детей заметно улучшались показатели пикфлоуметрии, клиническая симптоматика, снижалась потребность в β-агонистах короткого действия, хотя для предотвращения постнагрузочного бронхоспазма им требовалась более высокая доза ИГК (400 мкг в сут) [9]. По последним данным, флютиказон способен приостанавливать воспалительный процесс, но при этом не влияет на структурные изменения дыхательных путей, т. е. на ремоделирование [10].
Важную роль при тяжелой форме БА играют не только подбор адекватной дозы необходимых антиастматических средств, но и правильное назначение системных ГК.
Назначение ГК per os показано:
Больным БА преднизолон следует назначать из расчета 1–2 мг/кг веса в сут сроком не более 10 дней, с постепенным снижением суточной дозы на фоне приема ИГК [11, 12].
По мнению американских экспертов (EPR-2), пероральный преднизолон в дозе 50 мг целесообразно назначать взрослым больным БА однократно в течение 15 ч: тем самым количество эозинофилов в бронхолегочной лаважной жидкости супрессируется более эффективно, чем при приеме препарата в другие часы (в 8 или 20 ч) [3].
При купировании тяжелого приступа БА доказана эквивалентность терапевтического действия ГК, назначаемых больным в/в и перорально [12–15]. Установлено, кроме того, что различий в изменении ОФВ1 у больных с острым тяжелым приступом БА, которым вводили метилпреднизолон в/в в дозах 60, 160 и 500 мг в сут, не существует; не удалось выявить также влияния на уровень ОФВ1 низких и высоких доз преднизолона (1 и 6 мг/кг веса), вводимых в/в каждые 6 ч больным БА, поступившим в отделение неотложной медицины [13–15].
По данным Nana и соавт. [16], через 1 нед после лечения тяжелых астматиков ингаляционным будесонидом в дозе 1600 мкг 2 раза в день (I группа) и таблетированным преднизолоном 40 мг (II группа) уровень ОФВ1 повысился в обеих группах в одинаковой степени — в среднем на 17%. Однако в группе пациентов, которым ГК назначали перорально, обострения болезни наблюдались в два раза чаще. В то же время лечение больного БА таблетированным преднизолоном обходится в 70 раз дешевле терапии таким современным ИГК, как флютиказон.
Показана эквивалентность терапевтической эффективности 1600 мкг будесонида и 5 мг таблетированного преднизолона у пациентов с БА [17].
Хотя при БА может быть достигнут доза-ответ на лечение ИГК, наращивание дозы стероида, как правило, не приводит к дальнейшему улучшению функции легких [18]. Более того, парадоксальным кажется полученное доказательство равной эффективности высоких и низких доз флютиказона (1000 и 100 мкг в сут) при 8-недельном лечении больных со впервые диагностированной легкой и средней степенью БА [19]. Тяжелая форма БА, как правило, требует применения высоких доз ИГК с самого начала терапии [20, 21].
Недопустимо использование в лечении больных БА депонированных ГК (дексаметазон, кеналог, полькортолон) из-за вызываемой ими выраженной супрессии надпочечниковой функции и невозможности назначения этих препаратов по альтернирующей схеме.
В англоязычной литературе последних лет появился термин «brittle asthma», при которой более выраженный, по сравнению с применением ГК, терапевтический эффект отмечается после подкожного введения таким больным тербуталина [20].
Продолжительность приема ГК
У больных БА такие проявления, как кашель, свистящее и затрудненное дыхание, уменьшаются через несколько дней после приема ИГК [21, 22]; значительное облегчение течения заболевания наблюдается спустя недели [14, 23], но для максимального улучшения бронхиальной гиперреактивности ИГК требуется принимать регулярно на протяжении нескольких месяцев и лет [24, 25].
У большинства пациентов с БА снижение дозы ИГК через несколько месяцев терапии, как правило, не приводит к ухудшению течения заболевания [24–26]. Однако уже спустя несколько недель после полной отмены ИГК могут появиться симптомы неконтролируемой БА [25, 26]. Поскольку улучшение бронхиальной гиперреактивности может быть достигнуто примерно через 6–8 нед после начала приема беклометазона (в суточной дозе 400–2000 мкг), чтобы избежать возникновения побочных эффектов, дозу ИГК в дальнейшем следует снижать [26, 27].
Стероид-резистентность
Стероид-резистентная астма (СРА) — это астма, при которой после 1–2-недельного приема преднизолона в дозе
40 мг в сут объем форсированного выдоха за 1 сек (ОФВ1) не повышается более чем на 15% в ответ на вдыхание β2-агониста [28].
Как правило, СРА страдают пациенты с тяжелой формой заболевания. Этиопатогенез СРА обусловлен различными факторами: снижение количества глюкокортикоидных рецепторов дыхательных путей и/или повышение концентрации альтернативной им формы типа β, изменение супрессии транскрипционных факторов, преобладание относительно резистентных к ГК нейтрофилов в бронхиальном пространстве, резко выраженные структурные изменения дыхательных путей и т. д. [29, 30]. Возможно, играет также роль инфицирование таких больных Chlamidia pneumoniae или вирусами [31].
Прежде чем БА считать стероид-резистентной, следует:
Альтернатива глюкокостероидной терапии
На фоне приема ряда препаратов возможно снижение дозы системных и ингаляционных форм ГК. Не доказан стероидсберегающий эффект кромонов и кетотифена.
Назначение ингаляционных глюкокортикоидов довольно часто (
78%) позволяет уменьшить дозу системных стероидов и даже полностью отменить их прием. Исследование Meijer et al. показало, что высокая доза флютиказона более эффективна в отношении улучшения бронхиальной гиперчувствительности, чем преднизолон, принимаемый перорально [34]. Стероидсберегающий эффект пульмикорта-турбухалера был подтвержден в ходе проведенного нами исследования [35]: у детей, находящихся в отделение интенсивной терапии, более ранний клинический и бронходилатирующий эффект (в течение первых 4 ч) был выявлен в случае использования будесонида в дозе 1600 мкг и тербуталина, по сравнению с группой больных, получавших лечение таблетированным преднизолоном в дозе 2 мг/кг веса и β2-агонистом.
У больных СРА уменьшение дозы или полное прекращение приема пероральных ГК становится возможным также благодаря назначению суспензии пульмикорта, вдыхаемого через небулайзер. Небулизированный пульмикорт — уникальный стероид, влияющий на функциональные показатели легких значительно быстрее других ГК, вводимых парентерально или перорально [35, 36]. В многоцентровом исследовании T. Higgenbottam и соавт. у 23 больных из 43 после 12 нед терапии небулизированным пульмикортом в дозе 2 мг в сут удалось снизить дозу таблетированного преднизолона на 59% от исходной дозы (p
Д. Ш. Мачарадзе, доктор медицинских наук
Детская городская поликлиника № 102, Москва
Приступ удушья при астме
Бронхиальная астма является одним из самых распространенных заболеваний в нашей стране. По данным статистики, этим недугом в России страдают более 25 % населения, большая часть из которых дети. Количество больных за последние два года увеличилось почти в 2 раза. Чаще всего заболевание возникают в возрасте до 10-ти лет. Самое опасное в этом заболевании — приступ удушья. Астма может быть как приобретенной, так и наследственной. Приступ начинается в любой момент, даже во время сна. Поэтому важно знать, как помочь человеку справиться с этим припадком.
Приступы удушья при астме: причины
Заболевание заставляет человека постоянно жить в страхе перед следующим приступом. Удушье при бронхиальной астме ведет к кислородному голоданию. При этом происходят:
Иногда больной заранее чувствует приближение очередного приступа удушья при астме. Выдыхать воздух человеку становится все тяжелее. При выпускании воздуха он начинает издавать «свистящий» и хрипящий звук. Кожа человека бледнеет, а губы синеют. Это связано с тем, что кровь не получает необходимого количества кислорода. Завершается припадок сильным кашлем. При этом у больного выделяется вязкая мокрота.
Основными причинами приступа удушья при бронхиальной астме являются:
При бронхиальной астме удушье также может быть спровоцировано большими физическими нагрузками. Возникают приступы при резком снижении температуры воздуха или из-за микроорганизмов, которые попали в бронхи.
Методы диагностики
Когда у человека возникает первый приступ удушья, он не всегда понимает, в чем его причина. Специалист для определения причины удушья назначает пациенту:
| Методика диагностики | Время |
|---|---|
| Бронхоскопия | 20 минут |
| Рентген легких | 10 минут |
| Общий анализ крови | 10 минут |
| Анализ крови на IgE | 10 минут |
Какой врач лечит приступы удушья при бронхиальной астме?
Назначить эффективное лечение и купировать приступ удушья при бронхиальной астме сможет:
Приступы удушья при бронхиальной астме: первая помощь
В начале заболевания люди могут даже не догадываться о предстоящем приступе. Дети же, переживая его, испытывают огромный стресс. Поэтому так важно знать, как правильно оказать первую помощь при приступе удушья. Бронхиальная астма приводит к панике, которая только усугубляет ситуацию.
Если на ваших глазах у человека начался приступ, то вам необходимо удостовериться, нет ли у него с собой лекарственных препаратов, которые помогают купировать астму. Медицинские средства подбираются каждому пациенту индивидуально лечащим врачом в зависимости от чувствительности пациента, частоты возникновения удушья, формы заболевания. Препараты могут быть как в форме таблеток, так и в виде ингаляторов карманного типа. Чаще всего используются последние средства, которые впрыскиваются непосредственно в бронхи. Они снимают спазм в течение нескольких минут.
При приступе больному необходимо сидеть, а руки его должны упираться в стол или спинку стула. Ослабьте его галстук или расстегните плотно прилегающий ворот рубашки. По возможности откройте окна, чтобы обеспечить доступ кислорода. Ноги человека рекомендуется погрузить в емкость с горячей водой до голеней.
При повторном приступе, который длится более пятнадцати минут, необходимо вызвать «Скорую помощь» или привезти больного в стационар самостоятельно.
Как снять приступ удушья при астме?
При возникновении удушья врачи рекомендуют не откладывать применение лекарственных препаратов. Однако, как снять приступ удушья при астме, когда у больного нет с собой никаких медицинских средств? До того, как прибудет «Скорая помощь», можно облегчить состояние человека. Постарайтесь успокоить его и нормализовать дыхание. Для этого можно принять любое антигистаминное средство. Эти противоаллергенные препараты особенно действенны в самом начале приступа. Горчичники, поставленные на грудь, также облегчат дыхание при сильном спазме.
Профилактика приступов удушья при бронхиальной астме
Отказ от курения и алкоголя, регулярные физические упражнения укрепят иммунитет, уменьшат количество приступов. Профилактика удушья при бронхиальной астме включает:
Еще одним действенным методом профилактики приступов является баночный массаж. Его проводить можно даже в домашних условиях. Процедура в среднем длится не более 10 минут. Для проведения массажа вам понадобятся:
Спину больного необходимо обильно смазать вазелином. Тампон нужно смочить спиртом и поджечь. Опустить его на несколько секунд в банку. Вынуть тампон. Быстро приложить банку к спине и водить вверх-вниз.
«Ловушки», в которые можно угодить при лечении бронхиальной астмы
Рисунок 1. Зачастую у больных астмой снижены виды на будущее, хотя некоторые склонны недооценивать тяжесть симптомов своего заболевания Какова дифференциальная диагностика между бронхиальной астмой и ХОЗЛ? С чем связаны возможны
 |
| Рисунок 1. Зачастую у больных астмой снижены виды на будущее, хотя некоторые склонны недооценивать тяжесть симптомов своего заболевания |
Какова дифференциальная диагностика между бронхиальной астмой и ХОЗЛ?
С чем связаны возможные ошибки в диагностике?
Какова основная роль b-агонистов в терапии бронхиальной астмы?
Как назначаются кортикостероиды?
Несмотря на возросшую компетентность врачей и доступность эффективных методов лечения, смертность от бронхиальной астмы остается высокой. Предотвратить многие смертельные исходы и даже избежать большинства случаев госпитализации можно было бы при проведении правильного лечения.
Необходимо помнить, что ведение больных астмой — процесс сложный и длительный.
Недооценка степени несостоятельности дыхания. Тяжесть состояния пациента и степень несостоятельности его дыхательной системы можно не распознать, если пренебречь тщательным выяснением всех проявлений болезни и построением диаграммы измерений максимальной скорости потока (МСП) выдыхаемого воздуха.
Зачастую у больных астмой снижены виды на будущее, хотя некоторые и склонны недооценивать серьезность симптомов своего заболевания. Чтобы выявить такую недооценку, нужно подробно расспросить пациента, бывает ли у него кашель или хриплое дыхание ночью или при физической нагрузке.
Если пациентам не удается достичь наилучшей возможной функции легких, то для коррекции этого состояния необходимо для начала вычислить нормальную МСП выдыхаемого воздуха для данного пациента, пользуясь диаграммой, прилагаемой к пикфлуометру.
Если измеренная МСП более чем на 20% меньше вычисленной, стоит провести исследование обратимости этого состояния, что делается путем сопоставления МСП или жизненной емкости легких (ЖЕЛ) до и после лечения.
Необходимая терапия может состоять всего лишь в однократном приеме бронходилятатора, но если это не увеличивает МСП на 20%, то есть до вычисленного уровня, могут понадобиться более серьезные меры, например трехнедельный курс системных кортикостероидов (30 мг преднизолона в день для взрослых). Таким образом выясняется наилучший достижимый уровень МСП, на который ориентируются в последующем лечении.
Иногда пациенты сообщают об уменьшении одышки, но при этом значения МСП не изменяются. В таких случаях необходимо провести измерение ЖЕЛ с помощью спирометра, которое может подтвердить улучшение, не определяемое по МСП (рис. 2). Спирометрами в настоящее время укомплектованы все врачебные приемные.
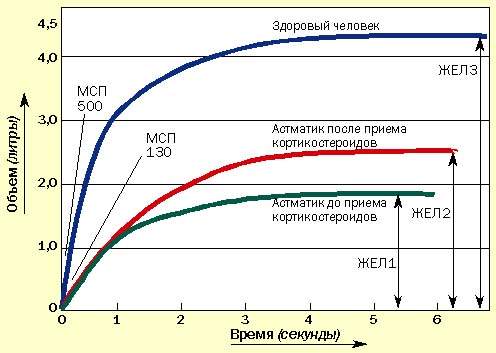 |
| Рисунок 2. Изменение ЖЕЛ под влиянием курса кортикостероидов. МСП может не измениться, но увеличение ЖЕЛ свидетельствует об улучшении состояния |
Бронхиальная астма, замаскированная под хроническое обструктивное заболевание легких (ХОЗЛ). Страдающие одышкой пациенты, которым поставлен диагноз ХОЗЛ или эмфизема, могут иметь скрытый бронхоспастический элемент, обусловленный бронхиальной астмой.
Таким пациентам необходимо провести исследование обратимости процесса, как описано выше. Любое улучшение функции легких можно поддержать, проводя адекватное лечение бронхиальной астмы. При отсутствии улучшения легочной функции назначение кортикостероидов ничем не оправдано, а только приводит к нежелательным побочным эффектам, таким как остеопороз.
Что должен помнить врач, наблюдающий больных с бронхиальной астмой
Постоянный прием b-агонистов короткого действия. Показано, что лечение астмы постоянным приемом b-агонистов увеличивает гиперреактивность легких и утяжеляет бронхиальную астму [1]. Если пациент использует b-агонисты скорее регулярно, чем случайно, их применение должно сопровождаться назначением ингаляционных кортикостероидов или, если кортикостероиды уже применяются, увеличением их дозы до достаточной, чтобы контролировать астму. Таким образом, b-агонисты оставляют на случаи одышки и хрипов.
Последние методические указания по лечению бронхиальной астмы в Британии рекомендуют начинать с высокой дозы ингаляционных или системных кортикостероидов для достижения быстрого контроля, затем постепенно снижать дозу до минимальной, обеспечивающей нормальное самочувствие пациента и оптимальные значения МСП или ЖЕЛ на фоне минимального применения бронходилятатора (рис. 3). Быстрое облегчение состояния, достигаемое при применении кортикостероидов, улучшает настроение пациента и увеличивает его доверие к лечению.
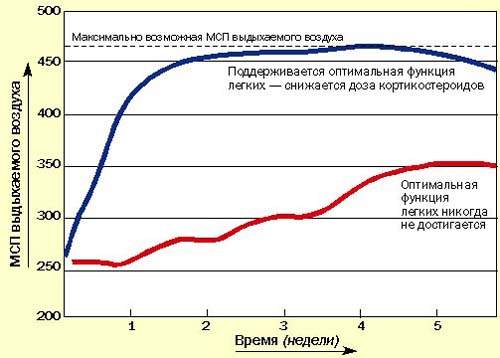 |
| Рисунок 3. Рекомендуется начинать с высоких доз кортикостероидов, а затем постепенно снижать дозу до минимальной (оптимальные значения МСП или ЖЕЛ) |
Последние данные свидетельствуют о том, что назначать кортикостероиды нужно как можно раньше всем астматикам, и не только для контролирования симптомов, но и для предотвращения прогрессирующих структурных повреждений легких, обусловленных хроническим воспалением [2,3]. Это означает, что кортикостероиды следует предпочесть b-агонистам, как только диагноз подтверждается МСП-диаграммой. b-агонисты остаются препаратами резерва на крайний случай.
Возможность альтернативного лечения. Хотя ингалируемые кортикостероиды должны быть краеугольным камнем в лечении астмы, в случаях, трудно поддающихся лечению, можно использовать и некоторые другие препараты. Доказано, что противовоспалительным эффектом обладают теофиллины в достаточно небольших дозах, но надо учитывать в каждом индивидуальном случае их возможное взаимодействие с другими препаратами.
Пожилым пациентам целесообразно назначать ипратропиум. Иногда оказываются эффективными недокромил и кромогликат.
Бронходилятаторы длительного действия, такие как сальметерол, могут облегчать состояние, особенно ночью, блокируя бронхоконстрикторные механизмы. Однако необходимо, чтобы все вышеперечисленные препараты сопровождались применением адекватных доз кортикостероидов.
Техника ингаляции. Нужно добиться, чтобы у пациентов выработались правильные навыки обращения с ингалятором. Врач должен помочь подобрать тот тип ингалятора, который наиболее удобен пациенту, и проверить его работоспособность. Для этого в кабинете врача должен быть полный набор ингаляторов.
Спейсеры. Применяемые вместе с аэрозольными ингаляторами, спейсеры облегчают проникновение препарата в легкие и снижают как накопление его в глотке, так и системное всасывание за счет проглатывания.
Спейсеры помогают координировать выброс препарата со вдохом. Это особенно важно при ингалировании кортикостероидов. Так как кортикостероиды применяются только дважды в день, громоздкий спейсер можно хранить дома.
Спейсеры обеспечивают лучшее накопление препарата в легких, чем распылители. Необходимо правильно их применять: встряхнуть ингалятор, чтобы лекарство смешалось с носителем, и однократно впрыснуть смесь с последующим скорейшим вдохом [4].
Триггерные факторы. Нераспознанные триггерные факторы могут быть и дома, и на работе, и на отдыхе, то есть практически в любом месте. Выявить источник поможет анамнез. Например, при профессиональной бронхиальной астме состояние улучшается во время отпуска и в выходные дни. Отсутствие раздражителя уменьшает или устраняет проявления болезни и снижает необходимость в лекарствах.
Проблемой, которую часто не принимают во внимание, может быть пассивное курение. Такие препараты, как b-блокаторы и нестероидные противовоспалительные средства (НПВС), также могут вызывать астму.
Использование распылителей (небулайзеров) без фоновой кортикостероидной терапии. При лечении острого астматического приступа без назначения пероральных кортикостероидов все еще используют распылители, которые обеспечивают проникновение более высокой дозы b-агонистов. Это действительно снимает бронхоспазм, но поскольку высокая доза b-агонистов не воздействует на сопутствующий воспалительный процесс, необходимо сразу же дать больному кортикостероиды внутрь, чтобы предотвратить нарастание приступа; эффект бронходилятаторов снижается по мере увеличения отека слизистой.
Если тяжесть приступа такова, что требуется небулайзер, необходимо назначить системные кортикостероиды. Даже при умеренном приступе бронходилятаторы сами по себе приносят лишь временное облегчение и есть опасность повторения приступа — возможно, глубокой ночью!
Несвоевременное назначение оральных кортикостероидов. Если не проводить противовоспалительной терапии, у больных нарастает отек слизистой, что приводит к повторению приступов. Такие пациенты часто нуждаются в госпитализации и назначении высоких доз кортикостероидов в течение нескольких дней, прежде чем у них наступит стабилизация состояния.
Пациенты, подверженные быстроразвивающимся приступам, нуждаются в как можно более раннем назначении кортикостероидов и бронходилятаторов. Они должны уметь распознавать ухудшение состояния, всегда иметь под рукой кортикостероиды и знать, как их использовать. Не следует заставлять этих пациентов дожидаться прихода к ним врача (рис. 4).
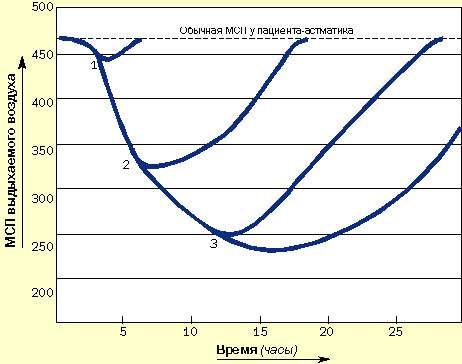 |
| Рисунок 4. Зависимость развития острых приступов от времени назначения кортикостероидов и как результат применения длительных курсов системной кортикостероидной терапии. (1) Кортикостероиды назначены сразу после возникновения приступа: выздоровление наступает быстро. (2) Кортикостероиды назначены через 6 часов: выздоровление замедлено. (3) Кортикостероиды назначены позже чем через 12 часов: приступ тяжелый и длительный, выздоровление наступает медленно |
Пациенты с постепенным развитием приступов могут подождать и посмотреть, помогает ли увеличенная доза ингаляционных кортикостероидов в сочетании с бронходилятаторами.
Неадекватный курс системных кортикостероидов. Иногда назначенные кортикостероиды отменяют до полного купирования приступа, что ведет к сохранению гиперреактивности бронхов и очередному приступу.
Подобная цепь событий может привести пациента к ложному заключению, что у него бронхиальная астма, трудно поддающаяся лечению.
Ситуацию можно исправить длительным курсом кортикостероидов, продолжающимся в течение нескольких дней после стабилизации состояния, и снижением их дозы постепенно до достижения минимальной поддерживающей.
Прекращение наблюдения за пациентом после острого приступа или госпитализации. Трудности возникают при отмене системного кортикостероида и назначении ингаляционного. В этот переходный период необходимо тщательное наблюдение; по достижении стабилизации состояния дозу ингалируемого кортикостероида постепенно снижают до минимально необходимой, чтобы заболевание никак себя не проявляло и функция легких была оптимальной.
Целью последующего лечения становится поддержание наивысшей МСП, достигнутой в больнице после курса системных кортикостероидов.
Консультация, проведенная через некоторое время после выписки, дает хорошую возможность проверить план ведения пациента, выяснить, что не так, и внести соответствующие поправки.
Кашель и хрипы с гнойной мокротой иногда принимают за легочную инфекцию. Однако мокрота больных астмой содержит гораздо больше эозинофилов, чем полиморфных клеток и бактерий. В пожилом возрасте левожелудочковая недостаточность и сердечная астма должны наводить на мысль о предшествующей бронхиальной астме. Будьте осторожны с b-блокаторами!
Внезапная одышка может быть обусловлена пневмотораксом или легочной эмболией. Хрипы встречаются при туберкулезе легких, бронхиальной карциноме или инородном теле и могут быть четко локализованы. Следовательно, у любого пациента с астмой, развившейся во взрослом возрасте, необходимо провести рентгенологическое исследование органов грудной клетки.
После установления диагноза основная цель врача — освободить пациента от проявлений болезни и оптимизировать функцию легких, а также установить контроль за болезнью. Для этого специально обученный медперсонал должен обучать больных и проверять правильность выполнения ими всех назначений.
Конечно, в некоторых случаях это может оказаться затруднительным, однако план предписанных действий способно усвоить абсолютное большинство больных.
Все пациенты должны:
Литература
1. Sears M. R., Taylor D. R. et al. Regular inhaled b-agonist treatment in bronchial asthma. Lancet 1990;336:1491–1396.
2. Tari Haahtela et al. Comparinson of terbutaline with budesonide in newly detected asthma. N Engl J Med 1991;325:388–392.
3. Redingon A. K., Howarth P. H. Airway remodelling in asthma. Thorax 1997;52:310–312.
4. O’Callaghan C., Barry P. Spacer devices in the treatment of asthma. BMJ 1997;314:1061–1062.
Спирометрия при хронической бронхиальной астме
Бочкообразная грудная клетка при хронической бронхиальной астме возникает из-за задержки воздуха в периферических отделах легких, что приводит к постоянному поддержанию грудной клетки в состоянии вдоха. Задержанный воздух не выдыхается и бесполезно занимает большую часть легких (остаточный объем). Это снижает объем воздуха (жизненную емкость легких), входящего в легкое.
Воздух задерживается из-за хронического воспаления, вызывающего отек слизистой периферических бронхиол. При лечении кортикостероидами отек спадает и воздух высвобождается. Это доказывается увеличением ЖЕЛ, определенной спирометрически. МСП может не изменяться (см. рис. 2.)
Обратите внимание!
Приступ астмы
Хроническая астма/ХОЗЛ



