Что принимать при камнях в желчном пузыре
Что такое желчнокаменная болезнь (калькулёзный холецистит)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Мелентьев А. А., хирурга со стажем в 14 лет.
Определение болезни. Причины заболевания
Желчнокаменная болезнь (калькулёзный холецистит) — заболевание, характеризующееся наличием конкрементов (камней) в желчном пузыре или его протоках.
Желчнокаменная болезнь (ЖКБ) является наиболее распространённым заболеванием в хирургической гастроэнтерологии, занимая первое место среди хирургических заболеваний. Согласно исследованиям в Европе и США ЖКБ диагностируют у 10-15% взрослого населения. Каждый год в мире выполняется более 500 тысяч холецистэктомий (операций по удалению желчного пузыря).
Чаще всего болезнь поражает людей в возрасте 40-50 лет, однако она может проявиться и в совсем юном и в пожилом возрасте.
Желчнокаменная болезнь является полиэтиологическим заболеванием и назвать одну причину её возникновения не представляется возможным.
Камни в просвете желчного пузыря образуются под влиянием комплекса факторов. Разнообразные расстройства обмена веществ способствуют кристаллизации холестерина, что в дальнейшем приводит к формированию камней в желчном пузыре.
Возникновение ЖКБ напрямую зависит от следующих факторов:
Образовавшиеся камни различаются по составу. Они бывают:
Для желчнокаменной болезни характерно свое «лицо». В данном случае работает правило пяти F — наиболее патогномоничных признаков:
У пациентов, страдающих ожирением, повышена концентрация холестерина в крови, что является предрасполагающим фактором формирования конкрементов. Рожавшие женщины старше 40 лет в большей мере подвержены возникновению ЖКБ, что связано с гормональной перестройкой всего организма.
Неправильное питание, избыточное поступление в организм холестерина, жиров также влияет на риск возникновения желчнокаменной болезни. Однако даже самые строгие вегетарианцы не застрахованы от неё.
Симптомы желчнокаменной болезни
Проявления желчнокаменной болезни достаточно явные. Чаще всего пациентов беспокоит тупая ноющая боль или тяжесть в правом подреберье, которая возникает при погрешностях в диете. Также может беспокоить тошнота, чувство горечи во рту и другие диспептические расстройства.
Нередко желчнокаменная болезнь одновременно протекает с грыжей пищеводного отверстия диафрагмы, язвой желудка или двенадцатиперстной кишки, дивертикулёзом (выпячиванием стенок) ободочной кишки, что обусловлено общей иннервацией и одинаковыми предрасполагающими факторами. В этом случае клиническая картина может быть не совсем ясной.
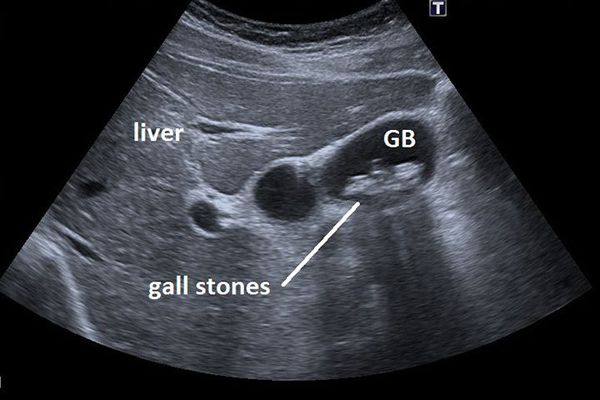
Часто желчнокаменная болезнь протекает бессимптомно, и камни в просвете желчного пузыря находят при рутинном выполнении УЗИ брюшной полости.
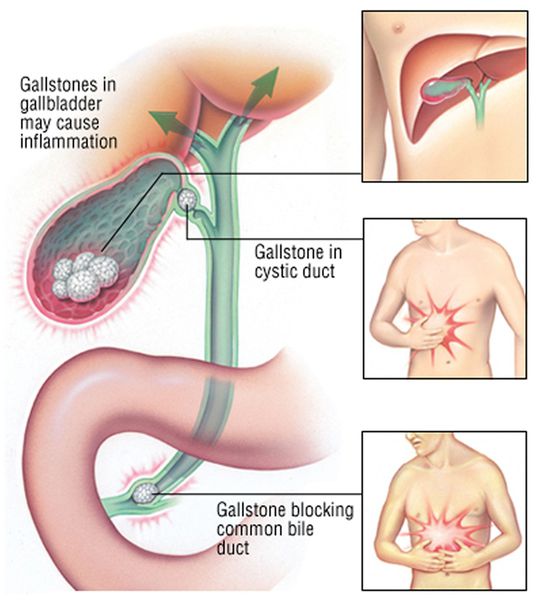
В определённом числе случаев болезнь манифестирует (проявляется) острым воспалением или сразу развитием осложнений (холедохолитиаза, холангита, механической желтухи).
При развитии острого холецистита на фоне желчнокаменной болезни пациента чаще всего беспокоит острая боль в правом подреберье, лихорадка и тошнота.
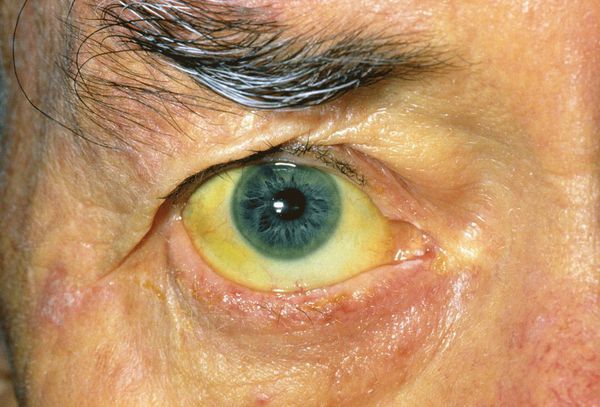
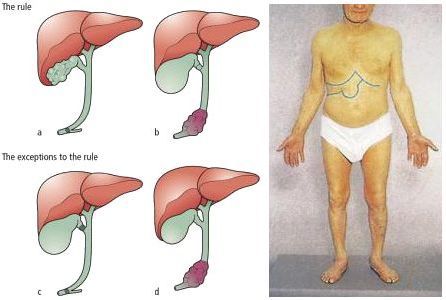
При развитии такого грозного осложнения ЖКБ, как холедохолитиаз (наличие камней в желчных протоках) и механическая желтуха, возникает пожелтение кожных покровов, склер, слизистых оболочек, зуд кожных покровов, потемнение мочи и обесцвечивание кала. Наличие этих признаков является поводом к экстренной госпитализации в хирургический стационар.
Патогенез желчнокаменной болезни
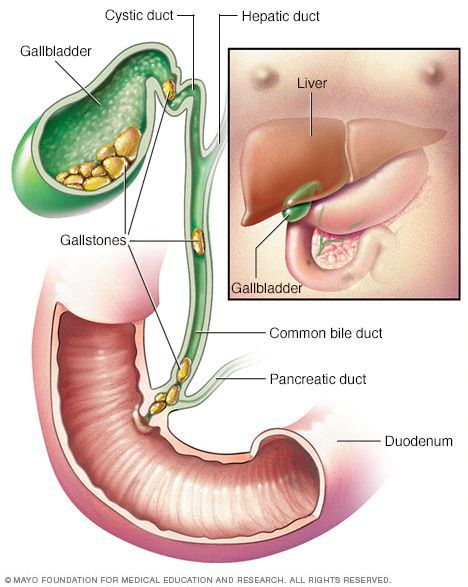
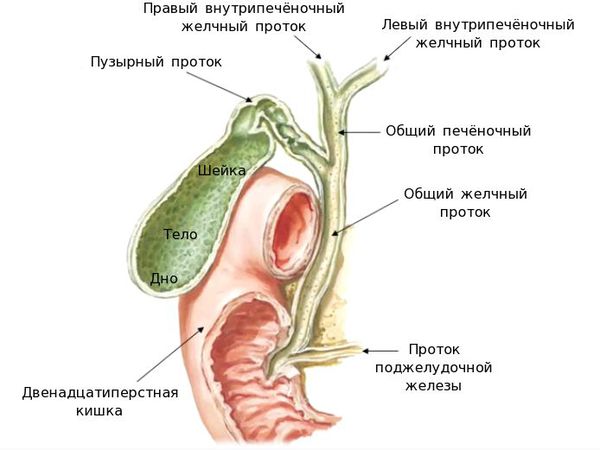
Рассмотрим анатомию желчного пузыря и его протоков.
Желчь, синтезируемая клетками печени, по правому и левому долевым протокам попадает в общий печёночный проток. Далее через пузырный проток она депонируется (временно откладывается) в желчном пузыре. Во время приёма пищи желчный пузырь сокращается, и желчь по общему желчному протоку через большой дуоденальный сосок попадает в двенадцатиперстную кишку, где и связывается с пищей. Основная роль желчи — эмульгация (расщепление) жиров.
По различным причинам, чаще всего из просвета двенадцатиперстной кишки, в желчный пузырь попадают патогенные микроорганизмы, формируя «бактериальное ядро» будущего желчного камня. В связи с наличием в просвете желчного пузыря хронического инфекционного воспаления нарушается его сократительная функция. Желчь застаивается, способствуя увеличению числа конкрементов и их размеров. [1]
Существует несколько теорий этиопатогенеза ЖКБ:
Классификация и стадии развития желчнокаменной болезни
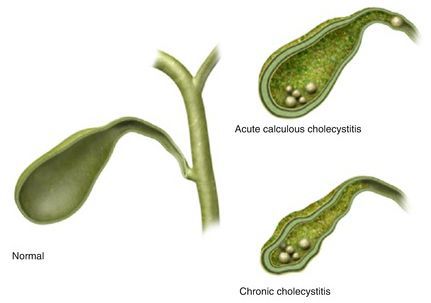
Калькулёзный холецистит предполагает хроническое и острое течение заболевания.
Хронический калькулёзный холецистит характеризуется периодами обострения и ремиссии или бессимптомным течением. Такой вид калькулёзного холецистита различают по клинической картине:
Острый калькулёзный холецистит отличается острым началом заболевания, интенсивным болевым синдромом, а также определёнными изменениями в УЗ-картине и анализах крови. Его дифференцируют по тяжести воспалительных изменений стенки желчного пузыря:
В далеко зашедших случаях возникает перитонит, который может быть местным, распространённым и разлитым. Также могут формироваться перипузырные абсцессы.
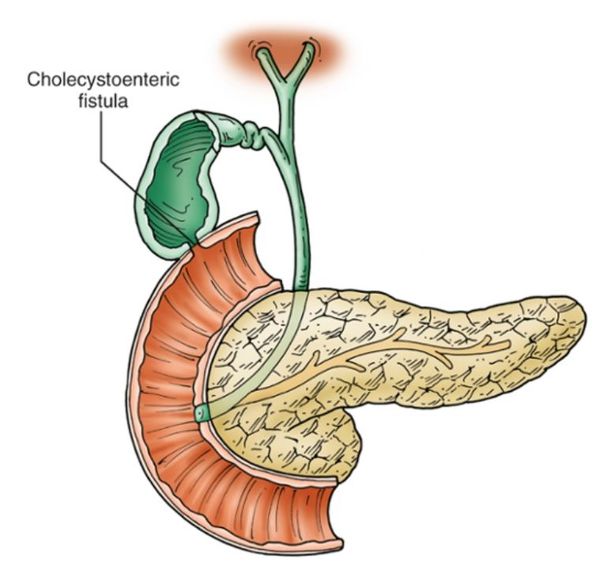
Осложнения желчнокаменной болезни
Несмотря на то, что желчнокаменная болезнь хорошо изучена, а лапароскопическая холецистэктомия (метод выбора хирургического лечения) освоен в совершенстве многими хирургами, пациенты часто затягивают с лечением «до последнего» или просто боятся операции, после чего поступают в больницу с такими тяжёлыми осложнениями, как холедохолитиаз и механическая желтуха.
При миграции конкремента из просвета желчного пузыря в общий желчный проток камень может застрять и вызвать механическую желтуху. При этом желчь, вместо того чтобы поступать в просвет двенадцатиперстной кишки, всасывается обратно в кровь, вызывая тяжёлую интоксикацию и печёночную недостаточность.
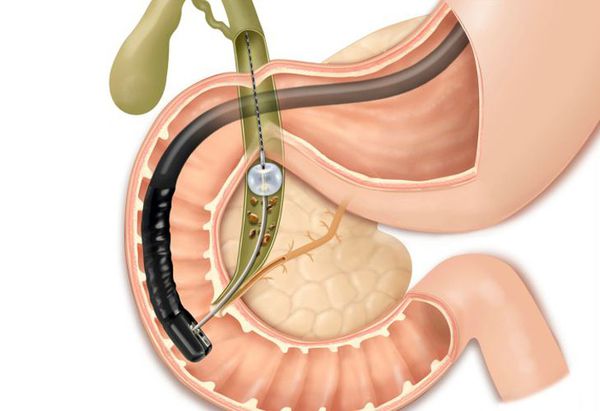
Данное осложнение требует немедленного эндоскопического вмешательства — ЭРПХГ (эндоскопической ретроградной панкреатохолангиографии) и извлечения камней из общего желчного протока с последующей лапароскопической холецистэктомией в ближайшем периоде.
Также ЖКБ может осложняться:
Диагностика желчнокаменной болезни
Диагностика ЖКБ достаточно простая и зачастую не требует высокотехнологичных инструментальных методов обследования.
При сборе анамнеза пациенты нередко отмечают появление тупой ноющей боли в правом подреберье при погрешности в диете, а также горечь во рту.
Физикальный осмотр пациента с желчнокаменной болезнью в «холодном периоде», то есть вне обострения, может оказаться безрезультатным. Только при остром холецистите или в случае приступа желчной колики пальпация в правом подреберье в проекции желчного пузыря может быть болезненна.
Основным инструментальным способом диагностики ЖКБ являет УЗИ брюшной полости. Этот рутинный метод диагностики позволяет выявить конкременты в просвете желчного пузыря с точностью до 95%, а также определить их размер и количество, оценить состояние стенки желчного пузыря, диаметр внутрипечёночных и внепечёночных желчных протоков. [5]
Мультиспиральная компьютерная томография имеет ограниченные возможности в диагностике желчнокаменной болезни, так как зачастую конкременты являются рентген-негативными и не видны при данном исследовании.
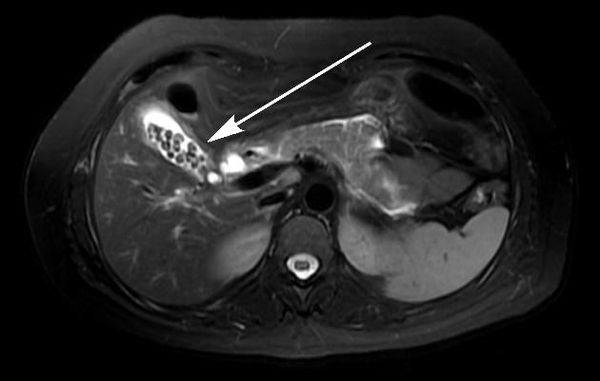
При сомнительных результатах ультразвукового исследования, а также при осложнённом течении ЖКБ пациенту следует выполнить магнитно-резонансную томографию. Этот метод является лучшим методом диагностики как желчнокаменной болезни и её осложнений, так и любых других заболевании органов гепатопанкреатодуоденальной области. [2]
Лечение желчнокаменной болезни
В середине ХХ века в эксперименте на животных исследовался следующий метод лечения ЖКБ: желчный пузырь разрезали, доставали конкременты, и зашивали обратно. Однако с течением времени конкременты образовывались вновь, что вполне объяснимо, так как камни желчного пузыря являются лишь проявлением болезни, а не самой болезнью. Хроническое воспаление желчного пузыря никуда не исчезало, что приводило к рецидиву заболевания.
Следующей попыткой вылечить ЖКБ без операции была ударно-волновая литотрипсия (по аналогии с лечением мочекаменной болезни). Но такой вид лечения вызывал разрыв ткани печени или стенки желчного пузыря с формированием абсцессов, гематом и перитонита. Обломки конкрементов, если их и удавалось раздробить, мигрировали в протоки, вызывая холедохолитиаз и механическую желтуху. Метод пришлось оставить в прошлом.
Некоторые врачи-гастроэнтерологи рекомендуют своим пациентам приём различных желчегонных препаратов, а также разные виды «дюбажей» с целью консервативного лечения ЖКБ. Под действием этой терапии конкременты могут легко мигрировать из желчного пузыря во внепечёночные желчные протоки, вызвав холедохолитиаз и механическую желтуху, что в свою очередь потребует экстренного хирургического вмешательства.
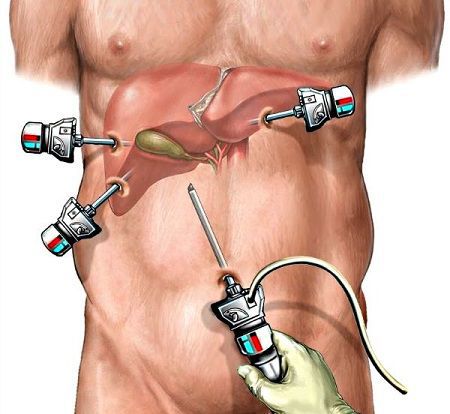
Таким образом, единственным методом радикального излечения желчнокаменной болезни является его удаление — холецистэктомия. [3]
Вначале эту операцию выполняли через традиционный (лапаротомный) доступ, что приводило к большому количеству осложнений как в раннем, так и в позднем послеоперационном периоде. С развитием новых технологий операцию стали выполнять лапароскопически. [7]
Холецистэктомия выполняется следующим образом:
Операция проходит под общим наркозом и продолжается в среднем в течение часа. Благодаря малотравматичному лапароскопическому доступу послеоперационный болевой синдром минимален, и уже вечером в день операции пациент может вставать и ходить, не испытывая сильной боли.
При гладком течении послеоперационного периода пациент может быть выписан на следующий день после операции, что особенно важно для людей работоспособного возраста. Косметический дефект операции минимален, уже спустя месяц после операции рубцы становятся практически незаметными. [6]
Параллельно с лапароскопической холецистэктомией возникла холецистэктомия из минилапаротомного доступа. Однако в связи со сложностью визуализации элементов печёночно-двенадцатиперстной связки и высоким риском травматизации соседних органов этот доступ практически не используется.
Относительно недавно лапароскопическую холецистэктомию стали выполнять из одного доступа. При выполнении данной операции над пупком делается единственный разрез длиной 3-4 см. Такой доступ особенно актуален при наличии у пациента пупочной грыжи, так как позволяет решить две проблемы через один разрез.
Всё большую популярность набирает NOTES хирургия — операции через естественные отверстия. Так, лапароскопическую холецистэктомию можно провести через разрез во влагалище или прямой кишке, что не оставляет шрамов на животе, однако чревато инфекционными и другими осложнениями.
Прогноз. Профилактика
Желчнокаменная болезнь является исключительно хирургическим заболеванием. Все попытки его консервативного лечения бессмысленны и зачастую опасны. Единственный возможный способ победить болезнь — операция.
Лапароскопическая холецистэктомия — «золотой стандарт» лечения желчнокаменной болезни. [8] Вмешательство является максимально безопасным и сопровождается низким риском осложнений. [9] Реабилитация после операции очень быстрая и позволяет пациенту приступить к труду в ближайшие дни после выписки. Средний срок госпитализации составляет 1-2 суток.
После выполнения лапароскопической холецистэктомии пациенту обычно рекомендуют соблюдать диету (диета № 5) в течение месяца, избегать физической нагрузки, а также приём ферментных препаратов (панкреатин, креон и другие).
Спустя месяц после операции пациент может вернуться к обычному рациону и образу жизни без каких-либо рисков осложнений. Отсутствие желчного пузыря ни в коей мере не влияет на качество жизни в отдалённом периоде.
Операцию целесообразно выполнять в «холодном» периоде, а не во время приступа, так как операция в случае острого холецистита сопровождается более высоким процентом осложнений. Не стоит откладывать операцию «в долгий ящик». Как показывает практика, приступы холецистита случаются в самый неподходящий момент и зачастую вдалеке от специализированных медицинских учреждений.
Не стоит также забывать, что с годами сердце и лёгкие работают хуже, присоединяются ишемическая болезнь сердца и хронический бронхит, что может пагубно повлиять на течение наркоза и послеоперационного периода. [10]
Профилактики заболевания предполагает активный образ жизни, здоровое питание и отказ от вредных привычек. Всё это в какой-то мере может снизить риск желчнокаменной болезни, но не застрахует от неё на 100%.
Таким образом, при выявлении желчнокаменной болезни не стоит тянуть время, а следует обратиться к хирургу-профессионалу для скорейшего решения вопроса о хирургическом лечении.
Алгоритм ведения пациентов с желчнокаменной болезнью
Желчнокаменная болезнь (ЖКБ) — одно из наиболее распространенных заболеваний человечества. Среди болезней органов пищеварения она занимает ведущее место, при этом в ее лечении участвуют не только гастроэнтерологи и терапевты, но и врачи других специальнос
Желчнокаменная болезнь (ЖКБ) — одно из наиболее распространенных заболеваний человечества. Среди болезней органов пищеварения она занимает ведущее место, при этом в ее лечении участвуют не только гастроэнтерологи и терапевты, но и врачи других специальностей, в том числе хирурги.
Эпидемиологические исследования заболеваемости ЖКБ свидетельствуют о том, что количество больных в мире каждое десятилетие увеличивается как минимум вдвое. В целом в Европе и других регионах мира ЖКБ выявляется у 10–40% населения различного возраста. В нашей стране частота этого заболевания колеблется от 5% до 20%. На северо-западе России камни в желчном пузыре (ЖП) выявляются в среднем у каждой пятой женщины и у каждого десятого мужчины [2, 3, 6, 11]. Значительная распространенность данной патологии связана с наличием большого количества факторов риска, приобретающих актуальное значение в последнее время. К наиболее важным из них относятся наследственная предрасположенность, аномалии развития билиарного тракта, неадекватное питание, применение лекарственных препаратов (пероральные контрацептивы, препараты для нормализации липидного обмена, цефтриаксон, производные сандостатина, никотиновая кислота), проявления метаболического синдрома (ожирение, сахарный диабет, дислипопротеидемия), беременность, воспалительные заболевания кишечника, хронические запоры, гиподинамия и прочие.
Следует заметить, что патогенез камнеобразования до настоящего времени изучается, однако известно, что ключевое значение имеет нарушение механизмов энтерогепатической циркуляции (ЭГЦ) холестерина и желчных кислот. Причинами нарушения ЭГЦ являются:
Важным неблагоприятным прогностическим фактором ЖКБ является развитие серьезных осложнений, влияющих на течение заболевания. К ним относятся острый холецистит, холедохолитиаз, механическая желтуха, холангит и хронический панкреатит (ХП). Кроме этого, неадекватно выбранная тактика лечения пациента с ЖКБ нередко приводит к развитию послеоперационных осложнений, так называемого постхолецистэктомического синдрома, значимо ухудшающего качество жизни этих больных. Основной причиной указанных обстоятельств является отсутствие комплаенса между терапевтами и хирургами, при этом первые не имеют четкой тактики ведения пациентов с ЖКБ, а вторые заинтересованы в широком оперативном лечении всех пациентов данного профиля.
Несмотря на продолжительную историю этого заболевания, единственным общепринятым классификационным инструментом остается трехступенчатое подразделение ЖКБ на 1) физико-химическую стадию, 2) бессимптомное камненосительство и 3) стадию клинических симптомов и осложнений.
Данная классификация, разработанная при непосредственном участии хирургов, тем не менее, не отвечает на целый перечень практических вопросов, возникающих у терапевта при лечении пациентов указанного профиля, например:
То есть до настоящего времени общепринятая тактика наблюдения больных ЖКБ не разработана.
Как свидетельствует анализ литературы, единственным алгоритмом ведения пациентов с этой патологией являются международные рекомендации Euricterus по отбору пациентов с холелитиазом для хирургического лечения, принятые на съезде хирургов в 1997 году (табл. 1).
Из представленных в табл. 1 данных следует, что существует большое количество больных ЖКБ, которым оперативное лечение не показано, но ни диагностическая, ни терапевтическая тактика у них не определена. Поэтому значимым для специалистов может явиться подробное выделение клинико-диагностических критериев, которые бы позволили подразделить всех пациентов с этой патологией на группы.
Для этого наиболее важными являются факторы, используемые в системе Euricterus для принятия решения к проведению оперативного лечения. К ним относятся:
Оценка особенностей клинической симптоматики у больных ЖКБ требует проведения дифференциальной диагностики между синдромом правого подреберья, вследствие функционального билиарного расстройства (ФБР), и желчной (печеночной) коликой, что нередко вызывает затруднения даже у квалифицированных специалистов. При этом правильная оценка клинической картины и в особенности учет количества колик в анамнезе во многом определяют тактику ведения пациента ЖКБ с последующим выбором направления на консервативную терапию, сфинктеропапиллотомию или холецистэктомию.
Необходимо заметить, что эти клинические феномены имеют принципиально различные механизмы, так при ФБР боль является следствием нарушения сократительной функции (спазма или растяжения) сфинктера Одди или мышц ЖП, препятствующего нормальному оттоку желчи и панкреатического секрета в двенадцатиперстную кишку. Тогда как при желчной колике она возникает из-за механического раздражения камнем стенки ЖП, обструкции ЖП, вклинивания в шейку ЖП, в общий желчный, печеночный или пузырный проток. Следует, однако, подчеркнуть, что часть боли при колике связана с ФБР. Для проведения дифференциальной диагностики авторами предложен учет основных клинических признаков, представленный в табл. 2.
Оценив, таким образом, клиническую картину пациентов с ЖКБ, возможно их последующее подразделение на группы.
К 1-й группе больных ЖКБ следует отнести пациентов без активных жалоб и явных клинических симптомов. Диагностическими критериями при этом будут отсутствие билиарных болей, наличие билиарного сладжа (сгустков), выявляемое при УЗИ.
Ко 2-й группе относятся пациенты с билиарной болью (в эпигастральной области и/или в правом подреберье, характерной для функционального билирного расстройства, и диспептическими проявлениями. Диагностическими критериями в этом случае являются наличие билиарных/панкреатических болей, отсутствие желчных колик, наличие билиарного сладжа или камней при УЗИ. Изредка возможно также транзиторное повышение активности трансаминаз и амилазы, связанное с приступом.
Отдельного внимания заслуживают пациенты с ЖКБ и симптомами хронического панкреатита, которые, ввиду клинико-прогностических и, что наиболее важно, терапевтических особенностей, составляют 3-ю группу. К диагностическим критериям у этой категории больных относятся: наличие панкреатических болей, отсутствие желчных колик, присутствие признаков панкреатита, камней и/или билиарного сладжа при лучевых методах исследования (УЗИ, КТ, МРТ), возможно повышение активности липазы, амилазы, снижение эластазы-1 и наличие стеатореи.
Больные ЖКБ с симптомами одного и более приступов желчной колики, относящиеся к 4-й группе, являются уже пациентами с хирургической патологией. Диагностическими критериями в этом случае являются: наличие одной и более желчной колик, камни в ЖП, возможны транзиторная желтуха, повышение активности АЛТ, АСТ, ГГТП, уровня билирубина, связанные с печеночной коликой. Следует подчеркнуть необходимость подробного выявления желчных колик в анамнезе, после манифестации которых могут проходить месяцы и даже годы.
После определения клинических групп направления терапии больных ЖКБ имеют как общий, так и индивидуальный, группоспецифический характер. К общим направлениям относятся подходы, которые способствуют улучшению процессов ЭГЦ и подавлению механизма камнеобразования в ЖП. Эти подходы включают:
Воздействие на факторы риска и факторы рецидивирования заболевания
Комплекс мероприятий, направленных на исключение факторов, способствующих камнеобразованию, включает отмену или коррекцию дозы литогенных препаратов (эстрогенов, цефалоспоринов третьего поколения, препаратов, влияющих на липидный спектр, соматостатина и др.), профилактику застойного ЖП, в том числе у беременных, лечение билиарного сладжа, коррекцию гормонального фона [1, 11, 13, 14].
Диета у пациентов с ЖКБ должна быть сбалансирована по содержанию белков (мясо, рыба, творог) и жиров, преимущественно растительных. Так, рациональный прием белка и жира повышает холатохолестериновый коэффициент и уменьшает литогенность желчи. Входящие в состав растительных масел полиненасыщенные жирные кислоты способствуют нормализации обмена холестерина, восстановлению клеточных мембран, участвуют в синтезе простагландинов и нормализуют сократительную функцию ЖП. Профилактика избыточного сдвига рН в кислую сторону за счет ограничения мучных и крупяных изделий и назначения молочных продуктов (при их переносимости) также снижает опасность камнеобразования. Высококалорийная и богатая холестерином пища исключается. Соблюдение диеты способствует снижению вероятности спастического сокращения мышц ЖП и сфинктера Одди, которые могут вызвать миграцию камней, в том числе мелких (песка).
При наличии выраженного обострения ХП, в первые три дня пациенту назначается полный голод с употреблением воды. В последующем питание должно быть частым, дробным, с исключением жирных, жареных, кислых, острых продуктов и способствовать нормализации массы тела пациента [3, 4, 7, 9].
Улучшение реологических свойств желчи
На сегодняшний день единственным фармакологическим средством, обладающим доказанным воздействием на реологию желчи, является урсодезоксихолиевая кислота. Наш собственный опыт лечения больных ЖКБ связан с препаратом Урсосан. В отношении определения показаний к применению препаратов урсодезоксихолиевой кислоты при ЖКБ важно учитывать достижение ремиссии панкреатита и отсутствие внепеченочного холестаза. Терапия этим лекарственным средством проводится до нормализации физико-химических и реологических свойств желчи, уменьшения в желчи количества микролитов, предупреждения дальнейшего камнеобразования и возможного растворения конкрементов. Также учитывается его дополнительное иммуномодулирующее и гепатопротективное действие. Урсосан назначается в дозе до 15 мг/кг массы тела, вся доза принимается однократно вечером, через час после ужина или на ночь. Длительность приема зависит от клинической ситуации, составляя примерно 6–12 месяцев [12, 13]. При наличии болевого абдоминального и диспептического синдромов дозу следует титровать, начиная с минимальной 250 мг, через час после ужина, примерно на 7–14 дней с дальнейшим повышением на 250 мг через аналогичные временные интервалы до максимально эффективной. При этом целесообразным является терапия прикрытия, включающая параллельное применение селективного спазмолитика — Дюспаталина (мебеверина).
Нормализация моторики ЖП, тонкой кишки и восстановление проходимости сфинктера Одди, а также сфинктеров общего панкреатического и желчного протоков
Лечебное пособие включает мероприятия по коррекции оттока из протоковой системы поджелудочной железы и желчевыводящих путей с помощью эндоскопии (при наличии органических изменений — рубцового стеноза сфинктера Одди, кальцинатов и конкрементов в протоках) и/или с помощью лекарственных препаратов. Средствами консервативной терапии при этом являются препараты, оказывающие спазмолитическое и эукинетическое действие.
Часто используемые неселективные спазмолитики (Но-шпа, Папаверин) являются препаратами, не имеющими дозозависимого эффекта, с низкой тропностью к желчевыводящей системе и протокам поджелудочной железы. Механизм действия данных лекарственных веществ в целом сводится к ингибированию фосфодиэстеразы или активизации аденилатциклазы, блокаде аденозиновых рецепторов. Их недостатками являются существенные различия в индивидуальной эффективности, кроме того, отсутствует селективное действие на сфинктер Одди, имеют место нежелательные эффекты, обусловленные воздействием на гладкую мускулатуру сосудов, мочевыделительной системы, желудочно-кишечного тракта [1, 3, 12].
Спазмолитическим действием также обладают холинолитики (Бускопан, Платифиллин, Метацин). Антихолинергические препараты, блокирующие мускариновые рецепторы на постсинаптических мембранах органов-мишеней, реализуют свое действие благодаря блокаде кальциевых каналов, прекращению проникновения ионов кальция в цитоплазму гладкомышечных клеток и, как следствие, снятию мышечного спазма. Однако эффективность их сравнительно низка, а широкий спектр побочных действий (сухость во рту, задержка мочеиспускания, тахикардия, нарушение аккомодации и т. д.) ограничивают их применение у данной категории пациентов [1, 5, 9].
Отдельно в этом ряду стоит спазмолитик с нормализующим воздействием на тонус сфинктера Одди — Дюспаталин (мебеверин). Препарат имеет двойной, эукинетический механизм действия: снижение проницаемости клеток гладкой мускулатуры для Na+, вызывающего антиспастический эффект и предотвращение развития гипотонии за счет уменьшения оттока К+ из клетки. При этом Дюспаталин обладает тропностью к гладкой мускулатуре протоков поджелудочной железы и кишечника. Он устраняет функциональный дуоденостаз, гиперперистальтику, не вызывая при этом гипотонии и не действуя на холинергическую систему [1, 4]. Препарат обычно назначается 2 раза в день за 20 минут до еды, в дозе 400 мг/сут, курсом до 8 недель.
Восстановление нормального состава кишечной микрофлоры
Важным разделом в лечении ЖКБ выступает антибактериальная терапия. Вполне адекватным требованием является назначение антибиотиков в случаях обострения холецистита, а также при сопутствующих нарушениях кишечного микробиоценоза. Эмпирически используются производные 8-оксихинолина (ципрофлоксацин), создающие вторичную концентрацию в желчевыводящих путях, имипенем, цефуроксим, цефотаксим, Ампиокс, Сумамед, фторхинолоны в комбинации с метронидазолом. Ограничением для применения цефтриаксона является образование билиарного сладжа при его приеме. В то же время ряд антибактериальных препаратов (тетрациклин, рифампицин, изониазид, амфотерицин B) токсически действуют на ацинарные клетки поджелудочной железы.
Как правило, у всех больных ЖКБ, сочетающейся с ХП, выявляются различной степени выраженности нарушения кишечного микробиоценоза, существенно влияющие на течение заболевания, темпы регрессии болевого абдоминального и диспептического синдромов. Для его коррекции используется не всасывающийся в кишечнике антибиотик рифаксимин (Альфа-нормикс), который назначается 3 раза в день, в дозе 1200 мг/сут, курсом 7 дней.
Обязательным является сочетание этапа санации кишки с использованием пробиотиков (живые культуры симбионтных микроорганизмов) и пребиотиков (не содержащие живых микроорганизмов препараты, стимулирующие рост и активность симбионтной флоры кишечника). Доказанным пребиотическим действием обладает лактулоза (Дюфалак). Дюфалак является препаратом с наибольшим содержанием лактулозы и наименьшим количеством примесей. Он относится к синтетическим дисахаридам, основной механизм действия которых связан с их метаболизмом бактериями толстой кишки до короткоцепочечных жирных кислот, выполняющих важные физиологические функции — как локальные, в толстой кишке, так и системные, на уровне целостного организма. В клинических исследованиях доказано наличие у Дюфалака выраженных пребиотических свойств, реализующихся за счет бактериальной ферментации дисахаридов и усиленного роста бифидо- и лактобактерий, а также физиологичного слабительного эффекта.
Нормализация процессов пищеварения и всасывания
Для этой цели применяются буферные антациды и полиферментные препараты. Показанием для назначения буферных антацидов (Маалокс, Фосфолюгель) у пациентов с ЖКБ является их способность:
Показаниями для полиферментных лекарственных средств являются:
Для коррекции указанных изменений целесообразно использовать ферментные препараты с высоким содержанием липазы, устойчивые к действию соляной кислоты, пепсина, с оптимумом действия при рН 5–7, в виде минимикросфер с максимальной поверхностью соприкосновения с химусом типа Креон 10 000–25 000 ЕД.
С учетом изложенных подходов лечения ЖКБ на практике в конкретных группах предполагается их индивидуализация. Указанные схемы представлены в виде ступенчатой терапии, которая может проводиться как одновременно, так и последовательно, в зависимости от клинической ситуации.
1-я группа — больные ЖКБ без клинических симптомов
1-я ступень. Нормализация реологии желчи и профилактика камнеобразования: урсодеоксихолиевая кислота (Урсосан) 8–15 мг/кг однократно вечером до разрешения сладжа (3–6 месяцев).
2 ступень. Коррекция кишечного дисбиоза: Дюфалак по 2,5–5 мл в день 200–500 мл на курс, с пребиотической целью.
Профилактика. 1–2 раза в год по 1–3 месяца поддерживающая терапия Урсосаном в дозе 4–6 мг/мг массы тела в сутки в комбинации с Дюспаталином по 400 мг/сут внутрь в 2 приема за 20 мин до завтрака и ужина — 4 недели.
2-я группа — больные ЖКБ с симптомами функционального билиарного/панкреатического расстройства или расстройства желчного пузыря
1-я ступень. Коррекция моторно-эвакуаторной функции и интрадуоденального рН:
2-я ступень. Коррекция кишечного дисбиоза:
3-я ступень. Нормализация реологии желчи и профилактика камнеобразования: Урсосан — прием с 250 мг/сут (4–6 мг/кг), далее еженедельное повышение дозы на 250 мг, до 15 мг/кг. Препарат принимается однократно вечером до разрешения сладжа (3–6 месяцев).
3-я группа — больные ЖКБ с симптомами ХП
Диета 1–3 дня голод, далее стол № 5П.
1-я ступень. Коррекция функции поджелудочной железы:
2-я ступень. Коррекция кишечного дисбиоза:
3-я ступень. Нормализация реологии желчи и профилактика камнеобразования: Урсосан — с 250 мг/сут (4–6 мг/кг) с последующим 7–14-дневным повышением дозы до 10–15 мг/кг массы тела, длительностью до 6–12 месяцев. В дальнейшем 2 раза в год по 3 месяца или постоянно поддерживающая терапия в дозе 4–6 мг/кг/сут в комбинации с Дюспаталином по 400 мг/сут внутрь в 2 приема за 20 мин до завтрака и ужина первые 4 недели.
4-я группа — больные ЖКБ с симптомами одной и более приступов желчной колики
Показаниями к оперативному лечению в различных группах являются:
Важной задачей лечения является терапевтическая подготовка пациентов ЖКБ к плановой операции, а также их медикаментозная реабилитация в послеоперационный период. В связи с наличием механизмов, нарушающих нормальное желчеотделение и пищеварение до и после хирургического вмешательства по поводу ЖКБ, должна проводиться терапия современными минимикросферическими полиферментными препаратами и спазмолитиками с эукинетическим эффектом. Кроме того, прием панкреатинов и Дюспаталина в дооперационном периоде обусловлен необходимостью достижения полноценной клинической ремиссии ФБР и ХП. В этих же целях показано дополнительное назначение средств, корригирующих состояние кишечного микробиоценоза и препаратов урсодезоксихолиевой кислоты. Поэтому пациенты, которым планируется выполнить холецистэктомию, нуждаются в подготовительной (до операции) и дальнейшей (после операции) медикаментозной коррекции. По сути, вариант предоперационной подготовки включает те же принципы и препараты, которые используются в плановой терапии:
I ступень
II ступень
III ступень
В послеоперационный период, с момента разрешения приема внутрь жидкости, параллельно назначаются:
Поддерживающая терапия, включает:
Диспансерное наблюдение за больными, перенесшими холецистэктомию, проводится в течение не менее 12 месяцев и направлено на профилактику и своевременную диагностику рецидивов ЖКБ и сопутствующих заболеваний органов панкреато-гепатодуоденональной системы. Диспансерное наблюдение должно включать регулярные осмотры терапевта и не менее 4 раз в год осмотр гастроэнтеролога с полугодовым контролем лабораторных показателей (АЛТ, АСТ, билирубин, ЩФ, ГГТП, амилаза, липаза), УЗИ органов брюшной полости. По показаниям возможно проведение фиброгастродоуденоскопии (ФГДС), МРТ и т. д.
К сожалению, на сегодняшний день преемственность в ведении пациентов с ЖКБ отсутствует. Как правило, эти больные попадают в хирургические стационары без предварительного обследования и медикаментозной подготовки, что значительно увеличивает риск как операционных, так и послеоперационных осложнений. Первым в этом списке является формирование так называемого постхолецистэктомического синдрома, представляющего вариант ФБР и обострение ХП. В особенности это касается пациентов, имеющих клиническую симптоматику до оперативного лечения.
Наш опыт наблюдения больных, прошедших специальную амбулаторную и/или стационарную подготовку к операции, включающую ступенчатую терапию, позволил сделать заключение, что в том случае, когда пациент с ЖКБ не проходил предоперационной терапии, клиническая симптоматика после операции, как правило, усиливалась. Ухудшение состояния удлиняло послеоперационный период и требовало повторных обращений за медицинской помощью в ближайшие сроки после выписки пациента из хирургического отделения. В тех ситуациях, когда такая подготовка проводилась, послеоперационное течение было гладким, с минимальным количеством осложнений.
Таким образом, формирование подходов к лечению ЖКБ продолжает оставаться перспективным, при этом предложенный алгоритм (см. табл. «Алгоритм терапевтических мероприятий при желчнокаменной болезни (ЖКБ)» на стр. 56) позволяет произвести не только правильное распределение пациентов на клинические группы, но, с учетом раннего и взвешенного использования современных фармакотерапевтических средств, добиться эффективной профилактики и лечения заболевания, включающего полноценную реабилитацию после холецистэктомии.
Литература
* СПбГМУ им. И. П. Павлова,
** СПбГМА им. И. И. Мечникова,
*** Больница Святой преподобномученицы Елизаветы, Санкт-Петербург


.jpg)