Что принимать при выделениях у женщин
Лечение выделений из влагалища и связанных патологий
Гинекологические заболевания с симптомами выделений из влагалища у женщин не редкость в наши дни. К ним приводит образ жизни или же они носят наследственный характер. В любом случае возникновение патологии требует срочного обращения в медицинское учреждение –только квалифицированный медицинский работник поможет избавиться от болезни и навязчивых симптомов. При возникновении беспокойств в половой сфере следует обратиться за помощью к врачу-гинекологу. Он определит причину заболевания и назначит подходящие лечебные мероприятия для каждого пациента.
Влагалищные выделения (бели) – нормальный процесс, проходящий посредством работы репродуктивной системы не требующий врачебного вмешательства. Без него нормальное функционирование половой системы женщины невозможно. Бели в норме бывают различной консистенции, цвета, аромата, могут быть обильными и умеренными. Это частое явление происходит в зависимости от периода цикла или других факторов. Но есть ситуации, когда данный процесс свидетельствует о наличии сбоя или заболевания репродуктивной системы. Поэтому стоит разобраться, когда бели считаются нормальным явлением, а когда угрожают здоровью.
Запишитесь на прием по телефону
+7 (495) 021-12-26 или заполнив форму online
Администратор свяжется с Вами для подтверждения записи.
Конфиденциальность Вашего обращения гарантирована.
Цены на услуги по лечению выделений из влагалища
| Описание | Цена, руб. |
|---|---|
| Забор материала на бактериологическое исследование | 500 рублей |
| Забор материала на флору | 500 рублей |
| Забор материала на цитологическое исследование (1 участок/зона) | 400 рублей |
| Забор на ПЦР | 400 рублей |
Бызова Татьяна Евгеньевна
Михальчук Диана Васильевна
Покшубина Светлана Дмитриевна
Заведующая отделением, акушер-гинеколог высшей квалификации, хирург-гинеколог
Ступина Светлана Вадимовна
Зарайская Зоя Петровна
Врач-гинеколог высшей квалификации
Нормы и патологии
В норме у каждой женщины выделяется от 1 до 2 мг секрета ежедневно. Он должен иметь слабокислую среду из-за наличия лактобактерий, помогающих бороться с болезнетворными организмами и помогающих в создании благоприятной среды для оплодотворения. Он защищает слизистую от постоянного терния, очищает женские половые органы от омертвевших эпителиальных клеток.
Признаки отсутствия заболеваний:
Также в составе непатогенных белей нет крови или гноя, преобладает нормальная микрофлора. Именно по этой причине в норме у слизи не должно быть аромата. Секрет не пачкает одежду и не провоцирует раздражение слизистой.
В зависимости от периода цикла:
Такого рода характеристики являются нормой для каждой представительницы слабого пола, но если секрет темнеет и сопровождается зудом, болями и появляются сильные выделения из влагалища,то обязательно нужно обратиться к гинекологу. В поисках хорошего гинеколога в Москве, предлагаем обратить внимание на нашу «Клиника ABC», отличающуюся особым отношением к каждой клиентке. Квалифицированные гинекологи проведут комплексное обследование и выявив причину, помогут незамедлительно устранить её не давая болезни и шанса на эскалацию.
При возникновении таких симптомов рекомендуется проконсультироваться со специалистом для выяснения причины и дальнейшей терапии. Хороший вариант посетить специализированную «Клиника ABC», где опытные сотрудники, работающие много лет в сфере гинекологии, незамедлительно выявят проблему и помогут в её скорейшем решении.
Самая распространенная причина появления белей – это инфекция, вызванная нарушением естественной микрофлоры влагалища в следствии несоблюдения гигиены или заражением инфекцией во время секса.
Самые частые первопричины:
Для выяснения точного диагноза обращайтесь в нашу клинику в Москве, и мы Вам поможем избавиться от любого из перечисленных недугов.
Виды белей
Водянистые и творожистые выделения из влагалища белого цвета и зуд. Такие симптомы говорят о появлении молочницы. Бели сопровождаются сильным зудом во влагалища и болями. Почти все представительницы прекрасного пола переносят молочницу и для них творожные выделения не являются шоком. Она может не иметь отношения к половой жизни и лечится с применением противогрибковых средств.
Насыщенные белые выделения из влагалища с запахом тухлой рыбы и зудом. Такие проявления, усиливающиеся после секса, характерны для распространённого вагиноза. Отсутствует сильный зуд и раздражение. Не передаётся во время полового акта и лечится антибиотиками.
Кровянистые выделения из влагалища и боль. Тазовая боль, болезненные ощущения при мочеиспускании, кровь между месячными или после занятия сексом – основные проявления. При наличии этих симптомов требуется посетить врача для исключения ЗППП или нарушений цикла. Гонорея вызывает желтые бели, но появление кровяных выделений из влагалища с неприятным запахом и боли – основные жалобы пациенток. Помогает курс антибиотиков. Заболевания с этими симптомами нередко распространяются и на другие органы репродуктивной системы вызывая тяжелые болезни.
Обильные белые выделения, зуд во влагалище и сыпь. При генитальном герпесе еще появляются мелкие пузырьки в промежности, они лопаются оставляя на своем месте язвочки. Это сопровождается изменением количества выделяемой слизи. Обратитесь за помощью к нашему гинекологу или венерологу, чтобы успешной пройти противовирусную терапию.
Обильные выделения из влагалища у девственниц и в постменопаузе. Для девушек не живущих половой жизнью, это проявление не является нормальным и может указывать на стрептококк, а у женщин после менопаузы – признак полипов, использования спирали или онкологии.
Пенистые бели зеленого цвета либо желтые выделения из влагалища либо. Характерны для трихомониаза. Бывают выделения из влагалища с неприятным запахом рыбы, очень обильны, сопровождаются зудом, отеком в промежности, болью при мочеиспускании. Врач прописывает курс антибиотиков и четко контролирует прием лекарств.
Диагностика и лечение
Терапия будет подобрана индивидуально с учетом причин и диагноза заболевания. Поэтому каждая женщина должна понимать всю важность визита к врачу. От этого будет успешность и длительность выздоровления.
При воспалениях и бактериальной поражении специалист пропишет противомикробные препараты, так же антибиотики в виде таблеток, свечи, мази, крема.
Если причина недуга грибок, то пациенткам прописываю наиболее эффективные противогрибковые средства. Молочница имеет местный характер проявления из-за грибка поражающего весь организм. Его основное количество находиться в кишечнике, поэтому терапии требует весь организм.
Противовирусные средства прописывают для избавления от недугов вирусной природы. Это опасные организмы и врачи еще не научились в совершенстве избавляться от них. В таком случае главное процесс направленный на повышение иммунитета.
При обнаружении опухолей возможно удаление или консервативная терапия. Главную роль играет вид образования и скорость его развития.
Немаловажно соблюдать интимную гигиену в лечебном процессе любого вида болезни, ведь некоторые гнойные выделения из влагалища разъедают кожу гениталий. Иногда назначаются спринцевания и ванночки с растворами.
Есть и народные методы терапии, работающие весьма эффективно в некоторых случаях, но к ним нужно подходить разумно. Неправильное или чрезмерное их использование может запутать специалистов при постановке диагноза, что усугубит ситуацию.
Очевидно, что лечение должно проходить с участием врача определенной классификации только после подробной диагностики пациентки. У нас работают отличные гинекологи и венерологи, помогающие множеству женщин справиться с различными недугами в половой сфере. Девушкам, которых беспокоят обильные слизистые густые выделения из влагалища рекомендуем записаться на прием к нашим добросовестным и опытным специалистам.
Профилактика
Главная и самая важная профилактика – каждодневная интимная гигиена. Подмываться следует несколько раз в день и пред сном. Использовать нужно специальные средства для интимной гигиены, подмываться исключительно теплой водой.
Следует производить ежедневную смену белья. Оно должно быть из натуральной такни (лен, хлопок), чтобы впитывать влагу и пропускать воздух. Не стоит часто носить синтетику. Ношение стрингов вызывает раздражение приводя к снижению иммунитета. Не рекомендуется носить ежедневные прокладки – они препятствуют попаданию воздуха. Лучший вариант – более частая смена белья.
Питание тоже играет не маловажную роль в профилактике. Сладкое поедаемое в больших количествах повышает уровень сахара и приводит к размножению грибков кандида.
Адекватные меры профилактики помогут снизить риск возникновения неприятных проявлений, но если обильные слизистые бели уже начали беспокоить Вас – приходите к нам в «Клиника ABC» и мы избавим вас от этих проблем.
Запишитесь на прием по телефону
+7 (495) 021-12-26 или заполнив форму online
Администратор свяжется с Вами для подтверждения записи.
Конфиденциальность Вашего обращения гарантирована.
Выделения из влагалища и из матки — нормы и патологии у женщин
Влагалищные выделения — секрет, состоящий из слизи, эпителиальных частиц и продуктов жизнедеятельности микроорганизмов микрофлоры слизистой. В норме выделения выполняют функцию защиты от пересыхания и распространения вредоносных бактерий.
В зависимости от возраста женщины и менструального цикла количество секрета варьируется, но его выработка не сопровождается патологическими симптомами. При различных заболеваниях репродуктивных органов и малого таза ситуация меняется — появляются признаки заболевания.
Влагалищные выделения: что считают нормой
Образование секрета подразделяется на три основных типа:
Если речь не идет о секрете патологического характера, выделения бывают физиологические и менструальные. У маленьких девочек бели отсутствуют, это норма. Только в пубертатном периоде начинают появляться выделения, что связано с активным продуцированием эстрогенов. За 10–20 месяцев до начала менструации у девочек появляется слизь прозрачного или белесого оттенка с небольшим кисловатым запахом. Изначально выделения скудные, но впоследствии их количество меняется в зависимости от менструального цикла. Слизистая и цервикальный канал вырабатывают вязкую субстанцию, которая имеет такие функции:
Раз в месяц у женщин фертильного возраста начинается менструация — выделение крови, которое продолжается 3–5 дней. Между циклами (за несколько дней до и после менархе) могут наблюдаться небольшие кровянистые выделения, но если при этом нет тревожных признаков, такой процесс считается нормой.
Также отсутствует секрет у женщин, вступивших в период менопаузы.
Виды патологических выделений из влагалища
Патологическим считается секрет, который отличается иной консистенцией, запахом, цветом:
Также при постановке диагноза заболеваний, связанных с выделениями, врач-гинеколог ориентируется на цвет и запах:
Основные признаки заболевания, сопутствующие патологическим выделениям:
При таких симптомах следует немедленно обращаться к врачу-гинекологу, самолечение недопустимо.
Выделения из влагалища после сексуального контакта
При интимной близости у женщины появляется слизь в большем объеме. Это так называемая смазка прозрачного цвета, без запаха и сгустков. Секрет имеет ряд функций:
Во время возбуждения и прилива крови количество выделяемой жидкости увеличивается. В период овуляции состав секрета изменяется — создается благоприятная среда для активности сперматозоидов и оплодотворения. Увеличение объема выделений у женщины до, во время и после полового акта — естественный процесс.
Особенности выделений у женщин в состоянии беременности
Образование секрета при беременности связано с глобальной перестройкой организма. Количество выделений зависит от срока вынашивания ребенка, также могут меняться цвет и консистенция. Секреция слизистой влагалища у будущих мам имеет такие же функции — защита от бактерий и сохранение оптимального увлажнения. Выделения при беременности должны быть прозрачными, без сильного изменения запаха:
Иногда на начальных сроках у женщин появляется молочница, но это явление не считается очень серьезным, легко устраняется. Опасность представляют собой выделения с резким специфическим запахом, гнойные, кровянистые, с измененным цветом.
Выделения из влагалища при наличии инфекции
Патологическая секреция сопровождается такими симптомами, как зуд, жжение, боль, нарушение мочеиспускания. При развитии инфекции повышается температура, появляется чувство ослабленности организма, выделения имеют гнойный характер. При разных воспалительных процессах интенсивность выделений варьируется — от пары капель до нескольких миллилитров.
Выделения из влагалища при трихомониазе
Заражение возбудителем Trichomonas vaginalis, как правило, происходит при незащищенных сексуальных контактах. Инкубационный период длится 10 дней, но бывает и дольше. Около 15% зараженных женщин являются носителями, без характерных симптомов. Выделения при трихомонозе имеют следующий характер:
Выделения сопровождаются сильным зудом, гиперемией, отечностью. Маточная шейка имеет ярко выраженный малиновый оттенок с присутствием гранулем.
Бактериальный вагиноз и выделения
Инфекционное поражение влагалища невоспалительного характера связано с активным размножением анаэробных бактерий. Наиболее характерный признак — обильные выделения белесого или сероватого цвета с запахом протухшей рыбы. Среднее количество в сутки продуцируемого секрета при заболевании в 10 раз превышает норму.
Характер и обильность секрета зависят от разных факторов: возраста женщины, сексуальной активности, сопутствующих патологий. Дополнительные симптомы могут не появиться или присутствовать в виде жжения, проблем с мочеиспусканием, болезненности при интимной близости.
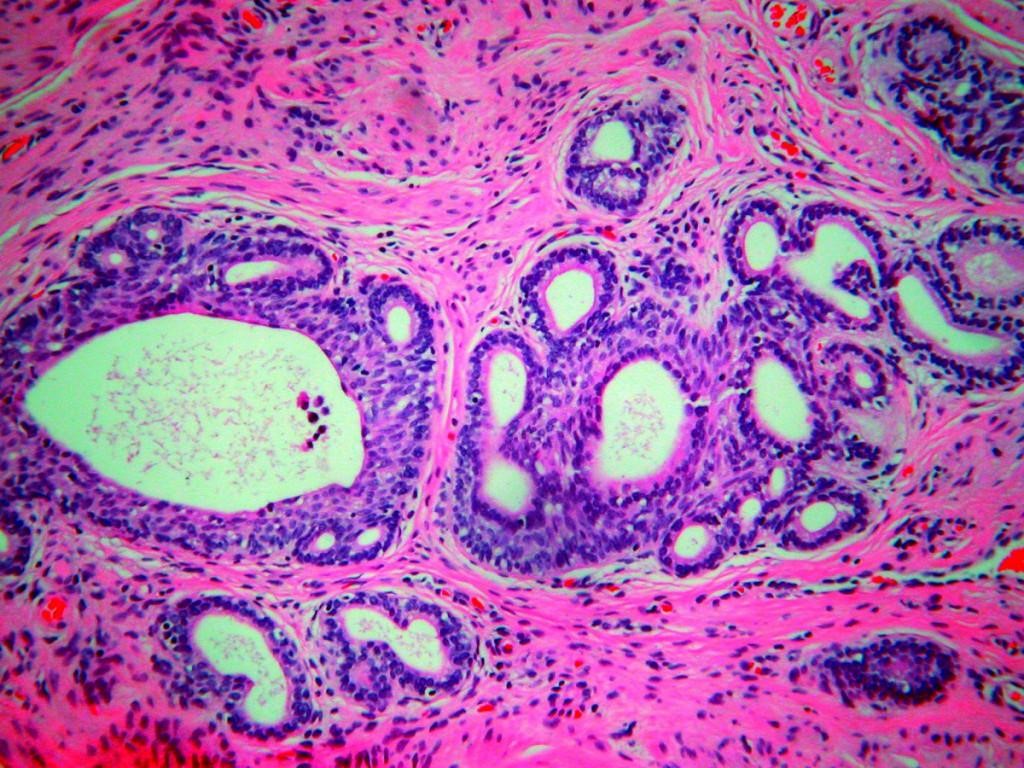
Выделения из влагалища при кандидозе (молочнице)
Вагинальный кандидоз относится к заболеваниям грибкового характера. Выделения при нем отличаются творожистой структурой и белым цветом. Запах кисловатый, количество умеренное. Секрет оставляет пятна на белье, которые при высыхании становятся желтыми. При ранних стадиях развития молочницы в белях присутствуют крупинки.
Сопутствующие симптомы — сильный зуд и жжение. Такие признаки невозможно убрать обычными домашними средствами (спринцевание раствором с ромашкой и прочими), что свидетельствует о распространении патогенных грибов. Слизистая становится красной и отечной, повышается риск кровоточивости.
Какой врач лечит патологические выделения из влагалища?
При появлении неспецифического секрета из репродуктивных органов следует немедленно обратиться к гинекологу. Первые действия врача — это осмотр и опрос на наличие сопутствующих симптомов. Далее гинеколог назначает необходимые анализы. После этого принимает решение о назначении лечения.
При подозрении на инфекции, передающиеся половым путем, врач может дать направление на консультацию венеролога. Беременным женщинам следует обращаться к акушеру-гинекологу, у которого она стоит на учете. При подозрении на злокачественные процессы потребуется консультация гинеколога-онколога.
Выделения из влагалища: какие назначают обследования?
При появлении подозрительных симптомов и изменении секреции проводится физикальная и инструментальная методика диагностики. Для уточнения типа, характера и причины выделений назначаются исследования:
Обязательно проводится исследование образцов крови и урины с целью выявления воспалительного процесса.
Куда обратиться при выделениях из влагалища?
При появлении подозрительных белей и сопутствующих симптомов обращаться нужно в свою поликлинику, к врачу-гинекологу. Также можно получить консультацию в частной клинике. Но самое верное решение — обязательные плановые осмотры специалиста дважды в год, таким образом заболевание вовремя диагностируется и устраняется, без перерождения в хроническую форму. При обнаружении инфекций, передающихся половым путем, врач может предложить пройти обследование партнеру женщины.
Другие статьи:
Более 45% населения земного шара сталкивалось с проблемой появления на теле образований вытянутой формы. Эти наросты напоминают родинки, но, в отличие от них, сильно выступают за пределы кожи.
Родимое пятно представляет собой пигментное образование, состоящее из невусных клеток. Они имеют преимущественно разные оттенки коричневого цвета.
Диагностика и лечение заболеваний, сопровождающихся выделениями из влагалища
С выделениями, связанными с процессами, происходящими непосредственно во влагалище, ассоциированы три широко распространенных заболевания инфекционного характера: бактериальный вагиноз, трихомониаз и кандидоз. Кроме перечисленных, могут быть и неинфекцио
С выделениями, связанными с процессами, происходящими непосредственно во влагалище, ассоциированы три широко распространенных заболевания инфекционного характера: бактериальный вагиноз, трихомониаз и кандидоз. Кроме перечисленных, могут быть и неинфекционные причины выделений — аллергические реакции и дерматозы наружных половых органов. Причиной выделений из влагалища может явиться инфицирование цервикального канала гонококками или хламидиями, т. е. процессы, происходящие не в самом влагалище, а в более высоких отделах половых путей женщины. Именно поэтому определить причину этих выделений только по клинической картине не всегда удается, и в связи с этим требуются лабораторные исследования.
При освещении вопросов диагностики и терапии патологических выделений из влагалища мы ориентировались на современные подходы к решению этой задачи, изложенные в последних редакциях трех руководств — российском («Рациональная фармакотерапия заболеваний кожи и инфекций, передаваемых половым путем», под редакцией А. А. Кубановой, 2005 г.), европейском («Европейское руководство по лечению заболеваний, передающихся половым путем», 2001 г.) и американском («Руководство по лечению инфекций, передаваемых половым путем» Американского центра по контролю и предупреждению заболеваний (CDC), 2006 г.).
В данном обзоре мы ограничимся рассмотрением рекомендаций по диагностике и лечению трех основных причин, приводящих к выделениям из влагалища, а именно трихомониаза, бактериального вагиноза и кандидоза.
Урогенитальный трихомониаз
Это инфекционное заболевание, вызываемое простейшими Trichomonas (Т.) vaginalis. Основными клиническими проявлениями трихомонадной инфекции являются вагиниты у женщин и уретриты у мужчин.
В европейском руководстве рекомендуют, кроме того, исследовать на трихомонады цитологические мазки из шейки матки, а в американском предлагается использовать флуоресцентные, иммунохроматографические и молекулярно-биологические методы. Однако в обоих руководствах указывается на то, что при использовании этих тестов может наблюдаться высокая частота ложноположительных результатов, и рекомендуется полагаться на результаты культурального исследования.
Во всех современных руководствах отмечено, что средствами выбора для лечения трихомониаза являются препараты из группы нитроимидазолов. Если речь идет об установленной трихомонадной инфекции, лечение проводят как при наличии клинических проявлений, так и в случае бессимптомного течения. Во всех рекомендациях отмечается также необходимость лечения половых партнеров по эпидемиологическим показаниям независимо от результатов их обследования.
Согласно отечественным и зарубежным руководствам, к препаратам выбора для лечения трихомониаза относят метронидазол. На фармацевтическом рынке России он представлен под различными торговыми названиями, наиболее известным из которых является трихопол. За десятилетия пребывания этого препарата на отечественном рынке он завоевал широкую популярность не только среди врачей, но и у населения. Его назначают либо по 2,0 г однократно или по 500 мг 2 раза в сутки в течение 7 дней. Именно этот препарат во всех основных мировых руководствах рекомендован к применению в период беременности.
В период лечения метронидазолом необходимо избегать употребления алкоголя в связи с возможным развитием дисульфирамовых (антабусных) реакций. Большинство штаммов T. vaginalis высокочувствительны к метронидазолу. Преимуществом однократного лечения является простота приема и дешевизна, однако есть данные, что при таком подходе частота неэффективного лечения может быть выше.
Другим препаратом, рекомендуемым для терапии трихомониаза, является тинидазол. Он представлен в российском и американском руководствах, но отсутствует в европейском. Назначают тинидазол по 2,0 г однократно.
В российском руководстве представлен еще один препарат этой группы — орнидазол. В последнее время на отечественном рынке все большую популярность завоевывает орнидазол с торговым названием «орнисид форте». Этот препарат назначают по 500 мг 2 раза в сутки в течение 5 дней.
Орнидазол обладает лучшими фармакокинетическими параметрами, чем метронидазол, и позволяет уменьшать длительность лечения, не снижая его эффективности, а также имеет лучшую переносимость и комплаентность. Так, например, после приема орнидазола в крови более длительно поддерживается эффективная противотрихомонадная концентрация. Определенное достоинство орнидазола — отсутствие влияния на алкогольдегидрогеназу, что допускает применение алкоголя на фоне его приема. В отечественном руководстве допускается применение орнидазола в период беременности.
Кроме препаратов, которые указаны в упомянутых руководствах, в медицинской печати имеются сообщения об эффективном использовании для лечения трихомониаза и других лекарственных средств: ниморазола (2,0 г однократно), секнидазола (2,0 г однократно или по 250 мг 2 раза в сутки в течение 10 дней). При этом следует отметить, что при неэффективности одного из нитроимидазолов, например трихопола, нет никаких оснований ожидать, что окажется эффективным другой имидазольный препарат, поскольку механизм действия у них один и тот же.
Единственный не имидазольный препарат, представленный в российских справочниках, это нифурател. На нашем рынке он представлен как макмирор. Его назначают по 200 мг 3 раза в сутки в течение 7 дней. Если имидазольные препараты оказываются неэффективными из-за развития у микроорганизма истинной резистентности, то повторное лечение, проведенное нифурателом, может оказаться успешным.
Бактериальный вагиноз
Бактериальный вагиноз является самой распространенной причиной патологических выделений из влагалища у женщин детородного возраста. Болезнь характеризуется чрезмерным ростом облигатных или факультативных анаэробных бактерий — Gardnerella vaginalis, Prevotella spp., Mobiluncus spp., Veilonella spp., Bacteroides spp., Peptococcus spp., при возможном участии Mycoplasma spp. и Ureaplasma spp. Это приводит к угнетению роста и жизнедеятельности влагалищных лактобактерий и сдвигу рН влагалища в щелочную сторону. Согласно всем зарубежным руководствам, бактериальный вагиноз сегодня не относят к заболеваниям, передаваемым половым путем. И хотя он может развиваться и рецидивировать независимо от сексуальной активности женщины, есть много сообщений о том, что чаще заболевание встречается у женщин с высоким промискуитетом и не использующих презервативы.
И в российском, и в зарубежных руководствах для постановки диагноза бактериального вагиноза рекомендуется использовать критерии Amsel:
Для постановки диагноза необходимо наличие трех признаков.
В европейском руководстве, кроме указанных критериев Amsel, в качестве альтернативы рекомендуют использовать критерии Nugent. При этом проводится исследование материала из влагалища, окрашенного по Граму, микроскопическим методом. Оценивают относительное содержание бактериальных морфотипов по специально разработанной шкале ( 6 — бактериальный вагиноз).
Американское руководство предлагает, помимо указанных критериев, использовать молекулярно-биологические методы в количественной постановке для определения высоких концентраций Gardnerella vaginalis, а также тест-полоски для быстрого определения рН, триметиламина и пролинаминопептидазы.
При постановке диагноза бактериального вагиноза и наличии соответствующей клинической симптоматики женщине назначают лечение. Терапия половых партнеров, по мнению авторов западных руководств, в этом случае не требуется.
В отечественных рекомендациях говорится о целесообразности обследования и лечения партнеров, поскольку наличие бактериального вагиноза служит фактором риска развития баланопостита и уретрита.
Также имеются различия и в подходах к лечению бактериального вагиноза в России и за рубежом.
По данным российского руководства, в первую очередь рекомендовано местное лечение бактериального вагиноза. Местно предлагается использовать метронидазол в виде 0,75% геля 1 раз в сутки в течение 5 дней. Другим вариантом местной терапии является назначение интравагинально клиндамицина в виде аппликаций 2% крема или суппозиториев по 100 мг 1 раз в сутки в течение 6 дней. Пероральный прием препаратов, согласно российскому руководству, относят к альтернативным способам терапии бактериального вагиноза. Список этих препаратов достаточно велик. В качестве лекарственных средств используют:
Помимо приема метронидазола и орнидазола внутрь, сегодня появилась возможность использовать эти препараты интравагинально. На российском рынке единственная на сегодня форма метронидазола для местного применения в виде влагалищных таблеток по 500 мг представлена трихополом, а единственная лекарственная форма орнидазола для местного применения — орнисидом в виде вагинальных таблеток, содержащих 500 мг орнидазола.
Также для местного лечения при бактериальном вагинозе можно использовать не имидазольный препарат — нифурател. На фармацевтическом рынке он представлен препаратом макмирор комплекс в виде вагинальных свечей, содержащих кроме 500 мг нифуратела еще и 200 тыс. ЕД нистатина, а также вагинального крема. Комбинация двух лекарственных средств оказывает синергическое действие против грибковой флоры, которая часто активизируется на фоне терапии бактериального вагиноза и приводит к развитию кандидозных вульвовагинитов. Так как нифурател не подавляет роста лактобактерий, то в результате применения макмирор комплекса во влагалище создаются условия для восстановления нормального биоценоза и рН влагалищной среды.
И европейское, и американское руководства называют системное лечение бактериального вагиноза основным методом терапии, а местную терапию — лишь дополнительной.
Европейское руководство для лечения бактериального вагиноза в качестве основного метода предлагает использовать системную терапию метронидазолом внутрь по 2,0 г однократно или по 400– 500 мг 2 раза в сутки в течение 5–7 дней, а альтернативные схемы лечения строятся на местном применении препаратов метронидазола (в виде геля) и клиндамицина (в виде крема), а также системном назначении клиндамицина по 300 мг 2 раза в сутки в течение 7 дней.
В руководстве CDC в качестве основных методов лечения предлагается использовать, как и в российских рекомендациях, местное лечение 0,75%-ным гелем метронидазола в течение 5 дней или 2%-ным кремом клиндамицина в течение 7 дней. Но, кроме того, в качестве основного способа американцы предлагают вместо местной терапии применять метронидазол по 500 мг 2 раза в сутки в течение 7 дней.
В качестве альтернативных способов лечения рекомендован клиндамицин — либо внутрь по 300 мг дважды в день в течение 7 дней, либо интравагинально в виде свечей по 100 мг 3 дня.
По данным CDC, методика лечения, основанная на однократном приеме метронидазола, при бактериальном вагинозе наименее эффективна и не должна использоваться при лечении этого патологического состояния.
При назначении метронидазола внутрь следует, как упоминалось в разделе терапии трихомониаза, предупредить больных о возможности развития побочных эффектов при приеме алкоголя, а кремовая основа клиндамицина может нарушать структуру латексных презервативов.
В печати много сообщений о необходимости и эффективности использования различных бактериальных препаратов, содержащих Lactobacillus spp., которые нормализуют микробиоценоз влагалища и излечивают от бактериального вагиноза. Однако исследование американских специалистов показало отсутствие каких-либо различий в клиническом и микробиологическом эффекте между таким препаратом и плацебо через 1 мес после лечения.
При рецидивировании бактериального вагиноза необходимы поиск и устранение экзогенных и эндогенных факторов риска.
Урогенитальный кандидоз
У 90% женщин этиологическим агентом генитального кандидоза является Candida (С.) albicans, у остальных — другие виды — C. glabrata, C. tropicalis и др. В соответствии с МКБ-10 генитальный кандидоз не относится к ИППП. Наиболее частая форма генитального кандидоза у женщин — это вульвовагинит.
Диагноз ставится на основании особенностей клинической картины и результатов лабораторных исследований.
Клиническая симптоматика кандидозного вульвовагинита может включать:
Для лабораторной диагностики генитального кандидоза используют следующие методы.
При обнаружении грибов рода Candida любым из способов, но в отсутствие клинической симптоматики во всех руководствах проводить лечение не рекомендуют. Специальное обследование и лечение партнеров также не требуется. Однако в случае, если у женщины — рецидивирующий генитальный кандидоз или у партнера развивается кандидозное поражение полового члена, партнеров следует обследовать и назначать терапию.
При выборе тактики лечения кандидоза необходимо установить, как протекает заболевание у пациентки. Выделяют неосложненное течение кандидоза (одиночные эпизоды, редкие рецидивы) и осложненное (рецидивирующий кандидоз, кандидоз, вызванный иными, чем C. albicans, видами Candida, кандидоз у женщин с диабетом или длительно получающих кортикостероиды).
При неосложненном течении генитального кандидоза (редкие эпизоды) обычно рекомендуют местное лечение.
В российском справочном руководстве в качестве основных предлагаются следующие препараты:
Европейское руководство рекомендует применять клотримазол еще по одной схеме — 500 мг однократно. Кроме того, вместо изоконазола рекомендован миконазол в виде вагинальных свечей по 1200 мг однократно или по 400 мг 1 раз в день в течение 3 дней.
Очень широкий список препаратов первой линии представлен в новом руководстве CDC. Это все препараты для интравагинального применения:
В качестве альтернативных препаратов российский справочник указывает:
Надо сказать, что эффективность всех перечисленных препаратов примерно одинакова — 70–85%. Частота рецидивов зависит не от выбора препарата, а от наличия у больного триггерных и провоцирующих факторов, которые необходимо выявлять и устранять.
Кроме местного лечения, в качестве альтернативного метода во всех руководствах рекомендуется системное лечение флуконазолом. На российском фармацевтическом рынке флуконазол представлен препаратами дифлюкан, микосист, микомакс, дифлазон, нофунг и др. Флуконазол при лечении неосложненного генитального кандидоза назначают в дозе 150 мг однократно. Кроме флуконазола, европейское руководство рекомендует использовать итраконазол по 200 мг двукратно в течение 1 дня. Препарат итраконазола, выпускаемый в России отечественной фармацевтической компанией, называется «ирунин».
Рецидивирующий урогенитальный кандидоз
Рецидивирующим считается кандидоз, эпизоды которого повторяются более 4 раз в течение года. Как упоминалось выше, первоочередным является выявление причин рецидивирующего течения кандидоза и их устранение. Важными могут оказаться результаты микологических исследований, определяющих вид возбудителя и его чувствительность к антимикотикам. Эти исследования позволяют верифицировать различные виды грибов, которые встречаются в 10–20% случаев рецидивирующего кандидоза и обычно устойчивы к традиционно используемым противогрибковым препаратам.
По данным российского руководства, при рецидивирующем кандидозе рекомендуется системное лечение:
Европейские схемы построены на местном использовании клотримазола по 500 мг 1 раз в неделю или системном приеме флуконазола по 100 мг 1 раз неделю. Такая терапия может продолжаться до 6 мес.
В рекомендациях CDC при рецидивирующем течении генитального кандидоза рекомендуется либо использование коротких курсов местных или системных антимикотиков, либо более длительное — до 14 дней — применение местных препаратов во время рецидива болезни. В качестве альтернативы местному лечению предлагается курс флуконазола по 100, 150 или 200 мг внутрь в 1, 4 и 7-й дни лечения.
При необходимости может быть рекомендована длительная поддерживающая системная терапия флуконазолом по 100, 150 или 200 мг 1 раз в неделю или местная — клотримазолом по 200 мг 2 раза в неделю или по 500 мг 1 раз в неделю. Такое лечение пациенты могут получать в течение 6 мес.
Есть сообщения об эффективном использовании при рецидивирующем кандидозе длительной супрессивной терапии итраконазолом по 200 мг 2 раза в сутки 1 раз в месяц. Такое лечение может продолжаться также в течение нескольких месяцев. Следует отметить, что итраконазол оказывается эффективным в наиболее устойчивых к терапии случаях кандидоза. Этот препарат демонстрировал высокую противогрибковую активность даже при выраженном иммунодефиците, например у больных СПИДом. Он был зарегистрирован в США в рекордно короткие сроки, поскольку грибковая инфекция, в частности кандидоз, всегда присутствует у больных СПИДом. Как уже упоминалось выше, на отечественном рынке наиболее популярным препаратом итраконазола российского производства является ирунин.
Существуют и альтернативные методы лечения рецидивирующего кандидоза. Так, например, имеются многочисленные публикации об эффективности иммуномодулятора гепон, применяющегося при лечении рецидивирующего кандидоза. Препарат применяют наружно в виде орошений и тампонов при вульвовагините. Проводят 3–5 процедур с интервалом 1–2 дня. Три направления действия препарата — прямое противогрибковое, противовоспалительное и иммуномодулирующее — дают быстрый клинический и стойкий противорецидивный эффект.
При остром или рецидивирующем кандидозе у пациентов с некоторыми заболеваниями (например, диабет), а также длительно получающих кортикостероиды или химиотерапию может потребоваться более продолжительное лечение местными либо системными препаратами — до 14 дней.
Такой же подход к лечению оправдан в случае выявления не альбикантных видов Candida spp., например C. glabrata. Кстати, при лечении инфекций, вызванных этим видом, очень хорошие результаты может давать нистатин. Кроме перечисленных схем, руководство CDC в таких случаях рекомендует местное применение желатиновых капсул с борной кислотой по 600 мг ежедневно в течение 2 нед.
В ситуациях, когда невозможно обследовать пациентку и провести лабораторные исследования, а также в случаях ассоциации бактериального вагиноза и кандидоза, вероятности наличия других смешанных инфекций влагалища, неспецифических вагинитах удобно использовать комбинированные препараты для местного применения.
В разделе терапии бактериального вагиноза нами подробно изложены особенности комбинированного препарата для местного применения макмирор комплекс, содержащего 500 мг нифуратела и 200 000 ЕД нистатина, препарат выпускается в виде вагинальных свечей или крема.
К другим комбинированным средствам относятся свечи нео-пенотран и вагинальные таблетки клион-Д 100, содержащие метронидазол и миконазол.
Решение о применении комбинированных препаратов должен принимать врач после клинико-лабораторной оценки конкретной ситуации.
В заключение мы приводим схему, позволяющую помочь врачу сориентироваться при анализе клинической картины у пациенток с выделениями из влагалища (см. табл.).
Представленная в данной таблице оценка носит сугубо предварительный характер и не отменяет рекомендации по тщательному лабораторному анализу, направленному на выявление самых разнообразных микроорганизмов, способных вызвать эти выделения, включая, как уже говорилось в начале данной работы, гонококки и хламидии. Отсутствие микроорганизмов, ассоциированных с наличием влагалищных выделений, может свидетельствовать о неинфекционном их характере, что полностью меняет тактику ведения таких больных.
М. А. Гомберг, доктор медицинских наук, профессор
А. М. Соловьев, кандидат медицинских наук, доцент
К. Плахова
ЦНИКВИ, МГМСУ, Москва