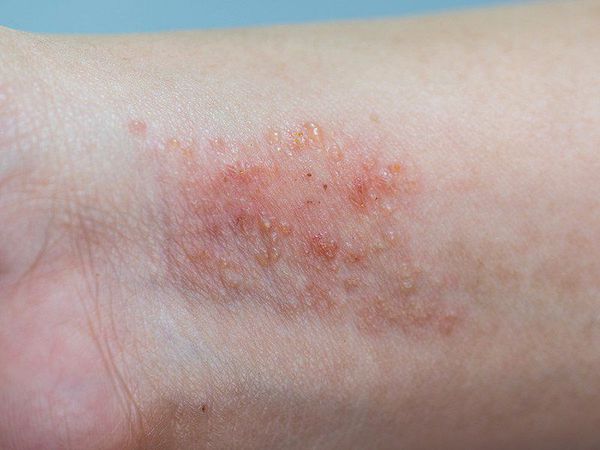
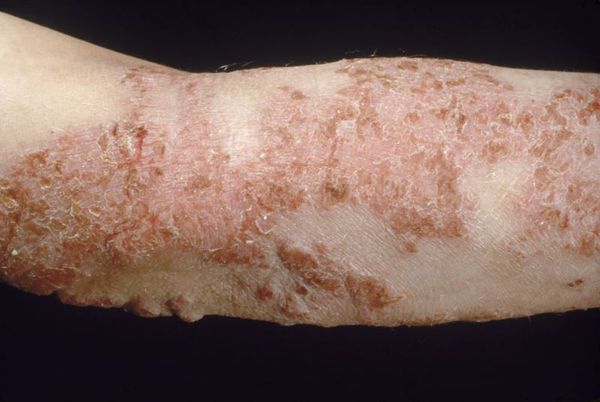
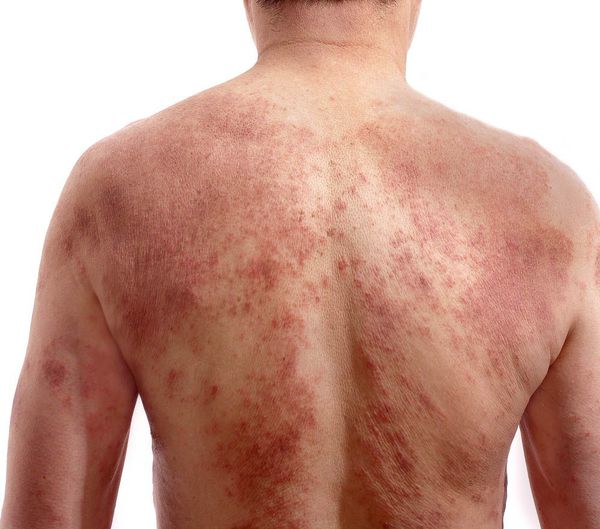
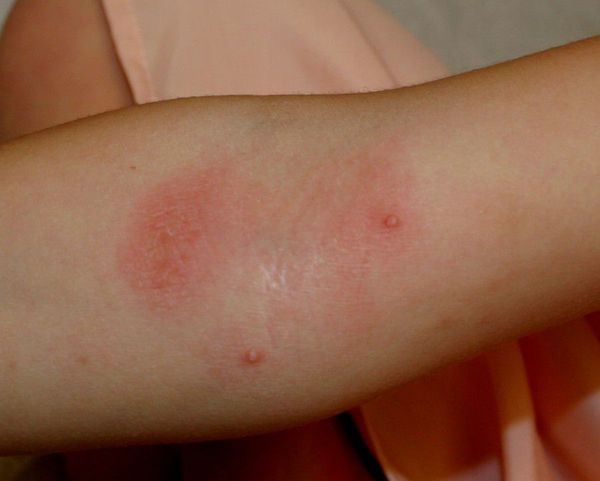
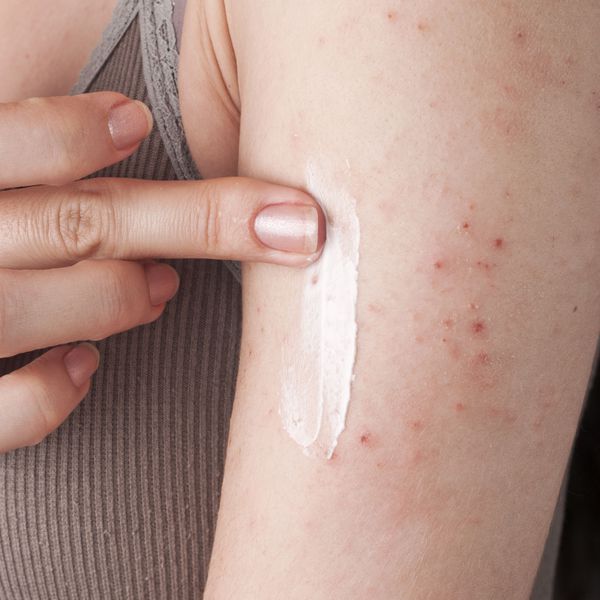
Чем лечат атопический дерматит у взрослых
Правильное и безопасное лечение атопического дерматита у взрослых
Атопический дерматит раньше считали исключительно детским заболеванием. Затем выяснилось, что с ним могут сталкиваться и взрослые. Заболевание считают одним из самых неприятных в области дерматологии. Из-за хронического течения лечение атопического дерматита у взрослых занимает много времени, а еще сопровождается рядом сложностей. Болезнь доставляет пациенту немало страданий, с которыми не справиться без помощи опытного врача-дерматолога.
Почему развивается атопический дерматит
Термином «атопия» называют склонность человека к аллергии, которая передается по наследству. Соответственно, основной причиной атопического дерматита у взрослых считают генетическую предрасположенность. Дерматит в медицине объединяет целую группу заболеваний, сопровождающихся воспалением кожи.
Исходя из простых медицинский определений, легко понять суть заболевания. Атопический дерматит – воспаление кожных покровов, которое имеет аллергическую природу и связано с наследственностью. Заболевание формируется в результате слишком сильной реакции иммунитета на внешние раздражители. Иммунная система воспринимает их как слишком опасными, даже если на самом деле это не так.
Спровоцировать появление первых признаков атопического дерматита могут разные внешние и внутренние факторы:
Аллергены проникают в организм контактным, воздушным или пищевым путем. Еще существует профессиональный риск атопического дерматита. В таком случае болезнь развивается у людей, постоянно работающих с моющими средствами, косметикой, лекарствами и промышленными химикатами.
Ввиду множества причин заболевание имеет разные схемы лечения, а выявить провоцирующий фактор можно только при обращении в клинику к узкому специалисту – дерматологу.
По каким симптомам можно распознать болезнь
Основным симптомом атопического дерматита у взрослых выступает кожный зуд. Он возникает, даже когда внешние проявления болезни еще не столь значительны. Особенно сильным зуд становится ночью, вызывая у человека проблемы со сном. Среди других симптомов атопического дерматита наблюдаются:
Как развивается заболевание
На взрослых приходится всего около 5% всех случаев атопического дерматита. Здесь болезнь проявляется в возрасте старше 18 лет. В ее течении выделяют несколько клинических стадий:
Последней стадией выступает клиническое выздоровление – состояние, при котором симптомы дерматита не проявляются в течение более 3 лет. В клинике «ПсорМак» длительность ремиссии достигает 5-6 лет, что обусловлено применением особой схемы терапии. Здесь симптомами и лечением атопического дерматита у взрослых занимаются специалисты со стажем до 25 лет, которые работают по авторской программе борьбы с кожным патологиями.
Как лучше лечить атопический дерматит
Определить, чем лечить атопический дерматит у взрослых, может только опытный врач. Важность обращения в клинику важна еще и потому, что болезнь может маскироваться под другие кожные заболевания. Подтвердить диагноз «дерматит» можно с помощью анализа крови. Болезнь распознают по высокой концентрации иммуноглобулинов E (IgE), которые вырабатываются в организме в ответ на действие аллергенов.
В клинике «ПсорМак» применяются и другие необходимые методы диагностики, которые помогут с точностью поставить диагноз и отличить болезнь от других заболеваний. Это важно для назначения правильного лечения атопического дерматита у взрослых. В общем случае оно включает:
Особое значение в лечении атопического дерматита у взрослых имеет психосоматика. Поэтому в клинике «ПсорМак» пациенты могут рассчитывать на получение квалифицированной помощи психотерапевта. В некоторых случаях избавление от психоэмоционального напряжение становится способом достичь длительной ремиссии.
Эффективное лечение атопического дерматита в клинике «ПсорМак»
В клинике «ПсорМак» причины и лечение атопического дерматита у взрослых рассматриваются в комплексе, неразрывно друг от друга. Это одно из условий достижения клинического выздоровления. Также в процессе терапии исключаются все провоцирующие факторы, в частности, гормональные мази. В лечении применяются только натуральные средства, разработанные по собственному рецепту клиники.
Обратитесь в «ПсорМак» – чем раньше вы начнете борьбу с атопическим дерматитом, тем быстрее сможете начать наслаждаться полноценной жизнью без неприятных симптомов.
Что такое атопический дерматит и диатез? Причины возникновения, диагностику и методы лечения разберем в статье доктора Алексеева М.Е., дерматолога со стажем в 50 лет.
Определение болезни. Причины заболевания
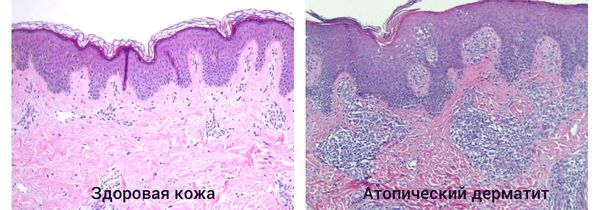
Атопический дерматит (эндогенная экзема) — это хронически рецидивирующее воспалительное заболевание кожи, которое сопровождается мучительным зудом и появлением экзематозных и лихеноидных высыпаний.
Такая форма дерматоза часто протекает одновременно с другими аллергическими болезнями, например, бронхиальной астмой, аллергическим ринитом и конъюнктивитом, пищевой аллергией, а также с ихтиозом. Это сочетание усугубляет течение атопического дерматита.
Сама по себе такая генетическая мутация не приводит к атопическому дерматиту, но предрасполагает к его развитию. Такую «запрограммированную» склонность сейчас принято называть диатезом. Он не является самостоятельным заболеванием и может привести к развитию атопического дерматита только под влиянием провоцирующих факторов. К ним относятся:
Значительную роль в обострении атопического дерматита играют:
Симптомы атопического дерматита
Клиническая картина заболевания зависит от возраста пациента, в котором впервые возникли его симптомы. Начинается болезнь, как правило, в раннем детстве и к школьным годам затихает, но во время полового созревания и позже она может возникнуть снова.
Выделяют три фазы заболевания:
По мере смены этих фаз локализации атопического дерматита постепенно меняются.
В младенческой фазе атопический дерматит протекает остро в форме младенческой экземы. При этом возникают красные отёчные папулы (узелки) и бляшки, которые мокнут и покрываются коркой. В основном они покрывают кожу щёк и лба, боковой поверхности шеи, верхней части груди, сгибательной поверхности конечностей и тыльной стороны кистей рук. На волосистой части головы образуется скопление чешуек-корок — гнейс.
В детской фазе заболевание протекает в форме детской экземы. Первыми признаками в этот период являются зуд кожи и лёгкий отёк, сглаживающий мелкие складки. При этом складка нижнего века, наоборот, становится более выраженной (симптом Денни).
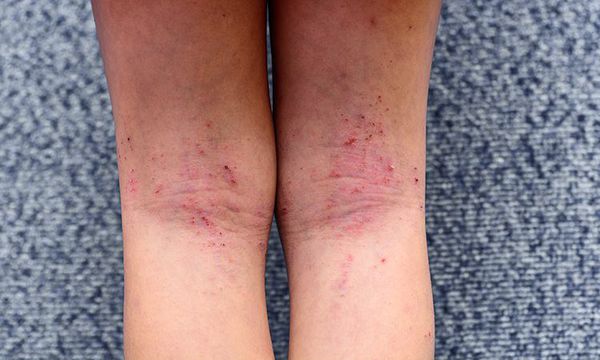
Первичным элементом кожной сыпи становятся везикулёзные (пузырьковые) высыпания. Затем образуются экзематозные бляшки величиной с монету, покрытые мелкими кровянистыми корками. По-другому эту сыпь называют экземой сгибов, т. к. в основном она располагается на сгибательной поверхности рук и ног.
При обострении заболевания на месте регрессирующих высыпаний появляется шелушение, папулы, похожие на красный плоский лишай, и очаги лихенификации — утолщение кожи с увеличением складок. Процесс становится распространённым. Сыпь поражает в основном кожу сгибов локтевых и коленных суставов, лица, шеи и кистей рук. Нередко она стойко держится в области тыльной поверхности кистей рук, приобретая картину «хронической экземы кистей у атопика».
При продолжительном обострении общее состояние ухудшается. У некоторых возникают признаки астено-депрессивного синдрома — повышенная утомляемость, раздражительность, тревожность.
В период ремиссии кожа отличается сухостью (атопический ксероз), бледностью и раздражимостью.
Помимо основных проявлений болезни, т. е. экзем и зуда, становятся более выраженными симптомы сопутствующих заболеваний, таких как:
У людей с врождённым ихтиозом нередко развивается субкапсулярная катаракта.
При нерациональном лечении и повторном воздействии раздражающих средств помимо свежих высыпаний появляются парадоксальные вегетативные реакции кожи:
Кроме того, появляются такие симптомы, как:
Патогенез атопического дерматита
В основе патогенеза атопического дерматита лежит патологическая реакция организма. Она возникает из-за сложного взаимодействия трёх факторов [4] :
Изменение проницаемости кожи связано с дефицитом филаггрина, который возникает из-за дефекта генов, регулирующих строение рогового слоя эпидермиса. Другими причинами нарушения кожного барьера являются:
Когда защитный барьер кожи нарушен, она становится более проницаемой для аллергенов, токсинов и раздражающих веществ, при проникновении которых возникает патологический иммунный ответ. Как правило, он протекает с участием Т-хелперов второго типа (Th2) — клеток, усиливающих адаптивную иммунную реакцию. Они приводят к продукции интерлейкинов (ИЛ-4, ИЛ-5, ИЛ-13), которые активируют В-лимфоциты, производящие иммуноглобулин Е (IgE), запускающий аллергическую реакцию. В результате в периферической крови происходит увеличение эозинофилов — лейкоцитов, которые участвуют в развитии аллергической реакции и защищают организм от аллергенов.
Расчёсывание при возникшем иммунном ответе травмирует кожу и стимулирует кератиноциты к выработке провоспалительных цитокинов, приводящих к хроническому воспалению.
Классификация и стадии развития атопического дерматита
В зависимости от степени вовлечения кожного покрова различают три формы болезни:
При ограниченной форме высыпания возникают на коже шеи, локтевых и подколенных сгибов, тыльной стороне кистей и стоп, в области лучезапястных и голеностопных суставов. За пределами этих очагов кожа с виду здорова. Зуд приступообразный.
При распространенной форме сыпь появляется на коже предплечий, плеч, голеней, бёдер и туловище. На красновато-отёчном фоне возникают обширные участки лихеноидных папул с расчёсами и корками. Границы очагов поражения нечёткие. Кожные покровы сухие с отрубевидным шелушением. Зуд приводит к бессоннице.
При универсальной форме сыпь покрывает более 50 % поверхности кожи кроме ладоней и носогубного треугольника. Кожа ярко красного цвета, напряженная, уплотнённая, покрыта многочисленными трещинами, особенно в складках. Пациентов беспокоят нестерпимый зуд, приводящий к расчёсам, глубоко травмирующим кожу. Щетинковые волосы обломаны в области бровей и усов. Возникает лихорадка до 38,2 °C и озноб.
По характеру преобладающих высыпаний выделяют три типа атопического дерматита:
Осложнения атопического дерматита
Осложнения младенческой фазы:
Осложнения детской фазы:
Осложнения взрослой фазы:
Длительные обострения атопического дерматита осложняются неврастеническим, депрессивным синдромами и истерией. По сути, это проявление чрезмерно выраженных черт характера, которое уходит сразу после выздоровления.
Диагностика атопического дерматита
У данного заболевания нет специфического лабораторного анализа, поэтому диагноз основывается на выявлении симптомов с учётом критериев Rajka [2] и оценки степени тяжести по шкале SCORAD.
Чтобы определить степень тяжести п о шкале SCORAD, нужно оценить объективные и субъективные критерии. К объективным относят интенсивность и распространённость поражений, к субъективным — интенсивность зуда днём и нарушение сна. Общая оценка высчитывается по определённой формуле. Максимальный возможный балл — 103, он указывает на крайне тяжёлое течение болезни.
О стадии заболевания можно судить по двум вегетативным изменениям:
Также для установления диагноза необходимо выявить специфические антитела класса IgE к экологическим аллергенам. С этой целью проводятся накожные аппликационные тесты, но только если у пациента выявлена гиперчувствительность замедленного типа.
При гистологическом исследовании участка поражённой кожи возникает следующая картина:
Часто атопический дерматит можно спутать с другими заболеваниями. Чтобы избежать ошибки, проводится дифференциальная диагностика с простым и аллергическим контактным дерматитом, монетовидной экземой, простым лишаем Видаля, псориазом, чесоткой, себорейной экземой, микозом гладкой кожи, СПИДом, энтеропатическим дерматитом и гистиоцитозом.
Для этого прибегают к лабораторным исследованиям:
Лечение атопического дерматита
Тактика лечения зависит от тяжести и длительности заболевания:
При развитии среднетяжёлой и тяжёлой формы болезни, если топические препараты не помогают, больному вводят Дупилумаб (противопоказан пациентам младше 18 лет).
Второй задачей лечения является коррекция сухости кожи (ксероза), сосудистых и обменных нарушений. Для этого нужно устранить провоцирующие факторы, избегать запоров и диареи, принимать антигистаминные, седативные и иммунокорригирующие средства. Также показана рефлексотерапия, облучение кожи ультрафиолетом, селективная фототерапия и фотохимиотерапия. На кожу накладывают антисептические влажно-высыхающие повязки, горячие припарки и аппликации из парафина и наносят мази с кортикостероидами.
Диетотерапия проводится в три этапа:
При младенческой форме заболевания следует уделять особое внимание прикорму: он должен быть гипоаллергенным. Для этого нужно исключить такие продукты и вещества, как молоко, глютен, сахар, соль, бульон, консерванты, искусственные красители и ароматизаторы. Если у ребёнка есть желудочно-кишечные нарушения, то первым прикормом должны стать безмолочные каши промышленного производства, в составе которых нет сахара и глютена (например, гречневая, рисовая и кукурузная). В случае запоров или избыточной массы тела малыша прикорм начинают с пюре из кабачков, патиссонов, капусты и других овощей. Белковая часть рациона включает пюре из мяса кролика, индейки, конины и ягнёнка. Фруктовый прикорм состоит из зелёных и белых яблок. Соки рекомендуется давать только к концу первого года жизни.
При госпитализации проводится инфузионная терапия — внутривенное введение раствора «Циклоспорин» с начальной дозой 2,5 мг/кг в сутки. В тяжёлых случаях доза может быть увеличена до 5 мг/кг в сутки. При достижении положительного результата дозировку постепенно снижают до полной отмены. Комплексно рекомендуется применять увлажняющие и смягчающие кремы «Локобейз Рипеа», «Ликоид Липокрем», «Липикар» и молочко «Дардиа».
Прогноз. Профилактика
При достижении школьного возраста обычно наступает стойкая ремиссия. Обострения возникают крайне редко. У пациентов с сопутствующим ихтиозом, бронхиальной астмой и аллергическим риносинуситом заболевание затягивается до взрослого возраста.
К профилактике заболевания относят:
В случае начала обострения заболевания рекомендуется следующая формула профилактики: сон 8-10 часов в день + гипоаллергенная диета + ежедневные четырёхчасовые прогулки.
Какие мази от дерматита лучшие: гормональные или негормональные, и есть ли альтернатива
Рассматривая, какие мази применяют при дерматите, стоит сразу сказать, что они делятся на две большие группы: гормональные и негормональные. Они отличаются не только составом, но также степенью эффективности и безопасности.
Мазь считают лучшей от дерматита на коже у конкретного пациента, если она отвечает ряду требований:
Какими негормональными мазями можно лечить дерматит
Негормональные мази считают более безопасными, поскольку они имеют относительно натуральный состав. Это позволяет использовать наружное средство в течение длительного времени без какого-либо вреда для здоровья.
Именно негормональные мази считают лучшими при атопическом дерматите у ребенка. У взрослых в большинстве случаев в начале лечения врачи тоже стараются назначать именно такие мази. По принципу действия они делятся на несколько групп:
Поскольку средства с одним основным веществом могут снимать только один симптом, врачи часто назначают комбинированные мази. Они за счет нескольких активных компонентов могут оказывать не одно, а несколько эффектов. Примеры негормональных препаратов, претендующих на роль самой хорошей мази от дерматита:
Из плюсов негормональных мазей особое значение имеет минимум побочных эффектов. Еще большинство из них разрешены к применению у детей, беременных и кормящих женщин.
Главным минусом негормональных мазей часто выступает недостаточная эффективность. Из-за этого лечение может затянуться на несколько недель, месяц и даже дольше. При этом курс нельзя прерывать, иначе предыдущая терапия может оказаться неэффективной. В результате врачу все-таки приходится назначать более сильные гормональные средства.
Выбирая, какая мазь лучше от дерматита, нельзя игнорировать и другие недостатки негормональных мазей:
То есть при длительном лечении мазь вызывает аллергию, но при этом может не давать нужного эффекта.
Гормональные мази
Когда отсутствует положительная динамика от применения негормональных мазей, специалисты прибегают к гормональным препаратам. В их составе основным компонентом выступают глюкокорстикостероиды – гормоны, которые в теле человека вырабатываются надпочечниками. В основе механизма действия таких препаратов лежит влияние на обмен белков и углеводов. Гормональные мази восстанавливают уровень кортизона, при недостатке которого организм становится неспособен справляться с воспалительными процессами.
В зависимости от степени воздействия на кожу гормональные мази делятся на несколько категорий:
Последние используют только при самых тяжелых формах дерматита, поэтому первыми их никогда не назначают. Примеры гормональных мазей:
Главные недостатки гормональных мазей при лечении дерматита:
Гормональные средства могут претендовать на звание лучших мазей от дерматита, но только в плане эффективности. Да, они быстрее помогают справиться с симптомами заболевания, нежели негормональные. Но при этом они могут оказывать кратковременный эффект, требуют очень строгого соблюдения схемы лечения, имеют побочные эффекты и большой список противопоказаний, который включает:
Какую же мазь использовать
Как видно из обзора мазей от дерматита, и гормональные, и негормональные средства нельзя назвать идеальными для лечения такого заболевания. Клиника «ПсорМак» предлагает в качестве альтернативы и эффективную, и безопасную мазь. Она создана по собственной рецептуре и показывает свою эффективность уже в течение более 25 лет.
В составе мази отсутствуют гормоны. Вместо них только натуральные природные компоненты, которые делают мазь безопасной для детей, беременных и кормящих. Мазь не вызывает побочных эффектов, не приводит к аллергии и обострению симптомов.
Кроме того, мы комплексно подходим к лечению заболевания, прибегая к всесторонней работе с пациентом путем психотерапии, игло- и гирудотерапии. Еще мы разрабатываем для пациентов индивидуальную диету. Такой подход позволяет добиться стойкой ремиссии до 6 лет, что подтверждают отзывы и результаты лечения наших пациентов.
Атопический дерматит, как лечить и можно ли вылечить хронический атопический дерматит
Врачи-специалисты отвечают на часто задаваемые вопросы пользователей.
Врачи-специалисты отвечают на часто задаваемые вопросы пользователей:
Что такое атопический дерматит?
Атопический дерматит – это одно из самых распространенных заболеваний аллергического характера, проявляющееся в тяжелой форме, поражая кожу. Заболевание дерматитом обусловлено генетически и, к сожалению, является хроническим. Проявления атопического дерматита достаточно типичны.
Основным клиническим симптомом атопического дерматита можно считать кожный зуд. Он встречается во всех возрастных группах.
Заболевание атопическим дерматитом является местным проявлением внутренних нарушений в иммунной системе.
При диагнозе атопический дерматит, прежде всего, лечение должно иметь комплексный характер и способствовать нормализации общих функций иммунной системы. В связи с этим, ключевая роль при лечении атопического дерматита должно отводиться иммунотропным препаратам или, по-другому – иммуномодуляторам.
Во врачебной практике, для лечения атопического дерматита, не первый год применяется препарат Тимоген, который выпускается в форме крема,спрея для носа, а также – в парентеральной форме.
(Информация о применении Тимогена для специалистов)
Хоть в медицине и был сделан огромный шаг вперед в этой области, вопрос о том, как же лечить атопический дерматит, по-прежнему стоит достаточно остро. Проблема лечения дерматита является серьезное и требует как совместной работы врача с пациентом, так и поддержки больного со стороны членов его семьи.
Как проявляется атопический дерматит?
Обычно первые проявления атопического дерматита начинаются в детстве. Тем не менее, известны случаи, когда атопический дерматит давал о себе знать и в более позднем возрасте.
У половины больных первые признаки атопического дерматита возникают уже на первом году жизни. Из них у 75% первые симптомы можно обнаружить в возрасте от 2 до 6 месяцев. Более редкими являются случаи, когда у пациентов обнаруживают дерматит в период от года до 5 лет жизни. Наиболее редким случаем является появление клинической картины в 30-летнем возрасти или даже в 50-летнем.
Лица мужского пола, по статистике, являются более подверженными заболеванию атопическим дерматитом.
На всех стадиях атопического дерматита отмечается интенсивный кожный зуд, а также повышенная кожная реактивность к разным раздражителя.
Обычно зуд является предшественником кожной сыпи и меняет свою интенсивность в течение дня, усиливаясь к вечеру.
Впоследствии зуда на коже возникают неприятные высыпания, отеки и расчесы.
Атопический дерматит у детей
Диагностика и симптомы атопического дерматита у детей
Понятие “атопический дерматит” не слишком распространено вне медицинских кругов. В простонародье дерматит обычно называют диатезом, в медицине, тем не менее, такого понятия не существует. При этом различают стадии атопического дерматита: самую раннюю, младенческую, которую и называют диатезом, детскую, а также подростково-взрослую (позднюю).
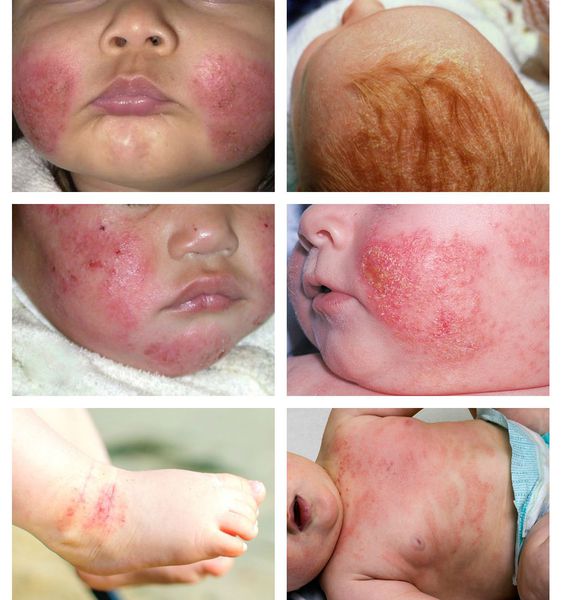
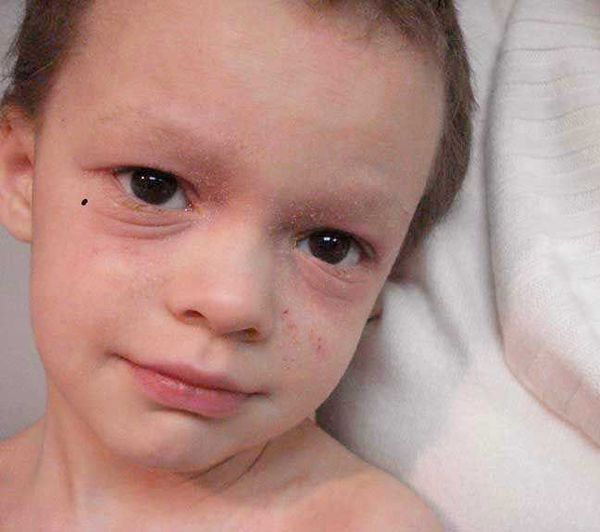
Младенческая, самая ранняя стадия, – это период до 2-х лет. На коже ребенка появляются пятна красного цвета, локализованные чаще всего на лице (на щеках и на лбу). Протекает дерматит достаточно остро: пораженные участки намокают, возникает отечность, образуются корочки. Кроме лица, дерматиту могут быть подвержены и другие участки тела (ягодицы, голени, волосистая часть головы). Острую стадию характеризует покрасневшая кожа и папулезные элементы (кожные бугорки).
Период обострения дерматита характеризуется тем, что папулы и красные пятна в основном появляются в кожных складках, за ушами, на поверхности локтевых или коленных суставов. Кожа становится сухой и начинает шелушиться. В последствии, у ребенка появляется, так называемое, “атопическое лицо”. Усиленная пигментация вокруг глаз, дополнительные кладки на нижнем веке, а также тусклые цвет кожи характеризуют “атопическое лицо”.
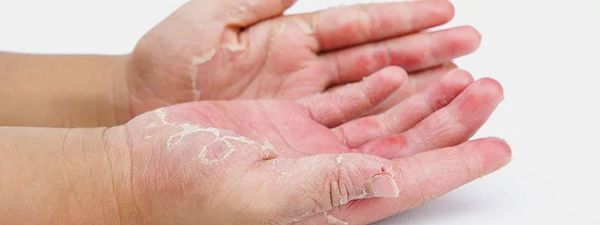
Если же стадия атопического дерматита не является обостренной, то чаще всего дерматит проявляется в виде сухости кожных покровов, а также трещин на коже на тыльных поверхностях кистей и в области пальцев.
Осложнения атопического дерматита у детей
Атрофия кожи, наряду с присоединением бактерий пиодермии, при атопическом дерматите, являются одними из наиболее частых осложнений.
Стоит помнить, что при лечении атопического дерматита, следует избегать расчесываний кожи, так как они нарушают барьерные и защитные свойства кожи, сказываясь достаточно пагубно. Интенсивное расчесывание может способствовать развитию микробных инфекций и возникновению грибковой флоры.
При пиодермии на коже образуются гнойнички, которые через какое-то время подсыхают, а на их месте образуются корочки. Высыпания могут быть локализованы совершенно разнообразно. Бактерии пиодермии вызывают повышение температуры и нарушение общего самочувствия у человека.
Еще одно довольно часто возникающее при атопическом дерматите осложнение – это вирусная инфекция. На коже появляются пузырьки, наполненные прозрачной жидкостью. Провоцирует это явление вирус герпеса, который является возбудителем, так называемой, простуды на губах. Подобные высыпания часто образуются в области воспалительных очагов, но также могут поражать и здоровую кожу или слизистую оболочку (полости рта, половые органы, глаза, горло).
Грибковое поражение также является частым осложнением при атопическом дерматите. Чаще всего от грибка страдают ногти, волосистая поверхность головы и кожный складки. Это характерно для взрослых. В детском возрасте же чаще всего грибок поражает слизистую оболочку полости рта.
И бактериальные, и грибковые поражения могут иметь место одновременно.
Примерно у 80% пациентов, которые страдают атопическим дерматитом, нередко возникает бронхиальная астма или ринит аллергического характера. Обычно это происходит в позднем детском возрасте.
Лечение атопического дерматита у детей
Задаваясь вопросом о том, как лечить атопический дерматит, в первую очередь, стоит помнить, что лечение не следует начинать самостоятельно. Для установления точного диагноза и назначения лекарственных препаратов стоит обратиться к врачу. Это обусловлено тем, что ряд серьезных заболеваний имеет очень схожие с дерматитом симптомы. Самостоятельное лечение может поставить здоровье и даже жизнь ребенка под угрозу.
Более того, не стоит самостоятельно продлевать курс лечения лекарственными препаратами. Побочные действия имеют любые лекарственные препараты, и, даже если они помогают справиться с недугом, при неправильной методике лечения, эти побочные действия могу дать о себе знать.
Общие принципы или как лечить атопический дерматит:
Также следует помнить, что при обострение дерматита, методики лечения отличаются от тех, что рекомендованы при обычном течении болезни.
И помните, что атопический дерматит (АД) – это хроническое заболевание, которое требует достаточно длительного лечения, даже если обострение заболевания отсутствует.
Гипоаллергенная диета при атопическом дерматите у детей
Важно помнить, что только врач может поставить точный диагноз и назначить адекватное лечение.
При этом вылечить атопический дерматит полностью невозможно, так как это хроническое заболевание. Тем не менее, существуют методы и средства, способные уменьшить покраснения и устранить зуд.
Прежде всего, стоит попытаться устранить аллерген, который может вызывать у ребенка негативную реакцию.
Принимая во внимание степень обострения дерматита, нужно обуспечивать бережный уход за кожей малыша.
Возможны случаи, когда аллергические воспаления протекают без явных клинических воспалений, при этом изменяются свойства кожи. Влажность и проницаемость кожи страдают в первую очередь. Для устранения симптомов хорошо помогает лечебная косметика. Нарушенные свойства кожных покровов хорошо восстанавливаются с помощью витаминизированной косметики.
Важное место занимает особая диета, при лечении дерматита. В периоды обострения за питанием следует следить особо внимательно. Смягчить диету можно, если нет обострения заболевания.
Сохранение грудного вскармливания на максимально долгий срок (не менее 6 месяцев) является ОЧЕНЬ ВАЖНЫМ элементом для здоровья ребенка. Продукты, способные вызвать обострение аллергии, мама должна исключить из рациона.
Новорожденного ребенка, как и в первый год его жизни, важно правильно купать. Мылом пользоваться нельзя. Рекомендуется использовать специализированные шампуни, а лучше – лечебные.
Молочный белок, яйца, рыба, арахис и соя – это одни из наиболее распространенных аллергенов. Нужно не забывать, что, даже если вы не подвержены этому, существует потенциальный риск развития пищевой аллергии у ребенка.
В разном возрасте проявления аллергии различны. На первом-втором году жизни у детей явно преобладает пищевая аллергия.
У маленьких детей лечение пищевой аллергии – достаточно сложный процесс. Для ребенка и его мамы, в период кормления, необходимо грамотно подобрать диету – это один из главнх принципов, помогающих лечению атопического дерматита.
Профилактика атопического дерматита у детей
При профилактике и лечении атопического дерматита существуют два основных принципа: это создание гипоаллергенной среды, для устранения контакта с аллергенои и, конечно же, соблюдение особой диеты. Если не следовать данным принципам, эффективность лечения снижается в значительной степени.
По сути, построение гипоаллергенной среды – это соблюдение особого образа жизни. Главное целью является устранение факторов, которые потенциально могут вызывать раздражение кожи, провоцируя тем самым обострение дерматита.
Для профилактики атопического дерматита и создания гипоаллергенной среды существуют следующие рекомендации:
Отдых с ребенком больным атопическим дерматитом
Ребенку, оторый болет атопическим дермтаитом, нельзя загорать – об этом стоит помнить родителям. Распространенной ошибкой является пребывание больного на солнце в течение длительного времени. Несмотря на то, что это может привести ко временным улучшениям, в дальнешем, сильное оюбострение заболевания практикчески неизбежно.
Для больных атопическим дерматитом благоприятным является побережье Азовского моря и другие места отдыха с теплым, но сухим климатом.
Что вызывает обострение дерматита? Какие факторы, провоцируют рецидивы?
Диета и образ жизни больных с атопическим дерматитом
У больных атопическим дерматитом в еде не должны пристутствовать аллергены, а диета должна быть специальная, строго предписанная врачом.
Существуют продукты, употребление которых следует свести к минимуму при дерматите:
– Строго не рекомендуется употребление морепродуктов, шоколада,цитрусовых, орехов, рыбы, кофе, майонеза, баклажанов, горчицы, специй, томатов, красного перца, молока, яиц, сосисок, колбас, грибов, газированных напитков, клубники, земляники, меда, арбузов, ананасов.
– Категорически запрещен алкоголь.
Разрешенные при атопическом дерматите продукты:
– Можно: крупяные и овощные супы; вегетарианские супы; масло оливковое; масло подсолнечное; отварной картофель; каши из гречневой, рисовой, овсяной круп; молочнокислые продукты; огурцы; петрушку; чай; отрубной или цельнозерновой хлеб; сахар; укроп; яблоки печёные; биойогурты без добавок; однодневный творог; простоквашу компот из яблок или из сухофруктов (кроме изюма).
Все факторы, которые усиливают потение и зуд (например, физическая нагрузка) стоит избегать. Нужно контролировать воздействие температуры и влажности, избегая их крайних значений. Влажность воздуха, которая считается оптимальной – 40%. Сушка вещей должна проходить вне комнаты, где находится больной. Больны противопоказан оносить одежду из грубых тканей. Перед ноской новой одежды ее необходимо тщательно простирывать.
При стирке одежды и постельных принадлежностей нужно стараться использовать минимальное количество кондиционера для белья, после чего белье нужно дополнительно прополоскать. Стоит исключить использование средств личной гигиены, содержащих спирт.
По возможности следует избегать стрессовых ситуаций.
1-2 раза в неделю следует проводить смену постельного белья. Очень важно обеспечить устранение источников скопления пыли и плесени. Телевизор, компьютер, бытовую технику из спальни больного атопическим дерматитом следует убрать. Легкая влажная уборка проводится 1 раз в день, генеральная уборка не реже 1 раза в неделю.
Очень рекомендовано на кухен разместить вытяжку. В спальне полезно установить очиститель воздуха. Кондиционеры с фильтром на выходе хороши в жаркое время года.
В доме, где находится больной, нельзя курить.
При дерматите большое внимание следует уделять водным процедурам. Не стоит пользоваться обычным мылом, предпочтительнее всего использовать масло для душа или лечебный шампунь.
После душа больному обязательно необходимо смазать кожу увлажняющими средствами.
Длительное пребывание на солнце противопоказано всем страдающим от дерматита пациентам.
Не стоит ни в коем случае расчесывать и растирать кожу, иначе все соредства для лечения атопического дерматита будут неэффективны.
Реально ли вылечить атопический дерматит?
К сожалению, заболеванию атопическим дерматитом, способствует множество факторов. Обычно атопический дерматит обусловлен генетической предрасположенностью. Кроме того, на его развитие оказывают влияние факторы окружающей среды. Под влиянием иммунологической реакции организма нарушается функциональное состояние кожного барьера, изменяется реактивность сосудов и нервов, что отражается в виде описанных ранее симптомов.
Атопический дерматит– хроническое заболевание. Несмотря на развитие медицины, к сожалению, вылечить атопический дерматит нельзя, но вполне реально контролировать его течение.
Где отдыхать больным атопическим дерматитом?
Больным атопическим дерматитом показан сухой морской климат.
Сравнение препаратов для лечения атопического дерматита
Препарат: Элоком крем/мазь/лосьон
Состав, действие препарата: Глюкокортикостероид – мометазон; потивовоспалительное, противозудное
Показания к применению:
Дерматит, простой лишай, солнечная крапивница; использовать только по назначению врача и при строгом соблюдении инструкции
Побочные эффекты / особые рекомендации:
Не рекомендован детям до 2 лет, беременным и кормящим женщинам, не рекомендуется использовать более 2 недель, при длительном использовании может возникнуть подавление функции гипоталамо-гипофизарно-надпочечниковой системы, а также симптомы надпочечниковой недостаточности после отмены препарата, следствие этого у детей замедление роста.
Препарат: Адвантан мазь/мазь жирная/крем/эмульсия
Состав, действие препарата: Глюкокортикостероид Метилпреднизалона ацепонат; противозудное; противовоспалительное
Показания к применению:
Дерматит, экзема, термические и химические ожоги; использовать только по назначению врача и при строгом соблюдении инструкции
Побочные эффекты / особые рекомендации:
Не рекомендован детям до 2 лет, беременным и кормящим женщинам, не рекомендуется использовать более 2 недель, при длительном использовании может возникнуть подавление функции гипоталамо-гипофизарно-надпочечниковой системы, а также симптомы надпочечниковой недостаточности после отмены препарата, следствие этого у детей замедление роста.
Препарат: Тимоген крем
Состав, действие препарата: Тимоген – иммуностимулятор; вследствие восстановления иммунитета клетки оказывает противовоспалительное, противозудное, регенерирующее, заживляющее действия
Показания к применению:
Дерматит, Дерматит, осложненный вторичной инфекцией, экзема, механические, термические и химические травмы кожных покровов.
Побочные эффекты / особые рекомендации:
В редких случая возможны аллергические реакции на вспомогательные вещества.
Препарат: Нафтадерм линимент
Состав, действие препарата: Линимент нафталанской нефти; противозудное, противовоспалительное, антисептическое, смягчающее, болеутоляющее
Показания к применению:
Псориаз, экзема, атопический дерматит, себорея, фурункулез, раны, ожоги, пролежни, радикулит, невралгия
Побочные эффекты / особые рекомендации:
Выраженная анемия, почечная недостаточность, гиперчувствительность, склонность к кровоточивости слизистых, только после консультации при беременности и кормлении грудью и применение у детей, пачкает белье, имеет своеобразный запах, может возникнуть сухость кожи
Препарат: Элидел крем
Состав, действие препарата: пимекролимус- иммуносупрессант, противовоспалительное, противозудное
Показания к применению: Атопический дерматит, экзема
Побочные эффекты / особые рекомендации:
С осторожностью применять беременным и кормящим грудью женщинам, а также детям до 2 лет, при ослаблении иммунитета возникает опасность появления инфекций и иммунодефицита организма.
Не нашли ответа на вопрос?
Задайте вопросы по применению Тимогена врачу онлайн, и вы получите профессиональный ответ специалиста. Исследовательский отдел Цитомед ведет исследования и разработку препаратов для лечения атопического дерматита.
Что такое атопический дерматит и диатез? Причины возникновения, диагностику и методы лечения разберем в статье доктора Алексеева М.Е., дерматолога со стажем в 50 лет.
Определение болезни. Причины заболевания
Атопический дерматит (эндогенная экзема) — это хронически рецидивирующее воспалительное заболевание кожи, которое сопровождается мучительным зудом и появлением экзематозных и лихеноидных высыпаний.
Такая форма дерматоза часто протекает одновременно с другими аллергическими болезнями, например, бронхиальной астмой, аллергическим ринитом и конъюнктивитом, пищевой аллергией, а также с ихтиозом. Это сочетание усугубляет течение атопического дерматита.
Сама по себе такая генетическая мутация не приводит к атопическому дерматиту, но предрасполагает к его развитию. Такую «запрограммированную» склонность сейчас принято называть диатезом. Он не является самостоятельным заболеванием и может привести к развитию атопического дерматита только под влиянием провоцирующих факторов. К ним относятся:
Значительную роль в обострении атопического дерматита играют:
Симптомы атопического дерматита
Клиническая картина заболевания зависит от возраста пациента, в котором впервые возникли его симптомы. Начинается болезнь, как правило, в раннем детстве и к школьным годам затихает, но во время полового созревания и позже она может возникнуть снова.
Выделяют три фазы заболевания:
По мере смены этих фаз локализации атопического дерматита постепенно меняются.
В младенческой фазе атопический дерматит протекает остро в форме младенческой экземы. При этом возникают красные отёчные папулы (узелки) и бляшки, которые мокнут и покрываются коркой. В основном они покрывают кожу щёк и лба, боковой поверхности шеи, верхней части груди, сгибательной поверхности конечностей и тыльной стороны кистей рук. На волосистой части головы образуется скопление чешуек-корок — гнейс.
В детской фазе заболевание протекает в форме детской экземы. Первыми признаками в этот период являются зуд кожи и лёгкий отёк, сглаживающий мелкие складки. При этом складка нижнего века, наоборот, становится более выраженной (симптом Денни).
Первичным элементом кожной сыпи становятся везикулёзные (пузырьковые) высыпания. Затем образуются экзематозные бляшки величиной с монету, покрытые мелкими кровянистыми корками. По-другому эту сыпь называют экземой сгибов, т. к. в основном она располагается на сгибательной поверхности рук и ног.
При обострении заболевания на месте регрессирующих высыпаний появляется шелушение, папулы, похожие на красный плоский лишай, и очаги лихенификации — утолщение кожи с увеличением складок. Процесс становится распространённым. Сыпь поражает в основном кожу сгибов локтевых и коленных суставов, лица, шеи и кистей рук. Нередко она стойко держится в области тыльной поверхности кистей рук, приобретая картину «хронической экземы кистей у атопика».
При продолжительном обострении общее состояние ухудшается. У некоторых возникают признаки астено-депрессивного синдрома — повышенная утомляемость, раздражительность, тревожность.
В период ремиссии кожа отличается сухостью (атопический ксероз), бледностью и раздражимостью.
Помимо основных проявлений болезни, т. е. экзем и зуда, становятся более выраженными симптомы сопутствующих заболеваний, таких как:
У людей с врождённым ихтиозом нередко развивается субкапсулярная катаракта.
При нерациональном лечении и повторном воздействии раздражающих средств помимо свежих высыпаний появляются парадоксальные вегетативные реакции кожи:
Кроме того, появляются такие симптомы, как:
Патогенез атопического дерматита
В основе патогенеза атопического дерматита лежит патологическая реакция организма. Она возникает из-за сложного взаимодействия трёх факторов [4] :
Изменение проницаемости кожи связано с дефицитом филаггрина, который возникает из-за дефекта генов, регулирующих строение рогового слоя эпидермиса. Другими причинами нарушения кожного барьера являются:
Когда защитный барьер кожи нарушен, она становится более проницаемой для аллергенов, токсинов и раздражающих веществ, при проникновении которых возникает патологический иммунный ответ. Как правило, он протекает с участием Т-хелперов второго типа (Th2) — клеток, усиливающих адаптивную иммунную реакцию. Они приводят к продукции интерлейкинов (ИЛ-4, ИЛ-5, ИЛ-13), которые активируют В-лимфоциты, производящие иммуноглобулин Е (IgE), запускающий аллергическую реакцию. В результате в периферической крови происходит увеличение эозинофилов — лейкоцитов, которые участвуют в развитии аллергической реакции и защищают организм от аллергенов.
Расчёсывание при возникшем иммунном ответе травмирует кожу и стимулирует кератиноциты к выработке провоспалительных цитокинов, приводящих к хроническому воспалению.
Классификация и стадии развития атопического дерматита
В зависимости от степени вовлечения кожного покрова различают три формы болезни:
При ограниченной форме высыпания возникают на коже шеи, локтевых и подколенных сгибов, тыльной стороне кистей и стоп, в области лучезапястных и голеностопных суставов. За пределами этих очагов кожа с виду здорова. Зуд приступообразный.
При распространенной форме сыпь появляется на коже предплечий, плеч, голеней, бёдер и туловище. На красновато-отёчном фоне возникают обширные участки лихеноидных папул с расчёсами и корками. Границы очагов поражения нечёткие. Кожные покровы сухие с отрубевидным шелушением. Зуд приводит к бессоннице.
При универсальной форме сыпь покрывает более 50 % поверхности кожи кроме ладоней и носогубного треугольника. Кожа ярко красного цвета, напряженная, уплотнённая, покрыта многочисленными трещинами, особенно в складках. Пациентов беспокоят нестерпимый зуд, приводящий к расчёсам, глубоко травмирующим кожу. Щетинковые волосы обломаны в области бровей и усов. Возникает лихорадка до 38,2 °C и озноб.
По характеру преобладающих высыпаний выделяют три типа атопического дерматита:
Осложнения атопического дерматита
Осложнения младенческой фазы:
Осложнения детской фазы:
Осложнения взрослой фазы:
Длительные обострения атопического дерматита осложняются неврастеническим, депрессивным синдромами и истерией. По сути, это проявление чрезмерно выраженных черт характера, которое уходит сразу после выздоровления.
Диагностика атопического дерматита
У данного заболевания нет специфического лабораторного анализа, поэтому диагноз основывается на выявлении симптомов с учётом критериев Rajka [2] и оценки степени тяжести по шкале SCORAD.
Чтобы определить степень тяжести п о шкале SCORAD, нужно оценить объективные и субъективные критерии. К объективным относят интенсивность и распространённость поражений, к субъективным — интенсивность зуда днём и нарушение сна. Общая оценка высчитывается по определённой формуле. Максимальный возможный балл — 103, он указывает на крайне тяжёлое течение болезни.
О стадии заболевания можно судить по двум вегетативным изменениям:
Также для установления диагноза необходимо выявить специфические антитела класса IgE к экологическим аллергенам. С этой целью проводятся накожные аппликационные тесты, но только если у пациента выявлена гиперчувствительность замедленного типа.
При гистологическом исследовании участка поражённой кожи возникает следующая картина:
Часто атопический дерматит можно спутать с другими заболеваниями. Чтобы избежать ошибки, проводится дифференциальная диагностика с простым и аллергическим контактным дерматитом, монетовидной экземой, простым лишаем Видаля, псориазом, чесоткой, себорейной экземой, микозом гладкой кожи, СПИДом, энтеропатическим дерматитом и гистиоцитозом.
Для этого прибегают к лабораторным исследованиям:
Лечение атопического дерматита
Тактика лечения зависит от тяжести и длительности заболевания:
При развитии среднетяжёлой и тяжёлой формы болезни, если топические препараты не помогают, больному вводят Дупилумаб (противопоказан пациентам младше 18 лет).
Второй задачей лечения является коррекция сухости кожи (ксероза), сосудистых и обменных нарушений. Для этого нужно устранить провоцирующие факторы, избегать запоров и диареи, принимать антигистаминные, седативные и иммунокорригирующие средства. Также показана рефлексотерапия, облучение кожи ультрафиолетом, селективная фототерапия и фотохимиотерапия. На кожу накладывают антисептические влажно-высыхающие повязки, горячие припарки и аппликации из парафина и наносят мази с кортикостероидами.
Диетотерапия проводится в три этапа:
При младенческой форме заболевания следует уделять особое внимание прикорму: он должен быть гипоаллергенным. Для этого нужно исключить такие продукты и вещества, как молоко, глютен, сахар, соль, бульон, консерванты, искусственные красители и ароматизаторы. Если у ребёнка есть желудочно-кишечные нарушения, то первым прикормом должны стать безмолочные каши промышленного производства, в составе которых нет сахара и глютена (например, гречневая, рисовая и кукурузная). В случае запоров или избыточной массы тела малыша прикорм начинают с пюре из кабачков, патиссонов, капусты и других овощей. Белковая часть рациона включает пюре из мяса кролика, индейки, конины и ягнёнка. Фруктовый прикорм состоит из зелёных и белых яблок. Соки рекомендуется давать только к концу первого года жизни.
При госпитализации проводится инфузионная терапия — внутривенное введение раствора «Циклоспорин» с начальной дозой 2,5 мг/кг в сутки. В тяжёлых случаях доза может быть увеличена до 5 мг/кг в сутки. При достижении положительного результата дозировку постепенно снижают до полной отмены. Комплексно рекомендуется применять увлажняющие и смягчающие кремы «Локобейз Рипеа», «Ликоид Липокрем», «Липикар» и молочко «Дардиа».
Прогноз. Профилактика
При достижении школьного возраста обычно наступает стойкая ремиссия. Обострения возникают крайне редко. У пациентов с сопутствующим ихтиозом, бронхиальной астмой и аллергическим риносинуситом заболевание затягивается до взрослого возраста.
К профилактике заболевания относят:
В случае начала обострения заболевания рекомендуется следующая формула профилактики: сон 8-10 часов в день + гипоаллергенная диета + ежедневные четырёхчасовые прогулки.
Правильное и безопасное лечение атопического дерматита у взрослых
Атопический дерматит раньше считали исключительно детским заболеванием. Затем выяснилось, что с ним могут сталкиваться и взрослые. Заболевание считают одним из самых неприятных в области дерматологии. Из-за хронического течения лечение атопического дерматита у взрослых занимает много времени, а еще сопровождается рядом сложностей. Болезнь доставляет пациенту немало страданий, с которыми не справиться без помощи опытного врача-дерматолога.
Почему развивается атопический дерматит
Термином «атопия» называют склонность человека к аллергии, которая передается по наследству. Соответственно, основной причиной атопического дерматита у взрослых считают генетическую предрасположенность. Дерматит в медицине объединяет целую группу заболеваний, сопровождающихся воспалением кожи.
Исходя из простых медицинский определений, легко понять суть заболевания. Атопический дерматит – воспаление кожных покровов, которое имеет аллергическую природу и связано с наследственностью. Заболевание формируется в результате слишком сильной реакции иммунитета на внешние раздражители. Иммунная система воспринимает их как слишком опасными, даже если на самом деле это не так.
Спровоцировать появление первых признаков атопического дерматита могут разные внешние и внутренние факторы:
Аллергены проникают в организм контактным, воздушным или пищевым путем. Еще существует профессиональный риск атопического дерматита. В таком случае болезнь развивается у людей, постоянно работающих с моющими средствами, косметикой, лекарствами и промышленными химикатами.
Ввиду множества причин заболевание имеет разные схемы лечения, а выявить провоцирующий фактор можно только при обращении в клинику к узкому специалисту – дерматологу.
По каким симптомам можно распознать болезнь
Основным симптомом атопического дерматита у взрослых выступает кожный зуд. Он возникает, даже когда внешние проявления болезни еще не столь значительны. Особенно сильным зуд становится ночью, вызывая у человека проблемы со сном. Среди других симптомов атопического дерматита наблюдаются:
Как развивается заболевание
На взрослых приходится всего около 5% всех случаев атопического дерматита. Здесь болезнь проявляется в возрасте старше 18 лет. В ее течении выделяют несколько клинических стадий:
Последней стадией выступает клиническое выздоровление – состояние, при котором симптомы дерматита не проявляются в течение более 3 лет. В клинике «ПсорМак» длительность ремиссии достигает 5-6 лет, что обусловлено применением особой схемы терапии. Здесь симптомами и лечением атопического дерматита у взрослых занимаются специалисты со стажем до 25 лет, которые работают по авторской программе борьбы с кожным патологиями.
Как лучше лечить атопический дерматит
Определить, чем лечить атопический дерматит у взрослых, может только опытный врач. Важность обращения в клинику важна еще и потому, что болезнь может маскироваться под другие кожные заболевания. Подтвердить диагноз «дерматит» можно с помощью анализа крови. Болезнь распознают по высокой концентрации иммуноглобулинов E (IgE), которые вырабатываются в организме в ответ на действие аллергенов.
В клинике «ПсорМак» применяются и другие необходимые методы диагностики, которые помогут с точностью поставить диагноз и отличить болезнь от других заболеваний. Это важно для назначения правильного лечения атопического дерматита у взрослых. В общем случае оно включает:
Особое значение в лечении атопического дерматита у взрослых имеет психосоматика. Поэтому в клинике «ПсорМак» пациенты могут рассчитывать на получение квалифицированной помощи психотерапевта. В некоторых случаях избавление от психоэмоционального напряжение становится способом достичь длительной ремиссии.
Эффективное лечение атопического дерматита в клинике «ПсорМак»
В клинике «ПсорМак» причины и лечение атопического дерматита у взрослых рассматриваются в комплексе, неразрывно друг от друга. Это одно из условий достижения клинического выздоровления. Также в процессе терапии исключаются все провоцирующие факторы, в частности, гормональные мази. В лечении применяются только натуральные средства, разработанные по собственному рецепту клиники.
Обратитесь в «ПсорМак» – чем раньше вы начнете борьбу с атопическим дерматитом, тем быстрее сможете начать наслаждаться полноценной жизнью без неприятных симптомов.
Какие мази от дерматита лучшие: гормональные или негормональные, и есть ли альтернатива
Рассматривая, какие мази применяют при дерматите, стоит сразу сказать, что они делятся на две большие группы: гормональные и негормональные. Они отличаются не только составом, но также степенью эффективности и безопасности.
Мазь считают лучшей от дерматита на коже у конкретного пациента, если она отвечает ряду требований:
Какими негормональными мазями можно лечить дерматит
Негормональные мази считают более безопасными, поскольку они имеют относительно натуральный состав. Это позволяет использовать наружное средство в течение длительного времени без какого-либо вреда для здоровья.
Именно негормональные мази считают лучшими при атопическом дерматите у ребенка. У взрослых в большинстве случаев в начале лечения врачи тоже стараются назначать именно такие мази. По принципу действия они делятся на несколько групп:
Поскольку средства с одним основным веществом могут снимать только один симптом, врачи часто назначают комбинированные мази. Они за счет нескольких активных компонентов могут оказывать не одно, а несколько эффектов. Примеры негормональных препаратов, претендующих на роль самой хорошей мази от дерматита:
Из плюсов негормональных мазей особое значение имеет минимум побочных эффектов. Еще большинство из них разрешены к применению у детей, беременных и кормящих женщин.
Главным минусом негормональных мазей часто выступает недостаточная эффективность. Из-за этого лечение может затянуться на несколько недель, месяц и даже дольше. При этом курс нельзя прерывать, иначе предыдущая терапия может оказаться неэффективной. В результате врачу все-таки приходится назначать более сильные гормональные средства.
Выбирая, какая мазь лучше от дерматита, нельзя игнорировать и другие недостатки негормональных мазей:
То есть при длительном лечении мазь вызывает аллергию, но при этом может не давать нужного эффекта.
Гормональные мази
Когда отсутствует положительная динамика от применения негормональных мазей, специалисты прибегают к гормональным препаратам. В их составе основным компонентом выступают глюкокорстикостероиды – гормоны, которые в теле человека вырабатываются надпочечниками. В основе механизма действия таких препаратов лежит влияние на обмен белков и углеводов. Гормональные мази восстанавливают уровень кортизона, при недостатке которого организм становится неспособен справляться с воспалительными процессами.
В зависимости от степени воздействия на кожу гормональные мази делятся на несколько категорий:
Последние используют только при самых тяжелых формах дерматита, поэтому первыми их никогда не назначают. Примеры гормональных мазей:
Главные недостатки гормональных мазей при лечении дерматита:
Гормональные средства могут претендовать на звание лучших мазей от дерматита, но только в плане эффективности. Да, они быстрее помогают справиться с симптомами заболевания, нежели негормональные. Но при этом они могут оказывать кратковременный эффект, требуют очень строгого соблюдения схемы лечения, имеют побочные эффекты и большой список противопоказаний, который включает:
Какую же мазь использовать
Как видно из обзора мазей от дерматита, и гормональные, и негормональные средства нельзя назвать идеальными для лечения такого заболевания. Клиника «ПсорМак» предлагает в качестве альтернативы и эффективную, и безопасную мазь. Она создана по собственной рецептуре и показывает свою эффективность уже в течение более 25 лет.
В составе мази отсутствуют гормоны. Вместо них только натуральные природные компоненты, которые делают мазь безопасной для детей, беременных и кормящих. Мазь не вызывает побочных эффектов, не приводит к аллергии и обострению симптомов.
Кроме того, мы комплексно подходим к лечению заболевания, прибегая к всесторонней работе с пациентом путем психотерапии, игло- и гирудотерапии. Еще мы разрабатываем для пациентов индивидуальную диету. Такой подход позволяет добиться стойкой ремиссии до 6 лет, что подтверждают отзывы и результаты лечения наших пациентов.
Эффективные процедуры для лечения дерматита
Атопический дерматит (АтД) – это хроническое аллергическое заболевание, которое характеризуется зудом и покраснением кожи. Патология нередко имеет периоды ремиссии и обострения, поэтому признаки дерматита могут исчезать, а спустя время – появляться вновь. Чаще всего болезнь диагностируется в детстве и примерно к 4–5 годам уходит в стойкую ремиссию. Однако не редки случаи, когда патология продолжается и во взрослом возрасте.
В простонародье болезнь нередко называют диатезом. Также известны термины «атопическая экзема» или «чесотка», что неверно с точки зрения дерматологии, но в какой-то мере отображает специфические симптомы заболевания. У пациентов наблюдается хронический зуд кожи, который может быть настолько сильным, что провоцирует бессонницу. Постоянное воспаление и шелушение кожи нередко осложняется царапинами, возникновение которых сложно контролировать. Все это крайне негативно влияет на защитную барьерную функцию дермы. В результате происходит «высыхание» кожи, то есть потеря воды из более глубоких слоев, что позволяет аллергенам еще больше проникнуть в организм.
За последние 15 лет заболеваемость АтД выросла практически в 2 раза. Среди детей распространенность такой патологии достигает 20%, у взрослых проблема встречается примерно в 2–3% случаев. Если говорить о статистике по России, то распространенность патологии в детском и подростковом возрасте составляет около 443 случаев на 100 тыс. человек. Известно, что атопический дерматит развивается у 80% детей, оба родителя которых страдали этим заболеванием, и у 50% – при наличии патологии у одного из родителей.
Практически половина пациентов с АтД страдают от других аллергических заболеваний. Еще в прошлом столетии была доказана связь атопического дерматита, бронхиальной астмы и поллиноза. Ее обозначили термином «атопическая триада». Почти в 34% случаев наблюдается сочетание атопического дерматита с бронхиальной астмой, в 25% – с аллергическим ринитом, а в 8% – с поллинозом.
Вопрос о лечении атопического дерматита у взрослых до сих пор стоит очень остро, несмотря на то, что в последние годы были сделаны успешные шаги в этом направлении. Основная проблема в том, что терапия требует комплексного индивидуального подхода и, как правило, является достаточно продолжительной. Однако практически в половине случаев удается купировать симптомы АтД и добиться стойкой ремиссии.
Что такое атопия

Патология является иммунозависимой, так как основной фактор ее развития – мутация в генах. Конкретно, речь идет о генах, кодирующих филаггрин. Этот структурный белок расположен в коже и участвует в образовании кожного барьера, препятствует потере воды и попаданию аллергенов и микроорганизмов. По этой причине патология наследуется от одного из родителей, чаще всего от матери.
Интересно, что атопический дерматит по сути был известен еще в античную эпоху. В те времена это заболевание называли «идиосинкразией». То есть название отражало механизм развития патологии – как повышенную реакцию на аллерген, – но не объясняло его этиологию.
Впервые термин «атопия» использован в 1922 году для того, чтобы определить повышенную чувствительность организма к внешним факторам.
Этиология и патогенез
Основную роль в патогенезе атопического дерматита играет наследственная детерминированность, то есть наследственность. Именно ряд наследственных мутаций в генах приводит к нарушению кожного барьера и дефектам иммунной системы. Также у пациента наблюдается гиперчувствительность к аллергенам, повышенное число медиаторов воспаления и ряд патогенных микроорганизмов вроде Staphylococcus aureus и Malassezia furfur.
Патологическая реакция организма, которая провоцирует атопический дерматит, возникает как результат взаимодействия трех факторов:
Помимо описанных факторов, на дисфункцию кожного барьера может повлиять:
Нарушение защитного барьера приводит к высокой проницаемости кожи к аллергенам и токсинам. В результате их проникновения в ткани возникает патологический иммунный ответ. Он происходит с Th2 (Т-хелперов второго типа) – это особый вид клеток, который усиливает адаптивную иммунную реакцию. Они активируют работу В-лимфоцитов, производящих иммуноглобулин Е (IgE), что в результате запускает аллергическую реакцию.
При иммунном ответе на коже появляется характерный зуд и сыпь. Постоянное расчесывание стимулирует выработку противовоспалительных цитокинов, которые, в свою очередь, вызывают хроническое воспаление. В результате эпидермис усиленно поглощает аллергены, что провоцирует микробную колонизацию кожи.
Как в норме работает иммунная система
Понятие атопического дерматита отражает иммунологический механизм развития патологии. В его основе – способность организма вырабатывать избыточное количество антител в ответ на действие поступающих аллергенов. Антитела соединяются с аллергеном, что провоцирует более выраженную аллергическую реакцию, чем должно быть в норме.
Давайте разбираться, как должна работать иммунная система в нормальном состоянии. Начать стоит с того, что система представлены несколькими органами (тимусами, лимфатическими узлами) и иммунокомпетентными клетками. Их основная задача – защитить организм от чужеродных элементов: вирусов, бактерий, грибков и аллергенов. Осуществляется это за счет выработки защитных реакций, которые обеспечиваются определенными клетками. То есть иммунная система распознает чужеродные элементы, уничтожает их и формирует иммунологическую память.

Залогом правильного функционирования иммунной системы является определенное соотношение иммунокомпетентных клеток. При любых количественных нарушениях иммунная реакция приобретает выраженный характер, что и происходит во время атопического дерматита.
Чтобы предотвратить повторное воздействие возбудителя заболевания, иммунная система формирует память. Она синтезируется за счет определенных антител, или же иммуноглобулинов, которые формируются на поверхности В-лимфоцитов. Антитела представляют собой белки, которые имеют высокую специфичность к антигенам. В результате их связи с антигенами в организме запускается реакция иммунного ответа.
В организме могут присутствовать антитела нескольких типов – иммуноглобулины А, M, G и Е. Каждый из них имеет свою функцию. Например, иммуноглобулины А отвечают за защиту дыхательных путей. Иммуноглобулины M и G являются компонентами гуморального иммунитета и возникают в результате проникновения бактерий и вирусов. Также иммуноглобулины G появляются спустя время после болезни и могут сохраняться в организме на срок до нескольких лет.
Иммуноглобулины Е возникают как ответная реакция на проникновение аллергенов. Именно они запускают аллергическую реакцию, которая сопровождается выделением различных биологических веществ (например, гистамина). Под действием этих веществ у человека появляются характерные симптомы аллергии: покраснение, зуд, отек.
В норме в организме содержится крайне мало иммуноглобулинов Е, так как эти клетки быстро распадаются. Однако в результате генетической мутации у некоторых людей содержание этих иммуноглобулинов очень большое, что увеличивает риск развития атопического дерматита на лице и теле.
При первой встрече с инородным элементом иммунная система синтезирует определенные антитела. Именно они помогают на определенный срок защитить организм от повторного заражения. Во время аллергической реакции процесс происходит иначе. При контакте с аллергеном вырабатывается достаточное количество антител, которые в дальнейшем будут связываться с аллергеном. При повторном контакте возникает комплекс «антиген-антитело». В качестве антигена выступает аллерген. В качестве антитела – произведенный организмом белок.
Комплекс «антиген-антитело» запускает целую цепочку иммуноаллергических реакций. При большом количестве иммуноглобулинов Е появляется выраженная и длительная аллергия. Одновременно с аллергической реакцией происходит высвобождение ряда биологически активных веществ. Именно эти вещества запускают патологические процессы, которые приводят к появлению типичных для аллергии симптомов. Если количество иммуноглобулинов остается высоким, то аллергическая реакция не исчезает, что свидетельствует о развитии атопии.
Причины возникновения
Сама по себе генетическая мутация не может спровоцировать развитие АтД, так как болезнь возникает из-за ряда провоцирующих факторов. К их числу относят:
Кроме этого, можно выделить факторы, которые играют ключевую роль в обострении заболевания. Это:
Важно! Заразиться атопическим дерматитом от другого человека невозможно. Болезнь не передается контактным или воздушно-капельным путем.
Симптоматика заболевания
Обычно первые проявления патологии начинаются в детстве. Примерно в 75% случаев симптомы становятся заметны на 2–6 месяце после рождения. Однако известны случаи, когда болезнь проявлялась в подростковом или взрослом возрасте.
Симптомы атопического дерматита очень вариабельны и зависят от формы заболевания. Нередко симптоматика у детей и взрослых может существенно различаться. Все это затрудняет диагностику и лечение заболевания, так как не всегда удается исключить сопутствующие патологии.
Рассмотрим основные симптомы, которые характерны почти для всех случаев АтД.
Одним из основных и, пожалуй, главных симптомов является кожный зуд. Он присутствует не только во время высыпаний, но даже на стадии ремиссии, так как кожа остается сухой и раздраженной.
Многие пациенты страдают от сильного, неконтролируемого зуда, который осложняет течение болезни и приводит к постоянным расчесам. Это, в свою очередь, может спровоцировать дополнительную инфекцию.
2. Сухость и покраснение.
Чаще всего эти симптомы возникают в области кожных складок, на локтях, под коленом и т. д. Кожа на вид кажется огрубевшей. На первых стадиях развития заболевания ощущается лишь стянутость, которая почти всегда проходит после нанесения увлажняющего крема. Но по мере развития болезни кожа становится более сухой, появляются трещинки и постоянное покраснение.
3. Синдром атопического лица.
Чаще всего этот симптом присутствует у взрослых, которые с детства страдают недугом. У пациента наблюдается шелушение век и бледность лица, происходит углубление складок на нижнем и верхнем веке, брови истончаются и обламываются из-за постоянных расчесов. Все эти симптомы придают лицу характерный уставший вид.
Во время обострения патологии у пациента может появиться хейлит – это воспаление слизистой оболочки рта. Чаще всего наблюдается сухость и растрескивание губ, шелушение и покраснение кожи вокруг.
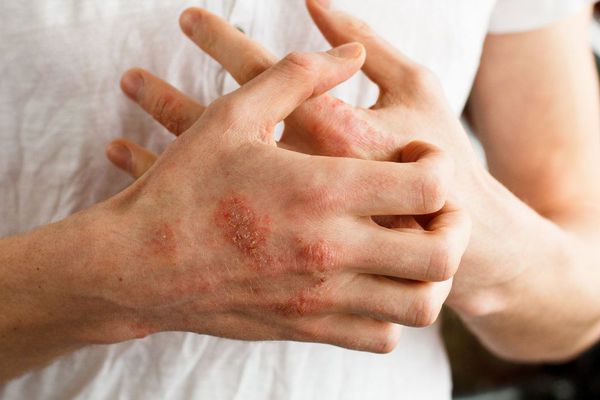
Одним из основных симптомов патологии являются различные высыпания на коже. Они делятся на первичные и вторичные. Первичные высыпания характерны для еще неизмененной кожи, вторичные – появляются в результате изменений первичных высыпаний.
К числу первичных элементов относят:
Вторичными элементами являются:
Формы атопического дерматита
Лечение атопического дерматита зависит от формы заболевания и имеющейся симптоматики. Выделяют три наиболее характерных формы:
Также выделяют и ряд особых форм, которые проявляются специфическими симптомами. Это:
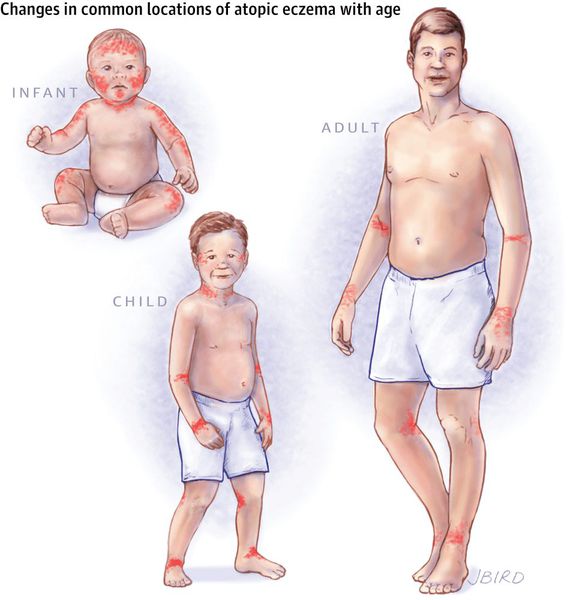
Стадии развития атопического дерматита

Также выделяют несколько стадий заболевания с учетом возраста пациента. В зависимости от этого различается локализация и морфология кожных элементов:
Осложнения заболевания
Основная опасность атопического дерматита связана с развитием инфекционных осложнений. В младенческой фазе нередко возникает следующее:
Детская фаза АтД осложняется следующими заболеваниями:
При атопическом дерматите у взрослых может потребоваться лечение следующих осложнений:
Стоит понимать, что атопический дерматит значительно ухудшает качество жизни пациента даже без возникновения осложнений. Длительные обострения болезни могут приводить к депрессивным синдромам и неврастениям.
Диагностика АтД
Диагноз «атопический дерматит» ставится на основании характерной клинической картины. Основными диагностическими критериями выступают:
Также врач-дерматолог оценивает наличие следующих критериев:
Для постановки диагноза потребуется сочетание трех основных критериев и не менее трех – дополнительных.
Дополнительно пациенту назначается ряд лабораторных исследований. Это:
Может выполняться определение уровня общего IgE в сыворотке крови при помощи иммуноферментного анализа. Также назначается аллергологическое исследование крови и определение антител IgE к пищевым антигенам, антигенам животного и химического происхождения и т. д.
Оценка тяжести течения
В зависимости от выраженности клинических проявлений выделяют три варианта течения заболевания:
Оценку тяжести клинических проявлений проводят по нескольким шкалам:
В нашей стране наибольшее распространение получила шкала SCORAD. Она предполагает бальную оценку шести симптомов:
Каждый признак оценивается по 4-уровневой шкале, где 0 обозначает отсутствие симптома, а 4 – максимальную выраженность.
Особенности лечения
Лечение АтД должно быть комплексным и включать в себя местную и системную
фармакотерапию, диету и терапию сопутствующих патологий. Основная цель – устранить клинические проявления заболевания, снизить частоту обострений, повысить качество жизни и предотвратить инфекционные осложнения.
1. Гипоаллергенный режим.
Для лечения атопического дерматита потребуется полностью исключить или минимизировать контакт с аллергеном.
Включает в себя использование наружных средств и системных препаратов.
Наружная терапия – обязательная часть комплексного лечения, которая направлена на купирование воспалительного процесса и зуда. Применение наружных мазей и средств позволяет восстановить водно-липидный слой и барьерную функцию кожи.
Для устранения зуда и улучшения состояния пациента нередко назначается системная терапия, включающая прием антигистаминных препаратов и седативных медикаментов.
Для пациентов с АтД, обусловленным пищевой аллергией, особое значение имеет и соблюдение специального режима питания.

Разрешено употребление овощных и вегетарианских супов, отварного картофеля, овсяной, гречневой и рисовой каши, кисломолочных продуктов, отрубного и цельнозернового хлеба, чая.
Строгая диета должна соблюдаться в периоды обострения заболевания, во время ремиссии разрешены послабления.
Профилактика заболевания
Для всех пациентов с АтД рекомендовано постоянное соблюдение гипоаллергенного режима, то есть полное или частичное исключение контакта с аллергеном. Также стоит избегать факторов, которые усиливают зуд или потоотделение (например, физические нагрузки). Среди других рекомендаций можно отметить следующее:
Полностью вылечить атопический дерматит невозможно, так как заболевание является хроническим. Однако можно добиться полной ремиссии, при которой у пациента не будет наблюдаться никаких симптомов.
Первое, что потребуется сделать при появлении любых признаков дерматита, – обратиться за консультацией врача-дерматолога. Только такой специалист сможет поставить точный диагноз и назначить необходимую терапию заболевания.
Мы всегда будем рады видеть вас на приеме в нашей клинике KallistoMed в Санкт-Петербурге. Обратите внимание, что прием в нашей клинике осуществляется для пациентов старше 18 лет. Вы можете записаться при помощи формы на сайте или по телефону: +7 (812) 561-32-03.
Частые вопросы
Чем опасен атопический дерматит у взрослых?
Такое заболевание значительно ухудшает качество жизни, а также может спровоцировать инфекционные заболевания. Если вовремя не начать лечение, то поражение кожи только усилится и распространится по всему телу.
Как начинается атопический дерматит?
Как правило, первые симптомы проявляются в возрасте до 2 лет. Появляется сухость и зуд кожи, далее – покраснения и характерные для дерматита образования.
Как проявляется атопический дерматит у взрослых?
Основным симптомом заболевания является зуд различной интенсивности. Также наблюдается воспаление и сухость кожи, разнообразные высыпания, трещины и эрозии. Как правило, у взрослых такие поражения располагаются на сгибательных поверхностях рук и ног.
Можно ли вылечить атопический дерматит?
Появление АтД обусловлено генетической предрасположенностью, поэтому полностью избавиться от патологии не удастся. Но можно добиться полной ремиссии, при которой не будет наблюдаться никаких симптомов.