Чем лечат кавасаки у детей
Синдром Кавасаки у детей после Covid-19. Всё, что нужно знать
У детей, перенёсших Covid-19, начали выявлять симптомы болезни Кавасаки. Но это другой синдром, который также требует пристального внимания врачей.
Признаки болезни Кавасаки начали выявлять у казахстанских детей, перенёсших коронавирус. Но это немного другая патология, которая называется мультивоспалительный синдром (МВС), временно ассоциированный с Covid-19. По данным на 19 августа в стране зарегистрировано 14 таких случаев.
Совместно с председателем правления Научного центра педиатрии и детской хирургии Ризой Боранбаевой разбираем, чем отличается МВС от болезни Кавасаки и что делать родителям.
№1. Чем болезнь Кавасаки отличается от синдрома Кавасаки?
Болезнь Кавасаки – редкая патология, которая встречается в основном у детей до пяти лет, чаще – в два-три года. Причиной может быть любая инфекция. Считается, что на появление этой болезни влияет и генетическая предрасположенность. Болезнь может привести к сердечно-сосудистым осложнениям.
Основные симптомы:
Кавасаки-подобный синдром правильнее называть «мультисистемный воспалительный синдром» (МВС), временно ассоциированный с Covid-19, или «постинфекционный синдром». Он развивается через две-три недели после перенесённой коронавирусной инфекции. Это отсроченный иммунологический ответ на Covid-19.
«В отличие от истинного синдрома Кавасаки, МВС может возникнуть у детей в любом возрасте. Во время пандемии в мире он встречался даже у молодых людей в возрасте 21 года. Связано ли это с генетикой или нет, пока неизвестно, так как синдром до конца не изучен. Эта патология характерна для стран с высоким уровнем заражения Covid-19», – говорит Риза Боранбаева.
Например, в Нью-Йорке (США занимают первое место в мире по количеству заражённых коронавирусом) известно об около 100 случаев МВС у детей. Зарубежные медицинские эксперты предупреждают, что страны, которые прошли пик пандемии коронавируса, должны быть готовы к появлению МВС у детей.
№2. Какие симптомы при Кавасаки-синдроме?
Если Covid-19 у 80% детей протекает в лёгкой форме или бессимптомно, то МВС – тяжело.
«Мы столкнулись с тем, что из-за бессимптомной формы Covid-19 некоторые родители даже не знали, что их дети перенесли инфекцию. Через какое-то время появилась температура, после обследования у детей выявляли антитела», – рассказывает Риза Боранбаева.
У детей с МВС могут быть следующие симптомы:
При МВС могут быть поражены органы дыхания, сердце, лёгкие, желудочно-кишечный тракт.
№3. Нужна ли госпитализация при Кавасаки-синдроме?
Если у ребёнка действительно мультисистемный воспалительный синдром, то госпитализация и диагностика обязательны. Нужно наблюдение не одного специалиста, а целой команды врачей. Поэтому маленьких пациентов с синдромом Кавасаки в основном лечат в многопрофильных детских больницах, где есть все специалисты.
Но медики в первую очередь советуют родителям не паниковать.
«Если вы обнаружили один из симптомов у ребёнка, нужно вызвать участкового врача. К примеру, температура может быть и от обычной инфекции. Если доктор в этом уверен, то госпитализация не нужна. Для того и существует врач, чтобы проводить диагностику и решать вопрос о госпитализации. Но в любом случае температурящие дети не должны оставаться без внимания, самолечением заниматься не нужно», – рекомендует Риза Боранбаева.
№4. Может ли быть летальный исход при Кавасаки-синдроме?
Теоретически – да, но в Казахстане таких случаев не было. В зарубежных медицинских публикациях приводятся случаи летального исхода, связанные с МВС. Но сам по себе Каваски-подобный синдром не смертелен, и, главное, он лечится. Если начать лечение на ранних стадиях, то с ним можно справиться
№5. Как лечат детей с Кавасаки-синдромом?
Терапия при МВС схожа с терапией при болезни Кавасаки из-за схожести по течению. Применяют высокодозные иммуноглобулины внутривенно, аспирин, гормоны. Не обязательно будут назначать всё вместе – лечение зависит от того, какие симптомы превалируют больше. Иногда клинически воспаление может не проявляться, но обнаруживается в анализах крови.
№6. Какими могут быть последствия от Кавасаки-синдрома?
О последствиях от МВС говорить рано, так как случаи Кавасаки-синдрома начали регистрировать недавно. Но если говорить о болезни Кавасаки, с которой он имеет схожесть, то она может давать осложнения на сосудистую систему.
Также возможно влияние сопутствующих заболеваний: ожирение, сахарный диабет, хронические заболевания желудочно-кишечного тракта. Такая категория детей должна быть под пристальным вниманием, потому что она в группе риска.
«Сейчас мы можем только предполагать. Все дети с МВС на нашем постоянном контроле. Создана рабочая группа экспертов, есть отдельный чат, куда поступают данные об этих детях. Мы всё обговариваем, так как патология новая и важны все нюансы», – поясняет Риза Боранбаева.
№7. Встречался ли Кавасаки-синдром до пандемии Covid-19?
Проблема Кавасаки-подобного синдрома существовала и раньше, просто о нём не слышали.
«Каждый год сезонный грипп, ОРВИ могут осложняться и Кавасаки-подобным синдромом. Также и пневмония может перейти в сепсис, ветрянка – в энцефалит, инфекционный мононуклеоз вирусов Эпштейна – Барра может вызвать увеличение селезёнки и разрыв. Но насколько часто мы это видим? Один случай на 1000», – рассказал член Американской ассоциации семейных врачей Дмитрий Киреев в своём Instagram.
Как и любое осложнение, Кавасаки-сидром встречается редко. Он развивается не у всех детей, перенёсших коронавирус.
Болезнь Кавасаки
Болезнь Кавасаки — редкое иммунокомплексное воспалительное поражение артерий различного калибра, возникающее преимущественно у детей первых лет жизни. Болезнь Кавасаки проявляется лихорадкой, полиморфной диффузной сыпью, конъюнктивитом, поражением слизистой рта, кожи и суставов дистальных отделов конечностей, шейной аденопатией. Диагностика болезни Кавасаки основана на клинических критериях, результатах лабораторных исследований крови и мочи, данных ЭКГ, УЗИ сердца и коронарографии. Основу лечения болезни Кавасаки составляет внутривенное введение иммуноглобулина и прием ацетилсалициловой кислоты, по показаниям применяются антикоагулянты.
Общие сведения
Болезнь Кавасаки получила свое название благодаря открывшему ее в 1961 году японскому педиатру по фамилии Кавасаки. Первоначально предполагалось, что заболевание имеет легкое течение. Лишь в 1965 году был выявлен случай тяжелой сердечной патологии, связанный с перенесенной болезнью Кавасаки. В России первый клинический случай болезни Кавасаки был диагностирован в 1980 году.
Сегодня болезнь Кавасаки является одной из самых распространенных причин приобретенной патологии сердца в детском возрасте. Наиболее часто заболевание встречается среди представителей желтой расы, особенно японцев. В Японии болезнь Кавасаки диагностируется в 30 раз чаще, чем в Австралии или Великобритании и в 10 раз чаще, чем в Америке.
Причины возникновения болезни Кавасаки
В настоящее время ревматология не имеет однозначных данных о причинах развития болезни Кавасаки. Наиболее признанной теорией является предположение о том, что болезнь Кавасаки развивается на фоне наследственной предрасположенности под влиянием инфекционных агентов бактериальной (стрептококк, стафилококк, риккетсии) или вирусной (вирус Эпштейна-Барра, простого герпеса, парвовирусы, ретровирусы) природы. В пользу наследственно обусловленной предрасположенности к болезни Кавасаки свидетельствует связь заболевания с расовой принадлежностью, его распространение в других странах преимущественно среди японских эмигрантов, развитие заболевания у 8-9% потомков переболевших лиц.
Симптомы болезни Кавасаки
Как правило, болезнь Кавасаки возникает в первые 5 лет жизни, отдельные случаи заболевания отмечались у детей до 8-ми лет. Пик заболеваемости болезнью Кавасаки приходится по одним данным на возраст 9-11 мес., по другим — 1,5-2 года. В течении болезни Кавасаки выделяют три периода: острый — 7-10 дней, подострый — 14-21 день и период выздоровления, который может занимать от нескольких месяцев до 1-2 лет.
Болезнь Кавасаки начинается с подъема температуры тела. Без лечения лихорадка сохраняется в течение 2-х недель. Увеличение лихорадочного периода считается прогностически неблагоприятным симптомом.
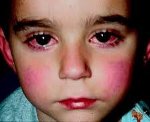
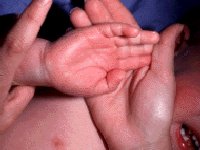
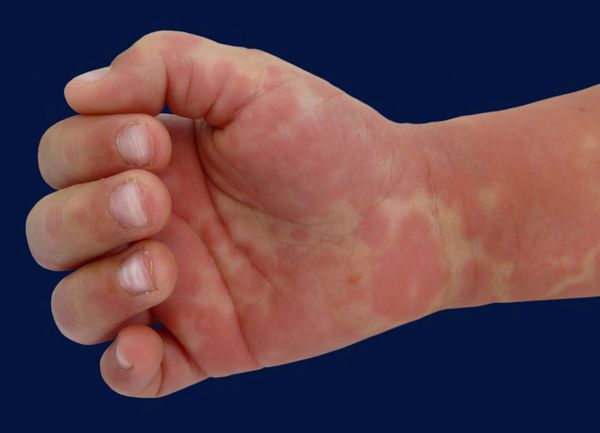
Кожные проявления болезни Кавасаки могут возникнуть в течение 5 недель от начала заболевания. Они характеризуются полиморфными диффузными элементами в виде мелких плоских пятен красного цвета (макулярная сыпь), волдырей, скарлатиноподобных или похожих на корь высыпаний. Элементы сыпи располагаются в основном на коже туловища, паховой области и проксимальных отделов конечностей. Со временем возникают эритематозные участки, отмечается болезненное уплотнение кожи ладоней и подошв, обуславливающее ограничение движений в пальцах. Разрешение элементов сыпи при болезни Кавасаки начинается примерно через неделю после их появления. Эритематозные пятна сохраняются 2-3 недели, после чего их поверхность начинает шелушиться.
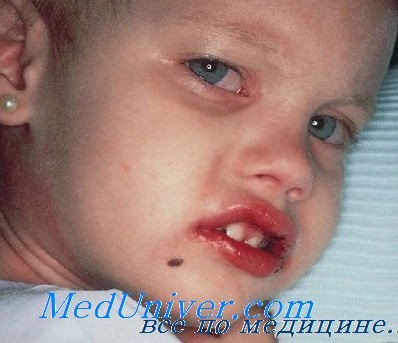
Поражения слизистых оболочек глаз и ротовой полости. У большинства заболевших болезнью Кавасаки в течение первых 7 дней отмечается появление конъюнктивита обоих глаз, обычно не сопровождающегося выделениями. В некоторых случаях ему сопутствует передний увеит. Наблюдается также сухость и покраснение слизистой оболочки ротовой полости, кровоточащие трещины на губах, малиновая окраска языка и увеличение миндалин. Болезнь Кавасаки в 50% случаев сопровождается увеличением шейных групп лимфатических узлов, чаще односторонним.
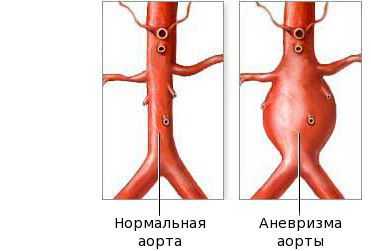
Поражение сердца и сосудов при болезни Кавасаки может носить характер миокардита, проявляющегося тахикардией, болями в сердце, аритмией и часто приводящего к острой сердечной недостаточности. У 25% пациентов с болезнью Кавасаки через 5-7 недель от начала заболевания выявляются аневризматические расширения коронарных сосудов сердца, которые могут приводить к развитию инфаркта миокарда. В редких случаях появляется перикардит, аортальная или митральная недостаточность. Возможно возникновение аневризм по ходу крупных артерий: локтевых, подключичных, бедренных.
Суставной синдром наблюдается в 35% случаев болезни Кавасаки и длится обычно до 1 месяца. Типичны артралгии и артриты голеностопных и коленных суставов, поражения мелких суставов кистей и стоп.
Возможно поражение органов ЖКТ с возникновением болей в животе, рвоты, поноса. В отдельных случаях наблюдается менингит, уретрит.
Диагностика болезни Кавасаки
Общепринятыми клиническими диагностическими критериями болезни Кавасаки является наличие на фоне продолжающейся более 5 дней лихорадки как минимум 4 из ниже приведенных признаков.
При выявлении аневризмы коронарных артерий достаточным считается наличие 3 из указанных диагностических признаков.
Лабораторная диагностика не дает специфических признаков болезни Кавасаки, однако совокупность выявленных изменений может стать дополнительным подтверждением правильности диагноза. В клиническом анализе крови определяется анемия, лейкоцитоз со сдвигом лейкоцитарной формулы влево, тромбоцитоз, значительное ускорение СОЭ. Биохимический анализ крови выявляет повышение иммуноглобулинов, серомукоида и трансаминаз, появление ЦИК. В анализе мочи может наблюдаться протеинурия и лейкоцитурия.
С целью диагностики сердечной патологии проводится ЭКГ, рентгенография органов грудной клетки, УЗИ сердца, ангиография коронарных артерий. По показаниям проводят люмбальную пункцию и исследование ликвора.
Лечение болезни Кавасаки
Иммуноглобулин. Для купирования происходящих в сосудах воспалительных изменений производится внутривенное введение иммуноглобулина. Оно осуществляется в стационарных условиях в течение 8-12 часов. Если после введения иммуноглобулина не отмечается снижение температуры и уменьшение воспалительных явлений, показано его повторное введение. Наилучшие результаты лечения иммуноглобулином получены при его проведении в первые 10 дней развития болезни Кавасаки.
Ацетилсалициловая кислота. В современной медицине этот препарат назначается только при наличие строгих показаний. Однако в лечении болезни Кавасаки он входит в перечень необходимых медикаментов. Цель его применения — снижение риска образования тромбов и противовоспалительная терапия. После снижения температуры тела дозу ацетилсалициловой кислоты понижают до профилактической.
Антикоагулянты (варфарин, клопидогрел) назначаются для профилактики тромбообразования детям с диагностированными аневризмами сосудов. Кортикостероидная терапия при болезни Кавасаки не проводится, так как исследования показали, что она повышает риск коронарного тромбоза.
Прогноз болезни Кавасаки
Болезнь Кавасаки в большинстве случаев имеет благоприятный прогноз, особенно при своевременно начатой терапии. Однако существует риск летального исхода заболевания (0,8-3%) в связи с тромбозом коронарных артерий и развитием инфаркта миокарда. Более редкой причиной смерти является тяжелый миокардит с выраженной сердечной недостаточностью.
Примерно в 20% случаев у перенесших болезнь Кавасаки детей сохраняются изменения стенок коронарных артерий, которые в отдаленном будущем могут привести к раннему появлению атеросклероза или кальциноза с последующей ишемией сердца, угрожающей развитием острого инфаркта миокарда. Факторами риска, ускоряющими развитие изменений со стороны коронарных артерий, являются артериальная гипертензия, гиперлипидемия, курение. В связи с этим пациенты с болезнью Кавасаки после выздоровления должны находиться под постоянным наблюдением кардиолога или ревматолога, раз в 3-5 лет проходить полное обследование сердца, включая ЭХО-ЭГ.
Слизисто-кожный лимфонодулярный синдром [Кавасаки] (синдром/болезнь Кавасаки) у детей
Общая информация
Краткое описание
Союз педиатров России
Слизисто-кожный лимфонодулярный синдром [Кавасаки] (синдром/болезнь Кавасаки) у детей
МКБ 10: М30.3
Год утверждения (частота пересмотра): 2016 (пересмотр каждые 3 года)
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
• Болезнь Кавасаки, неполная форма от 05.2013 года. Окклюзия правой коронарной артерии. ХСН I, ФК I по NYHA.
• Гипокомплементемический уртикарный васкулит
Этиология и патогенез
Этиология синдрома Кавасаки до настоящего времени окончательно не установлена. Авторы большинства многочисленных эпидемиологических и иммунологических исследований склоняются к тому, что наиболее вероятным причинным фактором может служить инфекционный агент (предположительно вирус) [1]. Кроме того, немаловажными факторами в развитии синдрома Кавасаки могут быть аутоиммунные механизмы и генетическая предрасположенность [2,3,4]. На сегодняшний момент имеются данные о 6 генетических локусах, связанных с этим заболеванием [5].
Эпидемиология
Клиническая картина
Cимптомы, течение
Наиболее характерные проявления синдрома Кавасаки представлены в табл. 1.
Необычно начало СК с картины заглоточного абсцесса (лихорадка, болезненность при поворотах головы, тризм) с гипоэхогенным (нативная КТ плотность 20-30 ед) линзообразным, не накапливающим контраст скоплением в заглоточной области на КТ. Отсутствие гноя при вскрытии припухлости на задней стенке глотки и сохранение температуры несмотря на антибактериальную терапию, легкий склерит и эффект от введения 2 г/кг ВВИГ, а также шелушение кожи ладонной поверхности пальцев позволяют подтвердить диагноз СК [22].
Болезнь Кавасаки: симптомы, фото, лечение у детей и взрослых
Авторы: Medscape Medical News
Среди энтеровирусных заболеваний чаще всего встречаются две формы — болезнь «рука-нога-рот» и герпангина.
Атипичные проявления энтеровирусных сыпей встречаются гораздо реже и могут имитировать краснуху, скарлатину, болезнь Кавасаки, внезапную экзантему и многие другие болезни, однако даже при атипичном течении при ближайшем рассмотрении у ребенка все же находятся афты во рту или зеве, и/или типичные плотные пузырьки на сгибательных поверхностях ладоней и стоп. Именно эти типичные проявления и позволяют поставить верный диагноз.
Предметом же нашего рассмотрения станут типичные формы проявления этих энтеровирусных заболеваний.
БОЛЕЗНЬ «РУКА-НОГА-РОТ»
Болезнь «рука-нога-рот» (HFMD) вызывается вирусом Коксаки из семейства энтеровирусов. HFMD чаще всего поражает детей в возрасте до 10 лет, однако заболеть этой инфекцией могут люди любого возраста.
Симптомы
Болезнь проявляется лихорадкой (высокой температурой) и красными пятнами с пузырьками в центре.
Чаще всего сыпь при HFMD располагается во рту (язык, десны), на руках и ногах (отсюда название болезни), но может поражать также ягодицы, особенно перианальную область, и проявляться единичными элементами на любом участке тела. Как правило, HFMD длится около 10 дней, подъем заболеваемости обычно приходится на конец лета и осень.
Вопреки устоявшемуся мнению, ваш ребенок не может заразиться HFMD от животных.
Лечение
Если ребенок чувствует себя уставшим или больным, нужно разрешить ему отдыхать как можно больше. Если же ребенок энергичен и весел, то не стоит настаивать на отдыхе, пусть играет и проводит день в обычном режиме.
Питание
Если у ребенка есть болезненные язвы в полости рта, он, скорее всего, станет меньше есть или полностью откажется от еды и питья.
Важно не только обезболивать высыпания, но и предлагать ему пюреобразные легкоусвояемые продукты, не раздражающие слизистую рта. К ним относятся йогурты, пудинги, молочные коктейли, желе, пюре и т.д.
Лучше есть эти продукты прохладными или комнатной температуры, но не горячими.
Не стоит давать ребенку острых, соленых и кислых продуктов. Не нужно поить его цитрусовыми соками и газированными напитками. Эти жидкости могут усилить боль во рту ребенка.
Предлагайте пить из чашки, а не из бутылки — отрицательное давление при сосании также усиливает боль и способствует травматизации слизистой и кровотечению.
Пить через соломку безопасно — она может стать полноценной альтернативой бутылочке, особенно при афтах на губах и кончике языка.
Детские учреждения
Ребенок может вернуться в детский коллектив после нормализации температуры тела и общего состояния, но главным показателем станет исчезновение элементов сыпи. До этого момента выход в «люди» нецелесообразен, так как ребенок может быть заразен для окружающих.
Свяжитесь с вашим врачом, если:
Обратитесь к врачу немедленно или вызовите «скорую помощь», если:
ГЕРПАНГИНА
Герпангина — это вирусное заболевание, которое вызывается теми же вирусами Коксаки и проявляется образованием болезненных язв (афт) в зеве и ротовой полости, а также выраженной болью в горле и лихорадкой.
Герпетическая ангина относится к числу распространенных детских инфекций. Чаще всего она возникает у детей в возрасте от 3 до 10 лет, однако может поражать людей в любой возрастной группе.
Симптомы герпангины:
Обычно не требуется никаких дополнительных методов диагностики — врач выставляет диагноз, основываясь на физикальном обследовании и анамнезе болезни.
Лечение
Лечение и уход аналогичны тем, которые были описаны для болезни «рука-нога-рот». Герпангина обычно проходит в течение недели.
Как и при болезни «рука-нога-рот», так и при герпангине главными осложнениями считаются обезвоживание и асептический менингит. Поэтому вам следует строго следить за признаками обезвоживания и уровнем головной боли у ребенка, и при подозрении на осложнения немедленно обратиться к врачу.
Болезнь Кавасаки у детей
Болезнь Кавасаки у детей проявляется до 5 лет. Патология сопровождается серьезными нарушениями в работе иммунной системы, а также присоединением ряда инфекционных заболеваний.
Ввиду большого количества тяжелых симптомов и возможных осложнений, которыми характеризуется заболевание, для его лечения обязательно нужно обращаться к врачу.
Болезнью, или синдромом, Кавасаки у детей называется состояние, при котором происходит повреждение коронарных артерий, а также изменение формы и размера сердечной мышцы. Заболевание открыто и описано в 1961 году педиатром Кавасаки из Японии.
Болезнь Кавасаки у детей проявляется до 8 лет
Болезнь сопровождается повреждением как мелких, так и крупных кровеносных сосудов. При этом капилляры лопаются, и происходит кровоизлияние, из-за чего у больного на коже наблюдаются кровянистые сеточки. Особенно они заметны на лице и глазных белках. В крупных сосудах наблюдаются следующие процессы:
Основная причина возникновения патологии не обнаружена. Однако присутствие в организме антигенов стрептококков и стафилококков, которое сопровождается повышением уровня Т-лимфоцитов, может способствовать развитию болезни.
Более 70% заболевших – это дети младше 3 лет, патология в 1,5 раза чаще возникает у мальчиков. Одновременно с этим уровень зараженных малышей монголоидной расы среди всех больных составляет около 95%.
Предполагаемые возбудители синдрома
Этиология заболевания неизвестна. Предположительными возбудителями патологии считаются такие инфекции:
Причиной возникновения заболевания также может являться герпетическая инфекция.
Симптомы заболевания
Болезнь Кавасаки имеет 3 последовательных стадии развития.
Появление первых признаков заболевания всегда сопровождается длительной лихорадкой. Обычно фебрильная температура у ребенка держится более 5 дней. Если своевременно не выявлена причина лихорадки и не начато лечение болезни, высокая температура может наблюдаться у ребенка около 14 дней. Помимо этого, у малышей присутствуют такие симптомы:
При наличии 4 и более симптомов заболевания у ребенка диагностируется синдром Кавасаки. В случае появления 3 и менее признаков заболевания врачом ставится диагноз болезни с неполной клинический картиной.
Со стороны работы внутренних органов и систем могут наблюдаться такие симптомы патологии:
Помимо специфических признаков болезни Кавасаки, у ребенка могут наблюдаться тошнота и рвота, диарея, а также сильный дискомфорт в области желудка. В отдельных случаях синдром сопровождается уретритом или менингитом.
Методы диагностики
Диагностика заболевания производится на основании имеющихся симптомов патологии. Анализ крови используется только для общей оценки состояния организма.
У детей с синдромом Кавасаки наблюдается высокий уровень тромбоцитов и лейкоцитов, анемия. При проведении биохимического анализа выявляются повышенные уровни трансаминаз, иммуноглобулинов и серомукоида.
В моче больного ребенка присутствует белок, а также превышены нормы лейкоцитов.
Дополнительно врач может назначить такие диагностические процедуры:
Дифференциальную диагностику проводят с корью, скарлатиной, краснухой. Исследования включают в себя анализы крови на соответствующие болезням антитела.
В отдельных случаях для диагностики болезни ребенку назначается проведение люмбальной пункции.
Лечение
Этиотропного лечения болезни Кавасаки нет
Радикальные методы терапии патологии не разработаны. Основное лечение заключается в одновременном проведении инъекций ацетилсалициловой кислоты и иммуноглобулина внутривенно.
При этом ацетилсалициловая кислота улучшает реологические свойства крови, предотвращает появление тромбов и снимает воспаление. Иммуноглобулин препятствует появлению аневризм.
При сочетании этих двух препаратов также понижается температура тела ребенка. Терапевтический курс длится 3 месяца.
В качестве дополнения к основной терапии больному назначают антикоагулянты. Они обеспечивают профилактику тромбоза. Часто применяются такие препараты:
Лечение патологии с помощью кортикостероидов недопустимо, поскольку препараты этой группы в данном случае только способствуют тромбозу коронарных сосудов.
Последствия и прогнозы
Появление осложнений заболевания возможно лишь при неправильном лечении патологии или его полном отсутствии. В таких случаях у ребенка могут развиться:
Прогноз при адекватном лечении положительный. В среднем смертность больных с синдромом Кавасаки составляет 2% от всех больных этой болезнью. Наиболее частой причиной смерти становятся тромбоз и инфаркт миокарда.
Каждый 5 пациент после болезни имеет необратимые изменения стенок коронарных сосудов.
Профилактика и диспансерное наблюдение
Специфической профилактики заболевания на сегодняшний день не существует. Во избежание развития опасных последствий болезни при первых ее проявлениях нужно обращаться за врачебной помощью.
Дети, перенесшие болезнь, должны наблюдаться у кардиолога. Каждые 5 лет им рекомендуется проходить обследование сердца и коронарных сосудов.
Читайте в следующей статье: болезнь Крона у детей
Синдром Кавасаки у детей: как распознать и что делать?
Что такое синдром Кавасаки? Как его распознать? И можно ли вылечить ребенка дома?
1. У 7 детей в Нур-Султане выявлен Кавасаки-подобный синдром
На вопросы отвечает председатель правления Национального научного центра педиатрии и детской хирургии, главный педиатр Министерства здравоохранения, доктор медицинских наук Риза Боранбаева.
Что такое синдром Кавасаки?
Болезнь Кавасаки встречалась и до пандемии коронавируса. Она достаточно редкая, развивается после перенесенной вирусной инфекции, при генетической предрасположенности.
Но то, что мы имеем сейчас у детей, перенесших коронавирус, это не болезнь Кавасаки в чистом виде, это Кавасаки-подобный синдром (или мультисистемный воспалительный синдром (МВС), временно ассоциированный с COVID-19).
Это тяжелое постинфекционное осложнение может развиться у детей через 2-3 недели после того, как они перенесли легкую или бессимптомную форму COVID-19.
Впервые этот синдром у детей был зафиксирован в Великобритании, США и Италии. Сама болезнь Кавасаки связана с поражением сосудов среднего калибра, чаще с поражением коронарных артерий. В некоторых случаях может привести к развитию аневризмы коронарных артерий. В Казахстане официально зарегистрировано три случая Кавасаки-подобного синдрома у детей.
В зарубежных публикациях указано, что мультисистемный воспалительный синдром у детей характерен для стран с наиболее высоким уровнем заболеваемости COVID-19. Поэтому системы здравоохранения тех стран, где был высокий уровень COVID-19 среди взрослых, должны быть готовы к тому, что могут появиться такие осложнения у детей.
Мы знаем, что в июле в Казахстане тоже был скачок заболеваемости.
МВС у детей и подростков — это новый синдром, временно связанный с воздействием вируса SARS-CoV-2, приводящий к тяжелому и жизнеугрожающему течению заболевания.
Дети какого возраста более подвержены болезни Кавасаки?
У нас в Казахстане таких случаев было 2-3 в году. До этого болезнь Кавасаки была характерна для детей раннего возраста, максимум до 5 лет.
Пик заболеваемости приходился в среднем на второй год жизни. А то, что мы сейчас имеем — Кавасаки-подобный синдром, это характерно для детей и подростков, в том числе старшего возраста.
В зарубежной литературе описано, что заболевают люди от 0 до 21 года.
Каковы проявления и симптомы синдрома Кавасаки?
Какой алгоритм действий при признаках Кавасаки-подобного синдрома у ребенка?
Нами совместно с Министерством здравоохранения разработан алгоритм диагностики и маршрутизации при Кавасаки-подобном синдроме у детей. Там расписаны ранние клинические симптомы, на что нужно обращать внимание, ранние лабораторные признаки.
При подозрении на синдром применяются обычные, рутинные методы исследований. Можно сориентироваться даже по общему анализу крови, который показывает определенные изменения в крови.
Какие еще исследования нужно сделать ребенку?
При признаках синдрома Кавасаки у ребенка нужно обратиться к участковому врачу или педиатру. С данным синдромом дети обязательно должны быть госпитализированы.
Причем они уже не заразны коронавирусом, и поэтому их госпитализируют в обычную детскую больницу, где проведут дифференциальную диагностику и полный набор исследований.
Исследования могут включать биохимический анализ крови, контроль гемостаза, коагулограмму, эхокардиограмму, ЭКГ, УЗИ, рентген грудной клетки или КТ, потому что у таких детей могут быть симптомы дыхательной недостаточности и развитие пневмонии. Все зависит от тяжести течения заболевания.
Какова летальность у детей с синдромом Кавасаки?
В Казахстане зарегистрированы три случая заболевания Кавасаки-подобным синдромом. Летальных нет.
В мире зафиксирован один летальный исход, это был подросток 14 лет из Лондона.
Все зависит от того, на каком этапе диагностирована болезнь. Самое серьезное осложнение при Кавасаки-подобном синдроме — развитие токсикосептического шока. Чтобы не довести до такого состояния, надо вовремя диагностировать и оказать своевременную медпомощь. Это управляемый процесс.
Каковы последствия синдрома Кавасаки?
Последствия могут быть, как и при истинной болезни Кавасаки. То есть идет поражение сосудов. Если будут поражаться органы дыхания, то последствия могут быть как при тяжелой пневмонии.
Если будут поражаться коронарные артерии, то тут есть риск развития сердечной недостаточности, в будущем риск развития аневризмы, если синдром затронет сосуды почек – может развиться почечная недостаточность. Это все индивидуально.
Поэтому болезнь называется и «мультисистемный воспалительный синдром, временно ассоциированный с COVID-19».
Можно ли вылечить синдром дома, амбулаторно? Не обращаясь в больницу?
Это мультисистемное поражение органов, которое требует серьезной диагностики, серьезного мультидисциплинарного подхода, тактики терапии. Нужно обратиться в больницу, дома лечить ребенка не стоит.
Профилактика COVID-19 у детей. Почему это важно?
Почти 80 процентов детей переносят коронавирус в бессимптомной или легкой форме. Но это не значит, что им не нужно проводить профилактику. Поэтому мы и говорим, что, если ребенок достаточно взрослый, ему нужно носить маску.
Не посещать многолюдные места, большие игровые площадки, где большое скопление детей. Кажется, что COVID-19 для детей безобиден, но никто не может сказать, у какого ребенка может такое осложнение развиться.
Поэтому родители должны все-таки соблюдать меры предосторожности и не подвергать риску здоровье своего ребенка.
Дети легче переносят коронавирус? И что за синдром Кавасаки? Отвечает ученый
ᐈ Болезнь Кавасаки: симптомы и лечение
【у детей и взрослых】
. Болезнь Кавасаки у детей
Синдром Кавасаки (слизисто-кожный лимфонодулярный синдром, Kawasaki syndrome or disease, БК, болезнь Кавасаки) – это некротизирующий системный васкулит, при котором преимущественно происходят поражения средних и мелких артерий. Это острое лихорадочное заболевание относят к болезням детского возраста. Ему подвержены дети от 2 месяцев до 9 лет, наиболее часто болезнь Кавасаки у детей возникает в возрасте до 5 лет. Характеризуется поражением коронарных и других сосудов с возможным образованием аневризм, тромбозов и разрывов сосудистой стенки. Без адекватного лечения летальность достигает 1%. Но, даже при интенсивном лечении, летальный исход остается возможным.
Развитие болезни Кавасаки у детей включает инфекционный и генетический факторы.
Инфекционный фактор
Точная этиология заболевания неизвестна, есть только предположения.
Основное из них связывает возникновение синдрома Кавасаки с действием стафилококковых и стрептококковых суперантигенов, стимулирующих популяцию Т-лимфоцитов, что, в свою очередь, приводит к развитию иммунных реакций, при которых повреждаются эндотелиальные клетки.
Особенность эпидемий болезни – вспышки заболеваемости в конце зимы и весной. Инфекционные признаки болезни Кавасаки – характерные для инфекционных болезней лихорадка, лимфаденопатия и проблемы с глазами.
Однако, передача болезни от человека к человеку считается маловероятной.
В то же время, ученые выделяют инфекционные факторы, влияющие на развитие синдрома:
Также, существует гипотеза о существовании еще неизвестного науке вируса, которая обусловлена обнаружением цитоплазматических телец, которые содержат неизвестное РНК, при изучении биологического материала больных, умерших от синдрома Кавасаки.
Генетический фактор
Определенная роль в возникновении заболевания отведена аутоиммунным реакциям и генетическим факторам.
Было обнаружено, что у близких родственников (братьев, сестер, особенно это касается близнецов) переболевших детей риск развития БК в 10-20 раз выше, чем среди детей в целом.
Кроме того, дети, родители которых перенесли БК, чаще всего, болеют в тяжелой форме и более восприимчивы к рецидивам. Генетическую склонность к заболеванию связывают с проблемами в хромосоме 12 (локус 12q24).
Точный патогенез, как и причины синдрома Кавасаки (этиология), на сегодня неизвестен. На данный момент, ученые считают, что в результате первичных иммунных реакций происходит воспаление сосудов – системный васкулит.
Он при синдроме Кавасаки повреждает преимущественно артерии среднего калибра, провоцирует развитие аневризм, тромбов (тромбообразование происходит в результате утолщения внутренней оболочки сосудов и сужения просвета сосуда).
Несмотря на то, что воспаление наиболее ярко выражено в коронарных сосудах, васкулит может также возникать в венах, капиллярах, мелких сосудах с диаметром 15-70 мкм и артериях большого диаметра.
Болезнь Кавасаки подразделяют на раннюю и развитую стадии заболевания. У каждой из них есть своя специфическая симптоматика. Несмотря на это, можно выделить общие симптомы синдрома Кавасаки:
Отличительный признак развитой стадии – стихание лихорадки, появление шелушений на коже и возникновение тромбоцитоза в лабораторных анализах.
Особенности болезни Кавасаки у взрослых
Болезнь Кавасаки у взрослых практически не встречается. За исключением крайне редких случаев заболевания в зрелом возрасте, БК, как правило, встречается у младенцев и детей в возрасте от 1-8 лет. Поэтому, особенности протекания заболевания у взрослых отследить нет возможности.
Основа диагностики синдрома Кавасаки – это клиническая диагностика (осмотр больного, сбор анамнеза) и дифференциальная диагностика (врач должен убедиться в отсутствии у больного признаков другого заболевания).
Также, помогают врачу в подтверждении/ опровержении диагноза и в последующем контроле состояния больного такие диагностические методы:
В случае не диагностированной болезни Кавасаки, родители ребенка самостоятельно “назначают” препараты для снижения температуры тела, противовирусные препараты, антибиотики. Самолечение может иметь опасные последствия! Поэтому, при повышении температуры тела у ребенка, лучшее решение – вызвать врача на дом либо воспользоваться услугами “неотложки”.
Лечение синдрома Кавасаки проводится в стационаре. При диагностировании болезни Кавасаки обязательна госпитализация с дальнейшим диспансерным наблюдением ребенка у детского кардиолога. Медикаментозное лечение болезни Кавасаки должно включать:
Для большинства пациентов прогноз лечения (при своевременно оказанной помощи и ранней диагностике) – удовлетворительный. После выздоровления они смогут вести нормальную жизнь, нормально расти и развиваться.
Прогноз для пациентов с устойчивыми нарушениями коронарных артерий зависит от развития сужения и закупорки сосудов.
Если во время болезни у ребенка развились проблемы сердечно-сосудистой системы или была замечена склонность к подобным процессам, даже после выздоровления, ему потребуется систематическое наблюдение врача-кардиолога, имеющего опыт в долгосрочной помощи детям, перенесшим болезнь Кавасаки.
На данный момент никаких специфических профилактических мер по предотвращению развития синдрома Кавасаки не разработано. А вот предупредить развитие осложнений заболевания – возможно. Для этого следует обеспечить ребенку своевременную диагностику и грамотное лечение БК.
Лечением болезни Кавасаки в Киеве в клинике МЕДИКОМ занимаются педиатры, детский кардиолог, детский инфекционист, детский ревматолог, детский иммунолог.
Если у вас есть какие-либо подозрения или вопросы, записывайтесь на консультацию через сайт или, позвонив по телефону в колл-центр клиники. Будьте внимательны к своему здоровью и здоровью своего ребенка!
На услуги, обозначенные звездочкой *, скидка постоянного клиента 10% и 15% не распространяется.
Описание
ПЕДИАТРЫ Медиком — ОПЫТНЫЕ врачи только ВЫСШЕЙ и ПЕРВОЙ КАТЕГОРИИ. ИНДИВИДУАЛЬНЫЙ подход к каждому ребенку от 0 до 18 лет.Современные методы ЛЕЧЕНИЯ, основанные на принципах ДОКАЗАТЕЛЬНОЙ медицины.ВАКЦИНАЦИЯ только НАДЕЖНЫМИ вакцинами лучших МИРОВЫХ производителей.В СТОИМОСТЬ входит осмотр, консультация, назначения.
Описание
Исследование на полностью цифровой УЗИ системе высокого класса, производитель General Electric (Америка) с эксклюзивной технологией TruScan. Непревзойденное качество изображения, расширенные возможности обработки данных. Исследование проводят опытные врачи УЗИ диагностики первой и высшей категории.
Доступно для розуміння. Дуже цікава та важлива інформація. Треба мати на увазі можливість і такого захворювання, а то ми все про грип та коклюш, а далі не заглядаємо.
ни у кого из моих знакомых у детей не было такой болезни. или не диагностировали. но в любом случае — предупрежден, значит вооружен.
Нічого собі! Ще й таке буває! Страшні речі! У нас стільки хвороб оточує, що інколи навіть лячно стає. Через оті всі зарази я побоювалась завагітніти та народити, але бажання мати дитину перемогло. Самолікуванням не займаюся, здоров’ям моїх рідних опікуються справжні спеціалісти.
Очень полезно. Конечно, финансово не могу себе позволить у вас лечиться по каждому случаю, но статьи ваши читаю в интересом. Отличный способ образования людей в вопросах здоровья. Хоть кому-то, но нужно это делать.
Я частенько узнаю с вашего сайта что-то новое и полезное. Тьфу-тьфу, мозгов хватает не мерять сразу симптомы на себя и своих близких, но себе в уме отмечаю, что может быть.
Большое спасибо! Статья очень полезная, особенно для пар, у которых первый ребенок и они каждого чиха боятся. А надо бояться реальных болезней. Очень полезно почитать, что вообще бывает. Мы ж не энциклопедии по болезням, чтоб понять, чи то просто простуда, чи уже бежать по врачам.
Ваш сайт як енциклопедія. Частенько дізнаюся про щось цікаве.
Ми дуже вдячні клініці за гарних лікарів. А ще велике дякую за отакі інформативні матеріали. Деякі дуже цікаво читати, а деякі теми так не зачіпають увагу.
Синдром Кавасаки у детей после Covid-19. Всё, что нужно знать
Признаки болезни Кавасаки начали выявлять у казахстанских детей, перенёсших коронавирус. Но это немного другая патология, которая называется мультивоспалительный синдром (МВС), временно ассоциированный с Covid-19. По данным на 19 августа в стране зарегистрировано 14 таких случаев.
Совместно с председателем правления Научного центра педиатрии и детской хирургии Ризой Боранбаевой разбираем, чем отличается МВС от болезни Кавасаки и что делать родителям.
Болезнь Кавасаки – редкая патология, которая встречается в основном у детей до пяти лет, чаще – в два-три года. Причиной может быть любая инфекция. Считается, что на появление этой болезни влияет и генетическая предрасположенность. Болезнь может привести к сердечно-сосудистым осложнениям.
Основные симптомы:
Кавасаки-подобный синдром правильнее называть «мультисистемный воспалительный синдром» (МВС), временно ассоциированный с Covid-19, или «постинфекционный синдром». Он развивается через две-три недели после перенесённой коронавирусной инфекции. Это отсроченный иммунологический ответ на Covid-19.
«В отличие от истинного синдрома Кавасаки, МВС может возникнуть у детей в любом возрасте. Во время пандемии в мире он встречался даже у молодых людей в возрасте 21 года. Связано ли это с генетикой или нет, пока неизвестно, так как синдром до конца не изучен. Эта патология характерна для стран с высоким уровнем заражения Covid-19», – говорит Риза Боранбаева.
Например, в Нью-Йорке (США занимают первое место в мире по количеству заражённых коронавирусом) известно об около 100 случаев МВС у детей. Зарубежные медицинские эксперты предупреждают, что страны, которые прошли пик пандемии коронавируса, должны быть готовы к появлению МВС у детей.
Если Covid-19 у 80% детей протекает в лёгкой форме или бессимптомно, то МВС – тяжело.
«Мы столкнулись с тем, что из-за бессимптомной формы Covid-19 некоторые родители даже не знали, что их дети перенесли инфекцию. Через какое-то время появилась температура, после обследования у детей выявляли антитела», – рассказывает Риза Боранбаева.
У детей с МВС могут быть следующие симптомы:
При МВС могут быть поражены органы дыхания, сердце, лёгкие, желудочно-кишечный тракт.
«Covid-19 может негативно повлиять на ребёнка». Всё о беременности и родах во время пандемии
Если у ребёнка действительно мультисистемный воспалительный синдром, то госпитализация и диагностика обязательны. Нужно наблюдение не одного специалиста, а целой команды врачей. Поэтому маленьких пациентов с синдромом Кавасаки в основном лечат в многопрофильных детских больницах, где есть все специалисты.
Но медики в первую очередь советуют родителям не паниковать.
«Если вы обнаружили один из симптомов у ребёнка, нужно вызвать участкового врача. К примеру, температура может быть и от обычной инфекции. Если доктор в этом уверен, то госпитализация не нужна.
Для того и существует врач, чтобы проводить диагностику и решать вопрос о госпитализации.
Но в любом случае температурящие дети не должны оставаться без внимания, самолечением заниматься не нужно», – рекомендует Риза Боранбаева.
Теоретически – да, но в Казахстане таких случаев не было. В зарубежных медицинских публикациях приводятся случаи летального исхода, связанные с МВС. Но сам по себе Каваски-подобный синдром не смертелен, и, главное, он лечится. Если начать лечение на ранних стадиях, то с ним можно справиться
Реабилитация после Covid-19: как восстановить поражённые лёгкие
Терапия при МВС схожа с терапией при болезни Кавасаки из-за схожести по течению. Применяют высокодозные иммуноглобулины внутривенно, аспирин, гормоны. Не обязательно будут назначать всё вместе – лечение зависит от того, какие симптомы превалируют больше. Иногда клинически воспаление может не проявляться, но обнаруживается в анализах крови.
О последствиях от МВС говорить рано, так как случаи Кавасаки-синдрома начали регистрировать недавно. Но если говорить о болезни Кавасаки, с которой он имеет схожесть, то она может давать осложнения на сосудистую систему.
Также возможно влияние сопутствующих заболеваний: ожирение, сахарный диабет, хронические заболевания желудочно-кишечного тракта. Такая категория детей должна быть под пристальным вниманием, потому что она в группе риска.
«Сейчас мы можем только предполагать. Все дети с МВС на нашем постоянном контроле. Создана рабочая группа экспертов, есть отдельный чат, куда поступают данные об этих детях. Мы всё обговариваем, так как патология новая и важны все нюансы», – поясняет Риза Боранбаева.
: Как лечиться дома от пневмонии, вызванной Covid-19
Проблема Кавасаки-подобного синдрома существовала и раньше, просто о нём не слышали.
«Каждый год сезонный грипп, ОРВИ могут осложняться и Кавасаки-подобным синдромом. Также и пневмония может перейти в сепсис, ветрянка – в энцефалит, инфекционный мононуклеоз вирусов Эпштейна – Барра может вызвать увеличение селезёнки и разрыв. Но насколько часто мы это видим? Один случай на 1000», – рассказал член Американской ассоциации семейных врачей Дмитрий Киреев в своём Instagram.
Как и любое осложнение, Кавасаки-сидром встречается редко. Он развивается не у всех детей, перенёсших коронавирус.
Чем лечат кавасаки у детей
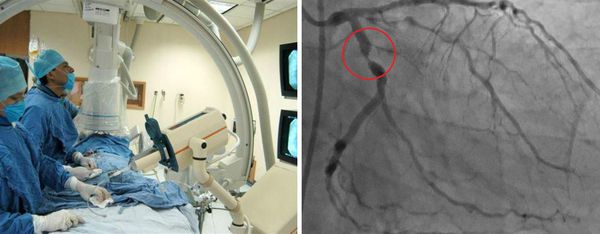
Начинать лечение с внутривенного введения иммуноглобулина и большими дозами аспирина следует сразу же после установления диагноза болезни Кавасаки. Механизм действия иммуноглобулина при болезни Кавасаки неизвестен, но его введение в большинстве случаев быстро снижает температуру тела и устраняет другие клинические проявления заболевания. Если у больных, получающих в первые 10 дней только аспирин, частота поражений коронарных артерий составляет 20-25 %, то при сочетанном применении аспирина и иммуноглобулина риск этого осложнения снижается до 2-4 %.
Особого внимания требуют лихорадящие больные, у которых диагноз был установлен позднее 10 сут после начала заболевания.
Неизвестно, снижает ли противовоспалительная терапия в этих случаях риск аневризм коронарных артерий. На 14-е сутки болезни или при отсутствии лихорадки не менее 3-4 дней дозы аспирина с противовоспалительных снижают до анти-тромботических (3-5 мг/кг/сут). При отсутствии ЭхоКГ-изменений прием аспирина продолжают в течение 6-8 нед. после начала заболевания, т. е. до нормализации СОЭ.
Иногда первая инфузия иммуноглобулина не дает желаемых результатов. Повторное введение той же дозы (2 г/кг) требует большой осторожности. Данные об эффективности кортикостероидов противоречивы. Их следует применять лишь у больных, у которых повторное ВВИГ не привело к снижению температуры тела.
Больные с небольшой одиночной аневризмой должны принимать аспирин неопределенно долго. При крупных или многочисленных аневризмах можно после консультации с педиатром-кардиологом дополнительно назначить дипиридамол или варфарин. Иногда при аневризме коронарной артерии возникает ее острый тромбоз, и для спасения жизни больного приходится проводить тромболитическую терапию. При крупных аневризмах или риске тромбоза применяли абциксимаб (РеоПро).
Этот препарат может снижать частоту тромбозов. Больные с аневризмами должны периодически обследоваться с использованием ЭхоКГ, нагрузочных проб, а возможно, и ангиографии. При стенозе коронарных артерий проводят чрескожную ротационную ангиопластику, прямую атерэктомию или имплантацию стента.
Больным, длительно получающим аспирин, для снижения риска синдрома Рейе показана иммунизация противогриппозной вакциной. У получающих салицилаты детей риск синдрома Рейе после введения вакцины против ветряной оспы значительно ниже, чем после заражения вирусом дикого типа. Врач должен сопоставить опасность вакцинации детей, длительно получающих аспирин, с риском заражения вирусом ветряной оспы.
Вакцинацию против кори, эпидемического паротита, краснухи и ветряной оспы больных, которым внутривенно вводили иммуноглобулин (2 г/кг), необходимо отложить на 11 мес, так как специфические противовирусные антитела, содержащиеся в препарате иммуноглобулина, могут препятствовать развитию иммунной реакции на живые вирусные вакцины.
Осложнения и прогноз болезни Кавасаки
В отсутствие поражений коронарных артерий больные полностью выздоравливают. Рецидивы заболевания наблюдаются лишь в 1-3% случаев. При поражении коронарных артерий прогноз зависит от тяжелой этой патологии. В Японии смертность от болезни Кавасаки составляет в настоящее время менее 0,1%. Примерно в 50% случаях аневризмы коронарных артерий, выявляемые с помощью ЭхоКГ через 1-2 года исчезают.
Однако внутрисосудистое УЗИ показывает, что после того, как аневривризмы пропадают, остается выраженное утолщение интимы сосудов с изменением их реакции на нагрузки. Вероятность исчезновения крупных аневризм крайне мала, и они наиболее часто приводят к тромбозу или стенозу коронарных артерий. При значительном снижении перфузии миокарда может потребоваться коронарное шунтирование. Для протезирования лучше использовать отрезки артерий, которые увеличиваются в размерах по мере роста ребенка и гораздо чаще сохраняется проходимость, чем протезы из вен. В тех редких случаях, когда реваскуляризация миокарда из дистального коронарного стеноза или аневризме невозможна, а также при резком нарушении функции миокарда показана трансплантация сердца. Приводят ли аномалии коронарных артерий при болезни Кавасаки к увеличению частоты их атеросклеротических поражений в молодом возрасте неизвестно.
Слизисто-кожный лимфонодулярный синдром [Кавасаки] (синдром/болезнь Кавасаки) у детей
Общая информация
Краткое описание
Союз педиатров России
Слизисто-кожный лимфонодулярный синдром [Кавасаки] (синдром/болезнь Кавасаки) у детей
МКБ 10: М30.3
Год утверждения (частота пересмотра): 2016 (пересмотр каждые 3 года)
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
• Болезнь Кавасаки, неполная форма от 05.2013 года. Окклюзия правой коронарной артерии. ХСН I, ФК I по NYHA.
• Гипокомплементемический уртикарный васкулит
Этиология и патогенез
Этиология синдрома Кавасаки до настоящего времени окончательно не установлена. Авторы большинства многочисленных эпидемиологических и иммунологических исследований склоняются к тому, что наиболее вероятным причинным фактором может служить инфекционный агент (предположительно вирус) [1]. Кроме того, немаловажными факторами в развитии синдрома Кавасаки могут быть аутоиммунные механизмы и генетическая предрасположенность [2,3,4]. На сегодняшний момент имеются данные о 6 генетических локусах, связанных с этим заболеванием [5].
Эпидемиология
Клиническая картина
Cимптомы, течение
Наиболее характерные проявления синдрома Кавасаки представлены в табл. 1.
Необычно начало СК с картины заглоточного абсцесса (лихорадка, болезненность при поворотах головы, тризм) с гипоэхогенным (нативная КТ плотность 20-30 ед) линзообразным, не накапливающим контраст скоплением в заглоточной области на КТ. Отсутствие гноя при вскрытии припухлости на задней стенке глотки и сохранение температуры несмотря на антибактериальную терапию, легкий склерит и эффект от введения 2 г/кг ВВИГ, а также шелушение кожи ладонной поверхности пальцев позволяют подтвердить диагноз СК [22].
Что такое синдром Кавасаки? Причины возникновения, диагностику и методы лечения разберем в статье доктора Похлебкиной А. А., педиатра со стажем в 5 лет.
Определение болезни. Причины заболевания
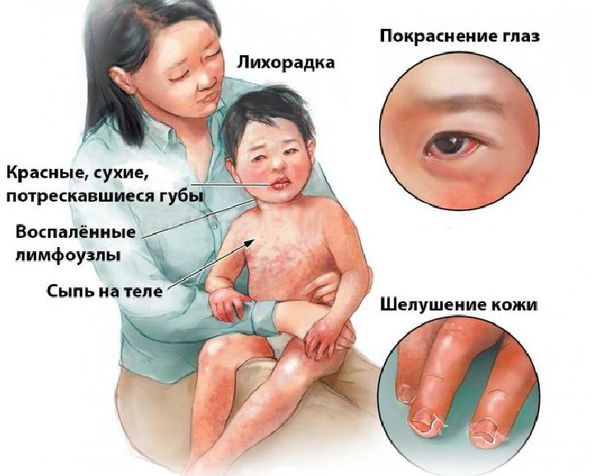
Болезнь или синдром Кавасаки — это острое воспаление сосудов, которое встречается в основном у младенцев и детей в возрасте до пяти лет. Сопровождается лихорадкой, шелушением кожи и симптомами острого воспаления: гиперемией слизистой оболочки глазного яблока, покраснением слизистой оболочки полости рта, сыпью, увеличением шейных лимфатических узлов, покраснением и отёками кистей и стоп.
Симптомы синдрома Кавасаки
Большинство детей с болезнью Кавасаки нуждаются в медицинской помощи из-за продолжительной лихорадки. Основные симптомы заболевания [3] :
Раздражительность (беспокойство, плаксивость) является важным признаком, который почти всегда присутствует, хотя и не входит в диагностические критерии. Точный механизм раздражительности неясен, но это может быть связано с наличием неинфекционного менингита. Другие относительно распространённые состояния при болезни Кавасаки: артрит, пневмония, увеит, гастроэнтерит (заболевание желудочно-кишечного тракта), дизурия (расстройство мочеиспускания), отит (воспаление среднего уха).
Патогенез синдрома Кавасаки
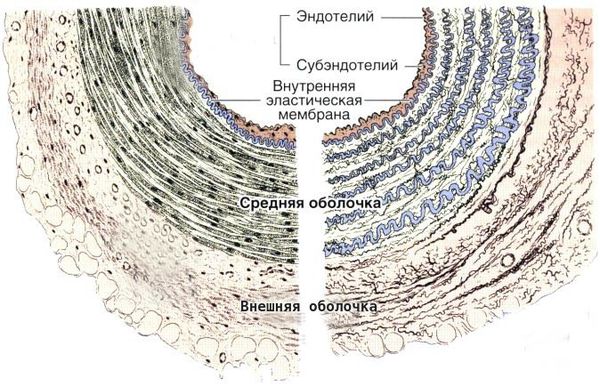
Болезнь Кавасаки — это генерализованный системный васкулит, вовлекающий кровеносные сосуды по всему организму. Сосудистое воспаление наиболее выражено в коронарных артериях, но также может возникать в венах, капиллярах, мелких артериолах и крупных артериях. На ранних стадиях заболевания наблюдаются отёк эндотелия и субэндотелия сосуда. Отёки возникают из-за выраженной стимуляции цитокинового каскада и активацией эндотелиальных клеток, но внутренняя эластическая мембрана остается неповреждённой.
Цитокины — это белковые молекулы, вырабатываемые клетками для регуляции иммунного ответа. Они работают по принципу эстафеты: воздействие цитокина на клетку вызывает образование ею других цитокинов, этот процесс называется цитокиновым каскадом.
Воспалённые клетки вырабатывают различные цитокины и матриксные металлопротеиназы (ферменты, способные разрушать компоненты внеклеточного матрикса соединительных тканей), которые нацелены на эндотелиальные клетки. В результате происходит фрагментация внутренней эластической мембраны и повреждение сосудов.
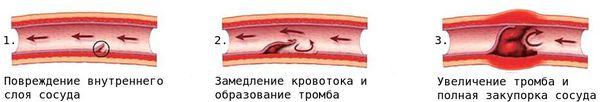
Активное воспаление в течение нескольких недель или месяцев сменяется прогрессирующим фиброзом (разрастанием соединительной ткани) с образованием рубцов. В результате активного изменения сосудистой стенки и появления новых сосудов развивается стеноз (сужение просвета сосудов).
При повреждении мелких кровеносных сосудов к месту повреждения устремляются тромбоциты и образуют сгусток — тромб, закрывающий место дефекта сосуда.
Вследствие стеноза либо тромбоза просвет сосуда со временем сужается или закупоривается, что создаёт риск смерти от сердечно-сосудистых заболеваний, например от инфаркта миокарда.
Классификация и стадии развития синдрома Кавасаки
Существует две формы болезни Кавасаки:
Острая стадия начинается с внезапного повышения температуры и длится примерно 7–14 дней. Лихорадка обычно сопровождается сильным всплеском и периодическими пиковыми температурами 39-40 °С и выше. Если лихорадка сохраняется, это может быть признаком рецидивирующей болезни Кавасаки. При таком течении заболевания высокая температура не снижается от приёма жаропонижающих препаратов и может сохраняться до 3–4 недель. После введения ВВИГ (внутривенного иммуноглобулина) лихорадка обычно проходит в течение 36 часов.
Подострая стадия начинается, когда лихорадка утихла, и продолжается до 4–6 недель. Отличительные признаки этой стадии: шелушение кожи пальцев, тромбоцитоз (количество тромбоцитов может превышать 1 млн/мкл) и развитие аневризмы. Если лихорадка держится более 2–3 недель возрастает риск сердечных осложнений. На этой стадии наиболее высок риск внезапной смерти.
Фаза выздоровления характеризуется полным исчезновением клинических признаков болезни, как правило, в течение трёх месяцев после начала заболевания. Эта стадия начинается с возврата к исходному уровню показателей: снижению количества тромбоцитов, лейкоцитов, СОЭ. На стадии выздоровления сердечные аномалии всё ещё могут быть выражены. Небольшие аневризмы в 60 % случаев разрешаются самостоятельно, но крупные могут расширяться, что создаёт риск инфаркта миокарда.
Хроническая стадия имеет клиническое значение только у тех пациентов, у которых развились сердечные осложнения. Она продолжается всю жизнь. В некоторых случаях недиагностированные разрывы аневризм во взрослом возрасте и эпизоды лихорадок неясного происхождения в детстве могут быть нераспознанными случаями болезни Кавасаки.
Осложнения синдрома Кавасаки
За последние пятьдесят лет болезнь Кавасаки стала одним из самых распространённых приобретённых пороков сердца у детей в мире.
Осложнения заболевания [11] :
После болезни Кавасаки из-за длительного стеноза коронарной артерии может развиться ишемическая болезнь сердца. Тяжёлый локализованный стеноз из-за утолщения коронарной стенки после болезни Кавасаки может вызвать ишемию миокарда. Возникновение гигантской аневризмы часто свидетельствует о многососудистом поражении. Инфаркт миокарда у пациентов с гигантскими двусторонними аневризмами сильно влияет на исходы выживания на ранних и поздних стадиях после начала болезни Кавасаки.
Диагностика синдрома Кавасаки
Типичная первоначальная лабораторная оценка может включать:
При острой стадии заболевания на ОАК часто выявляется анемия лёгкой и средней степени тяжести.
Во время подострой стадии распространён тромбоцитоз — повышение уровня тромбоцитов. Количество тромбоцитов начинает расти на второй неделе от начала заболевания и продолжает увеличиваться на третьей неделе. Повышение уровня маркеров воспаления, таких как СОЭ и СРБ, ― частое явление, но иногда они лишь незначительно возрастают.
Повышенные или умеренно высокие уровни сывороточных трансаминаз или гамма-глутамилтранспептидаз встречаются у 40–60 % пациентов, а лёгкая гипербилирубинемия (увеличение количества билирубина в крови) ― у 10 %. Гипоальбуминемия связана с более тяжёлым и длительным острым заболеванием. Анализ мочи может показывать пиурию (выделение гноя с мочой) у 80 % детей.
Для острой фазы болезни Кавасаки характерно нарушение липидного обмена, которое в конечном итоге приводит к снижению общего холестерина в сыворотке, особенно ЛПВП (липопротеинов высокой плотности), и увеличению триглицеридов.
При подозрении на болезнь Кавасаки выполняют эхокардиографию (ЭхоКГ). В дальнейшем исследование повторяют через 1–2 недели и через 5–6 недель после начала заболевания.
На электрокардиографии (ЭКГ) может определяться тахикардия, удлинённый интервал PR, изменение волны ST-T и снижение напряжения R-волн, указывающие на миокардит. Изменения волн Q или ST-T могут указывать на инфаркт миокарда.
Отдельной группе пациентов может потребоваться катетеризация сердца и ангиография. Ангиография сосудов позволяет детально исследовать артерии, но это может быть связано с большим риском осложнения во время манипуляции, особенно при выполнении в острой фазе заболевания. Коронарная компьютерная томографическая ангиография и магнитно-резонансная ангиография также будут полезны при оценке состояния и наблюдении за коронарными артериями.
Ультразвуковое исследование показано при дисфункции того или иного органа. Пациентам с клиническими признаками менингита проводят люмбальную пункцию (взятие пробы спинномозговой жидкости).
Лечение синдрома Кавасаки
Основные цели лечения — подавить воспалительную реакцию и минимизировать риски развития аневризм коронарных артерий и других сердечных осложнений.
В качестве «первой линии» лечения детей с болезнью Кавасаки применяют ВВИГ (внутривенные иммуноглобулины). Препараты наиболее эффективны, если назначены в течение первых 10 дней после начала лихорадки. В современной практике доза составляет 2 г/кг внутривенно в течение 10–12 часов.
Если после введения ВВИГ лихорадка сохраняется или возникает в течение 36 часов и позднее, то во многих из этих случаев рекомендуется повторное лечение ВВИГ в исходной дозе. Некоторые пациенты могут быть резистентными к действию ВВИГ, в таких случаях Американская кардиологическая ассоциация рекомендует пульс-терапию метилпреднизолоном, приём инфликсимаба, циклоспорина А, метотрексата и плазмаферез.
Большинство врачей используют аспирин в средних и высоких дозах в течение всего периода лихорадки, затем лекарство применяется в более низких дозах. Высокие дозировки требуются в острой фазе болезни для достижения противовоспалительного эффекта, в то время как более низкие дозировки препятствуют тромбообразованию в подостром периоде, когда существует риск развития аневризмы.
Прогноз. Профилактика
При отсутствии ишемической болезни сердца прогноз для полного выздоровления хороший. Примерно две трети коронарных аневризм подвергаются регрессу в течение первого года. Гигантские аневризмы исчезают реже и требуют более интенсивного наблюдения и лечения.
Пациентам с тяжёлыми сердечными осложнениями может потребоваться катетеризация, шунтирование коронарной артерии или даже пересадка сердца. Успешное лечение требует эффективной совместной работы педиатров и кардиологов. Частота посещения доктора и приём лекарств зависят от тяжести заболевания. Поскольку дети, перенёсшие болезнь Кавасаки, имеют высокий риск развития осложнений со стороны сердечно-сосудистой системы, им может потребоваться наблюдение в течение жизни.
Слизисто-кожный лимфонодулярный синдром Кавасаки у детей
Общая информация
Краткое описание
Пользователи протокола: врачи скорой помощи, врачи общей практики, педиатры, детские ревматологи.
Категория пациентов: дети.
Шкала уровня доказательности:
либо изменений и исключений.
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
Классификация [4]:
Европейским обществом детских ревматологов и Европейской лигой по проблемам ревматизма принята следующая классификация васкулитов у детей:
I. Васкулиты преимущественно крупных сосудов
Артериит Такаясу
II. Васкулиты преимущественно средних сосудов
Узелковый полиартериит у детей
Кожный полиартериит
Болезнь Кавасаки
III. Васкулиты преимущественно мелких сосудов
Гранулематозные:
Гранулематоз Вегенера
Синдром Чарджа–Стросса
Негранулематозные:
Микроскопический полиангиит
Пурпура Шенлейна–Геноха
Гипокомплементемический уртикарный васкулит
IV. Другие васкулиты
Болезнь Бехчета
Вторичные васкулиты при инфекциях (в том числе узелковый полиартериит,
ассоциированный с гепатитом В), опухолях и лекарственные, включая васкулит
гиперчувствительности
Васкулиты, ассоциированные с болезнями соединительной ткани
Изолированные васкулиты центральной нервной системы
Синдром Когана
Неклассифицируемые васкулиты
Диагностика (амбулатория)
Диагностические критерии:
Диагностические критерии синдрома Кавасаки (EULAR/PreS, 2006).
Лихорадка длительностью минимум 5 дней и наличие четырех из приведенных ниже пяти признаков:
| Критерии | Характеристика |
| 1.Двусторонний конъюнктивит | Изъязвления роговицы отсутствует, но при осмотре в проходящем свете может быть выявлен сопутствующий передний увеит. |
| 2. Изменения ротовой полости | Эритема губ и ротоглотки, малиновый/клубничный язык с выраженными сосочками или трещины губ. |
| 3.Изменения периферических отделов конечности | Отек, покраснение во время первой недели, генерализованная или локализованная в паховых складках десквамация с 14 – 21-го дня после начала заболевания. |
| 4.Полиморфная экзантема | Появляется в первые несколько дней болезни и угасает через неделю, часто диффузная и полиморфная (может выглядеть как макулярная, макулопапулезная, скарлатиноподобная или кореподобная, уртикарная). |
| 5.Шейная лимфоаденопатия | Обнаруживается в 50% случаев, чаще всего одиночный, болезненный лимфоузел более чем 1,5 см в диаметре. |
В связи с высоким риском развития ишемической болезни у детей с типичными эхокардиографическими изменениями (расширение коронарных артерий, аневризмы) и наличием двух из пяти критериев синдрома Кавасаки может быть установлен диагноз неполного синдрома Кавасаки (Американская ассоциация сердца, АНА) [1,3].
Стадии синдрома Кавасаки [1,3]:
| Стадия | Характеристика | Продолжительность |
| Острая фебрильная | Лихорадка и симптомы острого воспаления (инъецированность конъюнктив, эритема слизистой оболочки полости рта, эритема и отеки кистей и стоп, сыпь, шейная лимфоаденопатия), миокардит, выпот в полость перикарда | 1–2 неделя или более до исчезновения лихорадки |
| Подострая | Разрешение лихорадки, возможная персистенция инъецированности конъюнктивы, шелушение пальцев рук и ног, тромбоцитоз, артериит коронарных артерий, повышение риска внезапной смерти | Со 2–3-й недели |
| Выздоровление | Все клинические симптомы заболевания разрешаются, стадия длится до нормализации СОЭ | 6–8-я неделя от начала заболевания |
Клиническая картина синдрома Кавасаки характеризуется цикличностью проявлений, выраженностью лихорадки, на фоне которой развиваются симптомы поражения слизистых оболочек, кожи, лимфатических узлов и различных систем, прежде всего сердечно-сосудистой [1- 25].
Жалобы:
· лихорадка;
· возбудимость;
· боль в мелких суставах;
· боли в животе.
Анамнез:
· выяснение подробного развития заболевания;
· наличие ревматических заболеваний у родственников.
Физикальное обследование [7]:
Поражение слизистых оболочек:
· двусторонний конъюнктивит;
· сухость, гиперемия и трещины губ;
· гиперемия слизистой оболочки ротовой полости;
· «малиновый» язык.
Поражение кожи:
· высыпания различного характера на коже туловища и конечностей;
· эритема и/или уплотнение кожи ладоней и подошв;
· плотный отек кистей и стоп;
· шелушение на кончиках пальцев.
Поражение лимфатических узлов:
· увеличенные шейные лимфоузлы (чаще одного не менее 1,5 см в диаметре).
Поражение сердечно-сосудистой системы:
· тахикардия, аритмия, ритм галопа;
· митральная регургитация;
· перикардиальный выпот;
· аневризмы коронарных артерий;
· застойная сердечная недостаточность.
Другие проявления:
· артралгии или полиартрит;
· гепатомегалия;
· диарея;
· водянка желчного пузыря;
· асептический менингит;
· легочные инфильтраты и плевральный выпот.
Лабораторные исследования:
· общий анализ крови: с оценкой СОЭ, лейкоцитарной формулой и обязательным подсчетом тромбоцитов (нарастающий гипертромбоцитоз);
· общий анализ мочи: (микропротеинурия, микрогематурия, стерильная пиурия);
· биохимический анализ крови: (креатинин, мочевина, общий белок, электролиты, АЛТ, АСТ, билирубин, СРБ, АСЛ-О, глюкоза);
· коагулограмма;
· копрограмма;
Инструментальные исследования:
· ЭКГ;
· ЭхоКГ.
Дополнительные методы исследования:
· Рентгенография органов грудной клетки;
· УЗИ ОБП, почек.
Диагностический алгоритм [4]
Диагноз «полный синдром Кавасаки» устанавливают при наличии у ребенка лихорадки не менее 4 дней и не менее 4 из 5 основных клинических симптомов. Если при ЭХОКГ выявлено поражение коронарных артерий, то для постановки диагноза будет достаточно трех признаков. При меньшем количестве критериев при наличии признаков поражения сердца, состояние классифицируют как «неполный синдром Кавасаки».
Показания для консультации специалистов:
· консультация ревматолога — для диагностики синдрома Кавасаки;
· консультация инфекциониста — для исключения инфекционного заболевания;
· консультация кардиохирурга (ангиохирурга) — при развитии стеноза коронарной артерии, а также при повторных эпизодах коронарной ишемии для решения вопроса о хирургическом лечении;
· консультация невропатолога – при выявлении неврологических синдромов;
· консультация нефролога – при поражении почек;
· консультация отоларинголога – при поражении лор органов;
· консультация офтальмолога – при поражении глаз;
· консультация гинеколога – для исключения гинекологических заболеваний;
· консультация гематолога – для исключения гематологических заболеваний.
Диагностика (стационар)
ДИАГНОСТИКА НА СТАЦИОНАРНОМ УРОВНЕ
Диагностические критерии на стационарном уровне: см. амбулаторный уровень.
Жалобы, анамнез и физикальное обследование; см. амбулаторный уровень.
Диагностический алгоритм: (схема) см. амбулаторный уровень.
Перечень основных диагностических мероприятий:
Лабораторные исследования: см. амбулаторный уровень.
· биохимический анализ крови (альбумин, КФК, белковые фракции, липидный спектр);
· АФЛ (волчаночный антикоагулянт, АТ к кардиолипину);
· коагулограмма: фибриноген, МНО, АЧТВ.
Инструментальные исследования: см. амбулаторный уровень.
Основные методы исследования:
· холтеровское мониторирование ЭКГ;
· УЗДГ сосудов.
Перечень дополнительных диагностических мероприятий:
Лабораторные исследования: см. амбулаторный уровень.
· посевы крови, мочи, мазки из зева (и/или экспресс-тест) на β- гемолитический стрептококк группы А (Streptococcus pyogenes);
· бактериологическое исследование крови, прокальцитониновый тест;
· иммунологическое исследование (АNA, ANCA, РФ, криоглобулины, аутоантитела к нейтрофилам);
· миокардиальный тропонин;
· суточная протеинурия.
Инструментальные исследования: см. амбулаторный уровень.
Дифференциальный диагноз
Диагноз
Анамнез (контакт)
Лабораторные данные
Сыпь папулёзная, обильная.
Этапность: лицо → туловище → конечности.
Пятна Коплика
Шелушение при кори на кистях и на стопах не наблюдается
генерализованной лимфоаденопатией и пятнистой розовой летучей сыпью в
отсутствие артрита.
Лабораторные и инструментальные данные
гепатомегалия или серозит.
Пятнистая розовая летучая сыпь.
Нет конъюнктивита, шелушения кистей и стоп, «малинового языка»
астения
артралгии
миалгия
Поражение слизистых оболочек
Сыпь
высыпаний: макулы – папулы – везикулы и буллы, уртикарные элементы или сливная
эритема с изъязвлениями и некрозом. По клиническим
данным, а также потому, что лихорадка при них длится менее 5 дней и/или реагирует
на введение антибиотика.
случаев сопровождается макуло-папулезной сыпью, увеличение шейных лимфоузлов
температура, которая длится 1-3 недели
Лихорадка
Лимфоаденопатия
Лихорадка
Конъюнктивит
Эффект от антибактериальной терапии
Лечение
Препараты (действующие вещества), применяющиеся при лечении
| Амиодарон (Amiodarone) |
| Ацетилсалициловая кислота (Acetylsalicylic acid) |
| Варфарин (Warfarin) |
| Гепарин натрия (Heparin sodium) |
| Дипиридамол (Dipyridamole) |
| Иммуноглобулин человеческий нормальный (Human normal immunoglobulin) |
| Инфликсимаб (Infliximab) |
| Карведилол (Carvedilol) |
| Метилпреднизолон (Methylprednisolone) |
| Стрептокиназа (Streptokinase) |
| Циклоспорин (Cyclosporine) |
Лечение (амбулатория)
ЛЕЧЕНИЕ НА АМБУЛАТОРНОМ УРОВНЕ
ВЕДЕНИЕ ДЕТЕЙ С СК [1,3]
· Ребенок, после перенесенного СК, должен наблюдаться детским кардиологом. В настоящее время нет четкого консенсуса о длительности диспансерного наблюдения этих детей, однако, большинство специалистов признают, что пациенты с аневризмами большого размера и после регрессии аневризмы среднего размера должны наблюдаться пожизненно.
· ЭХО-КГ каждые 6 мес. до стойкого исчезновения коронарных аневризм. Детям со сформированными стойкими аневризмами проводят пожизненно ЭХО-КГ и ЭКГ через каждые 6 мес., по показаниям проводят коронарографию и тест с физической нагрузкой.
· В связи с тем, что СК может быть одним из факторов риска развития атеросклероза, пациентам следует разъяснить необходимость ведения соответствующего образа жизни (диета с ограничением тугоплавких жиров и ≪быстрых≫ углеводов, контроль массы тела, отказ от курения и т.д.) 1.
Мониторинг состояния пациента[1,3]: (карта наблюдения за пациентом, индивидуальная карта наблюдения пациента, индивидуальный план действий).
Для выбора оптимальной тактики ведения реконвалесцентов СК необходима информация о состоянии сердца и КА в остром периоде СК и в динамике обнаруженных изменений. Задачи инструментальных методов исследования состоят в определении наличия:
· дилатации КА, размеров, локализации, формы аневризмы, динамики их размеров в процессе наблюдения;
· обструктивных изменений КА (тромбоза, стеноза, окклюзии), их степени, локализации;
· признаков ишемии миокарда в покое и при нагрузке.
Катамнестическое наблюдение реконвалесцентов синдрома Кавасаки основаны на рекомендациях Американской Ассоциации Сердца [4], Японской Ассоциации Кровообращения (Japanese Circulation Society) [27]:
| Уровень риска | Медикаментозное лечение | Неинвазивные исследования | Инвазивные исследования |
| I. Нет изменений коронарных артерий | Никакого после 8 недель | Кардиологическое обследование каждые 5 лет | Не рекомендуются |
| II. Транзиторное расширение коронарных артерий, исчезнувшее через 6—8 нед | Никакого после 8 недель | Кардиологическое обследование каждые 5 лет | Не рекомендуются |
| III. Одиночная мелкая или средняя аневризма коронарных артерий | Аспирин 3—5 мг/кг до исчезновения аневризмы | Ежегодно ЭКГ, ЭхоКГ 1 раз в 2 года, стресс-тест, МСКТ, МРТ | Коронарография, если по неинвазивным исследованиям есть признаки ишемии |
| IV. Одна гигантская аневризма или множественные аневризмы любого размера без обструкции | Длительно аспирин; при гигантских аневризмах — в сочетании с варфарином (МНО 2,0—2,5) или низкомо- лекулярным гепарином 2 раза в год | ЭКГ, ЭхоКГ, 1 раз в год стресс-тест, МСКТ, МРТ | Первая коронарография (или МСКТ, МРТ) через 6—12 мес или раньше по клиническим показаниям. Повторная, если по неинвазивным исследованиям есть признаки ишемии |
| V. Обструкция коронарных артерий | Длительно аспирин; при гигантских аневризмах — в сочетании с варфарином (МНО 2,0—2,5) или низкомо- лекулярным гепарином 2 раза в год | ЭКГ, ЭхоКГ, 1 раз в год стресс-тест, МСКТ, МРТ | Коронарография для определения тактики лечения |
Лечение (скорая помощь)
ДИАГНОСТИКА И ЛЕЧЕНИЕ НА ЭТАПЕ СКОРОЙ НЕОТЛОЖНОЙ ПОМОЩИ
Диагностические мероприятия:
· общий анализ крови с подсчетом лейкоцитов и тромбоцитов;
· общий анализ мочи (средняя порция);
· ЭКГ.
Медикаментозное лечение: нет.
Лечение (стационар)
ЛЕЧЕНИЕ НА СТАЦИОНАРНОМ УРОВНЕ
Немедикаментозное лечение
Диета:
· качественное, полноценное питание;
· исключение из употребления жирной, жареной, богатой животными белками пищи.
Режим:
· свободный, без ограничения физической активности (в случае отсутствия аневризмы КА);
· щадящий, с ограничением физической активности в случае наличия аневризм КА.
Медикаментозное лечение:
Основным методом лечения является сочетание иммуноглобулина для внутривенного введения (ИГВВ) и ацетилсалициловой кислоты.
· острая стадия: ацетилсалициловая кислота 80-100 мг/кг в сутки на 4 приема до 14-го дня болезни + иммуноглобулин нормальный человека для внутривенного введения 2 г/кг раз в месяц в течение 10-12 месяцев.
· стадия выздоровления (после 14 дней заболевания; безлихорадочный период): ацетилсалициловая кислота 3-5 мг/кг в сутки за один прием. Отмена через 6-8 недель от начала заболевания после подтверждения отсутствия изменений венечных артерий на эхокардиограмме.
· острый коронарный тромбоз: адекватная фибринолитическая терапия стрептокиназой в стационаре под наблюдением кардиолога.
· длительное лечение больных с аневризмами венечных артерий: ацетилсалициловая кислота 3-5 мг/кг в сутки за один прием. Больным с высоким риском дополнительно назначают дипиридамол.
Некоторые специалисты применяют варфарин или препарат гепарина в комбинации с антитромбоцитарной терапией у больных с выраженными изменениями венечных артерий или признаками коронарного тромбоза в прошлом.
Глюкокортикостероиды (ГКС) в дополнение к ВВИГ не нашли широкого применения (УД – 1B), хотя в отдельных работах указывается на некоторое снижение частоты развития аневризм при комбинированной терапии. Однако их используют у пациентов, не отвечающих на повторное (2-кратное) введение ВВИГ (УД – 2С). Наиболее часто вводят внутривенно метилпреднизолон в дозе 30 мг/кг в течение 40 мин 1 раз в день в течение 2-3 сут. Есть схема пульс-терапии метилпреднизолоном по 600 мг/м2 два раза в день в течение 3 дней или прием преднизолона в течение 6 недель в дозе 2 мг/кг/сут.
Пульс-терапия ГКС может быть столь же эффективной для предотвращения развития аневризм коронарных артерий, как и повторные инфузии иммуноглобулина, но намного дешевле [32,33].
Блокаторы фактора некроза опухоли-альфа (ФНО-альфа)1. Поскольку во время острой стадии СК происходит активация Т-клеток с продукцией ФНО-альфа, ответственной за появление классических симптомов системной воспалительной реакции, в стартовой терапии может быть использованы блокаторы ФНО-альфа, которые назначаются вместе или даже вместо ВВИГ как препараты первой линии. Имеются публикации нескольких случаев эффективного применения Инфликсимаба при резистентности к традиционной терапии ВВИГ 29.
При рефрактерности к ВВИГ описан эффект циклоспорина и ингибиторов кальциневрина 31.
*Назначение ГИБП возможно в случае доказанной (на заседании ВКК) неэффективности стандартной терапии и с письменного согласия законных представителей ребенка.
Перечень основных и дополнительных лекарственных средств
Вероятность резистентности к ВВИГ (16,6% пациентов) возможна у детей при наличии следующих факторов [35]:
· возраст младше 1 года;
· ранняя диагностика с началом терапии с 4 дня болезни или ранее;
· значительное повышение СРБ (≥8-10 мг/дл);
· повышенный уровень ≪печеночных≫ ферментов: АЛТ и аспартатаминотрансферазы (АСТ);
· уровень тромбоцитов в общем анализе крови ≤300,000/мм3;
· палочкоядерный сдвиг;
· снижение уровня натрия в сыворотке крови ≤133 ммоль/л и низкий уровень сывороточного альбумина.
Таблица сравнения препаратов [26,27]
Алгоритм действий при неотложных ситуациях [2,4]:
Лечение тромбоза: Ацетилсалициловая кислота + Гепарин
Таблица Лекарственных препаратов, используемые для профилактики тромбоза:
Показания к эндоваскулярному лечению [1, 38]:
· наличие клинических симптомов ишемии миокарда;
· наличие признаков ишемии миокарда при стресс-тестах;
· стеноз передней нисходящей артерии более 75% даже при отсутствии клинических и инструментальных признаков ишемии.
Хирургическое вмешательство
Показания: [1, 38]:
· выраженный стеноз ствола левой коронарной артерии;
· выраженный стеноз более одной из основных коронарных артерий;
· выраженный стеноз проксимального сегмента передней нисходящей артерии;
· риск окклюзии коллатералей;
Все выше перечисленное
· аорто-коронарное шунтирование;
· ангиопластика;
· стентирование.
Вакцинация [35]:
· убитыми вакцинами проводится по снятии острых проявлений СК;
· живые вирусные вакцины (против кори, эпидемического паротита, краснухи и ветряной оспы) можно вводить не ранее, чем через 6 мес. после введения иммуноглобулина (УД –2C);
· детей, длительно получающих ацетилсалициловую кислоту в возрасте ≥6 месяцев следует прививать инактивированной вакциной против гриппа в связи с опасностью развития синдрома Рея на фоне заболевания гриппом, кроме того, рекомендована вакцинация против ветряной оспы в связи с тем, что ≪дикие≫ типы Varicella zoster также чаще могут служить причиной развития синдрома Рея у этих пациентов;
· вакцинацию против гриппа и ветряной оспы следует проводить спустя 3-6 мес. после завершения курса ВВИГ.
Показания для консультации специалистов: см. амбулаторный уровень.
Показания для перевода в отделение интенсивной терапии и реанимации:
· острый коронарный тромбоз;
· инфаркт миокарда;
· острая сердечно-сосудистая недостаточность;
· аритмия тяжелой степени.
Индикаторы эффективности лечения: см. амбулаторный уровень.
Дальнейшее ведение: см. амбулаторный уровень и приложение
Ведение пациента, получающего ГК и/или иммунодепрессанты
· осмотр врачом-ревматологом — 1 раз в месяц;
· клинический анализ крови (концентрация гемоглобина, число эритроцитов, тромбоцитов, лейкоцитов, лейкоцитарная формула, СОЭ) — 1 раз в 2 недели;
· клинический анализ мочи — 1 раз в 2 недели;
· контроль биохимических показателей (общий белок, белковые фракции, мочевина, креатинин, билирубин, калий, натрий, ионизированный кальций, АЛТ, ACT, ГГТ, щелочной фосфатазы) — 1 раз в 2 недели;
· контроль иммунологических показателей (СРБ; по показаниям — IgA, IgM, IgG, АНФ) — 1 раз в 3 месяца;
· ЭКГ — 1 раз в 3 месяца;
· УЗИ брюшной полости, сердца, почек — 1 раз в 6 месяцев.
Плановая госпитализация в ревматологическое отделение — 2 раза в год для проведения полного обследования и коррекции терапии.
Внеплановая госпитализация — в случае обострения заболевания.
Медицинская реабилитация
Описание медицинской реабилитации
1. Цель реабилитации:
· замедление прогрессирования заболевания и улучшение качества жизни;
· в обеспечении ребенку качественного, полноценного питания, укрепляющего организм после тяжелого заболевания, при параллельном повышении иммунитета. Витаминотерапия, постоянное закаливание.
2. Показания для медицинской реабилитации: в соответствии с международными критериями согласно Стандарту организации оказания медицинской реабилитации населению Республики Казахстан, утвержденной приказом Министра здравоохранения Республики Казахстан от 27.12.2014 года №759.
(степень нарушения био-социальных функций и (или) степень тяжести заболевания)
(М30.3)
3. Противопоказания к медицинской реабилитации:
· острая сердечно-сосудистая недостаточность;
· острая стадия болезни;
· острый коронарный тромбоз;
· инфаркт миокарда;
· тяжелые нарушения ритма сердца.
4. Объемы медицинской реабилитации, предоставляемые в течение 10 рабочих дней:
4.1 Основные: при благоприятном течении болезни реабилитация основана на обеспечении ребенку качественного, полноценного питания, укрепляющего организм, при параллельном повышении иммунитета.
При осложнениях: обязательным этапом станет периодическое обследование кардиологом и соблюдение строгой диеты на протяжении всей жизни для предотвращения образования тромбов. Обязательным является исключение из употребления жирной, жареной, богатой животными белками пищи.
4.2 Дополнительные: целенаправленное повышение иммунитета ребенка путем витаминизации организма и постоянного закаливания – единственно возможный способ максимально уберечься от заболевания.
Паллиативная помощь
Описание паллиативной помощи
1. Показания для госпитализации в организацию по оказанию паллиативной помощи:
· при тяжелых нарушениях ритма и проводимости сердца лечение осуществляется в соответствии с рекомендациями протокола «Паллиативная помощь больным с хроническими прогрессирующими заболеваниями в инкурабельной стадии, сопровождающимися тяжелыми нарушениями ритма сердца», утвержден протоколом заседания Экспертной комиссии по вопросам развития здравоохранения МЗ РК №23 от «12» декабря 2013 года.
· при хронической сердечной недостаточности IIБ – IIIстепени лечение осуществляется в соответствии с рекомендациями протокола «Паллиативная помощь больным с хроническими прогрессирующими заболеваниями в инкурабельной стадии, сопровождающимися недостаточностью кровообращения IIБ – IIIстепени», утвержден протоколом заседания Экспертной комиссии по вопросам развития здравоохранения МЗ РК №23 от «12» декабря 2013 года.
2. Условия для госпитализации в организацию по оказанию паллиативной помощи:
· если медикаментозное лечение приносит временное улучшение до 3-6 месяцев.
3. Тактика оказания паллиативной помощи:
Тактика паллиативной помощи зависит от вида патологии и степени тяжести.
4. Немедикаментозное лечение:
· в остром периоде – постельный режим, по мере улучшения состояния – щадящий.
· диета с ограничением тугоплавких жиров и ≪быстрых≫ углеводов, потребление поваренной соли, контроль массы тела, ЧСС, АД, суточного диуреза.
5. Медикаментозное лечение:
− перечень основных лекарственных средств с указанием формы выпуска (имеющих 100% вероятность применения);
− перечень дополнительных лекарственных средств с указанием формы выпуска (менее 100% вероятности применения):
| МНН | Терапевтический диапазон | Курс лечения |
| Основные лекарственные препараты (100% вероятность применения) | ||
| Ацетилсалициловая кислота (УД – 2C). | После прекращения лихорадки (через 48-72 ч) дозу снижают до 3-5 мг/кг/сут. в один прием. | При наличии коронарных аневризм — длительно, до их исчезновения. Лучше в комбинацией со стрептокиназой |
| Гепарин (УД – 1А) | Подкожно в дозе 100-150 ЕД/кг/сут каждые 12 часов | От 1,5 до 4 недель под контролем АЧТВ (с удлинением в 1,5 раза по сравнению с исходным). |
| Дополнительные лекарственные препараты (менее 100% вероятность применения) | ||
| Варфарин (УД – 1А) | Начальная доза 0,2 мг/кг/сут с постепенным увеличением до 2,5–10 мг 1 раз в сутки в одно и тоже время. На 5-й день лечения определяется MHO. | Поддерживающая доза препарата должна держать МНО на уровне 2,0-3,0 с регулярным контролем МНО амбулаторно 1 раз в 10-14 дней. |
| Стрептокиназа (УД – 1А) | Внутривенно капельно 1000–10000 МЕ/кг массы тела в течение 20–30 мин. | С последующей длительной (но не более 5 дней) в/в инфузией по 1000 МЕ/кг/ч |
| Карведилол (УД – 1А) | 0,03 мг/кг/сут в 2 приема (максимальная доза 0,1-0,8 мг/кг/сут.); | Дозу карведилола увеличивают, прибавляя начальную, каждые 7 дней до достижения оптимальной суточной дозы |
| Амиодарон (УД – 1А) | 5-10 мг/кг/сут в 1—2 приема в сутки | До купирования аритмии |
Госпитализация
Показания для плановой госпитализации:
· обследование с целью определения протокола лечения в период ремиссии.
Показания для экстренной госпитализации:
· дебют болезни;
· рецидив болезни;
· инфаркт миокарда;
· необходимость коронарографии;
· необходимость хирургического вмешательства на коронарных артериях.
Информация
Источники и литература
Информация
Список разработчиков протокола с указанием квалификационных данных:
1) Ишуова Пахитканым Кабдукаевна – доктор медицинских наук, главный научный сотрудник, врач высшей категории отделения кардиоревматологии РГКП «Научный центр педиатрии и детской хирургии».
2) Майтбасова Райхан Садыкпековна – доктор медицинских наук, главный научный сотрудник, врач высшей категории, заведующая отделением кардиоревматологии РГКП «Научный центр педиатрии и детской хирургии».
3) Ержанова Гульмира Еркешбаевна. – врач кардиоревматолог отделения кардиоревматологии РГКП «Научный центр педиатрии и детской хирургии».
4) Сатбаева Эльмира Маратовна – кандидат медицинских наук, РГП на ПХВ «Казахский национальный медицинский университет им. С.Д. Асфендиярова», заведующая кафедрой фармакологии.
Указание на отсутствие конфликта интересов: отсутствует.
Список рецензентов:
1) Хабижанов Б.Х. – доктор медицинских наук, профессор кафедры интернатуры РГП на ПХВ «Казахский национальный медицинский университет имени С.Д. Асфендиярова».
Указание условий пересмотра протокола: пересмотр протокола через 3 года после его опубликования и с даты его вступления в действие или при наличии новых методов с уровнем доказательности.