Чем лечат псориаз мази таблетки уколы
Обзор эффективных мазей от псориаза: какая самая безопасная
Регулярная обработка мазью – один из обязательных методов лечения псориаза на руках, ногах, лице и других частях тела. Жирная текстура таких наружных средств позволяет активным компонентам долго сохраняться на коже, что делает их более эффективными, чем кремы и гели.
В список мазей от псориаза входят два основных вида средств:
Гормональные мази от псориаза
В качестве активных компонентов гормональных мазей выступают глюкокортикостероиды – гормоны, способные подавлять активность иммунной системы и уменьшать воспаление. Чаще всего в таких мазях присутствуют следующие компоненты:
Единственным плюсом гормональных мазей считают быстрое появление результатов. Минусов же гораздо больше, и к ним относятся:
Дерматологи не рекомендуют применение гормональных мазей при поражении более 20% кожного покрова. Также не стоит наносить их на участки чувствительной кожи: в области шеи, складок кожи, лица, места опрелостей. Без назначения врача такие препараты использовать нельзя, даже если они продаются без рецептов. Из-за бесконтрольного применения может нарушиться работа надпочечников, что поведет за собой серьезные проблемы и заболевания.
Негормональные мази от псориаза
В меру эффективными и одновременно недорогими мазями от псориаза считают негормональные средства. К их преимуществам в сравнении с гормональными можно отнести:
Но даже при всех плюсах назвать негормональные мази от псориаза действительно эффективными нельзя. В отличие от гормональных, они оказывают гораздо более слабое действие. Их эффект проявляется не так быстро, поэтому их назначают только при легких проявлениях псориаза. Еще их считают более безопасными для лечения псориаза у детей.
Негормональные мази устраняют шелушение, отечность, зуд, снимают воспаление и раздражение. Кроме того, несмотря на более безопасный состав, применение таких средств не исключает развитие аллергической реакции, если у человека есть непереносимость того или иного компонента.
В зависимости от оказываемого действие все негормональные мази делятся на несколько категорий:
В качестве вспомогательных негормональных средств при псориазе используют увлажняющие мази. Но они лишь помогают устранить ощущение сухости и стянутости кожи.
Особенности негормональных мазей
Салициловая мази от псориаза – одна из самых недорогих, но нужно учитывать, что ее действия при таком серьезном заболевании часто недостаточно. Они показывают хорошие отшелушивающий, смягчающий и антисептический эффекты, но, как и у других негормональных мазей, они проявляются не менее чем через 2 недели, а иногда и позже.
То же можно сказать про применение мази на основе солидола от псориаза. Кроме того, это очень специфические средства, которые имеют резкий запах. Он может оставаться на мебели и одежде, и его очень трудно отстирать.
Среди перечисленных мазей нет тех, относительно применения которых проводились бы клинические испытания. Это говорит, что их эффективность подтверждается лишь опытом некоторых пользователей. Клинические же испытания проводились только относительно таких препаратов:
Это говорит о том, что их применение действительно может принести пользу. Но у Пимекролимуса при бесконтрольном использовании есть риск присоединения инфекции, а Кальципотриол нельзя применять при поражении более 30% поверхности кожи, поскольку это может привести к гиперкальциемии.
Единственным максимально безопасным средством остается пиритион цинка. Таким образом, отвечая на вопрос, какая мазь лучше от псориаза, можно сказать, что Цинокап. Но это не отменяет того, что ее эффект все равно слабее, чем у гормональных средств.
Какую же мазь выбрать
Решать, какой мазью лечить псориаз, должен только профессиональный дерматолог. Его задача – выбрать самый безопасный и одновременно эффективный препарат. В клинике «ПсорМак» уже более 25 лет практикуют лечение мазью против псориаза, изготавливаемой по авторской рецептуре. В составе нет гормональных компонентов, что обеспечивает средству следующие преимущества:
Но наши специалисты понимают, что даже самая эффективная мазь для лечения псориаза должна подходить пациенту. Поэтому перед назначением мы обязательно проводим полную диагностику.
Кроме того, в лечении псориаза важен комплексный подход. В связи с этим наши дерматологи разрабатывают для пациента индивидуальную диету, а при необходимости дают направление на иглорефлексотерапию и психотерапию. Если вы хотите добиться длительного рецидива и перестать ежедневно бороться с неприятными симптомами, запишитесь на консультацию в «ПсорМак», и мы подберем для вас индивидуальную схему лечения.
Более двух тысяч лет человечество пытается разгадать все загадки этого тяжелого дерматоза, но до сих пор многое остается неизвестным. По статистике этим заболеванием страдает от 4 до 7 % населения, женщины и мужчины подвержены ему в равной степени. Первые признаки псориаза обычно появляются в период полового созревания и сопровождают человека всю последующую жизнь, то стихая и исчезая совсем, то усиливаясь.
Можно ли вылечить псориаз? Современная медицина многого достигла в лечении этого хронического дерматоза и способна обеспечить больному достойный уровень качества жизни.
Причины возникновения псориаза
Псориаз – это хронический кожный воспалительный процесс, который современная медицина относит к аутоиммунным (связанным с аллергией на собственные ткани). Существует множество причин псориаза и факторов, предрасполагающих к развитию этого дерматоза, в связи с чем выдвинут ряд теорий его происхождения.
Аутоиммунная
Это основная теория, так как точно установлено, что иммунная система активно реагирует на некоторые виды воздействия на кожу. Кожные покровы людей, страдающих псориазом, очень чувствительны к механическим, физическим, химическим воздействиям. На такие воздействия реагируют не только клетки эпителия, но и вся иммунная система.
Нарушается клеточный иммунитет: соотношение между отдельными подвидами лимфоцитов, отвечающими за формирование нормального иммунного ответа. Так, при псориазе увеличивается число Т-лимфоцитов хелперов – помощников, регулирующих иммунитет, одновременно уменьшается число Т-лимфоцитов супрессоров, подавляющих чрезмерно сильную иммунную реакцию. Лимфоциты и некоторые другие клетки продуцируют цитокины – активные вещества, стимулирующие иммунный ответ. Страдает и гуморальный иммунитет, развивается дисбаланс антител (иммуноглобулинов) в сыворотке крови, появляются антитела к тканям организма больного.
Воспаление начинается на фоне активизации Т-лимфоцитов, но почему они активизируются, не установлено. В процессе исследования находится также вопрос о том, как подавить аутоиммунную реакцию, не навредив пациенту.
Обменная
Дисбаланс в обмене веществ оказывает значительное влияние на кожные покровы и иммунитет. У больных псориазом отмечается ускорение обмена веществ, появление большого количества токсичных свободных радикалов и других токсинов, поддерживающих воспалительную реакцию. Нарушается обмен веществ:
Инфекционная
Генетическая
Предрасположенность к аутоиммунным реакциям передается по наследству. Если близкие человека страдают псориазом, то вероятность развития у него этой болезни многократно возрастает. Существуют гены предрасположенности к псориазу (локальные комплексы PSORS1 — PSORS9, особенно активен PSORS1, он содержит гены HLA-C, HLA-Cw6, CCHCR1 и CDSN, отвечающие за развитиеболезни). Гены оказывают воздействие на обмен веществ, иммунитет и развитие аутоиммунных процессов. Но наличие таких генов вовсе не гарантирует развитие болезни. Большое значение имеет воздействие провоцирующих факторов.
Нейрогенная
Затяжные стрессы, высокие нервно-психические нагрузки, нарушения со стороны вегетативной нервной системы (иннервирующей стенки кровеносных сосудов и внутренние органы) могут стать причиной развития псориаза, вызвав дисбаланс в эндокринной системе, нарушение обменных и иммунологических процессов.
Эндокринная
Эндокринные нарушения при псориазе встречаются часто и носят в основном роль провоцирующего фактора. Четкая связь между ними не доказана. Дерматологи отмечают, что у пациентов нередко выявляются нарушения функции щитовидной железы, надпочечников, гипофиза. Встречаются нарушения менструального цикла у женщин и половой функции у мужчин.
Симптомы псориаза
Основные симптомы псориаза – кожные высыпания. Но встречаются и другие признаки. Самые первые проявления появляются обычно в подростковом или в детском возрасте на фоне гормональных нарушений, вегето-сосудистой дистонии и затяжных стрессов.
Болезнь начинается с ощущения постоянной усталости, нарушения настроения. Характерны мелкие, возвышающиеся над поверхностью розоватые образования (папулы), припорошенные сверху белесоватым шелушением. Они окружены более ярким возвышающимся ободком.
Элементы сыпи разрастаются и соединяются в крупные бляшки причудливых форм. Основание папулы – воспалительный инфильтрат. По характеру сыпи псориаз делят на:
Характерные особенности сыпи:
Стадии псориаза
Выделяют три стадии болезни:
Изредка на коже одновременно присутствуют папулы на всех трех стадиях развития. Выделяют также летнюю и зимнюю формы с преобладания обострений летом или зимой.
Заразен ли псориаз
Многочисленные исследования подтвердили, что это не заразное заболевание. Если инфекционные возбудители и принимают участие в его развитии, то только путем общего воздействия на обмен веществ, иммунитет и генетический аппарат.
Пациенты часто спрашивают:
Виды псориаза
Характер высыпаний, их расположение, поражение других органов и систем при этом хроническом дерматозе могут быть разными. По данным признакам выделяют несколько видов болезни.
Простой (вульгарный, бляшечный)
Самый распространенный. Симптомами его являются папулы характерного ярко-розового цвета, покрытые белыми чешуйками. По течению бляшечный псориаз делят на следующие формы:
Протекает вульгарный псориаз в виде рецидивов, сменяющихся ремиссиями, но бывает также непрерывное течение.
Локтевой псориаз
Это одно из проявлений легкой формы бляшечного воспаления. Отличительной особенностью псориаза на локтях является постоянное присутствие одной или нескольких «дежурных» бляшек на разгибательной стороне локтевых суставов. Если эти элементы травмируются, начинается обострение.
Каплевидный псориаз
В развитии каплевидного псориаза большое значение имеет бактериальная (чаще всего стрептококковая) и вирусная инфекция. Встречается в детском возрасте. Воспаление начинается после перенесенной инфекции. Стрептококки выделяют токсины (антигены – вещества, чужеродные по отношению к организму человека), связывающиеся с белками тканей. К ним вырабатываются антитела и развивается аутоиммунное воспаление.
Начало острое. На коже конечностей (реже тела и лица) возникают мелкие красные папулки-слезки с шелушащейся поверхностью. При травмах в области высыпаний образуются небольшие эрозии и язвочки, увеличивается риск инфицирования.
Псориаз быстро принимает подострое и хроническое течение. Рецидивы сменяются ремиссиями, возможно самостоятельное выздоровление или переход во взрослую форму заболевания.
Ладонно-подошвенный псориаз
Развивается у тех, кто занимается физическим трудом, сопровождается сильным зудом и почти всегда дает осложнение на ногти. Выделяют подвиды:
Отдельным подвидом является пустулезный псориаз на ладонях и подошвах Барбера. Участки под большими пальцами конечностей покрываются пузырьками и пустулами (с гнойным содержимым), появляется сильнейший зуд. Гнойники сливаются, потом присыхают, образуя корочки. В других местах на теле развиваются характерные псориатические элементы. Заболевание часто переходит на ногти.
Псориаз на ногах поддерживается и обостряется за счет варикозного расширения вен, в таком случае высыпания будут в основном в области голеней.
Псориаз ногтей
Поражение ногтей может быть, как самостоятельным, так и осложнением. Характерные симптомы:
Иногда поражается околоногтевой валик с переходом воспаления на другие ткани (псориатическая паронихия).
Псориаз волосистой части головы
Здесь болезнь протекает самостоятельно или как часть общего патологического процесса. Характерно мокнутие, образование корочек на части или на всей поверхности головы. Рост волос при этом не страдает: псориаз на голове не нарушает функцию корней волос. Но мокнутие создает угрозу присоединения инфекции с последующим поражением волосяных луковиц.
Протекает волнообразно, то затихая с исчезновением корок, то вновь обостряясь и сопровождается сильнейшим зудом, часто доводящим больных до невроза.
Себорейный псориаз
Себорея – это состояние, вызванное нарушением работы кожных желез, вырабатывающих сало. Вырабатывается вязкое сало, раздражающее кожу и способствующее развитию воспаления – дерматита.
Себорейный псориаз быстро распространяется на всю голову, покрывая ее в виде шапочки и сопровождаясь сильнейшим зудом. На заушных участках иногда развивается мокнутие и присоединяется инфекция. Покрытая перхотью и сплошными корочками голова иногда имеет вид псориатической короны.
Псориаз на лице
Обычно псориаз на лице локализуется в области носогубного треугольника, век, над бровями, на заушных участках. Слившиеся элементы сыпи образуют большие зоны покраснения и отека. Если имеется нарушение функционирования сальных желез, процесс часто сопровождается мокнутием, образованием корочек, увеличением риска присоединения инфекции.
Псориаз на половых органах
Это не изолированный процесс. Одновременно с поражением половых органов имеются характерные псориатические высыпания по всему телу, поэтому выявить заболевание бывает не сложно.
Псориаз на половом члене у мужчин и больших половых губах у женщин, а также на прилегающих к ним кожных участках, проявляется в виде овальных, слегка возвышающихся над кожей розовых шелушащихся папул. Зуда практически не бывает. Иногда процесс распространяется на слизистые оболочки и имеет вид вульвовагинита у женщин и баланопостита у мужчин.
Атипичные псориатические высыпания могут наблюдаться у полных людей в складках, расположенных рядом с половыми органами (паховых, межъягодичных). Здесь формируются участки интенсивного красного цвета с зеркальной поверхностью без признаков шелушения из-за постоянного мокнутия.
Чем опасен псориаз и нужно ли его лечить
Опасность в том, что псориаз может принять распространенную тяжелую форму, высыпания займут более 10% покровов. Такая стадия заболевания протекает тяжело, рецидивирует, элементы сыпи травмируются и мокнут, часто присоединяется инфекция. Только вовремя назначенное лечение псориаза может приостановить процесс его распространения.
Иногда заболевание осложняется воспалением в суставах с формированием псориатического полиартрита, на фоне которого может значительно нарушаться функция суставов.
На фоне системного аутоиммунного процесса, оказывающего значительное влияние на состояние больного часто развиваются другие аутоиммунные заболевания (ревматоидный артрит, некоторые типы артрозов, болезнь Крона и др.), а также тяжелая сердечно-сосудистая патология, болезни органов пищеварения, неврологические реакции.
Существует также такое осложнение, как псориатическая эритродермия, развивающаяся при неправильном или недостаточном лечении псориаза, а также при воздействии на воспаленную кожу различных раздражающих факторов. Кожные покровы приобретают ярко-розовую окраску с четким отграничением пораженных участков от здоровых, мелким и крупным пластинчатым шелушением. Такому больному требуется экстренная медицинская помощь.
Лечится ли псориаз?
Да, и вполне успешно, но полного выздоровления гарантировать невозможно.
Методы лечения
Аутоиммунное воспаление требует индивидуально подобранной комплексной терапии, изменения образа жизни, питания, исключения всех вредных привычек. Современной медициной предложены три основных принципа успешного лечения псориаза:
Питание при псориазе
Специальной диеты при псориазе нет, но питание имеет большое значение. Поэтому при назначении комплексного лечения обязательно даются рекомендации по питанию:
Диета Пегано при псориазе
Эта диета была разработана американским врачом Джоном Пегано, но не нашла официального признания в медицине. Принцип построения диеты Пегано при псориазе связан с ощелачиванием организма путем подбора правильного рациона. По этому принципу все продукты делятся на:
Больным рекомендуется пить минеральную воду без газа, питьевую воду до 1,5 л в сутки плюс другие выпиваемые жидкости (компоты, соки и др.)
Медикаментозная терапия
Лечение легкой формы псориаза проводится при помощи наружных лекарственных препаратов. Тяжелые и быстро прогрессирующие формы заболевания лечат преимущественно в условиях стационара с назначением лекарств общего (системного) действия.
Наружное лечение псориаза
Лекарство подбирает дерматолог. При вульгарном псориазе с сухими стягивающими бляшками подойдут мази, если развивается мокнутие (при себорейном), то используют кремы и лекарственные растворы. Для того, чтобы избежать резистентности (устойчивости) организма к определенному препарату, его со временем меняют.
В острой (прогрессирующей) стадии проводится следующая наружная терапия:
Наружное лечение псориаза в стационарной стадии:
Наружное лечение псориаза в разрешающей стадии:
Для лечения ногтевого псориаза применяют специальные лаки (Бельведер), которые подавляют развитие патологического процесса. Околоногтевые фаланги рекомендуется обрабатывать увлажняющими гелями.
Системное лечение псориаза
Народные средства при псориазе
В составе комплексной терапии могут быть использования следующие методы:
Домашнее лечение псориаза
При лечении псориаза в домашних условиях важно соблюдать рекомендации по питанию, вести здоровый образ жизни, исключить вредные привычки и четко выполнять все назначения дерматолога.
Как вылечить псориаз в домашних условиях? Некоторые пациенты стараются очиститься от токсинов и шлаков всевозможными нетрадиционными способами (клизмами и др.). Это может дать прямо противоположный результат: нарушится работа пищеварительного тракта и начнется обострение. Современная медицина признает очищение организма в виде правильного питания и избавления от вредных привычек.
Важно выполнять все назначения врача и обращать внимание на то, как действует назначенная терапия. Если она недостаточно эффективно, врач заменит лечение, добиваясь максимального лечебного эффекта.
Фототерапия
Лечение псориаза светом применяется давно и успешно. С этой целью используют ультрафиолетовое (УФ) излучение двух видов:
Хирургический метод
Хирургический метод лечения псориаза разработан доктором Мартыновым. Он заключается в укреплении баугиниевой заслонки – привратника, расположенного на границе тонкого и толстого кишечника.
В норме привратник пропускает пищу только в одном направлении: из тонкого кишечника в толстый. Но иногда заслонка не срабатывает и содержимое толстого кишечника забрасывается в тонкий. А так как в толстом кишечнике скапливается множество микроорганизмов, продуктов распада пищи, токсичных газов и т.д., организм страдает от интоксикации. Токсические вещества провоцируют развитие кожных нарушений.
После хирургического лечения псориаза у многих пациентов наступает стойкая ремиссия. Однако, следует понимать, что как и при любой полостной операции, есть риск развития тяжелых осложнений: инфицирования, кровотечения, осложнений от общей анестезии и т.д. Поэтому перед тем, как решиться на оперативное вмешательство, стоит обсудить с дерматологом, насколько этот метод лечения подойдет именно вам.
Помогут ли гормоны при псориазе?
Кортикостероидные гормоны широко используются в лечении псориаза. Они прекрасно устраняют отек, зуд, подавляют разрастание тканей. Но к гормонам быстро развивается привыкание и они дают серьезные побочные эффекты. Поэтому дерматологи применяют их с большой осторожностью, курсами и в сочетании с другими лекарствами, усиливающими их действие.
Одним из самых эффективных сочетаний является комбинация синтетического аналога витамина D3 кальципотриола и кортикостероида бетаметазона в препарате Дайвобет. Два активных действующих вещества взаимно усиливают действие друг друга и уменьшают побочные эффекты за счет уменьшения дозировок. Устойчивость организма к этому препарату практически не развивается при назначении его короткими повторяющимися курсами в течение года. Эта методика хорошо сочетается с системной терапией.
Часто встает вопрос о том, чем лечить псориаз на голове. Мазь Дайвобет прекрасно подойдет и для этих целей. Она способна поддерживать длительную ремиссию и предупреждать начало рецидивов. Дайвобет оценивается пациентами как стабилизирующий, поддерживающий ремиссию и предотвращающий наступление обострений препарат.
Методы восточной медицины при псориазе
Восточная медицина рассматривает аутоиммунное воспаление как нарушение нейроэндокринного баланса и иммунитета. Врачи нашей клиники воздействуют на определенные точки на теле (акупунктурные точки – АТ) больного для восстановления нарушенного баланса.
За долгие годы практики мы разработали уникальные методики лечения псориаза, сочитающие в себе проверенные техники востока и иновационные методы западной медицины:
Псориаз и современные методы его лечения
Псориаз (чешуйчатый лишай) — хроническое, весьма распространенное заболевание кожи, известное с давних времен. Распространенность его в различных странах колеблется от 0,1 до 3%. Однако эти цифры отражают лишь удельный
Псориаз (чешуйчатый лишай) — хроническое, весьма распространенное заболевание кожи, известное с давних времен. Распространенность его в различных странах колеблется от 0,1 до 3%. Однако эти цифры отражают лишь удельный вес псориаза у больных с другими дерматозами или частоту его встречаемости у пациентов с внутренними болезнями. Поскольку болезнь часто носит локализованный и неактивный характер, больные обычно не обращаются за помощью в медицинские учреждения, а следовательно, нигде не регистрируются.
Причина болезни остается неясной. Несмотря на огромное количество предлагаемых гипотез, ни одна не является общепризнанной. Четко установлена лишь роль генетических факторов — семейный показатель больных в несколько раз превышает популяционный. Есть указания на связь псориаза с антигенами HLA-cистемы — В13, В15, В16, В17, В27, В39, Dw11, DRW6, DR7, A1. Имеются данные о возможной патогенетической значимости генетических маркеров Lewis, MN, Ss, Duffy, Hp.
Основным патогенетическим звеном, вызывающим появление кожных высыпаний, являются повышенная митотическая активность и ускоренная пролиферация клеток эпидермиса, приводящая к тому, что клетки нижних слоев «выталкивают» вышележащие клетки, не дав им ороговеть. Этот процесс носит название паракератоза и сопровождается обильным шелушением. Большое значение в развитии псориатических поражений в коже играют местные иммунопатологические процессы, связанные с взаимодействием различных цитокинов — фактора некроза опухоли, интерферонов, интерлейкинов, а также лимфоцитов различных субпопуляций.
Пусковым моментом возникновения болезни часто является сильный стресс — этот фактор присутствует в анамнезе большинства больных. К другим триггерным факторам можно отнести травмы кожи, применение медикаментов, злоупотребление алкоголем, инфекции.
Многочисленные нарушения в эпидермисе, дерме и во всех системах организма тесно связаны и не могут по отдельности объяснить механизм развития болезни.
Общепринятой классификации псориаза нет. Традиционно наряду с обычным (вульгарным) псориазом выделяют эритродермическую, артропатическую, пустулезную, экссудативную, каплевидную, ладонно-подошвенную формы.
Обычный псориаз клинически проявляется образованием плоских папул, четко отграниченных от здоровой кожи. Папулы розовато-красного цвета, покрыты рыхлыми серебристо-белыми чешуйками. С диагностической точки зрения интересна группа признаков, возникающих при поскабливании папул и называемых псориатической триадой. Сначала появляется феномен «стеаринового пятна», характеризующийся усилением шелушения при поскабливании, что придает поверхности папул сходство с каплей стеарина. После удаления чешуек наблюдается феномен «терминальной пленки», проявляющийся в виде влажной блестящей поверхности элементов. Вслед за этим при дальнейшем поскабливании отмечается феномен «кровяной росы» — в виде точечных, несливающихся капелек крови.
Высыпания могут располагаться на любом участке кожного покрова, но преимущественно локализуются на коже коленных и локтевых суставов и волосистой части головы, с поражения которой очень часто заболевание начинается. Для псориатических папул характерна склонность к периферическому росту и слиянию в бляшки различных размеров и очертаний. Бляшки могут быть изолированными, небольшими или крупными, занимающими обширные участки кожных покровов.
При экссудативном псориазе меняется характер шелушения — чешуйки становятся желтовато-сероватыми, склеиваются с образованием корочек, плотно прилегающих к коже. Сами высыпания более яркие и отечные, чем при обычном псориазе.
Псориаз ладоней и подошв может наблюдаться в виде изолированного поражения или сочетаться с поражениями других локализаций. Проявляется он в виде типичных папуло-бляшечных элементов, а также гиперкератотических, мозолеподобных очагов с болезненными трещинами или пустулезных высыпаний.
Практически всегда при псориазе поражаются ногтевые пластинки. Наиболее патогномоничным считается появление на ногтевых пластинках точечных вдавлений, придающих ногтевой пластинке сходство с наперстком. Также могут отмечаться разрыхление ногтей, ломкость краев, изменение окраски, поперечные и продольные борозды, деформации, утолщение, подногтевой гиперкератоз.
Псориатическая эритродермия является одной из наиболее тяжелых форм псориаза. Она может развиваться за счет постепенного прогрессирования псориатического процесса и слияния бляшек, но чаще возникает под влиянием нерационального лечения. При эритродермии вся кожа приобретает ярко-красный цвет, становится отечной, инфильтрированной, отмечается обильное шелушение. Больных беспокоит сильный зуд, ухудшается общее состояние.
Рентгенологически различные изменения костно-суставного аппарата наблюдаются у большинства больных без клинических признаков поражения суставов. К таким изменениям относят околосуставной остеопороз, сужение суставных щелей, остеофиты, кистозные просветления костной ткани. Диапазон клинических проявлений может варьировать от незначительных артралгий до развития инвалидизирующего анкилозирующего артроза. Клинически обнаруживаются припухлость суставов, покраснение кожи в зоне пораженных суставов, болезненность, ограничение подвижности, деформации суставов, анкилозы, мутиляции.
Пустулезный псориаз проявляется в виде генерализованных или ограниченных высыпаний, локализованных преимущественно на коже ладоней и подошв. Хотя ведущим симптомом этой формы псориаза считается возникновение на коже пустул, считающихся в дерматологии проявлением гнойничковой инфекции, содержимое этих пузырьков обычно стерильно.
Каплевидный псориаз чаще развивается у детей и сопровождается внезапным высыпанием рассеянных по всему кожному покрову мелких папулезных элементов.
Псориаз наблюдается примерно с одинаковой частотой у мужчин и женщин. У большинства пациентов заболевание начинает развиваться до 30 лет. У многих больных отмечается связь обострений с временем года: чаще заболевание обостряется в холодный период (зимняя форма), гораздо реже — летом (летняя форма). В дальнейшем эта зависимость может меняться.
В течении псориаза различают 3 стадии: прогрессирующую, стационарную и регрессирующую. Для прогрессирующей стадии характерны рост по периферии и появление новых высыпаний, особенно на местах прежних высыпаний (изоморфная реакция Кебнера). В регрессирующей стадии наблюдается уменьшение либо исчезновение инфильтрации по окружности или в центре бляшек.
Вульгарный псориаз дифференцируют от парапсориаза, вторичного сифилиса, красного плоского лишая, дискоидной красной волчанки, себорейной экземы. Сложности возникают при дифференциальной диагностике ладонно-подошвенного и артропатического псориаза.
При вульгарном псориазе прогноз для жизни благоприятный. При эритродермии, артропатическом и генерализованном пустулезном псориазе возможны инвалидизация и даже летальный исход из-за истощения и развития тяжелых инфекций.
Неопределенным прогноз остается в отношении продолжительности заболевания, длительности ремиссии и обострений. Высыпания могут существовать длительно, многие годы, но чаще обострения чередуются с периодами улучшения и клинического выздоровления. У значительной части больных, в особенности не подвергавшихся интенсивному системному лечению, возможны многолетние, самопроизвольные периоды клинического выздоровления.
Нерациональное лечение, самолечение, обращение к «целителям» ухудшают течение болезни, приводят к обострению и распространению кожных высыпаний. Именно поэтому основная цель данной статьи — дать краткую характеристику современным методам лечения этой болезни.
Сегодня существует огромное количество методов лечения псориаза, в терапии этого заболевания используются тысячи различных препаратов. Ноэто лишь означает, что ни один из методов не дает гарантированного эффекта и не позволяет вылечить болезнь окончательно. Более того, вопрос об излечении и не ставится — современная терапия в состоянии лишь свести к минимуму кожные проявления, не затрагивая многих неизвестных на сегодня патогенетических факторов.
Лечение псориаза проводится с учетом формы, стадии, степени распространенности высыпаний, общего состояния организма. Как правило, лечение комплексное, предусматривающее сочетание наружных и системных препаратов.
Большое значение при лечении имеют мотивация пациента, семейные обстоятельства, социальное положение, образ жизни, злоупотребление алкоголем.
Способы лечения можно разделить на следующие направления: наружная терапия, системная терапия, физиотерапия, климатотерапия, нетрадиционные и народные методы.
Наружная терапия
Терапия препаратами наружного действия имеет при псориазе важнейшее значение. В легких случаях лечение начинают с местных мероприятий и ими ограничиваются. Как правило, препараты для местного применения реже оказывают какие-либо побочные действия, но по эффективности уступают системной терапии.
В прогрессирующей стадии наружное лечение проводят с большой осторожностью, чтобы не вызвать ухудшения состояния кожи. Чем интенсивнее воспаление, тем меньшей должна быть концентрация мазей. Обычно на этой стадии при лечении псориаза ограничиваются кремом «Унна», 0,5–2% салициловой мазью, травяными ваннами.
На стационарной и регрессирующей стадии показаны более активные препараты — 5–10% нафталановая мазь, 2–10% мазь АСД, 2–5% салициловая мазь, 2–5% серно-дегтярная мазь, а также многие другие способы терапии.
В современных условиях при выборе способа терапии или конкретного препарата врач должен руководствоваться официальными протоколами и формулярами, разработанными руководящими органами здравоохранения. В Федеральном руководстве по использованию лекарственных средств (выпуск IV) для местного лечения больных псориазом предлагаются стероидные лекарственные средства, салициловая мазь, препараты дегтя и кальципотриол.
Исходя из «Методических материалов по диагностике и лечению наиболее распространенных инфекций, передаваемых половым путем, и заболеваний кожи», разработанных ЦНИКВИ в 2001 г., в качестве наружной терапии используют 1–2% салициловую мазь, мази с содержанием дегтя 5–10%, нафталана 5–10%, витамина Д3, а также кортикостероидные мази (бетаметазон с салициловой кислотой, мометазон) и аэрозоль цинка пиритионата. В «Протоколах ведения больных», разработанных учеными ЦНИКВИ в 2003 г., рекомендуются те же препараты.
Остановимся в основном на указанных в руководствах препаратах.
Гидратитрующие средства. Смягчают шелушащуюся поверхность псориатических элементов, уменьшают стягивание кожи, улучшают эластичность. Используют кремы на основе ланолина с витаминами, крем «Унна». По данным литературы, даже после такого легкого воздействия клинические эффекты (снижение зуда, эритемы и шелушения) достигаются у трети больных.
Препараты салициловой кислоты. Обычно используют мази с концентрацией от 0,5 до 5% салициловой кислоты. Она обладает антисептическим, противовоспалительным, кератопластическим и кератолитическим действием, может применяться в комбинации с дегтем и кортикостероидами. Салициловая мазь размягчает шелушащиеся слои псориатических элементов, а также усиливает действие местных стероидов путем усиления их всасывания, поэтому часто используется в комбинации с ними. Сама салициловая кислота легко проникает в кожу и затем в кровь. Поэтому ее не применяют на обширных поверхностях и в концентрации больше 2%, а у детей даже 2-процентную мазь накладывают только на ограниченных участках кожи. Непереносимость встречается редко, однако салициловая кислота может вызывать в качестве побочного эффекта усиление воспаления кожи.
Дегтярные препараты. Применяются издавна в виде 5–15% мазей и паст, часто в сочетании с другими местными препаратами. В России используются мази с древесным дегтем (обычно березовым), в некоторых зарубежных странах — с каменноугольным. Последний более активен, но, как считают наши ученые, обладает канцерогенными свойствами, хотя многочисленные публикации и зарубежный опыт не подтверждают этого. Деготь превосходит салициловую кислоту по активности, обладает противовоспалительными, кератопластическими и антиэксфолиативными свойствами. Его применение при псориазе обусловлено, кроме того, влиянием на клеточную пролиферацию. Применение дегтярных препаратов ограничено из-за неприятного запаха, их нельзя накладывать на лицо. Комбинации дегтя с цинком или салициловой кислотой не обладают значительными преимуществами перед монокомпонентными препаратами дегтя. Способность дегтя повышать фоточувствительность используется для комбинированной терапии в сочетании с ультрафиолетовым облучением. Не следует применять препараты дегтя длительно и в повышенной концентрации, так как это может привести к всасыванию и системному действию (поражение почек, общая интоксикация, паралич). При назначении препаратов дегтя следует учитывать его фотосенсибилизирующее действие и риск ухудшения функции почек у лиц с нефрологическими болезнями.
Для мытья головы используют шампуни с дегтем (фридерм-тар, Т/гель).
Нефть нафталанская. Смесь углеводородов и смол, содержит серу, фенол, магний и много других веществ. Препараты нафталанской нефти обладают противовоспалительными, рассасывающими, противозудными, антисептическими, отшелушивающими и репарационными свойствами. Для лечения псориаза применяются 10–30% нафталановые мази и пасты. Часто нафталанская нефть используется в комбинации с серой, ихтиолом, борной кислотой, цинковой пастой.
Местная терапия ретиноидами. Первый эффективный местно применяемый ретиноид, разрешенный к употреблению как средство для лечения псориаза, — тазаротен. В России этот препарат пока не зарегистрирован. Он представляет собой желе на водной основе и выпускается в концентрации 0,05 и 0,1%. По эффективности он сравним с сильнодействующими ГКС. Из побочных эффектов отмечаются зуд и раздражение кожи. Одним из преимуществ этого препарата является более продолжительная по сравнению с ГКС ремиссия. Так, по данным J. Koo, через 3 мес после лечения рецидив наблюдали только у 185 больных (после флуоцинонида — у 55%). В работе A. Marchetti показаны фармакоэкономические преимущества тазаротена в виде 0,1% геля в сравнении с мазью флуоцинонида (местный ГКС) и кальципотриена (разновидность витамина Д3 для местного использования).
Гидрантроны. В первой половине XX в. применялись мази со смесью естественных дериватов антрацена — хризаробином, который получали из стволов бразильского дерева Vonacopua araroba семейства бобовых.
В настоящее время в Европе и США используются синтетические гидроксиантроны — дитранол, антралин, цигнолин, антраробин.
Дитранол — аналог естественного хризаробина, оказывает цитотоксическое и цитостатическое действие, приводит к снижению активности окислительных и гликолитических процессов в эпидермисе. В результате уменьшаются количество митозов в эпидермисе, а также гиперкератоз и паракератоз. К сожалению, дитранол обладает выраженным местно-раздражающим действием, и при попадании на здоровую кожу могут возникать ожоги. С другой стороны, дитранол очень эффективен и не вызывает системных побочных эффектов. Несколько лет назад в Европе появились препараты, которые высвобождают дитранол только при температуре кожи человека (миканол). В результате ослабляется окрашивание кожи. Сегодня дитранол применяют в достаточно высоких концентрациях (>1%), нанося его на 5–30 минут. Этот способ не уступает по эффективности применению препарата в низких концентрациях на ночь. По данным литературы, средняя ремиссия при лечении дитранолом составляет 4 – 6 мес.
Российские специалисты редко используют препараты этой группы, в России они не производятся и за рубежом не закупаются. Ранее предлагались несколько препаратов этой группы — цигнодерм, дитрастик, псоракс. Они выпускаются в виде стержня, наподобие губной помады. Добавление парафина позволяет наносить препараты точно на область поражения, что особенно удобно при лечении ограниченных, застарелых очагов.
К препаратам этой группы можно отнести антралин, который применяется в европейских и американских лечебных центрах. Препарат тормозит синтез ДНК ядра и митохондрий, угнетает метаболизм в тканях, что приводит к снижению пролиферации. При использовании сильно окрашивает контактируемые поверхности, может вызывать раздражения и ожоги.
Производные иприта.
К ним относятся псориазин и антипсориатикум. В их состав входят вещества кожно-нарывного действия — иприт и трихлорэтиламин. Лечение этими препаратами проводят с большой осторожностью, применяя сначала мази с небольшой концентрацией на небольшие очаги поражения 1 раз в день. Затем при хорошей переносимости концентрацию, площадь и кратность при использовании увеличивают. Лечение осуществляют под тщательным врачебным контролем, проводя еженедельные тесты крови и мочи. Сейчас данные препараты практически не применяются, однако они весьма эффективны в стационарной стадии болезни.
Цинка пиритионат. Активное вещество, выпускаемое в виде аэрозолей, кремов и шампуней под торговым названием «Скин-кап». Обладает противомикробным, противогрибковым, а также антипролиферативным действием — подавляет патологический рост клеток эпидермиса, находящихся в состоянии гиперпролиферации. Последнее свойство определяет эффективность препарата при псориазе. Препарат снимает воспаление, уменьшает инфильтрацию и шелушение псориатических элементов. Лечение проводят в среднем в течение месяца. Для терапии больных с поражениями волосистой части головы используют аэрозоль и шампунь, при поражениях кожи — аэрозоль и крем. Препарат наносят 2 раза в сутки, шампунь применяют 3 раза в неделю. В России начиная с 1995 г. проводилось изучение клинической эффективности и переносимости всех лекарственных форм цинка пиритионата. По заключению ведущих дерматологических центров — ЦНИКВИ, РГМУ, ММА, ВМА — эффективность препарата при лечении больных псориазом достигает 85–90%. Исходя из данных, опубликованных в периодической печати ведущими специалистами этих и других центров, клинического излечения удается добиться к концу 3–4 нед лечения. Эффект развивается постепенно, но очень важно, что результаты лечения очевидны уже к концу первой недели с момента начала применения препарата — резко снижается зуд, устраняется шелушение, бледнеет эритема. Такое быстрое достижение клинического эффекта приводит, соответственно, к быстрому улучшению качества жизни пациентов. Препарат хорошо переносится. Разрешен для применения с 3- летнего возраста.
Мази с витамином Д3. С 1987 г. при местном лечении используется синтетический препарат витамина Д3 — кальципотриол. Многочисленными экспериментальными исследованиями показано, что кальципотриол вызывает торможение пролиферации кератиноцитов, ускоряет их морфологическую дифференциацию, воздействует на факторы иммунной системы кожи, регулирующие пролиферацию клеток, обладает противовоспалительными свойствами. На российском рынке представлены 3 препарата данной группы от различных производителей. Препараты наносят на пораженные участки кожи 1-2 раза в сутки. Эффективность мазей с Д3 примерно соответствует эффекту кортикостероидных мазей I, II классов, а по данным J. Koo — даже III класса. При применении этих мазей выраженный клинический эффект наступает у большинства больных (до 95%). Однако для достижения хорошего эффекта может понадобиться достаточно много времени (от 1 мес до 1 г.), а площадь поражения не должна превышать 40%. И. В. Хамаганова сообщает о положительном опыте применения кальципотриола у детей. Препарат наносили 2 раза в день, выраженный эффект наблюдался к концу четвертой недели лечения. Побочных эффектов не выявлено. О таких же результатах лечения при использовании кальципотриола у взрослых сообщает В. А. Самсонов.
Иногда при использовании кальципотриола могут наблюдаться раздражение кожи, дерматит, фотосенсибилизация, обострение псориатического процесса, гиперкальциемия. Однако кальципотриол не вызывает побочных эффектов, характерных для стероидов, и иногда дает более стойкий эффект, чем мази с ГКС. Хотя, по данным того же J. Koo, рецидивы возникают у более 50% больных, при этом средняя продолжительность ремиссии не превышает 1,5 мес.
Более выраженных эффектов достигают при сочетанном применении кальципотриола с любыми формами фототерапии, а также с системной терапией.
Кортикостероидные препараты. Применяются в медицинской практике в качестве наружных средств с 1952 г., когда Sulzberger впервые показал эффективность наружного применения стероидов. На сегодняшний день на российском фармацевтическом рынке зарегистрированы около 50 глюкокортикостероидных средств для наружного применения. Это, несомненно, затрудняет выбор врача, который должен иметь информацию обо всех препаратах. Специальное анкетирование, проведенное Н. Г. Кочергиным среди дерматологов, показало, что при выборе средств для наружной терапии врачи исходят из следующих данных: активности кожного процесса, локализации высыпаний, возраста больного, эффективности рекламы и стоимости препарата в аптеке. К наиболее часто назначаемым при псориазе ГКС, по данным того же опроса, относятся комбинированные препараты (флуметазона пивалат с салициловой кислотой), мометазона фуроат или бетаметазона дипропионат.
Терапевтический эффект наружных ГКС обусловлен целым рядом потенциально благоприятных эффектов:
Изменение структуры ГКС отражалось на их свойствах, активности. Так появилась достаточно обширная группа препаратов, различающихся по своему химическому строению и активности. Гидрокортизона ацетат сегодня при псориазе практически не применяется, его используют в клинических исследованиях для сравнения со вновь получаемыми препаратами. Например, считается, что если активность гидрокортизона принять за единицу, то активность триамцинолона ацетонида составит 21 единицу, а бетаметазона — 24 единицы. Из препаратов второго класса при псориазе чаще используется флуметазона пивалат в комбинации с салициловой кислотой, а наиболее современными являются нефторированные ГКС. В связи с минимальным риском возникновения побочных явлений мази и кремы с аклометазоном разрешены для применения на чувствительных участках (лицо, кожные складки), лечения детей и пожилых людей, при нанесении на обширные участки кожи.
Среди препаратов третьего класса можно выделить группу фторированных ГКС — флуоцинолона ацетонид, триамцинолона ацетонид, бетаметазона валерат и дипропионат. Фармакоэкономический анализ применения этих препаратов (правда, не при псориазе), заключающийся в изучении соотношения «цена/безопасность/эффективность», по данным В. А. Аковбяна, выявил благоприятные показатели у бетаметазона валерата — быстрое развитие терапевтического эффекта, более низкая стоимость курса лечения.
При лечении псориаза начинать следует с более легких препаратов — гидрокортизона, преднизолона, аклометазона, а при повторных обострениях и неэффективности используемых препаратов давать более сильные. Однако среди американских дерматологов популярна следующая тактика: вначале применяется сильный ГКС для достижения быстрого эффекта, а потом пациента переводят на умеренный или слабый препарат для проведения поддерживающей терапии. В любом случае сильные препараты используют короткими курсами и лишь на ограниченные участки, так как при их назначении чаще развиваются побочные эффекты.
Помимо указанной классификации, препараты подразделяют на фторированные, дифторированные и нефторированные средства разных поколений. Нефторированные ГКС первого поколения (гидрокортизона ацетат) по сравнению с фторированными, как правило, менее эффективны, но более безопасны в отношении побочных реакций. Сейчас проблема низкой эффективности нефторированных ГКС уже решена — созданы нефторированные препараты четвертого поколения, сравнимые по силе с фторированными, а по безопасности — с гидрокортизона ацетатом. Это, в частности, гидрокортизона бутират, мометазона фуроат, метилпреднизолона ацепонат. Проблема усиления действия препарата решается не путем галогенизации, а благодаря этерификации. Кроме усиления действия это позволяет использовать этерифицированные препараты 1 раз в сутки. К примеру, гидрокортизона бутират имеет следующие фармакодинамические свойства: торможение миграции лейкоцитов и лимфоцитов в область воспаления, угнетение протеолитической активности тканевых кининов, задержка роста фибробластов, предупреждение развития соединительной ткани в очаге воспаления. Именно нефторированные ГКС четвертого поколения являются сегодня предпочтительными для местного применения при псориазе.
Стандартные побочные эффекты при применении местных стероидов — это развитие атрофии кожи, гипертрихоза, телеангиэктазий, гнойничковых инфекций, системное действие с влиянием на гипоталамо-гипофизарно-надпочечниковую систему. В современных нефторированных препаратах, упомянутых выше, эти побочные эффекты сведены к минимуму.
Фармацевтические компании стараются разнообразить спектр лекарственных форм и выпускают ГКС в виде мазей, кремов, лосьонов. Жирная мазь, создавая пленку на поверхности очага поражения, вызывает более эффективное рассасывание инфильтрации, чем другие лекарственные формы. Крем лучше купирует островоспалительные явления, увлажняет, охлаждает кожу. Безжировая основа лосьона обеспечивает его легкое распределение по поверхности волосистой части головы без склеивания волос.
По литературным данным, при использовании, например, мометазона в течение 3 нед положительного терапевтического эффекта (уменьшения количества высыпаний на 60–80%) удается добиться почти у 80% больных. По данным В. Ю. Уджуху, наиболее выгодного соотношения «эффективность/безопасность» можно достичь при использовании гидрокортизона бутирата. Выраженный клинический эффект при применении этого препарата сочетается с хорошей переносимостью — ни у одного из прошедших курс лечения больных авторы не наблюдали побочных реакций, даже при нанесении на лицо. При длительном использовании других ГКС приходилось останавливать лечение из-за развития побочных эффектов. По данным B. Bianchi и Н. Г. Кочергина, сравнение результатов клинического применения мометазона фуората и метилпреднизолона ацепоната показало одинаковую эффективность этих лекарственных средств при наружном применении. Ряд авторов (Е. Р. Аравийская, Е. В. Соколовский) предлагают этапную кортикостероидную терапию псориаза. Рекомендуется начинать наружную терапию с комбинированных препаратов, содержащих ГКС (например, бетаметазон и салициловую кислоту). Средняя продолжительность такого лечения — около 3 нед. В дальнейшем происходит переход на чистый ГКС, желательно третьего класса (например, гидрокортизона бутират или мометазона фуроат).
Больных привлекают простота использования стероидных препаратов, возможность достаточно быстро снять клиническую симптоматику заболевания, доступность, отсутствие запаха. Кроме того, эти лекарственные средства не оставляют жирных пятен на одежде. Однако их применение должно быть кратковременным, во избежание ухудшения течения болезни. При длительном применении стероидных мазей развивается привыкание. Резкая отмена кортикостероидов может вызвать обострение кожного процесса. В литературе указывается разная длительность ремиссии после местного лечения кортикостероидами. Большинство работ свидетельствует о непродолжительной ремиссии — от 1 до 6 мес. Исследования R. Seville установили, что ГКС в комбинации с другими методами (в частности, с дитранолом) повышают эффективность лечения, но уменьшают длительность ремиссии. Пациентам нужно рекомендовать как можно дольше обходиться без применения кортикостероидных мазей. Во многих зарубежных источниках мази, содержащие глюкокортикостероидные гормоны, рекомендуют предпочтительно использовать на ограниченных открытых участках поверхности кожи — лицо, руки. Однако следует помнить об опасности развития на лице стероидного периорального дерматита или розацеа, особенно при применении фторированных ГКС.
При псориазе наиболее эффективны комбинации стероидных гормонов (чаще всего бетаметазона) с салициловой кислотой. Салициловая кислота благодаря своему кератолитическому и противомикробному действию дополняет дерматотропную активность стероидов.
На волосистую часть головы удобно наносить комбинированные лосьоны с кортикостероидами и салициловой кислотой. По данным отечественных авторов (Г. И. Суколин, В. А. Молочков, Н. С. Потекаев), эффективность комбинированных препаратов достигает 80 — 100%, при этом очищение кожи происходит очень быстро —в течение 3 нед.
Подводя итоги, следует сказать, что на практике врачу всегда необходимо решать, использовать ли только наружные методы лечения или назначать их в сочетании с какой-либо системной терапией в целях повышения эффективности лечения и удлинения ремиссии.
Ю. Н. Перламутров, доктор медицинских наук, профессор
А. М. Соловьев, кандидат медицинских наук
МГМСУ, Москва
Университет
— Александр Михайлович, страдаю псориазом уже 10 лет. Можно ли его вылечить окончательно?
— А у ваших родных есть псориаз?
— По отцовской линии есть.
— За эти 10 лет сколько обострений у вас было?
— Обычно зимой и весной.
— В основном использую мази, содержащие салициловую кислоту, витамины.
СХЕМА ЛЕЧЕНИЯ ПСОРИАЗА ОПРЕДЕЛЯЕТСЯ ТОЛЬКО ИНДИВИДУАЛЬНО
— Есть ли в Беларуси эффективное лекарство от псориаза?
— Сегодня в Беларуси есть все необходимые препараты для лечения псориаза. Но панацеи не существует. Для того чтобы выбрать лекарство, подходящее именно вам, мне нужно задать вам много вопросов. С чего заболевание началось, какой стаж, чем лечились, какой результат от лечения? Посмотреть на состояние вашей кожи.
— У меня псориаз уже лет сорок. Спасает только солнышко. Мази не помогают. Говорят, нужно что-то внутрь принимать.
— Какие мази вы используете?
— Как вы сами оцениваете свое состояние?
— Моему мужу 57 лет, и уже 10 лет он с псориазом. В последние годы болезнь пошла по всему телу. Все лечение, которое назначают, он соблюдает. Но после мазей пятна становятся красными и воспаляются.
— Дело в том, что мазевая основа создает пленку на коже, которая нарушает процессы кожного дыхания, сосуды расширяются, и у пациента создается впечатление, что элемент становится еще более красным. Гормональные мази, действие которых как раз состоит в том, чтобы сужать сосуды, в большинстве случаев снимают эту красноту.
— Может быть, вы подскажете что-то эффективное?
— Консультировать пациента с кожным заболеванием по телефону очень опасно. Вам следует обратиться в кожвендиспансер вашей области, где можно получить квалифицированную помощь. Если будет необходимо, вас направят на консультацию к сотрудникам профилированных кафедр медицинских вузов страны, ГУО БелМАПО. Не стесняйтесь обращаться за помощью. В настоящее время предложено более 100 методов лечения, но ни один из них не является идеальным и эффективным на 100%. Поэтому в каждом случае проблема решается индивидуально.
— А то, что кожа шелушится, так должно быть?
— Нужна ли мужу специальная диета?
— Нет, худенький, курит все время.
— Для пациентов с псориазом курение особенно нежелательно. Курящий человек обделяет ткани кислородом, который нужен, чтобы нормализовать процессы, в том числе влияющие на развитие псориаза. По поводу диеты. Если нет проблем с набором лишнего веса, то никакие особенные рекомендации соблюдать не нужно.
— А ванны с морской солью стоит делать?
— Это очень полезно. И очень хорошо, если у вас получается выезжать на море, к солнцу.
СКЛОННОСТЬ К ПСОРИАЗУ ПЕРЕДАЕТСЯ ПО НАСЛЕДСТВУ
— Внучке 18 лет, псориаз обнаружили полгода назад. У нас в семье эта болезнь была только у ее прадеда.
— У меня вопрос по детскому псориазу. Дочке 10 лет, болеет псориазом с 5 лет. Тогда попали даже в больницу с псориатической эритродермией.
— И такое бывает, к сожалению…
— После лечения она оказалась в реанимации. К счастью, выкарабкались. Псориаз, конечно, не ушел. Мы стараемся его сдерживать, но только народными средствами. Держу ее на строгой диете, и каждое лето-осень мы ездим на море.
— А используете какие-то мази, кремы?
— Ничего. Любое воздействие вызывает обострение. Во всяком случае, из того, что ей выписывали тогда. Изменилось ли что-то в лечение псориаза за эти пять лет?
— Сегодня существует много подходов к терапии детского псориаза. И для того чтобы выбрать правильный, вам нужно снова прийти на прием к дерматологу. Какой процент поражения у девочки сейчас?
— Только на голове три пятна и на локтях.
— В настоящее время течение псориаза у вашей дочери можно расценить как доброкачественное. Ваша задача состоит в том, чтобы не допустить прогрессирования, дежурные бляшки в некоторых случаях вообще не рекомендуют трогать. При чрезмерном раздражении можно перевести псориаз из ограниченной формы в распространенную. Здесь актуальна пословица «Не буди лихо, пока тихо».
Возможно, будет достаточно только средств ухода за волосистой частью головы, чтобы не беспокоила перхоть, чтобы у девочки не развивались комплексы. Сейчас есть специальные шампуни для лечения псориаза волосистой части головы. В большинстве случаев они содержат деготь, который обладает кератолитическим действием, т.е. эффективно удаляет чрезмерное шелушение.
— А мы используем шампуни с цинком…
— Вы можете попросить направление на консультацию в кожвендиспансер, к которому вы относитесь территориально. Конечно, вашу девочку нужно обследовать. И вам нужно найти своего доктора, который будет вести дочку постоянно. В этом вся ценность лечения.
— Сын болеет уже 11 лет. Началось все с головы, потом псориаз пошел по телу, а сейчас дал осложнение на суставы. Никак не можем справиться.
— Уже 30 лет, болеет с 19 лет.
— Какие суставы поражены?
— Началось на одном пальце, а сейчас уже все суставы поражены. Есть утренняя скованность.
— Ревматологи его смотрели?
— Да, говорят, лечите псориаз.
— Сына можно вылечить?
Комсомольская правда, 17 мая 2015
Все о псориазе
Этиология, патогенез псориаза неизвестны. Наиболее распространены вирусная, наследственная, неврогенная, обменная теории происхождения псориаза, ни одна из которых не является общепризнанной. По-видимому, заболевание имеет мультифакторную природу. В патогенезе определенную роль отводят иммунологическим, ферментативным и другим биохимическим нарушениям. Заболевание наблюдается в любом возрасте.
Клиническая картина в типичных случаях характеризуется появлением мономорфной папупезной сыпи, расположенной в основном на разгибатапьных поверхностях конечностей (особенно на локтях и коленях), туловище, волосистой части головы. Резко отграниченные папулы диаметром от 2-3 мм до 1-2 см розовато-красного цвета округлых очертаний, несколько выступают над поверхностью кожи, покрыты серебристо-белыми чешуйками.
Рассасывание бляшек обычно начинается с центральной части, в результате чего псориатические элементы приобретают кольцевидную или гирляндоподобную форму. На местах рассосавшихся высыпаний остается временная депигментация (псевдолейкодермия). В периоды неполных ремиссий на отдельных участках кожного покрова (чаще в области локтевых, коленных суставов) могут оставаться единичные «дежурные» бляшки.
Наиболее тяжелыми разновидностями псориаза являются псориатическая эритродермия и артропатический псориаз.
При псориатической эритродермии в патологический процесс вовлекается весь (или почти весь) кожный покров. Кожа становится стянутой, грубой, инфильтрированной, красного цвета, с обильным крупно- и мелкопластинчатым шелушением на поверхности. Увеличиваются периферические лимфатические узлы, появляется субфебрильная температура, нарушается общее состояние больных, наблюдаются изменения со стороны крови (лейкоцитоз, повышенная СОЭ), мочи (протеинурия). Развитию эритродермии способствует нерациональная, раздражающая терапия в прогрессирующей стадии псориаза.
Лечение псориаза
Дерматологи «СМ-Клиника» успешно лечат проявления псориаза, используя современные методики и лекарственные препараты.
Узнать подробности и записаться на консультацию специалиста вы можете по телефону +7 (495) 292-39-72.
Факторы, провоцирующие псориаз: как избежать обострений
Псориаз — распространенное дерматологическое заболевание, которое с древних времен и по сегодняшний день вызывает много вопросов. Болезнь не представляет угрозы для окружающих, она не имеет инфекционного компонента, но при этом может существенно испортить качество жизни самому больному. Важная задача, стоящая перед врачами, — донести до пациента информацию, что провоцирует псориаз, сформировать рекомендации, как максимально исключить эти факторы. Эффективное лечение псориаза всегда основано на взаимодействии врача и пациента, на систематическом выполнении всех рекомендаций и коррекции образа жизни.
Проявляется псориаз розовыми приподнятыми пятнами на теле. Они вызывают зуд, склонны к слиянию и образованию обширных бляшек. Это очаги хронического воспаления, а чешуйки, которыми покрыты бляшки, говорят врачам о том, что в этом месте клетки эпителия делятся с бешеной скоростью, во много раз активней, чем это должно быть в норме.
Причины псориаза не ясны до конца. На данный момент предполагается аутоиммунная природа заболевания. Также врачи считают, что есть генетические факторы, предрасполагающие к появлению псориаза, потому что очень часто встречаются семейные случаи. Спровоцировать дебют могут инфекции, стресс, переохлаждение. При этом псориаз протекает волнообразно, эпизоды обострения сменяются ремиссией. И от правильно назначенного лечения и образа жизни пациента, от его систематического ухода за кожей напрямую зависит длительность спокойных периодов. В острые периоды улучшить состояние помогает мазь от псориаза.
Так как вылечить псориаз окончательно врачи пока не могут, основная цель — добиться стойкой длительной ремиссии, улучшить качество жизни пациента и максимально очистить от бляшек кожу. Мы расскажем, может ли острая пища вызвать псориаз, как влияют на рецидивы некоторые лекарственные препараты, какие факторы могут спровоцировать новое обострение.
Какие продукты провоцируют псориаз
Как ни странно, есть пища, провоцирующая псориаз. Под запретом любые острые, копченые и сильно соленые блюда, они нарушают процесс всасывания в кишечнике. Также спровоцировать рецидив могут цитрусовые, которые блокируют фолиевую кислоту из-за содержащегося в них колхицина. А фолиевая кислота важна для восстановления кожи. Нельзя употреблять в пищу консервированные продукты, которые могут послужить триггером к новому обострению.
Вот еще продукты, провоцирующие псориаз:
Желательно питаться блюдами, приготовленными дома, тогда можно контролировать состав и калорийность. Диета должна быть богата овощами и фруктами, медленными углеводами и белком, который легко усваивается.
Лекарства, вызывающие рецидивы болезни
Фармакологические препараты также могут влиять на течение болезни. Если говорить о том, какие лекарства провоцируют псориаз, то в первую очередь это антибиотики, нестероидные противовоспалительные препараты, бета-блокаторы. Существенное влияние оказывают вакцины и сыворотки, потому что они затрагивают напрямую иммунитет, некорректная работа которого и лежит в основе псориаза. Также провоцируют псориаз лекарства от повышенного давления, от психических заболеваний. Это не значит, что человек, страдающий от псориаза, не должен заниматься лечением других болезней, например, гипертонии, не вакцинироваться, но он должен сообщать врачам о наличии дерматологических проблем, не заниматься самолечением и не покупать в аптеке самостоятельно назначенные себе средства.
Какую роль играют паразиты в течении болезни
Существует паразитарная теория развития псориаза. Дело в том, что у людей, у которых уже установлен этот диагноз, часто обнаруживаются кишечные паразиты. Конечно, это не первопричина появления болезни, но не исключено, что паразиты влияют на иммунную систему человека, создают постоянную напряженность иммунитета, вырабатывают аллергичные токсины, могут вызывать эпизоды псориаза. Если говорить о том, какие паразиты провоцируют псориаз, то стоит выделить следующие:
У больных псориазом должна быть выявлена и вылечена любая паразитарная инвазия. Это поможет снизить вероятность обострений.
Профилактика рецидивов псориаза
Новый эпизод может быть вызван стрессом, переохлаждением, гормональными изменениями. Также провоцирует псориаз тесная синтетическая одежда, грубые швы, важно носить только свободную одежду из натуральных тканей — хлопка и льна. Летом нужно защищать кожу от ультрафиолетового излучения, использовать солнцезащитную косметику с фильтрами. Больные псориазом должны избегать ссадин и порезов, соблюдать гигиену, не допускать обезвоживания кожи и использовать регулярно эмоленты. Тогда можно будет добиться длительной и стойкой ремиссии.
А если вы хотите узнать об этой болезни больше, читайте статью «Все о псориазе во время беременности».
Псориаз
Что такое псориаз?
Патологическое состояние, характеризующееся чешуйчатыми и узелковыми изменениями кожи и ногтей, называют псориазом. Диагностикой и лечением заболевания занимаются дерматологи.
Псориаз представляет собой хроническое заболевание кожи и ногтей, при котором на коже появляется сыпь в виде розовых узелков и серебристых чешуек. Обычно узелки сливаются в крупные бляшки, вокруг которых кожа быстро покрывается чешуйками. При длительном развитии заболевания возможно поражение суставов, сопровождающееся нарушением подвижности и постоянными болями. Разные формы псориаза различаются степенью поражения кожи: у пациента могут появляться только малозаметные пятна в области волосистой части головы или крупные бляшки в разных участках тела. Вероятность развития осложнений псориаза также зависит от многих факторов. Это заболевание особенно опасно для беременных женщин, поскольку пустулезная форма недуга может стать причиной выкидыша.
Псориаз относится к самым распространенным заболеваниям кожи. Первые симптомы кожных изменений обычно возникают в возрасте от 18 до 35 лет. Часто псориаз возникает на фоне сердечно-сосудистых расстройств, болезни Крона и депрессии. Примерно в 30% случаев у пациентов возникает поражение суставов (артрит). Устранение первопричины псориаза невозможно, однако симптоматическая терапия позволяет значительно облегчать течение болезни.
Симптомы псориаза
Чаще всего бляшки появляются в области предплечья, голени, пупка и волосистой части головы. Пустулезная форма псориаза характеризуется формированием на коже пузырей, заполненных гноем. В определенные периоды у многих пациентов возникает изменение цвета и структуры ногтей. Повреждение чешуек кожи приводит к появлению точечных кровотечений. Пациенты также жалуются на кожный зуд. Кожные изменения периодически исчезают и появляются вновь.
Другие симптомы и признаки:
Если у Вас наблюдаются подобные симптомы, советуем записаться на прием к врачу. Своевременная консультация предупредит негативные последствия для вашего здоровья.
Длительное течение артропатического псориаза может приводить к деформации суставов.
Причины псориаза
Точные механизмы формирования псориаза все еще не изучены. Предполагается, что это аутоиммунное заболевание, при котором защитная система организма ошибочно атакует здоровые ткани. Т-клетки и нейтрофилы, необходимые для борьбы с болезнетворными микроорганизмами, могут начать атаковать клетки кожи и структуры сустава. При этом возникают характерные изменения кожных покровов, включая формирование пузырьков с жидкостью воспалительного происхождения. Расширение сосудов в области воспаления сопровождается покраснением кожи. Причиной аутоиммунного заболевания могут быть наследственные факторы.
Дополнительные факторы риска:
Несмотря на открытие предполагаемых иммунопатологических причин псориаза, заболевание остается малоизученным. Существует большое количество заболеваний и особенностей образа жизни, провоцирующих проявление скрытых факторов предрасположенности к этому недугу.
Получить консультацию
Почему «СМ-Клиника»?
Диагностика псориаза в «СМ-Клиника»
При появлении кожных изменений необходимо обратиться к дерматологу. Врач нашей клиники сначала проводит общий осмотр кожи для оценки характера высыпаний. Мягкое поскабливание позволяет обнаружить шелушение папул и тонкую пленку под узелками. Под пленкой обнаруживается влажная поверхность кожи, склонная к мелким кровоизлияниям. В то же время существуют атипичные признаки псориаза, напоминающие другие заболевания, поэтому врачу необходимо провести инструментальную и лабораторную диагностику.
Методы диагностики псориаза в «СМ-Клиника»:
Все исследования проводятся в собственной лаборатории «СМ-Клиника». Дерматолог быстро получает достоверные результаты и назначает лечение. При необходимости проводится консультация ревматолога.
Лечение псориаза в «СМ-Клиника»
Основной целью лечения псориаза является симптоматическая терапия. Пациентам необходимы лекарственные препараты, уменьшающие воспалительный процесс и предотвращающие образование кожных высыпаний. Помимо медикаментозной терапии дерматолог нашей клиники обязательно назначает пациенту специальную диету. Нормализация образа жизни и исключение стрессовых факторов позволяет уменьшить выраженность симптомов псориаза.
Методы лечения псориаза в «СМ-Клиника»:
Дерматолог контролирует все этапы лечения для достижения лучшего результата и предотвращения осложнений. Кортикостероиды, ретиноиды и ингибиторы кальциневрина применяются строго под контролем специалиста.
Профилактика псориаза
Рекомендации дерматолога нашей клиники помогут уменьшить выраженность кожных высыпаний и облегчить течение болезни.
Профилактика обострений псориаза:
Наши врачи помогают улучшить образ жизни пациента для облегчения симптомов псориаза.
Метотрексат в дерматологии: от теории к практике

Метотрексат зарекомендовал себя как высокоэффективное средство для лечения псориаза с 1953 г. Эффективность метотрексата обусловлена его цитотоксическим и противовоспалительным действием. Согласно проекту клинических рекомендаций Российского общества дерм
Abstract. Methotrexate has established itself as a highly effective treatment for psoriasis since 1953. The effectiveness of methotrexate is due to its cytotoxic and anti-inflammatory effects. According to the draft clinical guidelines of the Russian Society of Dermatovenereologists and Cosmetologists, the use of methotrexate is justified in many skin diseases. A long history and accumulated practical experience of application do not raise doubts about the effectiveness of methotrexate due to its unique pharmacological properties, namely, anti-inflammatory, immunomodulatory and cumulative effects, which allow the drug to occupy a leading position in the treatment of many skin diseases. The article describes in detail the metabolism of methotrexate and its pharmacodynamics. According to a review of modern data from the world literature, the authors presented recommendations for treatment with methotrexate, its use in children, monitoring during treatment, and also drew attention to the indications in special situations (infections, vaccinations, contraception, etc.). For citation: Gallyamova Yu. A., Asoskova A. V. Methotrexate in dermatology: from theory to practice // Lechaschy Vrach. 2021; 5 (24): 46-51. DOI: 10.51793/OS.2021.11.97.010
Резюме. Метотрексат зарекомендовал себя как высокоэффективное средство для лечения псориаза с 1953 г. Эффективность метотрексата обусловлена его цитотоксическим и противовоспалительным действием. Согласно проекту клинических рекомендаций Российского общества дерматовенерологов и косметологов применение метотрексата обосновано при многих заболеваниях кожи. Длительная история и накопленный практический опыт применения не вызывают сомнения в эффективности метотрексата, обусловленной его уникальными фармакологическими свойствами, а именно противовоспалительным, иммуномодулирующим и кумулятивным эффектами, которые позволяют препарату занимать лидирующие позиции в терапии многих кожных заболеваний. В статье подробно раскрыты метаболизм метотрексата и его фармакодинамика. Согласно обзору современных данных мировой литературы авторы представили рекомендации по лечению метотрексатом, применению его у детей, мониторингу во время лечения, а также обратили внимание на показания при особых ситуациях (инфекции, прививки, контрацепция и т. д.).
Метотрексат (MT), ранее известный как аминоптерин, первоначально синтезирован в 1940-х гг. для лечения злокачественных новообразований 2. Только позднее МТ стал применяться для лечения ревматоидного артрита (РА), что связано с его способностью ингибировать воспаление и пролиферацию соединительной ткани. Со временем аминоптерин постепенно заменялся менее токсичным МТ – первое документально подтвержденное клиническое применение МТ для лечения РА зафиксировано в 1951 г. [4]. После проведения слепого плацебо-контролируемого исследования в 1980-х гг. полностью раскрыт клинический потенциал препарата для лечения РА [5]. Уже в 1986 г. MT был допущен Управлением по контролю за продуктами и лекарствами США (FDA), которое в первый раз одобрило применение МТ только при угрожающих жизни опухолевых заболеваниях либо у пациентов с псориазом или РА с тяжелым, инвалидизирующим течением, которые не отвечают на другие формы терапии, однако впоследствии показания были значительно расширены 7.
В настоящее время МТ прочно вошел в практику дерматолога и используется не только в лечении псориаза, но и ряда других заболеваний кожи. Столь широкое применение препарат получил из-за удачного соотношения «стоимость/эффективность/токсичность», хотя вопрос токсичности по-прежнему остается актуальным [9, 10].
Длительная история и накопленный практический опыт применения не вызывают сомнения в эффективности МТ, но в то же время оставляют в тени его уникальные фармакологические свойства, а именно противовоспалительный, иммуномодулирующий и кумулятивный эффекты, которые позволяют ему занимать лидирующие позиции в терапии многих кожных заболеваний.
Следует обратить внимание на разносторонние свойства МТ: противовоспалительный эффект опосредован аденозиновыми путями, а ингибирование синтеза нуклеиновых кислот в активированных Т-клетках и кератиноцитах объясняет некоторые иммуномодулирующие эффекты препарата. Кроме того, МТ может быть преобразован в полиглутамильные производные, которые аккумулируются в клетках и потом точно так же с легкостью могут обратно трансформироваться в активную форму и транспортироваться из клетки [8].
Играя роль антагониста фолиевой кислоты, МТ конкурентно ингибирует активность фолатзависимых ферментов и синтез пурина и пиримидина, необходимых для производства ДНК и РНК в быстро делящихся злокачественных клетках [11]. Это основной противоопухолевый механизм МТ, который действует при высоких дозах.
Нарушение фолатного цикла в организме объясняет основной побочный эффект препарата – гепатотоксичность и нефротоксичность, которые встречаются крайне редко при назначении невысоких доз в дерматологии. МТ подвергается метаболизму после первого прохождения через печень и превращается в активный метаболит. Небольшая доля МТ выводится с желчью, а также происходит некоторая энтерогепатическая рециркуляция. Однако основной путь выведения препарата – это почечная экскреция. МТ фильтруется клубочками и дополнительно подвергается активной канальцевой секреции и реабсорбции 15.
Окончательная связь между дефицитом фолиевой кислоты и гепатотоксичностью экспериментально не подтверждена. Однако прием фолиевой кислоты на фоне терапии МТ значительно снижал частоту побочных эффектов со стороны печени [8, 16]. Назначение фолиевой кислоты нивелирует и другие токсические явления, такие как цитопения, желудочно-кишечная непереносимость и стоматит, которые имитируют проявления дефицита фолиевой кислоты [17].
Нарушение функции почек возникает намного реже, чем поражения печени. Возможно снижение скорости клубочковой фильтрации, а вот почечная недостаточность вероятна только при уже существующей, сильно нарушенной функции почек и то только индуцированная высокими дозами МТ [18, 19].
В дерматологии практически не прибегают к высоким дозировкам МТ, как это принято в онкологии, и даже редко достигают высоких доз, используемых в ревматологии. Поэтому дерматологам более интересен второй механизм МТ – противовоспалительный, который реализуется именно в небольших дозировках [20].
Так, было доказано, что низкие дозы МТ снижают пролиферацию Т-лимфоцитов [21]. В частности, L. Genestier, R. Paillot, S. Fournel доказали, что МТ ингибирует антиген-опосредованную пролиферацию Т-клеток за счет индукции апоптоза [22]. Однако нарушение пролиферации Т-лимфоцитов было полностью обратимо при назначении тимидина или фолиевой кислоты. Тот факт, что назначение фолиевой кислоты не сказывается на эффективности терапии МТ, позволяет предположить иные механизмы действия препарата [23].
Кроме того, аденозин снижает экспрессию молекул адгезии, тем самым уменьшая хемотаксис и адгезию полиморфно-ядерных лейкоцитов [27].
Последние исследования показали, что механизм противовоспалительного действия МТ является более комплексным и не ограничивается аденозин-опосредованным эффектом. J. Meephansan и соавт. в недавнем исследовании установили, что МТ способен существенно снижать уровень ИЛ-22-цитокина, способствующего пролиферации кератиноцитов и поддержанию воспалительных процессов в дерме при псориазе [28].
В результате новейших исследований раскрыты и другие механизмы воздействия МТ на воспаление. Препарат является блокатором Jak-киназы [29], обрывая передачу сигнала от целого ряда провоспалительных цитокинов и интерлейкинов: ИЛ-6, ИЛ-15, ИЛ-21, ИЛ-23, ИЛ-2, ИФН-γ, ИЛ-12 [30], играющих существенную роль в патогенезе псориаза [31].
В последние годы раскрыто еще одно свойство МТ: ингибирующее действие на продукцию простагландина Е2 (PGE2). Простагландины являются основными медиаторами повреждения суставов. При псориатическом артрите PGE2 действует как медиатор боли и воспаления и способствует разрушению костей и суставов [32]. Высокие уровни PGE2 обнаруживаются в синовиальной жидкости суставов при РА. В клинической литературе не так много данных о влиянии MT на производство PGE2, но достаточно экспериментальных работ, доказывающих его ингибирующее действие на синтез PGE2 [32, 33].
Свойства МТ на этом не заканчиваются. Внутриклеточное накопление полиглутаматов приводит к устойчивой эффективности препарата и позволяет вводить его 1 раз в неделю, несмотря на относительно короткий период полувыведения из плазмы [14, 34].
Важно и то, что при приеме внутрь препарат метаболизируется в активную кислоту с помощью метаболизма бактерий [14]. Биодоступность МТ относительно высока – в пределах 64-90%. Однако она широко варьирует у пациентов и снижается с увеличением дозы выше 15 мг/нед с эффектом плато, что свидетельствует о насыщении кишечных транспортеров [35, 36]. Кроме того, следует учитывать индивидуальные особенности кишечной микрофлоры. Поэтому ряд исследований показал более высокую биодоступность инъекционной формы MT [35, 36]. Инъекция MT приведет к линейному, пропорцио-нальному дозе увеличению концентрации препарата в крови и отсутствию эффекта плато [35], при этом концентрация МТ в синовиальной жидкости сравнима с уровнем, обнаруженным в плазме [37].
Применение парентерального МТ, особенно подкожное, в последнее время вызывает большой интерес, так как несколько работ доказали большую клиническую эффективность и лучшую переносимость инъекционной формы по сравнению с пероральной. Жалобы со стороны желудочно-кишечного тракта в виде тошноты и диареи отмечаются чаще при пероральной форме МТ, а переход к парентеральному введению препарата значительно снижает частоту данных жалоб [43].
В литературе есть рекомендации при сохранения активности заболевания, даже при высоких дозах или появлении побочных эффектов, перед отменой препарата рассмотреть вопрос о замене его перорального приема на подкожное введение [44]. Доза для подкожной инъекции соответствует пероральной, хотя с учетом различий в биодоступности между лекарственными формами более низкие дозы при подкожном введении МТ тоже могут быть эффективными. Все это позволяет врачу варьировать дозировки при возникновении побочных эффектов [20].
В настоящее время у дерматологов особой популярностью пользуется препарат Метортрит (метотрексат), показавший эффективность и удобство дозирования подкожных инъекций. Препарат Метортрит выпускается в готовых предварительно заполненных шприцах для подкожного введения. Использование препарата Метортрит в преднаполненных шприцах позволяет исключить нарушение дозирования, что снижает риски неэффективности и нежелательных явлений (НЯ) для пациентов как в стационаре, так и при самостоятельном введении в домашних условиях.
Специально разработанные шприцы с широкими ушками идеально подходят для применения пациентами с деформированными суставами кистей рук при псориатическом артрите. Это позволяет больному проводить манипуляции в домашних условиях самостоятельно, безопасно и без риска потери действующего вещества.
Рекомендации по лечению МТ
В проект Клинических рекомендаций 2020 г. Российского общества дерматовенерологов и косметологов включены следующие нозологии, при которых рекомендовано назначать МТ в дозировке до 25 мг в неделю:
1) буллезный пемфигоид тяжелой степени тяжести;
2) гнездная алопеция;
3) псориаз, при резистентности к проводимой наружной терапии, распространенных высыпаниях (при псориазе средней или тяжелой степени тяжести);
4) псориаз артропатический;
5) в качестве резервного препарата при наличии резистентности к антималярийным препаратам при красной волчанке;
6) лихеноидный питириаз (острый лихеноидный вариолиформный питириаз);
7) питириаз красный волосяной отрубевидный;
8) хроническая почесуха взрослых, упорное течение;
9) пузырчатка (для повышения эффективности терапии глюкокортикостероидами и уменьшения их курсовой дозы);
10) локализованная склеродермия, ювенильная локализованная склеродермия при неэффективности фототерапии, прогрессировании, тяжелом течении заболевания и отсутствии противопоказаний с целью купирования активности и улучшения прогноза заболевания;
11) грибовидный микоз на поздних стадиях, а также в случае неэффективности или недостаточном ответе на ранее проведенную наружную терапию и/или фототерапию и/или терапию интерфероном-α вне зависимости от стадии.
Учитывая высокую эффективность МТ и наличие достаточных клинических наблюдений, показания к его назначению были расширены в 2020 г. Препарат рекомендуется оффлэйбл:
1) в случае неэффективности проводимой терапии красного плоского лишая всех форм и локализаций;
2) пациентам с экстрагенитальным склероатрофическим лихеном при неэффективности фототерапии.
МТ применяется перорально, подкожно или внутримышечно. Согласно Российским клиническим рекомендациям препарат назначают по возрастающей схеме, начиная с 10 мг/неделю и добавляя по 5 мг каждые 2-4 недели до максимальной дозы 20-25 мг/неделю в зависимости от эффективности и переносимости 39.
Как уже говорилось выше, предпочтение отдается подкожному введению препарата. В повседневной клинической практике существует большое разнообразие режимов дозирования МТ. Полный перечень дозировок присутствует у препарата Метортрит 10 мг/мл: 7,5 мг (0,75 мл), 10 мг (1 мл), 12,5 мг (1,25 мл), 15 мг (1,5 мл), 17,5 мг (1,75 мл), 20 мг (2 мл), 22,5 мг (2,25 мл), 25 мг (2,5 мл).
Пациентов следует предупредить о том, что терапевтический эффект проявится через 4-8 недель после повышения дозы [41]. После достижения максимальной дозы 25 мг в неделю необходимо оценить ответ на терапию через 3 месяца и прекратить лечение, если оно неэффективно [42].
После достижения ремиссии цель терапии будет заключаться в снижении дозы лекарства до минимально возможной, которая обеспечит контроль над заболеванием и адекватную переносимость. На практике дерматологи стараются уходить от МТ, избегая поддерживающих доз.
При лечении МТ не следует забывать об адъювантной терапии. В Российских клинических рекомендациях указано, что на фоне лечения МТ рекомендуется назначать фолиевую кислоту в дозе не менее 5 мг, но не более 25 мг в неделю через 24 часа после приема МТ [45, 46].
Применение у детей
Как ни странно, рандомизированных клинических исследований терапии МТ у детей с псориазом не проводилось, хотя он часто используется в педиатрической практике. Однако в научной литературе все-таки можно встретить ретроспективные публикации об эффективности применения МТ у детей, даже начиная с 2-летнего возраста [47, 48].
МТ, как правило, хорошо переносится в педиатрической популяции. Стандартные рекомендации: 0,2-0,4 мг/кг 1 раз в неделю [49]. Профиль побочных эффектов аналогичен взрослым, и мониторинг, как правило, такой же.
Мониторинг
Согласно Российским клиническим рекомендациям в начале лечения МТ и при увеличении его дозы необходимо проводить контроль уровня АЛТ и АСТ, билирубина, креатинина, а также клинический анализ крови каждые 2 недели в течение 2 месяцев, а затем – каждые 3 месяца; клиническую оценку НЯ и/или факторов риска также необходимо делать во время каждого визита пациентов.
При появлении признаков инфекции очередной прием препарата следует пропустить до их полного исчезновения. Рекомендации Британской ассоциации дерматологов по безопасному применению МТ представлены в таблице [20].
Особые случаи
Алкоголь
Нет никаких доказательств, указывающих на безопасный уровень потребления алкоголя во время приема МТ, поэтому всем пациентам рекомендовано исключить потребление алкоголя [20].
Контрацепция
МТ является тератогеном и вызывает специфическую эмбриопатию, поэтому противопоказан беременным женщинам. Необходимо использовать двойной метод контрацепции во время лечения и в течение 3 месяцев после последнего приема препарата [50].
МТ выделяется с грудным молоком и поэтому не должен использоваться при грудном вскармливании [20].
Дискуссия о влиянии МТ на сперматогенез все еще продолжается, а точных научных данных пока не получено, поэтому Британская ассоциация дерматологов рекомендует отсрочить планируемое зачатие ребенка на период лечения и срок до 3 месяцев после последнего приема препарата [20].
Гепатиты В и С
Если у пациента есть признаки активного гепатита В (высокий уровень репликации ДНК вируса гепатита В в сыворотке крови, повышение активности аланинаминотрансферазы (AЛT) и выявление е-антигена вируса гепатита В (HBeAg)), он подвергается риску обострения заболевания. В связи с этим гепатит В является абсолютным противопоказанием к терапии МТ.
Ю. А. Галлямова, доктор медицинских наук, профессор
А. В. Асоскова 1
ФГБОУ ДПО РМАНПО Минздрава России, Москва, Россия
Метотрексат в дерматологии: от теории к практике/ Ю. А. Галлямова, А. В. Асоскова
Для цитирования: Галлямова Ю. А., Асоскова А. В. Метотрексат в дерматологии: от теории к практике // Лечащий Врач. 2021; 5 (24): 46-51. DOI: 10.51793/OS.2021.11.97.010
Теги: кожа, псориаз, лечение, противовоспалительный эффект, иммуномодулирующий и кумулятивный эффект


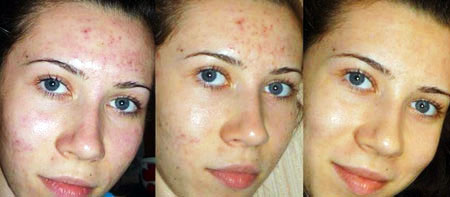

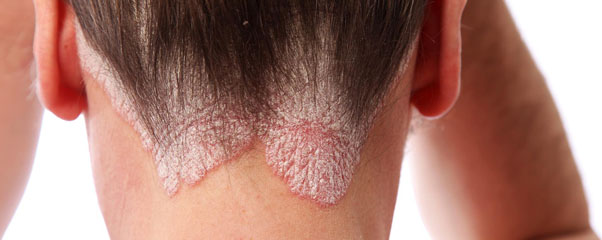
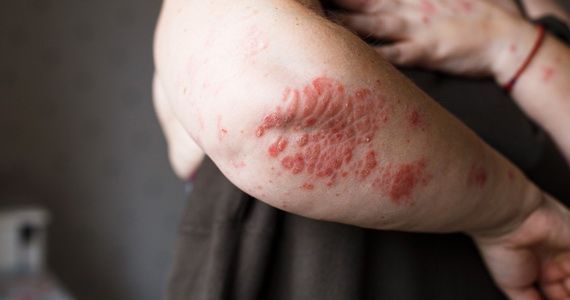

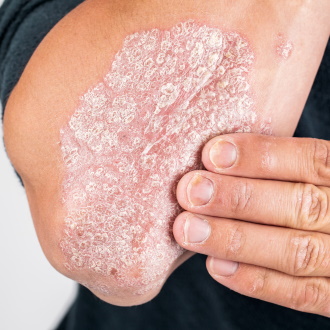

.gif)