Чем лечат пустулезный псориаз
Генерализованный пустулезный псориаз
МКБ-10
Общие сведения
Генерализованный пустулезный псориаз (болезнь Цумбуша) – хронический, рецидвирующий иммуноопосредованный дерматоз тяжёлого течения, представляющий опасность для жизни человека. В отличие от вульгарного псориаза, составляющего около 3% всех кожных заболеваний, пустулёзный псориаз широко не распространён. Он не имеет гендерной окраски, может дебютировать в любом возрасте, но преимущественно возникает в период полового созревания. Не обладая эндемичностью, пустулёзный псориаз даёт высокую заболеваемость в районах, где употребление в пищу «жирных» продуктов приводит к нарушениям липидного обмена (атерогенный профиль питания).
Причины
Патогенез
Механизм развития не изучен до конца. В настоящее время в дерматологии основными считаются две теории: иммунная и обменная. Современные исследователи полагают, что наиболее вероятен иммунный механизм развития генерализованного пустулёзного псориаза с выраженным генетическим акцентом. Пусковым механизмом являются экзо-эндогенные «провокаторы» (наследственная предрасположенность, стресс, алкоголь, инфекция, лекарство, травма кожи).
Сбой в работе иммунитета происходит на клеточно-гуморальном уровне. В периферической крови нарушается соотношение иммунных комплексов, Т- и В-лимфоцитов, что приводит к сенсибилизации кожи, развитию реакции антиген-антитело. При этом роль антигена начинают играть, в том числе, клетки собственного эпидермиса. Параллельно нарушается внутриклеточная регуляция, вызывая гиперпролиферацию здоровой кожи. Агрессивное изменение поведения кератиноцитов способствует развитию воспаления в дерме, новой активации Т-лимфоцитов, заставляя их заново выполнять роль медиаторов воспаления, пролиферации. Так создаётся порочный круг, определяющий хроническое течение дерматоза.
Классификация
Единого мнения о классификации генерализованного пустулёзного псориаза нет. Некоторые авторы интерпретируют этот дерматоз, как конструктор, состоящий из 3-х составляющих: пустулёзного псориаза Цумбуша, генерализованного акродерматита Аллопо, герпетиформного импетиго. Однако акродерматит Аллопо, поражающий исключительно конечности, и герпертиформное импетиго, возникающее у беременных, по сути, являются самостоятельными нозологическими единицами. Поэтому, на наш взгляд, классифицировать болезнь Цумбуша можно только с точки зрения стадийности процесса. При этом выделяют следующие стадии заболевания:
Симптомы
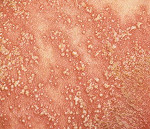
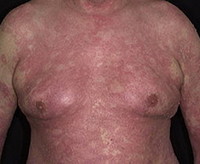
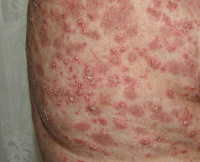
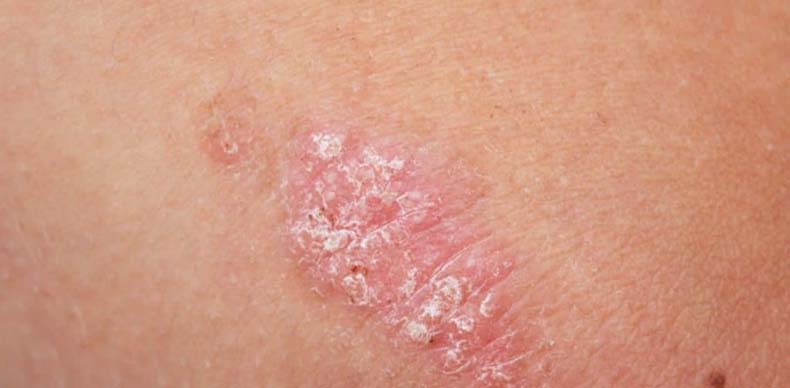
Для генерализованного пустулёзного псориаза характерно острое начало: высокая температура, лихорадка, озноб, внезапное появление яркой гиперемии в любом месте кожного покрова. Эритематозное пятно горячее на ощупь, сопровождается чувством жжения кожи. Почти сразу же на фоне эритемы возникают первичные элементы воспалительного процесса – мелкие пузырьки, наполненные прозрачным содержимым, которые быстро мутнеют, трансформируясь в пустулы. Элементы сыпи начинают сливаться между собой в очаги псориатического воспаления, где пустулы вскрываются, подсыхают, образуют чешуйко-корки на поверхности элементов, начинают шелушиться. Очаги имеют тенденцию к периферическому росту, о чём свидетельствует яркий воспалительный венчик, лишённый чешуек, по периметру.
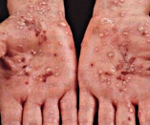
При генерализованной форме пустулёзного псориаза поражаются ногти. Они утолщаются, становятся мутно-жёлтыми, крошатся, ломаются. На ногтевой пластинке появляются мелкие вдавления, ноготь становится похожим на исколотую иголкой пластину, напёрсток. Подногтевое пространство поражается пустулами, величиной с булавочную головку, визуально этот процесс напоминает масляное пятно. Часто происходит полная деформация (онихогрифоз), «растворение» ногтевой пластинки (онихолизис). Волосистая часть кожи головы поражается на «общих основаниях», волосы не изменяются, не выпадают.
От выраженности, скорости распространения патологического процесса зависит степень тяжести генерализованного пустулёзного псориаза, финалом которого может быть летальный исход. В связи с этим очень важным становится прогнозирование течения патологии с помощью PASI – специального индекса, рассчитываемого в баллах (всего 72) с учётом площади поражённой поверхности кожи, степени гиперемии, инфильтрации, шелушения. Тяжёлые формы оцениваются на 50 и более баллов.
Диагностика
Диагноз ставится на основании выявления специфической триады клинических симптомов, которые можно получить на отдельных бляшечных элементах распространённого процесса: стеариновое пятно при поскабливании чешуек на поверхности бляшки, терминальная плёнка под удалёнными чешуйками с проступающим сквозь неё капельным кровотечением. Учитывают симптом «напёрстка» ногтевых пластинок, «масляного пятна» в подногтевом пространстве; появление новых элементов в местах нарушения целостности кожного покрова в результате ссадины или травмы (симптом Кебнера). Дифференцируют генерализованный пустулёзный псориаз с себореей, красным плоским лишаём, розовым лишаём Жибера, нейродермитом, парапсориазом, токсикодермией.
Лечение генерализованного пустулёзного псориаза
Терапия болезни Цумбуша требует времени, терпения, настойчивости. Необходимо провести симптоматическое, противовоспалительное лечение, подавить пролиферацию с учётом степени тяжести и распространённости процесса. 50-балльные формы (и более) лечат стационарно, подбирая пациентам индивидуальный курс терапии. В лечении используют ретиноиды, иммуносупрессоры (циклоспорин), цитостатики (метотрексат), гепатопротекторы, ингибиторы фосфодиэстеразы (винпоцетин). Показаны плазмаферез, гемосорбция, селективная фототерапия. Купировать процесс полностью нельзя, но добиться длительной ремиссии возможно.
Формы с оценкой менее 50 баллов лечат амбулаторно. Применяют ретиноиды, витаминотерапию (D, С, Е), антигистаминные средства (клемастин), седативные препараты, ПУВА-терапию псориаза, гемодез, УФО. Наружно наносят кератолитики, гормональные мази. Показано климатолечение: Мацеста, Нафталан, Мертвое море. Прогноз относительно неблагоприятный, учитывая возможность летального исхода.
Содержание
Дерматология в России
Зарегистрируйтесь!
Если Вы врач, то после регистрации на сайте Вы получите доступ к специальной информации.
Если Вы уже зарегистрированы, введите имя и пароль (форма в верхнем правом углу или здесь).
Пустулезный псориаз
Пустулезный псориаз
Введение
Пустулезный псориаз – редкое, иммуноопосредованное системное заболевание кожи, характеризующееся желтоватыми пустулами на эритематозном фоне с различными клиническими проявлениями и распространённостью очагов (1). Пустулезный псориаз считается вариантом вульгарного псориаза. Пустулы могут быть распространенными или локализованными и характеризуются стерильным преимущественно нейтрофильным инфильтратом. В отличие от хронического бляшечного псориаза (наиболее распространенного варианта вульгарного псориаза), поражения при пустулезном псориазе часто болезненны при пальпации (2). Пустулезный псориаз может классифицироваться на основе клинической картины и расположения пустул.
К подтипам пустулезного псориаза относятся:
Этиология
Пустулезный псориаз возникает при наличии генетической предрасположенности и может быть спровоцирован определенными факторами риска, приводящими к псориазоподобным изменениям и выраженному накоплению нейтрофилов в эпидермисе (3). Пациенты с пустулезным псориазом имеют повышенную частоту встречаемости аллеля HLA-B27 по сравнению с общей популяцией. Большинство случаев пустулезного псориаза являются идиопатическими, однако факторы риска, которые могут играть определенную роль в этиологии пустулезного псориаза, включают (4, 5):
Эпидемиология
Пустулезный псориаз – редкое заболевание. Он поражает как детей, так и взрослых; характерно бимодальное возрастное распределение. Во взрослой возрастной группе это заболевание проявляется в возрасте от 40 до 50 лет, тогда как в детской возрастной группе оно имеет тенденцию проявляться в младенчестве.
Жители азиатских стран, как правило имеют данное заболевание чаще, чем жители Кавказа (6). Женщины и мужчины заболевают одинаково часто. Пустулезный псориаз составляет примерно 1% всех клинических случаев вульгарного псориаза (5).
Патофизиология
Точный патогенез пустулезного псориаза до конца не выяснен. Однако, основываясь на изучении экспрессии определенных цитокинов и реакций на конкретные лекарства, было предложено несколько механизмов.
Сочетание генетической предрасположенности и воздействия определенных провоцирующих факторов (например, отмена системных кортикостероидов) приводит к усилению регуляции специфических цитокинов и накоплению нейтрофилов в эпидермисе (5).
Кроме того, дендритные клетки кожи выделяют эластазу, которая может играть определенную роль в образовании пустул (7). Как пустулезный псориаз, так и хронический бляшечный псориаз проявляют избыточную экспрессию IL-1, IL-17, IL-23, IL-36, TNF-альфа и IFN-гамма. Однако экспрессия IL-1 и IL-36 более выражена при пустулезном псориазе.
Исследования также выявили дефицит антагониста рецептора IL-36 у пациентов с пустулезным псориазом, и пациенты с пустулезным псориазом также успешно лечились новым моноклональным антителом против рецептора IL-36 (8).
Поэтому ИЛ-36, вероятно, играет решающую роль в патогенезе пустулезного псориаза.
Гистопатология
Многие из гистопатологических особенностей пустулезного псориаза сходны с картиной вульгарного псориаза, включая сохранение ядер в роговом слое (паракератоз), утолщение рогового слоя (гиперкератоз), удлинение дермальных сосочков, истончение зернистого слоя и надсосочковых зон эпидермиса (5).
В дополнение к классическим гистологическим признакам вульгарного псориаза, присутствует также выраженный нейтрофильный инфильтрат в сосочковой дерме и эпидермисе, вызывающий вдавливание базальных кератиноцитов в сосочковый слой дермы, разрушающий десмосомные соединения кератиноцитов (спонгиоз) и приводящий к развитию поверхностных микроабсцессов (9).
Нейтрофильная инфильтрация эпидермиса более выражена при пустулезном псориазе, чем при других вариантах вульгарного псориаза.
Клиника
Пустулезный псориаз проявляется в виде многочисленных фокусных или сливающихся поверхностных желтоватых пустул на фоне эритемы.
Пустулезный псориаз может быть диффузным или локализованным. Необходимо провести полный осмотр кожи, включая тщательную оценку слизистых оболочек и ногтей на наличие других признаков псориаза и исключить другие причины пустулеза.
Пустулезный псориаз начинается с красных папул или бляшек, которые быстро превращаются в желтоватые, поверхностные пустулы на фоне эритемы.
Генерализованный подтип Цумбуша обычно проявляется системными симптомами, такими как лихорадка, боль в суставах, головные боли и лейкоцитоз.
Экзантематозный подтип, напротив, представлен острыми гнойничковыми высыпаниями без системных симптомов. Кольцевидный подтип чаще встречается у детей в виде кольцевидных поражений с гнойничками по краю основных высыпаний (10).
Обследование
Пациенты с подозрением на пустулезный псориаз требуют тщательного обследования, так как подтип Цумбуша может представлять угрозу для жизни.
Лабораторные исследования должны включать общий анализ крови (CBC) для оценки лейкоцитоза, электролитную панель для оценки гипокальциемии и панель печени для оценки трансаминита.
Тест на беременность следует назначать всем женщинам детородного возраста. Панч-биопсия может быть выполнена в сомнительных случаях.
Культуральное исследование отделяемого мокнущих поражений может быть полезно для исключения первичных или вторичных инфекций.
Лечение / Ведение пациентов
Первым шагом в лечении пустулезного псориаза является выявление триггеров заболевания, таких как лежащий в его основе инфекционный процесс.
Генерализованный пустулезный псориаз (например, подтип Цумбуша) может потребовать госпитализации. Системные симптомы, включая лихорадку и боль в суставах, требуют лечения жаропонижающими и противовоспалительными препаратами.
Специфичные для лечения данного заболевания препараты, включая системные ретиноиды (ацитретин, изотретиноин), метотрексат, циклоспорин и инфликсимаб, считаются препаратами первой линии у взрослых пациентов. У детей предпочтительны ацитретин, циклоспорин, метотрексат и этанерцепт (11).
Препараты второй линии включают системную терапию при диффузном поражении (например, этанерцепт и адалимумаб) или местное лечение при локализованном поражении (например, кортикостероиды, кальципотриен и такролимус). Все эти препараты могут быть использованы в качестве монотерапии или в комбинации с препаратами первой линии (12).
Фототерапия – еще один вариант лечения (13). Досрочное родоразрешение рекомендуются беременным пациенткам с герпетиформным импетиго.
Недавние исследования свидетельствуют об успешном использовании антагонистов рецепторов IL-1 (например, анакинра) и антагонистов рецепторов IL-36 при лечении пустулезного псориаза (8).
Тоцилизумаб, моноклональное антитело против рецептора IL-6, также показал эффективность в некоторых резистентных к терапии случаях пустулезного псориаза (14).
Дифференциальная диагностика
Прогноз
По сравнению с другими подтипами, подтип Цумбуша пустулезного псориаза имеет более высокий риск смертности из-за системного поражения, особенно сочетаясь с сопутствующими заболеваниями, такими как онкопатология, почечная недостаточность или печеночная недостаточность. Локализованные подтипы пустулезного псориаза имеют гораздо более низкий риск смертности.
Осложнения
Информирование и обучение пациентов
Пациенты с псориазом должны знать о целесообразности избегать резкой отмены стероидов, что может спровоцировать эпизоды пустулезного псориаза. Вялотекущие поражения следует лечить с надлежащим уходом за элементами сыпи, чтобы избежать осложнений и вторичных инфекций.
Улучшение результатов работы медицинского персонала
Лечение пустулезного псориаза требует междисциплинарного подхода, включая персонал первичной медицинской помощи, дерматологов и инфекционистов. Подробный анамнез и полное физикальное обследование имеют решающее значение в диагностике случаев пустулезного псориаза.
Дерматолог может помочь в первоначальном диагностическом обследовании и оценить наличие осложнений. В зависимости от площади поражения может потребоваться госпитализация (например, подтип Цумбуша). В сомнительных случаях может быть проведена биопсия, так как дифференциальная диагностика с другими пустулезными поражениями довольно обширна. Лечение направлено на предотвращение рецидивов и сокращение их продолжительности.
Пустулёзный псориаз
Пустулёзный псориаз – самая тяжёлая экссудативная редко встречающаяся форма псориаза, угрожающая жизни пациента при генерализации процесса. Характеризуется гиперемией, на фоне которой появляются буллёзные серозно-гнойные элементы, имеющие тенденцию к слиянию, вскрывающиеся, образующие эрозии, подсыхающие с исходом в корочки и присоединением вторичной инфекции. Диагностику проводят на основании анамнеза, клиники, диагностической триады (стеариновое пятно, терминальная плёнка, капельное кровотечение), симптома Кебнера, биопсии кожи. Лечение осуществляется по индивидуальным схемам.
Общие сведения
Пустулезный псориаз – разновидность неинфекционного контактного аллергического дерматита, индуцированного неадекватной терапией. Заболевание относится к категории неизлечимых, носит системный характер, представлено дерматозами первого типа, связанного с системой НLA-антигенов и второго, несвязанного с НLA-антигенами – уникальными для каждого человека лейкоцитарными антигенами гистосовместимости. По статистике, около 3% дерматологических пациентов страдают пустулёзным псориазом. Патологический процесс не имеет гендерной составляющей, у женщин развивается в возрасте 16 лет и раньше, а у мужчин дебютирует после 22 лет. Пустулёзный псориаз не обладает выраженными расовыми и сезонными различиями, но в странах с жарким климатом и у представителей негроидной расы встречается несколько реже. Впервые «гнойный псориаз» был описан немецким дерматологом Цумбушем в 1909 году. Актуальность темы определена возможностью летального исхода и ростом заболеваемости данной патологией.
Причины пустулёзного псориаза
Патологический процесс гетерогенен. Точная причина возникновения пустулёзного псориаза неизвестна. Большая роль в его развитии принадлежит наследственной предрасположенности, сбоям в работе иммунной, пищеварительной и эндокринной систем, а также стрессам, аллергической сенсибилизации организма, инфекциям и травмам кожи. В 60% триггером патологического процесса выступает нерациональная терапия, как самого псориаза, так и сопутствующих ему заболеваний. В 40% пустулёзный псориаз возникает спонтанно, на фоне видимого благополучия.
Механизм развития патологического процесса и в том, и в другом варианте заключается в нарушении нормальной жизнедеятельности клеток эпидермиса. При трансдермальном проникновении патогенного аллергена возникает иммунный сбой на клеточно-гуморальном уровне. На фоне врождённой нестабильности лизосом повреждаются лизосомальные мембраны клеток, в ответ начинается синтез цитокинов, медиаторов воспаления.
Параллельно активизируются вырабатывающие антитела Т-лимфоциты. Они вступают в аутоиммунные реакции с собственным эпидермисом, усиливая воспаление и пролиферативные процессы. Укорачивается клеточный цикл, нарушается процесс дифференцировки клеток эпидермиса. Гиперпролиферация агрессивно усиливает воспаление, клетки эпидермиса начинают продуцировать интерлейкин, который вместе с активированными Т-лимфоцитами способствует еще большему делению клеток. Так возникает хронизация пустулёзного псориаза.
Развитие патологии на фоне видимого здоровья трактуется как сбой обменных процессов организма. Триггерами могут стать перенесённые инфекции, вредные привычки, стресс. В этом случае происходит разбалансировка тканевого гомеостаза, приводящая к нарушению пролиферативной активности и дифференцировки клеток эпидермиса. Из-за обменных нарушений кейлоны (тканевые гормоны местного иммунитета белковой природы) перестают тормозить пролиферацию в верхних слоях кожи, создавая диспропорцию между вторичными мессенджерами, увеличивая количество цГМФ (циклический гуанозинмонофосфат – производное гуанозинтрифосфата) и уменьшая – цАМФ (циклический аденозинмонофосфат – производное АТФ). В результате происходит стимуляция пролиферативных процессов с нарушением дифференциации клеток эпидермиса. Визуально это проявляется возникновением пустул.
Классификация пустулёзного псориаза
Единой классификации пустулёзного псориаза не существует. При этом все современные дерматологи выделяют несколько стадий развития заболевания: начальную или прогрессирующую (распространяющиеся по всей поверхности кожи пустулы, склонные к слиянию, положительный симптом Кебнера), стационарную (распространение пустул закончено, возникает псевдоатрофический ободок Воронова – признак перехода к регрессии, феномен Кебнера отрицательный), затухающую, регрессивную (бляшки становятся плоскими, телесного цвета, без чешуек, ограничены роговым поясом, очаг регрессирует с центральной части).
Существует деление патологии по степени тяжести: лёгкая (ограничена площадь поражения, симптомы интоксикации отсутствуют, воспаление слабо выражено, субъективное состояние не нарушено), средняя (процесс приобретает тенденцию к распространению, появляются симптомы продромы на фоне обострения сопутствующей патологии, воспаление ярко выражено), тяжёлая (поражение кожи тотальное, выражены симптомы интоксикации и воспаления, присоединяется вторичная инфекция, соматическая патология прогрессирует, процесс приобретает системный характер, возможен летальный исход). Наиболее распространено деление пустулёзного псориаза на две большие группы: генерализованные и локальные формы.
Генерализованные формы (генерализованный пустулёзный псориаз) возникают внезапно, среди полного видимого благополучия или на фоне уже существующих сопутствующих заболеваний (собственно пустулёзный псориаз), занимают более 10% поверхности кожи, характеризуются образованием эритем с пустулами в сочетании с зудом и жжением кожи. Многие авторы с учетом единого первичного элемента сыпи (пустулы) включают в генерализованный дерматоз три составляющих: пустулёз Цумбуша, акродерматит Аллопо (типичная форма) и герпетиформное импетиго беременных. Но большинство современных дерматологов рассматривают все три составляющие в качестве самостоятельных заболеваний с собственной этиологией и механизмом развития, и относят к генерализованным формам дерматоза:
Локализованные формы занимают до 10% поверхности кожных покровов, располагаются в строго определённых местах, протекают мягче генерализованных. Некоторые авторы склонны включать сюда ладонно-подошвенный пустулёз Барбера и атипичную форму акродерматита Аллопо, однако большинство специалистов в сфере дерматологии рассматривают перечисленные типы заболевания в качестве разновидностей отдельных самостоятельных нозологий и относят к локальной форме пустулёзного псориаза следующие варианты:
Симптомы и диагностика пустулёзного псориаза
Пустулёзный псориатический процесс имеет общие для всех разновидностей клинические проявления, характеризуется образованием зудящей эритемы, несколько возвышающейся над окружающей кожей, с серозно-гнойными буллами, имеющими тенденцию к распространению, группировке, слиянию. Чуть позже пустулёзные очаги начинают шелушиться, чешуйки отделяются, обнажая эрозивную поверхность, в патологический процесс вовлекаются лимфатические узлы, ногти, суставы. Локализация соответствует форме пустулёзного псориаза. В тяжёлых случаях нарушается общее самочувствие пациента, обостряется сопутствующая патология, нарастают симптомы интоксикации вплоть до летального исхода.
Клинический диагноз ставит дерматолог на основании анамнеза, проявлений, диагностической триады (симптом стеаринового пятна, терминальной плёнки с проступающими кровяными «каплями росы»), полного клинико-лабораторного обследования, включая анализ крови на ревматоидный фактор и антитела к ВИЧ, гистологии, посева на стерильность, рентгенографии при артрите. Дифференциальную диагностику проводят с папулёзным сифилидом, себорейными проявлениями, красным плоским лишаём, парапсориазом, атопическим дерматитом.
Лечение и прогноз пустулёзного псориаза
Патологический процесс купируется под наблюдением дерматолога по индивидуальной схеме для каждого пациента. Начинают с наружного лечения пустулёзного псориаза, целью терапии является смягчение и очищение кожи. Параллельно корректируют сопутствующую патологию, подключают седативные препараты, антигистаминные средства, витаминотерапию. Генерализация процесса требует госпитализации и использования системных препаратов внутрь и инъекционно. Хороший эффект даёт УФО, ПУВА-терапия псориаза, рентгеновские лучи, криотерапия.
В качестве профилактики обязательно диспансерное наблюдение с превентивным лечением по показаниям, санаторно-курортная реабилитация, диетотерапия. При своевременном адекватном лечении прогноз относительно благоприятный, при отсутствии терапии в некоторых случаях возможен летальный исход.
Псориаз и современные методы его лечения
Псориаз (чешуйчатый лишай) — хроническое, весьма распространенное заболевание кожи, известное с давних времен. Распространенность его в различных странах колеблется от 0,1 до 3%. Однако эти цифры отражают лишь удельный
Псориаз (чешуйчатый лишай) — хроническое, весьма распространенное заболевание кожи, известное с давних времен. Распространенность его в различных странах колеблется от 0,1 до 3%. Однако эти цифры отражают лишь удельный вес псориаза у больных с другими дерматозами или частоту его встречаемости у пациентов с внутренними болезнями. Поскольку болезнь часто носит локализованный и неактивный характер, больные обычно не обращаются за помощью в медицинские учреждения, а следовательно, нигде не регистрируются.
Причина болезни остается неясной. Несмотря на огромное количество предлагаемых гипотез, ни одна не является общепризнанной. Четко установлена лишь роль генетических факторов — семейный показатель больных в несколько раз превышает популяционный. Есть указания на связь псориаза с антигенами HLA-cистемы — В13, В15, В16, В17, В27, В39, Dw11, DRW6, DR7, A1. Имеются данные о возможной патогенетической значимости генетических маркеров Lewis, MN, Ss, Duffy, Hp.
Основным патогенетическим звеном, вызывающим появление кожных высыпаний, являются повышенная митотическая активность и ускоренная пролиферация клеток эпидермиса, приводящая к тому, что клетки нижних слоев «выталкивают» вышележащие клетки, не дав им ороговеть. Этот процесс носит название паракератоза и сопровождается обильным шелушением. Большое значение в развитии псориатических поражений в коже играют местные иммунопатологические процессы, связанные с взаимодействием различных цитокинов — фактора некроза опухоли, интерферонов, интерлейкинов, а также лимфоцитов различных субпопуляций.
Пусковым моментом возникновения болезни часто является сильный стресс — этот фактор присутствует в анамнезе большинства больных. К другим триггерным факторам можно отнести травмы кожи, применение медикаментов, злоупотребление алкоголем, инфекции.
Многочисленные нарушения в эпидермисе, дерме и во всех системах организма тесно связаны и не могут по отдельности объяснить механизм развития болезни.
Общепринятой классификации псориаза нет. Традиционно наряду с обычным (вульгарным) псориазом выделяют эритродермическую, артропатическую, пустулезную, экссудативную, каплевидную, ладонно-подошвенную формы.
Обычный псориаз клинически проявляется образованием плоских папул, четко отграниченных от здоровой кожи. Папулы розовато-красного цвета, покрыты рыхлыми серебристо-белыми чешуйками. С диагностической точки зрения интересна группа признаков, возникающих при поскабливании папул и называемых псориатической триадой. Сначала появляется феномен «стеаринового пятна», характеризующийся усилением шелушения при поскабливании, что придает поверхности папул сходство с каплей стеарина. После удаления чешуек наблюдается феномен «терминальной пленки», проявляющийся в виде влажной блестящей поверхности элементов. Вслед за этим при дальнейшем поскабливании отмечается феномен «кровяной росы» — в виде точечных, несливающихся капелек крови.
Высыпания могут располагаться на любом участке кожного покрова, но преимущественно локализуются на коже коленных и локтевых суставов и волосистой части головы, с поражения которой очень часто заболевание начинается. Для псориатических папул характерна склонность к периферическому росту и слиянию в бляшки различных размеров и очертаний. Бляшки могут быть изолированными, небольшими или крупными, занимающими обширные участки кожных покровов.
При экссудативном псориазе меняется характер шелушения — чешуйки становятся желтовато-сероватыми, склеиваются с образованием корочек, плотно прилегающих к коже. Сами высыпания более яркие и отечные, чем при обычном псориазе.
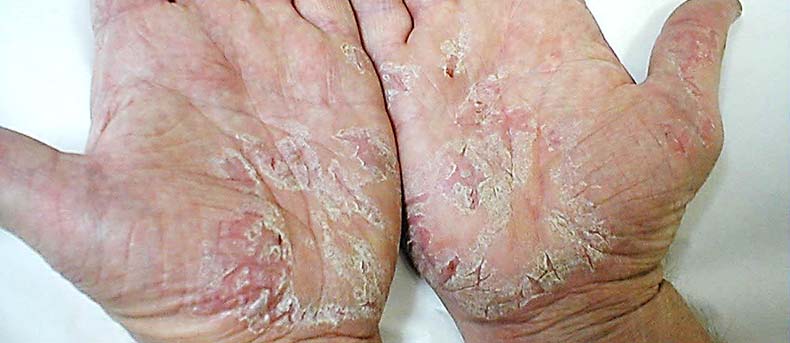
Псориаз ладоней и подошв может наблюдаться в виде изолированного поражения или сочетаться с поражениями других локализаций. Проявляется он в виде типичных папуло-бляшечных элементов, а также гиперкератотических, мозолеподобных очагов с болезненными трещинами или пустулезных высыпаний.
Практически всегда при псориазе поражаются ногтевые пластинки. Наиболее патогномоничным считается появление на ногтевых пластинках точечных вдавлений, придающих ногтевой пластинке сходство с наперстком. Также могут отмечаться разрыхление ногтей, ломкость краев, изменение окраски, поперечные и продольные борозды, деформации, утолщение, подногтевой гиперкератоз.
Псориатическая эритродермия является одной из наиболее тяжелых форм псориаза. Она может развиваться за счет постепенного прогрессирования псориатического процесса и слияния бляшек, но чаще возникает под влиянием нерационального лечения. При эритродермии вся кожа приобретает ярко-красный цвет, становится отечной, инфильтрированной, отмечается обильное шелушение. Больных беспокоит сильный зуд, ухудшается общее состояние.
Рентгенологически различные изменения костно-суставного аппарата наблюдаются у большинства больных без клинических признаков поражения суставов. К таким изменениям относят околосуставной остеопороз, сужение суставных щелей, остеофиты, кистозные просветления костной ткани. Диапазон клинических проявлений может варьировать от незначительных артралгий до развития инвалидизирующего анкилозирующего артроза. Клинически обнаруживаются припухлость суставов, покраснение кожи в зоне пораженных суставов, болезненность, ограничение подвижности, деформации суставов, анкилозы, мутиляции.
Пустулезный псориаз проявляется в виде генерализованных или ограниченных высыпаний, локализованных преимущественно на коже ладоней и подошв. Хотя ведущим симптомом этой формы псориаза считается возникновение на коже пустул, считающихся в дерматологии проявлением гнойничковой инфекции, содержимое этих пузырьков обычно стерильно.
Каплевидный псориаз чаще развивается у детей и сопровождается внезапным высыпанием рассеянных по всему кожному покрову мелких папулезных элементов.
Псориаз наблюдается примерно с одинаковой частотой у мужчин и женщин. У большинства пациентов заболевание начинает развиваться до 30 лет. У многих больных отмечается связь обострений с временем года: чаще заболевание обостряется в холодный период (зимняя форма), гораздо реже — летом (летняя форма). В дальнейшем эта зависимость может меняться.
В течении псориаза различают 3 стадии: прогрессирующую, стационарную и регрессирующую. Для прогрессирующей стадии характерны рост по периферии и появление новых высыпаний, особенно на местах прежних высыпаний (изоморфная реакция Кебнера). В регрессирующей стадии наблюдается уменьшение либо исчезновение инфильтрации по окружности или в центре бляшек.
Вульгарный псориаз дифференцируют от парапсориаза, вторичного сифилиса, красного плоского лишая, дискоидной красной волчанки, себорейной экземы. Сложности возникают при дифференциальной диагностике ладонно-подошвенного и артропатического псориаза.
При вульгарном псориазе прогноз для жизни благоприятный. При эритродермии, артропатическом и генерализованном пустулезном псориазе возможны инвалидизация и даже летальный исход из-за истощения и развития тяжелых инфекций.
Неопределенным прогноз остается в отношении продолжительности заболевания, длительности ремиссии и обострений. Высыпания могут существовать длительно, многие годы, но чаще обострения чередуются с периодами улучшения и клинического выздоровления. У значительной части больных, в особенности не подвергавшихся интенсивному системному лечению, возможны многолетние, самопроизвольные периоды клинического выздоровления.
Нерациональное лечение, самолечение, обращение к «целителям» ухудшают течение болезни, приводят к обострению и распространению кожных высыпаний. Именно поэтому основная цель данной статьи — дать краткую характеристику современным методам лечения этой болезни.
Сегодня существует огромное количество методов лечения псориаза, в терапии этого заболевания используются тысячи различных препаратов. Ноэто лишь означает, что ни один из методов не дает гарантированного эффекта и не позволяет вылечить болезнь окончательно. Более того, вопрос об излечении и не ставится — современная терапия в состоянии лишь свести к минимуму кожные проявления, не затрагивая многих неизвестных на сегодня патогенетических факторов.
Лечение псориаза проводится с учетом формы, стадии, степени распространенности высыпаний, общего состояния организма. Как правило, лечение комплексное, предусматривающее сочетание наружных и системных препаратов.
Большое значение при лечении имеют мотивация пациента, семейные обстоятельства, социальное положение, образ жизни, злоупотребление алкоголем.
Способы лечения можно разделить на следующие направления: наружная терапия, системная терапия, физиотерапия, климатотерапия, нетрадиционные и народные методы.
Наружная терапия
Терапия препаратами наружного действия имеет при псориазе важнейшее значение. В легких случаях лечение начинают с местных мероприятий и ими ограничиваются. Как правило, препараты для местного применения реже оказывают какие-либо побочные действия, но по эффективности уступают системной терапии.
В прогрессирующей стадии наружное лечение проводят с большой осторожностью, чтобы не вызвать ухудшения состояния кожи. Чем интенсивнее воспаление, тем меньшей должна быть концентрация мазей. Обычно на этой стадии при лечении псориаза ограничиваются кремом «Унна», 0,5–2% салициловой мазью, травяными ваннами.
На стационарной и регрессирующей стадии показаны более активные препараты — 5–10% нафталановая мазь, 2–10% мазь АСД, 2–5% салициловая мазь, 2–5% серно-дегтярная мазь, а также многие другие способы терапии.
В современных условиях при выборе способа терапии или конкретного препарата врач должен руководствоваться официальными протоколами и формулярами, разработанными руководящими органами здравоохранения. В Федеральном руководстве по использованию лекарственных средств (выпуск IV) для местного лечения больных псориазом предлагаются стероидные лекарственные средства, салициловая мазь, препараты дегтя и кальципотриол.
Исходя из «Методических материалов по диагностике и лечению наиболее распространенных инфекций, передаваемых половым путем, и заболеваний кожи», разработанных ЦНИКВИ в 2001 г., в качестве наружной терапии используют 1–2% салициловую мазь, мази с содержанием дегтя 5–10%, нафталана 5–10%, витамина Д3, а также кортикостероидные мази (бетаметазон с салициловой кислотой, мометазон) и аэрозоль цинка пиритионата. В «Протоколах ведения больных», разработанных учеными ЦНИКВИ в 2003 г., рекомендуются те же препараты.
Остановимся в основном на указанных в руководствах препаратах.
Гидратитрующие средства. Смягчают шелушащуюся поверхность псориатических элементов, уменьшают стягивание кожи, улучшают эластичность. Используют кремы на основе ланолина с витаминами, крем «Унна». По данным литературы, даже после такого легкого воздействия клинические эффекты (снижение зуда, эритемы и шелушения) достигаются у трети больных.
Препараты салициловой кислоты. Обычно используют мази с концентрацией от 0,5 до 5% салициловой кислоты. Она обладает антисептическим, противовоспалительным, кератопластическим и кератолитическим действием, может применяться в комбинации с дегтем и кортикостероидами. Салициловая мазь размягчает шелушащиеся слои псориатических элементов, а также усиливает действие местных стероидов путем усиления их всасывания, поэтому часто используется в комбинации с ними. Сама салициловая кислота легко проникает в кожу и затем в кровь. Поэтому ее не применяют на обширных поверхностях и в концентрации больше 2%, а у детей даже 2-процентную мазь накладывают только на ограниченных участках кожи. Непереносимость встречается редко, однако салициловая кислота может вызывать в качестве побочного эффекта усиление воспаления кожи.
Дегтярные препараты. Применяются издавна в виде 5–15% мазей и паст, часто в сочетании с другими местными препаратами. В России используются мази с древесным дегтем (обычно березовым), в некоторых зарубежных странах — с каменноугольным. Последний более активен, но, как считают наши ученые, обладает канцерогенными свойствами, хотя многочисленные публикации и зарубежный опыт не подтверждают этого. Деготь превосходит салициловую кислоту по активности, обладает противовоспалительными, кератопластическими и антиэксфолиативными свойствами. Его применение при псориазе обусловлено, кроме того, влиянием на клеточную пролиферацию. Применение дегтярных препаратов ограничено из-за неприятного запаха, их нельзя накладывать на лицо. Комбинации дегтя с цинком или салициловой кислотой не обладают значительными преимуществами перед монокомпонентными препаратами дегтя. Способность дегтя повышать фоточувствительность используется для комбинированной терапии в сочетании с ультрафиолетовым облучением. Не следует применять препараты дегтя длительно и в повышенной концентрации, так как это может привести к всасыванию и системному действию (поражение почек, общая интоксикация, паралич). При назначении препаратов дегтя следует учитывать его фотосенсибилизирующее действие и риск ухудшения функции почек у лиц с нефрологическими болезнями.
Для мытья головы используют шампуни с дегтем (фридерм-тар, Т/гель).
Нефть нафталанская. Смесь углеводородов и смол, содержит серу, фенол, магний и много других веществ. Препараты нафталанской нефти обладают противовоспалительными, рассасывающими, противозудными, антисептическими, отшелушивающими и репарационными свойствами. Для лечения псориаза применяются 10–30% нафталановые мази и пасты. Часто нафталанская нефть используется в комбинации с серой, ихтиолом, борной кислотой, цинковой пастой.
Местная терапия ретиноидами. Первый эффективный местно применяемый ретиноид, разрешенный к употреблению как средство для лечения псориаза, — тазаротен. В России этот препарат пока не зарегистрирован. Он представляет собой желе на водной основе и выпускается в концентрации 0,05 и 0,1%. По эффективности он сравним с сильнодействующими ГКС. Из побочных эффектов отмечаются зуд и раздражение кожи. Одним из преимуществ этого препарата является более продолжительная по сравнению с ГКС ремиссия. Так, по данным J. Koo, через 3 мес после лечения рецидив наблюдали только у 185 больных (после флуоцинонида — у 55%). В работе A. Marchetti показаны фармакоэкономические преимущества тазаротена в виде 0,1% геля в сравнении с мазью флуоцинонида (местный ГКС) и кальципотриена (разновидность витамина Д3 для местного использования).
Гидрантроны. В первой половине XX в. применялись мази со смесью естественных дериватов антрацена — хризаробином, который получали из стволов бразильского дерева Vonacopua araroba семейства бобовых.
В настоящее время в Европе и США используются синтетические гидроксиантроны — дитранол, антралин, цигнолин, антраробин.
Дитранол — аналог естественного хризаробина, оказывает цитотоксическое и цитостатическое действие, приводит к снижению активности окислительных и гликолитических процессов в эпидермисе. В результате уменьшаются количество митозов в эпидермисе, а также гиперкератоз и паракератоз. К сожалению, дитранол обладает выраженным местно-раздражающим действием, и при попадании на здоровую кожу могут возникать ожоги. С другой стороны, дитранол очень эффективен и не вызывает системных побочных эффектов. Несколько лет назад в Европе появились препараты, которые высвобождают дитранол только при температуре кожи человека (миканол). В результате ослабляется окрашивание кожи. Сегодня дитранол применяют в достаточно высоких концентрациях (>1%), нанося его на 5–30 минут. Этот способ не уступает по эффективности применению препарата в низких концентрациях на ночь. По данным литературы, средняя ремиссия при лечении дитранолом составляет 4 – 6 мес.
Российские специалисты редко используют препараты этой группы, в России они не производятся и за рубежом не закупаются. Ранее предлагались несколько препаратов этой группы — цигнодерм, дитрастик, псоракс. Они выпускаются в виде стержня, наподобие губной помады. Добавление парафина позволяет наносить препараты точно на область поражения, что особенно удобно при лечении ограниченных, застарелых очагов.
К препаратам этой группы можно отнести антралин, который применяется в европейских и американских лечебных центрах. Препарат тормозит синтез ДНК ядра и митохондрий, угнетает метаболизм в тканях, что приводит к снижению пролиферации. При использовании сильно окрашивает контактируемые поверхности, может вызывать раздражения и ожоги.
Производные иприта.
К ним относятся псориазин и антипсориатикум. В их состав входят вещества кожно-нарывного действия — иприт и трихлорэтиламин. Лечение этими препаратами проводят с большой осторожностью, применяя сначала мази с небольшой концентрацией на небольшие очаги поражения 1 раз в день. Затем при хорошей переносимости концентрацию, площадь и кратность при использовании увеличивают. Лечение осуществляют под тщательным врачебным контролем, проводя еженедельные тесты крови и мочи. Сейчас данные препараты практически не применяются, однако они весьма эффективны в стационарной стадии болезни.
Цинка пиритионат. Активное вещество, выпускаемое в виде аэрозолей, кремов и шампуней под торговым названием «Скин-кап». Обладает противомикробным, противогрибковым, а также антипролиферативным действием — подавляет патологический рост клеток эпидермиса, находящихся в состоянии гиперпролиферации. Последнее свойство определяет эффективность препарата при псориазе. Препарат снимает воспаление, уменьшает инфильтрацию и шелушение псориатических элементов. Лечение проводят в среднем в течение месяца. Для терапии больных с поражениями волосистой части головы используют аэрозоль и шампунь, при поражениях кожи — аэрозоль и крем. Препарат наносят 2 раза в сутки, шампунь применяют 3 раза в неделю. В России начиная с 1995 г. проводилось изучение клинической эффективности и переносимости всех лекарственных форм цинка пиритионата. По заключению ведущих дерматологических центров — ЦНИКВИ, РГМУ, ММА, ВМА — эффективность препарата при лечении больных псориазом достигает 85–90%. Исходя из данных, опубликованных в периодической печати ведущими специалистами этих и других центров, клинического излечения удается добиться к концу 3–4 нед лечения. Эффект развивается постепенно, но очень важно, что результаты лечения очевидны уже к концу первой недели с момента начала применения препарата — резко снижается зуд, устраняется шелушение, бледнеет эритема. Такое быстрое достижение клинического эффекта приводит, соответственно, к быстрому улучшению качества жизни пациентов. Препарат хорошо переносится. Разрешен для применения с 3- летнего возраста.
Мази с витамином Д3. С 1987 г. при местном лечении используется синтетический препарат витамина Д3 — кальципотриол. Многочисленными экспериментальными исследованиями показано, что кальципотриол вызывает торможение пролиферации кератиноцитов, ускоряет их морфологическую дифференциацию, воздействует на факторы иммунной системы кожи, регулирующие пролиферацию клеток, обладает противовоспалительными свойствами. На российском рынке представлены 3 препарата данной группы от различных производителей. Препараты наносят на пораженные участки кожи 1-2 раза в сутки. Эффективность мазей с Д3 примерно соответствует эффекту кортикостероидных мазей I, II классов, а по данным J. Koo — даже III класса. При применении этих мазей выраженный клинический эффект наступает у большинства больных (до 95%). Однако для достижения хорошего эффекта может понадобиться достаточно много времени (от 1 мес до 1 г.), а площадь поражения не должна превышать 40%. И. В. Хамаганова сообщает о положительном опыте применения кальципотриола у детей. Препарат наносили 2 раза в день, выраженный эффект наблюдался к концу четвертой недели лечения. Побочных эффектов не выявлено. О таких же результатах лечения при использовании кальципотриола у взрослых сообщает В. А. Самсонов.
Иногда при использовании кальципотриола могут наблюдаться раздражение кожи, дерматит, фотосенсибилизация, обострение псориатического процесса, гиперкальциемия. Однако кальципотриол не вызывает побочных эффектов, характерных для стероидов, и иногда дает более стойкий эффект, чем мази с ГКС. Хотя, по данным того же J. Koo, рецидивы возникают у более 50% больных, при этом средняя продолжительность ремиссии не превышает 1,5 мес.
Более выраженных эффектов достигают при сочетанном применении кальципотриола с любыми формами фототерапии, а также с системной терапией.
Кортикостероидные препараты. Применяются в медицинской практике в качестве наружных средств с 1952 г., когда Sulzberger впервые показал эффективность наружного применения стероидов. На сегодняшний день на российском фармацевтическом рынке зарегистрированы около 50 глюкокортикостероидных средств для наружного применения. Это, несомненно, затрудняет выбор врача, который должен иметь информацию обо всех препаратах. Специальное анкетирование, проведенное Н. Г. Кочергиным среди дерматологов, показало, что при выборе средств для наружной терапии врачи исходят из следующих данных: активности кожного процесса, локализации высыпаний, возраста больного, эффективности рекламы и стоимости препарата в аптеке. К наиболее часто назначаемым при псориазе ГКС, по данным того же опроса, относятся комбинированные препараты (флуметазона пивалат с салициловой кислотой), мометазона фуроат или бетаметазона дипропионат.
Терапевтический эффект наружных ГКС обусловлен целым рядом потенциально благоприятных эффектов:
Изменение структуры ГКС отражалось на их свойствах, активности. Так появилась достаточно обширная группа препаратов, различающихся по своему химическому строению и активности. Гидрокортизона ацетат сегодня при псориазе практически не применяется, его используют в клинических исследованиях для сравнения со вновь получаемыми препаратами. Например, считается, что если активность гидрокортизона принять за единицу, то активность триамцинолона ацетонида составит 21 единицу, а бетаметазона — 24 единицы. Из препаратов второго класса при псориазе чаще используется флуметазона пивалат в комбинации с салициловой кислотой, а наиболее современными являются нефторированные ГКС. В связи с минимальным риском возникновения побочных явлений мази и кремы с аклометазоном разрешены для применения на чувствительных участках (лицо, кожные складки), лечения детей и пожилых людей, при нанесении на обширные участки кожи.
Среди препаратов третьего класса можно выделить группу фторированных ГКС — флуоцинолона ацетонид, триамцинолона ацетонид, бетаметазона валерат и дипропионат. Фармакоэкономический анализ применения этих препаратов (правда, не при псориазе), заключающийся в изучении соотношения «цена/безопасность/эффективность», по данным В. А. Аковбяна, выявил благоприятные показатели у бетаметазона валерата — быстрое развитие терапевтического эффекта, более низкая стоимость курса лечения.
При лечении псориаза начинать следует с более легких препаратов — гидрокортизона, преднизолона, аклометазона, а при повторных обострениях и неэффективности используемых препаратов давать более сильные. Однако среди американских дерматологов популярна следующая тактика: вначале применяется сильный ГКС для достижения быстрого эффекта, а потом пациента переводят на умеренный или слабый препарат для проведения поддерживающей терапии. В любом случае сильные препараты используют короткими курсами и лишь на ограниченные участки, так как при их назначении чаще развиваются побочные эффекты.
Помимо указанной классификации, препараты подразделяют на фторированные, дифторированные и нефторированные средства разных поколений. Нефторированные ГКС первого поколения (гидрокортизона ацетат) по сравнению с фторированными, как правило, менее эффективны, но более безопасны в отношении побочных реакций. Сейчас проблема низкой эффективности нефторированных ГКС уже решена — созданы нефторированные препараты четвертого поколения, сравнимые по силе с фторированными, а по безопасности — с гидрокортизона ацетатом. Это, в частности, гидрокортизона бутират, мометазона фуроат, метилпреднизолона ацепонат. Проблема усиления действия препарата решается не путем галогенизации, а благодаря этерификации. Кроме усиления действия это позволяет использовать этерифицированные препараты 1 раз в сутки. К примеру, гидрокортизона бутират имеет следующие фармакодинамические свойства: торможение миграции лейкоцитов и лимфоцитов в область воспаления, угнетение протеолитической активности тканевых кининов, задержка роста фибробластов, предупреждение развития соединительной ткани в очаге воспаления. Именно нефторированные ГКС четвертого поколения являются сегодня предпочтительными для местного применения при псориазе.
Стандартные побочные эффекты при применении местных стероидов — это развитие атрофии кожи, гипертрихоза, телеангиэктазий, гнойничковых инфекций, системное действие с влиянием на гипоталамо-гипофизарно-надпочечниковую систему. В современных нефторированных препаратах, упомянутых выше, эти побочные эффекты сведены к минимуму.
Фармацевтические компании стараются разнообразить спектр лекарственных форм и выпускают ГКС в виде мазей, кремов, лосьонов. Жирная мазь, создавая пленку на поверхности очага поражения, вызывает более эффективное рассасывание инфильтрации, чем другие лекарственные формы. Крем лучше купирует островоспалительные явления, увлажняет, охлаждает кожу. Безжировая основа лосьона обеспечивает его легкое распределение по поверхности волосистой части головы без склеивания волос.
По литературным данным, при использовании, например, мометазона в течение 3 нед положительного терапевтического эффекта (уменьшения количества высыпаний на 60–80%) удается добиться почти у 80% больных. По данным В. Ю. Уджуху, наиболее выгодного соотношения «эффективность/безопасность» можно достичь при использовании гидрокортизона бутирата. Выраженный клинический эффект при применении этого препарата сочетается с хорошей переносимостью — ни у одного из прошедших курс лечения больных авторы не наблюдали побочных реакций, даже при нанесении на лицо. При длительном использовании других ГКС приходилось останавливать лечение из-за развития побочных эффектов. По данным B. Bianchi и Н. Г. Кочергина, сравнение результатов клинического применения мометазона фуората и метилпреднизолона ацепоната показало одинаковую эффективность этих лекарственных средств при наружном применении. Ряд авторов (Е. Р. Аравийская, Е. В. Соколовский) предлагают этапную кортикостероидную терапию псориаза. Рекомендуется начинать наружную терапию с комбинированных препаратов, содержащих ГКС (например, бетаметазон и салициловую кислоту). Средняя продолжительность такого лечения — около 3 нед. В дальнейшем происходит переход на чистый ГКС, желательно третьего класса (например, гидрокортизона бутират или мометазона фуроат).
Больных привлекают простота использования стероидных препаратов, возможность достаточно быстро снять клиническую симптоматику заболевания, доступность, отсутствие запаха. Кроме того, эти лекарственные средства не оставляют жирных пятен на одежде. Однако их применение должно быть кратковременным, во избежание ухудшения течения болезни. При длительном применении стероидных мазей развивается привыкание. Резкая отмена кортикостероидов может вызвать обострение кожного процесса. В литературе указывается разная длительность ремиссии после местного лечения кортикостероидами. Большинство работ свидетельствует о непродолжительной ремиссии — от 1 до 6 мес. Исследования R. Seville установили, что ГКС в комбинации с другими методами (в частности, с дитранолом) повышают эффективность лечения, но уменьшают длительность ремиссии. Пациентам нужно рекомендовать как можно дольше обходиться без применения кортикостероидных мазей. Во многих зарубежных источниках мази, содержащие глюкокортикостероидные гормоны, рекомендуют предпочтительно использовать на ограниченных открытых участках поверхности кожи — лицо, руки. Однако следует помнить об опасности развития на лице стероидного периорального дерматита или розацеа, особенно при применении фторированных ГКС.
При псориазе наиболее эффективны комбинации стероидных гормонов (чаще всего бетаметазона) с салициловой кислотой. Салициловая кислота благодаря своему кератолитическому и противомикробному действию дополняет дерматотропную активность стероидов.
На волосистую часть головы удобно наносить комбинированные лосьоны с кортикостероидами и салициловой кислотой. По данным отечественных авторов (Г. И. Суколин, В. А. Молочков, Н. С. Потекаев), эффективность комбинированных препаратов достигает 80 — 100%, при этом очищение кожи происходит очень быстро —в течение 3 нед.
Подводя итоги, следует сказать, что на практике врачу всегда необходимо решать, использовать ли только наружные методы лечения или назначать их в сочетании с какой-либо системной терапией в целях повышения эффективности лечения и удлинения ремиссии.
Ю. Н. Перламутров, доктор медицинских наук, профессор
А. М. Соловьев, кандидат медицинских наук
МГМСУ, Москва
Пустулёзный псориаз
Пустулёзный псориаз – самая тяжёлая экссудативная редко встречающаяся форма псориаза, угрожающая жизни пациента при генерализации процесса. Характеризуется гиперемией, на фоне которой появляются буллёзные серозно-гнойные элементы, имеющие тенденцию к слиянию, вскрывающиеся, образующие эрозии, подсыхающие с исходом в корочки и присоединением вторичной инфекции. Диагностику проводят на основании анамнеза, клиники, диагностической триады (стеариновое пятно, терминальная плёнка, капельное кровотечение), симптома Кебнера, биопсии кожи. Лечение осуществляется по индивидуальным схемам.
Общие сведения
Пустулезный псориаз – разновидность неинфекционного контактного аллергического дерматита, индуцированного неадекватной терапией. Заболевание относится к категории неизлечимых, носит системный характер, представлено дерматозами первого типа, связанного с системой НLA-антигенов и второго, несвязанного с НLA-антигенами – уникальными для каждого человека лейкоцитарными антигенами гистосовместимости. По статистике, около 3% дерматологических пациентов страдают пустулёзным псориазом. Патологический процесс не имеет гендерной составляющей, у женщин развивается в возрасте 16 лет и раньше, а у мужчин дебютирует после 22 лет. Пустулёзный псориаз не обладает выраженными расовыми и сезонными различиями, но в странах с жарким климатом и у представителей негроидной расы встречается несколько реже. Впервые «гнойный псориаз» был описан немецким дерматологом Цумбушем в 1909 году. Актуальность темы определена возможностью летального исхода и ростом заболеваемости данной патологией.
Причины пустулёзного псориаза
Патологический процесс гетерогенен. Точная причина возникновения пустулёзного псориаза неизвестна. Большая роль в его развитии принадлежит наследственной предрасположенности, сбоям в работе иммунной, пищеварительной и эндокринной систем, а также стрессам, аллергической сенсибилизации организма, инфекциям и травмам кожи. В 60% триггером патологического процесса выступает нерациональная терапия, как самого псориаза, так и сопутствующих ему заболеваний. В 40% пустулёзный псориаз возникает спонтанно, на фоне видимого благополучия.
Механизм развития патологического процесса и в том, и в другом варианте заключается в нарушении нормальной жизнедеятельности клеток эпидермиса. При трансдермальном проникновении патогенного аллергена возникает иммунный сбой на клеточно-гуморальном уровне. На фоне врождённой нестабильности лизосом повреждаются лизосомальные мембраны клеток, в ответ начинается синтез цитокинов, медиаторов воспаления.
Параллельно активизируются вырабатывающие антитела Т-лимфоциты. Они вступают в аутоиммунные реакции с собственным эпидермисом, усиливая воспаление и пролиферативные процессы. Укорачивается клеточный цикл, нарушается процесс дифференцировки клеток эпидермиса. Гиперпролиферация агрессивно усиливает воспаление, клетки эпидермиса начинают продуцировать интерлейкин, который вместе с активированными Т-лимфоцитами способствует еще большему делению клеток. Так возникает хронизация пустулёзного псориаза.
Развитие патологии на фоне видимого здоровья трактуется как сбой обменных процессов организма. Триггерами могут стать перенесённые инфекции, вредные привычки, стресс. В этом случае происходит разбалансировка тканевого гомеостаза, приводящая к нарушению пролиферативной активности и дифференцировки клеток эпидермиса. Из-за обменных нарушений кейлоны (тканевые гормоны местного иммунитета белковой природы) перестают тормозить пролиферацию в верхних слоях кожи, создавая диспропорцию между вторичными мессенджерами, увеличивая количество цГМФ (циклический гуанозинмонофосфат – производное гуанозинтрифосфата) и уменьшая – цАМФ (циклический аденозинмонофосфат – производное АТФ). В результате происходит стимуляция пролиферативных процессов с нарушением дифференциации клеток эпидермиса. Визуально это проявляется возникновением пустул.
Классификация пустулёзного псориаза
Единой классификации пустулёзного псориаза не существует. При этом все современные дерматологи выделяют несколько стадий развития заболевания: начальную или прогрессирующую (распространяющиеся по всей поверхности кожи пустулы, склонные к слиянию, положительный симптом Кебнера), стационарную (распространение пустул закончено, возникает псевдоатрофический ободок Воронова – признак перехода к регрессии, феномен Кебнера отрицательный), затухающую, регрессивную (бляшки становятся плоскими, телесного цвета, без чешуек, ограничены роговым поясом, очаг регрессирует с центральной части).
Существует деление патологии по степени тяжести: лёгкая (ограничена площадь поражения, симптомы интоксикации отсутствуют, воспаление слабо выражено, субъективное состояние не нарушено), средняя (процесс приобретает тенденцию к распространению, появляются симптомы продромы на фоне обострения сопутствующей патологии, воспаление ярко выражено), тяжёлая (поражение кожи тотальное, выражены симптомы интоксикации и воспаления, присоединяется вторичная инфекция, соматическая патология прогрессирует, процесс приобретает системный характер, возможен летальный исход). Наиболее распространено деление пустулёзного псориаза на две большие группы: генерализованные и локальные формы.
Генерализованные формы (генерализованный пустулёзный псориаз) возникают внезапно, среди полного видимого благополучия или на фоне уже существующих сопутствующих заболеваний (собственно пустулёзный псориаз), занимают более 10% поверхности кожи, характеризуются образованием эритем с пустулами в сочетании с зудом и жжением кожи. Многие авторы с учетом единого первичного элемента сыпи (пустулы) включают в генерализованный дерматоз три составляющих: пустулёз Цумбуша, акродерматит Аллопо (типичная форма) и герпетиформное импетиго беременных. Но большинство современных дерматологов рассматривают все три составляющие в качестве самостоятельных заболеваний с собственной этиологией и механизмом развития, и относят к генерализованным формам дерматоза:
Локализованные формы занимают до 10% поверхности кожных покровов, располагаются в строго определённых местах, протекают мягче генерализованных. Некоторые авторы склонны включать сюда ладонно-подошвенный пустулёз Барбера и атипичную форму акродерматита Аллопо, однако большинство специалистов в сфере дерматологии рассматривают перечисленные типы заболевания в качестве разновидностей отдельных самостоятельных нозологий и относят к локальной форме пустулёзного псориаза следующие варианты:
Симптомы и диагностика пустулёзного псориаза
Пустулёзный псориатический процесс имеет общие для всех разновидностей клинические проявления, характеризуется образованием зудящей эритемы, несколько возвышающейся над окружающей кожей, с серозно-гнойными буллами, имеющими тенденцию к распространению, группировке, слиянию. Чуть позже пустулёзные очаги начинают шелушиться, чешуйки отделяются, обнажая эрозивную поверхность, в патологический процесс вовлекаются лимфатические узлы, ногти, суставы. Локализация соответствует форме пустулёзного псориаза. В тяжёлых случаях нарушается общее самочувствие пациента, обостряется сопутствующая патология, нарастают симптомы интоксикации вплоть до летального исхода.
Клинический диагноз ставит дерматолог на основании анамнеза, проявлений, диагностической триады (симптом стеаринового пятна, терминальной плёнки с проступающими кровяными «каплями росы»), полного клинико-лабораторного обследования, включая анализ крови на ревматоидный фактор и антитела к ВИЧ, гистологии, посева на стерильность, рентгенографии при артрите. Дифференциальную диагностику проводят с папулёзным сифилидом, себорейными проявлениями, красным плоским лишаём, парапсориазом, атопическим дерматитом.
Лечение и прогноз пустулёзного псориаза
Патологический процесс купируется под наблюдением дерматолога по индивидуальной схеме для каждого пациента. Начинают с наружного лечения пустулёзного псориаза, целью терапии является смягчение и очищение кожи. Параллельно корректируют сопутствующую патологию, подключают седативные препараты, антигистаминные средства, витаминотерапию. Генерализация процесса требует госпитализации и использования системных препаратов внутрь и инъекционно. Хороший эффект даёт УФО, ПУВА-терапия псориаза, рентгеновские лучи, криотерапия.
В качестве профилактики обязательно диспансерное наблюдение с превентивным лечением по показаниям, санаторно-курортная реабилитация, диетотерапия. При своевременном адекватном лечении прогноз относительно благоприятный, при отсутствии терапии в некоторых случаях возможен летальный исход.
Содержание
Дерматология в России
Зарегистрируйтесь!
Если Вы врач, то после регистрации на сайте Вы получите доступ к специальной информации.
Если Вы уже зарегистрированы, введите имя и пароль (форма в верхнем правом углу или здесь).
Пустулезный псориаз
Пустулезный псориаз
Введение
Пустулезный псориаз – редкое, иммуноопосредованное системное заболевание кожи, характеризующееся желтоватыми пустулами на эритематозном фоне с различными клиническими проявлениями и распространённостью очагов (1). Пустулезный псориаз считается вариантом вульгарного псориаза. Пустулы могут быть распространенными или локализованными и характеризуются стерильным преимущественно нейтрофильным инфильтратом. В отличие от хронического бляшечного псориаза (наиболее распространенного варианта вульгарного псориаза), поражения при пустулезном псориазе часто болезненны при пальпации (2). Пустулезный псориаз может классифицироваться на основе клинической картины и расположения пустул.
К подтипам пустулезного псориаза относятся:
Этиология
Пустулезный псориаз возникает при наличии генетической предрасположенности и может быть спровоцирован определенными факторами риска, приводящими к псориазоподобным изменениям и выраженному накоплению нейтрофилов в эпидермисе (3). Пациенты с пустулезным псориазом имеют повышенную частоту встречаемости аллеля HLA-B27 по сравнению с общей популяцией. Большинство случаев пустулезного псориаза являются идиопатическими, однако факторы риска, которые могут играть определенную роль в этиологии пустулезного псориаза, включают (4, 5):
Эпидемиология
Пустулезный псориаз – редкое заболевание. Он поражает как детей, так и взрослых; характерно бимодальное возрастное распределение. Во взрослой возрастной группе это заболевание проявляется в возрасте от 40 до 50 лет, тогда как в детской возрастной группе оно имеет тенденцию проявляться в младенчестве.
Жители азиатских стран, как правило имеют данное заболевание чаще, чем жители Кавказа (6). Женщины и мужчины заболевают одинаково часто. Пустулезный псориаз составляет примерно 1% всех клинических случаев вульгарного псориаза (5).
Патофизиология
Точный патогенез пустулезного псориаза до конца не выяснен. Однако, основываясь на изучении экспрессии определенных цитокинов и реакций на конкретные лекарства, было предложено несколько механизмов.
Сочетание генетической предрасположенности и воздействия определенных провоцирующих факторов (например, отмена системных кортикостероидов) приводит к усилению регуляции специфических цитокинов и накоплению нейтрофилов в эпидермисе (5).
Кроме того, дендритные клетки кожи выделяют эластазу, которая может играть определенную роль в образовании пустул (7). Как пустулезный псориаз, так и хронический бляшечный псориаз проявляют избыточную экспрессию IL-1, IL-17, IL-23, IL-36, TNF-альфа и IFN-гамма. Однако экспрессия IL-1 и IL-36 более выражена при пустулезном псориазе.
Исследования также выявили дефицит антагониста рецептора IL-36 у пациентов с пустулезным псориазом, и пациенты с пустулезным псориазом также успешно лечились новым моноклональным антителом против рецептора IL-36 (8).
Поэтому ИЛ-36, вероятно, играет решающую роль в патогенезе пустулезного псориаза.
Гистопатология
Многие из гистопатологических особенностей пустулезного псориаза сходны с картиной вульгарного псориаза, включая сохранение ядер в роговом слое (паракератоз), утолщение рогового слоя (гиперкератоз), удлинение дермальных сосочков, истончение зернистого слоя и надсосочковых зон эпидермиса (5).
В дополнение к классическим гистологическим признакам вульгарного псориаза, присутствует также выраженный нейтрофильный инфильтрат в сосочковой дерме и эпидермисе, вызывающий вдавливание базальных кератиноцитов в сосочковый слой дермы, разрушающий десмосомные соединения кератиноцитов (спонгиоз) и приводящий к развитию поверхностных микроабсцессов (9).
Нейтрофильная инфильтрация эпидермиса более выражена при пустулезном псориазе, чем при других вариантах вульгарного псориаза.
Клиника
Пустулезный псориаз проявляется в виде многочисленных фокусных или сливающихся поверхностных желтоватых пустул на фоне эритемы.
Пустулезный псориаз может быть диффузным или локализованным. Необходимо провести полный осмотр кожи, включая тщательную оценку слизистых оболочек и ногтей на наличие других признаков псориаза и исключить другие причины пустулеза.
Пустулезный псориаз начинается с красных папул или бляшек, которые быстро превращаются в желтоватые, поверхностные пустулы на фоне эритемы.
Генерализованный подтип Цумбуша обычно проявляется системными симптомами, такими как лихорадка, боль в суставах, головные боли и лейкоцитоз.
Экзантематозный подтип, напротив, представлен острыми гнойничковыми высыпаниями без системных симптомов. Кольцевидный подтип чаще встречается у детей в виде кольцевидных поражений с гнойничками по краю основных высыпаний (10).
Обследование
Пациенты с подозрением на пустулезный псориаз требуют тщательного обследования, так как подтип Цумбуша может представлять угрозу для жизни.
Лабораторные исследования должны включать общий анализ крови (CBC) для оценки лейкоцитоза, электролитную панель для оценки гипокальциемии и панель печени для оценки трансаминита.
Тест на беременность следует назначать всем женщинам детородного возраста. Панч-биопсия может быть выполнена в сомнительных случаях.
Культуральное исследование отделяемого мокнущих поражений может быть полезно для исключения первичных или вторичных инфекций.
Лечение / Ведение пациентов
Первым шагом в лечении пустулезного псориаза является выявление триггеров заболевания, таких как лежащий в его основе инфекционный процесс.
Генерализованный пустулезный псориаз (например, подтип Цумбуша) может потребовать госпитализации. Системные симптомы, включая лихорадку и боль в суставах, требуют лечения жаропонижающими и противовоспалительными препаратами.
Специфичные для лечения данного заболевания препараты, включая системные ретиноиды (ацитретин, изотретиноин), метотрексат, циклоспорин и инфликсимаб, считаются препаратами первой линии у взрослых пациентов. У детей предпочтительны ацитретин, циклоспорин, метотрексат и этанерцепт (11).
Препараты второй линии включают системную терапию при диффузном поражении (например, этанерцепт и адалимумаб) или местное лечение при локализованном поражении (например, кортикостероиды, кальципотриен и такролимус). Все эти препараты могут быть использованы в качестве монотерапии или в комбинации с препаратами первой линии (12).
Фототерапия – еще один вариант лечения (13). Досрочное родоразрешение рекомендуются беременным пациенткам с герпетиформным импетиго.
Недавние исследования свидетельствуют об успешном использовании антагонистов рецепторов IL-1 (например, анакинра) и антагонистов рецепторов IL-36 при лечении пустулезного псориаза (8).
Тоцилизумаб, моноклональное антитело против рецептора IL-6, также показал эффективность в некоторых резистентных к терапии случаях пустулезного псориаза (14).
Дифференциальная диагностика
Прогноз
По сравнению с другими подтипами, подтип Цумбуша пустулезного псориаза имеет более высокий риск смертности из-за системного поражения, особенно сочетаясь с сопутствующими заболеваниями, такими как онкопатология, почечная недостаточность или печеночная недостаточность. Локализованные подтипы пустулезного псориаза имеют гораздо более низкий риск смертности.
Осложнения
Информирование и обучение пациентов
Пациенты с псориазом должны знать о целесообразности избегать резкой отмены стероидов, что может спровоцировать эпизоды пустулезного псориаза. Вялотекущие поражения следует лечить с надлежащим уходом за элементами сыпи, чтобы избежать осложнений и вторичных инфекций.
Улучшение результатов работы медицинского персонала
Лечение пустулезного псориаза требует междисциплинарного подхода, включая персонал первичной медицинской помощи, дерматологов и инфекционистов. Подробный анамнез и полное физикальное обследование имеют решающее значение в диагностике случаев пустулезного псориаза.
Дерматолог может помочь в первоначальном диагностическом обследовании и оценить наличие осложнений. В зависимости от площади поражения может потребоваться госпитализация (например, подтип Цумбуша). В сомнительных случаях может быть проведена биопсия, так как дифференциальная диагностика с другими пустулезными поражениями довольно обширна. Лечение направлено на предотвращение рецидивов и сокращение их продолжительности.
Генерализованный пустулезный псориаз
МКБ-10
Общие сведения
Генерализованный пустулезный псориаз (болезнь Цумбуша) – хронический, рецидвирующий иммуноопосредованный дерматоз тяжёлого течения, представляющий опасность для жизни человека. В отличие от вульгарного псориаза, составляющего около 3% всех кожных заболеваний, пустулёзный псориаз широко не распространён. Он не имеет гендерной окраски, может дебютировать в любом возрасте, но преимущественно возникает в период полового созревания. Не обладая эндемичностью, пустулёзный псориаз даёт высокую заболеваемость в районах, где употребление в пищу «жирных» продуктов приводит к нарушениям липидного обмена (атерогенный профиль питания).
Причины
Патогенез
Механизм развития не изучен до конца. В настоящее время в дерматологии основными считаются две теории: иммунная и обменная. Современные исследователи полагают, что наиболее вероятен иммунный механизм развития генерализованного пустулёзного псориаза с выраженным генетическим акцентом. Пусковым механизмом являются экзо-эндогенные «провокаторы» (наследственная предрасположенность, стресс, алкоголь, инфекция, лекарство, травма кожи).
Сбой в работе иммунитета происходит на клеточно-гуморальном уровне. В периферической крови нарушается соотношение иммунных комплексов, Т- и В-лимфоцитов, что приводит к сенсибилизации кожи, развитию реакции антиген-антитело. При этом роль антигена начинают играть, в том числе, клетки собственного эпидермиса. Параллельно нарушается внутриклеточная регуляция, вызывая гиперпролиферацию здоровой кожи. Агрессивное изменение поведения кератиноцитов способствует развитию воспаления в дерме, новой активации Т-лимфоцитов, заставляя их заново выполнять роль медиаторов воспаления, пролиферации. Так создаётся порочный круг, определяющий хроническое течение дерматоза.
Классификация
Единого мнения о классификации генерализованного пустулёзного псориаза нет. Некоторые авторы интерпретируют этот дерматоз, как конструктор, состоящий из 3-х составляющих: пустулёзного псориаза Цумбуша, генерализованного акродерматита Аллопо, герпетиформного импетиго. Однако акродерматит Аллопо, поражающий исключительно конечности, и герпертиформное импетиго, возникающее у беременных, по сути, являются самостоятельными нозологическими единицами. Поэтому, на наш взгляд, классифицировать болезнь Цумбуша можно только с точки зрения стадийности процесса. При этом выделяют следующие стадии заболевания:
Симптомы
Для генерализованного пустулёзного псориаза характерно острое начало: высокая температура, лихорадка, озноб, внезапное появление яркой гиперемии в любом месте кожного покрова. Эритематозное пятно горячее на ощупь, сопровождается чувством жжения кожи. Почти сразу же на фоне эритемы возникают первичные элементы воспалительного процесса – мелкие пузырьки, наполненные прозрачным содержимым, которые быстро мутнеют, трансформируясь в пустулы. Элементы сыпи начинают сливаться между собой в очаги псориатического воспаления, где пустулы вскрываются, подсыхают, образуют чешуйко-корки на поверхности элементов, начинают шелушиться. Очаги имеют тенденцию к периферическому росту, о чём свидетельствует яркий воспалительный венчик, лишённый чешуек, по периметру.
При генерализованной форме пустулёзного псориаза поражаются ногти. Они утолщаются, становятся мутно-жёлтыми, крошатся, ломаются. На ногтевой пластинке появляются мелкие вдавления, ноготь становится похожим на исколотую иголкой пластину, напёрсток. Подногтевое пространство поражается пустулами, величиной с булавочную головку, визуально этот процесс напоминает масляное пятно. Часто происходит полная деформация (онихогрифоз), «растворение» ногтевой пластинки (онихолизис). Волосистая часть кожи головы поражается на «общих основаниях», волосы не изменяются, не выпадают.
От выраженности, скорости распространения патологического процесса зависит степень тяжести генерализованного пустулёзного псориаза, финалом которого может быть летальный исход. В связи с этим очень важным становится прогнозирование течения патологии с помощью PASI – специального индекса, рассчитываемого в баллах (всего 72) с учётом площади поражённой поверхности кожи, степени гиперемии, инфильтрации, шелушения. Тяжёлые формы оцениваются на 50 и более баллов.
Диагностика
Диагноз ставится на основании выявления специфической триады клинических симптомов, которые можно получить на отдельных бляшечных элементах распространённого процесса: стеариновое пятно при поскабливании чешуек на поверхности бляшки, терминальная плёнка под удалёнными чешуйками с проступающим сквозь неё капельным кровотечением. Учитывают симптом «напёрстка» ногтевых пластинок, «масляного пятна» в подногтевом пространстве; появление новых элементов в местах нарушения целостности кожного покрова в результате ссадины или травмы (симптом Кебнера). Дифференцируют генерализованный пустулёзный псориаз с себореей, красным плоским лишаём, розовым лишаём Жибера, нейродермитом, парапсориазом, токсикодермией.
Лечение генерализованного пустулёзного псориаза
Терапия болезни Цумбуша требует времени, терпения, настойчивости. Необходимо провести симптоматическое, противовоспалительное лечение, подавить пролиферацию с учётом степени тяжести и распространённости процесса. 50-балльные формы (и более) лечат стационарно, подбирая пациентам индивидуальный курс терапии. В лечении используют ретиноиды, иммуносупрессоры (циклоспорин), цитостатики (метотрексат), гепатопротекторы, ингибиторы фосфодиэстеразы (винпоцетин). Показаны плазмаферез, гемосорбция, селективная фототерапия. Купировать процесс полностью нельзя, но добиться длительной ремиссии возможно.
Формы с оценкой менее 50 баллов лечат амбулаторно. Применяют ретиноиды, витаминотерапию (D, С, Е), антигистаминные средства (клемастин), седативные препараты, ПУВА-терапию псориаза, гемодез, УФО. Наружно наносят кератолитики, гормональные мази. Показано климатолечение: Мацеста, Нафталан, Мертвое море. Прогноз относительно неблагоприятный, учитывая возможность летального исхода.
Лечение псориаза на руках
Автор: 
Редактор: 
Дата публикации: 25.09.2018
Дата обновления: 08.06.2020
Очень часто проявления псориаза на коже рук носят локальный характер, не распространяясь на окружающие ткани. При таком течении многие больные не обращают на сыпь внимания и не спешат на консультацию к врачу. А зря, ведь при наличии провоцирующих факторов «пожар» может вспыхнуть мгновенно в виде тяжелых осложнений, лечить которые далеко не так просто, как единичные псориатические бляшки. О том, как и чем лечить псориаз на руках, хорошо знают врачи московской клиники Парамита. Из этой статьи можно узнать, как лечат это заболевание на начальной стадии и при тяжелом течении.
Почему начинается псориаз на руках
Псориаз на руках в виде единичных дежурных бляшек – это только с виду местный патологический процесс. На самом деле даже 1 – 2 элемента сыпи говорят о наличии хронического воспалительного кожного заболевания. Все тайны этой болезни медицине еще не удалось разгадать. Абсолютно точно причины псориаза не выявлены. Известно только, что в основе патологического процесса лежат отягощенная наследственность и нарушения иммунитета.
В настоящее время идет выявление и изучение генов, ответственных за наследственную передачу предрасположенности к псориазу, в том числе и на руках. Под воздействием генов происходит изменение обмена веществ и уменьшение содержания ферментов, разрушающих вещества, участвующие в воспалительных реакциях.
Происходит также нарушение иммунитета, что приводит к многократному ускорению деления клеток поверхностных слоев кожи. Клетки не успевают созревать, когда новые, лежащие под ними клетки выталкивают их на поверхность. Это еще одна причина псориаза на руках.
Такие изменения приводят к тому, что появляются характерные симптомы заболевания. Как выглядит псориаз на руках? Вначале на руках, иногда на других частях тела, появляется шелушащееся пятно, которое быстро превращается в папулу с приподнятым воспалительным основанием. Папулы разрастаются, сливаются, образуя огромные бляшки.
Но не у всех генетически предрасположенных людей развивается болезнь. Причина заключается в отсутствии воздействия (или незначительном воздействии) провоцирующих факторов. Если избегать действия этих факторов, то можно никогда не заболеть даже при наличии псориаза у обоих родителей.
Факторы, провоцирующие начало псориаза на руках
Факторы, которые способствуют развитию псориаза рук, делятся на общие и местные. К общим факторам относятся:
Красные пятна на коже после стресса
Диагностика кожных заболевания
Очень часто псориаз на руках провоцируют следующие местные факторы:
Симптомы псориаза на руках
Заболевание может начинаться и протекать по-разному в зависимости от формы. Симптомы псориаза на руках также могут быть разными.
Вульгарная форма
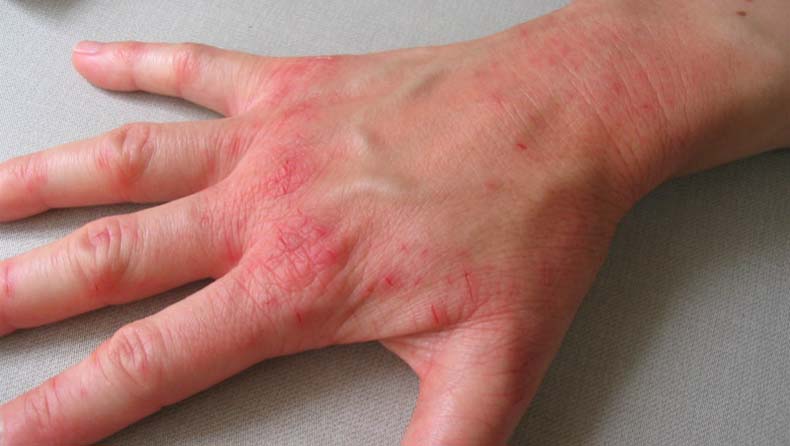
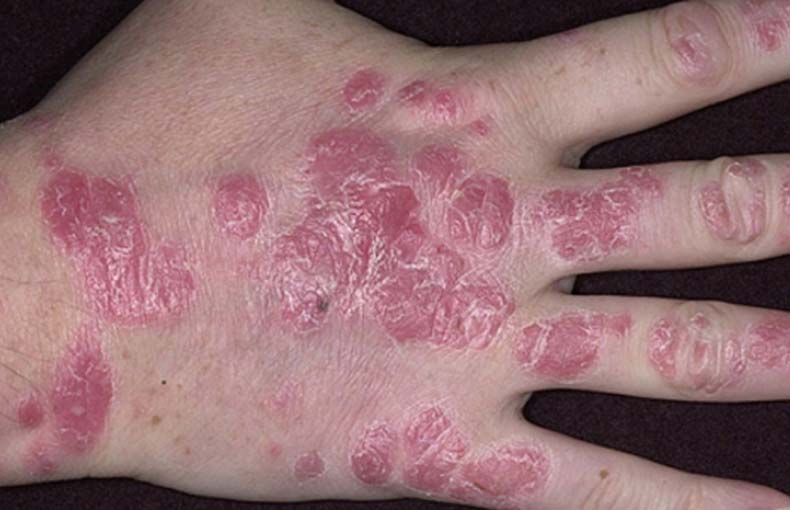
Это самая распространенная форма. На руках обычно поражается кожа разгибательной области суставов, а также предплечий, запястий, тыла кистей рук, пальцев. В области локтей характерно появление с обеих сторон так называемых дежурных бляшек, которые могут годами находиться в одном и том же состоянии, не прогрессируя. На тыле кистей рук болезнь прогрессирует чаще, так как кожа на этих участках постоянно подвергается различным воздействиям. Часто появляется псориаз на пальцах рук. В случае поражения мизинцев и больших пальцев усиливается риск травмирования псориатических элементов.
Первые признаки псориаза на руках – появление одного или нескольких шелушащихся пятен, которые быстро превращаются в папулы с приподнятым воспалительным основанием. Если поскрести сверху такую папулу, то появляется ряд характерных симптомов:
Эти симптомы являются отличительной особенностью псориатической сыпи. В дальнейшем первичные симптомы болезни могут прогрессировать, при этом папулы увеличиваются в размерах, сливаются между собой и образуют крупные бляшки, появляются новые элементы. Возможно поражение ногтей. Со временем прогрессирование останавливается, после чего наступает процесс восстановления: сыпь медленно бледнеет и исчезает.
Экссудативная форма
Эта форма болезни встречается реже. Поражается обычно кожа на тыле кистей. Часто этот вид псориаза захватывает и пальцы рук. Характерно появление отечности, экссудата на поверхности элементов сыпи, сильного зуда и постоянного ощущения дискомфорта. В результате чешуйки склеиваются с образованием серовато-желтоватых корочек на поверхности папул на коже кистей и пальцев рук. При этом шелушение не очень заметно, но усиливается риск присоединения бактериальной инфекции. Как выглядит экссудативный псориаз на кистях рук, можно увидеть на фото:
Ладонная форма
Псориаз на ладонях может протекать в виде бляшечно-веерообразной, роговой и пустулезной формы.
Бляшечно-веерообразная форма характеризуется образованием на начальной стадии элементов сыпи в виде шелушащихся папул, сливающихся в крупные бляшки. Высыпания локализуются в основном на ладонях и пальцах рук. Часто рецидивирует и с трудом поддается лечению. Причиной этого является постоянное воздействие различных внешних факторов. Поражается кожа между пальцами рук. Они краснеют, отекают, покрываются трещинами и чешуйками. Часто такие высыпания переходят на кончики пальцев и ногтевые пластины.
Роговая форма проявляется сухостью кожи, утолщением ее на ладонях, появлением трещин и сухих мозолей.
Псориаз на ладонях рук может иметь вид пустул. Это так называемый пустулезный псориаз Барбера. На поверхности ладоней появляются гнойные пузыри, которые могут сливаться между собой, образуя гнойные озера. Содержимое пустул при этом стерильно. Фото:
Методы лечения псориаза на руках
Чем лечить псориаз на руках? Эта проблема встает сразу после постановки диагноза. Специалисты рекомендуют проводить комплексное лечение, которое включает в себя:
Рекомендации по образу жизни
Больным псориазом с локализацией на руках необходимо:
Лекарственная терапия
При легком течении псориаз на руках лечится местно, с применением различных наружных средств и процедур. Назначают:
Если симптомы псориаза на руках не уходят, заболевание прогрессирует, приходится назначать общую терапию. Она должна проводиться в условиях стационара:
Уникальные методики лечения псориаза на руках
Московская клиника Парамита является лидером в лечении такой сложной формы заболевания, как псориаз на руках. Опытные специалисты, прошедшие всю необходимую подготовку по лечению этой болезни стараются индивидуально подходить к лечению каждого больного, используя наиболее эффективные методы.
Дерматологи клиники назначают комплексную терапию с учетом возраста, общего состояния больного, наличия у него тех или иных сопутствующих заболеваний, а также характера течения псориаза. В результате такого подхода больной получает необходимое лечение псориаза в Москве без побочных эффектов, которое позволяет ему надолго избавиться от симптомов заболевания.
Пациенты вновь и вновь возвращаются в клинику для поддерживающего противорецидивного лечения и годами живут без обострений. В отзывах они отмечают высокий профессионализм и внимательное отношение врачей.