Чем лечили пневмонию в советское время
Пневмония: от Боткина до наших дней.
Оксана Михайловна Драпкина, профессор, доктор медицинских наук:
– Уважаемые коллеги, мы продолжаем нашу работу. И сейчас симпозиум «Пневмония от Сергея Петровича Боткина до наших дней». И первую лекцию-мастеркласс «Пневмония от Боткина до наших дней» прочтет академик Владимир Трофимович Ивашкин.
Владимир Трофимович Ивашкин, академик РАМН, доктор медицинских наук:
– Здравствуйте, дорогие коллеги. Ну, давайте мы не будем терять время. Моя задача – сравнить подходы к диагностике лечения пневмонии, которые имели место в бытность Сергея Петровича Боткина, с тем, что мы имеем в настоящее время. Вот такое сравнение на самом деле чрезвычайно любопытно, потому что, по существу, это исторический экскурс в тот объем накопленных знаний и научных достижений, которые были сделаны вот за этот период.
Вот две монографии, которые я настоятельно рекомендую почитать всем врачам: это «Курс клиники внутренних болезней» и «Клинические лекции» Сергея Петровича Боткина. Вообще, «Клинические лекции» Сергея Петрович Боткина явились прототипом. До него в России ни один профессор не публиковал клинических лекций. И его клинические лекции явились как бы образцом для подражания. После этого появилось довольно много клинических лекций. Но если вы составите себе труд и сравните клинические лекции Боткина с теми клиническими лекциями, которые публиковались и даже сейчас публикуются, то вы поймете, конечно, что по глубине проработки материала и по основательности знания и понимания реального разбираемого клинического наблюдения равных Боткину не было, ну, наверное, сейчас нет. Он писал (речь идет уже о конкретном представлении больного): «Больной, которого вы видите, лежит в постели, бледен, с желтоватым оттенком. По положению его тела сразу заметно, что мы имеем дело с субъектом слабым, серьезно больным человеком. Кожа горяча, за 39 градусов. Конечности, кончик носа, уши тоже теплы, хотя менее чем туловище. Выдох представляет больше ненормальностей, чем вдох. Время от времени появляются сокращения брюшных мышц. Левая половина груди дышит немного слабее правой; межреберные промежутки на левой стороне как будто больше выпячены, чем на правой». Я думаю, из описания этого легко поставить диагноз. Понимаете, насколько образно и объемно, и точно описывает Сергей Петрович изменения, характерные для пневмонии. «При перкуссии над ключицами с обеих сторон заметной разницы не усматривается. Сзади над левой лопаткой перкуторный звук с тимпаническим оттенком. Начиная с лопаточной ости вниз – уменьшение звучности. То же – по левой аксиллярной линии. Уменьшение звучности, которое усматривается в подмышечной ямке, простирается вниз до VII ребра. С IV ребра по левой парастернальной линии я встречаюсь с уменьшением звучности, соответствующим верхней границе сердечной плоскости. Правая ее граница совпадает со срединной линией, левая – на пальца 2,5 не доходит до левой мамиллярной, нижняя перкуторная граница в пятом межреберном промежутке. Голосовое дрожание под левой лопаткой заметно слабее, чем под правой. На уровне лопаток оно, наоборот, слева сильней. То же и над лопатками и на передней поверхности грудной клетки». Вот так маститый профессор не стесняется определять голосовое дрожание. Ну, и «ad apicem (то есть на верхушке) и на сосудах по два тона без посторонних шумов. Легкий акцент на втором пульмональном. Спереди с обеих сторон жесткое дыхание. Кое-где сухие свистящие хрипы. Слева по аксиллярной линии встречаюсь с хрипами гораздо более разнообразного характера. Слышу еще более крупные сонорные, переходящие к влажным и влажные. При каждом вздохе появляются мелкие, равномерно пузырчатые хрипы, не слышные на выдохе, одним словом, замечается крепитация. Бронхиальное дыхание слышится резче всего на уровне левой лопатки, под углом лопатки исчезает совершенно». Ну, вот видите, синдром уплотнения легочной ткани и плевральный выпот описаны Сергеем Петровичем Боткиным просто пропедевтически, да. И дальше он пишет: «Чтобы кончить объективное исследование, нам остается только остановиться на выделениях больного». И вот он отмечает: «Выделения кровяно-красного цвета, мокрота пениста, делится на два слоя; верхний – густой, вязкий, и нижний – более жидкий. Красные и белые кровяные тельца, сгустки фибрина, имеющие форму бронх, большое количество микроорганизмов. Преобладают кокки». Это все очень детально. Ну, и наконец, после объективного обследования, после осмотра мокроты он определяет жалобы. Итак, больной жалуется на кашель, на боли в левом боку, на удушье и слабость. Вот, собственно, как описывается анамнез заболевания из жизни: «Заболевание началось колотьем в боку, кашлем, тут же присоединилась одышка и жар; явилась жажда, исчез аппетит. Больной почувствовал себя слабым и слег в постель. С того времени не произошло никаких резких перемен в его состоянии, он стал только слабее. Все время сон плохой, иногда бредит. Раньше он ничем не болел. Родные его – здоровые люди». Ну, вот у пациента делириум, что характерно было для течения пневмонии того периода.
И диагноз. Распознавание болезни по Боткину включает и определение причины: «Я бы предположил пневмонию, раз доказано их присутствие (симптомов), хотя бы других симптомов этого заболевания не было. Я бы, конечно, не затруднился диагностицировать крупозную пневмонию при наличии обыкновенных ее клинических симптомов минус пневмококки». Он тем самым подчеркивает важность объективного обследования. Ему достаточно объективного обследования, для того чтобы быть убежденным в наличии долевой, крупозной, или плевропневмонии – три синонима. Вот он предсказывает: «У пациента возможно разрешение на 5-й, 6-й или 7-й день. У него возможна гнойная инфильтрация. У него возможно развитие хронической интерстициальной пневмонии». Ну, под этим он, по всей вероятности подразумевает возможность приобретения пневмонии такого торпидного, затяжного течения. «И возможны творожистые изменения воспалительного продукта». Вот здесь надо учитывать время, в которое он жил, и ту частоту туберкулеза, которая встречалась у пациентов. Он не исключает возможность туберкулезного поражения у нашего пациента.
Вот здесь показаны линии перкуссии. Видите, очень точно по срединной линии, по парастернальной левой, по срединно-ключичной линии. Далее он определяет абсолютную сердечную тупость, далее относительную сердечную тупость. И это все абсолютно рельефно. Это мы сделали на основании описания полученных им перкуторных данных.
А вот температурный лист, который мы восстановили на основании этих данных, которые были описаны. Обратите внимание, чем лечили тогда крупозную пневмонию? Больной получал «таллин 0,3». Что такое таллин? Таллин – это ртутный препарат, то есть больных крупозной пневмонией тогда лечили ртутными препаратами. И вот мы видим, что под влиянием таллина снижается частота сердечных сокращений значительно – видите, красная линия. Дальше, снижается тахипноэ, частота дыхательных движений снижается, падает температура тела. Она имеет как бы две волны – первый пик, второй пик и затем полная нормализация. И вот он обращает внимание на содержание мочевины. По мере нормализации остальных показателей он отмечает нарастание мочевины. Ну, мы знаем, что мочевина – это индикатор выраженности катаболизма, и, по всей вероятности, врачи того периода по мочевине оценивали внутреннюю динамику, метаболическую динамику процесса. Но мы дальше вновь вернемся к мочевине, когда мы перейдем к современным данным. Здесь показано, что постепенно пациент терял вес, видимо, в силу плохого аппетита, на определенном объеме, и своеобразную динамику, как я уже сказал, мочевины, кривая которой как бы шла вопреки всем остальным показателям.
Теперь, в современном контексте, конечно, нам необходимо на клиническом уровне уже решить для себя хотя бы приближенно вопрос о том, является ли возбудитель этой пневмонии, метицилин, резистентным стафилококком или это обычная флора. Что указывает на возможность появления пневмонии вследствие наличия инсулинрезистентного стафилококка? Вот образование полости в легком, далее быстрое нарастание плеврального выпота, наличие конкурентных инфекций, нейтропения, появлении эритематозной сыпи, образование пустул на коже, молодой возраст пациента, что, как правило, труднообъяснимо, и, наконец, тяжелое течение пневмонии именно в летние месяцы, то есть пневмония в летние месяцы. Для этого возбудитель должен обладать большой вирулентностью и большим потенциалом токсическим. Теперь очень важен следующий вопрос. Состояние пациента меняется. Пациента с пневмонией надо наблюдать постоянно. Во-первых, антибиотикотерапию надо начинать эмпирическую как можно раньше. В первый час – замечательно, во второй час – несколько хуже, в третий час – еще хуже, а четвертый час – это позднее начало лечения пневмонии, поэтому рано надо начинать. И вот казалось бы, представим себе, пациент, как у Сергея Петровича Боткина, проявляется признаки делирия, бредит, у него спутанное сознание – что с ним делать? Вот такого пациента надо переводить, по современным критериям, в отделение интенсивной терапии, наблюдать за ним. Увеличение мочевины больше 20 мг/дл. Вот вспомните ту кривую мочевины, которая была на температурном листе у пациента с болезнью Боткина. Следовательно, этот старый симптом, уровень мочевины, не потерял значения до наших дней как индикатор выраженности метаболического процесса, выраженности катаболизма, именно катаболизма, распада жиров, белков, углеводов. Вы помните на кривой Сергея Петровича, больной вес терял. Отражением этого является вот увеличение мочевины. Далее тахипноэ – поражение нескольких долей легкого, мультифокальное поражение. Наличие гипоксемии – ну, в этом отношении пульсоксиметр должен нам очень хорошо помогать, должен постоянно мониторировать уровень кислорода в крови. Тромбоцитопения, артериальная гипотензия как показатель возможности развития септического шока. И гипотермия. Все вместе. Следовательно, вот эти критерии, они должны настораживать врача и заставить его задуматься, переводить в интенсивную терапию или не переводить. Лучше переводить.
Теперь продолжение как бы критериев для перевода – это лактоцидоз, ну, это свидетельство того, что гипоксемия достигла очень значительных размеров и значительная доля метаболизма глюкозы проходит по анаэробному пути. Вот такой лактоцидоз. Это говорит о нейробиозе, о гипоксии тканей периферических. Низкие значения pH, метаболический ацидоз, низкий уровень альбумина, поражение печени, гипонатриемия, лейкоцитоз, тахикардия и пожилой возраст (старше 80 лет). То есть вот масса критериев в современных условиях, которые мы должны учитывать, для того чтобы снизить смертность. Сергей Петрович Боткин приводит в одной из своих лекций летальность при крупозных пневмониях в Санкт-Петербурге. Она достигала 25-30%. Сейчас у нас нет, конечно, такой летальности, но это именно благодаря тому, что за этот период был сделан огромный рывок вперед в понимании природы и ведения этих пациентов.
Как бы мы лечили пациента в 2014 году? Вот Сергей Петрович Боткин, бедный Сергей Петрович Боткин и бедные больные. Был только один способ – ртутные препараты, таллин. Смотрите, что сейчас у нас: амоксиклав, азитромицин, дезинтоксикационная терапия, бронхолитики, муколитики. Теперь прогноз. 1885 год, время написания книги и осмотра этого больного, и 2014 год. Как бы мы охарактеризовали? Ну, практически я уже сделал. Это гнойная инфильтрация, речь идет о возможном абсцедировании или развитии эмпиемы плевры, ну, туберкулез, интерстициальная пневмония.
Ну, теперь какие же рекомендации современные? Вот 1885 год, было очень просто: есть пневмония – назначай ртутный препарат. В настоящее время – эмпирическая антибактериальная терапия включает назначение, в первую очередь, бета-лактамов в комбинации с макролитами, вот здесь они перечислены, или респираторные фторхинолоны в комбинации с цефалоспоринами третьего поколения.
Ну вот, позвольте на этом тогда закончить эту лекцию.
Пневмония
Воспаление лёгких или пневмония – вирусное заболевание, которое поражает лёгочную ткань и препятствует нормальному кислородному обмену между воздухом и кровью. Воспалительные выделения, которые попадают в альвеолы, не позволяют организму получать достаточный объем кислорода. А если заболевание захватывает большую часть легких, развивается острая дыхательная недостаточность.
Пневмонии подвержены люди со слабой иммунной системой, дети и пожилые люди. Ежегодно только в России от заболевания страдают 1,5 млн человек и 30% из них составляют дети младшего возраста и люди старше 70 лет.
Но пневмонию можно и нужно лечить! И делать это рекомендуется с помощью комплексного подхода. Лечение любого заболевания начинается с правильной постановки диагноза. Поэтому при первых признаках развития патологии обращайтесь за консультацией специалиста.
Какие первые симптомы пневмонии, как правильно и комплексно подходить к лечению и что требуется для диагностики заболевания, мы расскажем в этой статье.
Причины развития пневмонии
Пневмония развивается, когда в легкие попадают бактерии и вирусы, а также инородные агенты, которые поражают часть или всю легочную ткань. Возбудители патологии попадают в организм человека респираторным путем, редко – через кровь.
Почему заболевание быстро развивается в теле человека с пониженным иммунитетом? В нашем организме постоянно присутствуют бактерии, но защитные механизмы не дают им размножаться, вызывая патологию. Но если иммунная система ослаблена, вредная микрофлора увеличивает популяцию, что приводит к появлению воспалительного процесса.
Также часто развивается вирусная пневмония на фоне распространения простудных заболеваний верхних дыхательных путей (бронхита, трахеита). Также причиной воспаления легких может стать переохлаждение организма, стресс, переутомление, злоупотребление курением. Риск развития заболевания повышается у людей с хроническими заболеваниями и ожирением.
Признаки пневмонии у взрослого
При появлении заболевания у человека повышается температура тела, которая может достигать 38°, присутствует общая слабость во всем организме, болит голова, пациенту хочется лечь и расслабиться. Через несколько дней появляется сильный приступообразный кашель, появляется мокрота.
Боль в грудной клетке, особенно в очаге воспаления, а также появление одышки говорят о серьезности ситуации и явно указывают на воспаление лёгких.
Здесь указаны общие признаки, однако характер и время их проявления может отличаться в зависимости от вида пневмонии. При вирусной пневмонии первые симптомы появляются стремительно и больной чувствует резкое ухудшение самочувствия. С самого начала болезни наблюдается боль в мышцах, высокая температура тела, сильная головная боль, мучительный сухой кашель.
Бактериальная пневмония напротив развивается постепенно. Болезнь начинается только через 2 недели после появления первых признаков. После этого наступает резкое облегчение, улучшение общего состояния больного, потом снова резко поднимается температура, возникает головная боль, усиливается кашель, появляется гнойная мокрота.
Одним из серьезных видов заболевания является атипичная двусторонняя пневмония, которая обширно поражает лёгочную ткань и развивает дыхательную недостаточность. По своим симптомам двусторонняя пневмония напоминает простудную вирусную инфекцию, а в лёгких еще не слышны характерные хрипы. Многие начинают лечиться самостоятельно, что усугубляет состояние.
Поначалу заболевший думает, что его состояние улучшилось, симптомы патологии начинают уходить. Но потом кашель усугубляется и начинается вторая волна заболевания.
Симптоматика у пожилых людей может немного отличаться. В первую очередь появляется сухой кашель, одышка во время небольших физических нагрузок на тело или даже в состоянии покоя. Часто заболевание протекает без повышения температуры у людей зрелого возраста.
Признаки пневмонии у ребенка
Часто пневмония у детей появляется как осложнение какой-либо вирусной инфекции (ОРВИ, грипп и т. д.).
Заразна ли пневмония?
Воспалительный процесс в легочной системе чаще всего появляется по причине размножения вируса и как осложнение перенесенного гриппа или ОРВИ. Самой пневмонией в таких случаях заболеть невозможно, но легко подхватить заболевание, которое стало первопричиной. То есть пневмония сама по себе не заразна, а развитие воспаления в лёгких – самостоятельное осложнение, которое возникло на фоне ослабленного иммунитета и неправильного самолечения.
Может ли пневмония пройти сама по себе без лечения?
Воспаление легких или пневмония — одно из самых опасных и частых заболеваний дыхательной системы. Опасность заключается в том, что не всегда специалисты успевают вовремя поставить диагноз. Люди не идут с кашлем и температурой к доктору, а предпочитают пару дней отлежаться дома, пока заболевание не распространится. Состояние может ухудшиться до двусторонней пневмонии, которая несет за собой тяжелые последствия, длительное лечение или хронические заболевания.
Сто лет назад, до открытия пенициллина, пневмония забирала жизни заболевших. Наука и медицина не стоят на месте — за сто лет наша жизнь кардинально изменилась. У людей в каждой аптечке лежат антибиотики, а в больницах проводят операции на современном оборудовании. Однако по данным РАН, пневмония все еще входит в список самых смертоносных инфекционных болезней, и ее не стоит недооценивать.
Пневмония сама не пройдет. Эта болезнь может привести к смерти человека, поэтому обращение к врачу жизненно важно. Лечение пневмонии должен назначать врач. Именно он определяет: нужны ли антибиотики и какие, а также решает вопрос о степени тяжести заболевания.
При пневмонии всегда высокая температура и сильный кашель, так ли это?
Это очень большое и опасное для здоровья заблуждение. Ошибки при диагностировании заболевания — одна из основных причин смертности от пневмонии. По данным врачей, до 30% случаев пневмонии не диагностируются или выявляются слишком поздно, так как люди не видят надобности приходить к врачу до появления высокой температуры. В итоге это приводит к ухудшению состояния человека и развитию тяжелых осложнений. Бессимптомная, скрытая, но самая настоящая пневмония нередко развивается у детей и у пожилых людей. Главная и самая опасная проблема диагностики пневмонии у пожилых пациентов заключается в том, что болезнь успешно маскируется под различные хронические заболевания. В таком случае она проходит без самого главного для нас маркера заболевания — без температуры. Как тогда понять, что пневмония проходит у взрослого человека? — Наблюдать за своим организмом, и своевременно при ухудшении самочувствия обращаться к врачу.
При наличии каких признаков следует обратиться к доктору?
К слову, миф о том, что пневмония обязательно сопровождается сильным кашлем — всего лишь миф. Эта проблема в большинстве своем свойственна не старшему поколению, а детям. Нередки случаи, когда пневмония прогрессирует, а кашля нет. Если вовремя не обратиться к врачу и не поставить диагноз, то у ребенка могут появиться хронические последствия.
Воспаление легких у детей можно выявить по следующим симптомам:
Как передается пневмония?
Заболевание может передаваться разными способами, среди которых:
Однако обрабатывать предметы личной гигиены нужно очень тщательно. Доказано, что вирусный микроорганизм способен выживать до 4 часов на любой поверхности. Болезнетворным бактериям нестрашен мороз, даже хлоркой его можно уничтожить лишь спустя пять минут после непосредственной обработки.
Пневмония и бронхит: в чем различие?
Оба заболевания оказывают влияние на дыхательную систему человека, а значит имеют схожие симптомы. Зачастую две патологии бывает сложно отличить друг от друга.
| Пневмония | Бронхит |
| В большинстве случаев сопровождается резким повышением температуры до 38-39° и лихорадочным состоянием. Наблюдается незначительное повышение температуры. | Сопровождается сильным сухим кашлем. В некоторых случаях может появиться мокрота зеленоватого цвета или с прожилками крови. Влажный кашель, мокрота имеет светлый оттенок. |
| При прослушивании грудной клетки слышны «влажные» хрипы. | При прослушивании грудной клетки слышны «сухие» хрипы. |
Как происходит диагностика пневмонии?
Если заболеванием страдает ребенок, нужно обратиться за осмотром педиатра. Если взрослый – запишитесь на прием к терапевту, который направит вас при необходимости к узкопрофильному специалисту. Врач проведет внешний осмотр, соберет анамнез, изучит историю болезни и узнает о проявляющихся симптомах заболевания.
Вас направят на сдачу лабораторных анализов:
Из диагностических методов исследования вам назначат:
Способы лечение пневмонии
Если пневмония имеет бактериальную природу, назначают прием антибиотиков. Их эффективность можно оценить через 48-72 часа. Если температура спадает, кашель становится реже, а пациент начинает чувствовать себя лучше, прием продолжается. Прерывать курс лекарств нельзя, и важно принимать их правильно по предписанию врача. Если антибиотики не помогают, назначают другое лечение или меняют на препарат из другой группы.
При вирусной пневмонии антибиотики не эффективны, поэтому назначают противовирусные препараты. В качестве вспомогательных веществ могут быть назначены витамины и иммуномодуляторы.
Как только температура тела больного вернулась к норме, можно назначать физиотерапию. Она позволяет вывести мокроту из лёгких. Для этого нередко принимают и фитопрепараты, например, корень солодки или комплексные грудные сборы.
Вместе с медикаментозным лечением больным необходим постельный режим, питание с содержанием белка и витаминов, обильное теплое питье. Для лучшего эффекта рекомендуются терапевтические методы – электрофорез, ингаляции, массаж, магнитотерапия и т.д.
Прививка от пневмонии как профилактика
Прививаться от пневмококковой инфекции стоит в тех случаях, когда:
Существует несколько препаратов, которые вводятся внутривенно от защиты от заболевания. Все они отличаются по своему составу, стоимости и широтой спектра действия.
Во взрослом возрасте прививка ставится единоразово, стойкая иммунная реакция на возбудителя вырабатывается через 2-3 недели. Но при этом специалисты рекомендуют прививаться раз в 5 лет.
Диагностикой и лечением пневмонии занимаются специалисты клиники «Медюнион». Записаться на прием к специалисту вы можете одним из удобных для вас способов:
Доктор с более чем полувековым стажем — о пневмониях, вирусах и вредных мифах
Валентин Коровкин: «Главный совет — не поддавайтесь психозу!»
Послушать некоторых, так пневмония — это главнейшая проблема медицины. И именно связанная с СОVID-19. Мол, вот никогда такого не было! Профессор кафедры фтизиопульмонологии БелМАПО, доктор медицинских наук Валентин Коровкин, более полувека лечащий пневмонии (а также туберкулез, саркоидоз, ХОБЛ и другие болезни дыхательной системы) и видевший воочию такие бичи прошлого, как трахома, бруцеллез, пендинская и сибирская язва, признается: устал от воинствующего невежества. И величает невесть откуда взявшихся «экспертов» не иначе как «оборзеватели». Специально для «СБ. Беларусь сегодня» Валентин Сергеевич разложил тему по полочкам.
Пневмония всегда была одной из самых распространенных проблем индустриального общества. Скажем, в США ежегодно регистрируется до 5,6 млн случаев воспаления легких. Есть даже мнение: это шестая по частоте причина смерти в мире. Ведь речь может идти как о самостоятельной болезни, так и об осложнении при инфекции нижних дыхательных путей (при обструктивном бронхите, к примеру), сердечной недостаточности или на фоне различных форм иммунодефицита. Термин «пневмония» объединяет большую группу недугов, каждый из которых имеет свою причину, картину, признаки. Еще легендарный доктор Боткин писал: «У всех воспалений легких одна кличка, а между тем какое разнообразие!» Пневмония может охватывать в легких один небольшой очаг, сегмент или целую долю, быть односторонней или двусторонней, ее способны вызвать пневмококки, стафилококки, стрептококки, микоплазма, хламидия, клебсиелла, грибки… В практике доктора Коровкина был больной даже с пневмонией протейной, то есть вызванной безобидным обитателем ротовой полости!
До изобретения антибиотиков примерно треть всех воспалений легких заканчивалась летально, сейчас абсолютное большинство пациентов выздоравливают, однако 5 процентов погибают от тяжелых форм. В зоне повышенного риска — люди категории 60+ (эту тенденцию медики наблюдают с конца 1980-х).
Кстати, резко увеличивается частота пневмоний среди пожилых, и когда они попадают в стационар по поводу другой проблемы. Заболеваемость в этой возрастной группе — от 20 до 44 случаев на 1000 населения, летальность доходит до 33 процентов, а при осложненных пневмониях — и до 50 процентов. Мужчины болеют чаще. Спросите, при чем тут возраст? С годами иммунитет имеет свойство падать, а груз болезней — накапливаться. В какой-то момент защитные силы могут настолько истощиться, что не дадут инфекции отпор. Особенно часто возникают вирусные пневмонии на фоне сердечной либо почечной недостаточности, ВИЧ, сахарного диабета, рака, алкоголизма… А запускают болезнь, как правило, вирусы гриппа, аденовирус, парагрипп и респираторно-синцитиальный вирус. Валентин Коровкин считает: не бывает легких вирусных пневмоний. Ведь вирус, поселяясь в ядре клетки и паразитируя в ней, оказывает на сосуды легких мощное токсическое действие. Они становятся как решето, начинаются кровоизлияния, ткань легкого разбухает, отекает. Конечно, страдает функция дыхания, а если учесть, что вирусные инфекции бьют по организму в целом… В общем, пульмонологи как боролись, так и борются за жизнь таких больных.
Новое? Незабытое старое!
С приходом коронавируса все мы узнали два понятия: «дистресс-синдром» и «цитокиновый шторм» — от них, дескать, и погибают тяжелые больные с СOVID-19. Медицине эти термины отлично известны. По словам Валентина Коровкина, к респираторному дистресс-синдрому приводит множество факторов, но суть одна: легочные структуры настолько повреждены, что невозможно доставить кислород. Отсюда другие названия синдрома — «шоковое», «травматическое легкое». А когда дыхательная система не справляется со своей главной функцией, начинают страдать от недостатка кислорода сердце и головной мозг. Применительно к коронавирусной инфекции дистресс-синдром не является чем-то уникальным: из-за него гибнут и наркоманы, вейперы…
А что касается цитокинового шторма, то он убивал и при испанке 100 лет назад. Вирус гриппа тогда тоже так настраивал иммунную систему, что она, впадая в паранойю, не разбираясь, что к чему, реагировала чрезмерно и в результате переключалась на самоуничтожение. Поскольку что избыточно, то всегда разрушительно. Причем гибли здоровые люди от 20 до 40 лет (обычно это как раз самая защищенная от инфекций группа). С чем имеют дело, как лечить, медики в те времена не знали (это в корне отличает ситуацию 1918 — 1919 годов от нынешней!), в некоторых странах на целый год в знак отчаяния закрыли школы и церкви. И тут грипп исчез. Домутировался до того, что фактически сам себя уничтожил.
Кстати, хлорохин, который нахваливал президент Трамп, — никакое не противовирусное средство, тем более прицельно от коронавирусной инфекции. Он разработан для лечения малярии и не действует на сами вирусы, а блокирует цитокиновый шторм, делая реакцию организма адекватной угрозе.
Валентин Сергеевич убежден: у нас не повторится ни «итальянский», ни «уханьский» сценарий. Хотя бы по той причине, что в Ухане 11,08 млн жителей на 8491 кв. км, а в Беларуси 9,4 млн живут на площади 207.595 кв. км. Скученность, а значит, риск передачи несопоставимы! Во-вторых, считает профессор Коровкин, к чести нашего здравоохранения, у нас вовремя спохватились и все делали по уму: «Готовились, запасались, перепрофилировали коечный фонд. В помощь — наработки советской системы здравоохранения, которая была заточена на борьбу с эпидемиями. Посмотрите на минскую инфекционную больницу — одноэтажные здания с отдельными входами и выходами. Ничего лучше в мире не придумано! А ведь раньше, когда приезжали иностранные коллеги, они не могли взять в толк: «И зачем вам инфекционка?»
Отчасти Валентин Сергеевич отдает должное новому коронавирусу: заметно у людей выросла санитарная культура. Даже где-то чересчур. Гулять поздно вечером в пустынном парке в маске — это перебор. Как и ездить в собственной машине в маске и одноразовых перчатках. Это уже какая-то фобия. Соблюдайте безопасную дистанцию, ограничьте походы в места массового скопления людей, почаще и правильно мойте руки — вот и все. Кстати, мыло лучше антисептика. Он нужен, если у вас нет возможности вымыть руки. Как у полевых хирургов во время Великой Отечественной войны. У некоторых даже возникла профессиональная болезнь — экзема кожи рук…
И уж совсем никуда не годится пить профилактически парацетамол. Да, это серьезный препарат, известный более 140 лет, признанный ВОЗ жизненно важным и входящий в тройку самых популярных лекарств благодаря своему жаропонижающему и слабому противовоспалительному действию. Но он имеет противопоказания и побочные действия (особенно на фоне приема алкоголя, в том числе возможно тяжелое поражение печени). Может, кого-то отрезвит и такой случай из практики доктора Коровкина. Три года назад он с коллегами вылетел спасать в один из районов молодого мужчину. На месте оказалось, что, когда у него поднялась температура, жена дала детский парацетамол, только в повышенной в несколько крат дозировке. Это дало осложнение на почки, развился нефрогенный отек легких. Вот вам и «безобидное средство».
Надо понимать: эпидемии будут приходить и уходить. SARS, MERS, «птичий грипп», «свиной» — ситуация повторяется с определенной периодичностью. Пока человек не станет пастухом этого стада микробов и не научится каждую новую заразу моментально прижимать к ногтю. Сегодня, увы, мы знаем о микробах, наверное, 5 процентов от необходимого. Почему кишечная палочка, взятая в космос, стала еще устойчивее к антибиотикам? Потому что она защищалась. Мутируя, обмениваясь клетками, вирус тоже старается выжить в единственной доступной для него среде обитания — живом организме человека или животного.
Профессор Коровкин уверен: с микробами надо жить дружно, даже заботиться о них. А пока нам не удалось их приручить, главный совет — не поддаваться психозу! Ничто не убивает иммунитет так, как печальные мысли.
Иммунная система имеет так называемую Т-память, хранящую информацию о ранее действовавших антигенах. А любая вакцина создает определенную напряженность иммунитета, словно тренируя его. Профессор Коровкин полагает: если человек ни разу в жизни ни от чего не вакцинировался, он в период эпидемии под большим ударом, чем привитый. В этом смысле БЦЖ, конечно, подспорье.
Вирус каждые 20 минут удваивает свою массу. В борьбе с ним все зависит от скорости. Потому что иммунная система порой не успевает среагировать на молниеносно протекающую болезнь из списка особо опасных (холера, чума, сибирская язва и др.). И даже если есть современные методы лечения, чтобы подействовал препарат, тоже нужно время.
Пневмония
Воспаление лёгких или пневмония – вирусное заболевание, которое поражает лёгочную ткань и препятствует нормальному кислородному обмену между воздухом и кровью. Воспалительные выделения, которые попадают в альвеолы, не позволяют организму получать достаточный объем кислорода. А если заболевание захватывает большую часть легких, развивается острая дыхательная недостаточность.
Пневмонии подвержены люди со слабой иммунной системой, дети и пожилые люди. Ежегодно только в России от заболевания страдают 1,5 млн человек и 30% из них составляют дети младшего возраста и люди старше 70 лет.
Но пневмонию можно и нужно лечить! И делать это рекомендуется с помощью комплексного подхода. Лечение любого заболевания начинается с правильной постановки диагноза. Поэтому при первых признаках развития патологии обращайтесь за консультацией специалиста.
Какие первые симптомы пневмонии, как правильно и комплексно подходить к лечению и что требуется для диагностики заболевания, мы расскажем в этой статье.
Причины развития пневмонии
Пневмония развивается, когда в легкие попадают бактерии и вирусы, а также инородные агенты, которые поражают часть или всю легочную ткань. Возбудители патологии попадают в организм человека респираторным путем, редко – через кровь.
Почему заболевание быстро развивается в теле человека с пониженным иммунитетом? В нашем организме постоянно присутствуют бактерии, но защитные механизмы не дают им размножаться, вызывая патологию. Но если иммунная система ослаблена, вредная микрофлора увеличивает популяцию, что приводит к появлению воспалительного процесса.
Также часто развивается вирусная пневмония на фоне распространения простудных заболеваний верхних дыхательных путей (бронхита, трахеита). Также причиной воспаления легких может стать переохлаждение организма, стресс, переутомление, злоупотребление курением. Риск развития заболевания повышается у людей с хроническими заболеваниями и ожирением.
Признаки пневмонии у взрослого
При появлении заболевания у человека повышается температура тела, которая может достигать 38°, присутствует общая слабость во всем организме, болит голова, пациенту хочется лечь и расслабиться. Через несколько дней появляется сильный приступообразный кашель, появляется мокрота.
Боль в грудной клетке, особенно в очаге воспаления, а также появление одышки говорят о серьезности ситуации и явно указывают на воспаление лёгких.
Здесь указаны общие признаки, однако характер и время их проявления может отличаться в зависимости от вида пневмонии. При вирусной пневмонии первые симптомы появляются стремительно и больной чувствует резкое ухудшение самочувствия. С самого начала болезни наблюдается боль в мышцах, высокая температура тела, сильная головная боль, мучительный сухой кашель.
Бактериальная пневмония напротив развивается постепенно. Болезнь начинается только через 2 недели после появления первых признаков. После этого наступает резкое облегчение, улучшение общего состояния больного, потом снова резко поднимается температура, возникает головная боль, усиливается кашель, появляется гнойная мокрота.
Одним из серьезных видов заболевания является атипичная двусторонняя пневмония, которая обширно поражает лёгочную ткань и развивает дыхательную недостаточность. По своим симптомам двусторонняя пневмония напоминает простудную вирусную инфекцию, а в лёгких еще не слышны характерные хрипы. Многие начинают лечиться самостоятельно, что усугубляет состояние.
Поначалу заболевший думает, что его состояние улучшилось, симптомы патологии начинают уходить. Но потом кашель усугубляется и начинается вторая волна заболевания.
Симптоматика у пожилых людей может немного отличаться. В первую очередь появляется сухой кашель, одышка во время небольших физических нагрузок на тело или даже в состоянии покоя. Часто заболевание протекает без повышения температуры у людей зрелого возраста.
Признаки пневмонии у ребенка
Часто пневмония у детей появляется как осложнение какой-либо вирусной инфекции (ОРВИ, грипп и т. д.).
Заразна ли пневмония?
Воспалительный процесс в легочной системе чаще всего появляется по причине размножения вируса и как осложнение перенесенного гриппа или ОРВИ. Самой пневмонией в таких случаях заболеть невозможно, но легко подхватить заболевание, которое стало первопричиной. То есть пневмония сама по себе не заразна, а развитие воспаления в лёгких – самостоятельное осложнение, которое возникло на фоне ослабленного иммунитета и неправильного самолечения.
Может ли пневмония пройти сама по себе без лечения?
Воспаление легких или пневмония — одно из самых опасных и частых заболеваний дыхательной системы. Опасность заключается в том, что не всегда специалисты успевают вовремя поставить диагноз. Люди не идут с кашлем и температурой к доктору, а предпочитают пару дней отлежаться дома, пока заболевание не распространится. Состояние может ухудшиться до двусторонней пневмонии, которая несет за собой тяжелые последствия, длительное лечение или хронические заболевания.
Сто лет назад, до открытия пенициллина, пневмония забирала жизни заболевших. Наука и медицина не стоят на месте — за сто лет наша жизнь кардинально изменилась. У людей в каждой аптечке лежат антибиотики, а в больницах проводят операции на современном оборудовании. Однако по данным РАН, пневмония все еще входит в список самых смертоносных инфекционных болезней, и ее не стоит недооценивать.
Пневмония сама не пройдет. Эта болезнь может привести к смерти человека, поэтому обращение к врачу жизненно важно. Лечение пневмонии должен назначать врач. Именно он определяет: нужны ли антибиотики и какие, а также решает вопрос о степени тяжести заболевания.
При пневмонии всегда высокая температура и сильный кашель, так ли это?
Это очень большое и опасное для здоровья заблуждение. Ошибки при диагностировании заболевания — одна из основных причин смертности от пневмонии. По данным врачей, до 30% случаев пневмонии не диагностируются или выявляются слишком поздно, так как люди не видят надобности приходить к врачу до появления высокой температуры. В итоге это приводит к ухудшению состояния человека и развитию тяжелых осложнений. Бессимптомная, скрытая, но самая настоящая пневмония нередко развивается у детей и у пожилых людей. Главная и самая опасная проблема диагностики пневмонии у пожилых пациентов заключается в том, что болезнь успешно маскируется под различные хронические заболевания. В таком случае она проходит без самого главного для нас маркера заболевания — без температуры. Как тогда понять, что пневмония проходит у взрослого человека? — Наблюдать за своим организмом, и своевременно при ухудшении самочувствия обращаться к врачу.
При наличии каких признаков следует обратиться к доктору?
К слову, миф о том, что пневмония обязательно сопровождается сильным кашлем — всего лишь миф. Эта проблема в большинстве своем свойственна не старшему поколению, а детям. Нередки случаи, когда пневмония прогрессирует, а кашля нет. Если вовремя не обратиться к врачу и не поставить диагноз, то у ребенка могут появиться хронические последствия.
Воспаление легких у детей можно выявить по следующим симптомам:
Как передается пневмония?
Заболевание может передаваться разными способами, среди которых:
Однако обрабатывать предметы личной гигиены нужно очень тщательно. Доказано, что вирусный микроорганизм способен выживать до 4 часов на любой поверхности. Болезнетворным бактериям нестрашен мороз, даже хлоркой его можно уничтожить лишь спустя пять минут после непосредственной обработки.
Пневмония и бронхит: в чем различие?
Оба заболевания оказывают влияние на дыхательную систему человека, а значит имеют схожие симптомы. Зачастую две патологии бывает сложно отличить друг от друга.
| Пневмония | Бронхит |
| В большинстве случаев сопровождается резким повышением температуры до 38-39° и лихорадочным состоянием. Наблюдается незначительное повышение температуры. | Сопровождается сильным сухим кашлем. В некоторых случаях может появиться мокрота зеленоватого цвета или с прожилками крови. Влажный кашель, мокрота имеет светлый оттенок. |
| При прослушивании грудной клетки слышны «влажные» хрипы. | При прослушивании грудной клетки слышны «сухие» хрипы. |
Как происходит диагностика пневмонии?
Если заболеванием страдает ребенок, нужно обратиться за осмотром педиатра. Если взрослый – запишитесь на прием к терапевту, который направит вас при необходимости к узкопрофильному специалисту. Врач проведет внешний осмотр, соберет анамнез, изучит историю болезни и узнает о проявляющихся симптомах заболевания.
Вас направят на сдачу лабораторных анализов:
Из диагностических методов исследования вам назначат:
Способы лечение пневмонии
Если пневмония имеет бактериальную природу, назначают прием антибиотиков. Их эффективность можно оценить через 48-72 часа. Если температура спадает, кашель становится реже, а пациент начинает чувствовать себя лучше, прием продолжается. Прерывать курс лекарств нельзя, и важно принимать их правильно по предписанию врача. Если антибиотики не помогают, назначают другое лечение или меняют на препарат из другой группы.
При вирусной пневмонии антибиотики не эффективны, поэтому назначают противовирусные препараты. В качестве вспомогательных веществ могут быть назначены витамины и иммуномодуляторы.
Как только температура тела больного вернулась к норме, можно назначать физиотерапию. Она позволяет вывести мокроту из лёгких. Для этого нередко принимают и фитопрепараты, например, корень солодки или комплексные грудные сборы.
Вместе с медикаментозным лечением больным необходим постельный режим, питание с содержанием белка и витаминов, обильное теплое питье. Для лучшего эффекта рекомендуются терапевтические методы – электрофорез, ингаляции, массаж, магнитотерапия и т.д.
Прививка от пневмонии как профилактика
Прививаться от пневмококковой инфекции стоит в тех случаях, когда:
Существует несколько препаратов, которые вводятся внутривенно от защиты от заболевания. Все они отличаются по своему составу, стоимости и широтой спектра действия.
Во взрослом возрасте прививка ставится единоразово, стойкая иммунная реакция на возбудителя вырабатывается через 2-3 недели. Но при этом специалисты рекомендуют прививаться раз в 5 лет.
Диагностикой и лечением пневмонии занимаются специалисты клиники «Медюнион». Записаться на прием к специалисту вы можете одним из удобных для вас способов:
Внебольничная пневмония в начале ХХI века: плата за жизнь в большом городе
Для того чтобы хорошо оценить новое, необходимо, прежде всего, понять и оценить старое. И. П. Павлов
Для того чтобы хорошо оценить новое, необходимо, прежде всего, понять и оценить старое. И. П. Павлов
В эпоху глобализации медицинских знаний и беспрецедентного развития антибактериальной фармакотерапии пневмония остается важнейшим социально-значимым инфекционным заболеванием городского населения всех возрастов и профессий.
Пневмония — острое инфекционное заболевание, основным общепатологическим признаком которого является воспаление дистальных отделов дыхательных путей, интерстиция и микроциркуляторного русла, вызванное бактериями, вирусами, грибами и простейшими.
Клинико-морфологические проявления пневмонии зависят от возбудителя, иммунного статуса организма, морфологических особенностей воспалительной реакции и объема поражения легочной ткани. При этом наблюдается полнокровие капилляров, возникает повреждение эндотелия, что приводит к повышению проницаемости сосудистой стенки, быстрому накоплению в альвеолах эритроцитов, нейтрофилов, фибрина. В некоторых случаях возникает некроз ткани с формированием абсцесса, отграничиваемого грануляционной тканью и макрофагами. Среди пневмоний выделяют долевые, бронхопневмонии и интерстициальные.
В соответствии с рабочей классификацией принято выделять следующие виды пневмонии:
Внебольничная пневмония (ВП) относится к наиболее распространенным острым инфекционным заболеваниям городского населения. По данным научных исследований, общее число ежегодно болеющих ВП в России превышает 1 500 000 человек. Между тем, согласно официальным статистическим данным, число новых случаев всех заболеваний органов дыхания, например, в 2004 году составило всего 41 946 человек или 294,0/1000 чел взрослого населения России (Федеральная служба государственной статистики России — Росстат). Такое несоответствие данных является результатом принятого в России статистического учета только тех случаев ВП, которые стали основным заболеванием — причиной обращения за медицинской помощью или причиной летального исхода, то есть преимущественно случаев ВП у молодых больных, с неотягощенным коморбидным фоном. Так, например, по данным ЦНИИ организации и информатизации здравоохранения МЗ РФ, в 1999 году среди лиц в возрасте 18 лет было зарегистрировано 440 049 (3,9%) случаев ВП. В 2000–2003 годах заболеваемость ВП у военнослужащих срочной службы превышала 40% (отчеты медицинской службы МО РФ). Между тем во взрослой популяции частота ВП оказывается наибольшей именно у лиц пожилого и старческого возраста и составляет 22–51% против 5–12% у молодых (L. Smeeth et al.).
Клинические критерии диагноза пневмонии (Российские национальные рекомендации)
Очаговая инфильтрация легочной ткани и, по крайней мере, два из ниже перечисленных симптомов:
Заболеваемость и смертность от внебольничной пневмонии варьируют в различных популяциях и зависят от целого ряда факторов, ухудшающих прогноз. Общая летальность при ВП, по данным литературы, варьирует в пределах 5–7%. У лиц молодого и среднего возраста без сопутствующих заболеваний летальность при ВП оказывается не более 1–3%. Летальность у госпитализированных пациентов составляет 8–14%. В старших возрастных группах, у пациентов с сопутствующими заболеваниями (хроническая обструктивная болезнь легких, злокачественные новообразования, алкоголизм, сахарный диабет, заболевания почек и печени, сердечно-сосудистые заболевания), а также при тяжелой ВП (мультилобарная инфильтрация, вторичная бактериемия, тахипноэ > 30/мин, гипотензия, острая почечная недостаточность) летальность достигает 15–30%. В мегаполисах России пневмония является причиной 10% летальных исходов. В Москве смертность от пневмонии составляет около 20/100 тыс. взрослого населения или около 1,7% всех летальных исходов (Мосгорстат, 2004).
Критерии диагностики тяжелой пневмонии (Российские национальные рекомендации)
Малые критерии:
Предикторы неблагоприятного прогноза пневмонии
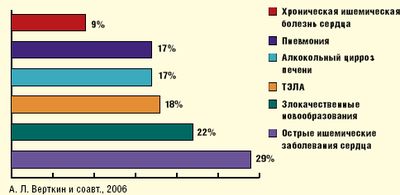
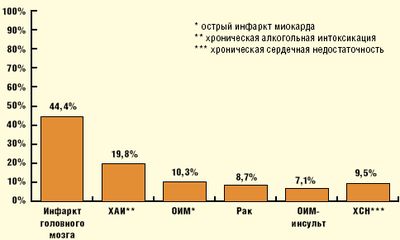
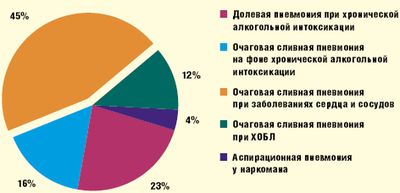
Летальная пневмония в большинстве случаев является смертельным осложнением и очень часто не диагностируется при жизни больного. В случаях смерти вне стационара частота расхождения диагноза при пневмонии достигает 67%.(рис 1).