Чем лечить болезнь девержи
Чем лечить болезнь девержи
В ряде случаев развитие заболевания ассоциировано с инфекциями и злокачественными новообразованиями внутренних органов.К вероятным триггерным факторам заболевания относят стрептококковую инфекцию, цитомегаловирус, вирус Varicella zoster, ВИЧ. Имеются данные об ассоциации с раком почки, раком из клеток Меркеля, плоскоклеточным раком, аденокарциномой, раком печени, раком гортани.
Общепринятой классификации не существует.С учетом возраста начала заболевания, его клинического течения и прогноза выделяют следующие типы заболевания:
Возможно существование промежуточных типов, в связи с чем тип заболевания может быть определен не всегда.
Классический тип взрослых (I)
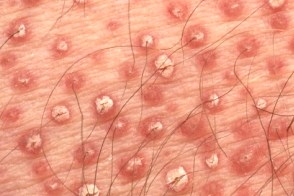
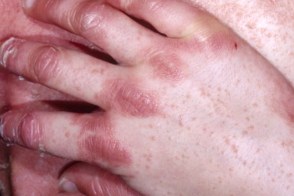
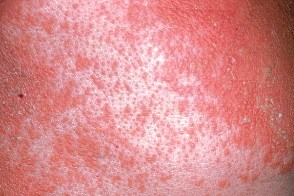 Обычно начинается с появления на коже лица, волосистой части головы и верхней половины тела эритематозных пятен. Затем в течение нескольких недель или месяцев высыпания распространяются на нижнюю часть тела. Появляются фолликулярные папулы и эритематозные бляшки с желтовато-оранжевым оттенком, которые сливаются на многих участках кожи туловища. В пределах распространенной эритемы обычно располагаются островки видимо здоровой кожи. Патогномоничный признак — фолликулярные конические роговые папулы с перифолликулярной эритемой и характерными роговыми шипиками (конусы Бенье), окружающие стержень волоса, наиболее выраженные на тыльной поверхности пальцев кистей. Обычно начинается с появления на коже лица, волосистой части головы и верхней половины тела эритематозных пятен. Затем в течение нескольких недель или месяцев высыпания распространяются на нижнюю часть тела. Появляются фолликулярные папулы и эритематозные бляшки с желтовато-оранжевым оттенком, которые сливаются на многих участках кожи туловища. В пределах распространенной эритемы обычно располагаются островки видимо здоровой кожи. Патогномоничный признак — фолликулярные конические роговые папулы с перифолликулярной эритемой и характерными роговыми шипиками (конусы Бенье), окружающие стержень волоса, наиболее выраженные на тыльной поверхности пальцев кистей. |
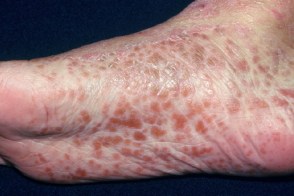
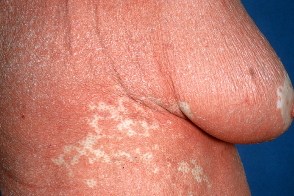
Ладонно-подошвенная кератодермия отличается заметным желтовато-оранжевым оттенком (восковидным), развивается в течение нескольких недель и сопровождается поражением ногтей, которое характеризуется их утолщением в связи с резко выраженным гиперкератозом ногтевого ложа, помутнением ногтевых пластинок, желтоватым оттенком их, как бы сдавлением с боков. Подногтевая роговая масса спаяна с ногтевой пластинкой, имеет пористый характер и напоминает сердцевину тростника. На ногтевых пластинках выражена продольная исчерченность. Надавливание на ноготь вызывает болезненность.
Этот тип заболевания характеризуется хорошим прогнозом. Несмотря на тяжесть заболевания, которая может сопровождаться нарушением трудоспособности, более чем у 80% больных в течение 3 лет наступает полная ремиссия.
Атипичный тип взрослых (II)
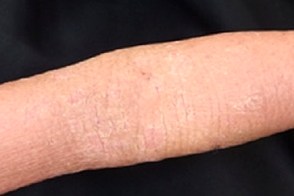
 Характеризуется длительным (до 20 и более лет) течением. Клинические проявления напоминают вульгарный ихтиоз. У пациентов может наблюдаться разрежение волос на волосистой части головы. Выражен ладонно-подошвенный гиперкератоз, который проявляется пластинчатым шелушением.Ихтиозиформное шелушение, участки эритемы, участки алопеции. Характеризуется длительным (до 20 и более лет) течением. Клинические проявления напоминают вульгарный ихтиоз. У пациентов может наблюдаться разрежение волос на волосистой части головы. Выражен ладонно-подошвенный гиперкератоз, который проявляется пластинчатым шелушением.Ихтиозиформное шелушение, участки эритемы, участки алопеции. |
Классический ювенильный тип (III)
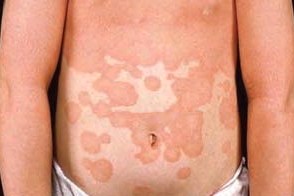 Сходен по клиническим проявлениям с классическим типом взрослых, от которого отличается только возрастом начала болезни и особенностями течения заболевания. Начинается обычно в возрасте от 5 до 10 лет. Первые высыпания у детей, как правило, локализуются на нижней части тела и затем распространяются вверх. Течение заболевания у детей более благоприятно, чем у взрослых, так как спонтанное разрешение высыпаний наблюдается в течение 1 года после начала заболевания. Описаны семейные случаи III типа. Сходен по клиническим проявлениям с классическим типом взрослых, от которого отличается только возрастом начала болезни и особенностями течения заболевания. Начинается обычно в возрасте от 5 до 10 лет. Первые высыпания у детей, как правило, локализуются на нижней части тела и затем распространяются вверх. Течение заболевания у детей более благоприятно, чем у взрослых, так как спонтанное разрешение высыпаний наблюдается в течение 1 года после начала заболевания. Описаны семейные случаи III типа. |
Ограниченный ювенильный тип (IV)
Атипичный ювенильный тип (V)
ВИЧ-ассоциированный тип (VI)
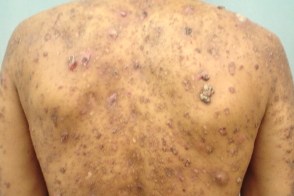 Отличается разнообразием клинических проявлений и более неблагоприятным прогнозом по сравнению с I типом и может быть первым проявлением ВИЧ-инфекции.Обычно он начинается с появления симметрично располагающихся на разгибательных поверхностях конечностей эритематозных шелушащихся фолликулярных папул. У больных ВИЧ-ассоциированным типом типичным проявлением являются выраженные фолликулярные роговые пробки с формированием шипиков, которые реже встречаются при классическом I типе. Выраженность поражения ладоней, подошв и ногтей варьирует в широких пределах, но может отсутствовать. Частым проявлением заболевания является эритродермия, но на ее фоне также встречаются островки непораженной кожи. В отличие от классического I типа заболевания роговые пробки и шипики не склонны к регрессу. ВИЧ-ассоциированный тип может протекать на фоне конглобатных угрей, гидраденита и шиповатого лишая.Такие клинические проявления называют ВИЧ-ассоциированным фолликулярным синдромом. Отличается разнообразием клинических проявлений и более неблагоприятным прогнозом по сравнению с I типом и может быть первым проявлением ВИЧ-инфекции.Обычно он начинается с появления симметрично располагающихся на разгибательных поверхностях конечностей эритематозных шелушащихся фолликулярных папул. У больных ВИЧ-ассоциированным типом типичным проявлением являются выраженные фолликулярные роговые пробки с формированием шипиков, которые реже встречаются при классическом I типе. Выраженность поражения ладоней, подошв и ногтей варьирует в широких пределах, но может отсутствовать. Частым проявлением заболевания является эритродермия, но на ее фоне также встречаются островки непораженной кожи. В отличие от классического I типа заболевания роговые пробки и шипики не склонны к регрессу. ВИЧ-ассоциированный тип может протекать на фоне конглобатных угрей, гидраденита и шиповатого лишая.Такие клинические проявления называют ВИЧ-ассоциированным фолликулярным синдромом. |
Эритродермический тип
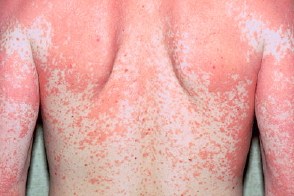
 В отдельных случаях при остром развитии болезни Девержи или при раздражающей терапии может развиться эритродермия с оранжево-красным («лососевым») оттенком пораженного кожного покрова. При этом характерно сохранение хотя бы небольших островков непораженной кожи. Эритродермии часто сопутствуют эктропион и лимфаденопатии. В отдельных случаях при остром развитии болезни Девержи или при раздражающей терапии может развиться эритродермия с оранжево-красным («лососевым») оттенком пораженного кожного покрова. При этом характерно сохранение хотя бы небольших островков непораженной кожи. Эритродермии часто сопутствуют эктропион и лимфаденопатии. |
Диагноз основывается на клинических проявлениях заболевания и результатах гистологического исследования биоптата пораженной кожи больного.
Основные клинические симптомы
 |  |  |
| фолликулярный гиперкератоз | островки здоровой кожи | оранжевые ладони |
 |  |  |
| кератодермические «сандали» | конусы Бенье | эктропион |
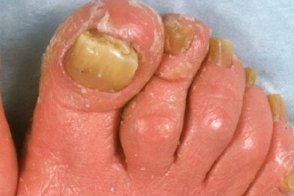 |  | |
| изменение ногтей | феномен Кебнера |
Гистологические признаки
Характерным патологическим признаком красного волосяного лишая является фолликулярный гиперкератоз.Волосяные фолликулы расширены, присутствуют роговые пробки.В эпидермисе наблюдается умеренно выраженный неравномерный акантоз с ортокератозом и паракератозом при сохраненном зернистом слое Отмечается также вакуольная дегенерация базальных клеток. В верхней части дермы присутствует поверхностный периваскулярный и перифолликулярный инфильтрат.
Общие замечания по терапии
Проводится системная и наружная терапия больных.Заболевание часто резистентно к проводимой терапии, однако возможно развитие спонтанных ремиссий.
Системная терапия взрослых
При непереносимости изотретиноина и метотрексата:
Системная терапия детей
В тяжелых случаях, резистентных к терапии
Наружная терапия
Топическая терапия проводится в сочетании с системной терапией для уменьшения частоты развития и выраженности нежелательных явлений последней.
На очаги поражения наносятся:
При ограниченных высыпаниях:
При распространенных высыпаниях:
Особые ситуации
Больные ВИЧ-ассоциированным типом (VI) направляются к врачу-инфекционисту для проведения антиретровирусной терапии.
Тактика при отсутствии эффекта от лечения
При тяжелом течении, резистентном к терапии, для лечения взрослых больных используют биологические препараты:
Для выявления заболеваний и состояний, являющихся противопоказаниями к проведению системной терапии, перед началом лечения и для выявления нежелательных явлений, ассоциированных с проводимой терапией, во время лечения проводится обследование больных.
Изотретиноин
Ацитретин
Циклоспорин
Азатиоприн
Метотрексат
Биологическая терапия препаратами инфликсимаб, этанерцепт, адалимумаб
Перед началом биологической терапии препаратами инфликсимаб, этанерцепт, адалимумаб необходимо проведение следующих исследований:
Биологическая терапия не рекомендуется во время беременности. В связи с этим перед началом биологической терапии женщинам детородного возраста необходимо получить отрицательный результат теста на беременность. При проведении биологической терапии и по меньшей мере 6 месяцев после ее окончания женщины детородного возраста должны использовать надежные методы контрацепции.
В процессе биологической терапии проводятся мониторинг нежелательных явлений и контроль лабораторных показателей:
Имеются противопоказания.Проконсультируйтесь с врачом
Питириаз красный отрубевидный волосяной
Общая информация
Краткое описание
РОССИЙСКОЕ ОБЩЕСТВО ДЕРМАТОВЕНЕРОЛОГОВ И КОСМЕТОЛОГОВ
ФЕДЕРАЛЬНЫЕ КЛИНИЧЕСКИЕ РЕКОМЕНДАЦИИ ПО ВЕДЕНИЮ БОЛЬНЫХ ПИТИРИАЗОМ КРАСНЫМ ВОЛОСЯНЫМ ОТРУБЕВИДНЫМ
Шифр по Международной классификации болезней МКБ-10
L44.0
Определение
Питириаз красный волосяной отрубевидный (лишай красный волосяной отрубевидный, болезнь Девержи) – воспалительное заболевание кожи, обусловленное нарушением ороговения и проявляющееся фолликуллярными гиперкератотическими папулами, ладонно-подошвенным гиперкератозом и эритематозными шелушащимися бляшками с оранжевым оттенком.
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
Общепринятой классификации не существует.
Этиология и патогенез
Питириаз красный волосяной отрубевидный (ПКВО) – редкое заболевание. Оценивается, что примерно 1 пациент из 5000, обращающихся впервые к дерматовенерологу в связи с заболеванием кожи – это больной ПКВО [1]. Заболеванием в равной степени страдают мужчины и женщины всех рас. Имеется 2 возрастных пика заболеваемости ПКВО – первое и пятое десятилетия жизни.
Этиология и патогенез ПКВО неизвестны. В качестве возможного этиологического фактора болезни рассматриваются нарушения метаболизма витамина А и связь с аутоиммунными заболеваниями. Предполагается развитие патологического иммунного ответа на неизвестные антигены, нарушающего передачу сигнала ретиноидов в эпидермисе и в итоге – терминальную дифференцировку кератиноцитов [2]. Полагают, что в основе развития болезни лежит дефект синтеза ретинол-связывающего белка – специфического белка-переносчика витамина А [3].
Описаны семейные случаи ПКВО с аутосомно-доминантным и аутосомно-рецессивным наследованием заболевания [4–6].
В ряде случаев развитие ПКВО ассоциировано с инфекциями и злокачественными новообразованиями внутренних органов [7]. К вероятным триггерным факторам заболевания относят стрептококковую инфекцию, цитомегаловирус, вирус Varicella zoster, ВИЧ. Имеются данные об ассоциации ПКВО с раком почки, раком из клеток Меркеля, плоскоклеточным раком, аденокарциномой, раком печени, раком гортани.
Клиническая картина
Cимптомы, течение
| Тип заболевания | Возраст начала болезни (% всех случаев) | Клинические проявления | Прогноз |
| I (классический взрослый) | Взрослый (55%) | Красновато-оранжевые бляшки, сливающиеся, с островками видимо здоровой кожи, появляющиеся сначала на голове и шее и затем распространяющиеся вниз, перифолликулярные папулы с кератотическими пробками. Диффузная восковидная кератодермия | Спонтанная ремиссия у 80% больных в течение 3 лет |
| II (атипичный взрослый) | Взрослый (5%) | Ихтиозиформное шелушение, участки эритемы, участки алопеции. Ладонно-подошвенная кератодермия с пластинчатыми чешуйками. | Хроническое течение |
| III (классический ювенильный) | 5–10 лет (10%) | Подобен типу I | Часто – ремиссия через 1 год после начала болезни |
| IV (ограниченный ювенильный) | 3–10 лет (25%) | Четко очерченные участки фолликулярного гиперкератоза, эритема коленей и локтей | Неопределенный |
| V (атипичный ювенильный) | 0–4 года (5%) | Главным образом фолликулярный гиперкератоз; начинается в первые годы жизни. Семейный. | Хроническое течение |
| VI (ВИЧ-ассоциированный) | Вариабельно | Подобен типу I. Выступающие фолликулярные пробки с формированием шипиков. Ассоциирован с конглобатными акне, гидраденитом и шиповатым лишаем. | Вариабелен |
Классический ПКВО взрослых (тип I) обычно начинается с появления на коже лица, волосистой части головы и верхней половины тела эритематозных пятен. Затем, в течение нескольких недель или месяцев высыпания распространяются на нижнюю часть тела. Появляются фолликулярные папулы и эритематозные бляшки с желтовато-оранжевым оттенком, которые сливаются на многих участках кожи туловища. В пределах распространенной эритемы обычно располагаются островки видимо здоровой кожи. В тяжелых случаях развивается эритродермия. Ладонно-подошвенная кератодермия отличается заметным желтовато-оранжевым оттенком, развивается в течение нескольких недель и сопровождается поражением ногтей. На высоте развития ПКВО I типа часто сопровождается возникновением эктропиона. Этот тип заболевания характеризуется хорошим прогнозом. Несмотря на тяжесть заболевания, которая может сопровождаться нарушением трудоспособности, более, чем у 80% больных в течение 3 лет наступает полная ремиссия.
Атипичный ПКВО взрослых (тип II) характеризуется длительным, (до 20 и более лет) течением. Клинические проявления напоминают вульгарный ихтиоз. У пациентов может наблюдаться разрежение волос на волосистой части головы. Выражен ладонно-подошвенный гиперкератоз, который проявляется пластинчатым шелушением.
Классический ювенильный ПКВО (тип III) сходен по клиническим проявлениям с классическим ПКВО взрослых, от которого отличается только возрастом начала болезни и особенностями течения заболевания. Начинается этот тип болезни обычно в возрасте от 5 до 10 лет. Первые высыпания у детей, как правило, локализуются на нижней части тела и затем распространяются вверх. Течение заболевания у детей более благоприятно, чем у взрослых, так как спонтанное разрешение высыпаний наблюдается в течение 1 года после начала заболевания. Описаны семейные случаи III типа ПКВО.
Ограниченный ювенильный ПКВО (тип IV) наблюдается у детей препубертатного возраста и лиц молодого возраста. Этот тип заболевания характеризуется четко ограниченными участками эритемы и фолликулярного гиперкератоза, которые преимущественно располагаются на коленях и локтях. На других участках тела высыпания менее выражены. Для этого типа заболевания характерно поражение ладоней и подошв, однако оно может и отсутствовать. Высыпания остаются ограниченными, заболевание не переходит в классический тип ПКВО с распространенным поражением кожи. Наступление ремиссии в течение 3 лет от начала болезни отмечается у 30-32% больных этим типом ПКВО, что значительно меньше по сравнению с классическим типом ПКВО взрослых. Заболевание может иметь минимальные проявления, но возможно также течение болезни с выраженными обострениями и ремиссиями.
Атипичный ювенильный ПКВО (тип V) характеризуется ранним возрастом начала и хроническим течением заболевания. Он проявляется преимущественно гиперкератотическими фолликулярными высыпаниями и ихтиозиформным поражением кожи. У части пациентов развиваются склеродермоподобные изменения на ладонях и подошвах. Большинство семейных случаев ПКВО относятся к V типу заболевания.
ВИЧ-ассоциированный ПКВО (тип VI) отличается разнообразием клинических проявлений и более неблагоприятным прогнозом по сравнению ПКВО I типа. ПКВО может быть первым проявлением ВИЧ-инфекции. Обычно он начинается с появления симметрично располагающихся на разгибательных поверхностях конечностей эритематозных шелушащихся фолликулярных папул. У больных ВИЧ-ассоциированным типом ПКВО типичным проявлением являются выраженные фолликулярные роговые пробки с формированием шипиков, которые реже встречаются при классическом I типе. Выраженность поражения ладоней, подошв и ногтей варьирует в широких пределах, но может отсутствовать. Частым проявлением заболевания является эритродермия, но на ее фоне также встречаются островки непораженной кожи. В отличие от классического I типа заболевания роговые пробки и шипики не склонны к регрессу. ВИЧ-ассоциированный ПКВО может протекать на фоне конглобатных угрей, гидраденита и шиповатого лишая. Такие клинические проявления называют ВИЧ-ассоциированным фолликулярным синдромом [9–11].
Возможно существование промежуточных типов ПКВО, в связи с чем тип заболевания может быть определен не всегда.
Диагностика
Диагноз ПКВО основывается на клинических проявлениях заболевания и результатах гистологического исследования биоптата пораженной кожи больного.
Основными клиническими проявлениями, характеризующими ПКВО, являются фолликулярные папулы с кератотическими пробками, оранжевый или лососевый оттенок эритематозных бляшек, наличие островков видимо непораженной кожи в их пределах, ладонно-подошвенный гиперкератоз, поражение ногтей.
Гистологическими признаками ПКВО являются акантоз с ортокератозом и паракератозом при сохраненном зернистом слое. Волосяные фолликулы расширены, присутствуют роговые пробки. В подлежащей дерме часто присутствует поверхностный периваскулярный и перифолликулярный инфильтрат.
Дифференциальный диагноз
Клиническими отличиями ПКВО от псориаза обыкновенного являются оранжевый оттенок поражения кожи, наличие островков видимо здоровой кожи, наличие фолликулярных папул на тыльной поверхности пальцев кистей. Гистологически ПКВО и обыкновенный псориаз характеризуются гиперплазией эпидермиса и гиперкератозом, однако у больных ПКВО зернистый слой эпидермиса несколько утолщен и почти всегда присутствует в отличие от псориаза. И при ПКВО, и при псориазе наблюдается расширение капилляров сосочков дермы, однако при псориазе выраженность расширения сосудов значительно выше. Воспалительный инфильтрат в дерме при ПКВО состоит исключительно из лимфоцитов и моноцитов, тогда как при псориазе могут присутствовать полиморфно-ядерные нейтрофилы и микроабсцессы Мунро.
Эритродермия при ПКВО может напоминать эритродермию при токсидермии, однако для токсидермии характерно быстрое развитие процесса и регресс в более короткие сроки. Лекарственная токсидермия часто сопровождается выраженным зудом.
Врожденная ихтиозиформная эритродермия отличается от ПКВО выраженным гиперкератозом в области складок, иногда с явлениями папилломатоза, наличием гипергидроза, ускоренного роста волос и ногтей и врожденным характером заболевания.
Эритродермии при экземе и атопическом дерматите отличаются от ПКВО частым развитием на фоне длительного торпидного течения патологического процесса под влиянием раздражающей терапии, также при них могут быть обнаружены клинические проявления, характерные для этих заболеваний.
Лечение
Цели лечения
— достижение ремиссии;
— повышение качества жизни больных.
Общие замечания по терапии
Проводится системная и наружная терапия больных ПКВО. Заболевание часто резистентно к проводимой терапии, однако возможно развитие спонтанных ремиссий.
Показания к госпитализации
— тяжелое течение ПКВО;
— отсутствие эффекта от проводимого лечения в амбулаторных условиях.
Схемы лечения
Системная терапия взрослых
— изотретиноин 1 мг на кг массы тела в сутки перорально в течение 12–26 недель (D) [12–16]
| Примечание. В инструкции по медицинскому применению изотретиноина питириаз красный волосяной отрубевидный не включен в показания к применению препарата. |
| Примечание. В инструкции по медицинскому применению метотрексата питириаз красный волосяной отрубевидный не включен в показания к применению препарата. |
| Примечание. В инструкции по медицинскому применению циклоспорина питириаз красный волосяной отрубевидный не включен в показания к применению препарата. |
| Примечание. В инструкции по медицинскому применению азатиоприна питириаз красный волосяной отрубевидный не включен в показания к применению препарата. |
Системная терапия детей
— ацитретин 0,5 мг на кг массы тела в сутки перорально в сочетании с ультрафиолетовой узкополосной средневолновой терапией с длиной волны 311 нм – 25 процедур (D) [23]
или
— изотретиноин 0,5–1 мг на кг массы тела в сутки перорально (только детям старше 12 лет) (D) [24, 25]
В тяжелых случаях, резистентных к терапии
— циклоспорин 3,0 мг на кг массы тела в сутки перорально в течение 5 недель, затем проводится постепенно снижение дозы препарата до его полной отмены в течение 18 недель (D) [26]
Наружная терапия
Топическая терапия ПКВО проводится в сочетании с системной терапией для уменьшения частоты развития и выраженности нежелательных явлений последней.
На очаги поражения наносятся:
— эмоленты 2 раза в день (D) [7, 17, 27, 28];
— 2% салициловая мазь 2 раза в день (D) [7].
При ограниченных высыпаниях
— пимекролимус 1% крем 1 раз в день 20 г в день (при массе тела менее 45 кг – 10 г в день) (D) [28]
или
— кальципотриол 50 мкг/г 2 раза в день в течение 2–10 месяцев (D) [29]
При распространенных высыпаниях:
— топические глюкокортикостероидные препараты (D) [14, 24].
Особые ситуации
Больные ВИЧ-ассоциированным ПКВО (VI типа) направляются к врачу-инфекционисту для проведения антиретровирусной терапии.
Требования к результатам лечения
— прекращение прогрессирования заболевания;
— регресс высыпаний;
Тактика при отсутствии эффекта от лечения
При тяжелом течении, резистентном к терапии, для лечения взрослых больных используют биологические препараты:
— инфликсимаб 5 мг на кг массы тела внутривенно. Инфузии проводятся в недели 0 и 2, после чего при развитии улучшении состояния больного в виде регресса высыпаний на 75% и более проводятся инфузии инфликсимаба через 6 недель после первой инфузии и далее 1 раз в 8 недель (D) [30–33]
или
— инфликсимаб 5 мг на кг массы тела внутривенно по схеме: 0, 2, 6 недели, затем 1 раз в 8 недель в комбинации с метотрексатом 10–30 мг/неделю (D) [30, 37]
или
— инфликсимаб 5 мг на кг массы тела внутривенно по схеме: 0, 2, 6 недели, затем 1 раз в 8 недель в комбинации с ацитретином 50 мг в сутки (D) [38, 39]
| Примечание. В инструкции по медицинскому применению инфликсимаба питириаз красный волосяной отрубевидный не включен в показания к применению препарата. |
| Примечание. В инструкции по медицинскому применению этанерцепта питириаз красный волосяной отрубевидный не включен в показания к применению препарата. |
| Примечание. В инструкции по медицинскому применению адалимумаба питириаз красный волосяной отрубевидный не включен в показания к применению препарата. |
Контроль безопасности терапии
Для выявления заболеваний и состояний, являющихся противопоказаниями к проведению системной терапии ПКВО, перед началом лечения и для выявления нежелательных явлений, ассоциированных с проводимой терапией, во время лечения проводится обследование больных.
Изотретиноин
При приеме внутрь необходим регулярный контроль функции печени и уровня липидов в плазме крови до лечения, через 1 мес после начала терапии, а затем каждые 3 мес.
При сахарном диабете, ожирении, алкоголизме или нарушениях липидного обмена рекомендуется более частый контроль лабораторных показателей. При сахарном диабете или подозрении на него необходимо строго контролировать уровень глюкозы в плазме.
Рекомендуется контролировать функцию печени и уровень печеночных ферментов в крови до лечения, через 1 месяц после начала терапии, а затем каждые 3 месяца или по показаниям. Если уровень печеночных трансаминаз превышает норму, необходимо уменьшить дозу препарата или отменить его.
Следует определять уровень липидов в сыворотке натощак до лечения, через 1 месяц после начала терапии, а затем каждые 3 месяца или по показаниям. Необходимо контролировать уровень триглицеридов в сыворотке крови, поскольку клинически значимое повышение их уровня выше 800 мг/дл или 9 ммоль/л может сопровождаться развитием острого панкреатита, возможно с летальным исходом. При стойкой гиперлипидемии или симптомах панкреатита изотретиноин следует отменить.
В связи с тем, что на фоне приема изотретиноина возможно снижение остроты зрения, развитие кератита, сухости конъюнктивы, больных, предъявляющих жалобы на зрение, следует направлять к офтальмологу и рассмотреть вопрос об отмене препарата.
У женщин должен быть получен отрицательный результат достоверного теста на беременность в пределах 11 дней до начала приема препарата. Тест на беременность рекомендуется проводить ежемесячно во время лечения и через 5 недель после окончания лечения. Рекомендуется использовать противозачаточные средства.
Ацитретин
Следует контролировать функцию печени перед началом лечения ацитретином, каждые 1–2 недели в течение первого месяца после начала лечения, а затем – через каждые 3 месяца. Если результаты анализов указывают на патологию, контроль следует проводить еженедельно. Если функция печени не нормализуется или ухудшается, препарат следует отменить. В этом случае рекомендуется продолжать контролировать функцию печени на протяжении, по крайней мере, 3 месяцев.
Необходимо контролировать уровень холестерина и триглицеридов сыворотки натощак.
У больных сахарным диабетом ацитретин может ухудшить толерантность к глюкозе, поэтому на ранних этапах лечения концентрацию глюкозы в крови следует проверять чаще обычного.
У детей нужно следить за параметрами роста и развития костей.
Из-за возможности нарушения ночного зрения необходим тщательный мониторинг за нарушением зрения.
В связи с высокой тератогенностью ацитретина за 2 недели до начала лечения должен быть получен отрицательный результат обследования на беременность. Во время лечения рекомендуется проводить дополнительные обследования на беременность не реже 1 раза в месяц. Абсолютно необходимо, чтобы каждая женщина, способная к деторождению, применяла эффективные противозачаточные средства без перерывов в течение 4 недель до начала лечения, в процессе лечения и в течение двух лет после завершения лечения ацитретином.
Циклоспорин
Необходим регулярный контроль концентрации креатинина плазмы – повышение может свидетельствовать о нефротоксическом действии и потребовать снижения дозы: на 25% при возрастании уровня креатинина более чем на 30% от исходного, и на 50%, если уровень его повышается вдвое. Если уменьшение дозы в течение 4 недель не приводит к снижению уровня креатинина, циклоспорин отменяют. Рекомендуется мониторинг артериального давления, содержания в крови калия, мочевой кислоты, билирубина, трансаминаз, липидного профиля.
Азатиоприн
В период лечения женщины детородного возраста должны использовать надежные методы контрацепции.
В течение первых 8 нед лечения должен еженедельно проводиться клинический анализ крови, включая определение тромбоцитов (в последующем – 1–2 раза в месяц), а также периодический контроль активности сывороточных печеночных трансаминаз, щелочной фосфатазы и уровня билирубина.
В дальнейшем анализы крови можно контролировать реже, но клинический анализ крови с определением тромбоцитов нужно проводить ежемесячно или по крайней мере с интервалом не более 3 месяцев.
Пациенты, получающие азатиоприн, должны быть проинструктированы о необходимости немедленно сообщать обо всех случаях инфекций, появления неожиданных кровоподтеков, кровотечения или других признаков угнетения костного мозга.
Метотрексат
Для снижения вероятности развития нежелательных явлений лечение метотрексатом должно сопровождаться терапией препаратом фолиевой кислоты перорально 5 мг 1 раз в неделю через 1–3 дня после приема метотрексата.
С целью своевременного выявления побочных явлений необходимо контролировать состояние периферической крови, для чего 1 раз в неделю проводится общий анализ крови с определением количества лейкоцитов и тромбоцитов. Необходимо контролировать активность печеночных трансаминаз, функцию почек, по необходимости проводить рентгенологическое исследование органов грудной клетки. Терапию метотрексатом прекращают, если число лейкоцитов в крови составляет менее 1,5×10 9 /л, количество нейтрофилов — менее 0,2×10 9 /л, количество тромбоцитов менее 75×10 9 /л. Повышение уровня креатинина на 50% и более первоначального содержания требует повторного измерения уровня креатинина. Возрастание уровня билирубина требует интенсивной дезинтоксикационной терапии.
При развитии диареи и язвенного стоматита терапию метотрексатом необходимо прервать. При появлении признаков пульмональной токсичности (особенно сухой кашель без мокроты) лечение метотрексатом рекомендуется прекратить. Появление признаков угнетения функции костного мозга, необычных кровотечений или кровоизлияний, черного дегтеобразного стула, крови в моче или кале или точечных красных пятен на коже требует немедленной консультации врача.
Мужчинам и женщинам детородного возраста во время лечения метотрексатом и как минимум в течение 3 месяцев после следует применять надежные методы контрацепции.
Биологическая терапия препаратами инфликсимаб, этанерцепт, адалимумаб
Перед началом биологической терапии препаратами инфликсимаб, этанерцепт, адалимумаб необходимо проведение следующих исследований:
— клинический анализ крови, включая определение лейкоцитарной формулы и количества тромбоцитов;
— биохимический анализ крови, включая исследование уровня креатинина, мочевины, билирубина, определение активности аспартатаминотрансферазы, аланинаминотрансферазы, гамма-глютамилтрансферазы и щелочной фосфатазы;
— общий анализ мочи;
— рентгенография органов грудной клетки в 2 проекциях, туберкулиновые пробы, консультация фтизиатра для исключения туберкулезной инфекции;
— обследование на ВИЧ-инфекцию, вирусные гепатиты В и С;
— тест на беременность.
Биологическая терапия не рекомендуется во время беременности. В связи с этим перед началом биологической терапии женщинам детородного возраста необходимо получить отрицательный результат теста на беременность. При проведении биологической терапии и, по меньшей мере, 6 месяцев после ее окончания женщины детородного возраста должны использовать надежные методы контрацепции.
В процессе биологической терапии проводится мониторинг нежелательных явлений и контроль лабораторных показателей:
— клиническая оценка состояния больного – каждые 3–6 месяцев;
— осмотр невролога каждые 3–6 месяцев для выявления проявлений неврологических, в том числе демиелинизирующих, заболеваний;
— консультация кардиолога каждые 3–6 месяцев для выявления признаков сердечно-сосудистой недостаточности;
— консультация фтизиатра 2 раза в год для исключения развития туберкулеза;
— клинический анализ крови 1 раз в 3–6 месяцев (для инфликсимаба – перед каждым внутривенным введением);
— биохимический анализ крови (исследование уровня креатинина, мочевины, билирубина, определение активности аспартатаминотрансферазы, аланинаминотрансферазы, гамма-глютамилтрансферазы и щелочной фосфатазы в крови) 1 раз в 3–6 месяцев (для инфликсимаба – перед каждым внутривенным введением);
— общий анализ мочи 1 раз в 3–6 месяцев (для инфликсимаба – перед каждым внутривенным введением);
— анализ крови на гепатит В, С и ВИЧ-инфекцию – через каждые 6 месяцев;
— тест на беременность (для инфликсимаба – перед каждым внутривенным введением), а также при вероятности наступившей беременности;
— рентгенография органов грудной клетки 2 раза в год;
— ультразвуковое исследование органов брюшной полости, органов малого таза, предстательной железы по показаниям.
Профилактика
Отсутствует.
Информация
Источники и литература
Информация
Персональный состав рабочей группы по подготовке федеральных клинических рекомендаций по профилю «Дерматовенерология», раздел «Питириаз красный волосяной отрубевидный»:
1. Карамова Арфеня Эдуардовна – заведующий отделом дерматологии ФГБУ «Государственный научный центр дерматовенерологии и косметологии» Минздрава России, кандидат медицинских наук, г. Москва
2. Знаменская Людмила Федоровна – ведущий научный сотрудник отдела дерматологии ФГБУ «Государственный научный центр дерматовенерологии и косметологии» Минздрава России, доктор медицинских наук, г. Москва
3. Чикин Вадим Викторович – старший научный сотрудник отдела дерматологии ФГБУ «Государственный научный центр дерматовенерологии и косметологии» Минздрава России, кандидат медицинских наук, г. Москва
МЕТОДОЛОГИЯ
Методы, использованные для сбора/селекции доказательств:
поиск в электронных базах данных.
Описание методов, использованных для сбора/селекции доказательств:
доказательной базой для рекомендаций являются публикации, вошедшие в Кокрановскую библиотеку, базы данных EMBASE и MEDLINE.
Методы, использованные для оценки качества и силы доказательств:
· Консенсус экспертов;
· Оценка значимости в соответствии с рейтинговой схемой (схема прилагается).
Рейтинговая схема для оценки силы рекомендаций:
| Уровни доказательств | Описание |
| 1++ | Мета-анализы высокого качества, систематические обзоры рандомизированных контролируемых исследований (РКИ) или РКИ с очень низким риском систематических ошибок |
| 1+ | Качественно проведенные мета-анализы, систематические, или РКИ с низким риском систематических ошибок |
| 1- | Мета-анализы, систематические, или РКИ с высоким риском систематических ошибок |
| 2++ | Высококачественные систематические обзоры исследований случай-контроль или когортных исследований. Высококачественные обзоры исследований случай-контроль или когортных исследований с очень низким риском эффектов смешивания или систематических ошибок и средней вероятностью причинной взаимосвязи |
| 2+ | Хорошо проведенные исследования случай-контроль или когортные исследования со средним риском эффектов смешивания или систематических ошибок и средней вероятностью причинной взаимосвязи |
| 2- | Исследования случай-контроль или когортные исследования с высоким риском эффектов смешивания или систематических ошибок и средней вероятностью причинной взаимосвязи |
| 3 | Неаналитические исследования (например: описания случаев, серий случаев) |
| 4 | Мнение экспертов |
Методы, использованные для анализа доказательств:
· Обзоры опубликованных мета-анализов;
· Систематические обзоры с таблицами доказательств.
Методы, использованные для формулирования рекомендаций:
Консенсус экспертов.
Рейтинговая схема для оценки силы рекомендаций:
Индикаторы доброкачественной практики (Good Practice Points – GPPs):
Рекомендуемая доброкачественная практика базируется на клиническом опыте членов рабочей группы по разработке рекомендаций.
Экономический анализ:
Анализ стоимости не проводился и публикации по фармакоэкономике не анализировались.
Метод валидизации рекомендаций:
· Внешняя экспертная оценка;
· Внутренняя экспертная оценка.
Описание метода валидизации рекомендаций:
Настоящие рекомендации в предварительной версии рецензированы независимыми экспертами.
Комментарии, полученные от экспертов, систематизированы и обсуждены членами рабочей группы. Вносимые в результате этого изменения в рекомендации регистрировались. Если же изменения не были внесены, то зарегистрированы причины отказа от внесения изменений.
Консультация и экспертная оценка:
Предварительная версия была выставлена для обсуждения на сайте ФГБУ «Государственный научный центр дерматовенерологии и косметологии» Минздрава России для того, чтобы лица, не участвующие в разработке рекомендаций, имели возможность принять участие в обсуждении и совершенствовании рекомендаций.
Рабочая группа:
Для окончательной редакции и контроля качества рекомендации повторно проанализированы членами рабочей группы.
Основные рекомендации:
Сила рекомендаций (A–D) приводится при изложении текста рекомендаций.
Болезнь Девержи
Казанская государственная медицинская академия, Казань, Россия
В статье приводятся данные о редком папулосквамозном дерматозе – болезни Девержи (БД). Частота встречаемости БД составляет 1 случай на 5000 пациентов с впервые возникшим кожным заболеванием. В последние годы высказывается мнение о двух типах данной патологии. Первый начинается после рождения, в детском или подростковом возрасте (детский тип); второй возникает в зрелом возрасте (взрослый тип). Считают, что детский тип БД наследственного характера, а взрослый – приобретенный. На основании клинической картины, возраста начала заболевания и прогноза выделяли шесть вариантов БД. Лечение дерматоза проводится с использованием как топической, так и системной, в т.ч. генно-инженерной биологической, терапии.
Введение
Болезнь Девержи (БД) – редкое заболевание, характеризующееся нарушенным ороговеванием кожи с частотой встречаемости 0,03% от всех болезней кожи. БД встречается в любом возрасте, одинаково как среди мужчин, так и среди женщин [1, 2]. Различают два возрастных пика, когда болезнь проявляет себя – первое и пятое десятилетия жизни [3]. Первым пациентом в мире с данным заболеванием считается Джеймс Шутер. Он был госпитализирован в больницу Святого Варфоломея в Лондоне, Англия, в 1828 г. Прошло 7 лет, прежде чем Клавдий Таррал, французский дерматолог, написал об этом случае в Трактате о кожных заболеваниях в 1835 г. Таррал рассматривал его как разновидность псориаза [4].
Мари-Гийом Альфонс Девержи, дерматолог и судебно-медицинский эксперт больницы Сент-Луис в Париже, через 21 год опубликовал наиболее полное описание заболевания: «Последовательность поражения произошла в три этапа: рsoriasispalmaris, pityriasiscapitis и наконец pityriasisrubra». Статья Девержи была опубликована в газете Hebdomadairede Medecineetde Chirurgie в 1856 г. [5].
В то время Девержи рассматривал данное кожное расстройство как сочетание фолликулярного поражения, псориаза ладоней, pityriasis capillitii и pityriasis rubra, но не считал ее отдельной патологией. Потребовался еще 21 год, прежде чем другой французский дерматолог по имени Ришо признал красный волосяной отрубевидный лишай в качестве отдельной нозологии. Ришо опубликовал свою статью «Etudesurle pityria sispilaris» в 1877 г. Его пациенткой стала Элиза Сарджент. В своей статье он отметил полное отсутствие потоотделения, склонность к спонтанной ремиссии. Причины болезни он связывал с патологией крови или нервной системы [5, 6].
Когда Эрнест Беснье представил 9 случаев заболевания в своей статье, опубликованной в 1889 г. (через 12 лет после Ришо, 43 года после Девержи и 54 года после Tаррала), он навсегда зафиксировал название болезни как pityriasis rubra pilaris. Это название происходит от трех латинских слов: pityriasis (отрубевидный), rubra (красный) и pilaris (волосяные фолликулы). Беснье был главным врачом больницы Сент-Луис в Париже – той же самой больницы, что и Девержи [5].
В 1910 г. де Берманн из больницы Сент-Луис и два его стажера описали двух сестер и двух братьев с этой болезнью, хотя они интерпретировали семейное происхождение скорее как свидетельство его туберкулезной этиологии, чем наследственной [4].
Недавно исследовательская группа из Университета Томаса Джефферсона представила самую большую в мире когорту пациентов с БД. С каждым годом появляется все больше новых знаний о диагностике и лечении БД, однако предстоит еще проделать большую работу в этом направлении [5].
Этиология и патогенез
Многие авторы предполагают, что главную роль в развитии БД играет нарушение метаболизма витамина А, снижение содержания ретинолсвязывающего белка. У некоторых пациентов находили связь с нарушениями иммунологических процессов (снижение уровня T-хелперов на фоне повышения T-супрессоров, аномальный ответ на антигенны). Другие рассматривают БД как аутоиммунное заболевание или же ассоциируют его со злокачественными новообразованиями либо инфекциями (стрептококковая, цитомегаловирусная, Varicellazoster), особенно с ВИЧ-инфекцией. Причинами заболевания могут быть и патологии печени и щитовидной железы. Известны случаи возникновения БД при психических заболеваниях, чрезмерной инсоляции [7]. По данным зарубежных исследователей, механизм, запускающий гиперчувствительность замедленного типа и избыточный рост кератиноцитов, – фактор некроза опухоли-α и интерлейкины 12/23. К тому же в процессах апоптоза и воспаления ключевую роль играет мутация гена CARD14, кодирующая ген каспазы-14, непосредственно влияющий на воспаление и активирующий транскрипцию ядерного фактора «каппа-би» [8].
Клиническая картина
На данный момент используется классификация, предложенная Griffiths. Она основывается на клинической картине, возрасте начала заболевания и прогнозе. Согласно этой классификации, выделяют пять типов БД, позднее дополнительно выделили ВИЧ-ассоциированный тип [6].
Чем лечить болезнь девержи
ГКБ №14 им. В.Г. Короленко Департамента здравоохранения Москвы
ГБУЗ «Московский научно-практический центр дерматовенерологии и косметологии» Департамента здравоохранения Москвы, Москва, Россия
Московский научно-практический центр дерматовенерологии и косметологии, филиал «Клиника им. В.Г. Короленко» Департамента здравоохранения Москвы, Москва, Россия, 119071
Городская клиническая больница №14 им. В.Г. Короленко Департамента здравоохранения Москвы
ГУ МОНИКИ им. М.Ф. Владимирского
Ограниченный ювенильный тип болезни Девержи
Журнал: Клиническая дерматология и венерология. 2019;18(5): 572-578
Гребенюк В. Н., Симановская Е. Ю., Заторская Н. Ф., Бассе Ф. Б., Бобров М. А. Ограниченный ювенильный тип болезни Девержи. Клиническая дерматология и венерология. 2019;18(5):572-578.
Grebeniuk V N, Simanovskaya E Yu, Zatorskaya N F, Basse F B, Bobrov M A. Atypical juvenile type of the Devergie disease. Klinicheskaya Dermatologiya i Venerologiya. 2019;18(5):572-578.
https://doi.org/10.17116/klinderma201918051572
ГКБ №14 им. В.Г. Короленко Департамента здравоохранения Москвы
Болезнь Девержи (БД), или красный волосяной лишай (КВЛ) — идиопатический гиперпролиферативный дерматоз. Клинически для него характерны фолликулярные папулы, нередко диссеминированные оранжево-красные шелушащиеся бляшки, окруженные островками непораженной кожи; ладонно-подошвенная кератодермия. Дебют приходится на первое или пятое десятилетия жизни. Из пяти клинических вариантов КВЛ, по классификации Griffiths W.А. (1980), IV тип (ограниченный ювенильный) встречается редко. Он возникает в первые годы жизни и характеризуется приобретенными четко ограниченными бляшками фолликулярного гиперкератоза, расположенными на выраженном в разной степени эритематозном фоне на коже коленных и/или локтевых суставов, реже на других участках кожного покрова. На ладонях и подошвах отмечают утолщение рогового слоя и иногда трещины. В некоторых случаях имеет место ониходистрофия. Наблюдавшейся нами 5-летней пациентке А. за 4 года болезни при многократных обращениях к дерматологам выставлялись различные диагнозы: атопический дерматит, псориаз, фолликулярный кератоз, ксероз, стрептодермия. Проводившееся лечение приносило временное улучшение. В условиях дневного стационара филиала «Коломенский» ГБУЗ «Московский научно-практический центр дерматовенерологии и косметологии» Департамента здравоохранения Москвы выполнена биопсия из очага поражения. Гистологически не исключались диагнозы псориаза и болезни Девержи. На фоне лечения (2% салициловая мазь, топикрем, пимафукорт, лостерин) отмечена положительная динамика кожного процесса, его стабилизация.
ГКБ №14 им. В.Г. Короленко Департамента здравоохранения Москвы
ГБУЗ «Московский научно-практический центр дерматовенерологии и косметологии» Департамента здравоохранения Москвы, Москва, Россия
Московский научно-практический центр дерматовенерологии и косметологии, филиал «Клиника им. В.Г. Короленко» Департамента здравоохранения Москвы, Москва, Россия, 119071
Городская клиническая больница №14 им. В.Г. Короленко Департамента здравоохранения Москвы
ГУ МОНИКИ им. М.Ф. Владимирского
Заболевание красный волосяной лишай (КВЛ, Pityriasis rubra pilaris) известно около 200 лет. Впервые его упомянул C. Tarral (1829 г.), затем подробное описание представил M. Devergie в 1857 г., а сам термин предложил E. Besnier в 1889 г. [12, 14, 25].
Болезнь Девержи (БД) (син.: красный волосяной отрубевидный лишай, pityriasis rubra pilaris) — редкий идиопатический гиперпролиферативный дерматоз, характеризующийся фолликулярными роговыми папулами, кератодермией, различной степенью выраженности эритемой и шелушением [4, 6, 7]. Патологическая сущность заболевания связана с нарушением ороговения на фоне гиперактивности кератиноцитов, а также с дисметаболизмом витамина, А и ослаблением белковосвязывающей функции печени [3, 4, 8].
Этиология БД окончательно не установлена. На развитие болезни влияют вегетативные и гормональные дисфункции, гепатозы, инфекции, инсоляция, вакцинации и др. [1, 4, 5].
Встречается заболевание, по различным источникам, с частотой 0,03—1,3% всех болезней кожи [5, 8, 28]. Его дебют приходится на первое или пятое десятилетие жизни [4, 14, 21]. Врожденная форма болезни имеет аутосомно-доминантный тип наследования, а приобретенная (спорадическая) генетически не детерминирована [3—5].
Заболевание начинается с поражения фолликулярного аппарата. Вначале на фоне эритемы на различных участках кожного покрова появляются изолированные милиарные фолликулярно-гиперкератотические и конусовидные папулы. Скученные элементы сыпи, увеличиваясь в числе и сливаясь, образуют бляшки различных размеров [9, 20, 26]. Первичные морфологические элементы болезни — остроконечные фолликулярные папулы желтовато-оранжевого, розовато-бурого цвета, покрытые плотно прикрепленными беловатыми отрубевидными или пластинчатыми чешуйками с пушковыми волосами в центре [7, 14, 24]. Вокруг основных бляшечных высыпаний видны единичные милиарные узелки [13, 18]. Под влиянием провоцирующих факторов заболевание может обостряться, а кожный процесс принимает распространенный характер.
В 1980 г. W. Griffiths предложил классификацию КВЛ, основанную на клинической характеристике и течении заболевания [1, 3, 4, 11]. Были выделены пять клинических типов (форм):
I — классический у взрослых;
II — атипичный у взрослых;
III — классический юношеский;
IV — ограниченный ювенильный;
V — атипичный или невоидный юношеский.
БД отличается выраженным клиническим полиморфизмом.
Тип I взрослый классический возникает обычно остро в зрелом возрасте и проявляется эритематозно-сквамозными высыпаниями и множественными фолликулярными папулами. Цвет их красновато-желтый или коричнево-красный. Первоначально сыпь располагается на коже скальпа, шеи, верхней половины туловища, верхних и нижних конечностях. Характерна ее локализация на коже тыла проксимальных фаланг, коленных и локтевых суставов и разгибательной поверхности конечностей. Пальпаторно определяется симптомом «терки», обусловленный фолликулярным кератозом. Распространяется кожный процесс сверху вниз. Может развиться эритродермия, на фоне которой «разбросаны» патогномонично значимые островки здоровой кожи округлых и полосовидных очертаний размером 1—3 см [3, 5, 8, 9]. Клиническую картину могут дополнять ладонно-подошвенный гиперкератоз, ониходистрофия (ногтевые пластинки желтоватого цвета, поперечная или продольная исчерченность, подногтевой гиперкератоз).
Атипичный взрослый тип II отличается хроническим течением, продолжительными обострениями и кратковременными ремиссиями. Встречается этот тип у 5% больных Б.Д. Может начинаться с эритематозно-сквамозных и гиперкератотических очагов поражения на разгибательных поверхностях лучезапястных и локтевых суставов. В некоторых случаях первично изменяются ногтевые пластинки: они становятся тусклыми, исчерченными, с онихогрифозом. Иногда наблюдаются экзематозные поражения кожи, поредение волос на голове. Чешуйки при этой форме более крупные, ихтиозиформные. Нередко образуются различного размера сквамозные бляшки из перифолликулярных папул. Бывают также ограниченные очаги фолликулярного кератоза. Эта форма особенно резистентна к терапии.
Классический ювенильный тип III возникает на 1-м или 2-м году жизни. Клинически проявляется одинаково с классическим взрослым I типом, различается только возраст пациентов [1, 29]. От взрослого типа он отличается более частым (в 2 раза) началом на нижней половине туловища и медленным распространением. На фалангах пальцев также может возникать фолликулярный гипекератоз. По сравнению с классическим взрослым типом, клиническая картина менее выражена.
Ограниченный ювенильный тип IV, возникая в первые годы жизни, наблюдается в 25% случаев заболевания КВЛ, характеризуется приобретенными резко ограниченными очагами фолликулярного гиперкератоза и инфильтрации на коже коленных и/или локтевых суставов, реже на других участках кожного покрова. На ладонях и подошвах отмечается утолщение рогового слоя, иногда трещины. В части случаев имеет место ониходистрофия [10, 30].
Абортивный (ослабленный) V тип болезни Девержи проявляется многообразно, в частности ладонно-подошвенными гиперкератотическими бляшками, редко встречающимися фолликулярными папулами на лице, чаще — сквамозной эритемой [13, 21, 26]. Поражения слизистых редки, напоминают таковые при красном плоском лишае [13, 15]. Кожа головы, за редким исключением, не вовлекается в патологический процесс, при этом высыпания проявляются в виде беловатых чешуек, а также дистрофическим изменением волос. Иногда клиническую картину дополняет ладонно-подошвенная кератодермия [2, 5, 10]. Оттенки цвета пораженной кожи — от оранжевого до розово-красно-коричневого [3, 5, 17, 19].
Поражения кожи в детском возрасте могут существовать годами без тенденции к распространению. Сезонность в их хроническом течении отсутствует [12, 13]. Отмечаются спонтанные ремиссии и экзацербации [3]. Общее состояние не страдает. Субъективные ощущения — зуд, жжение, стягивание кожи различной интенсивности [14]. Прогноз неопределенный. Иногда наступает спонтанное разрешение в позднем подростковом возрасте. Гистологически настоящий тип имеет сходство с псориазом, но без микроабсцессов Мунро.
Атипичный ювенильный тип V, возникая в первые годы жизни, принимает хроническое течение. Клиническая картина характеризуется фолликулярным гиперкератозом на фоне едва заметной эритемы. У отдельных больных имеют место склеродермоподобные изменения («невоидные») кожи на верхних и нижних конечностях. Нередко такая патология протекает под маской других заболеваний. И часто установить правильный диагноз возможно только после длительного наблюдения за больным, а также на основании результатов патоморфологического исследования [6, 16, 31].
Вариабельность БД проявляется типичной (классической), атипичной (ограниченной) и эритродермической формами [4]. Клинически дерматоз характеризуется фолликулярным гиперкератозом, перифолликулярной эритемой, склонной переходить в эритродермию с островками непораженной кожи на ее фоне, отрубевидным шелушением, ладонно-подошвенным гиперкератозом [10, 12, 24].
Дифференциальная диагностика ограниченной формы БД проводится с себорейным дерматитом, псориазом, атопическим дерматитом, фолликулярным ихтиозом, красным плоским лишаем, вариабельной эритрокератодермией, лихеноидным парапсориазом, Т-клеточной лимфомой, ВИЧ-инфекцией, врожденной ихтиозиформной небуллезной эритродермией [1, 2, 4, 27].
Хотя патогномоничных гистологических изменений при БД нет, патоморфологическая картина имеет определенные особенности. В эпидермисе обнаруживают гранулез, фокальный паракератоз и акантоз. Может также быть вакуольная дистрофия клеток базального слоя, роговые пробки в устьях волосяных фолликулов; в дерме — умеренная инфильтрация из меланоцитов и гистоцитов, располагающаяся вокруг сосудов волосяных фолликулов [2, 4—6]. Некоторые авторы отмечают отдельные расхождения клинической и гистологической картины.
Лечение БД — непростая задача. Целесообразна комплексная терапия, включающая широкий круг лекарственных средств. Препаратами первого выбора являются системные ретиноиды и метотрексат. Применяют витамины А, Е, группы В, глюкокортикостероидные препараты (локально и системно), кератомикотики, эмоленты, 2% серно-дегтярные и салициловые мази, мази с мочевиной; гелио- и талассотерапию [2, 13, 23]. Иногда возможно спонтанное разрешение заболевания [1, 3, 5]. Примерно в 1/3 случаев дерматоз разрешается в сроки от нескольких месяцев до 5 лет [10, 13, 21]. Полезны теплые общие ванны с морской солью, крахмальные с последующим применением кератолитических мазей, фонофореза гидрокортизонового крема с добавлением аевита. Прогноз для жизни благоприятный, в отношении излечения — неопределенный [5, 22, 25].
Клинический случай
Пациентка А., 5 лет, больна около 4 лет. При неоднократном обращении к врачу устанавливались следующие диагнозы: атопический дерматит, псориаз, фолликулярный кератоз, ксероз, стрептодермия. Проводившееся лечение приносило временное улучшение (уменьшалась интенсивность клинических проявлений). Впервые обратились в филиал «Коломенский» ГБУ МНПЦДК ДЗМ в августе 2017 г. с жалобами на высыпания на коже ягодиц, конечностей без субъективных ощущений. Самостоятельно использовали топикрем и некоторые косметические средства с временным положительным результатом. Сопутствующие соматические заболевания не выявлены. Анамнез по дерматологической линии не отягощен; IgE 8,8 МЕ/мл. При люминесцентной диагностике в лучах лампы Вуда патологического свечения не выявлено, псориатическая триада не обнаружена; при исследовании материала на мицелий патогенного гриба — результат отрицательный; анализ кала и соскоба на гельминты/энтеробиоз — без патологии. Клинические параметры крови и мочи в пределах референсных значений.
Status localis: патологический процесс имеет хронический подостро воспалительный характер, локализован на коже разгибательной поверхности локтевых и коленных суставов, ягодиц (рис. 1−3).



Проведено лечение. Наружно назначена 2% салициловая мазь, топикрем, пимафукорт в течении 1-й недели. Отмечена положительная динамика в очагах поражения. В дальнейшем на фоне терапии, включающей топические кортикостероиды, эмоленты, кремы, содержащие салициловую кислоту, мочевину, патологический кожный процесс разрешился до состояния клинической ремиссии.
В условиях дневного стационара ГБУЗ «Московский научно-практический центр дерматовенерологии и косметологии» (филиал «Коломенский») проведено диагностическое патоморфологическое исследование: эпидермис с участками слоистого и компактного орто- и парагиперкератоза, чередующимися в вертикальном и горизонтальном направлениях единичными нейтрофилами в толще паракератотических масс, участками агранулеза, незначительным акантозом (рис. 4, 5).


Представленное наблюдение представляет несомненный клинический интерес в связи с редкостью и многообразием клинических проявлений наблюдаемого дерматоза.
Публикации в СМИ
Лишай красный волосяной отрубевидный
Лишай красный волосяной отрубевидный — неконтагиозный дерматоз неясной этиологии, характеризующийся фолликулярными гиперкератозными папулами (фолликулярными роговыми узелками) на туловище и разгибательных поверхностях конечностей, шелушением кожи лица и волосистой части головы, эритемой и кератодермией ладоней и подошв. Частота. 0,03% случаев всех дерматозов.
Клиническая картина
• Дерматоз чаще начинается с поражения волосистой части головы в виде эритематозно-сквамозных очагов. Лишь спустя несколько месяцев или лет появляются типичные остроконечные фолликулярные папулы размером с просяное зерно, желтовато-красного цвета, с роговой верхушкой или покрытые белесоватыми чешуйками, нередко расположенные на покрасневшей коже. В центре узелков всегда можно обнаружить перекрученный пушковый волос. Узелки могут сливаться в псориазоподобные инфильтрированные бляшки, покрытые обильными белесоватыми, плотно сидящими чешуйками. Увеличиваясь в количестве и размерах, эти бляшки сливаются в широкие поля и могут занять всю поверхность кожи.
• Высыпания симметричны, локализуются на разгибательных поверхностях конечностей в области локтевых и коленных суставов, на лице и шее. Типичны мелкие остроконечные фолликулярные роговые папулы на тыльных поверхностях I и II фаланг пальцев рук (конусы Бенье).
• При прикосновении к очагам фолликулярных высыпаний возникает ощущение тёрки.
• Поражение ладоней и подошв имеет вид выраженного пластинчатого гиперкератоза. Нередко появляются болезненные глубокие трещины.
• Ногти часто утолщены, как бы сдавлены с боков, наблюдают гиперкератоз ногтевого ложа, помутнение, продольную исчерченность, ломкость ногтевых пластинок.
Метод исследования. Биопсия кожи — фолликулярный гиперкератоз с гнёздами паракератоза над сосочками, неравномерный акантоз, вакуольная дегенерация базального слоя; незначительный инфильтрат дермы, состоящий из лимфоцитов, нейтрофилов и немногочисленных тучных и плазматических клеток, располагается преимущественно вокруг умеренно расширенных сосудов и волосяных фолликулов.
Дифференциальная диагностика • Псориаз • Экзема • Вторичная эритродермия • Грибовидный микоз.
ЛЕЧЕНИЕ
Лекарственная терапия • Комплексная терапия: витамин Е, ретинол, цианокобаламин, УФО, PUVA-терапия, ГК • ГК-мази, кремы.
Течение и прогноз • Течение заболевания хроническое, с ремиссиями и обострениями • Нередко заболевание начинается остро и за 2–3 нед может образоваться универсальная эритродермия с островками непоражённой кожи • Прогноз благоприятный.
Профилактика. Предупреждение и устранение очагов фокальной инфекции; предупреждение и лечение эндокринных нарушений и заболеваний нервной системы.
Синонимы • Болезнь Девержи • Красный остроконечный лишай • Универсальный многоформный кератоз • Девержи остроконечный красный лишай
МКБ-10 • L44.0 Питириаз красный волосяной отрубевидный
Код вставки на сайт
Лишай красный волосяной отрубевидный
Лишай красный волосяной отрубевидный — неконтагиозный дерматоз неясной этиологии, характеризующийся фолликулярными гиперкератозными папулами (фолликулярными роговыми узелками) на туловище и разгибательных поверхностях конечностей, шелушением кожи лица и волосистой части головы, эритемой и кератодермией ладоней и подошв. Частота. 0,03% случаев всех дерматозов.
Клиническая картина
• Дерматоз чаще начинается с поражения волосистой части головы в виде эритематозно-сквамозных очагов. Лишь спустя несколько месяцев или лет появляются типичные остроконечные фолликулярные папулы размером с просяное зерно, желтовато-красного цвета, с роговой верхушкой или покрытые белесоватыми чешуйками, нередко расположенные на покрасневшей коже. В центре узелков всегда можно обнаружить перекрученный пушковый волос. Узелки могут сливаться в псориазоподобные инфильтрированные бляшки, покрытые обильными белесоватыми, плотно сидящими чешуйками. Увеличиваясь в количестве и размерах, эти бляшки сливаются в широкие поля и могут занять всю поверхность кожи.
• Высыпания симметричны, локализуются на разгибательных поверхностях конечностей в области локтевых и коленных суставов, на лице и шее. Типичны мелкие остроконечные фолликулярные роговые папулы на тыльных поверхностях I и II фаланг пальцев рук (конусы Бенье).
• При прикосновении к очагам фолликулярных высыпаний возникает ощущение тёрки.
• Поражение ладоней и подошв имеет вид выраженного пластинчатого гиперкератоза. Нередко появляются болезненные глубокие трещины.
• Ногти часто утолщены, как бы сдавлены с боков, наблюдают гиперкератоз ногтевого ложа, помутнение, продольную исчерченность, ломкость ногтевых пластинок.
Метод исследования. Биопсия кожи — фолликулярный гиперкератоз с гнёздами паракератоза над сосочками, неравномерный акантоз, вакуольная дегенерация базального слоя; незначительный инфильтрат дермы, состоящий из лимфоцитов, нейтрофилов и немногочисленных тучных и плазматических клеток, располагается преимущественно вокруг умеренно расширенных сосудов и волосяных фолликулов.
Дифференциальная диагностика • Псориаз • Экзема • Вторичная эритродермия • Грибовидный микоз.
ЛЕЧЕНИЕ
Лекарственная терапия • Комплексная терапия: витамин Е, ретинол, цианокобаламин, УФО, PUVA-терапия, ГК • ГК-мази, кремы.
Течение и прогноз • Течение заболевания хроническое, с ремиссиями и обострениями • Нередко заболевание начинается остро и за 2–3 нед может образоваться универсальная эритродермия с островками непоражённой кожи • Прогноз благоприятный.
Профилактика. Предупреждение и устранение очагов фокальной инфекции; предупреждение и лечение эндокринных нарушений и заболеваний нервной системы.
Синонимы • Болезнь Девержи • Красный остроконечный лишай • Универсальный многоформный кератоз • Девержи остроконечный красный лишай
МКБ-10 • L44.0 Питириаз красный волосяной отрубевидный


