Чем лечить дерматит при беременности
Тактика ведения больных атопическим дерматитом в период беременности

Проблема особенностей течения аллергических заболеваний на фоне беременности, а также рациональные и безопасные подходы к их лечению находятся в фокусе пристального внимания специалистов.
Abstract. The problem of the peculiarities of the course of allergic diseases during pregnancy, as well as rational and safe approaches to their treatment, is in the focus of close attention of specialists. The article presents the clinical and pathogenetic characteristics of atopic dermatitis in pregnant women. Attention is paid to the principles of diagnosis of atopic dermatitis during pregnancy. Early diagnosis is especially important when pregnancy occurs, since children born to a family where both parents have atopy have a 75% risk of developing atopic dermatitis. First of all, for the prevention of possible exacerbations of atopic dermatitis in pregnant women, it is necessary to resolve the issue of eliminating trigger factors and exclude contact with allergens, special attention should be paid to a hypoallergenic diet. The issues of the choice of tactics of management and therapy of dermatosis are considered, taking into account clinical studies, assessment of the degree of risk for the pregnant woman and the fetus. The features of the use of emollients, topical glucocorticosteroids, topical antipruritic agents, sedatives and antihistamines as part of the complex therapy of pregnant women with atopic dermatitis are discussed. For citation: Orlova E. A., Vinogradova O. P., Kostina E. M., Kandrashkina Y. A. Management of patients with atopic dermatitis during pregnancy // Lechaschy Vrach. 2021; 4 (24): 12-15. DOI: 10.51793/OS.2021.36.70.002
Резюме. Проблема особенностей течения аллергических заболеваний на фоне беременности, а также рациональные и безопасные подходы к их лечению находятся в фокусе пристального внимания специалистов. В статье представлена клинико-патогенетическая характеристика атопического дерматита у беременных женщин. Уделяется внимание принципам диагностики атопического дерматита при беременности. Ранняя диагностика особенно важна при наступлении беременности, поскольку у детей, рожденных в семье, где оба родителя страдают атопией, риск развития атопического дерматита равняется 75%. В первую очередь для профилактики возможных обострений атопического дерматита у беременных необходимо решить вопрос с ликвидацией триггерных факторов и исключить контакт с аллергенами, особое внимание следует уделять гипоаллергенной диете. Рассматриваются вопросы выбора тактики ведения и терапии дерматоза с учетом клинических исследований, оценки степени риска для беременной и плода.
Это не весь текст статьи. Статья входит в раздел Premium и доступна только
зарегистрированным пользователям.
С чем связана экзема при беременности: почему возникает и как лечить
Во время беременности по физиологическим причинам у женщины меняется иммунитет. Это может быть причиной обострения хронических проблем и появления новых заболеваний. Кроме того, сказываются гормональные изменения. В первую очередь от них страдает кожа, которая становится подверженной различным заболеваниям: акне, дерматозам, крапивнице, грибковым инфекциям и пр.
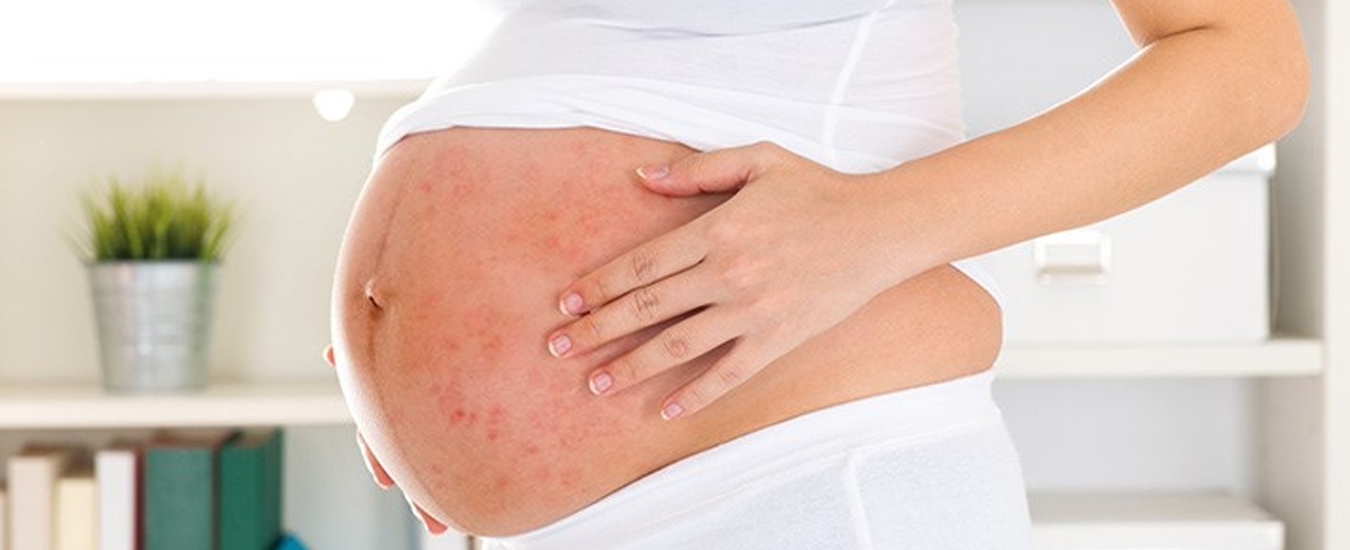
По тем же причинам при беременности возникает экзема, доставляющая сильный дискомфорт из-за зуда, сыпи и покраснений. Ситуация осложняется тем, что в этот период можно использовать не все лекарства. В связи с этим предлагаем разобраться в вопросе, чем лечить экзему при беременности, какие препараты и методы можно использовать, а какие нельзя.
Особенности развития экземы при беременности
У большинства беременных обостряется экзема, которая была еще до беременности. Хотя нередко заболевание возникает у тех, кто до этого с ним не сталкивался. Это объясняется снижением иммунитета и гормональными изменениями, что выступает распространенными причинами развития экземы.
Заболевание имеет неифекционную природу, поэтому не оказывает существенного влияния на плод. Больше дискомфорта испытывает женщина, из-за постоянного зуда ухудшается ее эмоциональное и физическое состояние, могут появляться проблемы со сном и аппетитом. Поэтому обострение обязательно требует лечения, которое подбирают исходя из характера и тяжести симптомов.
Характер обострений
Течение и выраженность экземы, как и других кожных заболеваний при беременности изменяется. Чаще происходят обострения. Причем экзема, для которой характерны внезапные рецидивы, может протекать еще тяжелее, чем до беременности. Течение болезни настолько непредсказуемо, что может, наоборот, наступить ремиссия, которая продолжается вплоть до родов, а затем опять сменяется обострением.
Обострение экземы при беременности по степени распространение уступает только атопическому дерматиту беременных, который характеризуется экзематозной (чаще всего) или папулезной (реже) сыпью. Она возникает на шее, сгибательных поверхностях конечностей, в области живота. Наиболее распространены очаги экземы на руках в районе кистей. Есть редкая форма заболевания — экзема сосков. В обоих случаях обострение приходится в основном на первый-второй триместры.
Как лечат экзему при беременности
Поскольку экзема во время беременности может иметь разный характер течения, способы коррекции симптомов подбирают индивидуально. Общий принцип лечения заключается в назначении мазей и других местных средств, которые будут оказывать минимальное влияние на организм женщины.
Возможно, кроме дерматолога и гинеколога потребуется консультация других узких специалистов, например, гастроэнтеролога, который исключит болезни желудка, или лора, который обнаружит воспаления ЛОР-органов. Это объясняется тем, что причиной обострения экземы может стать другое заболевание. С учетом этого, а также принимая во внимание срок гестации и симптомы, врач подбирает, как и чем лечить экзему при беременности.
Гормональные препараты
Использовать гормональные мази можно только по назначению врача. Такие препараты могут оказывать негативное влияние на плод. По этой причине их не используют в первом триместре беременности. Большинство гормональных мазей разрешены с 12-16 недель и при условии, что потенциальная польза для женщины выше риска для плода. Оценить это может только специалист, который учтет способность того или иного лекарства проникать через плаценту и его влияние на тонус матки.
Гормональные мази от экземы при беременности стараются назначать в крайних случаях, когда нормализация режима питания и негормональные средства не дали результатов. Другое правило — использовать такие серьезные препараты краткими курсами и только местно, т. е. для обработки кожи, а не приема внутрь.
Негормональные препараты
В большинстве случаев лечение экземы у беременных происходит с применением негормональных мазей, которые мягко влияют на организм женщины, помогая устранить воспаление и неприятные симптомы. Среди таких препаратов выделяют Бепантен, Элидел, Цинковую мазь.
В клинике «ПсорМак» для лечения используют негормональную мазь на основе растительных компонентов, разработанную по авторской методике доктора В. Ф. Мака, имеющего опыт в дерматологии более 25 лет. Уникальный способ лечения помог уже сотням пациентов, в чем можно убедиться, изучив их отзывы и результаты лечения. Растительная мазь не раздражает кожу и не усугубляет течение болезни, а мягко снимает покраснение, воспаление, зуд и другие неприятные симптомы экземы.
Диета и профилактика
Чтобы не провоцировать обострение экземы, женщине необходимо соблюдать диету. Полезно употреблять много овощей и фруктов, свежей зелени, круп, нежирного мяса, молочных продуктов. Избегать необходимо:
В доме не должно быть никаких аллергенов вроде перьевых подушек или ковров, в которых могут находиться клещи. Необходимо меньше контактировать с бытовой химией — проводить уборку и мыть посуду в перчатках. Одежда должна быть из мягких натуральных тканей с небольшим содержанием вискозы, без синтетики и шерсти.
Не менее важно соблюдать правильный режим дня, избегать стрессов, отдыхать и чаще бывать на свежем воздухе. И самое главное — не заниматься самолечением, а при первых неприятных симптомах сразу обращаться к врачу, чтобы не усугубить болезнь и быстрее с ней справиться за счет своевременно принятых мер. Если вы столкнулись с экземой при беременности — обратитесь в клинику «ПсорМак», где вы сможете пройти диагностику и получить правильное лечение.
Полезная информация
Дерматит при беременности
Такие патологические состояния могут сильно ухудшить качество жизни будущей мамы. Разнообразные морфологические характеристики, отсутствие однозначных диагностических тестов, а также ограниченные терапевтические возможности создают дополнительные трудности при ведении таких пациенток.
ОБЩИЕ СВЕДЕНИЯ О ДЕРМАТИТАХ ПРИ БЕРЕМЕННОСТИ
Дерматит — это группа воспалительных заболеваний кожных покровов, провоцируемых внутренними или внешними факторами. Согласно международной классификации болезней 10-го пересмотра, этому заболеванию при беременности не присвоен свой код. В зависимости от вида дерматита (в том числе и у будущих мам), эта патология относится к МКБ-10 с L20 по L30.
Дерматологические патологии выявляют у 1,5-3% беременных. Чаще всего это женщины с генетической предрасположенностью к аллергиям и аутоиммунным заболеваниям.
Гестационные дерматозы отличаются общими особенностями:
Атопическое поражение кожи будущих мам хорошо поддается симптоматической терапии. Часто спонтанные улучшения развиваются после родоразрешения. Но при повторных беременностях болезнь может вернуться. На здоровье плода данное заболевание не влияет. Но повышает риск развития у детей в будущем атопического дерматита.
КОГДА БЫВАЮТ ОБОСТРЕНИЯ
Атопический дерматит при беременности диагностируется в 50% или более случаев поражения кожных покровов во время гестации. На его течение или обострение могут влиять многие факторы. Как будет протекать атопический дерматит (АтД) во время беременности спрогнозировать достаточно сложно.
На фоне беременности атопия ухудшается в более половине случаев у будущих мам, страдающих такой формой дерматита. У 24% патология остается в стабильном состоянии. А у 24-25% счастливец состояние кожных покровов при хроническом АтД наоборот улучшается. Особенно часто обострение происходит на сроке до 20 недель беременности.
Обострение заболевания при беременности вызывает следующее:
На фоне гестоза в I триместре беременности обычно обостряется АтД. Во II триместре чаще возникает аллергический ирритантный, токсико аллергический дерматит. А для III триместра характерно появление специфических дерматозов.
В отдельных случаях, на фоне угнетения иммунитета, при беременности возможно улучшение состояния АтД, но чаще всего патология усугубляется.
ВИДЫ ДЕРМАТИТА
Дерматологи выделяют такие виды дерматита:
Еще у беременных иногда диагностируют периоральный дерматит. Он представляет собой папуло пустулезные высыпания на лице, которые напоминают акне или розацеа. Локализуются они преимущественно вокруг рта.
ПРИЧИНЫ РАЗВИТИЯ
Происхождение специфических поражений кожи, проявляющихся при беременности, продолжают представлять интерес для исследователей. Большинство акушеров-гинекологов склоняются к тому, что такие кожные заболевания возникают из-за естественной гормональной и иммунной перестройкой во время беременности.
К основным причинам дерматозов относят:
Также на беременных распространяются такие общие причины развития дерматитов: пребывание в стрессовом состоянии, механические травмы кожных покровов, попадание аллергена в системный кровоток, контактирование с внешними раздражителями.
ХАРАКТЕРНЫЕ СИМПТОМЫ
Зуд при перечисленных патологических состояниях иногда бывает настолько сильным, что нарушает сон беременной и сильно сказывается на ее общем самочувствии.
ДИАГНОСТИКА ДЕРМАТИТА ПРИ БЕРЕМЕННОСТИ
Если беременная обнаруживает у себя сыпь, покраснение или другие симптомы аллергии, то ей нужно в ближайшее время проконсультироваться с профильным специалистом. Во время первичной консультации врач тщательно соберет анамнез, а также проведет физикальный осмотр.
Дополнительная диагностика включает:
Также при постановке диагноза современными методами оценивают степень гидратации кожи.
ЧТО МОЖНО ПРЕДПРИНЯТЬ
Для беременных с АтД принципиально важно: строго соблюдать режим сна и отдыха, а также правильно питаться. Если женщина задумывается о том, как избавиться от дерматита, она должна обязательно пересмотреть свой рацион. При этом питание беременной должно быть сбалансированным, поэтому назначение строгой, ограничивающей диеты не считается целесообразным.
Но и полная свобода в питании не приведет ни к чему хорошему. Лучше всего исключить некоторые, потенциально аллергенные продукты, а также те, что агрессивно действуют на ЖКТ. Питаться беременная должна часто и дробно. Важно, чтобы в рационе присутствовали продукты, способствующие хорошему пищеварению.
Также беременная должна максимально бороться со стрессом. Для этого ей нужно чаще гулять на свежем воздухе, принимать теплые релаксирующие ванные, слушать приятную музыку.
Беременная должна минимально контактировать с бытовой химией, особенно с той, что имеет агрессивные составы.
ЛЕЧЕНИЕ ДЕРМАТИТА ПРИ БЕРЕМЕННОСТИ
Беременную пациентку с дерматитом должны совместно вести дерматолог с акушером-гинекологом. Если у больной наблюдается повышенная тревожность, то подключают психотерапевта.
Некоторые общие принципы:
Лечение дерматозов у беременных требует индивидуального подхода с учетом срока гестации, тяжести и распространения патологического процесса.
ПРОФИЛАКТИКА ДЕРМАТИТА ПРИ БЕРЕМЕННОСТИ
Для профилактики кожных заболеваний у беременной рекомендуется:
В период вынашивания ребенка и во время лактации женщина должна исключить воздействие табачного дыма (активное или пассивное курение). Это полезно для всех систем организма, в том числе и для кожи.
ЭФФЕКТИВНЫЙ УХОД ЗА КОЖЕЙ СРЕДСТВАМИ ЭМОЛИУМ
Беременным с АтД в анамнезе следует очень бережно ухаживать за своей кожей и регулярно использовать современные эмоленты. Лучше выбирать линии аптечной косметики, которые имеют сбалансированный состав, не содержат красителей и синтетических отдушек. С целью очищения кожи лучше применять моющие средства с кислым рН и кремовой составляющей.
Лечение атопического дерматита при беременности без опасности для плода
Беременность – период, когда в организме женщины происходит множество изменений, а еще обостряются хронические заболевания. К таким относится и атопический дерматит. Учитывая то, что это заболевание больше характерно для женщин, во время беременности существует риск его рецидива. Причем вполне возможно, что до этого заболевание никак не проявлялось.
Почему при беременности развивается атопический дерматит
Диагноз «атопический дерматит» характерен не только для беременных. С ним может столкнуться любой человек, но чаще болезнь проявляется еще в детском возрасте. Причиной выступает наследственность – если хотя бы один из родителей атопик, то риск столкнуться с дерматитом у ребенка возрастает. Первые признаки болезни могут проявиться и во взрослом возрасте.
Атопический дерматит у беременных часто возникает впервые. До этого женщина могла не сталкиваться с таким заболеванием. Причина связана с усилением выработки кортизола – гормона, который играет важную роль в развитии плода, а еще отвечает за формирование аллергических реакций.
Обострение также обусловлено снижением иммунитета, необходимым для того, чтобы организм матери не отторгал плод. Этим и объясняется развитие атопического дерматита при беременности. Особенно высок риск, если у женщины еще до зачатия был такой диагноз или склонность к аллергии. К провоцирующим факторам также относятся:
Как проявляется болезнь при беременности
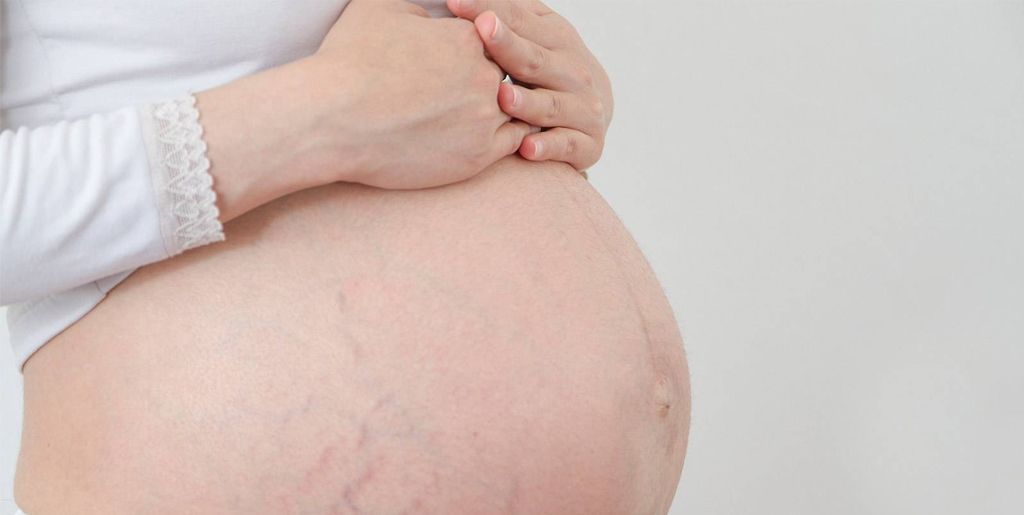
Заболевание довольно легко распознать по сильному зуду и красным высыпаниями, которые появляются на животе, коленях, локтях, в области груди и шеи. При активном течении сыпь выглядит как мелкие пузырьки с жидким содержимым. Когда они лопаются, на коже возникают участки мокнутия, которые затем подсыхают и шелушатся.
Из-за расчесывания кожа утолщается и грубеет. Это явление называют лихенификацией. Влияние на плод атопического дерматита при беременности минимально. Болезнь больше дискомфорта приносит самой женщине, не мешая развитию ребенка. Последствия могут возникнуть уже после рождения, поскольку склонность к атопии передается по наследству. У ребенка она может проявиться не только в форме дерматита, но и в виде бронхиальной астмы или поллиноза.
Формы и стадии атопического дерматита
Критическими периодами беременности считаются I и III триместр. В этот период атопический дерматит может протекать в тяжелой форме. В остальных случаях все обходится легким течением.
Лечение атопического дерматита при беременности зависит от степени тяжести:
Правильное и безопасное лечение
Лечение атопического дерматита у беременных часто затруднено ввиду запрета на применение лекарственных препаратов. Даже многие мази, которые без последствий могут применяться у взрослых, во время беременности бывают запрещены. Но в клинике «ПсорМак» применяется абсолютно безвредная и безопасная мазь. В ее составе только натуральные компоненты, без гормонов, которые могут оказывать влияние на плод.
Что делать при обострении атопического дерматита при беременности, знают только опытные врачи. В этот период особенно важно не заниматься самолечением, поскольку от здоровья женщины зависит и здоровье ребенка. В клинике «ПсорМак» разработана схема лечения, учитывающая все особенности и риски, возникающие при беременности. Вы можете записаться на прием, заполнив форму на сайте, или позвоним нам по телефонам +7 (495) 150-15-14, +7 (800) 500-49-16.
Рекомендации ETFAD по лечению атопического дерматита у беременных (июнь 2019)
Обзор
23 июня 2019 г. European Task force on Atopic Dermatitis опубликовала рекомендации по лечению атопического дерматита у беременных.
— Применение топических кортикостероидов должно быть лечением первой линии при атопическом дерматите во время беременности. Единственным исключением является флутиказона пропионат, который нельзя применять у беременных, так как флутиказона пропионат является единственным топическим кортикостероидом, который не метаболизируется плацентой.
— Беременные и кормящие грудью должны применять топические кортикостероиды с наименьшей степенью активности из класса II или класса III четвертого поколения препаратов.
— Не рекомендуется применение топических ингибиторов кальциневрина у беременных, ввиду отсутствия исследований и опыта. Единственным исключением является мазь такролимус, для которой имеется большое количество исследований.
— Не рекомендуется применение кризаборола в предзачаточном периоде, во время беременности и во время кормления грудью, ввиду отсутствия опыта применения данного препарата.
— Рекомендуется применение антисептиков при атопическом дерматите во время обострений и когда имеется стафилококковая инфекция. Все антисептики, за исключением триклозана, рекомендуются для применения у беременных для профилактики рецидивных инфекций, но не должны применяться как общие меры.
— Рекомендуется применение топической фузидовой кислоты для лечения небольших областей клинически инфицированного атопического дерматита у беременныя. Мупироцин может применяться для эрадикации стафилококковой инфекции в носу при необходимости.
— Широкополосная и узкополосная UVB-терапия не повышают риск вреда плоду у беременных. Рекомендуется свободное применение узкополосной UVB-терапии и UVА1-терапии у беременных, и не рекомендуется применение псораленов.
— Беременным с инфекционными осложнениями атопического дерматита рекомендуется топическое применение кетоконазола и циклопирокс оламина, и системное применение ацикловира. Если нет местных руководств, то должны применяться пероральные цефалоспорины или флуклоксациллин.
— Применение системных кортикостероидов при атопическом дерматите у беременных может повысить риск осложнений включая гестационный диабет, преэклампсию, преждевременный разрыв мембран и преждевременные роды. Однако, при надлежащем мониторинге женщины и ребенка, применение системных кортикостероидов может быть безопасным у беременных. Применение системных кортикостероидов при атопическом дерматите у беременных должны быть ограниченным, и должен применяться только преднизолон если есть необходимость в применении системных кортикостероидов.
Применение системных кортикостероидов при атопическом дерматите у кормящих грудью является безопасным, так как менее 0,1 % дозы выделяется в грудное молоко.
— Рекомендуется применение циклоспорина А как офф-лейбл лечение атопического дерматита у беременных и кормящих грудью, в случаях когда топическое лечение и лечение ультрафиолетом оказываются не успешными.
— Необходимо избегать применения азатиоприна у беременных, так как имеются более лучшие альтернативы. Но, азатиоприн может применяться офф-лейбл (при отсутствии других альтернатив) для лечения тяжелого, неконтролируемого атопического дерматита у беременных, если азатиоприн применялся до зачатия. Если есть необходимость в продолжении применения азатиоприна при наступлении беременности, то рекомендуется снижение дозировки на 50%. После зачатия нельзя инициировать применение азатиоприна для лечения атопического дерматита.
— Микофенолата мофетил противопоказан у беременных с атопическим дерматитом, у женщин планирующих беременность, у кормящих грудью и у мужчин с атопическим дерматитом за 3 месяца до зачатия.
— Не рекомендуется применение дупилумаба у беременных и кормящих грудью с атопическим дерматитом, ввиду отсутствия научных данных и опыта.
— Пероральные антигистаминные препараты должны применяться у беременных с атопическим дерматитом только если имеются клинические показания. Предпочтительно применение лоратадина ввиду большого клинического опыта применения. Седативные антигистаминные препараты должны применяться только после тщательной оценки пользы и рисков.
— Мужчины с атопическим дерматитом, которые готовятся к зачатию, могут безопасно применять топические методы лечения и системные кортикостероиды с условием соблюдения общих руководств. Циклоспорин А также может применяться мужчинами во время зачатия, если другие методы лечения не успешны или противопоказаны.
— У мужчин с атопическим дерматитом, которые готовятся к зачатию, необходимо остановить прием метотрексата за 3 месяца до зачатия. Мужчины должны использовать презерватив в течение как минимум 90 дней после остановки приема микофенолата мофетила для снижения риска тератогенности. Азатиоприн должен применяться мужчинами с атопическим дерматитом, которые готовятся к зачатию, только в случаях тяжелого атопического дерматита, когда другие виды лечения оказались не эффективными или противопоказаны.
— Женщины детородного возраста должны применять контрацептивы при назначении лечения метотрексатом и микофенолата мофетилом. Если наступает беременность, то рекомендуется незамедлительно прекратить системную терапию, интенсифицировать топическую терапию и направить к специалисту для индивидуализированной оценки риска.
Тактика ведения больных атопическим дерматитом в период беременности

Проблема особенностей течения аллергических заболеваний на фоне беременности, а также рациональные и безопасные подходы к их лечению находятся в фокусе пристального внимания специалистов.
Abstract. The problem of the peculiarities of the course of allergic diseases during pregnancy, as well as rational and safe approaches to their treatment, is in the focus of close attention of specialists. The article presents the clinical and pathogenetic characteristics of atopic dermatitis in pregnant women. Attention is paid to the principles of diagnosis of atopic dermatitis during pregnancy. Early diagnosis is especially important when pregnancy occurs, since children born to a family where both parents have atopy have a 75% risk of developing atopic dermatitis. First of all, for the prevention of possible exacerbations of atopic dermatitis in pregnant women, it is necessary to resolve the issue of eliminating trigger factors and exclude contact with allergens, special attention should be paid to a hypoallergenic diet. The issues of the choice of tactics of management and therapy of dermatosis are considered, taking into account clinical studies, assessment of the degree of risk for the pregnant woman and the fetus. The features of the use of emollients, topical glucocorticosteroids, topical antipruritic agents, sedatives and antihistamines as part of the complex therapy of pregnant women with atopic dermatitis are discussed. For citation: Orlova E. A., Vinogradova O. P., Kostina E. M., Kandrashkina Y. A. Management of patients with atopic dermatitis during pregnancy // Lechaschy Vrach. 2021; 4 (24): 12-15. DOI: 10.51793/OS.2021.36.70.002
Резюме. Проблема особенностей течения аллергических заболеваний на фоне беременности, а также рациональные и безопасные подходы к их лечению находятся в фокусе пристального внимания специалистов. В статье представлена клинико-патогенетическая характеристика атопического дерматита у беременных женщин. Уделяется внимание принципам диагностики атопического дерматита при беременности. Ранняя диагностика особенно важна при наступлении беременности, поскольку у детей, рожденных в семье, где оба родителя страдают атопией, риск развития атопического дерматита равняется 75%. В первую очередь для профилактики возможных обострений атопического дерматита у беременных необходимо решить вопрос с ликвидацией триггерных факторов и исключить контакт с аллергенами, особое внимание следует уделять гипоаллергенной диете. Рассматриваются вопросы выбора тактики ведения и терапии дерматоза с учетом клинических исследований, оценки степени риска для беременной и плода.
Это не весь текст статьи. Статья входит в раздел Premium и доступна только
зарегистрированным пользователям.
Полезная информация
Дерматит при беременности
Такие патологические состояния могут сильно ухудшить качество жизни будущей мамы. Разнообразные морфологические характеристики, отсутствие однозначных диагностических тестов, а также ограниченные терапевтические возможности создают дополнительные трудности при ведении таких пациенток.
ОБЩИЕ СВЕДЕНИЯ О ДЕРМАТИТАХ ПРИ БЕРЕМЕННОСТИ
Дерматит — это группа воспалительных заболеваний кожных покровов, провоцируемых внутренними или внешними факторами. Согласно международной классификации болезней 10-го пересмотра, этому заболеванию при беременности не присвоен свой код. В зависимости от вида дерматита (в том числе и у будущих мам), эта патология относится к МКБ-10 с L20 по L30.
Дерматологические патологии выявляют у 1,5-3% беременных. Чаще всего это женщины с генетической предрасположенностью к аллергиям и аутоиммунным заболеваниям.
Гестационные дерматозы отличаются общими особенностями:
Атопическое поражение кожи будущих мам хорошо поддается симптоматической терапии. Часто спонтанные улучшения развиваются после родоразрешения. Но при повторных беременностях болезнь может вернуться. На здоровье плода данное заболевание не влияет. Но повышает риск развития у детей в будущем атопического дерматита.
КОГДА БЫВАЮТ ОБОСТРЕНИЯ
Атопический дерматит при беременности диагностируется в 50% или более случаев поражения кожных покровов во время гестации. На его течение или обострение могут влиять многие факторы. Как будет протекать атопический дерматит (АтД) во время беременности спрогнозировать достаточно сложно.
На фоне беременности атопия ухудшается в более половине случаев у будущих мам, страдающих такой формой дерматита. У 24% патология остается в стабильном состоянии. А у 24-25% счастливец состояние кожных покровов при хроническом АтД наоборот улучшается. Особенно часто обострение происходит на сроке до 20 недель беременности.
Обострение заболевания при беременности вызывает следующее:
На фоне гестоза в I триместре беременности обычно обостряется АтД. Во II триместре чаще возникает аллергический ирритантный, токсико аллергический дерматит. А для III триместра характерно появление специфических дерматозов.
В отдельных случаях, на фоне угнетения иммунитета, при беременности возможно улучшение состояния АтД, но чаще всего патология усугубляется.
ВИДЫ ДЕРМАТИТА
Дерматологи выделяют такие виды дерматита:
Еще у беременных иногда диагностируют периоральный дерматит. Он представляет собой папуло пустулезные высыпания на лице, которые напоминают акне или розацеа. Локализуются они преимущественно вокруг рта.
ПРИЧИНЫ РАЗВИТИЯ
Происхождение специфических поражений кожи, проявляющихся при беременности, продолжают представлять интерес для исследователей. Большинство акушеров-гинекологов склоняются к тому, что такие кожные заболевания возникают из-за естественной гормональной и иммунной перестройкой во время беременности.
К основным причинам дерматозов относят:
Также на беременных распространяются такие общие причины развития дерматитов: пребывание в стрессовом состоянии, механические травмы кожных покровов, попадание аллергена в системный кровоток, контактирование с внешними раздражителями.
ХАРАКТЕРНЫЕ СИМПТОМЫ
Зуд при перечисленных патологических состояниях иногда бывает настолько сильным, что нарушает сон беременной и сильно сказывается на ее общем самочувствии.
ДИАГНОСТИКА ДЕРМАТИТА ПРИ БЕРЕМЕННОСТИ
Если беременная обнаруживает у себя сыпь, покраснение или другие симптомы аллергии, то ей нужно в ближайшее время проконсультироваться с профильным специалистом. Во время первичной консультации врач тщательно соберет анамнез, а также проведет физикальный осмотр.
Дополнительная диагностика включает:
Также при постановке диагноза современными методами оценивают степень гидратации кожи.
ЧТО МОЖНО ПРЕДПРИНЯТЬ
Для беременных с АтД принципиально важно: строго соблюдать режим сна и отдыха, а также правильно питаться. Если женщина задумывается о том, как избавиться от дерматита, она должна обязательно пересмотреть свой рацион. При этом питание беременной должно быть сбалансированным, поэтому назначение строгой, ограничивающей диеты не считается целесообразным.
Но и полная свобода в питании не приведет ни к чему хорошему. Лучше всего исключить некоторые, потенциально аллергенные продукты, а также те, что агрессивно действуют на ЖКТ. Питаться беременная должна часто и дробно. Важно, чтобы в рационе присутствовали продукты, способствующие хорошему пищеварению.
Также беременная должна максимально бороться со стрессом. Для этого ей нужно чаще гулять на свежем воздухе, принимать теплые релаксирующие ванные, слушать приятную музыку.
Беременная должна минимально контактировать с бытовой химией, особенно с той, что имеет агрессивные составы.
ЛЕЧЕНИЕ ДЕРМАТИТА ПРИ БЕРЕМЕННОСТИ
Беременную пациентку с дерматитом должны совместно вести дерматолог с акушером-гинекологом. Если у больной наблюдается повышенная тревожность, то подключают психотерапевта.
Некоторые общие принципы:
Лечение дерматозов у беременных требует индивидуального подхода с учетом срока гестации, тяжести и распространения патологического процесса.
ПРОФИЛАКТИКА ДЕРМАТИТА ПРИ БЕРЕМЕННОСТИ
Для профилактики кожных заболеваний у беременной рекомендуется:
В период вынашивания ребенка и во время лактации женщина должна исключить воздействие табачного дыма (активное или пассивное курение). Это полезно для всех систем организма, в том числе и для кожи.
ЭФФЕКТИВНЫЙ УХОД ЗА КОЖЕЙ СРЕДСТВАМИ ЭМОЛИУМ
Беременным с АтД в анамнезе следует очень бережно ухаживать за своей кожей и регулярно использовать современные эмоленты. Лучше выбирать линии аптечной косметики, которые имеют сбалансированный состав, не содержат красителей и синтетических отдушек. С целью очищения кожи лучше применять моющие средства с кислым рН и кремовой составляющей.
Дерматозы беременных
Дерматозы беременных — это группа специфических кожных заболеваний, которые возникают при гестации и спонтанно разрешаются после родов. Проявляются зудом, уртикарными, папулезными, везикулярными, буллезными, пустулезными высыпаниями, изменением цвета кожи. Диагностируются на основании данных иммунограммы, РИФ, ИФА, результатов гистологического исследования биоптата, биохимического анализа крови, посева отделяемого или соскоба. Для лечения применяются противогистаминные препараты, мембраностабилизаторы, топические и системные глюкокортикостероиды, эмоленты.
МКБ-10
Общие сведения
К категории дерматозов беременных относят четыре заболевания с кожными симптомами, ассоциированные с гестационным периодом и лишь в редких случаях проявляющиеся после родов, — атопический дерматит, пемфигоид, полиморфный дерматоз, акушерский холестаз. Только у 20% пациенток с атопическим дерматитом характерные расстройства выявлялись до беременности. Патологии диагностируются у 1,5-3% беременных женщин, как правило, имеющих наследственную предрасположенность к аллергическим реакциям и аутоиммунным заболеваниям. Общим отличительными особенностями, позволяющими объединить гестационные дерматозы в одну группу, являются доброкачественное течение, связь с периодом беременности, наличие зуда в клинической картине.
Причины
Этиология специфических поражений кожи, выявляемых при беременности, изучена недостаточно. Большинство специалистов в сфере акушерства связывают их с физиологической гормональной и иммунной перестройкой в период гестации. Определенную провоцирующую роль играют изменения, происходящие в коже, — растяжение соединительнотканных волокон, активация эккриновых потовых желез. Непосредственными причинами дерматозов считаются:
Патогенез
Предположительно механизм развития дерматозов беременных обусловлен нарушением иммунной реактивности с развитием реакций гиперчувствительности Th2-типа, активацией тучных клеток и базофилов, выделяющих медиаторы воспаления. У 70-80% пациенток в ответ на стимуляцию плацентарным антигеном, фрагментами соединительнотканных волокон, другими аутоантигенами усиливается пролиферация Т-лимфоцитов 2 типа. Th2-клетки активно синтезируют интерлейкины 4 и 13, которые стимулируют образование IgE. Под действием иммуноглобулинов Е дегранулируются тучные клетки и базофилы, активируются макрофаги, возникает эффект множественной сенсибилизации. Дополнительно под влиянием интерлейкинов 5 и 9 дифференцируются и пролиферируют эозинофилы, что усугубляет атопический ответ.
В 15-20% случаев реакция вызвана не гиперпродукцией IgE, а влиянием провоспалительных цитокинов, гистамина, серотонина, других факторов. Под действием медиаторов, поступающих в межклеточное пространство, кожные сосуды расширяются, развивается эритема, ткани отекают, инфильтрируются Т-хелперами-2. В зависимости от выраженности воспалительных изменений наблюдаются зуд, папулезная, везикулезная, пустулезная сыпь. Определенное значение в патогенезе гестационных дерматозов, особенно атопического дерматита, имеет дисбаланс вегетативной нервной системы, проявляющийся высокой активностью холинэргических и α-адренергических рецепторов на фоне угнетения β-адренорецепторов. У пациенток, страдающих акушерским холестазом, раздражение кожи вызвано усиленной экскрецией и накоплением желчных кислот.
Классификация
Систематизация форм расстройства учитывает этиологические факторы, особенности патофизиологических изменений, клиническую картину заболевания. Выделяют следующие типы дерматозов беременных, которые отличаются распространенностью, кожной симптоматикой, вероятностью осложненного течения:
Симптомы дерматозов беременных
Общими признаками гестационных заболеваний кожи являются зуд разной интенсивности, сыпь, изменение цвета кожных покровов. Клиническая симптоматика определяется видом дерматоза. Атопический дерматит чаще выявляется у первородящих беременных в 1-2 триместрах, может повторяться при последующих гестациях. Зудящие экзематозные и папулезные высыпания обычно локализованы на лице, шее, сгибательных поверхностях верхних и нижних конечностей, ладонях и подошвах, реже распространяются на живот. При зудящем фолликулите — редко встречающемся варианте атопического дерматита — на верхней части спины, груди, руках, плечах, животе возникает угревая сыпь, представленная множественными папулами и пустулами размерами 2-4 мм, расположенными в основании волосяных фолликулов.
Признаки полиморфного дерматоза появляются у первородящих пациенток в III триместре, реже — после родов. Зудящие красные папулы, бляшки, пустулы вначале образуются на коже живота, в том числе над растяжками, после чего могут распространяться на грудь, плечи, ягодицы, бедра, однако практически никогда не поражают слизистые, кожу возле пупка, на лице, подошвах, ладонях. Диаметр отдельных элементов составляет 1-3 мм, возможно формирование сливных полициклических очагов.
Уртикарная, везикулезная, буллезная сыпь у беременных с пемфигоидом возникает на 4-7 месяце, изначально локализуется в околопупочной области, затем обнаруживается на груди, спине, конечностях. При повреждениях пузырьков и волдырей появляются эрозии, корки. Часто элементы высыпаний сгруппированы. С каждой последующей гестацией пемфигоидный дерматоз начинается раньше, сопровождается более выраженной симптоматикой.
Отличительными особенностями внутрипеченочного холестаза являются первичный характер интенсивного кожного зуда и пожелтение кожи, выявляемое у 10% беременных. Зудящие ощущения обычно возникают остро на ладонях, подошвах, постепенно распространяясь на живот, спину, другие части тела. Сыпь, как правило, вторичная, представлена расчесами (экскориациями), папулами. Чаще всего клинические признаки заболевания определяются в 3 триместре.
Осложнения
Вероятность осложненного течения зависит от вида заболевания. В большинстве случаев дерматозы беременных повторяются при следующих гестациях. Наиболее благоприятным является атопический дерматит, который не провоцирует развитие акушерских осложнений и не оказывает влияния на плод. Однако в отдаленном периоде дети, матери которых страдали этим дерматозом, более склонны к атопическим кожным заболеваниям. При полиморфном дерматозе возможно преждевременное рождение ребенка с маленькой массой. В связи с трансплацентарным переносом антител у 5-10% детей, выношенных женщинами с пемфигоидом беременных, выявляются транзиторная папулезная и буллезная сыпь.
При этом дерматозе также возрастает риск развития фетоплацентарной недостаточности, гипотрофии плода, преждевременных родов, послеродового тиреоидита и диффузного токсического зоба у пациентки, рецидива заболевания при приеме оральных контрацептивов и в период месячных. Зуд беременных может осложниться преждевременными родами, попаданием мекония в амниотическую жидкость, внутриутробным дистрессом, антенатальной гибелью плода вследствие токсического действия высоких концентраций желчных кислот. Из-за нарушения всасывания витамина К при внутрипеченочном холестазе чаще страдают процессы коагуляции, возникают послеродовые кровотечения.
Диагностика
Несмотря на выраженные клинические симптомы, постановка правильного диагноза при дерматозе беременных часто затруднена из-за неспецифичности высыпаний, которые могут наблюдаться при многих кожных болезнях. В пользу гестационного происхождения патологии свидетельствует ее возникновение в период беременности, отсутствие признаков микробного поражения, этапность развития элементов сыпи, их распространения по коже. В диагностическом плане наиболее информативны:
Для исключения бактериального и грибкового поражения рекомендован посев соскоба или отделяемого высыпаний на микрофлору, люминесцентная диагностика. Дифференциальный диагноз осуществляется между различными видами гестационных дерматозов, исключаются чесотка, лекарственная токсидермия, диффузный нейродермит, герпетиформный дерматит Дюринга, себорея, акне, микробный фолликулит, экзема, гепатит и другие заболевания печени. К обследованию пациентки привлекается дерматолог, по показаниям — инфекционист, невропатолог, гастроэнтеролог, гепатолог, токсиколог.
Лечение дерматозов беременных
Возникновение гестационных поражений кожи обычно не становится препятствием для продолжения беременности. Хотя такие дерматозы сложно поддаются лечению из-за постоянного присутствия провоцирующих факторов, правильный подбор препаратов позволяет существенно уменьшить клиническую симптоматику. Схему лечения подбирают с учетом срока беременности, интенсивности зуда, вида и распространенности сыпи. Для медикаментозной терапии обычно используют:
Беременность при гестационных дерматозах обычно завершается в срок естественными родами. Досрочное родоразрешение рекомендовано только при тяжелом акушерском холестазе с возникновением угрозы для плода. Роды стимулируются на сроках с высокими показателями выживаемости новорожденных. Кесарево сечение выполняется только при наличии акушерских показаний.
Прогноз и профилактика
Прогноз для матери и плода при дерматозах беременных обычно благоприятный. Выбор правильной тактики ведения гестации и мониторинг состояния ребенка позволяет избежать осложнений даже в сложных случаях холестаза. Специальные меры профилактики дерматозов отсутствуют. Пациенткам, перенесшим гестационное поражение кожи при предыдущей беременности, необходимо до 12-недельного срока стать на учет в женской консультации, регулярно наблюдаться у акушера-гинеколога и дерматолога, исключить контакты с пищевыми, производственными, бытовыми аллергенами, контролировать набор веса. Рекомендованы замена синтетического белья натуральным, тщательный гигиенический уход и увлажнение кожных покровов.
Содержание
Дерматология в России
Зарегистрируйтесь!
Если Вы врач, то после регистрации на сайте Вы получите доступ к специальной информации.
Если Вы уже зарегистрированы, введите имя и пароль (форма в верхнем правом углу или здесь).
Дерматозы, ассоциированные с беременностью: пемфигоид, полиморфные высыпания, холестаз беременных, атопическая сыпь
Дерматозы, ассоциированные с беременностью: пемфигоид, полиморфные высыпания, холестаз беременных, атопическая сыпь
Абстракт
Дерматозы, возникающие во время беременности, очень важно знать для клинициста, так как они поражают большое количество беременных и представляют собой опасность для плода. К этим заболеваниям относятся пемфигоид беременных, полиморфные высыпания беременных, внутрипеченочный холестаз беременных и атопическую сыпь беременных. В данном обзоре описывается патогенез, клинические особенности и лечение данных дерматозов.
Введение
В период беременности выделяют три группы кожных заболеваний. К первой группе относятся доброкачественные заболевания, возникающие вследствие гормональной перестройки, происходящей во время беременности; ко второй группе относятся ранее существовавшие заболевания, обострившиеся во время гестации; к третьей группе относятся дерматозы, специфические для беременности [1].
Дерматозы беременных – это специфическая группа зудящих патологий, которые возникают только у беременных. Из – за неясности этиопатогенеза, редкой встречаемости и сходства в клинической картине постоянно ведутся дискуссии о том, как классифицировать эти заболевания. Последняя классификация предложена Амбрус – Рудольф [2] в 2006 году, и включает пемфигоид беременных, полиморфный дерматоз беременных, внутрипеченочный холестаз и атопическую сыпь беременности (Табл.1).
Целью данного обзора является изучение четырех специфических дерматозов беременных. Некоторые дерматозы представляют собой риск для развития плода, и тем самым, являются важной темой для клиницистов.
Пемфигоид (герпес) беременных
Пемфигоид беременных – это редкое кожное аутоиммунное заболевание, сопровождающее интенсивным зудом и возникающее только во время беременности. Пемфигоид беременных по клинико – иммунологическим особенностям имеет сходство с другими пузырными дерматозами.
Патогенез
Первичный иммунный ответ происходит внутри плаценты. Циркулирующие IgG реагируют с амниотическим эпителием плацентарной ткани и базальной мембраной кожи. Аутоиммунные реакции, происходящие в коже, связаны с накоплением иммунных комплексов, активацией комплемента, хемотаксисом и дегрануляции эозинофилов, в результате чего происходит повреждение ткани и формирование пузырей [9]. Основной инициирующий фактор остается невыясненным, но предполагается, что аллогенная или аутоиммунная реакция связанна с отклонением от нормальной экспрессии TI продукта главным комплексом гистосовместимости [10].
Имеются сообщения о случаях возникновения пемфигоида беременных во время менструации и после приема оральных контрацептивов. Эти наблюдения позволяют предположить роль половых гормонов в патогенезе заболевания [6,11,12], хотя также существуют исследования, говорящие об обратном [13].
Клинические особенности
Пемфигоид беременных начинается с появления сильно зудящих уртикарных кольцевидных высыпаний, затем появляются везикулы и большие напряженные пузыри на эритематозном фоне. Излюбленной локализацией является околопупочная область (Рис.1). В 90% случаях в дальнейшем высыпания распространяются по всему животу, а в некоторых случаях, и до бедер, ладоней и подошв [11]. Зачастую в последний месяц заболевание стихает и обостряется сразу после родов. Активность процесса уменьшается и исчезает в течение первых месяцев после родов, и вновь возникает при последующих беременностях. У большинства пациентов заболевание разрешается спонтанной ремиссией, без лечения, через несколько недель или месяцев после родов.
Диагностика
Диагноз пемфигоида беременных основывается на характерной клинической картины, данных гистологического обследования и прямой иммунофлюоресценции. Для классической гистологической картины характерно наличие поверхностных и глубоких периваскулярных лимфогистиоцитарных эозинофильных инфильтратов. При прямой иммунофлюоресценции обнаруживается отложение на базальной мембране IgG и С3 – комплемента [4, 11]. Отложение С3 – комплемента обнаруживается в 100% случаев, в то время как отложение IgG только в 25 – 50% [11].
Лечение
Лечение пемфигоида беременных начинается с приема пероральных ГКС в дозе 0.5 мг/кг, далее доза постепенно снижается до поддерживающей, в зависимости от активности заболевания. При легком течении возможно применение топических ГКС III и IV класса. Если топические и системные ГКС оказываются неэффективными, лечение дополняют применением системных иммуносупрессантов, таких как Циклоспорин, Дапсон, Азатиоприн, Метотрексат (после родов).
Влияние пемфигоида беременных на плод
В результате трансплацентарной передачи антител IgG1 от матери к плоду, у 10% новорожденных развивается слабая клиническая картина, состоящая из крапивницы или везикулярных высыпания на коже [9] (Рис.2). Пемфигоид беременных ассоциирован с преждевременными родами и гипотрофией плода. Некоторые исследователи предполагали, что отклонения от нормы у новорожденных связаны с применением системных ГКС, но скорее всего, это связано с активностью дерматоза, а не с применением ГКС. Высокий риск развития патологии у плода чаще связан с развитием пемфигоида беременных в первом и втором триместре. Системное применение ГКС не влияет на исход беременности [14]. Однако, необходимо осуществлять мониторинг состояния беременной во время приема системных ГКС. Также из – за токсичности для организма матери и гипотрофии со стороны плода необходим тщательный контроль за пациентами при приеме Азатиоприна. Азатиоприн можно принимать во время беременности, но его прием должен быть под контролем. Метотрексат при беременности противопоказан.
Коморбидные заболевания
Пемфигоид беременных часто ассоциирован с другими аутоиммунными заболеваниями, такими как, болезнь Грейвса, тиреоидит, злокачественная анемия [5,11]. Это связано с наличием антигенов HLA – DR3 и DR4 [15] при этих аутоиммунных заболеваниях.
Полиморфный дерматоз беременных
Полиморфный дерматоз беременных – доброкачественное, саморазрешающееся воспалительное заболевание, чаще встречается у первобеременных в третьем триместре или послеродовом периоде [9,16,17]. Редко встречается при последующих беременностях [17]. Это самый распространенный дерматоз у беременных, его частота составляет 1 на 160 случаев беременностей [9,18]. Несмотря на то, что частота заболевания высока, этиология до сих пор не ясна. Отмечается взаимосвязь с большой прибавкой массы тела, иммуно – гормональной перестройкой, но ни одна теория до сих пор не является обоснованной [3,9,18].
Патогенез
Патогенез заболевания до сих пор не изучен. Предполагают, что перерастяжение брюшной стенки приводит к повреждению соединительной ткани, вызывая воспалительную реакцию [9,18]. В проведенном исследовании, в котором приняли участие 200 пациентов с полиморфным дерматозом, было обнаружено снижение кортизола в сыворотке крови по сравнению с контрольной группой. Другая теория заключается в наличии атопии у беременных. Исследовав 181 пациентов было обнаружено, что у 55% была выявлена атопия [18]. До сих пор нет доказательств относительно вклада в патогенез циркулирующих иммунных комплексов и наличия HLA класса.
Клинические особенности
Излюбленной локализацией высыпаний является живот, обычно на стриях, не затрагивая область пупка, заболевание начинается с появления зудящих эритематозных уртикарных папул и бляшек (Рис.3). Характерно быстрое распространение на бедра, ягодицы, грудь и спину. Вовлечение ладоней и стоп встречается редко [9]. Высыпания отличаются полиморфизмом: папуловезикулы, пурпура, пузырьки.
Диагностика
В настоящее время не существует методов диагностики. Гистопатология различается в зависимости от стадии заболевания. Диагноз основывается на клинической картине и биопсии. При биопсии обнаруживают поверхностный дермальный отек, периваскулярный лимфоцитогистиоцитарный инфильтрат, состоящий из эозинофилов, Т – хелперов и макрофагов. На более поздних стадия обнаруживаются эпидермальные изменения: гипер – и паракератоз [9,16].
Лечение
Лечение симптоматическое. Обычно для устранения зуда и высыпаний достаточно применение кортикостероидов с или без приема антигистаминных препаратов. В тяжелых случаях может понадобиться применение системных ГКС. Чаще заболевание саморазрешается в течение нескольких недель после родов без пигментных поствоспалительных рубцов.
Риски для плода
Полиморфный дерматоз беременных не опасен для плода и новорожденных. Исход заболевания у матери обычно благоприятный. При приеме топических и системных ГКС необходим контроль за состоянием организма беременной. При назначение антигистаминных препаратов следует отдать рпедпочтение Цетиризину, Лоратадину и Фексофенадину.
Внутрипеченочный холестаз беременных
Внутрипеченочный холестаз беременных характеризуется тяжелым кожным зудом и вторичным поражением кожи в третьем триместре беременности. Холестаз беременных представляет собой обратимую форму холестаза, который развивается у генетически предрасположенных к нему индивидуумов. Холестаз беременных не относится к первичным дерматозом, но из – за корреляции проявлений кожных симптомов во время гестации и наличием рисков для плода, был отнесен к специфическим дерматозам беременных. Распраненность дерматоза наиболее высока в Скандинавии и Южной Африке, частота около 1%.
Патогенез
В основе патогенеза лежит взаимодействие гормональных, генетических и средовых факторов [9]. К экзогенным факторам относятся сезонные колебания окружающей среды [21], а также особенности диеты, дефицит селена [22]. Роль экзогенных факторов в развитии заболевания до сих пор изучается.
Клиническая картина
Внутрипеченочный холестаз беременных характеризуется наличием зуда без первичного поражения кожи с или без желтухи. Частота желтухи: 0.02 – 2.4% [23]. Зуд обычно начинается на ладонях и подошвах, далее распространяется по всему кожному покрову. Интенсивный зуд часто сочетается со вторичными экскориациями (Рис.4). Обычно они локализуются на нижних конечностях, чаще в области голеней. Симптомы обычно проходят в течение 1 – 2 дней после родов, но могут сохраняться в течение 1 – 2 недель [9]. Существует высокий риск повторного возникновения заболевания при повторных беременностях (50 – 70%), а также при применение оральных контрацептивов.
Диагностика
Диагноз основывается на наличии кожного зуда, повышения уровня желчных кислот и аминотрансфераз.
Лечение
Целью лечения является снижение уровня желчных кислот в сыворотке крови и устранение кожного зуда. Для облегчения кожного зуда возможно использование урсодезоксихолевой кислоты, при их применении не наблюдаются побочных эффектов и влияния на исход беременности [24]. Использование Холестирамина, антигистаминных препаратов, топических и системных кортикостероидов не имеет доказательной базы и может оказать неблагоприятное воздействие на исход беременности [1,24]. В исключительных случаях может быть использована фототерапия.
Риски для плода
Холестаз беременных ассоциирован с преждевременными родами (20 – 60%), с последующим развитием интранатального дистресса плода (20 – 30%), а также с мертворождением (1 – 2%) [9]. Тяжелое течение холестаза может приводит к дефициту витамина К и коагулопатиям у беременных и детей [1]. За этим необходимо тщательно следить во время и после беременности.
Атопическая сыпь беременных
Атопическая сыпь беременных – доброкачественное состояние, для которого характерны зудящие экзематозные или папулезные очаги, чаще у предрасположенных к атопическому дерматиту или имеющие атопический дерматит в анамнезе. Термин «Атопическая сыпь беременных» обозначает гетерогенную группу зудящих расстройств во время беременности, такие как, пруриго беременных, зудящий фолликулит беременных, экзема беременных. Атопическая сыпь является наиболее частой причиной зуда во время беременности [2,16]. Заболевание имеет две группы пациентов: первая группа пациентов, которые имеют в анамнезе атопический дерматит, а ко второй группе пациентов относятся беременные, у которых атопическая сыпь появилась впервые во время беременности. У 80% беременных сыпь появилась впервые [2]. Заболевание развивается в начале первого или второго триместра и обычно рецидивирует при последующих беременностях. У большинства беременных с атопической сыпью имеется повышенный уровень IgE в крови. У таких беременных положительные тесты на аллергены, а также отягощенный наследственный анамнез по атопическому дерматиту.
Патогенез
Считается, что в основе патогенеза атопической сыпи лежат иммунологические изменения. Беременность ассоциирована сдвигом иммунного ответа в сторону продукции цитокинов Th 2 порядка (ИЛ – 4 и ИЛ – 10). Продукция противовоспалительных цитокинов ответственна за изменения кожи во время беременности [25].
Клиническая картина
Основными клиническими особенностями являются кожный зуд, пруриго, экскориации, экзематозные поражения кожи (Рис.5). У двух третей беременных высыпания локализуются на типичных для атопического дерматита местах, на лице, шеи, сгибательных поверхностях конечностях, у оставшихся беременных сыпь локализуется на туловище и конечностях и сопровождается незначительным зудом. Рассчесывания приводят к экскориациям и вторичным инфекциям кожи. Экзема обычно исчезает после родоразрешения.
Диагностика
Диагноз основывается в основном на клинической картине. Патогномоничных симптомов при атопической сыпи беременных нет. В сыворотке крови можно выявить повышенный уровень IgE (20 – 70%) [2].
Лечение
Лечение зависит от тяжести заболевания. Обычно достаточно применение топических ГКС III и IV класса, но при тяжелом состоянии могут быть необходимы системные ГКС и антигистаминные препараты. При неэффективности лечения возможно использования фототерапии. При присоединении бактериальной инфекции необходимо применение антибиотиков.
Риск для плода
Атопическая сыпь беременных не влияет на развитие и состояние плода и новорожденных, но указывает на то, что у ребенка высокий риск развития атопического дерматита в будущем.
Выводы
Кожный зуд и высыпания являются общими во время беременности и, как правило, имеют доброкачественный характер и склонны к саморазрешению. Они составляют немногочисленную группу воспалительных заболеваний, ассоциированные с беременностью и/или раннем послеродовым периодом, которые могут приводить к тяжелым патологиям плода, мертворождению и преждевременным родам [23].
Зуд является общим симптомом для этой группы заболеваний. Заболевания различаются по морфологии высыпаний, локализации, времени возникновения, но в то же время имеют много общего. Для неопытных клиницистов порой бывает сложно поставить диагноз, основываясь только на клинической картине. К вспомогательным методам диагностики относятся гистопатология, анализ крови, прямая иммунофлюоресценция. Для пемфигоида беременных и холестаза беременных лабораторные анализы являются основополагающими. Поэтому, необходимо для постановки диагноза учитывать данные анамнеза, клиническую картину и гистопатологию.
Риск для плода имеется только при пемфигоиде и холестазе беременных. Для успешного исхода беременности необходим многопрофильный контроль с участием дерматолога, педиатра, акушера, гастроэнтеролога.