Чем лечить эндоцервицит шейки матки хронический
Что такое цервицит? Причины возникновения, диагностику и методы лечения разберем в статье доктора Батаршиной О. И., гинеколога со стажем в 17 лет.
Определение болезни. Причины заболевания
Длительный и вялотекущий дисбиоз влагалища (бактериальный вагиноз) также рассматривается как одна из возможных причин цервицита, поскольку на фоне изменения уровня кислотности влагалища меняется и соотношение видов влагалищной микрофлоры.
В зоне риска по возникновению цервицита находятся женщины, которые:
Также доказано, что фоном для развития воспаления шейки матки и его хронизации является местный иммунодефицит, связанный с нарушением защитной функции слизистой оболочки.
Симптомы цервицита
При бессимптомном процессе диагноз «цервицит» может быть поставлен:
При симптомном течении заболевания женщину могут беспокоить:
Патогенез цервицита
Когда речь идет о патогенезе цервицита, прежде всего необходимо обозначить понятия, о которых пойдёт речь.
Циклическое воздействие половых гормонов на женский организм позволяет сохранять микрофлору влагалища в норме, тем самым защищать шейку матки:
При снижении барьерных свойств микрофлоры влагалища и слизистой шейки матки в организм женщины проникают различные патогенные возбудители, которые приводят к развитию цервицита. Их активному проникновению и распространению в полости малого таза способствуют сперматозоиды в качестве клеток-переносчиков инфекционных агентов, а также трихомонады и установка внутриматочной спирали на фоне воспалительного процесса.
Острый цервицит
Чаще возникает при поражении шейки матки специфическими возбудителями (например, гонококком), а также после искусственного прерывания беременности, в осложнённом послеродовом периоде (возбудителями чаще становятся стафилококковая и стрептококковая инфекции) и при вирусном поражении шейки матки. На ранней стадии заболевания возникают:
В результате дистрофических изменений клеток на поверхности слизистой оболочки шейки матки появляется гнойный и серозно-гнойный экссудат — сероватые или бледно-жёлтые выделения.
Хронический цервицит
Помимо специфического возбудителя, немалую роль в возникновении хронического цервицита играет вторичный иммунодефицит. Он заключается в неполноценности клеточного и гуморального иммунитета. На клеточном уровне снижается количество Т- и В-лимфоцитов, а также нарушается фагоцитарная активности клеток, позволяющая им поглощать и переваривать патогенные микроорганизмы. В результате возбудители остаются в организме, снижается содержание антител IgG и IgM, увеличивается выработка антител IgA, что ведёт к изменению качества цервикальной слизи.
Послеродовой цервицит
Отдельно такую форму не выделяют, цервицит после родов ничем не отличается от обычного. Разница может быть лишь в лечении: не все антибиотики можно принимать при грудном вскармливании.
Классификация и стадии развития цервицита
Классификация цервицита зависит от типа возбудителей, локализации и давности патологических процессов. Так, в зависимости от типа возбудителя цервициты подразделяют на инфекционные и неинфекционные. Инфекционные цервициты бывают:
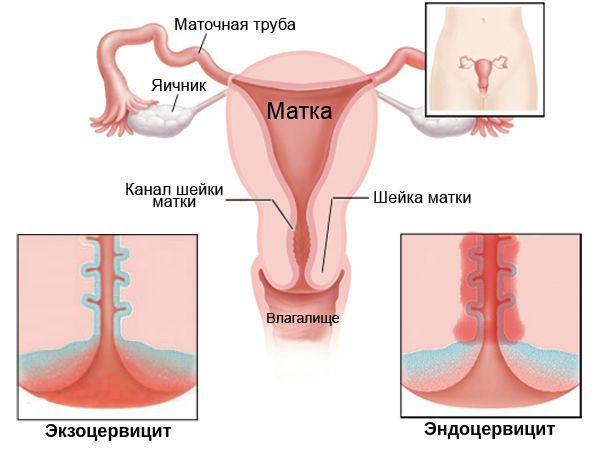
Кроме того, по локализации цервицит подразделяют на:
По длительности протекания процесса цервицит может быть:
Осложнения цервицита
Цервицит и беременность
Если беременность возникла на фоне цервицита, возбудитель заболевания может привести к преждевременному прерыванию беременности в связи с проникновением инфекции в водную оболочку, обращённую к плоду, затем в хорион (плаценту), околоплодные воды и сам плод.
При инфицировании ребёнка на ранних сроках беременности могут сформироваться врождённые пороки развития, возникает риск первичной плацентарной недостаточности и внутриутробной гибели плода. При позднем инфицировании наблюдаются следующие осложнения беременности:
Диагностика цервицита
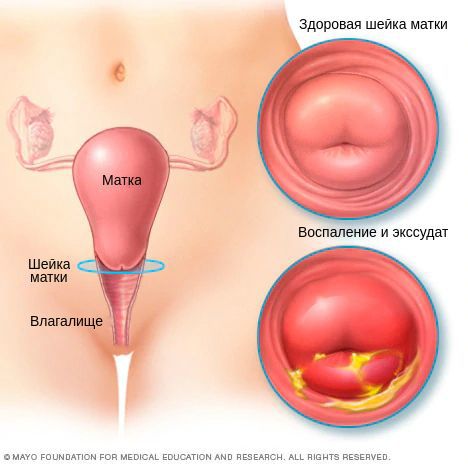
Диагностическими критериями цервицита при осмотре в зеркалах являются:
При микроскопическом исследовании наблюдается увеличение количества лейкоцитов, также можно обнаружить возбудителей трихомониаза и гонореи.
Однозначными признаками цервицита при вульвоцервикоскопии служат:
Бактериологическое исследование с поверхности шейки матки и заднего свода влагалища позволяет оценить не только соотношение лактофлоры, создающей нормальную кислотность влагалища, но и выявить рост условно-патогенных возбудител ей, таких как кишечные палочки, стрептококки, стафилококки, анаэробные кокки и др. Причём клинически значимым является рост микроорганизмов в колич естве более чем 10 4 КОЕ/мл.
Цитологическое исследование клеточного материала позволяет оценить структуру клеток, характер и уровень их повреждения, а также эффективность лечения в динамике. При длительно текущем воспалении шейки матки в цитограмме преобладают гистиоциты, плазмациты, фибробласты и лимфоидные элементы. При продуктивном воспалении (защитной реакции организма) преобладают клеточные инфильтраты — макрофагальные, г игантоклеточные, плазмоклеточные, лимфоцитарно-моноцитарные. В 40 % случаев цитологическая диагностика позволяет выявить возбудителя заболевания (хламидии, кандиды, трихомонады, цитомегаловирус), более чем в 50 % случаев диагностируется папилломавирус и вирус простого герпеса.
При ультразвуковом исследовании признаками эндоцервицита являются увеличение толщины М-эхо шейки матки более 4 мм и реактивный отёк подэпителиальных о тделов УЗИ. рекомендуется выполнять на 5-7 день менструального цикла.
Следует помнить, что обследование гинекологом и взятие мазков проводятся перед началом менструации или через несколько дней после её окончания: оптимальный срок — пятый день, когда нет мажущих кровянистых выделений. Накануне и в день процедуры не следует использовать вагинальные свечи, тампоны, мази, средства интимной гигиены, поскольку это может стать причиной получения недостоверных данных. Кроме того, необходимо отказаться от спринцевания и воздержаться от половых контактов в течение одного-двух дней до сдачи анализа.
Лечение цервицита
Препараты для лечения цервицита
Главной проблемой лечения цервицита шейки матки являются наличие нескольких возбудителей (микст-инфекции) и устойчивость возбудителей к антибактериальным препаратам. В таких случаях необходимо прибегнуть к приёму комбинации антибиотиков. Конкретные препараты назначает врач.
Помимо лечения пациентки параллельно в обязательном порядке проводится лечение её полового партнёра. Во время терапии необходимо пользоваться барьерной контрацепцией.
Физиотерапия
Кроме того, в ряде случаев назначается физиолечение:
Деструктивные методы лечения цервицита
Прогноз. Профилактика
С целью профилактики воспаления шейки матки рекомендуется:
За дополнение статьи благодарим Антона Ильина — онколога-гинеколога, научного редактора портала «ПроБолезни».
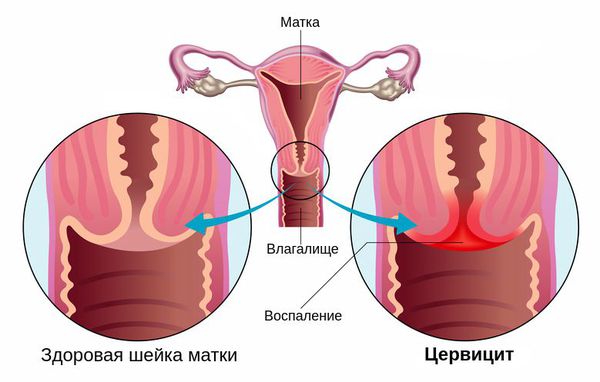
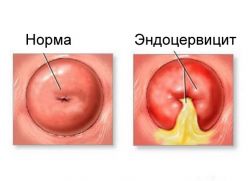
Эндоцервицит
МКБ-10: N72 — Воспалительная болезнь шейки матки.
Эндоцервицит — это заболевание воспалительной природы, поражающее слизистую оболочку канала шейки матки.
Стаж работы 17 лет.
Причины эндоцервицита
Главная причина эндоцервицита — условно-патогенная микрофлора.
К основным ее представителям относятся:
Эти бактерии присутствуют в организме каждой женщины, но при нормальном функционировании иммунной системы не причиняют вреда. При снижении общих или местных защитных сил условно-патогенные бактерии начинают активно расти и размножаться, повреждают слизистую оболочку и приводят к развитию воспалительного процесса. Вторая по частоте причина эндоцервицита — микроорганизмы, передающиеся половым путем. В эту группу входят гонококки, хламидии, микоплазмы, трихомонады, грибки. Кроме непосредственных причин, ученые выделяют ряд предрасполагающих факторов.
При их воздействии вероятность развития заболевания значительно повышается. К основным из них относятся:
В зависимости от характера течения эндоцервицит может быть острый и хронический.
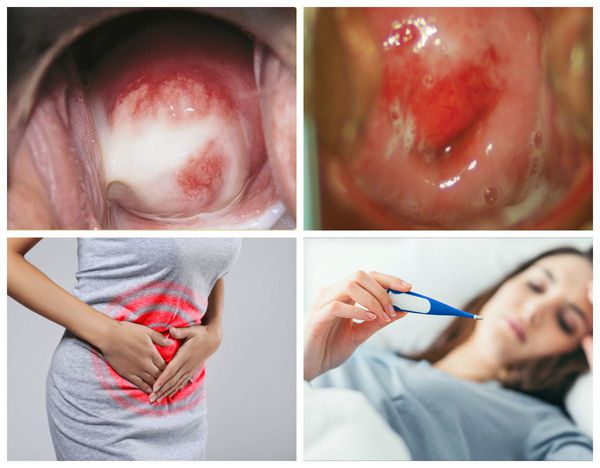
Признаки и симптомы эндоцервицита
Симптомы хронического эндоцервицита зависят от таких моментов:
Основные симптомы эндоцервицита острого характера:
Интоксикационный синдром проявляется общей слабостью, повышением температуры тела, потливостью, снижением аппетита, повышенной утомляемостью. В большинстве случаев синдром имеет место при патологии гонококкового и трихомонадного характера. Если эндоцервицит вызван неспецифической флорой, данные признаки выражены слабо или отсутствуют вовсе.
Большое количество выделений из влагалища — самый частый, практически постоянный симптом эндоцервицита.
По характеру выделения могут быть слизистыми, слизисто-гнойными, гнойными, кровянистыми, сукровичными. По цвету — белыми, желтыми, красными, коричневыми, грязными. Нередко присутствует неприятный запах. Боль локализуется внизу живота, может иррадиировать во влагалище. Иногда признак появляется только во время или после полового акта. Постоянные болевые ощущения усиливаются после интимных контактов и чрезмерных физических нагрузок.
Диагностика эндоцервицита
Диагностика эндоцервицита проводится в три этапа:
Первый этап, это, по сути, беседа, в ходе которой врач выясняет жалобы пациентки, устанавливает время и очередность их появления, изменчивость, выраженность, возможный провоцирующий фактор. Важно узнать, лечилась ли больная раньше, какими препаратами и каков был результат. Также доктор уточнит наличие других заболеваний, соберет данные о возможных аллергических реакциях, перенесенных травмах и операциях.
Следующий этап — осмотр в гинекологическом кресле. Проводится без специальной подготовки. Непосредственно перед осмотром женщине следует опорожнить мочевой пузырь, а гинеколог расскажет о последовательности проведения процедуры и возможных ощущениях. Вначале врач осмотрит шейку матки в зеркалах и возьмет мазки из влагалища, уретры и цервикального канала. Их отправят в лабораторию для дальнейшего исследования. Затем последует двуручное исследование, в ходе которого оценивается состояние матки и придатков. Полученные данные зависят от характера болезни и сопутствующей патологии, но обычно их достаточно, чтобы поставить предварительный диагноз «эндоцервицит». Для его подтверждения необходима инструментальная диагностика эндоцервицита.
Чаще всего пациенткам проводятся такие инструментальные тесты:
Общий анализ крови показывает общее состояние организма и позволяет оценить работу иммунной системы. Так как эндоцервицит — заболевание бактериального генеза, в крови наблюдается повышение уровня лейкоцитов, сдвиг лейкоцитарной формулы влево, увеличение скорости оседания эритроцитов. В общем анализе мочи возможно появление бактерий и увеличение лейкоцитов.
Определение концентрации гормонов позволяет подтвердить недостаток эстрогенов, что может быть причиной патологии.
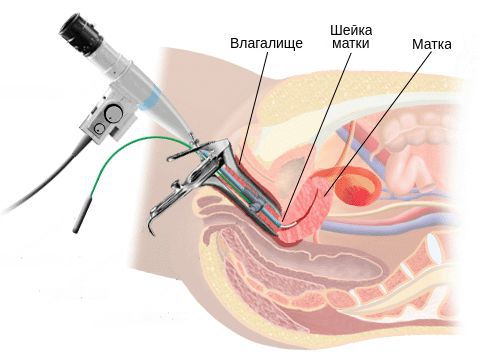
Кольпоскопия — инструментальный метод обследования, с помощью которого диагностируют не только эндоцервицит, но и другие заболевания шейки матки. Во время кольпоскопии гинеколог осматривает слизистую оболочку шейки матки при помощи увеличительной техники. Процедуру проводят в обычном гинекологическом кабинете, без предварительной подготовки. Противопоказания к тесту отсутствуют. Кольпоскопия может быть простая и расширенная. Простое исследование проводится как ориентировочное.
С его помощью оценивают такие параметры:
Расширенная кольпоскопия заключается в осмотре шейки матки после ее обработки уксусной или салициловой кислотой. Вещество способствует сокращению сосудов и улучшению визуализации патологических изменений. Для подтверждения данных шейку матки обрабатывают раствором Люголя. Участки с патологическим эпителием окрашиваются менее интенсивно по сравнению с нормальной слизистой.
При хромокольпоскопии шейку окрашивают гематоксилином или толуидиновым синим красителем. В этом случае хуже окрашиваются нормальные клетки.
Для оценки состояния кровеносных сосудов применяют осмотр через зеленые и желтые фильтры, а также в ультрафиолетовых лучах.
Отдельная разновидность процедуры — микрокольпоскопия. Это прижизненное гистологическое исследование влагалищной части шейки матки. Проводится с окрашиванием или без такового, обычно после выявления патологически измененных участков в ходе расширенного обследования.
Бактериологическое исследование влагалищных выделений проводится с целью идентифицировать возбудителя и определить его чувствительность к антибактериальным средствам. Это обязательный тест перед назначением антибиотиков, так как позволяет выбрать наиболее эффективное средство.
УЗИ — наиболее простой, дешевый, но, в то же время высокоинформативный метод инструментальной диагностики. С его помощью можно выявить признаки воспаления в органах репродуктивной системы, объемные новообразования, врожденные пороки. На сегодняшний день применяются две ультразвуковых методики — трансабдоминальная и трансвагинальная. В первом случае осмотр проводится через нижнюю часть брюшной стенки. Перед осмотром женщине нужно наполнить мочевой пузырь, так как в воздушной среде ультразвуковые волны рассеиваются. При трансвагинальном осмотре датчик вводят во влагалище. Обследование проводится без предварительной подготовки.
Биопсия с последующим гистологическим исследованием образца — самый точный метод обследования. В ходе осмотра доктор отщипывает небольшой кусочек ткани шейки матки на границе здорового и патологически измененного участков. Образец исследует патоморфолог и составляет заключение.
В спорных случаях показана компьютерная или магнитно-резонансная томография, гистероскопия. Их цель — провести дифференциальную диагностику и поставить окончательный диагноз. Как правило, данные процедуры показаны при неинформативности более простых диагностических методик, или когда данные предыдущих методов исследования противоречат друг другу, клинической картине заболевания.
Лечение эндоцервицита
Лечение эндоцервицита проводится в амбулаторном режиме. В тяжелых случаях или при наличии осложнений пациентку госпитализируют в специализированное отделение. Пациенткам, которым поставлен диагноз «эндоцервицит», рекомендуют такие группы препаратов:
Антибактериальные средства назначаются согласно результатам теста на чувствительность. Их цель — устранить причину заболевания. Это основная группа применяемых лекарств. По показаниям применяют комбинацию из антибиотиков и антипротозойных, а также добавляют противогрибковые препараты.
Лекарства из противовоспалительной группы снижают активность воспалительного процесса, уменьшают болевые ощущения. Эубиотики восстанавливают кишечную и влагалищную микрофлору. При необходимости назначают терапию сопровождения — противоаллергические средства, препараты, улучшающие работу печени, гормональную заместительную терапию. В каждом случае схема лечения составляется индивидуально. Дозы лекарств, длительность курса рекомендует врач. В периоды ремиссии показано санаторно-курортное и физиотерапевтическое лечение эндоцервицита. Чаще всего применяют ультразвук и электрофорез с рассасывающими препаратами. Процедуры помогают предотвратить появление спаек, уменьшают воспаление, повышают активность регенераторных процессов, способствуют быстрейшему выздоровлению пациентки.
В целом прогноз заболевания благоприятен, но при неправильном или несвоевременном лечении развиваются осложнения эндоцервицита. К основным из них относятся:
Одно из самых неприятных последствий заболевания — бесплодие. В таких случаях пары вынуждены прибегать к вспомогательным репродуктивным технологиям.
Профилактика эндоцервицита
Профилактика эндоцервицита неспецифическая. Так как эндоцервицит — это заболевание воспалительной природы, на первый план выходят соблюдение правил личной гигиены и регулярные профилактические осмотры у гинеколога. Диагностированные воспалительные заболевания нужно лечить как можно раньше, строго соблюдая все рекомендации врача. Только таким способом можно предотвратить хронизацию процесса и осложнения эндоцервицита
После перенесенного острого эпизода женщинам показана вторичная профилактика эндоцервицита. Такие пациентки пребывают на диспансерном учете. Кроме обычного профилактического осмотра, им показано регулярное гистологическое, бактериологическое исследование, а также кольпоскопия. В клинике «АльтраВита» работают гинекологи с большим опытом работы. Учреждение оснащено всем необходимым для вашего полноценного обследования и лечения. Все процедуры проводятся в одной клинике, по предварительной записи. Вам не нужно делать переезды в другие лаборатории для сдачи анализов и стоять в длинных очередях. Весь персонал предельно вежлив. Если вы хотите обследование и лечение может быть проведено с соблюдением полной анонимности. Чтобы записаться на прием, вам достаточно позвонить по указанному номеру телефона или заполнить электронную анкету.
Данная статья не может быть использована для постановки диагноза, назначения лечения и не заменяет прием врача.
Эндоцервицит
Лебедева Марина Юрьевна
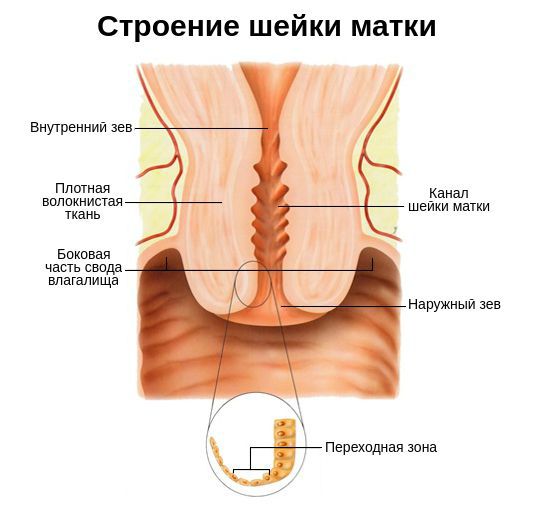
Цервикальный канал – один из главных барьеров на пути инфекций, препятствующий их проникновению во внутренние половые органы. Он проходит сквозь шейку матки и выстилается слизистой оболочкой, воспаление которой приводит к заболеванию, называющемуся эндоцервицит. Воспаление может вызываться как условно-патогенной, патогенной флорой, так и половыми инфекциями. Узость цервикального канала и наличие в нем слизистой пробки, содержащей секреторный иммуноглобулин-А и бактерицидные ферменты, обеспечивает естественную защиту от проникновения патогенной флоры, которая может попадать извне во влагалище. В состав слизи цервикального канала также входит ряд уникальных биоактивных веществ, функции которых формируют столь сложный механизм контроля присутствия патогенных микроорганизмов. Но такая защита возможна только в том случае, если слизистая цервикального канала здорова и функционирует без физиологических нарушений.
Симптомы эндоцервицита
При инфицировании в цервикальном канале раздражаются рецепторы, что на ранних стадиях вызывает сильный зуд, а позже может приводить к болевым ощущениям. При осмотре наблюдается обильное выделение густой слизи, возможно с желто-зелеными включениями, что служит явным признаком присутствия гонококковой или стафилококковой инфекции. Таким образом, признаки начальной стадии заболевания:
При сильном общем и местном иммунитете эндоцервицит может протекать без выраженных симптомов. Проблемы в таком случае можно на ранних стадиях выявить только при гинекологическом осмотре. Чтобы не допустить осложнений, очень важно не пропустить начальную стадию заболевания. Поэтому необходимы плановые осмотры у гинеколога.
Как протекает болезнь?
Острая стадия эндоцервицита протекает с выраженными симптомами (зуд, болевые ощущения, гнойные выделения и увеличение количества слизи). Без лечения эта фаза обычно длится от одной до трех недель, а далее переходит в хроническую. Симптомы уменьшаются.
Хроническая стадия протекает со смазанной клинической картиной. Она может возникнуть как под воздействием собственного иммунитета, так и в случае не до конца проведенного лечения. Симптомы могут полностью исчезнуть, но оставшаяся инфекция продолжает вредить органу. При хроническом эндоцервиците канал шейки матки становится открытым для восходящей инфекции. Состав слизи нарушен, а слизистая пробка недостаточна. В хронической стадии в организм женщины могут проникнуть другие инфекции, вызывающие тяжелые заболевания.
Диагностика заболевания
Различают две основных стадии эндоцервицита: острая и хроническая. При гинекологическом осмотре шейки матки наблюдаются отеки и кровоизлияния в районе наружного зева шейки, изъязвления и слущивание эпителия. Глубина поражения может достигать базальных клеток.
В острой стадии заболевания наблюдаются обильные выделения. Отдельные признаки, как: характер поражения слизистой, цвет и другие свойства слизи зависят от вида инфекции. От этого также зависит и протяженность острой фазы. В хронической стадии симптомы ослабляются вплоть до полного исчезновения. Но это не означает, что заболевание исчезло: сохраняется отек шейки матки, присутствует очаговая гиперемия. Затянувшаяся хроническая стадия приводит к утолщению стенок шейки матки и появлению вторичных признаков поражения эпителия.
Для диагностики хронического эндоцервицита, для которого характерны слабо выраженные симптомы, гинекологи используют такие методы, как:
При воспалении цервикального канала нередко поражается и наружная часть шейки матки. Если визуально на ней видны характерные покраснения, то с большой вероятностью воспаленные участки имеют место на слизистой шеечного канала.
Распространенные виды инфекций
Классификация эндоцервицита имеет несколько планов, главный из которых – вид возбудителя. Некоторые бактерии чувствительны только к определенной группе антибиотиков. Для эффективного лечения заболевания необходимо идентифицировать микроорганизм, приведший к воспалительному процессу. Для этого проводится микробиологический анализ и ПЦР диагностика отделяемой слизи шейки матки.
Гонококковая инфекция, попадая в цервикальный канал, очень быстро распространяется в среде слизистой, приводя к ярко выраженным симптомам острого эндоцервицита. В стадию с хронической клинической картиной переходит редко. Острая стадия хорошо поддается лечению – главное правильно установить возбудителя и применить соответствующий антибиотик. При несвоевременной диагностике и лечении часто дает осложнения на близлежащие органы.
Хламидиозный эндоцервицит вызывается бактериями рода Chlamydiae. Эта разновидность заболевания часто становится осложнением хламидиоза. Болезнь то обостряется, то утихает, переходя в стадию ремиссии, и чаще протекает в скрытой форме. Для лечения данного вида эндоцервицита применяется ограниченное число препаратов, т.к. хламидии не чувствительны к большинству антибиотиков широкого спектра. При несвоевременной диагностике и лечении часто дает такие характерные осложнения как выраженный спаечный процесс.
Чем опасны запущенные стадии
Прежде всего, при воспалении цервикального канала женщина теряет защиту от инфекций, которые могут поражать матку, яичники и соседние органы. Если не лечить основное заболевание, то произойдет переход в хроническую стадию, с переходом на соседние органы. А негативный сценарий хронического течения болезни может привести к бесплодию, абсцессу и даже перитониту.
Причины заболевания
Так же эндоцервицит может возникнуть на фоне изменений шейки матки, которые дают больше возможности присоединения инфекции, за счет уязвимости пораженных тканей. К ним относятся эктопия шейки матки (эрозия) лейкоплакия, наличие множественных кист эндоцервикса (наботовы кисты).
Но наиболее тяжелые форм заболевания возникают на фоне заболеваний передающихся половым путем, в частности гонореи, хламидиоза. Половые контакты с партнерами без средств барьерной контрацепции несут высокие риски передачи этих заболеваний, а значит, косвенно становятся причинами эндоцервицита.
Заражение также может произойти и по причине нарушения биоценоза влагалища, когда нарушается баланс бактерий, сдерживающих развитие болезнетворных микроорганизмов. Такие нарушения в свою очередь возникают по причине недостаточной гигиены половых органов, гормональных отклонений, как последствия приема антибиотиков. Одна из причин уязвимости цервикального канала перед инфекцией – снижение местного иммунитета. Этому в свою очередь предшествуют различные инфекционные заболевания репродуктивной сферы
Еще одной причиной появления эндоцервицита может быть опущение матки, влагалища и прочие патологии половых органов.
Лечение эндоцервицита

Опознанная инфекция, приведшая к воспалительному процессу в цервикальном канале, уничтожается антибиотиком или антибактериальным препаратом, к которому она чувствительна. Курс может длиться от нескольких дней до нескольких недель, в зависимости от вида возбудителя. Сопровождают курс препараты усиления иммунитета, витаминные комплексы (А, В, С, Е), противовоспалительные средства.
Нередко эндоцервицит приходится лечить на фоне других заболеваний мочеполовой сферы, включая хронические. В этом случае назначается комплексное лечение, охватывающее весь спектр проблем.
Для лечения заболевания также практикуют процедуры физиотерапии, в частности лазерная и магнитная терапия, электрофорез.
В период лечения необходимо исключить половые контакты. Врач также может назначить диету и ограничение физических нагрузок.
После курса этиотропной терапии с использованием медикаментов, к которым чувствителен возбудитель, естественная микрофлора влагалища подавлена. Для ее восстановления пациенткам назначают эубиотики. Биоценоз влагалища способствует образованию микробиологической среды, подавляющей патогенную микрофлору.
Профилактика
Отсутствие в анамнезе симптомов эндоцервицита не означает отсутствия заболевания. Обострение могло совпасть с менструальными болями, после чего болезнь перешла в хроническую форму, для которой характерно отсутствие симптоматики. Гинекологический осмотр позволяет выявить наличие воспалительных процессов в цервикальном канале. Отечность наружного зева шейки матки, его покраснение, характерный цвет и консистенция слизи – эти признаки указывают на проведение более глубокого исследования.
Для профилактики и ранней диагностики заболевания, женщина должна посещать кабинет гинеколога не реже, чем раз в полугодие. Чтобы не спровоцировать заболевание рекомендуется воздерживаться от половых контактов во время менструации. Следует также исключить факторы механического воздействия на слизистую шеечного канала без крайней необходимости. Сред них установка внутриматочной спирали, проведение абортов и прочих манипуляций с проходом инструментов через цервикальный канал.
Заболевание во время беременности
Симптомы эндоцервицита у беременных – тревожный сигнал, требующий срочного принятия мер. На ранних сроках это заболевание грозит заражением плода с последствиями в виде врожденных пороков, гипертонуса матки, выкидыша. На более поздних сроках инфекционное воспаление цервикального канала может привести к разрыхлению оболочки плаценты, отхождению вод, преждевременным родам и другим осложнениям.
Лечение эндоцервицита у беременных отличается от стандартного подбором препаратов, не имеющих противопоказаний в данной ситуации. Коварность заболевания заключается в его бессимптомном протекании, после перехода в хроническую форму. Если болезнь определяется у беременных на поздних сроках, то одновременно с основным лечением проводится санация влагалища антисептическими препаратами, что снижает риск инфицирования ребенка во время родов.
Во всех случаях лечение назначается индивидуально и зависит от сроков беременности, наличия других заболеваний, вида возбудителя, особенностей протекания болезни.
Наличие эндоцервицита в анамнезе считается противопоказанием для зачатия до полного выздоровления. При этом заболевании и в период лечения нельзя заниматься сексом. Необходимо обратиться к гинекологу, пройти лечение и восстановить нормальную бактериальную среду влагалища. Лечение во время беременности связано с нежелательной медикаментозной нагрузкой, а само заболевание – с большими рисками для плода.