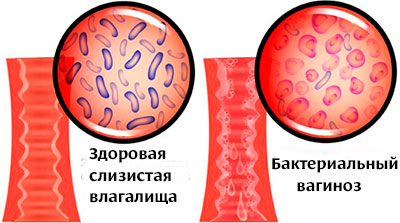
Чем лечить ключевые клетки
Ключевые клетки в мазке
Статья обновлена: 2021-02-04
Что такое «ключевые» клетки?
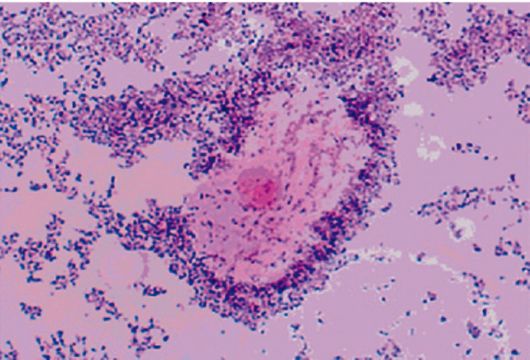
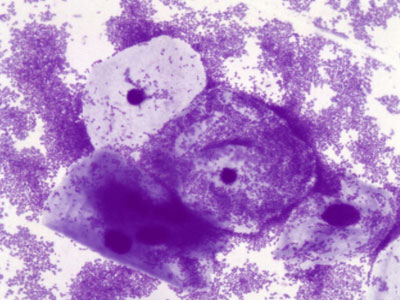
«Ключевыми» клетками являются влагалищные эпителиальные клетки, покрытые большим количеством грамотрицательных и грамположительных бактерий. Ключевые клетки покрыты тонкими палочками или коккобактериями, что придает поверхности клетки зернистый вид и неясность очертаний.
У здоровых женщин «ключевые» клетки в мазке не обнаруживаются.
Первыми симптомами заболевания являются выделения из влагалища с неприятным запахом.
Причины появления ключевых клеток
Ключевые клетки также могут появиться и при дисбалансе гормонов во время беременности, в первые месяцы после родов, при климаксе, контрацепции.
При вышеперечисленных факторах равновесие между нормальной и патогенной флорой сдвигается и патогенные микроорганизмы начинает активно размножаться.
Лечение
При выявлении ключевых клеток в мазке женщины, врач-гинеколог назначает специфическое лечение. Лечение заключается в применении метронидазола, орнидазола или клиндамицина перорально или интравагинально. Возможно использование тержинана, нифуратела и других препаратов в виде влагалищных таблеток или свечей. После проведения антибактериальной терапии показаны мероприятия по восстановлению нормального микробиоценоза влагалища: лактобактерин, вагилак, бифидумбактерин, ацилакт и др. Рекомендуется также применение витаминов, биогенных стимуляторов, направленных на повышение иммунитета.
Для контроля за ходом лечения назначается повторный мазок.
Профилактика. Специфическая профилактика отсутствует.
Ключевые клетки в мазке на флору: что это значит?

Получить помощь высококвалифицированного гинеколога можно в медицинском центре «МедПросвет». Используя современные методы диагностики, врач быстро определит, почему обнаружены ключевые клетки в мазке у женщины, и подберет оптимальный способ коррекции состояния.
Что значит «ключевые клетки в мазке»?
Ключевыми называют клетки эпителия с нечеткими границами. Они образуются в избыточном количестве с внутреннего слоя стенки влагалища в случае повышения активности микроорганизмов, способных вызывать изменения воспалительного характера. Бесформенность краев обусловлена прикреплением к мембране бактерий, чаще всего гарднерелл.
В норме ключевые клетки в мазке у женщин отсутствуют. Выявление подобных элементов микроскопическим путем указывает на бактериальный вагиноз. Состояние характеризуется нарушением баланса микрофлоры и предрасполагает к развитию воспалительных процессов.
Причины появления ключевых клеток
Микрофлора влагалища в основном представлена палочковыми бактериями (другие названия – молочнокислые бактерии, лактобациллы и палочки Дедерляйна). Продукты их жизнедеятельности обладают следующими свойствами:
Здоровая микрофлора поддерживает стабильность биоценоза влагалища и укрепляет местный иммунитет.
Под действием определенных факторов (прием антибиотиков, применение спермицидов, стрессы, гормональные сбои, погрешности в питании, заражение половыми инфекциями и пр.) количество полезных микроорганизмов может уменьшаться. При этом pH среды половых органов повышается до щелочной реакции, что создает благоприятные условия для размножения условно-патогенных микроорганизмов. В норме они не вызывают заболеваний, но при увеличении численности могут спровоцировать развитие воспалительного процесса.
Чаще всего активизируются микроорганизмы из группы анаэробов, а именно, гарднереллы. Продукты жизнедеятельности этих патогенов повреждают эпителий влагалища. Бактерии прикрепляются к клеткам, чтобы использовать их в качестве питательного субстрата, формируя при этом так называемые ключевые клетки.
Какими симптомами проявляется состояние?
Опасно ли появление ключевых клеток?
Выявление в мазке ключевых клеток указывает на наличие проблем в сфере гинекологии. Опасность представляют не эпителиальные тельца, а микроорганизмы, которые спровоцировали их появление.
Дисбиоз влагалища считается не заболеванием, а синдромом, при котором повышается риск развития инфекционно-воспалительных процессов в органах малого таза. Повышение активности гарднерелл может быть связано с заражением половой инфекцией. Наличие ключевых клеток в мазке на микрофлору служит сигналом о необходимости проведения более детального обследования, поскольку некоторые половые инфекции весьма опасны для репродуктивного и общего здоровья женщины.
Может ли заразиться партнер?
Некоторых женщин волнует, нужно ли ограничивать сексуальные контакты с мужчиной при выявлении ключевых клеток в мазке для профилактики заражения партнера. Дисбиоз влагалища не опасен для здоровых мужчин. При попадании условно-патогенных микроорганизмов в урогенитальный тракт, они быстро нейтрализуются силами местного иммунитета.
Риск возникновения вторичного воспалительного процесса повышается, если женщина игнорирует нарушение микрофлоры и не занимается лечением. В этом случае регулярные незащищенные половые контакты сопровождаются масштабным обсеменением мужских половых органов условно-патогенной флорой и при определенном стечении обстоятельств у партнера может развиться неспецифический уретрит или цистит.
Лечение при ключевых клетках в мазке
При выявлении ключевых клеток в мазке женщине назначают лечение, направленное на устранение патогенных и условно-патогенных микроорганизмов, а также увеличение количества полезных лактобацилл. С этой целью применяют противомикробные средства, а также про- и эубиотики для перорального или интравагинального применения.
Гарднереллёз (бактериальный вагиноз)
Причинами развития бактериального вагиноза могут быть:
1. Ношение плотно прилегающего синтетического белья, облегающих синтетических брюк, т.е. создание препятствий для проникновения кислорода.
3. Длительный прием антибиотиков, убивающих в том числе и молочные бактерии.
Симптомы бактериального вагиноза: выделения беловато-серые, однородные, липкие, с резким неприятным «рыбным» запахом.
Более точно бактериальный вагиноз влагалища определяется с помощью бактериологического исследования (посев). При этом определяют количественное соотношение молочных бактерий, гарднерелл и других бактерий. Особенно полезен этот метод для контроля эффективности лечения.
Лечение
1. если у Вас внезапно появились выделения, сопровождающиеся резким неприятным запахом, не спешите обвинять партнера в измене или грешить на заразу в бассейне.
2. откажитесь на время от прокладок «на каждый день», которые маскируют неполадки, давая им время прогрессировать, а также нарушают кислородный режим.
3. сходите к гинекологу и получите результаты мазка по Граму
4. при диагнозе «бактериальный вагиноз» выполните указанные назначения, обогатите свой рацион молочнокислыми продуктами.
5. во время лечения половая жизнь возможна; предохраняться необходимо при приеме препаратов внутрь (поскольку они противопоказаны при беременности); способ предохранения любой (если Вы используете оральные контрацептивы, помните, что их эффективность снижается при одновременном приеме антибиотиков, и в это время необходимо дополнительное предохранение презервативом).
6. после лечения нужно сдать повторный мазок и соблюдать меры профилактики рецидивов
1. если Вы подозреваете у своей партнерши какие-то гинекологические расстройства, заставьте ее не заниматься самолечением и не откладывать, а обратиться к специалисту.
4. половая жизнь во время лечения вагиноза возможна без ограничений.
Бактериальный вагиноз
Нормальная микрофлора влагалища женщин репродуктивного возраста является одним из показателей здоровья, так как играет большую роль в поддержании микроэкологического статуса. Взаимодействие между представителями нормальной микрофлоры и клетками вагиналь
Нормальная микрофлора влагалища женщин репродуктивного возраста является одним из показателей здоровья, так как играет большую роль в поддержании микроэкологического статуса. Взаимодействие между представителями нормальной микрофлоры и клетками вагинального эпителия осуществляется на клеточном и молекулярном уровнях и постоянно контролируется со стороны ряда систем макроорганизма. Результатом этого взаимодействия являются создание и поддержание высокой колонизационной резистентности вагинального эпителия к внедрению патогенных и условно-патогенных микроорганизмов [1–6].
Бактериальный вагиноз выделен из категории неспецифических вагинитов в отдельную нозологическую форму. К нему относят патологические состояния во влагалище, сопровождающиеся нарушениями качественного и количественного состава нормальной микрофлоры и не связанные с бактериальными инфекциями, передаваемыми половым путем (ИППП), грибами или простейшими.
Согласно современным представлениям, бактериальный вагиноз — инфекционный невоспалительный синдром полимикробной этиологии, который связан с дисбиозом вагинального биотопа. Нарушение микроэкологии влагалища при бактериальном вагинозе характеризуется резким снижением количества или отсутствием лактобактерий, продуцирующих перекись водорода и увеличением количества Gardnerella vaginalis, грамотрицательных анаэробных бактерий (Bacteroides spp., Mobiluncus spp., Fusobacterium spp., Peptostreptoicoccus spp., M. hominis, U. urealyticum).
Гарднереллы, как и лактобациллы, обладают выраженной способностью к адгезии на поверхности вагинальных эпителиоцитов. Gardnerella vaginalis могут продуцировать токсические биопродукты, к которым относятся муколитические ферменты и гемолизин, являющийся лейкотоксическим фактором. Гемолизин, воздействуя на эритроциты, вызывает образование многочисленных пор в эритроцитарной мембране, а также оказывает влияние на лейкоциты, вызывая их структурные и функциональные нарушения. Этим и объясняется отсутствие существенной лейкоцитарной инфильтрации, т. е. активности лейкоцитов в присутствии Gardnerella vaginalis.
Определенную роль в патогенезе бактериального вагиноза играют представители семейства Mycoplasmataceae — Mycoplasma hominis и Ureaplasma urealyticum. 70% выделенных штаммов Ureaplasma urealyticum относятся к биовару Parvo, 23,3% — к биовару Т960. Большинство пациенток, у которых была выделена Ureaplasma urealyticum, относящаяся к биовару Parvo, имели в прошлом раннее начало половой жизни, частую смену половых партнеров, наличие одновременно нескольких половых партнеров, большое количество беременностей и абортов, а также сопутствующие гинекологические заболевания и ИППП.
При обследовании половых партнеров пациенток с бактериальным вагинозом морфотипы ассоциированных с бактериальным вагинозом микроорганизмов выявлялись у 25% мужчин, при этом клинические проявления (баланопостит) наблюдались только у 3,1% [2].
В результате субмикроскопического исследования вагинального экссудата пациенток с бактериальным вагинозом определены структурно-функциональные особенности микробных клеток, участвующих во взаимодействии друг с другом, при этом клетки организма-хозяина представлены преимущественно плоским эпителием. Установлена грамвариабельность Gardnerella vaginalis вне зависимости от характера микробных ассоциаций. Анализ электронограмм продемонстрировал, что структурная организация Gardnerella vaginalis, адгезированных на поверхности эпителиальных клеток, не зависела от сочетания бактериального вагиноза с другими инфекционными агентами.
При сочетании бактериального вагиноза с Chlamydia trachomatis, Mycoplasma hominis, Ureaplasma urealyticum наблюдали значительное количество микроорганизмов в межклеточном пространстве и бактерий, морфологически идентичных микоплазмам [2].
Пациентки предъявляют жалобы на обильные выделения из половых путей белого или серого цвета, часто с неприятным запахом, особенно после полового акта или во время менструации. При длительно текущем процессе выделения приобретают желтовато-зеленую окраску, становятся более густыми, нередко напоминают творожистую массу, обладают свойством пениться; слегка тягучие и липкие, они равномерно распределяются по стенкам влагалища. Количество белей варьирует от умеренных до весьма обильных, составляя в среднем 20 мл в сутки. Жалобы на зуд и дизурические расстройства встречаются редко: они могут совсем отсутствовать или появляться периодически. Эти симптомы обнаруживаются у 16–23% пациенток с нарушениями микрофлоры влагалища. Характерным признаком бактериального вагиноза является отсутствие воспалительного процесса стенок влагалища. Нередко женщины с бактериальным вагинозом жалуются на обильное менструальное кровотечение, боли в низу живота. В то же время у части пациенток какие-либо субъективные ощущения отсутствуют.
Диагностика бактериального вагиноза основана на данных анамнеза, оценке субъективных и объективных симптомов заболевания, результатах лабораторных тестов — микроскопического исследования материала, аминного теста и рН вагинального экссудата [3].
При сборе анамнеза выясняют:
Диагноз бактериального вагиноза устанавливается на основании наличия трех критериев из нижеперечисленных:
Обследование пациентки следует проводить не ранее, чем через 72 ч после последнего полового контакта (без использования презерватива); оно не проводится также во время менструации. В течение 3 нед до обследования женщина не должна получать терапию системными и местнодействующими антибактериальными препаратами [3].
При микроскопическом исследовании нативного и окрашенного по Граму вагинального мазка определяются следующие признаки:
Оценка общей микробной обсемененности вагинального отделяемого проводится по 4-балльной системе — по числу микробных клеток, обнаруживаемых в одном поле зрения при иммерсионной микроскопии:
1 балл (+) — до 10 микробных клеток в поле зрения, незначительное их количество (скудный рост);
2 балла (++) — от 11 до 100 микробных клеток в поле зрения, умеренное их количество;
3 балла (+++) — от 100 до 1000 микробных клеток в поле зрения, большое их количество;
4 балла (++++) — более 1000 микробных клеток в поле зрения, массивное их количество.
Так как Gardnerella vaginalis может быть обнаружена у здоровых женщин, культуральное исследование и ПЦР-диагностику для идентификации Gardnerella vaginalis не проводят. Культуральное исследование проводят при наличии показаний для определения видового и количественного состава вагинального микроценоза и исключения возбудителей ИППП.
При культуральном исследовании могут быть обнаружены изменения, характерные для бактериального вагиноза: общая микробная обсемененность превышает 10 9 КОЕ/мл; при использовании только аэробных условий культивирования рост микроорганизмов отсутствует или наблюдается рост сопутствующих условно-патогенных микроорганизмов (чаще в небольшом титре); полимикробный характер микрофлоры с абсолютным преобладанием облигатно-анаэробных видов и Gardnerella vaginalis; отсутствие роста лактобацилл или резкое снижение их титра ( 4 КОЕ/мл).
На основании проведенных исследований в настоящее время рекомендуется в план ведения пациенток включать:
Целью лечения является уменьшение выраженности клинических симптомов, нормализация лабораторных показателей, предотвращение развития возможных осложнений в период беременности, а также в послеродовом периоде и при выполнении инвазивных гинекологических процедур.
Результаты лабораторных исследований в норме следующие.
Лечение
Основное направление терапии — применение местных или системных антибактериальных препаратов с антианаэробным эффектом.
Показано применение клиндамицина. Препарат является 7-дезоксипроизводным линкомицина, ингибирует синтез белков в микроорганизмах, оказывает бактериостатическое или бактерицидное действие в зависимости от концентрации в макроорганизме и чувствительности микроорганизма. Препарат эффективен в отношении грамположительных микроорганизмов (стафилококков, стрептококков, пневмококков, палочки дифтерии), гарднерелл, микоплазм. Устойчивость микроорганизмов к клиндамицину вырабатывается медленно. При приеме внутрь клиндамицин всасывается лучше, чем линкомицин. После внутримышечного введения максимум его концентрации в крови отмечается через 2–2,5 ч. Препарат хорошо проникает в жидкости и ткани организма, выводится с мочой и желчью. При нарушении функции почек и печени выведение клиндамицина замедляется. При бактериальном вагинозе можно назначать одну из лекарственных форм клиндамицина: крем 2%-ный 5 г в аппликаторе (разовая доза) интравагинально 1 раз в день (на ночь) в течение 6 дней; овули 100 мг интравагинально на ночь в течение 3 дней; капсулы 300 мг внутрь 2 раза/сут в течение 7 дней.
Клиндамицин разрешенн к применению у беременных в виде 2%-го крема 5 г (разовая доза) интравагинально 2 раза/сут в течение 5 дней.
Также при бактериальном вагинозе можно назначать метронидазол. Он обладает широким спектром действия в отношении простейших, подавляет развитие Trichomonas vaginalis, Entamoeba histolytica и лямблий. В отношении анаэробных бактерий препарат высокоэффективен. Метронидазол хорошо всасывается при приеме внутрь, проникает в органы и ткани, проходит через плаценту и гематоэнцефалический барьер, накапливается в печени. Период полувыведения препарата составляет 8–10 ч, полностью выводится из организма через 1–2 сут после введения. Метронидазол в основном выводится с мочой в неизмененном виде и в виде метаболитов, частично — с калом. При применении метронидазола могут отмечаться потеря аппетита, сухость и неприятный вкус во рту, тошнота, рвота, диарея, головная боль, крапивница, зуд. Эти явления проходят после окончания лечения или отмены препарата. Возможна лейкопения. Препарат противопоказан при беременности и кормлении грудью, нарушениях кроветворения, остром течении заболеваний центральной нервной системы. Во избежание развития тяжелых побочных реакций следует предупреждать пациентов о недопустимости приема алкоголя и содержащих его продуктов как в ходе терапии метронидазолом, так и в течение 24 ч после ее окончания. При бактериальном вагинозе можно применять одну из следующих схем лечения с использованием метронидазола:
Также используют и другие производные метронидазола:
Ранее было проведено сравнительное изучение эффективности местнодействующих пробиотиков. Поскольку не было выявлено достоверных отличий в результатах лечения у пациенток, получавших и не получавших эти средства, в настоящее время их не рекомендуют при лечении бактериального вагиноза [3].
При сочетании бактериального вагиноза с ИППП, одновременно применяют антибактериальные препараты в соответствии с нозологической формой заболевания [2]. При неосложненной гонорейной инфекции назначают цефтриаксон однократно внутримышечно в дозе 250 мг (препарат является цефалоспориновым антибиотиком III поколения; после внутримышечного введения пик концентрации в крови отмечается через 1,5 ч; из организма выводится медленно). При обнаружении хламидий и/или микоплазм показано применение антибиотиков — макролидов, тетрациклинов.
Высокий терапевтический эффект, хорошая переносимость способствовали значительному распространению применения макролидов. Их антимикробный эффект обусловлен нарушением синтеза белка в рибосомах микробной клетки. Как правило, макролиды оказывают бактериостатическое действие, но в высоких концентрациях способны вызывать и бактерицидный эффект. Кроме антибактериального действия, макролиды обладают умеренной иммуномодулирующей и противовоспалительной активностью. Представителем III поколения макролидов является джозамицин (Вильпрафен). Этот антибиотик быстро абсорбируется из желудочно-кишечного тракта (ЖКТ), хорошо проникает через биологические мембраны и накапливается в тканях. Максимальная концентрация достигается через 1–2 ч после приема. Через 45 мин после приема дозы 1 г средняя концентрация джозамицина в плазме составляет 2,41 мг/л; связывание с белками плазмы не превышает 15%. Прием препарата с интервалом в 12 ч обеспечивает сохранение эффективной концентрации джозамицина в тканях в течение суток. Равновесное состояние достигается через 2–4 дня регулярного приема. Концентрация джозамицина в полиморфонуклеарных лейкоцитах человека, моноцитах и альвеолярных макрофагах примерно в 20 раз выше, чем в других клетках организма. Препарат биотрансформируется в печени до менее активных метаболитов. Джозамицин выводится главным образом с желчью, выведение же с мочой составляет менее 20%. Препарат назначается по 500 мг 2 раза в день в течение 10 дней.
Из группы тетрациклинов при ИППП наиболее эффективен доксициклин; в последние годы широко применяется Юнидокс Солютаб. Препарат отличается от Доксициклина гидрохлорида нейтральной реакцией, оказывает меньшее раздражающее действие на слизистую оболочку пищеварительного тракта и обладает улучшенными противомикробными и фармакокинетическими свойствами. Юнидокс Солютаб блокирует рибосомальную полимеразу и тормозит синтез белка в микроорганизмах.
Таблетки Юнидокс Солютаб обладают контролируемой растворимостью. Их можно не только принимать внутрь целиком или по частям, но и быстро приготовить из них сироп, суспензию (растворив таблетку в 20 мл воды) или раствор (растворив таблетку в 100 мл воды), которые обладают приятным вкусом. Таблетки растворяются в воде в течение 5–10 с, в биологических жидкостях — в течение 1 мин, превращаясь в равномерную суспензию.
Юнидокс Солютаб всасывается полностью. Биодоступность препарата составляет 95%. Через 2 ч после приема (200 мг в первый день и 100 мг в последующие дни) уровень в сыворотке составляет от 1,5 до 3 мг/мл. Препарат на 80–90% связывается с белками плазмы, хорошо проникает в ткани, накапливается в ретикулоэндотелиальной системе. Период полувыведения составляет 16–18 ч, после приема повторных доз — 22–23 ч.
Ранее были отмечены преимущества, заключающиеся в отсутствии побочных эффектов по типу эзофагитов, встречающихся при применении обычных форм Доксициклина гидрохлорида, способности накапливаться в высоких концентрациях в репродуктивных органах и активно воздействовать на инфекционный агент.
Юнидокс Солютаб назначают в дозе 200 мг в течение 10 дней.
Лабораторный контроль эффективности терапии следует проводить непосредственно по окончании этиотропного лечения: при микроскопии вагинальных мазков, окрашенных по Граму, необходимо констатировать степень эрадикации микроорганизмов, ассоциированных с бактериальным вагинозом; при посеве вагинального отделяемого — выявлять случаи колонизации факультативно анаэробными условно-патогенными микроорганизмами.
При сочетании бактериального вагиноза с урогенитальным хламидиозом и/или микоплазмозом лабораторный контроль необходимо повторить через 3 нед по окончании терапии.
По вопросам литературы обращайтесь в редакцию.
И. В. Хамаганова, доктор медицинских наук, профессор
РГМУ, Москва
Бактериальный вагиноз (гарднереллез)
Статья проверена врачом-акушером-гинекологом высшей категории Лисичкиной Е.Г., носит общий информационный характер, не заменяет консультацию специалиста.
Для рекомендаций по диагностике и лечению необходима консультация врача.
В Клиническом госпитале на Яузе проводится выявление и подтверждение диагноза «бактериальный вагиноз» (гарднереллез – это второе название данного заболевания), а также причин его вызвавших. Схема лечения бактериального вагиноза подбирается индивидуально с учетом состояния пациентки, сопутствующих патологий, а также этиологических факторов.
О болезни
Бактериальный вагиноз не относится к инфекциям, передающимся половым путем. Gardnerella vaginalis (гарднерелла) относится к условно-патогенным микроорганизмам, то есть в небольшом количестве может присутствовать и в нормальной микрофлоре влагалища. Однако при возникновении дисбактериоза и резком снижении количества лактобактерий во влагалище изменяется кислотность. Среда становится более щелочной и гарднерелла начинает активно размножаться, провоцируя развитие характерной симптоматики. Иными словами бактериальныйвагиноз – это дисбиоз влагалища.
Чем опасен бактериальный вагиноз
Бактериальный вагиноз (БВ) – это вагинальная инфекция, которая характеризуется наличием обильных выделений и неприятного рыбного запаха, вызванного увеличением концентрации некоторых анаэробных бактерий. Это ведет к снижению самооценки женщины, развитию комплексов, ухудшению качества жизни.
Увеличивается риск заражения инфекциями при половом контакте. У пациенток со слабой иммунной системой появляется опасность воспаления органов малого таза. Воспалительный процесс сопровождается болями внизу живота или в области таза, дискомфортом или болью при половом акте, кровотечениями после интимной близости или между менструальными циклами. Гарднереллез опасен в период беременности.
Причины возникновения
Наиболее частые причины возникновения дисбиоза влагалища:
Классификация и стадии развития бактериального вагиноза
Классифицируется бактериальный вагиноз на основании клинических проявлений и лабораторных исследований:
Цены на услуги Вы можете посмотреть в прайсе или уточнить по телефону, указанному на сайте.
Бактериальный вагиноз (гарднереллез)
Статья проверена врачом-акушером-гинекологом высшей категории Лисичкиной Е.Г., носит общий информационный характер, не заменяет консультацию специалиста.
Для рекомендаций по диагностике и лечению необходима консультация врача.
В Клиническом госпитале на Яузе проводится выявление и подтверждение диагноза «бактериальный вагиноз» (гарднереллез – это второе название данного заболевания), а также причин его вызвавших. Схема лечения бактериального вагиноза подбирается индивидуально с учетом состояния пациентки, сопутствующих патологий, а также этиологических факторов.
О болезни
Бактериальный вагиноз не относится к инфекциям, передающимся половым путем. Gardnerella vaginalis (гарднерелла) относится к условно-патогенным микроорганизмам, то есть в небольшом количестве может присутствовать и в нормальной микрофлоре влагалища. Однако при возникновении дисбактериоза и резком снижении количества лактобактерий во влагалище изменяется кислотность. Среда становится более щелочной и гарднерелла начинает активно размножаться, провоцируя развитие характерной симптоматики. Иными словами бактериальныйвагиноз – это дисбиоз влагалища.
Чем опасен бактериальный вагиноз
Бактериальный вагиноз (БВ) – это вагинальная инфекция, которая характеризуется наличием обильных выделений и неприятного рыбного запаха, вызванного увеличением концентрации некоторых анаэробных бактерий. Это ведет к снижению самооценки женщины, развитию комплексов, ухудшению качества жизни.
Увеличивается риск заражения инфекциями при половом контакте. У пациенток со слабой иммунной системой появляется опасность воспаления органов малого таза. Воспалительный процесс сопровождается болями внизу живота или в области таза, дискомфортом или болью при половом акте, кровотечениями после интимной близости или между менструальными циклами. Гарднереллез опасен в период беременности.
Причины возникновения
Наиболее частые причины возникновения дисбиоза влагалища:
Классификация и стадии развития бактериального вагиноза
Классифицируется бактериальный вагиноз на основании клинических проявлений и лабораторных исследований:
Цены на услуги Вы можете посмотреть в прайсе или уточнить по телефону, указанному на сайте.
Гарднереллёз (бактериальный вагиноз)
Причинами развития бактериального вагиноза могут быть:
1. Ношение плотно прилегающего синтетического белья, облегающих синтетических брюк, т.е. создание препятствий для проникновения кислорода.
3. Длительный прием антибиотиков, убивающих в том числе и молочные бактерии.
Симптомы бактериального вагиноза: выделения беловато-серые, однородные, липкие, с резким неприятным «рыбным» запахом.
Более точно бактериальный вагиноз влагалища определяется с помощью бактериологического исследования (посев). При этом определяют количественное соотношение молочных бактерий, гарднерелл и других бактерий. Особенно полезен этот метод для контроля эффективности лечения.
Лечение
1. если у Вас внезапно появились выделения, сопровождающиеся резким неприятным запахом, не спешите обвинять партнера в измене или грешить на заразу в бассейне.
2. откажитесь на время от прокладок «на каждый день», которые маскируют неполадки, давая им время прогрессировать, а также нарушают кислородный режим.
3. сходите к гинекологу и получите результаты мазка по Граму
4. при диагнозе «бактериальный вагиноз» выполните указанные назначения, обогатите свой рацион молочнокислыми продуктами.
5. во время лечения половая жизнь возможна; предохраняться необходимо при приеме препаратов внутрь (поскольку они противопоказаны при беременности); способ предохранения любой (если Вы используете оральные контрацептивы, помните, что их эффективность снижается при одновременном приеме антибиотиков, и в это время необходимо дополнительное предохранение презервативом).
6. после лечения нужно сдать повторный мазок и соблюдать меры профилактики рецидивов
1. если Вы подозреваете у своей партнерши какие-то гинекологические расстройства, заставьте ее не заниматься самолечением и не откладывать, а обратиться к специалисту.
4. половая жизнь во время лечения вагиноза возможна без ограничений.
Ключевые клетки в мазке на флору: что это значит?

Получить помощь высококвалифицированного гинеколога можно в медицинском центре «МедПросвет». Используя современные методы диагностики, врач быстро определит, почему обнаружены ключевые клетки в мазке у женщины, и подберет оптимальный способ коррекции состояния.
Что значит «ключевые клетки в мазке»?
Ключевыми называют клетки эпителия с нечеткими границами. Они образуются в избыточном количестве с внутреннего слоя стенки влагалища в случае повышения активности микроорганизмов, способных вызывать изменения воспалительного характера. Бесформенность краев обусловлена прикреплением к мембране бактерий, чаще всего гарднерелл.
В норме ключевые клетки в мазке у женщин отсутствуют. Выявление подобных элементов микроскопическим путем указывает на бактериальный вагиноз. Состояние характеризуется нарушением баланса микрофлоры и предрасполагает к развитию воспалительных процессов.
Причины появления ключевых клеток
Микрофлора влагалища в основном представлена палочковыми бактериями (другие названия – молочнокислые бактерии, лактобациллы и палочки Дедерляйна). Продукты их жизнедеятельности обладают следующими свойствами:
Здоровая микрофлора поддерживает стабильность биоценоза влагалища и укрепляет местный иммунитет.
Под действием определенных факторов (прием антибиотиков, применение спермицидов, стрессы, гормональные сбои, погрешности в питании, заражение половыми инфекциями и пр.) количество полезных микроорганизмов может уменьшаться. При этом pH среды половых органов повышается до щелочной реакции, что создает благоприятные условия для размножения условно-патогенных микроорганизмов. В норме они не вызывают заболеваний, но при увеличении численности могут спровоцировать развитие воспалительного процесса.
Чаще всего активизируются микроорганизмы из группы анаэробов, а именно, гарднереллы. Продукты жизнедеятельности этих патогенов повреждают эпителий влагалища. Бактерии прикрепляются к клеткам, чтобы использовать их в качестве питательного субстрата, формируя при этом так называемые ключевые клетки.
Какими симптомами проявляется состояние?

Опасно ли появление ключевых клеток?
Выявление в мазке ключевых клеток указывает на наличие проблем в сфере гинекологии. Опасность представляют не эпителиальные тельца, а микроорганизмы, которые спровоцировали их появление.
Дисбиоз влагалища считается не заболеванием, а синдромом, при котором повышается риск развития инфекционно-воспалительных процессов в органах малого таза. Повышение активности гарднерелл может быть связано с заражением половой инфекцией. Наличие ключевых клеток в мазке на микрофлору служит сигналом о необходимости проведения более детального обследования, поскольку некоторые половые инфекции весьма опасны для репродуктивного и общего здоровья женщины.
Может ли заразиться партнер?
Некоторых женщин волнует, нужно ли ограничивать сексуальные контакты с мужчиной при выявлении ключевых клеток в мазке для профилактики заражения партнера. Дисбиоз влагалища не опасен для здоровых мужчин. При попадании условно-патогенных микроорганизмов в урогенитальный тракт, они быстро нейтрализуются силами местного иммунитета.
Риск возникновения вторичного воспалительного процесса повышается, если женщина игнорирует нарушение микрофлоры и не занимается лечением. В этом случае регулярные незащищенные половые контакты сопровождаются масштабным обсеменением мужских половых органов условно-патогенной флорой и при определенном стечении обстоятельств у партнера может развиться неспецифический уретрит или цистит.
Лечение при ключевых клетках в мазке
При выявлении ключевых клеток в мазке женщине назначают лечение, направленное на устранение патогенных и условно-патогенных микроорганизмов, а также увеличение количества полезных лактобацилл. С этой целью применяют противомикробные средства, а также про- и эубиотики для перорального или интравагинального применения.
Бактериальный вагиноз
Нормальная микрофлора влагалища женщин репродуктивного возраста является одним из показателей здоровья, так как играет большую роль в поддержании микроэкологического статуса. Взаимодействие между представителями нормальной микрофлоры и клетками вагиналь
Нормальная микрофлора влагалища женщин репродуктивного возраста является одним из показателей здоровья, так как играет большую роль в поддержании микроэкологического статуса. Взаимодействие между представителями нормальной микрофлоры и клетками вагинального эпителия осуществляется на клеточном и молекулярном уровнях и постоянно контролируется со стороны ряда систем макроорганизма. Результатом этого взаимодействия являются создание и поддержание высокой колонизационной резистентности вагинального эпителия к внедрению патогенных и условно-патогенных микроорганизмов [1–6].
Бактериальный вагиноз выделен из категории неспецифических вагинитов в отдельную нозологическую форму. К нему относят патологические состояния во влагалище, сопровождающиеся нарушениями качественного и количественного состава нормальной микрофлоры и не связанные с бактериальными инфекциями, передаваемыми половым путем (ИППП), грибами или простейшими.
Согласно современным представлениям, бактериальный вагиноз — инфекционный невоспалительный синдром полимикробной этиологии, который связан с дисбиозом вагинального биотопа. Нарушение микроэкологии влагалища при бактериальном вагинозе характеризуется резким снижением количества или отсутствием лактобактерий, продуцирующих перекись водорода и увеличением количества Gardnerella vaginalis, грамотрицательных анаэробных бактерий (Bacteroides spp., Mobiluncus spp., Fusobacterium spp., Peptostreptoicoccus spp., M. hominis, U. urealyticum).
Гарднереллы, как и лактобациллы, обладают выраженной способностью к адгезии на поверхности вагинальных эпителиоцитов. Gardnerella vaginalis могут продуцировать токсические биопродукты, к которым относятся муколитические ферменты и гемолизин, являющийся лейкотоксическим фактором. Гемолизин, воздействуя на эритроциты, вызывает образование многочисленных пор в эритроцитарной мембране, а также оказывает влияние на лейкоциты, вызывая их структурные и функциональные нарушения. Этим и объясняется отсутствие существенной лейкоцитарной инфильтрации, т. е. активности лейкоцитов в присутствии Gardnerella vaginalis.
Определенную роль в патогенезе бактериального вагиноза играют представители семейства Mycoplasmataceae — Mycoplasma hominis и Ureaplasma urealyticum. 70% выделенных штаммов Ureaplasma urealyticum относятся к биовару Parvo, 23,3% — к биовару Т960. Большинство пациенток, у которых была выделена Ureaplasma urealyticum, относящаяся к биовару Parvo, имели в прошлом раннее начало половой жизни, частую смену половых партнеров, наличие одновременно нескольких половых партнеров, большое количество беременностей и абортов, а также сопутствующие гинекологические заболевания и ИППП.
При обследовании половых партнеров пациенток с бактериальным вагинозом морфотипы ассоциированных с бактериальным вагинозом микроорганизмов выявлялись у 25% мужчин, при этом клинические проявления (баланопостит) наблюдались только у 3,1% [2].
В результате субмикроскопического исследования вагинального экссудата пациенток с бактериальным вагинозом определены структурно-функциональные особенности микробных клеток, участвующих во взаимодействии друг с другом, при этом клетки организма-хозяина представлены преимущественно плоским эпителием. Установлена грамвариабельность Gardnerella vaginalis вне зависимости от характера микробных ассоциаций. Анализ электронограмм продемонстрировал, что структурная организация Gardnerella vaginalis, адгезированных на поверхности эпителиальных клеток, не зависела от сочетания бактериального вагиноза с другими инфекционными агентами.
При сочетании бактериального вагиноза с Chlamydia trachomatis, Mycoplasma hominis, Ureaplasma urealyticum наблюдали значительное количество микроорганизмов в межклеточном пространстве и бактерий, морфологически идентичных микоплазмам [2].
Пациентки предъявляют жалобы на обильные выделения из половых путей белого или серого цвета, часто с неприятным запахом, особенно после полового акта или во время менструации. При длительно текущем процессе выделения приобретают желтовато-зеленую окраску, становятся более густыми, нередко напоминают творожистую массу, обладают свойством пениться; слегка тягучие и липкие, они равномерно распределяются по стенкам влагалища. Количество белей варьирует от умеренных до весьма обильных, составляя в среднем 20 мл в сутки. Жалобы на зуд и дизурические расстройства встречаются редко: они могут совсем отсутствовать или появляться периодически. Эти симптомы обнаруживаются у 16–23% пациенток с нарушениями микрофлоры влагалища. Характерным признаком бактериального вагиноза является отсутствие воспалительного процесса стенок влагалища. Нередко женщины с бактериальным вагинозом жалуются на обильное менструальное кровотечение, боли в низу живота. В то же время у части пациенток какие-либо субъективные ощущения отсутствуют.
Диагностика бактериального вагиноза основана на данных анамнеза, оценке субъективных и объективных симптомов заболевания, результатах лабораторных тестов — микроскопического исследования материала, аминного теста и рН вагинального экссудата [3].
При сборе анамнеза выясняют:
Диагноз бактериального вагиноза устанавливается на основании наличия трех критериев из нижеперечисленных:
Обследование пациентки следует проводить не ранее, чем через 72 ч после последнего полового контакта (без использования презерватива); оно не проводится также во время менструации. В течение 3 нед до обследования женщина не должна получать терапию системными и местнодействующими антибактериальными препаратами [3].
При микроскопическом исследовании нативного и окрашенного по Граму вагинального мазка определяются следующие признаки:
Оценка общей микробной обсемененности вагинального отделяемого проводится по 4-балльной системе — по числу микробных клеток, обнаруживаемых в одном поле зрения при иммерсионной микроскопии:
1 балл (+) — до 10 микробных клеток в поле зрения, незначительное их количество (скудный рост);
2 балла (++) — от 11 до 100 микробных клеток в поле зрения, умеренное их количество;
3 балла (+++) — от 100 до 1000 микробных клеток в поле зрения, большое их количество;
4 балла (++++) — более 1000 микробных клеток в поле зрения, массивное их количество.
Так как Gardnerella vaginalis может быть обнаружена у здоровых женщин, культуральное исследование и ПЦР-диагностику для идентификации Gardnerella vaginalis не проводят. Культуральное исследование проводят при наличии показаний для определения видового и количественного состава вагинального микроценоза и исключения возбудителей ИППП.
При культуральном исследовании могут быть обнаружены изменения, характерные для бактериального вагиноза: общая микробная обсемененность превышает 10 9 КОЕ/мл; при использовании только аэробных условий культивирования рост микроорганизмов отсутствует или наблюдается рост сопутствующих условно-патогенных микроорганизмов (чаще в небольшом титре); полимикробный характер микрофлоры с абсолютным преобладанием облигатно-анаэробных видов и Gardnerella vaginalis; отсутствие роста лактобацилл или резкое снижение их титра ( 4 КОЕ/мл).
На основании проведенных исследований в настоящее время рекомендуется в план ведения пациенток включать:
Целью лечения является уменьшение выраженности клинических симптомов, нормализация лабораторных показателей, предотвращение развития возможных осложнений в период беременности, а также в послеродовом периоде и при выполнении инвазивных гинекологических процедур.
Результаты лабораторных исследований в норме следующие.
Лечение
Основное направление терапии — применение местных или системных антибактериальных препаратов с антианаэробным эффектом.
Показано применение клиндамицина. Препарат является 7-дезоксипроизводным линкомицина, ингибирует синтез белков в микроорганизмах, оказывает бактериостатическое или бактерицидное действие в зависимости от концентрации в макроорганизме и чувствительности микроорганизма. Препарат эффективен в отношении грамположительных микроорганизмов (стафилококков, стрептококков, пневмококков, палочки дифтерии), гарднерелл, микоплазм. Устойчивость микроорганизмов к клиндамицину вырабатывается медленно. При приеме внутрь клиндамицин всасывается лучше, чем линкомицин. После внутримышечного введения максимум его концентрации в крови отмечается через 2–2,5 ч. Препарат хорошо проникает в жидкости и ткани организма, выводится с мочой и желчью. При нарушении функции почек и печени выведение клиндамицина замедляется. При бактериальном вагинозе можно назначать одну из лекарственных форм клиндамицина: крем 2%-ный 5 г в аппликаторе (разовая доза) интравагинально 1 раз в день (на ночь) в течение 6 дней; овули 100 мг интравагинально на ночь в течение 3 дней; капсулы 300 мг внутрь 2 раза/сут в течение 7 дней.
Клиндамицин разрешенн к применению у беременных в виде 2%-го крема 5 г (разовая доза) интравагинально 2 раза/сут в течение 5 дней.
Также при бактериальном вагинозе можно назначать метронидазол. Он обладает широким спектром действия в отношении простейших, подавляет развитие Trichomonas vaginalis, Entamoeba histolytica и лямблий. В отношении анаэробных бактерий препарат высокоэффективен. Метронидазол хорошо всасывается при приеме внутрь, проникает в органы и ткани, проходит через плаценту и гематоэнцефалический барьер, накапливается в печени. Период полувыведения препарата составляет 8–10 ч, полностью выводится из организма через 1–2 сут после введения. Метронидазол в основном выводится с мочой в неизмененном виде и в виде метаболитов, частично — с калом. При применении метронидазола могут отмечаться потеря аппетита, сухость и неприятный вкус во рту, тошнота, рвота, диарея, головная боль, крапивница, зуд. Эти явления проходят после окончания лечения или отмены препарата. Возможна лейкопения. Препарат противопоказан при беременности и кормлении грудью, нарушениях кроветворения, остром течении заболеваний центральной нервной системы. Во избежание развития тяжелых побочных реакций следует предупреждать пациентов о недопустимости приема алкоголя и содержащих его продуктов как в ходе терапии метронидазолом, так и в течение 24 ч после ее окончания. При бактериальном вагинозе можно применять одну из следующих схем лечения с использованием метронидазола:
Также используют и другие производные метронидазола:
Ранее было проведено сравнительное изучение эффективности местнодействующих пробиотиков. Поскольку не было выявлено достоверных отличий в результатах лечения у пациенток, получавших и не получавших эти средства, в настоящее время их не рекомендуют при лечении бактериального вагиноза [3].
При сочетании бактериального вагиноза с ИППП, одновременно применяют антибактериальные препараты в соответствии с нозологической формой заболевания [2]. При неосложненной гонорейной инфекции назначают цефтриаксон однократно внутримышечно в дозе 250 мг (препарат является цефалоспориновым антибиотиком III поколения; после внутримышечного введения пик концентрации в крови отмечается через 1,5 ч; из организма выводится медленно). При обнаружении хламидий и/или микоплазм показано применение антибиотиков — макролидов, тетрациклинов.
Высокий терапевтический эффект, хорошая переносимость способствовали значительному распространению применения макролидов. Их антимикробный эффект обусловлен нарушением синтеза белка в рибосомах микробной клетки. Как правило, макролиды оказывают бактериостатическое действие, но в высоких концентрациях способны вызывать и бактерицидный эффект. Кроме антибактериального действия, макролиды обладают умеренной иммуномодулирующей и противовоспалительной активностью. Представителем III поколения макролидов является джозамицин (Вильпрафен). Этот антибиотик быстро абсорбируется из желудочно-кишечного тракта (ЖКТ), хорошо проникает через биологические мембраны и накапливается в тканях. Максимальная концентрация достигается через 1–2 ч после приема. Через 45 мин после приема дозы 1 г средняя концентрация джозамицина в плазме составляет 2,41 мг/л; связывание с белками плазмы не превышает 15%. Прием препарата с интервалом в 12 ч обеспечивает сохранение эффективной концентрации джозамицина в тканях в течение суток. Равновесное состояние достигается через 2–4 дня регулярного приема. Концентрация джозамицина в полиморфонуклеарных лейкоцитах человека, моноцитах и альвеолярных макрофагах примерно в 20 раз выше, чем в других клетках организма. Препарат биотрансформируется в печени до менее активных метаболитов. Джозамицин выводится главным образом с желчью, выведение же с мочой составляет менее 20%. Препарат назначается по 500 мг 2 раза в день в течение 10 дней.
Из группы тетрациклинов при ИППП наиболее эффективен доксициклин; в последние годы широко применяется Юнидокс Солютаб. Препарат отличается от Доксициклина гидрохлорида нейтральной реакцией, оказывает меньшее раздражающее действие на слизистую оболочку пищеварительного тракта и обладает улучшенными противомикробными и фармакокинетическими свойствами. Юнидокс Солютаб блокирует рибосомальную полимеразу и тормозит синтез белка в микроорганизмах.
Таблетки Юнидокс Солютаб обладают контролируемой растворимостью. Их можно не только принимать внутрь целиком или по частям, но и быстро приготовить из них сироп, суспензию (растворив таблетку в 20 мл воды) или раствор (растворив таблетку в 100 мл воды), которые обладают приятным вкусом. Таблетки растворяются в воде в течение 5–10 с, в биологических жидкостях — в течение 1 мин, превращаясь в равномерную суспензию.
Юнидокс Солютаб всасывается полностью. Биодоступность препарата составляет 95%. Через 2 ч после приема (200 мг в первый день и 100 мг в последующие дни) уровень в сыворотке составляет от 1,5 до 3 мг/мл. Препарат на 80–90% связывается с белками плазмы, хорошо проникает в ткани, накапливается в ретикулоэндотелиальной системе. Период полувыведения составляет 16–18 ч, после приема повторных доз — 22–23 ч.
Ранее были отмечены преимущества, заключающиеся в отсутствии побочных эффектов по типу эзофагитов, встречающихся при применении обычных форм Доксициклина гидрохлорида, способности накапливаться в высоких концентрациях в репродуктивных органах и активно воздействовать на инфекционный агент.
Юнидокс Солютаб назначают в дозе 200 мг в течение 10 дней.
Лабораторный контроль эффективности терапии следует проводить непосредственно по окончании этиотропного лечения: при микроскопии вагинальных мазков, окрашенных по Граму, необходимо констатировать степень эрадикации микроорганизмов, ассоциированных с бактериальным вагинозом; при посеве вагинального отделяемого — выявлять случаи колонизации факультативно анаэробными условно-патогенными микроорганизмами.
При сочетании бактериального вагиноза с урогенитальным хламидиозом и/или микоплазмозом лабораторный контроль необходимо повторить через 3 нед по окончании терапии.
По вопросам литературы обращайтесь в редакцию.
И. В. Хамаганова, доктор медицинских наук, профессор
РГМУ, Москва
Бактериальный вагиноз
Нормальная микрофлора влагалища состоит из множества микроорганизмов. Примерно 95% среди них – лактобациллы, вырабатывающие молочную кислоту, которая формирует кислую среду и тем самым предотвращает развитие инфекций. Заболевание, характеризующееся снижением лактофлоры, называют бактериальным вагинозом.
Что такое бактериальный вагиноз?
Девочки появляются на свет со стерильным влагалищем, но уже через несколько дней оно заселяется микроорганизмами, при этом уровень кислотности остается близким к нейтральному. С началом менструации изменяется гормональный фон, увеличивается толщина эпителия, преобразуется микрофлора, основой которой становятся лактобациллы, или палочки Дедерлейна (по имени первооткрывателя).
Лактобациллы питаются гликогеном, превращая его в молочную кислоту. Благодаря ей во влагалище создается кислая среда (pH 3,8-4,5), губительная для патогенных микроорганизмов. Под влиянием различных факторов количество лактобактерий уменьшается, их замещают анаэробные микроорганизмы, среда становится щелочной, и развивается вагиноз.
Причины возникновения
Бактериальный вагиноз не имеет единого возбудителя и не является половой инфекцией. К факторам, провоцирующим его появление, относят:
Симптомы заболевания
Болезнь не передается половым путем и может обнаружиться, в том числе, у девушек, не живущих половой жизнью, хотя средний возраст пациенток – 25-40 лет. Основные проявления заболевания:
Иногда симптомы могут быть малозаметными или нерегулярными – появляющимися несколько раз в месяц или только накануне менструации.
Осложнения
Существует мнение, что если бактериальный вагиноз не беспокоит женщину, а его симптомы проявляются лишь изредка, то болезнь можно не лечить. Это опасное заблуждение, поскольку заболевание может повлечь серьезные осложнения:
Особую опасность заболевание представляет во время беременности:
Если диагноз установлен вовремя, а лечение начато своевременно, бактериальный вагиноз проходит без последствий и осложнений.
Диагностика заболевания
В клинике Репромед диагностика бактериального вагиноза осуществляется в соответствии с международными стандартами и руководствами. Используются следующие диагностические методы:
Считается, что диагноз «бактериальный вагиноз» может быть поставлен, если в процессе перечисленных диагностических исследований было выявлено хотя бы три из четырех критериев:
«Ключевыми» называют клетки влагалищного эпителия, к которым прикрепились микроорганизмы в большом количестве.
Лечение бактериального вагиноза
Терапия бактериального вагиноза проводится в два этапа.
Длительность лечения определяется индивидуально. Его эффективность можно оценить не ранее, чем через 7-10 дней, когда проводится повторное исследование мазка со слизистой. Самостоятельное лечение бактериального вагиноза категорические не рекомендовано: в том случае, если препарат подобран неправильно или не соблюдена длительность курса, микроорганизмы становятся устойчивыми к нему.
Специалисты клиники Репромед в Челябинске не только назначают адекватное лечение бактериального вагиноза, но и дают рекомендации по профилактике рецидивов. К ним относятся рациональное использование антибактериальных препаратов (только по назначению врача), нормализация кишечной микрофлоры и гормонального фона, поддержание иммунитета, правильный подбор средств контрацепции.