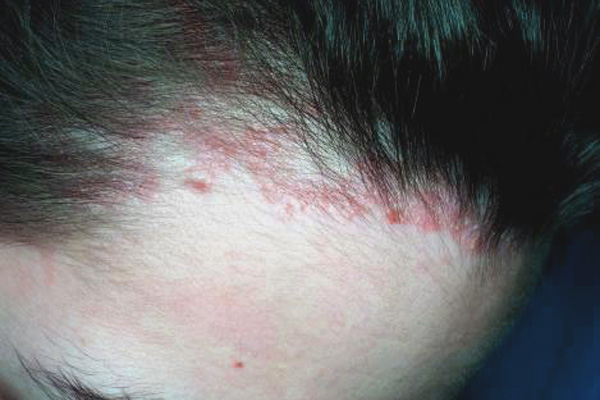
Чем лечить кожу головы после ожога краской
Лечение волос после окрашивания
Систематическое окрашивание волос не проходит бесследно даже для самой густой шевелюры. Связано это с тем, что присутствующие в красках для волос химические компоненты не только дают возможность придать волосам желанный цвет и оттенок, но и оказывают негативное воздействие на волосы и кожный покров головы. А восстановить волосы после окрашивания в домашних условиях — это очень длительная, времязатратная и сложная процедура. В этой статье мы расскажем прекрасным представительницам человечества, как правильно лечить и восстанавливать собственные волосы после окрашивания.
Поделиться этой статьей
Какой вред наносит окрашивание волосам и коже головы?
По своему принципу действия средства, предназначенные для окрашивания волос, относятся к нескольким различным типам:
1. Оттеночные. Оттеночные средства считаются наиболее безопасными по своему воздействию на волосы, так как их красящие элементы не проникают в глубину волосяных стержней. Благодаря этому концентрация красящих пигментов остаётся на поверхности волоса, именно по этой причине они так быстро смываются.
2. Перманентные. Это наиболее опасные по своему уровню воздействия на волосы красящие средства. Во время проведения окрашивания химические вещества проникают внутрь волоса, придавая ему определённую цветовую гамму. Однако подобное проникновение несёт в себе и негативное воздействие, например, происходит истончение волос, снижается попадание в них питательных веществ и витаминов, а также ослабляется их структура. В результате такого негативного воздействия волосы становятся ломкими, сухими, безжизненными и очень хрупкими.
Почему нельзя слишком часто выполнять окрашивание волос?
В том случае, если очень часто выполнять окрашивание волос, то в них начнёт происходить накапливание красящих пигментов, что в результате станет причиной потери их эластичности. Именно по этой причине многие девушки, часто красящие свои волосы, обращаясь к косметологу, задают вопрос: волосы после окрашивания как резинка, что мне делать? Также негативно воздействуя на волосы, химические красящие пигменты могут привести к тому, что шевелюра, бывшая до этого момента мягкой, вдруг станет очень жёсткой, как проволока.
Довольно часто систематическое окрашивание может вызывать у девушек дискомфортные ощущения, представляющие собой зуд, покраснение или жжение кожи головы. Появление таких ощущений происходит в связи с тем, что искусственные красящие пигменты, используемые для изменений цветовой гаммы волос, оказывают воздействие не только на волосы, но и кожу, вызывая, таким образом, сильное раздражение.
Восстановление волос после смывки и окрашивания
Для того чтобы после процедуры окрашивания ваши волосы выглядели красивыми, а вам не пришлось бороздить просторы интернета в поисках ответа на вопрос как вернуть густоту волос после окрашивания, обязательно придерживайтесь всех нижеперечисленных правил:
1. Выполняйте полноценную окраску волос от корней и до кончиков не чаще двух раз в год. А всё остальное время просто делайте корректировку отросшей прикорневой зоны, например, путём проведения частичного тонирования.
2. Старайтесь не окрашивать волосы в летнее время года.
3. После проведения окрашивания обязательно мойте голову шампунями, которые были разработаны производителями специально для восстановления повреждённых окрашиванием локонов. Решив купить такой шампунь, вам необходимо внимательно познакомиться с его составом, ведь качественные средства для лечения и восстановления повреждённых окрашиванием локонов не должны содержать в себе сульфаты.
4. Старайтесь без необходимости не использовать шампуни, предназначенные для борьбы с перхотью, так как они оказывают очень сильное негативное влияние на искусственный колер головы.
5. Проводите восстановление волос после окрашивания народными средствами, например, применяйте настои крапивы, ромашки и репея.
6. В том случае, волосы после процесса окрашивания стали совсем безжизненными, тогда лучше всего выполнить восстановление волос после окрашивания в салоне. Обратившись в салон, вы сможете получить квалифицированную помощь, что позволит более быстро восстановить естественную красоту и густоту ваших волос.
Восстановление повреждённых окрашиванием волос с помощью процедур в салоне красоты
Современные салоны красоты готовы предложить прекрасным представительницам человечества большой ассортимент процедур, способных в самые сжатые сроки выполнить полное восстановление повреждённых окрашиванием волос. Далее в этой статье мы расскажем о наиболее популярных и востребованных видах салонного восстановления волос:
1. Восстановление с помощью ламинирования. Процедура ламинирования позволяет восстановить повреждённые кончики волос, повышает их блеск, а также обеспечивает защиту от получения новых повреждений. Для проведения данной процедуры используются специализированные составы, позволяющие создать на волосах особую защитную плёнку. После прохождения процедуры ламинирования волосы полностью возвращают свою эластичность, насыщаются необходимыми им витаминами и микроэлементами.
2. Восстановление при помощи глазирования. По своей сути глазирование представляет собой одну из технологий ламинирования, при этом она специально предназначена для тех волос, которые после прохождения окрашивания стали ломкими и сухими. Глазирование волос может быть нескольких типов, например, бесцветным или цветным. Кроме того, по желанию клиента мастер может сделать как полное глазирование волос головы, так и обработать только наиболее проблемные участки.
3. Ботокс. Применение ботокса для лечения и восстановления волос позволяет укрепить их изнутри, а также вернуть им прежнюю силу.
4. Процедура экранирования или глянцевания. Главное отличие экранирования от ламинирования заключается в том, что первая процедура отвечает за питание волос изнутри. Применение в процессе проведения процедуры специализированных смесей позволяет создать на локонах защитную плёнку, в результате чего волосы становятся послушными, плотными, а также увеличивают собственный объём.
5. для волос. для волос — это целый комплекс мер, например массаж, горячее обвёртывание или минерализация, основным предназначением которых является повышение здоровья и красоты волос.
Народные средства для лечения и восстановления окрашенных волос
Если вы не имеете возможности посетить салон красоты для проведения процедуры восстановления окрашенных волос, тогда можно попробовать восстановить их своими силами, используя средства народной медицины. Существует большое количество рецептов, позволяющих быстро восстановить больные или окрашенные волосы. В этом материале мы расскажем о наиболее простых и популярных из них.
Нанесение на волосы хлебной маски
Хлебная маска — это отличный вариант для тех, кому требуется восстановить или укрепить повреждённые волосы. Для изготовления хлебной маски необходимо измельчить 200 грамм ржаного хлеба и залить его литром кипятка. Полученную жидкость оставляем настаиваться на шесть часов. После того, как жидкость настоялась шесть часов в тёплом месте, её следует профильтровать с помощью марли. Полученную кашицу требуется аккуратно втереть в волосы, а затем укутать голову полиэтиленовой шапочкой и полотенцем. Через два часа смыть маску тёплой водой и помыть волосы с шампунем.
Кефирная маска для волос
Кефирная маска позволит восстановить волосы после окрашивания, а также увлажнит их и придаст здоровый блеск. Для приготовления этой маски необходимо к 0,5 кефира добавить 100 грамм натурального оливкового масла и одно куриное яйцо. Всё это хорошо перемешиваем и после получения однородной массы втираем в кожу головы. Держать кефирную маску на голове нужно 30 минут, после чего смыть её с помощью тёплой воды.
Аллергический дерматит кожи головы
Аллергический дерматит относится к кожным патологиям, частота возникновения которых прямо пропорциональна прогрессу цивилизации.
Причина № 1: современные нормы гигиены ограждают организм человека от многих серьезных угроз, переключая иммунную систему на малозначимые факторы – аллергены.
Причина № 2: в наши дни чрезвычайно высок уровень потребления химических продуктов.
Аллергический дерматит на голове – одна из распространенных форм заболевания.
Симптомы
Для клинической картины характерно появление на волосистой части головы участков со следующими аномальными признаками.
Прогрессирующий процесс негативно влияет на состояние волосяного покрова – волосы становятся тонкими, безжизненными, редеют.
Причины
В целом, разнообразие аллергенов очень велико.
Нередко развивается аллергический дерматит на голове после покраски волос или химической завивки. Данный факт объясняет более значительную распространенность заболевания среди женщин, чем среди мужчин.
Спровоцировать аллергический дерматит кожи головы могут внутренние факторы.
Аллергический дерматит головы: лечение
Обнаружив симптомы болезни, необходимо обратиться к опытному дерматологу или трихологу.
Успех лечения обеспечивает комплексный индивидуальный подход. В каждом случае требуется особый подбор курса, максимально эффективного для конкретного пациента.
Основные направления лечения
Записаться на бесплатную консультацию трихолога по телефону:
Истончение волос — неприятность, которая может иметь несколько причин. Специалисты нашей клиники помогут вам с ней справиться.
Такое заболевание, как контактный дерматит, развивается при непосредственном взаимодействии с раздражителем. Начинается воспалительный процесс, для лечения которого, в первую очередь, надо избегать контакта с возбудителем болезни.
Как правило на голове красная волчанка диагностируется, когда уже начинается алопеция. В связи с этим чем раньше вы обратитесь к специалисту, тем больше у вас будет шансов спасти свою шевелюру.
При появлении признаков акне кожи головы, не затягивайте с визитом к специалисту. Ведь от того, как скоро начнется лечение, зависит ход заболевания. Чем раньше будет оказана профессиональная помощь, тем легче будет терапия.
При внутренних нарушениях в организме или влиянии некоторых факторов извне может развиться аллергический дерматит кожи головы. Заболевание, которое требует профессионального лечения.
Первая помощь при термических ожогах
Термические ожоги кожи: как оценить степень поражения
По статистике, большая часть ожогов происходит в бытовых условиях и вызвана воздействием пламени, кипятка, горячего пара или раскаленных предметов. И – увы! – их нередко получают дети. Именно поэтому каждый взрослый человек должен ориентироваться в определении степени ожогов, так как от этого зависит выбор способа оказания первой помощи, метода дальнейшего лечения ожога и оценка необходимости во врачебной (в том числе, стационарной) помощи.
Итак, в связи с тем, что при термических ожогах (в отличие от химических ожогов и ожогов глаз) определить их степень достаточно легко, это должен уметь делать каждый человек. Для начала следует, по возможности, уточнить у пострадавшего или окружающих, что произошло, для того, чтобы убедиться в том, что у пострадавшего именно термический ожог, затем осмотреть пораженную поверхность и оценить площадь ожога и степень.
Выделяют 4 степени ожога:
1. Первая степень: покраснение и отек кожи в месте термического ожога. Возможно появление мелких пузырей с прозрачным содержимым.
2. Вторая степень: покраснение и отек кожи в месте термического ожога, а также напряженные или вскрывшиеся пузыри и тонкий струп, который начинает формироваться.
3. Третья степень. При третьей степени термического повреждения имеется глубокий ожог до мышц и костей с формированием струпа. Пузыри при третьей степени, как правило, уже лопнувшие. При этом вокруг зоны глубокого ожога могут быть мелкие пузыри с прозрачным содержимым (вторая степень ожога), покраснение (первая степень ожога).
4. Четвертая степень. При четвертой степени ожога происходит обугливание обожженной части тела. Возможно комбинирование четвертой степени с первой, второй и третьей.
То есть, у одного пострадавшего могут быть ожоги разной степени. При этом тяжесть состояния пострадавшего оценивают по наиболее глубоким ожогам в зависимости от площади пораженной поверхности.
Термические ожоги кожи: как оценить площадь поражения
Уметь определять площадь термического ожога крайне важно – это позволяет выбрать правильную тактику лечения и порой даже спасти жизнь пострадавшему. Один из самых простых способов оценки площади ожога – «правило ладони». Площадь ладони человека составляет в среднем 1% площади его тела. Так, с помощью ладони можно определить, сколько процентов тела поражено.
Существует также правило «девятки» для взрослых: рука, половина ноги, половина спины, грудь, живот, голова – по 9%, и промежность – 1%. Но у детей голова с шеей составляет около 21% площади тела.
Термические ожоги кожи: как выбрать правильную стратегию оказания первой помощи.
При поверхностных термических ожогах более 10% площади тела взрослых (у детей – более 5%) и при более глубоких ожогах от 5% тела взрослого человека (соответственно, более 2,5% тела ребенка) после оказания первой помощи требуется обязательная врачебная помощь с последующей госпитализацией. Такие ожога приводят к нарушению общего состояния, угрожают жизни пострадавшего и в последующем могут потребовать оперативного вмешательства.
Кроме этих случаев, обязательной госпитализации подлежат пострадавшие с глубокими ожогами кистей рук и стоп и поверхностными обширными ожогами кистей рук и стоп, с ожогами глаз, ушей, лица и промежности, а также с предполагаемыми ожогами дыхательных путей из-за вдыхания крайне горячего воздуха.
Термические ожоги кожи: как оказать первую помощь
Алгоритм оказания само- и взаимопомощи при любых термических ожогах кожи таков:
— Немедленно погасить пламя на одежде и коже пострадавшего, для чего накрыть его тканью (это приведет к прекращению поступления воздуха), или сбросить горящую одежду. Можно погасить пылающий участок одежды, забросав его землей, песком или снегом, облив водой или опустив в воду.
— Успокоить пострадавшего и окружающих.
— Осторожно снять с пострадавшего тлеющие остатки одежды, которые не зафиксировались в ране. Запрещено отдирать от раны прилипшие остатки одежды. Прикасаться к обожженной поверхности руками тоже нельзя.
— При солнечных ожогах следует просто перенести пострадавшего в тень.
— Если вы не знаете, что произошло, кратко и быстро уточнить обстоятельства («ребенок вылил на себя чашку горячего бульона», «загорелась одежда от пламени костра»).
— Держать в течение 10-20 минут пораженную поверхность тела под струей проточной холодной воды (можно в емкости с чистой прохладной водой). Это необходимо для того, чтобы предупредить дальнейшее углубление и расширение раны за счет нагрева обожженной зоны. Также это улучшит кровообращение в ране. Но ни в коем случае нельзя использовать для охлаждения зоны ожога лед, так как, помимо имеющегося ожога, у пострадавшего возникнет дополнительная травма – обморожение. В экстремальных случаях (при полном отсутствии проточной воды) возможно охлаждение раны с помощью мочи, но в реальной жизни поводов для применения этого способа практически никогда не бывает.
— На обожженную поверхность нанести Солкосерил® гель, затем наложить сверху сухую стерильную повязку. Ни в коем случае не использовать вату: можно применять только бинт, марлю – тканевые материалы. Если нет поблизости ни одного средства для экстренной помощи при ожогах и стерильных бинтов нет, нужно просто наложить чистую сухую повязку. Запрещается наносить на обожженную кожу мази, кремы, растительное масло, взбитое яйцо, сметану, кефир, спиртовые растворы и прочие средства, а также прикладывать к ране листья алоэ, сок каланхоэ, золотой ус и прочие. При легких ожогах первой степени без обширного повреждения кожи и пузырей можно не накладывать повязку, а только нанести гель.
— При обширных ожогах рук и ног надо зафиксировать конечность с помощью шины или подручных средств и придать конечности возвышенное положение.
— При обширных ожогах и при возникновении признаков ожогового шока (бледность, слабость, беспокойство, холодный пот, тахикардия, падение артериального давления, нарушение сердечной деятельности и дыхания) дать пострадавшему пить много жидкости – чистую воду, чай, компот. Жидкость уменьшает интоксикацию, которая возникает из-за всасывания в кровь продуктов распада обожженной кожи, подкожной клетчатки, мышц.
— При сильных болях для предупреждения болевого шока пострадавшему дают любое обезболивающее средство (анальгин, парацетамол и пр.).
— Приступить к проведению сердечно-легочной реанимации (искусственному дыханию и непрямому массажу сердца) при отсутствии у пострадавшего дыхательной и (или) сердечной деятельности.
— При показаниях для госпитализации вызвать «Скорую помощь» или доставить пострадавшего в лечебное учреждение. Лучше все же воспользоваться услугами «Скорой помощи», так как обычно мы не знаем, в каком отделении какой больницы производят лечение ожогов. По возможности, это должна быть специализированная клиника или специализированное отделение.
Когда можно лечить термические ожоги кожи в домашних условия.
Далеко не все ожоги требуют дальнейшего лечения в стационаре и даже поликлинике. В домашних условиях самостоятельно можно лечить поверхностные небольшие ожоги без инфицирования (без красных отечных краев раны, без гнойного отделяемого из раны, повышения температуры тела, озноба, усиления болей в ране, появления дергающих болей в ране и т.д.).
Взрослым можно начинать лечить дома ожоги площадью до 1% тела (размером с ладонь этого человека), если только это не обширные ожоги кисти, стопы, лица, половых органов. Это важно знать, так как при заживлении могут образовываться рубцы, которые нарушат функцию этих частей тела. В домашних условиях можно лечить только неинфицированные ожоги кисти, стопы или лица (размером приблизительно с монету).
Следует помнить о том, что в случае длительно незаживающего ожога, особенно нижних конечностей при сопутствующей нервно-сосудистой патологии ног, углублении раны, появлении гнойного отделяемого, неприятного запаха из раны, при усилении болей и нарушении общего состояния следует обязательно обратиться к хирургу поликлиники.
Любые ожоги у новорожденных требуют врачебной помощи и, как правило, лечения в стационаре.
Если в рану во время ожога попала земля, или ожог был получен на природе, следует в тот же день обратиться в любой травмпункт или к хирургу поликлиники, чтобы сделать прививку от столбняка – опасного инфекционного заболевания. Хорошо, если врач еще и обработает эту ожоговую поверхность. В дальнейшем можно будет продолжать лечение в домашних условиях.
Что необходимо приготовить для лечения ожогов в домашних условиях
— Стерильный бинт – 1-2 упаковки в день (размер и объем – в зависимости от площади ожога).
— Средство для обработки рук (антисептик).
— Стерильные медицинские перчатки – 1 пара перчаток на одну перевязку.
— Перекись водорода (3%-раствор) – 1-2 флакона на перевязку.
— Спиртовые растворы йода или бриллиантового зеленого (так называемая «зеленка») – 1 флакон.
— Ватные палочки – 1 упаковка.
— Тампоны из марли (для обработки раны) – их можно сделать самостоятельно из стерильного бинта, надев стерильные перчатки. Хранят их в упаковке от стерильного бинта. Лучше готовить новые тампоны из марли перед каждой перевязкой.
— Пластырь (иногда бывает необходим для фиксации повязки к неповрежденной коже).
Как лечить термические ожоги кожи в домашних условиях
Внимание! Нельзя самостоятельно вскрывать ожоговые пузыри и использовать вату и пластырь при обработке раневой поверхности. Максимум, что допустимо – наполненный содержимым плотный пузырь можно осторожно надрезать по одному из краев стерильным лезвием или проколоть стерильной иглой.
Перевязки (обработку ожога) производят 1- 2 раза в день. Предварительно надо подготовить все материалы и обработать руки того, кто будет это делать. Если была наложена повязка, следует ее снять. Если внутренняя часть повязки зафиксировалась на ране, смочить ее 3%-ной перекисью водорода и дождаться ее отделения от раны.
Неповрежденную кожу вокруг раны необходимо обработать раствором йода или бриллиантового зеленого, а на рану нанести препарат, который улучшит питание тканей и активизирует заживление раны.
Многие лакокрасочные материалы высокотоксичны. При несоблюдении правил безопасного использования испарения краски могут вызвать интоксикацию. Это связано с составом материалов: в них могут быть соли тяжелых металлов, синтетические красители, растворители и другие компоненты. Некоторые вредные вещества обладают высокой летучестью. Отравление краской возникают и тогда, когда профессиональная деятельность человека связана с использованием лакокрасочных материалов, и в случаях домашнего ремонта.
Химический состав красок
Особую опасность красок представляют растворители в их составе:
трихлорэтилен и др.
Опасны и соли тяжелых металлов, особенно свинец, мышьяк, цинк.
Токсичные компоненты попадают в кровь через слизистые оболочки, дыхательные пути, а затем быстро распространяются по организму. Существуют относительно безопасные дозировки, они могут варьироваться с учетом степени токсичности веществ. Однако аллергикам, людям с хроническими заболеваниями дыхательной системы, слабым иммунитетом нужно быть осторожнее.
Возможные осложнения
Пищевое отравление краской называют токсическим отравлением. Употребление краски в пищу свойственно маленьким детям и лицам с психическими отклонениями. Вне зависимости от объема краски в этом случае важно как можно скорее обратиться за помощью врача, такое состояние очень опасно.
При воздействии ядовитых паров страдает пищеварительная, нервная система, сердце и сосуды. Острое отравление проявляется внезапными и быстро нарастающими признаками. Хроническое может протекать бессимптомно, но скапливающиеся яды так или иначе влияют на состояние здоровья.
К наиболее распространенным последствиям относят следующие:
функциональные нарушения сердечно-сосудистой системы — стойкое снижение артериального давления, тахикардия, аритмия и др.;
поражение дыхательной системы и связанные с этим гипоксия, головокружение, головные боли и др.;
снижение зрительной функции.
Аэрозольные краски считаются более вредными, поскольку токсические компоненты быстро проникают в дыхательную систему.
Существуют ли безопасные краски?
Отравление краской реже встречается при использовании силикатных, эмульсионных, водно-дисперсионных красок. Последние не содержат растворителей, поэтому сравнительно безопасны. Тем не менее соблюдать меры предосторожности стоит при использовании любых лакокрасочных материалов.
Симптомы отравления
К общим симптомам отравления краской относят следующие:
бледность кожи, головная боль;
повышенное отделяемое из носа;
чихание, отек слизистой носа;
сухой, раздражающий кашель;
краснота глаз, тошнота, рвота;
диарея, боль в животе;
тяжесть в груди, затрудненное дыхание;
повышенная температура тела.
В тяжелых случаях может наступать дезориентация, сонливость, спутанность сознания или обморок.
Существуют и специфические признаки отравления краской. Они связаны с конкретным токсическим веществом. Например, пары ацетона приводят к тому, что дыхание приобретает резкий «химический» запах. При содержании бутилацетата в материале может появляться сильное жжение слизистых носоглотки, рта.
Хронические интоксикации могут сопровождаться периодическими головными болями, утомляемостью, снижением работоспособности, сухим кашлем, не поддающимся лечению. Также возникают нарушения пищеварения, сна, сухость слизистых оболочек и постоянная жажда.
Меры предосторожности
При использовании любой, даже относительно безопасной и низкотоксичной краски, важно соблюдать технику безопасности. Необходимо защищать органы дыхания с помощью респиратора или марлевой повязки, стоит выбирать спецодежду из плотных материалов. Одеждой нужно закрыть всю поверхность кожи.
При попадании краски на кожные покровы нужно вымыть участок тела теплой водой с мылом или воспользоваться специальным растворителем.
В помещении, где идет ремонт, категорически не рекомендовано есть и пить. Важно делать перерывы, чаще выходить на свежий воздух, обращать внимание на самочувствие. Если во время работы с краской чувствуется запах или привкус ацетона, это может говорить об отравлении. Необходимо обратиться к специалисту. Нельзя возвращаться к работам до тех пор, пока не будет уверенности в том, что нет никаких осложнений.
Первая помощь и особенности лечения
Первая помощь при отравлении краской состоит в обеспечении притока свежего воздуха. Облегчить состояние можно с помощью промывания открытых участков кожи и полоскания полости рта.
Ускорить выведение токсинов нужно с помощью большого количества жидкости: минеральной воды, слабого раствора соды.
Во всех состояниях, угрожающих здоровью и жизни, следует незамедлительно вызвать скорую помощь.
Лечение отравления краской может проводиться амбулаторно при условии, что состоянию здоровья ничего не угрожает. Врач назначит детоксикационную терапию, в основу которой входят сорбенты. Одним из эффективных препаратов является «Фитомуцил Сорбент Форте». Он содержит натуральные компоненты: оболочку семян подорожника Psyllium, а также пребиотик инулин и комплекс живых пробиотических бактерий. Псиллиум связывает токсины и яды в кишечнике и выводит их естественным путем. Средство способствует снятию симптомов интоксикации — тошноты, диареи, а также действует мягко и бережно, не раздражая слизистую оболочку кишечника.
Важно проконсультироваться с врачом по поводу отравления краской. Могут существовать определенные ограничения, и только специалист подскажет, как справиться с проблемой.
Статья имеет ознакомительный характер. Авторы не несут ответственности за качество оказания услуг третьими лицами и за возможные осложнения.
Красильникова И. В. Поражение органа зрения при интоксикации метанолом // Вестник совета молодых ученых и специалистов Челябинской области. — 2018. — №3(22). — С. 24–26.
Оруджев Р. А., Джафарова Р. Э. Особенности токсического воздействия углеводородов нефти на организм человека // Вестник Витебского государственного медицинского университета. — 2017. — Том 16, №4. — С. 8–15.
Шестова Г. В., Ливанов Г. А., Остапенко Ю. Н., Иванова Т. М., Сизова К. В. Опасность хронических отравлений свинцом для здоровья населения // Медицина экстремальных ситуаций. — 2012. — №4(42). — С. 4–16.
Первая помощь при термических ожогах
Термические ожоги кожи: как оценить степень поражения
По статистике, большая часть ожогов происходит в бытовых условиях и вызвана воздействием пламени, кипятка, горячего пара или раскаленных предметов. И – увы! – их нередко получают дети. Именно поэтому каждый взрослый человек должен ориентироваться в определении степени ожогов, так как от этого зависит выбор способа оказания первой помощи, метода дальнейшего лечения ожога и оценка необходимости во врачебной (в том числе, стационарной) помощи.
Итак, в связи с тем, что при термических ожогах (в отличие от химических ожогов и ожогов глаз) определить их степень достаточно легко, это должен уметь делать каждый человек. Для начала следует, по возможности, уточнить у пострадавшего или окружающих, что произошло, для того, чтобы убедиться в том, что у пострадавшего именно термический ожог, затем осмотреть пораженную поверхность и оценить площадь ожога и степень.
Выделяют 4 степени ожога:
1. Первая степень: покраснение и отек кожи в месте термического ожога. Возможно появление мелких пузырей с прозрачным содержимым.
2. Вторая степень: покраснение и отек кожи в месте термического ожога, а также напряженные или вскрывшиеся пузыри и тонкий струп, который начинает формироваться.
3. Третья степень. При третьей степени термического повреждения имеется глубокий ожог до мышц и костей с формированием струпа. Пузыри при третьей степени, как правило, уже лопнувшие. При этом вокруг зоны глубокого ожога могут быть мелкие пузыри с прозрачным содержимым (вторая степень ожога), покраснение (первая степень ожога).
4. Четвертая степень. При четвертой степени ожога происходит обугливание обожженной части тела. Возможно комбинирование четвертой степени с первой, второй и третьей.
То есть, у одного пострадавшего могут быть ожоги разной степени. При этом тяжесть состояния пострадавшего оценивают по наиболее глубоким ожогам в зависимости от площади пораженной поверхности.
Термические ожоги кожи: как оценить площадь поражения
Уметь определять площадь термического ожога крайне важно – это позволяет выбрать правильную тактику лечения и порой даже спасти жизнь пострадавшему. Один из самых простых способов оценки площади ожога – «правило ладони». Площадь ладони человека составляет в среднем 1% площади его тела. Так, с помощью ладони можно определить, сколько процентов тела поражено.
Существует также правило «девятки» для взрослых: рука, половина ноги, половина спины, грудь, живот, голова – по 9%, и промежность – 1%. Но у детей голова с шеей составляет около 21% площади тела.
Термические ожоги кожи: как выбрать правильную стратегию оказания первой помощи.
При поверхностных термических ожогах более 10% площади тела взрослых (у детей – более 5%) и при более глубоких ожогах от 5% тела взрослого человека (соответственно, более 2,5% тела ребенка) после оказания первой помощи требуется обязательная врачебная помощь с последующей госпитализацией. Такие ожога приводят к нарушению общего состояния, угрожают жизни пострадавшего и в последующем могут потребовать оперативного вмешательства.
Кроме этих случаев, обязательной госпитализации подлежат пострадавшие с глубокими ожогами кистей рук и стоп и поверхностными обширными ожогами кистей рук и стоп, с ожогами глаз, ушей, лица и промежности, а также с предполагаемыми ожогами дыхательных путей из-за вдыхания крайне горячего воздуха.
Термические ожоги кожи: как оказать первую помощь
Алгоритм оказания само- и взаимопомощи при любых термических ожогах кожи таков:
— Немедленно погасить пламя на одежде и коже пострадавшего, для чего накрыть его тканью (это приведет к прекращению поступления воздуха), или сбросить горящую одежду. Можно погасить пылающий участок одежды, забросав его землей, песком или снегом, облив водой или опустив в воду.
— Успокоить пострадавшего и окружающих.
— Осторожно снять с пострадавшего тлеющие остатки одежды, которые не зафиксировались в ране. Запрещено отдирать от раны прилипшие остатки одежды. Прикасаться к обожженной поверхности руками тоже нельзя.
— При солнечных ожогах следует просто перенести пострадавшего в тень.
— Если вы не знаете, что произошло, кратко и быстро уточнить обстоятельства («ребенок вылил на себя чашку горячего бульона», «загорелась одежда от пламени костра»).
— Держать в течение 10-20 минут пораженную поверхность тела под струей проточной холодной воды (можно в емкости с чистой прохладной водой). Это необходимо для того, чтобы предупредить дальнейшее углубление и расширение раны за счет нагрева обожженной зоны. Также это улучшит кровообращение в ране. Но ни в коем случае нельзя использовать для охлаждения зоны ожога лед, так как, помимо имеющегося ожога, у пострадавшего возникнет дополнительная травма – обморожение. В экстремальных случаях (при полном отсутствии проточной воды) возможно охлаждение раны с помощью мочи, но в реальной жизни поводов для применения этого способа практически никогда не бывает.
— На обожженную поверхность нанести Солкосерил® гель, затем наложить сверху сухую стерильную повязку. Ни в коем случае не использовать вату: можно применять только бинт, марлю – тканевые материалы. Если нет поблизости ни одного средства для экстренной помощи при ожогах и стерильных бинтов нет, нужно просто наложить чистую сухую повязку. Запрещается наносить на обожженную кожу мази, кремы, растительное масло, взбитое яйцо, сметану, кефир, спиртовые растворы и прочие средства, а также прикладывать к ране листья алоэ, сок каланхоэ, золотой ус и прочие. При легких ожогах первой степени без обширного повреждения кожи и пузырей можно не накладывать повязку, а только нанести гель.
— При обширных ожогах рук и ног надо зафиксировать конечность с помощью шины или подручных средств и придать конечности возвышенное положение.
— При обширных ожогах и при возникновении признаков ожогового шока (бледность, слабость, беспокойство, холодный пот, тахикардия, падение артериального давления, нарушение сердечной деятельности и дыхания) дать пострадавшему пить много жидкости – чистую воду, чай, компот. Жидкость уменьшает интоксикацию, которая возникает из-за всасывания в кровь продуктов распада обожженной кожи, подкожной клетчатки, мышц.
— При сильных болях для предупреждения болевого шока пострадавшему дают любое обезболивающее средство (анальгин, парацетамол и пр.).
— Приступить к проведению сердечно-легочной реанимации (искусственному дыханию и непрямому массажу сердца) при отсутствии у пострадавшего дыхательной и (или) сердечной деятельности.
— При показаниях для госпитализации вызвать «Скорую помощь» или доставить пострадавшего в лечебное учреждение. Лучше все же воспользоваться услугами «Скорой помощи», так как обычно мы не знаем, в каком отделении какой больницы производят лечение ожогов. По возможности, это должна быть специализированная клиника или специализированное отделение.
Когда можно лечить термические ожоги кожи в домашних условия.
Далеко не все ожоги требуют дальнейшего лечения в стационаре и даже поликлинике. В домашних условиях самостоятельно можно лечить поверхностные небольшие ожоги без инфицирования (без красных отечных краев раны, без гнойного отделяемого из раны, повышения температуры тела, озноба, усиления болей в ране, появления дергающих болей в ране и т.д.).
Взрослым можно начинать лечить дома ожоги площадью до 1% тела (размером с ладонь этого человека), если только это не обширные ожоги кисти, стопы, лица, половых органов. Это важно знать, так как при заживлении могут образовываться рубцы, которые нарушат функцию этих частей тела. В домашних условиях можно лечить только неинфицированные ожоги кисти, стопы или лица (размером приблизительно с монету).
Следует помнить о том, что в случае длительно незаживающего ожога, особенно нижних конечностей при сопутствующей нервно-сосудистой патологии ног, углублении раны, появлении гнойного отделяемого, неприятного запаха из раны, при усилении болей и нарушении общего состояния следует обязательно обратиться к хирургу поликлиники.
Любые ожоги у новорожденных требуют врачебной помощи и, как правило, лечения в стационаре.
Если в рану во время ожога попала земля, или ожог был получен на природе, следует в тот же день обратиться в любой травмпункт или к хирургу поликлиники, чтобы сделать прививку от столбняка – опасного инфекционного заболевания. Хорошо, если врач еще и обработает эту ожоговую поверхность. В дальнейшем можно будет продолжать лечение в домашних условиях.
Что необходимо приготовить для лечения ожогов в домашних условиях
— Стерильный бинт – 1-2 упаковки в день (размер и объем – в зависимости от площади ожога).
— Средство для обработки рук (антисептик).
— Стерильные медицинские перчатки – 1 пара перчаток на одну перевязку.
— Перекись водорода (3%-раствор) – 1-2 флакона на перевязку.
— Спиртовые растворы йода или бриллиантового зеленого (так называемая «зеленка») – 1 флакон.
— Ватные палочки – 1 упаковка.
— Тампоны из марли (для обработки раны) – их можно сделать самостоятельно из стерильного бинта, надев стерильные перчатки. Хранят их в упаковке от стерильного бинта. Лучше готовить новые тампоны из марли перед каждой перевязкой.
— Пластырь (иногда бывает необходим для фиксации повязки к неповрежденной коже).
Как лечить термические ожоги кожи в домашних условиях
Внимание! Нельзя самостоятельно вскрывать ожоговые пузыри и использовать вату и пластырь при обработке раневой поверхности. Максимум, что допустимо – наполненный содержимым плотный пузырь можно осторожно надрезать по одному из краев стерильным лезвием или проколоть стерильной иглой.
Перевязки (обработку ожога) производят 1- 2 раза в день. Предварительно надо подготовить все материалы и обработать руки того, кто будет это делать. Если была наложена повязка, следует ее снять. Если внутренняя часть повязки зафиксировалась на ране, смочить ее 3%-ной перекисью водорода и дождаться ее отделения от раны.
Неповрежденную кожу вокруг раны необходимо обработать раствором йода или бриллиантового зеленого, а на рану нанести препарат, который улучшит питание тканей и активизирует заживление раны.
Лечение волос после окрашивания
Систематическое окрашивание волос не проходит бесследно даже для самой густой шевелюры. Связано это с тем, что присутствующие в красках для волос химические компоненты не только дают возможность придать волосам желанный цвет и оттенок, но и оказывают негативное воздействие на волосы и кожный покров головы. А восстановить волосы после окрашивания в домашних условиях — это очень длительная, времязатратная и сложная процедура. В этой статье мы расскажем прекрасным представительницам человечества, как правильно лечить и восстанавливать собственные волосы после окрашивания.
Поделиться этой статьей
Какой вред наносит окрашивание волосам и коже головы?
По своему принципу действия средства, предназначенные для окрашивания волос, относятся к нескольким различным типам:
1. Оттеночные. Оттеночные средства считаются наиболее безопасными по своему воздействию на волосы, так как их красящие элементы не проникают в глубину волосяных стержней. Благодаря этому концентрация красящих пигментов остаётся на поверхности волоса, именно по этой причине они так быстро смываются.
2. Перманентные. Это наиболее опасные по своему уровню воздействия на волосы красящие средства. Во время проведения окрашивания химические вещества проникают внутрь волоса, придавая ему определённую цветовую гамму. Однако подобное проникновение несёт в себе и негативное воздействие, например, происходит истончение волос, снижается попадание в них питательных веществ и витаминов, а также ослабляется их структура. В результате такого негативного воздействия волосы становятся ломкими, сухими, безжизненными и очень хрупкими.
Почему нельзя слишком часто выполнять окрашивание волос?
В том случае, если очень часто выполнять окрашивание волос, то в них начнёт происходить накапливание красящих пигментов, что в результате станет причиной потери их эластичности. Именно по этой причине многие девушки, часто красящие свои волосы, обращаясь к косметологу, задают вопрос: волосы после окрашивания как резинка, что мне делать? Также негативно воздействуя на волосы, химические красящие пигменты могут привести к тому, что шевелюра, бывшая до этого момента мягкой, вдруг станет очень жёсткой, как проволока.
Довольно часто систематическое окрашивание может вызывать у девушек дискомфортные ощущения, представляющие собой зуд, покраснение или жжение кожи головы. Появление таких ощущений происходит в связи с тем, что искусственные красящие пигменты, используемые для изменений цветовой гаммы волос, оказывают воздействие не только на волосы, но и кожу, вызывая, таким образом, сильное раздражение.
Восстановление волос после смывки и окрашивания
Для того чтобы после процедуры окрашивания ваши волосы выглядели красивыми, а вам не пришлось бороздить просторы интернета в поисках ответа на вопрос как вернуть густоту волос после окрашивания, обязательно придерживайтесь всех нижеперечисленных правил:
1. Выполняйте полноценную окраску волос от корней и до кончиков не чаще двух раз в год. А всё остальное время просто делайте корректировку отросшей прикорневой зоны, например, путём проведения частичного тонирования.
2. Старайтесь не окрашивать волосы в летнее время года.
3. После проведения окрашивания обязательно мойте голову шампунями, которые были разработаны производителями специально для восстановления повреждённых окрашиванием локонов. Решив купить такой шампунь, вам необходимо внимательно познакомиться с его составом, ведь качественные средства для лечения и восстановления повреждённых окрашиванием локонов не должны содержать в себе сульфаты.
4. Старайтесь без необходимости не использовать шампуни, предназначенные для борьбы с перхотью, так как они оказывают очень сильное негативное влияние на искусственный колер головы.
5. Проводите восстановление волос после окрашивания народными средствами, например, применяйте настои крапивы, ромашки и репея.
6. В том случае, волосы после процесса окрашивания стали совсем безжизненными, тогда лучше всего выполнить восстановление волос после окрашивания в салоне. Обратившись в салон, вы сможете получить квалифицированную помощь, что позволит более быстро восстановить естественную красоту и густоту ваших волос.
Восстановление повреждённых окрашиванием волос с помощью процедур в салоне красоты
Современные салоны красоты готовы предложить прекрасным представительницам человечества большой ассортимент процедур, способных в самые сжатые сроки выполнить полное восстановление повреждённых окрашиванием волос. Далее в этой статье мы расскажем о наиболее популярных и востребованных видах салонного восстановления волос:
1. Восстановление с помощью ламинирования. Процедура ламинирования позволяет восстановить повреждённые кончики волос, повышает их блеск, а также обеспечивает защиту от получения новых повреждений. Для проведения данной процедуры используются специализированные составы, позволяющие создать на волосах особую защитную плёнку. После прохождения процедуры ламинирования волосы полностью возвращают свою эластичность, насыщаются необходимыми им витаминами и микроэлементами.
2. Восстановление при помощи глазирования. По своей сути глазирование представляет собой одну из технологий ламинирования, при этом она специально предназначена для тех волос, которые после прохождения окрашивания стали ломкими и сухими. Глазирование волос может быть нескольких типов, например, бесцветным или цветным. Кроме того, по желанию клиента мастер может сделать как полное глазирование волос головы, так и обработать только наиболее проблемные участки.
3. Ботокс. Применение ботокса для лечения и восстановления волос позволяет укрепить их изнутри, а также вернуть им прежнюю силу.
4. Процедура экранирования или глянцевания. Главное отличие экранирования от ламинирования заключается в том, что первая процедура отвечает за питание волос изнутри. Применение в процессе проведения процедуры специализированных смесей позволяет создать на локонах защитную плёнку, в результате чего волосы становятся послушными, плотными, а также увеличивают собственный объём.
5. для волос. для волос — это целый комплекс мер, например массаж, горячее обвёртывание или минерализация, основным предназначением которых является повышение здоровья и красоты волос.
Народные средства для лечения и восстановления окрашенных волос
Если вы не имеете возможности посетить салон красоты для проведения процедуры восстановления окрашенных волос, тогда можно попробовать восстановить их своими силами, используя средства народной медицины. Существует большое количество рецептов, позволяющих быстро восстановить больные или окрашенные волосы. В этом материале мы расскажем о наиболее простых и популярных из них.
Нанесение на волосы хлебной маски
Хлебная маска — это отличный вариант для тех, кому требуется восстановить или укрепить повреждённые волосы. Для изготовления хлебной маски необходимо измельчить 200 грамм ржаного хлеба и залить его литром кипятка. Полученную жидкость оставляем настаиваться на шесть часов. После того, как жидкость настоялась шесть часов в тёплом месте, её следует профильтровать с помощью марли. Полученную кашицу требуется аккуратно втереть в волосы, а затем укутать голову полиэтиленовой шапочкой и полотенцем. Через два часа смыть маску тёплой водой и помыть волосы с шампунем.
Кефирная маска для волос
Кефирная маска позволит восстановить волосы после окрашивания, а также увлажнит их и придаст здоровый блеск. Для приготовления этой маски необходимо к 0,5 кефира добавить 100 грамм натурального оливкового масла и одно куриное яйцо. Всё это хорошо перемешиваем и после получения однородной массы втираем в кожу головы. Держать кефирную маску на голове нужно 30 минут, после чего смыть её с помощью тёплой воды.
Аллергический дерматит кожи головы
Аллергический дерматит относится к кожным патологиям, частота возникновения которых прямо пропорциональна прогрессу цивилизации.
Причина № 1: современные нормы гигиены ограждают организм человека от многих серьезных угроз, переключая иммунную систему на малозначимые факторы – аллергены.
Причина № 2: в наши дни чрезвычайно высок уровень потребления химических продуктов.
Аллергический дерматит на голове – одна из распространенных форм заболевания.
Симптомы
Для клинической картины характерно появление на волосистой части головы участков со следующими аномальными признаками.
Прогрессирующий процесс негативно влияет на состояние волосяного покрова – волосы становятся тонкими, безжизненными, редеют.
Причины
В целом, разнообразие аллергенов очень велико.
Нередко развивается аллергический дерматит на голове после покраски волос или химической завивки. Данный факт объясняет более значительную распространенность заболевания среди женщин, чем среди мужчин.
Спровоцировать аллергический дерматит кожи головы могут внутренние факторы.
Аллергический дерматит головы: лечение
Обнаружив симптомы болезни, необходимо обратиться к опытному дерматологу или трихологу.
Успех лечения обеспечивает комплексный индивидуальный подход. В каждом случае требуется особый подбор курса, максимально эффективного для конкретного пациента.
Основные направления лечения
Записаться на бесплатную консультацию трихолога по телефону:
Истончение волос — неприятность, которая может иметь несколько причин. Специалисты нашей клиники помогут вам с ней справиться.
Такое заболевание, как контактный дерматит, развивается при непосредственном взаимодействии с раздражителем. Начинается воспалительный процесс, для лечения которого, в первую очередь, надо избегать контакта с возбудителем болезни.
Как правило на голове красная волчанка диагностируется, когда уже начинается алопеция. В связи с этим чем раньше вы обратитесь к специалисту, тем больше у вас будет шансов спасти свою шевелюру.
При появлении признаков акне кожи головы, не затягивайте с визитом к специалисту. Ведь от того, как скоро начнется лечение, зависит ход заболевания. Чем раньше будет оказана профессиональная помощь, тем легче будет терапия.
При внутренних нарушениях в организме или влиянии некоторых факторов извне может развиться аллергический дерматит кожи головы. Заболевание, которое требует профессионального лечения.
Аллергический контактный дерматит: основные подходы к диагностике, лечению и профилактике
Аллергический контактный дерматит является классической формой реакции гиперчувствительности замедленного типа, опосредованной сенсибилизированными лимфоцитами. По данным ряда авторов, этой патологией страдает от 1% до 2% населения различны
Аллергический контактный дерматит является классической формой реакции гиперчувствительности замедленного типа, опосредованной сенсибилизированными лимфоцитами. По данным ряда авторов, этой патологией страдает от 1% до 2% населения различных регионов. Распространенность заболевания выше в промышленно развитых странах. Она возрастает по мере введения в обиход все новых химических веществ, входящих в состав лекарств, косметических продуктов, медицинских имплантов, средств бытовой химии, промышленных реагентов.
В отличие от простого контактного дерматита, при котором раздражитель у всех людей при воздействии на кожу вызывает воспаление, аллергический дерматит возникает только у сенсибилизированных лиц, то есть у людей, имеющих специфичные к данному веществу иммунные клетки — Т-лимфоциты. Часто причиной контактного дерматита являются безвредные химические вещества, которые в обычных условиях у здоровых людей не вызывают никаких клинических проявлений. Но известны и аллергические дерматиты при контакте с агрессивными агентами — компонентами красок для волос, средствами для роста волос, красителями для тканей, меха и кожи, моющими средствами, медикаментами, соком ядовитых растений.
Классический пример аллергического контактного дерматита — дерматит, вызываемый растениями рода сумах (в частности, сумахом ядоносным — Rhus toxicodendron), при котором высыпания часто имеют линейную форму и располагаются на открытых участках тела.
В основе патогенеза аллергического контактного дерматита лежит туберкулиноподобная реакция гиперчувствительности замедленного (клеточного) типа, индуктивная фаза которой начинается с местного воздействия на кожу низкомолекулярных химических веществ органической или неорганической природы. Их сенсибилизирующие (аллергизирующие) свойства зависят от способности проникать в кожу и образовывать стабильные ковалентные связи с белками организма-хозяина. Так, динитрохлорбензол образует в эпидермисе комплексы с белками, содержащими много лизина и цистеина. Также роль адъюванта могут выполнять липиды кожи.
В формировании гиперчувствительности ведущую роль играют профессиональные макрофаги эпидермиса — многоотростчатые клетки Лангерганса. Формирующаяся замедленная гиперчувствительность направлена не только на само химическое вещество, но и на белок-носитель.
Обычно с момента контакта кожи с аллергеном до развития первых клинических проявлений проходит не менее 10–14 дней. Продолжительность периода сенсибилизации, как правило, бывает более короткой для агрессивных химических веществ. Так, по нашим наблюдениям, лекарственные аллергены при аппликации на кожу могут вызывать проявления контактного дерматита уже на 7–8 сутки. Наиболее частыми медикаментами-аллергенами являются местные формы антибактериальных препаратов, реже наблюдаются контактные аллергические реакции на местные анестетики, антисептики и латекс.
Место и конфигурация очага поражения определяется причинным фактором. Наиболее распространенная форма заболевания — экзематозный дерматит. Заболевание несложно диагностируется и, как правило, характеризуется благоприятным течением. Высыпания исчезают при прекращении воздействия патогенного фактора. Для ускорения регрессии клинических проявлений можно применять местно противовоспалительные средства, преимущественно топические глюкокортикостероиды.
Этиология
По нашим наблюдениям, самой частой причиной аллергического контактного дерматита являются нержавеющие металлические сплавы, из которых изготавливаются бытовые изделия — предметы кухонной утвари, украшения, часы, джинсовые заклепки, застежки-молнии, ключи, а также предметы медицинского назначения — зубные коронки, брекет-системы, устройства для очагового и внеочагового остеосинтеза. Так, проанализировав 208 случаев аллергического контактного дерматита, встретившихся нам в практике в период с 1999 по 2009 год, мы пришли к выводу, что металлы никель, кобальт и хром, входящие в состав нержавеющих сплавов, явились причиной воспаления у 184 (88,5%) пациентов.
Перечень наиболее распространенных, по нашим данным, причин аллергического контактного дерматита приведен в табл. 1.
Патогенез
Аллергический контактный дерматит — это аллергическая реакция замедленного типа. Попавший на кожу аллерген связывается с тканевыми белками, образуя соединение, способное вызвать аллергию, — антиген. Клетки Лангерганса поглощают антиген в составе мембранных молекул главного комплекса гистосовместимости 2-го класса Т-лимфоцитами. Активированные Т-лимфоциты и клетки Лангерганса вырабатывают гамма-интерферон, интерлейкины 1 и 2, усиливающие иммунный ответ и воспалительную реакцию. Активированные Т-лимфоциты мигрируют по лимфатическим сосудам в паракортикальную зону регионарных лимфатических узлов. В лимфоузлах они проходят антигензависимую пролиферацию и дифференцировку. Часть «специализированных» Т-лимфоцитов принимает участие в иммунном ответе, а остальные превращаются в клетки памяти. Они обуславливают появление быстрого выраженного ответа после повторного контакта с аллергеном. После первого контакта с аллергеном происходит накопление распознающих его Т-лимфоцитов, которое длится обычно 10–14 суток. После этого Т-лимфоциты выходят из регионарных лимфоузлов в кровь и заселяют все периферические органы иммунной системы. При повторном контакте с аллергеном происходит активация клеток памяти и быстрое накопление клеток-эффекторов аллергической реакции замедленного типа — макрофагов и лимфоцитов.
Гистологическая картина
Для гистологической картины аллергического контактного дерматита характерна инфильтрация дермы мононуклеарными клетками, прежде всего, вблизи кровеносных сосудов и потовых желез. Эпидермис гиперплазирован и также инфильтрирован мононуклеарами. Типично образование в эпидермисе пузырьков, соединяющихся с образованием булл. Заполняющая их серозная жидкость содержит гранулоциты и мононуклеары.
Клинические проявления
Заболевание, по нашим данным, чаще встречается у людей молодого и среднего возраста. Тем не менее, возможны и исключения. Так, из обследованных нами людей младшей была полуторагодовалая девочка с аллергией на кобальт, а самым пожилым пациентом — восьмидесятилетний мужчина, сенсибилизированный к хрому и никелю.
В клинике аллергического контактного дерматита различают острую, подострую и хроническую формы, а также легкое, средней тяжести и тяжелое течение.
Интервал от первичного воздействия аллергена до формирования кожной гиперчувствительности может быть различным: от сравнительно короткого (2–3 дня при воздействии сильного сенсибилизатора, например, урушиола из сока растений рода сумах) до весьма длительного (несколько месяцев или лет в случае слабого сенсибилизатора, например, солей хромовой кислоты или хлорметилизотиазолинона). Как правило, в уже сенсибилизированном организме заболевание развивается остро через 12–72 часа после воздействия аллергена и проявляется зудом, яркой гиперемией и отечностью кожи в месте контакта, на фоне которых видны папулы, мелкие пузырьки или пузыри, вскрывающиеся и оставляющие мокнущие эрозии (мокнутие). Иногда встречается некроз кожи.
Затухающее воспаление оставляет корки и чешуйки. При хроническом течении появляются шелушение и лихенизация.
Для острого аллергического контактного дерматита характерны следующие стадии развития высыпаний: эритема => папулы => везикулы => эрозии => корки => шелушение. Для хронического течения: папулы => шелушение => лихенизация => экскориации.
При тяжелом аллергическом контактном дерматите (например, вызванном ядом сумаха) пациента могут беспокоить симптомы интоксикации — головная боль, озноб, слабость и лихорадка.
Локализация дерматита может быть любой и зависит от места контакта с аллергеном. Так, профессиональные аллергены чаще формируют очаги воспаления на ладонной и боковых поверхностях кистей и пальцев рук, предплечьях, а металлы-аллергены сенсибилизируют кожу и слизистые оболочки в местах контакта с кольцами, браслетами, застежками-молниями, джинсовыми заклепками («болезнь джинсовых заклепок»), металлическими зубными коронками.
Различные участки кожи характеризует неодинаковая подверженность аллергическому дерматиту. Воспаленные и инфицированные ткани сенсибилизируются чаще. Способствуют формированию аллергии трение, сдавливание, мацерация и повышенное потоотделение. В этой связи чаще сенсибилизируется кожа век, шеи, промежности, передней брюшной стенки в области соприкосновения с застежками и пряжками. Часто пациенты не отдают себе отчет в том, что страдают аллергией, считая, что просто «натерли» кожу в области воспаления.
Аллергический контактный дерматит всегда начинается с участка воздействия аллергена. Поэтому в начале заболевания очаг поражения четко отграничен, хотя зачастую выходит за пределы соприкасавшегося с аллергеном участка кожи. У сенсибилизированных больных поражение может распространяться на другие участки тела или становиться генерализованным.
При однократном контакте заболевание длится несколько дней или недель. При частых и регулярных контактах — месяцы и годы.
Диагностика
По локализации кожных поражений, как правило, можно предположить возможные причинные аллергены. В дальнейшем их роль в патологическом процессе определяют при постановке аппликационных кожных тестов. Для проведения аппликационного теста исследуемый материал накладывают на кожу на 48–72 часа, а затем оценивают размеры вызванной аллергеном реакции.
Поскольку аллергия — это всегда системный процесс, кожа и слизистые всего организма являются сенсибилизированными. Следовательно, воспаление развивается при нанесении аллергена на любой участок кожи. Тем не менее, технически удобнее проводить аппликационные кожные пробы в межлопаточной области, наружной поверхности плеча и внутренней поверхности предплечья, при фиксации материала на которых пациент на протяжении исследования чувствует себя наиболее комфортно.
На обработанную спиртом сухую кожу накладывают тестируемые материалы, покрывая их кусочками марли и прикрепляя затем лентой лейкопластыря (поэтому проба называется «пластырной»). Удобно использовать стандартную тест-систему с уже нанесенными на клеящуюся основу стандартизованными аллергенами. Так, в России зарегистрирована система «Аллертест» для диагностики аллергического контактного дерматита к 24 реагентам. Она продается в аптеке и позволяет проводить диагностику контактной аллергии к сульфату никеля, ланолину, неомицина сульфату, дихромату калия, смеси местных анестетиков — производных каинов, смеси ароматизирующих веществ, канифоли, эпоксидной смоле, смеси хинолинов, перуанскому бальзаму, этилендиамина дигидрохлориду, хлориду кобальта, р-терт-бутилфенола формальдегиду, парабенам, смеси карбаматов, смеси черных резин, хлорметилизотиазолинону, квотерниуму 15, меркаптобензотиазолу, парафенилендиамину, формальдегиду, смеси меркаптанов, тиомерсалу и смеси производных тиурама. Это простая и полностью готовая для использования система аппликационного кожного исследования. Аллергены включены в гидрофильный гель, из которого при размачивании его потом выделяется аллерген. «Аллертест» содержит две клеящиеся на кожу пластины, на каждую из которых нанесено по 12 аллергенов. Можно одновременно тестировать все 24 антигена или же требуемый аллерген можно вырезать из пластины ножницами и применить самостоятельно.
Через 48–72 часа от начала постановки лоскуты снимают, выжидают 20–30 минут для стихания неспецифического механического раздражения и учитывают выраженность реакции. Количественно учитывают изменения в месте контакта кожи с аллергеном. Градация положительного результата проводится следующим образом: (+) — эритема; (++) — эритема и папулы; (+++) — эритема, папулы, пузырьки; (++++) — эритема, папулы, пузырьки и сильный отек.
Истинная аллергическая реакция сохраняется 3–7 дней, тогда как реакция, вызванная раздражением кожи, исчезает в течение нескольких часов. Поэтому в сомнительных случаях следует оценить повторно выраженность реакции на следующий день.
Н1-блокаторы на результаты аппликационных проб не влияют. Местное применение кортикостероидов на участке кожи, выбранном для проведения пробы, должно быть прекращено не менее чем за неделю до исследования. Прием системных кортикостероидов в суточной дозе, превышающей 15 мг преднизолона, может подавлять даже резко положительные реакции, поэтому аппликационные кожные пробы проводят не ранее чем через 7 дней после отмены иммуносупрессивной терапии. В редких случаях больным, постоянно принимающим кортикостероиды, кожные пробы проводят, если доза преднизолона не превышает 15 мг/сут. Однако следует иметь в виду, что в этом случае существует риск получения ложноотрицательных результатов теста.
Проводя пластырный тест, следует помнить, что сама по себе процедура может вызвать сенсибилизацию у пациента. Среди веществ, которые обладают способностью вызвать сенсибилизацию уже при первом контакте, стоит отметить растительные смолы, парафенилендиамин, метилсалицилат. Поэтому проведение аппликационной пробы должно быть обосновано. Кроме того, проводя тест, необходимо исключать возможность неспецифического воспаления — первичного раздражения кожи тестируемыми веществами. Для этого тестируемые материалы, если они не входят в стандартную тест-систему, должны использоваться в концентрациях, не вызывающих раздражения у большинства здоровых людей (в контрольной группе). Тест не следует проводить при остром или обширном контактном дерматите, так как повышенная реактивность кожи может привести к получению ложноположительного результата. Кроме того, тестирование с причинным аллергеном может вызвать резкое обострение кожного процесса. Поэтому перед проведением исследования больного необходимо подробно проинструктировать, обратив его внимание на то, что при появлении сильного раздражения он должен удалить повязку с аллергеном и связаться с доктором.
При получении положительного результата аппликационной кожной пробы необходимо помнить, что он указывает лишь на сенсибилизацию к исследуемому веществу, но не является абсолютным доказательством того, что именно этот аллерген послужил причиной дерматита, потому что всегда сохраняется возможность длительной и поливалентной сенсибилизации. Иными словами, причиной аллергии может служить и другой, неисследованный вами антиген. Поэтому при установлении диагноза необходимо также учитывать данные анамнеза и физикального исследования.
Дифференциальная диагностика
Аллергический контактный дерматит приходится дифференцировать с простым контактным дерматитом, себорейным и атопическим дерматитом.
Простой контактный дерматит может развиться вследствие повреждения эпидермиса раздражающими химическими веществами (кротоновое масло, керосин, фенол, органические растворители, детергенты, едкий натр, известь, кислоты и др.) или физического воздействия (перегревания, сдавливания, сжатия). Первичное сенсибилизирующее воздействие при этом отсутствует. Симптомы воспаления возникают сразу после воздействия раздражителя, а не через 12–48 часов, как при аллергическом контактном дерматите. Наличие папул при остром контактном дерматите означает его аллергическую природу. Профессиональный простой контактный дерматит по внешнему виду схож с аллергическим. Пластырный тест позволяет дифференцировать эти состояния.
К отличительным признакам себорейного дерматита относится жирная кожа, а также другие признаки себореи и типичная локализация — волосистая часть головы и носогубные складки. Пораженные участки покрыты сальными корками, обильно шелушатся; зуд, как правило, не характерен.
Атопический дерматит обычно начинается в раннем детском возрасте. Кожа сухая. Характерен зуд, появляющийся до высыпаний, а не после них, как при аллергическом контактном дерматите. Наиболее часто симметрично поражены сгибательные поверхности. Края пораженных участков нечеткие; не наблюдается последовательного развития элементов высыпаний: эритема => папула => везикула.
В нашей практике встречались комбинированные поражения кожи, когда аллергический контактный дерматит развивался на мази и другие топические лекарственные формы для лечения дерматозов. Так, у 45-летней женщины, страдающей микробной экземой, обостряющейся на фоне применения Зинерита (эритромицин, цинка ацетат), нами была выявлена сенсибилизация к эритромицину, антибиотику из группы макролидов. Через 3 суток после отмены этого лекарства симптомы обострения прошли.
Трое из обследованных нами пациентов, длительно получавшие местно Целестодерм-В с гарамицином, жаловались на отсутствие терапевтического эффекта от применения этого медикамента. То есть, несмотря на применение противовоспалительного средства, зуд и интенсивность высыпаний не только не уменьшались, но иногда усиливались через некоторое время после нанесения лекарства. Во время аллергологического обследования методом аппликационного тестирования была установлена сенсибилизация — лекарственная аллергия на антибиотик гентамицин (Гарамицин), входящий в состав препарата. Замена средства на топический глюкокортикостероид Элоком через несколько дней привела к полной регрессии симптомов дерматита у всех троих пациентов.
Проводя дифференциальную диагностику, необходимо также помнить о фотоконтактном, фототоксическом и истинном фотоаллергическом дерматите.
Фотоконтактный дерматит вызывается взаимодействием в коже химического вещества и ультрафиолета. При нем высыпания появляются только на открытых, подвергшихся инсоляции участках тела. Сенсибилизирующим агентом чаще всего являются лекарства (тетрациклины, сульфосоединения, гризеофульфин, гормональные контрацептивы) или местно применяемые смолистые экстракты. При фототоксическом дерматите повреждение кожи вызвано действием веществ (например, соком борщевика), приобретающих токсические местно-раздражающие свойства под действием ультрафиолетовых лучей. При истинном фотоаллергическом дерматите сенсибилизирующий аллерген подвергается химическим изменениям под влиянием ультрафиолетовых лучей. В отсутствие инсоляции он безвреден для организма больного.
Одним из редких вариантов контактной аллергии является контактная крапивница. В зависимости от патогенеза выделяют аллергическую, неиммунную и комбинированную формы этого заболевания. Неиммунная форма развивается вследствие прямого воздействия на кожу или слизистые оболочки агента, чаще всего крапивы, ведущего к выбросу медиаторов из тучных клеток. Аллергическая контактная крапивница обусловлена выработкой специфических IgE-антител и относится по механизму развития к гиперчувствительности 1 типа. Чаще всего ее вызывают пищевые продукты (рыба, молоко, арахис и др.), аллергены домашних животных (слюна, шерсть, эпителий) и антибиотики пенициллинового ряда. О комбинированной форме контактной крапивницы, обусловленной влияниям как иммунных, так и неспецифических факторов, известно мало. Считается, что часто этот тип реакции вызывает персульфат аммония — окисляющее вещество, входящее в состав отбеливателя для волос.
Лечение
В основе лечения аллергического контактного дерматита лежит исключение контакта организма с аллергеном, вызвавшим заболевание. В острой стадии, при отеке и мокнутии, показаны влажно-высыхающие повязки, вслед за которыми местно наносят глюкокортикоиды. Если высыпания представлены крупными пузырями, то их прокалывают, позволяя жидкости стечь; покрышку пузыря не удаляют; каждые 2–3 часа меняют повязки, смоченные жидкостью Бурова. В тяжелых случаях назначают системные кортикостероиды.
Важную роль играют профилактика и лечение стафилококковых и стрептококковых инфекций кожи.
Аллергический контактный дерматит, как правило, характеризуется благоприятным прогнозом. При своевременном выявлении причинного аллергена и устранении контакта с ним симптомы заболевания полностью регрессируют через 1–3 недели, а достаточная информированность пациента о природе и причинных факторах болезни значительно уменьшает возможность хронизации и рецидивирования дерматита.
Профилактика
Для предупреждения формирования аллергического контактного дерматита следует избегать местного применения медикаментов, обладающих высокой сенсибилизирующей способностью, в первую очередь, бета-лактамных антибиотиков, фурацилина, антигистаминных препаратов, сульфаниламидов и местно-анестезирующих средств.
При частых и профессиональных контактах с низкомолекулярными соединениями необходимо использовать средства индивидуальной защиты кожи, слизистых и дыхательных путей — специальную защитную одежду, перчатки, а также защитные кремы.
После выявления причины аллергического контактного дерматита необходимо тщательно проинструктировать пациента и обсудить с ним все возможные источники аллергена, обратив его внимание на необходимость прекращения контакта с этим реагентом и перекрестно реагирующими веществами (наиболее распространенные аллергены, их источники и перекрестно реагирующие вещества приведены в табл. 2). Например, больным с аллергией к никелю не рекомендуется носить украшения из нержавеющей стали и использовать никелированную посуду. Таким пациентам противопоказаны содержащие никель импланты, в том числе зубные коронки и брекет-системы из белого металла, стальные конструкции для остеосинтеза. Находящиеся на джинсах или другой нательной одежде стальные заклепки и застежки также рекомендуют изнутри заклеивать лейкопластырем или тканью во избежание их контакта с кожей.
Если дерматит вызван резиновыми перчатками, их можно заменить на виниловые. Также необходимо помнить, что у таких пациентов нельзя использовать резиновые дренажи и другие предметы медицинского назначения. Им противопоказано применение латексных презервативов.
При аллергии к формальдегиду больному нельзя пользоваться некоторыми медикаментами и косметическими средствами, содержащими этот консервант. Пациенту следует объяснить, что перед применением лекарств и косметики необходимо ознакомиться с их составом, указанным на упаковке.
В случае профессионального дерматита требуется порекомендовать человеку приемлемые виды работ.
Литература
Е. В. Степанова, кандидат медицинских наук
НИИ вакцин и сывороток им. И. И. Мечникова РАМН, Москва
Ключевые слова: аллергический контактный дерматит, аппликационные кожные пробы, профилактический дерматит, аллергический дерматит, лекарственные аллергены, профессиональные аллергены, контактные аллергены, аллергия на металлы, контактный дерматит, дерматит на металлы, контактная крапивница.