Чем лечить нарост на пятке
Как избавиться от деформации Хаглунда?
Если вы не знаете, как избавиться от деформации Хаглунда, позвоните в клинику МЕДИКОМ. Наши опытные врачи проведут точную диагностику, при необходимости назначат анализы и подберут эффективный курс лечения заболевания. В нашем центре есть все необходимое для этого оборудование.
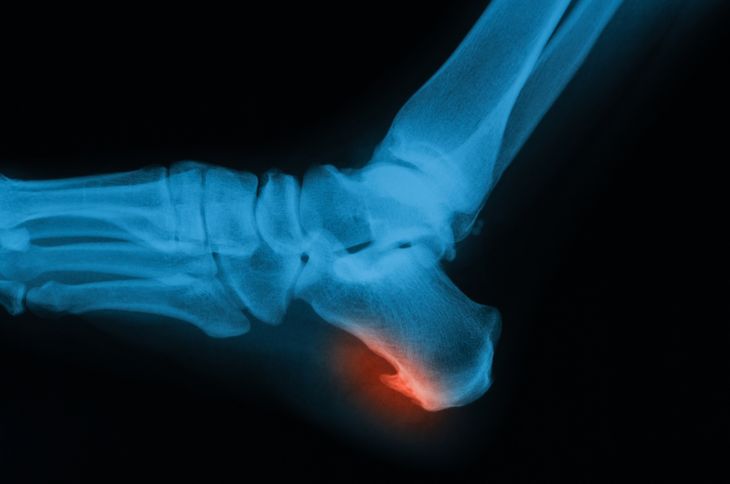
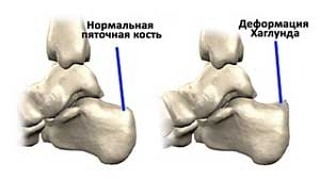
Деформация Хаглунда — это одна из часто встречающихся разновидностей остеохондропатий, которая проявляется в виде разрастания верхнего полюса пяточной кости. Патология проявляется появлением твердого выпячивания над пяткой. Со временем образование воспаляется и вызывает появление болей. Отсутствие лечения может приводить к окостенению разросшихся тканей.
Иногда нарост Хаглунда называют «обувной опухолью» пятки. В медицинской литературе используются такие термины как «болезнь Хаглунда-Шинца», «синдром Хаглунда», «остеофит пяточной кости».
Классификация деформации Хаглунда
В развитии деформации Хаглунда выделяют два этапа:
Деформация может быть односторонней или двухсторонней.
Этиология деформации Хаглунда
Специалисты выделяют ряд способствующих развитию деформации Хаглунда факторов:
Наблюдения также показывают, что существует и наследственная предрасположенность к появлению деформации Хаглунда. В таких случаях она возникает у детей еще на этапе формирования и укрепления опорно-двигательного аппарата.
Очень часто причины деформации Хаглунда связаны с ношением обуви с неудобным и слишком жестким задником. Особенно опасны в этом плане туфли-лодочки (особенно на высоком каблуке), лыжные ботинки или коньки. Также негативно воздействует на ахиллово сухожилие неправильно подобранная обувь: слишком маленькая или узкая.
Увеличивает вероятность возникновения признаков деформации Хаглунда лишний вес, занятия спортом и частая тяжелая физическая нагрузка на ноги.
Патогенез деформации Хаглунда
Длительное негативное воздействие на ахиллово сухожилие приводит к воспалению синовиальной сумки и формированию патологического нароста из хрящевой ткани. Постоянное давление на ткани вызывает их воспаление и еще большее разрастание. Со временем нарост окостеневает и возникает деформация Хаглунда.
При отсутствии лечения прогрессирующее течение патологии существенно ухудшает качество жизни из-за постоянных дискомфортных ощущений и болевого синдрома. В некоторых случаях болезнь Хаглунда приводит к формированию кисты и повышению риска разрыва сухожилия на фоне постоянно возрастающей нагрузки со стороны костного выступа.
Клинические проявления деформации Хаглунда
Вначале симптомы деформации Хаглунда нередко принимаются за большую твердую мозоль. Нарост имеет сравнительно мягкую консистенцию, но со временем она становится более плотной и образование начинает воспаляться.
При начале воспалительного процесса у больного появляются жалобы на появление других симптомов деформации Хаглунда:
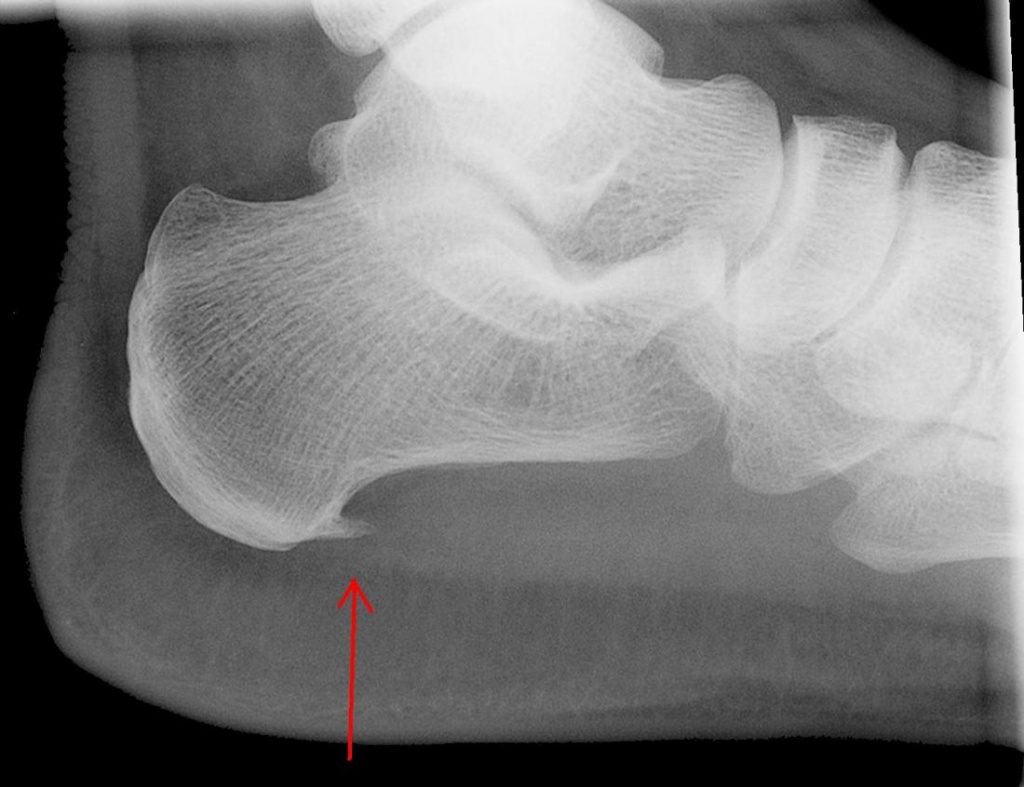
При проведении рентгенографии обнаруживается «высокая пяточная кость» по Spitzy с заостренными шипами.
В большинстве случаев во время отсутствия сильных болей пациенты воспринимают деформацию Хаглунда как косметический дефект. Именно болевой синдром, признаки выраженного воспаления и сложности при выборе обуви заставляют обращаться к специалисту. В запущенных случаях слишком большое и длительное давление со стороны костного нароста может приводить к разрыву ахиллового сухожилия даже без выраженного физического воздействия.
Особенности течения деформации Хаглунда при беременности
Вероятность развития или обострения деформации Хаглунда во время гестации повышается, поскольку у женщины увеличивается вес и возрастает нагрузка на ноги. Сама по себе деформация не опасна для беременности и будущего малыша, но ее болезненные проявления существенно ухудшают психоэмоциональное состояние женщины.
Для предупреждения обострений деформации Хаглунда во время беременности рекомендуется носить только удобную обувь, не допускать чрезмерного превышения веса и пользоваться ортопедическими приспособлениями, которые снижают нагрузку на стопы. При появлении неприятных симптомов рекомендуется консервативное лечение. Медикаментозная терапия назначается в тяжелых случаях и с обязательным учетом срока гестации.
Особенности деформации Хаглунда у детей
Деформация Хаглунда в детском возрасте развивается реже, и обычно ее появление связано с наследственной предрасположенностью или с сочетанием сразу нескольких факторов риска.
Специалисты выделяют ряд особенностей деформации Хаглунда в детском и подростковом возрасте:
Проявления деформации Хаглунда у детей такие же, как и у взрослых.
Осложнения деформации Хаглунда
Последствиями деформации Хаглунда могут становиться различные патологии:
Диагностика деформации Хаглунда
При появлении нароста и боли в области пятки обращение к ортопеду-травматологу должно состояться как можно раньше, поскольку на начальных стадиях патология лучше поддается лечению. После внимательного изучения жалоб и осмотра больного диагностика обязательно дополняется рентгенографией. При отсутствии выраженной костной составляющей в области пятки или для исключения других патологий рекомендуется пройти МРТ.
Для исключения ошибок всегда проводится дифференциальная диагностика деформации Хаглунда с ахиллотендинитом, остеомиелитом, туберкулезом, новообразованиями пяточной кости.
Лечение деформации Хаглунда
Тактика лечения деформации Хаглунда определяется степенью ее выраженности. В большинстве случаев вначале применяется консервативная терапия, и только при ее неэффективности назначаются хирургические методы. Узнать, как избавиться от деформации Хаглунда, поможет всестороннее обследование и консультация врача.
Всем пациентам рекомендуется ношение удобной обуви и применение различных ортопедических приспособлений (стелек, вкладышей), которые снижают нагрузку на ахиллово сухожилие и пяточную кость. Во время обострения деформации Хаглунда следует носить обувь без задника и при необходимости ограничивать нагрузку при помощи ортеза.
В план медикаментозной терапии могут включать различные препараты для местного и системного лечения:
По рекомендации врача основной курс лечения может дополняться методиками народной медицины:
Методы народной медицины не могут заменять медикаментозное лечение, но при правильном применении улучшают его эффективность.
Хорошие результаты при деформации Хаглунда дает физиотерапия. Для повышения эффективности медикаментозного лечения назначаются различные виды физиотерапевтического лечения:
Если попытки консервативной терапии на протяжении 3–4 месяцев не дают желаемого результата или болевой синдром значительно нарастает, то больному рекомендуется консультация хирурга для определения тактики операции по коррекции деформации Хаглунда.
При сильном отеке и воспалении лечение деформации Хаглунда может дополняться введением глюкокортикостероидов в зону поражения. Частые инъекции этих препаратов не рекомендуются, поскольку подобные попытки избежать хирургического лечения повышают риск разрыва ахиллового сухожилия.
Операции при деформации Хаглунда
Деформация Хаглунда лечится хирургическим путем если:
Методика операции для коррекции деформации Хаглунда определяется клиническим случаем и зависит от выраженности костного нароста и присутствия сопутствующих деформаций. Для устранения патологии могут применяться как классические, так и эндоскопические хирургические методики:
После проведения операции пациенту назначается медикаментозная терапия и проводится курс реабилитации. Восстановление больного значительно ускоряется при выполнении артроскопических операций, и при возможности предпочтение отдается именно их выполнению.
Профилактика деформации Хаглунда
Для предупреждения появления деформации Хаглунда рекомендуется:
Для профилактики деформации Хаглунда после ее успешного лечения рекомендуется носить предложенные врачом ортопедические приспособления: стельки, силиконовые вкладыши.
Вопрос-Ответ
Как лечить деформацию Хаглунда народными средствами?
Может ли из-за ношения высоких каблуков развиться деформация Хаглунда?
Статья носит информационно-ознакомительный характер. Пожалуйста, помните: самолечение может вредить вашему здоровью.
Врач ортопед-травматолог высшей категории
Врач ортопед-травматолог второй категории
Какой врач лечит деформацию Хаглунда?
Узнать, какой врач лечит деформацию Хаглунда в клинике МЕДИКОМ, вам помогут операторы колл-центра в подразделениях на Печерске и Оболони. Пройти лечение деформации Хаглунда в городе Киеве помогут наши профессионалы. В нашей клинике созданы все условия для правильной диагностики и эффективного лечения, прием детей ведет детский ортопед-травматолог. Обращайтесь к нам и мы поможем вам избавиться от дискомфорта и боли при ходьбе.
Экзостоз стопы и его разновидность пяточный экзостоз
Экзостозы представляют собой костно-хрящевые наросты на поверхности кости. Их относят к числу доброкачественных опухолей, которые еще называют остеохондромами. Они редко поражают кости стопы, к числу которых принадлежат плюсневые кости, фаланги пальцев, пяточная, таранная и другие. В то же время о так называемой пяточной шпоре слышали и знают многие. Ее нередко также причисляют к экзостозам, хотя ее природа, как и причины возникновения, отличаются от остеохондромы.
Экзостозы стоп и их особенности
Истинные экзостозы или остеохондромы – доброкачественные опухоли, растущие на тонкой ножке или широком основании, но всегда покрытые снаружи хрящом разной толщины. Точные причины их образования неизвестны.
Поскольку чаще всего новообразования такого рода встречаются у детей и являются костно-хрящевыми наростами, считается, что они являются следствием смещения части эпифизарной пластинки. Она представляет собой гиалиновый хрящ, клетки которого у детей постоянно делятся, что и обеспечивает рост костей в длину. Постепенно старые хрящевые клетки отдаляются от эпифизарной пластинки за счет появления новых и заменяются остеобластами, т. е. клетками костной ткани. После окончания роста скелета зоны роста закрываются и превращаются в тонкие эпифизарные линии.
Экзостозы могут формироваться на любой кости стопы и иметь разную форму, как и размеры. Обычно они диагностируются в период между 8 и 15 годами, так как начинают активно расти вместе со скелетом ребенка. У взрослых подобные образования чаще обнаруживаются случайно.
Экзостозы стоп могут быть одиночными или солитарными, но подобное встречается редко. Чаще они выступают только одним из проявлений множественной экзостозной болезни. В таком случае аналогичные костно-хрящевые наросты будут обнаруживаться в других костях скелета (чаще бедренной, большеберцовой, плечевой). Это заболевание передается наследственным путем и считается более опасным, чем единичные остеохондромы, так как при нем склонность новообразований к малигнизации в 10 раз выше, чем при солитарных. Поэтому обнаружение экзостозов костей стоп всегда становится поводом для комплексного обследования организма.
Экзостоз Хаглунда
Иногда пяточным экзостозом называют экзостоз Хаглунда или пяточную шпору. Это не совсем верно, так как подобные наросты на поверхности пяточной кости представляют собой остеофит, а не экзостоз. Разница между ними заключается в том, что экзостоз имеет единые с материнской костью (в данном случае пяточной) стенки и костномозговое пространство. Остеофит же формируется на поверхности кости и является следствием включения защитных механизмов организма. Для пациентов эти отличия не имеют особого значения, а потому название «экзостоз пяточной кости» прочно вошло в обиход.
Экзостоз Хаглунда получил свое название в честь шведского хирурга Хаглунда, впервые описавшего его еще в 1928 году.
Пяточная шпора является следствием постоянного ношения обуви, создающей нагрузку на пяточную кость. Поэтому чаще всего она встречается у женщин, предпочитающих туфли с загнутыми, упирающимися в заднюю часть пяточной кости задниками, а также у лыжников, фигуристов, хоккеистов, так как такие ботинки также оказывают сильное давление на костные структуры. В результате такие новообразования часто присутствуют на обеих стопах одновременно, что не характерно для остеохондром. Также повышает вероятность образования экзостоза Хаглунда варусная и вальгусная деформация стоп.
В результате длительного, постоянного трения и давления на ахиллово сухожилие и пяточную кость развивается воспаление. Защитный механизм инициирует формирование на заднепяточном бугре патологического нароста, призванного укрепить область постоянного раздражения. Он медленно увеличивается, но часто имеет острые края. Поэтому его образование не спасает ситуацию, а лишь усугубляет ее и замыкает порочный круг.
Новообразование травмирует сухожилия и мягкие ткани, что вызывает клинику ахиллобурсита и бурсита. Это существенно затрудняет диагностику, так как у больных наблюдаются симптомы, характерные для рядового воспаления ахиллова сухожилия. В результате им нередко назначается лечение, направленное на подавление воспалительного процесса. Но оно не учитывает причины его развития, поэтому регулярно наблюдаются рецидивы до тех пор, пока не будет проведено целенаправленное лечение пяточного экзостоза.
Симптомы
Остеохондромы могут годами не проявляться, пока не начнут активно увеличиваться в размерах. Обычно это совпадает с физиологическими периодами интенсивного роста ребенка. В результате в области пятки, плюсны, пальцев, в том числе под ногтями, могут формироваться плотные узлы или шишки. Изначально они безболезненны, а при прощупывании определяется характерная для кости плотность.
По мере роста могут возникать боли при ходьбе, физической активности, стоянии, особенно если экзостозы формируются на костях, нагружаемых во время ходьбы. В дальнейшем костно-хрящевой нарост может механически сдавливать проходящие вблизи него кровеносные сосуды и нервы, что и провоцирует появление характерных симптомов:
отечность мягких тканей;
онемение определенной зоны стопы, ощущение бегания мурашек;
нарушения подвижности стопы, неуверенность походки.
Экзостоз Хаглунда проявляется:
образованием заметной, плавно увеличивающейся шишки на задней поверхности пятки;
болями, склонными усиливаться после длительной ходьбы, стояния, физической активности;
отечностью мягких тканей;
Диагностика
Появление признаков образования остеохондромы костей стопы или пяточного экзостоза является поводом для обращения к ортопеду-травматологу. Изначально врач проводит осмотр стоп, определяет наличие деформаций, пальпирует новообразования и выясняет характер жалоб. Вторым этапом обследования является рентген стоп. Полученные снимки обычно позволяют сразу диагностировать пяточную шпору, экзостозы плюсневых костей, фаланг и т. д.
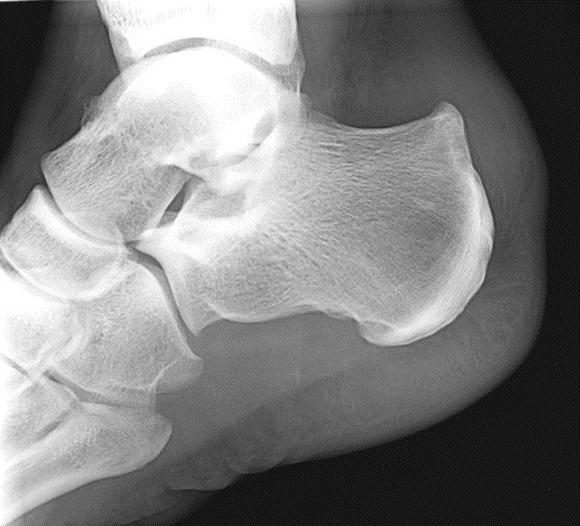
Экзостоз Хаглунда визуализируется на рентгеновском снимке в виде разрастания костной ткани у верхнего заднего выступа пяточной кости. Остеохондрома же обычно имеет вид «цветной капусты» с появлением признаков истончения кортикального слоя кости.
На основании полученных результатов ортопед определяет оптимальную тактику лечения. Иногда требуется провести КТ, МРТ или сделать рентген других костей скелета. Это особенно важно при диагностировании остеохондром. Дополнительные рентгеновские снимки позволяют обнаружить новообразования других костей скелета, а МРТ дает возможность оценить структуру и толщину хрящевой шапочки. Это важно, поскольку рентген не дает такой возможности, особенно у детей, а получаемые параметры позволяют объективно оценить риск озлокачествления.
Опасными с точки зрения малигнизации экзостоза стопы признаками является размытость границ образования и толщина хрящевой шапочки более 1,5—2 см.
Лечение
Экзостоз стопы не требует лечения до тех пор, пока он не станет причиной нарушения самочувствия. При появлении дискомфорта назначается консервативная терапия, подбираемая в индивидуальном порядке. Она, как правило, включает:
медикаментозную терапию, заключающуюся в использовании обезболивающих и противовоспалительных средств из группы НПВС, лекарственных блокад, показанных при сильных болях;
физиотерапию, подразумевающую проведение курсов магнитотерапии, УВЧ;
подбор удобной ортопедической обуви со смещенным краем, индивидуальных стелек.
Если диагностирован костный экзостоз пяточной кости, показано проведение ударно-волновой терапии. Метод подразумевает воздействие на костный нарост инфразвуковыми акустическими волнами, создающими эффект кавитации. Поскольку акустическое сопротивление мягких тканей меньше, чем костей, волны проходят через них и оказывают воздействием на костное образование. В результате иногда удается добиться уменьшения его размеров, а также активизировать кровообращение в области воздействия.
Операция при экзостозе стопы
Хирургическое вмешательство – единственный из существующих методов, позволяющих добиться полного выздоровления. Оно проводится по строгим показаниям, в числе которых:
крупные размеры новообразования;
регулярное развитие воспалительных процессов (тендиниты, бурситы);
перелом ножки остеохондромы;
Операцию стараются производить во взрослом возрасте после закрытия зон роста, чтобы избежать их травмирования. Если у пациента диагностирован экзостоз Хаглунда, а дополнительно обнаружена вальгусная или варусная деформация, одновременно может выполняться удаление нароста и хирургическое восстановление анатомии стопы путем применения корригирующей остеотомии.
Чаще всего удаление экзостозов стоп осуществляется методом краевой резекции. Его суть состоит в спиливании образования в переделах здоровых тканей специальными инструментами и тщательном шлифовании поверхности материнской кости. Экзостоз удаляется целиком вместе с капсулой во избежание рецидива. Если после этого формируется крупный дефект, для его закрытия используют синтетические материалы или фрагменты собственной кости пациента, т. е. проводят костную пластику.
Краевая резекция – малотравматичная операция, не требующая длительного и сложного восстановления. Реабилитация обычно протекает быстро и легко, но в первое время пациентам стоит избегать нагрузки на прооперированную ногу.
Болезнь Хаглунда
Заболевания
Операции и манипуляции
Истории пациентов
Болезнь Хаглунда
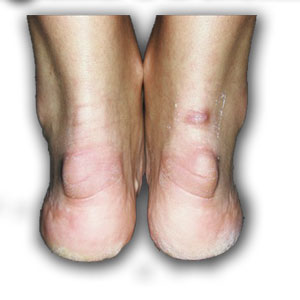
Болезнь Хаглунда – патологическое костное разрастание в области пяточного бугра, приводящее к развитию болевого синдрома и воспалительных изменений мягких тканей в пяточной области. Как и многие прочие деформации стопы чаще встречается у женщин, любящих покрасоваться на лабутенах. Задник обуви на высоком каблуке образует зону давления по задне-наружной поверхности пяточного бугра и приводит к сдавлению мягких тканей и синовиальной сумки расположенных между ахилловым сухожилием и пяточной костью.
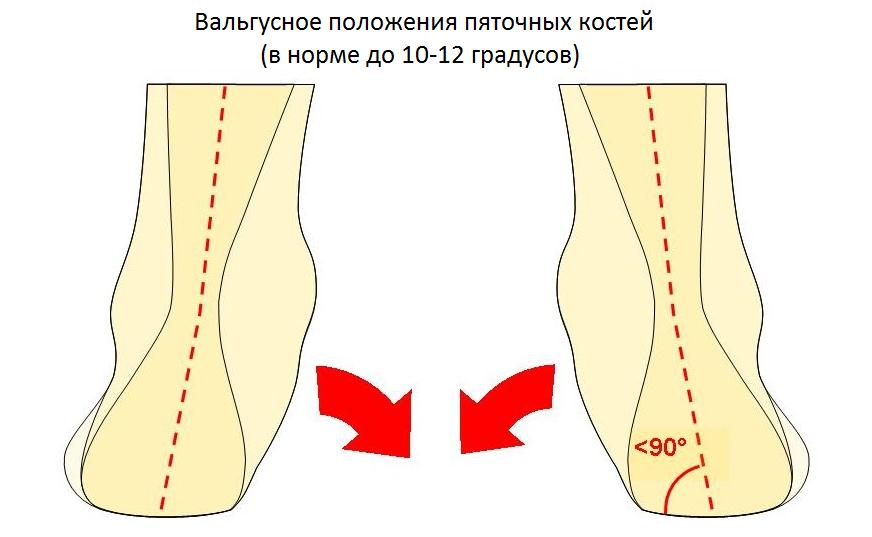
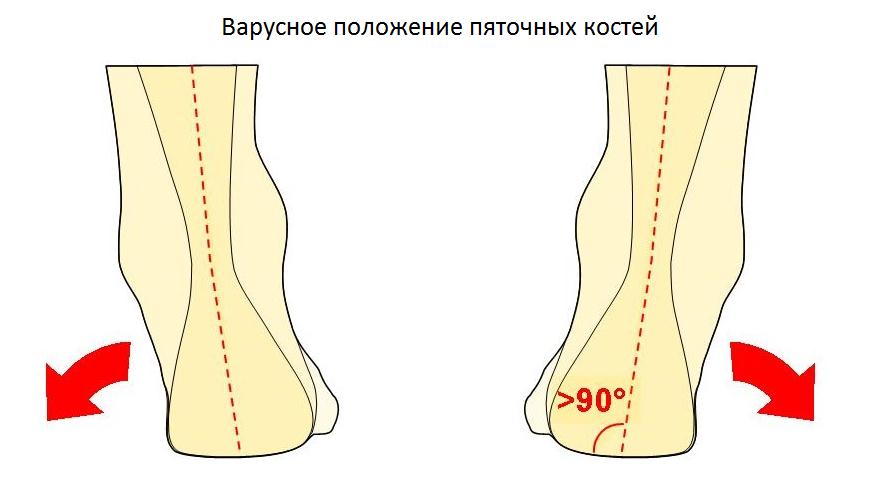
Но нередко этот недуг развивается и у мужчин, носящих классические ботинки с жёстким задником. Собственно говоря, впервые болезнь Хаглунда была описана Patrick Haglund в далёком 1927 году на примере мужчин, играющих в гольф, так как традиционная обувь для гольфа выполнена из сильно дублёной кожи. Любая обувь с жёстким задником, малоразмерная или тесная обувь, особенно вкупе с большими физическими нагрузками могут привести к развитию Болезни Хаглунда. Помимо жёсткой обуви важное значение в формировании болезни Хаглунда играют высокий подъём стопы, варусное отклонение пяточной кости, укорочение ахиллова сухожилия.
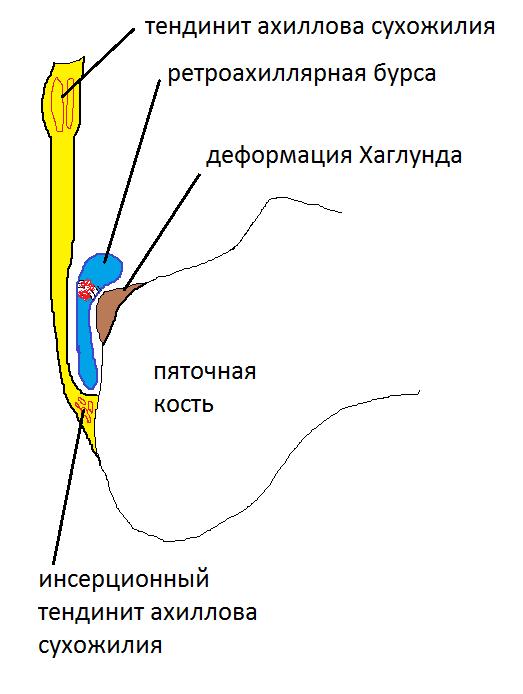
Как часто бывает в медицинском сообществе, термин «болезнь Хаглунда», хотя и является широко распространённым, не является корректным. В настоящее время принято выделять Деформацию и Синдром Хаглунда. Под деформацией Хаглунда понимается хронически увеличенные задне-верхная и латеральная пяточные области с периодическими болевыми обострениями, а под синдромом Хаглунда – боль, обусловленную воспалением в ретрокальканеальной сумке, ахилловом сухожилии и поверхностной сумке ахиллова сухожилия, которая может не сопровождаться костным разрастанием.
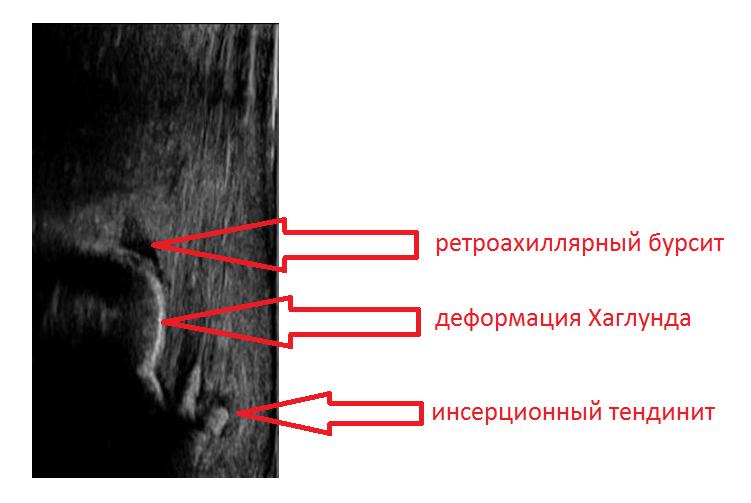
Синдром Хаглунда является одной из частых причин болей в области ахиллова сухожилия и пятки. Диагноз не всегда удаётся поставить по клинической картине, так как многие другие заболевания этой локализации имеют схожую симптоматику, а костная деформация может быть не сильно выражена. Так изолированный ретрокальканеальный бурсит, инсерционный тендинит ахиллова сухожилия, системные заболевания, такие как синдром Рейтера и ревматоидный артрит могут сопровождаться той же симптоматикой. Соответственно и лечение в этих случаях потребуется совершенно иное.
Симптомы болезни Хаглунда.
— «шишка» на задней поверхности пятки.
— боль в области места пикрепления ахиллова сухожилия к пяточному бугру.
-отёчность в нижней трети ахиллова сухожилия и его места прикрепления.
-покраснение в нижней трети ахиллова сухожилия и его места прикрепления.
-все вышеперечисленные симптомы могут наблюдаться как на одной так и на обеих стопах.
Причины болезни Хаглунда.
Высокий подъём, или высокий свод (pes cavus) может быть одной из причин развития болезни Хаглунда. Так как ахиллово сухожилие прикрепляется к задней поверхности пяточного бугра, то изменение горизонтальной оси пяточной кости приводит к его натяжению и избыточному травмированию во время ходьбы.
Из за постоянной травматизации пяточной кости ахилловым сухожилием может развиваться костное разрастание, а ретроахиллярная синовиальная сумка становится воспалённой.
Второй причиной развития болезни Хаглунда может быть ригидное, плотное, укороченное ахиллово сухожилие. К этому могут приводить как анатомические особенности, так и тендинит или тендиноз самого ахиллова сухожилия.
Ещё одной причиной развития болезни Хаглунда является варусное положение пяточной кости. В норме человеческой стопе свойственен небольшой физиологический вальгус, то есть пяточный бугор откланяется немного кнаружи от продольной оси голени.
При варусном положении пяточной кости наружная часть пяточного бугра приходит в конфликт с сильно натянутым и трущимся о него ахилловым сухожилием, что в конечносм счёте приводит к формированию костного остеофита в данной области.
Диагностика болезни Хаглунда.
Диагностика болезни Хаглунда помимо клинической картины включает рентгенографию, УЗИ и в затруднительных случаях МРТ.
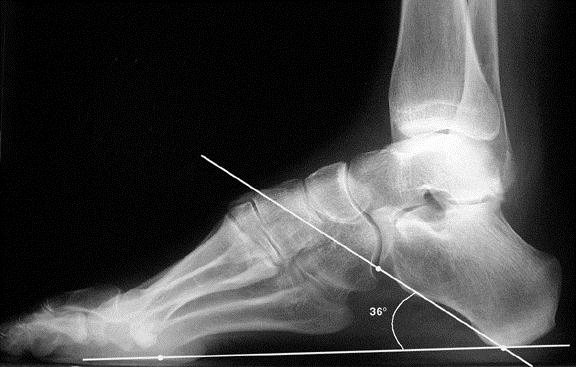
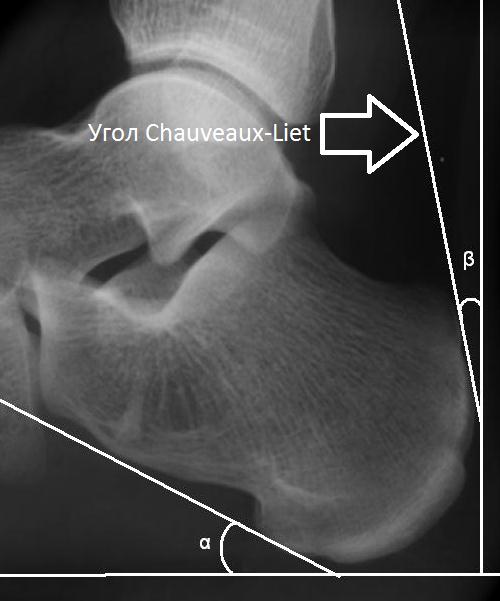
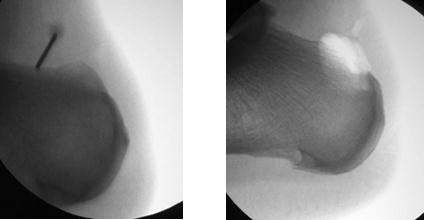
Рентгенография при болезни Хаглунда. При рентгенографии можно обнаружить характерное костное разрастание по задне-наружной поверхности пяточного бугра, исчезновение треугольника Кегера из-за ретроахиллярного бурсита (просветление позади ахиллова сухожилия), утолщение тени ахиллова сухожилия свыше 9 мм на 2 см выше края пяточного бугра из-за тендинита, увеличение угла Chauveaux-Liet меньше 12 °.
УЗИ (сонография) исследование ахиллярной области позволяет выявить признаки ретроахиллярного бурсита, инсерционного тендинита ахиллова сухожилия и саму деформацию Хаглунда.
МРТ является вспомогательным методом используемым в затруднительных случаях. Позволяет визуализировать утолщение и изменение сигнала в толще ахиллова сухожилия, ретрокальканеальный и ретроахиллярный бурсит, отёк костного мозга в области пяточного бугра. Позволяет дифференцировать болезнь Хаглунда от запущенных случаев инсерционной тендинопатии ахиллова сухожилия и ретроахиллярного бурсита.
Консервативное лечение болезни Хаглунда.
Консервативное лечение направлено на снятие острого воспаления в ретроахиллярной синовиальной сумке и предотвращение её травматизации в будующем за счёт ношения ортопедической обуви. Для купирования болевого синдрома и снятия воспаления может быть выполнено введение ГКС длительного действия в смеси с наропином или маркаином в область ретроахиллярной сумки. Эту манипуляцию можно выполнить под УЗИ контролем, но в большинстве случаев она не представляет никаких трудностей учитывая подкожное расположение ахиллова сухожилия. Нельзя вводить ГКС непосредственно в сухожилие так как это вызовет дегенерацию его волокон и в последующем может привести к его разрыву. После снятия острого болевого синдрома показано ношение обуви на 5 см каблуке с мягким задников или вовсе без него.
Нестероидные противовоспалительные препараты и местная криотерапия также способствуют уменьшению болевого синдрома при остром заболевании. При неэффективности всех вышеуказанных мероприятий может быть применена краткосрочная гипсовая иммобилизация.
Оперативное лечение болезни Хаглунда.
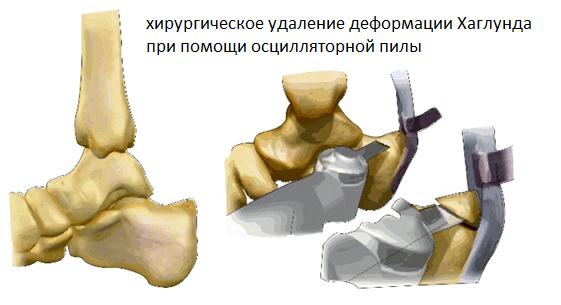
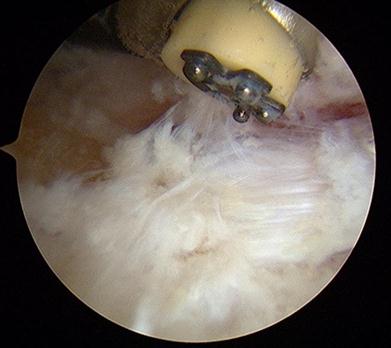
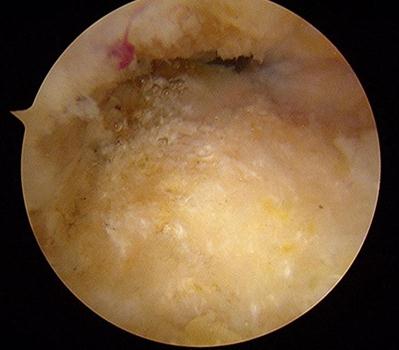
Хирургическое лечение болезни Хаглунда в большинстве случаев сводится к удалению части пяточного бугра которая конфликтует с ахилловым сухожилием, удаления рубцовой ткани в области ретроахиллярной бурсы, синовэктомии дитсальной порции ахиллова сухожилия, а при выраженных изменениях самого сухожилия удаление дегенеративно изменённых тканей и при необходимости его пластика.
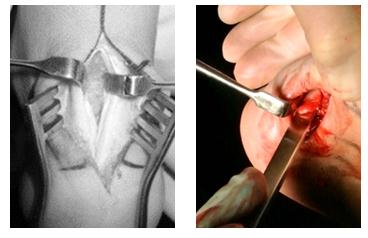
Для выполнения операции может использоваться медиальный, латеральный параахиллярный, трансахиллярный или же эндоскопический малоинвазивный доступ. При выполнении открытого вмешательства резекция деформации осуществляется при помощи осцилляторной пилы и кусачек Люэра. При этом легче проконтролировать полноту резекции как непосредственно визуально так и пальпаторно. Однако 3-4 см разрез выглядит менее косметично и сроки реабилитации составляют от 6 до 12 недель.
Для открытого хирургического лечения болезни Хаглунда используется трансахиллярный или параахиллярный доступ. В клинических исследованиях не получено значимой разницы в функциональных результатах в зависимости от используемого доступа.
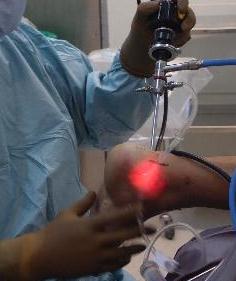
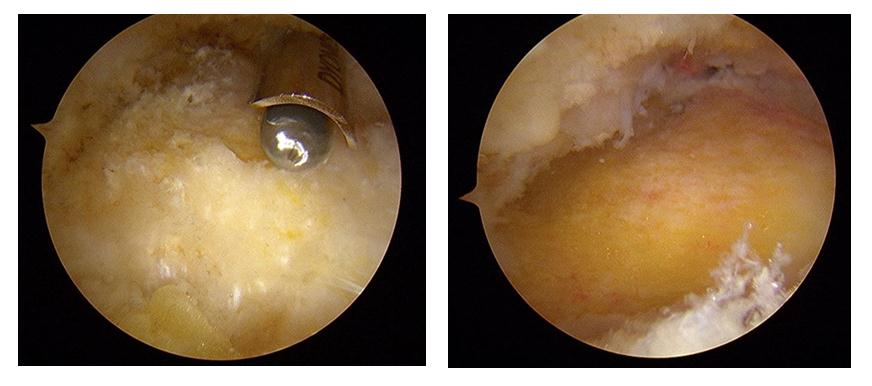
При выполнении эндоскопической кальканеопластики на коже с обеих сторон от ахиллова сухожилия производятся точечные разрезы через которые вводятся камера и инструмент. Диаметр троакаров 4,5 мм, диаметр камеры и инструмента 3,5 мм. Это обеспечивает отличный косметический результат.
Сначала с латеральной стороны устанавливается артроскоп, затем под визуальным контролем в ретроахиллярную сумку вводится обычная игла, после её позиционирования выполняется второй разрез по игле с медиальной стороны ахиллова сухожилия. В медиальный порт также вводится троакар 4,5 мм, затем производится удаление ретроахиллярной бурсы при помощи абблятора и шейвера для улучшения визуализации.
Слой периоста покрывающий деформацию Хаглунда также обрабатывается абблятором. Для определения места и степени импиджмента ахиллова сухожилия стопа переводится в положение максимальной дорсифлексии.
Далее выполняется удаление деформации Хаглунда при помощи артроскопического бура.
Контроль полноты удаления деформации выполняется рентгенологически.
Из положительных моментов эндоскопического вмешательства можно выделить отличный косметический результат, более быструю реабилитацию. Из отрицательных моментов – в некоторых случаях крайне сложно оценить необходимый объём резекции деформации опираясь только на эндоскопическую картину.
Хирургическое лечение при болезни Хаглунда оказывается эффективно в 90 % случаев.
Никифоров Дмитрий Александрович
Хирургия стопы и голеностопного сустава, коррекция деформаций конечностей, эндопротезирование суставов, артроскопическая хирургия, спортивная травма.
Как избавиться от деформации Хаглунда?
Если вы не знаете, как избавиться от деформации Хаглунда, позвоните в клинику МЕДИКОМ. Наши опытные врачи проведут точную диагностику, при необходимости назначат анализы и подберут эффективный курс лечения заболевания. В нашем центре есть все необходимое для этого оборудование.
Деформация Хаглунда — это одна из часто встречающихся разновидностей остеохондропатий, которая проявляется в виде разрастания верхнего полюса пяточной кости. Патология проявляется появлением твердого выпячивания над пяткой. Со временем образование воспаляется и вызывает появление болей. Отсутствие лечения может приводить к окостенению разросшихся тканей.
Иногда нарост Хаглунда называют «обувной опухолью» пятки. В медицинской литературе используются такие термины как «болезнь Хаглунда-Шинца», «синдром Хаглунда», «остеофит пяточной кости».
Классификация деформации Хаглунда
В развитии деформации Хаглунда выделяют два этапа:
Деформация может быть односторонней или двухсторонней.
Этиология деформации Хаглунда
Специалисты выделяют ряд способствующих развитию деформации Хаглунда факторов:
Наблюдения также показывают, что существует и наследственная предрасположенность к появлению деформации Хаглунда. В таких случаях она возникает у детей еще на этапе формирования и укрепления опорно-двигательного аппарата.
Очень часто причины деформации Хаглунда связаны с ношением обуви с неудобным и слишком жестким задником. Особенно опасны в этом плане туфли-лодочки (особенно на высоком каблуке), лыжные ботинки или коньки. Также негативно воздействует на ахиллово сухожилие неправильно подобранная обувь: слишком маленькая или узкая.
Увеличивает вероятность возникновения признаков деформации Хаглунда лишний вес, занятия спортом и частая тяжелая физическая нагрузка на ноги.
Патогенез деформации Хаглунда
Длительное негативное воздействие на ахиллово сухожилие приводит к воспалению синовиальной сумки и формированию патологического нароста из хрящевой ткани. Постоянное давление на ткани вызывает их воспаление и еще большее разрастание. Со временем нарост окостеневает и возникает деформация Хаглунда.
При отсутствии лечения прогрессирующее течение патологии существенно ухудшает качество жизни из-за постоянных дискомфортных ощущений и болевого синдрома. В некоторых случаях болезнь Хаглунда приводит к формированию кисты и повышению риска разрыва сухожилия на фоне постоянно возрастающей нагрузки со стороны костного выступа.
Клинические проявления деформации Хаглунда
Вначале симптомы деформации Хаглунда нередко принимаются за большую твердую мозоль. Нарост имеет сравнительно мягкую консистенцию, но со временем она становится более плотной и образование начинает воспаляться.
При начале воспалительного процесса у больного появляются жалобы на появление других симптомов деформации Хаглунда:
При проведении рентгенографии обнаруживается «высокая пяточная кость» по Spitzy с заостренными шипами.
В большинстве случаев во время отсутствия сильных болей пациенты воспринимают деформацию Хаглунда как косметический дефект. Именно болевой синдром, признаки выраженного воспаления и сложности при выборе обуви заставляют обращаться к специалисту. В запущенных случаях слишком большое и длительное давление со стороны костного нароста может приводить к разрыву ахиллового сухожилия даже без выраженного физического воздействия.
Особенности течения деформации Хаглунда при беременности
Вероятность развития или обострения деформации Хаглунда во время гестации повышается, поскольку у женщины увеличивается вес и возрастает нагрузка на ноги. Сама по себе деформация не опасна для беременности и будущего малыша, но ее болезненные проявления существенно ухудшают психоэмоциональное состояние женщины.
Для предупреждения обострений деформации Хаглунда во время беременности рекомендуется носить только удобную обувь, не допускать чрезмерного превышения веса и пользоваться ортопедическими приспособлениями, которые снижают нагрузку на стопы. При появлении неприятных симптомов рекомендуется консервативное лечение. Медикаментозная терапия назначается в тяжелых случаях и с обязательным учетом срока гестации.
Особенности деформации Хаглунда у детей
Деформация Хаглунда в детском возрасте развивается реже, и обычно ее появление связано с наследственной предрасположенностью или с сочетанием сразу нескольких факторов риска.
Специалисты выделяют ряд особенностей деформации Хаглунда в детском и подростковом возрасте:
Проявления деформации Хаглунда у детей такие же, как и у взрослых.
Осложнения деформации Хаглунда
Последствиями деформации Хаглунда могут становиться различные патологии:
Диагностика деформации Хаглунда
При появлении нароста и боли в области пятки обращение к ортопеду-травматологу должно состояться как можно раньше, поскольку на начальных стадиях патология лучше поддается лечению. После внимательного изучения жалоб и осмотра больного диагностика обязательно дополняется рентгенографией. При отсутствии выраженной костной составляющей в области пятки или для исключения других патологий рекомендуется пройти МРТ.
Для исключения ошибок всегда проводится дифференциальная диагностика деформации Хаглунда с ахиллотендинитом, остеомиелитом, туберкулезом, новообразованиями пяточной кости.
Лечение деформации Хаглунда
Тактика лечения деформации Хаглунда определяется степенью ее выраженности. В большинстве случаев вначале применяется консервативная терапия, и только при ее неэффективности назначаются хирургические методы. Узнать, как избавиться от деформации Хаглунда, поможет всестороннее обследование и консультация врача.
Всем пациентам рекомендуется ношение удобной обуви и применение различных ортопедических приспособлений (стелек, вкладышей), которые снижают нагрузку на ахиллово сухожилие и пяточную кость. Во время обострения деформации Хаглунда следует носить обувь без задника и при необходимости ограничивать нагрузку при помощи ортеза.
В план медикаментозной терапии могут включать различные препараты для местного и системного лечения:
По рекомендации врача основной курс лечения может дополняться методиками народной медицины:
Методы народной медицины не могут заменять медикаментозное лечение, но при правильном применении улучшают его эффективность.
Хорошие результаты при деформации Хаглунда дает физиотерапия. Для повышения эффективности медикаментозного лечения назначаются различные виды физиотерапевтического лечения:
Если попытки консервативной терапии на протяжении 3–4 месяцев не дают желаемого результата или болевой синдром значительно нарастает, то больному рекомендуется консультация хирурга для определения тактики операции по коррекции деформации Хаглунда.
При сильном отеке и воспалении лечение деформации Хаглунда может дополняться введением глюкокортикостероидов в зону поражения. Частые инъекции этих препаратов не рекомендуются, поскольку подобные попытки избежать хирургического лечения повышают риск разрыва ахиллового сухожилия.
Операции при деформации Хаглунда
Деформация Хаглунда лечится хирургическим путем если:
Методика операции для коррекции деформации Хаглунда определяется клиническим случаем и зависит от выраженности костного нароста и присутствия сопутствующих деформаций. Для устранения патологии могут применяться как классические, так и эндоскопические хирургические методики:
После проведения операции пациенту назначается медикаментозная терапия и проводится курс реабилитации. Восстановление больного значительно ускоряется при выполнении артроскопических операций, и при возможности предпочтение отдается именно их выполнению.
Профилактика деформации Хаглунда
Для предупреждения появления деформации Хаглунда рекомендуется:
Для профилактики деформации Хаглунда после ее успешного лечения рекомендуется носить предложенные врачом ортопедические приспособления: стельки, силиконовые вкладыши.
Вопрос-Ответ
Как лечить деформацию Хаглунда народными средствами?
Может ли из-за ношения высоких каблуков развиться деформация Хаглунда?
Статья носит информационно-ознакомительный характер. Пожалуйста, помните: самолечение может вредить вашему здоровью.
Врач ортопед-травматолог высшей категории
Врач ортопед-травматолог второй категории
Какой врач лечит деформацию Хаглунда?
Узнать, какой врач лечит деформацию Хаглунда в клинике МЕДИКОМ, вам помогут операторы колл-центра в подразделениях на Печерске и Оболони. Пройти лечение деформации Хаглунда в городе Киеве помогут наши профессионалы. В нашей клинике созданы все условия для правильной диагностики и эффективного лечения, прием детей ведет детский ортопед-травматолог. Обращайтесь к нам и мы поможем вам избавиться от дискомфорта и боли при ходьбе.
Бурсит пятки — симптомы, причины и методы лечения
Что такое пяточный бурсит?
О причинах патологии и о том, как лечить бурсит пятки вы узнаете из этой статьи.
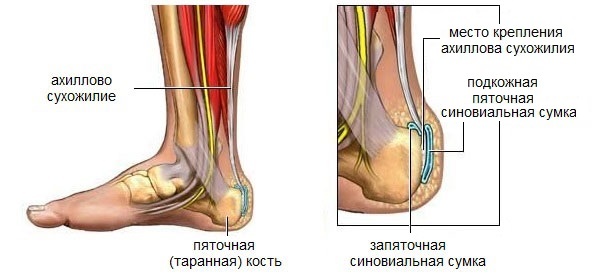
Причины бурсита пятки
Причины бурсита пятки:
Факторы, предрасполагающие к развитию ахиллобурсита:
Симптомы бурсита пятки
Внешние признаки. В зоне воспаления образуется значительная припухлость и покраснение.
Дополнительные симптомы могут включать:
Если бурсит развивается из-за других заболеваний, симптомы появляются постепенно. В задней части пятки нарастает боль, отек и повышение температуры над местом поражения. Становится трудно ходить и носить обувь. На тыльной стороне образуется слегка красное опухшее болезненное пятно. При увеличении воспаленной сумки припухлость распространяется и сбоку по обеим сторонам пятки.
Диагностика
Диагностика основывается, как правило, на сборе анамнеза и осмотре врача.
Анамнез. Факты, которые важны при постановке диагноза пяточного бурсита, это:
Лабораторные анализы. Если бурсит нельзя объяснить местными факторами, например, плохо сидящей обувью или частым бегом, или если есть системные признаки ревматологических поражений, применяются специальные исследования, такие как определение в крови:
Методы визуализации
К какому врачу обратиться
Обычно с первичными жалобами пациенты обращаются к ортопеду-травматологу, хирургу или ревматологу. Врач, заподозрив пяточный бурсит или его вторичную природу, назначит дополнительное обследование и направит на консультацию к смежным специалистам.
Оценка состояния пациента с пяточным бурситом проводится каждые 4-6 недель, пока симптомы полностью не исчезнут или не будут находиться под адекватным контролем.
Основные методы лечения
Острая фаза заболевания
Упражнения на растяжение
Упражнения на растяжение ахиллова сухожилия выполняются при установке пораженной ступни на пол и наклоне вперед к стене до тех пор, пока не почувствуется легкое натяжение по задней поверхности пятки и голеностопного сустава.
Растяжка сохраняется в течение 20-60 секунд, затем следует расслабление.
Для получения максимальной пользы от программы лечебно-восстановительной физкультуры, следует повторять несколько растяжек за 1 подход несколько раз в день. При этом нужно избегать баллистических (резких, с подергиваниями) растяжек, чтобы не спровоцировать клиническое обострение.
Если человеку, и особенно спортсмену, приходится снижать уровень активности на фоне лечения бурсита, стоит рассмотреть альтернативные виды занятий для поддержания спортивной формы, такие как плавание, аквааэробика и другие водные упражнения.
Фаза восстановления
На этапе восстановительного лечения следует продолжать физиотерапию и физические упражнения с постепенным увеличением активности.
Частичная иммобилизации в деротационном сапоге или гипсе на 4-6 недель возможна, если симптомы устойчивы к другим видам лечения.
Хирургическое лечение
Хирургического вмешательства применяется при значительном сохранении или прогрессировании симптомов пяточного бурсита, несмотря на консервативную терапию.
Хирургические методы включают:
Последствия и прогноз
Повреждение сухожилия. Разрыв ахиллова сухожилия может быть вторичным по отношению к хроническому воспалению и/или вследствие инъекции кортикостероидов.
У большинства пациентов с пяточным бурситом сочетание местного лечения, прием противовоспалительных и обезболивающих препаратов, упражнения для растяжения ахиллова сухожилия и модификации обуви оказывается достаточным для устранения обострений бурсита.
В целом, у пациентов со стойкими симптомами, не поддающимися лечению консервативными методами, хирургическая коррекция является эффективным решением проблемы.
Спортсмены с пяточным бурситом могут вернутся без ограничений к занятиям своими видами спорта после того, как будет очевидно:
Профилактика
Что такое подошвенные бородавки и как их лечить
Их часто путают с сухими мозолями из-за внешнего сходства и особенностей локализации. Неправильное лечение или игнорирование проблемы приводят к рецидивам, резкой болезненности, разрастанию новообразований. Избавляться от подошвенных бородавок рекомендуется в клинических условиях. Дома это делать намного сложнее.
Как выглядят подошвенные бородавки
Подошвенными бородавками или, в просторечии, шипицами, называют доброкачественные проявления нескольких штаммов вируса папилломы человека. В отличие от своих «собратьев», оккупирующих обычно более нежные кожные покровы рук, шеи или лица, эти стремятся туда, где эпидермис грубый и подвергается постоянному трению.
Обнаруживают их случайно. Главный симптом — резкая колющая боль в ступне или между пальцами, как от попавшего внутрь камушка или занозы. При осмотре становятся видны рельефные округлые ороговевшие бляшки белого или желтоватого цвета с углублениями в центре. Иногда внутри проступают темные точки — поврежденные капиллярные сосуды дермы. Поверхность кожи в местах поражений обычно шороховатая или глянцево-гладкая. Характерный папиллярный рисунок на ней отсутствует. Это — главное внешнее отличие папиллом от обычных натоптышей. Сухие мозоли кожный узор сохраняют всегда.
При надавливании на шипицу ощущается резкая боль. Ороговевшие клетки прорастают вглубь, раздражая при движении здоровые ткани. В запущенных случаях или при попытках сорвать такую «мозоль» выступает кровь. Повреждения бородавок часто провоцируют развитие вторичных инфекций, что приводит к нагноениям. Онкологической опасности такие новообразования не представляют, но вызывают сильный физический дискомфорт.
Откуда берутся подошвенные бородавки
ВПЧ проникает в организм извне. Патогены любят влажную среду. Заразиться можно, надев чужую обувь, пренебрегая правилами гигиены в салонах педикюра, бане, сауне или бассейне. Подавляемый иммунитетом вирус может годами себя не проявлять. Но в ослабленном организме вирусные частицы начинают делиться очень быстро. Размножению подошвенных штаммов способствуют:
усиленная потливость ступней;
неудобная тесная обувь;
микротрещины на коже;
грибковые инфекции ног;
нарушение кровообращения при деформации суставов: артритах, артрозах, плоскостопии.
Внутри эпидермиса вирус поражает сначала базальный слой. Затем провоцирует разрастание ороговевших частиц, образующих характерные твердые бляшки на коже.
Главный симптом этой формы ВПЧ — сильная боль во время ходьбы. Корешки, достигающие нижнего слоя дермы, постоянно травмируют нервные окончания. Многим больным приходится отказываться от привычной обуви, пользоваться толстыми мягкими стельками, чтобы смягчить мучения.
Как их диагностировать
Предварительный диагноз врач-дерматолог ставит после жалоб пациента и внешнего осмотра стоп. Для исключения злокачественного онкологического иногда проводят лабораторное исследование на определение вида штамма.
За диагностикой следует обращаться только в лицензированные медицинские учреждения. В косметических салонах не всегда есть специалисты должной квалификации. Дома отличить шипицу от сухой мозоли «на глаз» также удается не всегда.
Лекарства от подошвенных бородавок
В состав препаратов для удаления папиллом входят антивирусные соединения, иммуномодуляторы или вещества, разрыхляющие роговой слой кожи. К подавляющим размножение патогенов относятся:
Фторурацил: 5-процентный крем для местного применения, активирует защитные клетки, замедляет разрастание бородавок;
Имиквимод: способствует выработке интерферонов, препятствует дальнейшему поражению кожных покровов;
Виферон: гель для наружного нанесения, обладает высокой антивирусной активностью.
Эти средства практически не имеют побочных действий, но на запущенной стадии папилломатоза малоэффективны. Для разрушения и удаления крупных бородавок применяют кератолитики, некротизирующие и криопрепараты. Все они требуют осторожного обращения, так как содержат кислоты, щелочи и другие химически активные компоненты. Перед использованием необходимо одобрение дерматолога.
Популярные средства от бородавок:
Салипод: пластырь с салициловой кислотой, размягчает пораженные слои кожи, позволяя удалить бородавку и добраться до ее корня;
Суперчистотел: раствор, «выжигающий» ороговевшие слои, способствует некротизации и отмиранию папиллом;
Криофарма: раствор в аэрозольной форме, содержит азотистое соединение, замораживающее участки пораженных тканей.
Наносить эти препараты требуется точечно — на бородавки, четко следуя инструкции, чтобы не повредить здоровую кожу. Период отмирания бородавок после их применения: от 5 до 20 дней. В запущенных случаях нужно повторять процедуру. Остатки папиллом необходимо удалять механически, а ранки — обрабатывать раствором йода.
Клиническое лечение подошвенных бородавок
Врачебная помощь в этих случаях считается более действенной, чем домашняя терапия. Для разрушения новообразований применяют:
Криодеструкцию. На папилломы наносят замораживающий жидкий азот. Процедура практически безболезненна, проводится амбулаторно, длится несколько минут. Бородавки отмирают через 5–10 дней, на их месте образуются небольшие быстро заживающие струпья. Важно не допустить повторного инфицирования ранга.
Электрокоагуляции. Наросты выжигают высокочастотным электротоком. Метод подходит для неглубоких бородавок, проводится под местным обезболиванием. До полного заживления тканей после процедуры требуется носить стерильные повязки.
Радиоволновое лечение. Дороже предыдущих способов. В процессе врач удаляет пораженные участки миниатюрным аппаратом, нагревающим ткани. Радионож избавляет от папиллом сразу, убирая глубоко проросшие. При этом исключается кровотечение из ранок, попадание инфекций, редко возникают рецидивы.
Лазерное лечение. Дает наилучший эстетический результат, так как локальное облучение не оставляет глубоких рубцов, не травмирует здоровую кожу. Операция практически безопасная, не требует повторных сеансов и длительного восстановления. Единственный недостаток — относительная дороговизна.
Выбор метода удаления бородавок зависит от финансовых возможностей пациента, наличия технического оборудования в клинике. Перед операцией требуется пройти общее медицинское обследование.
Все представленные на сайте материалы предназначены исключительно для образовательных целей и не предназначены для медицинских консультаций, диагностики или лечения. Администрация сайта, редакторы и авторы статей не несут ответственности за любые последствия и убытки, которые могут возникнуть при использовании материалов сайта.
Авторизуйтесьчтобы оставлять комментарии
Возрастные ограничения 18+
Лицензия на осуществление фармацевтической деятельности ЛО-77-02-011246 от 17.11.2020 Скачать.
Экзостоз стопы и его разновидность пяточный экзостоз
Экзостозы представляют собой костно-хрящевые наросты на поверхности кости. Их относят к числу доброкачественных опухолей, которые еще называют остеохондромами. Они редко поражают кости стопы, к числу которых принадлежат плюсневые кости, фаланги пальцев, пяточная, таранная и другие. В то же время о так называемой пяточной шпоре слышали и знают многие. Ее нередко также причисляют к экзостозам, хотя ее природа, как и причины возникновения, отличаются от остеохондромы.
Экзостозы стоп и их особенности
Истинные экзостозы или остеохондромы – доброкачественные опухоли, растущие на тонкой ножке или широком основании, но всегда покрытые снаружи хрящом разной толщины. Точные причины их образования неизвестны.
Поскольку чаще всего новообразования такого рода встречаются у детей и являются костно-хрящевыми наростами, считается, что они являются следствием смещения части эпифизарной пластинки. Она представляет собой гиалиновый хрящ, клетки которого у детей постоянно делятся, что и обеспечивает рост костей в длину. Постепенно старые хрящевые клетки отдаляются от эпифизарной пластинки за счет появления новых и заменяются остеобластами, т. е. клетками костной ткани. После окончания роста скелета зоны роста закрываются и превращаются в тонкие эпифизарные линии.
Экзостозы могут формироваться на любой кости стопы и иметь разную форму, как и размеры. Обычно они диагностируются в период между 8 и 15 годами, так как начинают активно расти вместе со скелетом ребенка. У взрослых подобные образования чаще обнаруживаются случайно.
Экзостозы стоп могут быть одиночными или солитарными, но подобное встречается редко. Чаще они выступают только одним из проявлений множественной экзостозной болезни. В таком случае аналогичные костно-хрящевые наросты будут обнаруживаться в других костях скелета (чаще бедренной, большеберцовой, плечевой). Это заболевание передается наследственным путем и считается более опасным, чем единичные остеохондромы, так как при нем склонность новообразований к малигнизации в 10 раз выше, чем при солитарных. Поэтому обнаружение экзостозов костей стоп всегда становится поводом для комплексного обследования организма.
Экзостоз Хаглунда
Иногда пяточным экзостозом называют экзостоз Хаглунда или пяточную шпору. Это не совсем верно, так как подобные наросты на поверхности пяточной кости представляют собой остеофит, а не экзостоз. Разница между ними заключается в том, что экзостоз имеет единые с материнской костью (в данном случае пяточной) стенки и костномозговое пространство. Остеофит же формируется на поверхности кости и является следствием включения защитных механизмов организма. Для пациентов эти отличия не имеют особого значения, а потому название «экзостоз пяточной кости» прочно вошло в обиход.
Экзостоз Хаглунда получил свое название в честь шведского хирурга Хаглунда, впервые описавшего его еще в 1928 году.
Пяточная шпора является следствием постоянного ношения обуви, создающей нагрузку на пяточную кость. Поэтому чаще всего она встречается у женщин, предпочитающих туфли с загнутыми, упирающимися в заднюю часть пяточной кости задниками, а также у лыжников, фигуристов, хоккеистов, так как такие ботинки также оказывают сильное давление на костные структуры. В результате такие новообразования часто присутствуют на обеих стопах одновременно, что не характерно для остеохондром. Также повышает вероятность образования экзостоза Хаглунда варусная и вальгусная деформация стоп.
В результате длительного, постоянного трения и давления на ахиллово сухожилие и пяточную кость развивается воспаление. Защитный механизм инициирует формирование на заднепяточном бугре патологического нароста, призванного укрепить область постоянного раздражения. Он медленно увеличивается, но часто имеет острые края. Поэтому его образование не спасает ситуацию, а лишь усугубляет ее и замыкает порочный круг.
Новообразование травмирует сухожилия и мягкие ткани, что вызывает клинику ахиллобурсита и бурсита. Это существенно затрудняет диагностику, так как у больных наблюдаются симптомы, характерные для рядового воспаления ахиллова сухожилия. В результате им нередко назначается лечение, направленное на подавление воспалительного процесса. Но оно не учитывает причины его развития, поэтому регулярно наблюдаются рецидивы до тех пор, пока не будет проведено целенаправленное лечение пяточного экзостоза.
Симптомы
Остеохондромы могут годами не проявляться, пока не начнут активно увеличиваться в размерах. Обычно это совпадает с физиологическими периодами интенсивного роста ребенка. В результате в области пятки, плюсны, пальцев, в том числе под ногтями, могут формироваться плотные узлы или шишки. Изначально они безболезненны, а при прощупывании определяется характерная для кости плотность.
По мере роста могут возникать боли при ходьбе, физической активности, стоянии, особенно если экзостозы формируются на костях, нагружаемых во время ходьбы. В дальнейшем костно-хрящевой нарост может механически сдавливать проходящие вблизи него кровеносные сосуды и нервы, что и провоцирует появление характерных симптомов:
отечность мягких тканей;
онемение определенной зоны стопы, ощущение бегания мурашек;
нарушения подвижности стопы, неуверенность походки.
Экзостоз Хаглунда проявляется:
образованием заметной, плавно увеличивающейся шишки на задней поверхности пятки;
болями, склонными усиливаться после длительной ходьбы, стояния, физической активности;
отечностью мягких тканей;
Диагностика
Появление признаков образования остеохондромы костей стопы или пяточного экзостоза является поводом для обращения к ортопеду-травматологу. Изначально врач проводит осмотр стоп, определяет наличие деформаций, пальпирует новообразования и выясняет характер жалоб. Вторым этапом обследования является рентген стоп. Полученные снимки обычно позволяют сразу диагностировать пяточную шпору, экзостозы плюсневых костей, фаланг и т. д.
Экзостоз Хаглунда визуализируется на рентгеновском снимке в виде разрастания костной ткани у верхнего заднего выступа пяточной кости. Остеохондрома же обычно имеет вид «цветной капусты» с появлением признаков истончения кортикального слоя кости.
На основании полученных результатов ортопед определяет оптимальную тактику лечения. Иногда требуется провести КТ, МРТ или сделать рентген других костей скелета. Это особенно важно при диагностировании остеохондром. Дополнительные рентгеновские снимки позволяют обнаружить новообразования других костей скелета, а МРТ дает возможность оценить структуру и толщину хрящевой шапочки. Это важно, поскольку рентген не дает такой возможности, особенно у детей, а получаемые параметры позволяют объективно оценить риск озлокачествления.
Опасными с точки зрения малигнизации экзостоза стопы признаками является размытость границ образования и толщина хрящевой шапочки более 1,5—2 см.
Лечение
Экзостоз стопы не требует лечения до тех пор, пока он не станет причиной нарушения самочувствия. При появлении дискомфорта назначается консервативная терапия, подбираемая в индивидуальном порядке. Она, как правило, включает:
медикаментозную терапию, заключающуюся в использовании обезболивающих и противовоспалительных средств из группы НПВС, лекарственных блокад, показанных при сильных болях;
физиотерапию, подразумевающую проведение курсов магнитотерапии, УВЧ;
подбор удобной ортопедической обуви со смещенным краем, индивидуальных стелек.
Если диагностирован костный экзостоз пяточной кости, показано проведение ударно-волновой терапии. Метод подразумевает воздействие на костный нарост инфразвуковыми акустическими волнами, создающими эффект кавитации. Поскольку акустическое сопротивление мягких тканей меньше, чем костей, волны проходят через них и оказывают воздействием на костное образование. В результате иногда удается добиться уменьшения его размеров, а также активизировать кровообращение в области воздействия.
Операция при экзостозе стопы
Хирургическое вмешательство – единственный из существующих методов, позволяющих добиться полного выздоровления. Оно проводится по строгим показаниям, в числе которых:
крупные размеры новообразования;
регулярное развитие воспалительных процессов (тендиниты, бурситы);
перелом ножки остеохондромы;
Операцию стараются производить во взрослом возрасте после закрытия зон роста, чтобы избежать их травмирования. Если у пациента диагностирован экзостоз Хаглунда, а дополнительно обнаружена вальгусная или варусная деформация, одновременно может выполняться удаление нароста и хирургическое восстановление анатомии стопы путем применения корригирующей остеотомии.
Чаще всего удаление экзостозов стоп осуществляется методом краевой резекции. Его суть состоит в спиливании образования в переделах здоровых тканей специальными инструментами и тщательном шлифовании поверхности материнской кости. Экзостоз удаляется целиком вместе с капсулой во избежание рецидива. Если после этого формируется крупный дефект, для его закрытия используют синтетические материалы или фрагменты собственной кости пациента, т. е. проводят костную пластику.
Краевая резекция – малотравматичная операция, не требующая длительного и сложного восстановления. Реабилитация обычно протекает быстро и легко, но в первое время пациентам стоит избегать нагрузки на прооперированную ногу.